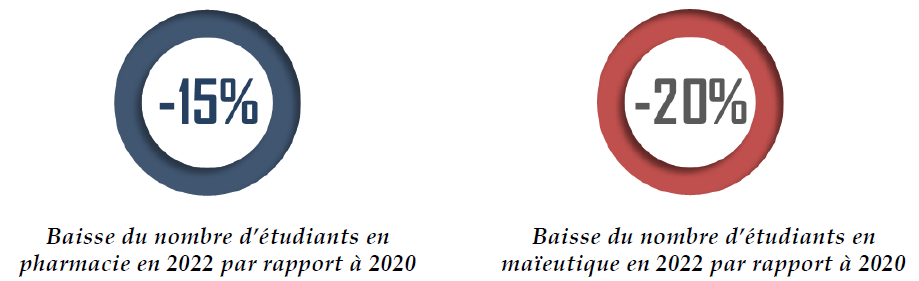N° 137
SÉNAT
SESSION ORDINAIRE DE 2024-2025
Enregistré à la Présidence du Sénat le 13 novembre 2024
RAPPORT D'INFORMATION
FAIT
au nom de la commission de l'aménagement du territoire et du développement durable (1) relatif aux inégalités territoriales d'accès aux soins,
Par M. Bruno ROJOUAN,
Sénateur
(1) Cette commission est composée de : M. Jean-François Longeot, président ; M. Philippe Tabarot, premier vice-président ; Mme Nicole Bonnefoy, MM. Cédric Chevalier, Guillaume Chevrollier, Mme Marta de Cidrac, MM. Ronan Dantec, Hervé Gillé, Mme Nadège Havet, MM. Rémy Pointereau, Jean-Yves Roux, Mme Marie-Claude Varaillas, vice-présidents ; M. Jean-Claude Anglars, Mme Audrey Bélim, MM. Pascal Martin, Cyril Pellevat, secrétaires ; Mme Jocelyne Antoine, MM. Jean Bacci, Alexandre Basquin, Jean-Pierre Corbisez, Stéphane Demilly, Gilbert-Luc Devinaz, Franck Dhersin, Alain Duffourg, Sébastien Fagnen, Jacques Fernique, Fabien Genet, Éric Gold, Daniel Gueret, Mme Christine Herzog, MM. Joshua Hochart, Olivier Jacquin, Didier Mandelli, Damien Michallet, Louis-Jean de Nicolaÿ, Saïd Omar Oili, Alexandre Ouizille, Clément Pernot, Mme Marie-Laure Phinera-Horth, M. Bernard Pillefer, Mme Kristina Pluchet, MM. Pierre Jean Rochette, Bruno Rojouan, Mme Denise Saint-Pé, MM. Simon Uzenat, Mme Sylvie Valente Le Hir, MM. Paul Vidal, Michaël Weber.
L'ESSENTIEL
Deux ans après sa publication, la commission de l'aménagement du territoire et du développement durable a exercé son « droit de suite » à son rapport d'information de mars 2022 sur les inégalités territoriales d'accès aux soins, qui dressait déjà un état des lieux fort sombre et implacable mais proposait des solutions ambitieuses pour répondre à cet enjeu de santé majeur.
Le constat largement partagé d'une situation devenue inacceptable et en voie de dégradation, toujours malheureusement d'actualité, a justifié que la commission poursuive son travail. Afin de prendre la mesure de la réalité de l'amélioration de l'accès aux soins, le rapporteur a donc passé au crible les diverses évolutions législatives intervenues depuis deux ans destinées à corriger cette situation. Il a, à cet effet, entendu environ 70 personnes à la faveur de près de 30 auditions avec l'ensemble des acteurs du système de santé, ainsi que des associations de patients et des collectivités territoriales. Le rapporteur, à la tête d'une délégation de la commission, a souhaité expertiser le système allemand de « planification des besoins » de santé qui permet d'assurer une répartition plus équitable des soignants sur le territoire en se rendant sur place il y a quelques semaines.
Fort du diagnostic ainsi établi, la commission a fait siennes les 38 recommandations du rapporteur qui se structurent en trois axes : cibler des solutions adaptées aux zones les moins bien dotées, accentuer les transferts de compétences des médecins vers les autres professions de santé et renforcer les efforts d'augmentation et de territorialisation des capacités de formation en santé.
Le 13 novembre 2024, la commission de l'aménagement du territoire et du développement durable a adopté le rapport d'information et ses 38 recommandations.
I. UNE LOGIQUE DES PETITS PAS INSUFFISANTE POUR RÉPONDRE AUX INÉGALITÉS TERRITORIALES D'ACCÈS AUX SOINS
A. OFFRE DE SOINS : UNE SITUATION EN VOIE DE DÉGRADATION
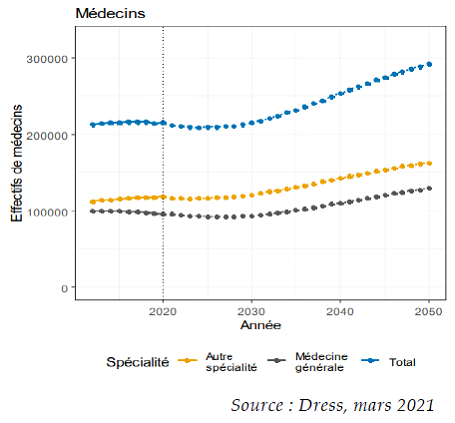
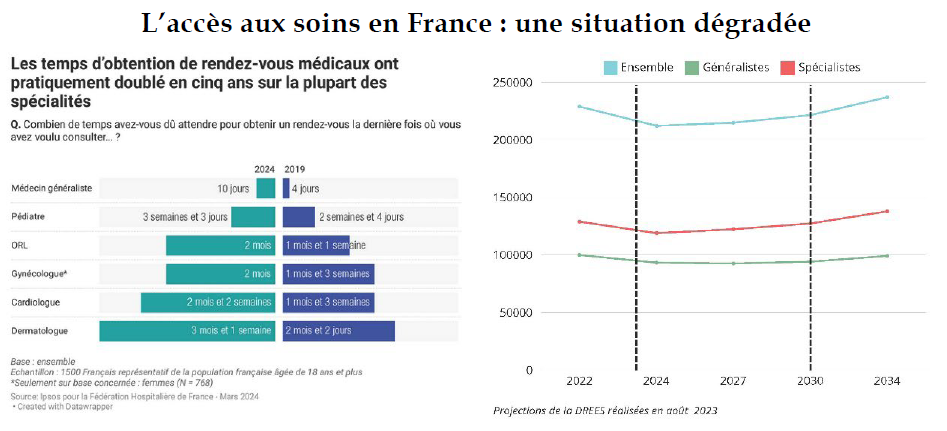
Depuis deux ans, nous entrons progressivement dans la « décennie noire médicale » décrite dès 2022 par le rapporteur : la France a perdu 2 500 praticiens généralistes, portant leur nombre total à 99 500. Les projections indiquent une poursuite de cette diminution jusqu'en 2028, avec l'atteinte d'un seuil critique des 92 500 praticiens. Les prévisions à plus long terme plus rassurantes sont aussi moins certaines. Une hausse de 35 % du nombre de généralistes est ainsi attendue en 2050 par rapport à 2020.
B. ZONES SOUS-DOTÉES ET SOINS NON PROGRAMMÉS : DES MESURES TIMIDES ALORS QU'UNE THÉRAPIE DE CHOC EST NÉCESSAIRE
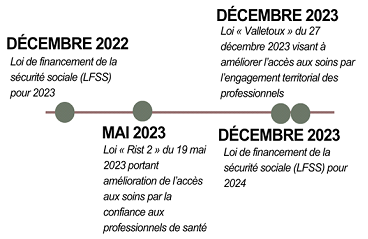
De nombreuses mesures, souvent d'origine parlementaire1(*), mais manquant de cohérence globale ont été prises ces dernières années pour répondre à cette problématique. Aucun projet de loi spécifiquement dédié n'a cependant été déposé par les précédents gouvernements. En outre, la publication au compte-gouttes des décrets d'application des réformes votées par le Parlement a fragilisé leur efficacité.
Afin de remédier à l'inégale répartition des soignants sur le territoire, plusieurs solutions ont été esquissées. La majorité des professions de santé bénéficient d'incitations financières visant à rendre plus attractif l'exercice dans les zones les moins bien dotées. Ces dispositifs souvent aux effets minimes et, en tout état de cause, mal évalués peinent à être efficaces : les motifs financiers jouent en effet un rôle secondaire dans le choix d'un soignant d'exercer dans un territoire.
Les conventions signées entre l'Assurance Maladie et chaque profession de santé ont étoffé ce cadre de mesures de régulation de l'installation, qui limitent les possibilités de pratiquer dans les zones les mieux dotées. Ces dispositifs ont des effets positifs sur la répartition des soignants sur le territoire, comme le montre une étude sur les infirmiers. L'installation de ces professionnels est encadrée depuis 2009, ce qui a permis de corriger partiellement leur répartition sur le territoire, avec une réduction de moitié de l'écart entre les moyennes des territoires très sous-dotés et surdotés entre 2006 et 2016. La répartition équilibrée sur tout le territoire est encore plus satisfaisante en ce qui concerne les jeunes professionnels (infirmiers libéraux de moins de 40 ans).
Les chirurgiens-dentistes ont accepté en 2023 de soumettre leur exercice au principe « une installation pour un départ » dans les zones les plus dotées. Les médecins sont donc désormais la seule profession médicale à bénéficier d'un cadre purement incitatif pour équilibrer leur répartition. La remise en cause de leur liberté totale d'installation fait encore figure de « tabou ».
Afin d'assurer l'accès aux soins dans tous les territoires, les gouvernements successifs depuis 2022 ont impulsé des mesures pour « aller vers » les populations isolées. Ils se sont ainsi donné l'objectif de déployer 100 médicobus d'ici la fin de l'année. Avec 30 projets lancés en avril, sa mise en oeuvre est encore timide. Plus généralement, ces initiatives bienvenues n'ont pas été assez nombreuses, et se sont révélées insuffisantes au regard des besoins.
La télémédecine a également été présentée comme une solution pour venir en aide aux territoires isolés depuis la crise sanitaire. Malheureusement, insuffisamment encadrée, elle rate sa cible. Le profil des patients qui ont le plus recours à la téléconsultation ne correspond pas, en effet, au public rencontrant le plus de difficultés d'accès aux soins : ils résident le plus souvent dans des communes densément peuplées et favorisées.
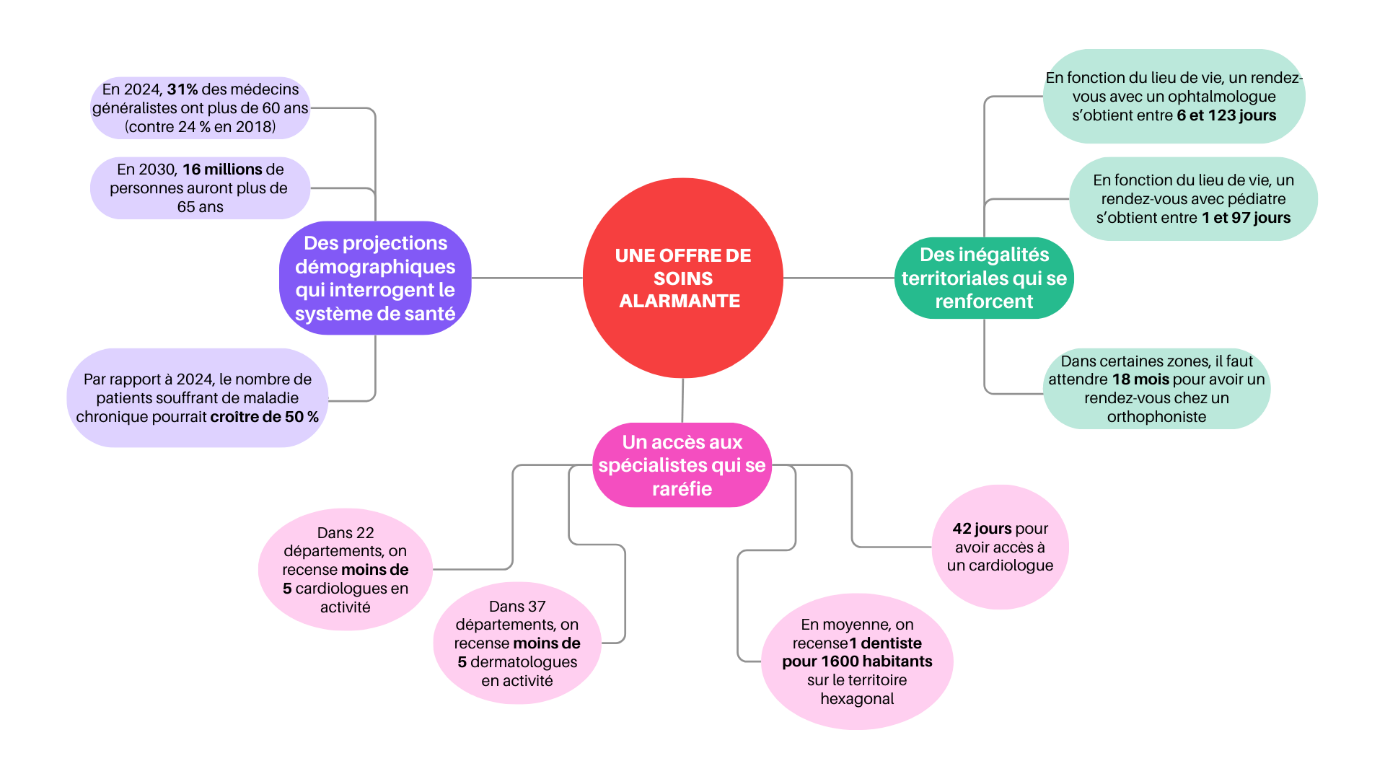
Enfin, 30 % des patients se rendent aux urgences hospitalières faute de réponse médicale auprès de leur médecin traitant. Afin de répondre à cette difficulté d'accès aux soins non programmés, le Gouvernement alors en place a lancé en 2019 le dispositif des services d'accès aux soins (SAS) : les patients qui appellent le 15 plutôt que d'aller aux urgences sont mis en relation avec un médecin régulateur qui doit leur permettre de trouver un rendez-vous médical dans les 48 heures. Ce dispositif encore embryonnaire gagnerait à monter en puissance. En effet, seulement 85 280 rendez-vous ont été pris via la plate-forme SAS.
C. CHARGE ADMINISTRATIVE : GAGNER DU TEMPS MÉDICAL DE QUALITÉ
Les professionnels de santé, et tout spécialement les médecins, ont bénéficié de mesures visant à réduire leur charge administrative pour leur permettre de se concentrer sur leur coeur de métier.
Le déploiement des assistants médicaux - largement salué par les professionnels de santé - a permis de reconquérir du temps de soins, en déléguant une partie des tâches administratives périphériques à la consultation médicale, telles que l'aide à l'habillage du patient ou encore la prise de constantes (température, tension...). Des effets très concrets et bénéfiques pour l'offre de soins sont visibles. En moyenne, le recours à un assistant médical permet d'augmenter la patientèle moyenne du médecin traitant d'environ 10 % et le nombre de patients vus au moins une fois par an de 5,3 %. Le rapporteur invite donc les professionnels de santé à avoir davantage recours à ces assistants médicaux.
Les difficultés administratives liées à l'installation des médecins, notamment dans les zones sous-denses, ont été pour partie résolues avec la création de guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé. Toutefois, l'offre locale fortement hétérogène d'un département à un autre se révèle parfois limitée, voire inexistante.
L'exercice collectif, largement plébiscité par les soignants, poursuit son essor, grâce à l'ouverture de nombreuses maisons de santé (MSP) et centres de santé pluriprofessionnels (CSP). Le territoire national compte désormais près de 2 500 MSP, souvent dans des territoires peu denses. Les CSP sont en revanche davantage situés en milieu urbain, ne répondant que partiellement aux besoins des zones sous-dotés.
En outre, l'extension des compétences des professionnels de santé permet de s'appuyer efficacement sur les professions qui sont les mieux représentées dans les territoires. Les infirmiers, en particulier, se sont vus reconnaître par la loi « Valletoux » le droit de rédiger des certificats de décès. Les infirmiers en pratique avancée (IPA) remplissent désormais des fonctions clefs dans le suivi médical du patient, notamment pour les pathologies chroniques et stabilisées. Cependant, leur rôle en médecine de ville reste encore insuffisamment défini et méconnu. La forte présence des pharmaciens sur le territoire a justifié une extension de leurs compétences, la loi de financement de la sécurité sociale (LFSS) pour 2024 leur permettant notamment d'effectuer des tests rapides d'orientation diagnostic (TROD) en cas d'angine ou de cystite. Ils peuvent également renouveler trois fois certaines ordonnances. Pour le rapporteur, l'absence de lois dédiées « infirmiers » et « pharmaciens » tend à ce que cet élargissement de compétences souffre d'un manque de vision d'ensemble et ne bénéficie pas d'un cadre propice à une redéfinition du rôle de chaque professionnel de santé.
Enfin, les compétences des sages-femmes, désormais étendues (arrêt de travail sans limite de durée dans le cadre d'une grossesse non pathologique, dépistage des IST pour les femmes et leurs partenaires, IVG instrumentale, etc.), sont également méconnues des patientes et donc sous-utilisées alors que de nombreuses femmes souffrent de difficultés d'accès aux soins gynécologiques.
Un mouvement d'ouverture de l'accès direct à certains soignants a par ailleurs été enclenché. Ainsi, tel est le cas des masseurs-kinésithérapeutes exerçant en établissements de santé, médico-sociaux et dans certaines structures d'exercice coordonné comme les MSP depuis la loi « Rist 2 ». Cette loi a également ouvert l'accès direct aux masseurs-kinésithérapeutes membres d'une communauté professionnelle territoriale de santé (CPTS), mais les textes d'application ne sont pas encore parus. Un tel accès direct « émietté » est cependant insatisfaisant, car illisible pour les patients, qui ignorent généralement ce qu'est une CPTS.
D. ÉTUDIANTS EN SANTÉ : LE CHOC D'OFFRE N'A PAS EU LIEU
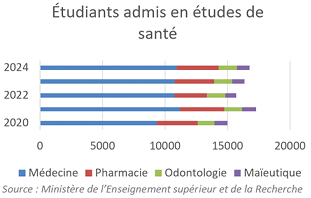
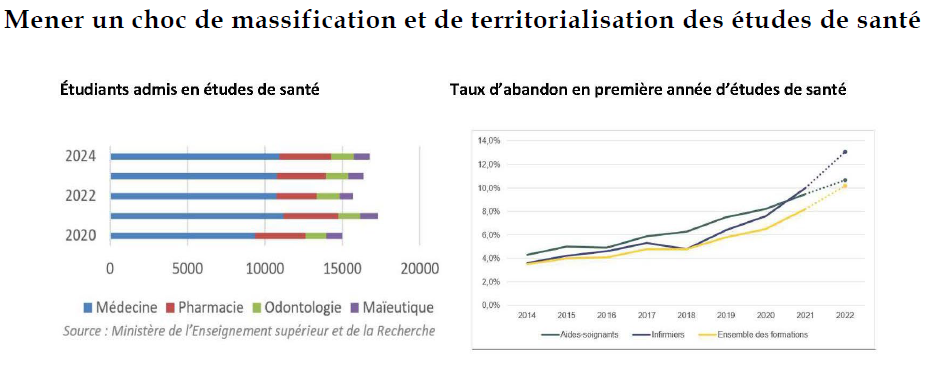
Le renoncement au numerus clausus à l'entrée des études de santé lors de la réforme de 2020 était indispensable. Cependant, le choc d'offre tant attendu n'a pas eu lieu : les effectifs en deuxième année de médecine ont progressé de 16,8 % entre 2020 et 2024, la quasi-totalité de la hausse ayant eu lieu avant 2022. La dynamique actuelle est donc insuffisante pour répondre aux besoins futurs de soignants.
En pharmacie et maïeutique, le manque de lisibilité et la complexité de la réforme « Pass-LAS » ont engendré une diminution des lauréats. 2022 en particulier fait paradoxalement figure d'année noire pour ces formations. Les effectifs en première année de sage-femme en septembre 2024 sont même encore inférieurs à ceux de 2020.
La hausse des effectifs est par ailleurs neutralisée par une hausse du nombre d'abandons, particulièrement dans le cas des études d'infirmier. Ainsi, en 2022, le nombre de diplômés infirmiers a diminué de 1 % par rapport à 2021 alors qu'en 2019, trois ans auparavant, le nombre d'inscrits avait augmenté de 6 %.
Enfin, la territorialisation des études de santé est insuffisante. La formation des médecins est encore organisée autour des centres hospitalo-universitaires des métropoles. Cette concentration géographique et l'absence de stages effectués dans les zones sous-dotées, notamment rurales, accentuent en effet les disparités territoriales d'accès aux soins : les étudiants s'installent difficilement dans des territoires qu'ils n'ont jamais fréquentés.
Tous les leviers existants pour attirer les élèves volontaires pour exercer en zone sous-dense n'ont pas encore été mobilisés. Ainsi la réforme du contrat d'engagement de service public (CESP) prévue par la loi « Valletoux » n'est toujours pas appliquée. Le législateur a en effet étendu le bénéfice du CESP, versé sous forme d'aide financière mensuelle accordée à un étudiant en échange d'un engagement à exercer en zone sous-dense à la fin de ses études, aux étudiants en médecine, odontologie, maïeutique et pharmacie dès la fin de la deuxième année du premier cycle.
II. UN CHANGEMENT DE PARADIGME NÉCESSAIRE POUR ASSURER UN ACCÈS AUX SOINS ÉQUITABLE POUR LES FRANÇAIS
A. DANS LES ZONES SOUS-DOTÉES, RÉPONDRE À L'URGENCE EN RÉGULANT L'INSTALLATION DES MÉDECINS
Prendre des mesures d'urgence pour les zones les plus touchées par la désertification médicale est un impératif. En effet, les disparités territoriales d'accès aux soins engendrent une inégalité entre les citoyens au regard de leur droit à la protection de la santé. À cet égard, la situation dégradée de l'offre de soins sur l'ensemble du territoire ne doit pas servir de prétexte pour ne pas agir en faveur des zones les moins dotées.
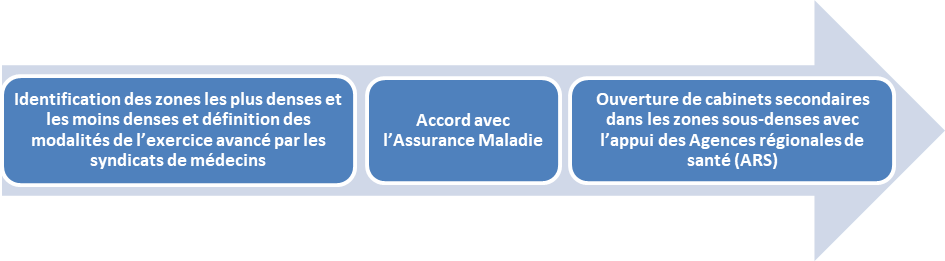
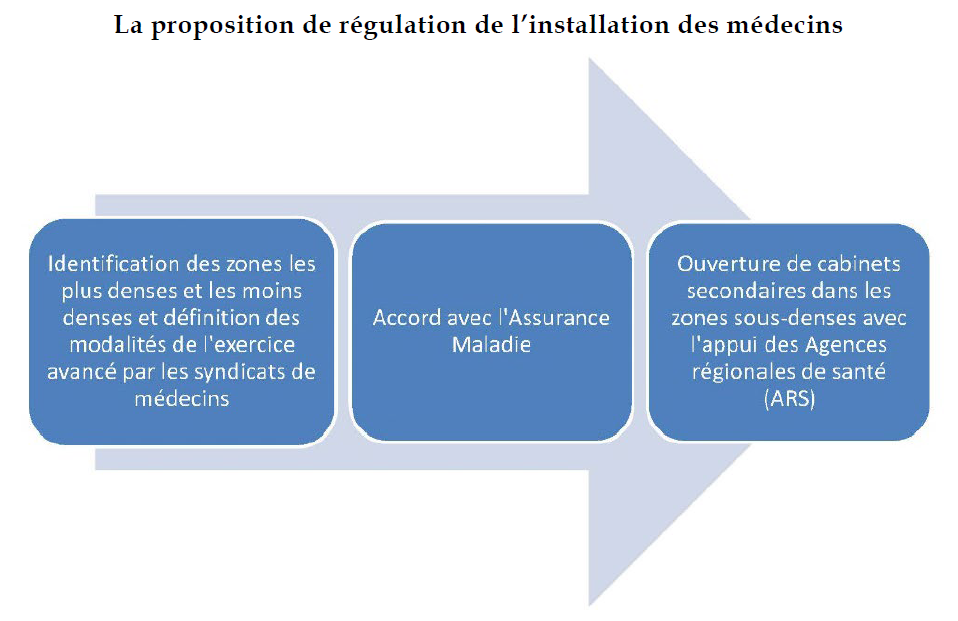
Réguler l'installation des médecins dans les zones les mieux dotées et favoriser leur exercice dans les zones les moins bien dotées sont deux leviers à actionner. Toute nouvelle installation dans les zones les mieux dotées pourrait ainsi être conditionnée à un exercice partiel dans une zone sous-dotée. L'installation dans les zones où la démographie médicale est encore satisfaisante serait ainsi conditionnée à l'engagement d'effectuer des consultations dans un cabinet secondaire dans une zone sous-dotée.
La définition des modalités pratiques d'une telle obligation, notamment son zonage, pourraient dans un premier temps être confiées à la profession elle-même. En cas d'inertie de la part de cette dernière, le législateur pourrait cependant s'y substituer pour définir lui-même ce cadre, sur le modèle du système allemand d'autogestion. En Allemagne, en effet, les associations fédérales de médecins conventionnés assurent l'application de la régulation au travers du dispositif de « planification des besoins ». Ce dernier repose sur l'étude des besoins de santé des territoires, qui permet de fixer le nombre de praticiens recherché par zone. Les médecins ne peuvent obtenir un agrément de l'assurance-maladie publique que s'ils s'installent dans une zone où le nombre de professionnels de santé est insuffisant.
Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire (proposition n° 1).
Ensuite, à mesure que le nombre de médecins augmentera du fait de la fin du numerus clausus, il est nécessaire de définir un cadre de régulation de l'installation plus ambitieux, qui s'appuierait sur le conventionnement sélectif par l'Assurance maladie et garantirait une répartition équilibrée des médecins sur le territoire.
Afin d'améliorer l'accès aux soins dans les zones les moins bien dotées, les modalités de fonctionnement de la téléconsultation pourraient être revues pour en limiter les abus et recentrer son recours sur les publics qui en ont le plus besoin.
Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement (proposition n° 4) :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Mieux cibler les aides à l'installation et au fonctionnement des cabines de téléconsultation sur les seules pharmacies situées dans des zones médicalement sous-dotées et les revaloriser financièrement en contrepartie (proposition n° 5).
Enfin, des mesures complémentaires doivent être prises en faveur de l'accès aux soins non programmés, en s'appuyant mieux sur les compétences des pharmaciens, qui peuvent effectuer certains tests de diagnostic rapide et en impliquant davantage les masseurs-kinésithérapeutes dans la permanence de soins : il serait opportun qu'ils puissent être consultés en accès direct pour certaines pathologies comme les entorses de la cheville.
Mieux impliquer l'ensemble des professions dans la permanence des soins (proposition n° 8)
B. REDONNER DU TEMPS MÉDICAL AUX PATIENTS
Si plusieurs leviers ont été actionnés pour reconquérir du temps de soins au détriment d'un temps administratif chronophage, plusieurs pistes d'amélioration pourraient être envisagées pour redonner du temps de soins aux patients.
Le rapporteur considère nécessaire d'assouplir les conditions de l'octroi des aides au recrutement des assistants médicaux, tout spécialement pour les MSP, afin que ces dernières puissent enfin y recourir. Actuellement, un assistant médical ne peut être recruté qu'au bénéfice d'une convention entre le médecin et l'assistant lui-même. Or, une telle architecture contrevient à la possibilité de mutualiser un assistant à l'échelle de la structure administrative, ce qui est pourtant nécessaire à l'exercice collectif.
Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux (proposition n° 12).
L'assistant médical apporte un gain de temps précieux au bénéfice du temps patient, le rapporteur considère que cette aide est particulièrement utile au quotidien pour les médecins et préconise en conséquence d'intensifier leur déploiement et de revoir à la hausse la cible de déploiement de ces assistants.
Accélérer et amplifier les objectifs de recrutement des assistants médicaux (proposition n° 14).
Pour le rapporteur, les compétences des sages-femmes pourraient davantage être mises au service de l'offre de soins en reconnaissant et valorisant cette profession. La simplification du droit à prescription des maïeuticiens devrait ainsi être l'une des priorités à envisager, par exemple en supprimant la liste des prescriptions qu'ils sont amenés à réaliser. Une réflexion sur la possibilité pour les sages-femmes d'obtenir le statut de « praticien hospitalier », permettant de faciliter l'exercice mixte hospitalier-libéral, devrait également être engagée.
Rationaliser le cadre d'exercice des sages-femmes en :
- simplifiant l'exercice mixte hospitalier libéral ;
- supprimant la liste limitative de médicaments qu'elles sont autorisées à prescrire (proposition n° 16).
C. S'APPUYER AVEC PLUS DE VIGUEUR SUR LES COMPÉTENCES DE CHAQUE PROFESSION MÉDICALE
Il est indispensable de sortir de l'approche pointilliste des compétences des infirmiers et de passer à une logique plus globalisante. À cet égard, le rapporteur appelle de ses voeux l'examen d'une « loi infirmiers » proposant une véritable « réingénierie » du métier (proposition n° 18). Un tel recalibrage des compétences des infirmiers doit être mis spécialement au profit des infirmiers en pratique avancée (IPA). À ce stade, la formation des IPA répond en effet aux besoins de l'exercice hospitalier.
Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation (proposition n° 19).
La limitation actuelle du champ des possibles en matière de prescription médicamenteuse par les IPA paraît obsolète et décorrélée des compétences réelles acquises par ces infirmiers spécialisés.
Élargir la liste des médicaments pouvant être prescrits par les IPA libérales, notamment pour les pathologies courantes et chroniques, afin d'alléger la charge des médecins (proposition n° 20).
Octroyer aux pharmaciens un nouveau rôle dans le parcours de soins et mieux valoriser leurs qualifications serait nécessaire. Une « loi pharmaciens » sortant d'une logique d'ajustement à la marge de leurs prérogatives pourrait opportunément être proposée (proposition n° 22). La reconnaissance d'un rôle d'orientation du patient consistant en la prise en charge des « petits maux du quotidien » dans les zones sous-denses est une piste à envisager. L'évolution des missions pourrait également utilement renforcer l'attractivité de la profession.
S'appuyer sur les biologistes médicaux, notamment en matière de politique de prévention de santé, est une piste qui mérite également d'être explorée. Pour le rapporteur, les biologistes sont en effet insuffisamment inclus dans le suivi médical des patients. Ces derniers sont pourtant particulièrement sensibilisés aux pathologies chroniques et à leur suivi, et pourraient remplir un rôle de pédagogie à destination des patients, notamment lors des campagnes de vaccination.
Élargir les compétences des biologistes pour ancrer leur rôle clé en matière de prévention (dépistages, vaccins...) (proposition n° 23).
Enfin, les modalités d'accès direct aux masseurs-kinésithérapeutes se révèlent aujourd'hui particulièrement illisibles. Sur la proposition du rapporteur, la commission préconise donc d'ouvrir l'accès direct à la profession pour une liste de pathologies préétablies.
Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires (proposition n° 25).
D. MENER UN CHOC DE MASSIFICATION ET DE TERRITORIALISATION DES ÉTUDES DE SANTÉ
Les capacités des facultés de médecine sont saturées, les locaux surchargés et les formateurs en nombre insuffisant. Il est dans ces conditions urgent de donner la possibilité aux facultés de recruter plus d'étudiants sans dégrader la qualité de l'enseignement, en particulier en médecine générale. Pour cela, elles ont besoin de plus d'enseignants.
Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte (proposition n° 26).
Il est également essentiel de corriger les effets contre-productifs les plus marqués de la réforme « Pass-LAS », notamment pour les études de pharmacie et de maïeutique.
Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie (proposition n° 28).
Afin d'assurer à long terme une répartition plus équitable des soignants sur le territoire, recruter plus d'étudiants issus des zones médicales sous-denses dans les filières de santé est urgent. Introduire, parmi les critères de sélection en première année de Pass ou de LAS, un nouveau critère, celui du lieu de résidence des étudiants, est souhaitable. Les étudiants issus de zones médicales sous-denses, au même titre que les boursiers, seraient ainsi favorisés dans le processus de sélection pour entrer en première année d'études. Cette mesure pourrait prendre la forme de quotas réservés : la proportion d'étudiants admis issus de lycées en zone sous-dense devrait être au moins égale à la proportion de candidats issus de ces lycées.
Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS (proposition n° 30).
La hausse du nombre d'étudiants dans les filières de santé n'aura de pertinence à long terme pour résorber les inégalités territoriales d'accès aux soins que si elle est territorialisée. Sortir d'une approche « CHU-centrée » des formations et procéder à un choc de territorialisation est donc essentiel.
Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses (proposition n° 33).
Ce virage territorial des études de santé exige également de repenser l'organisation des stages des étudiants, qui doivent être l'occasion de les mettre en contact avec différents modes d'exercice, notamment dans les territoires ruraux.
Adapter les modalités de stage des étudiants en santé pour qu'ils soient effectués fréquemment et sur toute la durée des études en médecine de ville, de façon privilégiée dans les zones sous-dotées (proposition n° 34).
Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses (proposition n° 38).
Synthèse des recommandations de la mission d'information
Proposition n° 1 : Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire.
Proposition n° 4 : Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Proposition n° 5 : Mieux calibrer les aides à l'installation et au fonctionnement des cabines de téléconsultation en les limitant aux seules pharmacies situées dans des zones médicalement sous-dotées moyennant une revalorisation, en contrepartie.
Proposition n° 6 : Revaloriser le tarif de prise en charge des consultations à domicile pour les professionnels de santé.
Proposition n° 8 : Mieux impliquer l'ensemble des professions dans la permanence des soins.
Proposition n° 11 : Accélérer le déploiement des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé et systématiser l'implication des collectivités territoriales dans leur fonctionnement.
Proposition n° 12 : Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux.
Proposition n° 14 : Accélérer et amplifier les objectifs de recrutement des assistants médicaux.
Proposition n° 18 : Adopter le plus rapidement possible une « loi infirmiers » qui élargisse et clarifie le cadre de leurs compétences.
Proposition n° 19 : Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation.
Proposition n° 22 : Adopter le plus rapidement possible une « loi pharmaciens » qui élargisse le cadre de leurs compétences.
Proposition n° 25 : Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires.
Proposition n° 26 : Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte.
Proposition n° 28 : Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie.
Proposition n° 30 : Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS.
Proposition n° 33 : Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses.
Proposition n° 38 : Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses.
La liste détaillée des recommandations figure ci-après.
* 1 Les lois « Rist 2 » du 19 mai 2023, qui porte notamment sur l'accès direct aux professionnels de santé et « Valletoux » du 27 décembre 2023, qui revoit, entre autres mesures, certaines compétences des infirmiers, sont d'origine parlementaire.