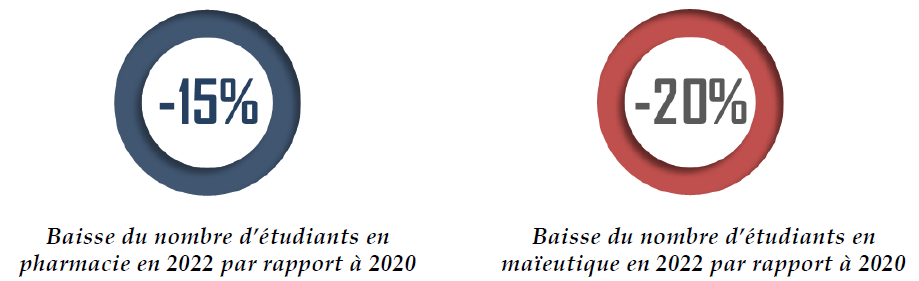- L'ESSENTIEL
- MISSION D'INFORMATION SUR LES DISPARITÉS
TERRITORIALES D'ACCÈS AUX SOINS
- I. LES MESURES PRISES POUR RÉPONDRE À
LA DÉGRADATION DE L'ACCÈS AUX SOINS SONT INSUFFISANTES ET
DÉNUÉES DE VISION D'ENSEMBLE
- A. EN DÉPIT D'UN CONSTAT PARTAGÉ SUR
L'URGENCE D'AGIR, LES GOUVERNEMENTS PRÉCÉDENTS N'ONT PAS
DÉPLOYÉ DE STRATÉGIE GLOBALE POUR ENDIGUER LA
DÉTÉRIORATION DE L'ACCÈS AUX SOINS
- 1. L'offre de soins est globalement insuffisante,
la trajectoire poursuit sa détérioration et les disparités
d'accès aux soins s'accentuent
- a) L'offre de soins poursuit son amenuisement
depuis 2022
- (1) Le nerf de la guerre : la situation
préoccupante de l'offre des médecins généralistes
en France
- (2) Les inégalités d'accès aux
médecins spécialistes et aux autres professionnels de
santé s'accentuent
- b) La situation devrait se dégrader dans les
prochaines années, qui font figure de « décennie
noire »
- c) Les territoires sous-denses
médicalement : les disparités d'accès aux soins
s'accentuent
- a) L'offre de soins poursuit son amenuisement
depuis 2022
- 2. Malgré l'adoption d'une
multiplicité de mesures législatives issues des véhicules
divers, les Gouvernements précédents ne sont pas encore parvenus
à apporter de réponse cohérente et globale aux
difficultés d'accès aux soins
- 3. La publication au compte-gouttes des textes
d'application des lois votées affaiblit la portée des mesures
adoptées par le Parlement et en ralentit le déploiement
opérationnel
- 1. L'offre de soins est globalement insuffisante,
la trajectoire poursuit sa détérioration et les disparités
d'accès aux soins s'accentuent
- B. LES MESURES PRISES POUR LUTTER CONTRE LES
DISPARITÉS TERRITORIALES ET SOCIALES D'OFFRE DE SOINS ET POUR GARANTIR
UN ACCÈS GÉNÉRALISÉ AUX SOINS NON PROGRAMMÉS
RESTENT ENCORE LIMITÉES
- 1. Les mesures de soutien à l'offre de soins
dans les zones médicalement sous-dotées ne répondent pas
aux attentes de leurs populations
- a) Les régimes de régulation de
l'installation et d'incitation à l'exercice dans les zones
sous-dotées à l'attention des professions de santé sont
très hétérogènes
- (1) Les médecins bénéficient
d'un cadre exclusivement incitatif à l'efficacité
contrastée
- (2) Les chirurgiens-dentistes
bénéficient de nombreuses mesures incitatives, qui devraient
être complétées par un cadre de régulation souple
à partir de 2025
- (3) Les masseurs-kinésithérapeutes
sont soumis à un cadre de régulation de l'installation qui s'est
récemment durci
- (4) L'installation des sages-femmes est soumise
à un dispositif de régulation qui a permis de corriger de
nombreuses disparités, mais qui ne prend pas assez en compte les
spécificités de la profession
- (5) Les infirmiers sont soumis à un cadre de
régulation de l'installation qui a d'ores et déjà permis
de corriger partiellement la clé de leur répartition sur le
territoire
- (6) Les ouvertures d'officines de pharmacie sont
soumises à une politique de planification territoriale qui a
été récemment assouplie afin de limiter les fermetures
dans les territoires ruraux
- b) Les mesures de coordination des acteurs de
santé dans les territoires ont des résultats encourageants, mais
contrastés
- c) Des politiques « d'aller
vers » les populations les moins bien dotées ont
été déployées, mais leur mise en oeuvre reste
encore balbutiante
- d) L'essor rapide de la
téléconsultation n'a pas profité aux publics les plus
éloignés de l'offre de soins
- a) Les régimes de régulation de
l'installation et d'incitation à l'exercice dans les zones
sous-dotées à l'attention des professions de santé sont
très hétérogènes
- 2. Les mesures à destination des publics
les plus fragiles ont des effets positifs, mais qui ne sont pas encore
complètement satisfaisants
- 3. Les mesures destinées à garantir
la permanence des soins sont encore trop réduites au regard des
objectifs de désengorgement des urgences hospitalières
- 1. Les mesures de soutien à l'offre de soins
dans les zones médicalement sous-dotées ne répondent pas
aux attentes de leurs populations
- C. DES MESURES CERTES BIENVENUES, MAIS PARTIELLES
ET INCOHÉRENTES, ONT ÉTÉ PRISES AFIN DE DÉGAGER DU
TEMPS MÉDICAL UTILE ET S'APPUYER SUR L'ENSEMBLE DES PROFESSIONS DE
SANTÉ POUR RÉPONDRE AUX BESOINS DE SOINS
- 1. Les professionnels de santé ont
bénéficié de nombreuses mesures tendant à
réduire leur charge administrative et améliorer leurs conditions
d'exercice
- a) Le plan de déploiement des assistants
médicaux permet aux médecins de se concentrer sur leurs
tâches médicales
- b) Les guichets uniques départementaux
d'accompagnement à l'installation des professionnels de santé
n'ont pas encore été déployés sur tout le
territoire
- c) Le soutien aux structures de santé
d'exercice collectif et pluriprofessionnel a permis leur développement
rapide sur le territoire
- (1) Les maisons de santé
pluriprofessionnelles (MSP) connaissent un déploiement rapide sur le
territoire grâce au soutien des acteurs publics
- (2) Les collectivités locales soutiennent
également le développement de centres de santé, qui n'ont
pas pour vocation de remplacer le modèle d'exercice
libéral
- a) Le plan de déploiement des assistants
médicaux permet aux médecins de se concentrer sur leurs
tâches médicales
- 2. Un mouvement encore
hétérogène et peu lisible d'extension des
compétences et des modalités d'accès aux professionnels de
santé a été amorcé
- a) Si une évolution des compétences
des professionnels de santé est nécessaire, les mesures prises
restent encore illisibles et insuffisantes
- (1) Les transferts de compétences à
destination des infirmiers et des infirmiers en pratique avancée restent
encore trop parcellaires alors qu'une refonte générale de leur
cadre d'exercice est envisagée
- (2) Les nouvelles compétences des
pharmaciens restent encore en deçà du rôle renforcé
que pourraient jouer ces professionnels de santé dans le parcours de
soins
- (3) Les pouvoirs publics pourraient s'appuyer plus
fortement sur les compétences des biologistes
- (4) Les nouvelles compétences des
sages-femmes sont nombreuses, mais encore trop méconnues par les
populations
- b) Les nouvelles modalités d'ouverture de
l'accès direct à certains professionnels de santé sont
restreintes, illisibles et méconnues
- a) Si une évolution des compétences
des professionnels de santé est nécessaire, les mesures prises
restent encore illisibles et insuffisantes
- 1. Les professionnels de santé ont
bénéficié de nombreuses mesures tendant à
réduire leur charge administrative et améliorer leurs conditions
d'exercice
- D. L'ACCROISSEMENT DES CAPACITÉS DE
FORMATION EN SANTÉ EST ENCORE TROP LENT ET TROP PARTIELLEMENT
CENTRÉ SUR LES TERRITOIRES MÉDICALEMENT SOUS-DOTÉS
- 1. Les récentes réformes des
études de santé n'ont pas résolu le problème de la
faible réussite des étudiants en premier cycle post-bac
- 2. Le mouvement de hausse du nombre
d'étudiants reste en deçà des besoins de formation
- a) L'évaluation du nombre de professionnels
de santé ne fait pas l'objet d'un pilotage reposant sur une
évaluation objective des besoins
- b) La hausse du nombre de places en études
de médecine reste encore modique au regard des besoins de
santé
- c) Les études de chirurgien-dentiste ont
également bénéficié du numerus apertus dans des
proportions encore insuffisantes
- d) Si les études de
masso-kinésithérapie attirent toujours de nombreux
étudiants, la hausse du nombre d'écoles privées payantes
questionne l'équité d'accès à ces
études
- e) Les études de pharmacie souffrent d'un
manque d'attractivité engendré par la réforme
« Pass-LAS »
- f) Les écoles de sages-femmes comptent un
nombre croissant de places vacantes, ce qui menace à long terme
l'accessibilité aux soins assurée par cette profession
- g) En dépit d'une hausse du nombre
d'inscrits en première année d'études d'infirmier, le
nombre de diplômés stagne en raison de la hausse du nombre
d'abandons en cours d'études
- a) L'évaluation du nombre de professionnels
de santé ne fait pas l'objet d'un pilotage reposant sur une
évaluation objective des besoins
- 3. La territorialisation des études de
santé est encore trop réduite
- a) Alors que l'origine socio-géographique
des étudiants en études de santé explique en partie les
inégalités territoriales d'accès aux soins, les mesures
tendant à jouer sur ce levier sont limitées
- b) La formation des médecins, des
chirurgiens-dentistes et des pharmaciens est encore centrée autour des
centres hospitalo-universitaires des grandes métropoles
- a) Alors que l'origine socio-géographique
des étudiants en études de santé explique en partie les
inégalités territoriales d'accès aux soins, les mesures
tendant à jouer sur ce levier sont limitées
- 1. Les récentes réformes des
études de santé n'ont pas résolu le problème de la
faible réussite des étudiants en premier cycle post-bac
- A. EN DÉPIT D'UN CONSTAT PARTAGÉ SUR
L'URGENCE D'AGIR, LES GOUVERNEMENTS PRÉCÉDENTS N'ONT PAS
DÉPLOYÉ DE STRATÉGIE GLOBALE POUR ENDIGUER LA
DÉTÉRIORATION DE L'ACCÈS AUX SOINS
- II. UN CHANGEMENT DE PARADIGME EST
NÉCESSAIRE AFIN D'ASSURER UN ACCÈS AUX SOINS ÉQUITABLE
POUR LES FRANÇAIS
- A. DES MESURES D'URGENCE SONT IMPÉRATIVES
AFIN DE RÉPONDRE AUX BESOINS DES ZONES LES MOINS MÉDICALEMENT
DOTÉES
- 1. Pour remédier au besoin impérieux
de soignants dans les zones sous-dotées, une régulation de
l'installation est nécessaire
- a) La pénurie quasi
généralisée de soignants ne peut pas être l'alibi de
l'inaction devant les besoins urgents et spécifiques des territoires
sous-dotés
- b) Face aux limites des mesures jusqu'alors
déployées, il est nécessaire d'envisager une forme de
régulation de l'installation des médecins sur le modèle de
ce qui est pratiqué pour les autres professions de santé
- (1) Il est nécessaire de prendre en compte
les caractéristiques spécifiques de la démographie de
médecins par rapport aux autres professions de santé afin de
définir les modalités de cette régulation
- (2) Une régulation de l'installation des
médecins dans les zones surdotées pourrait être mise en
oeuvre à l'initiative de la profession
- (3) Concomitamment, une évaluation
systématique des mesures incitatives et de régulation de
l'installation des professionnels dans les zones sous-dotées doit
être menée
- a) La pénurie quasi
généralisée de soignants ne peut pas être l'alibi de
l'inaction devant les besoins urgents et spécifiques des territoires
sous-dotés
- 2. La téléconsultation doit
être davantage encadrée afin qu'elle puisse répondre avec
plus de justesse aux besoins des publics les plus éloignés des
soins
- 3. Les visites à domicile de professionnels
de santé doivent être encouragées afin d'assurer
l'accès aux soins des publics les plus isolés et
défavorisés
- 4. Afin d'assurer une réponse
adaptée aux besoins de soins non programmés, il est
nécessaire d'améliorer la qualité de la permanence de
soins
- 1. Pour remédier au besoin impérieux
de soignants dans les zones sous-dotées, une régulation de
l'installation est nécessaire
- B. IL EST NÉCESSAIRE D'ACTIONNER TOUS LES
LEVIERS DISPONIBLES POUR LIBÉRER DU TEMPS MÉDICAL AU SERVICE DES
PATIENTS
- 1. L'accompagnement des professionnels de
santé lors de leur installation doit être renforcé
- 2. L'exercice collectif doit être
facilité et les structures de soins mieux adaptées aux besoins
des territoires
- 3. Les mesures tendant à réduire le
temps administratif des professionnels de santé doivent être
accentuées
- 1. L'accompagnement des professionnels de
santé lors de leur installation doit être renforcé
- C. POUR RÉPONDRE AUX BESOINS DE SOINS, IL
FAUT RECOURIR PLUS INTENSÉMENT À L'ENSEMBLE DES
COMPÉTENCES DES PROFESSIONS DE SANTÉ
- 1. La coordination entre les professionnels de
santé dans les territoires doit être pensée au plus proche
des besoins
- 2. Un mouvement cohérent de
redéfinition de l'ensemble des compétences de certains
professionnels de santé pourrait être mené
- a) L'éventail de compétences des
infirmiers pourrait être redéfini afin de tirer parti de leur
implantation dans les territoires
- (1) Il est nécessaire de sortir d'une
méthode pointilliste et de redéfinir globalement les
compétences des infirmiers
- (2) Les infirmiers en pratique avancée
libéraux pourraient voir leur cadre d'exercice simplifié
- b) Les pharmaciens et les biologistes, dont le
maillage territorial respectif est dense, pourraient voir leurs missions
élargies
- (1) Les pharmaciens pourraient voir leurs missions
élargies afin de mieux valoriser leur maillage officinal et renforcer
l'attractivité de leur profession
- (2) Les biologistes médicaux pourraient
voir leur champ d'activité étendu afin de reconnaître et
mieux valoriser leurs compétences
- c) Il est nécessaire de mieux faire
connaître l'étendue des compétences des sages-femmes
auprès du public
- a) L'éventail de compétences des
infirmiers pourrait être redéfini afin de tirer parti de leur
implantation dans les territoires
- 3. Les modalités d'accès aux
masseurs-kinésithérapeutes pourraient être assouplies afin
de simplifier le parcours de soins et de limiter les consultations
inutiles
- 1. La coordination entre les professionnels de
santé dans les territoires doit être pensée au plus proche
des besoins
- D. L'AUGMENTATION DES CAPACITÉS DE
FORMATION DES ÉTUDES DE SANTÉ DOIT ALLER DE PAIR AVEC UN CHOC DE
TERRITORIALISATION
- 1. Il est nécessaire de poursuivre
l'augmentation des capacités de formation et de veiller à
l'attractivité de l'ensemble des filières de santé
- 2. Un choc de territorialisation des formations
doit être mené au bénéfice des territoires les plus
éloignés des centres hospitalo-universitaires
- a) Le recrutement des étudiants issus des
zones médicales sous-denses doit être massifié
- b) Il est nécessaire d'ouvrir des
formations dans des agglomérations de taille moyenne à
proximité immédiate des zones les moins denses
- c) Les stages effectués par les
étudiants doivent avoir lieu nettement plus fréquemment en
médecine de ville, dans des zones médicalement
sous-dotées
- a) Le recrutement des étudiants issus des
zones médicales sous-denses doit être massifié
- 1. Il est nécessaire de poursuivre
l'augmentation des capacités de formation et de veiller à
l'attractivité de l'ensemble des filières de santé
- A. DES MESURES D'URGENCE SONT IMPÉRATIVES
AFIN DE RÉPONDRE AUX BESOINS DES ZONES LES MOINS MÉDICALEMENT
DOTÉES
- I. LES MESURES PRISES POUR RÉPONDRE À
LA DÉGRADATION DE L'ACCÈS AUX SOINS SONT INSUFFISANTES ET
DÉNUÉES DE VISION D'ENSEMBLE
- LISTE DES PROPOSITIONS
ADOPTÉES PAR LA COMMISSION
- TRAVAUX EN COMMISSION
- LISTE DES PERSONNES ENTENDUES
- LISTE DES CONTRIBUTIONS ÉCRITES
- DÉPLACEMENT EN ALLEMAGNE
- TABLEAU DE MISE EN OEUVRE ET DE SUIVI
- ANNEXE
- LÉGISLATION COMPARÉE -
NOTE SUR L'INSTALLATION DES PROFESSIONNELS
DE SANTÉ EN ALLEMAGNE
- L'INSTALLATION DES PROFESSIONNELS DE
SANTÉ
EN ALLEMAGNE
N° 137
SÉNAT
SESSION ORDINAIRE DE 2024-2025
Enregistré à la Présidence du Sénat le 13 novembre 2024
RAPPORT D'INFORMATION
FAIT
au nom de la commission de l'aménagement du territoire et du développement durable (1) relatif aux inégalités territoriales d'accès aux soins,
Par M. Bruno ROJOUAN,
Sénateur
(1) Cette commission est composée de : M. Jean-François Longeot, président ; M. Philippe Tabarot, premier vice-président ; Mme Nicole Bonnefoy, MM. Cédric Chevalier, Guillaume Chevrollier, Mme Marta de Cidrac, MM. Ronan Dantec, Hervé Gillé, Mme Nadège Havet, MM. Rémy Pointereau, Jean-Yves Roux, Mme Marie-Claude Varaillas, vice-présidents ; M. Jean-Claude Anglars, Mme Audrey Bélim, MM. Pascal Martin, Cyril Pellevat, secrétaires ; Mme Jocelyne Antoine, MM. Jean Bacci, Alexandre Basquin, Jean-Pierre Corbisez, Stéphane Demilly, Gilbert-Luc Devinaz, Franck Dhersin, Alain Duffourg, Sébastien Fagnen, Jacques Fernique, Fabien Genet, Éric Gold, Daniel Gueret, Mme Christine Herzog, MM. Joshua Hochart, Olivier Jacquin, Didier Mandelli, Damien Michallet, Louis-Jean de Nicolaÿ, Saïd Omar Oili, Alexandre Ouizille, Clément Pernot, Mme Marie-Laure Phinera-Horth, M. Bernard Pillefer, Mme Kristina Pluchet, MM. Pierre Jean Rochette, Bruno Rojouan, Mme Denise Saint-Pé, MM. Simon Uzenat, Mme Sylvie Valente Le Hir, MM. Paul Vidal, Michaël Weber.
L'ESSENTIEL
Deux ans après sa publication, la commission de l'aménagement du territoire et du développement durable a exercé son « droit de suite » à son rapport d'information de mars 2022 sur les inégalités territoriales d'accès aux soins, qui dressait déjà un état des lieux fort sombre et implacable mais proposait des solutions ambitieuses pour répondre à cet enjeu de santé majeur.
Le constat largement partagé d'une situation devenue inacceptable et en voie de dégradation, toujours malheureusement d'actualité, a justifié que la commission poursuive son travail. Afin de prendre la mesure de la réalité de l'amélioration de l'accès aux soins, le rapporteur a donc passé au crible les diverses évolutions législatives intervenues depuis deux ans destinées à corriger cette situation. Il a, à cet effet, entendu environ 70 personnes à la faveur de près de 30 auditions avec l'ensemble des acteurs du système de santé, ainsi que des associations de patients et des collectivités territoriales. Le rapporteur, à la tête d'une délégation de la commission, a souhaité expertiser le système allemand de « planification des besoins » de santé qui permet d'assurer une répartition plus équitable des soignants sur le territoire en se rendant sur place il y a quelques semaines.
Fort du diagnostic ainsi établi, la commission a fait siennes les 38 recommandations du rapporteur qui se structurent en trois axes : cibler des solutions adaptées aux zones les moins bien dotées, accentuer les transferts de compétences des médecins vers les autres professions de santé et renforcer les efforts d'augmentation et de territorialisation des capacités de formation en santé.
Le 13 novembre 2024, la commission de l'aménagement du territoire et du développement durable a adopté le rapport d'information et ses 38 recommandations.
I. UNE LOGIQUE DES PETITS PAS INSUFFISANTE POUR RÉPONDRE AUX INÉGALITÉS TERRITORIALES D'ACCÈS AUX SOINS
A. OFFRE DE SOINS : UNE SITUATION EN VOIE DE DÉGRADATION
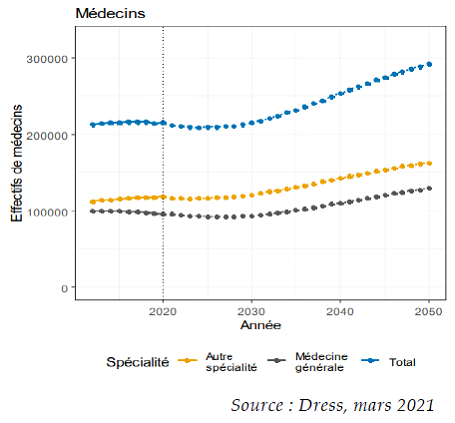
Depuis deux ans, nous entrons progressivement dans la « décennie noire médicale » décrite dès 2022 par le rapporteur : la France a perdu 2 500 praticiens généralistes, portant leur nombre total à 99 500. Les projections indiquent une poursuite de cette diminution jusqu'en 2028, avec l'atteinte d'un seuil critique des 92 500 praticiens. Les prévisions à plus long terme plus rassurantes sont aussi moins certaines. Une hausse de 35 % du nombre de généralistes est ainsi attendue en 2050 par rapport à 2020.
B. ZONES SOUS-DOTÉES ET SOINS NON PROGRAMMÉS : DES MESURES TIMIDES ALORS QU'UNE THÉRAPIE DE CHOC EST NÉCESSAIRE
De nombreuses mesures, souvent d'origine parlementaire1(*), mais manquant de cohérence globale ont été prises ces dernières années pour répondre à cette problématique. Aucun projet de loi spécifiquement dédié n'a cependant été déposé par les précédents gouvernements. En outre, la publication au compte-gouttes des décrets d'application des réformes votées par le Parlement a fragilisé leur efficacité.
Afin de remédier à l'inégale répartition des soignants sur le territoire, plusieurs solutions ont été esquissées. La majorité des professions de santé bénéficient d'incitations financières visant à rendre plus attractif l'exercice dans les zones les moins bien dotées. Ces dispositifs souvent aux effets minimes et, en tout état de cause, mal évalués peinent à être efficaces : les motifs financiers jouent en effet un rôle secondaire dans le choix d'un soignant d'exercer dans un territoire.
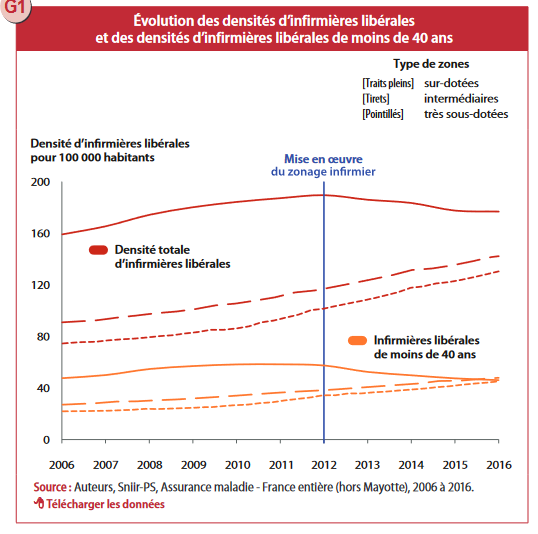
Les conventions signées entre l'Assurance Maladie et chaque profession de santé ont étoffé ce cadre de mesures de régulation de l'installation, qui limitent les possibilités de pratiquer dans les zones les mieux dotées. Ces dispositifs ont des effets positifs sur la répartition des soignants sur le territoire, comme le montre une étude sur les infirmiers. L'installation de ces professionnels est encadrée depuis 2009, ce qui a permis de corriger partiellement leur répartition sur le territoire, avec une réduction de moitié de l'écart entre les moyennes des territoires très sous-dotés et surdotés entre 2006 et 2016. La répartition équilibrée sur tout le territoire est encore plus satisfaisante en ce qui concerne les jeunes professionnels (infirmiers libéraux de moins de 40 ans).
Les chirurgiens-dentistes ont accepté en 2023 de soumettre leur exercice au principe « une installation pour un départ » dans les zones les plus dotées. Les médecins sont donc désormais la seule profession médicale à bénéficier d'un cadre purement incitatif pour équilibrer leur répartition. La remise en cause de leur liberté totale d'installation fait encore figure de « tabou ».
Afin d'assurer l'accès aux soins dans tous les territoires, les gouvernements successifs depuis 2022 ont impulsé des mesures pour « aller vers » les populations isolées. Ils se sont ainsi donné l'objectif de déployer 100 médicobus d'ici la fin de l'année. Avec 30 projets lancés en avril, sa mise en oeuvre est encore timide. Plus généralement, ces initiatives bienvenues n'ont pas été assez nombreuses, et se sont révélées insuffisantes au regard des besoins.
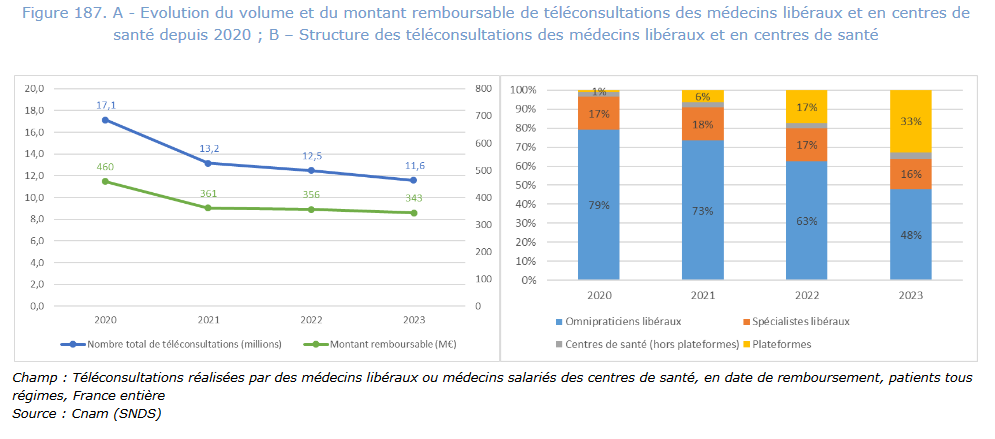
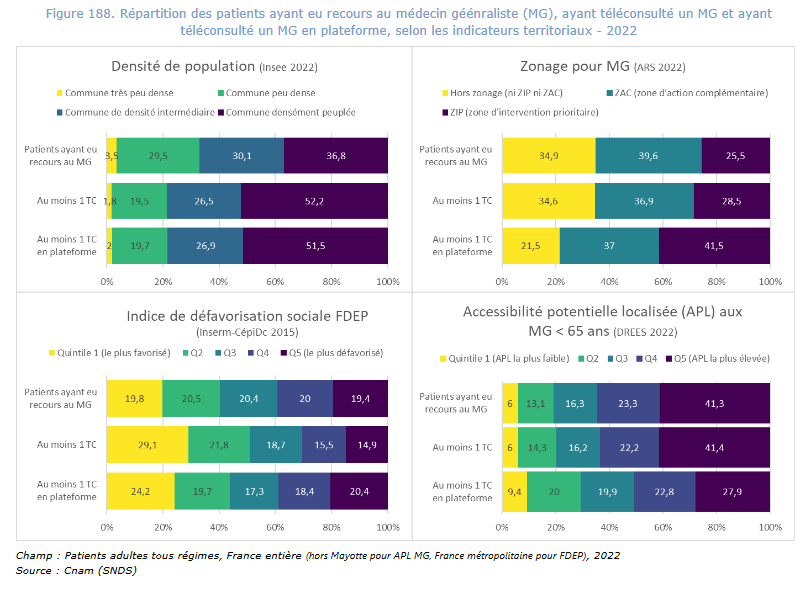
La télémédecine a également été présentée comme une solution pour venir en aide aux territoires isolés depuis la crise sanitaire. Malheureusement, insuffisamment encadrée, elle rate sa cible. Le profil des patients qui ont le plus recours à la téléconsultation ne correspond pas, en effet, au public rencontrant le plus de difficultés d'accès aux soins : ils résident le plus souvent dans des communes densément peuplées et favorisées.
Enfin, 30 % des patients se rendent aux urgences hospitalières faute de réponse médicale auprès de leur médecin traitant. Afin de répondre à cette difficulté d'accès aux soins non programmés, le Gouvernement alors en place a lancé en 2019 le dispositif des services d'accès aux soins (SAS) : les patients qui appellent le 15 plutôt que d'aller aux urgences sont mis en relation avec un médecin régulateur qui doit leur permettre de trouver un rendez-vous médical dans les 48 heures. Ce dispositif encore embryonnaire gagnerait à monter en puissance. En effet, seulement 85 280 rendez-vous ont été pris via la plate-forme SAS.
C. CHARGE ADMINISTRATIVE : GAGNER DU TEMPS MÉDICAL DE QUALITÉ
Les professionnels de santé, et tout spécialement les médecins, ont bénéficié de mesures visant à réduire leur charge administrative pour leur permettre de se concentrer sur leur coeur de métier.
Le déploiement des assistants médicaux - largement salué par les professionnels de santé - a permis de reconquérir du temps de soins, en déléguant une partie des tâches administratives périphériques à la consultation médicale, telles que l'aide à l'habillage du patient ou encore la prise de constantes (température, tension...). Des effets très concrets et bénéfiques pour l'offre de soins sont visibles. En moyenne, le recours à un assistant médical permet d'augmenter la patientèle moyenne du médecin traitant d'environ 10 % et le nombre de patients vus au moins une fois par an de 5,3 %. Le rapporteur invite donc les professionnels de santé à avoir davantage recours à ces assistants médicaux.
Les difficultés administratives liées à l'installation des médecins, notamment dans les zones sous-denses, ont été pour partie résolues avec la création de guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé. Toutefois, l'offre locale fortement hétérogène d'un département à un autre se révèle parfois limitée, voire inexistante.
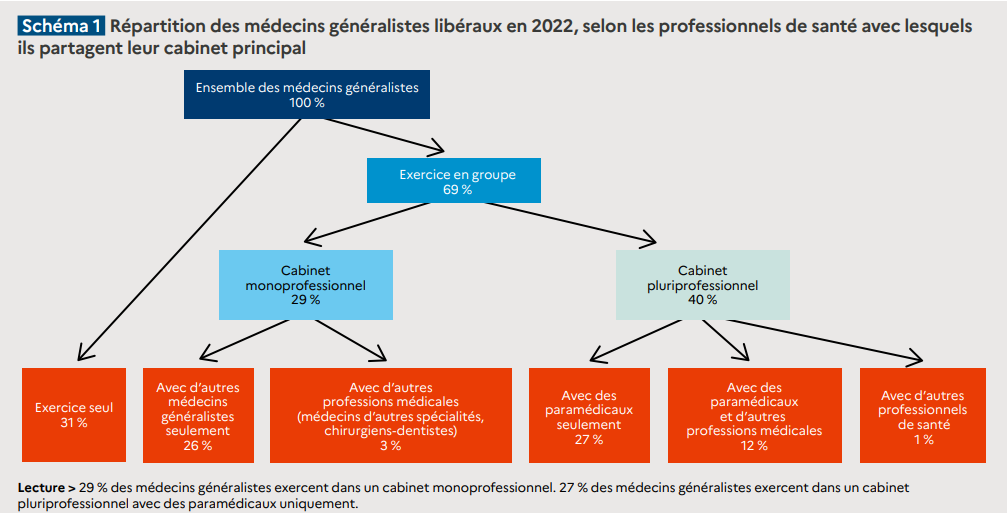
L'exercice collectif, largement plébiscité par les soignants, poursuit son essor, grâce à l'ouverture de nombreuses maisons de santé (MSP) et centres de santé pluriprofessionnels (CSP). Le territoire national compte désormais près de 2 500 MSP, souvent dans des territoires peu denses. Les CSP sont en revanche davantage situés en milieu urbain, ne répondant que partiellement aux besoins des zones sous-dotés.
En outre, l'extension des compétences des professionnels de santé permet de s'appuyer efficacement sur les professions qui sont les mieux représentées dans les territoires. Les infirmiers, en particulier, se sont vus reconnaître par la loi « Valletoux » le droit de rédiger des certificats de décès. Les infirmiers en pratique avancée (IPA) remplissent désormais des fonctions clefs dans le suivi médical du patient, notamment pour les pathologies chroniques et stabilisées. Cependant, leur rôle en médecine de ville reste encore insuffisamment défini et méconnu. La forte présence des pharmaciens sur le territoire a justifié une extension de leurs compétences, la loi de financement de la sécurité sociale (LFSS) pour 2024 leur permettant notamment d'effectuer des tests rapides d'orientation diagnostic (TROD) en cas d'angine ou de cystite. Ils peuvent également renouveler trois fois certaines ordonnances. Pour le rapporteur, l'absence de lois dédiées « infirmiers » et « pharmaciens » tend à ce que cet élargissement de compétences souffre d'un manque de vision d'ensemble et ne bénéficie pas d'un cadre propice à une redéfinition du rôle de chaque professionnel de santé.
Enfin, les compétences des sages-femmes, désormais étendues (arrêt de travail sans limite de durée dans le cadre d'une grossesse non pathologique, dépistage des IST pour les femmes et leurs partenaires, IVG instrumentale, etc.), sont également méconnues des patientes et donc sous-utilisées alors que de nombreuses femmes souffrent de difficultés d'accès aux soins gynécologiques.
Un mouvement d'ouverture de l'accès direct à certains soignants a par ailleurs été enclenché. Ainsi, tel est le cas des masseurs-kinésithérapeutes exerçant en établissements de santé, médico-sociaux et dans certaines structures d'exercice coordonné comme les MSP depuis la loi « Rist 2 ». Cette loi a également ouvert l'accès direct aux masseurs-kinésithérapeutes membres d'une communauté professionnelle territoriale de santé (CPTS), mais les textes d'application ne sont pas encore parus. Un tel accès direct « émietté » est cependant insatisfaisant, car illisible pour les patients, qui ignorent généralement ce qu'est une CPTS.
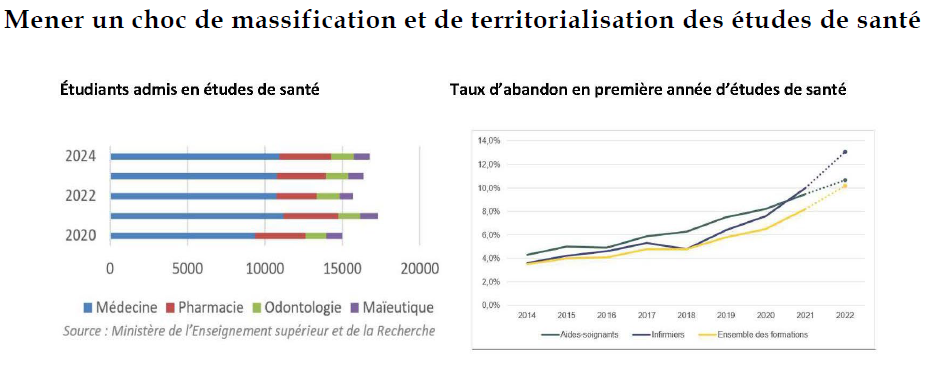
D. ÉTUDIANTS EN SANTÉ : LE CHOC D'OFFRE N'A PAS EU LIEU
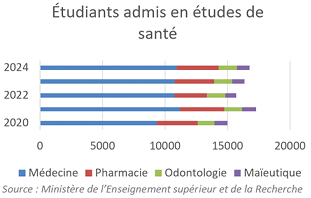
Le renoncement au numerus clausus à l'entrée des études de santé lors de la réforme de 2020 était indispensable. Cependant, le choc d'offre tant attendu n'a pas eu lieu : les effectifs en deuxième année de médecine ont progressé de 16,8 % entre 2020 et 2024, la quasi-totalité de la hausse ayant eu lieu avant 2022. La dynamique actuelle est donc insuffisante pour répondre aux besoins futurs de soignants.
En pharmacie et maïeutique, le manque de lisibilité et la complexité de la réforme « Pass-LAS » ont engendré une diminution des lauréats. 2022 en particulier fait paradoxalement figure d'année noire pour ces formations. Les effectifs en première année de sage-femme en septembre 2024 sont même encore inférieurs à ceux de 2020.
La hausse des effectifs est par ailleurs neutralisée par une hausse du nombre d'abandons, particulièrement dans le cas des études d'infirmier. Ainsi, en 2022, le nombre de diplômés infirmiers a diminué de 1 % par rapport à 2021 alors qu'en 2019, trois ans auparavant, le nombre d'inscrits avait augmenté de 6 %.
Enfin, la territorialisation des études de santé est insuffisante. La formation des médecins est encore organisée autour des centres hospitalo-universitaires des métropoles. Cette concentration géographique et l'absence de stages effectués dans les zones sous-dotées, notamment rurales, accentuent en effet les disparités territoriales d'accès aux soins : les étudiants s'installent difficilement dans des territoires qu'ils n'ont jamais fréquentés.
Tous les leviers existants pour attirer les élèves volontaires pour exercer en zone sous-dense n'ont pas encore été mobilisés. Ainsi la réforme du contrat d'engagement de service public (CESP) prévue par la loi « Valletoux » n'est toujours pas appliquée. Le législateur a en effet étendu le bénéfice du CESP, versé sous forme d'aide financière mensuelle accordée à un étudiant en échange d'un engagement à exercer en zone sous-dense à la fin de ses études, aux étudiants en médecine, odontologie, maïeutique et pharmacie dès la fin de la deuxième année du premier cycle.
II. UN CHANGEMENT DE PARADIGME NÉCESSAIRE POUR ASSURER UN ACCÈS AUX SOINS ÉQUITABLE POUR LES FRANÇAIS
A. DANS LES ZONES SOUS-DOTÉES, RÉPONDRE À L'URGENCE EN RÉGULANT L'INSTALLATION DES MÉDECINS
Prendre des mesures d'urgence pour les zones les plus touchées par la désertification médicale est un impératif. En effet, les disparités territoriales d'accès aux soins engendrent une inégalité entre les citoyens au regard de leur droit à la protection de la santé. À cet égard, la situation dégradée de l'offre de soins sur l'ensemble du territoire ne doit pas servir de prétexte pour ne pas agir en faveur des zones les moins dotées.
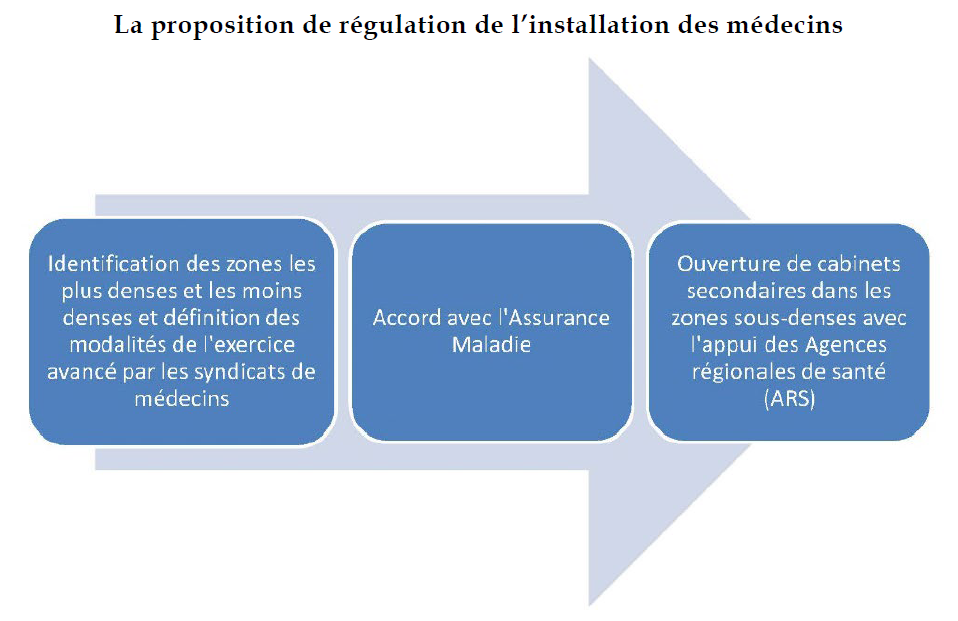
Réguler l'installation des médecins dans les zones les mieux dotées et favoriser leur exercice dans les zones les moins bien dotées sont deux leviers à actionner. Toute nouvelle installation dans les zones les mieux dotées pourrait ainsi être conditionnée à un exercice partiel dans une zone sous-dotée. L'installation dans les zones où la démographie médicale est encore satisfaisante serait ainsi conditionnée à l'engagement d'effectuer des consultations dans un cabinet secondaire dans une zone sous-dotée.
La définition des modalités pratiques d'une telle obligation, notamment son zonage, pourraient dans un premier temps être confiées à la profession elle-même. En cas d'inertie de la part de cette dernière, le législateur pourrait cependant s'y substituer pour définir lui-même ce cadre, sur le modèle du système allemand d'autogestion. En Allemagne, en effet, les associations fédérales de médecins conventionnés assurent l'application de la régulation au travers du dispositif de « planification des besoins ». Ce dernier repose sur l'étude des besoins de santé des territoires, qui permet de fixer le nombre de praticiens recherché par zone. Les médecins ne peuvent obtenir un agrément de l'assurance-maladie publique que s'ils s'installent dans une zone où le nombre de professionnels de santé est insuffisant.
Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire (proposition n° 1).
Ensuite, à mesure que le nombre de médecins augmentera du fait de la fin du numerus clausus, il est nécessaire de définir un cadre de régulation de l'installation plus ambitieux, qui s'appuierait sur le conventionnement sélectif par l'Assurance maladie et garantirait une répartition équilibrée des médecins sur le territoire.
Afin d'améliorer l'accès aux soins dans les zones les moins bien dotées, les modalités de fonctionnement de la téléconsultation pourraient être revues pour en limiter les abus et recentrer son recours sur les publics qui en ont le plus besoin.
Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement (proposition n° 4) :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Mieux cibler les aides à l'installation et au fonctionnement des cabines de téléconsultation sur les seules pharmacies situées dans des zones médicalement sous-dotées et les revaloriser financièrement en contrepartie (proposition n° 5).
Enfin, des mesures complémentaires doivent être prises en faveur de l'accès aux soins non programmés, en s'appuyant mieux sur les compétences des pharmaciens, qui peuvent effectuer certains tests de diagnostic rapide et en impliquant davantage les masseurs-kinésithérapeutes dans la permanence de soins : il serait opportun qu'ils puissent être consultés en accès direct pour certaines pathologies comme les entorses de la cheville.
Mieux impliquer l'ensemble des professions dans la permanence des soins (proposition n° 8)
B. REDONNER DU TEMPS MÉDICAL AUX PATIENTS
Si plusieurs leviers ont été actionnés pour reconquérir du temps de soins au détriment d'un temps administratif chronophage, plusieurs pistes d'amélioration pourraient être envisagées pour redonner du temps de soins aux patients.
Le rapporteur considère nécessaire d'assouplir les conditions de l'octroi des aides au recrutement des assistants médicaux, tout spécialement pour les MSP, afin que ces dernières puissent enfin y recourir. Actuellement, un assistant médical ne peut être recruté qu'au bénéfice d'une convention entre le médecin et l'assistant lui-même. Or, une telle architecture contrevient à la possibilité de mutualiser un assistant à l'échelle de la structure administrative, ce qui est pourtant nécessaire à l'exercice collectif.
Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux (proposition n° 12).
L'assistant médical apporte un gain de temps précieux au bénéfice du temps patient, le rapporteur considère que cette aide est particulièrement utile au quotidien pour les médecins et préconise en conséquence d'intensifier leur déploiement et de revoir à la hausse la cible de déploiement de ces assistants.
Accélérer et amplifier les objectifs de recrutement des assistants médicaux (proposition n° 14).
Pour le rapporteur, les compétences des sages-femmes pourraient davantage être mises au service de l'offre de soins en reconnaissant et valorisant cette profession. La simplification du droit à prescription des maïeuticiens devrait ainsi être l'une des priorités à envisager, par exemple en supprimant la liste des prescriptions qu'ils sont amenés à réaliser. Une réflexion sur la possibilité pour les sages-femmes d'obtenir le statut de « praticien hospitalier », permettant de faciliter l'exercice mixte hospitalier-libéral, devrait également être engagée.
Rationaliser le cadre d'exercice des sages-femmes en :
- simplifiant l'exercice mixte hospitalier libéral ;
- supprimant la liste limitative de médicaments qu'elles sont autorisées à prescrire (proposition n° 16).
C. S'APPUYER AVEC PLUS DE VIGUEUR SUR LES COMPÉTENCES DE CHAQUE PROFESSION MÉDICALE
Il est indispensable de sortir de l'approche pointilliste des compétences des infirmiers et de passer à une logique plus globalisante. À cet égard, le rapporteur appelle de ses voeux l'examen d'une « loi infirmiers » proposant une véritable « réingénierie » du métier (proposition n° 18). Un tel recalibrage des compétences des infirmiers doit être mis spécialement au profit des infirmiers en pratique avancée (IPA). À ce stade, la formation des IPA répond en effet aux besoins de l'exercice hospitalier.
Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation (proposition n° 19).
La limitation actuelle du champ des possibles en matière de prescription médicamenteuse par les IPA paraît obsolète et décorrélée des compétences réelles acquises par ces infirmiers spécialisés.
Élargir la liste des médicaments pouvant être prescrits par les IPA libérales, notamment pour les pathologies courantes et chroniques, afin d'alléger la charge des médecins (proposition n° 20).
Octroyer aux pharmaciens un nouveau rôle dans le parcours de soins et mieux valoriser leurs qualifications serait nécessaire. Une « loi pharmaciens » sortant d'une logique d'ajustement à la marge de leurs prérogatives pourrait opportunément être proposée (proposition n° 22). La reconnaissance d'un rôle d'orientation du patient consistant en la prise en charge des « petits maux du quotidien » dans les zones sous-denses est une piste à envisager. L'évolution des missions pourrait également utilement renforcer l'attractivité de la profession.
S'appuyer sur les biologistes médicaux, notamment en matière de politique de prévention de santé, est une piste qui mérite également d'être explorée. Pour le rapporteur, les biologistes sont en effet insuffisamment inclus dans le suivi médical des patients. Ces derniers sont pourtant particulièrement sensibilisés aux pathologies chroniques et à leur suivi, et pourraient remplir un rôle de pédagogie à destination des patients, notamment lors des campagnes de vaccination.
Élargir les compétences des biologistes pour ancrer leur rôle clé en matière de prévention (dépistages, vaccins...) (proposition n° 23).
Enfin, les modalités d'accès direct aux masseurs-kinésithérapeutes se révèlent aujourd'hui particulièrement illisibles. Sur la proposition du rapporteur, la commission préconise donc d'ouvrir l'accès direct à la profession pour une liste de pathologies préétablies.
Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires (proposition n° 25).
D. MENER UN CHOC DE MASSIFICATION ET DE TERRITORIALISATION DES ÉTUDES DE SANTÉ
Les capacités des facultés de médecine sont saturées, les locaux surchargés et les formateurs en nombre insuffisant. Il est dans ces conditions urgent de donner la possibilité aux facultés de recruter plus d'étudiants sans dégrader la qualité de l'enseignement, en particulier en médecine générale. Pour cela, elles ont besoin de plus d'enseignants.
Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte (proposition n° 26).
Il est également essentiel de corriger les effets contre-productifs les plus marqués de la réforme « Pass-LAS », notamment pour les études de pharmacie et de maïeutique.
Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie (proposition n° 28).
Afin d'assurer à long terme une répartition plus équitable des soignants sur le territoire, recruter plus d'étudiants issus des zones médicales sous-denses dans les filières de santé est urgent. Introduire, parmi les critères de sélection en première année de Pass ou de LAS, un nouveau critère, celui du lieu de résidence des étudiants, est souhaitable. Les étudiants issus de zones médicales sous-denses, au même titre que les boursiers, seraient ainsi favorisés dans le processus de sélection pour entrer en première année d'études. Cette mesure pourrait prendre la forme de quotas réservés : la proportion d'étudiants admis issus de lycées en zone sous-dense devrait être au moins égale à la proportion de candidats issus de ces lycées.
Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS (proposition n° 30).
La hausse du nombre d'étudiants dans les filières de santé n'aura de pertinence à long terme pour résorber les inégalités territoriales d'accès aux soins que si elle est territorialisée. Sortir d'une approche « CHU-centrée » des formations et procéder à un choc de territorialisation est donc essentiel.
Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses (proposition n° 33).
Ce virage territorial des études de santé exige également de repenser l'organisation des stages des étudiants, qui doivent être l'occasion de les mettre en contact avec différents modes d'exercice, notamment dans les territoires ruraux.
Adapter les modalités de stage des étudiants en santé pour qu'ils soient effectués fréquemment et sur toute la durée des études en médecine de ville, de façon privilégiée dans les zones sous-dotées (proposition n° 34).
Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses (proposition n° 38).
Synthèse des recommandations de la mission d'information
Proposition n° 1 : Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire.
Proposition n° 4 : Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Proposition n° 5 : Mieux calibrer les aides à l'installation et au fonctionnement des cabines de téléconsultation en les limitant aux seules pharmacies situées dans des zones médicalement sous-dotées moyennant une revalorisation, en contrepartie.
Proposition n° 6 : Revaloriser le tarif de prise en charge des consultations à domicile pour les professionnels de santé.
Proposition n° 8 : Mieux impliquer l'ensemble des professions dans la permanence des soins.
Proposition n° 11 : Accélérer le déploiement des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé et systématiser l'implication des collectivités territoriales dans leur fonctionnement.
Proposition n° 12 : Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux.
Proposition n° 14 : Accélérer et amplifier les objectifs de recrutement des assistants médicaux.
Proposition n° 18 : Adopter le plus rapidement possible une « loi infirmiers » qui élargisse et clarifie le cadre de leurs compétences.
Proposition n° 19 : Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation.
Proposition n° 22 : Adopter le plus rapidement possible une « loi pharmaciens » qui élargisse le cadre de leurs compétences.
Proposition n° 25 : Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires.
Proposition n° 26 : Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte.
Proposition n° 28 : Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie.
Proposition n° 30 : Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS.
Proposition n° 33 : Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses.
Proposition n° 38 : Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses.
La liste détaillée des recommandations figure ci-après.
MISSION D'INFORMATION SUR LES DISPARITÉS TERRITORIALES D'ACCÈS AUX SOINS
I. LES MESURES PRISES POUR RÉPONDRE À LA DÉGRADATION DE L'ACCÈS AUX SOINS SONT INSUFFISANTES ET DÉNUÉES DE VISION D'ENSEMBLE
A. EN DÉPIT D'UN CONSTAT PARTAGÉ SUR L'URGENCE D'AGIR, LES GOUVERNEMENTS PRÉCÉDENTS N'ONT PAS DÉPLOYÉ DE STRATÉGIE GLOBALE POUR ENDIGUER LA DÉTÉRIORATION DE L'ACCÈS AUX SOINS
En 2022, le rapporteur a mené une première mission d'information sur l'accès territorial aux soins. Il a fait état des risques inhérents à une offre de soins insuffisante et territorialement mal répartie, craignant notamment que les années à venir jusqu'en 2030 soient une véritable « décennie noire » médicale. Face à ce constat largement partagé d'une situation inacceptable, la commission entend poursuivre son travail, et s'interroge tout particulièrement sur les diverses évolutions qui ont pu intervenir depuis deux ans pour y faire face.
Pour le rapporteur, la situation est toujours aussi inquiétante, les trajectoires d'offres de soins tout particulièrement s'agissant des médecins généralistes inquiètent. En dépit d'une accumulation de réformes censées renforcer l'offre de soins dans les zones sous-dotées, le rapporteur, tout en soulignant l'effort louable, regrette un manque de cohérence d'ensemble et l'utilité parfois contrastée des mesures à destination des zones les plus défavorisées médicalement. Il constate également que les mesures d'application de la loi ne sont pas toujours prises en temps utile, ce qui trahit l'intention du législateur et ne permet pas de répondre à l'urgence de certaines situations.
1. L'offre de soins est globalement insuffisante, la trajectoire poursuit sa détérioration et les disparités d'accès aux soins s'accentuent
a) L'offre de soins poursuit son amenuisement depuis 2022
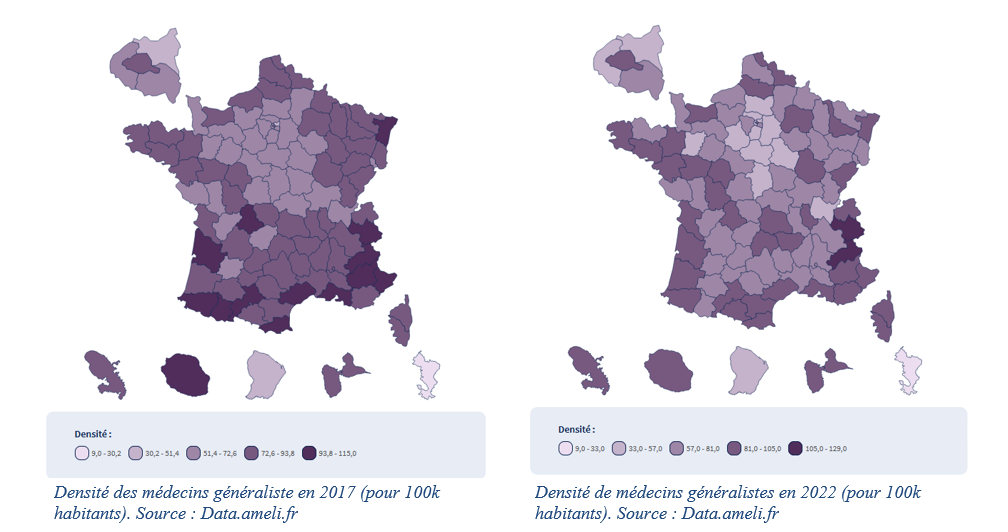
(1) Le nerf de la guerre : la situation préoccupante de l'offre des médecins généralistes en France
Deux ans après l'adoption par la commission du
rapport d'information « Rétablir l'équité
territoriale en matière d'accès aux soins : agir avant qu'il
ne soit trop tard » du sénateur Bruno Rojouan, le
constat alarmant qui avait été dressé sur
l'offre de soins en France est toujours d'actualité.
Pire encore, l'offre a continué de se contracter avec, notamment,
une baisse notable en proportion du nombre de médecins
généralistes en exercice.
L'augmentation faciale du nombre de médecins peut être assimilée, à certains égards, à un trompe-l'oeil. Au 1er janvier 2024, la France comptait 237 000 médecins en activité, soit une augmentation de + 1,4 % par rapport à 2023 et de + 10 % sur 13 ans. En revanche, si l'on considère les données relatives aux médecins en activité dite régulière, soit les médecins qui exercent de manière stable et continue, généralement sur un temps de travail significatif et régulier (souvent défini comme au moins 50 % d'un temps plein), ce nombre chute à 199 089, avec une augmentation de seulement + 0,8 % par rapport à 2023 et même, depuis 2010, par une diminution du nombre de médecins de - 0,5 %2(*).
Le constat est encore plus inquiétant si l'on ne considère que la population de médecins généralistes. C'est en effet cette variable qui est la plus fondamentale pour apprécier convenablement la réalité des situations d'insuffisance d'offre de soins. Le médecin généraliste étant, encore aujourd'hui, le praticien vers lequel se tournent naturellement les personnes en besoin de soins médicaux. Il est par ailleurs, bien souvent, la porte d'entrée vers le monde de la médecine spécialisée dans le cadre du parcours de soins coordonnés.
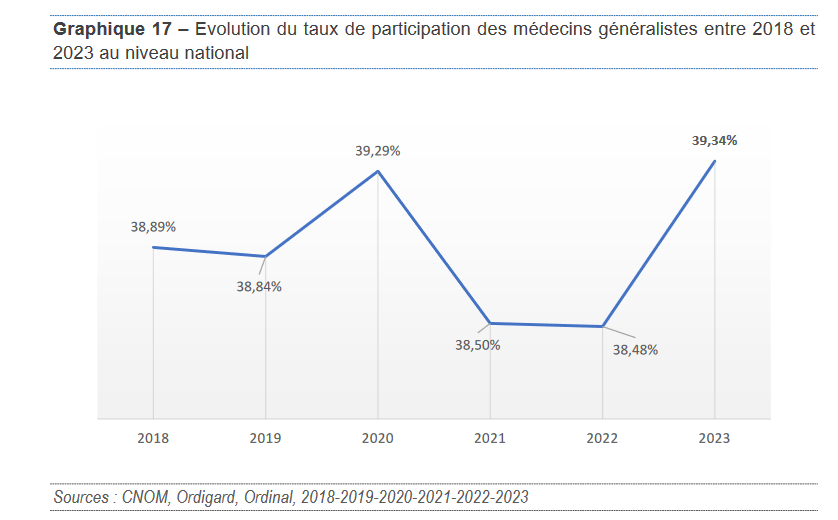
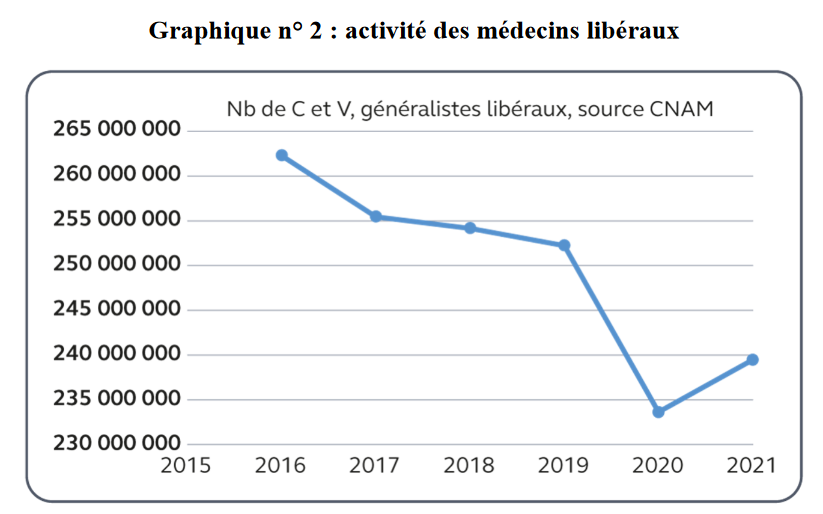
En 2022, la France comptait environ 102 000 médecins généralistes en activité. La situation a continué de se détériorer, en 2024, ce chiffre est tombé à 99 500 praticiens. Cela représente une diminution de 2,5 % en deux ans, un déclin particulièrement préoccupant dans les zones sous-dotées où l'accès aux soins primaires est déjà limité.
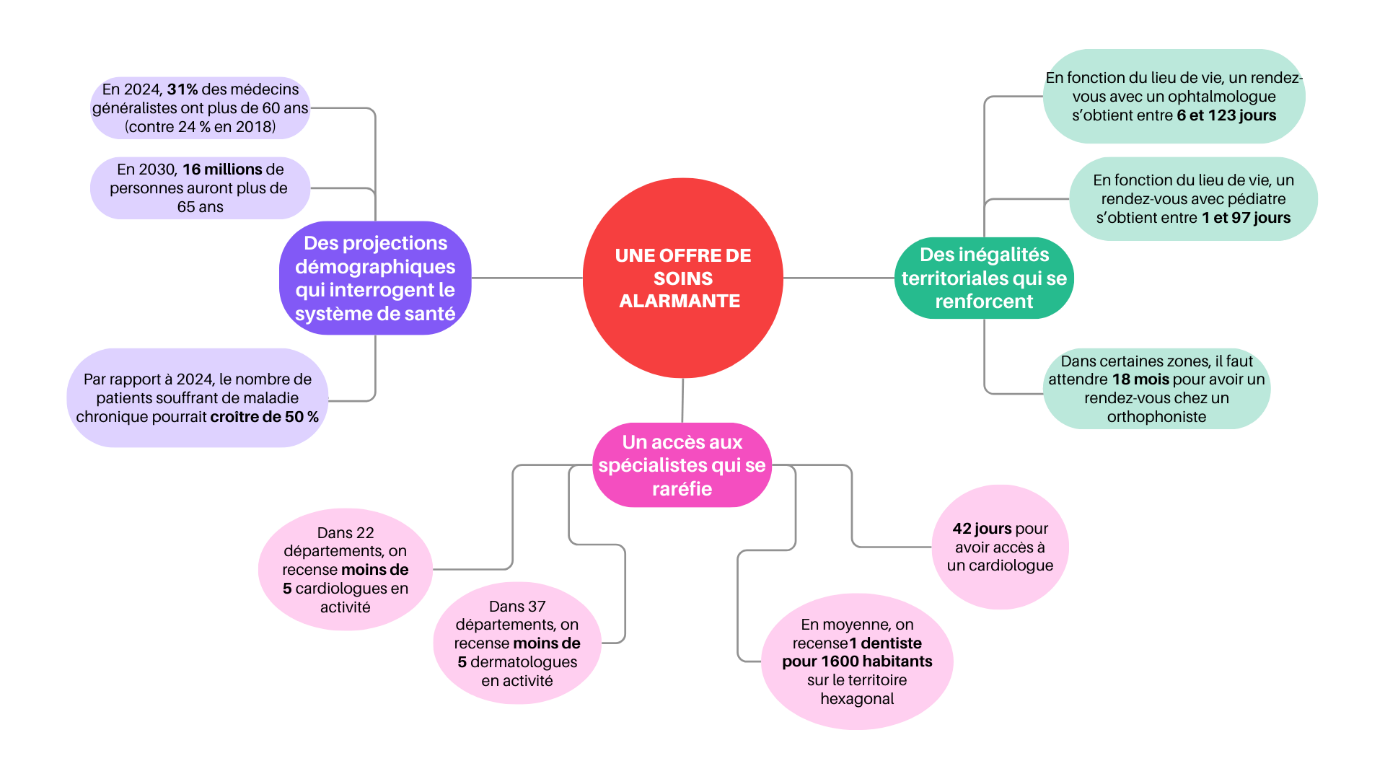
Ce constat inquiète particulièrement le rapporteur de la mission d'information alors que la population de médecins généralistes connaît un vieillissement généralisé. En 2024, environ 30,7 % des médecins généralistes en activité ont plus de 60 ans, contre seulement 24 % en 2018.
Au-delà de cet âpre constat statistique, le rapporteur a souhaité appeler l'attention sur deux points de vigilance particuliers, s'agissant des médecins généralistes.
Tout d'abord, force est de constater que l'augmentation de la file active des médecins généralistes, amène certains d'entre eux à refuser d'accueillir de nouveaux patients. Cette situation, aux effets particulièrement désastreux dans les zones sous-dotées conduit à raréfier un peu plus l'offre de soins. Une étude de la Dress, parue en 2023, relève que près de 65 % des médecins déclarent être amenés à refuser de nouveaux patients comme médecin traitant, contre 53 % d'entre eux en 20193(*).
Une telle pratique favorise l'apparition de situations médicalement inacceptables. Ainsi que l'indiquait la Caisse nationale d'assurance maladie (Cnam) au rapporteur, en France, en 2022, environ 6,36 millions d'assurés ne disposent pas d'un médecin traitant, soit environ 11 % des patients. Ce phénomène, loin de se résorber, serait même en train de s'accentuer.
D'autre part, la tendance observée, chez certains professionnels de santé, notamment les médecins généralistes, d'orienter leur activité vers les secteurs les plus lucratifs et qui apportent une plus grande souplesse horaire ne manque d'alerter. Ainsi que l'a indiqué le syndicat MG France entendu par le rapporteur, « la moitié des médecins généralistes n'exercent pas comme médecins traitants, mais favorisent des niches plus lucratives et moins difficiles ». Le développement des médecins esthétiques et du sport notamment, ainsi que le recours croissant aux plateformes de téléconsultation et aux soins non programmés étaient particulièrement pointés du doigt.
Ces évolutions concourent à un affaiblissement de facto de l'offre de soins de médecine générale. En effet, cette dernière est traditionnellement axée sur un suivi au long cours du patient, à l'image du « médecin de campagne » de Balzac et de Jules Romains.
(2) Les inégalités d'accès aux médecins spécialistes et aux autres professionnels de santé s'accentuent
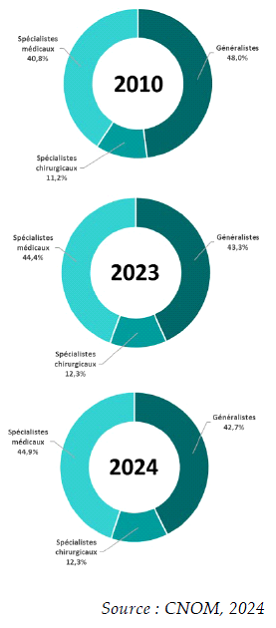
Si le rapporteur de la mission d'information considère que la situation du déficit du nombre de médecins généralistes revêt une dimension prioritaire, il estime que l'état de l'accès aux autres professions médicales est également préoccupant.
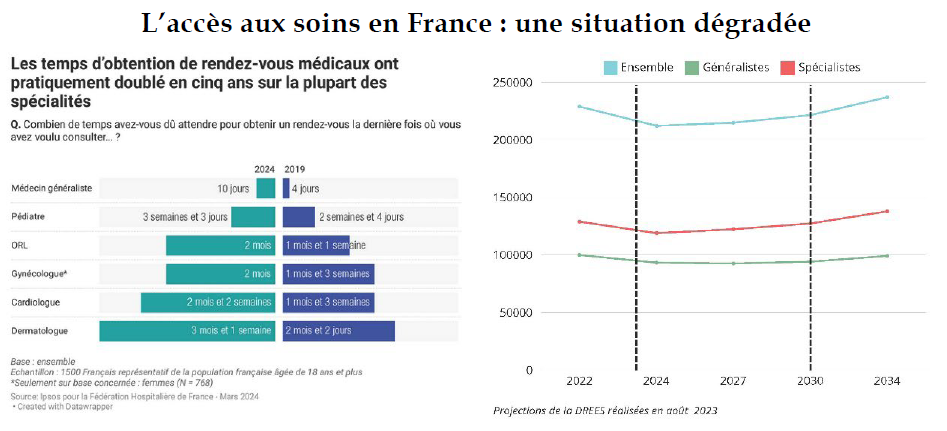
Les délais pour avoir accès aux médecins spécialistes se rallongent et révèlent de grandes disparités territoriales.
Tout d'abord, et en procédant à une approche profession par profession, les délais d'accès à certains spécialistes sont particulièrement inquiétants :
- Un rendez-vous avec un cardiologue, le temps médian atteint les 42 jours ;
- Un rendez-vous avec à un dermatologue, le temps médian est quant à lui de 36 jours ;
- En moyenne, il faut 22 jours pour un rendez-vous avec un gynécologue.
Des inégalités territoriales alarmantes se superposent à ce constat général. En effet, selon le département retenu, les délais pour avoir accès à un ophtalmologue peuvent varier de 6 à 123 jours. Pour un pédiatre, cette variation représente un écart-type de 1 à 97 jours. Enfin, pour un cardiologue par exemple, l'écart entre départements atteint de 17 à 93 jours4(*).
Les soins dentaires ne font pas exception aux difficultés éprouvées par les autres professions. Ainsi que le souligne le Conseil National de l'Ordre des Chirurgiens-Dentistes (CNCD), si la France compte entre 2010 et 2022, 3 026 nouveaux chirurgiens-dentistes, le nombre total de praticiens atteint seulement les 43 026.
Le nombre de chirurgiens-dentistes présents sur le territoire hexagonal, ramené au nombre d'habitants, induit une proportion de 1 dentiste pour 1 600 habitants. Le constat est encore plus inquiétant pour certains territoires ultramarins. La Martinique compte, selon les données de l'Observatoire national de la démographie des professions de santé (ONDPS), environ 170 chirurgiens-dentistes pour 365 000 habitants, soit 1 praticien pour 2 100 habitants environ. Ces chiffres témoignent de l'inadéquation entre l'offre et la demande potentielle de soins bucco-dentaires, le renoncement à ces soins - souvent perçus à tort comme un produit de luxe - se révèle particulièrement fort.
Dans les territoires d'outre-mer : un accès uniformément limité ?
Au sein des territoires ultramarins, la situation de l'offre de soins ne peut faire l'objet d'un constat et d'une analyse uniforme. À cet égard, le territoire de la Réunion connait par exemple une densité de 98 médecins généralistes pour 100 000 habitants quand la Guyane n'en compte que 34 et Mayotte seulement 9 et ou l'ensemble du territoire est placé en zone d'intervention prioritaire (ZIP).
Selon les données communiquées par la Cnam au rapporteur, les territoires de la Réunion, de la Martinique et de la Guadeloupe connaissent une densité médicale en médecine générale supérieure au territoire hexagonal.
Ces disparités entre le territoire métropolitain et les territoires d'outre-mer touchent également les médecins spécialistes de manière non linéaire. Ainsi, si par exemple la Martinique a une densité d'ophtalmologues équivalente à celle du territoire métropolitain, elle se révèle fortement sous-dotées en cardiologues, pédiatres ou encore anesthésistes.
La santé bucco-dentaire est pourtant un véritable enjeu de santé publique : la carie touche 45 % des enfants de 12 ans et plus de 75 % de la population adulte ; les maladies parodontales atteignent la majorité de la population dont jusqu'à 15 % sévèrement (entraînant des pertes dentaires précoces). Le rapporteur souhaite attirer l'attention sur ces chiffres particulièrement préoccupants.
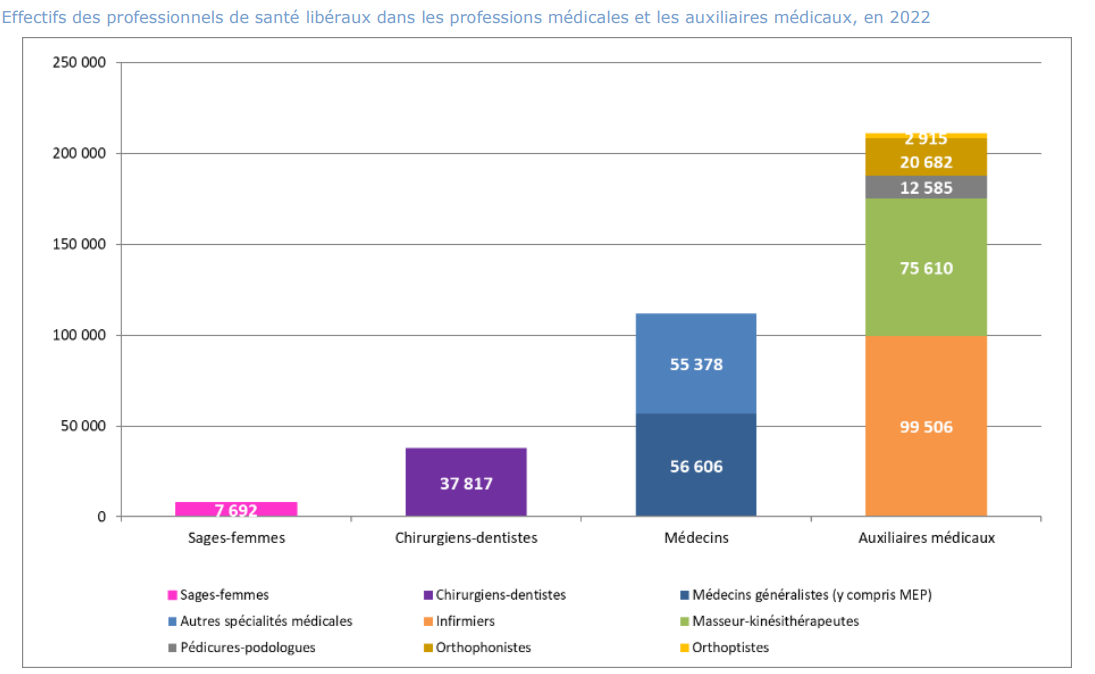
Le graphique ci-après permet de visualiser le stock de praticiens libéraux en 2022 et d'identifier chez les autres professions médicales et paramédicales des professions en sous-effectif marqué.
Dans les départements de l'ex-Région Auvergne, certains territoires sont très fragiles. C'est le cas du Cantal, où près de 70 % de la population vit en zone sous-dense en orthophonistes et près de 46 % pour l'Allier. Ainsi que le relaie la presse locale, il faut compter « entre 1 an et 18 mois pour obtenir un rendez-vous chez un orthophoniste »5(*).
Effectifs des professionnels de santé libéraux dans les professions médicales et les auxiliaires médicaux, en 2022
Source : Rapport charges et produits pour 2025 de l'Assurance maladie
Si les statistiques ne semblent pas révéler des difficultés démographiques particulières pour les infirmiers et les aides-soignants, le rapporteur a souhaité appeler à une vigilance renforcée sur ces deux professions. Elles n'apparaissent effectivement pas sous-représentées avec environ 600 000 infirmiers et 425 000 aides-soignants en activité en 2021, mais le vieillissement généralisé de la population va placer ces professions en ligne de front face à l'augmentation des besoins en soins6(*). Or, depuis 2021 et tout spécialement en 2023, le nombre d'aides-soignants décroît très légèrement, ce qui peut légitimement faire craindre un risque de tension à moyen et long termes. Ce désajustement, peut-être conjoncturel, doit faire l'objet d'un suivi attentif afin d'anticiper les besoins futurs.
b) La situation devrait se dégrader dans les prochaines années, qui font figure de « décennie noire »
La France, comme l'ensemble des pays européens, fait face à un vieillissement généralisé de sa population. En 2023, près de 20 % de la population française avait plus de 65 ans, en 2030 ce nombre devrait être porté à près de 24 %, soit environ 16 millions de personnes, et ce pourcentage devrait atteindre 27 % d'ici 2050 selon les projections de l'Insee7(*).
Ce vieillissement est directement lié à l'allongement de l'espérance de vie, établie aujourd'hui de 85 ans pour les femmes et 79 ans pour les hommes, ainsi qu'à la baisse continue du taux de natalité ces dernières décennies. La pyramide des âges française, autrefois en forme de « cloche », tend désormais vers un déséquilibre marqué : la base, correspondant aux plus jeunes générations, se réduit, tandis que le sommet, représentatif des âges avancés, s'élargit (voir graphique ci-après).
La transformation de la pyramide des âges est loin d'avoir des effets neutres sur la demande de soins médicaux en France. Les personnes âgées sont souvent confrontées à des pathologies chroniques et à des maladies dégénératives nécessitant des soins longs et coûteux. Le nombre de patients souffrant de maladies comme Alzheimer, les maladies cardio-vasculaires ou encore les cancers est en constante augmentation. Le nombre de personnes atteintes de maladies chroniques, déjà élevé en 2024, pourrait croître de 50 % d'ici 20508(*). La demande en soins de longue durée, ainsi que l'augmentation des besoins en consultations gériatriques et en soins à domicile devraient accentuer la pression sur le système de santé, plaçant l'offre de soins dans une situation préoccupante.
Évolution de la pyramide des âges
Source : Insee, Scénarios de pyramides des âges interactives entre 1991 et 2070
Lecture du graphique : La courbe rouge
représente la pyramide des âges en 1991,
la courbe en bleu
correspond au scénario central projeté à horizon
1er janvier 2030 à taux de fécondité,
espérance de vie et solde migratoire constants.
La métamorphose de la pyramide des âges qui emporte des incidences notables est d'autant plus problématique que les projections de démographie médicale font craindre, ainsi que votre rapporteur l'avait souligné en 2022, une véritable « décennie noire9(*) ».
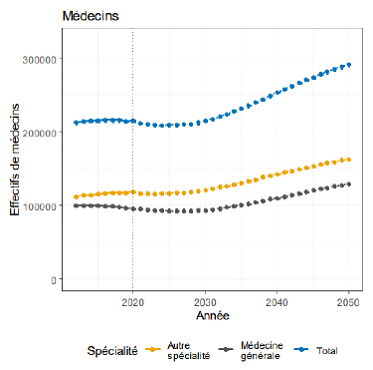
La démographie médicale en France connaît une évolution préoccupante, notamment en ce qui concerne les médecins généralistes. En 2024, la France compte environ 99 500 médecins généralistes en activité régulière, mais une partie importante de ces praticiens est proche de l'âge de la retraite. Selon les données de la Drees, 44 % des médecins généralistes ont plus de 55 ans et devraient être nombreux à cesser leur activité d'ici 2030. Une diminution nette de la densité médicale dans les prochaines années est donc probable.
En considérant les projections de la Drees, en 2030, le renouvellement des médecins généralistes ne suffira pas à compenser les départs en retraite. La suppression du numerus clausus en 2020 et l'augmentation progressive des effectifs d'étudiants en médecine ne produiront leurs effets qu'à moyen terme. En attendant, une tension croissante est à prévoir.
Si l'on considère un scénario tendanciel de référence, au sein duquel environ 8 700 étudiants sont admis chaque année en deuxième année d'études médicales et que le flux de diplômés hors de France se stabilise autour des 1 200 praticiens par an, alors, jusqu'en 2028, le nombre de médecins généralistes continuera à décroître et devrait atteindre environ 92 500 praticiens, exacerbant les tensions sur l'offre de soins. Il faudrait attendre 2035 pour que le solde des médecins généralistes repasse au-delà de la barre symbolique des 100 000 praticiens (soit le niveau de 2021).
Les projections à plus long terme, mais dont la fiabilité est par définition moins grande, sont en revanche légèrement plus optimistes, sans garantir pour autant que les zones sous-denses et les difficultés d'accès aux soins disparaissent définitivement.
En 2021, la Drees a procédé à une étude prospective, s'intéressant, par profession, aux dynamiques démographiques à horizon 205010(*).
À cette date, le nombre total de médecins généralistes devrait progresser d'environ + 35 % et de près de + 39 % pour les médecins spécialistes. Il est pour l'heure difficile de conclure à la suffisance de ce nombre pour absorber la demande en offre de soins. De plus, cette projection ne tient pas compte de plusieurs variables qui pourront avoir une incidence sur le nombre de praticiens (le développement de l'intelligence artificielle, le recours accru aux instruments robotiques, la place future de la téléconsultation, les évolutions des pratiques, etc.).
c) Les territoires sous-denses médicalement : les disparités d'accès aux soins s'accentuent
L'inégale répartition des soignants sur le territoire engendre des disparités territoriales d'accès aux soins marquées en défaveur de certains territoires sous-dotés, souvent ruraux, pour lesquels la situation est particulièrement dégradée.
Quatorze départements présentent des fragilités significatives, ils cumulent, pour l'accès à trois spécialités au moins, des délais médians deux fois supérieurs aux chiffres obtenus à l'échelle nationale, voire davantage. Ces départements sont : le Gers, la Saône-et-Loire, la Nièvre, le Territoire de Belfort, le Loiret, le Cher, les Deux-Sèvres, l'Ardèche, l'Eure, le Calvados, la Manche, la Loire-Atlantique, les Côtes-d'Armor et le Pas-de-Calais.
Ainsi, par exemple, 37 départements métropolitains comptent moins de 5 dermatologues inscrits dans leur zone géographique respective. Le constat ne se restreint pas aux dermatologues, la situation est analogue dans 19 départements pour l'accès aux ophtalmologistes. Enfin, dans 22 départements, on recense moins de 5 cardiologues inscrits pour l'ensemble de la population du territoire. Bien souvent, ces déserts de spécialistes sont cumulatifs et les cartes des zones sous-denses - quelle que soit la profession de santé retenue - ont tendance à se superposer. La spécialité exercée semble être sans incidence sur l'implantation territoriale.
La sous-représentation de spécialistes dans un même territoire a pour conséquence naturelle un effet de congestion permanent, rallongeant par la même le délai moyen pour obtenir un rendez-vous. Une telle situation est propice au développement des comportements de « renoncement aux soins », véritablement fléau pour la santé publique.
Cette situation ne se limite pas aux médecins spécialistes, elle concerne, sans surprise également, la population des médecins généralistes dont l'inégale répartition territoriale s'est renforcée ces dernières années.
Ainsi que le relevait un rapport de la commission des affaires sociales du Sénat paru de 202211(*), « en 2018, 6 % environ de la population n'avait pas accès en moyenne à plus de 2,5 consultations de médecin généraliste par an et par habitant [...] ces constats aggravés en raison des inégalités entre les communes les moins bien dotées et celles qui le sont le mieux ». À l'échelle du département, ces inégalités sont souvent plus visibles et frappantes « le rapport entre la densité médicale des 10 % des départements les mieux dotés et celle des 10 % les moins bien dotés s'élève à 1,7 pour les médecins généralistes et à 2,8 pour les médecins spécialistes ».
Évolution de la pyramide des âges des médecins généralistes entre 2017 et 2022
Source : Réponses de la Caisse nationale
d'assurance maladie
au questionnaire du rapporteur
Lecture : Nombre de médecins généralistes par département, en activité régulière pour 100000 habitants
Médecins spécialistes et généralistes ne sont pas les seuls à être concernés par une inégale implantation sur le territoire.
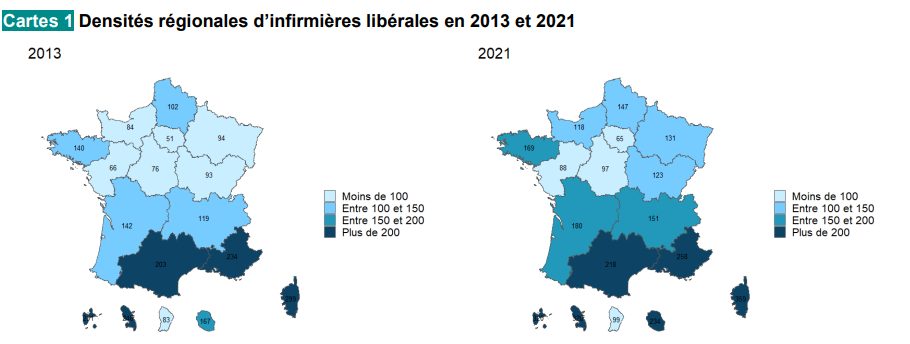
Sans que la situation ne soit aujourd'hui véritablement inquiétante, la démographie et la répartition atypique des infirmiers méritent d'être mentionnées.
Des inégalités d'accès à ces praticiens commencent progressivement à se faire jour. Ainsi que le relève le Syndicat des infirmières et infirmiers libéraux (Snill) entendu par le rapporteur, « les densités d'infirmiers libéraux varient de 1 à 6 ». En effet, des zones comme l'Île-de-France, le Centre-Val de Loire et l'Auvergne présentent des déficits importants, avec une densité allant de 1,8 à 8,7 infirmiers libéraux pour 10 000 habitants. Le schéma ci-après, appréciant à l'échelle régionale la densité des infirmières libérales, montre de fortes disparités entre les zones géographiques. La zone Sud-Est et Sud-Centre, traditionnellement les plus fortement dotés en personnel médical ne font, dans le cas des infirmiers, pas exception.
Densités régionales d'infirmières libérales en 2013 et 2021
Source : Dress, « Démographie des infirmières et des aides-soignantes », juin 2024
Lecture : En Île-de-France, en moyenne 65 infirmières exercent pour 100 000 habitants en 2021.
Le constat d'urgence ainsi dressé rappelle la nécessité de proposer des mesures à court terme. La lutte contre cet assèchement de l'offre de soins impose de prendre des mesures à plus long terme afin de tourner, dans les décennies à venir, la page douloureuse des « déserts médicaux ».
Face à ce constat qui se révélait de plus en plus visible, les Gouvernements précédents ont entrepris plusieurs réformes depuis 2022, avec pour boussole la réduction des zones sous-denses.
Le « zonage médecin », un outil de détection des difficultés d'offre de soins à l'échelle des territoires
À partir de 2017, le pouvoir réglementaire a redéfini les contours de sa politique de fiscalité comportementale à destination des professionnels de santé12(*)
.
Les zones d'intervention prioritaire (ZIC) et les zones d'actions complémentaires (ZAC), deux dispositifs concourant à faciliter l'installation de praticiens, ont été complétées par une
« zone de vigilance » dans laquelle les professionnels de santé sont non éligibles aux aides mais peuvent bénéficier d'un accompagnement dans la mise en place d'exercice coordonné pluriprofessionnel. Le classement en « ZIC » concerne les territoires les plus durement touchés par l'attrition médicale et constitue le plus haut niveau d'intervention pour l'ARS, permettant de déployer l'ensemble des aides à l'installation. Le classement en « ZAC » complémentaire est destiné à des territoires moins exposés au manque de médecins. Il permet également l'attribution de certaines aides à l'installation.
2. Malgré l'adoption d'une multiplicité de mesures législatives issues des véhicules divers, les Gouvernements précédents ne sont pas encore parvenus à apporter de réponse cohérente et globale aux difficultés d'accès aux soins
Depuis 2022, les Gouvernements précédents ont déployé plusieurs mesures pour répondre au défi croissant des zones sous-denses en France. Pourtant, malgré la mise en place de dispositifs incitatifs pour attirer les praticiens dans les zones sous-dotées et les réformes visant à faciliter l'accès aux soins, force est de constater que les résultats ne sont pas à la hauteur des attentes. Les territoires ruraux et certaines zones périurbaines souffrent toujours d'un manque criant de professionnels de santé, laissant de nombreux Français sans solution de proximité pour des consultations médicales de base.
Ces deux dernières années, de nombreuses initiatives ont été prises afin de renforcer l'accès aux soins, notamment par l'intermédiaire de projets de loi de financement de la sécurité sociale (LFSS) et de véhicules législatifs dédiés, souvent des propositions de loi. À ces occasions, plusieurs préconisations de la précédente mission d'information ont ainsi été reprises.
La loi de financement de la sécurité sociale pour 2023 a notamment permis de revoir la maquette de formation du diplôme d'études spécialisées de médecine générale, de favoriser l'exercice en zone sous-dense via l'instauration de guichet unique d'aides à l'installation, en ouvrant la possibilité à titre expérimental de conduire des consultations de médecines générales ou spécialistes en dehors du lieu habituel d'exercice ou encore en élargissant le champ de compétences de certaines professionnels de santé.
En 2023, la loi de financement de la sécurité sociale pour 2024 a également proposé plusieurs dispositions allant dans le sens d'un allégement du temps administratif des médecins, permettant de regagner du temps de soins. Peu de mesures ont toutefois véritablement été structurantes pour répondre au déficit d'offre de soins dans les zones les plus sous-dotées.
En l'absence de projet de loi ensemblier en faveur de l'accès aux soins, le Parlement a adopté plusieurs propositions de loi qui ont eu le mérite de proposer des améliorations concrètes pour renforcer l'offre de soins.
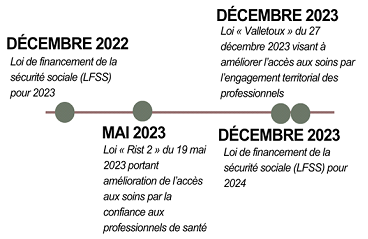
La loi Rist du 19 mai 202313(*) a ainsi largement ouvert « l'accès direct » à un certain nombre de professionnels de santé, que ce soit les infirmiers en pratique avancée, les masseurs-kinésithérapeutes ou encore les orthophonistes sous plusieurs conditions. Des professions ont également vu le champ de leurs compétences s'étendre, ce qui était un souhait exprimé par plusieurs d'entre eux et également par le corps des médecins, afin de reconquérir du temps qualitatif de soins.
La proposition de loi dite « Valletoux »14(*), largement modifiée par le Sénat par près de quatre-vingt cinq amendements adoptés entre la commission et la séance publique, a finalement été adoptée en décembre 2023. L'organisation territoriale des soins est ainsi renforcée notamment en ce qui concerne l'intégration de professionnels de santé au sein de communauté professionnelle territoriale de santé (CPTS). À cet égard également, les missions du guichet unique d'aide à l'installation des professionnels ont été étendues à l'ensemble des démarches administratives.
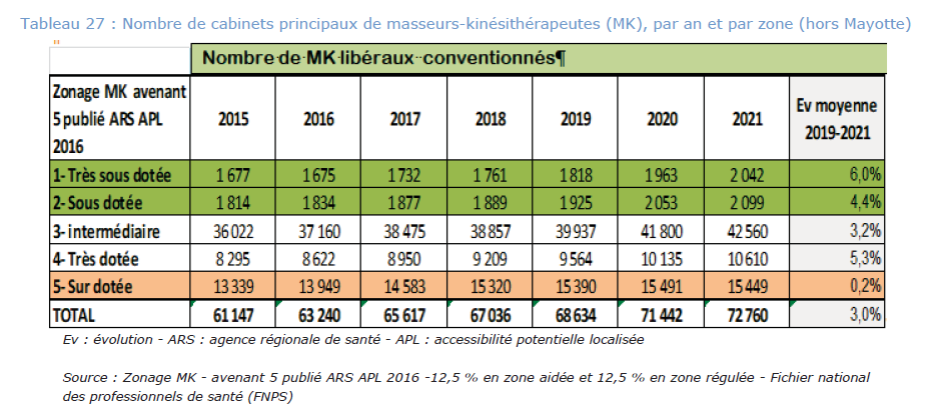
Le rapporteur salue toutes ces mesures qui lui semblent aller dans le bon sens, mais regrette, pour plusieurs d'entre elles, ainsi qu'il le précisera ci-après, que les décrets d'application ne soient pas toujours pris en temps utile, nuisant à l'efficacité des dispositions.
Au-delà de ces encadrements décidés par le législateur, les professions médicales, par l'intermédiaire d'avenants aux conventions établies entre l'Assurance maladie et les professions de santé, ont cherché à atténuer les zones médicalement sous-denses. Les dispositifs prévus par ces accords sont cependant très hétérogènes entre les professions de santé.
Les masseurs-kinésithérapeutes et rééducateurs ont accepté de renforcer la régulation à l'installation pour leur profession. Ainsi, par exemple, pour les seuls étudiants débutant leur formation en 2023, l'avenant prévoit une première installation en exercice libéral dans les zones « sous-dotées » ou « très sous-dotées ». Pour les praticiens déjà diplômés et exerçant leur activité professionnelle, les mesures incitatives à l'installation ont été renforcées15(*).
Les chirurgiens-dentistes exerçant en pratique libérale ont accepté, également, une augmentation des mesures d'incitation à l'installation dans les zones très sous-dotées, ainsi que la consécration du principe « 1 départ pour 1 nouvelle arrivée » dans les zones dites non prioritaires16(*).
Si ces avancées sont heureuses pour l'accès aux soins et pour les zones médicalement déshéritées, le rapporteur regrette qu'un accord entre les médecins et l'assurance maladie sur un dispositif de régulation n'ait pas pu être trouvé. Les efforts pour réduire les zones sous-denses et pour densifier médicalement tout le territoire, doivent, en effet, être endossés par toutes les parties prenantes et tous les acteurs.
3. La publication au compte-gouttes des textes d'application des lois votées affaiblit la portée des mesures adoptées par le Parlement et en ralentit le déploiement opérationnel
Lors des auditions qu'il a pu mener, le rapporteur de la mission d'information a été à de très nombreuses reprises interpelé sur la non-parution des mesures d'application des lois antérieurement votées.
L'absence de décrets d'application des lois rend temporairement inopérantes les mesures, parfois prises pour répondre à des situations urgentes. Légiférer s'apparente alors à un « coup d'épée dans l'eau », ce qui nuit largement au vote du Parlement.
À cet égard, le rapporteur a mis en évidence plusieurs cas particulièrement problématiques.
L'extension de la primoprescription aux infirmiers en pratique avancée (IPA), utile à la fois pour décharger les médecins et reconnaître l'expertise de ces praticiens, décidée en 2023, n'a fait l'objet à ce jour d'aucune mesure d'application malgré l'avis favorable de la Haute Autorité de santé saisie en juin 2024 de cette question17(*). De la même manière, la mesure permettant la prise en charge, la prévention et le traitement des plaies ainsi que la prescription d'examen complémentaire par les infirmiers (article 2 de la loi dite « Rist »), est également dépourvue de texte d'application.
Les infirmiers ne sont malheureusement pas les seuls à être dans l'expectative. Les biologistes attendent également la parution d'un décret devant préciser la cotation de la vaccination pour les biologistes.
L'organisation territoriale des soins pâtit largement de ces retards. L'article 17 de la loi « Rist » de mai 2023 relatif à la responsabilité collective des établissements de santé de la permanence des soins ne fait l'objet d'aucune mesure d'application.
La loi dite « Valletoux » de décembre 2023 est topique d'une telle attitude passive quant à l'application de la loi. Ainsi seulement 29 % des décrets nécessaires, soit 10 sur les 34 attendus, ont été publiés depuis lors18(*).
Sans chercher à être exhaustif sur les manquements du pouvoir réglementaire dans le domaine de l'accès aux soins, le rapporteur tient à alerter le Gouvernement sur cette mauvaise pratique qui détourne la portée pratique des mesures entreprises par le législateur.
B. LES MESURES PRISES POUR LUTTER CONTRE LES DISPARITÉS TERRITORIALES ET SOCIALES D'OFFRE DE SOINS ET POUR GARANTIR UN ACCÈS GÉNÉRALISÉ AUX SOINS NON PROGRAMMÉS RESTENT ENCORE LIMITÉES
Les disparités territoriales et sociales d'accès aux soins sont notamment causées par l'inégale répartition des soignants sur le territoire, qui peut être corrigée par des mesures d'incitation à l'exercice dans les zones les moins bien dotées ainsi que des dispositifs de régulation de l'installation des soignants. Actuellement, la majorité des professionnels de santé - mais pas les médecins - sont soumis à un cadre de régulation doublé de mesures incitatives. De façon complémentaire, des dispositifs « d'aller-vers » les populations les moins bien dotés ainsi que la télémédecine ont été déployés afin de répondre aux besoins de soins de certains publics isolés.
Le défi d'assurer une prise en charge des soins non programmés et d'assurer ainsi une permanence des soins efficace dans tous les territoires exige également la prise de mesures spécifiques. C'est en particulier le rôle des services d'accès aux soins (SAS), qui ont pour fonction de répondre à ces demandes non programmées lorsque les patients ne peuvent pas obtenir de rendez-vous chez leur médecin traitant. Hors des horaires d'ouverture habituels des cabinets, il revient à la permanence de soins ambulatoires (PDSA) d'assurer une continuité de l'offre de soins.
1. Les mesures de soutien à l'offre de soins dans les zones médicalement sous-dotées ne répondent pas aux attentes de leurs populations
a) Les régimes de régulation de l'installation et d'incitation à l'exercice dans les zones sous-dotées à l'attention des professions de santé sont très hétérogènes
(1) Les médecins bénéficient d'un cadre exclusivement incitatif à l'efficacité contrastée
Les médecins libéraux bénéficient d'une liberté totale d'installation. Contrairement aux autres professions médicales et paramédicales (cf. infra), ils ne sont concernés par aucune règle encadrant le choix de leur lieu d'exercice en fonction des besoins de soins.
En revanche, compte tenu de leur inégale
répartition sur le territoire, qui tend à s'accentuer
(cf. supra), un régime complexe d'incitation à
l'installation dans les zones les moins bien
dotées a été mis en place.
L'État, par
le biais des ARS, la Cnam et les collectivités territoriales ont en
effet mis en oeuvre des dispositifs d'aide en leur faveur.
Les dispositifs gérés par la Cnam ont été établis dans le cadre des conventions qu'elle a conclues avec les organisations syndicales représentant les médecins libéraux. La convention médicale de 2016 a ainsi défini 4 contrats incitatifs :
- le contrat d'aide à l'installation (CAIM), qui a pour objet d'aider les médecins à faire face aux frais d'investissement générés par le début d'activité dans une zone sous-dense ;
- le contrat de stabilisation et de coordination (Coscom), qui encourage les médecins engagés dans une démarche de soins coordonnés ;
- le contrat de transition (Cotram), qui accompagne les médecins qui préparent leur cessation d'activité en zones fragiles en favorisant l'installation d'un nouveau médecin dans leur cabinet ;
- le contrat de solidarité territoriale (CSTM), qui encourage l'activité à temps partiel de médecins en soutien de leurs confrères exerçant dans des zones sous-denses.
Ces contrats ne sont pas cumulables. Pour les seuls médecins généralistes, leur coût était de 32 millions d'euros en 2020 selon la Cour des comptes19(*).
Le cumul emploi-retraite des médecins : une aubaine pour les territoires sous-denses ?
Afin de favoriser un retour à l'exercice des médecins et personnels de santé récemment retraités et répondre au manque de personnel médical, une fiscalité comportementale incitative, passant par une exonération de paiement des cotisations retraite pour ces médecins (proposition n° 6 du rapport d'information de 2022) ainsi que la possibilité de bénéficier d'un cumul emploi-retraite total pour tous les soignants exerçants, a été mise en oeuvre. Le dispositif fiscal à destination des seuls médecins n'a pas tenu compte des garde-fous formulés dans le précédent rapport d'information. La mesure, au lieu d'être circonscrite aux médecins exerçants dans des zones sous-dotées, a été étendue à tous les médecins.
En 2022, la Caisse autonome de retraite des médecins de France (CARMF) dénombrait 12 422 médecins en situation de cumul emploi-retraite. En 2024, selon les dernières données communiquées par la CARMF, 13 513 médecins bénéficient de cette mesure, des chiffres en hausse constante, progressant d'environ 7 % sur 1 an.
Parmi ces médecins en situation de cumul emploi-retraite, 43 % sont des généralistes et 57 % sont des spécialistes.
Malheureusement, la répartition géographique de ces médecins singe quasiment à l'identique la carte des zones déjà médicalement sous-dotées.
Médecins en cumul emploi-retraite par région au 1er janvier 2024
Source : Caisse autonome de retraite des médecins en France (CARMF), communication du 31 juillet 2024
Aussi, cette mesure, quoique pertinente pour lutter globalement contre l'attrition du nombre de médecins, ne contribue que faiblement au remplissage des zones sous-dotées.
La Cnam a souligné auprès du rapporteur la relative efficacité de ces dispositifs. Selon elle, « bien que contrasté, le bilan de ces différentes aides demeure positif », car leur création a « permis de satisfaire une demande émanant de ces professionnels (430 CAIM sont conclus chaque année en moyenne) » et que « la France ne fait guère figure d'exception avec les dispositifs en question, qui sont présents dans la majorité des pays de l'OCDE ».
Les représentants des médecins entendus par le rapporteur ont présenté un bilan de ces aides en demi-teinte. Pour MG France, elles ont en effet parfois constitué un effet d'aubaine, mais « ont probablement limité la désertification dans certaines zones ». Le syndicat ReAGJIR a indiqué au rapporteur que « les aides financières à l'installation ne constituent pas un facteur prédominant qui détermine l'installation des médecins même si leur existence peut faire pencher la balance quant au territoire d'installation (effet de bord entre deux territoires frontaliers par exemple) ».
La Cnam reconnaît cependant « l'absence de bilan complet » des effets de ces aides, ce qui empêche de mesurer précisément leur efficacité. Le rapporteur avait pourtant appelé, dans la proposition n° 14 de son précédent rapport d'information, à réaliser ce bilan dans une logique d'efficience de la dépense publique. Il est donc particulièrement regrettable que cette étude n'ait toujours pas été menée. Par ailleurs, le fait que d'autres pays déploient également des dispositifs aux effets mal mesurés ne peut servir d'argument en faveur de leur pertinence.
Or, les principales études réalisées à l'échelle internationale soulignent précisément l'impact limité de ces aides, compte tenu du fait que le poids du facteur financier « apparaît secondaire par rapport aux autres conditions de l'épanouissement professionnel »20(*) dans le choix du lieu d'installation des professionnels de santé.
La Cour des comptes a également mis en avant dans un récent rapport21(*) que ces aides étaient également peu ciblées, ce qui accentue les risques d'effets d'aubaine. Les territoires éligibles aux aides des ARS et de la Cnam représentent en effet 30 % de la population nationale, et ceux éligibles aux dispositifs mis en oeuvre par les collectivités territoriales 75 %.
La Cnam a souligné au rapporteur qu'une réforme de ces aides a été conclue lors de la convention médicale du 4 juin 2024 entre l'assurance-maladie et les médecins libéraux, afin qu'elles soient mieux orientées vers les zones prioritaires.
Si le rapporteur salue cette volonté de ciblage des aides, il s'interroge sur la méthode déployée par la Cnam : cette réforme ne repose pas sur une évaluation rigoureuse du régime d'aide en vigueur, qui aurait pourtant dû être la condition sine qua non pour garantir l'efficience accrue du nouveau dispositif.
La « planification des
besoins » en Allemagne : un modèle porteur
afin de
favoriser l'équité territoriale d'accès aux
soins
Le rapporteur accompagné par les sénateurs Alain Duffourg et Simon Uzenat s'est rendu en Allemagne, du 24 au 25 octobre 2024, à Berlin et Leipzig, afin d'expertiser le modèle allemand de lutte contre les disparités territoriales d'accès aux soins.
Les différents acteurs du système de santé allemand ont présenté à la délégation la « planification des besoins », qui régit l'installation des professionnels de santé.
Ce plan vise à éviter les disparités territoriales d'accès aux soins en faisant correspondre le nombre de praticiens en activités aux besoins spécifiques de chaque zone. Le processus de planification comprend trois étapes principales : la définition du territoire de régulation, l'analyse démographique et la fixation du nombre souhaité de médecins. Les associations de médecins sous contrat divisent le territoire en 395 zones, classées en trois catégories (urbain, périurbain, rural) et subdivisées en sept types, selon la densité de population.
Le ratio de médecins par habitant recherché est celui qui était constaté en Allemagne de l'Ouest en 1990. Pour les médecins généralistes, il correspond à un praticien pour 1 617 habitants. D'autres facteurs comme l'âge des médecins, celui de la population et ses caractéristiques ont été progressivement pris en compte.
En fonction de ces critères, les associations de professionnels déterminent le nombre de médecins autorisés à s'installer par spécialité. Si le ratio de médecins dépasse 110 % de la cible, aucune nouvelle autorisation n'est délivrée, bien que la fermeture de cabinets existants ne soit pas imposée. Si un médecin choisit de s'installer tout de même, il ne pourra pas nouer de contrat avec les caisses d'assurance-maladie publiques. Ce système peut donc être comparé à une forme de « conventionnement sélectif ».
À l'inverse, dans les zones sous-dotées, des incitations financières à l'incitation sont déployées.
Ce système s'inscrit dans le cadre d'autogestion caractéristique du système de santé allemand. Le cadre général du dispositif est conçu à l'échelle fédérale par le Comité fédéral conjoint, instance suprême du système de santé, qui regroupe les caisses d'assurance maladie, les professionnels de santé et les patients, et l'Association fédérale des médecins conventionnées. Ensuite, la territorialisation du dispositif est effectuée par les associations régionales de médecins conventionnés à l'échelle de chaque Land.
Pour le rapporteur, ce système est un outil pertinent afin de faire correspondre l'installation des professionnels de santé et les besoins des patients. Il rend les médecins responsables du bon fonctionnement du dispositif et permet ainsi, dans le cadre de l'autogestion, de renforcer son acceptabilité par la profession.
(2) Les chirurgiens-dentistes bénéficient de nombreuses mesures incitatives, qui devraient être complétées par un cadre de régulation souple à partir de 2025
Les chirurgiens-dentistes sont répartis de façon inégale sur le territoire. Le Conseil national de l'ordre des chirurgiens-dentistes a ainsi alerté le rapporteur sur leur « répartition territoriale totalement déséquilibrée », en dépit d'une démographie relativement dynamique.
Ils bénéficient cependant historiquement d'une liberté totale d'installation. Les pouvoirs publics ont en effet privilégié le recours à un régime incitatif pour favoriser l'attractivité des zones sous-dotées. L'assurance-maladie et les syndicats représentatifs de la profession ont signé le 21 juillet 2023 la nouvelle convention nationale des chirurgiens-dentistes libéraux pour la période 2023-2028. Cette convention prévoit une forte revalorisation des contrats incitatifs à l'installation dans les zones très sous-dotées :
- l'aide forfaitaire à l'installation a été doublée pour atteindre 50 000 euros pour 5 ans ;
- l'aide au maintien d'activité a été portée de 3 000 à 4 000 euros par an ;
- la part de la population couverte par ces territoires est étendue à 30 % (contre 7 % aujourd'hui).
En contrepartie, cependant, a été mise en place une première forme de régulation des installations, nommée « gestion partagée ». Dans les zones dites non prioritaires (5 % de la population et 9 % des praticiens), tout nouveau conventionnement est conditionné au départ d'un professionnel.
Si le rapporteur salue la décision de réguler l'installation des chirurgiens-dentistes dans les zones les plus dotées, il s'interroge sur la pertinence des aides à l'installation dans les zones les moins bien dotées. À l'instar de celles à destination des médecins, les aides existantes n'ont pas fait l'objet d'une évaluation rigoureuse.
Le Conseil national de l'ordre des chirurgiens-dentistes a d'ailleurs souligné auprès du rapporteur que « les aides à l'installation n'influencent en rien les décisions d'installation. Elles ont un relatif impact sur les reprises de cabinet et le maintien d'activité ». Les Chirurgiens-dentistes de France (Les CFD) ont indiqué au rapporteur que le bilan de ces aides était « mitigé », compte tenu de « la faible attractivité des zones sous-dotées malgré les incitations financières ». Elles sont également insuffisamment orientées vers les praticiens exerçant dans les secteurs critiques : soins non programmés, pédiatrie dentaire, les soins pour les personnes âgées ou pour les patients atteints d'affections de longue durée (ALD).
(3) Les masseurs-kinésithérapeutes sont soumis à un cadre de régulation de l'installation qui s'est récemment durci
Les masseurs-kinésithérapeutes sont une profession historiquement mal répartie sur le territoire. En dépit de leur progression démographique, ces inégalités ont même tendance à progresser. Les territoires appartenant au premier décile de zones mieux dotées comptaient 6,6 fois plus de masseurs-kinésithérapeutes que les zones du dernier décile en 2019 contre 6,1 en 2016.
Cependant, cette démographie en forte progression a favorisé une gestion active de leurs règles d'installation.
Nombre de masseurs-kinésithérapeutes inscrits au tableau de l'ordre
|
Années |
Salariés |
Libéraux et mixtes |
|
2020 |
13 323 |
77 517 |
|
2021 |
14 594 |
83 196 |
|
2022 |
15 098 |
86 505 |
|
2023 |
15 849 |
89 809 |
|
2024 (au 30 août) |
15 627 |
90 214 |
Source : Conseil national de l'ordre des masseurs-kinésithérapeutes
Densité départementale de
masseurs-kinésithérapeutes
tous modes d'exercice confondus au
1er janvier 2022
Source : Conseil national de l'ordre des masseurs-kinésithérapeutes
Dès 2017, l'avenant 5 à la convention entre les organisations représentatives de la profession et l'assurance-maladie a instauré le principe « une arrivée pour un départ » dans les zones surdotées. L'avenant 7, signé le 13 juillet 2023, a étendu le dispositif de régulation en vigueur. Il tend à :
- augmenter les aides à l'installation et au maintien de l'activité en zones sous-denses, et élargir les territoires concernés par ces dispositifs incitatifs (15 % de la population concernée) ;
- étendre les zones non prioritaires (où la densité de masseurs-kinésithérapeutes est la plus importante), où s'applique la règle « une installation pour un départ » et qui concerneront 30 % de la population.
Pour les seuls étudiants débutant en 2023 la formation conduisant au diplôme d'État de masso-kinésithérapie, l'avenant prévoit une première installation en exercice libéral ciblée sur les zones « sous-dotées » ou « très sous-dotées », ou une première expérience en établissement sanitaire ou médico-social à l'issue de la formation en institut de formation en masso-kinésithérapie (IFMK).
Nombre de cabinets principaux de masseurs-kinésithérapeutes par an et par zone (hors Mayotte)
Source : Réponse de la Cnam au questionnaire du rapporteur
Si le volontarisme de l'assurance-maladie et de la profession afin de lutter contre les disparités territoriales d'accès aux soins est salutaire, il est encore difficile d'estimer l'efficacité des mesures pour les zones les moins bien dotées.
Les premières données transmises au rapporteur par la Cnam montrent une certaine progression des installations dans les zones très sous-dotées : le nombre de cabinets y augmente de 6 % par an entre 2019 et 2021. Toutefois, on observe également une hausse marquée du nombre de cabinets dans les zones très dotées, d'environ 5,3 % par an sur la même période. En volume, le phénomène est plus important : 1 046 nouveaux cabinets ont ouvert dans ces zones, contre 224 dans les zones très sous-dotées.
La Fédération française des masseurs-kinésithérapeutes rééducateurs (FFMKR) a souligné ainsi auprès du rapporteur que « l'attractivité des territoires classés en zones “non prioritaires”, est telle que les kinésithérapeutes s'installent à la périphérie de ces zones régulées, en cercles excentriques -- d'où l'extension, par avenants à la convention nationale, des zones régulées ».
La réforme des règles à destination des futurs professionnels devrait donc permettre de favoriser les installations dans les zones sous-dotées et très sous-dotées. Il n'est cependant pas encore possible d'évaluer les effets de ce dispositif, dont l'entrée en vigueur n'est pas encore intervenue.
Le rapporteur s'inquiète également de l'absence d'études précises pour évaluer les besoins des territoires et mesurer les effets des mesures de régulation. Le Syndicat national des masseurs-kinésithérapeutes (SNMKR) a ainsi mis en avant que la récente extension des zones non prioritaires ne reposait pas sur une « évaluation objective de la situation ».
(4) L'installation des sages-femmes est soumise à un dispositif de régulation qui a permis de corriger de nombreuses disparités, mais qui ne prend pas assez en compte les spécificités de la profession
Le cadre de régulation de l'installation des sages-femmes est strict. Dès 2012, un zonage a été défini :
- dans les zones « sans sages-femmes », « très sous-dotées » et « sous-dotées » en sages-femmes libérales, des mesures destinées à favoriser l'installation et le maintien sont proposées à travers la création d'un « contrat incitatif sage-femme » ;
- dans les zones « surdotées » en sages-femmes libérales, l'accès au conventionnement est soumis au principe « une arrivée pour un départ »22(*).
La mise en oeuvre de ce cadre de régulation a permis une amélioration de la répartition territoriale de la profession, mise en avant par le CNOSF.
L'Organisation nationale syndicale des sages-femmes (ONSSF) a cependant indiqué au rapporteur que le zonage était en décalage avec les besoins de soins. Comme l'a souligné l'Union nationale et syndicale des sages-femmes (UNSSF), il prend en compte uniquement les sages-femmes exerçant en libéral. Il néglige ainsi les autres modes d'exercice, comme le salariat au sein de centres de santé, ainsi que la présence d'un établissement de santé avec un service de gynécologie ou d'obstétrique. Plus largement, les compétences des sages-femmes étant souvent partagées avec d'autres professionnels de santé, une prise en compte accrue de la démographie de ces derniers dans le zonage aurait également été nécessaire.
Le rapporteur rappelle que l'efficacité et l'acceptabilité par les soignants des dispositifs de régulation de l'installation est conditionnée à la pertinence du zonage défini.
(5) Les infirmiers sont soumis à un cadre de régulation de l'installation qui a d'ores et déjà permis de corriger partiellement la clé de leur répartition sur le territoire
Les infirmiers sont soumis à un cadre de régulation ancien et strict qui a d'ores et déjà permis de corriger partiellement leurs disparités sur le territoire.
Les infirmiers libéraux ont été soumis au principe « une arrivée pour un départ » dans les zones surdotées dès 2009. Une aide est également prévue en cas d'installation dans une zone très sous-dotée.
Une étude réalisée par des chercheurs de l'institut de recherche et de documentation en économie de la santé (IRDES)23(*) a montré l'efficacité de ces mesures. Selon celle-ci, « l'écart entre les moyennes des territoires très sous-dotés et sur-dotés s'est réduit de moitié entre 2006 et 2016 ». Ainsi, pour ses auteurs, l'effet causal des mesures de restriction de l'installation dans les zones surdotées est même plus fort que celui des mesures d'incitation à l'installation dans les zones très sous-dotées. Cette réduction de l'écart est encore plus fort pour les jeunes professionnels : actuellement, la densité d'infirmiers libéraux de moins de 40 ans est équilibrée sur le territoire.
Le rapporteur se félicite de la démonstration de l'efficacité de la mise en oeuvre de dispositifs de régulation de l'installation d'une profession de santé.
Évolution des densités
d'infirmières libérales
et des densités
d'infirmières libérales de moins de 40 ans
Source : Irdes
(6) Les ouvertures d'officines de pharmacie sont soumises à une politique de planification territoriale qui a été récemment assouplie afin de limiter les fermetures dans les territoires ruraux
Les pharmacies d'officine ont encore un maillage territorial dense et équitable qui permet d'assurer la proximité et l'accessibilité d'un professionnel de santé pour l'ensemble des Français. Selon les données communiquées au rapporteur par le Conseil national de l'ordre des pharmaciens (Cnop), la France compte en effet 30 officines de pharmacie pour 100 000 habitants, la moyenne de l'OCDE étant à 28 officines pour 100 000 habitants. Cependant, cette densité est en diminution, 9,3 % des officines ayant disparu entre 2013 et 2023.
Toutefois, la fermeture d'officines ne se concentre pas spécifiquement dans les petites communes, où leur rôle pour l'accès aux soins est particulièrement fort. Comme l'a indiqué l'Union des Syndicats de Pharmaciens d'Officine (USPO) au rapporteur, « l'immense majorité de la population peut avoir à accès à une officine à moins de 15 minutes de trajet routier. Plus du tiers des officines françaises constitue le coeur même de l'offre de soins de proximité car elles sont installées au sein de communes de moins de 5 000 habitants ». Elles jouent un rôle essentiel dans les zones médicalement sous-dotées, comme le souligne le Cnop : les pharmaciens « peuvent être une solution dans la prise en charge de soins de premiers recours, en particulier dans un contexte de difficultés d'accès aux soins, et participent au renforcement de l'accès aux soins ».
Selon la Drees24(*), cette équité territoriale d'accès aux pharmaciens est le reflet de la régulation qui régit leur implantation. Les officines sont en effet soumises à un régime de planification territoriale, qui assure leur bonne répartition géographique.
En application de l'article L. 5125-4 du code de la santé publique, l'ouverture d'une officine dans une commune peut ainsi être autorisée lorsque le nombre d'habitants recensés est au moins égal à 2 500. L'ouverture d'une officine supplémentaire peut être autorisée par voie de transfert ou de regroupement à raison d'une autorisation par tranche entière supplémentaire de 4 500 habitants recensés dans la commune. Ces règles ne s'appliquent que pour l'ouverture d'une nouvelle officine : un nouvel acquéreur peut reprendre une pharmacie dans une commune comptant moins de 2 500 habitants.
Pour le rapporteur, ce maillage territorial encore dense des pharmacies est la marque de l'efficacité de ce cadre de régulation de leurs ouvertures. Cet ancrage territorial des officines pourrait permettre de s'appuyer plus volontairement sur ces dernières, en particulier dans les zones médicalement sous-dotées, pour renforcer l'accès aux soins pour les populations.
Le dispositif « territoires
fragiles » et l'expérimentation
d'ouverture d'antennes
d'officines
Les articles L. 5125-6 et L. 5125-6-1 du code de la santé publique, issus de l'ordonnance n° 2018-3 du 3 janvier 2018 relative à l'adaptation des conditions de création, transfert, regroupement et cession des officines de pharmacie prévoient un cadre dérogatoire à l'installation de pharmacies dans les communes où l'accès au médicament n'est pas assuré de manière satisfaisante.
Dans ces territoires, le directeur général de l'ARS fixe par arrêté, après avis du conseil de l'Ordre des pharmaciens territorialement compétent et du représentant régional désigné par chaque syndicat représentatif de la profession, la liste des communes contiguës dépourvues d'officine, dont une recense au moins 2 000 habitants, afin de totaliser 2 500 habitants et pouvoir ainsi autoriser l'ouverture d'une pharmacie.
L'application de cette disposition était gelée par l'absence de publication, pendant plus de 6 ans des textes d'application nécessaires par le pouvoir réglementaire.
Le décret n° 2024-756 relatif aux conditions de détermination des territoires au sein desquels l'accès au médicament pour la population n'est pas assuré de manière satisfaisante est finalement paru le 7 juillet 2024, et devrait ainsi permettre l'application de cette loi par les ARS.
Le rapporteur se félicite de la parution de ce décret, qui permettra d'adapter le cadre de régulation de l'ouverture des pharmacies aux difficultés spécifiques rencontrées dans certains territoires.
Par ailleurs, une expérimentation « article 51 » est en cours afin de déroger aux règles d'installation et permettre au directeur de l'ARS de garantir l'approvisionnement en médicaments de la population d'une commune dont la dernière officine a cessé définitivement son activité en autorisant la création d'une antenne par le pharmacien titulaire d'une officine d'une commune limitrophe ou de l'officine la plus proche.
Pour le rapporteur, cette expérimentation est bienvenue, afin d'étudier toutes les possibilités existantes permettant d'assurer un accès équitable aux médicaments. Toutefois, si les horaires d'ouverture de ces antennes devaient être réduits par comparaison aux autres pharmacies, celles-ci ne pourraient pas jouer également un rôle de structure d'accueil et d'accès de premier recours à un professionnel de santé dans les zones médicalement sous-dotées.
b) Les mesures de coordination des acteurs de santé dans les territoires ont des résultats encourageants, mais contrastés
Afin de favoriser la coordination entre les professionnels de santé dans les territoires, la loi du 26 janvier 2016 de modernisation de notre système de santé a créé les communautés professionnelles territoriales de santé (CPTS). Elles regroupent les professionnels d'un même territoire qui souhaitent s'organiser autour d'un projet de santé pour répondre à des problématiques communes.
Pour le rapporteur, ces structures d'organisation des soins sont à même d'améliorer la qualité du parcours de soins des patients, de limiter les difficultés de coordination entre professionnels de santé, de favoriser les délégations de tâche et ainsi de libérer du temps médical utile pour les patients.
Le Gouvernement alors en place s'était fixé un objectif de création de 1 000 CPTS en 2022. Depuis l'objectif a été corrigé. Il s'agit d'atteindre une couverture de 100 % du territoire. Selon les données transmises par la Cnam au rapporteur, en septembre 2024, 87,86 % du territoire est couvert par une CPTS. 619 ont signé un accord-cadre interprofessionnel (ACI), couvrant 74,15 % de la population.
Les CPTS ont cependant des missions variées en fonction de leur taille, de leur maturité et de l'engagement des professionnels de santé dans leurs territoires. La DGOS et l'assurance-maladie ont lancé le plan 100 % CPTS, afin d'achever la couverture de l'ensemble du territoire en CPTS et de les accompagner dans la réalisation de leurs missions.
Les représentants des professionnels de santé rencontrés par le rapporteur ont dressé un bilan globalement positif, mais contrasté. Pour MG France, « Les CPTS ont permis une articulation entre la ville et l'hôpital et permis des échanges rapprochés avec les élus. La crise Covid a montré leur efficacité dans l'organisation des professionnels ». Certaines CPTS sont des lieux d'expérimentation et de mise en oeuvre de protocoles d'exercice coordonnés entre professionnels de santé. La Fédération des syndicats pharmaceutiques de France (FSPF) a ainsi indiqué que « ce sont au sein des CPTS qu'a été expérimentée la prise en charge en officine de l'angine bactérienne et de la cystite avant sa généralisation. Elles constituent donc un espace d'innovation et de déploiement sur le territoire de pratiques encourageant l'accès aux soins ».
Les représentants des professions de santé entendus ont indiqué cependant que l'intégration de leurs membres aux CPTS était variable, à l'instar de l'UNSSF qui a souligné que la place des sages-femmes dans certaines CPTS est encore « difficile à prendre » car leur champ de compétences et d'intervention reste encore méconnu, y compris par les autres professionnels de santé.
En outre, le fonctionnement des CPTS dépend de plusieurs facteurs locaux, si bien que, comme le met en avant la FFMKR, « la prise en main de ces dispositifs est très inégale sur le territoire », et dépend « surtout des professionnels de santé qui s'y investissent ». Plus largement, « ces dispositifs restent mal connus des professionnels de santé ; par ailleurs, même ceux qui y sont investis peuvent avoir une idée trop vague des missions des CPTS. Cela peut aboutir à un mésusage de fonds publics, soit à cause de doublons avec des dispositifs existants (plateformes territoriales d'appui, maisons de santé, ...), soit par la création de dispositifs à l'utilité pour la santé publique discutable (semblants de “comités d'entreprises” pour libéraux, week-ends d'intégration, etc.) ».
La maturité et le degré d'intégration des CPTS dépendent également de leur taille. Le CNOP a ainsi indiqué au rapporteur que « les CPTS couvrent des territoires de plus en plus grands, rassemblant des dizaines de professionnels de santé ne se connaissant pas et n'ayant pas l'habitude de travailler ensemble, ce qui est un frein à la coopération de proximité. En effet, même si les CPTS se développent sur l'ensemble du territoire, celles-ci ne sont pas nécessairement opérationnelles, en particulier pour la mise en oeuvre des protocoles de coopération ». Ces CPTS parfois mal dimensionnées par rapport aux besoins de soins peuvent freiner l'intégration des professionnels de santé, qui considèrent que leur investissement peut être une perte de temps. Le syndicat Les CDF a ainsi indiqué au rapporteur que « dans la majorité des cas, les chirurgiens-dentistes estiment que leur participation aux CPTS est une perte de temps, particulièrement dans les zones où l'offre de soins dentaires est suffisante ». Une telle situation est également favorisée par « un manque d'adéquation entre l'organisation des CPTS et les spécificités des chirurgiens-dentistes dans de nombreuses régions ».
Il est donc permis de s'interroger sur la pertinence d'un objectif comptable de couverture de la totalité du territoire national, qui pourrait favoriser la création de grandes CPTS, peu fonctionnelles et inadaptées aux besoins des territoires. Il partage les inquiétudes du CNOI, qui « ne peut, à ce jour, se positionner sur l'efficience des CPTS en raison d'un manque de visibilité sur l'impact réel de ces structures sur le système de santé ». En dépit de leur potentiel, la disparité des modèles dans les territoires rend en effet difficile l'évaluation de l'impact des CPTS sur l'amélioration de l'accès aux soins.
c) Des politiques « d'aller vers » les populations les moins bien dotées ont été déployées, mais leur mise en oeuvre reste encore balbutiante
Afin de pallier les difficultés d'accès aux soins dans certaines zones sous-dotées, des dispositifs spécifiques « d'aller vers » les patients ont été mis en oeuvre.
C'est notamment le cas des « médicobus ». Ce dispositif entend répondre aux besoins spécifiques des territoires ruraux. Il s'inscrit dans le cadre du plan France Ruralités, annoncé en juin 2023. Pour la DGOS, « les médicobus sont ainsi une réponse -- parmi un ensemble d'autres mesures -- aux difficultés d'accès aux soins des personnes isolées et sans médecin traitant puisqu'il s'agit d'une offre mobile de médecine générale ou spécialisée, s'inscrivant dans une démarche de proximité ». Le précédent Gouvernement s'était pour objectif de déployer 100 médicobus d'ici la fin de l'année 2024 en partenariat avec les collectivités territoriales. En avril dernier, 30 projets seulement ont été labellisés. Une seconde phase de labellisation est attendue afin d'atteindre l'objectif.
Certaines unités mobiles de soignants peuvent également pallier le manque de médecins spécialistes dans des zones rurales, à l'instar de la « mammobile » déployée dans l'Orne qui réalise le dépistage organisé (DO). Selon le rapport sur l'évolution des charges et des produits de l'Assurance maladie au titre de 2025, environ 40 % des mammographies en DO réalisées dans l'Orne le sont grâce aux mammobiles.
Pour le rapporteur, ces dispositifs, dont il n'est pas encore possible de tirer de bilan, sont bienvenus afin de répondre aux difficultés d'accès aux soins les plus critiques dans les territoires ruraux. Dans son rapport de février 2022, il avait déjà recommandé de « développer une offre de soins itinérante dans les territoires ruraux, avec des bus équipés et financés par les agences régionales de santé et mis à disposition des professionnels ». Il note cependant que ces dispositifs méritent d'être déclinés en plus grand nombre au regard des besoins.
d) L'essor rapide de la téléconsultation n'a pas profité aux publics les plus éloignés de l'offre de soins
La téléconsultation est fréquemment présentée comme une solution pour remédier temporairement aux disparités territoriales d'accès aux soins. Son recours a fortement progressé à l'occasion de la crise sanitaire liée à la pandémie de Covid-19. Selon les données transmises par la Cnam au rapporteur, 17,1 millions de téléconsultations ont été facturées en 2020 (toutes spécialités confondues), 13,2 millions en 2021, 12,5 millions en 2022 et 11,6 millions en 2023, soit une baisse de 32 % entre 2020 et 2023. La téléconsultation représente désormais 2 % de l'activité des médecins libéraux.
En dépit de cette baisse du volume global de téléconsultations, la part de téléconsultations réalisées au sein des « plateformes de téléconsultations », augmente. Elle représente plus d'un tiers des téléconsultations en 2023.
Évolution du volume de montant remboursable
de
téléconsultations des médecins libéraux
et en centres de santé depuis 2020
Source : Réponse de la Cnam au questionnaire du rapporteur
Le profil des patients qui ont le plus recours à la téléconsultation ne correspond pas au public rencontrant le plus de difficultés d'accès aux soins. En effet, selon la Cnam, les patients ayant recours à la téléconsultation résident le plus souvent dans les communes densément peuplées (51,5 % contre 37 % parmi l'ensemble des patients ayant eu recours à la médecine générale) ainsi que dans les communes les plus favorisées (29 % contre 20 % vivent dans les communes dont l'indice de défavorisation FDep est dans le premier quintile de communes - c'est-à-dire les communes les plus favorisées). On observe cependant que les patients ayant eu recours à la téléconsultation via une plateforme résident davantage dans des communes avec une faible accessibilité aux médecins généralistes (29 % dans les communes dont l'APL est dans le 1er ou 2e quintile de communes -- c'est-à-dire des communes avec une faible accessibilité aux médecins généralistes -- contre 20 % pour l'ensemble des téléconsultants).
Le rapporteur regrette cette évolution prévisible et rappelle qu'il avait recommandé que le déploiement des cabines de téléconsultation ait lieu prioritairement dans les zones sous-denses et soit doublé de mesures d'accompagnement à l'usage des outils numériques pour les patients fragiles25(*).
Répartition des patients ayant eu recours
au médecin généraliste (MG),
ayant
téléconsulté un MG et ayant
téléconsulté un MG en plateforme,
selon les indicateurs
territoriaux en 2022
Source : Réponse de la Cnam au questionnaire du rapporteur
Comme le souligne MG France, les publics les plus touchés par des difficultés d'accès aux soins sont structurellement ceux qui ont le moins recours à la téléconsultation : « Les publics les plus pénalisés sont les patients âgés, les CSP - et les patients vulnérables (patients en souffrance psychique, en précarité, migrants, etc.). Les patients multimorbides qui subissent une intrication de facteurs de complexité somatique, psychologique ou sociale sont les plus en difficulté. Ce sont aussi ces publics touchés par la fracture numérique qui ne peuvent bénéficier de la télémédecine pourtant présentée comme “LA” solution par les pouvoirs publics ».
La téléconsultation peut en outre représenter un risque pour le patient en cas d'encadrement insuffisant. Selon les informations transmises par la Cnam au rapporteur, « Les premières analyses établies par l'Assurance Maladie font notamment apparaître certains mésusages (contournement du parcours de soins, sur-prescription médicamenteuse, absence d'urgence médicale, recours excessif par des patients ayant par ailleurs un médecin traitant, prescriptions d'arrêt de travail injustifiées, etc.) ».
Le rapporteur se félicite donc de ces mesures de régulation, en particulier de la création d'agrément pour les sociétés de téléconsultation par l'article 53 de la LFSS pour 202326(*), la moindre valorisation des tarifs des téléconsultations, la limitation des arrêts de travail prescrits dans le cadre d'une téléconsultation, la restriction de prise en charge des prescriptions réalisées seulement en téléconsultation et l'encadrement de l'installation de cabines.
Ces avancées sont cependant encore insuffisantes compte tenu des dérives constatées ces dernières années. Le rapporteur conteste en particulier le bien-fondé de l'installation de cabines de téléconsultations dans des lieux publics comme des halls de gare. Il regrette que le pouvoir réglementaire n'ait pas repris la recommandation de la Haute Autorité de santé (HAS)28(*) tendant à ce que l'implantation d'un équipement de télésanté soit faite prioritairement dans les lieux de soins où exerce un professionnel de santé.
E-Meuse Santé : un dispositif efficace
pour mettre la téléconsultation
au service des patients
souffrant de difficultés d'accès aux soins
E-Meuse santé est l'un des 24 projets lauréats du concours national qui bénéficie du soutien de l'État et la Banque des territoires dans le cadre de sa politique « Territoires d'Innovation ». Il est conduit par le Département de la Meuse, en partenariat avec les Départements de la Haute-Marne, de la Meurthe-et-Moselle et de la Région Grand Est.
Ce projet, co-construit dès son origine avec les professionnels de la santé et les patients, a pour objectif d'améliorer l'accès aux soins pour tous grâce à la santé numérique.
Dans ce cadre, plus de 5 000 téléconsultations ont été effectuées depuis 2021, avec la présence systématique d'un professionnel de santé aux côtés du patient. Les premiers bilans du dispositif montrent qu'il est efficace pour garantir l'accès aux soins de nombreux patients, notamment de personnes âgées. En effet, la présence d'un professionnel de santé aux côtés du patient permet de lever les freins au recours à la téléconsultation, notamment l'illectronisme éventuel des patients. Le rôle de ce professionnel de santé est donc technique, social et médical. Il permet également de réduire la durée de la téléconsultation pour le médecin.
2. Les mesures à destination des publics les plus fragiles ont des effets positifs, mais qui ne sont pas encore complètement satisfaisants
Les acteurs du système de santé ont déployé des mesures à destination des publics les plus fragiles, à l'instar des personnes les plus éloignées du système de santé et dépourvues de médecin traitant.
On observe en effet sur le long terme une progression de la proportion de patients sans médecin traitant, passée de 10,2 % de la population fin 2014 à 11,3 % fin 2023. Parmi ces patients, ceux pour lesquels cette situation est la plus problématique sont les patients en affection de longue durée (ALD)29(*), car ils nécessitent d'être suivis régulièrement par un médecin. Le Gouvernement d'alors a déployé un plan visant à attribuer un médecin traitant à ces patients. Selon la Cnam, le taux de patients en ALD sans médecin traitant est ainsi passé de 5,6 %, ce qui représentent 616 922 patients, en février 2023, à 4,18 %, soit 472 505 patients, fin décembre 2023. Cela équivaut à une baisse de 25 % du taux de patients en ALD sans médecin traitant. Le plan ainsi lancé a donc des effets positifs. Il n'en reste pas moins que l'objectif d'atteindre un taux résiduel de patients en ALD sans médecin traitant n'est pas encore atteint.
3. Les mesures destinées à garantir la permanence des soins sont encore trop réduites au regard des objectifs de désengorgement des urgences hospitalières
La permanence des soins est un dispositif de prise en charge des demandes de soins non programmées.
En application du code de déontologie médicale, « il est du devoir du médecin de participer à la permanence des soins dans le cadre des lois et des règlements qui l'organisent »30(*). Cependant, depuis 2003, les médecins n'ont plus d'obligation individuelle d'y participer31(*), de sorte qu'elle repose sur le volontariat. Cependant, selon la DGOS, « si d'importantes difficultés apparaissent, l'autorité publique est fondée à l'assurer en utilisant la réquisition ».
La « loi Rist 2 » du 19 mai 2023 a cependant introduit un principe de responsabilité collective des professionnels de santé à la permanence des soins, tant en établissement de santé qu'en ville. Ainsi, en application de l'article L. 1110-4-1 du code de la santé publique, les établissements de santé ainsi que les médecins, les chirurgiens-dentistes, les sages-femmes et les infirmiers diplômés d'État sont responsables collectivement de la permanence des soins. Le rapporteur se félicite de cette avancée, même s'il s'interroge sur ses conséquences pratiques pour les patients, par comparaison avec un dispositif de participation individuelle obligatoire des soignants à la permanence de soins.
En application de l'article R. 6315-1 du code de la santé publique, la permanence des soins en médecine générale32(*) a pour objet de répondre aux besoins de soins non programmés tous les jours de 20 heures à 8 heures, les dimanches et jours fériés de 8 heures à 20 heures, et, en fonction des besoins de la population évalués à partir de l'activité médicale constatée et de l'offre de soins existante, le samedi à partir de midi, le lundi lorsqu'il précède un jour férié, le vendredi et le samedi lorsqu'ils suivent un jour férié.
Selon les données du Conseil national de l'ordre des médecins, en 2023, 39 % des médecins généralistes libéraux ont participé à la permanence des soins ambulatoires (PDSA), soit plus de 27 00033(*) sur environ 66 000. Cette participation est plus forte dans les territoires ruraux, défavorisés et moins bien dotés en médecin. Le taux de participation varie ainsi de 8 % à Paris à 82 % dans les Vosges. La DGOS a cependant indiqué au rapporteur qu'il ne fallait pas conclure que cette participation plus élevée permettait de couvrir les besoins : « Cette participation peut être faible dans certaines grandes villes comme Paris, tout en répondant aux besoins car il existe par ailleurs une offre conséquente de consultations de médecine générale accessibles aux horaires de la permanence des soins. À l'inverse, dans des territoires en difficulté du point de vue de la démographie médicale, la participation des médecins souvent importante ne pas suffire toujours à répondre aux besoins ».
Évolution du taux de participation à la PDSA des médecins généralistes entre 2018 et 2023 au niveau national
Source : Cnom, Ordigard, Ordinal, 2018-2019-2020-2021-2022-2023
En 2023, selon le Cnom, la permanence des soins était assurée à 97 % par des médecins de la PDSA les week-ends et les jours fériés, 96 % en soirées et 27 % en nuits profondes : ces chiffres sont en progression depuis 202234(*). Cependant, on note une diminution depuis 2020 du nombre de secteurs de PDSA35(*) de 5 % en soirées et de 2 % les week-ends et jours fériés territoires, constatée par le Cnom, conséquence d'agrandissements de secteurs. Cette évolution amène parfois les médecins et patients à parcourir de longues distances, ce qui peut dégrader la qualité de la prise en charge médicale.
Le Cnom craint en outre une diminution du nombre de médecins impliqués à l'avenir, principalement à cause de leur surcharge de travail en journée et de leur volonté d'assurer un meilleur équilibre vie privée/vie professionnelle.
Pour le rapporteur, la PDSA est essentielle afin de garantir un accès aux soins non programmés pour les patients sans les diriger inutilement vers les services d'urgences hospitaliers.
Parallèlement à la PDSA, les services d'accès aux soins (SAS) ont été mis en place à l'occasion du pacte de refondation des urgences présenté par la ministre des solidarités et de la santé, Agnès Buzyn, le 9 septembre 2019 puis pérennisés par la loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification dite « Loi Rist 1 ».
Le service d'accès aux soins a pour objet d'assurer une régulation médicale des demandes d'aide médicale urgente et de soins non programmés formulées en dehors des horaires de la permanence des soins ambulatoires. Comme le résume le CNOM, « le SAS intervient dans le cadre de demande de soins non programmés lorsque l'accès au médecin traitant ou à une solution de proximité n'est pas immédiatement possible ». L'articulation entre le SAS et la PDSA est la suivante : le SAS assure une régulation des soins non programmés lorsque le médecin traitant du patient est indisponible les jours ouvrés, et la PDSA prend ensuite le relais en dehors des heures d'ouverture habituelles des cabinets.
Les SAS doivent ainsi éviter aux patients de recourir aux services d'urgences hospitaliers sans que ce soit nécessaire. En effet, bien que, selon MG France, « les soins non programmés constituent environ 40 % de l'activité des médecins traitants », environ 30 % des patients se rendent dans les services d'urgence hospitaliers faute de réponse médicale auprès de leur médecin traitant.
Selon les données communiquées au rapporteur par la DGOS, depuis le 15 septembre 2024, 95 % de la population française est couverte par un SAS. On dénombre ainsi 88 SAS. 2 549 médecins généralistes libéraux participent à la régulation des appels de la filière ambulatoire du SAS et 9 625 ont effectué une démarche active d'inscription au dispositif afin de participer à la prise en charge des soins non programmés sur orientation du SAS. 85 280 rendez-vous ont été pris via la plateforme nationale du SAS (outil de prise de rendez-vous) et ont permis aux patients présentant une demande de soins non programmée d'avoir accès sous 48 heures à un médecin proche de chez eux.
Il est encore difficile de dresser un bilan du déploiement des SAS. Selon le Cnom, en 2023, le fonctionnement des SAS est satisfaisant dans un tiers des départements. Dans un autre tiers, il ne fonctionnerait bien que sur une partie du département. Dans le dernier tiers, son fonctionnement est jugé globalement insatisfaisant par le CDOM concerné.
Pour le rapporteur, les difficultés d'accéder rapidement à un médecin généraliste, en particulier pour les soins non programmés sont la principale difficulté d'accès aux soins rencontrée par les patients. Comme le souligne en effet l'ACCDM, les médecins généralistes « sont la pierre angulaire du système de santé, pivots entre patient et médecins spécialistes, et jouent un rôle essentiel dans tout le parcours de soins ».
Les difficultés de la permanence de soins en médecine de ville a également des effets sur l'hôpital. Comme le note la Conférence nationale des doyens des facultés de médecine, « faire reposer la permanence des soins uniquement sur l'hôpital a complètement déséquilibré l'équilibre médecine de ville - médecine hospitalière ». Une étude36(*) de l'association UFC - Que Choisir est parvenue à déterminer un lien statistique entre ces difficultés d'accès aux médecins généralistes et la saturation des services d'urgences : « une diminution d'un pour cent de la densité des médecins libéraux dans un département aurait augmenté l'activité des établissements d'urgences localisés dans ce département, d'entre 0,4 % et 0,6 % sur le court terme, et jusqu'à 0,9 % sur le long terme ».
À cet égard, le déploiement des SAS est une initiative bienvenue afin de lutter contre l'impossibilité pour les patients d'obtenir un rendez-vous rapidement avec un médecin. Cependant, le nombre de rendez-vous pris sur la plateforme nationale du SAS est encore largement en deçà des besoins de soins non programmés.
L'obligation individuelle de permanence de soins en Allemagne
Le système allemand d'autogestion du système de santé confie aux associations fédérales de médecins conventionnés la mission d'assurer la continuité des soins et la prise en charge des demandes urgentes de soins non programmées.
Elles sont d'ailleurs tenues de coopérer étroitement avec les services d'urgences hospitaliers. Elles ont notamment l'obligation de créer des cabinets de garde dans ou près des hôpitaux, ou d'intégrer directement des services ambulatoires d'urgence au sein des services d'urgence des hôpitaux.
Il appartient également aux associations de médecins conventionnés de répartir les responsabilités entre les médecins pour garantir que les patients aient accès à des soins médicaux en dehors des heures normales de travail. Grâce à la planification des besoins, elles veillent à ce qu'un nombre suffisant de médecins soient partout disponibles pour les soins ambulatoires, à ce qu'un service médical de garde soit également disponible pendant les heures où les médecins ne sont pas en consultation et à ce que la qualité des prestations soit correcte. Les médecins conventionnés sont légalement et contractuellement obligés de participer au service de garde. Les modalités et la fréquence de participation varient selon les régions et la densité de la population médicale. Les médecins qui ne respectent pas ces obligations peuvent encourir des sanctions de la part des associations régionales.
Le système de « planification des besoins » joue donc un rôle central dans la gestion de la permanence de soins : la possibilité d'accéder à un professionnel de santé hors des heures d'ouverture des cabinets médicaux s'inscrit en continuité de l'objectif général d'assurer une présence médicale suffisante dans tous les territoires.
C. DES MESURES CERTES BIENVENUES, MAIS PARTIELLES ET INCOHÉRENTES, ONT ÉTÉ PRISES AFIN DE DÉGAGER DU TEMPS MÉDICAL UTILE ET S'APPUYER SUR L'ENSEMBLE DES PROFESSIONS DE SANTÉ POUR RÉPONDRE AUX BESOINS DE SOINS
1. Les professionnels de santé ont bénéficié de nombreuses mesures tendant à réduire leur charge administrative et améliorer leurs conditions d'exercice
a) Le plan de déploiement des assistants médicaux permet aux médecins de se concentrer sur leurs tâches médicales
Dans son rapport de 2022, le rapporteur avait placé au frontispice de ses priorités la réduction du temps administratif afin d'éviter le gaspillage de temps médical (proposition n° 1 du rapport d'information). La montée en puissance des assistants médicaux était ainsi identifiée comme un levier prioritaire à mobiliser.
Le déploiement des assistants médicaux (AM) était l'une des priorités du plan « Ma Santé 2022 » avec pour ambition première de redonner aux médecins du temps médical. Le pouvoir réglementaire a pris, en 2019, un arrêté définissant les missions et compétences de ces assistants médicaux37(*).
Les AM ont été pensés comme une aide du quotidien pour les médecins, un moyen pour limiter les évaporations de temps médical, en leur attribuant des fonctions périphériques aux consultations médicales.
Ils sont chargés de trois grandes missions :
- l'organisation de la préparation et du déroulement de la consultation, concrètement cela revient à procéder à l'aide à l'habillage et déshabillage, prise de constantes, préparation et aide à la réalisation d'actes techniques et la mise à jour du dossier patient concernant les dépistages et les vaccinations ;
- la gestion des tâches dites « administratives », telles que l'accueil du patient, la gestion du dossier informatique du patient ou encore l'accompagnement de la mise en place de télémédecine ;
- l'organisation et de la coordination, en lien notamment avec les autres acteurs intervenant dans la prise en charge des patients.
La définition des tâches effectivement réalisées par les assistants médicaux est laissée à l'appréciation des praticiens. Ils définissent, en fonction des besoins et du profil de l'AM recruté, les tâches qui lui reviendront.
Le Gouvernement alors en place avait défini un objectif ambitieux de 10 000 assistants médicaux déployés pour début 2025. Force est de constater, selon les dernières données communiquées par la Cnam au rapporteur que cette cible ne pourra pas être atteinte. En août 2024, 6 729 contrats d'assistants médicaux avaient été signés - dont 4 970 pour les généralistes et 1 759 pour les spécialistes - depuis l'entrée en vigueur de cette innovation, en 2019.
Tous les médecins ne sont pas éligibles au dispositif des assistants médicaux, afin d'en bénéficier le praticien doit justifier d'un certain niveau d'activité. Aussi, les 30 % de médecins ayant les patientèles les moins nombreuses, soit inférieures à 775 patients dans une patientèle d'un médecin traitant ou encore moins de 1 457 patients pour un cardiologue par exemple, ne sont pas éligibles à la mesure38(*).
Pourcentage de médecins signataires parmi
les éligibles
par département au 31 août
2024
Source : Document transmis par la Caisse nationale
d'assurance maladie (Cnam)
au rapporteur de la mission d'information
La carte ci-dessus révèle des disparités fortes dans le recours aux assistants médicaux par les médecins. Le rapporteur invite les médecins à se saisir davantage du soutien qui leur est offert. Afin d'inciter plus fortement les professionnels, les aides à l'emploi ont été revalorisées en juin 202439(*) à hauteur de 5 %. Pour l'emploi d'un équivalent temps plein (ETP), le montant de l'aide pour la 1re année passe dès lors de 36 000 à 38 000 euros.
Le rapporteur comprend toutefois, ainsi que cela lui a été relayé lors de ses auditions préparatoires, les difficultés rencontrées par certains praticiens : place insuffisante dans les locaux et déficit d'habitude pour les professionnels à se dessaisir de certaines tâches.
Les retours d'expérience sur le recours aux assistants médicaux sont globalement positifs. Le Syndicat des médecins libéraux (SML) a notamment insisté sur la nécessité de renforcer encore davantage leur déploiement, en imaginant, à l'avenir, la possibilité d'avoir jusqu'à 40 000 assistants médicaux. Le syndicat MG France fort du même constat estime que le nombre d'AM doit encore monter en charge.
Certaines voix sont toutefois dissonantes, pour le syndicat « Avenir Spé » - syndicat des médecins spécialistes - les « assistants médicaux sont une hérésie en soi, ils sont la résultante de la sous-tarification des actes médicaux ».
Le rapporteur insiste sur le fait que les assistants médicaux sont comme l'une des clefs de la résolution du problème des zones sous-denses. Une récente étude de l'Inspection générale des affaires sociales (Igas) relève que le binôme médecin et AM entraîne une hausse substantielle du nombre de patients suivis par les médecins généralistes, avec une augmentation moyenne de 9,9 % de la patientèle médecin traitant et de 5,3 % de la file active40(*). Compte tenu de l'évolution future des besoins en matière de soins, cette solution est l'une des mesures à privilégier. Il est toutefois nécessaire de rester vigilant à la répartition territoriale de ces assistants médicaux qui, naturellement, suit l'implantation des médecins.
b) Les guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé n'ont pas encore été déployés sur tout le territoire
De nombreuses initiatives portées par les collectivités territoriales ont cherché à simplifier l'installation des professionnels de santé en leur fournissant un interlocuteur unique, qui connaît les réalités du terrain et les besoins exprimés localement. Dès 2014, le département de l'Aisne a installé le premier guichet unique à Laon. Par la suite, d'autres initiatives ont été conduites, mais l'ensemble des mesures manquait d'impulsion et d'une assise politique nationale.
En 2019, une enquête menée par le Conseil national de l'ordre des médecins (Cnom) sur l'installation des jeunes médecins a mis en lumière une demande forte en accompagnement ; qui est, pour eux, la clef d'un projet et d'une installation réussis41(*).
La mise en oeuvre des guichets uniques départementaux, appelée de ses voeux par le rapporteur dans ses préconisations (proposition n° 15 du rapport d'information de 2022), visait à répondre à un déficit d'accompagnement humain à destination des professionnels de santé, notamment des étudiants et des jeunes médecins, souhaitant s'installer dans un nouveau territoire.
Le déploiement du guichet unique départemental d'accompagnement a officiellement été voté à l'occasion de l'examen du projet de loi de financement de la sécurité sociale pour 2023. En mai 2023, le ministre de la Santé d'alors, François Braun, avait annoncé au lendemain de la tenue du Conseil national de la refondation en santé (CNR Santé), le lancement d'une mission devant identifier les conditions du succès du déploiement généralisé des guichets départementaux. Les structures existent désormais, mais leur généralisation se fait attendre. Tous les professionnels de santé concernés : médecins, chirurgiens-dentistes, pharmaciens, sages-femmes, infirmiers, masseurs-kinésithérapeutes, orthophonistes, orthoptistes et pédicures-podologues, n'y ont pas recours avec la même intensité. Ainsi qu'il ressort des auditions du rapporteur, certaines professions ignorent purement et simplement l'existence d'une telle structure d'aide à l'installation.
Ce sont les ARS qui assurent la mise à disposition de l'ensemble des informations relatives à l'installation des jeunes professionnels via un guichet unique numérique : les Portails d'accompagnement des professionnels (PAPS) déclinés à l'échelon régional. Ce portail numérique présente, d'une part, les aides à l'installation existantes, mais également, une carte de santé retraçant l'offre, la consommation et l'accès aux soins ainsi que l'activité des professionnels de santé. Les PAPS apportent enfin un « référent installation », interlocuteur direct au sein des ARS. Dès 2022, le rapporteur avait pourtant insisté sur la nécessité que ces guichets uniques ne soient pas rattachés aux ARS afin de conserver des marges de manoeuvre adaptées aux besoins des territoires.
Dans la pratique, certains territoires sont plus avancés que d'autres dans le déploiement des guichets ce qui crée des inégalités et de la concurrence entre les espaces territoriaux.
La loi dite « Valletoux » de décembre 2023, prenant acte d'un déploiement encore embryonnaire des structures d'orientation des professionnels de santé et surtout de l'hétérogénéité des offres locales, a prévu un élargissement des missions des guichets, en accompagnant les praticiens non plus seulement pour leur installation, mais aussi sur l'ensemble de leurs besoins administratifs.
En parallèle de ces guichets uniques, certains départements mettent en oeuvre des démarches de marketing territorial. Ainsi que l'indiquait la direction générale de l'offre de soins (DGOS) au rapporteur de la mission d'information, certaines collectivités s'appuient sur des agences d'attractivité départementales pour proposer des offres d'installation clef en main. Les dispositifs « Ma Box Rempla » (pour les remplacements médicaux), « Ma Box Instal' » (pour les nouvelles installations) ou encore « Ma Box Stage » (pour les stagiaires) dans le département du Loir-et-Cher proposent des aides très concrètes42(*) : visite de lieux d'exercice, mises en relation, recherche du futur logement, accompagnement du projet professionnel du conjoint, etc.
Récemment, le 17 octobre 2024, un reportage grand public du programme « Envoyé spécial » consacré aux « déserts médicaux » a été diffusé sur les chaînes de France Télévisions43(*). Ce dernier fait état, en images, du marketing territorial mis en place par certains départements pour attirer des jeunes professionnels de santé. Il ne s'agit plus seulement d'être un interlocuteur vers lequel on se tourne, mais d'être proactif et d'aller au-devant des publics afin d'attirer et de convaincre les jeunes générations à s'installer dans les territoires sous-denses.
Si le rapporteur salue ces initiatives locales qui témoignent d'une prise de conscience des enjeux de la sous-densité médicale, il s'inquiète des disparités d'attractivité que peuvent favoriser de telles mesures. Il appelle de ses voeux à ce que les ARS déploient bien plus rapidement les guichets uniques, en priorité dans les territoires sous-dotés en professionnels de santé.
c) Le soutien aux structures de santé d'exercice collectif et pluriprofessionnel a permis leur développement rapide sur le territoire
(1) Les maisons de santé pluriprofessionnelles (MSP) connaissent un déploiement rapide sur le territoire grâce au soutien des acteurs publics
Les jeunes générations de professionnel de santé, à la différence notable de leurs aînés, souhaitent rarement exercer seules, au sein d'un cabinet individuel. L'exercice collectif est désormais largement plébiscité, il permet aux praticiens de partager leur charge de travail ainsi qu'obtenir un soutien psychologique au quotidien et de construire un projet de santé.
Les maisons de santé pluriprofessionnelles (MSP) tentent de répondre à ses nouvelles aspirations. Ces structures collectives de travail permettent, autour d'un projet de santé commun, de fédérer différents professionnels : médecins (généraliste et spécialistes), chirurgiens-dentistes, sages-femmes, des pharmaciens, des biologiques ainsi que d'autres professions médicales et paramédicales (infirmiers, masseurs-kinésithérapeutes, orthophonistes, etc.)
Le développement des maisons de santé pluriprofessionnelles (MSP) est un plan ambitieux déployé à partir de juin 2023. L'objectif est d'atteindre, en 2027, les 4 000 maisons de santé pluriprofessionnelles en incluant celles qui n'ont pas signé un Accord Conventionnel Interprofessionnel (ACI)44(*). Un ACI permet à une structure de santé pluriprofessionnelles de bénéficier d'une rémunération forfaitaire en contrepartie de l'atteinte de certains indicateurs, par exemple d'un nombre minimal de patients, d'un nombre donné de professionnels associés à la structure ou encore pour le suivi de patients relevant de l'aide médicale de l'État (AME).
Aussi, en juin 2024, selon les données transmises par la Cnam, le territoire comptait 2 070 MSP ayant signé un ACI sur un ensemble d'environ 2 500 maisons de santé pluriprofessionnelles à la fin 2023. Si le rythme de développement actuel suit son cours, alors l'objectif établi pourrait être atteint en juin 2028 selon la DGOS.
La répartition territoriale des MSP n'est pas parfaitement équilibrée, certains territoires étant légèrement mieux dotés que d'autres, notamment la région Auvergne-Rhône-Alpes (Aura) ainsi que la région Provence-Alpes-Côte d'Azur (Paca).
Maisons de Santé Pluriprofessionnelles en fonctionnement au 31 décembre 2023
Source : Données publiées sur le site du ministère de la santé et de l'accès aux soins
L'exercice collectif peut être une solution pour certains professionnels parfois au bord de l'épuisement professionnel dans les zones les moins bien dotées, compte tenu de l'afflux de patients. Les différents acteurs et représentants des corps de métier du monde médical entendus par le rapporteur ont largement souligné la pertinence du dispositif et son efficacité. Cela explique pourquoi aujourd'hui, six médecins généralistes libéraux sur dix travaillent en MSP.
Le rapporteur souhaite toutefois que soit véritablement renforcée la pluriprofessionnalité au sein de ces maisons. Il en fait même une priorité dans la mesure où, pour les zones sous-denses, seule la réunion de l'étendue la plus large des professionnels de santé permettra aux habitants d'avoir accès à la totalité du spectre de l'offre de soins.
Or, comme le met en avant la Drees dans une étude d'octobre 2022, il est possible de diversifier plus largement la provenance professionnelle des praticiens au sein des établissements pluriprofessionnels45(*).
Répartition des médecins
généralistes libéraux en 2022,
selon les
professionnels de santé
avec lesquels ils partagent leur cabinet
principal
Source : Drees, études et résultats n° 1244 octobre 2022
Le déploiement efficace et pérenne des MSP nécessite une intervention adaptée des autorités publiques. Cette dernière se décline principalement sous deux formes.
D'une part, dans la phase d'ingénierie et de dimensionnement du projet, l'ARS peut apporter un soutien au financement d'une étude de faisabilité.
D'autre part, il existe des aides à l'installation permettant de soutenir la création d'une MSP via notamment l'acquisition de matériel médical et paramédical, de l'acquisition de matériel et mobilier ou encore par une aide ponctuelle au financement d'un poste d'agent administratif. Le montant de l'aide total est plafonné à 75 000 euros, mais peut être porté à 100 000 euros dans les projets situés en ZAC, ZIP et en quartier prioritaire de la ville (QPV). La signature de l'accord conventionnel interprofessionnel (ACI) précédemment cité ouvre également droit à des financements pérennes, modulés en fonction de la réalisation d'indicateurs orientés sur l'accès aux soins et la qualité et la coordination de soins.
(2) Les collectivités locales soutiennent également le développement de centres de santé, qui n'ont pas pour vocation de remplacer le modèle d'exercice libéral
L'exercice collectif n'est pas exclusivement libéral, les centres de santé permettent aujourd'hui le regroupement de professionnels exerçant en tant que salariés au sein d'une structure d'emploi. Ces centres ne sont toutefois pas forcément pluriprofessionnels, mais peuvent regrouper une seule et même profession, ainsi, par exemple, des centres de santé dentaires.
Ces structures ont été lancées en 201846(*), à la suite de l'adoption de loi du 26 janvier 2016 de modernisation de notre système de santé47(*). Elles peuvent être créées à l'initiative des autorités publiques, mais également, sous certaines conditions, par des personnes privées à but lucratif ou non. Elles sont gérées principalement par des organismes à but non lucratif, des collectivités territoriales, des EPCI, des établissements de santé48(*).
Sur les 2 500 centres de santé recensés en juillet 2024, seulement 638 sont des centres de santé pluriprofessionnels (CSP). François Braun, alors ministre de la Santé et de la Prévention avait fait du déploiement de ces centres pluriprofessionnels une priorité, en fixant leur nombre à 700 pour 2027. Selon les données transmises par la DGOS, la moitié d'entre eux serait implantée en zone sous-dense.
Centres de Santé Pluriprofessionnelles en fonctionnement au 31/12/2022
Source : ATIH/observatoire e-cds/retraitement DGOS - Extraction au 10/03/2023 - France entière
À la différence des MSP qui forment aujourd'hui un maillage territorial particulièrement dense du territoire, les centres de santé sont concentrés majoritairement en milieu urbain ainsi que le montre la carte ci-dessus.
La réussite du développement des centres de santé tient probablement à son modèle économique attractif, notamment pour les populations les plus défavorisées, puisqu'ils offrent des conditions de prises en charge avantageuses. Les centres sont en effet tenus d'appliquer le tiers-payant et de ne pas procéder à aucun dépassement d'honoraires.
En dépit de l'aspect vertueux pour le renforcement de l'offre de soins que représentent ces centres de santé, les personnes entendues par le rapporteur ont formulé plusieurs réserves quant à la généralisation de ce modèle.
Tout d'abord, un certain nombre de centres de santé seraient économiquement non viables. Une enquête menée en 2023 par le cabinet de conseil ACE Santé relève que « plus des trois quarts des centres » analysés présentent un « déséquilibre d'exploitation ».
Par ailleurs, certains centres inciteraient les praticiens à réaliser le plus d'opérations médicales possible en un temps record afin de doper la rentabilité économique de l'établissement.
Enfin, la forte concentration des centres de santé dans un même espace géographique favorise des distorsions de marché. Pour le syndicat Chirurgiens-dentistes de France (CDF), la forte concentration de ces centres en milieu urbain encourage les jeunes praticiens à se détourner de l'installation en libéral. Or, si le nombre de chirurgiens-dentistes exerçant en libéral diminue, ce sont les territoires sous-denses qui risquent d'en être les premiers affectés, en l'état actuel de la répartition territoriale des CSP.
Traditionnellement, les médecins - auparavant exclusivement libéraux - avaient pour habitude de réaliser des semaines de travail de 60 heures voire de 70 heures afin de répondre aux besoins des patients. Cet usage tend à disparaître, le passage au statut de salarié, qui permet aux praticiens de bénéficier de conditions de travail plus encadrées, conduit souvent à une réduction de leurs heures de consultation hebdomadaires, selon un schéma de 35 à 48 heures par semaine. Cette évolution, si elle répond aux aspirations légitimes de certains praticiens pour un meilleur équilibre entre vie professionnelle et personnelle, menace néanmoins d'accentuer les difficultés d'accès aux soins pour la population, notamment en zone rurale et dans les « déserts médicaux ». En effet, le modèle salarié tend à contraindre la flexibilité horaire des médecins, et limite leurs interventions hors des heures standardisées.
2. Un mouvement encore hétérogène et peu lisible d'extension des compétences et des modalités d'accès aux professionnels de santé a été amorcé
a) Si une évolution des compétences des professionnels de santé est nécessaire, les mesures prises restent encore illisibles et insuffisantes
(1) Les transferts de compétences à destination des infirmiers et des infirmiers en pratique avancée restent encore trop parcellaires alors qu'une refonte générale de leur cadre d'exercice est envisagée
L'instauration du statut d'infirmier en pratique avancée (IPA) marque une évolution significative dans le paysage de la santé en France. Elle vise à pallier les déficits de soins et à offrir un accompagnement renforcé aux patients atteints de pathologies chroniques. L'IPA se distingue de l'infirmier diplômé d'État (IDE) par des compétences élargies, un niveau de formation rehaussé et des prérogatives nouvelles, dont l'impact sur l'organisation des soins mérite d'être examiné.
Tout d'abord, le parcours de formation différencie nettement les deux statuts. L'IDE effectue trois années d'études, tandis que l'IPA doit obtenir un diplôme de niveau master, soit deux années supplémentaires de formation universitaire spécialisées dans des domaines précis (santé mentale, maladies chroniques stabilisées, oncologie, ou prévention et polypathologies en soins primaires). Ce niveau d'études supérieur confère à l'IPA une expertise approfondie dans sa spécialité, visant ainsi à renforcer l'efficacité des parcours de soins dans des domaines où les besoins sont croissants et les ressources médicales limitées.
Par ailleurs, le champ d'intervention de l'IPA est plus large que celui de l'IDE. Alors que l'IDE réalise des actes techniques et applique des prescriptions sous la supervision d'un médecin, l'IPA bénéficie de prérogatives propres. Il peut, en fonction de sa spécialité, établir des diagnostics infirmiers, ajuster des traitements médicamenteux selon des protocoles définis, et prescrire certains examens nécessaires au suivi des patients. Ce champ de compétences permet aux IPA de suivre des patients de façon continue, sans recours systématique au médecin pour les ajustements standards de traitement, ce qui soulage ainsi les médecins des consultations de suivi pour des pathologies chroniques stables.
Enfin, l'insertion croissante des IPA dans le parcours de soins permet de répondre aux enjeux d'accès aux soins en zones sous-denses et de qualité du suivi des pathologies chroniques. En intervenant comme un relais autonome entre le médecin et le patient, l'IPA contribue à la fluidité des parcours de soins et à l'amélioration du suivi.
En somme, l'émergence du statut d'infirmier en pratique avancée, par l'élargissement des compétences et des responsabilités, répond à une nécessité d'adaptation du système de santé aux enjeux de la démographie médicale et des pathologies chroniques. Toutefois, le développement de cette profession implique une clarification et une structuration des responsabilités entre IDE, IPA et médecins, afin de garantir une complémentarité optimale dans les équipes de soins.
Les missions
réalisées par un IPA dans le cadre
d'un parcours de soins
cardiologique
Source : PwC France, Les IPA : une révolution pour nos parcours de santé49(*)
Comme précédemment indiqué, les transferts de compétences à destination des infirmiers se font plus nombreux. Dans une perspective de décloisonnement des métiers de santé et d'une meilleure répartition des tâches, le législateur a notamment décidé que désormais :
- Les infirmiers diplômés d'État (IDE) peuvent renouveler certaines prescriptions médicales et ajuster la posologie de traitements dans des situations bien définies, notamment pour les maladies chroniques. Ils ont en outre la possibilité de réaliser davantage de soins sans prescription préalable, par exemple, avec une plus grande latitude dans la prise en charge des plaies complexes.
- Les infirmiers en pratique avancée (IPA) peuvent prescrire des examens et renouveler un plus large panel de médicaments qu'auparavant, a fortiori dans le cadre du suivi des patients chroniques. Ils tendent à faire partie intégrante du parcours de soins, en lien direct avec les médecins et les pharmaciens, tout spécialement dans les structures de travail collectif et pluriprofessionnel.
Les infirmiers peuvent également, à titre expérimental, signer des certificats de décès. Cette expérimentation, un temps limitée à six régions, a finalement été étendue toute la France. Cette mesure avait déclenché un mouvement de protestations de la part de certains médecins considérant que l'on allait « enterrer des vivants », jetant ainsi le discrédit sur toute la profession. Lors de ses auditions, le rapporteur a pu mesurer à quel point cette polémique avait pu être mal vécue par cette dernière.
Infirmiers en pratique avancée (IPA) et infirmiers Asalée, quelle articulation ?
L'expérimentation « Asalée » (Action de santé libérale en équipe) a débuté en 2004 afin d'améliorer la prise en charge des maladies chroniques en médecine de ville.
Pour devenir infirmier Asalée, un infirmier diplômé d'État (IDE) ou un infirmier en pratique avancée (IPA) doit être intégré dans le cadre du programme Asalée en postulant auprès du réseau Asalée et en suivant une formation complémentaire pour acquérir des compétences en éducation thérapeutique et en suivi de patients atteints de pathologies chroniques.
À la différence d'un infirmier libéral, l'infirmier Asalée n'est pas rémunéré à l'acte, mais perçoit des indemnités versées directement par l'association en tant que salarié. C'est la force du dispositif, beaucoup d'infirmiers sont ainsi tentés par ce modèle qui permet de sécuriser ses revenus.
L'articulation entre les deux dispositifs est toutefois imparfaite, d'une part, la qualification supplémentaire des IPA n'est pas toujours économiquement reconnue, d'autre part, le champ de compétences des IPA - plus large que pour un IDE - a tendance à se restreindre en intégrant le dispositif50(*).
Pour le rapporteur, l'articulation entre les deux dispositifs mérite d'être revue.
Lors de sa déclaration de politique générale (DGP) en octobre 2024, le Premier ministre Michel Barnier a assuré que son « gouvernement proposera d'accélérer l'accès aux soins grâce à une loi “infirmières et infirmiers” qui améliorera la reconnaissance de leur expertise et de leurs compétences, et leur donnera un rôle élargi dans la prise en charge des patients »51(*). Dans la foulée, l'Ordre national des infirmiers avait salué le « pragmatisme » et « l'écoute » du Premier ministre face à la situation d'urgence.
L'Ordre avait également profité de ce moment pour rappeler qu'il était toujours dans l'attente de parution des textes d'application permettant l'accès direct et la primoprescription pour les IPA, ainsi que le rapporteur l'indiquait précédemment.
Ce projet de loi pourrait aller dans le sens d'une « réingénierie » du métier des infirmiers, sur laquelle le Syndicat national des infirmières et infirmiers libéraux (Sniil) entendu par le rapporteur de la mission d'information fonde beaucoup d'espérances.
Il permettrait de pérenniser définitivement le rôle et la place des infirmiers dans le suivi des patients ainsi que de préciser « le partage » des compétences entre les professionnels de santé qui doit en découler.
(2) Les nouvelles compétences des pharmaciens restent encore en deçà du rôle renforcé que pourraient jouer ces professionnels de santé dans le parcours de soins
Les pharmaciens sont les seuls professionnels de santé à être accessibles sans rendez-vous ni salle d'attente. Ce sont des praticiens identifiés par la population. Ils acquièrent au fil du temps et des échanges leur patientèle et une connaissance parfois fine de leurs problèmes médicaux. Le lien de confiance qui découle d'une telle proximité patient-professionnel constitue, pour le rapporteur, une chance pour l'accès aux soins.
Les compétences et prérogatives des pharmaciens sont une charnière indispensable à la santé publique. La force de cette profession, au-delà du lien spécifique entretenu avec le patient, est son dense maillage territorial.
Si les officines de pharmacie sont globalement présentes sur l'ensemble du territoire, des inégalités d'implantation existent et tendent à se renforcer ces dernières années avec des fermetures, privant parfois nos concitoyens d'un praticien dans un rayon allant jusqu'à 30 kilomètres.
Les pharmaciens ne sont pas seulement des dispensaires médicamenteux, ils occupent également un rôle majeur dans le suivi médical de patients. Ces derniers sont conduits à solliciter les pharmaciens pour plusieurs missions : la vaccination (environ 11 millions d'actes de vaccination ont été opérés en officine entre août 2023 et avril 2024), les dépistages du cancer colorectal, des angines et cystites avec le test rapide d'orientation diagnostique (Trod) ainsi que pour la délivrance d'antibiotiques dans le cadre de la prise en charge des angines et des cystites.
Comme il l'a relevé pour d'autres professions médicales, le rapporteur regrette les carences du pouvoir réglementaire, ce qui nuit ainsi à l'efficacité des dispositifs votés par le Parlement. À cet égard, il appelle tout spécialement le Gouvernement à prendre les décrets, dans les plus brefs délais, permettant l'application :
- du renouvellement des prescriptions par le pharmacien d'officine pendant 3 mois pour prolonger un traitement chronique prévu à l'article L. 5125-23-1 du code de la santé publique ;
- de la possibilité de la substitution des dispositifs médicaux par le pharmacien d'officine prévue à l'article L. 5125-23-3 du code de la santé publique. « La généralisation de la substitution de ces médicaments permettra à l'Assurance maladie d'économiser en moyenne deux cents euros par an sur les six prochaines années », ainsi que le souligne l'Union de syndicats de pharmaciens d'officine (USPO). La reconnaissance d'un pouvoir de substitution peut être d'autant plus pertinente que depuis plusieurs années certains médicaments rencontrent des difficultés de production et donc d'approvisionnement en bout de chaîne. Cette reconnaissance viserait ainsi à limiter le phénomène de rupture de médicaments, préjudiciable à la santé publique et facteur d'inquiétudes pour les patients.
Le rapporteur estime que les pouvoirs publics gagneraient à s'appuyer davantage à la fois sur les compétences et sur la forte implantation territoriale des officines de pharmacies pour réduire les zones sous-denses. En diversifiant les compétences des pharmaciens et en ne les limitant plus seulement à de la dispensation de médicaments, du temps médical pourrait être retrouvé.
(3) Les pouvoirs publics pourraient s'appuyer plus fortement sur les compétences des biologistes
Bien que le maillage territorial des biologistes soit encore relativement dense, les pouvoirs publics s'appuient insuffisamment sur leurs compétences pour répondre aux difficultés d'accès aux soins dans les zones sous-denses.
La loi dite « Rist 2 » de mai 2023 autorise, à titre expérimental, les biologistes à pratiquer des prélèvements dans le cadre du dépistage du cancer du col de l'utérus. Ce premier pas à destination des biologistes reste une avancée fragile, qui ne permet pas réellement d'apprécier l'étendue de leurs compétences. Le syndicat « Les Biologistes Médicaux » (LBM) entendu par le rapporteur a insisté sur l'intérêt de placer les biologistes dans la « chaîne de la prévention médicale », analyse que partage le rapporteur.
Les biologistes pourraient également jouer un rôle moteur, toujours en prévention, dans la vaccination de la population. En effet, selon les données communiquées par LBM, ils seraient en mesure de vacciner jusqu'à 500 000 patients par jour. Afin de mener cette mission, les laboratoires doivent toutefois pouvoir stocker des vaccins, ce que ne permet pas la réglementation.
Ces praticiens sont volontaires. Ils aimeraient contribuer au renforcement de l'offre de soins. Le rapporteur invite le Gouvernement à les inclure davantage dans le parcours de soins en définissant de nouvelles modalités de participation. Comme pour les autres professions, il rappelle la nécessité de prendre en temps utile les décrets d'application de la loi.
Le rapporteur appelle l'attention des pouvoirs publics sur une mesure qu'il lui paraît opportune d'explorer. Il pourrait être mis en place un « biologiste référent » chargé du suivi de certaines maladies chroniques, avec implication de celui-ci dans la réalisation des bilans biologiques et la sensibilisation du patient.
(4) Les nouvelles compétences des sages-femmes sont nombreuses, mais encore trop méconnues par les populations
Les maïeuticiens bénéficient aujourd'hui d'un champ de compétences étendu. Les praticiens considèrent en effet que depuis une quinzaine d'années, les prérogatives qui leur ont été reconnues se sont largement diversifiées. Depuis 2021, ils ont la possibilité de réaliser des arrêts de travail sans limite de durée dans le cadre d'une grossesse non pathologique, et interviennent dans le dépistage et le traitement des infections sexuellement transmissibles (IST) pour les femmes et leurs partenaires. La récente reconnaissance de l'accès à la pratique de l'interruption volontaire de grossesse (IVG) instrumentale pour les maïeuticiens visait à répondre aux difficultés d'accès à l'avortement observées sur certains territoires.
L'organisation nationale syndicale des sages-femmes (ONSSF) indique ainsi au rapporteur que « la profession, dans son ensemble, n'aspire pas nécessairement à de nouvelles compétences mais demande à avoir la possibilité d'exercer dans de bonnes conditions son champ de compétence actuel dans un environnement sécure pour la prise en charge des patientes et un environnement de confiance avec les autres professionnels qui peuvent être amenés à prendre en charge cette même patientèle ». Les sages-femmes estiment notamment que parfois leurs compétences sont insuffisamment valorisées. L'Union nationale et syndicale des sages-femmes (UNSSF) considère en outre que « l'évolution du champ de compétences pour notre profession [...] répond trop souvent aux difficultés d'accès aux soins d'autres professionnels. »
Si les pouvoirs publics ont clairement identifié les sages-femmes comme un acteur clé dans l'amélioration de l'accès aux soins, de nombreux freins subsistent. À titre d'exemple, ces professionnels ne peuvent pas prescrire les médicaments de leur choix, mais seulement ceux limitativement énumérés sur une liste dont la mise à jour intervient trop tardivement par rapport à la disponibilité de nouveaux traitements.
En outre, en France, aujourd'hui, près « d'une femme sur six n'a pas de suivi gynécologique régulier, [et] près d'un tiers des femmes ne connaissent pas les compétences des sages-femmes », ainsi que l'a indiqué le Conseil national de l'Ordre des sages-femmes (CNOSF). La méconnaissance des compétences des maïeuticiens demeure donc un frein majeur à l'exercice. La profession a l'impression d'être largement invisibilisée et d'être négligée, notamment à l'occasion des campagnes de santé publique.
b) Les nouvelles modalités d'ouverture de l'accès direct à certains professionnels de santé sont restreintes, illisibles et méconnues
L'accès direct est probablement la clé de voûte pour répondre à la problématique des zones sous-denses. Mais son extension est loin d'être naturelle et évidente, des freins puissants en restreignent parfois l'ouverture.
Les réticences exprimées à l'égard d'une plus grande ouverture en « accès direct », résultent parfois d'une forme de « conservatisme médical », interprétant à tort ce changement comme un dessaisissement progressif des médecins au profit d'autres professions.
Lors de ses auditions, le rapporteur a été à plusieurs reprises alerté, notamment par les médecins généralistes et professionnels, sur les supposés « risques » consécutifs à l'accès direct à de nouvelles professions : une moins bonne prise en charge, une évaluation pathologique d'une moindre qualité, un suivi médical du patient qui ne se fait plus, voire, pour les plus critiques d'entre eux, le risque d'un grand « n'importe quoi médical » se caractérisant par une régression de la médecine et de l'examen initial du patient.
Pourtant, depuis plusieurs années, la tendance à l'ouverture d'un accès direct à de nouveaux professionnels de santé se renforce. L'objectif est double : libérer du temps médical pour les médecins et reconnaître les compétences des autres praticiens en revalorisant leur formation et leur métier.
L'accès direct à d'autres professions médicales serait également potentiellement une chance pour la santé publique et les zones sous-denses. Le syndicat Alizé, représentant les kinésithérapeutes, estime ainsi qu'un plus grand recours à ces praticiens permettrait « une diminution de la durée des arrêts de travail, une moindre prescription d'imagerie médicale et la diminution du passage à la chronicité des patients ». Il limiterait le temps médical perdu, comme le relève la Fédération française des masseurs-kinésithérapeutes rééducateurs (FFMKR) : « l'entorse de la cheville est responsable d'environ 6 500 passages aux urgences par jour selon la HAS, pour un coût de passage évalué à 1 000 € par entorse. Une permanence des soins, appuyée sur la kinésithérapie, permettrait ainsi de décongestionner les urgences et de réaliser d'importantes économies ».
Mais cette extension délicate est perçue comme une potentielle concurrence - c'est le cas des IPA - dont certains médecins considèrent que « l'immixtion » de ces derniers dans le parcours de soins n'est pas opportune. Cette extension de compétences est également faiblement lisible : le cas des masseurs-kinésithérapeutes est en ce sens topique des difficultés de l'élargissement de l'accès direct.
En effet, les professionnels rencontrés par le rapporteur ont estimé que les mesures visant à étendre l'accès direct aux kinésithérapeutes étaient un trompe-l'oeil.
En l'état actuel de la réglementation, seuls les praticiens exerçant en établissements de santé, médico-sociaux et dans certaines structures d'exercice coordonné (ESP, CDS, MSP) ont la possibilité d'être sollicités en accès direct. En revanche, l'accès direct pour les masseurs-kinésithérapeutes en CPTS n'a pas encore trouvé sa traduction réglementaire, ce qui limite à seulement 5 % les professionnels pouvant bénéficier de cette extension. La loi « Rist » de mai 2023 a bien prévu l'expérimentation de l'accès direct aux kinésithérapeutes officiant en CPTS, mais l'arrêté d'application définissant et listant les départements concernés n'a pas été pris, ce qui paralyse la mesure. De surcroît, il est impossible pour un patient de savoir si un masseur-kinésithérapeute est membre d'une CPTS - en règle générale, un patient ne connaît même pas l'existence d'une telle structure. Cet accès direct « émietté » ne permet donc pas aux patients de réellement se l'approprier.
Enfin, le nombre de séances pouvant être réalisées par le kinésithérapeute en accès direct est plafonné à huit en l'absence de diagnostic médical préalable, ce qui limite largement leur intervention.
Le rapporteur invite le Gouvernement à réagir en clarifiant le cadre dans lequel l'accès direct est permis pour les kinésithérapeutes. L'encadrement actuel est totalement illisible, ce qui nuit à l'efficacité globale du dispositif.
Dans l'immédiat, il ne préconise pas pour autant une ouverture large et inconditionnelle à l'accès direct pour les kinésithérapeutes, au risque que ces derniers soient submergés de demandes de rendez-vous non pertinents ni médicalement nécessaires, relevant d'une forme de « bobologie ».
D. L'ACCROISSEMENT DES CAPACITÉS DE FORMATION EN SANTÉ EST ENCORE TROP LENT ET TROP PARTIELLEMENT CENTRÉ SUR LES TERRITOIRES MÉDICALEMENT SOUS-DOTÉS
1. Les récentes réformes des études de santé n'ont pas résolu le problème de la faible réussite des étudiants en premier cycle post-bac
a) Après une mise en oeuvre chaotique, la réforme « Pass-LAS » reste peu lisible et complexe
L'architecture des études de santé a été revue en 2020. Aujourd'hui, l'accès aux études de maïeutique, médecine, odontologie, pharmacie et kinésithérapie relève du système « Pass-LAS ».
Le parcours d'accès spécifique santé (Pass) est une formation d'une année post-baccalauréat proposée uniquement par les universités comportant une unité de formation et de recherche (UFR) en santé. Après l'obtention de leur première année, les étudiants ont la faculté de se présenter à l'accès aux formations de maïeutique, médecine, odontologie, pharmacie et kinésithérapie. Ils peuvent également poursuivre en deuxième année de licence « accès santé » (LAS) et tenter ainsi une seconde fois d'accéder aux formations de santé, voire intégrer une deuxième année d'une autre licence. Un étudiant ne peut pas redoubler son année de Pass.
La licence « accès santé » (LAS) est un parcours de formation universitaire conduisant à l'obtention d'une licence. La LAS s'articule autour d'une majeure hors santé (par exemple : économie, histoire, gestion, lettre, etc.) et d'une mineure santé. Un étudiant ayant validé sa première année de LAS peut présenter sa candidature aux épreuves de sélection pour accéder aux formations de maïeutique, médecine, odontologie, pharmacie et kinésithérapie. Il peut aussi décider de ne pas déposer sa candidature à l'issue de cette première année et privilégier un dépôt de dossier en 2e ou en 3e année de LAS.
D'autres voies d'admission sont également prévues, notamment pour les étudiants en formation paramédicale, en licence Staps et biologie.
Certaines facultés ont organisé leurs parcours de façon différenciée. Ainsi, à l'Université de Strasbourg, l'accès aux études de santé se fait par le biais d'une licence mention « Sciences pour la Santé » et non par le système « Pass-LAS ».
L'objectif de cette réforme était de diversifier le profil des étudiants en études de santé. S'il est encore difficile d'en tirer un bilan sur ce point, la diversification du profil social et géographique des étudiants en filière santé exige d'abord une plus forte territorialisation des formations.
En outre, l'accueil dans les filières de formation d'étudiants issus de filières diverses peut amener à des inégalités de niveau. Selon l'Association nationale des étudiants en médecine de France (ANEMF), « le phénomène d'abandon des études en cours de route est en croissance, dû en partie à la réforme Pass/L.AS. En effet, cette réforme a ouvert les portes de la deuxième année de médecine à des étudiants qui n'ont pour certains effectué que 20 % du programme de santé en première année. Ainsi, devant les difficultés à rattraper le retard une fois le concours réussi, nous observons une augmentation des redoublements pour les promotions post-réforme ». L'ANEPF a également souligné l'existence d'une « inégalité des chances selon la mineure choisie par l'étudiant qui propose des programmes quantitativement inégaux ou encore la différence entre un étudiant choisissant le Pass désigné comme la “voie royale” pour l'accès aux études de santé, et la LAS ».
Après une mise en oeuvre décrite comme « très chaotique »52(*) par la commission de la culture, de l'éducation, de la communication et du sport du Sénat, cette réforme est toujours dénoncée pour sa complexité et son manque de lisibilité par les principales organisations représentatives des étudiants et des doyens de facultés. Plus généralement, la Conférence des doyens des facultés de pharmacie a souligné la persistance d'un « mode de sélection par la douleur qui est d'un autre temps ».
La Conférence des doyens des facultés de pharmacie a, en particulier, indiqué au rapporteur que cette réforme était préjudiciable aux études de pharmacie, qui souffrent d'un « manque de visibilité », car elles ne sont plus accessibles directement après le baccalauréat. Les principales organisations représentatives des étudiants en santé ont également souligné l'invisibilisation de la masso-kinésithérapie, qui n'apparaît pas dans les textes organisant l'entrée en études de santé, bien qu'y étant de facto intégrée53(*).
Le rapporteur s'interroge sur le déploiement de cette réforme, dont la complexité et le mode de sélection sapent la motivation d'étudiants qui pourraient devenir d'excellents professionnels de santé, mais qui sont obligés d'y renoncer ou, pour ceux qui en ont la possibilité, de partir étudier à l'étranger. Il s'inquiète également de la baisse du nombre de néo-bacheliers inscrits en première année d'études de santé (Pass et LAS), passé de 35 000 en 2018-2019 (en Paces) à 34 000 en 2022-2023.
b) Face à cette situation, de nombreux étudiants français choisissent d'effectuer leurs études de santé à l'étranger
Le mode de sélection des étudiants dans les filières de santé et les difficultés afférentes à la réforme « Pass-LAS » poussent certains étudiants à effectuer leurs études à l'étranger. La Conférence nationale des facultés d'odontologie a ainsi mis en avant « un choix délibéré de certains étudiants français de se diriger vers ces formations directement sans rechercher à entrer dans nos formations via les Pass et LAS ». Les causes de cette fuite des étudiants sont nombreuses. La première d'entre elles résulte de la sélectivité lors de l'inscription en première année de Pass ou de LAS. Selon l'ANEPF, « l'accès à la première année des études de santé se fait dorénavant sur dossier ce qui ferme la porte à de nombreux étudiants ». Ce constat est également valable pour d'autres filières de santé, notamment la masso-kinésithérapie. La FFMKR a aussi pointé « la facilité d'accès aux écoles étrangères, qui parfois ne sélectionnent que sur présentation d'un diplôme de baccalauréat, peu important la mention, la filière ou les matières choisies aux lycées ».
Au-delà de ces difficultés liées à la première année, la sélection pour entrer en deuxième année peut également pousser des étudiants - pourtant motivés et à même de devenir des professionnels compétents - à partir à l'étranger. Selon l'Association nationale des étudiants en pharmacie de France (ANEPF), « l'accès à la deuxième année de pharmacie est conditionné par un nombre de places restreint qui empêche parfois de très bons profils d'accéder à la deuxième année des études de pharmacie. Ces étudiants qui se sentent lésés décident donc d'aller étudier à l'étranger afin de devenir pharmaciens ». Le rapporteur regrette cette politique malthusienne qui favorise la fuite de nos talents vers l'exercice à l'étranger.
Plus généralement, les parcours de formation à l'étranger peuvent être perçus comme plus faciles et sont parfois plus courts qu'en France. C'est notamment le cas des études de masso-kinésithérapie. La FFMKR a souligné que « certains instituts donnent des cours en français pour s'adapter à cette nouvelle “clientèle”, ce qui est facilitant ». Les écoles de masso-kinésithérapie privées étant souvent très onéreuses, le différentiel de coût de formation ne joue pas en faveur des instituts français : si le cursus est plus court, il peut même être moins coûteux de s'expatrier pour ses études. Cette situation amène une hausse tendancielle des masso-kinésithérapeutes exerçant en France et formés à l'étranger. Selon les données transmises par les représentants de la profession au rapporteur, près de la moitié des nouveaux inscrits à l'Ordre sont titulaires d'un diplôme étranger54(*). Comme le met en avant la FFMKR, « en 2022, 28,3 % des inscrits au tableau de l'ordre étaient titulaires d'un diplôme étranger, alors qu'ils ne représentaient que 23,4 % en 2018 ».
Il est difficile de quantifier ce phénomène55(*), qui est cependant suivi avec vigilance par les ordres professionnels des différentes professions de santé. Le Cnop a en particulier indiqué au rapporteur être « préoccupé » par cette situation. Il estime « qu'un peu plus de 250 étudiants français suivent chaque année un cursus de pharmacie hors France. Ce chiffre devrait à brève échéance s'élever à 300 étudiants ». On peut ainsi observer une hausse progressive et durable de cette fuite des étudiants à l'étranger : « depuis 2013, la part des pharmaciens français non diplômés en France et inscrits à l'Ordre augmente progressivement, en particulier dans les sections officinales qui représentent les voies d'entrée principales. Entre 2022 et 2023, le nombre de pharmaciens français ayant obtenu un diplôme à l'étranger inscrits à l'Ordre a augmenté de 9 %, passant de 1 104 à 1 205 (sur 74 219 inscrits), alors qu'entre 2022 et 2023 le nombre d'inscrits à l'Ordre n'a augmenté que de 0,16 %. Cette hausse était de 11 % entre 2021 et 2022 ». La Conférence nationale des doyens des facultés d'odontologie a également pointé une situation particulièrement problématique pour les chirurgiens-dentistes : « Actuellement, seuls les praticiens venus de l'Union européenne, hors France, assurent l'équilibre entre les départs en retraite et les installations (plus de la moitié des néo-inscrits au conseil de l'ordre en 2023), avec une qualité de formation initiale inhomogène et inégale, générant par ailleurs une “sélection par l'argent” à cause d'un coût financier très élevé pour les étudiants et les parents, qui impacte directement le mode d'exercice et l'installation ».
Concernant les médecins, l'Intersyndicale nationale des internes (Isni) a indiqué au rapporteur qu'environ « 5 000 étudiants français poursuivent leurs études de médecine à l'étranger, conséquence d'une sélection trop rigoureuse en France, qui écarte de nombreux candidats à l'entrée des études de santé ». Ce chiffre doit cependant être interprété avec prudence, faute d'étude précise sur ce sujet.
Ce phénomène peut engendrer deux difficultés distinctes.
Tout d'abord, les disparités de qualité de formation dans les pays étrangers peuvent amener à ce que des étudiants français souhaitant bénéficier d'une formation d'excellence en France bénéficient d'une formation de niveau inférieur à l'étranger.
En outre, comme l'a souligné le Cnop, « Si certains [étudiants] reviendront exercer en France par le jeu de la reconnaissance des diplômes entre les États Membres, d'autres s'installeront dans leur pays de formation, constituant dès lors une fuite de nos futurs professionnels ». La fuite des étudiants français à l'étranger accentue donc la pénurie de soignants sur le territoire.
Pour le rapporteur, le ministère de l'enseignement supérieur et de la recherche et le ministère de la santé et de l'accès aux soins n'ont pas encore pris la mesure de ce phénomène, qu'ils ne parviennent d'ailleurs pas à quantifier. Ces départs à l'étranger sont le reflet de la complexité de la réforme « Pass-LAS » et de l'augmentation insuffisante du nombre de places dans les filières de santé.
2. Le mouvement de hausse du nombre d'étudiants reste en deçà des besoins de formation
a) L'évaluation du nombre de professionnels de santé ne fait pas l'objet d'un pilotage reposant sur une évaluation objective des besoins
S'il existe un constat général de pénurie de professionnels de santé, et notamment de médecins, aucune étude d'envergure pour évaluer les besoins de santé à court, moyen et long terme n'a été menée.
Or, comme le souligne le HCAAM dans un récent rapport consacré à cette question56(*), « La prospective est nécessaire pour une régulation efficace de l'offre de soins y compris à très court terme. Ceci car elle offre un cadre à la fois quantifié et “bouclé”, permettant d'analyser les interactions entre les variables impactant la demande et l'offre de soins. Elle permet par exemple de prendre en compte la baisse du temps de travail des médecins et la part de leur activité qu'il faudrait transférer à d'autres professionnels pour la compenser ».
Ce rapport met en évidence l'absence de travaux robustes sur les besoins de professionnels de santé en France, à la différence de certains pays comme les Pays-Bas. Ce constat est partagé par les professions de santé, qui ont fait part au rapporteur de l'insuffisance des indicateurs utilisés aujourd'hui. Ainsi, selon la Conférence nationale des doyens des facultés de pharmacie, « nous manquons d'indicateurs territoriaux (régionaux et nationaux) pour évaluer les réels besoins en pharmaciens à court et moyen terme tant au niveau officinal, hospitalier que dans l'industrie ». Le CNOMK a également indiqué demander depuis une décennie que des études soient menées afin d'évaluer les besoins de soins futurs en kinésithérapie.
À cet égard, le rapporteur s'interroge sur les modalités de fixation des objectifs nationaux pluriannuels de professionnels de santé à former définis sur des périodes de 5 ans, les derniers couvrant la période 2021-2025. Faute d'être définis à partir d'une étude approfondie des besoins de professionnels à court, moyen et long terme, ces objectifs dépendent de facto essentiellement des capacités de formation.
Les jeunes professionnels de santé travaillent-ils moins que leurs aînés ?
L'évolution du temps de travail des professionnels de santé doit être prise en compte dans l'évaluation des besoins de formation des professionnels de santé.
Plusieurs intervenants ont fait part au rapporteur du constat qu'il faudrait entre deux et trois jeunes médecins pour remplacer un médecin partant à la retraite.
Les données recueillies par le rapporteur suggèrent qu'il est nécessaire de nuancer cette affirmation : les jeunes professionnels de santé travaillent en moyenne moins d'heures que leurs aînés, mais ont une productivité horaire qui est sensiblement équivalente. Les études sur cette question sont cependant dispersées, et il est difficile de répondre avec précision sur l'ampleur de cette diminution.
Tout d'abord, de façon contre-intuitive, on peut observer une augmentation de la file active et du nombre de patients par médecin traitant. Selon la DGOS, ces deux indicateurs sont en progression de respectivement 5 % et de 8,5 % entre 2016 et 2022. Ces données sont corroborées par le syndicat MG France, qui y voit le signe que les jeunes médecins travaillent certes différemment mais autant que leurs aînés : « La durée moyenne hebdomadaire de travail d'un médecin libéral est de 50 h par semaine. Intéressés et performants, nos jeunes internes et remplaçants ne veulent pas sacrifier le reste de leur vie à leur travail et aspirent à travailler dans de meilleures conditions et certainement moins d'amplitude horaire. La patientèle prise en charge par les jeunes médecins après quelques années d'installation ne semble pas très différente de celle de leurs aînés. De même les généralistes ne travaillent pas plus ou moins selon leur sexe. La patientèle moyenne tenue par un généraliste français est actuellement de 1 100 patients versus 800 il y a quinze ans donc pas de tendance objective à travailler moins. »
Plusieurs indicateurs montrent cependant une diminution tendancielle du nombre d'heures travaillées par les plus jeunes générations.
On observe premièrement une diminution du nombre de jours travaillés par an. Le nombre de semaines de vacances prises par an par les médecins généralistes est passé de 5,3 à 5,7 par an entre 2010 et 2017. Ces données sont confirmées, sur une plus longue période, par les données transmises par la Cnam au rapporteur : « on peut observer une diminution du nombre moyen de jours travaillés par an pour les médecins installés après 2002 ; alors qu'il était de 225 pour la génération 2002-2011, il s'élève plutôt à 200 aujourd'hui ».
Le temps travaillé par « semaine ordinaire » tend également à décroître. Une étude réalisée en 201757(*) indiquait que les médecins généralistes de moins de 50 ans travaillaient 3 heures 48 minutes de moins que leurs aînés.
Cette diminution du nombre d'heures travaillées ne correspond pas forcément à une diminution du nombre d'actes. La Cour des comptes estime en effet que le temps de travail des médecins aurait diminué de 5 % sur les 20 dernières années. Le nombre d'actes est cependant demeuré stable sur la même période, ce qui s'expliquerait par une diminution du nombre de visites à domicile et de rendez-vous de présentation des produits des laboratoires par les visiteurs médicaux. Cependant entre 2016 et 2021, cette diminution s'accélérerait, et une baisse de l'activité des médecins libéraux de près de 9 % est décelable.
Activité des médecins libéraux
Source : Cour des comptes
On peut aussi observer des phénomènes concomitants à la relative diminution du nombre d'heures travaillées : le travail en soirée et le week-end est plus rare à mesure que le temps avance.
La féminisation des métiers de santé a des effets contrastés sur le temps de travail des médecins. Selon l'étude de 2017 précitée, les femmes médecins généralistes travaillaient 7 heures 36 minutes de moins en moyenne que leurs confrères masculins58(*). En outre, à temps de travail égal, les femmes réalisent moins d'actes car leurs consultations sont plus longues (d'environ une minute trente en moyenne selon la Drees).
Ces constats s'observent également pour d'autres professions de santé. Selon la FFMKR, pour les masseurs-kinésithérapeutes, « cette dynamique s'observe dans les chiffres fournis par l'Assurance maladie (Chiffres Cnam, négociation conventionnelle avec les kinésithérapeutes, 2023). Le nombre de jours travaillés par kinésithérapeute libéral conventionné est passé de 232 en 2016 à 221 en 2021 ; la file active est, elle, passée de 190 patients en moyenne à 172 ; le nombre d'actes réalisés par professionnel baisse aussi, avec un passage de 4 341 actes en 2016 à 4 208 en 2021 ».
b) La hausse du nombre de places en études de médecine reste encore modique au regard des besoins de santé
Dans son rapport de février 2022, le rapporteur regrettait déjà que le desserrement du numerus clausus n'ait pas contribué à une augmentation massive du nombre d'étudiants. Il appelait alors à accroître significativement les capacités de formation des facultés de médecine pour tirer pleinement parti du desserrement du numerus clausus et recruter des enseignants en médecine générale, trop peu nombreux.
Depuis lors, le nombre d'étudiants admis en filière de médecine a stagné. En 2024, 10 938 étudiants ont été admis en deuxième année de médecine contre 9 361 en 2020, dernière année du numerus clausus, soit une hausse modeste de 16,8 %, dont la quasi-totalité a eu lieu entre 2020 et 2022. La lenteur de la montée en puissance du nombre d'étudiants en filière de médecine est inacceptable.
Or, compte tenu du fait que les jeunes médecins travaillent en moyenne un nombre d'heures inférieur aux médecins partant actuellement à la retraite, la modeste hausse du nombre de médecins formés équivaut en réalité à une dégradation du temps médical disponible pour les patients. Dans un contexte de vieillissement de la population et de croissance des besoins de soins, les effectifs de médecins actuellement formés sont donc insuffisants.
Les interlocuteurs rencontrés par le rapporteur ont indiqué que les capacités de formation sont aujourd'hui saturées. Ainsi, selon l'Intersyndicale nationale autonome représentative des internes de médecine générale (ISNAR IMG), « les infrastructures des facultés sont déjà poussées à leur maximum ». De même, le nombre de professeurs de médecine et de maîtres de stage universitaires (MSU) est insuffisant pour permettre une hausse du nombre d'étudiants qui ne compromettrait pas la qualité de l'enseignement. L'ISNAR IMG a en particulier mis en avant le « sous-financement chronique » de la médecine générale : « le ratio enseignants/étudiants y est le plus faible de toutes les spécialités, ce qui réduit la qualité de l'encadrement pédagogique ».
c) Les études de chirurgien-dentiste ont également bénéficié du numerus apertus dans des proportions encore insuffisantes
Le nombre d'étudiants admis en cursus d'odontologie a légèrement augmenté depuis la dernière année du numerus clausus, passant de 1 332 à 1 472 entre 2020 et 2024, soit une hausse d'environ 10,5 % -- encore plus faible que l'augmentation du nombre d'étudiants en médecine. Là encore, à deux étudiants près, la hausse est imputable à la période 2020-2022.
La Conférence des doyens des facultés d'odontologie a également mis en avant la difficulté de mener une « augmentation du nombre d'étudiants à moyens constants », qui peut « accentuer les difficultés de formation et d'encadrement des étudiants ».
Cette augmentation est insuffisante. La France ne peut faire reposer sa démographie de chirurgiens-dentistes sur un apport massif de praticiens formés à l'étranger, qui représentent environ la moitié des nouveaux inscrits à l'Ordre. Il est en effet impossible de maîtriser l'ampleur de ce flux, qui pourrait se tarir à un horizon temporel imprévisible.
d) Si les études de masso-kinésithérapie attirent toujours de nombreux étudiants, la hausse du nombre d'écoles privées payantes questionne l'équité d'accès à ces études
Le nombre d'étudiants en cursus de masso-kinésithérapie a modérément progressé entre 2020 et 2023, passant de 2 855 à 3 036, soit une hausse de 6,3 %. Cependant, cette hausse doit être mise en regard des besoins de soins croissants dans cette discipline. Comme le met en avant le CNOMK, « le vieillissement de la population, le choix d'approches thérapeutiques moins médicamenteuses et l'augmentation des actions de prévention nécessiteront une démographie dynamique des kinésithérapeutes pour répondre aux besoins de nos concitoyens ».
Dans son rapport de février 2022, le rapporteur s'inquiétait des grandes disparités de frais de scolarité entre instituts de formation de masso-kinésithérapie (IFMK) et proposait d'envisager la possibilité que le cursus de masso-kinésithérapie soit universitaire pour lever les contraintes financières pesant sur le choix de cette spécialité.
À cet égard, la décision du Conseil d'État59(*) qui a contraint l'administration à aligner les frais de scolarité des cursus publics de masso-kinésithérapie sur ceux des cursus universitaires est bienvenue. Cependant, cette décision ne règle pas la question de l'universitarisation des études dans cette discipline, qui pourrait également favoriser la qualité de l'enseignement et de la recherche. En outre, les différences de frais d'inscription entre les IFMK privés et publics perdurent. Or, la FNEK, entendue par le rapporteur a mis en avant que « ces frais de scolarité entachent l'attractivité de la profession et la santé mentale et physique des étudiants en kinésithérapie ». Ils participent aussi d'une inégalité d'accès à ces études au détriment des étudiants issus des territoires et des milieux sociaux les moins favorisés. Pour la FNEK, « les objectifs de diversification des profils de la première année commune MMOPK sont balayés d'un revers de main dès l'entrée en IFMK privé où les inégalités d'accès aux études de kinésithérapie sont accrues du fait des milliers d'euros demandés à l'entrée ».
e) Les études de pharmacie souffrent d'un manque d'attractivité engendré par la réforme « Pass-LAS »
Alors que les études de pharmacie étaient accessibles directement après le baccalauréat avant la réforme « Pass-LAS », elles ont été intégrées à la réforme. Il en a résulté une baisse d'attractivité et de visibilité de la filière pointée par l'ensemble des personnalités rencontrées par le rapporteur, doublées de difficultés liées à sa mise en oeuvre disparate et chaotique.
Pour la Conférence des doyens des facultés de pharmacie, « la réforme d'entrée dans les études de santé (REES ou réforme Pass/LAS) nuit gravement à la démographie pharmaceutique ». En effet, cette filière compte de nombreuses places vacantes : 1 100 en 2022 et 471 en 2023 selon le Cnop. Pour ce dernier, « ce manque d'étudiants, deux années de suite, posera des problèmes pour toutes les filières de la pharmacie (officine, industrie, hôpital, biologie médicale) ». L'année 2022 fait figure d'année noire : à peine 2 589 étudiants ont été admis.
Conséquence de ce manque d'attractivité, le nombre d'étudiants admis en pharmacie est passé de 3 265 à 3 337 entre 2020 et 2024, ce qui représente une hausse très modeste de 2,2 %. Le rapporteur déplore les effets particulièrement néfastes de la réforme « Pass-LAS » sur les études de pharmacie. Alors que les effectifs d'étudiants dans cette filière ne sont « absolument pas » suffisants pour répondre aux besoins futurs selon la Conférence des doyens des facultés de pharmacie, cette réforme amène à une sous-utilisation de capacités de formation pourtant elles-mêmes sous-dimensionnées au regard des besoins. Comme le souligne l'ANEPF, « cette situation est d'autant plus préoccupante qu'il existe déjà une pénurie, illustrée tous les jours par la fermeture d'officines, en particulier en raison du manque de repreneurs lors des départs en retraite ».
f) Les écoles de sages-femmes comptent un nombre croissant de places vacantes, ce qui menace à long terme l'accessibilité aux soins assurée par cette profession
Le nombre d'étudiants admis en cursus de maïeutique diminue. Il est passé de 1 039 à 1 005 entre 2020 et 2024, soit une baisse d'environ 3,3 %. Les chiffres pour l'année 2022 sont particulièrement bas : seuls 878 étudiants ont été admis. Selon l'ANESF, cela s'explique par « le nombre de places vacantes à l'entrée dans les études [qui] reste élevé ». Il est donc clair que le numerus apertus et la réforme « Pass-LAS » sont un échec pour cette formation. Comme les cursus de pharmacie, les cursus de maïeutique sont sous-utilisés alors que les besoins de professionnels de santé sont élevés, comme le rappelait le rapporteur dans son rapport de février 2022, qui appelait à accroître les capacités de formation en maïeutique.
g) En dépit d'une hausse du nombre d'inscrits en première année d'études d'infirmier, le nombre de diplômés stagne en raison de la hausse du nombre d'abandons en cours d'études
Depuis 2020, le nombre d'étudiants inscrits en première année d'études d'infirmier augmente fortement. Il est passé de 30 940 en 2020 à 38 162 en 2023, soit une hausse de 23,3 % -- ce dont se félicite le rapporteur qui appelait en février 2022 à accroître les capacités de formation des écoles d'infirmiers. Cependant, ce chiffre doit être tempéré par la hausse du nombre d'étudiants interrompant leurs études. Environ 13 % des étudiants ont abandonné leurs études en 2023 contre moins de 4 % en 2014 en première année. Selon la Drees, ce taux est même de 18 % sur l'ensemble de la scolarité. Ainsi, en 2022, le nombre de diplômés infirmiers a diminué de 1 % par rapport à 2021 alors qu'en 2019, trois ans auparavant, le nombre d'inscrits avait augmenté de 6 %. Le taux de réussite est stable par rapport à 2021 (95 %), mais les abandons en cours de scolarité augmentent.
Taux d'abandon en première année de
formation
aux professions de santé de 2014 à
2022
Cette situation est particulièrement inquiétante, dans la mesure où ce taux d'abandon neutralise les effets des politiques publiques favorisant la hausse du nombre d'étudiants. Pour la FNSIE, cette situation s'explique par une contradiction entre l'augmentation du nombre de places et la stabilité des moyens des établissements de formation : « cette hausse n'est pas associée à une revalorisation des ressources, les places dans les salles des établissements manquent, l'offre de stage n'est pas suffisante ». Les infirmiers subissent une augmentation des effectifs lors des cours et des travaux pratiques, ce qui nuit à leur apprentissage. Il en résulte une dégradation de la qualité des formations : « sur la simulation pratique là où avant les étudiants avaient tous la possibilité de pratiquer, maintenant certains doivent se contenter de regarder les autres s'exercer sans même pouvoir s'entraîner avant le partiel de pratique ».
3. La territorialisation des études de santé est encore trop réduite
a) Alors que l'origine socio-géographique des étudiants en études de santé explique en partie les inégalités territoriales d'accès aux soins, les mesures tendant à jouer sur ce levier sont limitées
En moyenne, les professionnels de santé ont une propension plus forte à s'installer dans la région où ils ont grandi, dans celle où ils ont étudié ou dans un lieu similaire.
Selon une étude récente60(*), environ la moitié (46 %) des médecins exercent dans la zone où ils sont nés et un tiers (32,6 %) dans leur département de naissance. La moitié des médecins exercent à moins de 85 km à vol d'oiseau de leur commune de naissance. Une augmentation d'un point de pourcentage de la proportion d'étudiants issus d'une zone est ainsi causalement associée à une augmentation d'environ 0,4 point de la proportion de médecins exerçant à titre libéral dans cette zone. Concernant plus particulièrement les zones rurales, le géographe Guillaume Chevillard a indiqué au rapporteur qu'une hausse de 5 % d'étudiants en médecine issus de zones rurales entraînait une hausse d'environ 13 % de souhait d'exercice en zones rurales pour les médecins généralistes.
Or, les étudiants en études de santé, et notamment en médecine, sont issus des catégories socio-professionnelles les plus aisées et de métropoles plus fréquemment que la moyenne.
Fort de ce constat, le rapporteur avait recommandé dans son rapport de février 2022 de diversifier l'origine sociale et géographique des étudiants en santé et d'instaurer des bourses pour les étudiants issus de zones sous-dotées.
Les gouvernements successifs n'ont cependant pas encore engagé de travail d'ampleur sur ce sujet, ce qui devrait favoriser la persistance des disparités territoriales d'accès aux soins dans la durée alors que les principales analyses scientifiques sur cette question montrent que favoriser la diversité des étudiants est l'un des moyens les plus efficaces pour réduire les disparités territoriales d'accès aux soins61(*).
De surcroît, le pouvoir réglementaire ne publie pas les textes d'application des mesures pourtant déjà votées par le Parlement tendant à favoriser l'entrée dans les formations de santé des étudiants issus des territoires sous-denses et à encourager l'installation de jeunes professionnels dans ces zones à l'issue de leurs études.
La loi « Valletoux » du 27 décembre 2023 met en effet en place une expérimentation pendant cinq ans visant à encourager l'orientation des lycéens issus de déserts médicaux vers les études de santé dans trois académies volontaires. Cette mesure, pleinement en phase avec le précédent rapport de février 2022, qui proposait que soient organisées des journées d'orientation au bénéfice des lycées ruraux, n'est pas encore entrée en vigueur. L'administration n'a pas même encore désigné les académies concernées.
En outre, la réforme du contrat d'engagement de service public (CESP) prévue par cette même loi « Valletoux » n'est pas encore entrée en vigueur, faute de texte d'application. La loi « Valletoux » a étendu le bénéfice du CESP aux étudiants en médecine, odontologie, maïeutique et pharmacie dès la fin de la deuxième année du premier cycle d'études en santé. Le rapporteur, qui avait appelé dès février 2022 à promouvoir et augmenter le nombre de bénéficiaires des CESP, se félicite de cette mesure. Il regrette toutefois que les textes réglementaires ne soient toujours pas parus, et s'inquiète, une nouvelle fois, de l'absence d'application des mesures votées par le Parlement.
C'est en effet pour ces étudiants de deuxième cycle que le CESP est le plus utile. Comme le souligne la Conférence nationale des doyens des facultés de médecine, il y a pour les internes des effets d'aubaine marqués : « c'est un contournement du système dans de nombreux cas car l'interne prend un CESP alors qu'il a déjà prévu de toute façon de s'installer en zone sous-dense. Il faut l'ouvrir au 1er cycle des études dès la 2ème année car il sera là vraiment utile pour lutter contre la précarité étudiante qui n'est plus le problème en 3ème cycle ».
Le Contrat d'engagement de service public (CESP)
Créé par la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires (dite « HPST »), le contrat d'engagement de service public (CESP) est proposé aux étudiants et internes en médecine et en odontologie. Le signataire d'un CESP bénéficie d'une allocation (1 200 euros bruts par mois) pendant tout ou partie de la durée de ses études. En contrepartie, il s'engage à exercer son activité de soins dans un ou plusieurs lieux d'exercice spécifiques proposés par les agences régionales de santé (ARS) dans des zones où la continuité des soins fait défaut, pour une durée égale à celle pendant laquelle lui aura été versée l'allocation.
Une réforme du CESP a eu lieu en 2020, le restreignant aux seuls étudiants de 2e et 3e cycle et l'étendant aux praticiens à diplôme étranger hors Union européenne (PADHUE) autorisés à poursuivre un parcours de consolidation des compétences en médecine ou en odontologie (dans le cadre de la liste A et de la liste C) (après 2020).
5 432 CESP ont été offerts aux étudiants de médecine sur la période 2010-2022, et 941 en odontologie sur la même période. Ce nombre est insuffisant au regard des pénuries de soignants dans certains territoires.
Selon le CNOD, « il est à regretter que les CESP qui représentent un investissement conséquent pour les départements soient de plus en plus sujets à dénonciation unilatérale ; les jeunes praticiens décident de ne plus respecter le contrat d'engagement mais on constate avec surprise que l'administration ne tente même pas de recouvrer les sommes engagées ». Face à ce constat, qui remet en cause l'efficacité du dispositif, il est nécessaire de montrer plus de vigilance dans le suivi du respect de leurs obligations par les signataires.
Plus largement, pour le rapporteur, la territorialisation des installations ne peut reposer uniquement sur des incitations financières individuelles comme le CESP. Une telle mesure, pertinente dans l'urgence, ne peut pas en effet résoudre les difficultés structurelles causées par le manque d'étudiants issus des zones sous-dotées et la trop faible territorialisation des études de santé.
b) La formation des médecins, des chirurgiens-dentistes et des pharmaciens est encore centrée autour des centres hospitalo-universitaires des grandes métropoles
Les centres hospitalo-universitaires (CHU) se concentrent dans les plus grandes villes du territoire, dans les zones les mieux dotées en médecins. Ce phénomène accentue les inégalités territoriales d'accès aux soins, car les professionnels de santé ont tendance à s'installer à proximité de leur lieu de formation.
Ainsi, en moyenne, environ 7 médecins généralistes sur 10 s'installent dans la zone où ils ont effectué leur internat. Une augmentation d'un point de pourcentage de la proportion d'internes dans une université est causalement associée à une augmentation moyenne d'environ 0,4 point de pourcentage de la proportion de médecins généralistes en pratique privée, issus de ces cohortes, qui s'installent dans la zone universitaire62(*).
Le plan de déploiement de
8 nouveaux sites de formation d'odontologie
dans des zones
sous-dotées : une initiative bienvenue et efficace
pour
renforcer l'équité territoriale d'accès aux
soins
Le 2 décembre 2021, le Premier ministre, Jean Castex, avait annoncé la création de 8 nouveaux sites universitaires de formation en odontologie soit sous forme d'unités de formation et de recherche (UFR) soit sous forme d'antennes. Ces sites ont été choisis en vue d'orienter les professionnels de santé vers les territoires les plus fragiles du point de vue de la démographie en chirurgiens-dentistes.
Ces formations se trouvent à Amiens, Caen, Rouen, Dijon, Besançon, Grenoble, Poitiers et Tours. Tous ces sites sont des facultés, à l'exception de Poitiers et de Grenoble qui sont des antennes des facultés de Bordeaux et de Lyon.
Ces nouvelles facultés ont noué des partenariats avec des facultés partenaires, car de nombreuses disciplines doivent être enseignées par des spécialistes.
Entendue par le rapporteur, Anne-Charlotte Bas, doyenne de la faculté d'odontologie de Rouen a mis en avant les difficultés de recrutement d'enseignants-chercheurs, qui sont notamment liées aux différences entre leur traitement et les revenus usuels des chirurgiens-dentistes libéraux. En outre, l'impossibilité de recruter de façon pérenne des chirurgiens-dentistes exerçant par ailleurs à titre libéral limite fortement le vivier potentiel de recrutement.
Les étudiants ont également une tendance plus forte à s'installer dans des lieux qu'ils ont pu découvrir à l'occasion de stages. À cet égard, le rapporteur proposait en 2022 de créer une quatrième année de troisième cycle pour la médecine générale qui permettrait l'envoi annuel de 3 900 médecins juniors, prioritairement dans les zones sous-denses.
L'article 37 de la LFSS pour 2023 a repris cette proposition en créant une dernière année du diplôme d'études spécialisées de médecine générale dans des lieux agréés en pratique ambulatoire en priorité dans les zones sous-denses. Cependant, à ce titre, un stage peut être réalisé en milieu hospitalier ou extrahospitalier au cours de la dernière année du diplôme d'études spécialisées de médecine générale.
Le législateur a donc défini strictement les contours de ces stages, qui devront avoir lieu dans les zones sous-denses et en médecine de ville, sauf exception, qui doivent rester marginales. Le rapporteur se félicite de cette évolution et restera vigilant afin que la volonté du Parlement soit scrupuleusement respectée. À cet égard, les organisations d'internes entendues lui ont fait part d'une certaine impréparation, qui pourrait conduire à ce que les stages soient menés dans des conditions dégradées ou aient finalement lieu dans les CHU. L'ISNAR IMG a ainsi indiqué que « les Départements de Médecine générale ne sont pas prêts à accueillir des Docteurs Juniors ambulatoires en Médecine générale. Les locaux dans les cabinets médicaux ne sont ni disponibles ni en projet ».
En outre, l'accomplissement de stages dans les zones sous-dotées et en pratique ambulatoire ne peut pas se limiter à la quatrième année de troisième cycle. Il est en effet nécessaire que les étudiants découvrent ces territoires et ces pratiques tout au long de leur cursus. C'est pourquoi, dès février 2022, le rapporteur avait recommandé de procéder à la « barémisation » des indemnités de transport et de prévoir une revalorisation annuelle prenant en compte l'évolution du coût de la mobilité, pour un meilleur déploiement territorial des internes de médecine générale, en particulier dans les zones sous-denses, et d'organiser une concertation sur l'opportunité de verser les indemnités de transport aux étudiants en maïeutique, pharmacie et masso-kinésithérapie. Il avait également appelé à favoriser l'accueil des étudiants en santé dans tous les territoires, en concertation avec les collectivités territoriales, et expérimenter des internats ruraux dans les zones sous-denses.
Cette demande d'immersion dans les territoires est d'ailleurs partagée par les représentants d'étudiants entendus par le rapporteur. L'ANEMF considère ainsi qu'il « est primordial d'ouvrir des stages en périphéries, en hôpital, en MSP, en libéral pour faire découvrir plusieurs modes d'exercice mais aussi le territoire aux étudiants ». Ceux-ci ont cependant mis en avant la persistance de difficultés pratiques liées à l'hébergement et au transport. Selon l'ANEMF, « l'indemnité de transport existe mais les facultés ne la proposent pas ou le remboursement est une épreuve pour les étudiants. Il convient déjà de permettre à tout le monde de bénéficier de cette indemnité. Ensuite, nous considérons que cette indemnité, dont le montant a été arbitré il y a plusieurs années (130 euros bruts par mois), est en inadéquation avec la réalité du coût de la vie et de l'augmentation du prix de l'essence ». L'Association nationale des étudiants sages-femmes (ANESF) a également souligné que cette indemnité est en décalage avec les distances réellement parcourues par les stagiaires, qui parcourent par exemple en moyenne 4 599,75 km par an en filière maïeutique.
Dans certaines filières, il n'existe pas d'indemnité de logement. Ainsi, selon l'ANESF, « actuellement, nous [les étudiants en maïeutique] n'avons pas d'indemnité d'hébergement contrairement aux étudiants en médecine qui peuvent bénéficier de 150 € d'indemnités pour un stage ambulatoire ».
Pour le rapporteur, la persistance de ces difficultés financières et matérielles restreint la possibilité de réaliser des stages dans des zones éloignées des lieux de formation, ce qui en limite l'attractivité et participe de la méconnaissance de ces territoires par les futurs professionnels de santé. C'est donc un facteur aggravant des inégalités territoriales d'accès aux soins.
II. UN CHANGEMENT DE PARADIGME EST NÉCESSAIRE AFIN D'ASSURER UN ACCÈS AUX SOINS ÉQUITABLE POUR LES FRANÇAIS
A. DES MESURES D'URGENCE SONT IMPÉRATIVES AFIN DE RÉPONDRE AUX BESOINS DES ZONES LES MOINS MÉDICALEMENT DOTÉES
1. Pour remédier au besoin impérieux de soignants dans les zones sous-dotées, une régulation de l'installation est nécessaire
a) La pénurie quasi généralisée de soignants ne peut pas être l'alibi de l'inaction devant les besoins urgents et spécifiques des territoires sous-dotés
Si la pénurie généralisée de soignants, et notamment de médecins généralistes, sur l'ensemble du territoire national exige la mise en oeuvre de mesures globales63(*), il est également nécessaire de prendre des mesures d'urgence pour les zones les plus touchées par la désertification médicale. En effet, pour le rapporteur, ces disparités engendrent une inégalité entre les citoyens à l'égard de leur droit à la protection de la santé. Devant l'impératif de corriger cette situation inacceptable, la situation dégradée de l'offre de soins sur l'ensemble du territoire ne doit pas servir de prétexte pour ne pas agir en faveur des zones les moins dotées.
Les territoires dans lesquels la densité de soignants est la plus faible rencontrent en effet des difficultés qui pourraient être atténuées, à court terme, par une meilleure répartition territoriale des soignants. C'est en particulier le cas des zones rurales et des quartiers paupérisés des grandes agglomérations.
Face à l'échec des mesures incitatives à l'installation des soignants dans ces territoires -- mesures généralement insuffisamment ciblées sur les territoires les plus en difficulté -- la mise en oeuvre de dispositifs alternatifs s'impose.
Pour le rapporteur, ces mesures doivent avoir des effets immédiats, afin de répondre à l'urgence. Pour les zones les moins bien dotées, il ne serait pas acceptable d'attendre l'échéance de 2030, en escomptant une amélioration de la démographie médicale et une répartition plus harmonieuse des professionnels sur le territoire.
b) Face aux limites des mesures jusqu'alors déployées, il est nécessaire d'envisager une forme de régulation de l'installation des médecins sur le modèle de ce qui est pratiqué pour les autres professions de santé
(1) Il est nécessaire de prendre en compte les caractéristiques spécifiques de la démographie de médecins par rapport aux autres professions de santé afin de définir les modalités de cette régulation
Réguler l'installation des soignants exige de définir un zonage, qui différencie les zones en fonction de la démographie des soignants, mais également des caractéristiques du territoire et de sa population.
Or, il existe un consensus qui montre que les zones surdotées en médecins, et notamment en médecins généralistes, sont peu nombreuses. Selon la Cnam, en effet, « les perspectives démographiques des professions médicales sont nettement plus contraintes pour cette profession et il paraît particulièrement difficile de parler de zones surdotées en médecins aujourd'hui ; bien que certains territoires puissent connaître des situations moins défavorables, la situation demeure tendue sur la majorité du territoire ».
Le syndicat MG France a indiqué au rapporteur que, selon lui, il n'existe « évidemment » pas de zone surdotée en médecins généralistes. De la sorte, « Le conventionnement sélectif ne peut avoir d'efficacité qu'en cas de démographie excédentaire. (...) On ne peut pas combler un manque par la contrainte dans un contexte de pénurie globale. Une mesure de contrainte à l'installation ne peut se concevoir que lorsque la profession est en surnombre ».
Pour le rapporteur, ces arguments sont partiellement exacts. Un conventionnement sélectif fondé uniquement sur le principe du « une arrivée pour un départ » dans les zones les mieux dotées ne bénéficierait surtout qu'aux zones moyennement dotées à leur périphérie et non aux zones les moins bien dotées. La Drees indiquait d'ailleurs en 2021 que « Dans un contexte d'effectifs globalement insuffisants, limiter les installations dans les zones “sur-denses” ne suffit pas à la couverture des besoins dans les zones les moins attractives ».
Dans ces conditions, le calibrage et la définition du cadre de régulation de l'installation des médecins, et notamment des médecins généralistes, doivent prendre en compte leur démographie pour avoir une efficacité en faveur des zones les moins bien dotées. Comme le note la Cour des comptes dans son rapport consacré à l'Organisation territoriale des soins de premier recours, « l'objectif ici visé n'est pas de limiter les installations en zones bien dotées mais d'obtenir -- ce qui est difficile à atteindre en période de baisse de la démographie médicale -- qu'une part accrue de professionnels s'installe dans les zones sous-denses ou, au moins, y exerce une part de leur activité ».
(2) Une régulation de l'installation des médecins dans les zones surdotées pourrait être mise en oeuvre à l'initiative de la profession
Afin de faire de la régulation de l'installation des médecins dans les zones les mieux dotées un outil en faveur de l'accès aux soins dans les zones les moins bien dotées, il pourrait être envisageable de lier toute nouvelle installation dans les zones les mieux dotées à un exercice partiel dans une zone sous-dotée. L'installation dans les zones où la démographie médicale est encore satisfaisante serait ainsi conditionnée à l'engagement à effectuer des consultations dans un cabinet secondaire dans une zone sous-dotée.
La liberté d'installation des médecins ne serait ainsi pas remise en cause, mais serait adaptée afin de la concilier avec la nécessité d'assurer la continuité des soins dans les zones les moins denses.
Les modalités pratiques d'une telle obligation, notamment son zonage, pourraient dans un premier temps être confiées à la profession elle-même. Une telle responsabilisation de la profession permettrait de concevoir un cadre adapté à ses spécificités et acceptable pour les praticiens.
Pour le rapporteur, l'exemple du système allemand de planification des besoins montre que l'implication de la profession dans la définition des modalités de la régulation de l'installation est la source d'une meilleure appropriation de ces dispositifs par les professionnels de santé.
Les organisations syndicales des médecins libéraux, appuyées par le Cnom, pourraient ainsi proposer à l'Assurance maladie une méthodologie pour définir ces zones. Elles pourraient aussi énoncer les modalités des obligations d'exercice dans les zones sous-denses, en ouvrant éventuellement plusieurs possibilités. À titre d'exemple, l'exercice avancé dans des zones de banlieue ou périurbaines pourrait avoir lieu une journée par semaine. En revanche, dans les zones rurales plus isolées, les médecins pourraient se déplacer seulement tous les mois, mais pour plusieurs journées. Ils devraient systématiquement bénéficier du soutien des ARS et de l'Assurance maladie pour assurer le bon fonctionnement de ces cabinets secondaires. Il est également possible d'envisager la généralisation de centres de santé dans lesquels les médecins se relaient à tour de rôle, à l'image de ceux qui sont déployés par l'association Médecins solidaires. Cet exercice délocalisé pourrait aussi prendre la forme de participation à des dispositifs « d'aller-vers » comme les médicobus.
La profession disposerait d'un délai raisonnable pour proposer ce nouveau cadre de régulation, qui pourrait ainsi faire l'objet d'un avenant à la convention liant les organisations syndicales des médecins libéraux et l'Assurance maladie.
Faute de proposition, le législateur pourrait se substituer à la profession pour définir lui-même ce cadre.
Pour avoir des effets immédiats sur la situation des zones sous-denses, ce cadre de régulation devrait concerner l'ensemble des médecins en activité, et pas seulement les médecins nouvellement formés.
À plus long terme, à mesure que le nombre de médecins augmentera du fait de la fin du numerus clausus, il est aussi nécessaire d'envisager de mettre en place un cadre de régulation de l'installation plus ambitieux, qui garantirait une répartition équilibrée des médecins sur le territoire. Ce dispositif reposerait sur l'usage du conventionnement sélectif par l'Assurance maladie.
Proposition n° 1 : Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant se substituer à celle-ci qu'en dernier recours.
(3) Concomitamment, une évaluation systématique des mesures incitatives et de régulation de l'installation des professionnels dans les zones sous-dotées doit être menée
L'efficacité des aides financières accordées par les pouvoirs publics aux professionnels de santé exerçant dans les zones sous-denses ne fait pas l'objet d'une évaluation systématique. Dans un souci de bon usage des deniers publics, il est impératif d'évaluer systématiquement les effets de ces mesures afin, le cas échéant, d'en modifier les modalités -- en particulier en les ciblant plus fortement sur certaines zones - voire d'en supprimer certaines.
Le rapporteur réitère donc sa proposition de février 2022 tendant à prévoir une évaluation systématique des aides financières accordées aux professionnels de santé exerçant dans les zones sous-dotées. Il plaide en particulier pour que la Cnam mette en oeuvre une doctrine stricte concernant les aides qu'elle accorde. Celles-ci devraient être systématiquement limitées dans le temps, et leur reconduction éventuelle soumise à la démonstration de leur efficacité par une évaluation.
Proposition n° 2 : Évaluer systématiquement les effets des aides financières accordées aux professionnels de santé exerçant dans les zones sous-dotées et conditionner leur maintien à leur efficacité.
De même, tout encadrement de l'installation des professionnels des santé est acceptable uniquement si elle a un impact réel sur l'équité territoriale d'accès aux soins. Il est donc nécessaire d'étudier les effets des dispositifs de régulation de l'installation sur la répartition des soignants sur le territoire. En particulier, la pertinence des zonages utilisés doit être régulièrement analysée. Plusieurs professions d'ores et déjà soumises à de tels dispositifs ont en effet indiqué au rapporteur que les critères retenus par la Cnam pour définir les zones sous-denses ne prenaient pas suffisamment en compte les spécificités de leur spécialité.
De telles études robustes permettraient en outre, le cas échéant, d'accroître l'acceptabilité de ces mesures par les soignants.
Proposition n° 3 : Évaluer systématiquement les effets des dispositifs de régulation de l'installation des professionnels de santé.
2. La téléconsultation doit être davantage encadrée afin qu'elle puisse répondre avec plus de justesse aux besoins des publics les plus éloignés des soins
La télémédecine est plus fréquemment utilisée par des publics qui souffrent le moins de difficultés d'accès aux soins. Pour le rapporteur, cette situation s'explique en partie par le manque d'encadrement dont elle fait l'objet.
En effet, actuellement, les téléconsultations sont prises en charge par l'Assurance maladie de la même façon que les consultations en présence. Il est possible de modifier les règles de remboursement afin de les recentrer sur les publics pour lesquels la téléconsultation serait la plus utile. Une telle mesure permettrait également de limiter des pratiques de patients « consommateurs » de téléconsultations et d'en réduire les mésusages identifiés par l'Assurance maladie (contournement du parcours de soins, sur-prescription médicamenteuse, absence d'urgence médicale, recours excessif par des patients ayant par ailleurs un médecin traitant, prescriptions d'arrêt de travail injustifiées, etc.).
La qualité de la téléconsultation peut être accrue si un professionnel de santé accompagne le patient physiquement et appuie ainsi le médecin dans la réalisation de son travail. Comme l'a mis en avant le CNOI, « la présence d'un infirmier lors d'une téléconsultation est très souvent plus qu'indispensable. L'IDE64(*) peut effectuer des examens cliniques essentiels, comme la détection d'oedèmes, que le médecin ne peut pas réaliser à distance, assurant ainsi une sécurité renforcée et une qualité des soins pour les patients. De plus, de nombreux patients éprouvent des difficultés à manipuler les outils numériques nécessaires à la téléconsultation, et l'IDE est fréquemment sollicité pour assister à la prise de rendez-vous et accompagner ces patients, en particulier les plus vulnérables ou à risque ». L'accompagnement par un infirmier peut notamment être réalisé au domicile des patients, et ainsi faciliter le suivi des patients âgés qui ont des difficultés à se déplacer. C'est en particulier le cas de nombreux patients en ALD qui bénéficient d'un suivi infirmier régulier, ainsi que, comme l'a souligné la FNI, des patients résidant dans des Ehpad. Le syndicat MG France a ainsi indiqué au rapporteur qu'il est souhaitable de travailler à « une solution interprofessionnelle associant le médecin généraliste traitant et l'infirmier diplômé d'État pour le suivi des patients à domicile ».
La téléconsultation pourrait aussi avoir lieu en pharmacie. Comme le souligne le Cnop, « l'accompagnement par un professionnel de santé constitue un atout qualitatif pour le patient car il peut l'aider à la réalisation de la téléconsultation en disposant d'une formation adéquate lui permettant d'interagir avec le professionnel. Suite à la téléconsultation, l'accompagnement par un pharmacien facilite la suite de la prise en charge ».
Pour le rapporteur, il est également nécessaire d'éviter que les téléconsultations déstructurent le parcours de soins. Ainsi, les téléconsultations entre un patient et son médecin traitant, notamment pour répondre à des demandes non programmées, sont pertinentes. Elles s'inscrivent en effet dans le parcours de soins et le colloque médical entre un patient et son médecin traitant.
En revanche, des téléconsultations, y compris celles qui pourraient avoir lieu en pharmacie ou avec un infirmier, hors parcours de soins ont une pertinence médicale plus contestable. Il serait donc opportun de prévoir que les téléconsultations avec un médecin qui n'est pas son médecin traitant ne soient pas remboursées sauf urgence, qui pourrait être évaluée par un médecin régulateur lorsque le patient a appelé le 15.
Ainsi, pour le rapporteur, il serait opportun de restreindre le remboursement de la téléconsultation aux seules consultations réalisées pour des soins non programmés avec son médecin traitant ou un autre médecin en cas d'urgence constatée par un médecin régulateur d'un SAS ou de la PDSA. Pour les soins programmés, le remboursement de la téléconsultation serait restreint aux consultations avec son médecin traitant avec appui du patient par un autre professionnel de santé.
Proposition n° 4 : Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Les cabines de téléconsultation dans les pharmacies doivent être développées en priorité dans les zones où le manque de professionnels de santé est le plus fort. Elles pourraient être utilisées en particulier pour des consultations avec des médecins spécialistes dans le cadre du parcours de soins. C'est pourquoi, pour le rapporteur, il serait pertinent de recentrer les aides à l'installation et au fonctionnement de cabines de téléconsultations dans les pharmacies uniquement dans ces territoires. Ces aides pourraient par ailleurs être rehaussées en contrepartie de cette diminution du nombre de pharmacies éligibles. Il est également nécessaire d'augmenter le plafond annuel de rémunération liée à la téléconsultation des pharmacies en zones sous-denses.
Proposition n° 5 : Mieux calibrer les aides à l'installation et au fonctionnement des cabines de téléconsultation en les limitant aux seules pharmacies situées dans des zones médicalement sous-dotées moyennant une revalorisation, en contrepartie.
3. Les visites à domicile de professionnels de santé doivent être encouragées afin d'assurer l'accès aux soins des publics les plus isolés et défavorisés
Les téléconsultations, même assistées par un professionnel de santé en présence du patient, ne peuvent pas complètement remplacer les consultations en tête à tête entre un médecin et son patient. En outre, pour certains professionnels de santé, la téléconsultation n'est pas une option envisageable. C'est par exemple le cas pour les masseurs-kinésithérapeutes dont la pratique est centrée sur une approche physique des pathologies. C'est pourquoi il est nécessaire de favoriser les visites à domicile effectuées par les professionnels de santé, afin que les patients qui ont des difficultés pour se déplacer puissent bénéficier d'un suivi médical de qualité.
Pour le rapporteur, une revalorisation des tarifs de prise en charge par l'Assurance maladie des consultations à domicile effectuées par les professionnels de santé serait de nature à inciter ces derniers à continuer à en effectuer. Elle prendrait mieux en compte le temps qu'ils consacrent à ces patients, lié tant à la durée du déplacement qu'à celle de la consultation, souvent longue compte tenu du profil des patients.
Proposition n° 6 : Revaloriser le tarif de prise en charge des consultations à domicile pour les professionnels de santé.
Plusieurs organisations représentatives des professionnels de santé entendues par le rapporteur lui ont également fait part des difficultés pratiques liées à leurs déplacements, notamment du fait du trafic routier et des difficultés de stationnement. Les collectivités territoriales pourraient être sensibilisées par l'intermédiaire de leurs associations représentatives nationales sur ce sujet afin qu'elles puissent proposer aux professionnels de santé des solutions concrètes et adaptées aux spécificités de leur territoire sur ce sujet.
Proposition n° 7 : Inciter les collectivités territoriales à faciliter le déplacement des professionnels de santé par des mesures concrètes.
4. Afin d'assurer une réponse adaptée aux besoins de soins non programmés, il est nécessaire d'améliorer la qualité de la permanence de soins
Les difficultés d'accès aux soins non programmés favorisent l'engorgement des services d'urgences hospitaliers et peuvent mener à une réponse inadaptée aux pathologies des patients, voire à des renoncements aux soins.
Pour le rapporteur, il est nécessaire de mieux s'appuyer sur l'ensemble des professions de santé afin d'assurer les soins non programmés.
En effet, les compétences des différentes professions de santé peuvent les conduire à exercer un rôle spécifique dans la permanence de soins qui est encore sous-estimé. Ainsi, les pharmaciens, qui peuvent prescrire des antibiotiques à la suite d'un Trod, peuvent jouer un rôle renforcé dans la permanence de soins. Les régulateurs du 15 pourraient ainsi être formés à renvoyer certains patients vers leur pharmacien lorsqu'ils sont arrivés à la conclusion qu'ils peuvent assumer leur prise en charge.
De même, les masseurs-kinésithérapeutes pourraient également être davantage impliqués dans la prise en charge des soins non programmés. Le CNOMK a ainsi indiqué que, « en cohérence avec leur volonté d'assumer un plus grand rôle dans la prise en charge des patients, les kinésithérapeutes sont en majorité favorables à la mise en place d'une permanence de soins (63 %). Une telle permanence de soins permettra plus particulièrement de recevoir les patients souffrant d'encombrement respiratoire ou de troubles musculosquelettiques. » Une telle participation exigerait des ajustements de leurs compétences, un droit de prescription élargi à l'imagerie médicale65(*). Elle permettrait d'éviter l'encombrement des urgences hospitalières par des patients qui ne nécessitent pas forcément de bénéficier de leur plateau technique. La FFMKR souligne que, « à titre d'exemple, l'entorse de la cheville est responsable d'environ 6 500 passages aux urgences par jour selon la HAS, pour un coût de passage évalué à 1 000 € par entorse. Cette permanence des soins, appuyée sur la kinésithérapie, permettrait ainsi de décongestionner les urgences et de réaliser d'importantes économies ». Une permanence de soins étendue notamment aux week-ends pourrait être particulièrement utile. Les masseurs-kinésithérapeutes pourraient ainsi être systématiquement associés aux SAS et à la PDSA.
Proposition n° 8 : Mieux impliquer l'ensemble des professions dans la permanence des soins.
Face au constat que certains territoires de PDSA sont trop étendus, notamment à cause du manque de médecins volontaires, il pourrait être envisagé que l'ARS puisse redéfinir des territoires de PDSA moins vastes et prévoir, le cas échéant, un tour de garde pour assurer son bon fonctionnement en soirée et le week-end. Une telle mesure permettrait d'éviter que la permanence de soins ne repose que sur un petit nombre de professionnels, qui courent un risque élevé d'épuisement, et améliorerait le fonctionnement de la PDSA, puisque professionnels de santé et patients auraient à parcourir des distances plus courtes. L'ISNAR IMG, tout en rappelant son opposition au principe d'obligation individuelle de garde, a indiqué au rapporteur que « dans le cas où une obligation de participation à la PDSA serait envisagée, nous proposons que celle-ci soit limitée à une garde par mois. Imposer plus de gardes risquerait d'augmenter la charge de travail des jeunes médecins, déjà élevée dans certains territoires, et pourrait être contre-productif ». Le rapporteur partage cet objectif de limiter le nombre de gardes par professionnel de santé. Il considère néanmoins que celui-ci devra être fixé d'abord en fonction des caractéristiques du territoire.
Proposition n° 9 : Permettre à l'ARS de définir un tour de garde obligatoire pour les médecins afin d'assurer le bon fonctionnement de la PDSA.
Afin de garantir dans le même temps une prise en charge de qualité des patients et permettre aux professionnels de santé d'effectuer leurs gardes dans des structures adaptées, il pourrait être pertinent d'organiser la PDSA autour des maisons médicales de garde (MMG). En particulier, dans les cas où les ARS seraient contraintes d'organiser un tour de garde, celui-ci pourrait s'effectuer dans ces maisons médicales, dont les locaux et, éventuellement, le personnel paramédical mobilisé, seraient parfaitement adaptés à la prise en charge des patients. Comme le souligne l'Isni : « le principal défi est l'accès aux soins non programmés. Une partie de cette demande pourrait être absorbée par des maisons médicales de garde bien identifiées et correctement structurées. Cela permettrait de décharger les urgences tout en assurant un meilleur accès aux soins pour les patients qui ne peuvent pas avoir une consultation en ambulatoire autrement ».
Proposition n° 10 : Favoriser l'implantation dans les territoires les plus faiblement dotés des maisons de santé de garde (MSG) et maisons médicales de garde (MMG) afin d'avoir un accès en dernier recours à des soins non programmés.
B. IL EST NÉCESSAIRE D'ACTIONNER TOUS LES LEVIERS DISPONIBLES POUR LIBÉRER DU TEMPS MÉDICAL AU SERVICE DES PATIENTS
1. L'accompagnement des professionnels de santé lors de leur installation doit être renforcé
Face aux défis croissants de l'accès aux soins et de la désertification médicale, il apparaît crucial de favoriser l'installation des professionnels de santé dans les territoires les plus touchés par ces phénomènes. Les guichets uniques départementaux, créés pour simplifier et accélérer les démarches administratives et logistiques des professionnels souhaitant s'installer, s'avèrent être un levier essentiel. Pourtant, malgré leur potentiel, leur déploiement reste hétérogène.
Ces structures d'orientation sont, à l'unanimité des acteurs entendus par le rapporteur, de bons vecteurs pour encourager l'implantation des médecins dans les zones sous-denses. Elles ne sont toutefois pas l'unique facteur d'incitation, ainsi que le montrait le rapport d'information précédemment (voir supra), la place du « marketing territorial » tend à jouer un rôle renforcé.
S'il paraît en l'état difficile de donner aux guichets uniques une mission d'attractivité par une offre de « marketing territorial » adaptée, le rapporteur de la mission d'information insiste en revanche sur la nécessité de clarifier le rôle entre les acteurs concourant à l'implantation de ces structures ainsi que sur le besoin d'en assurer un suivi.
La clarification du rôle des différents acteurs - agences régionales de santé, collectivités locales, ordres professionnels - est ainsi une priorité. L'implication systématique des collectivités territoriales dans l'implantation des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé était déjà identifiée par le rapporteur comme une priorité dans son rapport de 2022.
En intégrant pleinement les collectivités au processus, ces guichets bénéficieraient d'une meilleure connaissance des dynamiques locales, des besoins spécifiques de la population et des opportunités d'implantation. Les collectivités, en collaboration étroite avec les agences régionales de santé (ARS) et les ordres professionnels, joueraient un rôle actif dans la promotion des dispositifs auprès des professionnels de santé et dans la mise à disposition de locaux adaptés, revendication forte des praticiens entendus par le rapporteur. Par leur proximité avec les habitants et leur maîtrise des enjeux locaux, les collectivités seraient également bien placées pour adapter les services proposés en fonction des spécificités géographiques et socio-économiques des territoires. Cette approche intégrée renforcerait ainsi la cohérence des actions engagées, améliorerait l'attractivité des territoires et faciliterait une répartition plus équilibrée des professionnels de santé sur l'ensemble du territoire national.
Proposition n° 11 : Accélérer le déploiement des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé et systématiser l'implication des collectivités territoriales dans leur fonctionnement.
Le rapporteur estime par ailleurs nécessaire de renforcer la communication autour de ces dispositifs auprès des professionnels de santé en formation et des jeunes diplômés afin qu'ils aient conscience et connaissance de leur existence et que le passage vers l'activité professionnelle ne s'apparente pas à un saut dans l'inconnu.
2. L'exercice collectif doit être facilité et les structures de soins mieux adaptées aux besoins des territoires
a) Faciliter le recours aux assistants médicaux au sein des maisons de santé pluriprofessionnelles
L'exercice collectif est aujourd'hui largement plébiscité, notamment par les plus jeunes générations de soignants. Ce sont celles-ci qui, demain, auront à répondre à la demande croissante de soins exprimée sur l'ensemble de notre territoire.
Pourtant, tous les leviers incitatifs à destination de l'exercice pluriprofessionnel n'ont pas encore été actionnés. Si les médecins entendus ont globalement reconnu l'intérêt du recours aux assistants médicaux, et appelé à en augmenter le nombre, plusieurs freins quant à l'emploi de ces derniers au sein de structures collectives sont à recenser.
En théorie, depuis 2019, les maisons de santé pluriprofessionnelles (MSP) peuvent avoir recours aux assistants médicaux. Dans la pratique néanmoins, ce dispositif moulé pour répondre aux besoins des médecins libéraux exerçant dans des cabinets individuels de ville est rendu difficilement appréhendable par les médecins exerçant en MSP.
Le conditionnement des aides à l'embauche d'un assistant médical à des critères qui ne correspondent presque qu'exclusivement à l'activité d'un médecin libéral exerçant seul, nuit à l'extension de ce dispositif, notamment aux MSP.
Les maisons de santé pluriprofessionnelles ont tendance à mutualiser une partie de leurs moyens et de leurs ressources. Or, les aides au recrutement d'un AM ne sont prévues que dans le cas où le médecin contracte individuellement avec la CPAM, ce qui ne permet pas de mutualiser l'assistant médical au niveau de la structure administrative.
Le rapporteur estime que les critères d'aides à l'embauche d'un AM doivent être modifiés en profondeur et assouplis afin de permettre aux MSP d'y avoir plus aisément recours. Cette position est notamment partagée par AVECSanté entendu par la mission d'information qui représente « le mouvement des MSP ».
À cet égard, il conviendrait de ne plus subordonner le recrutement d'un AM au seul lien de contractualisation individuel entre un médecin et la CPAM pour bénéficier des aides, mais de permettre à la MSP, en tant qu'entité, de recruter un AM en le mutualisant à l'ensemble des médecins présents dans la structure.
Cette évolution nécessiterait toutefois de définir de nouveaux critères resserrés pour pouvoir bénéficier des aides à l'embauche d'AM par les MSP, afin de ne pas créer d'effets d'aubaine.
Proposition n° 12 : Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux.
b) Planifier l'implantation des maisons de santé pluriprofessionnelles afin de densifier le maillage territorial en offre de soins
L'implantation territoriale des MSP est globalement satisfaisante sur le territoire. À bien des égards, ces maisons permettent de répondre en partie aux problématiques des zones sous-denses.
Des inégalités de répartition des MSP, bien souvent au détriment des territoires qui étaient déjà identifiés comme sous-dotés perdurent toutefois.
Le rapporteur estime que le déploiement des MSP doit être une priorité pour répondre aux impératifs des zones les plus défavorisées médicalement et considère que les acteurs publics ont un rôle à jouer dans le suivi de leur implantation.
Il propose ainsi de donner aux délégations départementales des ARS et aux conseils départementaux une mission de cartographie et de planification de l'installation des MSP dans les territoires. Ces acteurs de proximité, au fait des dynamiques locales et des besoins spécifiques de chaque territoire, semblent être les interlocuteurs idoines. En leur confiant la mission de planifier l'implantation des MSP, on encourage une approche plus fine et ciblée de l'aménagement de l'offre de soins.
En structurant de manière durable le maillage territorial des MSP, cette proposition contribue à améliorer l'accessibilité aux soins pour tous les citoyens et à renforcer la résilience des territoires face aux défis de santé publique.
Proposition n° 13 : Confier aux délégations départementales des ARS et aux conseils départementaux la mission d'élaborer une politique de planification de l'installation des MSP dans les territoires.
3. Les mesures tendant à réduire le temps administratif des professionnels de santé doivent être accentuées
Libérer les médecins et les professionnels de santé des activités administratives chronophages qui font perdre du temps médical est l'un des leviers qui semblent le plus nécessaire d'actionner à court terme. L'ensemble des interlocuteurs entendus a insisté sur l'intérêt de délivrer les médecins de ces « temps morts » qui empiètent sur l'activité principale des concernés.
À cet égard, la commission, suivant le rapporteur, estime qu'il faut passer d'une logique d'« à la recherche du temps perdu », au « temps médical retrouvé ».
a) Muscler les effectifs d'assistants médicaux
L'objectif de déploiement de 10 000 assistants médicaux à l'horizon 2025 doit être salué. Toutefois, en cohérence avec les auditions du rapporteur, force est de constater que cet objectif pourrait être musclé davantage.
Le syndicat des médecins libéraux (SML) entendu a estimé à 40 000 le nombre d'AM qu'il pourrait être utile de recruter pour les années à venir. Ainsi que le soulignait Guillaume Chevillard, chercheur géographe spécialiste des questions de répartition territoriale de la santé auprès du rapporteur, le recours aux assistants médicaux permet statistiquement de retrouver un temps médical non négligeable et d'augmenter la patientèle.
À cette aune, il est proposé de renforcer l'objectif du nombre d'assistants médicaux déployés. En ouvrant plus facilement le recrutement des AM par les maisons de santé pluriprofessionnelles (proposition ci-dessous), leur nombre devrait mécaniquement s'accroître. Mais le rapporteur estime qu'il faut aller encore plus loin, en faisant davantage connaître le dispositif auprès de tous les professionnels de santé, en insistant sur son efficacité et sur le temps médical gagné au bénéfice des patients.
Proposition n° 14 : Accélérer et amplifier les objectifs de recrutement des assistants médicaux.
b) Simplifier les outils de gestion du dossier médical des patients
Tous les leviers pour réduire le temps administratif méritent d'être envisagés et éventuellement actionnés. Lors des auditions, plusieurs intervenants ont critiqué la complexité voire l'archaïsme du « Dossier médical partagé » (DMP).
Source : ClikOblog66(*)
Le DMP est un carnet de santé numérique qui permet aux professionnels de santé de disposer d'une information complète sur le passif médical du patient. Conçu pour permettre une prise en charge accélérée du patient et renforcer la collaboration entre tous les professionnels de santé, il se révèle parfois porteur de lourdeurs administratives.
Dans la gestion quotidienne du fichier, certains professionnels ont fait savoir au rapporteur que le reportage des actes médicaux pouvait s'apparenter à un « chemin de croix ». Ces difficultés sont exacerbées pour les médecins âgés qui doivent se familiariser avec un outil peu instinctif.
À l'ère du numérique, il ne s'agit pas pour le rapporteur de remettre en cause l'existence même d'un tel outil, mais plutôt de réfléchir aux modalités de son amélioration en allant vers davantage de simplicité d'usage, notamment en retravaillant l'interface numérique. En effet, dans un contexte d'extension des compétences de nombreuses professions de santé, il est essentiel de faciliter la coordination entre elles, afin d'assurer un suivi médical efficace du patient et éviter de complexifier la tâche des médecins traitants.
Proposition n° 15 : Simplifier les dossiers médicaux partagés (DMP) en améliorant l'ergonomie des interfaces numériques pour faciliter leur prise en main pour le corps médical.
c) S'appuyer davantage sur les compétences des sages-femmes
Les maïeuticiens n'aspirent pas aujourd'hui à de nouvelles compétences, mais recherchent plutôt « la possibilité d'exercer dans de bonnes conditions son champ de compétence actuel » soulignait l'Organisation nationale syndicale des sages-femmes (ONSSF).
Les praticiens entendus ont fait part de leur souhait que soit « reconnu » et « valorisé » le métier de sage-femme. Pour ce faire, il apparaît souhaitable que soient levés plusieurs freins au plein exercice de leurs compétences, en prévoyant :
- La redéfinition de la liste limitative du droit à prescription, afin d'éviter les allers-retours avec le médecin généraliste. L'ONSSF a relayé au rapporteur une situation particulièrement cacophonique dans laquelle les sages-femmes ne peuvent procéder qu'à quelques prescriptions, notamment en matière de vaccins, en raison d'une liste fixe de prescriptions qui n'évolue presque jamais alors que de nouveaux produits apparaissent sur le marché. Cette lenteur spécifique aux maïeuticiens est à distinguer des chirurgiens-dentistes par exemple qui n'ont pas de liste de prescriptions fixe.
- La possibilité de prescrire des arrêts de travail en cas de fausse couche spontanée.
Plus fondamentalement, les sages-femmes appellent à ce que leur statut fasse l'objet de transformations permettant d'accroître l'attractivité de la profession, confrontée à un mouvement de fuite des praticiens.
À cet égard, le Conseil national de l'ordre des sages-femmes (CNOSF) demande à ce que les sages-femmes hospitalières puissent obtenir le statut de praticien hospitalier. Ce statut permettrait aux praticiens de développer l'exercice mixte, aujourd'hui limité à seulement trois ans d'exercice. À la fin de cette période, les maïeuticiens sont conduits à faire un choix entre les deux modes d'exercice de l'activité. Or, selon le CNOSF, « cette organisation est quasiment la seule à permettre d'exercer l'ensemble des compétences de la profession », ce qui est un souhait naturel de la profession.
Cet exercice pourrait être vertueux, en permettant à des sages-femmes exerçant en libérales de pratiquer en maternité et a contrario, à des sages-femmes hospitalières d'exercer notamment dans des zones identifiées comme étant sous-denses.
Le rapporteur de la mission d'information, sans aucun dogmatisme, estime que le recours croissant aux sages-femmes est un levier pertinent du renforcement de l'offre de soins et du parcours de soins.
Proposition n° 16 : Rationaliser le cadre d'exercice des sages femmes en :
- simplifiant l'exercice mixte hospitalier libéral ;
- supprimant la liste limitative de médicaments qu'elles peuvent prescrire.
C. POUR RÉPONDRE AUX BESOINS DE SOINS, IL FAUT RECOURIR PLUS INTENSÉMENT À L'ENSEMBLE DES COMPÉTENCES DES PROFESSIONS DE SANTÉ
1. La coordination entre les professionnels de santé dans les territoires doit être pensée au plus proche des besoins
La généralisation du déploiement des communautés professionnelles territoriales en santé (CPTS) a été une priorité légitime des gouvernements successifs ces dernières années en matière d'équité territoriale d'accès aux soins.
Si cet objectif de favoriser la coordination des professionnels de santé dans les territoires est pertinent, certaines professions ont déclaré au rapporteur que certaines CPTS étaient des structures de trop grande taille, déconnectées des réalités et des besoins des territoires. Ce hiatus est tel que plusieurs professionnels, ainsi des chirurgiens-dentistes, ont indiqué ne pas vouloir spécialement participer à ces structures qui seraient génératrices de pertes de temps. Ce constat est également partagé par le Conseil national de l'ordre des pharmaciens (Cnop) qui indique que « les CPTS couvrent des territoires de plus en plus grands, rassemblant des dizaines de professionnels de santé ne se connaissant pas et n'ayant pas l'habitude de travailler ensemble, ce qui est un frein à la coopération de proximité ».
Le rapporteur considère que les CPTS ne doivent pas devenir des superstructures administratives déconnectées des besoins de soins. Au contraire, ces communautés doivent se recentrer vers l'essentiel, répondre à la demande de proximité.
En se concentrant sur des périmètres géographiques plus restreints, les petites CPTS favoriseraient une connaissance fine des problématiques locales et les besoins en suivi de la population âgée. Elles encourageraient une plus grande coopération et mutualisation des ressources entre professionnels, permettant des économies d'échelle et un meilleur partage des compétences, essentiel dans une situation de raréfaction de l'offre de soins en zone sous-dense.
Proposition n° 17 : Encourager le développement de communautés professionnelles territoriales de santé (CPTS) de petite taille pensées à l'échelle des besoins de soins.
2. Un mouvement cohérent de redéfinition de l'ensemble des compétences de certains professionnels de santé pourrait être mené
a) L'éventail de compétences des infirmiers pourrait être redéfini afin de tirer parti de leur implantation dans les territoires
(1) Il est nécessaire de sortir d'une méthode pointilliste et de redéfinir globalement les compétences des infirmiers
Le rapport d'information a fait précédemment état de l'extension progressive des compétences des infirmiers. Le rapporteur a ainsi souligné l'incohérence d'ensemble de certaines mesures et la démarche pointilliste consistant à attribuer au compte-gouttes des prérogatives souvent parcellaires.
Au-delà de l'attente de parution des décrets d'application des lois élargissant le spectre des compétences des infirmiers, les professionnels de santé entendus ont fait part de la nécessité de procéder à une « réingénierie » du métier. C'est un changement de paradigme qui est attendu en faveur des infirmiers, allant dans le sens d'une plus grande reconnaissance de leur expertise et de leur savoir-faire.
Afin de répondre à ce besoin de considération grandissant, mais aussi pour s'appuyer plus fortement sur une profession dont les compétences sont désormais largement éprouvées, le Gouvernement Barnier a annoncé vouloir déposer un projet de loi « infirmiers et infirmières ».
Finalement, cette réforme devrait prendre la forme d'une proposition de loi portée par le député et président de la commission des affaires sociales de la XVIIe législature de l'Assemblée nationale, Frédéric Valletoux. Il porte l'ambition de réformer et de redéfinir les missions des infirmiers, en prévoyant notamment l'instauration d'une « consultation en soins infirmiers » pour favoriser l'accès aux soins.
Le rapporteur espère que ce texte sera bientôt examiné par le Parlement afin que les infirmiers puissent rapidement débuter ces négociations conventionnelles.
Proposition n° 18 : Adopter le plus rapidement possible une « loi infirmiers » qui élargisse et clarifie le cadre de leurs compétences.
(2) Les infirmiers en pratique avancée libéraux pourraient voir leur cadre d'exercice simplifié
L'adoption d'une « loi infirmiers » pourrait également utilement servir à clarifier le cadre d'exercice des « infirmiers en pratique avancée » (IPA).
Pour le rapporteur, la redéfinition du cadre d'exercice des IPA doit aller vers la reconnaissance du caractère « intermédiaire » de la profession, entre le médecin et l'infirmier diplômé d'État (IDE), afin de renforcer sa place dans l'offre de soins.
Tout d'abord, la formation des IPA a d'abord été pensée pour répondre aux besoins des hôpitaux. Les cinq « mentions » retenues : pathologies chroniques stabilisées (PCS) ; oncologie et hémato-oncologie ; maladie rénale chronique, dialyse et transplantation rénale (MRC) ; psychiatrie et santé mentale ; urgences, correspondent à des fonctions utilisées dans les CHU, qui ne sont pas toujours également exercées en ville.
En revanche, à ce stade, l'abrogation pure et simple des « protocoles d'organisation »67(*), qui permettrait d'assurer un équilibre professionnel entre les IPA et les médecins n'apparait pas opportune. La suppression de ces protocoles aurait pour conséquence probable de durcir les relations entre les praticiens - notamment entre infirmiers et médecins - ces derniers risquant de se sentir dépossédés. Aussi, dans son audit flash consacré aux IPA, la Cour des comptes relevait que « même si, en lui-même, le protocole peut être très souple, rien n'obligeant le médecin à entrer dans le détail des soins à réaliser par l'IPA, le médecin est à même de réduire très fortement le cadre d'exercice des IPA par ce dispositif »68(*). Le rapporteur estime que l'IPA devrait jouer un rôle plus proactif dans la définition de son protocole d'organisation, afin d'aboutir à un accord plus collectif que vertical.
Proposition n° 19 : Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation.
Le champ des prérogatives des IPA, notamment en matière de prescription médicamenteuse, pourrait également être réformé. Pour le rapporteur, dans le cadre de pathologies stabilisées ou en prévention, et afin d'éviter des consultations médicales de routine, un IPA spécialisé devrait pouvoir par exemple ajuster les doses d'insuline pour un patient dont l'état est stable. Les compétences élargies qu'acquièrent les infirmiers en pratique avancée dans le cadre de leurs spécialisations sont décorrélées des prescriptions qu'ils peuvent actuellement mener.
Le rapporteur est toutefois lucide sur les limites à apporter à cette redéfinition des médicaments pouvant être directement prescrits par un IPA. Il ne s'agit pas, par exemple, d'ouvrir la liste des prescriptions aux antibiotiques, aux psychotropes ou aux traitements nécessitant un suivi précis, qui doivent demeurer l'apanage des médecins.
Proposition n° 20 : Élargir la liste des médicaments pouvant être prescrits par les IPA libéraux, notamment pour les pathologies courantes et chroniques, afin d'alléger la charge des médecins.
Enfin, s'agissant des IPA, il faut accélérer leur déploiement afin de répondre aux besoins de soins exprimés dans les territoires. Les retours d'expérience des professionnels sur ce dispositif sont très encourageants et le temps médical à retrouver conséquent, les IPA constituent une des pierres à l'édifice permettant de regagner du temps de soins.
Les pays anglo-saxons ont été précurseurs en matière de déploiement de praticiens en pratique avancée. En s'appuyant sur ce modèle, le législateur français, en instituant les IPA avait estimé qu'ils pouvaient concerner entre 1 % et 3 % des infirmiers recensés. Une telle proportion reviendrait aujourd'hui à disposer d'environ 6 000 à 18 000 IPA, en retenant le nombre actuel d'infirmiers en exercice.
Le déploiement des IPA est largement inférieur aux objectifs qui avaient été fixés. Le « Ségur de la santé » visait 3 000 IPA formés ou en formation d'ici à la fin de 2022. Or, ainsi que le relevait un audit flash de la Cour des comptes « seuls 581 IPA ont été diplômés en 2021, nombre certes supérieur à celui de 2019 (57 IPA), première année de promotion de diplômés, et pour l'essentiel avec la mention “PCS” (295, soit 50,8 %) ; 1 366 étudiants sont, par ailleurs, en formation d'IPA en 2022-2023 »69(*).
Afin d'atteindre les objectifs fixés, la commission invite les pouvoirs publics à accélérer le déploiement des IPA.
Proposition n° 21 : Accélérer le déploiement des IPA en exercice.
b) Les pharmaciens et les biologistes, dont le maillage territorial respectif est dense, pourraient voir leurs missions élargies
(1) Les pharmaciens pourraient voir leurs missions élargies afin de mieux valoriser leur maillage officinal et renforcer l'attractivité de leur profession
Comme mentionné précédemment, le pharmacien est souvent l'acteur de proximité le plus direct, celui vers lequel on se tourne naturellement en cas d'inquiétude médicale.
Le Conseil national de l'ordre des pharmaciens (Cnop) entendu estime que les prérogatives des pharmaciens pourraient être étendues, afin de « faire mieux avec autant », au service des patients et pour un renforcement de l'accès aux soins. La commission, sur la proposition du rapporteur, a ainsi souhaité reprendre à son compte certaines pistes qui lui paraissent particulièrement intéressantes et prometteuses.
Le pharmacien d'officine - au contact direct du public - pourrait acquérir un rôle d'orientation du patient. Cette piste s'appuie sur l'expérimentation « OSyS »70(*) qui consiste en la prise en charge, par le pharmacien, des « petits maux du quotidien » lorsque l'accès à un médecin est difficile. Établi à partir d'un « protocole de triage » défini par un groupe d'experts, de médecins et de pharmaciens, ce programme permet de formaliser et protocoliser la mission de conseil et d'orientation du pharmacien pour des situations comme la conjonctivite, la plaie simple, la piqûre de tique et la pollakiurie par exemple.
La liste des pathologies et des situations concernées par les protocoles de coopération71(*) pourrait être simplifiée et étendue. Cette idée de bon sens a été portée par le Cnop auprès de la DGOS, il s'agirait ainsi d'établir des protocoles en faveur, par exemple, du sevrage tabagique, des addictions anxiolytiques et hypnotiques, la prévention des maladies des voyageurs ou encore la prise en charge pour un patient de plus de 15 ans présentant un orgelet. Ces situations médicalement bénignes ne semblent pas appeler la consultation d'un médecin généraliste.
Afin de regagner du temps médical, ces pistes gagneraient à être explorées. Aucune mesure ne doit à ce stade être écartée, l'effort pour lutter contre les zones sous-denses doit s'appuyer sur l'ensemble des professionnels de santé existants.
La reconnaissance de ces nouvelles compétences permettrait de renforcer l'attractivité des officines situées dans les zones les moins bien dotées médicalement. Chaque mois, en effet, 25 pharmacies ferment en France, de sorte qu'entre 2013 et 2023 la France a perdu 2 028 officines72(*). Ce constat témoigne d'une dégradation de l'attractivité du métier d'infirmier ce qui, à terme, risque de déliter le dense maillage d'officines de pharmacie.
Alors que des initiatives ont récemment été lancées, notamment par l'intermédiaire de la proposition de loi des sénatrices Maryse Carrère et Guylène Pantel en février 202473(*), le rapporteur appelle à ce que le Gouvernement Barnier s'empare de ce sujet et qu'il élabore, comme pour les infirmiers, une véritable « loi pharmaciens » renforçant la profession.
Proposition n° 22 : Adopter le plus rapidement possible une « loi pharmaciens » qui élargisse le cadre de leurs compétences.
(2) Les biologistes médicaux pourraient voir leur champ d'activité étendu afin de reconnaître et mieux valoriser leurs compétences
Élargir les compétences des biologistes pour leur donner un rôle clé en matière de prévention, notamment dans les dépistages et la vaccination, semble être une réponse pertinente afin d'alléger la charge de travail des médecins.
Les biologistes, en dépit de leurs compétences en analyses biologiques, génétiques et microbiologiques, ne sont pas au coeur du suivi médical. En les intégrant plus activement dans la prévention, les patients pourraient bénéficier d'un suivi plus ciblé et précis sur certaines pathologies. Les biologistes, par leur proximité avec la recherche et leur compréhension des agents pathogènes, sont bien placés pour mener des dépistages précoces, identifier les personnes à risque et les accompagner dans leur parcours de santé.
Ils seraient également des atouts précieux pour promouvoir les vaccins, en expliquant avec précision leur fonctionnement et en dissipant les réticences fondées sur de fausses informations pseudo-scientifiques. Cette évolution des compétences pourrait ainsi réduire la charge de travail des médecins et améliorer l'accessibilité aux soins de prévention.
Proposition n° 23 : Élargir les compétences des biologistes pour ancrer leur rôle clé en matière de prévention (dépistages, vaccins...).
c) Il est nécessaire de mieux faire connaître l'étendue des compétences des sages-femmes auprès du public
Dans le prolongement de la nécessaire reconnaissance du métier et des compétences des sages-femmes, le rapporteur estime que les pouvoirs publics devraient davantage promouvoir le recours à cette profession.
De l'aveu des représentants des maïeuticiens entendus, le plus grand obstacle au déploiement des prérogatives des sages-femmes est le déficit de connaissance par le grand public, de leurs compétences.
Ces professionnels ont en effet l'impression d'être largement invisibilisés, voire marginalisées dans le parcours de soins. Selon les sages-femmes, ce phénomène résulte de l'absence de communication publique et officielle sur leurs missions.
Si la fonction de la sage-femme est traditionnellement associée à l'accompagnement de la grossesse et de l'accouchement, ses compétences se sont considérablement élargies ces dernières années, notamment dans le domaine de la prévention, de la santé sexuelle et de la gynécologie de première ligne. Aujourd'hui, les sages-femmes sont habilitées à effectuer un suivi gynécologique, à prescrire des contraceptifs, à participer aux campagnes de dépistage de certains cancers et à intervenir dans la prévention des violences sexuelles et sexistes (VSS).
Pourtant, les Français méconnaissent souvent l'étendue de ces compétences et continuent de limiter le recours aux sages-femmes au suivi prénatal, ce qui freine l'accès à des services de santé de proximité. Une campagne de sensibilisation permettrait ainsi d'informer les citoyens sur le rôle élargi des sages-femmes, en les intégrant pleinement aux grandes campagnes de santé publique, comme celles dédiées à la vaccination contre le cancer du col de l'utérus, aux dépistages précoces lors de l'opération Octobre Rose, ou aux campagnes de lutte contre les violences sexuelles et sexistes. En soulignant l'expertise des sages-femmes dans ces domaines, cette campagne contribuerait à décharger les autres professionnels de santé, tout en assurant aux patients un accès plus rapide et plus proche aux soins, notamment pour les publics vulnérables. Elle pourrait, de surcroît, inclure des actions dans les plannings familiaux, espaces privilégiés d'information et de prise en charge de la santé sexuelle, où les sages-femmes ont un rôle de premier plan.
Le rapporteur estime ainsi qu'une grande campagne d'information, destinée à sensibiliser le public aux compétences des sages-femmes pourrait être utile pour renforcer l'offre de soins. En familiarisant la population avec le rôle fondamental de ces professionnelles de santé, cette campagne de sensibilisation s'inscrirait dans une dynamique de modernisation et de renforcement de l'accès aux soins de premier recours, particulièrement bénéfique dans les territoires sous-dotés en gynécologues ou en médecins généralistes.
Une stratégie de communication passant par des vecteurs les plus appropriés doit être établie avec les principales parties prenantes et notamment les syndicats et l'ordre des sages-femmes.
Proposition n° 24 : Lancer une campagne de sensibilisation auprès du grand public sur les compétences dévolues aux sages-femmes.
3. Les modalités d'accès aux masseurs-kinésithérapeutes pourraient être assouplies afin de simplifier le parcours de soins et de limiter les consultations inutiles
L'accès aux masseurs-kinésithérapeutes est particulièrement illisible en l'état actuel de la réglementation. Ainsi que le relevait le rapporteur, malgré l'ouverture à la profession à l'accès direct, celle-ci ne concerne que 5 % d'entre eux. Cette situation découle de la délimitation du nombre de praticiens pouvant être sollicités en accès direct (voir supra).
Plutôt qu'une restriction de l'ouverture à l'accès direct par catégorie d'établissements comme cela est jusqu'à présent le cas, le rapporteur considère qu'il serait plus pertinent de procéder à une ouverture en accès direct en retenant une liste de pathologies préétablies. Il n'est en effet pas cohérent de permettre l'accès direct aux kinésithérapeutes exerçant en exercice coordonnées en MSP et CDS, mais pas pour ceux officiants en CPTS.
Le rapporteur ne plaide pas pour une ouverture inconditionnelle à l'accès direct, mais il estime que certaines pathologies pourraient être prises en charge directement par les kinésithérapeutes. Les blessures physiques superficielles comme les entorses, les tendinites d'Achille, les inflations du périoste ou encore les blessures du sportif passagères (syndrome fémoro-patellaire, la tendinite du fascia lata ou certaines douleurs au psoas), sont des lésions que le masseur-kinésithérapeute a pour habitude de traiter. Le médecin, sauf à ce qu'il ait une spécialisation en médecine du sport, est même parfois peu familier de ces pathologies et aura tendance à prescrire des mesures d'imagerie médicale, couteuses, qui auraient pu être évitées par une prise en charge directe par un kinésithérapeute.
Aussi, l'accès direct pourrait être ouvert à l'ensemble des masseurs-kinésithérapeutes, en définissant précisément les pathologies pouvant entrer dans ce cadre de prise en charge, afin de limiter la consultation de confort qui conduirait à congestionner les cabinets de kinésithérapies.
Cette mesure, dont la mise en oeuvre peut être rapide, permettrait de libérer du temps médical, en déchargeant les généralistes de certaines blessures bénignes.
Proposition n° 25 : Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires.
D. L'AUGMENTATION DES CAPACITÉS DE FORMATION DES ÉTUDES DE SANTÉ DOIT ALLER DE PAIR AVEC UN CHOC DE TERRITORIALISATION
1. Il est nécessaire de poursuivre l'augmentation des capacités de formation et de veiller à l'attractivité de l'ensemble des filières de santé
a) Les capacités de formation doivent poursuivre leur augmentation
La conférence nationale des doyens des facultés de médecine a déclaré au rapporteur : « Nous sommes prêts à former plus de médecins dans nos facultés ». Pourtant, le constat est clair : les capacités des facultés de médecine sont saturées, les locaux surchargés et les formateurs en nombre insuffisant.
Il est donc urgent de donner la possibilité aux facultés de recruter plus d'étudiants sans dégrader la qualité de l'enseignement, en particulier en médecine générale. Pour cela, les facultés de médecine ont « besoin de plus d'enseignants. Le ratio entre le nombre d'enseignants et le nombre d'étudiants en médecine n'a fait que régresser au fil du temps ». Il est donc impératif de renforcer l'attractivité des carrières hospitalo-universitaires, particulièrement en médecine générale.
Ce constat est également valable pour les formateurs aux autres métiers de santé, comme au sein des instituts de formation en soins infirmiers, car leur nombre insuffisant explique en partie le nombre élevé d'abandons de leur cursus par les étudiants.
Il serait également pertinent de simplifier l'exercice mixte enseignement en faculté et exercice en libéral afin d'ouvrir la possibilité à plus de professionnels de santé d'enseigner. Pour les chirurgiens-dentistes, le CNOD plaide ainsi pour « revoir la formation initiale et la tourner vers l'omnipratique avec des enseignants mixtes (universitaires/libéraux) ». Une telle mesure serait à même de mettre en contact les étudiants avec des professionnels libéraux, alors que, selon le CNOD, « le corps enseignant est uniquement universitaire sans plus aucun lien avec la pratique en cabinet ».
Proposition n° 26 : Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte.
L'augmentation des capacités de formation ne peut cependant pas se dérouler sans objectivation précise des besoins futurs. Pour le rapporteur, il est en effet nécessaire de sortir d'une politique conçue à court terme, qui a mené à la réduction démesurée du nombre de professionnels de santé formés. Pour cela, il est indispensable de mener une étude sur les besoins futurs de chaque profession de santé, afin d'adapter à moyen et long terme, les capacités de formation aux besoins. C'est en particulier le cas pour les professions dont le champ de compétence et la fréquence de l'intervention est amenée à évoluer, à l'instar des masseurs-kinésithérapeutes. Le CNOMK souligne ainsi qu'il « faut ainsi mener, pour la première fois, une étude sur la nécessité des soins en kinésithérapie et le nombre de professionnels nécessaire pour assurer ces soins, en prenant en compte l'aspect thérapeutique et préventif ». Cette préoccupation est partagée par le Cnop, qui a indiqué au rapporteur qu'il « serait nécessaire que les autorités mènent des travaux d'ampleur pour évaluer réellement quel est le besoin en pharmaciens ».
Conformément aux recommandations du HCAAM, ces études pourraient être menées sans attendre. Cette mission pourrait être confiée à la Drees.
Proposition n° 27 : Charger la Drees d'une étude sur les besoins futurs de chaque profession de santé.
b) Des mesures à destination de certaines filières en mal récent d'attractivité pourraient être prises afin d'éviter une pénurie future de professionnels de santé
La précipitation de la réforme « Pass-LAS », son manque de clarté et la complexification des parcours des étudiants qu'elle a engendrée ont favorisé l'apparition de places vacantes dans certaines filières : la pharmacie et la maïeutique.
Ce constat ne doit pas mener, pour le moment, à une réforme structurelle du système « Pass-LAS », qui serait prématurée et ajouterait de la confusion à la confusion. À long terme, la commission suivant son rapporteur suggère cependant de ne pas exclure la mise en oeuvre d'une « licence santé » qui se substituerait au système « Pass-LAS ».
Une telle réforme, si elle est mise en place, doit être étudiée avec attention, afin d'éviter que, prise dans l'urgence, elle n'aboutisse à un nouvel échec.
À court terme, il est nécessaire de prévoir des aménagements du système « Pass-LAS » afin d'en corriger les effets néfastes les plus marqués.
Les études de pharmacie pourraient bénéficier de l'ouverture d'une nouvelle voie en accès direct post-baccalauréat. Une telle mesure corrigerait le manque de visibilité de la filière consécutif à cette réforme. Comme le note la Conférence nationale des doyens des facultés de pharmacie, elle permettrait d'aboutir à un équilibre satisfaisant : « un accès post-bac direct pour les lycéens dont le projet est mûr tout en maintenant un accès plus tardif via les LAS pour les lycéens ayant besoin de davantage de temps pour construire leur projet d'études ».
La hausse du taux d'abandon constatée dans plusieurs filières de santé, notamment dans les études d'infirmier ne manque pas d'inquiéter la commission. Elle recommande donc une étude pour en cerner les causes, qui pourrait être confiée à l'Inspection générale des affaires sociales (Igas) et à l'Inspection générale de l'Éducation, du Sport et de la Recherche (IGÉSR).
Proposition n° 28 : Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie.
Afin de limiter le nombre de places vacantes, il serait aussi opportun d'assouplir les modalités de passage en première année de deuxième cycle pour les étudiants à l'issue de leur année de Pass. En effet, une validation des crédits universitaires (ECTS) correspondant à leur majeure « santé », mais une absence de validation des crédits correspondant à la mineure, qui n'est pas une discipline de santé, aboutit à empêcher l'entrée en deuxième cycle.
Il serait donc opportun de prévoir que les étudiants puissent être autorisés à passer en deuxième année s'ils s'engagent à valider les ECTS de leur mineure au cours de cette deuxième année. Il serait également pertinent qu'ils puissent rattraper la validation des ECTS hors santé dans une autre discipline que celle qu'ils avaient initialement choisie lors de leur Pass pendant leur deuxième année.
Proposition n° 29 : Assouplir la validation des enseignements de la mineure « hors santé » pour les étudiants qui ont validé leur majeure « santé » à l'issue de leur année de Pass.
2. Un choc de territorialisation des formations doit être mené au bénéfice des territoires les plus éloignés des centres hospitalo-universitaires
a) Le recrutement des étudiants issus des zones médicales sous-denses doit être massifié
Afin d'assurer à long terme une répartition plus équitable des soignants sur le territoire, il est nécessaire de recruter plus d'étudiants issus des zones médicales sous-denses dans les filières de santé.
Pour cela, il est proposé d'introduire, parmi les critères de sélection en première année de Pass ou de LAS, un nouveau critère, le lieu de résidence des étudiants. Les étudiants issus de zones médicales sous-denses, au même titre que les boursiers, seraient ainsi favorisés dans le processus de sélection pour entrer en première année d'études. Cette mesure prendrait la forme de quotas réservés : la proportion d'étudiants admis issus de lycées en zone sous-dense devrait être au moins égale à la proportion de candidats issus de ces lycées.
Ils ne bénéficieraient en revanche pas d'avantages pour être admis en deuxième année.
Une telle mesure permettrait en effet de corriger un phénomène qui dessert les étudiants habitant loin des centres hospitalo-universitaires, qui tendent, à niveau égal, à se censurer et ne pas candidater à des études qu'ils sont pourtant capables de réussir.
Proposition n° 30 : Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS.
Ces étudiants pourraient aussi bénéficier d'un accompagnement personnalisé renforcé en première année de Pass et de LAS, avec la mise en place de classes préparatoires « talents médicaux », sur le modèle des classes préparatoires talents qui préparent aux concours de la haute fonction publique. En effet, à niveau égal, les étudiants issus des zones éloignées de leur ville d'études ont une tendance supérieure à ne pas les réussir, voire à les abandonner à cause d'une moindre connaissance du système universitaire.
Proposition n° 31 : Expérimenter l'ouverture de classes préparatoires « talents médicaux » (sur le modèle des classes préparatoires talents du service public) afin d'accompagner des étudiants répondant à des critères cumulatifs de faible ressource économique et de provenance d'une zone sous-dense.
L'équité devant l'accès aux études doit également être pensée d'un point de vue financier. En cursus de masso-kinésithérapie, l'existence de disparités élevées de niveaux de frais d'inscription entre IFMK peut amener à un mode de sélection par l'argent qui n'est pas acceptable. Le rapporteur réitère donc sa proposition d'envisager la possibilité que le cursus de masso-kinésithérapie soit universitaire pour lever les contraintes financières pesant sur le choix de cette spécialité.
Proposition n° 32 : Envisager la possibilité que le cursus de masso-kinésithérapie soit universitaire pour lever les contraintes financières pesant sur le choix de cette spécialité.
b) Il est nécessaire d'ouvrir des formations dans des agglomérations de taille moyenne à proximité immédiate des zones les moins denses
La hausse du nombre d'étudiants dans les filières de santé n'aura de pertinence à long terme pour résorber les inégalités territoriales d'accès aux soins que si elle est territorialisée. Il est donc nécessaire d'augmenter les capacités de formation à proximité des zones médicales sous-denses, car les étudiants qui font leurs études dans un de ces territoires ont une probabilité plus élevée de s'y installer par la suite. Une telle réforme du maillage territorial des formations permettrait également d'attirer plus facilement des étudiants issus de ces territoires. Comme le souligne en effet le syndicat ReAGJIR, « si un étudiant issu d'un territoire rural réalise 10 ans d'études dans un grand pôle urbain, il risque de créer des attaches fortes dans ce pôle urbain et donc d'avoir du mal à retourner exercer dans son territoire d'origine sans se sentir déraciné. Il est donc important de réfléchir à pouvoir ancrer les étudiants issus de zones sous-dotés dans leur territoire, via le développement de terrains de stage, ainsi que la création d'antennes universitaires, dans une logique de déconcentration des pôles universitaires ».
Sortir d'une approche « CHU-centrée » des formations est donc nécessaire. Des antennes de facultés de médecine et d'odontologie pourraient donc être ouvertes en s'appuyant sur l'ensemble des hôpitaux. Comme le met en avant la Conférence nationale des doyens des facultés d'odontologie, « l'augmentation du nombre de services d'odontologie dans les hôpitaux périphériques pouvant accueillir des externes en odontologie participerait également à la possibilité d'augmentation des places d'accueil et probablement également à une meilleure répartition des praticiens sur les territoires ».
Huit nouvelles facultés et antennes de facultés d'odontologie ont été ouvertes très rapidement en 2022. Ce plan est la preuve qu'il est possible de créer un véritable « choc de territorialisation » des études de médecine. Le Gouvernement pourrait ainsi lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses.
Proposition n° 33 : Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses.
c) Les stages effectués par les étudiants doivent avoir lieu nettement plus fréquemment en médecine de ville, dans des zones médicalement sous-dotées
Sortir d'une approche centrée uniquement autour des grands centres hospitalo-universitaires exige également de repenser l'organisation des stages des étudiants. Ceux-ci doivent avoir lieu, dès le second cycle, en médecine de ville, et de façon privilégiée dans les zones médicalement sous-dotées. Les maquettes de formation pourraient prévoir l'obligation d'effectuer ces stages en médecine de ville en deuxième et troisième cycle.
Une telle transformation nécessite de revoir l'écosystème d'accompagnement des étudiants. Comme le recommande la Conférence nationale des doyens des facultés de médecine, il serait pertinent de s'appuyer sur les groupements hospitaliers de territoire afin que les étudiants puissent effectuer des stages dans des territoires loin des CHU en cohérence avec le maillage d'antennes universitaires.
Selon la DGOS, le nouveau référentiel de formation à la maîtrise de stage universitaire publié par arrêté en date du 5 juillet 202474(*) s'inscrit dans une politique incitative des ministères chargés de la santé et de l'enseignement supérieur et de la recherche afin accroître le nombre de praticiens agréés maîtres de stage des universités. Ainsi en 2024, 13 908 praticiens agréés maîtres de stage des universités (PAMSU) de médecine générale ont accueilli des étudiants de 2e et 3e cycle. Cela correspond à une progression nette de 1 118 PAMSU par rapport à l'année dernière. Cette évolution, certes encourageante, reste encore insuffisante pour accueillir l'ensemble des étudiants de médecine au cours de leurs études.
Des mesures incitatives à l'obtention de ce statut et à l'accueil d'étudiants, en particulier dans les zones sous-dotées sont donc indispensables. Les ARS pourraient également être mobilisées pour résoudre certains problèmes relatifs à l'équipement pour certaines professions, comme les chirurgiens-dentistes qui ont besoin d'un deuxième fauteuil pour accueillir un étudiant.
Proposition n° 34 : Adapter les modalités de stage des étudiants en santé pour qu'ils soient effectués fréquemment et sur toute la durée des études en médecine de ville, de façon privilégiée dans les zones sous-dotées.
Les MSP constituent un cadre de stage intéressant pour les étudiants, notamment dans les zones sous-dotées. Favoriser les stages dans les MSP, en ouvrant notamment la possibilité que la MSP soit désignée lieu de stage de l'étudiant, qui serait ainsi rattaché à la structure plutôt qu'à un seul médecin en son sein serait donc pertinent.
Proposition n° 35 : Définir un cadre spécifique permettant aux maisons de santé pluriprofessionnelles d'être reconnues comme lieu de stage pour les étudiants.
Les étudiants qui réalisent leurs stages dans des territoires éloignés de leur centre hospitalo-universitaire doivent bénéficier d'un accompagnement matériel et financier renforcé. En effet, comme le met en avant l'Isni, « l'expérience du territoire pour l'interne doit être la meilleure possible pour lui donner envie de rester plus tard, ou d'y revenir ».
À court terme, faute d'une territorialisation suffisante des lieux de formation, les étudiants doivent effectuer de longs déplacements ou se loger à proximité de leur lieu de stage pour pouvoir effectuer des stages dans des zones sous-dotées dans de bonnes conditions. Il serait donc opportun de revaloriser les indemnités de déplacement des étudiants dans l'ensemble des filières de santé. Il serait également souhaité de leur fournir plus fréquemment un logement, comme le font d'ores et déjà de nombreuses collectivités territoriales. Ainsi, en 2021, le département de la Vendée a signé une charte avec l'ISNAR IMG visant à faciliter l'accueil des futurs médecins dans le territoire, et a mis à disposition des logements pour les internes dans le département. Les ARS pourraient accompagner de façon plus volontariste les collectivités territoriales situées dans les zones sous-dotées dans cet effort, notamment en milieu rural. Alternativement à la mise à disposition de logement, il pourrait être intéressant de revaloriser les indemnités de logement des étudiants.
À long terme, le renforcement du maillage territorial d'antennes de faculté de médecine dans des territoires peu denses devrait permettre aux étudiants d'effectuer fréquemment leurs stages à proximité de leur lieu de formation. Toutefois, pour le rendre possible dans des communes rurales, un appui des ARS aux collectivités territoriales, notamment pour leur fournir des logements, sera toujours nécessaire.
Proposition n° 36 : Revaloriser les indemnités de déplacement et de logement des étudiants en santé en stage dans les zones sous -denses éloignées de leur lieu de formation.
Cette territorialisation des stages de médecine, réalisés en exercice de ville prioritairement dans les zones sous-denses devrait mener à une augmentation massive du nombre d'étudiants ayant une expérience de ces territoires. Afin de favoriser le bon déroulement de leur stage -- condition nécessaire à leur retour une fois leur diplôme obtenu -- il est opportun qu'ils soient accompagnés par l'ensemble des acteurs locaux. Les guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé pourraient ainsi voir leurs missions élargies à l'accompagnement de ces étudiants. Ces structures, en contact avec les services de l'État et les collectivités territoriales, sont en effet à même de coordonner les mesures déployées dans les territoires pour favoriser l'accueil des étudiants.
Proposition n° 37 : Étendre les missions des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé à l'accompagnement des stagiaires en études de santé dans les zones sous-denses en coopération avec les collectivités territoriales.
À court terme, une attention spécifique doit être portée aux stages qu'effectueront les internes en 4e année de médecine générale. En effet, comme le rappelle l'Isni, « il est important de rappeler que nous restons des professionnels en formation, et que nous avons besoin d'une supervision de qualité pour acquérir les compétences nécessaires à une pratique autonome ». La Conférence nationale des doyens des facultés de médecine générale partage cette analyse : « un interne est un étudiant, il doit donc avoir un encadrement adapté et performant. (...) Si l'encadrement est de qualité en zone sous-denses alors les étudiants peuvent exercer dans ces zones ».
Les ministères chargés de la santé et de l'enseignement supérieur pourraient mener un plan d'urgence commun pour assurer que les zones sous-denses comptent suffisamment de maîtres de stage pour assurer l'accueil des étudiants. Ce plan viserait en particulier à accroître le nombre de maîtres de stage dans les zones rurales. Il pourrait aussi prévoir un accompagnement matériel pour les médecins libéraux exerçant dans les zones sous-denses et qui s'engagent à accueillir des docteurs juniors, mais qui font face à des problèmes de locaux rendant cet accueil difficile. Compte tenu des délais contraints pour que ces mesures portent leur fruit, une politique ambitieuse « d'aller vers » ces médecins exerçant en zone sous-dense pourrait être déployée. Les services de l'État, et notamment les ARS, pourraient aller à la rencontre des professionnels de santé pour étudier, au cas par cas, comment elles pourraient lever les freins à l'accueil d'un stagiaire.
En outre, une certaine souplesse dans la définition des lieux de stage est nécessaire, en prévoyant notamment, qu'à titre exceptionnel, les stages puissent avoir lieu en milieu hospitalier. Pour le rapporteur, dans ce cas-là, les stages doivent être effectués dans des centres hospitaliers de proximité dans les zones sous-denses et non dans des CHU.
Proposition n° 38 : Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses.
Déserts médicaux ou zones
sous-denses :
« Mal nommer un objet, c'est ajouter au
malheur de ce monde »
(Albert Camus)
Les étudiants et professionnels de santé entendus ont fait part de leur crainte de s'installer dans des « déserts médicaux » qui seraient aussi des déserts pour l'ensemble des services publics, sans école, sans lieu de sociabilité, sans emploi pour le conjoint, sans offre de loisirs : des déserts à tous les niveaux.
Pour le rapporteur, cette représentation est déconnectée de la réalité de la plupart des zones médicalement sous-dotées. Elle montre la méconnaissance de ces zones par des personnes qui n'en sont pas originaires et auxquelles on n'a pas offert la chance d'y résider pendant leurs études. Certains étudiants ont ainsi déclaré qu'ils appréhendaient de vivre dans des territoires où leur conjoint ne pourrait pas trouver de travail. Pourtant, de nombreuses zones économiquement très dynamiques font figure par ailleurs de « déserts médicaux ». La Mayenne, par exemple, est une zone parmi les plus médicalement sous-dotées du territoire. Elle a pourtant un taux de chômage de 5 %, largement inférieur à la moyenne nationale et compte de nombreux bassins d'emploi très dynamiques.
Ces préjugés sur certains territoires sont particulièrement marqués à propos des territoires ruraux, qui sont pourtant fréquemment des lieux marqués par une vie locale dense. Ils bénéficient également de nombreux atouts insuffisamment mis en avant : proximité de la nature, coût de la vie, etc.
Le rapporteur appelle donc à bannir, l'expression « déserts médicaux » du lexique des décideurs publics : elle participe à ancrer des idées reçues sur des territoires qui sont tout sauf des déserts. L'expression plus précise et plus neutre zone médicale sous-dense ou sous-dotée est donc à privilégier.
Une meilleure territorialisation de la formation et des stages pourrait participer à dissiper ce grand malentendu installer à l'égard de ces territoires divers et dynamiques et les professionnels de santé.
LISTE DES PROPOSITIONS
ADOPTÉES PAR LA
COMMISSION
Proposition n° 1 : Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées.
Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire.
Proposition n° 2 : Évaluer systématiquement les effets des aides financières accordées aux professionnels de santé exerçant dans les zones sous-dotées et conditionner leur maintien à leur efficacité.
Proposition n° 3 : Évaluer systématiquement les effets des dispositifs de régulation de l'installation des professionnels de santé.
Proposition n° 4 : Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement :
- les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ;
- les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé.
Proposition n° 5 : Mieux calibrer les aides à l'installation et au fonctionnement des cabines de téléconsultation en les limitant aux seules pharmacies situées dans des zones médicalement sous-dotées moyennant une revalorisation, en contrepartie.
Proposition n° 6 : Revaloriser le tarif de prise en charge des consultations à domicile pour les professionnels de santé.
Proposition n° 7 : Inciter les collectivités territoriales à faciliter le déplacement des professionnels de santé par des mesures concrètes.
Proposition n° 8 : Mieux impliquer l'ensemble des professions dans la permanence des soins.
Proposition n° 9 : Permettre à l'ARS de définir un tour de garde obligatoire pour les médecins afin d'assurer le bon fonctionnement de la PDSA.
Proposition n° 10 : Favoriser l'implantation dans les territoires les plus faiblement dotés des maisons de santé de garde (MSG) et maisons médicales de garde (MMG) afin d'avoir un accès en dernier recours à des soins non programmés.
Proposition n° 11 : Accélérer le déploiement des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé et systématiser l'implication des collectivités territoriales dans leur fonctionnement.
Proposition n° 12 : Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux.
Proposition n° 13 : Confier aux délégations départementales des ARS et aux conseils départementaux la mission d'élaborer une politique de planification de l'installation des MSP dans les territoires.
Proposition n° 14 : Accélérer et amplifier les objectifs de recrutement des assistants médicaux.
Proposition n° 15 : Simplifier les dossiers médicaux partagés (DMP) en améliorant l'ergonomie des interfaces numériques pour faciliter leur prise en main pour le corps médical.
Proposition n° 16 : Rationaliser le cadre d'exercice des sages-femmes en :
- simplifiant l'exercice mixte hospitalier-libéral ;
- supprimant la liste limitative de médicaments qu'elles peuvent prescrire.
Proposition n° 17 : Encourager le développement de communautés professionnelles territoriales de santé (CPTS) de petite taille pensées à l'échelle des besoins de soins.
Proposition n° 18 : Adopter le plus rapidement possible une « loi infirmiers » qui élargisse et clarifie le cadre de leurs compétences.
Proposition n° 19 : Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation.
Proposition n° 20 : Élargir la liste des médicaments pouvant être prescrits par les IPA libéraux, notamment pour les pathologies courantes et chroniques, afin d'alléger la charge des médecins.
Proposition n° 21 : Accélérer le déploiement des IPA en exercice.
Proposition n° 22 : Adopter le plus rapidement possible une « loi pharmaciens » qui élargisse le cadre de leurs compétences.
Proposition n° 23 : Élargir les compétences des biologistes pour ancrer leur rôle clé en matière de prévention (dépistages, vaccins...).
Proposition n° 24 : Lancer une campagne de sensibilisation auprès du grand public sur les compétences dévolues aux sages-femmes.
Proposition n° 25 : Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires.
Proposition n° 26 : Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte.
Proposition n° 27 : Charger la Drees d'une étude sur les besoins futurs de chaque profession de santé.
Proposition n° 28 : Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie.
Proposition n° 29 : Assouplir la validation des enseignements de la mineure « hors santé » pour les étudiants qui ont validé leur majeure « santé » à l'issue de leur année de Pass.
Proposition n° 30 : Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS.
Proposition n° 31 : Expérimenter l'ouverture de classes préparatoires « talents médicaux » (sur le modèle des classes préparatoires talents du service public) afin d'accompagner des étudiants répondant à des critères cumulatifs de faible ressource économique et de provenance d'une zone sous-dense.
Proposition n° 32 : Envisager la possibilité que le cursus de masso-kinésithérapie soit universitaire pour lever les contraintes financières pesant sur le choix de cette spécialité.
Proposition n° 33 : Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses.
Proposition n° 34 : Adapter les modalités de stage des étudiants en santé pour qu'ils soient effectués fréquemment et sur toute la durée des études en médecine de ville, de façon privilégiée dans les zones sous-dotées.
Proposition n° 35 : Définir un cadre spécifique permettant aux maisons de santé pluriprofessionnelles d'être reconnues comme lieu de stage pour les étudiants.
Proposition n° 36 : Revaloriser les indemnités de déplacement et de logement des étudiants en santé en stage dans les zones sous-denses éloignées de leur lieu de formation.
Proposition n° 37 : Étendre les missions des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé à l'accompagnement des stagiaires en études de santé dans les zones sous-denses en coopération avec les collectivités territoriales.
Proposition n° 38 : Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses.
TRAVAUX EN COMMISSION
Désignation d'un rapporteur (Mercredi 6 mars 2024)
M. Jean-François Longeot, président. - Avant de lever la séance, il reste encore un point à l'ordre du jour.
Nous devons en premier lieu procéder à la désignation d'un rapporteur sur la mission d'information relative à l'accès aux soins.
Ce travail prendra la forme d'un « droit de suite » du rapport d'information que notre collègue Bruno Rojouan a présenté en mars 2022, qui a dressé le constat implacable de l'aggravation des inégalités territoriales en matière d'accès aux soins et formulé de nombreuses recommandations audacieuses pour y répondre. Cette problématique chère à la commission a déjà fait l'objet de deux missions d'information, en 2013 et en 2020, dont j'avais d'ailleurs été rapporteur. Notre commission, forte de son expertise en matière d'aménagement du territoire, a su proposer des mesures courageuses et adaptées à l'éloignement médical vécu et ressenti par les Français pour tenter de remédier au fléau des déserts médicaux. Certaines ont été intégrées au moins partiellement dans la loi, j'en veux pour preuve la création d'une quatrième année d'internat pour les médecins généralistes. Cependant, des blocages structurels persistent et la situation ne présente malheureusement pas de signe d'amélioration.
C'est donc animé du même souci d'équité territoriale en matière d'accès aux soins que notre commission remet l'ouvrage sur le métier, pour répondre à la forte attente des élus locaux et des habitants.
Je vous propose de reconduire notre collègue Bruno Rojouan, que nous savons très investi sur ce sujet, à la fonction de rapporteur.
Il n'y a pas d'opposition ?
Il en est ainsi décidé.
Table ronde « L'équité territoriale en matière d'accès aux soins » (Mercredi 27 mars 2024)
M. Jean-François Longeot, président. - Mes chers collègues, nous sommes réunis pour aborder un sujet de préoccupation majeure des Français, que notre commission expertise régulièrement depuis sa création : l'équité territoriale en matière d'accès aux soins. Cette politique publique entretient en effet des liens étroits avec l'aménagement du territoire, ce qui explique qu'elle soit devenue l'un des fils conducteurs de notre programme de contrôle de l'action du Gouvernement.
Dans la continuité de nos précédents travaux, la commission a acté la création d'une mission d'information sur ce sujet et désigné Bruno Rojouan rapporteur le 4 mars dernier. Cette initiative est un droit de suite à son rapport d'information de mars 2022, qui avait dressé le constat d'un renforcement des inégalités territoriales en la matière. La commission entend donc poursuivre son travail et s'interroge tout particulièrement sur les diverses évolutions qui ont pu intervenir depuis deux ans.
La situation ne s'est malheureusement pas améliorée : la démographie médicale continue de stagner, alors que la transformation de la pyramide des âges - baisse de la natalité et vieillissement de la population - modifie et accentue continûment les besoins d'accompagnement médical. Un changement structurel prendra du temps et il nous faut donc agir dans l'intervalle pour éviter une aggravation de la situation.
À cette situation générale préoccupante s'ajoutent les inégalités d'accès aux soins. Une fracture sanitaire et médicale se superpose aux fractures territoriales. Les mêmes territoires où les services publics disparaissent comptent un nombre insuffisant de professionnels de santé : certains de nos concitoyens se sentent donc abandonnés au sein des territoires désignés par l'opinion publique sous le vocable éloquent de « désert médical ». Je m'interroge par conséquent sur les mesures ciblées qui pourraient être prises afin de remédier aux difficultés rencontrées par les habitants des zones sous-dotées.
Les dernières lois de financement de la sécurité sociale et les lois dites Rist et Valletoux des 19 mai et 27 décembre 2023 ont proposé diverses solutions pour tenter de répondre aux difficultés actuelles, dont le bilan reste cependant à établir. Les évolutions législatives intervenues ces deux dernières années sont-elles en mesure d'améliorer l'accès aux soins, de faire baisser la durée moyenne d'attente avant prise en charge médicale et de réduire la distance par rapport au médecin ? L'organisation territoriale actuelle de l'offre de soins, notamment les diverses formes de regroupement médical qui existent, permet-elle de mutualiser du temps administratif et de libérer du temps médical au bénéfice des patients ?
J'ai le sentiment que nous sommes restés au milieu du gué et que la puissance publique n'a pas épuisé les solutions pour répondre aux attentes des habitants. Quelles mesures prendre pour renforcer l'arsenal normatif afin de mieux distribuer l'offre de soins dans les territoires et de remédier à certains déséquilibres ?
Je suis heureux d'accueillir Mme Julie Pougheon, conseillère spéciale de la directrice générale de la direction générale de l'offre de soins (DGOS), Mme Isabelle Dugelet, maire de La Gresle et membre du conseil d'administration de l'Association des maires ruraux de France (AMRF) chargée de la thématique de la désertification médicale, et M. Maxime Lebigot, co-président de l'Association de citoyens contre les déserts médicaux (ACCDM).
M. Bruno Rojouan, rapporteur. - Dix ans : c'est le temps qu'il faut pour former un médecin. En matière d'accès aux soins, comme beaucoup d'entre nous l'annoncent, le pire est donc à venir, car nous payons encore les conséquences des décisions à courte vue du passé. Je pense, bien entendu, au fameux numerus clausus. J'ajouterais même que ces errements sont loin d'être terminés : en 2022, le ministère de l'enseignement supérieur et de la recherche annonçait, dans ses prévisions, une stagnation du nombre de primobacheliers inscrits en première année dans une filière de santé d'ici à 2030. Les voies du Gouvernement sont parfois impénétrables. La situation est d'autant plus alarmante que les jeunes médecins ont une activité moins importante que celle des médecins qui partent à la retraite, car ils cherchent souvent un équilibre différent entre vie professionnelle et vie privée.
Ma première question s'adresse à Julie Pougheon : la DGOS est-elle impliquée, en partenariat avec le ministère de l'enseignement supérieur et de la recherche, dans la fixation du nombre d'étudiants dans les filières de santé ? Le tir a-t-il été corrigé depuis les prévisions de 2022 ? Dans le cas contraire, toutes les mesures que l'on pourrait prendre seront autant de pansements sur une jambe de bois !
Par-delà cette question essentielle de la pénurie généralisée de professionnels de santé, il nous faut apporter des réponses face à la dégradation prévisible de la situation dans les dix prochaines années. En effet, si nous continuons ainsi, une part toujours plus élevée de nos concitoyens sera privée de médecin traitant et se verra contrainte de renoncer aux soins et d'attendre des mois pour accéder à un spécialiste.
Pour cela, il me semble nécessaire que les différentes professions de santé puissent décharger les médecins d'une partie de leur charge de travail. Il faut donc leur donner des compétences élargies. Je pense en particulier aux sages-femmes, aux infirmiers - notamment aux infirmiers en pratique avancée (IPA) -, aux masseurs-kinésithérapeutes et aux pharmaciens.
De nombreuses dispositions allant dans ce sens ont été adoptées par le législateur, notamment dans les lois Rist et Valletoux. Une possibilité d'accès direct à certains IPA, orthophonistes et masseurs-kinésithérapeutes a également été ouverte. Le législateur avance sans doute à trop petits pas - sans parler du pouvoir réglementaire, qui tarde bien trop fréquemment à appliquer les textes votés par le Parlement - et il pourrait en résulter des incohérences dans les délimitations des compétences propres à chaque catégorie de professionnels de santé. Une clarification et une véritable remise à plat des compétences de chacun des professionnels de santé pourraient-elles être envisagées ? Quelles pourraient en être les grandes lignes ?
Pour faire gagner du temps aux médecins, il faut également les décharger des nombreuses tâches administratives, qui ne sont pas au centre de leurs compétences. Quel bilan tirer du plan de déploiement de 10 000 assistants médicaux d'ici à 2025 ? L'objectif sera-t-il tenu ? De nouvelles mesures pourraient-elles être envisagées ?
J'en viens maintenant à la question essentielle des disparités d'accès aux soins entre les territoires. On entend fréquemment que 87 % des Français vivent dans un désert médical, si bien que tout le monde serait mal loti... C'est une bonne excuse ! Cela justifierait de ne pas envisager de mesures de régulation de l'installation des médecins : on voudrait nous faire croire que, où qu'ils aillent, ils sont dans une zone insuffisamment dotée, à de rares exceptions près.
Je conteste cette acception de désert médical généralisé, véritable alibi de l'inaction, qui escamote les inégalités d'accès aux soins entre les territoires. En réalité, selon le lieu où l'on habite en France, on n'est pas soigné de la même façon.
Les diverses aides financières à l'installation versées depuis des années aux médecins ont d'ailleurs bien pour objectif de corriger ces distorsions. Leur pertinence me semble discutable, la littérature scientifique sur cette question tendant à montrer que leurs effets sont globalement décevants.
Quelles sont les zones les plus touchées aujourd'hui par la désertification médicale : les territoires ruraux, les petits pôles urbains, les banlieues les plus paupérisées de certaines grandes métropoles ? Quel bilan tirer des dispositifs incitatifs existants ? Quelles solutions spécifiques faut-il apporter face à cette situation ?
Une quatrième année de troisième cycle de médecine générale a été instituée par la loi de financement de la sécurité sociale pour 2023. Les internes concernés sont-ils envoyés en priorité dans des zones sous-denses ? Quels effets de court et long terme attendre de cette mesure pour ces territoires ?
Il faut se détacher du corporatisme afin d'aborder la question des disparités territoriales dans l'accès aux soins sans aucun tabou. À cet égard, des mesures peut-être plus coercitives pourraient être envisagées en dernier recours. Une régulation globale de l'installation des professionnels de santé - qui existe déjà pour certaines professions - pourrait-elle être mise en oeuvre ?
Monsieur le président, vous avez soulevé ces interrogations par le passé, comme d'autres sénateurs avant moi. Chaque fois qu'un sénateur se déplace dans son territoire et rencontre un maire ou ses concitoyens, il est très rare que la question de l'accès aux soins ne soit pas abordée. C'est donc une priorité essentielle pour la Chambre des territoires.
Mme Julie Pougheon, conseillère spéciale à la direction générale de l'offre de soins du ministère de la santé. - Le sujet dont nous discutons est un sujet de préoccupation majeur pour les pouvoirs publics en général et la DGOS en particulier. La tension sur le système de soins résulte en partie d'un effet ciseaux entre les difficultés de l'offre de soins et la demande croissante de soins liée au vieillissement de la population, aux besoins afférents en matière de suivi et de prévention, aux pathologies émergentes et au contexte environnemental. Les ressources médicales se raréfient et l'attractivité des professions de santé est un enjeu fondamental, y compris pour le maintien en exercice des soignants. Les établissements de santé sont fragilisés.
Il n'y a pas de solution miracle immédiate pour répondre à cette situation. Celle-ci nous oblige à mobiliser tous les leviers possibles, de façon cohérente pour en multiplier les effets. Nous devons poser les jalons d'une amélioration qui ne sera pas immédiate. Traiter ces questions prend en effet du temps. Toutefois, il faut agir. C'est le sens des lois récentes et de l'action du Gouvernement.
Nous avons trois leviers d'action principaux, le premier étant le levier démographique. Le numerus clausus a été remplacé par des objectifs nationaux pluriannuels d'admission en études de santé, travaillés au plus près des territoires et qui tiennent compte à la fois des besoins en offre de soins et des capacités de formation des universités, l'enjeu étant de maintenir une formation exigeante et de qualité tout en couvrant les besoins à venir. Ces objectifs sont fixés pour cinq ans, puis rediscutés annuellement notamment avec les agences régionales de santé (ARS) et, en leur sein, les conférences régionales de santé et de l'autonomie (CRSA). Ce travail va produire ses effets, mais il est un peu tôt pour les mesurer. L'enjeu est de mieux appréhender les besoins de santé et d'anticiper au maximum leur évolution.
Il faut agir aussi sur la répartition géographique des professionnels de santé sur le territoire. On parle beaucoup des déserts médicaux, mais cette notion recouvre des réalités bien différentes selon les territoires. La tension est maximale dans certaines régions. Nous devons trouver des leviers pour y attirer les professionnels. Toutes les études internationales montrent que le levier financier ne saurait être employé seul. Il faut aussi agir de concert avec les territoires, qui luttent pour attirer des professionnels. Les initiatives existantes doivent être mieux coordonnées entre les collectivités, l'assurance maladie et les ARS pour mettre en oeuvre des incitations à l'installation plus efficaces et mieux connues des étudiants. Nous devons y travailler ensemble, au plus près des territoires.
Le deuxième levier d'action, c'est le profil des étudiants en études de santé. Un biais de recrutement manifeste s'observe, notamment chez les médecins. Les étudiants en médecine sont majoritairement des enfants issus de familles de catégories socioprofessionnelles relativement aisées et plutôt des citadins de grande ville. Au moment de leur installation, ils se projettent donc plus difficilement dans des territoires qu'ils ne connaissent pas. Déplacer les formations au plus près des territoires et favoriser les stages dans les zones sous-denses contribuerait à créer des vocations pour des installations dans des territoires en difficulté.
La quatrième année de docteur junior de médecine générale a été créée. La première promotion d'internes concernés sortira en 2025. L'objectif est d'envoyer ces internes en stage prioritairement dans les zones sous-denses. Nous travaillons à un mécanisme d'incitation ad hoc.
Le troisième levier d'action est l'organisation des soins. L'aspiration des jeunes professionnels de santé en matière de conciliation entre vie professionnelle et vie familiale diffère de celle de leurs aînés. Ils souhaitent des conditions de travail plus facilement conciliables avec une vie de famille, et sont plus attirés par des structures d'exercice coordonné dans lesquelles ils pourront partager leur activité avec d'autres professionnels de santé. Ce mouvement est fortement soutenu par les pouvoirs publics depuis plusieurs années, comme en témoigne le développement des maisons de santé pluriprofessionnelles (MSP) et des centres de santé. Les communautés professionnelles territoriales de santé (CPTS) visent aussi à sortir les professionnels de santé de leur isolement, en leur apportant des réponses pour leurs patients.
Il faut également continuer à renforcer le lien entre la médecine de ville, l'hôpital et les établissements médico-sociaux. L'absence de communication et les cloisonnements qui subsistent entre ces acteurs compliquent le parcours de soins des patients. Les CPTS, en structurant la médecine de ville, faciliteront le dialogue. En effet, les hôpitaux pourront passer par elles pour s'adresser aux professionnels de leurs territoires. Il s'agit toutefois d'un travail de longue haleine.
Il faut aussi continuer à consolider l'évolution des prises en charge. Les textes réglementaires à venir concrétiseront les dernières avancées législatives. Il faut libérer du temps médical et recentrer les médecins sur les actions médicales à forte valeur ajoutée, en mobilisant d'autres professionnels de santé ayant la compétence nécessaire pour les décharger ou pouvant l'acquérir. Les médecins doivent être aidés non seulement pour l'exécution de leurs tâches administratives, mais aussi pour leur activité quotidienne, notamment par des assistants médicaux. Plus de 6 000 assistants médicaux sont comptabilisés aujourd'hui. L'objectif de 10 000 assistants médicaux d'ici à 2025 est donc atteignable. Ces nouveaux métiers - assistants médicaux, IPA - interviennent en complémentarité de l'action du médecin pour faciliter les prises en charge et offrir des interlocuteurs de proximité aux patients, notamment aux patients souffrant d'une affection de longue durée (ALD), dont le nombre croît, pour un suivi régulier ne nécessitant pas systématiquement la mobilisation d'un médecin.
Les nouvelles technologies peuvent aussi apporter des réponses, en particulier le développement de la télémédecine et des téléconsultations, à condition que cela se fasse dans des conditions satisfaisantes. La télésurveillance et la téléexpertise sont également des réponses utiles, notamment dans les territoires ruraux, pour les médecins généralistes qui se retrouvent seuls avec une patientèle qu'ils peuvent difficilement orienter vers des spécialistes.
L'ensemble de ces leviers d'action doit être activé, l'enjeu étant de conserver une prise en charge de qualité pour tous les patients.
M. Jean-François Longeot, président. - J'avais formulé des préconisations du même ordre dans mon rapport d'information de janvier 2020 sur les déserts médicaux...
Mme Isabelle Dugelet, maire de La Gresle (Loire) et membre du conseil d'administration de l'AMRF. - L'Association des maires ruraux de France (AMRF) rassemble 12 000 communes de moins de 3 500 habitants. Les problèmes d'accès aux soins sont apparus dans le monde rural longtemps avant de gagner le reste du territoire. Nous trouvons le temps très long, car nous entendons toujours les mêmes annonces, alors que, sur le terrain, rien ne bouge.
L'AMRF a souhaité démontrer les conséquences de la désertification médicale sur les habitants. Pour ce faire, plusieurs études ont été menées entre 2020 et 2023 avec Emmanuel Vigneron, géographe, historien, spécialiste des questions de santé et membre du Haut Conseil de la santé publique (HCSP). Leurs résultats sont édifiants. Les écarts entre le secteur rural et le secteur urbain en matière d'espérance de vie sont de 2,2 années pour les hommes et 0,9 année pour les femmes. Plus de la moitié des médecins du monde rural ont plus de 55 ans et sont donc proches de la retraite. Plus de 10 millions de Français se trouvent dans un territoire où l'accès aux soins est inférieur à la moyenne nationale. Le taux d'intervention du service mobile d'urgence et de réanimation (Smur), qui intervient en l'absence de toute autre solution, est supérieur de 25 % en milieu rural. L'activité des pompiers a crû de 15 % entre 2015 et 2020. Leur principale activité est désormais le secours à la personne. Plus de 10 % de la population vit à plus de trente minutes d'un service d'urgences.
Nous avons mené une étude sur la répartition des médecins en France. Le monde rural représente 30 % de la population française, mais seulement 25 % des médecins généralistes. En ruralité, un médecin couvre 30 kilomètres carrés, contre seulement 5 kilomètres carrés en secteur urbain. Pas moins de deux bassins de vie ruraux sur trois manquent de médecins généralistes. La moyenne nationale en 2022 était de 0,83 médecin pour 1 000 habitants. Il manquerait plus de 6 000 médecins pour atteindre l'objectif, déjà peu ambitieux, d'un médecin pour 1 000 habitants.
Plusieurs cartes disponibles sur notre site internet montrent la répartition des médecins sur le territoire français. Les médecins généralistes comme spécialistes se concentrent sur les côtes françaises, dans les Alpes, en Alsace, en région parisienne et, globalement, dans les métropoles.
Le monde rural recense, à âge et sexe égaux, 14 200 décès supplémentaires par an par rapport à ce qui serait attendu si l'espérance de vie y était identique à celle des villes. L'espérance de vie s'est améliorée deux fois plus vite à la ville qu'à la campagne depuis 1990.
On découvre aussi une territorialité des inégalités. Des différences majeures s'observent à l'intérieur des départements, notamment entre centre et périphérie. Au centre se trouvent les villes, sièges de la concentration des services, notamment de santé. Plus l'on s'en éloigne, plus la situation est difficile. Des zones de surmortalité se retrouvent à la limite des départements, parfois à cheval sur deux ou trois départements. Ces secteurs sont complètement laissés pour compte.
En 2023, nous avons travaillé sur la consommation de soins hospitaliers. Les habitants du monde rural consomment 20 % de soins hospitaliers de moins que les habitants des milieux urbains denses, jusqu'à 30 % de séances de dialyse en centre et de chimiothérapie de moins et 12 % de courts séjours hospitaliers de moins. La distance joue un rôle majeur dans ce domaine, en lien avec la rareté des médecins traitants.
Notre dernière étude porte sur les 250 jeunes Français qui, n'ayant pas réussi les examens d'entrée en faculté de médecine en France, sont partis étudier la médecine en Roumanie. Ils paient cher leurs études et rencontrent des difficultés pour revenir en France. Il pourrait être judicieux de faciliter leur retour, en leur donnant accès plus facilement à un stage pour leur internat ou en modifiant les dates des concours.
Le secteur rural est en grande difficulté. Ma commune se trouve en zone d'intervention prioritaire (ZIP). La semaine dernière, un résident de l'établissement d'hébergement pour personnes âgées dépendantes (Ehpad) est décédé à 100 mètres de cette structure. En l'absence de médecin disponible pour constater le décès, le service d'aide médicale urgente (Samu) nous a dit qu'il fallait le ramener dans sa chambre et qu'un médecin de garde passerait le soir. C'est inacceptable ! Les gendarmes ayant refusé, ce brave homme est resté couché presque trois heures sur la route le temps qu'un médecin arrive et que les pompes funèbres l'emmènent. Voilà la réalité dans les territoires. La disposition de la loi Valletoux qui donne aux infirmières la possibilité d'établir un constat de décès n'est pas encore opérationnelle, car la formation des infirmières prend du temps. Il faudrait aller plus vite, car le temps est trop long.
Les textes se succèdent. Nous parlons toujours des mêmes sujets, sans que rien n'avance. J'ai en tête l'exemple d'un couple de personnes âgées de ma commune. Lui, souffrant de la maladie de Parkinson, a vu son médecin traitant partir en retraite sans qu'aucun remplaçant se présente. La neurologue de l'hôpital qui le suit, en congé maternité, n'est pas remplacée. Que peut-il faire, en pareil cas ? Et le maire que je suis n'a pas de solution à proposer.
L'AMRF s'est associée à 35 organisations du monde de la santé pour présenter des propositions consensuelles en vue des élections présidentielle et législative. Celles-ci incluaient notamment l'organisation de stages pour les étudiants en santé hors des lieux de formation initiale, en particulier dans le monde rural, où les collectivités pourraient s'engager à aider pour l'hébergement et le transport. Ce serait l'occasion de leur faire découvrir nos territoires. Des équipes de soins coordonnées autour du patient (Escap) pourraient également être constituées, ainsi que des guichets uniques départementaux pour l'accompagnement à l'installation des professionnels de santé. Nous pourrions aussi aller jusqu'à une répartition territoriale des soignants. Enfin, de nouvelles manières de pratiquer pourraient être développées en favorisant l'exercice mixte ville-hôpital et le partage de compétences entre professionnels, afin d'assurer une prise en charge rapide et de proximité.
M. Jean-François Longeot, président. - Votre témoignage de terrain, madame le maire, illustre parfaitement la problématique qui nous réunit ce matin. Nos concitoyens se plaignent régulièrement de ces problèmes récurrents. Il est donc urgent d'agir !
M. Maxime Lebigot, co-président de l'Association de citoyens contre les déserts médicaux (ACCDM). - Je tiens à vous remercier de votre invitation au nom de l'Association de citoyens contre les déserts médicaux, une association créée en 2016 en Mayenne par mon épouse et moi-même sur le fondement d'un simple constat : notre fils de cinq mois à l'époque n'avait pas de médecin traitant.
En 2016, en effet, après avoir contacté l'ensemble des médecins généralistes de l'agglomération lavalloise, on nous a demandé de joindre l'ARS des Pays de la Loire, désignée comme seule responsable de la démocratie sanitaire et de la démographie médicale du territoire. Celle-ci nous a répondu que nous n'avions qu'à nous rendre aux urgences pédiatriques pour assurer le suivi médical de notre fils, une réponse qui nous a paru totalement inacceptable.
La situation de la métropole lavalloise n'est pas isolée : notre association est désormais présente dans dix-neuf départements. Toutes nos antennes locales dressent le même constat : il existe une mauvaise répartition des médecins, généralistes et spécialistes, sur le territoire.
En 2023, selon les derniers chiffres, la France compte 230 000 médecins sur son territoire, tandis qu'un tiers des Français vit dans un désert médical. Dans votre rapport d'information, monsieur Rojouan, vous précisez que 9 millions de nos compatriotes, dont 720 000 personnes atteintes d'une ALD, n'ont pas de médecin traitant.
D'après les projections dont nous disposions en 2016, année au cours de laquelle j'ai fondé cette association, la courbe devait s'inverser à compter de 2025. Or on sait aujourd'hui que la situation continuera d'empirer pendant encore une bonne dizaine d'années. Il faut s'attendre à ce que de nombreux bassins de vie soient abandonnés dans les dix ans à venir : c'est une décennie noire, n'ayons pas peur des mots !
Comment l'expliquer ? Tout d'abord, la mise en place d'un numerus clausus en 1974 pour réduire la consommation de soins et, donc, les dépenses de santé s'est révélée tout simplement aberrante, dès lors que l'on savait très bien que la population française vieillissait.
Aujourd'hui, les visites à domicile se raréfient ; les distances parcourues par de nombreux Français pour se soigner s'allongent presque mécaniquement ; les délais d'attente s'accroissent également. Pour ne citer que ces deux exemples, pour les habitants de la Mayenne, il faut en moyenne près d'un an pour obtenir un rendez-vous chez un ophtalmologiste et près d'un an et demi pour un rendez-vous d'orthodontie - et encore, en dehors du département ! Cette situation est préjudiciable, puisqu'elle suscite des retards de prise en charge des soins. À cela s'ajoutent la mode du déconventionnement, le refus de prise en charge de nouveaux patients par de nombreux médecins, qui veulent prendre le temps nécessaire pour soigner ceux dont ils s'occupent déjà - et c'est tout à leur honneur ! -, et les dépassements d'honoraires pratiqués par de nombreux spécialistes.
En zone rurale, la population masculine a en moyenne deux années d'espérance de vie en moins que sur le reste du territoire ; cet écart s'élève à un peu moins d'un an pour les femmes.
Il ne faut pas oublier les médecins qui sont actuellement en activité : ceux-ci sont surchargés de travail et prennent des risques pour leur propre santé.
Je rappelle que le droit à la santé figure dans notre Constitution ; cette pénurie médicale correspond donc à une rupture du pacte républicain. Les chiffres parlent d'eux-mêmes : 139 médecins généralistes pour 100 000 habitants en moyenne dans les Hautes-Alpes ou 124 médecins pour 100 000 habitants dans les Alpes-Maritimes, quand on ne compte que 62 médecins pour 100 000 habitants dans la Sarthe et 65 médecins pour 100 000 habitants dans mon département, la Mayenne. L'inégalité d'accès aux soins concerne l'ensemble de notre territoire.
Je tiens aussi à souligner que nos services d'urgence sont surchargés. En outre, on nous demande de mettre en place des services d'accès aux soins (SAS), alors que seul un tiers des médecins accepte d'y participer.
Mon association en appelle au courage politique, le courage de réguler l'installation des médecins, ne serait-ce que temporairement, en les décourageant de s'implanter dans des zones suffisamment dotées. Nous devons mieux répartir nos médecins sur le territoire, comme c'est le cas d'autres professions. Si l'on prend l'exemple des pharmaciens, il faut admettre que ceux-ci sont bien mieux répartis sur le territoire national que les médecins, même s'ils souffrent aujourd'hui, comme nos concitoyens, de la disparition des cabinets médicaux.
Une politique garantissant aux Français un accès équitable aux soins et aux mesures de prévention commence par l'application d'un principe simple : un médecin pour chaque Français. Ayons le courage politique de faire passer certaines mesures, qui peuvent certes déplaire à 230 000 personnes, mais qui sont dans l'intérêt de 19 millions de Français.
M. Stéphane Demilly. - Nous traitons aujourd'hui d'un problème que chacun d'entre nous connaît par coeur tant il a été évoqué, un problème qui s'aggrave au fil des années et dont aucune politique publique n'est venue à bout : les déserts médicaux.
Ces déserts concernent une commune sur trois en France, soit 8 millions de personnes. Les écarts de densité entre départements varient d'un à trois pour les médecins généralistes et d'un à huit pour les spécialistes. Près de 227 000 médecins exercent aujourd'hui leur métier sur le territoire national, dont 45 % de médecins libéraux - la part des hospitaliers ne cesse cependant de progresser. Parmi ces praticiens libéraux, un tiers d'entre eux a plus de 60 ans. À population égale, il y a par exemple quatre fois plus de dentistes dans les Alpes-Maritimes que dans la Somme.
Je pourrais évoquer aussi les insupportables différences de densité médicale pour ce qui est des cardiologues, des dermatologues, des gynécologues ou encore des ophtalmologistes, pour lesquels il faut en moyenne 80 jours pour obtenir un rendez-vous - il faut même plusieurs mois dans mon département de la Somme.
Je l'ai dit, les politiques publiques de lutte contre les inégalités territoriales n'ont pour l'instant pas porté leurs fruits. Ce n'est pas faute d'avoir essayé et d'avoir testé différentes formes de « câlinothérapie » - je pense notamment à diverses incitations à l'installation des médecins. Mais, à l'évidence, dérouler tous ces tapis rouges n'a pas suffi et nous nous trouvons aujourd'hui au milieu du gué.
Les gouvernements successifs ont toujours évité de retenir les solutions les plus volontaristes. La fracture sanitaire s'accroît à toute vitesse, notamment dans nos territoires ruraux ; elle s'ajoute à la panoplie des difficultés de mobilité, d'accès au numérique et d'accès aux services publics. Ce sentiment d'abandon se traduit par des cris de colère électorale et parfois, pour ne pas dire souvent, par un renoncement aux soins. À cet égard, le témoignage de Mme le maire de La Gresle m'a beaucoup ému.
J'en viens à ma question : considérant que ce triste spectacle est essentiellement financé par de l'argent public, que ce soit par les impôts pour les études des futurs praticiens ou via les cotisations sociales pour le fonctionnement général du système de soins, ne pensez-vous pas qu'il est plus que temps d'avoir recours à des solutions coercitives, de lancer des états généraux et, au risque de jeter un pavé dans la mare, d'utiliser le levier du conventionnement des futurs praticiens, de sorte que le mot « égalité », inscrit sur le frontispice de chacune de nos mairies, s'applique de nouveau à l'accès aux soins ?
Mme Nicole Bonnefoy. - Je comprends parfaitement que ce misérabilisme ne plaise pas au nouveau ministre délégué chargé de la santé et de la prévention, mais force est de constater que la situation ne s'arrange pas, ce que chacun, ici, confirmera.
La Charente, mon département, n'est pas épargnée par le phénomène de désertification médicale. En effet, elle occupe toujours l'une des dix dernières places du classement des déserts médicaux en France. En début d'année, c'est la maternité du centre hospitalier d'Angoulême, la maternité de Girac, qui a frôlé la fermeture, faute de gynécologues obstétriciens.
Parallèlement à la raréfaction de cette catégorie de médecins, nous constatons l'envolée du prix des soins en 2024. Selon l'association UFC-Que Choisir, plus de 70 % des gynécologues médicaux réalisent des dépassements d'honoraires. Cette aridité financière s'ajoute au désert et constitue, en définitive, une double peine pour les femmes.
Selon la Fédération nationale des collèges de gynécologie médicale, 67 % des femmes vivent dans un désert médical. Or, vous le savez, le suivi réalisé par un gynécologue médical est irremplaçable pour le suivi global de la santé des femmes : dépistage cardiovasculaire, ostéoporose, prise en charge de l'infertilité, délivrance de moyens de contraception, suivi de la ménopause, etc. Ces actes essentiels ne sont plus assurés par manque de médecin ou de moyens financiers. Si le dépistage du cancer du col de l'utérus peut être assuré par des sages-femmes ou des médecins généralistes, ces derniers ne remplacent bien évidemment pas un gynécologue médical.
Madame Pougheon, en 2021, la délégation aux droits des femmes du Sénat a publié un rapport d'information remarquable, qui comporte des recommandations solides pour améliorer l'accès aux soins des femmes, telles que la médecine itinérante ou le plafonnement du nombre d'installations par département. Sur quelles solutions le ministère planche-t-il pour améliorer la santé des femmes dans les déserts médicaux ?
Par ailleurs, un récent rapport de l'Académie nationale de médecine plaide pour ce qu'elle nomme un réalisme fondé « non pas sur le maintien illusoire des petites structures, mais sur une réduction du nombre de maternités. » Ainsi, les maternités qui réalisent moins de 1 000 naissances devraient fermer au profit d'une réorganisation globale de l'offre de soins territoriale.
Si ce dossier est sur la table du Gouvernement, il me semble indispensable de développer en amont, et avant la fermeture desdites petites structures, la mise en place de centres périnataux de proximité et d'hôtels hospitaliers proches des maternités pour les femmes en fin de grossesse.
Le nombre de naissances en dehors d'une ville disposant d'une maternité est en constante augmentation, ce qui traduit l'existence d'un risque accru pour la santé des femmes, qui ne parviennent pas toujours à se rendre à temps à la maternité. Certains habitants de mon département m'ont fait part de problèmes de ce genre, c'est-à-dire de femmes qui ont dû accoucher dans des ambulances ou au bord de la route.
Avez-vous connaissance de ce dernier rapport de l'Académie nationale de médecine ? Quelle politique périnatale entendez-vous mettre en oeuvre dans les territoires sous-dotés ? Un « plan rose » est-il à l'étude à l'échelle nationale ?
M. Pierre Barros. - On le sait, la situation est mauvaise. La situation de la médecine de ville, notamment, s'est fortement dégradée. Vous évoquiez tout à l'heure, madame Pougheon, l'hypothèse de faire venir ou de faire revenir des étudiants qui font leurs études à l'étranger. Je citerai à ce propos l'exemple du centre hospitalier de Gonesse dans le Val-d'Oise, département dont je suis sénateur, où 60 % des médecins sont des praticiens à diplôme hors Union européenne (Padhue). Beaucoup d'entre eux sont en situation irrégulière et font l'objet d'une obligation de quitter le territoire, ce qui provoque des situations ubuesques. Nous devons batailler avec les services de l'État pour conserver ces praticiens, qui sont pourtant essentiels, puisque ce sont eux qui font tourner les services.
J'en reviens à la question des parcours de soins : ces derniers débutent toujours par le prescripteur de base qu'est le médecin généraliste de ville. Aussi, quand il vient à manquer, c'est toute la chaîne de soins qui s'effondre.
Aujourd'hui, il existe plusieurs dispositifs permettant de répondre aux besoins et aux demandes des futurs médecins à la sortie de leurs études. On a oublié que les centres municipaux ou intercommunaux de santé, par exemple, peuvent faire partie de la solution. À l'issue d'une réflexion assez poussée sur le sujet, j'ai moi-même contribué à la mise en place d'un centre intercommunal de santé dans ma ville, pour remédier aux départs à la retraite successifs de tous les médecins qui exerçaient sur le territoire. Sans réaction de notre part, nous nous serions retrouvés avec un bassin de vie de près de 25 000 habitants n'ayant plus aucun médecin.
Nous avons pris cette initiative après que plusieurs élus locaux, dont je fais partie, ont été informés d'un certain nombre d'expériences, souvent malheureuses, qui ont consisté pour certaines communes à aller chercher des médecins dans les villes voisines, des démarches qui ont évidemment contribué à renforcer la concurrence entre les collectivités. Cette solution, évidemment inadmissible, s'est de surcroît révélée inefficace, parce qu'en définitive les médecins se déplacent avec leur patientèle.
Je pense aussi aux maisons de santé pluriprofessionnelles (MSP). Ce type de structure s'inscrit dans une logique concurrentielle rude, qui s'apparente à une foire d'empoigne. Dès lors qu'ils sont désirés, certains médecins deviennent des « mercenaires », qui font monter les enchères avant de s'installer chez le plus offrant ou dans la commune dont les conditions d'accueil sont les plus favorables.
Les centres municipaux de santé sont très intéressants, parce qu'ils permettent à certains médecins, qui en expriment le besoin, d'acquérir le statut de salarié et de changer leur manière d'exercer leur métier. Ils bénéficient d'un accompagnement administratif complet ; ils font aussi partie d'une communauté de médecins qui travaille de manière collaborative, ainsi que d'une équipe pluridisciplinaire composée, entre autres, de médecins spécialistes et d'infirmiers.
Le seul problème est qu'il existe un reste à charge, qui décourage souvent les professionnels de santé. Nous souhaitons que l'État et les ARS accordent une subvention d'équilibre permettant aux collectivités de financer l'intégralité de ces centres de santé et les incitant à se lancer dans l'aventure. Cet axe de travail me semble crucial pour l'avenir.
Mme Julie Pougheon. - Chacun s'accorde sur le constat suivant : il existe aujourd'hui un problème d'attractivité des professions de santé en général et un problème d'attractivité plus spécifique à la médecine générale de ville.
Monsieur Demilly, la difficulté que posent les mesures de coercition, c'est que l'on risque de détourner d'éventuels candidats à l'installation en ville vers d'autres modes d'exercice, soit dans des établissements de santé, soit vers d'autres spécialités, en sachant que la médecine générale est l'une des moins prisées par les étudiants en médecine.
La coercition est un levier à manipuler avec précaution si l'on ne veut pas faire fuir de futurs candidats à l'exercice de la médecine. Le choix qui a été fait jusqu'à présent est de recourir à d'autres leviers pour tenter de ramener des professionnels de santé vers des territoires sur lesquels ils ne s'installent pas aujourd'hui.
J'entends et je mesure évidemment l'impatience des territoires confrontés à ces problèmes, territoires où les populations éprouvent les plus grandes difficultés pour accéder aux soins. Pour autant, je le redis, le pari qui a été fait à ce stade consiste à manipuler simultanément divers leviers d'action.
Vous l'avez dit, monsieur Barros, certains territoires en difficulté se livrent à une concurrence délétère : ils rivalisent d'inventivité pour tenter d'attirer des professionnels de santé. Il est essentiel que nous parvenions à coordonner cette action et à fixer, à l'échelle d'un territoire, des règles permettant d'attirer des professionnels, sans pour autant alimenter cette concurrence qui, en définitive, a des effets inverses de ceux qui sont escomptés.
Madame Bonnefoy, il existe, comme vous l'avez rappelé, une démographie médicale tendue, avec des spécialités qui souffrent de déficits importants. Vous avez cité la gynécologie médicale. Les gynécologues médicaux sont en effet de moins en moins nombreux. C'est une profession qui n'attire plus, notamment parce qu'il s'agit de l'une des spécialités médicales les moins rémunératrices. Ce problème est bien identifié et l'assurance maladie réfléchit, en lien avec les médecins, au meilleur moyen de la revaloriser, tout comme elle le fait pour la pédiatrie.
Vous l'avez souligné, une autre solution consisterait - nous y travaillons actuellement - à recourir à ce que vous avez appelé la médecine itinérante. Plusieurs dispositifs sont en cours d'expérimentation ou de déploiement.
Vous le savez aussi, Mme Agnès Firmin Le Bodo avait lancé un programme de déploiement de médicobus, qui ont vocation à se déplacer dans les zones rurales pour offrir aux habitants une médecine générale de proximité. Une trentaine de ces bus circule ou est en passe de circuler à travers le territoire. Nous évaluerons l'intérêt de cette mesure pour déterminer s'il convient de poursuivre dans cette voie ou, au contraire, si la réponse apportée est insuffisante.
Par ailleurs, nous travaillons sur la notion de consultation avancée, notamment dans le cadre de discussions conventionnelles avec les représentants des professions de santé : il s'agit de permettre à des médecins qui exercent sur un territoire donné d'aller exercer une journée par semaine dans un territoire sous-doté, afin de permettre à la population de ce territoire d'avoir accès à une spécialité qui n'existe plus chez elle. Un tel projet implique une mutualisation des locaux où des médecins spécialistes de territoires environnants viendraient délivrer, à tour de rôle, des consultations et effectuer des actes de second recours auprès de populations qui ne disposent plus de spécialistes de proximité.
On constate qu'un généraliste ne s'installe pas sur un territoire où il n'y a plus de spécialistes, parce qu'il sait par avance que ses patients rencontreront des difficultés d'accès aux soins. L'enjeu consiste donc tout autant à faire revenir des spécialistes qu'à attirer les médecins généralistes au plus près des territoires.
Tels sont les axes de travail que nous explorons actuellement.
S'agissant des maternités, madame Bonnefoy, il existe effectivement un problème propre aux petites maternités. Les difficultés ne datent d'ailleurs pas d'hier. À ce titre, nous avons déjà mis en place un dispositif « engagement maternité », dispositif d'hébergement temporaire qui permet à des femmes pour lesquelles la maternité de référence est située à plus de cinquante kilomètres de leur domicile d'être prises en charge dans un lieu se situant à proximité de ladite maternité, et ce à quelques jours du terme de leur grossesse.
Ce dispositif existe depuis au moins deux ou trois ans ; son succès dépendra notamment de la capacité des médecins de ville et des gynécologues de s'en emparer pour le proposer à leurs patientes. Certes, il ne remplacera pas la gynécologie de proximité, mais il s'agit tout de même d'une expérimentation intéressante.
Je conclurai en vous répondant, monsieur Barros, que les centres de santé, qu'ils soient municipaux ou intercommunaux, se développent grâce à un soutien résolu des pouvoirs publics. Ce modèle est attrayant pour certains professionnels, parce qu'il repose sur le salariat et le travail en équipe. Les médecins n'y sont pas isolés et bénéficient par ailleurs d'un soutien administratif important. Les centres de santé assurent aux patients un accès aux soins sans avance de frais, ce qui est primordial pour certaines populations de certains territoires.
Seul bémol, le modèle économique des centres de santé reste fragile : ces centres ont du mal à atteindre l'équilibre financier. Les dernières négociations conventionnelles avec l'assurance maladie ont certes permis d'augmenter de 25 % le financement forfaitaire des centres de santé, mais on voit bien que certains d'entre eux sont toujours en difficulté.
Le Gouvernement a récemment demandé à l'inspection générale des affaires sociales (Igas) de formuler des recommandations pour renforcer la viabilité du modèle économique de ces centres, un modèle de soins auquel nous croyons, tant pour les professionnels que pour les patients. Ce rapport devrait être remis prochainement.
J'ajoute que ce modèle est étudié dans le cadre des expérimentations dites « de l'article 51 », qui permettent de tester des dispositifs innovants, comme le sont les centres de santé sexuelle ou les centres de santé communautaire, lesquels apportent des réponses spécifiques à des populations hors normes du point de vue de l'accès aux soins.
M. Pierre Barros. - L'enjeu consiste à trouver la bonne formule pour encourager une démarche vertueuse qui profite à tous et ramène de nouveaux médecins dans des territoires sous-dotés. Les solutions passeront, de mon point de vue, par des efforts supplémentaires de la part de la puissance publique.
M. Jean-François Longeot, président. - Je comprends les difficultés qu'il peut y avoir à prendre des mesures coercitives, mais le rapport d'information de Bruno Rojouan montre bien qu'il pourrait être intéressant d'opérer une sélection des futurs médecins appelés à exercer dans des territoires sous-dotés, en amont de la fin de leurs études. La mise en oeuvre d'une telle mesure, loin d'être simple à mettre en place, me semble néanmoins intéressante.
M. Bruno Rojouan, rapporteur. - Je plaide pour la mise en place de quotas - j'ose le terme. On pratique bien la discrimination positive dans certaines grandes écoles : pourquoi ne pas assumer cette politique volontariste dans le domaine de la médecine ?
Les statistiques montrent que les médecins qui s'installent dans les territoires ruraux sont, en règle générale, issus eux-mêmes de territoires ruraux. Il faudrait que, dans le cadre de la présélection que nous envisageons de mettre en place lors des études de médecine, on identifie un certain nombre de jeunes étudiants susceptibles de s'installer dans ce que l'on appelle les déserts médicaux. Les quotas me semblent, de ce point de vue, être l'une des solutions à la crise actuelle.
J'ouvre une parenthèse, mes chers collègues : je m'interroge sur l'intérêt de continuer à utiliser l'expression de « désert médical ». Cette expression est en effet régulièrement détournée de son sens premier au point que, quand on discute avec de jeunes médecins ou des étudiants en médecine, ils n'en retiennent que la notion de « désert ». Pour eux, il n'y a rien dans ces territoires, ce qui ne les incite pas à s'y installer. Nous devrions commencer par changer de vocabulaire.
Une deuxième solution consisterait à délocaliser les formations dans les territoires sous-dotés, ce qui impliquerait de modifier le cycle universitaire. La coercition ne doit pas être considérée de manière étroite : elle consiste avant tout à avoir le courage de prendre des décisions en amont.
Autre principe évident à respecter : compte tenu de la très longue durée du cycle de formation, il ne faut pas changer les règles en cours de route. Peut-être faudrait-il prévoir dès le début des études de médecine deux voies distinctes : une voie pour des étudiants qui, à l'issue de leurs études, conserveraient une liberté totale d'installation, comme c'est le cas aujourd'hui, et une seconde voie, qui présenterait l'intérêt d'offrir un certain nombre d'avantages à ceux qui la choisiraient, et qui reposerait sur une obligation d'installation, pendant un certain nombre d'années, dans un certain nombre de territoires sous tension.
Le champ d'études est vaste : c'est tout l'enjeu du travail que nous mènerons collectivement sous la houlette du président Jean-François Longeot.
M. Fabien Genet. - How dare we ? Comment ose-t-on encore parler d'équité territoriale en matière d'accès aux soins ? En effet, nous sommes désormais dans une situation de totale iniquité ; nous sommes même entrés dans la phase ultérieure, celle de l'impossible accès aux soins. De ce point de vue, je souscris pleinement au tableau extrêmement sombre, et malheureusement très réaliste, que les différents intervenants viennent de dresser.
La situation actuelle est indigne de notre pays, de ses valeurs, de ses principes, de son rang et de sa puissance économique, parce qu'il y va de notre bien le plus précieux, la santé, parce que la situation se dégrade depuis au moins quinze ans et que ce sont les plus fragiles, les plus vulnérables de nos concitoyens qui, peu à peu, ne réussissent plus à se faire soigner.
Dans cet hémicycle, dans cette commission plus particulièrement, nous avons la volonté de trouver les solutions les plus efficaces possible et d'améliorer les dispositifs existants. Madame Pougheon, je me dois cependant de relayer la colère, la rage et le désespoir que ressentent les habitants d'un certain nombre de territoires. N'y voyez rien de personnel, mais nous en avons assez d'entendre des discours cliniques concluant à l'absence de solution magique et à la nécessité d'être patient... J'ai moi-même été maire avant d'être sénateur : cela fait quinze ans que j'entends ce type de discours ! Ma commune de Digoin, en Saône-et-Loire, a perdu la moitié de ses médecins en 2015. À l'époque, c'était déjà le discours que l'État tenait. Ce n'est plus possible !
Beaucoup de nos concitoyens ne parviennent plus à trouver de médecin, non seulement à côté de chez eux, mais parfois à trente ou à cinquante kilomètres de leur domicile : ils expriment leur rage, leur désespoir directement auprès des derniers médecins présents sur le territoire, auprès des secrétaires médicales, qui sont en première ligne et qui n'en peuvent plus.
Il est temps d'en finir avec les discours policés et de faire entendre cette colère. Manifestement, le Gouvernement n'a pas pris la mesure de ce qui se passe sur le terrain, alors même que les choses empirent au fil du temps - on le sait très bien. M. Lebigot a du reste parlé à juste titre de décennie noire.
Il n'est plus possible de faire comme si tout cela n'existait pas, parce que les gens finiront par se révolter. Ils commencent d'ailleurs déjà à le faire : j'en veux pour preuve la maison de santé pluriprofessionnelle située près chez moi, dont on a dû protéger les locaux avec divers dispositifs de protection, des barrières en plexiglas, etc.
Les collectivités locales en sont maintenant réduites à faire de la surenchère pour attirer les médecins : on multiplie les bourses, on déroule le tapis rouge. C'est du grand n'importe quoi !
Permettez-moi d'évoquer la cartographie des aides, matérialisée par les fameuses zones d'intervention prioritaire (ZIP) et zones d'action complémentaire (ZAC) : celles-ci sont fixées chaque année par un arrêté du directeur général de l'ARS. Malheureusement, on s'aperçoit à l'usage que, pour pouvoir classer un territoire en ZIP, il faut en déclasser un autre... Le Gouvernement est-il prêt à faire sauter ce verrou ?
Madame Pougheon, vous avez parlé du numerus clausus, en rappelant qu'il fallait bien sûr prendre en considération les besoins, mais également les capacités de formation. Au regard de l'enjeu que cela représente, pouvez-vous fournir des chiffres précis sur l'augmentation du nombre de médecins formés ? En quoi les capacités de formation brident-elles aujourd'hui l'augmentation du nombre de médecins formés ? Le ministère envisage-t-il d'augmenter ces capacités de formation ?
Mon département a eu les plus grandes difficultés pour accueillir les médecins étrangers qui ont souhaité s'y installer : il faut parfois plus d'un an pour que les commissions d'autorisation d'exercice rendent leurs décisions. Je sais que ces commissions sont débordées, mais je me demandais si le stock des dossiers en instance s'amenuisait réellement. Que fait le ministère pour améliorer les choses ?
Enfin, je ne comprends pas que vous parliez, madame Pougheon, de coercition. Le ferait-on au sujet d'un professeur que l'on affecte dans un collège ou dans un lycée, ou d'un pilote de chasse qui pose son avion sur une base aérienne ? N'oublions pas que notre système de santé est très largement administré et financé par les deniers publics : ne pourrait-on pas simplement parler d'affectation des moyens en fonction des besoins ?
M. Simon Uzenat. - Nous sommes nombreux à partager les propos de notre collègue Fabien Genet. Je crois pouvoir dire, sans exagérer, que l'heure est grave. Et cela fait maintenant plusieurs années que ce constat est dressé et vécu sur le terrain. Au-delà même de cette audition, il conviendra certainement d'aller plus loin et plus vite sur ce sujet.
Je souhaiterais revenir sur différents points.
S'agissant du destin des territoires ruraux, il a été question de la diminution de l'espérance de vie de leurs habitants, mais il importe aussi de déplorer les pertes de chance, notamment celles que subissent les patients qui n'ont pas d'accès aux urgences ou qui font appel à des Smur qui se situent à plus d'une heure de route de chez eux. Ces personnes ont moins de chances que les autres d'être pris en charge à temps.
On a également parlé de démographie médicale. Permettez-moi d'évoquer la situation du pays Centre-Ouest-Bretagne, qui regroupe des communes de trois départements, le Finistère, les Côtes-d'Armor et le Morbihan : ce pays, qui se situe en ZIP dispose de 2,5 dentistes pour 10 000 habitants, contre 5,5 dentistes pour 10 000 habitants en moyenne en région Bretagne et à l'échelle nationale.
Toutes les réponses que vous avez apportées ce matin, madame Pougheon, sont difficilement audibles et acceptables. Vous avez mentionné l'exercice coordonné des soins : les collectivités se retrouvent en première ligne face à la mise en place de ces structures, alors que cela ne relève pas - il faut le rappeler - de leurs compétences. Les communes mettent de l'argent sur la table - notre collègue Pierre Barros a parlé des centres de santé -, alors que tout relève bel et bien de la responsabilité de l'État. Les citoyens, quand les choses ne tournent pas rond, s'adressent aux élus locaux, mais c'est la responsabilité de l'État qui est en jeu ! Tout le discours consistant à prôner l'exercice coordonné des soins revient en réalité à transférer la responsabilité financière du dispositif aux collectivités locales.
Autre solution évoquée, les territoires de vie-santé. Là encore, il s'agit d'une disposition très technocratique, qui ne tient pas compte de la réalité, notamment du vieillissement d'une population qui n'est plus en mesure de se déplacer et au domicile de laquelle les médecins refusent désormais de se rendre, parce qu'ils n'en ont plus le temps. Le raisonnement tenu par le Gouvernement n'a aucun sens, ni pour les habitants ni pour les élus locaux. Sans compter qu'il y a un problème de remontée des données concernant la démographie des professionnels de santé présents sur les territoires : l'ARS ne dispose pas de chiffres exacts, alors que leurs statistiques servent de référence pour le zonage dont parlait à l'instant Fabien Genet.
Je tiens à aborder la question du recours par certaines communes à des chasseurs de têtes pour attirer des professionnels de santé : je parle de 10 000 à 15 000 euros pris sur le budget des communes pour tirer leur épingle du jeu et faire face à la concurrence effrénée entre collectivités. En définitive, c'est l'État qui pousse les collectivités locales à se livrer à une telle concurrence ; elles n'ont pas d'autre choix ! Et ce seront, en dernier lieu, les collectivités rurales les plus modestes qui seront pénalisées, faute de moyens suffisants.
Sur le lien entre médecine de ville et hôpital, nous sommes là encore d'accord sur le principe, sauf que les hôpitaux situés en zone rurale sont tous en très grande difficulté. J'ai à l'esprit les exemples du centre hospitalier intercommunal Redon-Carentoir ou du centre hospitalier du Centre-Bretagne. La fermeture de lits et le fameux virage ambulatoire, cela ne fonctionne pas ! Les services d'urgence doivent devenir des services d'hospitalisation, alors qu'ils sont régulés ou fermés dans les faits. Ces mesures ne sont pas acceptables pour des habitants qui, depuis des années, subissent ces contraintes.
Parlons des maternités : dans nos départements, quand il n'y a pas de pédiatres, ce qui est souvent le cas, la maternité ne peut pas fonctionner. Les directeurs des centres hospitaliers nous expliquent aussi qu'ils passent leur temps à combler les trous dans le gruyère. La situation est absolument catastrophique.
Un mot également de la psychiatrie : c'est une bombe à retardement, qui a déjà assez largement explosé dans la foulée de la crise sanitaire... Mon département dispose de plusieurs établissements publics de santé mentale. L'état de ces établissements et la prise en charge très problématique des patients ont des conséquences en chaîne sur les autres services de santé et sur la société en général.
Certains ont parlé de formations délocalisées : oui, il faut aller plus loin en la matière. Dans le Morbihan, certaines initiatives semblent plutôt bien fonctionner. Je pense aux premières années d'études de médecine délocalisées à Lorient, à Vannes et à Pontivy, en lien avec l'université de Rennes. Il serait nécessaire de rehausser le nombre d'étudiants concernés, car cela pourrait les inciter à s'installer plus tard dans des territoires sous-dotés.
Certains de mes collègues ont souligné l'importance de réguler l'offre de soins : il faut l'assumer. Certes, les médecins généralistes ne sont pas des fonctionnaires, mais l'ensemble de leur parcours est financé grâce à de l'argent public, de la formation initiale jusqu'à l'exercice concret de leur métier. La puissance publique doit tenir un discours clair, d'autant que les conditions de travail ne sont certes pas faciles, mais qu'il ne s'agit pas de la profession qui gagne le moins d'argent en France... Chacun doit prendre ses responsabilités.
Lors de l'examen du dernier projet de loi de financement de la sécurité sociale, nous avons été nombreux à plaider pour que l'on consacre des recettes supplémentaires à cette thématique de l'accès aux soins : toutes les solutions que nous préconisons les uns et les autres impliquent en effet que l'on y mette les moyens. Le Gouvernement se doit de l'entendre, même si les dernières annonces de l'exécutif ne vont pas dans ce sens.
Notre système de santé doit porter la marque d'une volonté politique affirmée, celle de garantir un accès aux soins équitable à tous les habitants de nos territoires, ce qui suppose d'y mettre les moyens financiers et humains et d'arrêter les tergiversations.
M. Pierre Jean Rochette. - En tant que sénateur de la Loire, je me réjouis que nous accueillions ce matin Mme le maire de La Gresle.
Mon premier constat est que l'on ne peut pas décorréler tout le travail fait autour de la valorisation du mandat de maire et de celui d'élu local de la résolution de ce problème d'accès aux soins dans les territoires : placer les maires ruraux face à des situations insolubles ne contribue pas à rendre le mandat d'élu local plus attrayant.
En zone rurale, il existe de mon point de vue trois niveaux de service minimum : le premier, c'est le médecin généraliste ; le deuxième, c'est le service d'urgence ; le troisième, c'est le secteur médico-social, les Ehpad et les soins de suite et de réadaptation (SSR). Sans ces services, il est impossible de retenir une population sur son territoire. Les sages-femmes, dans une certaine mesure, contribuent également à ce que les jeunes restent en milieu rural.
Madame Pougheon, disposez-vous de premiers éléments permettant d'évaluer l'exercice des infirmières en pratique avancée dans les territoires, aussi bien en établissement qu'en libéral ? Cette mesure a-t-elle permis de régler certains problèmes sur le terrain et, plus particulièrement, en zone rurale ?
Vous avez déclaré que les pouvoirs publics ne privilégiaient pas la coercition pour inciter les médecins à s'installer dans les zones tendues. C'est un choix que je respecte, mais je souhaiterais tout de même rappeler que nous avons voté ici même pour la mise en place de passerelles permettant à certains professionnels de santé de reprendre leurs études de médecine en troisième année. Il a aussi été question de médecins partant se former à l'étranger : ne pourrait-on pas favoriser la reprise des études de médecine et le retour des Français partis se former à l'étranger en contrepartie d'une incitation - je ne parle pas de coercition - à s'installer en zone rurale ?
M. Hervé Reynaud. - Bien que le sujet des déserts médicaux soit bien connu, on voit bien qu'il reste d'actualité. Nous sommes là pour relayer les inquiétudes, la colère, le désespoir exprimés par un certain nombre d'élus. Ces derniers multiplient les efforts pour créer et aménager un cadre de vie agréable dans les territoires dont ils sont responsables ; ne pas disposer de ressources médicales suffisantes constitue donc un problème majeur.
Mes chers collègues, vous avez pu apprécier le franc-parler d'Isabelle Dugelet, que je connais bien pour l'avoir côtoyée au sein de l'AMRF et de l'Association des maires de la Loire. Elle a raison : il faut être concret. On ne peut plus laisser les élus seuls face aux difficultés qu'elle décrit : ils font certes preuve d'ingéniosité, mais ils n'ont parfois aussi d'autre choix que de favoriser des comportements inacceptables, comme celui de médecins mercenaires qui changent de lieu d'exercice en fonction de leur intérêt et des aides qu'on leur délivre. Cette concurrence entre les territoires est très malsaine.
Le terme de désert médical n'est sans doute pas le plus adapté, et ne renvoie pas qu'à la ruralité où l'on peut très bien vivre. Les difficultés d'accès aux soins existent aussi en ville dans des quartiers abandonnés où la population n'a pas de médecin traitant.
Je crois beaucoup aux mesures consistant à imaginer une voie d'accès pour l'exercice de la profession médicale à des étudiants qui souhaiteraient s'installer en région. On peut comprendre en effet qu'au terme de dix ans d'études, alors que l'on a déjà fait une partie de sa vie de famille, il soit difficile de déménager dans une autre région.
Autre remarque, 10 % à 15 % des médecins n'exerceraient pas réellement : se pose donc la question du transfert des compétences vers d'autres professionnels de santé, comme les infirmiers ou les pharmaciens, des professionnels qui sont encore en nombre suffisant sur l'ensemble du territoire, bien que deux pharmacies ferment par semaine.
M. Jean Bacci. - Bruno Rojouan a parlé de l'augmentation du numerus clausus. J'observe que, localement, les facultés de médecine manquent déjà de places pour accueillir leurs étudiants.
Il existe également un certain nombre de difficultés au niveau de l'internat, au premier rang desquelles le manque ou le très faible nombre de maîtres de stage en milieu rural : cela risque de freiner les jeunes qui souhaitent exercer dans un territoire sous-doté.
Dans les territoires ruraux, les médecins en activité vieillissent, partent à la retraite, parfois à un âge avancé, car ils ne parviennent pas à trouver de remplaçant. Les élus essaient la plupart du temps d'anticiper ces départs en incitant par exemple à la création de maisons de santé pluriprofessionnelles.
Les MSP représentent une charge financière non négligeable pour les collectivités, qui ne se révélera productive que si elles parviennent à trouver des médecins prêts à exercer dans ces locaux, ce qui n'est pas toujours facile.
Les médecins potentiellement intéressés y voient d'abord un intérêt fiscal : ils privilégient une implantation en zone de revitalisation rurale (ZRR), car ils souhaitent bénéficier du dégrèvement de certaines taxes. Ils conditionnent souvent leur venue - surtout les plus jeunes d'entre eux - à la présence d'autres médecins à leurs côtés et ils ne souhaitent pas toujours travailler tous les jours de la semaine. En d'autres termes, et c'est nouveau, les médecins privilégient leur qualité de vie - c'est un choix auquel personne ne peut s'opposer.
Il est en revanche possible de prendre des mesures plus incitatives. On pourrait par exemple proposer à un jeune médecin qui remplace un confrère partant à la retraite de bénéficier d'une exonération d'impôts au-dessus d'un certain seuil de chiffre d'affaires afin de l'inciter à travailler davantage. Cela inciterait les jeunes praticiens à s'installer dans nos territoires et serait finalement positif tant pour la société que pour l'État - sans cela, ces praticiens ne travailleraient de toute façon pas plus.
Mme Marie-Laure Phinera-Horth. - Vous avez beaucoup parlé de l'Hexagone, mais la situation est encore pire outre-mer ! En Guyane, plusieurs communes sont particulièrement enclavées : parfois, il n'y a même pas de route ; il faut utiliser la voie aérienne ou le bateau - ce n'est même pas toujours possible sur toute la longueur des cours d'eau. Il faut tenir compte de ces spécificités.
En tout cas, les Guyanais sont très en colère ; ils ont l'impression que la France hexagonale ne fait rien pour eux. Ainsi, la collecte de sang a été arrêtée en 2005 en Guyane en raison de la circulation de la maladie de Chagas et rien n'évolue depuis lors, alors que les techniques permettent maintenant de mieux dépister cette maladie - j'ai d'ailleurs bientôt un rendez-vous au ministère de la santé à ce sujet. De fait, il y a une perte de chances pour les malades à cause d'un manque de plaquettes, puisque celles-ci doivent être « importées » d'autres régions. Cette situation est-elle normale en France au XXIe siècle ?
M. Cédric Chevalier. - Il faudrait vraiment attribuer le prix Nobel à ceux qui, un jour, ont eu l'idée que moins de médecins signifierait moins de dépenses de santé - je leur tire mon chapeau ! Plus sérieusement, nous devrions vraiment appliquer le principe de responsabilité.
Certes, les modes de vie et les souhaits des professionnels de santé ont changé, ce qu'on peut comprendre, mais nous devons anticiper sur les évolutions à venir. Le ministère de la santé prend-il bien en compte ces évolutions futures ?
Par ailleurs, nous devons agir avec transversalité et cohérence. Avec le changement de critères des ZRR, des communes sont sorties du dispositif, ce qui les pénalise aussi pour l'accueil de nouveaux médecins - c'est un peu une double peine. Je crois vraiment que nous devons faire confiance aux élus pour l'aménagement du territoire.
Mme Marta de Cidrac. - Au-delà de tout ce qui a été dit et que je partage, je m'interroge sur la suradministration dans les hôpitaux publics, où 20 % du personnel soignant est détaché à plein temps sur des tâches administratives. Aujourd'hui, nos concitoyens sont davantage considérés comme des clients que comme des patients, ce qui pose un grave problème de considération vis-à-vis d'eux. Je suis issue d'un territoire qui n'est pas rural, mais qui est pourtant en désert médical. Comment redéployer le personnel soignant qui aujourd'hui consacre son temps à des tâches administratives ?
Mme Julie Pougheon. - Je veux d'abord dire que le ministère de la santé ne vit pas dans une bulle : nous sommes tous confrontés, y compris à titre personnel, aux problèmes qui ont été soulevés et la colère nous remonte au quotidien, si bien que nous comprenons cette frustration et cette angoisse - elle me semble légitime. Nous ne sommes pas sourds et tout ce que vous dites ne nous est pas inconnu !
Ce que j'ai voulu vous indiquer, c'est que les solutions produiront des effets à moyen et long termes : nous ne pouvons pas « créer » des médecins du jour au lendemain. Ce n'est pas de l'attentisme de notre part, mais je le redis, les solutions prennent nécessairement du temps à se traduire sur le terrain. Il est vrai que ces difficultés ne sont pas nouvelles, mais qu'elles s'accentuent avec le temps.
Le zonage sert à cartographier les aides à l'installation, il est fondé sur un indicateur établi par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) du ministère pour mesurer l'accès aux soins. Les ARS disposent d'une petite marge de manoeuvre sur les zones sous-denses - nous n'utilisons pas le terme de désert médical... Mais attention, si tous les territoires sont considérés comme sous-denses, nous aurons du saupoudrage et nous diluerons l'effet des aides.
Je n'ai pas les chiffres des capacités de formation sous les yeux, mais je vous les fournirai. Nous regardons les choses au niveau local, en prenant en compte les besoins des populations et les capacités de formation, que ce soit en locaux ou en formateurs. Nous fixons des objectifs sur cinq ans, mais nous les révisons éventuellement tous les ans.
Naturellement, nous faisons des projections en anticipant les évolutions et nous réévaluons les choses périodiquement, parce que les pathologies comme les technologies changent. Mais nous ne pouvons pas tout anticiper et aucune anticipation n'est parfaite : ainsi, la crise du covid a créé une dette de santé publique que nous ne pouvions pas anticiper. Autre exemple, une fois que nous avons fixé le nombre d'internes par spécialité médicale et que les médecins sont formés, il est difficile de faire évoluer les choses. Pour autant, nous devons trouver de la souplesse.
Le sujet des médecins étrangers est évidemment sensible. Une phase de régularisation est en cours. Nous offrons des postes à la sortie de la phase de titularisation, ce qui permet de pourvoir des postes dans des établissements moins attractifs. Les ARS font remonter les informations à ce sujet.
Je veux aussi insister sur l'importance du continuum entre la ville, l'hôpital et le secteur médico-social. La situation des hôpitaux est certes difficile, mais je veux quand même rappeler que les soins qu'ils délivrent sont de très bonne qualité.
Ils subissent des problèmes de recrutement, qui sont plus aigus dans certaines professions ou spécialités, par exemple les pédiatres ou les urgentistes. Nous avons pris des mesures, notamment en termes de rémunération et de refonte des métiers. Nous devons redonner de la valeur et du sens à ces métiers pour donner envie aux jeunes de s'y investir.
Nous devons aussi avancer sur les transferts de compétences entre professionnels de santé - je pense en particulier aux pharmaciens, qui sont des professionnels de proximité chez qui l'on peut se rendre sans rendez-vous, et aux infirmiers, l'une des dernières professions qui se déplacent encore à domicile. Pour cela, nous devons notamment avancer sur la question des protocoles.
Pour les IPA, je n'ai pas les chiffres avec moi. Elles montent en charge de manière satisfaisante à l'hôpital, ce qui permet de dégager du temps médical aux médecins. En ville, il faut penser à la nécessité du couplage avec des médecins ; par définition, les IPA ne peuvent pas travailler de manière isolée.
Nous analyserons bien sûr les pistes que vous avez évoquées pour augmenter à plus court terme le nombre de médecins sur le territoire, en particulier en ce qui concerne les médecins formés à l'étranger, mais cela ne doit pas se faire au détriment de la qualité.
Il est vrai que les ARS ne sont pas toujours informées des projets de départ à la retraite des médecins. La récente loi visant à améliorer l'accès aux soins par l'engagement territorial des professionnels, dite loi Valletoux, oblige les médecins, les chirurgiens-dentistes et les sages-femmes exerçant à titre libéral et conventionnés à prévenir, au plus tard six mois avant la date prévue, leur ordre et les ARS de leur intention de cesser définitivement leur activité.
M. Fabien Genet. - Pourrez-vous aussi nous communiquer le nombre des étudiants actuellement en formation et l'évolution dans le temps de ce nombre ?
Mme Isabelle Dugelet. - Je vous ai écoutée avec beaucoup d'attention, madame Pougheon, et nous attendons le déploiement de toutes ces mesures avec une grande impatience. Aujourd'hui, la population renonce souvent aux soins et de nombreuses personnes sont découragées.
Je veux aussi saluer l'initiative intéressante prise par plusieurs médecins d'un cabinet de ma communauté de communes : ils ont ouvert un centre d'accès aux soins pour accueillir des gens sans médecin traitant qu'ils avaient vus pendant leurs gardes et qui avaient en fait des pathologies lourdes. Ils ont reçu des fonds de l'ARS pour monter ce projet, mais je signale que le conseil de l'ordre y était opposé !
Comme le disait M. Lebigot, à peu près un tiers des médecins participe aux gardes et ce sont souvent les mêmes sur lesquels repose le fonctionnement des services d'accès aux soins dans les hôpitaux. Un petit nombre fait le travail au nom de tous ! Nous devons saluer ces professionnels engagés, médecins comme infirmiers. Leurs charges sont de plus en plus lourdes au fur et à mesure que les problèmes augmentent. Il en est de même pour les professionnels en Ehpad, où - c'est un problème supplémentaire - les pathologies psychiatriques ne peuvent pas être prises en charge.
Notre système est en grande souffrance, pour ne pas dire qu'il est à l'agonie. Nous devons trouver rapidement des solutions ! Je sais qu'il faudrait faire preuve d'optimisme, mais cela fait quatre ans que je suis engagée à l'AMRF sur ces questions et je deviens défaitiste, parce que malheureusement les choses n'avancent pas.
M. Maxime Lebigot. - La décentralisation de la formation des médecins dans les territoires est un point très important et nous devons la favoriser. Quand les jeunes issus de nos territoires partent en CHU, donc dans une métropole, il est difficile de les faire revenir. Pourtant, les territoires ruraux accueillent ces étudiants à bras ouverts, souvent avec des aides sans contrepartie. Je dois d'ailleurs dire que la concurrence entre les territoires est de ce point de vue délétère.
L'an dernier, les syndicats de dentistes ont signé une nouvelle convention avec l'assurance maladie pour 2023-2028 qui contient l'idée d'un conventionnement sélectif et d'une régulation de l'installation en contrepartie de l'augmentation de leurs honoraires. J'ai bon espoir que les médecins se rendent compte que de tels dispositifs peuvent également être intéressants pour eux.
Nous devons prendre conscience de l'urgence sanitaire - par exemple, 9 millions de Français n'ont pas de médecin traitant - et avoir le courage politique de réagir.
M. Jean-François Longeot, président. - Je vous remercie pour ces échanges. Il est clair que la situation est préoccupante, mais, quand on reçoit les représentants des professionnels de santé, on voit bien que la solution n'est pas évidente - ils mettent par exemple en avant la longueur de leurs études.
Examen du rapport d'information
(Mercredi 13 novembre 2024)
M. Jean-François Longeot, président. - Mes chers collègues, notre réunion de ce matin est consacrée à l'examen des conclusions du rapport d'information de Bruno Rojouan sur les inégalités territoriales d'accès aux soins, ce dont je me réjouis.
Vendredi dernier, j'ai assisté, en présence de la ministre de la santé et de l'accès aux soins, Geneviève Darrieussecq, à l'ouverture d'une maison de santé pluriprofessionnelle (MSP) dans le Doubs, où j'ai pu mesurer l'importance de redynamiser médicalement nos territoires. Comme nombre d'entre vous, je trouve ce dispositif très intéressant afin d'assurer une présence médicale dans les zones rurales. Je ne doute pas que le rapporteur évoquera les dispositifs de ce type dans la présentation de son rapport.
Vous le savez, notre commission s'intéresse de longue date à la question des inégalités territoriales d'accès aux soins. Hervé Maurey avait mené une mission d'information à ce sujet en février 2013. J'ai moi-même été l'auteur du rapport Déserts médicaux : L'État doit enfin prendre des mesures courageuses !, en janvier 2020.
On dit souvent que le Sénat est une institution du temps long. Notre constance à travailler sur cette question en témoigne ! Pour rappel, Bruno Rojouan a rédigé un premier rapport d'information en février 2022. Conformément aux conclusions du groupe de travail conduit par Pascale Gruny sur le contrôle parlementaire, cette nouvelle mission d'information constitue un droit de suite à ce rapport.
De fait, il est essentiel de veiller à ce que nos travaux soient suivis d'effets : il ne suffit pas de publier des rapports, il faut avoir une influence concrète sur les politiques publiques. Le travail mené par Bruno Rojouan s'inscrit dans cet objectif, et je le remercie de l'avoir mené avec sérieux.
Je lui laisse la parole sans plus attendre pour nous présenter les principales conclusions de son rapport d'information.
M. Bruno Rojouan, rapporteur. - Monsieur le président, mes chers collègues, je suis heureux de vous présenter le résultat des travaux de la mission d'information sur les inégalités territoriales d'accès aux soins.
Pour commencer, je veux dire un mot de l'état d'esprit qui m'a guidé durant ces six derniers mois : comme lors de mon précédent rapport d'information, publié en février 2022, j'ai souhaité impliquer le plus grand nombre d'entre vous et associer tous les groupes politiques dans mon travail préparatoire, en organisant une réunion de travail avec les commissaires volontaires et en ouvrant l'ensemble des auditions à tous les commissaires. Je remercie tous ceux qui y ont pris part, notamment Jocelyne Antoine, Nicole Bonnefoy ainsi qu'Alain Duffourg et Simon Uzenat, qui m'ont tous deux accompagné en Allemagne. Je remercie également notre président d'avoir consacré une réunion plénière à la problématique de l'équité territoriale en matière d'accès aux soins le 27 mars dernier, ainsi que mon whip Philippe Tabarot, pour son appui.
Vous le savez, les positions de la commission des affaires sociales et de la nôtre n'ont pas toujours été rigoureusement alignées sur le sujet, mais je tiens à souligner que j'ai pu compter - c'est un changement important - sur l'oreille attentive du président de la commission des affaires sociales Philippe Mouiller, avec lequel j'ai régulièrement échangé sur l'avancée de nos travaux.
J'en viens maintenant aux conclusions du rapport. Les auditions que j'ai conduites m'ont permis de recueillir l'analyse de l'ensemble des professionnels de santé, des administrations compétentes, de l'Assurance maladie, mais également des premiers concernés par les inégalités territoriales d'accès aux soins : les patients et les élus locaux.
Le constat est clair : depuis deux ans, l'offre de soins a continué de se dégrader. La France a perdu près de 2 500 médecins généralistes. On en compte désormais moins de 100 000 sur l'ensemble du territoire - ils sont 99 500 exactement. À cause de cette pénurie de praticiens, 6,3 millions de nos concitoyens n'avaient plus de médecin traitant en 2022 ; ils sont probablement près de 7 millions aujourd'hui.
Ce constat est encore plus alarmant si l'on considère les évolutions effectives et attendues de la démographie du corps médical et de la population dans les années à venir. Aujourd'hui, plus de 30 % des médecins généralistes en activité ont plus de 60 ans, soit 6 % de plus qu'en 2018. Nous risquons donc d'être piégés par un effet ciseaux entre une offre de soins en repli et une demande qui ne va cesser de croître en raison du vieillissement généralisé de la population, puisque près de 16 millions de nos concitoyens auront plus de 65 ans en 2030, contre 14 millions aujourd'hui.
Ce manque de praticiens concerne aussi les spécialistes et les autres professionnels de santé. Dans plusieurs territoires, la prise de rendez-vous pour une consultation s'apparente à un véritable parcours du combattant. À titre d'illustration, il faut, suivant les territoires, compter de 6 à 123 jours pour avoir un rendez-vous avec un ophtalmologue, et de 1 à 97 jours pour un pédiatre. Par exemple, dans le territoire de Billom, en périphérie de Clermont-Ferrand, il faut parfois attendre 18 mois pour obtenir un rendez-vous chez un orthophoniste... Les territoires concernés ne sont pas des cas marginaux : c'est une partie significative de la France qui souffre d'un manque cruel de professionnels de santé. Dans près de 37 départements métropolitains, on recense moins de 5 dermatologues et, dans 22 d'entre eux, moins de 5 cardiologues pour l'ensemble d'un territoire.
Cette inégalité dans l'accès aux soins est inacceptable. Elle favorise le phénomène de « renoncement aux soins », qui est un véritable fléau pour la santé publique. C'est aussi une rupture du pacte de confiance républicain et du principe d'égalité entre les territoires, auquel nous sommes tous ici profondément attachés.
Pour corriger cette situation, les gouvernements qui se sont succédé depuis 2022 ont pris des mesures - dans lesquelles, comme l'a dit M. le président, nos rapports ne sont pas pour rien - visant à : réduire les inégalités territoriales d'accès aux soins, en favorisant l'installation des professionnels de santé dans les zones sous-denses et en développant la télémédecine ; gagner du temps médical utile, en délestant les médecins de tâches administratives et en accélérant les transferts de compétences vers d'autres professions de santé ; former davantage de médecins et leur faire effectuer des stages dans les zones médicales sous-denses.
Quel bilan peut-on dresser de ces mesures ? Le sentiment qui domine est celui qu'il y a eu des avancées, mais que nous sommes encore dans une logique de petits pas, bien loin du big bang nécessaire.
Pour ce qui est, tout d'abord, de la méthode, l'accès aux soins a fait l'objet de plusieurs textes législatifs : les derniers projets de loi de financement de la sécurité sociale (PLFSS) comportaient tous des mesures à ce sujet, et des véhicules spécifiques, notamment la loi du 19 mai 2023 portant amélioration de l'accès aux soins par la confiance aux professionnels de santé, dite Rist 2, et la loi du 27 décembre 2023 visant à améliorer l'accès aux soins par l'engagement territorial des professionnels, dite loi Valletoux, ont complété cette architecture. Remarquons que ces deux derniers textes sont d'origine parlementaire ! Je regrette, à ce propos, l'absence de projet de loi dédié, tant il est nécessaire que le Gouvernement s'attaque véritablement à cette question dans sa globalité.
En outre, le pouvoir réglementaire n'a pas encore publié nombre de décrets d'application de ces textes en temps utile, nuisant à l'efficacité de leurs dispositions. Je vous en donnerai plusieurs exemples par la suite.
J'en viens au fond des mesures. Les dispositifs mis en oeuvre afin de lutter contre les disparités territoriales et sociales d'accès aux soins sont bien trop limités.
Afin de remédier à l'inégale répartition des professionnels de santé sur le territoire, l'assurance maladie a changé d'approche. Lors de ses négociations avec les syndicats de professionnels de santé libéraux, elle a prévu des mesures de régulation de l'installation, à l'instar de ce qui prévaut de longue date pour les infirmiers et les sages-femmes. Les masseurs-kinésithérapeutes ont ainsi connu un durcissement du cadre de régulation en 2023. Les chirurgiens-dentistes ont également accepté de voir leur exercice dans les zones les plus dotées soumis à ce principe d'une installation pour un départ.
Cependant, une irréductible profession résiste encore et toujours à la régulation : les médecins, pour lesquels la remise en cause de la liberté totale d'installation est un véritable tabou. Leur cadre d'exercice repose uniquement sur des incitations financières à exercer dans les zones sous-denses, mesures très coûteuses à l'efficacité non démontrée.
Vous en conviendrez, mes chers collègues, une telle exception est difficilement compréhensible. J'en tiens pour preuve la pratique de nos voisins allemands, pourtant peu suspects d'être moins attachés que nous à la liberté d'entreprendre... Lors de notre déplacement en Allemagne, nous avons pu observer leur système de « planification des besoins », dispositif reposant sur l'étude des besoins de santé des territoires, de manière à fixer le nombre de médecins recherché par zone. Ces derniers ne peuvent obtenir un agrément de l'assurance maladie publique que s'ils s'installent dans une zone où le nombre de professionnels de santé est insuffisant. Ce système est notamment mis en oeuvre par les associations régionales de médecins conventionnés, qui régulent ainsi elles-mêmes l'installation de leurs confrères.
J'en conviens, un cadre analogue est difficile à mettre en place pour le moment en France, compte tenu de la pénurie généralisée de médecins, dont le nombre baissera jusqu'en 2028. Cependant, la situation dégradée de l'offre de soins sur l'ensemble du territoire ne doit pas servir de prétexte pour ne pas agir en faveur des zones les moins dotées. Dire que toute la France est un désert médical revient à gommer les différences entre des situations que l'on ne peut pas mettre sur le même plan.
Par conséquent, je propose de réguler l'installation des médecins dans les zones les mieux dotées et de favoriser leur exercice dans les zones sous-dotées. Toute nouvelle installation dans les zones les mieux dotées pourrait ainsi être liée à un exercice partiel obligatoire dans une zone sous-dotée, sous forme de consultations dans un cabinet secondaire.
Les modalités pratiques d'une telle obligation, notamment son zonage, pourraient, dans un premier temps, être confiées à la profession elle-même, en suivant l'exemple allemand. Faute de proposition dans un délai que nous pourrions décider, le législateur pourrait se substituer à l'inertie de la profession. Ensuite seulement, en raison du peu de médecins dont nous disposons, et à mesure que le nombre de médecins augmentera, du fait de la fin du numerus clausus, il conviendra de mettre en place un cadre de régulation de l'installation plus ambitieux, lequel passerait par le conventionnement sélectif.
La télémédecine a souvent été présentée comme une solution pour venir en aide aux territoires isolés de façon complémentaire. Malheureusement, insuffisamment encadrée, elle rate sa cible. Les patients qui y ont le plus recours ne sont pas ceux qui rencontrent le plus de difficultés d'accès aux soins : ils résident le plus souvent dans des communes densément peuplées et favorisées.
Je recommande donc de revoir les modalités de fonctionnement de la télémédecine afin d'en limiter les abus et de recentrer son utilisation vers les publics qui en ont le plus besoin. Pour cela, son remboursement par l'Assurance maladie pourrait être mieux encadré : seules les téléconsultations assistées par un professionnel de santé seraient remboursées, et uniquement dans le cadre du parcours de soins. La seule exception concernerait les téléconsultations en urgence avec le médecin traitant, qui pourraient avoir lieu sans assistance. Il me semble également nécessaire de restreindre les aides à l'installation et au fonctionnement des cabines de téléconsultation aux seules pharmacies situées dans des zones médicalement sous-dotées et, en contrepartie, de les revaloriser financièrement. Au reste, les pharmacies de ces territoires ayant souvent de petits chiffres d'affaires, leur réserver le pouvoir de téléconsultation faciliterait leur reprise en cas de départ en retraite du pharmacien titulaire.
J'en viens maintenant aux soins non programmés : 30 % des patients qui ont recours aux urgences hospitalières s'y rendent faute de réponse médicale auprès de leur médecin traitant. Le dispositif des services d'accès aux soins (SAS) a été lancé en 2021 afin de répondre à cette situation inadmissible : les patients qui appellent le 15 au lieu d'aller aux urgences sont mis en relation avec un médecin régulateur, qui doit leur permettre de trouver un rendez-vous médical sous 48 heures. Ce dispositif, encore embryonnaire, gagnerait à monter en puissance.
Des mesures de bon sens pourraient être prises de façon complémentaire : il faut mieux s'appuyer sur les nouvelles compétences des pharmaciens, qui peuvent, par exemple, mener certains tests de diagnostic rapide. Je propose également d'impliquer davantage d'autres professions, comme les masseurs-kinésithérapeutes, dans la permanence de soins : ces derniers doivent pouvoir être consultés en accès direct pour certaines pathologies, comme les très fréquentes entorses de la cheville.
Quel bilan peut-on par ailleurs tirer des mesures tendant à faire gagner du temps médical utile ? Les jeunes professionnels et les étudiants en études de santé m'ont fait part, lors des auditions, des craintes qu'ils éprouvent face au « mur administratif » que peut représenter une première installation dans un territoire. La mise en oeuvre d'un guichet unique départemental d'aides à l'installation à partir de 2023 a en partie permis de répondre à ces inquiétudes, mais ce dispositif souffre aujourd'hui d'un déploiement hétérogène entre les territoires. Je propose d'en accélérer le déploiement et que les collectivités locales - je pense surtout à l'échelon départemental - soient systématiquement impliquées dans son fonctionnement, afin de tenir compte des spécificités et des besoins locaux.
Récemment, plusieurs mesures ont été déployées pour redonner aux patients du temps médical de qualité, en favorisant la délégation de certaines tâches, de manière que les médecins puissent se concentrer sur leur coeur de compétence. Le plan de déploiement de 10 000 assistants médicaux, présenté, en 2018, au sein du programme « Ma santé 2022 », répondait à cet objectif. Aujourd'hui, l'utilité des assistants médicaux est largement reconnue et ne souffre d'aucun débat, mais leur nombre reste insuffisant. Je recommande d'intensifier leur déploiement et de revoir à la hausse la cible d'assistants médicaux en activité. Je préconise également d'étendre l'éligibilité des aides à l'embauche d'un assistant médical aux maisons de santé pluriprofessionnelles, ce qui nécessite de revoir l'architecture des conditions de l'octroi.
Les infirmiers, et tout spécialement les infirmiers en pratique avancée (IPA), ont conquis de nouveaux champs de compétences et ont gagné en autonomie dans le parcours de soins. Les IPA, infirmiers spécialisés titulaires d'un master, assurent un suivi, en coordination avec les médecins, des pathologies chroniques et stabilisées. Ils agissent comme un relais autonome entre le médecin et le patient, évitant par là même les allers-retours intempestifs entre ces derniers. Les infirmiers diplômés d'État (IDE) ont quant à eux bénéficié de la possibilité de signer des certificats de décès, déchargeant les médecins de cette tâche.
Cependant, ces mesures restent largement partielles et manquent d'une vision d'ensemble qui permettrait de proposer une véritable « réingénierie » - c'est le mot utilisé par la profession. Tel pourrait être l'objectif d'une « loi infirmiers », qui permettrait, dans le contexte de pénurie de médecins que nous connaissons, de leur déléguer davantage de compétences en matière de soins de proximité, mais aussi d'adapter davantage la formation et les compétences des IPA à la pratique en médecine de ville.
Il m'apparaît également nécessaire de renforcer les prérogatives dévolues aux pharmaciens, qui, avec les infirmiers, constituent l'autre profession de santé encore bien répartie sur la totalité du territoire. Ce sont les seuls professionnels de santé à être accessibles sans rendez-vous ni salle d'attente, et leur proximité immédiate avec les patients leur offre bien souvent une connaissance fine des pathologies et des problèmes médicaux que ces derniers peuvent rencontrer. Ce rôle charnière dans l'offre de soins mérite mieux que les ajustements paramétriques effectués par la loi Rist 2 et les dernières lois de financement de la sécurité sociale - une liste rachitique d'antibiotiques qu'ils peuvent prescrire directement après avoir effectué un test rapide d'orientation diagnostique (Trod) en cas d'angine ou de cystite, et la possibilité de renouveler trois fois de suite certaines ordonnances.
Il convient donc d'aller vers une intensification des possibilités d'intervention des pharmaciens : comme il faut une « loi infirmiers », il faut une grande « loi pharmaciens ». Je recommande que leur soit reconnu un rôle d'orientation du patient, afin de prendre en charge tous les maux du quotidien qui ne nécessitent pas forcément le recours à un médecin - je pense, par exemple, à la conjonctivite ou aux plaies simples. Le renforcement de l'attractivité de cette profession est un impératif dans les zones sous-denses afin de conserver un maillage territorial en officines.
La délégation de compétences à destination de plusieurs professions n'est pas le seul instrument qui a été mis en oeuvre. L'ouverture de l'accès direct à certaines d'entre elles participe également de cette logique de rationalisation du temps de soins. Cependant, des dispositifs dont la complexité a, en pratique, limité l'effectivité ont parfois été choisis, au détriment de mesures simples et lisibles. C'est le cas notamment des masseurs-kinésithérapeutes, dont seulement 5 % sont concernés par l'accès direct, tel qu'il est aujourd'hui reconnu. La loi Rist 2 a également ouvert l'accès direct aux masseurs-kinésithérapeutes membres d'une communauté professionnelle territoriale de santé (CPTS), mais les textes d'application se font encore attendre. De toute façon, un patient n'a pas les moyens de savoir si un praticien est membre ou non d'une CPTS - encore faut-il qu'il sache ce que c'est !
Il faut sortir de cette logique kafkaïenne et revenir à plus de lisibilité, en ouvrant l'accès direct à l'ensemble de la profession pour certaines pathologies bien connues, comme les entorses de la cheville. L'encadrement de l'accès direct me paraît toutefois incontournable, au risque de voir les cabinets de kinésithérapie embouteillés par la gestion des « bobos » du quotidien.
À long terme, la seule façon de régler la question de l'accès aux soins est de former plus de professionnels de santé. L'abrogation du numerus clausus à l'entrée des études de santé, lors de la réforme en 2020, était nécessaire. Pourtant, il faut être lucide : le choc d'offre tant attendu n'a pas eu lieu. Les effectifs en deuxième année de médecine ont progressé de 16,8 % entre 2020 et 2024, mais la quasi-totalité de la hausse du nombre d'étudiants date d'avant 2022. La dynamique actuelle est donc insuffisante pour répondre aux besoins futurs de médecins.
Les facultés de médecine sont saturées, les locaux sont surchargés et le nombre de formateurs est insuffisant. Il faut donner aux facultés la possibilité de recruter plus d'étudiants sans dégrader la qualité de l'enseignement, en particulier en médecine générale. Pour cela, elles ont besoin de plus d'enseignants. Je propose de renforcer l'attractivité des carrières hospitalo-universitaires et, surtout, de favoriser l'exercice mixte, associant enseignement universitaire et exercice libéral, pour attirer plus de formateurs.
La réforme, en 2020, des parcours accès santé spécifique (Pass) et des licences accès santé (LAS), dite réforme « Pass-LAS », a plongé les lycéens, les étudiants et leurs familles dans une confusion certaine à cause de son manque de lisibilité et de sa complexité. Ce nouveau système a des effets particulièrement délétères pour la pharmacie et la maïeutique. Les effectifs dans ces disciplines ont paradoxalement diminué, alors que les besoins de recrutement croissent. En 2022, véritable année noire pour ces formations, le nombre d'admis a chuté de 15 % en maïeutique et de 20 % en pharmacie. Je propose donc de corriger les effets contre-productifs les plus marqués de la réforme « Pass-LAS », notamment pour les études de pharmacie et de maïeutique, en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie.
La hausse du nombre d'étudiants n'aura de pertinence à long terme pour résorber les inégalités territoriales d'accès aux soins que si elle est territorialisée. Or la formation des médecins est encore organisée autour des centres hospitaliers universitaires (CHU) des métropoles. Cette concentration géographique accentue les disparités territoriales d'accès aux soins : les étudiants peuvent difficilement s'installer dans des territoires qu'ils n'ont jamais fréquentés. Il est donc nécessaire de sortir d'une approche « CHU-centrée » des formations et de procéder à un choc de territorialisation. Je propose de lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne, à proximité des zones médicales sous-denses.
Ce virage territorial des études de santé suppose également de repenser l'organisation des stages des étudiants, afin qu'ils soient effectués sur toute la durée de leurs études en médecine de ville et, de façon privilégiée, dans des zones sous-dotées.
Plus immédiatement, il me semble essentiel de lancer un plan d'urgence pour que les stages des internes en quatrième année de médecine générale aient lieu en médecine de ville dans les zones sous-denses, comme la loi le prévoit. La première promotion de ces médecins juniors sortira en 2026-2027. Toute velléité d'utiliser ces internes comme supplétifs face au manque de personnel à l'hôpital, au détriment de la médecine de ville des zones sous-dotées, trahirait l'esprit de la réforme que nous avons votée.
Un tel bouleversement exige de prendre en compte les contraintes des étudiants : ceux qui réalisent leurs stages dans des territoires éloignés de leur centre hospitalier universitaire doivent bénéficier d'un accompagnement matériel et financier renforcé.
Afin d'assurer à long terme une répartition plus équitable des soignants sur le territoire, il est également nécessaire de recruter plus d'étudiants issus des zones médicales sous-denses - les zones rurales et les quartiers prioritaires de la politique de la ville notamment -, qui sont sous-représentés dans les études de santé. En effet, ces derniers sont plus enclins à venir s'installer dans ces espaces à l'offre de soins insuffisante.
Actuellement, tous les leviers existants pour attirer les élèves souhaitant exercer en zone sous-dense n'ont pas encore été mobilisés. Ainsi, la réforme du contrat d'engagement de service public (CESP), prévue par la loi Valletoux, n'est toujours pas appliquée. Je rappelle que le législateur a étendu le bénéfice de ce contrat, qui consiste en une allocation financière mensuelle accordée à un étudiant en échange d'un engagement à exercer en zone sous-dense à la fin de ses études, aux étudiants en médecine, en odontologie, en maïeutique et en pharmacie dès la fin de la deuxième année du premier cycle.
Il faut cependant dépasser cette logique d'incitation financière. Pour cela, je propose d'introduire, parmi les critères de sélection en première année de Pass ou de LAS, un nouveau critère : le lieu de résidence des étudiants. Les étudiants issus de zones médicales sous-denses, au même titre que les boursiers, seraient ainsi favorisés dans le processus de sélection pour entrer en première année d'études. Cette mesure prendrait la forme de quotas réservés : pour les lycées des zones sous-denses, la proportion d'admis devrait être égale à la proportion de candidats.
Mes chers collègues, il m'est impossible, dans le temps qui m'est imparti, de développer plus avant les travaux que j'ai conduits durant les six derniers mois. J'invite chacun d'entre vous à vous reporter au rapport d'information dense que j'ai rédigé.
En conclusion, je souhaite faire une remarque de vocabulaire. Vous avez sans doute remarqué que je n'ai pas repris à mon compte l'expression « déserts médicaux ». Nombre de jeunes professionnels de santé et d'étudiants, qui méconnaissent souvent les territoires ruraux et leur vitalité, s'imaginent que les zones sous-denses sont de vrais déserts, dépourvus d'activité économique, d'écoles, d'associations sportives, etc. Nous devons bannir cette expression, qui favorise ce grand malentendu !
Notre commission devra continuer inlassablement à travailler sur ce sujet pour faire pression sur l'exécutif afin que les choses avancent.
M. Jean-François Longeot, président. - Effectivement, il faudra que notre commission poursuive son travail sur ce sujet. J'ai reçu hier des représentants des jeunes pharmaciens. Ils soutiennent les propositions que vous formulez.
M. Stéphane Demilly. - La désertification médicale concerne 87 % du territoire, et tout particulièrement les territoires ruraux. Ce cancer gagne les territoires semi-urbains ou semi-ruraux. Selon l'Académie nationale de médecine, 30 % de la population française vit dans un désert médical. On observe un effet ciseaux entre une offre de soins en repli et une demande croissante liée au vieillissement de la population. Le nombre de médecins généralistes baisse de 1 % chaque année. Les disparités s'aggravent selon les territoires. Les 10 % de la population qui vivent dans les zones les mieux dotées en médecins généralistes ont accès à 5,7 consultations par an, tandis que les 10 % de nos concitoyens vivant dans les territoires les moins bien dotés ont accès à 1,5 consultation par an.
Dans les Hauts-de-France, il est de plus en plus difficile de consulter des spécialistes. Selon l'agence régionale de santé (ARS), 70 % de la population se trouve dans une zone de désertification médicale, taux qui monte à 90 % dans le Pas-de-Calais. Certaines communes sont obligées de publier des annonces dans la presse ou sur les réseaux sociaux pour inciter des médecins libéraux à s'installer !
Je voudrais parler du nomadisme fiscal de certains médecins : certains médecins installés en ville décident de déplacer leur cabinet quelques kilomètres plus loin, dans une zone rurale proche, simplement pour bénéficier d'exonérations fiscales. Parfois, ils demandent aux communes rurales de financer leur implantation. On a l'impression qu'ils veulent le beurre et l'argent du beurre.
Les médecins libéraux sont attachés à la liberté d'installation, mais on oublie trop souvent que tout le système de soins, depuis l'organisation des études de santé jusqu'au remboursement des soins par la sécurité sociale, est financé par de l'argent public.
La situation devient insupportable. L'heure n'est plus aux discussions. Les rapports s'empilent sur ce sujet. Nous devons nous fâcher : il est temps d'agir, autrement je crains l'apparition de « gilets jaunes » de la santé. Le Sénat, qui est la chambre des territoires, doit relayer ces attentes et se faire entendre du Gouvernement.
M. Simon Uzenat. - Notre rapporteur a eu le souci d'associer tous les groupes politiques à ses travaux préparatoires. Nous avons tous pu participer et faire valoir nos préoccupations.
Nous partageons tous le même constat : les écarts entre les territoires sont importants. Même dans les départements où la situation semble s'être améliorée, des disparités apparaissent selon les endroits. La pénurie de médecins que nous connaissons va durer. Notre rapporteur a raison : un big bang est nécessaire, la politique des petits pas ne suffit plus.
Nous soutenons un grand nombre des recommandations formulées, comme celles qui sont relatives aux stages, aux téléconsultations, à l'ouverture d'antennes de facultés de médecine dans les villes moyennes - cela se fait déjà dans le Morbihan, par exemple. À ce propos, la question centrale est celle des moyens des universités. Les mesures budgétaires annoncées par le Gouvernement ne vont pas améliorer leur situation ! Le taux d'abandon durant les études médicales est préoccupant. La proposition de créer des classes préparatoires « talents médicaux » pour aider les étudiants des familles modestes issus des zones sous-denses à réaliser des études médicales est intéressante.
Toutefois, nous restons sur notre faim sur un certain nombre de recommandations. Notre rapporteur a évolué par rapport à la position qu'il exprimait dans son rapport de 2022, Rétablir l'équité territoriale en matière d'accès aux soins : agir avant qu'il ne soit trop tard. On observe ainsi un recul sur la question de la régulation de l'installation des médecins. Même si le sujet ne fait pas consensus, celle-ci est indispensable dans une période de pénurie. Elle est déjà en vigueur en Allemagne.
Il faut soumettre toutes les aides à des conditionnalités strictes. Je pense notamment à celles qui sont allouées pendant la formation en contrepartie de l'engagement à exercer dans une zone sous-dense. L'exigence de remboursement si le contrat n'est pas respecté n'est pas suffisante, car les jeunes praticiens ont bien compris qu'ils pouvaient très vite rembourser s'ils s'installaient dans des zones où la patientèle dispose de hauts revenus. Dès lors, ils n'honorent pas souvent leur contrat.
De même, notre rapporteur parlait de « conventionnement sélectif » en 2022. Il n'en est plus question dans ce rapport.
Nous pourrions nous inspirer du modèle allemand, même si celui-ci n'est pas duplicable en l'état. Ce système garantit aux médecins un niveau d'activité. Il ne se contente pas de définir un ratio entre le nombre de médecins et le nombre d'habitants : il vise à adapter le nombre de professionnels de santé aux besoins de santé des territoires. Il convient donc d'évaluer non pas seulement les dispositifs de régulation de l'installation des médecins, mais aussi ces besoins de santé pour réfléchir à une meilleure adéquation entre l'offre et la demande de soins. Dans votre rapport d'information de 2022, vous évoquiez la « responsabilité populationnelle territoriale » ; nous regrettons que cette notion ait disparu.
Nous déplorons un autre recul par rapport aux travaux de 2022, sur l'engagement des collectivités locales. Celui-ci est très important au vu de leurs compétences, car la santé relève de l'État. Elles investissent des milliards d'euros pour accompagner les médecins ! Il faut les soutenir sur le plan financier. En 2022, vous envisagiez la création d'une dotation spécifique pour aider les collectivités à lutter contre la désertification médicale. Cela ne figure plus dans vos recommandations.
Si nous soutenons certaines d'entre elles, nous nous abstiendrons sur le rapport, car il nous semble que le compte n'y est pas. La situation est tellement grave qu'il faut cesser de tergiverser. Il est temps d'agir ! Le message envoyé au travers de ce rapport ne nous paraît pas suffisamment fort.
M. Jean Bacci. - J'adhère pleinement aux propositions de notre rapporteur. Dans le Var, on compte un médecin pour 1 100 habitants, alors que ce ratio est en moyenne d'un médecin pour 350 habitants en France. Si la côte est bien dotée, la situation est critique dans les zones rurales de l'intérieur.
Les communes s'efforcent de créer des maisons médicales. Certains médecins ferment leur cabinet en ville et viennent s'installer en zone rurale uniquement pour profiter des aides. Cependant, il est bien difficile de leur dire que l'on ne veut pas d'eux !
Nous devrions faire preuve de plus d'interventionnisme à l'égard des jeunes médecins. Lorsqu'un médecin part en retraite, il faut souvent deux jeunes pour faire le travail qu'il réalisait, car ces derniers souhaitent exercer en libéral, tout en ayant des emplois du temps de fonctionnaire. C'est leur choix ; nous devons le respecter. Sans doute pourrions-nous fiscaliser les revenus d'un médecin qui s'installe en zone sous-dense sur le travail qu'il réalise jusqu'à 35 heures chaque semaine et défiscaliser les heures qu'il réalise au-delà, pendant une période de cinq ans. De la sorte, le médecin prendra l'habitude de travailler plus de 35 heures, s'installera sur place, fondera une famille et restera sur le territoire.
M. Jacques Fernique. - Les 38 recommandations de ce rapport constituent une base opérationnelle intéressante pour répondre à l'insupportable inégalité d'accès aux soins qui met en cause notre pacte républicain. Les besoins de santé vont augmenter sous l'effet du vieillissement de la population. Le statu quo n'est pas viable.
Notre rapporteur ne propose pas de révolutionner le système, mais ses propositions sont pertinentes. Il propose ainsi, dans un premier temps, de conditionner l'installation de nouveaux médecins en zone bien dotée à un exercice avancé à temps partiel en zone sous-dotée. Ce serait une première étape avant l'instauration d'une réglementation plus contraignante. D'autres dispositions visent à évaluer les dispositifs existants, à conforter les possibilités d'intervention des différentes professions médicales - afin de soutenir, par exemple, les officines rurales, qui réalisent un petit chiffre d'affaires, mais qui ont une très grande utilité publique - ou à mener un « choc de massification et de territorialisation des études de santé ».
Le groupe Écologiste - Solidarité et Territoires (GEST) soutient ces propositions bienvenues. Elles impliquent un renforcement de la responsabilité territoriale et un nouvel élan de la décentralisation. Il faudra donner les moyens afférents aux collectivités. Sans doute conviendra-t-il d'aller plus loin par la suite, mais la mise en oeuvre de ces mesures constituerait déjà une avancée significative.
M. Jean-Claude Anglars. - Pour m'être intéressé localement à ces problèmes, je trouve ces propositions très pertinentes, notamment les recommandations n° 15 sur le dossier médical partagé (DMP), n° 17 sur le développement des CPTS de petite taille, ou encore nos 37 et 38 sur l'installation de stagiaires en zones sous-denses.
Dans l'Aveyron, nous recevons depuis quinze ans 160 internes par an, dont 10 restent chaque année en médecine générale. Cependant, nous avons pu remarquer que beaucoup d'étudiants ne voulaient pas passer leur temps - pardonnez-moi ces mots un peu crus - « à donner des pilules à des vieux de plus de 60 ans. » Aussi, nous avons impliqué plus fortement dans leur stage les urgences de l'hôpital de Rodez et les sapeurs-pompiers pour leur montrer la diversité des pathologies et leur offrir d'autres perspectives professionnelles.
Avez-vous songé à interroger les jeunes internes à cet égard ?
Mme Marie-Claude Varaillas. - Je félicite notre collègue pour son travail fouillé et courageux.
Nous n'avons pas encore atteint le point dur en ce qui concerne l'évolution de la démographie médicale. Nous avons encore sept ou huit années difficiles devant nous avant de connaître les effets bénéfiques de la fin du numerus clausus. Il faut trouver les moyens de passer cette période.
Le rapport de la mission d'information de la délégation aux droits des femmes du Sénat de mai 2023, Femmes et ruralités : la parole aux élues de nos territoires a montré que 13 départements ne comptaient pas de gynécologue médical. C'est très préoccupant, notamment pour la prévention des cancers. Dans mon département de la Dordogne, 25 000 personnes n'ont plus de médecin traitant. De plus, la maternité de Sarlat va fermer, obligeant les femmes à parcourir 80 à 100 kilomètres pour accoucher. Et je ne vous parle pas de celles qui donnent naissance à leur enfant dans la voiture de leur mari ou dans le camion des pompiers...
Les collectivités locales font ce qu'elles peuvent : notre conseil départemental a ainsi salarié des médecins au sein de centres de santé, malgré les difficultés financières qu'il connaît. Toutefois, ce sujet relève principalement de l'État. À cet égard, la collectivité nationale ayant assumé la plus grande part du coût de la scolarité des médecins, il ne semble pas anormal d'imposer des contreparties à ces derniers, via la régulation. Je n'en démordrai pas ! En parallèle, l'État doit former plus de médecins et y mettre les moyens nécessaires.
J'approuve ce rapport d'information en ce qu'il place en
poste avancé certaines professions de santé
- kinésithérapeutes, infirmiers et
pharmaciens -,
dont nous avons de plus en plus besoin pour pallier le manque de
médecins.
Il faut savoir que, pour remplacer un médecin « ancienne génération », il faut former trois médecins « nouvelle génération ». C'est notamment dû à la féminisation - 70 % des médecins formés sont des femmes - et au désir des jeunes installés en libéral de moins travailler. Mais les médecins, notamment les spécialistes, ne jouent pas tous le jeu des permanences de soins. Dans mon département, il n'y a aucune permanence ophtalmologique les nuits, les week-ends et les jours fériés. Imaginez les conséquences que cela peut avoir ! L'ARS a essayé de les mettre autour de la table, mais certains n'ont même pas daigné se déplacer à la réunion.
Aussi ai-je des doutes sur la recommandation n° 1, bien que j'en approuve la philosophie. En effet, il ne me semble pas opportun de laisser à la profession le soin de définir les modalités de ces installations subordonnées à l'engagement d'effectuer un temps partiel en zone sous-dense.
Par ailleurs, il me semble que la recommandation n° 7, relative aux incitations des collectivités locales, gagnerait à être plus explicite.
Nous sommes tout de même d'accord à 90 % avec ce rapport, que nous voterons.
M. Olivier Jacquin. - Je tiens à féliciter le rapporteur, ainsi que le procureur Stéphane Demilly : je voterais très volontiers sa proposition très ferme !
Ayant été président d'une communauté de communes en zone sous-dense, j'ai pu faire l'expérience de ces négociations avec des médecins qui réclamaient une remise de loyer, l'octroi d'une voiture... C'est pourquoi il me semble aussi que la recommandation n° 7 doit être explicitée. Les collectivités locales sont déjà très impliquées. Elles ont besoin d'un cadre plus précis.
En ce qui concerne la recommandation n° 1, vous avez tenté de nous faire partager votre enthousiasme sur l'exemple allemand, mais je suis un peu déçu : j'attendais quelque chose de plus contraignant.
M. Philippe Tabarot. - Je ne dirai que quatre mots. Ingénieux ! Courageux ! Bravo Bruno !
M. Bruno Rojouan, rapporteur. - Mes chers collègues, je prends toutes vos remarques comme des contributions bienvenues.
Ce rapport est un droit de suite révisionnel, mais le rapport de 2022 conserve toute son actualité et reste le rapport étalon. À mon sens, et c'est une proposition que je fais à notre président, nous devrions faire un rapport d'étape tous les deux ans afin de voir comment la situation évolue.
Certains d'entre vous ont considéré que le terme de régulation était tabou. Je vous faire part de ma conviction, qui n'a pas varié : à terme, on ne pourra pas se passer d'une régulation complète. On n'y coupera pas !
Cependant, je me dois d'être pragmatique : le numerus clausus a disparu, mais nous n'en verrons les effets qu'à partir de 2028 au mieux. Jusque-là, nous allons continuer à perdre des médecins, compte tenu des départs à la retraite et du temps nécessaire à la formation d'un praticien. Il est donc pour le moment impossible de mettre en place une régulation ambitieuse, par exemple dès 2025, en raison d'effectifs insuffisants. Nous devons attendre a minima 2028, mais il faut préparer cette échéance en faisant du prévisionnel. C'est pour cette raison que j'ai été conquis par l'exemple allemand ; je n'ai pas changé sur ce point.
Dans l'intervalle, nous n'avons d'autre choix que de déléguer des compétences. Je dis bien « déléguer » et non pas « transférer », pour ne pas heurter les médecins, qui ont peur de se voir dépossédés. J'y insiste, le médecin reste bien l'autorité supérieure des soins, le sachant, mais il doit accepter de se faire seconder par ces deux professionnels incontournables que sont le pharmacien et l'infirmier diplômé d'État (IDE). Le pharmacien, notamment grâce à la téléconsultation, et l'IDE doivent pouvoir exercer plus de compétences. Puisque leurs ordres professionnels nous assurent qu'ils en sont capables, n'hésitons pas à l'inscrire dans la loi ou le règlement !
Le ministère de la santé nous dit que 87 % du territoire est sous-doté, mais ce chiffre ne veut pas dire grand-chose, tant les situations sont contrastées. En gros, on peut répartir les territoires en trois catégories selon la gravité de la situation, mais il faut reconnaître que celle-ci est correcte dans certains territoires.
En réalité, il me semble que les arguments développés par l'administration de la santé sont surtout des excuses pour ne pas avoir à prendre de mesures coercitives. De même, la commission des affaires sociales de notre assemblée a eu tendance à ne proposer que des mesures incitatives. En cela, elle fait le jeu des syndicats et de l'ordre des médecins, qui sont de véritables citadelles.
Certains préconisent d'imiter totalement les Allemands, en laissant la profession s'organiser elle-même. C'est méconnaître la réalité du système de cogestion allemand, très différent du système français. Il est bien entendu attrayant d'associer la profession, mais il ne faut pas lui laisser encore dix ans. Si rien n'est fait dans deux ans, nous devrons intervenir par la loi.
Soyons optimistes, mes chers collègues : la situation tend à s'améliorer, mais nous devons aller vers plus de contraintes.
Je crains d'avoir été mal compris sur la recommandation n° 7. On reproche aux médecins de ne plus faire de déplacements à domicile, mais ceux-ci nous expliquent avoir de plus en plus de difficultés à circuler et à stationner dans les grandes villes et les métropoles. L'idée est d'encourager les collectivités à se saisir de ce problème, par exemple en autorisant plus de places de stationnement aux médecins en intervention ou en les autorisant à rouler dans les couloirs de bus. Cela n'entraînerait aucune charge financière supplémentaire pour les collectivités.
En ce qui concerne les classes préparatoires « talents médicaux » de la recommandation n° 31, il s'agit de permettre à des jeunes sélectionnés dans les territoires sous-denses de progresser dans leurs études, tout en sachant qu'ils seront plus facilement disposés à s'installer dans leur région d'origine.
Plusieurs d'entre vous ont évoqué leurs expériences de « deal » avec des praticiens, notamment sur les loyers, pour les convaincre de venir s'installer dans une zone sous-dotée. J'en ai moi-même connu. C'est une pratique qui existe, même si elle tend à reculer. Comme les maisons de santé se développent, le jeu de la concurrence s'estompe. Les cabinets de recrutement ont également normalisé, voire moralisé leurs pratiques, et les élus locaux tombent de moins en moins dans le piège du chantage.
Pour tout dire, j'aurais même souhaité proposer que les loyers soient les mêmes partout afin d'éviter cette surenchère dans les demandes d'avantages. Du reste, ne perdons pas de vue que ce type d'installations est en moyenne subventionné à 80 % par les collectivités, les 20 % restants étant couverts par l'emprunt du médecin - c'est en fait ce que couvre le loyer.
Nous avons calqué la carte du vote pour les extrêmes, notamment pour l'extrême droite, aux scrutins de 2024 sur celle des déserts médicaux : elles correspondent parfaitement ! C'est pourquoi je suis persuadé que nous devons reprendre la main, via la régulation. Il s'agit d'un enjeu politique majeur. Nous aurons d'ailleurs un premier test de notre capacité à réguler en orientant l'installation lors de l'arrivée des 3 900 médecins juniors en 2026. Il ne faudra pas céder à la tentation des CHU de récupérer ces internes pour répondre à leurs propres difficultés.
Pour finir, je reviens à la recommandation n° 1, qui est un premier pas vers la régulation de l'installation. Elle ne pourra être mise en place que par le conventionnement ou le non-conventionnement avec l'Assurance maladie.
En votant les 38 recommandations de ce rapport d'information, nous nous donnerons un peu plus les moyens de pousser les médecins à s'installer là où nous voulons qu'ils s'installent, et nous confierons des compétences à deux professions qui n'en ont pas suffisamment aujourd'hui pour pouvoir soigner les Français de manière correcte.
Il faut que le législateur s'empare du sujet. Nous n'avancerons pas en nous en remettant aux seules habitudes du Conseil national de l'ordre des médecins ! Le 29 octobre dernier, devant la commission des affaires sociales, son vice-président affirmait une nouvelle fois que les 3 900 jeunes qui seront formés seront l'alpha et l'oméga de la réponse aux déserts médicaux.
Je n'y crois absolument pas. Nous devons, mes chers collègues, prendre nos responsabilités !
M. Jean-François Longeot, président. - Au travers de ce rapport d'information, vous avez pris les vôtres, mon cher collègue. Vous nous avez fixé une ligne de travail. Nous ne devons pas nous arrêter là.
Mes chers collègues, j'en appelle à la solidarité au sein de notre commission pour que nous puissions passer à l'action. Notre chemin est semé d'embûches : l'ordre des médecins, les Jeunes médecins, les ministères, quels qu'ils soient - je m'en suis rendu compte en préparant mes deux rapports de 2016 et 2020. La position de la commission des affaires sociales peut différer de la nôtre. Il faut que ce soit nous qui donnions le la, qui montrions la voie.
Voter en faveur de ces travaux, ce n'est pas seulement reconnaître le travail du rapporteur : c'est, surtout, oeuvrer en faveur de nos concitoyens. Sur le terrain, on nous parle constamment de l'accès aux soins. C'était déjà l'un des thèmes de la campagne pour l'élection présidentielle.
C'est la vision de notre commission qui doit l'emporter au sein du Sénat. Il faut que nous puissions unir nos forces pour convaincre nos partenaires potentiels. Nous devons montrer que notre commission est celle qui a travaillé, qui a réfléchi, en associant l'ensemble de ses commissaires.
À cet égard, un vote unanime servirait l'intérêt général. C'est ce qui doit primer ! C'est en considérant l'intérêt général que nous ferons avancer les choses.
Les territoires riches ont les moyens de faire monter les enchères pour attirer les médecins. Il faut reconnaître que l'on en manque aujourd'hui.
Marie-Claude Varaillas a rappelé que plus de 70 % des médecins étaient des femmes. Il faut respecter le temps partiel, mais cela implique qu'il faudra plus de médecins qu'il n'en fallait hier.
Ce rapport traduit une volonté forte. Nous sommes sur la voie de la réussite. Je le voterai avec enthousiasme. Les membres de mon groupe le voteront également.
Merci, monsieur le rapporteur, de votre travail.
Les recommandations sont adoptées.
La commission adopte le rapport d'information et en autorise la publication.
LISTE DES PERSONNES ENTENDUES
Mardi 4 juin 2024
- Association des communes et collectivités d'outre-mer (ACCDOM) : Mme Laetitia MALET, déléguée générale adjointe.
- Audition conjointe de l'UFC - Que Choisir et France Assos Santé : M. Alexis VERVIALLE, chargé de mission offre de soins (France Assos Santé), Mme Maria ROUBTSOVA, chargée de mission études et lobby santé (UFC - Que choisir), M. Benjamin RECHER, chargé des relations institutionnelles (UFC - Que choisir).
Mercredi 5 juin 2024
- Table ronde d'Élus locaux (Association, des maires de France - AMF, Association des maires ruraux de France - AMRF, Association des maires Ville & Banlieue de France - AMVBF) : MM. Frédéric CHÉREAU, co-président de la commission Santé de l'AMF, maire de Douai, Charles BOISBOURDIN, stagiaire auprès de la direction de l'AMF, Mmes Sarah REILLY, conseillère santé de l'AMF, Charlotte DE FONTAINES, chargée des relations avec le Parlement, MM. Gilles NOËL, membre du Bureau de l'AMRF, maire de Varzy, Saïd RAHMANI, adjoint au maire de Sarcelles, vice-président de Ville & Banlieue.
- Table ronde d'Élus locaux (Assemblée des départements de France - ADF, Régions de France - RDF) : MM. Philippe GOUET, président du groupe de travail Santé de l'ADF, président du département du Loir et Cher, Vincent BOUNES, vice-président du conseil régional d'Occitanie chargé de la santé, représentant de RDF, Mme Laura LEHMANN, conseillère chargée des questions de santé au sein de Régions de France.
Mardi 17 septembre 2024
- Association de Citoyens Contre les Déserts Médicaux (ACCDM) : Mmes Claudine LE BARBIER, vice-présidente, Anne ORTH, vice-présidente en charge de la Charente.
- Table ronde des syndicats infirmiers libéraux (Onsil, syndicat d'infirmiers libéraux, Syndicat national des infirmières et infirmiers libéraux - Sniil, Infin'idels) : M. John PINTE, président national du Sniil, Mmes Diane BRACCAGNI-DÉSOBEAU, présidente d'Onsil, Laetitia CHILLAUD BÉVIER, co-responsable Onsil Île-de-France.
- Caisse nationale de l'assurance maladie (Cnam) : M. Thomas FATÔME, directeur général, Mme Veronika LEVENDOF, directrice adjointe de la médiation et mission prévention des conflits d'intérêts, chargée des relations avec le Parlement, M. Imanuel LECLERCQ, élève directeur d'hôpital en stage au cabinet du directeur général.
- Table ronde des syndicats pharmaciens (Union des syndicats pharmaceutiques d'officine - USPO, Fédération des syndicats pharmaceutiques de France - FSPF) : M. Philippe BESSET, président de la FSPF, Mme Lucie BOURDY-DUBOIS, membre du Bureau national et présidente de la commission « Métier pharmacien » de la FSPF, MM. Yorick BERGER, membre du Bureau national responsable des relations avec la chaîne du médicament de la FSPF, Jérôme KOENIG, directeur général de l'USPO, Guillaume RACLE, conseiller économie de l'USPO.
Mercredi 18 septembre 2024
- Table ronde des syndicats de médecins (Union française pour une médecine libre syndicat - UFMLS, Fédération française des médecins généralistes - MG France, Syndicat des médecins libéraux - SML, Fédération des médecins de France - FMF, Avenir Spé/Le Bloc : MM. Jean-Philippe MASSON, médecin d'Avenir Spé/Le Bloc, Vincent PRADEAU, cardiologue, membre du bureau d'Avenir Spé/Le Bloc, Mme Geneviève RICHARD, secrétaire générale de la FMF, M. Bernard HUYNH, président de la FMF Spé , Mme Agnès GIANNOTTI, présidente MG France, M. Bijane OROUDJI , vice-président MG France, Mmes Isabelle DOMENECH-BONNET, trésorière MG France, Sophie BAUER, présidente du SML, M. Sebbag MARDOCHÉ, vice-président du SML, Mme Valérie BRIOLE, vice-présidente UFMLS.
- Table ronde Syndicats (Union nationale et syndicale des sages-femmes - UNSSF, Organisation nationale et syndicale des sages-femmes - ONSSF, Fédération française des masseurs-kinésithérapeutes rééducateurs - FMKR, Fédération des syndicats dentaires libéraux - FSDL, Syndicat national des masseurs-kinésithérapeutes rééducateurs - SNMKR, Alizé Kiné) : MM. Sébastien GUERARD, président de la FMKR, Vincent DAËL, délégué général de la FMKR, Mmes Fabienne ROBICHON, vice-présidente de la FSDL, Prisca WETZEL-DAVID, présidente de l'UNSSF, Laurence CASSÉ, membre du Conseil d'administration de l'UNSSF, Caroline COMBOT, présidente de l'ONSSF, Claire TESTART, membre du Conseil d'administration de l'ONSSF, M. Guillaume RALL, président du SNMKR, Mme Cécile AUBRY, vice-présidente du SNMKR, M. François RANDAZZO, président d'Alizé Kiné.
Jeudi 19 septembre 2024
- Table ronde (Conseil national de l'ordre des masseurs-kinésithérapeutes - OMK, Conseil national de l'ordre des sages-femmes - CNOSF, Conseil national de l'ordre des chirurgiens-dentistes - CNOCD) : Mme Pascale MATHIEU, présidente de l'OMK, M. Jean-François DUMAS, secrétaire général de l'OMK, Mmes Catherine ERAY DECLOQUEMENT, secrétaire générale, présidente de la commission démographie et permanence des soins du CNOCD, Isabelle DERRENDINGER, présidente du CNOSF, M. David MEYER, chef de cabinet du CNOSF.
- Conseil national de l'Ordre des pharmaciens : Mmes Carine WOLF-THAL, présidente, Hélène LEBLANC, directrice des affaires publiques.
- Avec Santé : M. Pascal GENDRY, co-président, Mmes Emmanuelle BARLERIN, co présidente, Mathilde RATEAU, chargée de plaidoyer.
- Fédération nationale des centres de santé (FNCS) : Mme Hélène COLOMBANI, présidente.
Mercredi 25 septembre 2024
- Table ronde (Conférence des doyens des facultés de pharmacie, Conférence des doyens des facultés de médecine, Conférence des doyens des facultés d'odontologie) : MM. Vincent LISOWSKI, président de la Conférence nationale des doyens des facultés de pharmacie, Raphaël DUVAL, premier vice-président de la Conférence nationale des doyens des facultés de pharmacie, Olivier PALOMBI, doyen de l'université de médecine de Grenoble, Mme Isabelle LAFFONT, doyenne de l'université de médecine de Montpellier, MM. Assem SOUEIDAN, doyen de l'université d'odontologie de Nantes, Florent MEYER, doyen de l'université d'odontologie de Strasbourg.
- Audition conjointe de géographes de la santé : MM. Emmanuel VIGNERON, géographe de la santé, Guillaume CHEVILLARD, géographe, maître de recherche.
Jeudi 26 septembre 2024
- Table ronde (Regroupement autonome des généralistes jeunes installés et remplaçants - ReAGJIR, Association nationale des étudiants en médecine de France - ANEMF, Intersyndicale nationale autonome représentative des internes de médecine générale - ISNAR-IMG, Intersyndicale nationale des internes - ISNI) : MM. Raphaël DACHICOURT, président du ReAGJIR, Bastien BAILLEUL, président de l'ISNAR-IMG, Mmes Fanny MORAGLIA, porte-parole de l'ISNAR-IMG, Dahlia LAKTIB, vice-présidente de l'ANEMF chargée des perspectives professionnelles, Clémence GUÉGAN, vice-présidente générale de l'ISNI, M. Thomas CITTI, vice-président chargé des politiques de santé de l'ISNI.
- Table ronde biologie médicale (Les biologistes médicaux - LBM, Syndicat des biologistes - SDB, Syndicat national des médecins biologistes - SNMB, Syndicat des laboratoires de biologie clinique - SLBC) : M. Kim NGUYEN, membre du bureau national de LBM, Mme Stéphanie HAIM BOUKOBZA, membre du bureau national de LBM, MM. Nicolas ROQUIGNY, membre du bureau du SDB, Jean-Claude AZOULAY, président du SNMB, Michel SALA, vice-président du SNMB, Thierry BOUCHET, président du SLBC.
- Conseil national de l'ordre des médecins (CNOM) : MM. René-Pierre LABARRIÈRE, président de la section exercice professionnel, Francisco JORNET, directeur des services juridiques.
- Université de Rouen Normandie : Mme Anne-Charlotte BAS, directrice du département d'odontologie.
Mardi 1er octobre 2024
- Direction Générale de l'offre de soins (DGOS) : M. Mickael BENZAQUI, sous-directeur en charge de l'accès aux soins et du premier recours.
- Cour des comptes : M. Laurent RABATE et Mme Line MAZUIR, auteurs du rapport sur L'Organisation territoriale des soins de premier recours.
- Conseil national de l'ordre des infirmiers (CNOI) : Mmes Sylvaine MAZIERE-TAURAN, présidente, Samira AHAYAN, secrétaire générale.
- Table ronde étudiants (Fédération nationale des étudiants en kinésithérapie - FNEK, Association nationale des étudiants en pharmacie de France - ANEPF, Association nationale des étudiants sages-femmes - ANESF, Fédération nationale des étudiants en sciences infirmières - FNESIE : Mme Louise LENGLIN, présidente de la FNEK, MM. Rémi EUSSNER, vice-président de la FNEK chargé des perspectives professionnelles, Ilan RAKOTONDRAINY, président de l'ANEPF, Mmes Blandine GATTO, vice-présidente de l'ANEPF en charge des perspectives professionnelles, Margaux NICOULAUD, présidente de l'ANESF, Nassilaty ALI, porte-parole de l'ANESF, Pauline BOURDIN, présidente de la FNESIE, Ilona DENIS, vice-présidente de la FNESIE en charge des affaires sociales.
- Syndicat national des praticiens à diplôme hors union européenne : MM. Ouadah ZEBENTOUT, président, Abdel MECHOUAR, trésorier.
Mardi 15 octobre 2024
- E-Meuse Santé : MM. Julien DIDRY, vice-président numérique - projet innovants - participation citoyenne, Jean-Charles DRON, directeur opérationnel, Pascal BABINET, spécialiste du marketing territorial.
Vendredi 18 octobre 2024
- Médecins solidaires : MM. Martial JARDEL, président et co-fondateur, médecin généraliste, Gabriel du PASSAGE, directeur des opérations.
Mercredi 30 octobre 2024
- Ministère des affaires sociales, de la santé, de l'intégration et de la protection des consommateurs du Land de Brandebourg : Mme Ursula Nonnemacher, ministre.
LISTE DES CONTRIBUTIONS ÉCRITES
- Direction générale de l'enseignement supérieur et de l'insertion professionnelle (DGESIP)
- NèreS
DÉPLACEMENT EN ALLEMAGNE
Jeudi 24 octobre 2024
· Entretien avec des représentants de l'Ordre fédéral des pharmaciens
· Entretien avec Mme Stefanie JONUSCHEIT, chargée de mission au sein du département Évaluation des méthodes du Comité fédéral conjoint (Gemeinsamer Bundesausschuss) ;
· Entretien à la Fédération nationale des caisses d'assurance maladie (GKV-Spitzenverband) avec :
- Mme Kathleen LEHMANN, chargée de mission nouvelles formes de soins
- M. Steffen WAISS, département politique de la Fédération nationale des caisses d'assurance maladie (GKV-Spitzenverband) ;
· Entretien à l'Association fédérale des médecins conventionnés (Kassenärztliche Bundesvereinigung, KBV) avec Mme Anke SCHLIWEN, directrice du département garantie de l'Association fédérale des médecins conventionnés (Kassenärztliche Bundesvereinigung, KBV ;
· Entretien avec Mme Andrea BENECKE, présidente de l'Ordre fédéral des psychothérapeutes
Vendredi 25 octobre 2024
· Entretien au ministère fédéral de la Santé avec :
- M. Thomas STEFFEN, Secrétaire d'État
- Mme Katja KOHFELD, Sous-directrice de l'assurance maladie.
· Entretien avec :
- Mme Sylvia KRUG, vice-présidente du conseil d'administration de l'association des médecins conventionnés de Saxe,
- Mme Carmen BAUMGART, directrice du secteur des soins médicaux conventionnés,
- Mme Katharina BACHMANN-BUX, porte-parole.
TABLEAU DE MISE EN OEUVRE ET DE SUIVI
|
N° de la proposition |
Proposition |
Acteurs concernés |
Calendrier prévisionnel |
Support |
|
1 |
Subordonner l'installation de nouveaux médecins dans les zones médicalement les mieux dotées à un exercice avancé à temps partiel dans les zones les moins bien dotées. Confier à la profession le soin de définir les modalités de cette obligation, le législateur ne devant intervenir qu'en dernier recours, à titre subsidiaire. |
Médecins Assurance maladie |
Dès que possible |
Convention nationale organisant les rapports entre les Médecins libéraux et l'assurance maladie |
|
2 |
Évaluer systématiquement les effets des aides financières accordées aux professionnels de santé exerçant dans les zones sous-dotées et conditionner leur maintien à leur efficacité. |
Drees |
2025 |
Étude |
|
3 |
Évaluer systématiquement les effets des dispositifs de régulation de l'installation des professionnels de santé. |
Drees |
2025 |
Étude |
|
4 |
Mieux cibler le remboursement de la téléconsultation aux consultations en incluant uniquement : - les soins non programmés avec son médecin traitant ou un autre médecin si l'urgence est constatée par un médecin régulateur d'un SAS ou de la PDSA ; - les soins programmés avec son médecin traitant uniquement, ou un autre médecin dans le cadre du parcours de soins, et seulement avec l'assistance d'un autre professionnel de santé. |
Assurance maladie |
2025 |
Tarifs conventionnels |
|
5 |
Mieux calibrer les aides à l'installation et au fonctionnement des cabines de téléconsultation en les limitant aux seules pharmacies situées dans des zones médicalement sous-dotées moyennant une revalorisation, en contrepartie. |
Assurance maladie |
2025 |
Convention nationale des pharmaciens titulaires d'officine |
|
6 |
Revaloriser le tarif de prise en charge des consultations à domicile pour les professionnels de santé. |
Assurance maladie |
2025 |
Tarifs conventionnels |
|
7 |
Inciter les collectivités territoriales à faciliter le déplacement des professionnels de santé par des mesures concrètes. |
Ministères chargés de la santé et des collectivités territoriales |
2025 |
Campagne de communication |
|
8 |
Mieux impliquer l'ensemble des professions dans la permanence des soins. |
Ministère chargé de la santé et Assurance maladie |
2025 |
Loi, conventions entre l'Assurance Maladie et les professionnels de santé |
|
9 |
Permettre à l'ARS de définir un tour de garde obligatoire pour les médecins afin d'assurer le bon fonctionnement de la PDSA. |
Ministère chargé de la santé |
2025 |
Loi |
|
10 |
Favoriser l'implantation dans les territoires les plus faiblement dotés des maisons de santé de garde (MSG) et maisons médicales de garde (MMG) afin d'avoir un accès en dernier recours à des soins non programmés. |
Ministère chargé de la santé Assurance maladie |
2025 |
Loi Soutiens financiers et logistiques |
|
11 |
Accélérer le déploiement des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé et systématiser l'implication des collectivités territoriales dans leur fonctionnement. |
Ministère chargé de la santé Collectivités territoriales |
Dès que possible |
Bonnes pratiques |
|
12 |
Faire bénéficier les maisons de santé pluriprofessionnelles des aides prévues pour l'embauche d'assistants médicaux. |
Ministère chargé de la santé |
2025 |
Loi, règlement |
|
13 |
Confier aux délégations départementales des ARS et aux conseils départementaux la mission d'élaborer une politique de planification de l'installation des MSP dans les territoires. |
Ministère chargé de la santé Départements |
2025 |
Loi |
|
14 |
Accélérer et amplifier les objectifs de recrutement des assistants médicaux. |
Ministère chargé de la santé |
2026 |
Loi, règlement |
|
15 |
Simplifier les dossiers médicaux partagés (DMP) en améliorant l'ergonomie des interfaces numériques pour faciliter leur prise en main pour le corps médical. |
Ministère chargé de la santé Assurance maladie |
Dès que possible |
Bonnes pratiques, architecture des systèmes d'information |
|
16 |
Rationaliser le cadre d'exercice des sages-femmes en : - simplifiant l'exercice mixte hospitalier libéral ; - supprimant la liste limitative de médicaments qu'elles peuvent prescrire. |
Ministère chargé de la santé |
2025 |
Loi, règlement |
|
17 |
Encourager le développement de communautés professionnelles territoriales de santé (CPTS) de petite taille pensées à l'échelle des besoins de soins. |
Ministère chargé de la santé Départements |
Dès que possible |
Bonnes pratiques |
|
18 |
Adopter le plus rapidement possible une « loi infirmiers » qui élargisse et clarifie le cadre de leurs compétences. |
Ministère chargé de la santé |
2025 |
Loi |
|
19 |
Adapter la formation des IPA à l'activité en médecine de ville et assouplir les protocoles d'organisation. |
Ministère chargé de la santé Assurance maladie |
2025 |
Règlement |
|
20 |
Élargir la liste des médicaments pouvant être prescrits par les IPA libérales, notamment pour les pathologies courantes et chroniques, afin d'alléger la charge des médecins. |
Ministère chargé de la santé Assurance maladie |
2025 |
Règlement |
|
21 |
Accélérer le déploiement des IPA en exercice. |
Ministère chargé de la santé |
2025 |
Règlement, bonnes pratiques |
|
22 |
Adopter le plus rapidement possible une « loi pharmaciens » qui élargisse le cadre de leurs compétences. |
Ministère chargé de la santé |
2025 |
Loi |
|
23 |
Élargir les compétences des biologistes pour ancrer leur rôle clé en matière de prévention (dépistages, vaccins...). |
Ministère chargé de la santé Assurance maladie |
2025 |
Loi, règlement |
|
24 |
Lancer une campagne de sensibilisation auprès du grand public sur les compétences dévolues aux sages-femmes. |
Ministère chargé de la santé Assurance maladie |
Dès que possible |
Campagne de sensibilisation médicale |
|
25 |
Ouvrir l'accès direct aux masseurs-kinésithérapeutes pour un certain nombre de pathologies ciblées et leur donner un droit à prescription d'imagerie médicale et de certains anti-inflammatoires. |
Ministère chargé de la santé Assurance maladie |
2025 |
Règlement |
|
26 |
Renforcer l'attractivité des carrières hospitalo-universitaires et d'enseignement et favoriser l'exercice mixte. |
Ministères chargés de la santé et de l'enseignement supérieur |
2025 |
Règlement |
|
27 |
Charger la Drees d'une étude sur les besoins futurs de chaque profession de santé. |
Drees |
2025 |
Étude |
|
28 |
Lutter contre le manque d'attractivité récent de certaines filières de santé, notamment en envisageant l'ouverture d'une voie directe post-baccalauréat pour les études de pharmacie. |
Ministères chargés de la santé et de l'enseignement supérieur |
2025 |
Loi |
|
29 |
Assouplir la validation des enseignements de la mineure « hors santé » pour les étudiants qui ont validé leur majeure « santé » à l'issue de leur année de Pass. |
Ministères chargés de la santé et de l'enseignement supérieur |
2025 |
Loi, règlement |
|
30 |
Prendre en compte, parmi les critères de sélection, le lieu de résidence des étudiants qui habitent dans les zones médicales sous-denses lors de leur entrée en première année de Pass ou de LAS. |
Ministères chargés de la santé et de l'enseignement supérieur |
2025 |
Loi |
|
N° de la proposition |
Proposition |
Acteurs concernés |
Calendrier prévisionnel |
Support |
|
31 |
Expérimenter l'ouverture de classes préparatoires « talents médicaux » (sur le modèle des classes préparatoires talents du service public) afin d'accompagner des étudiants répondant à des critères cumulatifs de faible ressource économique et de provenance d'une zone sous-dense. |
Ministères chargés de la santé et de l'enseignement supérieur |
Septembre 2025 |
Expérimentation |
|
32 |
Envisager la possibilité que le cursus de masso-kinésithérapie soit universitaire pour lever les contraintes financières pesant sur le choix de cette spécialité. |
Ministères chargés de la santé et de l'enseignement supérieur |
2027 |
Loi |
|
33 |
Lancer un plan d'ouverture d'urgence de facultés et d'antennes de facultés de médecine dans des villes de taille moyenne à proximité des zones médicales sous-denses. |
Ministères chargés de la santé et de l'enseignement supérieur |
Septembre 2026 |
Plan d'urgence |
|
34 |
Adapter les modalités de stage des étudiants en santé pour qu'ils soient effectués fréquemment et sur toute la durée des études en médecine de ville, de façon privilégiée dans les zones sous-dotées. |
Ministères chargés de la santé et de l'enseignement supérieur |
Dès que possible |
Maquettes de formation des étudiants |
|
35 |
Définir un cadre spécifique permettant aux maisons de santé pluriprofessionnelles d'être reconnues comme lieu de stage pour les étudiants. |
Ministères chargés de la santé et de l'enseignement supérieur |
Dès que possible |
Règlement |
|
36 |
Revaloriser les indemnités de déplacement et de logement des étudiants en santé en stage dans les zones sous-denses éloignées de leur lieu de formation. |
Ministères chargés de la santé et de l'enseignement supérieur |
Septembre 2025 |
Règlement |
|
37 |
Étendre les missions des guichets uniques départementaux d'accompagnement à l'installation des professionnels de santé à l'accompagnement des stagiaires en études de santé dans les zones sous-denses en coopération avec les collectivités territoriales. |
Ministères chargés de la santé et de l'enseignement supérieur Collectivités territoriales |
2025 |
Loi |
|
38 |
Appliquer la loi en ce qui concerne les stages des internes en 4e année de médecine générale en lançant un plan d'urgence pour qu'ils aient lieu prioritairement en médecine de ville dans les zones sous-denses. |
Ministères chargés de la santé et de l'enseignement supérieur |
Septembre 2026 |
Plan d'urgence |
ANNEXE
- LÉGISLATION
COMPARÉE -
NOTE SUR L'INSTALLATION DES PROFESSIONNELS
DE
SANTÉ EN ALLEMAGNE
Cette note a été réalisée à la demande de la commission de l'aménagement du territoire et du développement durable.
L'INSTALLATION DES PROFESSIONNELS DE SANTÉ
EN
ALLEMAGNE
À la demande de la commission de l'aménagement du territoire et du développement durable, la Division de la Législation comparée du Sénat a effectué des recherches sur l'installation des professionnels de santé en Allemagne.
1. Le cadre général : l'organisation de la médecine de ville en Allemagne
Le système de santé allemand est destiné à couvrir une population de 83 millions de patients. Il fonctionne à travers un vaste réseau de 1 900 hôpitaux, 150 000 médecins, 28 000 psychothérapeutes et 19 500 pharmacies. En 2018, les dépenses de santé ont atteint 391 milliards d'euros, représentant plus de 10 % du PIB du pays75(*).
Le financement du système de santé allemand s'appuie sur des régimes d'assurance maladie publics et privés. Les origines de l'assurance maladie sont très anciennes et ont été formalisées au XIXe siècle par le chancelier Otto von Bismarck, qui a établi le premier système national d'assurance sociale en 1883.
Il repose sur cinq principes fondamentaux76(*) :
- l'assurance maladie obligatoire : depuis 2007, tous les résidents permanents doivent souscrire à une assurance maladie. Ceux dont les revenus mensuels dépassent un certain seuil peuvent choisir entre une assurance publique ou privée ;
- le financement par cotisations : pour les caisses publiques, le montant des cotisations est proportionnel aux revenus, tandis que pour les caisses privées, il dépend de l'état de santé, de l'âge et du risque individuel. Les cotisations des employés sont partagées avec l'employeur ;
- le principe de solidarité, qui implique que les cotisations des assurés couvrent collectivement les coûts de santé, à l'instar de la plupart des régimes obligatoires d'assurance maladie européens ;
- le principe du tiers payant, selon lequel les assurés ne paient pas directement les soins. Les frais médicaux sont directement facturés aux caisses d'assurance maladie, sauf pour certains services supplémentaires ;
- le principe d'autogestion : l'État fixe des cadres légaux, mais la gestion du système de santé est déléguée à des représentants des professions médicales, des hôpitaux, des caisses d'assurance et des assurés, réunis au sein de la Commission commune fédérale (Gemeinsamer Bundesausschuss - GBA77(*)). Cette commission arrête notamment la liste des traitements et médicaments pris en charge par les assurances publiques.
a) La gouvernance du système de santé
L'assurance maladie obligatoire est dispensée soit par un régime public, soit par une assurance privée substitutive. Environ 87 % de la population adhère au régime public, tandis que 11 % optent pour l'assurance privée. Les 2 % restants, tels que les militaires, sont couverts par des régimes spéciaux78(*).
La gouvernance du système de santé est complexe et décentralisée, répartie entre le niveau fédéral, les Länder, et des organismes corporatistes autorégulés, composés de représentants des caisses d'assurance maladie, des médecins et des hôpitaux. Bien que le cadre juridique soit fixé au niveau fédéral, les gouvernements des Länder sont chargés de la planification hospitalière et des services de santé publique. La commission commune fédérale (Gemeinsamer Bundesausschuss - GBA) joue un rôle stratégique en définissant les réglementations détaillées.
Le système de santé allemand comprend deux principaux types d'assurance : l'assurance maladie légale (Gesetzliche Krankenversicherung - GKV) et l'assurance maladie privée (Private Krankenversicherung - PKV). La GKV couvre principalement les salariés, mais ceux dont le revenu dépasse un seuil, ainsi que certains groupes professionnels (indépendants, fonctionnaires), peuvent choisir la PKV. En 2023, il existait 96 caisses d'assurance maladie légale et 46 caisses d'assurance maladie privée79(*).
Les caisses d'assurance maladie légales, entités publiques à but non lucratif, collectent les cotisations et les transfèrent à un fonds central (Gesundheitsfonds) qui redistribue les moyens selon un mécanisme d'ajustement des risques. Les caisses privées, en revanche, peuvent être à but lucratif ou non, en fonction de leur statut (sociétés anonymes ou sociétés d'assurance mutuelle). Les assurés peuvent librement choisir leur caisse d'assurance et les caisses doivent accepter tous les demandeurs, indépendamment de leur profil de risque.
Le système de soins est fragmenté en plusieurs secteurs : santé publique, soins ambulatoires, hospitaliers et de longue durée, chacun étant régi par des réglementations distinctes. Cette fragmentation pose des défis en matière de coordination et d'intégration des informations de santé. La politique de santé vise régulièrement à améliorer cette coordination pour une prestation de services plus cohérente80(*).
b) Répartition des compétences entre les acteurs institutionnels
Le système de santé allemand est relativement complexe et fait intervenir trois catégories d'acteurs institutionnels : les collectivités publiques, les institutions d'autogestion et les organisations représentatives des patients et des professionnels de santé.
(1) Le rôle des collectivités publiques
Au niveau fédéral, le ministère de la Santé (Bundesministerium für Gesundheit - BMG) est responsable de l'élaboration des lois, règlements et directives en matière de santé. Il supervise également des institutions clés telles que l'Institut fédéral des médicaments et des dispositifs médicaux (Bundesinstitut für Arzneimittel und Medizinprodukte - BfArM), l'Institut Paul Ehrlich (PEI), l'Institut Robert Koch (RKI) et le Centre fédéral d'éducation pour la santé (Bundeszentrale für gesundheitliche Aufklärung, BZgA)81(*).
En application de l'article 74 de la Loi fondamentale82(*), les Länder disposent d'un pouvoir législatif concurrent pour la mise en oeuvre des politiques de santé et sont responsables de la mise en oeuvre des dispositifs établis au niveau fédéral. Ils planifient et financent les soins hospitaliers et supervisent les services de santé publique municipaux. Ils supervisent également les caisses régionales d'assurance maladie et les ordres professionnels de santé, y compris les médecins, dentistes, pharmaciens et psychothérapeutes83(*). Une Conférence des ministres de la santé84(*) (Gesundheitsministerkonferenz) coordonne la législation régionale en matière de santé et sert de plateforme de coordination entre les Länder.
Les communes85(*) assurent la disponibilité des soins de santé locaux en offrant des services de prévention et en gérant les autorités sanitaires municipales. Elles jouent un rôle clé dans la gestion des crises sanitaires, en documentant les cas et en coordonnant la disponibilité des lits d'hôpital.
(2) Les institutions d'autogestion
La commission commune fédérale (GBA)86(*) constitue l'organe central d'autogestion du système de santé. Cet organisme fédéral, qui bénéficie de la personnalité juridique, est régi par le livre V du code social, et notamment son article 9187(*). Elle réunit les représentants des caisses d'assurance maladie, des médecins et des hôpitaux et des patients. Elle est chargée d'arrêter et de réviser la liste des services médicaux pris en charge. La commission évalue également les nouvelles méthodes de traitement, technologies médicales et médicaments pour déterminer leur inclusion dans les soins remboursés. Les organisations de patients y sont également représentées.
La Fédération nationale des caisses d'assurance maladie (GKV - Spitzenverband) regroupe les caisses d'assurance maladie et conclut des conventions avec les associations de médecins, cliniques et pharmacies. Prévue et encadrée par l'article 217a du livre V du code social88(*), elle détermine les montants remboursés pour les différents traitements médicaux, assurant ainsi la coordination et la gestion financière des soins.
La Fédération allemande des hôpitaux (Deutsche Krankenhaus-gesellschaft) organise les établissements hospitaliers à travers des associations régionales et nationales. Elle participe à l'autogestion du système de santé en assurant la représentation légale des hôpitaux.
Enfin, les associations des médecins et dentistes conventionnés représentent les intérêts des professionnels de santé sous contrat avec les caisses publiques, de même que les patients sont organisés en diverses associations.
c) La médecine de ville
En Allemagne, les soins de ville sont majoritairement fournis par des médecins libéraux. Le système allemand combine la rémunération à l'acte et des budgets basés sur la capitation. Les médecins libéraux peuvent choisir de s'installer seuls ou de s'associer avec d'autres médecins dans des communautés d'exercice professionnel ou des centres de soins ambulatoires pluridisciplinaires (Medizinisches Versorgungszentrum - MVZ)89(*). Trois formes majeures d'exercice existent :
· le cabinet individuel (Einzelpraxis) : en 2021, 78 % des 104 688 cabinets et centres de soins ambulatoires prenaient cette forme. Ces cabinets sont généralement des entreprises individuelles offrant une grande autonomie organisationnelle. Le médecin peut partager les locaux et équipements avec d'autres médecins tout en restant économiquement indépendant. Malgré une tendance à la baisse, 54 % des médecins généralistes exerçaient en cabinet individuel en 2021, contre 59 % en 201090(*) ;
· la communauté d'exercice professionnel (Berufsausübungs-gemeinschaft) est une association de deux ou plusieurs médecins formant une unité économique et organisationnelle. En 2021, cette forme représentait 18,1 % des cabinets et centres de soins ambulatoires91(*) ;
· le centre de soins ambulatoires pluridisciplinaires (Medizinische Versorgungszentren - MVZ) est un centre de santé pluridisciplinaire de proximité, souvent fondé sous la forme de sociétés à responsabilité limitée ou de sociétés de personnes, offrant des soins ambulatoires. En 2021, l'Allemagne comptait 4 179 MVZ, soit 4 % des cabinets et centres médicaux en ville. Les MVZ emploient en moyenne 6,2 médecins, ainsi que divers personnels médicaux et administratifs92(*).
Malgré l'augmentation du nombre de MVZ, le cabinet individuel reste la forme de pratique la plus courante pour la plupart des spécialités.
2. Les dispositifs de régulation de la couverture territoriale
a) La régulation par les licences
Le système de régulation de la santé en Allemagne est caractérisé par sa décentralisation, avec la majorité des décisions prises au niveau des Länder. Cette organisation repose sur les directives de la GBA. Ce modèle permet de prendre en compte les spécificités régionales tout en garantissant un cadre réglementaire national.
Les associations régionales des caisses d'assurance maladie et des médecins jouent un rôle central dans la régulation des installations à travers l'élaboration et la mise en oeuvre des plans de besoins régionaux (Bedarfsplan). Ces plans déterminent le nombre de médecins nécessaires par région et par spécialisation pour garantir un accès équitable aux soins.
Le Bedarfsplan, introduit après la réunification de l'Allemagne et réformé en 2012, est défini à l'article 99 du livre V du code social93(*). Aux termes du (1), « Les associations de médecins conventionnés doivent, en accord avec les fédérations régionales des caisses d'assurance maladie et les caisses d'assurance maladie de remplacement et conformément aux directives édictées par la Commission fédérale commune, établir au niveau du Land un plan des besoins pour garantir les soins médicaux conventionnés et l'adapter à chaque évolution. Les objectifs et les exigences de l'aménagement du territoire et de la planification régionale ainsi que de la planification hospitalière doivent être respectés. Dans la mesure où cela est nécessaire pour tenir compte des spécificités régionales, notamment de la démographie et de la morbidité régionales, afin de garantir des soins adaptés aux besoins, il est possible de déroger aux directives de la Commission fédérale commune. »
La planification des besoins94(*) constitue l'outil de référence pour équilibrer la répartition des médecins sur le territoire. Ce plan vise à éviter les disparités régionales en ajustant le nombre de praticiens selon les besoins spécifiques de chaque zone. Le processus de planification comprend trois étapes principales : la définition du territoire de régulation, l'analyse démographique et la fixation du nombre de médecins95(*). Les associations de médecins sous contrat divisent le territoire en 395 zones, classées en trois catégories (urbain, périurbain, rural) et subdivisées en sept types, selon la densité de population. Les critères incluent le ratio de médecins par habitant, basé sur les normes de l'Allemagne de l'Ouest en 1990 (1 généraliste pour 1 617 habitants)96(*). Depuis 2013, d'autres facteurs comme l'âge des médecins et de la population, ainsi que le nombre de points de remboursement, sont également pris en compte. En fonction de ces critères, les associations déterminent le nombre de médecins autorisés à s'installer par spécialisation. Si le ratio de médecins dépasse 110 % de la cible, aucune nouvelle autorisation n'est délivrée, bien que la fermeture de cabinets existants ne soit pas imposée97(*).
Les médecins doivent obtenir une autorisation spécifique assimilable à une licence (Arztsitz) pour exercer sous contrat avec les caisses d'assurance maladie. Cette autorisation, délivrée par les associations locales des médecins conventionnés, régule le nombre et la répartition des praticiens. Bien que le principe de liberté d'installation soit mentionné, en pratique, l'installation est strictement régulée pour éviter la surdensité dans certaines zones et pour combler les pénuries dans d'autres. Les licences sont délivrées en fonction des besoins territoriaux définis par le Bedarfsplan.
Pour améliorer l'offre de soins dans les régions sous-dotées, la loi du 22 décembre 2011 sur l'amélioration des structures de soins dans l'assurance maladie obligatoire98(*) (GKV-VStG) a introduit des incitations financières et d'autres mesures de soutien. Ces incitations comprennent des subventions à l'installation initiale, variant entre 12 000 et 60 000 euros selon le Land, le nombre de patients, la taille de la zone et la gravité de la pénurie. De plus, l'installation de cabinets secondaires est facilitée pour les médecins dans ces régions, avec des engagements de service allant de cinq à dix ans dans certains Länder. En Thuringe, par exemple, une subvention trimestrielle de 1 500 euros est offerte aux généralistes de plus de 65 ans exerçant en zone rurale sous tension99(*).
En 2019, des quotas maximaux et minimaux ont été introduits pour certaines sous-spécialités médicales afin d'équilibrer la répartition des médecins dans ces différentes sous-spécialités. En médecine interne spécialisée, par exemple, des quotas maximaux sont définis pour la cardiologie, la gastro-entérologie, la pneumologie et la néphrologie, tandis que des quotas minimaux sont fixés pour la rhumatologie afin de garantir une présence suffisante même dans les zones bloquées pour la spécialité globale100(*).
Pour attirer les médecins dans les zones rurales sous-dotées, des incitations financières et autres avantages sont souvent offerts. Cela inclut des primes pour les gardes effectuées dans ces zones et des subventions pour l'installation de cabinets secondaires. Certains Länder organisent même des campagnes de recrutement d'étudiants en médecine, en promettant des places en formation universitaire, en contrepartie d'un engagement à s'installer pendant dix ans dans ces régions. C'est le cas par exemple du Land de Bade-Wurtemberg, où une campagne de recrutement « The Ländarzt »101(*) a récemment fait l'objet de critiques pour son insuffisance à résoudre le problème à court terme. L'association régionale des médecins du Bade-Wurtemberg souligne que même dans des localités attractives comme le lac de Constance ou Stuttgart, il est difficile de trouver des candidats102(*).
Malgré les incitations financières, l'installation de médecins dans les zones sous-dotées reste un enjeu. Les jeunes médecins préfèrent souvent des activités salariées dans les soins ambulatoires ou hospitaliers, offrant des horaires réguliers et une meilleure conciliation entre vie professionnelle et personnelle. En 2018, une étude commandée par la GBA a révélé que 99,8 % de la population allemande pouvait atteindre un médecin généraliste en moins de dix minutes en voiture, et 99 % un spécialiste en moins de 30 minutes. La majorité des personnes interrogées obtenaient un rendez-vous en quelques jours103(*).
b) La rémunération
Les médecins conventionnés sont rémunérés, selon un système qui combine rémunération à l'acte et des budgets basés sur une formule de capitation (paiement par patient)104(*). Les prix des services médicaux couverts par l'assurance maladie légale sont définis dans l'échelle d'évaluation uniforme (Einheitlicher Bewertungsmaßstab - EBM)105(*), qui liste plus de 1 500 prestations remboursables. Chaque prestation médicale se voit attribuer un prix en euros et un nombre de points, reflétant l'intensité de la prestation, déterminés par une commission d'évaluation. Le prix de base du point EBM est uniforme au niveau fédéral, mais peut varier régionalement en fonction des coûts et structures de soins. La notion de dépassements d'honoraires n'existe pas, mais la rémunération diffère entre patients couverts par l'assurance maladie légale et ceux par l'assurance maladie privée, cette dernière n'étant pas soumise à une régulation de prix.
Les médecins conventionnés ne sont pas directement payés par les caisses d'assurance maladie. Ces caisses versent un budget prospectif aux associations régionales de médecins conventionnés (Kassenärztliche Vereinigungen - KV), qui répartissent ensuite ce budget global ajusté sur la morbidité (Morbiditätsbedingte Gesamtvergütung) entre les médecins. Ce budget fixe une limite maximale des dépenses de médecine en ville (enveloppe fermée). Le montant est négocié entre les KV et les caisses d'assurance maladie légale, basé sur les prix et volumes des services de l'année précédente. Ces volumes sont mesurés en points EBM multipliés par le prix effectif du point EBM. Les ajustements annuels prennent en compte l'évolution du nombre, de l'âge et de l'état de santé des assurés, ainsi que les coûts d'investissement et de fonctionnement. Cette procédure vise à maintenir les dépenses dans des limites raisonnables tout en encourageant un volume élevé de soins. Environ 70 % de la rémunération des médecins en 2019 était soumise à ce budget ajusté sur la morbidité, mais cette part diminue, se situant aujourd'hui autour de 60 %. Parallèlement, certains services médicaux ne sont pas soumis à des contraintes budgétaires et sont remboursés à des prix fixes, représentant environ 40 % de la rémunération globale des médecins106(*). Il s'agit notamment des interventions chirurgicales ambulatoires, de certains actes de prévention (examens de dépistage, vaccinations), des soins prénataux, ou encore de la psychothérapie107(*).
La régulation des volumes de soins ambulatoires repose sur des budgets alloués trimestriellement par les caisses d'assurance maladie et répartis par les KV. Chaque spécialité et chaque médecin se voient attribuer des volumes cibles d'activité en points, basés sur la grille tarifaire de l'EBM. À la fin de chaque trimestre, les médecins déclarent le nombre total de points de leurs prestations, et la KV calcule leur rémunération en euros.
Les soins sont classés en quatre groupes de facturation : soins de laboratoire, soins d'urgence, soins primaires (subdivisés en médecine générale et soins pédiatriques) et soins spécialisés (divisés en 14 sous-groupes). Chaque groupe dispose de son propre budget sans possibilité de redistribution entre eux pour éviter qu'une augmentation des dépenses dans un groupe n'affecte un autre.
Chaque médecin dispose d'un budget indicatif maximum, basé sur le volume régulier de prestations (Regelleistungsvolumen - RLV)108(*). Ce plafond, calculé à partir du nombre moyen de cas traités par les médecins de la même spécialité, est ajusté chaque trimestre en fonction du même trimestre de l'année précédente. Si un médecin dépasse ce volume, les cas supplémentaires sont rémunérés à des taux dégressifs : 75 % du prix pour les cas au-delà de 150 % du volume, 50 % pour ceux au-delà de 170 %, et 25 % pour ceux au-delà de 200 %. Ce système crée une « enveloppe à moitié fermée » pour réguler les dépenses.
3. Les obligations en matière de permanence de soins
La continuité des soins, particulièrement en dehors des heures normales de consultation est assurée par les KV en collaboration avec les caisses d'assurance maladie. L'article 75 du livre V du code social109(*) définit plusieurs obligations touchant les associations régionales de médecins (KV), notamment en matière de continuité du service de fourniture de soins.
Conformément à l'article 75 :
« (1) Les associations de médecins conventionnés et les associations fédérales de médecins conventionnés sont tenues d'assurer les soins médicaux conventionnés (...) et de garantir aux caisses de maladie et à leurs fédérations que les soins médicaux conventionnés répondent aux exigences légales et contractuelles. Si l'association de médecins conventionnés ne remplit pas sa mission de garantie pour des raisons qui lui sont imputables, les caisses de maladie peuvent retenir une partie des rémunérations convenues dans les conventions collectives (...).
« [...]
« (1 ter) Le mandat de garantie visé au paragraphe 1 comprend également les soins médicaux conventionnels pendant les heures où les médecins ne sont pas en consultation (service d'urgence), mais pas les soins médicaux d'urgence dans le cadre du service de sauvetage, sauf si le droit du Land en dispose autrement. Dans le cadre du service d'urgence, les associations de médecins conventionnés doivent également mettre à disposition des prestations de télémédecine complémentaires à partir du 31 mars 2022 au plus tard. Les associations de médecins conventionnés doivent également assurer le service d'urgence par le biais d'une coopération et d'un lien organisationnel avec les hôpitaux agréés ; à cet effet, elles doivent soit créer des cabinets de garde dans ou près des hôpitaux, soit intégrer directement les services ambulatoires d'urgence des hôpitaux dans le service d'urgence. Dans le cadre d'une coopération selon la troisième phrase entre les associations de médecins conventionnés et les hôpitaux, il est également possible de convenir de l'utilisation de l'équipement technique des hôpitaux pour la fourniture de prestations télémédicales par les cabinets de garde ou de la fourniture de prestations télémédicales par les services ambulatoires d'urgence des hôpitaux. Les hôpitaux agréés ne participant pas aux soins médicaux conventionnés et les médecins intégrés au service d'urgence sur la base d'un accord de coopération avec l'association des médecins conventionnés sont autorisés à fournir des prestations dans le cadre du service d'urgence et participent à cet effet aux soins médicaux conventionnés. La phrase 5 s'applique par analogie aux médecins qui ne participent pas aux soins médicaux conventionnés dans le cadre des soins médicaux d'urgence du service de secours, dans la mesure où, conformément à la phrase 1, le droit du Land dispose que ces soins sont également couverts par la mission de garantie de l'association des médecins conventionnés. Les associations de médecins conventionnés doivent procéder à un échange d'informations avec les chambres régionales des pharmaciens sur l'organisation du service d'urgence afin d'améliorer la prise en charge des assurés dans le cadre du service d'urgence ; les résultats de cet échange d'informations doivent être intégrés dans les coopérations visées à la troisième phrase. Les associations de médecins conventionnés doivent coopérer avec les centres de coordination des secours des Länder. »
Il appartient donc aux 17 KV de répartir les responsabilités entre les médecins pour garantir que les patients aient accès à des soins médicaux en dehors des heures normales de travail. Grâce à la planification des besoins, ils veillent à ce qu'un nombre suffisant de médecins soient partout disponibles pour les soins ambulatoires, à ce qu'un service médical de garde soit également disponible pendant les heures où les médecins ne sont pas en consultation et à ce que la qualité des prestations soit correcte110(*).
Les médecins conventionnés sont légalement et contractuellement obligés de participer au service de garde. Les modalités et la fréquence de participation varient selon les régions et la densité de la population médicale. Les médecins qui ne respectent pas ces obligations peuvent être soumis à des sanctions de la part des associations régionales. L'article 81 du livre V du code social prévoit que les statuts des KV doivent « notamment contenir des dispositions concernant les obligations des médecins conventionnés pour l'exécution du mandat de garantie » (1). Le (5) du même article prévoit que « Les statuts des associations de médecins conventionnés doivent en outre déterminer les conditions et la procédure d'application de mesures à l'encontre des membres qui ne remplissent pas ou pas correctement leurs obligations de médecin conventionné. Les mesures visées à la première phrase sont, selon la gravité de la faute, l'avertissement, le blâme, l'amende ou la suspension de l'autorisation de pratiquer ou de la participation à la médecine conventionnelle pour une durée maximale de deux ans. Le montant maximal des amendes peut atteindre cinquante mille euros. Il n'y a pas de procédure préliminaire (article 78 de la loi sur les tribunaux sociaux). »111(*)
L'organisation du service médical de garde dans le Land de Berlin
Conformément aux dispositions prévues par le code social, le KV de Berlin a mis en place un service médical de garde (Ambulantes Notdienst) assurant les soins ambulatoires.
Tous les membres du KV installés dans leur propre cabinet, les centres de soins médicaux et les établissements participant aux soins médicaux conventionnés ainsi que les médecins employés sont en principe autorisés ou tenus de participer à ce service médical de garde. Par ailleurs, les médecins spécialistes non conventionnés disposant d'une expérience minimale dans un service de garde médical itinérant d'un autre Land peuvent également y participer112(*).
En dehors des heures de consultation, les cabinets de garde du service proposent des soins médicaux ambulatoires. Les assurés peuvent s'adresser à ces cabinets en cas d'urgence et soulager ainsi les services de secours des hôpitaux. Le service offert par le KV Berlin gère des cabinets d'urgence pour adultes, et d'autres ouverts aux enfants et adolescents113(*).
Il comprend également un service de consultation téléphonique (le « 116 117 »), permettant d'échanger avec du personnel médical qualifié 24 heures sur 24. Ce service permet aux patients de consulter pour une maladie dont le traitement ne peut pas attendre le lendemain pour des raisons médicales (grippe, fièvre, vomissements...).
Enfin, il met à disposition un service de visites médicales à domicile 24 heures sur 24, afin de fournir des soins aux patients qui ne peuvent pas se rendre dans un cabinet médical en raison de la gravité de leur maladie, ceux qui ont besoin d'une assistance médicale urgente la nuit, le week-end ou les jours fériés. Environ 320 médecins contribuent au service de visites à domicile. Selon le KV Berlin, ils rendent visite en moyenne à 400 malades du lundi au vendredi et à environ 700 les samedis et dimanches114(*).
Les frais de traitement sont pris en charge par les caisses d'assurance maladie publiques et privées.
Le projet de loi sur le renforcement des soins de santé
Récemment, le ministre fédéral de la Santé, Karl Lauterbach, a mis en garde contre une pénurie imminente de médecins généralistes, qu'il attribue à un déficit de formation de 50 000 médecins au cours des dix dernières années. Pour remédier à cette situation critique, un projet de loi sur le renforcement des soins de santé (Gesundheitsversorgungsstärkungsgesetz - GVSG)115(*) a été déposé par le Gouvernement fédéral le 22 mai dernier. Le texte vise à rendre la profession de médecin généraliste plus attrayante, renforcer les soins ambulatoires régionaux, et améliorer les soins psychothérapeutiques.
La GVSG propose plusieurs mesures pour alléger la charge administrative des médecins de famille, notamment en supprimant les plafonds de rémunération et les forfaits trimestriels. Cette simplification vise à rendre le travail des médecins de famille moins bureaucratique et plus attrayant. En réduisant les contraintes administratives, le Gouvernement espère attirer davantage de jeunes médecins vers cette profession.
L'avant-projet de loi prévoyait la création de « kiosques de santé » dans les régions socialement défavorisées. Ces centres de consultation, gérés par des infirmiers, devraient offrir des soins et des conseils facilement accessibles pour le traitement et la prévention. Cependant, la création de ces kiosques a été écartée du projet faute d'accord au sein de la coalition ; ils pourraient toutefois faire l'objet de négociations ultérieures lors de l'examen parlementaire116(*).
Parallèlement, la GVSG prévoit des mesures pour améliorer les soins psychothérapeutiques, particulièrement pour les enfants, les adolescents et les groupes vulnérables. Une planification séparée des besoins pour les psychothérapeutes et des mandats de soins supplémentaires devrait faciliter l'accès aux soins pour ces populations.
Le ministre a également abordé les questions de la « faible rémunération » et des tâches administratives inhérentes aux médecins. D'après lui, ces facteurs contribueraient à décourager les jeunes médecins de choisir cette spécialité. En moyenne, les médecins généralistes gagnent environ 7 785 euros par mois en Allemagne, mais ce montant est jugé insuffisant compte tenu des heures de travail et des responsabilités. De plus, de nombreux médecins approchent de l'âge de la retraite, exacerbant la pénurie. La proportion de médecins employés dans des centres médicaux (MVZ) augmente, tandis que le nombre de praticiens indépendants diminue. Bien que les MVZ permettent aux médecins de se concentrer sur leurs tâches cliniques en déléguant les aspects administratifs, ce modèle est controversé en raison de craintes sur une gestion plus commerciale des soins médicaux117(*).
* 1 Les lois « Rist 2 » du 19 mai 2023, qui porte notamment sur l'accès direct aux professionnels de santé et « Valletoux » du 27 décembre 2023, qui revoit, entre autres mesures, certaines compétences des infirmiers, sont d'origine parlementaire.
* 2 Cnom, octobre 2024, « Atlas de la démographie médicale en France ».
* 3 Dress, mai 2023, « Les deux tiers des généralistes déclarent être amenés à refuser de nouveaux patients comme médecin traitant ».
* 4 Fondation Jean Jaurès, avril 2024, « Cartes de France de l'accès aux soins. Soignants et patients face aux inégalités territoriales ».
* 5 La Montagne, 27 novembre 2023, « Comptez un an à 18 mois pour obtenir un rendez-vous : il manque des orthophonistes presque partout en Auvergne » https://www.lamontagne.fr/clermont-ferrand-63 000/actualites/il-manque-des-orthophonistes-presque-partout-en-auvergne_14 407 347/
* 6 Dress, « Démographie des infirmières et des aides-soignantes », juin 2024.
* 7 Insee, « Projections de la population à l'horizon 2070 ».
* 8 Drees, « Les maladies chroniques en France », rapport annuel 2022.
* 9 Rapport de M. Rojouan du 29 mars 2022, Rétablir l'équité territoriale en matière d'accès aux soins : agir avant qu'il ne soit trop tard.
* 10 Drees, « Quelle démographie récente et à venir pour les professions médicales et pharmaceutiques », mars 2021.
* 11 Rapport n° 157 (2022-2023) de Mme Annie Le Houerou au nom de la commission des affaires sociales du Sénat sur la proposition de loi visant à rétablir l'équité territoriale face aux déserts médicaux et à garantir l'accès à la santé pour tous, déposé le 30 novembre 2022.
* 12 Arrêté du 13 novembre 2017 relatif à la méthodologie applicable à la profession de médecin pour la détermination des zones prévues au 1° de l'article L. 1434-4 du code de la santé publique.
* 13 La loi n° 2023-379 du 19 mai 2023 portant amélioration de l'accès aux soins par la confiance aux professionnels de santé.
* 14 Loi n° 2023-1268 du 27 décembre 2023 visant à améliorer l'accès aux soins par l'engagement territorial des professionnels.
* 15 Avenant 7 à la convention nationale des masseurs-kinésithérapeutes signée le 13 juillet 2023 entre l'Union nationale des caisses d'assurance maladie (Uncam), la Fédération Française des Masseurs-Kinésithérapeutes Réeducateurs (FFMKR) et le syndicat Alizé.
* 16 L'Union nationale des caisses d'assurance maladie (Uncam), l'Union nationale des organismes complémentaires d'assurance maladie (Unocam) et les 2 syndicats représentatifs des chirurgiens-dentistes libéraux - les Chirurgiens-dentistes de France (CDF) et la Fédération des syndicats dentaires libéraux (FSDL) - ont signé le 21 juillet 2023 la nouvelle convention nationale des chirurgiens-dentistes libéraux pour la période 2023-2028.
* 17 Avis n° 2024.0053/AC/SBP du 27 juin 2024 du collège de la Haute Autorité de santé portant sur le projet de décret relatif aux conditions de l'accès direct et de prescription initiale des infirmiers en pratique avancée.
* 18 Baromètre de l'application des lois de l'Assemblée nationale : https://www.assemblee-nationale.fr/dyn/taux-application-lois/DLR5L16N47 721
* 19 Cour des comptes, 2024, L'Organisation territoriale des soins de premier recours.
* 20 Remédier aux pénuries de médecins dans certaines zones géographiques. Les leçons de la littérature internationale, D. Polton, H. Chaput, M. Portela, les dossiers de la Drees n° 89, décembre 2021.
* 21 Cour des comptes, 2024, L'Organisation territoriale des soins de premier recours.
* 22 Un tempérament au principe est prévu : l'installation est possible si une sage-femme libérale conventionnée cesse définitivement son activité dans la zone ou la réduit d'au moins 50 % par rapport à son activité des deux années précédentes. Cette possibilité a été supprimée en 2016.
* 23 Fanny Duchaine, Guillaume Chevillard, Julien Mousquès (Irdes), 2022 « Inégalités territoriales de répartition des infirmières libérales : quel impact des restrictions à l'installation en zones sur-denses et des incitations financières en zones sous-denses ? », Questions d'économie de la Santé.
* 24 Drees, 2016, Portrait des professionnels de santé.
* 25 Rétablir l'équité territoriale en matière d'accès aux soins : agir avant qu'il ne soit trop tard, proposition n° 9.
* 26 Les deux décrets définissant la procédure27 de certification des sociétés de téléconsultation et leur organisation ont été publiés plus d'un an après l'adoption de la LFSS pour 2023. Ces textes prévoient notamment l'interdiction de facturer des prestations à des tarifs supérieurs aux tarifs conventionnels. Un référentiel des bonnes pratiques publié par la Haute Autorité de santé a été publié afin d'accompagner les sociétés concernées dans le respect de leurs obligations.
* 28 HAS, Téléconsultation -- Référentiel de bonnes pratiques professionnelles, applicable aux sociétés de téléconsultation.
* 29 L'Affection longue durée (ALD) concerne une maladie dont la gravité et/ou le caractère chronique nécessite un traitement prolongé.
* 30 Cette obligation est codifiée à l'article R. 4127-77 du Code de la santé publique.
* 31 Jusqu'en 2003, il était en effet prévu que « Dans le cadre de la permanence des soins, c'est un devoir pour tout médecin de participer aux services de garde de jour et de nuit. Le conseil départemental de l'ordre peut néanmoins accorder des exemptions, compte tenu de l'âge du médecin, de son état de santé, et, éventuellement, de ses conditions d'exercice ».
* 32 L'expression « permanence des soins ambulatoires » (PSDA) est fréquemment employée pour désigner la permanence des soins de médecine générale.
* 33 « Après une baisse de la participation observée à la suite du regain enregistré en 2020 durant la crise sanitaire, la participation des médecins à la PDSA a de nouveau augmenté en 2023, atteignant 39,34 %, contre 38,48 % en 2022. On a ainsi comptabilisé 26065 médecins volontaires parmi les 66257 médecins susceptibles de prendre une garde au cours de l'année 2023 » (CNOM, 2024, Enquête du Conseil national de l'ordre des médecins sur l'état des lieux de la permanence des soins ambulatoires en médecine générale au 31 décembre 2023).
* 34 Par comparaison, en 2022, la permanence des soins était assurée à 95 % par des médecins de la PDSA les week-ends e jours fériés, 95 % en soirées et 24 % en nuits profondes.
* 35 Un secteur de PDSA correspond à une ligne de garde.
* 36 UFC - Que Choisir, avril 2023, Accès aux soins : La médecine hospitalière et de ville en état d'urgence vitale.
* 37 Arrêté du 14 août 2019 portant approbation de l'avenant n° 7 à la convention nationale organisant les rapports entre les médecins libéraux et l'assurance maladie signée le 25 août 2016.
* 38 Assurance maladie, « l'aide à l'emploi d'assistants médicaux dans les cabinets libéraux » : https://www.ameli.fr/medecin/exercice-liberal/vie-cabinet/aides-financieres/aide-emploi-assistants-medicaux.
* 39 L'Union nationale des caisses d'assurance maladie (Uncam), l'Union nationale des organismes complémentaires d'assurance maladie (Unocam) et 5 des 6 syndicats représentatifs des médecins libéraux - MG France, Avenir-Spé Le Bloc, la CSMF, la FMF et le SML (1) - ont signé le 4 juin 2024 la nouvelle convention médicale pour la période 2024-2029.
* 40 Inspection générale des affaires sociales (Igas), « La formation des assistants médicaux », juillet 2023.
* 41 Cnom, 11 avril 2019, « Enquête sur les déterminants de l'installation chez les internes, les remplaçants exclusifs et les installés ».
* 42 https://bloiscapitale.com/ma-box-rempla-un-nouvel-atout-pour-attirer-des-medecins-en-loir-et-cher
* 43 Émission envoyé spécial, diffusée sur les chaînes de France Télévisions, le 17 octobre 2024, « Déserts médicaux : la voie roumaine », https://www.france.tv/france-2/envoye-special/6618 605-deserts-medicaux-la-voie-roumaine.html
* 44 Arrêté du 24 juillet 2017 portant approbation de l'accord conventionnel interprofessionnel relatif aux structures de santé pluriprofessionnelles.
* 45 Dress, études et résultats, octobre 2022, « Quatre médecins généralistes sur dix exercent dans un cabinet pluriprofessionnel en 2022 ».
* 46 L'ordonnance n° 2018-17 du 12 janvier 2018 relative aux conditions de création et de fonctionnement des centres de santé.
* 47 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 48 Article L. 6323-1-3 du code de la santé publique.
* 49 PwC France, avril 2024, « les IPA : une révolution pour nos parcours de santé ».
* 50 Institut de recherche et documentation en économie de la santé (Irdes), juillet 2023, « Une analyse du déploiement des infirmières en pratique avancée exerçant en soins primaires sur le territoire francilien ».
* 51 Déclaration de politique générale de M. Michel Barnier, Premier ministre, sur la feuille de route gouvernementale en matière de niveau de vie, de logement, de sécurité et d'immigration, ainsi que sur la réduction des dettes budgétaire et écologique, à l'Assemblée nationale le 1er octobre 2024.
* 52Rapport d'information n° 590 (2021-2022), déposé le 29 mars 2022 : « Mise en oeuvre de la réforme de l'accès aux études de santé, bilan après deux ans : des progrès, mais peut mieux faire ».
* 53 Contribution licence santé, avril 2024.
* 54 Cependant, tous ne sont pas des étudiants français partis à l'étranger : certains sont des professionnels étrangers ou français qui résidaient déjà à l'étranger avant de commencer leurs études.
* 55 La DGOS n'a pas été en mesure de fournir une estimation de son ampleur au rapporteur.
* 56 Rapport du HCAAM, février 2024, « Une prospective des ressources humaines en santé pour assurer l'équité d'accès aux soins sur tous les territoires ».
* 57 Verger, Pierre., et al. « Le panel de médecins généralistes de ville : éclairages sur les enjeux de la médecine de premier recours d'aujourd'hui ». Revue française des affaires sociales, 2017/3, 2017. p.213-235.
* 58 Cet écart pourrait s'expliquer en partie par le fait que les femmes médecins sont plus jeunes que les hommes médecins : les effets de génération et de féminisation se combinent.
* 59 CE, 7 octobre 2022, n° 438 233, Fédération nationale des étudiants en kinésithérapie.
* 60 Silhol, J. (2024). Geographical Distribution of Interns in General Practice : A Tool for Regulating Place of Settlement ? Economie et Statistique / Economics and Statistics, 542, 17-36.
* 61 Remédier aux pénuries de médecins dans certaines zones géographiques. Les leçons de la littérature internationale, D. Polton, H. Chaput, M. Portela, les dossiers de la Drees n° 89, décembre 2021.
* 62 Silhol, J. (2024). Geographical Distribution of Interns in General Practice : A Tool for Regulating Place of Settlement ? Economie et Statistique / Economics and Statistics, 542, 17-36.
* 63 Ces mesures sont détaillées dans les sous-parties B, C et D infra.
* 64 Infirmier diplômé d'État.
* 65 Ces éléments sont développés dans la partie C « Pour répondre aux besoins de soins, il faut recourir plus intensément à l'ensemble des compétences des professions de santé ».
* 66 https://blog.clikodoc.com/
* 67 Article R. 4301-4 du code de la santé publique.
* 68 Cour des comptes, audit flash, juillet 2023, « Les infirmiers en pratique avancée : une évolution nécessaire, des freins puissants à lever », p.19.
* 69 Cour des comptes, audit flash, juillet 2023, « Les infirmiers en pratique avancée : une évolution nécessaire, des freins puissants à lever », p.16.
* 70 L'expérimentation OSyS (Orientation dans le Système de Soins) a débuté en septembre 2021 en Bretagne, avec la formation des 37 premières pharmacies d'officines.
* 71 Initié par l' article 51 de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires, le dispositif des protocoles de coopération a été rénové par l' article 66 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé. Les professionnels de santé travaillant en équipe peuvent s'engager, à leur initiative, dans une démarche de coopération pour mieux répondre aux besoins des patients. Par des protocoles de coopération, ils opèrent entre eux des transferts d'activités ou d'actes de soins ou de prévention ou réorganisent leurs modes d'intervention auprès du patient.
* 72 Conseil national de l'ordre des pharmaciens (CNOP), réponses au questionnaire du rapporteur.
* 73 Proposition de loi n° 355 (2023-2024) du 22 février 2024, Mmes Maryse Carrère et Guylène Pantel, « Accès aux pharmacies dans les communes rurales ».
* 74 Arrêté du 5 juillet 2024 portant organisation de la formation à la maîtrise de stage universitaire.
* 75 Ministère fédéral de la Santé, Das deutsche Gesundheitssystem, janvier 2020.
* 76 Ibid.
* 77 Voir https://www.g-ba.de/downloads/17-98-5336/2022-09-30_G-BA-Infobroschuere_DE_bf.pdf
* 78 Minery Sarah et Or Zeynep, Comparaison des dépenses de santé en France et en Allemagne, Institut de recherche et de documentation en économie de la santé (IRDES), Rapport n° 590, mars 2024, p. 9.
Laurent Paul, Santé : les 5 atouts (à copier) du système allemand, in Société Civile, n° 156, Fondation Ifrap, avril 2015.
* 79 Ibid., p. 10.
* 80 Ibid., p. 9.
* 81 https://www.bundesgesundheitsministerium.de/ministerium/aufgaben-und-organisation/aufgaben.html
* 82 Grundgesetz für die Bundesrepublik Deutschland, article 74.
* 83 https://www.bundesgesundheitsministerium.de/themen/gesundheitswesen/staatliche-ordnung/bundeslaender
* 84 https://www.gmkonline.de/Die-GMK.html
* 85 Ministère fédéral de la Santé, Das deutsche Gesundheitssystem, janvier 2020, p. 44.
* 86 Voir supra.
* 87 Sozialgesetzbuch (SGB) Fünftes Buch (V) - Gesetzliche Krankenversicherung, article 91.
* 88 https://www.gesetze-im-internet.de/sgb_5/__217a.html (SGB) Fünftes Buch (V) - Gesetzliche Krankenversicherung, article 217a.
* 89 Minery Sarah et Or Zeynep, op. cit., p. 16.
* 90 Ibid.
* 91 Ibid.
* 92 Ibid.
* 93 https://www.gesetze-im-internet.de/sgb_5/__99.html (SGB) Fünftes Buch (V) - Gesetzliche Krankenversicherung, article 99.
* 94 Voir aussi https://www.kbv.de/media/sp/Instrumente_Bedarfsplanung_Broschuere.pdf
* 95 Observatoire national de la démographie et professions de santé (ONDPS), Les conditions d'installation des médecins de ville en France et dans cinq pays européens (Volume 2), 2015, p. 24.
* 96 Ibid.
* 97 Minery Sarah et Or Zeynep, op. cit., p. 21.
* 98https://www.bgbl.de/xaver/bgbl/start.xav?startbk=Bundesanzeiger_BGBl&bk=Bundesanzeiger_BGBl&start=//*%5B@attr_id=%27bgbl111s2983.pdf%27%5D" \l "__bgbl__%2F%2F*%5B%40attr_id%3D%27bgbl111s2983.pdf%27%5D__1717084545588 zur Verbesserung der Versorgungsstrukturen in der gesetzlichen Krankenversicherung (GKV-Versorgungsstrukturgesetz - GKV-VStG).
* 99 ONDPS, op. cit. p. 26.
* 100 Minery Sarah et Or Zeynep, op. cit., p. 22.
* 101 https://www.baden-wuerttemberg.de/de/service/presse/pressemitteilung/pid/neue-landarzt-kampagne-gestartet
* 102 https://www.swr.de/swraktuell/baden-wuerttemberg/landarztquote-bw-aerztemangel-kritik-100.html
* 103 Ibid., p. 23.
* 104 Ibid., p. 28.
* 105 Voir : https://www.bundesgesundheitsministerium.de/service/begriffe-von-a-z/e/einheitlicher-bewertungsmassstab-ebm
* 106 Minery Sarah et Or Zeynep, op. cit., p. 31.
* 107 Ibid., p. 33.
* 108 Voir aussi : https://www.aok.de/pp/lexikon/regelleistungsvolumina-arzt-und-praxisbezogen/
* 109 https://www.gesetze-im-internet.de/sgb_5/__75.html (SGB) Fünftes Buch (V) - Gesetzliche Krankenversicherung, article 77.
* 110 https://www.kbv.de/html/432.php
* 111 Sozialgesetzbuch (SGB) Fünftes Buch (V) - Gesetzliche Krankenversicherung, article 81.
* 112 https://www.kvberlin.de/fuer-praxen/aerztlicher-bereitschaftsdienst/teilnahme-und-abrechnung
* 113 https://www.kvberlin.de/fuer-patienten/anruf-116117
* 114 Ibid.
* 115 https://www.bundesgesundheitsministerium.de/service/gesetze-und-verordnungen/detail/gvsg.html
* 116 https://www.rnd.de/politik/lauterbach-in-den-naechsten-jahren-flaechendeckender-hausaerzte-mangel-BUZJN4XJQFO63CKOHLVF3NYGAI.html
* 117 https://www.swr.de/swraktuell/baden-wuerttemberg/aerztemangel-in-baden-wuerttemberg-was-verdienen-aerzte-verguetung-100.html