C. DES DIFFICULTÉS GÉNÉRALISÉES MALGRÉ DES DISPARITÉS TERRITORIALES
La situation des Ehpad s'est dégradée sur l'ensemble du territoire national, même si l'on constate des écarts importants entre régions.
En 2023, en excluant le secteur privé commercial, la DGCS constate des taux de résultat médians régionaux allant de - 4,9 % en Corse à 0 % en Provence-Alpes-Côte d'Azur. En incluant les données transmises par les Ehpad privés commerciaux pour 2023, ces tendances sont modifiées : les taux de résultats médians s'échelonnent de - 2 % en Bourgogne-France-Comté à 1,6 % en Corse.
La part relative des différents statuts juridiques, qui peut varier fortement d'une région à l'autre, peut donc expliquer une partie des disparités géographiques. D'autres facteurs structurels peuvent également contribuer à expliquer les écarts, comme la taille moyenne des gestionnaires, la forme des coopérations locales ou le coût de l'immobilier. Les différences peuvent enfin être liées aux divergences entre les politiques des conseils départementaux.
1. Des divergences entre les politiques départementales
a) La valeur du point GIR
La section dépendance prend notamment en charge les fournitures pour incontinence, une partie de la rémunération des aides-soignants et accompagnateurs éducatifs et sociaux (AES), ainsi que les charges relatives à l'emploi de psychologues.
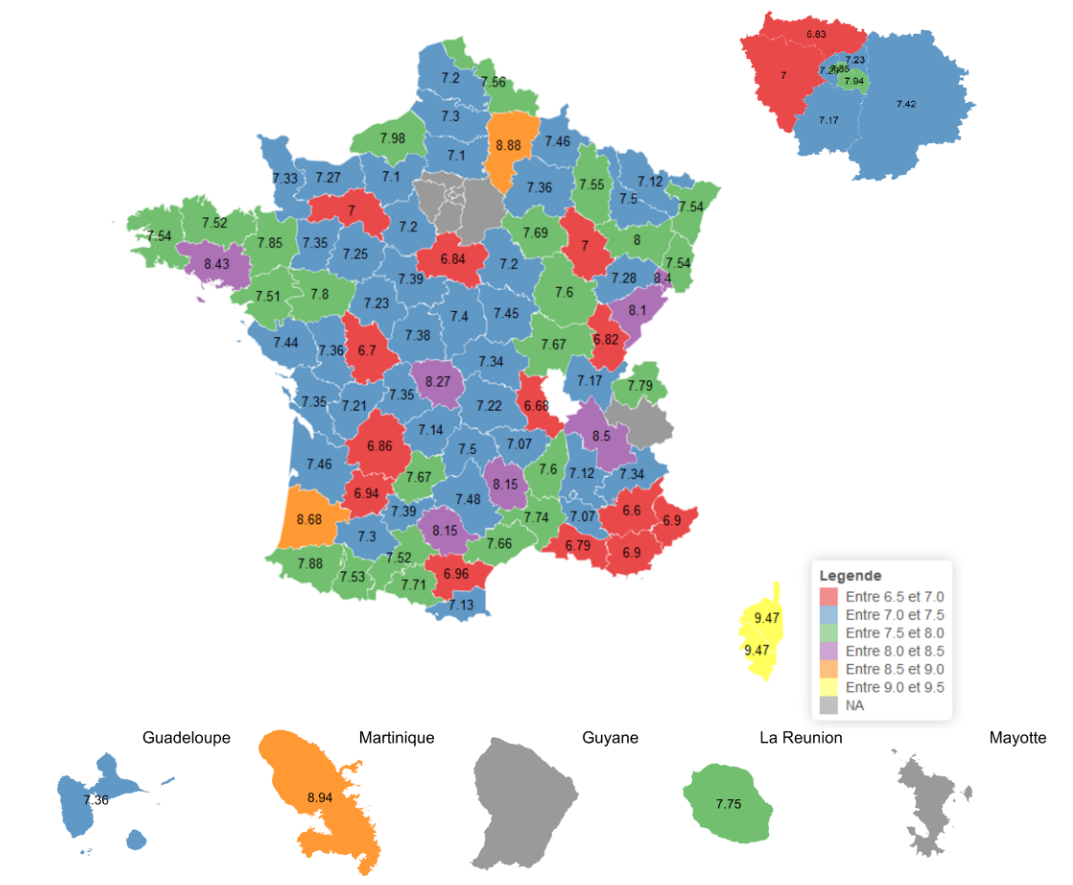
L'équilibre de la section dépendance est directement affecté par la valeur du point GIR14(*) fixé par le conseil départemental. Cette valeur, multipliée par le nombre de points du GIR moyen pondéré (GMP) d'un Ehpad, sert au calcul du tarif dépendance. Le GMP permet de mesurer le niveau moyen de perte d'autonomie des résidents de l'établissement, basé sur la grille d'évaluation AGGIR15(*).
D'après la CNSA, cette valeur du point GIR varie en 2023 entre les départements de 6,60 à 9,50 euros, la moyenne étant de 7,47 euros. Les écarts tendent toutefois à se réduire au fil des ans, et la moitié des départements affichent une valeur du point GIR comprise entre 7,17 et 7,67 euros en 2023.
Cartographie des valeurs de point GIR départementales
7,85
Source : CNSA
Selon des données collectées par la FHF et communiquées aux rapporteures, l'évolution moyenne de la valeur départementale du point GIR a été de 2,4 % en 2024, avec des taux d'évolution s'échelonnant de 0 % à 7,6 %. Cette évolution moyenne était de 1,8 % en 2023 et de 0,8 % en 2022.
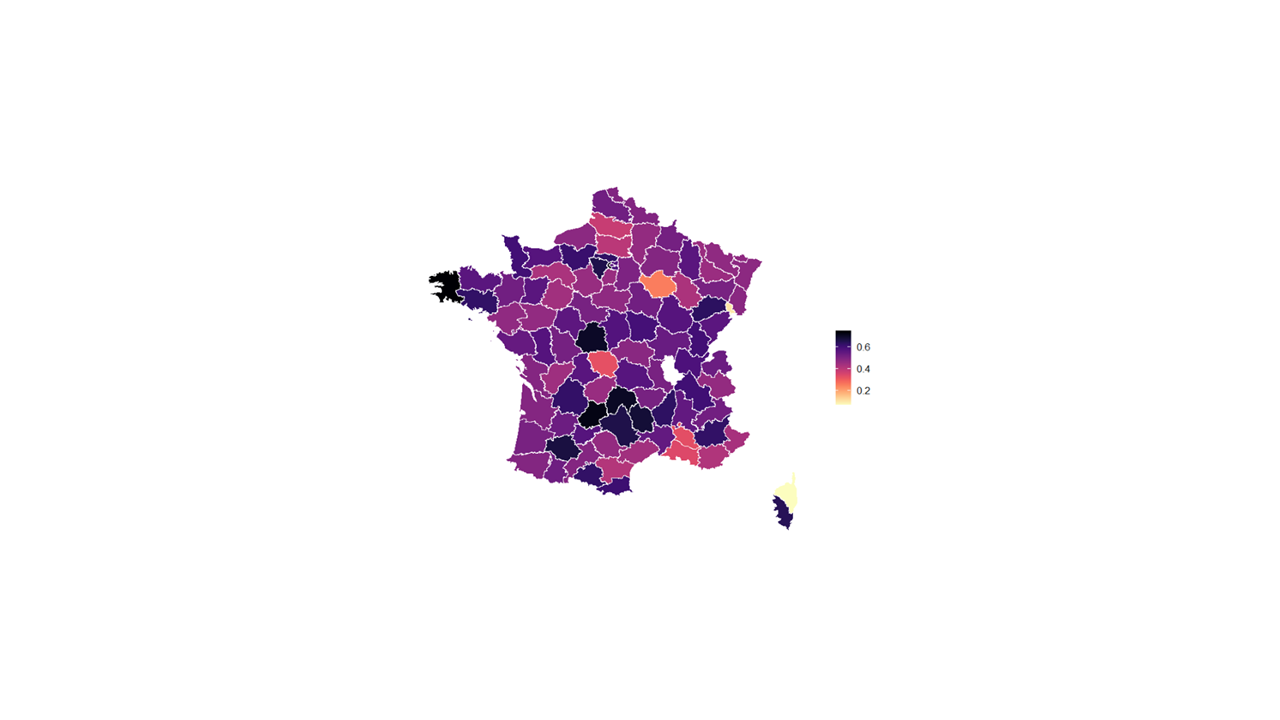
Cependant, la corrélation entre les écarts de valeur du point GIR et les disparités géographiques en matière de santé financière des Ehpad n'apparaît pas avec évidence. Pour 2022, la CNSA observe notamment des taux d'Ehpad publics en déficit particulièrement élevés dans le Finistère (74 %), les Hauts-de-Seine (73 %), le Lot (72 %) ou le Cantal (70 %), des départements où les valeurs de point GIR ne sont pas parmi les plus basses (cf. carte ci-après).
Le paiement du tarif dépendance est assuré, moyennant une participation financière du résident, par une prestation financée et servie par le département, l'allocation personnalisée d'autonomie (APA). D'après la DGCS, les dépenses d'APA en établissement des départements ont progressé en moyenne de 1,3 % entre 2020 et 2021 et de 2 % entre 2021 et 2022, soit des progressions inférieures à l'inflation. Certains départements ont toutefois compensé le coût de l'inflation avec des crédits complémentaires, si bien que le département d'implantation d'un Ehpad a effectivement pu influer sur sa capacité à absorber l'augmentation des coûts.
Part des Ehpad publics en déficit par département
Source : CNSA
b) La fixation du tarif hébergement
On constate des disparités importantes entre les départements tant en matière de niveau des prix que d'évolution des prix.
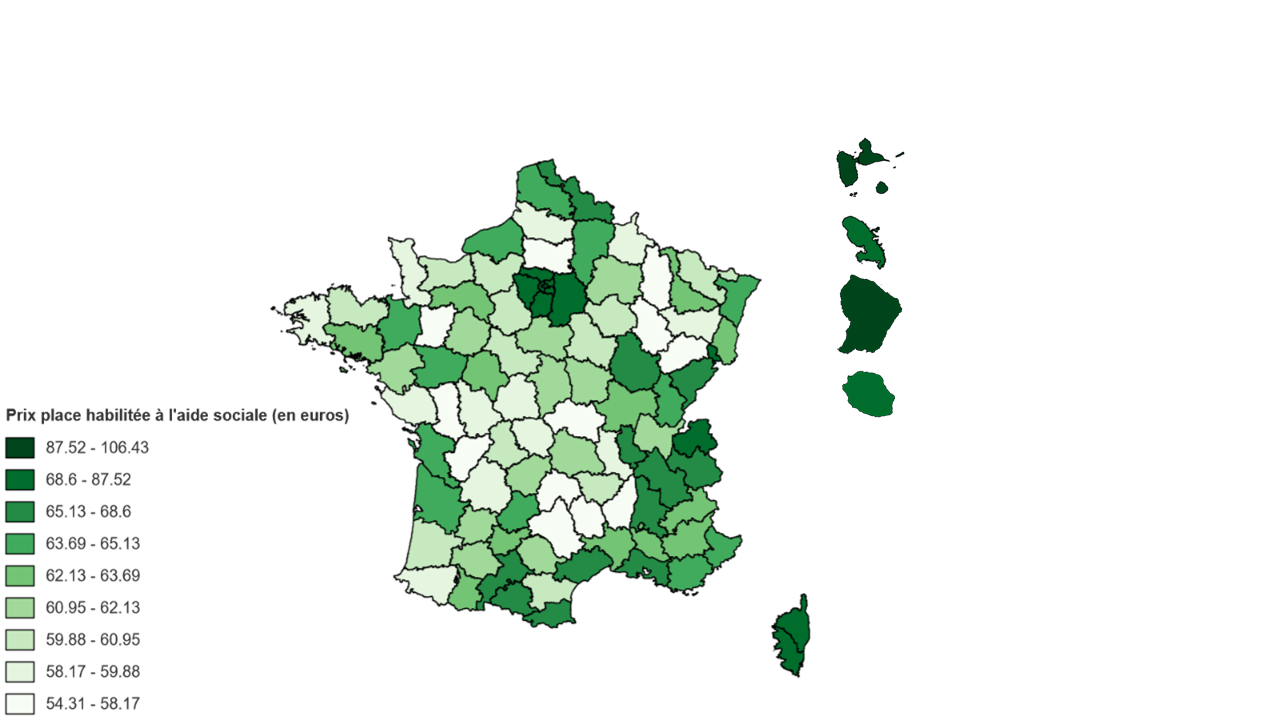
D'après la CNSA, les prix d'hébergement des chambres seules habilitées à l'ASH varient, en 2023, de 55,10 euros par jour dans la Meuse à 89,50 euros à Paris.
La CNSA observe également des écarts significatifs de variation des prix d'un département à l'autre : entre 2022 et 2023, les prix des chambres seules habilitées à l'ASH ont enregistré une hausse comprise entre 0,6 % et 8,5 % selon les départements. La hausse a été de 3,9 % en moyenne nationale, soit un taux inférieur à l'inflation annuelle.
Selon les données collectées par la FHF, la hausse moyenne des tarifs hébergement serait de 3,2 % en 2024, avec des taux d'évolution s'échelonnant entre 0 % et 10 %.
Ces écarts sont liés aux décisions des conseils départementaux, qui sont compétents pour fixer les tarifs d'hébergement des chambres habilitées à l'aide sociale. On observe parfois des phénomènes de rattrapage : par exemple, le prix d'une chambre habilitée à l'ASH a augmenté de 8,5 % en Haute-Saône mais le prix pratiqué dans ce département reste l'un des plus bas en France.
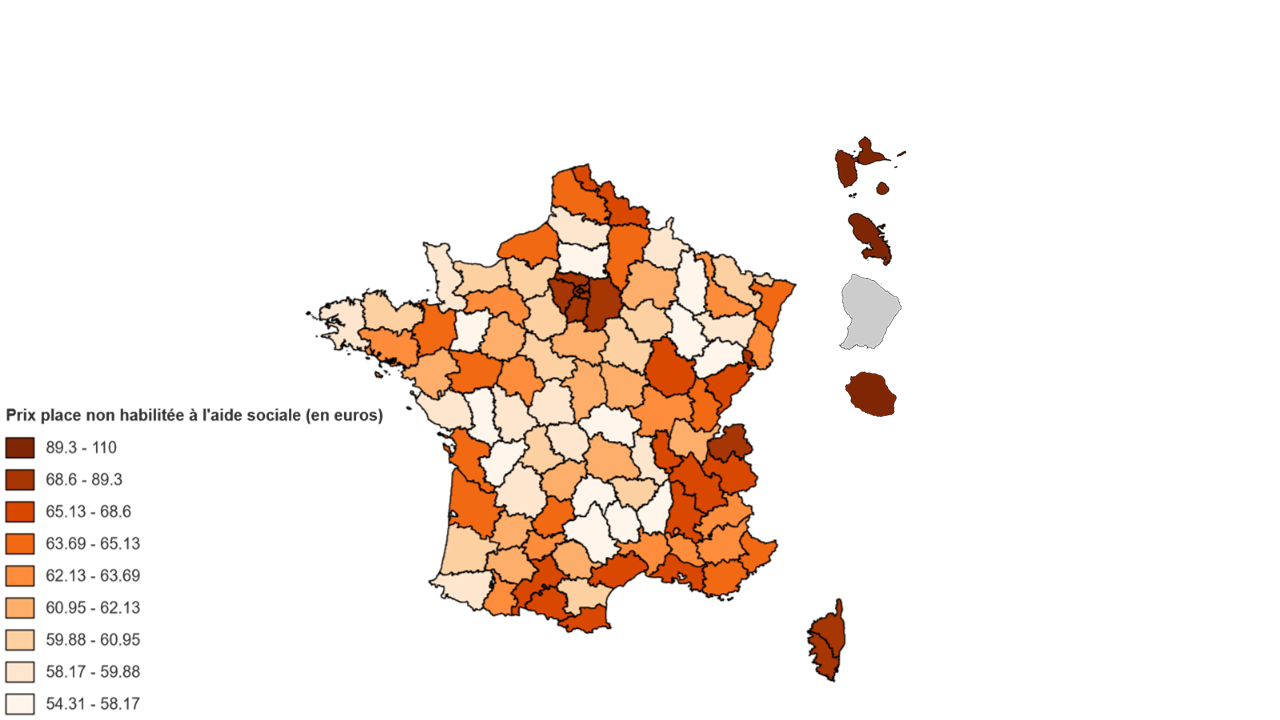
Cependant, ces disparités ont été encore plus marquées pour les hébergements non habilités à l'aide sociale : pour les chambres seules, l'évolution des prix a été comprise entre - 0,5 % et 10 % entre 2022 et 202316(*).
Ces disparités peuvent être liées à l'évolution des prix de l'immobilier, avec lesquels les prix de l'hébergement en Ehpad sont fortement corrélés.
D'autres facteurs peuvent également influer sur les écarts de tarifs, notamment la densité de la population - une faible densité étant associée à des tarifs plus faibles - ou le niveau de vie de la population - un haut niveau de vie correspondant à un tarif plus élevé17(*).
2. Les disparités en termes de structuration de l'offre publique et privée et leurs effets sur le reste à charge
a) Les disparités de reste à charge selon la structuration de l'offre
Le reste à charge d'un résident en Ehpad est la somme du tarif hébergement et d'une fraction du tarif dépendance non pris en charge par le département, de laquelle on soustrait les dispositifs fiscaux18(*) et sociaux19(*) dont bénéficie le résident. La majeure partie du reste à charge est composée du tarif hébergement. Il comprend tous les frais qui ne relèvent ni de la dépendance ni du soin, notamment la location du logement, l'électricité, l'eau, la restauration, les prestations de confort et les services paramédicaux (diététicien, ostéopathe, etc.).
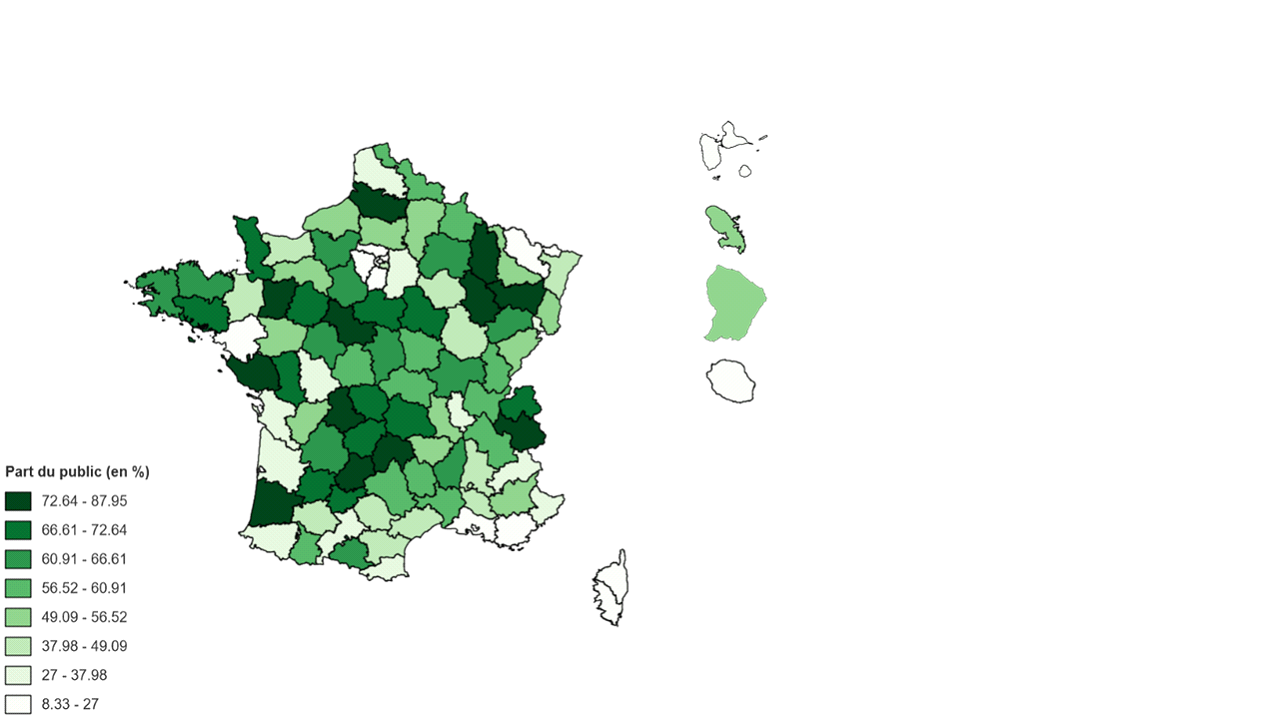
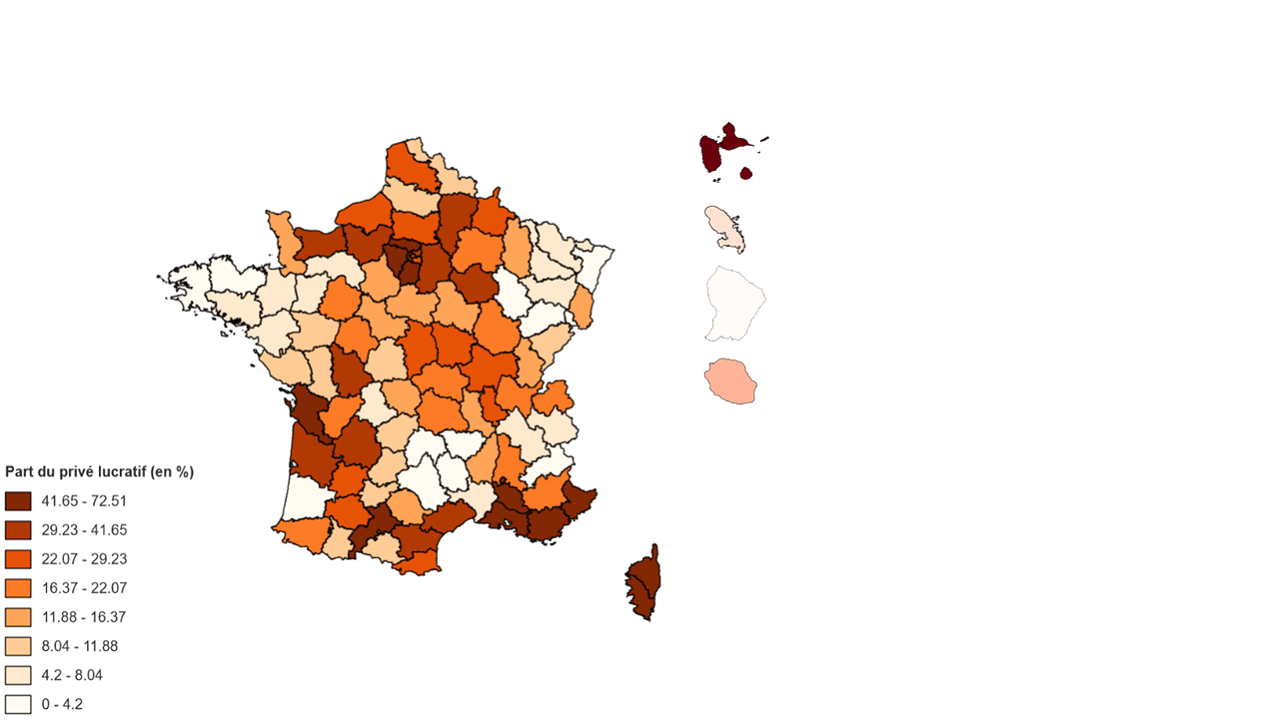
En 2019, 446 000 places en Ehpad sur 610 000 étaient habilitées à recevoir des bénéficiaires de l'aide départementale, soit 73 % de l'offre. Les Ehpad publics et privés à but non lucratif ont respectivement 96,4 % et 80,5 % de places habilitées à l'aide sociale, contre seulement 13,6 % des places des Ehpad privés à but lucratif. Il existe donc une véritable différence de positionnement entre l'offre proposée par les Ehpad publics et privés à but non lucratif et celle des Ehpad privés à but lucratif.
Répartition des places dans les Ehpad en
France (hors Mayotte)
par catégorie et habilitation à l'aide
sociale du département en 2019
|
Catégories d'Ehpad |
Nombre de places |
Part du secteur |
Nombre de places habilitées à l'aide sociale |
Part de places habilitées à l'aide sociale dans le secteur |
Part dans l'ensemble des places habilitées à l'aide sociale |
|
|
Ehpad publics |
Hospitaliers |
129 960 |
21,3 % |
285 075 |
96,4 % |
63,8 % |
|
Non hospitaliers |
165 650 |
27,1 % |
||||
|
Ensemble |
295 610 |
48,4 % |
||||
|
Ehpad privés à but non lucratif |
177 280 |
29 % |
142 763 |
80,5 % |
32 % |
|
|
Ehpad privés à but lucratif |
137 590 |
22,6 % |
18 683 |
13,6 % |
4,2 % |
|
|
Ensemble cumulé |
610 480 |
446 521 |
||||
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
Notice : Les Ehpad publics représentent 48,4 % des places proposées en Ehpad. 96,4 % des places que les Ehpad publics proposent sont habilitées à l'aide sociale. Les Ehpad publics représentent 63,8 % de l'offre habilitée à l'aide sociale au niveau national.
Du fait des modalités de tarification des places, cette disparité entre les Ehpad publics et les Ehpad privés à but lucratif en matière d'habilitation à l'aide sociale conduit à des variations importantes du tarif hébergement, et donc du reste à charge, selon le statut juridique des établissements.
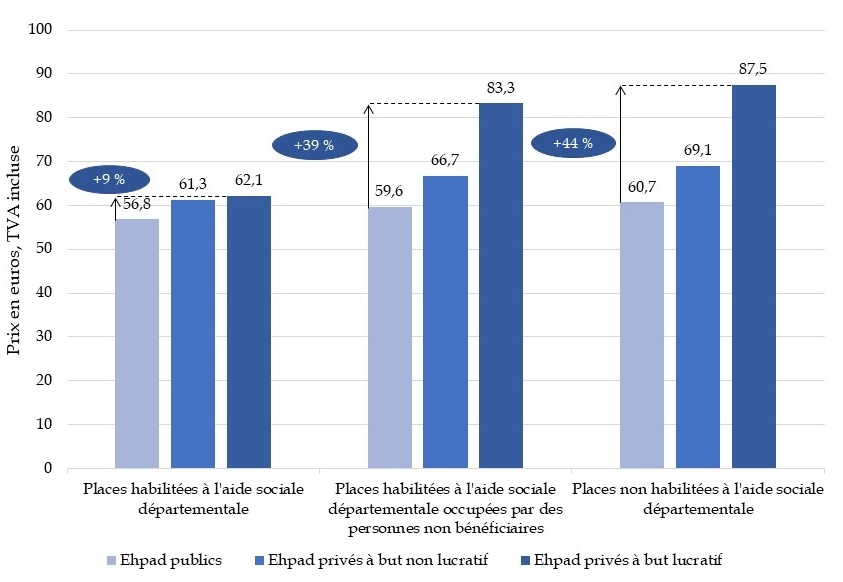
Pour les places habilitées à l'aide sociale, la différence de tarif journalier moyen entre les Ehpad publics et privés est légère. Ce tarif est de 56,80 euros pour les Ehpad publics contre 62,10 euros pour les Ehpad privés à but lucratif.
Pour les places non habilitées à l'aide sociale, dont le prix est plus librement choisi, le tarif journalier moyen dans un Ehpad privé lucratif est de 87,50 euros contre 60,70 euros pour un Ehpad public et 69,10 euros pour un Ehpad privé non lucratif.
Ainsi, l'écart de tarif moyen journalier entre les Ehpad publics et les Ehpad privés va de 9 % pour les places habilitées à l'aide sociale à 44 % pour les places non habilitées. En moyenne, une place non habilitée à l'aide sociale dans un Ehpad public coûte moins cher qu'une place habilitée à l'aide sociale dans un Ehpad privé à but lucratif ou à but non lucratif.
Tarif hébergement journalier moyen par catégorie en 2019
(en euros)
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
Cette différence de tarif entre les Ehpad publics et ceux privés à but lucratif peut être expliquée par plusieurs facteurs :
- la surreprésentation des Ehpad privés à but lucratif dans les régions où le prix de l'immobilier est le plus élevé (70 % des places installées en Guadeloupe, 47 % en Corse, 45 % en Île-de-France, 53 % en Provence-Alpes-Côte-d'Azur) ;
- un bâti plus récent des Ehpad privés à but lucratif et dont la rénovation plus régulière conduit à des coûts supplémentaires ;
- un objectif de rentabilité pour les Ehpad privés à but lucratif.
En revanche, aucune donnée ne permet d'affirmer qu'il existe une différence entre les structures en matière de prestations d'hôtellerie (qualité de la nourriture, nombre d'activités, etc.).
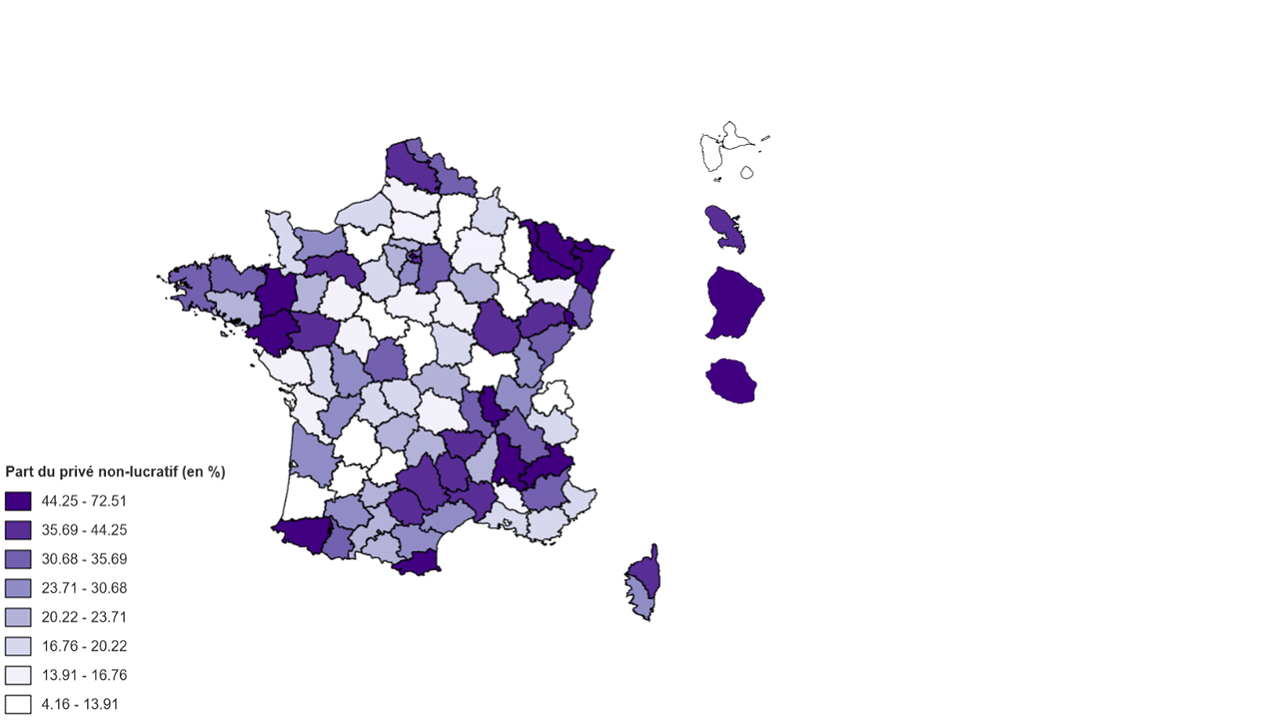
Répartition départementale des Ehpad par statut en 2019
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
La répartition inégale de l'offre entre les Ehpad publics, privés à but non lucratif et privés à but lucratif sur le territoire conduit à une forte hétérogénéité des tarifs moyens entre les départements. La part des Ehpad privés à but lucratif dans les capacités installées varie de 0 (Aveyron, Lozère, Guyane, Hautes-Alpes, Haute-Saône, Landes, Haute-Marne, etc.) à 70,38 % (Guadeloupe). Les départements dans lesquels le tarif journalier des places habilitées et non habilitées à l'aide sociale est le plus cher se superposent avec ceux dans lesquels le prix de l'immobilier est le plus élevé. Comme le souligne la CNSA, c'est le prix de l'immobilier davantage que le statut juridique qui définit le tarif journalier. Ainsi, si à Paris, département dans la fourchette haute de la part de places installées en Ehpad privés à but lucratif (37,89 %), le tarif journalier moyen est le plus onéreux de France à 155,58 euros, il n'en reste pas moins que la Haute-Savoie, dans la fourchette basse de la part des Ehpad privés à but lucratif (18,59 % des places installées), est l'un des départements dont le tarif journalier moyen est le plus élevé de l'Hexagone à 115,79 euros.
Prix moyen journalier pondéré par département d'une place par type d'habilitation en 2023
Source : Commission des affaires sociales, d'après la CNSA, Repères statistiques n° 19 : « Hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », 2024
b) La Guadeloupe, une spécificité dans les outre-mer
(1) La solidarité familiale : une culture guadeloupéenne éloignée de l'Ehpad
La spécificité de la situation des Ehpad en Guadeloupe tiendrait avant tout à des facteurs culturels et sociaux. Le modèle de l'Ehpad a été décrit, par l'ensemble des auditionnés de l'archipel, comme un modèle inadapté à la sociologie de la région. Défendant le virage domiciliaire, les Guadeloupéens considèrent qu'il est le modèle à développer car proche du modèle existant. En effet, la solidarité familiale, notamment intergénérationnelle, permet aujourd'hui à de nombreuses personnes âgées de ne pas aller dans un établissement d'hébergement.
Il semble communément admis que faire entrer un proche en Ehpad revient à faillir à ses devoirs. En 2021, 25 % des Guadeloupéens apportent une aide ou des soins à une personne dépendante. Dans 82 % des cas, il s'agit d'un membre de sa famille. Un tiers des aidants consacrent plus de 5 heures à cette tâche20(*).
(2) Le taux d'équipement en Guadeloupe : le risque d'une rupture dans la prise en charge des personnes âgées dépendantes
Si le vieillissement de la population est un constat partagé par l'ensemble des autorités locales, l'archipel n'est pas préparé à affronter sa transition démographique. Son taux d'équipement est le deuxième plus faible de France avec 43 places d'hébergement pour personnes âgées pour 1 000 individus âgés de 75 ans. À titre de comparaison, la Lozère, département français le mieux équipé, dispose de 196 places pour 1 000 personnes âgées de plus de 75 ans21(*).
La structuration de l'offre est également une spécificité de la Guadeloupe. L'offre proposée par les Ehpad privés à but lucratif représente 70,38 % des places de l'archipel, un record, alors que ces structures ne représentent que 29 % de l'offre nationale. Dans l'ensemble de la région, il n'existe qu'un Ehpad public, celui du CCAS des Abymes. Sur les 1 464 places en Ehpad, 970 sont habilitées à l'aide sociale, soit 66 % de l'offre, un nombre légèrement inférieur à la moyenne nationale (73 %).
En dépit du caractère restreint de l'offre, le taux d'occupation des Ehpad est particulièrement faible sur le territoire et s'établit à 80,42 % en 2022. Selon le conseil départemental de la Guadeloupe, cette faiblesse du taux d'occupation est explicable par trois phénomènes : la culture de la solidarité familiale, le manque de communication autour des Ehpad et la crainte des familles de devoir payer le reste à charge.
Le reste à charge est l'un des plus élevés de France, participant au faible taux d'occupation des Ehpad. En moyenne, en Guadeloupe, le prix d'une journée est fixé à 106,26 euros, soit 3 300 euros par mois environ. Or, le revenu médian est plus bas en Guadeloupe que dans le reste de la France hexagonale, se situant à 15 770 euros par an en 2020 contre 24 490 euros par an en France continentale. La question du reste à charge est donc centrale dans ce territoire. Plusieurs facteurs peuvent expliquer ce tarif particulièrement élevé :
- la part du secteur privé à but lucratif dans le territoire, bien que la part déterminante de places habilitées à l'aide sociale limite l'augmentation des tarifs ;
- la faible disponibilité et le prix du foncier dans l'archipel, conduisant à des coûts de construction plus élevés que dans le reste de la France ;
- le coût de la vie dans les Antilles, plus cher de 12,5 % en moyenne par rapport à l'Hexagone et jusqu'à 32,9 % plus cher pour l'alimentaire22(*).
Depuis 2020, la situation financière des Ehpad en Guadeloupe s'est dégradée. En 2020, le déficit des Ehpad était de 564 000 euros, un nombre qui a culminé à 4,5 millions d'euros en 2021 avant de redescendre à 2,8 millions d'euros en 2022. La faiblesse du taux d'occupation est un des facteurs clefs de cette situation difficile, en sus de l'inflation.
c) En Bretagne, la situation critique des Ehpad publics
Les rapporteures ont effectué, le 28 mars 2024, un déplacement à Rennes afin d'étudier la situation des Ehpad bretons23(*).
Selon l'Insee, 95,1 % des Bretons âgés de 60 ans ou plus vivent à domicile, soit une proportion proche de la moyenne hexagonale (95,8 %). Parmi ces seniors, environ 60 000 personnes, soit 6,2 %, sont en perte d'autonomie24(*), un taux plus faible que la moyenne (7,2 %)25(*). La Bretagne se classe comme l'une des régions les moins touchées par la perte d'autonomie des seniors. Dotée d'une démographie dynamique, la Bretagne connaîtrait cependant un net vieillissement de sa population d'ici 2050, avec un nombre d'habitants âgés de 65 à 84 ans en hausse de 34 % et un nombre d'habitants de 85 ans et plus qui serait multiplié par deux26(*).
En 2019, selon l'enquête EHPA, la Bretagne présente un taux d'équipement en établissements pour personnes âgées relativement élevé : elle dispose de 124 places pour 1 000 personnes âgées de 75 ans ou plus, soit 10 de plus que la moyenne nationale. Au regard de cet indicateur, la région se situe en troisième position en France après les Pays de la Loire et la Normandie. La Bretagne compte au total 47 000 places dans l'ensemble des établissements de la région, un nombre stable par rapport à la précédente enquête de 2015.
Selon l'ARS Bretagne, la situation diffère cependant selon les départements : le Morbihan a un taux d'équipement inférieur à la moyenne nationale, alors que tous les autres départements sont au-dessus.
La Bretagne se singularise par une proportion élevée d'Ehpad publics, et notamment d'Ehpad publics territoriaux : 26 % des Ehpad de la région, et jusqu'à 38 % dans les Côtes-d'Armor, sont rattachés à une collectivité territoriale. À l'échelle nationale, 11 % des Ehpad sont gérés par un CCAS ou un CIAS.
Il en résulte une forte implication des élus locaux sur le sujet de la situation des Ehpad. Un collectif d'élus bretons a ainsi été constitué afin de défendre les Ehpad publics menacés par les déficits (cf. encadré ci-après).
D'après l'ARS Bretagne, les Ehpad de la région se caractérisent également par une taille relativement modeste, peu d'établissements atteignant 100 places, et par un certain isolement, notamment dans les Côtes-d'Armor qui ne comptent aucun groupement de coopération social ou médico-social (GCSMS).
Les données transmises par l'ARS, qui excluent les établissements privés lucratifs ainsi que les Ehpad rattachés à des établissements hospitaliers, font état d'une profonde dégradation de la situation financière des Ehpad, avec un déficit moyen par établissement de plus de 94 000 euros en 2022.
Résultat et déficit moyen des Ehpad bretons par département
|
Département |
CAF27(*) 2022 |
CAF 2023 |
Résultat ERRD28(*) 2022 |
Résultat EPRD29(*) 2023 |
Nombre d'EPRD (2022) |
Déficit moyen |
|
Côtes-d'Armor |
3 981 623 € |
- 2 042 436 € |
- 5 294 566 € |
- 12 469 607 € |
76 |
- 69 665 € |
|
Finistère |
5 590 517 € |
- 4 672 914 € |
- 12 053 407 € |
- 22 707 817 € |
70 |
- 172 192 € |
|
Ille-et-Vilaine |
11 501 902 € |
- 4 629 042 € |
- 5 338 905 € |
- 23 163 600 € |
87 |
- 61 367 € |
|
Morbihan |
6 755 916 € |
71 690 € |
- 4 862 453 € |
- 12 102 614 € |
59 |
- 82 414 € |
|
Total régional |
27 829 958 € |
- 11 272 702 € |
- 27 549 331 € |
- 70 443 638 € |
292 |
- 94 347 € |
Source : ARS Bretagne
La situation a pu ainsi s'aggraver alors même que les taux d'occupation, bien qu'en baisse, apparaissent toujours élevés dans la région, passant de 99,6 % à 97,6 % pour l'hébergement permanent.
L'ARS constate que les Ehpad publics non hospitaliers autonomes dont la trésorerie est déjà fragile (souvent inférieure à 30 jours) et qui ne peuvent compter sur une trésorerie de groupe se retrouvent aujourd'hui en grande difficulté.
La formation d'un collectif d'élus locaux
En Bretagne, une mobilisation d'élus locaux a débuté durant l'été 2023 dans les Côtes-d'Armor afin d'exiger de l'État des moyens nouveaux pour sauver les Ehpad publics.
Un collectif baptisé « Territoires en résistance pour le grand âge » a ainsi été constitué afin d'alerter les pouvoirs publics, mettant en avant l'augmentation sans précédent des charges des Ehpad, le manque de professionnels, ainsi que le trop faible accompagnement de l'ARS et des départements.
D'après l'AMF, les membres de ce collectif ont décidé de geler le règlement des factures d'énergie des Ehpad gérés par les municipalités afin de pouvoir continuer à payer leur personnel et cesser de voter des subventions d'équilibre au CCAS pour compenser les difficultés financières des Ehpad.
Le prix de la journée des Ehpad publics, fixé par les conseils départementaux à un niveau permettant de contenir le reste à charge pour les familles, est également un point d'attention porté par le collectif d'élus.
Le collectif souhaitant engager la responsabilité financière de l'État, des recours indemnitaires ont été déposés par plusieurs maires au tribunal administratif30(*).
* 14 Groupe iso-ressources.
* 15 Autonomie, Gérontologie, Groupe iso-ressources.
* 16 « Hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », M.-H. Toupin, Repères statistiques n° 19, CNSA, janvier 2024.
* 17 Source : réponses de la DGCS au questionnaire des rapporteures.
* 18 Les résidents imposables peuvent bénéficier de la réduction d'impôt au titre des frais de dépendance et d'hébergement pour les personnes dépendantes accueillies en établissement spécialisé, représentant 25 % des dépenses réelles engagées (résultat du reste à charge moins les dispositifs sociaux) dans la limite d'un plafond annuel fixé à 10 000 euros par résident. Créé en 1988 et modifié en 2010, ce dispositif fiscal bénéficie à 418 000 ménages pour un coût de 251 millions d'euros en 2023.
* 19 Peuvent être mentionnées les aides au logement (allocation personnalisée au logement, allocation de logement social) et l'aide sociale à l'hébergement.
* 20 Insee, « La Guadeloupe face au défi de la dépendance des seniors à l'horizon 2030 », 2021.
* 21 Drees, Enquête EHPA de 2019, 2023.
* 22 Insee, « En Guadeloupe, les prix sont plus élevés de 12,5 % qu'en France métropolitaine », 2016.
* 23 Voir la liste des personnes rencontrées lors du déplacement annexée au présent rapport.
* 24 Mesurée par par le « score VQS » qui synthétise les diverses difficultés rencontrées par les personnes âgées à partir des questions de l'enquête VQS de l'Insee portant sur leurs capacités fonctionnelles.
* 25 « Perte d'autonomie des seniors vivant à domicile : 60 000 Bretons concernés en 2021 », Insee Flash Bretagne n° 100, décembre 2023.
* 26 « En 2050, la Bretagne compterait près de 260 000 habitants supplémentaires », Insee Analyses Bretagne n° 121, décembre 2023.
* 27 Capacité d'autofinancement.
* 28 État réalisé des recettes et des dépenses.
* 29 État prévisionnel des recettes et des dépenses.
* 30 « En Bretagne, les Ehpad publics à bout de souffle : 53 maires attaquent l'État pour faute », Ouest-France, 4 avril 2024.