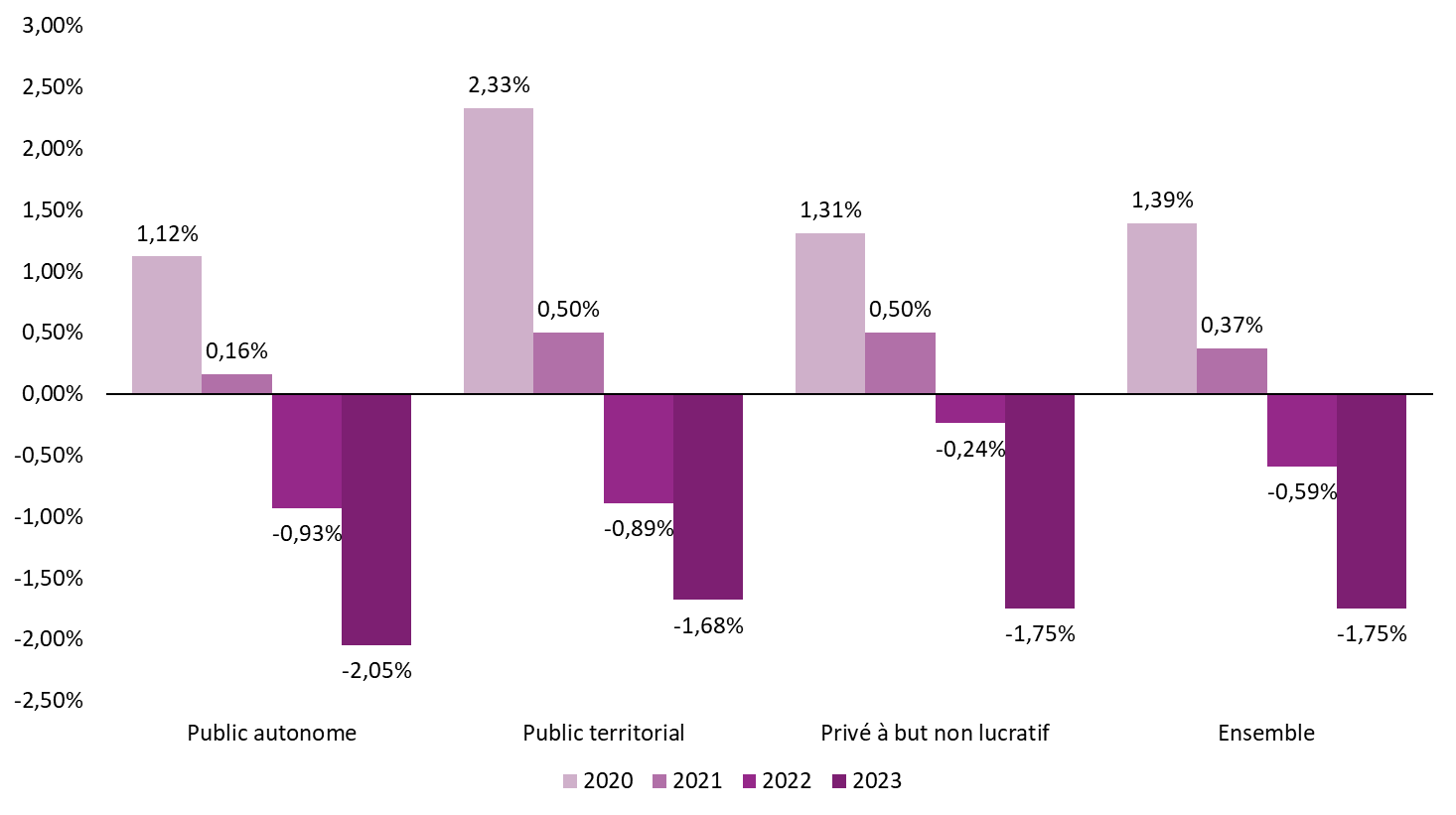- L'ESSENTIEL
- I. LA SITUATION DES FINANCES DES EHPAD S'EST
DÉGRADÉE À LA SUITE D'UNE CONJONCTION DE CRISES
- II. LE MODÈLE DE L'EHPAD APPARAÎT
À BOUT DE SOUFFLE
- III. L'OFFRE D'EHPAD DOIT ÊTRE ADAPTÉE
AUX DÉFIS DE LONG TERME
- A. LE BÂTI DES EHPAD : ENTRER DE
PLAIN-PIED DANS LE XXIE SIÈCLE
- B. UN PILOTAGE ET UNE ORGANISATION À
REPENSER
- A. LE BÂTI DES EHPAD : ENTRER DE
PLAIN-PIED DANS LE XXIE SIÈCLE
- I. LA SITUATION DES FINANCES DES EHPAD S'EST
DÉGRADÉE À LA SUITE D'UNE CONJONCTION DE CRISES
- LISTE DES RECOMMANDATIONS
- PREMIÈRE PARTIE : DES EHPAD À
BOUT DE SOUFFLE AVANT D'ABORDER L'OBSTACLE DÉMOGRAPHIQUE
- I. UNE SITUATION FINANCIÈRE TRÈS
DÉGRADÉE
- A. DES DIFFICULTÉS QUI AFFECTENT L'ENSEMBLE
DES INDICATEURS FINANCIERS
- B. UNE SITUATION AFFECTANT LES EHPAD DE TOUS
STATUTS
- C. DES DIFFICULTÉS
GÉNÉRALISÉES MALGRÉ DES DISPARITÉS
TERRITORIALES
- 1. Des divergences entre les politiques
départementales
- 2. Les disparités en termes de
structuration de l'offre publique et privée et leurs effets sur le reste
à charge
- a) Les disparités de reste à charge
selon la structuration de l'offre
- b) La Guadeloupe, une spécificité
dans les outre-mer
- (1) La solidarité familiale : une
culture guadeloupéenne éloignée de l'Ehpad
- (2) Le taux d'équipement en
Guadeloupe : le risque d'une rupture dans la prise en charge des personnes
âgées dépendantes
- c) En Bretagne, la situation critique des Ehpad
publics
- a) Les disparités de reste à charge
selon la structuration de l'offre
- 1. Des divergences entre les politiques
départementales
- D. UNE SITUATION PORTEUSE DE RISQUES POUR LA
QUALITÉ DE LA PRISE EN CHARGE DES PERSONNES ÂGÉES
- A. DES DIFFICULTÉS QUI AFFECTENT L'ENSEMBLE
DES INDICATEURS FINANCIERS
- II. UNE MULTIPLICITÉ DE CRISES QUI ONT
FRAGILISÉ LA SITUATION ÉCONOMIQUE DU SECTEUR
- A. CRISE SANITAIRE ET « SCANDALE
ORPEA » : PERTE DE CONFIANCE ET CHUTE DU TAUX D'OCCUPATION DES
EHPAD
- 1. Après la crise sanitaire, la
détérioration de l'image des Ehpad
- a) Des Ehpad historiquement perçus comme
des « mouroirs » isolés
- (1) De l'hospice à l'Ehpad
- (2) La liberté d'aller et venir : un
droit de plus en plus théorique
- (a) Le droit des résidents à
circuler librement
- (b) Le cadre normatif encadrant la liberté
d'aller et venir des résidents
- (c) La restriction pratique de la liberté
d'aller et venir des résidents
- (3) L'isolement géographique et le
sentiment de solitude en Ehpad
- b) Durant la crise sanitaire, une atteinte
disproportionnée aux droits des résidents et de leurs
proches
- (1) Les fondements juridiques fragiles du droit de
visite des résidents
- (2) La mise en place de mesures restrictives de
liberté par les protocoles sanitaires
- (3) Les conséquences de la crise sanitaire
sur la relation des Français aux Ehpad
- c) La reconnaissance récente de droits du
résident, un premier pas pour retisser le lien de confiance entre
l'Ehpad, les résidents et leur entourage
- a) Des Ehpad historiquement perçus comme
des « mouroirs » isolés
- 2. À la suite du « scandale
Orpea », le constat d'une maltraitance systémique et une
perte de confiance généralisée
- 1. Après la crise sanitaire, la
détérioration de l'image des Ehpad
- B. CRISE INFLATIONNISTE ET SÉGUR : LES
EHPAD CONFRONTÉS À UN EFFET CISEAUX ENTRE LEURS RECETTES ET LEURS
DÉPENSES DE FONCTIONNEMENT
- 1. La crise énergétique : des
Ehpad sensibles aux chocs exogènes sur les énergies
fossiles
- 2. Inflation : des Ehpad sensibles à
l'augmentation des prix sur les biens de première
nécessité
- 3. Ségur : des revalorisations mal
compensées
- 4. Les revalorisations insuffisantes du tarif
hébergement
- 5. Des contraintes propres au secteur
public
- 1. La crise énergétique : des
Ehpad sensibles aux chocs exogènes sur les énergies
fossiles
- C. CRISE DES RESSOURCES HUMAINES : DES
MÉTIERS EN FORTE TENSION
- D. CRISE DE L'INVESTISSEMENT : LES EHPAD FACE
AU MUR DE LA MODERNISATION
- 1. Des Ehpad conçus comme des lieux de soin
et non des lieux de vie
- 2. Des Ehpad publics en retard sur la
modernisation de leurs infrastructures
- 3. Conduite de projets : des Ehpad sans
ressources financières ni humaines
- a) Un bâti vieillissant confronté au
mur de l'investissement
- (1) Un bâti en cours de rénovation
pour atteindre les standards fixés par le cahier des charges de
1999
- b) Un plan d'aide à l'investissement
ambitieux dans ses objectifs mais sous-dimensionné dans ses
moyens
- (1) Le plan d'aide à
l'investissement : une initiative bienvenue mais des moyens
insuffisants
- (2) Le plan de rattrapage de l'offre en outre-mer
et en Corse
- (3) Le plan d'aide à l'investissement
heurté par une conjoncture financière
dégradée
- c) L'ingénierie de projets : une
compétence absente dans les Ehpad
- (1) Le manque de compétences en
matière d'ingénierie de projets dans les Ehpad
- (2) La possibilité de s'appuyer sur
l'Anap
- (3) La Mission nationale d'appui à
l'investissement, un bilan positif malgré une sous-mobilisation de ses
ressources
- a) Un bâti vieillissant confronté au
mur de l'investissement
- 1. Des Ehpad conçus comme des lieux de soin
et non des lieux de vie
- A. CRISE SANITAIRE ET « SCANDALE
ORPEA » : PERTE DE CONFIANCE ET CHUTE DU TAUX D'OCCUPATION DES
EHPAD
- III. DES INTERVENTIONS PUBLIQUES INSUFFISANTES
POUR SOUTENIR UN MODÈLE À BOUT DE SOUFFLE
- A. DES INITIATIVES LOCALES NOMBREUSES MAIS DE
PORTÉE LIMITÉE DANS UN CONTEXTE DE CRISE DES FINANCES
DÉPARTEMENTALES
- B. UN FONDS EXCEPTIONNEL D'URGENCE
SOUS-DIMENSIONNÉ MAIS QUI A PERMIS DE RÉUNIR L'ENSEMBLE DES
PARTENAIRES
- C. UN « COUP DE POUCE » EN
TROMPE-L'oeIL, MAIS UN EFFORT RÉEL EN FAVEUR DES EHPAD
- D. L'ENGAGEMENT TIMIDE DE MESURES
STRUCTURELLES
- A. DES INITIATIVES LOCALES NOMBREUSES MAIS DE
PORTÉE LIMITÉE DANS UN CONTEXTE DE CRISE DES FINANCES
DÉPARTEMENTALES
- I. UNE SITUATION FINANCIÈRE TRÈS
DÉGRADÉE
- SECONDE PARTIE : LA NÉCESSITÉ
DE SORTIR
DE LA CRISE POUR PRÉPARER L'EHPAD DE DEMAIN
- I. RATTRAPER EN URGENCE LE DÉFICIT DE
FINANCEMENT DES EHPAD
- A. MOBILISER EN TANT QUE DE BESOIN
L'EXCÉDENT DE LA BRANCHE AUTONOMIE
- B. REVALORISER LES TARIFS DÉPENDANCE ET
HÉBERGEMENT
- C. DOTER LA BRANCHE AUTONOMIE DE RECETTES À
LA HAUTEUR DES BESOINS
- A. MOBILISER EN TANT QUE DE BESOIN
L'EXCÉDENT DE LA BRANCHE AUTONOMIE
- II. FAVORISER L'ATTRACTIVITÉ DES
MÉTIERS
- A. LEVER LES OBSTACLES À LA FORMATION ET AU
RECRUTEMENT D'AIDES-SOIGNANTS
- B. REVALORISER LE RÔLE DES INFIRMIERS
- C. RÉPONDRE À L'ENJEU DE LA
FIDÉLISATION DU PERSONNEL
- D. ACCOMPAGNER L'AUGMENTATION DU TAUX
D'ENCADREMENT
- A. LEVER LES OBSTACLES À LA FORMATION ET AU
RECRUTEMENT D'AIDES-SOIGNANTS
- III. REVOIR EN PROFONDEUR LE MODÈLE DE
FINANCEMENT DES EHPAD
- IV. AMÉLIORER LE PILOTAGE ET
L'ORGANISATION
- V. MIEUX ADAPTER L'OFFRE AUX BESOINS
- A. FAIRE DE L'ARCHITECTURE UN VECTEUR DE
BIEN-ÊTRE DES RÉSIDENTS
- B. TRANSITION ÉCOLOGIQUE :
RÉDUIRE LA FACTURE ÉNERGÉTIQUE, ADAPTER LE BÂTI AU
RÉCHAUFFEMENT CLIMATIQUE
- C. AIDES TECHNIQUES : PRÉVENIR LA
PERTE D'AUTONOMIE DES RÉSIDENTS
- D. TRANSITION NUMÉRIQUE : FAIRE ENTRER
L'EHPAD DANS LE XXIE SIÈCLE
- E. MISER SUR LA COMPLÉMENTARITÉ
ENTRE LES FORMES DE PRISE EN CHARGE DES PERSONNES ÂGÉES
- F. POUR UN VÉRITABLE PLAN DE RATTRAPAGE EN
OUTRE-MER
- 1. Le vieillissement accéléré
de la Guadeloupe et l'explosion de la dépendance
- a) Le vieillissement accéléré
de la Guadeloupe
- b) L'explosion des besoins liés à la
dépendance sur un territoire inadapté
- (1) En dépit d'une relative
stabilité du taux de dépendance, une explosion des besoins par un
effet d'échelle
- (2) Une solidarité familiale freinant le
développement des Ehpad sur un territoire inadapté au
vieillissement de la population
- c) Une urgence : lancer un plan de rattrapage
de l'offre en Guadeloupe
- a) Le vieillissement accéléré
de la Guadeloupe
- 2. La Martinique : accompagner la transition
démographique et le vieillissement accélérés
- 3. La Réunion : une transition
démographique rapide mais encore sous contrôle
- 1. Le vieillissement accéléré
de la Guadeloupe et l'explosion de la dépendance
- A. FAIRE DE L'ARCHITECTURE UN VECTEUR DE
BIEN-ÊTRE DES RÉSIDENTS
- VI. STIMULER LA DEMANDE
- I. RATTRAPER EN URGENCE LE DÉFICIT DE
FINANCEMENT DES EHPAD
- POSITION PERSONNELLE DE MME ANNE SOUYRIS
- I. IDENTIFIER DES MOYENS JUSTES DE FINANCER LA
BRANCHE AUTONOMIE POUR LES EHPAD
- II. MIEUX SOIGNER ET MIEUX ACCOMPAGNER EN
PARVENANT À UN RATIO D'ENCADREMENT DE 8 ETP DONT 6 SOIGNANTS POUR 10
RÉSIDENTS D'ICI DIX ANS
- III. PROPOSER UN NOUVEAU MODÈLE POUR LE
RISQUE AUTONOMIE FACE AU DÉFI DU VIEILLISSEMENT DE LA POPULATION
- I. IDENTIFIER DES MOYENS JUSTES DE FINANCER LA
BRANCHE AUTONOMIE POUR LES EHPAD
- EXAMEN EN COMMISSION
- LISTE DES PERSONNES ENTENDUES
- LISTE DES CONTRIBUTIONS ÉCRITES
- DÉPLACEMENT À RENNES
- TABLEAU DE MISE EN oeUVRE ET DE SUIVI
DES RECOMMANDATIONS
- ANNEXE : ANALYSE DES RÉSULTATS
DE LA CONSULTATION DES ÉLUS LOCAUX
N° 778
SÉNAT
2023-2024
Enregistré à la Présidence du Sénat le 25 septembre 2024
RAPPORT D'INFORMATION
FAIT
au nom de la commission des affaires sociales (1) sur la situation des Ehpad,
Par Mmes Chantal DESEYNE, Solanges NADILLE
et Anne
SOUYRIS,
Sénateur et Sénatrices
(1) Cette commission est composée de : M. Philippe Mouiller, président ; Mme Élisabeth Doineau, rapporteure générale ; Mme Pascale Gruny, M. Jean Sol, Mme Annie Le Houerou, MM. Bernard Jomier, Olivier Henno, Xavier Iacovelli, Mmes Cathy Apourceau-Poly, Véronique Guillotin, M. Daniel Chasseing, Mme Raymonde Poncet Monge, vice-présidents ; Mmes Viviane Malet, Annick Petrus, Corinne Imbert, Corinne Féret, Jocelyne Guidez, secrétaires ; Mmes Marie-Do Aeschlimann, Christine Bonfanti-Dossat, Corinne Bourcier, Céline Brulin, M. Laurent Burgoa, Mmes Marion Canalès, Maryse Carrère, Catherine Conconne, Patricia Demas, Chantal Deseyne, Brigitte Devésa, M. Jean-Luc Fichet, Mme Frédérique Gerbaud, M. Khalifé Khalifé, Mmes Florence Lassarade, Marie-Claude Lermytte, Monique Lubin, Brigitte Micouleau, M. Alain Milon, Mmes Laurence Muller-Bronn, Solanges Nadille, Anne-Marie Nédélec, Guylène Pantel, M. François Patriat, Mmes Émilienne Poumirol, Frédérique Puissat, Marie-Pierre Richer, Anne-Sophie Romagny, Laurence Rossignol, Silvana Silvani, Nadia Sollogoub, Anne Souyris, MM. Dominique Théophile, Jean-Marie Vanlerenberghe.
L'ESSENTIEL
La situation financière des Ehpad s'est fortement dégradée depuis trois ans : non seulement la proportion d'Ehpad déficitaires a augmenté mais l'ampleur des déficits s'est aggravée, exposant de nombreux établissements à des difficultés de trésorerie à court terme. Une combinaison de causes conjoncturelles et structurelles explique cette situation, que des aides ponctuelles ne suffiront pas à surmonter.
La population âgée dépendante augmentera significativement au cours des 25 prochaines années : par rapport à 2020, la hausse serait d'environ 16 % d'ici 2030, de 36 % d'ici 2040 et de 46 % d'ici 2050. L'augmentation sera particulièrement intense dans les années 2030, mettant sous tension l'offre d'accompagnement des personnes âgées1(*).
Alors que les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) assurent la prise en charge de plus de 600 000 résidents et restent, de loin, la première catégorie de structures accueillant des personnes âgées, ils abordent ce défi démographique dans une situation économique fragilisée.
I. LA SITUATION DES FINANCES DES EHPAD S'EST DÉGRADÉE À LA SUITE D'UNE CONJONCTION DE CRISES
A. DES DIFFICULTÉS ÉCONOMIQUES D'UNE AMPLEUR INÉDITE
1. Des indicateurs financiers dégradés
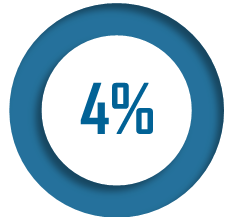
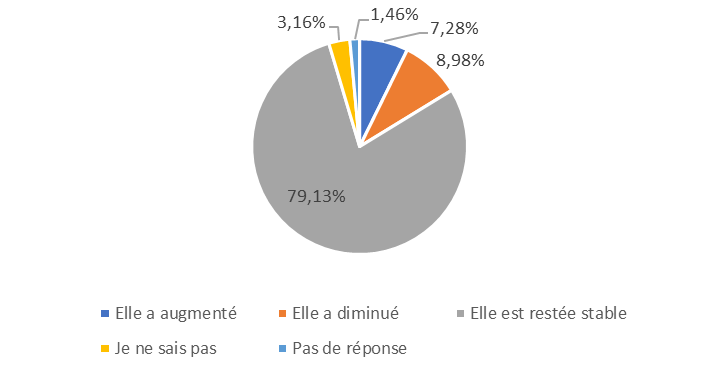
Les Ehpad connaissent des difficultés économiques inédites qui affectent l'ensemble de leurs indicateurs financiers. Entre 2020 et 2023, la part des Ehpad déficitaires est ainsi passée de 27 % à 66 %2(*).
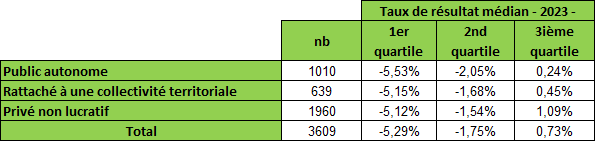
En 2023, selon les données partielles transmises par la direction générale de la cohésion sociale (DGCS), la moitié des Ehpad publics autonomes, rattachés à une collectivité territoriale et privés non lucratifs, présentent un taux de résultat inférieur à - 1,75 % ; ce taux de résultat médian était de + 1,39 % en 2020.
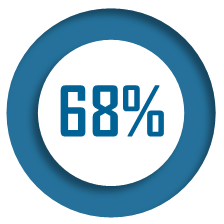
S'agissant des Ehpad relevant de la fonction publique hospitalière, l'enquête de la Fédération hospitalière de France (FHF) révèle qu'en 2023, 84,4 % des établissements enregistrent un résultat déficitaire. Le niveau du déficit moyen par place s'est aggravé et la FHF évalue le montant global du déficit à 800 millions d'euros en 2023.
Évolution des taux de résultat médians par secteur
Source : Commission des affaires sociales / données DGCS
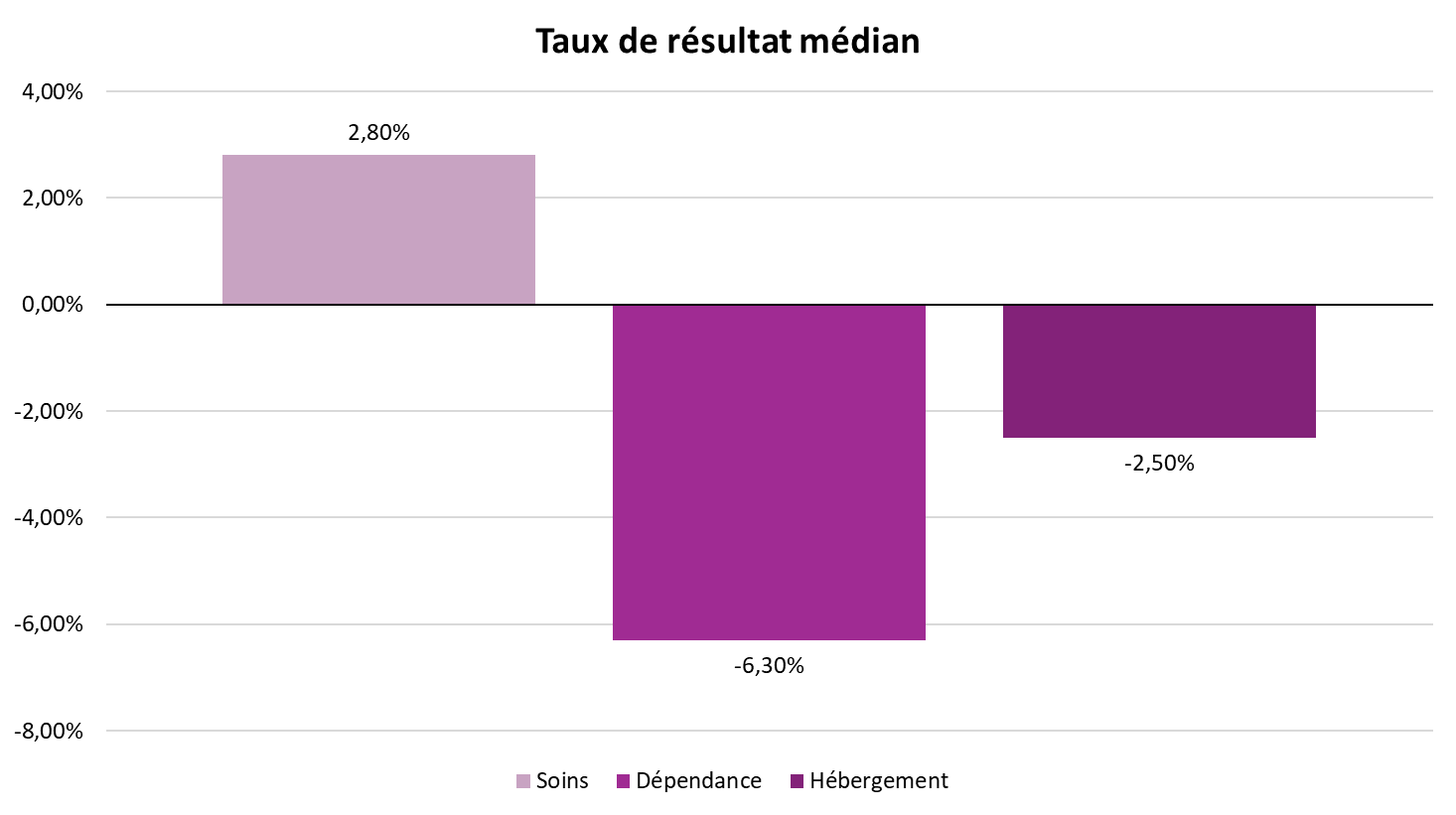
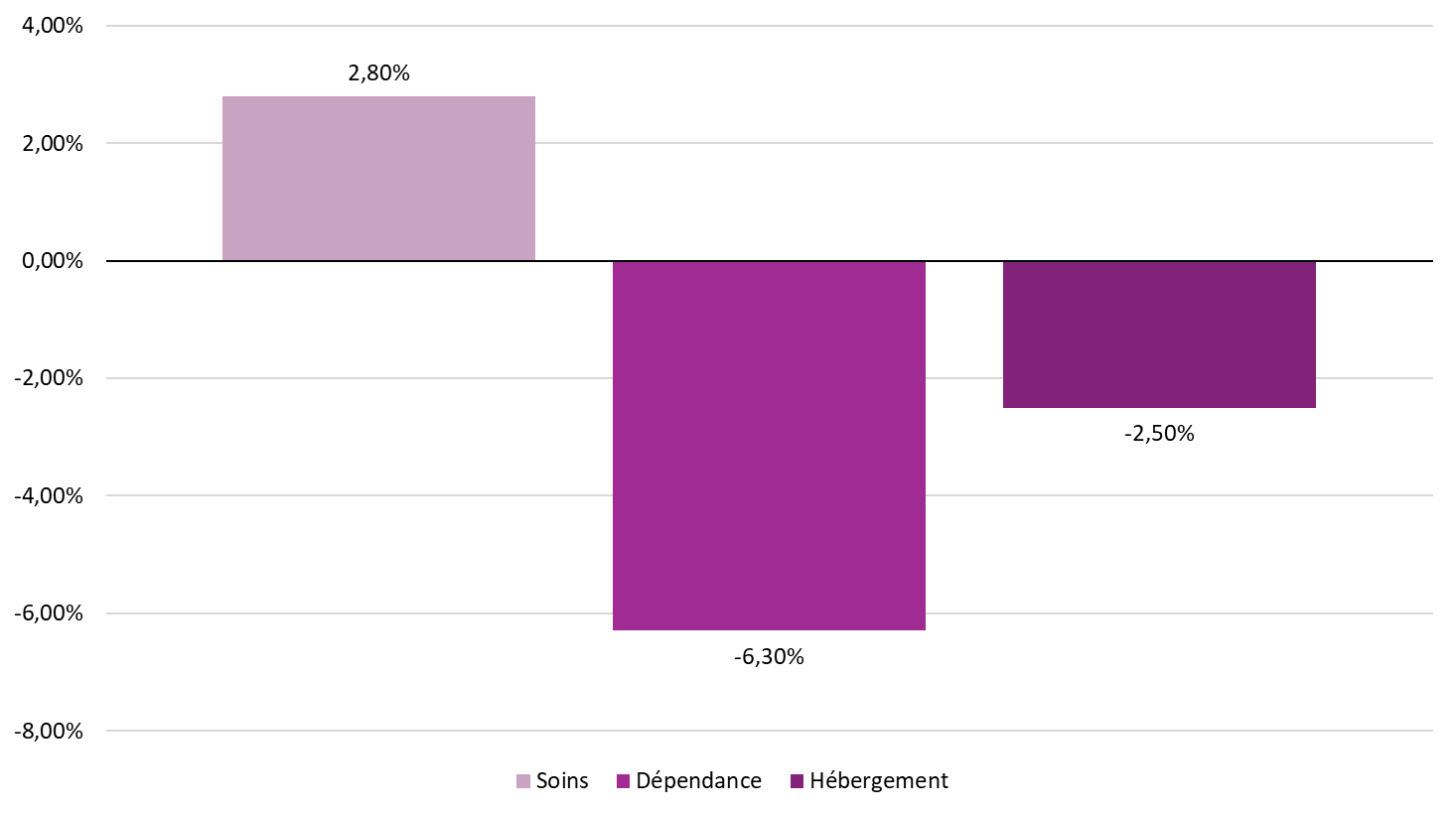
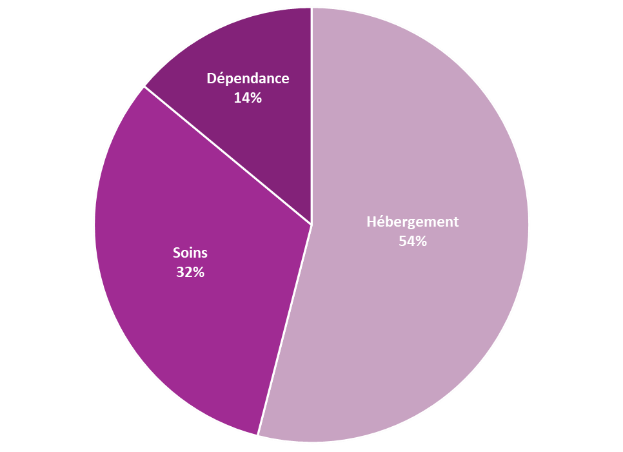
L'analyse section par section (pour 2022) montre cependant que les déficits sont essentiellement liés aux sections hébergement et dépendance.
Source : Commission des affaires sociales / données DGCS
Si les Ehpad privés lucratifs ont davantage de marges de manoeuvre pour ajuster leurs recettes, ils ont également subi une chute de leur taux de résultat net, qui a pratiquement été divisé par deux entre 2017 et 2023.
2. Des difficultés généralisées malgré des disparités territoriales
En matière de tarification, les départements jouent un rôle majeur. Ils fixent la valeur du point GIR, qui varie de 6,60 à 9,50 euros en 2023, et définissent ainsi l'évolution du forfait dépendance. S'il n'existe pas de corrélation directe entre la part des Ehpad en déficit et le montant du point GIR ou de l'allocation personnalisée d'autonomie (APA), ces politiques peuvent contribuer à absorber l'augmentation des coûts pour les Ehpad.
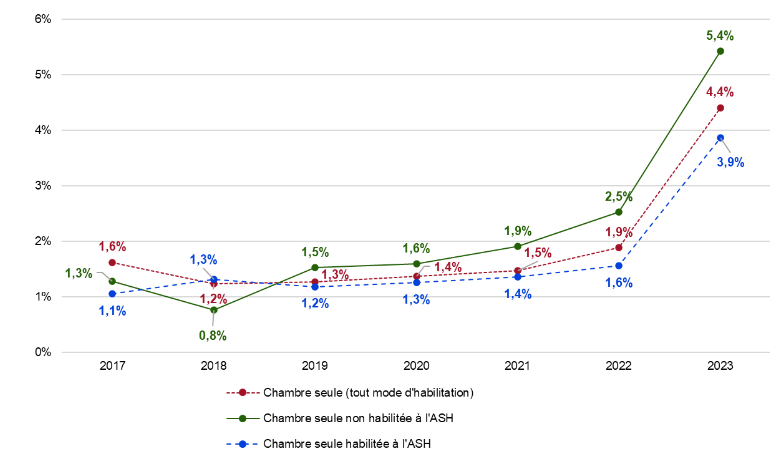
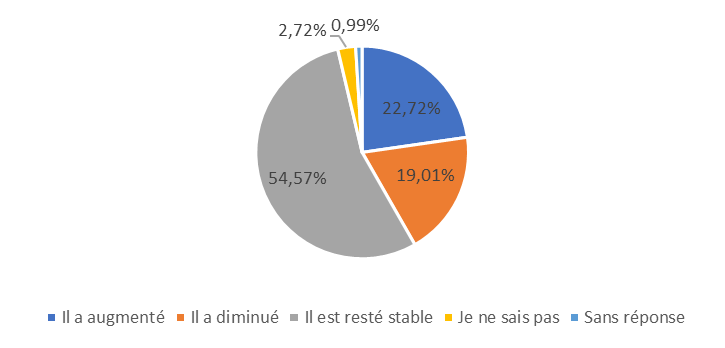
Les variations du tarif hébergement des places habilitées à l'aide sociale, fixée par les conseils départementaux, sont comprises entre 0,6 % et 8,5 %. Hors habilitation à l'aide sociale, le prix des chambres seules a évolué de - 0,5 % à 10 % entre 2022 et 2023.
La structuration de l'offre entre le public et le privé à but lucratif est à la source de disparités territoriales sur les prix et le reste à charge : le privé à but lucratif n'a que 13,6 % de ses places habilitées à l'aide sociale contre 96 % pour le public. Toutefois, le principal déterminant des écarts de tarifs d'hébergement est le prix de l'immobilier.
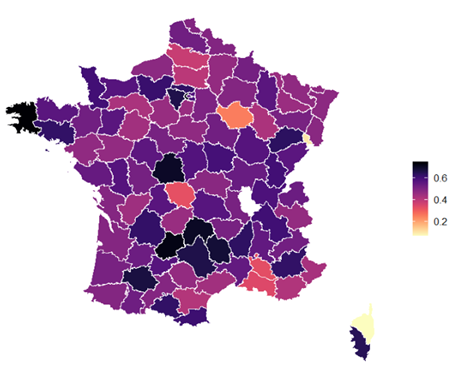
Part des Ehpad publics en déficit par département (2022)
Source : CNSA
3. Des interventions publiques insuffisantes
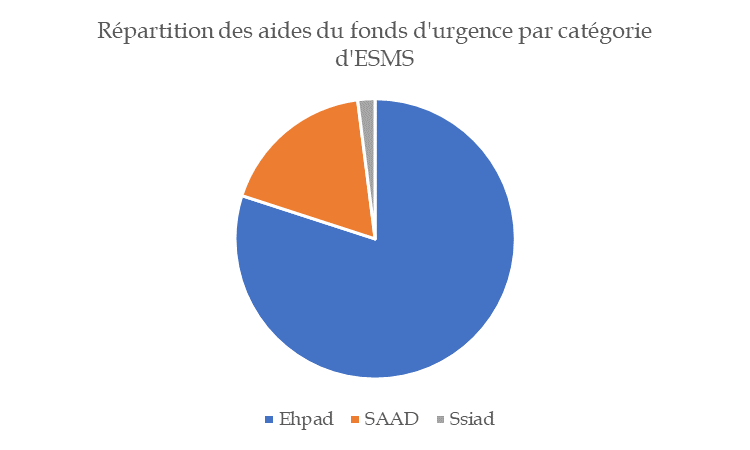
Face au constat d'urgence posé à l'été 2023 sur les difficultés financières traversées par les Ehpad, le Gouvernement a créé un fonds d'urgence pour les établissements et services médico-sociaux (ESMS) en difficulté, doté de 100 millions d'euros. Afin de mettre en oeuvre ce fonds, des commissions départementales de suivi ont été installées dès septembre 2023.
Au total, 80 % de ces crédits ont été alloués à des Ehpad, majoritairement de statut public. Si les commissions départementales ont eu le mérite de réunir l'ensemble des financeurs et d'objectiver les situations, l'enveloppe s'est révélée insuffisante au regard de la généralisation des difficultés et de l'ampleur des besoins.
Par ailleurs, la hausse des dépenses consacrées aux Ehpad en 2024 a été optimisée, dans le cadre de l'objectif global de dépenses (OGD) inscrit dans la LFSS pour 2024, de manière à augmenter de 3 % la valeur du point pour le calcul de la dotation soins pour tous les Ehpad. Cette décision a été saluée mais ne permet pas de répondre à l'insuffisance structurelle de financement du secteur.
B. UNE CRISE ASSOCIÉE À DES FACTEURS CONJONCTURELS
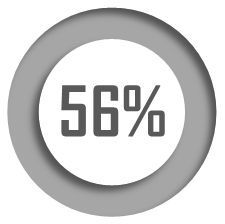
1. Un taux d'occupation en berne
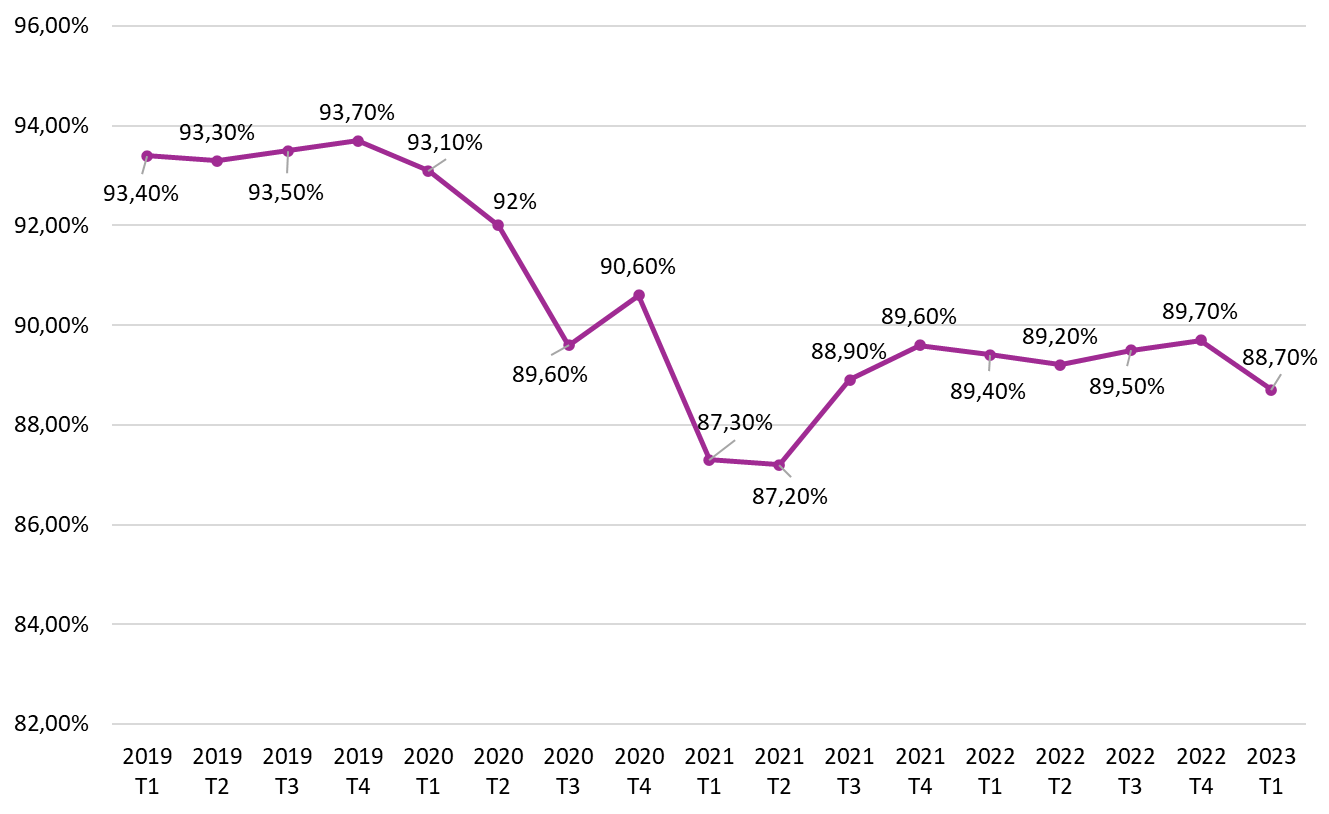
Les taux d'occupation moyens des Ehpad ont chuté entre 2020 et 2021 et ne se sont pas encore redressés à leur niveau de 2019.
Taux d'occupation moyen des Ehpad par trimestre de 2019 à 2023
Source : Commission des affaires sociales d'après la CNSA
Cette baisse spectaculaire peut être associée à la succession de deux crises.
• La crise sanitaire due à la pandémie de covid-19 a eu des impacts directs sur les Ehpad :
- les mesures de confinement imposées pendant la crise ont pu entraîner une baisse des admissions en Ehpad ;
- les établissements ont été particulièrement touchés par la pandémie, certains ayant compté un nombre élevé de décès.
En outre, les mesures restrictives prises pendant la crise sanitaire ont dégradé la relation des Français aux Ehpad, renforçant leur image de « mouroirs » et de lieux de privation de liberté.
• Le « scandale Orpea » qui a suivi la publication du livre Les Fossoyeurs du journaliste Victor Castanet a entraîné une crise de confiance envers les Ehpad et aggravé la chute du taux d'occupation, en particulier (mais pas uniquement) dans le secteur privé commercial. Cette crise a installé dans l'opinion un soupçon de maltraitance généralisée concernant les Ehpad. Entre 2019 et 2022, selon une enquête de l'Ifop, la part des Français souhaitant rester à domicile est passée de 75 % à 81 %.
2. Un « effet ciseaux » entre recettes et dépenses de fonctionnement
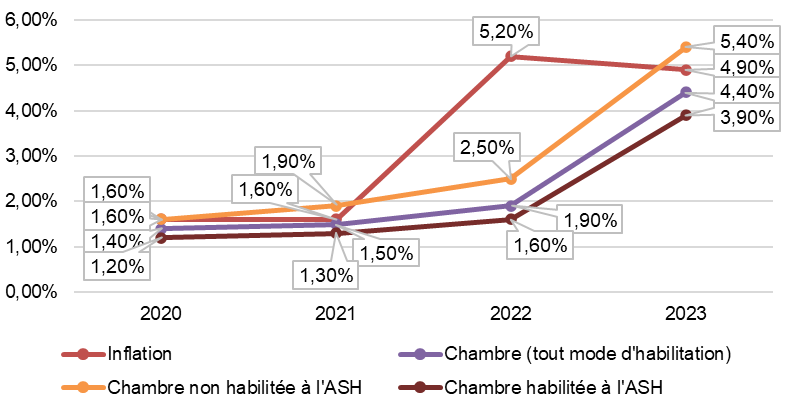
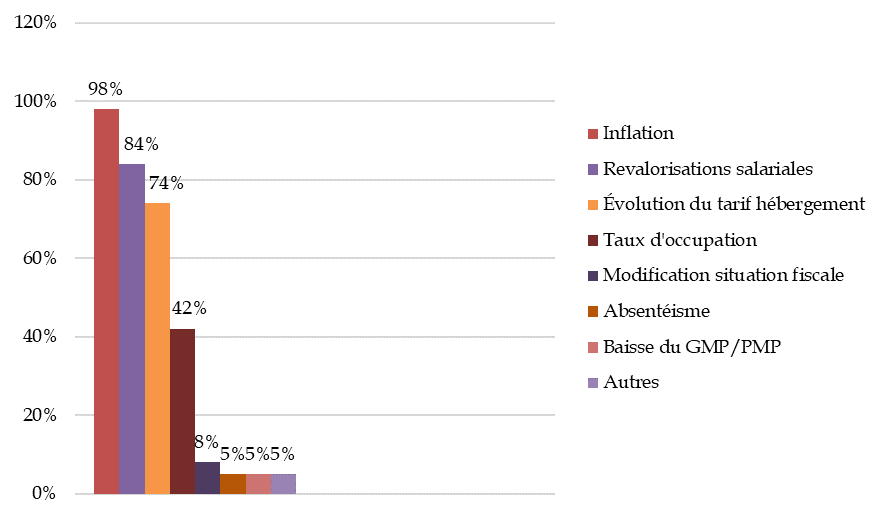
Les Ehpad ont subi la conjonction du contexte inflationniste, des revalorisations salariales et de l'évolution insuffisante du tarif hébergement, créant un « effet ciseaux ».
Les dépenses quotidiennes d'hébergement sont concentrées sur l'alimentation et l'énergie, deux postes ayant subi une forte inflation. Les boucliers énergétiques n'ont pas été suffisants pour annuler l'effet de la hausse des prix et leur sortie progressive annonce une nouvelle hausse des dépenses pour les Ehpad.
À la suite du Ségur de la Santé (I et II) et de la Conférence des métiers 2022, ont été engagées des revalorisations des professionnels dans les Ehpad. La branche autonomie et les départements devaient financer ces augmentations, mais une partie des personnels est rémunérée sur le tarif hébergement et la majorité des structures n'ont pas perçu tous les financements auxquelles elles avaient droit. Ainsi, si ces revalorisations étaient indispensables, elles ont contribué à l'aggravation de l'effet ciseaux.
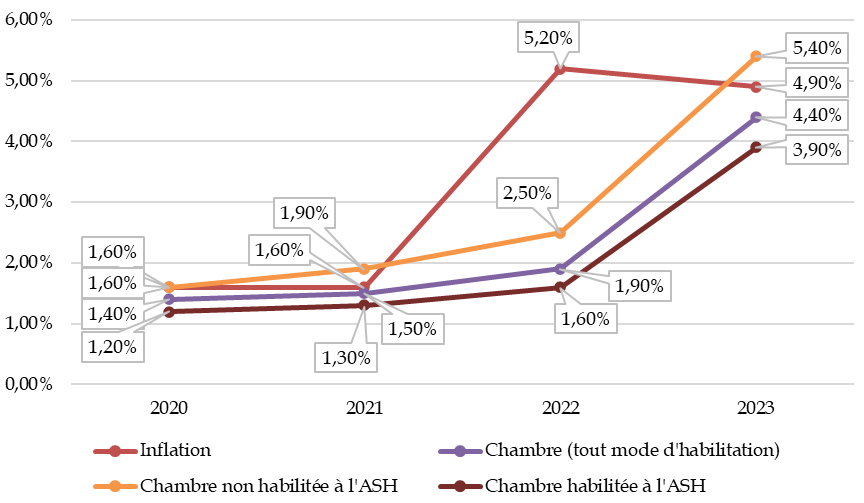
Depuis 2020, tout mode d'habilitation confondu, les revalorisations des tarifs hébergement ont été inférieures à l'inflation. S'il est légitime que les départements conservent une marge d'appréciation pour fixer les tarifs hébergement pour les places habilitées à l'aide sociale, un plancher de revalorisation annuelle, indexé sur l'inflation, permettrait de sécuriser les ressources des Ehpad.
Évolution de l'inflation et des tarifs d'hébergement par catégorie
Source : Commission des affaires sociales, d'après l'Insee et la CNSA, « Repères statistiques n° 19 : hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », 2024
II. LE MODÈLE DE L'EHPAD APPARAÎT À BOUT DE SOUFFLE
A. LES LIMITES DU MODÈLE DE TARIFICATION ET DE FINANCEMENT
1. Une organisation en trois sections dépassée
L'organisation du financement des Ehpad en trois sections tarifaires est source de complexités et de coûts qui apparaissent de moins en moins justifiées, notamment au regard de l'évolution des profils des résidents, de plus en plus âgés et dépendants. Une réforme de cette organisation est envisagée de longue date et soutenue par les fédérations du secteur.
Aussi, la LFSS pour 2024 a amorcé une réforme de ce modèle en prévoyant l'expérimentation, dans 20 départements volontaires au plus, d'une fusion des sections soins et dépendance. 23 départements étant volontaires pour entrer dans l'expérimentation dès 2025, il conviendra d'y admettre le plus grand nombre afin de mener l'évaluation la plus large possible du dispositif avant d'envisager sa généralisation éventuelle.
Cependant, la fusion des sections ne traite pas, en soi, la question de leur contenu et de l'adaptation du financement aux besoins des établissements. Cette réforme pourrait constituer l'occasion d'intégrer dans le périmètre des sections soins et dépendance des dépenses aujourd'hui financées par la section hébergement bien que relevant du soin ou de la prévention de la perte d'autonomie.
Sans attendre une généralisation de la fusion des sections, une convergence des valeurs de point GIR départementales, pour la détermination des forfaits dépendance, pourrait permettre d'homogénéiser le financement de cette section tarifaire.
2. Un mode de tarification à revoir en profondeur
La détermination des forfaits soins et dépendance se fonde sur des équations tarifaires calculées en fonction de l'évaluation du niveau de soins requis et du niveau de dépendance des résidents à l'aide des référentiels PATHOS et AGGIR.
La coupe PATHOS, qui correspond à une photographie à un moment donné des besoins en soins des résidents d'un établissement, est devenue un outil de tarification dysfonctionnel :
- elle représente une charge administrative excessive, mobilisant l'ensemble du personnel soignant de l'établissement pendant plusieurs mois ;
- elle présente des biais méthodologiques majeurs en incitant à la médicalisation du profil des patients sans tenir compte des efforts de prévention des établissements.
Ces constats appellent une refonte du processus d'évaluation, qui pourrait notamment permettre de réduire le délai entre deux coupes et de valoriser l'amélioration de l'état de santé des résidents.
Par ailleurs, le tarif dit « global » pour la détermination du forfait soins, qui concerne aujourd'hui une minorité d'Ehpad, apparaît comme une source d'efficience et d'attractivité en permettant d'internaliser certaines dépenses médicales. Il semble aujourd'hui opportun de tendre vers sa généralisation, en prêtant néanmoins attention à son évolution par rapport à l'inflation.
3. Des moyens de financement à renforcer
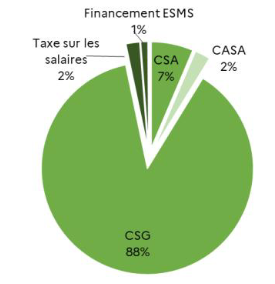
Les recettes de la Caisse nationale de solidarité pour l'autonomie (CNSA) sont abondées en 2024 de 2,6 milliards d'euros par l'affectation de 0,15 point de CSG en provenance de la Cades. Toutefois, l'excédent de la branche autonomie prévu pour cette année (1,2 milliard d'euros) devrait s'éroder progressivement sous l'effet du dynamisme tendanciel des dépenses pour s'annuler en 2027.
Afin d'accompagner le renforcement du financement des Ehpad, il importe de doter la branche autonomie de recettes à la hauteur des besoins. Dans cette perspective, la création d'une deuxième journée de solidarité, qui pourrait se traduire par la suppression d'un jour férié, permettrait de générer 2,4 milliards d'euros de recettes supplémentaires (3,3 milliards d'euros en augmentant symétriquement la contribution des retraités).
B. DES RESSOURCES HUMAINES EN FORTE TENSION
|
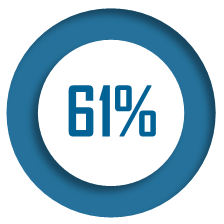
des Ehpad déclarent rencontrer des
difficultés |
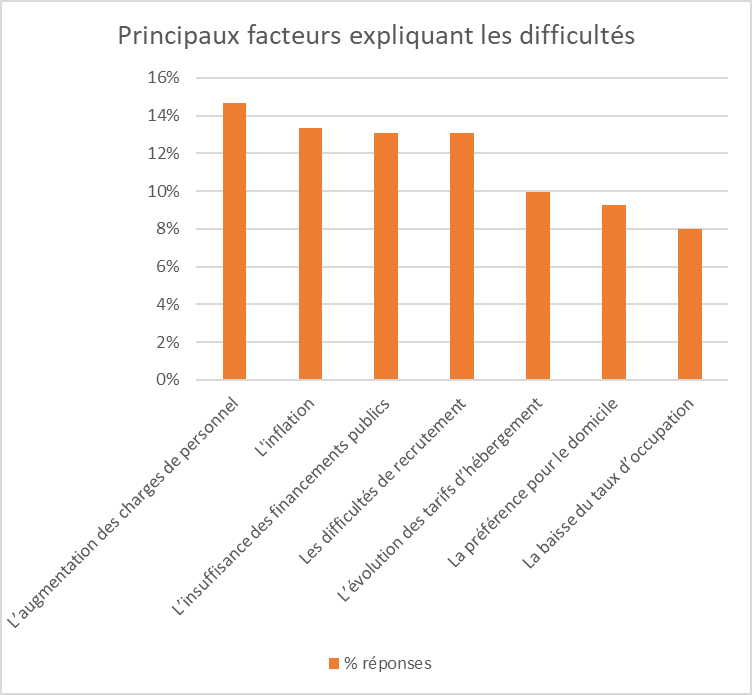
Depuis plusieurs années, le secteur du grand âge est confronté à d'importantes difficultés de recrutement et de fidélisation de ses personnels. Or, les enjeux de recrutement de ce secteur vont aller croissant face au double défi du vieillissement de la population et de celui des professionnels.
Alors que les aides-soignants constituent les piliers du fonctionnement des Ehpad, ce métier connaît un déficit d'attractivité durable, documenté notamment par le rapport El Khomri de 2019. Il apparaît en effet comme l'un de ceux pour lesquels les tensions sur le marché du travail s'accroissent, selon la Dares.
Les métiers du grand âge sont considérés comme des métiers pénibles. Or, la forte sinistralité qui les caractérise apparaît corrélée au manque de personnel.
Même si l'indicateur du ratio d'encadrement présente des limites, augmenter le nombre d'ETP moyen par résident permettrait de diminuer le taux d'absentéisme lié aux risques professionnels.
L'absentéisme en Ehpad est élevé et s'explique pour une grande part par les accidents du travail et les maladies professionnelles. Il apparaît comme un sujet stratégique car il pèse à la fois sur les ressources des établissements, contribuant à la dégradation de leur situation financière, et sur la qualité de vie au travail.
Une stratégie efficace en faveur de l'attractivité des métiers devrait actionner les leviers de la rémunération, de la formation et de la qualification ainsi que de l'amélioration des conditions de travail. Elle devrait s'accompagner de mesures de reconnaissance, notamment à l'égard des infirmiers coordonnateurs, devenus un maillon essentiel du fonctionnement des Ehpad.
III. L'OFFRE D'EHPAD DOIT ÊTRE ADAPTÉE AUX DÉFIS DE LONG TERME
A. LE BÂTI DES EHPAD : ENTRER DE PLAIN-PIED DANS LE XXIE SIÈCLE
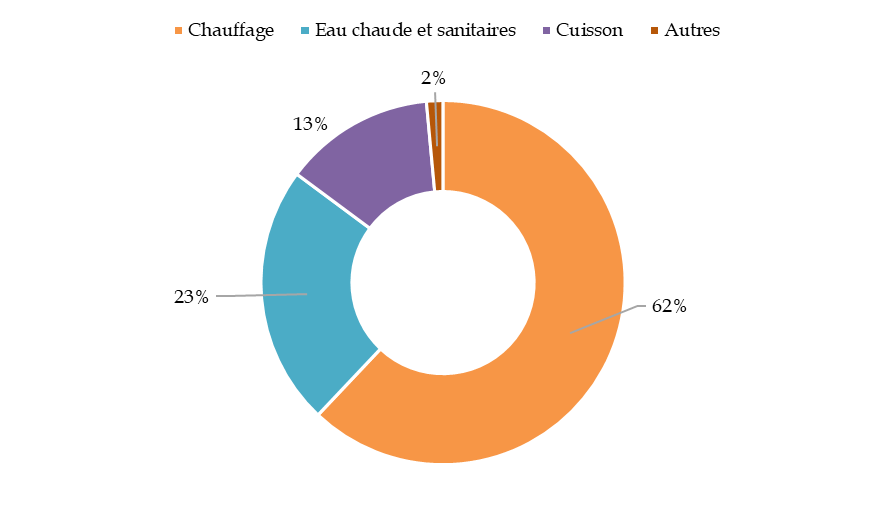
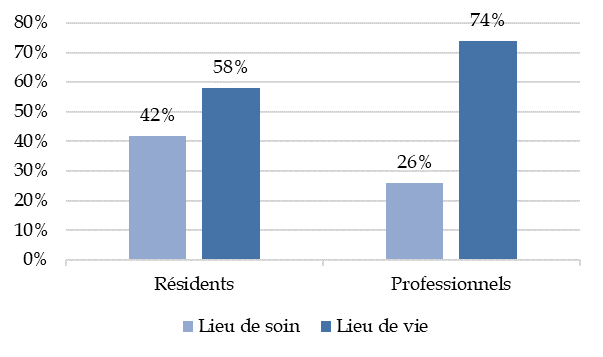
1. L'architecture : passer du lieu de soin au lieu de vie, de l'isolement au coeur de ville
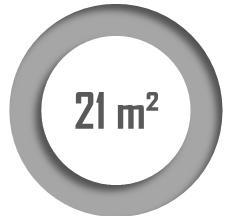
Les Ehpad sont conçus comme des lieux de soin et non des lieux de vie, entamant le bien-être des résidents qui ne se sentent pas chez eux. En dépit de la modernisation amorcée en 1999, les chambres restent trop petites, impersonnelles et mal agencées, tandis que les espaces collectifs sont trop grands, ternes et inhospitaliers. Une nouvelle phase de rénovation doit être engagée autour d'un triptyque : moderniser, personnaliser, démédicaliser.
|
Taille moyenne d'une chambre4(*) |
Part des Ehpad ayant au moins |
L'isolement géographique des Ehpad est perçu comme une mort sociale pour les résidents, qui sont de plus en plus âgés et dépendants, rendant leur mobilité difficile. Il est crucial de transformer les Ehpad en micro-coeurs de ville, avec des lieux de vie (parc, place, jardin aménagé) et des services intégrés (maison France Services, supérette, café, salon de coiffure). Le maillage territorial des Ehpad est un atout pour redynamiser les territoires.
« Il y a plus d'Ehpad en France que de bureaux de poste. 69 % des Français vivent à moins de 5 kilomètres d'un Ehpad. » (Luc Broussy)
2. Transitions numérique et écologique : franchir la haie de l'adaptation, sans heurter le mur de l'investissement
En 2021, le Gouvernement a lancé un plan d'aide à l'investissement de 2,1 milliards d'euros à destination des Ehpad. Si ce plan est à saluer, il n'est pas suffisant pour permettre aux établissements d'engager le double virage de la transition numérique et écologique.
a) Transition écologique : vers une résilience climatique, financière et sanitaire des Ehpad
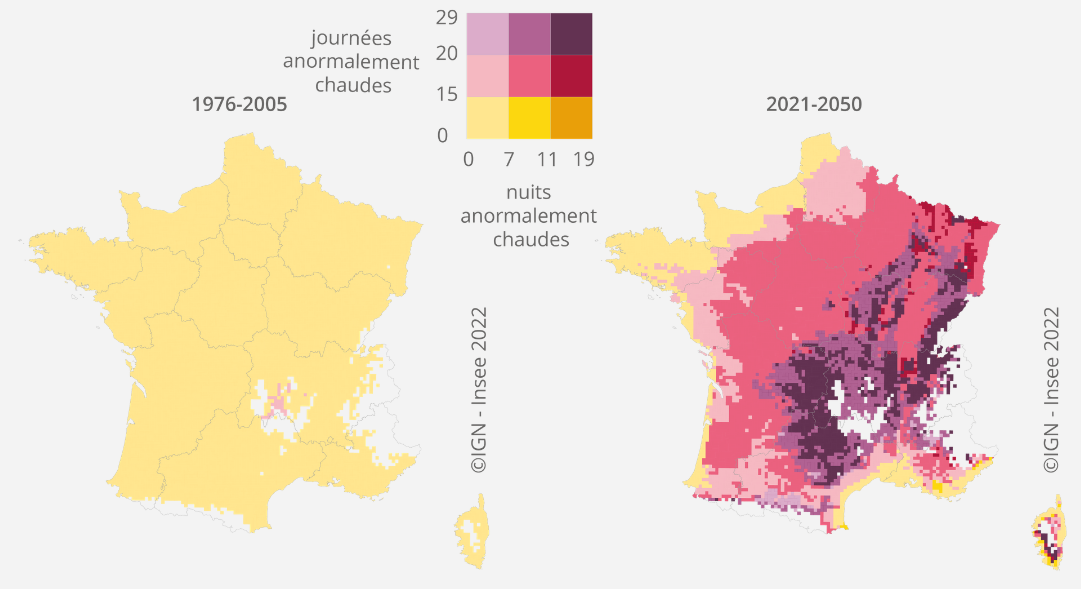
Le changement climatique crée un risque sanitaire pour le public fragile des Ehpad. Les personnes âgées sont plus sujettes à l'hyperthermie et connaissent une surmortalité lors des vagues de chaleur. En dépit des mesures issues de la canicule de 2003, au-delà de 7 jours de vague de chaleur, la surmortalité des résidents en Ehpad est multipliée par 4,5. Un grand plan de rénovation thermique des bâtiments doit donc être engagé, financé par une extension du fonds vert et soutenu par la création d'une foncière nationale.
|
Part des plus de 70 ans dans les
décès liés |
Part des Ehpad ayant subi un inconfort thermique (été 2022) |
Part des Ehpad publics avec une climatisation dans les chambres |
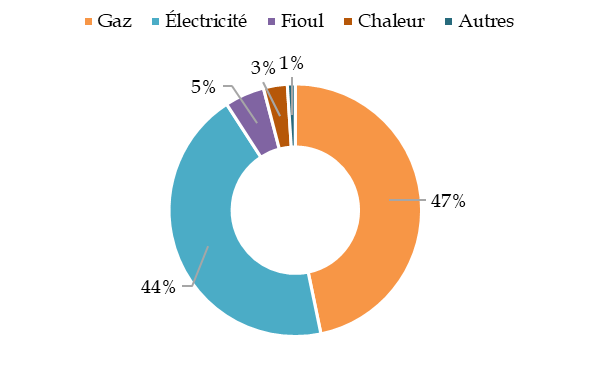
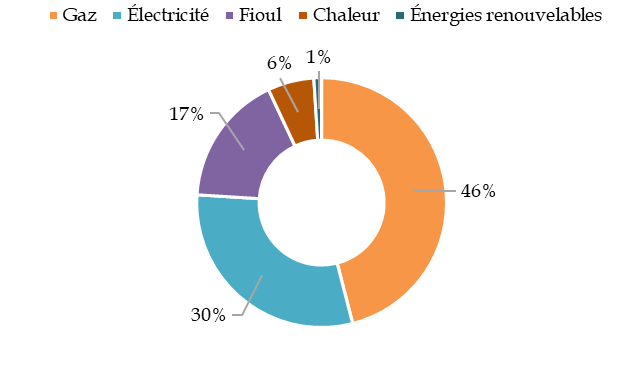
La transition énergétique des Ehpad est un enjeu financier et écologique majeur. La dépendance gazière des établissement, représentant 47 % de leur consommation énergétique, les rend sensibles à tout choc exogène sur l'énergie. Un plan de transition doit être engagé autour de plusieurs axes : sobriété, efficacité, électrification.
L'économie circulaire pourrait être un vecteur d'économies pour les Ehpad, en jouant sur trois leviers : le gaspillage alimentaire, la valorisation des déchets et les achats responsables.
b) Transition numérique : un bond technologique vers le bien-être et l'efficacité dans les Ehpad
Les Ehpad souffrent d'un manque de moyens en matière d'infrastructures, de matériel et de logiciels informatiques. La forte segmentation et spécialisation du secteur réduit mécaniquement le marché des progiciels métier. Le programme ESMS numérique, doté de 600 millions d'euros, vise à rattraper en partie ce retard en généralisant le dossier usager informatisé regroupant toutes les données de santé sur le résident.
Cependant, d'autres enjeux restent non appréhendés par les pouvoirs publics : l'accès à internet pour la nouvelle génération de résidents, la sécurisation des données, l'intégration des logiciels de gestion aux progiciels métier.
Le marché des gérontotechnologies, facilitant le travail des soignants et prévenant la perte d'autonomie des résidents, reste au stade embryonnaire faute d'un cadre sécurisant pour l'écosystème entrepreneurial. Les pouvoirs publics ont donc la responsabilité de structurer ce marché en recourant à leur capacité de régulation et d'incitation.
B. UN PILOTAGE ET UNE ORGANISATION À REPENSER
1. Développer la coopération et les regroupements
Dans un contexte de pénurie des ressources humaines, et pour favoriser la flexibilité et la complémentarité entre les modes de prise en charge, il apparaît pertinent de développer des stratégies de mutualisation à l'échelle des territoires.
Dans cette perspective, le groupement de coopération social ou médico-social (GCSMS) apparaît comme un outil de coopération souple et adapté au secteur médico-social. La loi « bien-vieillir » du 8 avril 2024 a introduit l'obligation pour les Ehpad publics autonomes d'adhérer à un groupement avant 2028. Les ARS et les départements doivent se saisir de cet outil afin d'organiser une stratégie territoriale.
En outre, le déploiement des centres de ressources territoriaux (CRT) doit être mené à bien afin de mettre à profit les ressources humaines et techniques des Ehpad. Pour aller plus loin, une réforme du régime des autorisations pourrait permettre aux Ehpad d'offrir une gamme de services à la population âgée de leur territoire.
2. Régler la question de la gouvernance
Enfin, les questions de financement et d'organisation ne sauraient être complètement résolues sans traiter la question de la gouvernance des Ehpad et, plus généralement, des politiques de l'autonomie. Les départements, appelés à piloter le service public départemental de l'autonomie, devraient plus largement rester en mesure de mener une politique de prise en charge des personnes âgées cohérente qui tienne compte du continuum entre la prise en charge à domicile et l'entrée en établissement.
Toutefois, une clarification des rôles respectifs des ARS et des départements ne saurait être menée à bien sans un consensus entre les représentants des parties concernées.
Liste des principales recommandations
Proposition n° 2 : Déterminer une valeur nationale de convergence du point GIR en définissant, pendant une période transitoire, une trajectoire d'évolution à la hausse et un accompagnement financier des départements.
Proposition n° 3 : Instaurer un plancher de revalorisation du tarif hébergement opposable à l'aide sociale indexé sur l'inflation.
Proposition n° 4 : Créer une deuxième journée de solidarité pour financer la branche autonomie.
Proposition n° 7 : Fixer, dans une loi de programmation, une cible globale de ratio d'encadrement de 8 ETP pour 10 résidents.
Proposition n° 8 : Intégrer dans le périmètre des sections soins et dépendance des dépenses aujourd'hui financées par la section hébergement bien que relevant du soin et de la prévention de la perte d'autonomie.
Proposition n° 10 : Envisager la généralisation du tarif global et prévoir son indexation sur l'inflation.
Proposition n° 12 : Ouvrir au sein des Ehpad existants dans les milieux ruraux dévitalisés des services publics (maison France Services, bureau de Poste, etc.) ou de première nécessité (supérette, etc.).
Proposition n° 13 : Ouvrir le fonds vert à l'ensemble des Ehpad publics et privés habilités majoritairement à l'aide sociale pour financer les projets de rénovation.
Proposition n° 15 : Créer un forfait d'aide technique de 5 000 euros par résident tous les 8 ans, financé par la section soins/dépendance.
Proposition n° 16 : Lancer un plan de rattrapage de l'offre d'Ehpad en Guadeloupe, en Martinique et à La Réunion, dont un volet d'investissement spécifique pour la construction d'Ehpad publics en Guadeloupe et un plan de formation de la population locale aux métiers du soin.
Proposition n° 18 : Généraliser une solution d'assurance dépendance obligatoire afin de couvrir une partie du reste à charge des résidents.
Réunie le mercredi 25 septembre 2024 sous la présidence de M. Philippe Mouiller, la commission des affaires sociales a adopté le rapport et les recommandations présentés par Mmes Chantal Deseyne, rapporteur, Solanges Nadille et Anne Souyris, rapporteures, et en a autorisé la publication sous forme d'un rapport d'information.
LISTE DES RECOMMANDATIONS
Proposition n° 1 : Pérenniser le fonds d'urgence de 100 millions d'euros et les commissions départementales de suivi des ESMS en difficultés financières.
Proposition n° 2 : Déterminer une valeur nationale de convergence du point GIR en définissant, pendant une période transitoire, une trajectoire d'évolution à la hausse et un accompagnement financier des départements.
Proposition n° 3 : Instaurer un plancher de revalorisation du tarif hébergement opposable à l'aide sociale indexé sur l'inflation.
Proposition n° 4 : Créer une deuxième journée de solidarité pour financer la branche autonomie.
Proposition n° 5 : Homogénéiser les conditions d'accès aux emplois de soignant entre les fonctions publiques hospitalière et territoriale.
Proposition n° 6 : Reconnaître et encadrer le statut d'infirmier diplômé d'État coordonnateur en Ehpad.
Proposition n° 7 : Fixer, dans une loi de programmation, une cible globale de ratio d'encadrement de 8 ETP pour 10 résidents.
Proposition n° 8 : Intégrer dans le périmètre des sections soins et dépendance des dépenses aujourd'hui financées par la section hébergement bien que relevant du soin et de la prévention de la perte d'autonomie.
Proposition n° 9 : Simplifier les coupes PATHOS en mettant en place un processus annuel d'évaluation collective des besoins en soins des résidents ou en allant vers un processus annuel d'auto-évaluation avec contrôle hiérarchisé ou aléatoire réalisé par les ARS.
Proposition n° 10 : Envisager la généralisation du tarif global et prévoir son indexation sur l'inflation.
Proposition n° 11 : Généraliser une taille minimale de chambre de 26 m².
Proposition n° 12 : Ouvrir au sein des Ehpad existants dans les milieux ruraux dévitalisés des services publics (maison France Services, bureau de Poste, etc.) ou de première nécessité (supérette, etc.).
Proposition n° 13 : Ouvrir le fonds vert à l'ensemble des Ehpad publics et privés habilités majoritairement à l'aide sociale pour financer les projets de rénovation.
Proposition n° 14 : Créer une foncière nationale visant à mutualiser les moyens d'ingénierie de projets pour les Ehpad publics.
Proposition n° 15 : Créer un forfait d'aide technique de 5 000 euros par résident tous les 8 ans, financé par la section soins/dépendance.
Proposition n° 16 : Lancer un plan de rattrapage de l'offre d'Ehpad en Guadeloupe, en Martinique et à La Réunion, dont un volet d'investissement spécifique pour la construction d'Ehpad publics en Guadeloupe et un plan de formation de la population locale aux métiers du soin.
Proposition n° 17 : Publier sous forme de score visuellement identifiable, sur le modèle du « NutriScore », le résultat de l'évaluation de la qualité des Ehpad.
Proposition n° 18 : Généraliser une solution d'assurance dépendance obligatoire afin de couvrir une partie du reste à charge des résidents.
Proposition n° 19 : Créer un dispositif analogue au bail réel solidaire pour les Ehpad habilités à l'aide sociale.
LISTE DES SIGLES
|
A |
|
|
ADF |
Assemblée des Départements de France |
|
AES |
Accompagnateur éducatif et social |
|
AGGIR |
Autonomie, Gérontologie, Groupe iso-ressources |
|
ALS |
Allocation de logement sociale |
|
AMF |
Association des maires de France |
|
Anap |
Agence nationale d'appui à la performance des établissements de santé et médico-sociaux |
|
ANFH |
Association nationale pour la formation permanente du personnel hospitalier |
|
APA |
Allocation personnalisée d'autonomie |
|
APL |
Aide personnalisée au logement |
|
ARS |
Agence régionale de santé |
|
ASH |
Aide sociale à l'hébergement |
|
ASP |
Agence de services et de paiements |
|
AT-MP |
Accidents du travail et maladies professionnelles |
|
B |
|
|
BASS |
Branche associative sanitaire, sociale et médico-sociale |
|
BACS |
Building automation and control system ou systèmes d'automatisation et de contrôle des bâtiments |
|
C |
|
|
Cades |
Caisse d'amortissement de la dette sociale |
|
CAF |
Capacité d'autofinancement |
|
Casa |
Contribution additionnelle de solidarité pour l'autonomie |
|
CCAS |
Centre communal d'action sociale |
|
CCN |
Convention collective nationale |
|
CCNUE |
Convention collective nationale unique étendue |
|
CDD |
Contrat à durée déterminée |
|
CDI |
Contrat à durée indéterminée |
|
CET |
Contribution économique territoriale |
|
CIAS |
Centre intercommunal d'action sociale |
|
CICE |
Crédit d'impôts pour la compétitivité et l'emploi |
|
CJUE |
Cour de justice de l'Union européenne |
|
Cnam |
Caisse nationale de l'assurance maladie |
|
Cnamts |
Caisse nationale d'assurance maladie des travailleurs salariés |
|
CNDEPAH |
Conférence nationale des directeurs d'établissement pour personnes âgées et personnes handicapées |
|
CNR |
Crédits non reconductibles |
|
CNSA |
Caisse nationale de solidarité pour l'autonomie |
|
CPOM |
Contrat pluriannuel d'objectifs et de moyens |
|
CPTS |
Communauté professionnelle territoriale de santé |
|
CRDS |
Contribution pour le remboursement de la dette sociale |
|
CRT |
Centre de ressources territorial |
|
CSA |
Contribution de solidarité pour l'autonomie |
|
CSG |
Contribution sociale généralisée |
|
CTI |
Complément de traitement indiciaire |
|
C2S |
Complémentaire santé solidaire |
|
D |
|
|
DAC |
Dispositif d'appui à la coordination |
|
DDFIP |
Direction départementale des finances publiques |
|
DGCS |
Direction générale de la cohésion sociale |
|
DGEFP |
Délégation générale à l'emploi et à la formation professionnelle |
|
DGFiP |
Direction générale des finances publiques |
|
DGOS |
Direction générale de l'offre de soins |
|
DMTO |
Droit de mutation à titre obligatoire |
|
DPE |
Diagnostic de performance énergétique |
|
DRL |
Dotation régionale limitative |
|
DU |
Diplôme universitaire |
|
DUI |
Dossier usager informatisé |
|
D3S |
Directeur d'établissement sanitaire, social et médico-social |
|
E |
|
|
EBE |
Excédent brut d'exploitation |
|
Ehpad |
Établissements d'hébergement pour personnes âgées dépendantes |
|
EPCI |
Établissements publics de coopération intercommunale |
|
EPLE |
Établissements publics locaux d'enseignement |
|
EPRD |
État prévisionnel des recettes et des dépenses |
|
ERRD |
État réalisé des recettes et des dépenses |
|
ESMS |
Établissements et services sociaux et médico-sociaux |
|
ETP |
Équivalent temps plein |
|
F |
|
|
FCTVA |
Fonds de compensation pour la TVA |
|
FFAMCO |
Fédération française des associations de médecins coordonnateurs en Ehpad |
|
Ffidec |
Fédération française des infirmières diplômées d'État coordinatrices |
|
FHF |
Fédération hospitalière de France |
|
Fnadepa |
Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées |
|
FNMF |
Fédération nationale de la Mutualité française |
|
FPH |
Fonction publique hospitalière |
|
FPT |
Fonction publique territoriale |
|
G |
|
|
GAD |
Garantie Assurance Dépendance |
|
GCS |
Groupement de coopération sanitaire |
|
GCSMS |
Groupement de coopération social ou médico-social |
|
GHT |
Groupement hospitalier de territoire |
|
GIE |
Groupement d'intérêt économique |
|
GIP |
Groupement d'intérêt public |
|
GIR |
Groupe iso-ressources |
|
GMP |
GIR moyen pondéré |
|
GTSMS |
Groupement territorial social et médico-social |
|
H |
|
|
HAS |
Haute Autorité de santé |
|
HAD |
Hospitalisation à domicile |
|
I |
|
|
Idec |
Infirmier diplômé d'État coordonnateur |
|
Igas |
Inspection générale des affaires sociales |
|
IGÉSR |
Inspection générale de l'éducation, du sport et de la recherche |
|
IGF |
Inspection générale des Finances |
|
L |
|
|
LFSS |
Loi de financement de la sécurité sociale |
|
LPP |
Liste des produits et prestations |
|
M |
|
|
MNAI |
Mission nationale d'appui à l'investissement immobilier médico-social |
|
O |
|
|
OGD |
Objectif global de dépenses |
|
Ondam |
Objectif national de dépenses d'assurance maladie |
|
OPCO |
Opérateurs de compétence |
|
P |
|
|
PAI |
Plan d'aide à l'investissement |
|
Pasa |
Pôle d'activité de soins adapté |
|
Pass |
Plafond annuel de la sécurité sociale |
|
Placss |
Projet de loi d'approbation des comptes de la sécurité sociale |
|
PMP |
PATHOS moyen pondéré |
|
PUI |
Pharmacie à usage intérieur |
|
R |
|
|
Ralfss |
Rapport sur l'application des lois de financement de la sécurité sociale |
|
RNCP |
Registre national des certifications professionnelles |
|
RSA |
Revenu de solidarité active |
|
S |
|
|
SAD |
Service autonomie à domicile |
|
Saad |
Service d'aide et d'accompagnement à domicile |
|
SPDA |
Service public départemental de l'autonomie |
|
Ssiad |
Service de soins infirmiers à domicile |
|
Synerpa |
Syndicat national des établissements et résidences pour personnes âgées |
|
T |
|
|
TFB |
Taxe foncière sur les propriétés bâties |
|
TMS |
Troubles musculo-squelettiques |
|
TVA |
Taxe sur la valeur ajoutée |
|
U |
|
|
Unccas |
Union nationale des centres communaux d'action sociale |
|
USLD |
Unité de soins de longue durée |
|
V |
|
|
VAE |
Validation des acquis de l'expérience |
PREMIÈRE PARTIE : DES EHPAD À BOUT DE SOUFFLE AVANT D'ABORDER L'OBSTACLE DÉMOGRAPHIQUE
I. UNE SITUATION FINANCIÈRE TRÈS DÉGRADÉE
A. DES DIFFICULTÉS QUI AFFECTENT L'ENSEMBLE DES INDICATEURS FINANCIERS
1. Des Ehpad massivement déficitaires
Les établissements d'hébergement pour personnes âgées dépendantes (Ehpad) connaissent des difficultés financières inédites, qui affectent l'ensemble de leurs indicateurs financiers. Entre 2020 et 2023, d'après les données transmises par la direction générale de la cohésion sociale (DGCS), la part des Ehpad déficitaires, tous statuts confondus, est passée de 27 % à 66 % des Ehpad.
La dégradation des résultats des Ehpad
Les données transmises par la DGCS concernent les Ehpad du secteur public, à l'exclusion des Ehpad rattachés à un établissement public de santé, et ceux du secteur privé non lucratif. Ces données provenant des états réalisés des recettes et des dépenses (ERRD), elles restent incomplètes pour 2023.
Ces données confirment la nette dégradation du taux de résultat médian des Ehpad entre 2020 et 2023. En 2023, 50 % des Ehpad présentent ainsi un taux de résultat inférieur à - 1,75 %, alors que la médiane était de + 1,39 % en 2020 (cf. tableau ci-dessous).
Source : DGCS
La répartition des taux de résultat en 2023 révèle des déficits pesant de plus en plus lourdement sur l'exploitation. Ainsi, 25 % des Ehpad présentent un taux de résultat inférieur à - 5,29 %.
Source : DGCS
L'analyse section par section pour 2022 montre cependant que les déficits sont essentiellement liés aux sections dépendance et hébergement.
Taux de résultat médian en 2023
Source : Commission des affaires sociales / données DGCS
La tripartition du financement des Ehpad
Le financement actuel des établissements d'hébergement pour personnes âgées dépendantes (Ehpad) repose sur une répartition des charges et des ressources entre trois sections tarifaires qui relèvent de règles et de financeurs différents et ne sont pas fongibles entre elles :
- une section « soins », financée intégralement par la branche autonomie de la sécurité sociale via les agences régionales de santé (ARS) ;
- une section « dépendance », financée par les conseils départementaux par le biais d'une prestation individuelle, l'allocation personnalisée d'autonomie (APA) en établissement, avec une participation des résidents qui représente environ un tiers du total en moyenne ;
- une section « hébergement » financée par les résidents, qui peuvent toutefois bénéficier à ce titre, en fonction de leurs ressources, de l'aide sociale à l'hébergement (ASH), financée par les départements.
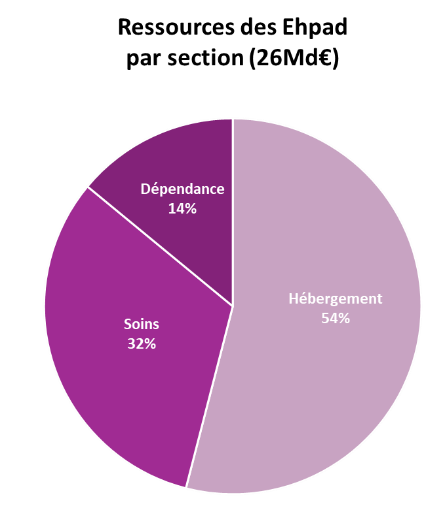
En 2020, l'ensemble des ressources des Ehpad représentait un total de 26 milliards d'euros : 14 milliards d'euros au titre de la section hébergement (dont 1,3 milliard d'euros couvert par l'ASH), 8,4 milliards au titre de la section soins et 3,6 milliards au titre de la section dépendance.
Ressources totales des Ehpad par section
(en milliards d'euros)
Source : Commission des affaires sociales / données DGCS
Les déficits répétés depuis 2022 entament la capacité des Ehpad à dégager une trésorerie courante : d'après la DGCS, les résultats partiels pour 2023 montrent que la trésorerie des Ehpad en jours d'exploitation courante s'est réduite, la médiane tous statuts confondus passant de 87 jours en 2022 à 72 jours en 2023.
2. Des taux d'occupation en berne
Pour la Caisse nationale de solidarité pour l'autonomie (CNSA), la récente dégradation de la situation financière des Ehpad est avant tout liée à la section hébergement, avec une croissance des recettes inférieure à la hausse constatée des dépenses en lien avec le contexte inflationniste observé en France au cours des dernières années.
D'après les données fournies par la CNSA, les taux d'occupation moyens des Ehpad ont chuté entre 2020 et 2021 et ne se sont pas encore redressés à leur niveau de 2019.
Taux d'occupation moyens des Ehpad par trimestre de 2019 à 2023
Source : CNSA/RESID-EHPAD/Cnam
La baisse spectaculaire des taux d'occupation des Ehpad observée entre 2020 et 2021 peut être associée à la crise sanitaire liée à la pandémie de covid-19, qui a eu des impacts directs sur les Ehpad. D'une part, les mesures de confinement imposées pendant la crise ont pu entraîner une baisse des admissions dans les Ehpad (cf. infra). D'autre part, les Ehpad ont été particulièrement touchés par la pandémie, certains établissements ayant compté un nombre élevé de décès.
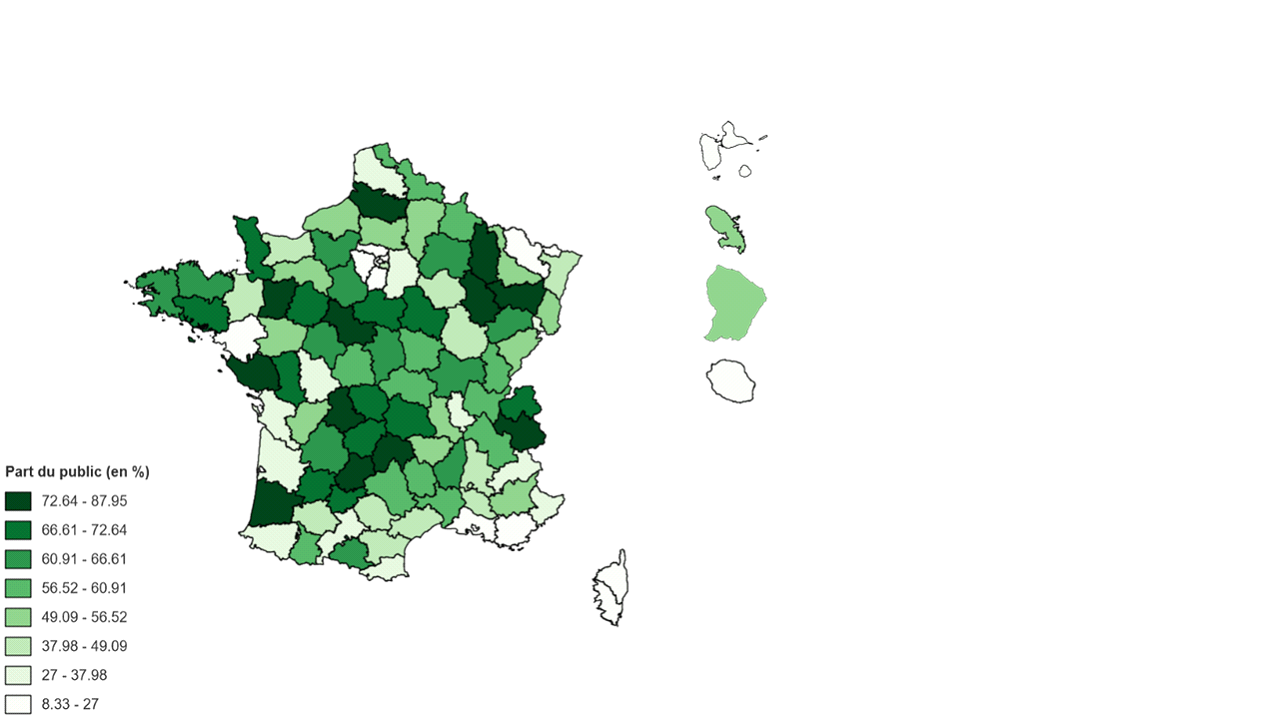
B. UNE SITUATION AFFECTANT LES EHPAD DE TOUS STATUTS
Les quelque 7 500 Ehpad de France se répartissent entre établissements publics, privés à but non lucratif et privés à but lucratif.
Nombre de structures et de places par statut
d'établissement,
au 31 décembre 2019
|
Statut juridique |
Nombre d'Ehpad |
% |
Nombre de places installées |
% |
Nombre de places en hébergement permanent |
% |
|
Privé à but lucratif |
1 810 |
24,2 % |
137 590 |
22,5 % |
132 810 |
22,6 % |
|
Privé à but non lucratif |
2 340 |
31,3 % |
177 280 |
29,0 % |
169 530 |
28,8 % |
|
Public |
3 330 |
44,5 % |
295 610 |
48,4 % |
285 980 |
48,6 % |
|
Total |
7 480 |
100 % |
610 480 |
100 % |
588 320 |
100 % |
Source : Commission des affaires sociales / données Drees
Quel que soit leur statut, les Ehpad bénéficient des mêmes financements publics pour leurs sections soins et dépendance.
En revanche, la tarification de l'hébergement n'obéit pas à la même logique selon que les Ehpad sont, ou non, habilités à l'aide sociale à l'hébergement (ASH) :
• les Ehpad totalement habilités à l'aide sociale voient le tarif hébergement de l'ensemble de leurs places administré, c'est-à-dire fixé par le conseil départemental, sauf exception convenue dans le cadre d'une « convention d'aide sociale »5(*) ;
• les Ehpad non habilités à l'aide sociale pratiquent un tarif hébergement fixé librement par l'établissement à l'entrée du résident ; ce tarif peut ensuite varier dans la limite d'un pourcentage fixé par un arrêté annuel, prenant en compte un panier pondéré d'indices de charges6(*) ;
• les Ehpad partiellement habilités à l'aide sociale connaissent deux modalités de tarification en fonction de la proportion de places habilitées :
- les Ehpad habilités pour plus de 50 % de leur capacité pratiquent des tarifs totalement administrés qui sont applicables à tous les résidents, qu'ils soient ou non bénéficiaires de l'ASH ;
- les Ehpad habilités pour 50 % ou moins de leur capacité d'accueil disposent d'une liberté tarifaire pour la fraction des résidents non bénéficiaires de l'aide sociale.
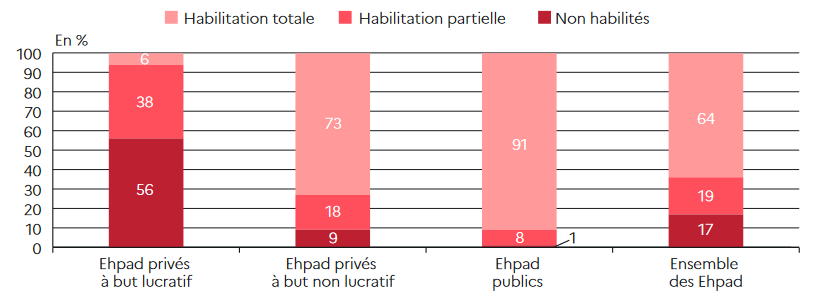
Selon la Drees, une grande majorité des Ehpad du secteur public (91 %) sont habilités à l'aide sociale sur l'ensemble de leurs places, alors que seuls 6 % des Ehpad privés à but lucratif le sont à 100 %. Près de 6 Ehpad privés à but lucratif sur 10 n'ont aucune place habilitée à l'aide sociale. Dans le secteur privé à but non lucratif, 91 % des établissements disposent de places habilitées et 3 Ehpad sur 4 sont habilités à l'aide sociale pour l'ensemble de leurs places7(*).
L'aide sociale à l'hébergement
Les personnes âgées accueillies en Ehpad peuvent accéder, sous condition de ressources, à l'ASH afin d'acquitter tout ou partie de leurs frais d'hébergement.
L'ASH, financée par le conseil départemental, constitue une avance qui peut être récupérée du vivant (en cas de retour à meilleure fortune ou d'héritage) ou au décès du bénéficiaire. Les sommes versées au titre de l'aide sociale peuvent ainsi faire l'objet d'un recours sur la succession du bénéficiaire. Le montant versé par le département correspond à la totalité des frais d'hébergement du bénéficiaire, diminués de sa participation et de la contribution éventuelle de ses obligés alimentaires.
Fin 2020, 116 500 personnes âgées bénéficiaient de l'ASH au titre d'un hébergement en établissement (contre 122 000 en 2015), soit moins de 1 % de la population âgée de 60 ans ou plus. Elles occupaient 15 % des 770 600 places d'hébergement installées en établissement pour personnes âgées au 31 décembre 2020. Parmi ces bénéficiaires, 98 900 vivaient en Ehpad.
En 2020, les dépenses brutes d'ASH des départements, après récupération auprès des bénéficiaires, de leurs obligés alimentaires et de leurs héritiers, se sont établies à 1,3 milliard d'euro.
Source : Drees, « L'aide sociale à l'hébergement des personnes âgées », L'aide et l'action sociales en France. Perte d'autonomie, handicap, protection de l'enfance et insertion, édition 2022
Proportion d'Ehpad habilités à
recevoir des bénéficiaires de l'aide sociale
à
l'hébergement, selon le type d'habilitation, au 31 décembre
2019
Source : Drees, enquête EHPA 2019
1. Les Ehpad publics : une situation particulièrement alarmante
Au 31 décembre 2022, près de 65 % des Ehpad publics présentaient un déficit. Parmi eux, les Ehpad rattachés à un établissement public de santé se trouvaient le plus fréquemment dans cette situation.
Nombre d'Ehpad publics déficitaires au 31 décembre 2022
|
Type d'établissement |
Nombre total d'Ehpad |
Nombre d'Ehpad en déficit |
Part du total |
|
Ehpad publics autonomes |
1288 |
789 |
61,3 % |
|
Ehpad gérés par un CCAS |
823 |
544 |
66,1 % |
|
Ehpad rattachés à un établissement public de santé |
1195 |
804 |
67,3 % |
|
Total |
3306 |
2137 |
64,6 % |
Source : CNSA
a) Dans le secteur public hospitalier
S'agissant des Ehpad publics relevant de la fonction publique hospitalière, la dernière enquête nationale de la Fédération hospitalière de France (FHF), basée sur les résultats consolidés de 2023 et parue en avril 2024, fait état d'une situation financière « très dégradée, inédite et alarmante » : 84,4 % des Ehpad inclus dans le champ de l'enquête8(*), comprenant des Ehpad autonomes et des Ehpad rattachés à un établissement de santé, enregistrent un résultat déficitaire, y compris des Ehpad connaissant une activité normale. La proportion des Ehpad publics hospitaliers en situation déficitaire a ainsi doublé en 5 ans, cette proportion étant de 43,9 % en 2019 et de 54,3 % en 2021.
Pour les Ehpad ayant un résultat déficitaire, le niveau du déficit moyen par place s'est aggravé, passant de 3 226 euros en 2022 à 3 850 euros en 2023.
La FHF évalue le montant global du déficit des Ehpad publics hospitaliers à 800 millions en 2023, soit un déficit cumulé de 1,3 milliard d'euros sur les deux derniers exercices.
Les déficits apparaissent en majeure partie dus aux sections hébergement (déficitaire pour 84 % des Ehpad répondants) et dépendance (déficitaire dans 86 % des cas).
Plus d'un tiers des Ehpad ayant répondu à l'enquête (35,1 %) a indiqué avoir rencontré des difficultés de trésorerie en 2023, et 18,6 % ont eu recours à l'ouverture d'une ligne de trésorerie. Pour près d'un établissement sur trois (29 %), la situation de trésorerie a conduit à différer le paiement de certaines charges en 2023 (fournisseurs, charges sociales et fiscales).
b) Dans le secteur public territorial
Le taux de résultat médian des Ehpad rattachés à une collectivité territoriale est passé de + 2,33 % en 2020 à - 1,68 % en 2023, selon les données transmises par la DGCS.
En 2022, 66,1 % des Ehpad gérés par un centre communal d'action sociale (CCAS) ou un centre intercommunal d'action sociale (CIAS) présentaient déjà un résultat déficitaire. Selon l'Union nationale des centres communaux d'action sociale (Unccas), la situation s'est aggravée et concerne désormais la quasi-totalité de ces Ehpad. Cette aggravation ne saurait s'expliquer par une mauvaise gestion mais est manifestement causée par des facteurs structurels.
Si les conseils municipaux continuent de voter des subventions à leur CCAS pour maintenir les Ehpad à l'équilibre9(*), la situation est désormais jugée intenable par l'Association des maires de France (AMF).
À titre d'exemple, les Ehpad du CCAS de Rennes présentent, après avoir enregistré un résultat à l'équilibre en 2022, un compte de résultat prévisionnel déficitaire de 1,022 million d'euros en 2023 et un état prévisionnel des recettes et des dépenses (EPRD) déficitaire de 1,274 million d'euros en 2024, en tenant compte de la subvention d'équilibre de 1,8 million d'euros versée par le budget principal du CCAS. Leur capacité d'autofinancement (CAF) serait négative en 2023 (- 0,432 million d'euros) et en 2024 (- 0,673 million d'euros).
2. Les Ehpad privés non lucratifs : une situation critique sans filet de sécurité
En 2022, plus de 50 % des Ehpad privés à but non lucratif présentaient un résultat déficitaire, selon la CNSA.
Pour 2023, l'enquête Atterrissage menée par la Fehap10(*) auprès de ses adhérents témoigne d'une situation délétère dans le secteur privé non lucratif.
Les enseignements de l'enquête Atterrissage 2023 de la Fehap
Il ressort de l'enquête Atterrissage 2023 que 73,4 % des répondants sont en déficit, pour un montant total de 65 millions d'euros.
En extrapolant ces résultats, la Fehap estime qu'environ 1 100 Ehpad adhérents de la fédération sont en déficit en 2023 pour un montant global de 216 millions d'euros. La dégradation par rapport à 2022 serait de + 96 %. En outre, la part des répondants en déficit en 2023 est supérieure à la part des Ehpad en déficit l'année précédente (73,4 % après 62 %).
Plus de 28 % des répondants rencontrent des difficultés de trésorerie et plus de 11 % déclarent une trésorerie négative.
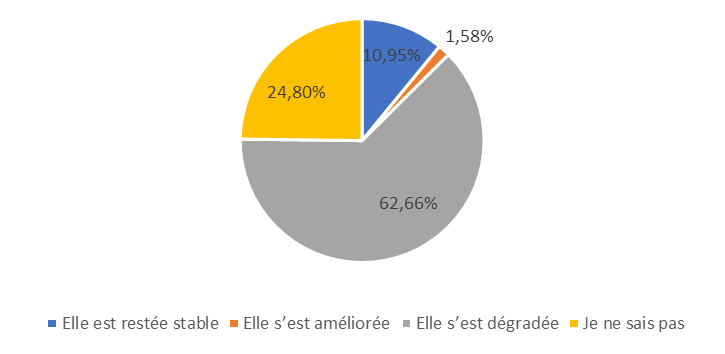
Pour 2024, plus de la moitié des répondants prévoient une dégradation de leur situation financière.
Source : Réponses de la Fehap au questionnaire des rapporteures
La Fehap estime que, pour atteindre l'équilibre financier, il faudrait fermer 6 places par établissement, soit 13 920 places pour les seuls Ehpad associatifs en 2023.
L'AMF a également attiré l'attention des rapporteures sur la situation, jugée catastrophique, des Ehpad associatifs. De surcroît, ceux-ci ne bénéficient pas systématiquement de subventions exceptionnelles au même titre que les Ehpad communaux.
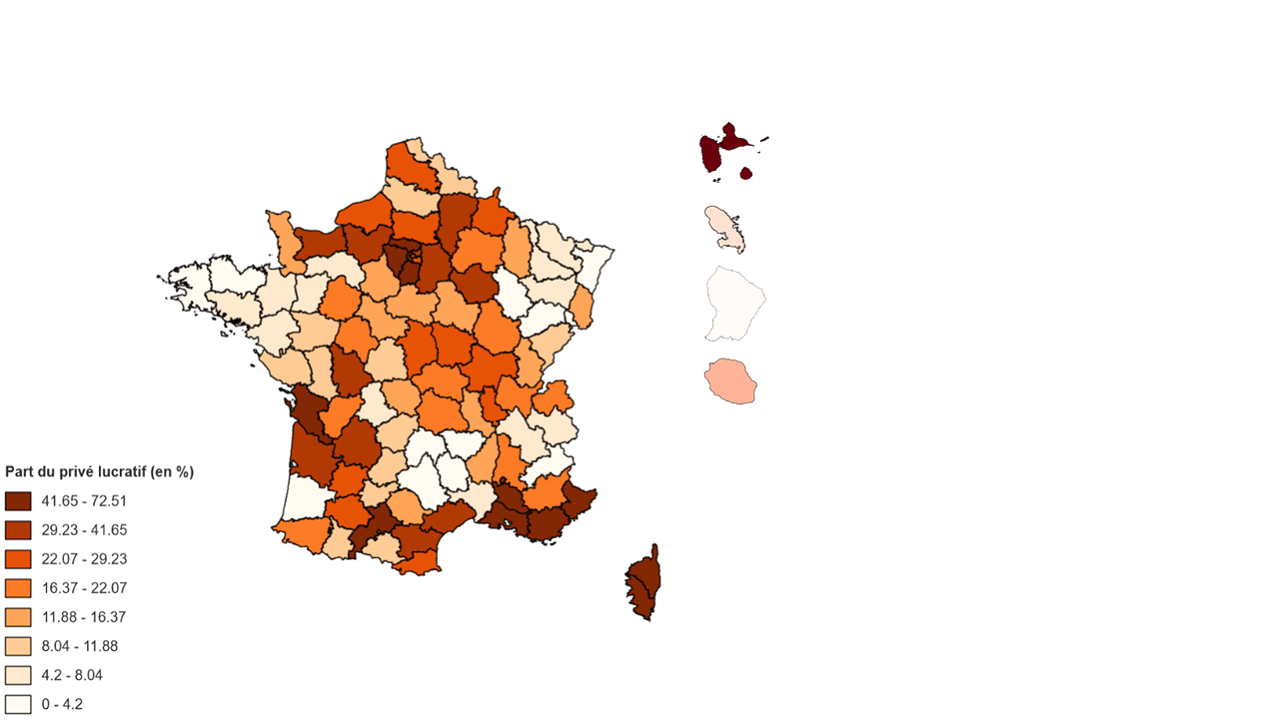
3. Un secteur privé lucratif sous surveillance
Les Ehpad privés commerciaux ayant une majorité de places non habilitées à l'aide sociale, bénéficient d'une liberté tarifaire leur permettant d'ajuster leurs recettes. Pour les résidents déjà présents en leur sein, ils ont pu faire évoluer leurs tarifs dans la limite d'un taux fixé par arrêté ministériel. Ce taux était de 5,14 % en 2023 et s'approchait donc de l'inflation, tandis que le taux d'évolution des tarifs départementaux pour les Ehpad habilités à l'aide sociale en était souvent éloigné.
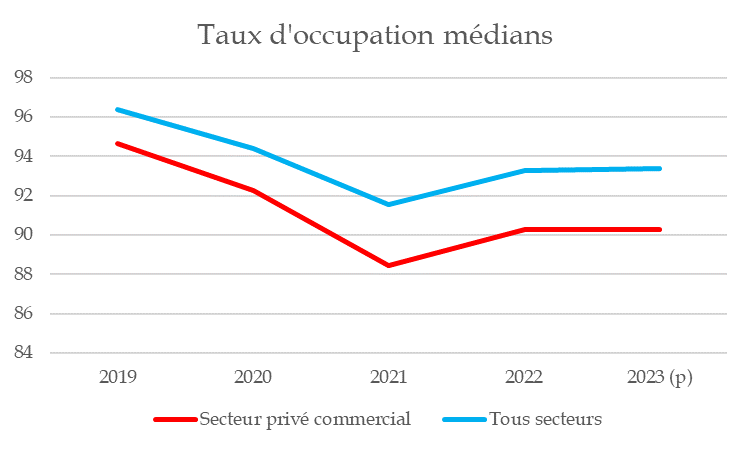
Toutefois, la chute des taux d'occupation a été plus profonde, et la récupération plus faible, dans le secteur privé commercial que dans les autres secteurs.
Taux d'occupation médians
Source : Commission des affaires sociales / données DGCS
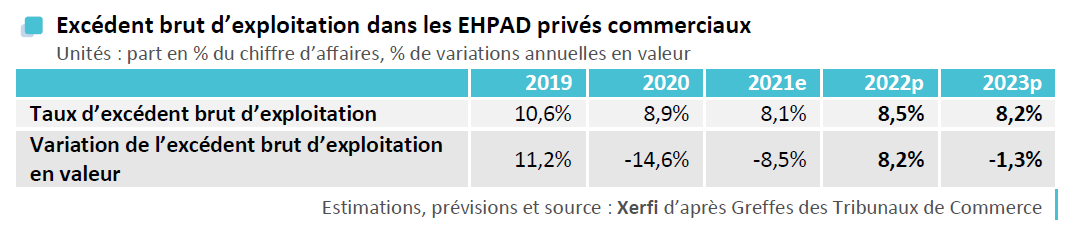
Auditionné par les rapporteures, le Synerpa11(*) a fait état des difficultés économiques et financières rencontrées par les Ehpad privés commerciaux. Il apparaît en effet que le résultat net des acteurs privés a pratiquement été divisé par deux entre 2017 et la prévision 2023, passant de 8,8 % du chiffre d'affaires à 4,7 %. Dans un contexte de forte hausse des prix de l'énergie, des denrées alimentaires et des fournitures, le taux d'excédent brut d'exploitation (EBE) a reculé de près de 2,5 % depuis 2019.
Dans ce contexte défavorable, le groupe Medicharme, alors le 8e groupe français d'Ehpad privés, a été placé en février 2024 en liquidation judiciaire en raison d'une gestion imprudente, basée exclusivement sur le modèle de la location non meublée professionnelle et analysée par une mission de contrôle de l'Igas et de l'IGF12(*).
Quant au groupe Orpea, touché par un retentissant scandale après la parution du livre Les Fossoyeurs du journaliste Victor Castanet13(*) et désormais dénommé Emeis, il est passé sous le contrôle d'un groupement d'actionnaires mené par la Caisse des dépôts et consignations.
C. DES DIFFICULTÉS GÉNÉRALISÉES MALGRÉ DES DISPARITÉS TERRITORIALES
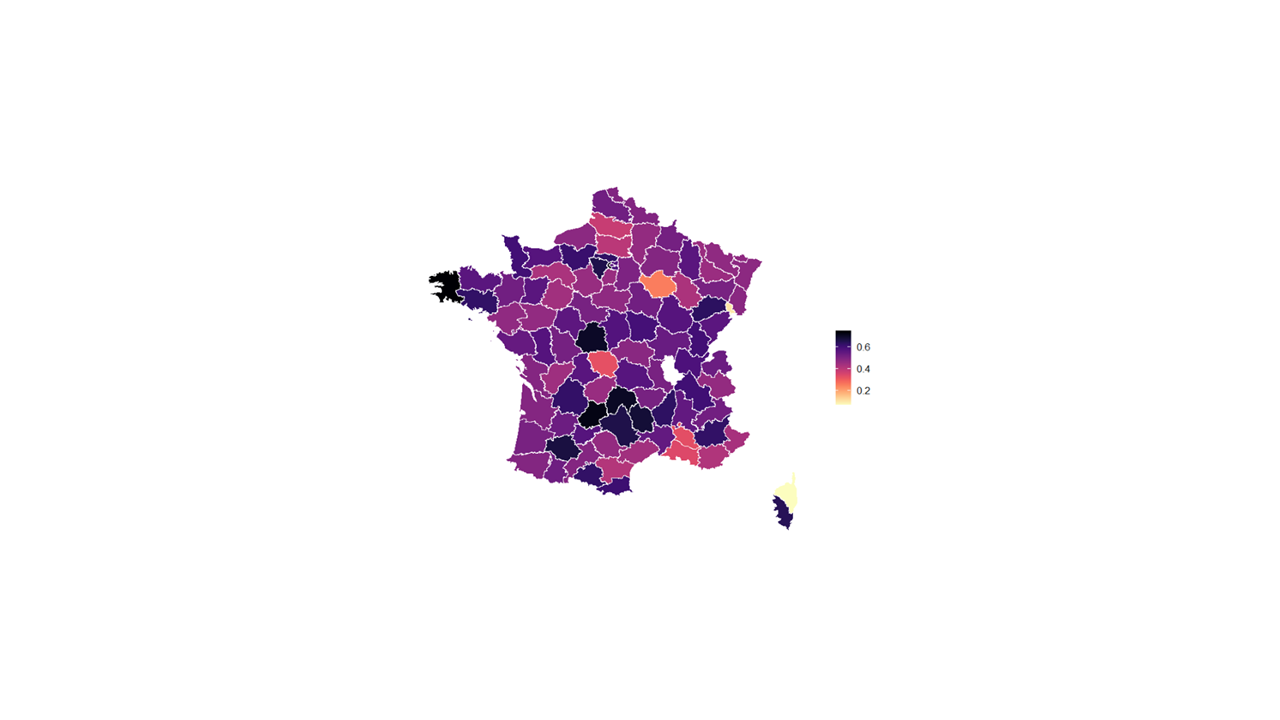
La situation des Ehpad s'est dégradée sur l'ensemble du territoire national, même si l'on constate des écarts importants entre régions.
En 2023, en excluant le secteur privé commercial, la DGCS constate des taux de résultat médians régionaux allant de - 4,9 % en Corse à 0 % en Provence-Alpes-Côte d'Azur. En incluant les données transmises par les Ehpad privés commerciaux pour 2023, ces tendances sont modifiées : les taux de résultats médians s'échelonnent de - 2 % en Bourgogne-France-Comté à 1,6 % en Corse.
La part relative des différents statuts juridiques, qui peut varier fortement d'une région à l'autre, peut donc expliquer une partie des disparités géographiques. D'autres facteurs structurels peuvent également contribuer à expliquer les écarts, comme la taille moyenne des gestionnaires, la forme des coopérations locales ou le coût de l'immobilier. Les différences peuvent enfin être liées aux divergences entre les politiques des conseils départementaux.
1. Des divergences entre les politiques départementales
a) La valeur du point GIR
La section dépendance prend notamment en charge les fournitures pour incontinence, une partie de la rémunération des aides-soignants et accompagnateurs éducatifs et sociaux (AES), ainsi que les charges relatives à l'emploi de psychologues.
L'équilibre de la section dépendance est directement affecté par la valeur du point GIR14(*) fixé par le conseil départemental. Cette valeur, multipliée par le nombre de points du GIR moyen pondéré (GMP) d'un Ehpad, sert au calcul du tarif dépendance. Le GMP permet de mesurer le niveau moyen de perte d'autonomie des résidents de l'établissement, basé sur la grille d'évaluation AGGIR15(*).
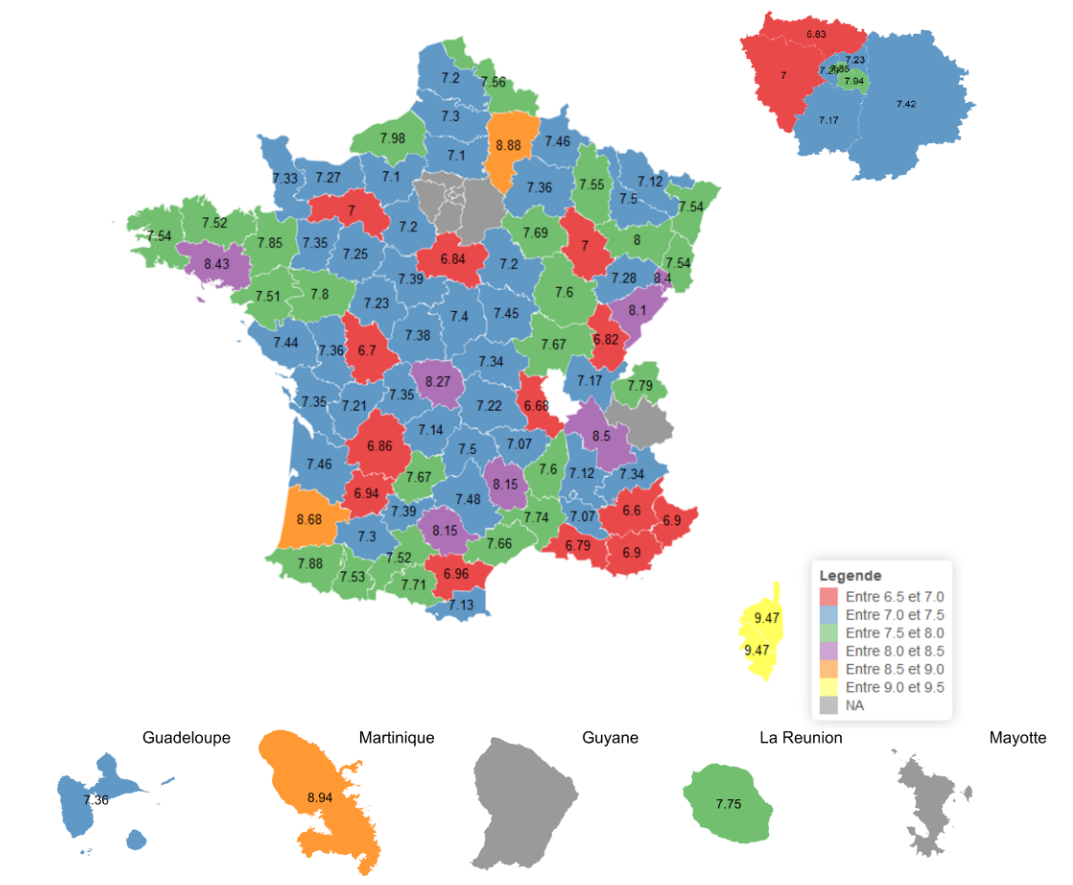
D'après la CNSA, cette valeur du point GIR varie en 2023 entre les départements de 6,60 à 9,50 euros, la moyenne étant de 7,47 euros. Les écarts tendent toutefois à se réduire au fil des ans, et la moitié des départements affichent une valeur du point GIR comprise entre 7,17 et 7,67 euros en 2023.
Cartographie des valeurs de point GIR départementales
7,85
Source : CNSA
Selon des données collectées par la FHF et communiquées aux rapporteures, l'évolution moyenne de la valeur départementale du point GIR a été de 2,4 % en 2024, avec des taux d'évolution s'échelonnant de 0 % à 7,6 %. Cette évolution moyenne était de 1,8 % en 2023 et de 0,8 % en 2022.
Cependant, la corrélation entre les écarts de valeur du point GIR et les disparités géographiques en matière de santé financière des Ehpad n'apparaît pas avec évidence. Pour 2022, la CNSA observe notamment des taux d'Ehpad publics en déficit particulièrement élevés dans le Finistère (74 %), les Hauts-de-Seine (73 %), le Lot (72 %) ou le Cantal (70 %), des départements où les valeurs de point GIR ne sont pas parmi les plus basses (cf. carte ci-après).
Le paiement du tarif dépendance est assuré, moyennant une participation financière du résident, par une prestation financée et servie par le département, l'allocation personnalisée d'autonomie (APA). D'après la DGCS, les dépenses d'APA en établissement des départements ont progressé en moyenne de 1,3 % entre 2020 et 2021 et de 2 % entre 2021 et 2022, soit des progressions inférieures à l'inflation. Certains départements ont toutefois compensé le coût de l'inflation avec des crédits complémentaires, si bien que le département d'implantation d'un Ehpad a effectivement pu influer sur sa capacité à absorber l'augmentation des coûts.
Part des Ehpad publics en déficit par département
Source : CNSA
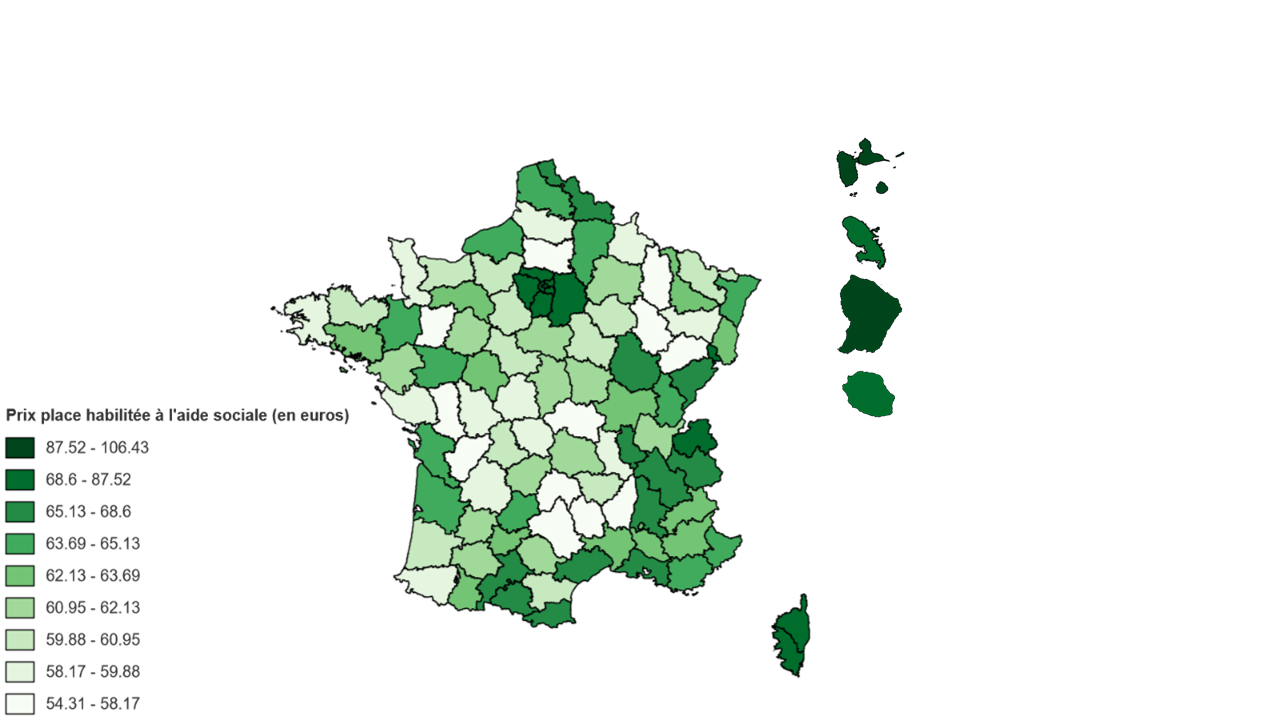
b) La fixation du tarif hébergement
On constate des disparités importantes entre les départements tant en matière de niveau des prix que d'évolution des prix.
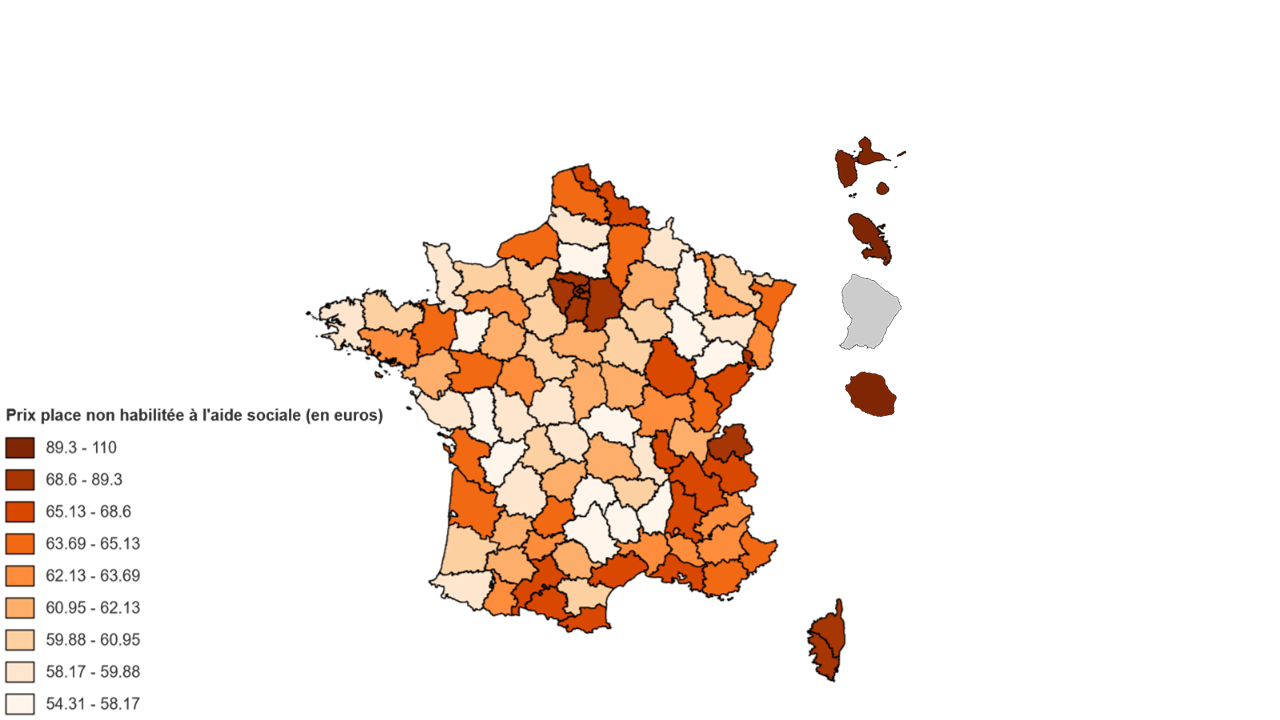
D'après la CNSA, les prix d'hébergement des chambres seules habilitées à l'ASH varient, en 2023, de 55,10 euros par jour dans la Meuse à 89,50 euros à Paris.
La CNSA observe également des écarts significatifs de variation des prix d'un département à l'autre : entre 2022 et 2023, les prix des chambres seules habilitées à l'ASH ont enregistré une hausse comprise entre 0,6 % et 8,5 % selon les départements. La hausse a été de 3,9 % en moyenne nationale, soit un taux inférieur à l'inflation annuelle.
Selon les données collectées par la FHF, la hausse moyenne des tarifs hébergement serait de 3,2 % en 2024, avec des taux d'évolution s'échelonnant entre 0 % et 10 %.
Ces écarts sont liés aux décisions des conseils départementaux, qui sont compétents pour fixer les tarifs d'hébergement des chambres habilitées à l'aide sociale. On observe parfois des phénomènes de rattrapage : par exemple, le prix d'une chambre habilitée à l'ASH a augmenté de 8,5 % en Haute-Saône mais le prix pratiqué dans ce département reste l'un des plus bas en France.
Cependant, ces disparités ont été encore plus marquées pour les hébergements non habilités à l'aide sociale : pour les chambres seules, l'évolution des prix a été comprise entre - 0,5 % et 10 % entre 2022 et 202316(*).
Ces disparités peuvent être liées à l'évolution des prix de l'immobilier, avec lesquels les prix de l'hébergement en Ehpad sont fortement corrélés.
D'autres facteurs peuvent également influer sur les écarts de tarifs, notamment la densité de la population - une faible densité étant associée à des tarifs plus faibles - ou le niveau de vie de la population - un haut niveau de vie correspondant à un tarif plus élevé17(*).
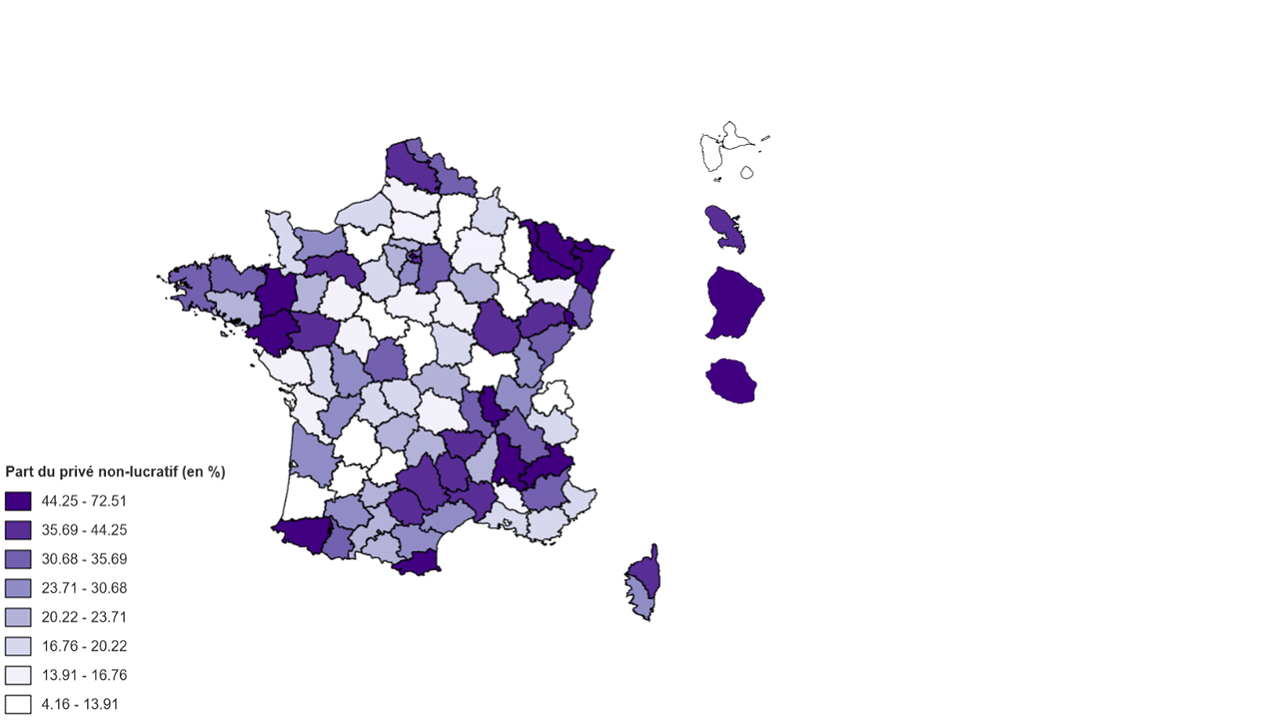
2. Les disparités en termes de structuration de l'offre publique et privée et leurs effets sur le reste à charge
a) Les disparités de reste à charge selon la structuration de l'offre
Le reste à charge d'un résident en Ehpad est la somme du tarif hébergement et d'une fraction du tarif dépendance non pris en charge par le département, de laquelle on soustrait les dispositifs fiscaux18(*) et sociaux19(*) dont bénéficie le résident. La majeure partie du reste à charge est composée du tarif hébergement. Il comprend tous les frais qui ne relèvent ni de la dépendance ni du soin, notamment la location du logement, l'électricité, l'eau, la restauration, les prestations de confort et les services paramédicaux (diététicien, ostéopathe, etc.).
En 2019, 446 000 places en Ehpad sur 610 000 étaient habilitées à recevoir des bénéficiaires de l'aide départementale, soit 73 % de l'offre. Les Ehpad publics et privés à but non lucratif ont respectivement 96,4 % et 80,5 % de places habilitées à l'aide sociale, contre seulement 13,6 % des places des Ehpad privés à but lucratif. Il existe donc une véritable différence de positionnement entre l'offre proposée par les Ehpad publics et privés à but non lucratif et celle des Ehpad privés à but lucratif.
Répartition des places dans les Ehpad en
France (hors Mayotte)
par catégorie et habilitation à l'aide
sociale du département en 2019
|
Catégories d'Ehpad |
Nombre de places |
Part du secteur |
Nombre de places habilitées à l'aide sociale |
Part de places habilitées à l'aide sociale dans le secteur |
Part dans l'ensemble des places habilitées à l'aide sociale |
|
|
Ehpad publics |
Hospitaliers |
129 960 |
21,3 % |
285 075 |
96,4 % |
63,8 % |
|
Non hospitaliers |
165 650 |
27,1 % |
||||
|
Ensemble |
295 610 |
48,4 % |
||||
|
Ehpad privés à but non lucratif |
177 280 |
29 % |
142 763 |
80,5 % |
32 % |
|
|
Ehpad privés à but lucratif |
137 590 |
22,6 % |
18 683 |
13,6 % |
4,2 % |
|
|
Ensemble cumulé |
610 480 |
446 521 |
||||
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
Notice : Les Ehpad publics représentent 48,4 % des places proposées en Ehpad. 96,4 % des places que les Ehpad publics proposent sont habilitées à l'aide sociale. Les Ehpad publics représentent 63,8 % de l'offre habilitée à l'aide sociale au niveau national.
Du fait des modalités de tarification des places, cette disparité entre les Ehpad publics et les Ehpad privés à but lucratif en matière d'habilitation à l'aide sociale conduit à des variations importantes du tarif hébergement, et donc du reste à charge, selon le statut juridique des établissements.
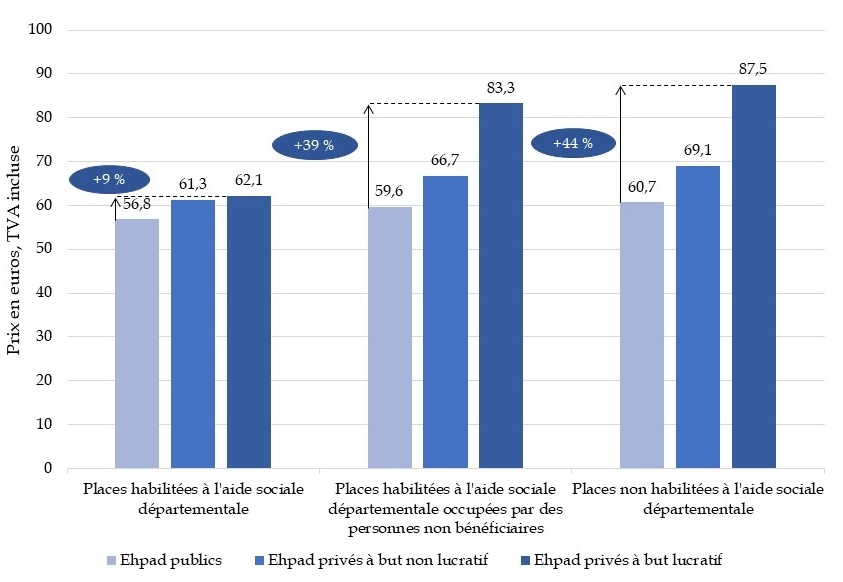
Pour les places habilitées à l'aide sociale, la différence de tarif journalier moyen entre les Ehpad publics et privés est légère. Ce tarif est de 56,80 euros pour les Ehpad publics contre 62,10 euros pour les Ehpad privés à but lucratif.
Pour les places non habilitées à l'aide sociale, dont le prix est plus librement choisi, le tarif journalier moyen dans un Ehpad privé lucratif est de 87,50 euros contre 60,70 euros pour un Ehpad public et 69,10 euros pour un Ehpad privé non lucratif.
Ainsi, l'écart de tarif moyen journalier entre les Ehpad publics et les Ehpad privés va de 9 % pour les places habilitées à l'aide sociale à 44 % pour les places non habilitées. En moyenne, une place non habilitée à l'aide sociale dans un Ehpad public coûte moins cher qu'une place habilitée à l'aide sociale dans un Ehpad privé à but lucratif ou à but non lucratif.
Tarif hébergement journalier moyen par catégorie en 2019
(en euros)
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
Cette différence de tarif entre les Ehpad publics et ceux privés à but lucratif peut être expliquée par plusieurs facteurs :
- la surreprésentation des Ehpad privés à but lucratif dans les régions où le prix de l'immobilier est le plus élevé (70 % des places installées en Guadeloupe, 47 % en Corse, 45 % en Île-de-France, 53 % en Provence-Alpes-Côte-d'Azur) ;
- un bâti plus récent des Ehpad privés à but lucratif et dont la rénovation plus régulière conduit à des coûts supplémentaires ;
- un objectif de rentabilité pour les Ehpad privés à but lucratif.
En revanche, aucune donnée ne permet d'affirmer qu'il existe une différence entre les structures en matière de prestations d'hôtellerie (qualité de la nourriture, nombre d'activités, etc.).
Répartition départementale des Ehpad par statut en 2019
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
La répartition inégale de l'offre entre les Ehpad publics, privés à but non lucratif et privés à but lucratif sur le territoire conduit à une forte hétérogénéité des tarifs moyens entre les départements. La part des Ehpad privés à but lucratif dans les capacités installées varie de 0 (Aveyron, Lozère, Guyane, Hautes-Alpes, Haute-Saône, Landes, Haute-Marne, etc.) à 70,38 % (Guadeloupe). Les départements dans lesquels le tarif journalier des places habilitées et non habilitées à l'aide sociale est le plus cher se superposent avec ceux dans lesquels le prix de l'immobilier est le plus élevé. Comme le souligne la CNSA, c'est le prix de l'immobilier davantage que le statut juridique qui définit le tarif journalier. Ainsi, si à Paris, département dans la fourchette haute de la part de places installées en Ehpad privés à but lucratif (37,89 %), le tarif journalier moyen est le plus onéreux de France à 155,58 euros, il n'en reste pas moins que la Haute-Savoie, dans la fourchette basse de la part des Ehpad privés à but lucratif (18,59 % des places installées), est l'un des départements dont le tarif journalier moyen est le plus élevé de l'Hexagone à 115,79 euros.
Prix moyen journalier pondéré par département d'une place par type d'habilitation en 2023
Source : Commission des affaires sociales, d'après la CNSA, Repères statistiques n° 19 : « Hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », 2024
b) La Guadeloupe, une spécificité dans les outre-mer
(1) La solidarité familiale : une culture guadeloupéenne éloignée de l'Ehpad
La spécificité de la situation des Ehpad en Guadeloupe tiendrait avant tout à des facteurs culturels et sociaux. Le modèle de l'Ehpad a été décrit, par l'ensemble des auditionnés de l'archipel, comme un modèle inadapté à la sociologie de la région. Défendant le virage domiciliaire, les Guadeloupéens considèrent qu'il est le modèle à développer car proche du modèle existant. En effet, la solidarité familiale, notamment intergénérationnelle, permet aujourd'hui à de nombreuses personnes âgées de ne pas aller dans un établissement d'hébergement.
Il semble communément admis que faire entrer un proche en Ehpad revient à faillir à ses devoirs. En 2021, 25 % des Guadeloupéens apportent une aide ou des soins à une personne dépendante. Dans 82 % des cas, il s'agit d'un membre de sa famille. Un tiers des aidants consacrent plus de 5 heures à cette tâche20(*).
(2) Le taux d'équipement en Guadeloupe : le risque d'une rupture dans la prise en charge des personnes âgées dépendantes
Si le vieillissement de la population est un constat partagé par l'ensemble des autorités locales, l'archipel n'est pas préparé à affronter sa transition démographique. Son taux d'équipement est le deuxième plus faible de France avec 43 places d'hébergement pour personnes âgées pour 1 000 individus âgés de 75 ans. À titre de comparaison, la Lozère, département français le mieux équipé, dispose de 196 places pour 1 000 personnes âgées de plus de 75 ans21(*).
La structuration de l'offre est également une spécificité de la Guadeloupe. L'offre proposée par les Ehpad privés à but lucratif représente 70,38 % des places de l'archipel, un record, alors que ces structures ne représentent que 29 % de l'offre nationale. Dans l'ensemble de la région, il n'existe qu'un Ehpad public, celui du CCAS des Abymes. Sur les 1 464 places en Ehpad, 970 sont habilitées à l'aide sociale, soit 66 % de l'offre, un nombre légèrement inférieur à la moyenne nationale (73 %).
En dépit du caractère restreint de l'offre, le taux d'occupation des Ehpad est particulièrement faible sur le territoire et s'établit à 80,42 % en 2022. Selon le conseil départemental de la Guadeloupe, cette faiblesse du taux d'occupation est explicable par trois phénomènes : la culture de la solidarité familiale, le manque de communication autour des Ehpad et la crainte des familles de devoir payer le reste à charge.
Le reste à charge est l'un des plus élevés de France, participant au faible taux d'occupation des Ehpad. En moyenne, en Guadeloupe, le prix d'une journée est fixé à 106,26 euros, soit 3 300 euros par mois environ. Or, le revenu médian est plus bas en Guadeloupe que dans le reste de la France hexagonale, se situant à 15 770 euros par an en 2020 contre 24 490 euros par an en France continentale. La question du reste à charge est donc centrale dans ce territoire. Plusieurs facteurs peuvent expliquer ce tarif particulièrement élevé :
- la part du secteur privé à but lucratif dans le territoire, bien que la part déterminante de places habilitées à l'aide sociale limite l'augmentation des tarifs ;
- la faible disponibilité et le prix du foncier dans l'archipel, conduisant à des coûts de construction plus élevés que dans le reste de la France ;
- le coût de la vie dans les Antilles, plus cher de 12,5 % en moyenne par rapport à l'Hexagone et jusqu'à 32,9 % plus cher pour l'alimentaire22(*).
Depuis 2020, la situation financière des Ehpad en Guadeloupe s'est dégradée. En 2020, le déficit des Ehpad était de 564 000 euros, un nombre qui a culminé à 4,5 millions d'euros en 2021 avant de redescendre à 2,8 millions d'euros en 2022. La faiblesse du taux d'occupation est un des facteurs clefs de cette situation difficile, en sus de l'inflation.
c) En Bretagne, la situation critique des Ehpad publics
Les rapporteures ont effectué, le 28 mars 2024, un déplacement à Rennes afin d'étudier la situation des Ehpad bretons23(*).
Selon l'Insee, 95,1 % des Bretons âgés de 60 ans ou plus vivent à domicile, soit une proportion proche de la moyenne hexagonale (95,8 %). Parmi ces seniors, environ 60 000 personnes, soit 6,2 %, sont en perte d'autonomie24(*), un taux plus faible que la moyenne (7,2 %)25(*). La Bretagne se classe comme l'une des régions les moins touchées par la perte d'autonomie des seniors. Dotée d'une démographie dynamique, la Bretagne connaîtrait cependant un net vieillissement de sa population d'ici 2050, avec un nombre d'habitants âgés de 65 à 84 ans en hausse de 34 % et un nombre d'habitants de 85 ans et plus qui serait multiplié par deux26(*).
En 2019, selon l'enquête EHPA, la Bretagne présente un taux d'équipement en établissements pour personnes âgées relativement élevé : elle dispose de 124 places pour 1 000 personnes âgées de 75 ans ou plus, soit 10 de plus que la moyenne nationale. Au regard de cet indicateur, la région se situe en troisième position en France après les Pays de la Loire et la Normandie. La Bretagne compte au total 47 000 places dans l'ensemble des établissements de la région, un nombre stable par rapport à la précédente enquête de 2015.
Selon l'ARS Bretagne, la situation diffère cependant selon les départements : le Morbihan a un taux d'équipement inférieur à la moyenne nationale, alors que tous les autres départements sont au-dessus.
La Bretagne se singularise par une proportion élevée d'Ehpad publics, et notamment d'Ehpad publics territoriaux : 26 % des Ehpad de la région, et jusqu'à 38 % dans les Côtes-d'Armor, sont rattachés à une collectivité territoriale. À l'échelle nationale, 11 % des Ehpad sont gérés par un CCAS ou un CIAS.
Il en résulte une forte implication des élus locaux sur le sujet de la situation des Ehpad. Un collectif d'élus bretons a ainsi été constitué afin de défendre les Ehpad publics menacés par les déficits (cf. encadré ci-après).
D'après l'ARS Bretagne, les Ehpad de la région se caractérisent également par une taille relativement modeste, peu d'établissements atteignant 100 places, et par un certain isolement, notamment dans les Côtes-d'Armor qui ne comptent aucun groupement de coopération social ou médico-social (GCSMS).
Les données transmises par l'ARS, qui excluent les établissements privés lucratifs ainsi que les Ehpad rattachés à des établissements hospitaliers, font état d'une profonde dégradation de la situation financière des Ehpad, avec un déficit moyen par établissement de plus de 94 000 euros en 2022.
Résultat et déficit moyen des Ehpad bretons par département
|
Département |
CAF27(*) 2022 |
CAF 2023 |
Résultat ERRD28(*) 2022 |
Résultat EPRD29(*) 2023 |
Nombre d'EPRD (2022) |
Déficit moyen |
|
Côtes-d'Armor |
3 981 623 € |
- 2 042 436 € |
- 5 294 566 € |
- 12 469 607 € |
76 |
- 69 665 € |
|
Finistère |
5 590 517 € |
- 4 672 914 € |
- 12 053 407 € |
- 22 707 817 € |
70 |
- 172 192 € |
|
Ille-et-Vilaine |
11 501 902 € |
- 4 629 042 € |
- 5 338 905 € |
- 23 163 600 € |
87 |
- 61 367 € |
|
Morbihan |
6 755 916 € |
71 690 € |
- 4 862 453 € |
- 12 102 614 € |
59 |
- 82 414 € |
|
Total régional |
27 829 958 € |
- 11 272 702 € |
- 27 549 331 € |
- 70 443 638 € |
292 |
- 94 347 € |
Source : ARS Bretagne
La situation a pu ainsi s'aggraver alors même que les taux d'occupation, bien qu'en baisse, apparaissent toujours élevés dans la région, passant de 99,6 % à 97,6 % pour l'hébergement permanent.
L'ARS constate que les Ehpad publics non hospitaliers autonomes dont la trésorerie est déjà fragile (souvent inférieure à 30 jours) et qui ne peuvent compter sur une trésorerie de groupe se retrouvent aujourd'hui en grande difficulté.
La formation d'un collectif d'élus locaux
En Bretagne, une mobilisation d'élus locaux a débuté durant l'été 2023 dans les Côtes-d'Armor afin d'exiger de l'État des moyens nouveaux pour sauver les Ehpad publics.
Un collectif baptisé « Territoires en résistance pour le grand âge » a ainsi été constitué afin d'alerter les pouvoirs publics, mettant en avant l'augmentation sans précédent des charges des Ehpad, le manque de professionnels, ainsi que le trop faible accompagnement de l'ARS et des départements.
D'après l'AMF, les membres de ce collectif ont décidé de geler le règlement des factures d'énergie des Ehpad gérés par les municipalités afin de pouvoir continuer à payer leur personnel et cesser de voter des subventions d'équilibre au CCAS pour compenser les difficultés financières des Ehpad.
Le prix de la journée des Ehpad publics, fixé par les conseils départementaux à un niveau permettant de contenir le reste à charge pour les familles, est également un point d'attention porté par le collectif d'élus.
Le collectif souhaitant engager la responsabilité financière de l'État, des recours indemnitaires ont été déposés par plusieurs maires au tribunal administratif30(*).
D. UNE SITUATION PORTEUSE DE RISQUES POUR LA QUALITÉ DE LA PRISE EN CHARGE DES PERSONNES ÂGÉES
Si les Ehpad se sont efforcés de maintenir la qualité de la prise en charge des résidents, la situation actuelle est porteuse de risques, alors que cette qualité apparaît déjà fragile.
Le processus d'évaluation des établissements et services sociaux et médico-sociaux sur la base du référentiel national commun élaboré par la Haute Autorité de santé (HAS), prévu par la loi santé du 24 juillet 201931(*), a débuté en 2023. Ainsi, la HAS a pu réaliser un premier bilan partiel de ce processus (cf. encadré ci-après) qui donne des indications sur le niveau de qualité des Ehpad.
Les premiers résultats chiffrés de l'évaluation de la qualité des ESMS
Lors de son audition par les rapporteures, le directeur général de la HAS a fait état d'un premier bilan du processus d'évaluation de l'ensemble des ESMS sur la base de l'évaluation de plus de 3 000 établissements et services, dont 630 Ehpad.
Chaque structure évaluée a reçu trois notes, correspondant à chacun des trois chapitres du référentiel d'évaluation : le chapitre 1 qui concerne les personnes accompagnées, le chapitre 2 qui concerne les professionnels et le chapitre 3 qui concerne l'ESMS et sa gouvernance.
Les cotations moyennes obtenues par les Ehpad apparaissent globalement satisfaisantes et supérieures à la moyenne des ESMS :
- le score moyen du chapitre 1 s'élève à 3,78/4 (contre 3,74 pour l'ensemble des ESMS évalués) ;
- le score moyen du chapitre 2 s'élève à 3,77/4 (3,68 pour l'ensemble) ;
- le score moyen du chapitre 3 s'élève à 3,73/4 (3,61 pour l'ensemble).
En matière de politique de ressources humaines, thématique évaluée dans le cadre du chapitre 3, les Ehpad obtiennent également une meilleure cotation moyenne que l'ensemble des ESMS (3,68/4 contre 3,6 pour l'ensemble).
La HAS observe toutefois d'importants écarts d'un critère à l'autre. En outre, les résultats apparaissent trop bas sur certains des 18 critères dits impératifs.
Seuls 1/4 des ESMS évalués, et 1/3 des Ehpad, obtiennent un score de 4/4 sur l'ensemble des critères impératifs.
Selon la HAS, la première année de déploiement du dispositif a permis de constater que l'évaluation, et en particulier les étapes de sa préparation, représente un temps fédérateur pour les équipes, qui permet de faire émerger les bonnes pratiques mises en oeuvre et de discuter collectivement de ce qui pourrait être plus efficace. L'évaluation oblige aussi à prendre un temps de « distance » avec le quotidien et le retour des équipes évaluées indique qu'elles estiment en être sorties renforcées.
Toutefois, les difficultés financières des Ehpad ont pu mettre à mal la qualité de l'évaluation, les établissements ayant tendance dans ce contexte à faire diminuer son coût.
La définition de la qualité en Ehpad selon la HAS
« La qualité des soins et de l'accompagnement en Ehpad vise à garantir la qualité de vie et le bien-être des personnes âgées hébergées. Elle nécessite une approche globale et multidimensionnelle afin d'apporter une réponse personnalisée en termes de besoins et d'attentes physiques, psychologiques et sociales, dans le but de préserver leur dignité et leur autonomie, de respecter leurs choix et préférences et d'encourager leur participation active. Cette approche permet de considérer chaque résident comme une personne à part entière, avec ses propres préférences et aspirations, inscrite dans un parcours de vie singulier.
Si l'évaluation de la qualité passe par une mesure des aspects structurels et opérationnels, elle doit tout autant s'attacher à apprécier les dimensions fonctionnelles, notamment relationnelles.
Ainsi, cela inclut non seulement des soins médicaux et des aides à la vie quotidienne performants, mais également un soutien émotionnel pertinent et la proposition d'activités sociales, culturelles ou récréatives signifiantes pour la personne âgée. »
Source : Réponses de la HAS au questionnaire des rapporteures
II. UNE MULTIPLICITÉ DE CRISES QUI ONT FRAGILISÉ LA SITUATION ÉCONOMIQUE DU SECTEUR
A. CRISE SANITAIRE ET « SCANDALE ORPEA » : PERTE DE CONFIANCE ET CHUTE DU TAUX D'OCCUPATION DES EHPAD
1. Après la crise sanitaire, la détérioration de l'image des Ehpad
a) Des Ehpad historiquement perçus comme des « mouroirs » isolés
(1) De l'hospice à l'Ehpad
Les Ehpad pâtissent d'une image de « mouroir ». Si cette comparaison a été renforcée par la crise sanitaire et le scandale Orpea, elle est surtout le fruit d'une construction historique.
Sous l'influence de la transition démographique et des deux révolutions industrielles, la politique de prise en charge de la vieillesse s'est structurée à partir du XIXe siècle. La loi du 7 août 1851 distingue les hôpitaux à destination des malades et les hospices accueillant un public nécessiteux ou infirme. L'exode rural contribue à diminuer la cohabitation intergénérationnelle au sein d'un même foyer, conduisant à une augmentation des besoins d'hébergement des personnes âgées en perte d'autonomie et n'ayant plus de proches à proximité pour les aider. La loi du 14 juillet 1905 rend l'accueil en hospice des personnes âgées sans ressources et sans famille gratuit à condition de résider depuis cinq ans sur le territoire de la commune.
C'est lors de cette structuration de la prise en charge, par les pouvoirs publics, des personnes âgées indigentes que l'image de mouroir de ces établissements s'est forgée. Si une offre publique se constitue alors, elle ne répond pas aux besoins croissants de la population, conduisant à une dégradation de cette prise en charge. Au cours du XIXe siècle, alors que la population lyonnaise est multipliée par six, le nombre de places en hospice reste stable. À Paris, le nombre de places en hospice passe de 1 pour 106 habitants en 1816 à 1 pour 280 en 189832(*). Les hospices souffrent d'un déficit de financement et le bâti, vétuste, n'est plus adapté à la prise en charge du public.
Les années 1940 sont marquées par une amélioration de la perception des hospices grâce à un investissement dans de nouvelles structures. Après la création des « maisons de retraite »33(*), l'image de l'hébergement collectif de personnes âgées s'est à nouveau dégradée dans les années 1970 faute de rénovation du bâti et de formation du personnel ; il redevient un mouroir aux yeux des Français. Les Ehpad, héritiers des maisons de retraite34(*), ont conservé cette image dans l'imaginaire collectif.
(2) La liberté d'aller et venir : un droit de plus en plus théorique
(a) Le droit des résidents à circuler librement
Sauf décision judiciaire contraire, le résident en Ehpad dispose de l'ensemble de ses droits. La liberté d'aller et venir, consacrée à l'article 13 de la Déclaration des droits de l'Homme et de l'article 2 du protocole n° 4 de la Convention européenne de sauvegarde des droits de l'Homme, suppose que tout individu peut se déplacer librement.
L'article L. 311-3 du code de l'action sociale et des familles rappelle que toute personne accueillie en établissement médico-social dispose de sa liberté d'aller et venir. En principe, un résident peut donc se déplacer librement au sein de l'établissement mais aussi en sortir lorsqu'il le souhaite.
(b) Le cadre normatif encadrant la liberté d'aller et venir des résidents
La liberté d'aller et venir des résidents d'Ehpad est restreinte à la fois à l'intérieur et à l'extérieur de l'Ehpad. Les restrictions à cette liberté sont strictement encadrées par l'article L. 311-4-1 et l'annexe 3-9-1 du code de l'action sociale et des familles.
Les établissements peuvent prévoir des mesures restreignant cette liberté en annexe de leur contrat de séjour à trois conditions :
- les mesures ont été « définies après examen du résident et au terme d'une procédure collégiale mise en oeuvre à l'initiative du médecin coordonnateur de l'établissement ou, en cas d'empêchement du médecin coordonnateur, du médecin traitant » ;
- les mesures visent à assurer l'intégrité physique et la sécurité du résident ;
- les mesures définies sont strictement nécessaires et proportionnées aux risques encourus.
En d'autres termes, sauf impératifs liés à l'état de santé, il n'est pas possible pour un Ehpad de restreindre la liberté d'aller et venir d'un résident.
(c) La restriction pratique de la liberté d'aller et venir des résidents
Pourtant, cette liberté est, dans la pratique, largement restreinte lors d'une entrée dans un Ehpad. Les risques de fugue et d'accidents, ainsi que la crainte d'un mauvais comportement à l'extérieur de l'établissement conduisent à une restriction de la liberté d'aller et venir des résidents35(*). Qualifiée de « syndrome de la cloche de verre »36(*), cette culture sécuritaire est résumée par le cahier des charges de 1999 : « concilier une indispensable sécurité avec une nécessaire liberté »37(*). La sécurité apparaît comme la première obligation de l'établissement, devant la liberté du résident.
Au sein de l'établissement, les résidents sont incités à rester dans leur chambre soit par des obstacles directs (porte avec un digicode), soit des obstacles indirects (trajet pour accéder aux espaces collectifs, absence d'espaces collectifs à l'étage ou dans l'unité). Dans l'Ehpad, ce sont les déplacements collectifs qui sont encouragés pour faciliter le travail des professionnels, trop peu nombreux pour gérer des déplacements individuels imprévus. Certaines mesures portant atteinte à la liberté des résidents sont parfois prises discrétionnairement dans les établissements : interdiction de déjeuner au restaurant avec les résidents de son choix, interdiction de se rendre dans le logement d'un autre résident, etc.38(*)
Des mesures dissuasives ou restrictives sont régulièrement mises en place pour sortir de l'établissement. Le règlement intérieur peut, pour des raisons organisationnelles (horaire des repas ou des soins) ou sécuritaires, soumettre les sorties à un régime d'autorisation préalable, à des horaires d'entrée et sortie, ou bien au port de dispositifs de géolocalisation39(*).
Ces restrictions, si elles apparaissent compréhensibles au regard des difficultés organisationnelles et du manque de personnel dans les établissements, alimentent l'image carcérale des Ehpad et réduisent donc leur attractivité auprès de la population.
(3) L'isolement géographique et le sentiment de solitude en Ehpad
La « mort sociale » ressentie par les résidents est également liée à la situation géographique des Ehpad et à leur invisibilisation dans la cité.
Assurer la mobilité des résidents, c'est aussi leur assurer un accès à des activités ou des lieux recevant du public. Or, seuls 71 % des Ehpad sont à proximité de commerces et de services ou bien de transports en commun40(*). 31 % des Ehpad ont mis en place des transports pour déplacer leurs résidents. Ce relatif éloignement géographique peut être explicable par deux facteurs : la construction historique des hospices et des maisons de retraite en périphérie, et la hausse du coût de l'immobilier, notamment dans les centres-villes, ayant conduit à de nouvelles constructions plus en périphérie. Cet isolement conduit également à un moindre accès aux services publics.
En sens inverse, l'isolement géographique des Ehpad conduit à une invisibilisation de ces établissements par les autres membres de la cité. Les résidents, s'ils restent dans leur établissement, ne voient pas ou peu d'autres individus. L'Ehpad n'est pas intégré dans la cité. Il n'appartient pas à un réseau d'activités, n'est pas incorporé à un parcours, n'offre pas de services qui pourraient conduire les non-résidents à venir dans l'Ehpad et à favoriser une mixité intergénérationnelle.
b) Durant la crise sanitaire, une atteinte disproportionnée aux droits des résidents et de leurs proches
(1) Les fondements juridiques fragiles du droit de visite des résidents
Si la liberté d'aller et venir trouve des fondements juridiques certains, le droit de visite des résidents d'un Ehpad n'avait pas, durant la crise sanitaire, de reconnaissance expresse législative ou supra-législative41(*). L'article L. 311-3 du code de l'action sociale et des familles prévoyant le respect des droits et libertés individuels des résidents, le juge aurait pu, de façon prétorienne, reconnaître un droit de visite découlant du droit à la vie privée et à la vie familiale42(*).
En ce sens, l'article 8 de la charte des droits et libertés de la personne accueillie43(*), texte de valeur réglementaire et mentionné par l'article L. 311-4 du code de l'action sociale et des familles, prévoit que la prise en charge des résidents doit « favoriser les relations avec la société, les visites dans l'institution, à l'extérieur de celle-ci, sont favorisées ».
(2) La mise en place de mesures restrictives de liberté par les protocoles sanitaires
En raison des circonstances exceptionnelles provoquées par la crise sanitaire liée à la pandémie de covid-19, les pouvoirs publics ont, via le recours à des protocoles émis par le ministère de la santé et relayés par les ARS, suspendu le droit de visite des résidents et réduit le droit d'accès aux défunts. La fragilité des fondements juridiques de ce droit a facilité cette suspension et limité les capacités de recours.
Durant la première phase de la crise sanitaire (mars et avril 2020), le protocole d'interdiction des visites a été strictement respecté par les directeurs d'Ehpad. Alors même que l'acmé de la crise sanitaire était passé, des mesures restrictives de liberté ont été prolongées. L'imprécision des protocoles a conduit à des interprétations hétérogènes des dispositions à prendre, certains directeurs ayant surinterprété les recommandations, créant des fractures territoriales.
(3) Les conséquences de la crise sanitaire sur la relation des Français aux Ehpad
Cet épisode a profondément dégradé la relation des Français aux Ehpad, perçus comme des « mouroirs » liberticides. Comme le relève le rapport de Laurent Frémont, « la souffrance des résidents et de leurs familles n'a pas été entendue »44(*).
Pour les résidents, enfermés dans leur chambre dans un établissement déjà confiné, la crise sanitaire a créé une profonde rupture. Cette expérience de l'abandon, proche de celle de l'univers carcéral, a eu des conséquences sur la santé physique et psychique des résidents (apathie, refus de s'alimenter, dépression, etc.). Selon Laurent Frémont, elle serait à l'origine de syndromes de glissement chez une partie des résidents, c'est-à-dire une accélération du processus de déclin physique et psychique de la personne âgée. Au nom de la sécurité, la liberté a été réduite. La maltraitance systémique a pris la forme d'une bonne intention, celle de protéger la santé du résident, même si cela le conduisait à perdre goût à la vie.
Pour l'entourage des résidents, les protocoles sanitaires ont également conduit à une rupture. Application de protocoles venus d'en haut sans concertation ou explications, modification régulière des mesures, contradiction des dispositions entre elles, hétérogénéité dans l'interprétation des règles par les directeurs d'établissement : la confiance envers le personnel de l'établissement s'est détériorée. La rupture du lien familial et l'impossibilité d'accompagner dans la mort certains résidents ont été à la source de traumatismes pour les proches.
c) La reconnaissance récente de droits du résident, un premier pas pour retisser le lien de confiance entre l'Ehpad, les résidents et leur entourage
En réaction à la crise sanitaire et à la suite de différents rapports45(*), l'article 11 de la loi « bien-vieillir » du 8 avril 202446(*) garantit aux résidents d'Ehpad un droit de visite pour les résidents. Ce droit de visite ne peut être subordonné à l'information préalable de l'établissement. En revanche, ce droit de visite peut être suspendu dans deux situations :
- une menace à l'ordre public au sein ou aux abords de l'établissement ;
- une menace pour la santé du patient.
Une telle décision, qu'elle vienne du directeur de l'Ehpad dans le premier cas ou d'un médecin dans le second, doit être notifiée et motivée auprès de la personne sollicitant la visite et le résident. Cette procédure ouvre alors explicitement le champ du recours juridictionnel contre les mesures de restriction du droit de visite.
2. À la suite du « scandale Orpea », le constat d'une maltraitance systémique et une perte de confiance généralisée
Sous-effectif, dénutrition, limitation du nombre de toilettes, de repas, d'activités, manque de contrôles des pouvoirs publics, la publication du livre Les Fossoyeurs de Victor Castanet a mis en lumière une maltraitance systémique que subissent les résidents mais aussi les soignants dans les Ehpad.
Si cet ouvrage a amorcé une prise de conscience sur la situation dégradée de la politique du grand âge, il a aussi créé une crise de confiance envers les Ehpad. Selon une enquête de l'Ifop, 84 % des Français considèrent que cette affaire a dégradé l'image des Ehpad et 62 % affirment qu'elle aura une incidence sur les choix qu'ils feront pour eux et leurs proches47(*).
Cette image dégradée a accentué le recul du taux d'occupation des Ehpad et la volonté des Français de vieillir à domicile. Entre 2019 et 2022, la part des Français souhaitant rester à domicile est passée de 75 % à 81 %. L'affaire Orpea a donc créé un amalgame entre les établissements et la systématisation de la maltraitance. Or, pour 41 % des Français, c'est la qualité du soin qui est le principal critère de choix pour installer une personne âgée en Ehpad.
B. CRISE INFLATIONNISTE ET SÉGUR : LES EHPAD CONFRONTÉS À UN EFFET CISEAUX ENTRE LEURS RECETTES ET LEURS DÉPENSES DE FONCTIONNEMENT
Dans une analyse de la situation financière des Ehpad publics de la fonction publique hospitalière, la FHF relève trois facteurs de dégradation : l'inflation, la compensation incomplète des revalorisations salariales et l'évolution insuffisante du tarif hébergement.
Les causes de la dégradation
financière des Ehpad
de la fonction publique
hospitalière48(*)
Source : Commission des affaires sociales, d'après FHF, « Situation financière des Ehpad publics à fin 2023 », 2024
1. La crise énergétique : des Ehpad sensibles aux chocs exogènes sur les énergies fossiles
a) Une forte consommation énergétique des Ehpad et une dépendance aux énergies fossiles
Par leur activité, leur taille et la vétusté de leur bâti, les Ehpad ont une consommation énergétique importante. La facture énergétique est intégrée au tarif hébergement et donc assumée par le résident via le reste à charge. En moyenne, selon les données issues de la plateforme OPERAT, en 2022, les Ehpad consomment 170 kilowattheures par m², un chiffre en légère baisse depuis 2020 (175 kWh/m²). En 2021, 1,8 % de l'ensemble des charges des Ehpad étaient des dépenses d'énergie, représentant 30 % de la capacité d'autofinancement. Une hausse de 50 % des dépenses d'énergie conduirait à une perte de 15 % de la capacité d'autofinancement49(*).
Les Ehpad sont particulièrement sensibles aux évolutions du cours des énergies fossiles. Si le mix énergétique dont dépendent les Ehpad est moins fossile que le reste du secteur de l'autonomie, il reste très majoritairement carboné. Le gaz est l'énergie la plus consommée (47 % de la consommation totale), suivie de l'électricité (44 %) et du fioul (5 %).
Consommation par type d'énergie en ehpad
Source : Commission des affaires sociales, d'après Ademe, Plateforme OPERAT, 2024
Secteur de l'autonomie (y compris les Ehpad)
Source : Commission des
affaires sociales d'après The Shift
Project,
« Climat, énergie : décarbonons
le secteur de l'autonomie », 2024
Aucune donnée n'est disponible sur les postes de consommation énergétique dans les Ehpad. En revanche, elles sont disponibles pour le secteur de l'autonomie auquel les Ehpad appartiennent. En décomposant les usages, il apparaît que ce sont le chauffage (51 % de la consommation totale d'énergie) et l'eau (19 %) qui représentent les principales sources de consommation d'énergie. 65 % des plaques de cuisson fonctionnent au gaz. Tous les ans, ce sont 190 millions de litres de fioul qui sont consommés par les établissements du secteur50(*).
Postes de consommation énergétique
dans le secteur de l'autonomie
(y compris les Ehpad)
Source : Commission des
affaires sociales d'après The Shift
Project,
« Climat, énergie : décarbonons
le secteur de l'autonomie », 2024
b) Le choc énergétique et la mise en place tardive de deux boucliers
Conséquemment à la reprise post-covid, à la guerre en Ukraine ainsi qu'à des difficultés d'exploitation du parc nucléaire hexagonal, la France a été exposée à une inflation énergétique importante. Les conséquences de la guerre en Ukraine ont été particulièrement fortes sur le prix du gaz : entre le 13 février et le 27 février 2022, le TTF néerlandais, indicateur de référence du prix du gaz naturel en Europe, est passé de 73 euros le mégawattheure à 193 euros avec un pic atteint le 26 août 2022 à 310 euros51(*). La Commission de régulation de l'énergie a indiqué en juin 2022 qu'en l'absence de prolongation du gel tarifaire, les tarifs réglementés de vente du gaz auraient augmenté de 51,31 % en moyenne52(*). En raison du système de formation des prix de l'électricité sur le marché européen, les prix de gros de l'électricité se sont envolés à partir d'octobre 2021 : le prix du mégawattheure d'électricité a ainsi augmenté de 45 % en 202253(*).
Alors que la presse généraliste relayait les difficultés des Ehpad à faire face à leurs factures énergétiques, le Gouvernement a étendu les dispositifs liés aux boucliers énergétiques à ces établissements. Par deux décrets du 14 novembre 202254(*) et du 30 décembre 202255(*), le Gouvernement a intégré les Ehpad aux boucliers gaz et électricité dédiés à l'habitat collectif. Pour le gaz, ce dispositif se décompose en deux étages :
- une aide rétroactive pour la période du 1er juillet 2022 au 31 décembre 2022. Cette aide est déterminée de la manière suivante : elle représente la différence entre le prix du contrat de l'établissement et le tarif gelé applicable aux clients résidentiels, dans la limite d'un plafond calculé comme la différence entre le tarif réglementé qui aurait dû s'appliquer sans les mesures gouvernementales et le tarif effectivement appliqué aux clients. Ce dispositif exclut les locaux à usage professionnel. Par conséquent, une attestation doit indiquer la part des consommations dédiées à l'habitation, et l'aide est proratisée en fonction de cette part. La demande doit être formulée auprès du fournisseur qui transmet l'information à l'Agence de services et de paiements (ASP) qui transférera l'aide au fournisseur, qui lui-même la répercutera sur l'établissement en bons d'achat ou directement sur la prochaine facture ;
- un bouclier tarifaire pour l'année 2023 analogue à celui des clients résidentiels.
Concernant l'aide rétroactive, il convient de noter l'extrême complexité des modalités de calcul et du circuit de paiement ; le Gouvernement a mis en place une usine à gaz.
Pour l'électricité, deux dispositifs parallèles ont été initialement mis en place selon la taille de l'établissement :
- un bouclier tarifaire s'appliquant aux entreprises qui emploient moins de dix personnes, réalisent un chiffre d'affaires inférieur à deux millions d'euros et sont raccordés en basse tension (moins de 36 kVA en raccordement) ;
- un amortisseur d'électricité s'appliquant aux entreprises qui ne sont pas éligibles au bouclier tarifaire (moins de 250 salariés, moins de 50 millions d'euros de chiffre d'affaires ou moins de 43 millions d'euros de bilan), aux établissements publics, associations et collectivités territoriales pour des activités non soumises à la concurrence. Sur 50 % du volume d'électricité consommé, l'État prend en charge la différence entre le prix payé par le client, soit le prix hors taxe et hors coûts du réseau, et un seuil maximal fixé à 180 euros par mégawattheure dans la limite d'un plafond de 320 euros par mégawattheure. Le bouclier maximal est donc de 160 euros par mégawattheure sur 50 % de la consommation électrique. Pour bénéficier de cet amortisseur, le client doit se signaler auprès du fournisseur d'électricité qui répercutera le tarif directement sur la facture.
Si les dispositifs mis en place par le Gouvernement ont permis de circonscrire les hausses du coût de l'énergie, ces derniers n'ont pas été suffisants pour annuler les effets de ce choc sur les finances des Ehpad. Cette explosion des dépenses de fonctionnement énergétiques a dégradé la situation financière des Ehpad, qu'ils soient publics ou privés, habilités ou pas à l'aide sociale.
2. Inflation : des Ehpad sensibles à l'augmentation des prix sur les biens de première nécessité
Depuis octobre 2021, l'évolution des prix alimentaires, mesurée par l'indice des prix dans la grande distribution, est positive. Dès janvier 2022, l'inflation a connu une accélération pour atteindre son pic en février 2023 avec un taux à 15,2 % sur un an avant de retomber à 5,9 % en décembre 202356(*). L'inflation a également touché les biens de première nécessité. À titre d'exemple, les protections pour incontinence ont vu leur prix fortement augmenter du fait de la hausse des coûts de l'énergie et du cours du papier, passant de 400 euros la tonne à 900 euros entre 2021 et 2022.
Cette inflation alimentaire et sur les produits du quotidien a eu des conséquences sur les finances des Ehpad. L'alimentation et les produits de première nécessité sont compris dans le forfait hébergement et donc dans le reste à charge des résidents. La hausse des prix s'est donc répercutée sur le tarif hébergement lorsque cela était possible ou bien n'a pas été intégralement compensée pour les établissements, aggravant leur déficit. Si l'inflation ralentit, elle n'en reste pas moins positive : le rythme de l'inflation reflue mais les prix ne baissent pas et ne retournent pas à leur niveau d'avant crise. Dès lors, les dépenses de fonctionnement des Ehpad sont devenues structurellement plus élevées sans que les recettes aient augmenté dans les mêmes proportions.
3. Ségur : des revalorisations mal compensées
a) Un effort massif en faveur de la reconnaissance des métiers du médico-social
Les accords du « Ségur de la santé » du 13 juillet 2020 et les mesures salariales subséquentes ont permis une revalorisation massive des rémunérations des professionnels des secteurs sanitaire, médico-social et social.
L'accord de juillet 2020 a notamment couvert l'ensemble du personnel des Ehpad, publics comme privés, à l'exception du personnel médical. Dans la fonction publique, cette mesure a pris la forme d'un nouvel élément de rémunération, le complément de traitement indiciaire (CTI), correspondant à l'attribution de 49 points d'indice majoré57(*). Dans le secteur privé non lucratif, elle a été transposée par des textes conventionnels58(*).
Ainsi, les professionnels non médicaux des Ehpad publics et privés non lucratifs ont bénéficié d'une revalorisation de 183 euros nets par mois59(*). La revalorisation a atteint 160 euros dans le secteur privé lucratif60(*).
Répartition des bénéficiaires du « Ségur » en Ehpad
|
Public |
Privé non lucratif |
Privé commercial |
||||
|
ETP |
Coût |
ETP |
Coût |
ETP |
Coût |
|
|
Personnels paramédicaux |
110 200 |
483 M€ |
51 600 |
277 M€ |
38 000 |
186 M€ |
|
Personnels socio-éducatifs |
63 000 |
276 M€ |
35 000 |
188 M€ |
26 000 |
127 M€ |
Source : Commission des affaires sociales / données DGCS
À la suite des travaux du Ségur de la santé, les mesures « Ségur 2 » ont spécifiquement visé à revaloriser les carrières paramédicales. Les grilles salariales des professionnels paramédicaux (notamment des aides-soignants et infirmiers) ont ainsi été revalorisées à compter du 1er octobre 2021. Ces mesures ont été transposées pour les mêmes professionnels exerçant dans le secteur privé.
Une revalorisation a également été appliquée aux médecins coordonnateurs des Ehpad à la suite de la « Conférence des métiers » du 18 février 2022.
L'ensemble de ces mesures ont été accompagnées financièrement par la branche autonomie et se sont traduites par des augmentations successives de l'objectif global de dépenses (OGD) relatif aux établissements et services pour personnes âgées.
Soutien financier par l'OGD des mesures salariales
consécutives
au Ségur de la santé
|
Étape |
Mesures de revalorisation |
Abondement
OGD PA |
||
|
2020 |
2021 |
2022 |
||
|
Ségur 1 |
CTI socle Ehpad |
353,2 |
1 517,8 |
|
|
Enveloppe "Soutien aux Ehpad" en complément du CTI socle Ehpad |
52,0 |
|||
|
Revalorisations salariales applicables aux médecins des Ehpad publics |
4,2 |
5,3 |
||
|
Ségur 2 |
Revalorisation des catégories C et aides-soignants FPH et FPT |
23,6 |
||
|
Mesures de revalorisation des carrières du personnel soignant des ESMS |
7,4 |
92,1 |
||
|
Conférence des métiers 2022 |
CTI médecins coordonnateurs en Ehpad |
23,3 |
||
Source : Commission des affaires sociales, d'après les réponses de la DGCS au questionnaire des rapporteures
b) Un financement incomplet
Comme l'a indiqué la DGCS aux rapporteures, ces mesures ont fait l'objet de travaux préparatoires qui ont largement associé les acteurs concernés. À chaque étape, l'évaluation des enveloppes financières requises pour revaloriser les personnels a constitué un critère central pour la mise en oeuvre des revalorisations.
Si elles considèrent ces mesures comme bienvenues, les fédérations du secteur estiment cependant que celles-ci ont fortement pesé sur la situation économique des Ehpad.
Pour la FHF, le financement incomplet de certaines mesures de revalorisation salariale, en particulier pour les personnels dont les rémunérations sont financées par les sections hébergement et dépendance, constitue l'une des causes principales du décrochage financier des Ehpad. La fédération mentionne notamment le CTI, le Ségur 2 mais aussi la revalorisation du point d'indice de la fonction publique de juillet 2022.
Comme l'a précisé la CNDEPAH aux rapporteures, si les crédits d'assurance maladie ont intégré - même insuffisamment - les revalorisations salariales et les augmentations de la valeur du point dans la fonction publique, tel n'est pas le cas des tarifs hébergement ni des forfaits dépendance.
Selon la Fnadepa, la majorité des structures n'ont pas reçu tous les financements auxquels elles pouvaient prétendre de la part de la sécurité sociale et des départements :
- 61,3 % des Ehpad n'ont pas perçu tous les financements issus du Ségur de la santé ;
- 57 % n'ont pas perçu tous les financements de la prime « grand âge »61(*) ;
- 74,7 % n'ont pas perçu tous les financements liés à la revalorisation de la valeur du point de la fonction publique.
Ce défaut de financement représenterait en moyenne 108 296 euros non financés, soit l'équivalent d'environ 3 équivalents temps plein (ETP) d'aide-soignant pour les Ehpad éligibles à ces trois financements62(*).
La Fehap a également mentionné le financement des revalorisations salariales parmi les facteurs de déficit des Ehpad privés non lucratifs. De même, Nexem considère que « le financement du Ségur a été sous-estimé par les pouvoirs publics, entrainant un décalage entre le coût réel dans les structures et les recettes versées par les autorités de tarification et de contrôle ».
Il ressort par ailleurs de la consultation des élus locaux, menée du 18 mars au 19 avril 2024 sur la plateforme en ligne du Sénat, que l'augmentation des charges de personnel est considérée comme le premier facteur expliquant les difficultés économiques des Ehpad63(*).
Si elles étaient indispensables compte tenu du décrochage durable des rémunérations dans le secteur, ces mesures, cumulées avec le contexte inflationniste, semblent donc avoir contribué à l'« effet ciseaux » entre les coûts et les recettes des Ehpad.
4. Les revalorisations insuffisantes du tarif hébergement
Tout mode d'habilitation confondu, les revalorisations des tarifs hébergement ont été inférieures à l'inflation depuis 2020. Ce différentiel conduit à une dégradation des finances des établissements par un effet ciseaux entre les revenus et les dépenses. L'année 2022 a été marquée par le plus fort écart entre l'inflation et l'évolution des tarifs, ce différentiel allant jusqu'à 3,9 points pour les places habilitées à l'aide sociale. Cumulative, cette différence conduit à un renforcement annuel de la dégradation des finances des Ehpad.
En 2023, si le tarif d'hébergement des chambres non habilitées à l'aide sociale a connu une augmentation légèrement supérieure à l'inflation, il n'y a pas pour autant eu de rattrapage intégral de la dégradation des années passées. Par ailleurs, il convient de noter que pèsent dans les charges d'hébergement les postes de consommation ayant subi la plus forte inflation : l'énergie, l'alimentation et les biens de première nécessité. Entre 2015 et 2023, l'inflation moyenne est de 18 %, tandis que l'inflation alimentaire est de 31 % et l'inflation énergétique est de 56 %64(*). Dès lors, l'inflation réelle subie par les Ehpad est bien supérieure à l'indice national de mesure de l'inflation.
Évolution de l'inflation et des tarifs d'hébergement par catégorie
Source : Commission des affaires sociales, d'après l'Insee et la CNSA, « Repères statistiques n° 19 : hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », 2024
5. Des contraintes propres au secteur public
a) Le poids des charges sociales et fiscales
Certaines charges concernant spécifiquement le secteur public ont pu constituer des facteurs aggravants.
En particulier, les taux de cotisations sociales sont significativement plus élevés dans le secteur public que dans le secteur privé compte tenu des allègements généraux dont ce dernier bénéficie (dont le montant représente près de 11 % de la masse salariale globale du secteur privé, selon l'Urssaf Caisse nationale65(*)). En outre, à la différence du secteur privé, un établissement public est son propre assureur et ne bénéficie pas des indemnités journalières de la sécurité sociale en cas d'arrêt maladie.
Des disparités existent également au sein du secteur public. En effet, à la différence des Ehpad rattachés aux collectivités territoriales, les Ehpad hospitaliers ne bénéficient pas du Fonds de compensation pour la TVA (FCTVA) pour les investissements ni de l'exonération de la taxe sur les salaires pour les personnels relevant des tarifs hébergement et dépendance.
Alors que les modalités de financement sont identiques entre les différents secteurs, le coût du travail est donc plus important au sein du secteur public hospitalier, ce qui accentue la tension budgétaire dans les établissements concernés. En effet, à la différence du champ sanitaire, aucune mesure de compensation n'a été prise dans le champ médico-social pour maintenir l'équité entre les acteurs66(*).
La FHF, qui considère que ces différences socio-fiscales reviennent de fait à pénaliser le secteur public hospitalier en le plaçant dans une situation de désavantage concurrentiel, évalue leur impact à 5,5 % du chiffre d'affaires par rapport aux Ehpad publics territoriaux et à 14 % du chiffre d'affaires par rapport au secteur privé lucratif et non lucratif.
La fédération demande qu'une étude soit menée afin d'objectiver ces écarts en vue de les corriger.
b) La valse-hésitation des juges concernant l'assujettissement des Ehpad publics à la TVA
La possibilité pour les Ehpad publics d'être assujettis à la TVA67(*) a fait l'objet d'un contentieux abondant du fait d'une interprétation erronée du droit européen.
La jurisprudence européenne et
administrative relative
à l'assujettissement des Ehpad publics
à la TVA
En 2008, par un arrêt Isle of Wight Council, la Cour de justice de l'Union européenne (CJUE) a ouvert la possibilité pour les personnes publiques d'être assujetties à la TVA, considérant que l'exonération de TVA pouvait conduire, dans certains cas, à une distorsion de concurrence avec le secteur privé commercial68(*). Cette jurisprudence a semblé ouvrir la voie à un assujettissement à la TVA des Ehpad publics.
En 2015, par un arrêt Saudaçor, la CJUE a précisé les deux conditions cumulatives sous lesquelles l'assujettissement à la TVA d'une personne morale de droit public est possible :
- l'organisme agit en tant qu'autorité publique ;
- l'absence d'assujettissement conduit à une distorsion de concurrence d'une certaine importance69(*).
Depuis 2015, le contentieux entre l'administration fiscale et les Ehpad publics s'est multiplié sur la question de l'assujettissement à la TVA et de ses conséquences.
Par quatre décisions du 12 juillet 2023, le Conseil d'État a précisé les conditions dans lesquelles un Ehpad public peut être assujetti à la TVA. Reprenant les conditions prévues par l'arrêt Saudaçor, le Conseil d'État établit que :
- les Ehpad ayant l'intégralité ou la majorité de leurs places habilitées à l'aide sociale n'agissent pas en tant qu'autorité publique dans la mesure où ils sont soumis à « une tarification administrée de leurs prestations relatives à l'hébergement, laquelle est applicable à l'ensemble de leurs résidents, qu'ils soient ou non bénéficiaires de l'aide sociale »70(*) ;
- ces Ehpad n'entrent pas en concurrence avec les Ehpad privés à but lucratif du fait du profil différent des résidents accueillis et de la liberté tarifaire des Ehpad privés lucratifs.
Dès lors, les Ehpad ayant la majorité ou l'intégralité de leurs places habilitées à l'aide sociale ne peuvent pas être assujetties à la TVA. Le Conseil d'État précise que la juridiction administrative n'a pas à examiner si le non-assujettissement est susceptible de désavantager l'Ehpad concerné, ni à prendre en compte le taux de résidents bénéficiant effectivement de l'ASH.
À la suite des arrêts Isle of Wight Council et Saudaçor de la CJUE, et après une analyse de leur situation financière, certains Ehpad publics ont opté pour un assujettissement à la TVA. Cette fiscalisation a permis une amélioration des comptes des établissements par une optimisation des dépenses engagées et des recettes perçues.
Peuvent être assujettis à la TVA l'ensemble des activités relevant des sections hébergement et dépendance. Le taux applicable est un taux réduit à 5,5 %. Si cette fiscalisation a conduit à une augmentation des prix de l'établissement, ce dernier a bénéficié concomitamment d'une suppression de la taxe sur les salaires et des déductions de TVA.
L'assujettissement à la TVA conduit à un assujettissement aux autres impôts commerciaux, notamment l'impôt sur les sociétés, tout en maintenant l'exonération de contribution économique territoriale (CET). Cependant, si l'Ehpad réalise un bénéfice nul, voire négatif, il n'est pas soumis à l'impôt sur les sociétés. En parallèle, l'Ehpad assujetti à la TVA a pu bénéficier du crédit d'impôts pour la compétitivité et l'emploi (CICE) jusqu'à son extinction.
Ces pratiques ont été jugées irrégulières par les décisions du Conseil d'État du 12 juillet 2023 (cf. encadré supra). Celles-ci ont conduit à la régularisation rétroactive par les directions départementales des finances publiques (DDFIP) de la situation des Ehpad publics ayant été indument assujettis à la TVA71(*).
D'après la Conférence nationale des directeurs d'établissement pour personnes âgées et personnes handicapées (CNDEPAH), les établissements concernés ont subi une perte de plusieurs dizaines de milliers d'euros annuels, ce qui a aggravé leur situation.
La CNDEPAH relève que, en sens contraire, un rescrit de la direction générale des finances publiques (DGFiP) du 7 décembre 2021 a donné satisfaction à une demande de modification de la clé de répartition permettant de calculer le montant de la TVA déductible des établissements privés commerciaux.
C. CRISE DES RESSOURCES HUMAINES : DES MÉTIERS EN FORTE TENSION
Depuis plusieurs années, le secteur du grand âge est confronté à d'importantes difficultés de recrutement et de fidélisation de ses personnels. Ainsi, en décembre 2021, 5 % des postes n'étaient pas pourvus dans le secteur de l'autonomie, un tiers des établissements sociaux et médico-sociaux avaient au moins 5 salariés absents et un tiers des Ehpad étaient contraints de réduire leur nombre de places en raison de difficultés de recrutement72(*).
Or, les enjeux de recrutement dans le secteur du grand âge vont aller croissant face au double défi du vieillissement de la population, avec l'augmentation simultanée du nombre de personnes âgées dépendantes, et du vieillissement des professionnels aujourd'hui en poste qui partiront à la retraite au cours des prochaines années. On estime en effet que plus de 210 000 emplois d'aides-soignants et d'aides à domicile seront à pourvoir d'ici 2030 pour répondre aux besoins d'accompagnement des Français.
1. Des difficultés de recrutement
Les Ehpad sont confrontés à des difficultés durables de recrutement de personnel. D'après l'enquête EHPA de la Drees, 61 % des Ehpad, tous statuts confondus, déclaraient rencontrer des difficultés de recrutement en 2019. Les Ehpad privés à but non lucratif étaient le plus couramment confrontés à ces difficultés (65 %).
Nombre d'Ehpad déclarant rencontrer des
difficultés de recrutement,
en 2019
|
Catégorie d'établissements |
Non |
Oui |
Total répondants |
||
|
Nombre |
% |
Nombre |
% |
||
|
Ehpad publics |
1 328 |
42 % |
1 817 |
58 % |
3 145 |
|
Ehpad privés à but non lucratif |
798 |
35 % |
1 487 |
65 % |
2 285 |
|
Ehpad privés à but lucratif |
662 |
38 % |
1 089 |
62 % |
1 751 |
|
Ensemble |
2 788 |
39 % |
4 393 |
61 % |
7 181 |
Source : Commission des affaires sociales / données Drees
Selon les fédérations auditionnées par les rapporteures, ces difficultés se sont accrues pour atteindre une situation de crise. Elles concernent toutes les catégories de personnel soignant.
La répartition du personnel des Ehpad73(*)
Sur les 437 435 équivalents temps plein (ETP) employés par les Ehpad, en 2019 :
- le personnel médical (dont les médecins coordonnateurs) représente 3 683,5 ETP (0,8 %) ;
- le personnel d'encadrement (dont les cadres infirmiers) représente 4 982 ETP (1,1 %) ;
- les infirmiers (dont les infirmiers coordonnateurs) représentent 43 939 ETP (10 %) ;
- les aides-soignants représentent 153 890 ETP (35,2 %).
Alors que la réglementation impose à tout Ehpad de se doter d'un médecin coordonnateur74(*), le recrutement de ces professionnels se heurte à la réalité de la démographie médicale. Ainsi, les résultats de l'enquête EHPA révèlent qu'en 2015, 10 % des Ehpad avaient un poste de médecin coordonnateur non pourvu depuis au moins six mois75(*). Parmi les Ehpad contrôlés dans le cadre de l'enquête menée par la Cour des comptes pour son rapport public 2022, un tiers connaissait ou avait connu récemment une vacance de poste de médecin coordonnateur76(*).
Le métier d'aide-soignant connaît pour sa part un déficit d'attractivité durable. Le rapport de Myriam El Khomri sur l'attractivité des métiers du grand âge77(*) mentionnait la chute de 25 %, entre 2012 et 2017, du nombre de candidatures aux concours d'aide-soignant comme révélatrice de cette perte d'attractivité.
Le métier d'aide-soignant apparait en effet comme l'un de ceux pour lesquels les tensions sur le marché du travail s'accroissent78(*).
Pour la Fédération nationale des associations de directeurs d'établissements et services pour personnes âgées (Fnadepa), l'image dégradée des Ehpad dans les médias ainsi que la surcharge toujours plus importante de travail incite les professionnels à déserter ce secteur ou à ne pas s'y orienter.
Malgré les revalorisations salariales consécutives au Ségur (cf. supra), des rémunérations basses et le manque de perspectives d'évolution de carrière jouent également en défaveur de l'attractivité du secteur.
2. Des métiers pénibles caractérisés par une forte sinistralité
En octobre 2022, la Cour des comptes a montré que le secteur médico-social se caractérise par un nombre de journées d'arrêt de travail du fait d'accidents de travail ou de maladies professionnelles (AT-MP) trois fois supérieur à la moyenne constatée pour l'ensemble des secteurs d'activité en France. Ce nombre a ainsi atteint 3,5 millions en 2019, en augmentation de 41 % par rapport à 2016, et correspond à 17 000 ETP par an79(*).
La sinistralité apparaît corrélée au manque de personnel. Pour la Cour des comptes, « plus le taux d'encadrement d'un Ehpad est proche du ratio d'un agent pour un résident (...), moins les arrêts pour accident de travail ou maladie professionnelle sont nombreux ». Améliorer ce taux d'encadrement permettrait ainsi de diminuer d'un tiers le taux d'absentéisme lié aux AT-MP en Ehpad80(*).
L'indicateur du taux d'encadrement et ses limites81(*)
D'après les enquêtes EHPA de la Drees, le taux d'encadrement dans les Ehpad, tous statuts confondus, a augmenté de 11 % entre 2007 et 2019, passant de 5,96 à 6,59 ETP pour 10 résidents. Cette hausse du taux d'encadrement peut s'expliquer en partie par des effets de structure, avec une hausse de la proportion d'Ehpad ayant un taux d'encadrement plus élevé en raison de leurs caractéristiques propres et du profil des résidents accueillis.
Ce taux tient compte de tous les ETP employés par les Ehpad : personnel de direction, services généraux, techniciens, personnel d'encadrement, personnel éducatif, personnel médical, etc. Il est le plus élevé dans le secteur public (7,15 ETP pour 10 résidents) et le moins élevé dans le secteur privé lucratif (6,03).
Si l'on considère le taux d'encadrement en personnel soignant, il est passé entre 2007 et 2019 de 3 à 3,7 ETP pour 10 résidents, soit une augmentation de 24 % en 12 ans. L'augmentation est particulièrement marquée pour les aides-soignants et les autres professionnels paramédicaux.
La trajectoire, prévue en LFSS, de 50 000 recrutements en Ehpad d'ici 2030 pourrait permettre d'atteindre un ratio d'encadrement soignant de 4,5 ETP pour 10 résidents, en hausse de 19 % par rapport à 2019.
Toutefois, appréhender les besoins en matière d'encadrement en personnels soignants à l'aune d'un nombre d'ETP ne permet pas de prendre en compte la diversité des profils des résidents : les besoins de soins et d'accompagnement peuvent en effet varier fortement d'un établissement ou d'un résident à l'autre. En outre, un ETP n'induit pas un temps de présence identique selon les statuts juridiques et l'organisation des établissements.
Enfin, fixer dans le cadre réglementaire un taux d'encadrement minimal se heurterait en pratique à des obstacles opérationnels et aux difficultés de recrutement en Ehpad.
Pour la Fédération française des associations de médecins coordonnateurs en Ehpad (FFAMCO), la pénibilité du métier d'aide-soignant est également liée à des contraintes physiques importantes, qui ne sont pas toujours tempérées par du matériel et des formations adaptés.
Cette réalité peut être rapprochée du phénomène persistant des agents « faisant fonction » d'aide-soignant, lesquels sont particulièrement exposés aux risques professionnels. Selon un rapport de l'Igas et de l'IGÉSR, la proportion de « faisant fonction » d'aide-soignant pouvait atteindre 20 % dans les Ehpad publics hospitaliers en 201982(*).
L'évolution du public accueilli en Ehpad83(*)
La problématique de la pénibilité des métiers ne saurait être abordée indépendamment de l'évolution du public accueilli en Ehpad.
Les statistiques de la Drees indiquent les tendances suivantes :
- des personnes de plus en plus dépendantes : le GIR moyen pondéré (GMP) est passé de 696 en 2015 à 705 en 2019. Toutefois, la proportion de personnes en GIR 1 en Ehpad a baissé depuis 2011 ;
- un public de plus en plus âgé : l'âge médian est proche de 89 ans tandis que l'âge moyen est de près de 87 ans. Cependant, on constate une hausse rapide de la population de moins de 75 ans (+ 13 % entre 2015 et 2019), souvent fortement dépendante, précaire ou en situation de handicap ;
- une attrition des publics autonomes ou peu dépendants : entre 2007 et 2019, la part de GIR 5 et 6 en Ehpad a été divisée par plus de deux.
3. Absentéisme, turnover et recours à l'intérim
Le taux d'absentéisme dans les Ehpad est élevé : selon l'Agence nationale d'appui à la performance sanitaire et médico-sociale (Anap), la médiane nationale était de 10 % en 201684(*). D'après la Cour des comptes, les risques professionnels expliquaient 19 % des journées d'absence dans les ESMS pour personnes âgées en 2019 (soit 2,7 millions de jours d'absence sur un total de 14,3 millions)85(*).
Selon la Fehap, ce taux d'absentéisme médian est de 13,3 % dans les Ehpad du secteur privé non lucratif en 2021.
L'absentéisme apparaît comme un sujet stratégique car il pèse à la fois sur les ressources des Ehpad et sur la qualité de vie au travail. D'après l'enquête financière de la FHF, l'absentéisme a contribué, pour 5 % des Ehpad publics hospitaliers, à la dégradation de leur situation financière. Or, pour l'Anap, l'absence de politique de gestion de l'absentéisme compte parmi les faiblesses organisationnelles des Ehpad.
Les auditions des rapporteures ont mis en exergue la difficulté des Ehpad à recruter en contrat de travail à durée indéterminée (CDI). Cependant, au-delà du recrutement, les Ehpad sont confrontés à une problématique de fidélisation de leurs effectifs.
Le tableau de bord de la performance médico-sociale indique en effet un turnover relativement fréquent dans les Ehpad. Le taux de rotation des personnels médian y était ainsi de 9,3 % en 2016, à comparer à une médiane de 8,3 % dans l'ensemble des ESMS. Cette volatilité se serait accentuée depuis la crise sanitaire.
Les Ehpad sont ainsi contraints d'avoir recours à l'intérim ou à des contrats à durée déterminée (CDD). Ces deux modes de contractualisation sont plus coûteux pour les Ehpad, ce qui contribue à alourdir leurs charges.
Ainsi, la Fnadepa considère l'intérim comme l'une des causes principales de la dégradation financière des Ehpad. Selon une enquête Fnadepa de septembre 2023, 28,3 % des directeurs d'Ehpad ont recours quotidiennement aux agences d'intérim, et 31 % y ont recours au moins une fois par semaine86(*).
Du point de vue de la Fédération française des infirmières diplômées d'État coordinatrices (Ffidec), le recours à l'intérim entraîne aussi une dégradation de la prise en charge des résidents : « Les intérimaires ne font que passer et sont à un niveau d'engagement minimal ».
La loi « Valletoux » du 27 décembre 2023 a cependant interdit le recours des ESMS à des professionnels intérimaires sans expérience professionnelle antérieure87(*). Un décret du 24 juin 2024 a fixé à deux ans la durée minimale d'exercice avant de pouvoir effectuer une mission d'intérim pour les infirmiers, aides-soignants, éducateurs spécialisés, assistants de service social, moniteurs-éducateurs et accompagnants éducatifs et sociaux des ESMS88(*). Ces dispositions s'appliquent aux contrats de mise à disposition signés à compter du 1er juillet 2024.
Le déplacement des rapporteures en Bretagne a également révélé l'apparition de plateformes de mise à relation des établissements avec des soignants déclarés comme indépendants, une pratique qui semble juridiquement risquée pour les Ehpad qui y ont recours.
L'exemple du CCAS de Rennes
À titre d'exemple, la direction des personnes âgées (DPAg) du CCAS de Rennes, qui gère six Ehpad publics ainsi qu'une résidence autonomie et un service autonomie à domicile (SAD), emploie 646 agents, dont 131 ont plus de 55 ans. L'effectif compte 89 % de femmes.
Dans les Ehpad gérés par le CCAS, le taux d'encadrement est de 5,9 professionnels pour 10 résidents (4,2 en tenant compte des seuls professionnels « au chevet »).
Au sein de la DPAg, le taux d'absentéisme atteignait 10,2 % en 2023. Ce taux avait diminué de 9,5 % à 7,9 % entre 2018 et 2021 avant de repartir à la hausse. Les accidents de travail ou de trajet et les maladies professionnelles expliquent environ 18 % de ce taux d'absentéisme.
Les aides-soignants et les infirmiers représentent respectivement 20,85 % et 5,46 % des arrêts de travail, expliquant en partie le recours à l'intérim.
Les dépenses d'intérim des six Ehpad ont représenté 740 095 euros en 2023, soit 4 % des charges de personnel. Pour la première fois depuis trois exercices, ces dépenses n'ont pas augmenté par rapport à l'année précédente (755 522 euros en 2022). Elles ont servi à pourvoir des postes d'aide-soignant (48,2 % en 2023), d'agent de service (30,4 %) ou d'infirmier (21 %).
En février 2024, 71 postes étaient vacants au sein de la direction, dont 50 occupés par des personnels en CDD. Sur 16 postes d'aide-soignant vacants, 12 étaient occupés par des CDD. Les 9 postes d'infirmier diplômé d'État vacants étaient occupés par des CDD.
4. Des conditions de travail encore dégradées par la situation économique
Cette crise des ressources humaines apparaît à la fois comme une cause et comme un symptôme de la situation générale des Ehpad.
Les difficultés économiques ont en effet un impact sur la santé et les conditions de travail du personnel des établissements, le manque de moyens humains entraînant l'épuisement des professionnels en poste, et aggravent les difficultés de recrutement.
En effet, si les résidents sont parfois en souffrance, le personnel des Ehpad l'est également. En raison du manque de personnel, du recours élevé à l'intérim, de la recrudescence de l'absentéisme ou encore de la hausse du niveau de dépendance des résidents, les soignants ne peuvent exercer leur métier dans de bonnes conditions de travail, conduisant à un taux de renouvellement du personnel élevé mais aussi à un mal être au travail. Les auditions des rapporteures ont confirmé un sentiment de malaise des soignants, certains de leurs représentants considérant que leur travail participe de la « maltraitance » faute de temps et de moyens pour se consacrer aux résidents. Les Français sont conscients des difficultés rencontrées par les soignants : 69 % d'entre eux relèvent les mauvaises conditions de travail dans lesquels ils exercent89(*).
Cette crise atteint également les directeurs d'Ehpad. Selon la Fnadepa, à la rentrée 2023, 50 % des directeurs (contre 43 % en 2022) envisageaient de quitter leur métier à court ou moyen terme, n'arrivant plus à faire face à l'ensemble des difficultés qu'ils doivent gérer.
D. CRISE DE L'INVESTISSEMENT : LES EHPAD FACE AU MUR DE LA MODERNISATION
1. Des Ehpad conçus comme des lieux de soin et non des lieux de vie
a) L'architecture des Ehpad : un dilemme entre lieu de soin et lieu de vie
L'architecture des Ehpad est prisonnière d'un dilemme entre deux logiques antagonistes : être un lieu de vie ou un lieu de soin. Conçue comme un lieu de vie, l'architecture de l'Ehpad prendra la forme d'un logement : les espaces privatifs seront privilégiés, les espaces collectifs viseront à créer un sentiment d'intimité et les objets médicaux seront invisibilisés. Le résident se sentira chez lui et l'architecture lui offrira une capacité de s'approprier cet endroit, de se recréer un chez-soi. À l'inverse, si l'Ehpad est conçu comme un lieu de soin, l'architecture ressemblera à celle d'un hôpital : les espaces collectifs seront prééminents, les espaces privatifs seront standardisés et les outils médicaux seront facilement accessibles. Le résident, alors considéré comme un patient, aura une capacité réduite d'appropriation de l'Ehpad pour faciliter le travail des soignants et assurer la sécurité du public.
Jusqu'au début des années 2000, en France, les maisons de retraite ont été conçues comme des lieux de soin et non comme des lieux de vie. D'où des espaces privatifs particulièrement exigus. En 2003, dans les établissements d'hébergement pour personnes âgées, 30 % des chambres étaient des chambres à un lit dont la surface était inférieure ou égale à 16 m², tandis que 17 % des chambres avaient deux lits et 1 % trois lits90(*). 61 % des Ehpad avaient au moins une chambre sans douche et 25 % au moins une chambre sans toilettes. Ainsi, l'étroitesse des espaces privatifs empêche le résident de s'approprier son habitation, qui s'apparente davantage à une chambre d'hôpital qu'à un logement.
Par un arrêté du 26 avril 199991(*), les pouvoirs publics ont engagé un mouvement de modernisation des maisons de retraite par la définition d'un cahier des charges qu'elles devaient mettre en oeuvre dans les cinq années suivant la signature de leur contrat pluriannuel d'objectifs et de moyens (CPOM). Ce cahier des charges prévoit notamment la suppression des chambres à trois lits, une surface minimale de 18 m² pour un logement individuel et de 30 m² pour une chambre à deux lits pour les nouveaux Ehpad et ceux réalisant une rénovation lourde, ainsi que l'installation de cabinet de toilette (douche, lavabo, sanitaires) dans l'ensemble des espaces privatifs. En 2019, la part des chambres à deux lits s'est réduite à 6,2 %, la surface moyenne des espaces privatifs est passée à 21 m² et 96 % des Ehpad ont l'ensemble de leurs logements dotés de toilettes92(*).
Évolution des caractéristiques du
bâti et de l'équipement des Ehpad
à la suite de
l'arrêté du 27 avril 1999 (2003-2019)
|
2003 |
2019 |
|
|
Part de chambres avec deux lits |
17 % |
6,2 % |
|
Part de chambres avec trois lits |
1 % |
0 % |
|
Part des Ehpad dont au moins une chambre n'a pas de douche |
61 % |
21,2 % |
|
Part des établissements dont au moins une chambre n'a pas de toilettes |
25 % |
4,2 % |
|
Part des établissements dont au moins une chambre n'a pas de lavabo |
12 % |
1,8 % |
Source : Commission des affaires sociales, d'après la Drees, Enquêtes EHPA de 2003 et 2019
Il est regrettable que ce cahier des charges, amorçant une mue des Ehpad comme lieux de vie, n'ait pas été régulièrement mis à jour pour améliorer le bien-être des résidents et s'adapter aux innovations technologiques.
b) Le rôle de l'architecture des Ehpad sur le bien-être des résidents
L'architecture a des conséquences directes sur le bien-être des résidents. En moyenne, les résidents considérant leur Ehpad comme un lieu de vie évaluent leur bien-être à 4,87/6, tandis que ceux qui le considèrent comme un lieu de soin le jaugent à 4,15/693(*). Ce sont 58 % des résidents qui considèrent leur Ehpad comme un lieu de vie contre 74 % des professionnels94(*). Ce différentiel dans la perception de l'établissement entre les résidents et les professionnels est lié à la logique architecturale sous-jacente : les Ehpad ont été construits pour les soignants.
Perception des Ehpad selon le type d'usagers
Source : Commission des affaires sociales, d'après Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023
Pour l'ensemble des usagers (résident, professionnel et entourage), la chambre est la pièce préférée au sein de l'Ehpad95(*). Selon Isabelle Mallon96(*), la chambre peut revêtir trois dimensions différentes pour le résident :
- la liberté : reprenant un concept de Jacques Pluymaekers, Thierry Darnaud définit la chambre dans les institutions gériatriques comme un « espace cabane »97(*), c'est-à-dire un lieu de liberté dans lequel l'individu se sent en sécurité. La chambre est le seul espace dans lequel le résident peut agir sans contrainte, les espaces collectifs étant régis par des règles strictes. Cet espace est aussi un lieu de réception lorsque l'entourage du résident vient lui rendre visite ;
- l'isolement : la chambre est une pièce dans laquelle le résident, qu'il apprécie participer aux activités de groupe ou pas, peut s'isoler du reste du groupe et vaquer à ses propres occupations ;
- l'appropriation : la chambre est le seul espace personnalisable pour le résident, celui-ci peut y reconstituer une partie de son ancien chez-soi par des objets, des photographies, des meubles.
Si la chambre est l'espace préféré de l'ensemble des usagers, les Ehpad ne mettent pas cette pièce en valeur. En dépit d'un agrandissement de la taille moyenne des chambres, cet espace privatif reste peu personnalisable par les résidents98(*). Les chambres sont souvent meublées et le résident ne peut apporter que des éléments décoratifs mineurs. Du matériel médical est disposé dans l'ensemble des chambres, transformant le logement en chambre d'hôpital. La ressemblance des espaces avec des établissements sanitaires peut limiter l'appropriation (faux plafonds, murs blancs, fenêtres bloquées, lit visible depuis la porte, etc.). Enfin, les chambres sont considérées comme trop petites et le non-agencement de cette pièce en plusieurs coins (salle d'eau, lit, salon, kitchenette) conduit les résidents à ne pas se sentir chez eux.
La structuration des Ehpad contribue également au sentiment de vivre dans un lieu de soin99(*). Les espaces collectifs sont décrits comme trop grands, réduisant le sentiment d'intimité et de chez-soi. Les restaurants sont en capacité d'accueillir la majorité, voire la totalité des résidents en un seul service. Si ce lieu est le deuxième plus apprécié par les résidents, la pièce reste excessivement vaste pour pouvoir se l'approprier. Les couloirs sont dépeints comme trop longs et sans identité, donnant sur des portes et des chambres identiques. Alors qu'ils disposent d'un véritable potentiel pour ouvrir les établissements, les espaces extérieurs ne sont pas assez valorisés par l'architecture, conduisant à une très faible appropriation de ces derniers par les résidents.
2. Des Ehpad publics en retard sur la modernisation de leurs infrastructures
a) Des surfaces par résident des Ehpad publics et privés à but non lucratif supérieurs à celles du privé à but lucratif
Concernant la superficie des espaces, le secteur privé lucratif se démarque par une surface moyenne de 52 m² par résident, une surface inférieure à celle du public (57 m²) et du privé non lucratif (61 m²). Ce sont notamment les espaces collectifs qui y sont plus petits.
La taille des chambres est équivalente dans le public et dans le privé lucratif (21 m²), bien qu'inférieure à celle du privé non lucratif (23 m²) qui se rapproche de la préconisation du rapport en matière de superficie des espaces privatifs (26 m²).
Caractéristiques du bâti des Ehpad en 2019 selon leur statut juridique
|
Ehpad publics |
Ehpad privés à but non lucratif |
Ehpad privés à but lucratif |
|
|
Part de chambres à un lit |
91,6 % |
97,1 % |
93,9 % |
|
Part de chambres à deux lits |
7,7 % |
2,6 % |
5 % |
|
Surface moyenne par place |
57 m² |
61 m² |
52 m² |
|
Surface moyenne des espaces privatifs par place |
21 m² |
23 m² |
21 m² |
|
Surface moyenne des espaces collectifs par place |
26 m² |
30 m² |
22 m² |
|
Surface moyenne extérieure accessible par place |
63 m² |
82 m² |
56 m² |
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
b) Derrière ses surfaces plus petites, des espaces modernisés dans les Ehpad privés à but lucratif
Si les surfaces par résident des Ehpad privés à but lucratif sont inférieures à la moyenne des autres catégories d'établissements, il est à noter que la modernisation de leur bâti est bien plus avancée que dans les Ehpad publics et les Ehpad privés à but non lucratif.
La part des Ehpad privés à but lucratif dont au moins une chambre ne dispose pas d'une salle d'eau complète est bien plus faible que dans les Ehpad publics. Seuls 7,3 % de ces Ehpad ont au moins une chambre ne disposant pas d'une douche contre 31,6 % des Ehpad publics. Les Ehpad privés à but lucratif respectent donc davantage le cahier des charges de 1999, celui-ci prévoyant qu'un cabinet de toilettes, comprenant une douche, un lavabo et des sanitaires, doit être installé dans chacun des espaces privatifs.
La part des établissements ayant climatisé les espaces privatisés est six fois supérieure dans le privé lucratif (18 %) que dans le public (3,7 %). Ce différentiel peut être expliqué par trois facteurs : une surreprésentation des Ehpad privés lucratifs dans le sud-est de la France (53 % de la capacité installée en région PACA contre 22,5 % au niveau national100(*)), un parc immobilier plus récent et une capacité d'investissement supérieure dans le secteur privé lucratif que dans le public du fait de modalités différentes de tarification.
Seuls 45,7 % des Ehpad publics ont un accès à internet dans l'ensemble de l'établissement contre 61,9 % des Ehpad privés à but lucratif. Or, depuis la crise sanitaire, l'accès à internet est devenu primordial à la fois pour l'entourage et pour le résident. Le numérique permet de maintenir le lien avec les personnes âgées. Par ailleurs, l'arrivée en Ehpad d'une nouvelle génération dite du « papy-boom »101(*), plus connectée que la précédente, aura l'exigence de pouvoir disposer d'un accès à internet dans leur chambre et dans l'ensemble de l'établissement.
Alors que les résidents s'approprient peu les espaces extérieurs faute d'une adaptation de ces derniers aux besoins des résidents102(*), 93,7 % des Ehpad privés commerciaux disposent d'un jardin aménagé contre 85,2 % pour le secteur public.
Caractéristiques de confort du bâti
des Ehpad en 2019
selon leur statut juridique
|
Ehpad publics |
Ehpad privés |
Ehpad privés |
|
|
Part des établissements dont au moins une chambre n'a pas de lavabo |
1,7 % |
1,7 % |
1,7 % |
|
Part des établissements dont au moins une chambre n'a pas de toilettes |
4,1 % |
3,8 % |
4,3 % |
|
Part des établissements dont au moins une chambre n'a pas de douche |
31,6 % |
12,1 % |
7,32 % |
|
Part des établissements ayant une couverture intégrale internet |
45,7 % |
57,3 % |
61,9 % |
|
Part des établissements dont les espaces privatifs sont climatisés |
3,7 % |
5,9 % |
18 % |
|
Part des établissements dont l'ensemble des espaces collectifs sont climatisés |
49,2 % |
56,2 % |
80 % |
|
Salon aménagé |
95,2 % |
96,1 % |
98,8 % |
|
Chambre d'accueil pour les familles |
11,6 % |
19,8 % |
15,7 % |
|
Espace d'animation |
95,1 % |
94,9 % |
95 % |
|
Espace télévision |
87,9 % |
84,8 % |
92,5 % |
|
Salon de coiffure |
90 % |
89,5 % |
89,5 % |
|
Jardin aménagé |
85,2 % |
90,2 % |
93,7 % |
Source : Commission des affaires sociales, d'après la Drees, Enquête EHPA de 2019, 2023
Enfin, seuls 11,6 % des Ehpad publics disposent, dans leurs espaces collectifs, d'une chambre d'accueil pour les familles contre 19,8 % des Ehpad privés non lucratifs.
3. Conduite de projets : des Ehpad sans ressources financières ni humaines
a) Un bâti vieillissant confronté au mur de l'investissement
(1) Un bâti en cours de rénovation pour atteindre les standards fixés par le cahier des charges de 1999
En 2019, 19,5 % des Ehpad n'ont pas été rénovés depuis plus de 25 ans et 44,5 % depuis au moins 10 ans103(*). Le rapport Libault104(*) estime que la rénovation de 25 % des places, correspondant alors à la part des Ehpad n'ayant pas été rénovés depuis vingt-cinq ans, nécessiterait un investissement de 15 milliards d'euros.
Les coûts des travaux sont répercutés sur le tarif hébergement. L'investissement dépend donc largement de la capacité des établissements à pouvoir financer ce dernier par l'augmentation du tarif hébergement. Or, la conjoncture actuelle a conduit les tarifs hébergement à évoluer moins vite que les dépenses de fonctionnement et donc à grever la capacité d'investissement des Ehpad.
En matière de bâti, il existe une inégalité intrinsèque entre les Ehpad publics et les Ehpad privés à but lucratif. Les premiers ayant 97 % de leurs places habilitées à l'aide sociale, ils ne sont pas en mesure de dégager librement une marge d'investissement par l'augmentation de leur tarif hébergement, le plafond d'évolution de ce tarif étant défini par le conseil départemental. À l'inverse, avec 13 % de places habilitées à l'aide sociale, les Ehpad privés lucratifs sont en capacité d'augmenter le reste à charge de leurs résidents pour financer des travaux. La seconde inégalité réside dans le bâti lui-même. Les Ehpad privés à but lucratif se sont développés dans les années 2000 et disposent donc d'infrastructures plus récentes que les établissements publics.
Selon l'Anap, il y a un véritable retard des Ehpad publics, notamment hospitaliers, dans la rénovation du bâti. Les données de la Drees confirment ce constat, les Ehpad publics sont ceux qui respectent le moins les standards fixés par le cahier des charges de 1999. À titre d'exemple, 31,6 % des Ehpad publics ont au moins une chambre sans douche. Des investissements dans la rénovation du bâti des Ehpad publics sont donc nécessaires pour atteindre les standards minimaux, mais ces investissements ne seront pas suffisants ; il conviendra également d'anticiper les standards futurs pour ne pas créer un nouveau décalage entre les Ehpad publics et les Ehpad privés à but lucratif.
b) Un plan d'aide à l'investissement ambitieux dans ses objectifs mais sous-dimensionné dans ses moyens
(1) Le plan d'aide à l'investissement : une initiative bienvenue mais des moyens insuffisants
À la suite du Ségur de la Santé, le Gouvernement a annoncé le lancement d'un plan d'aide à l'investissement dans le secteur médico-social. Ce plan s'inscrit dans le cadre de la Facilité pour la reprise et la résilience de l'Union européenne et a ouvert la voie à des remboursements européens. Retranscrit dans les objectifs du Plan national de relance et de résilience, ces financements doivent assurer la livraison de 36 000 solutions d'hébergement pour personnes âgées (Ehpad, résidences autonomie, habitats inclusifs) d'ici au 30 juin 2026. Cet objectif a été révisé à la baisse à 32 200 unités pour compenser la hausse des coûts de construction.
En matière immobilière, entre 2021 et 2025, ce sont environ 1,5 milliard d'euros qui sont mobilisés par la CNSA autour de sept objectifs, dont six concernent les Ehpad pour un montant de 1,3 milliard d'euros environ.
Bilan du plan national d'aide à l'investissement pour les Ehpad
|
Objectif |
Montant (en millions d'euros) |
Nombre d'Ehpad soutenus |
|
Moderniser et transformer les solutions d'hébergement en Ehpad |
990 M€ |
546 |
|
Soutenir le plan de rattrapage de l'offre en outre-mer et en Corse |
75 M€ |
17 |
|
Soutenir l'investissement du quotidien |
250 M€ |
3 690 Ehpad pour 7 433 opérations |
|
Soutenir l'investissement pour les tiers-lieux |
10,5 M€ |
25 |
|
Soutenir le recours à des conseillers en transition écologique et énergétique en santé |
8 M€ |
- |
|
Soutenir le recours à l'ingénierie de projets via la mission nationale d'appui à l'investissement |
1,5 M€ |
32 |
Source : Commission des affaires sociales d'après la CNSA, 2024
Ce plan d'aide à l'investissement mérite d'être salué car il répond en partie aux préconisations faites par le rapport Libault, ce dernier recommandant un plan de 3 milliards d'euros sur dix ans financé par la sécurité sociale. De façon générale, l'aide intervient très en amont du projet afin de faciliter le bouclage financier à travers des prêts bancaires ou d'autres financements publics. Selon la CNSA, en 2023, pour 234,7 millions d'euros de subventions visant à moderniser et transformer les solutions d'hébergement en Ehpad, ce sont 1,7 milliard d'euros de travaux qui ont été réalisés. Il y aurait donc un effet levier de 7.
(2) Le plan de rattrapage de l'offre en outre-mer et en Corse
Les investissements prévus dans le cadre du Ségur comprennent également une enveloppe de 75 millions d'euros dédiée au rattrapage de l'offre en outre-mer et en Corse. Selon la DGCS, 60 millions d'euros seront affectés aux seuls outre-mer. En parallèle, une enveloppe de fonctionnement de 80 millions d'euros, dont 11 millions d'euros pour la Corse, assortie d'un droit de tirage pluriannuel sur les crédits de dotations soins, est prévue pour l'ensemble des régions concernées.
Le plan de rattrapage en outre-mer et en Corse connaît des difficultés dans sa mise en oeuvre. Seuls 17 Ehpad ont bénéficié d'une aide du Ségur. Sur l'enveloppe de 55 millions d'euros allouée depuis 2021, 60 % des crédits n'ont pas été engagés, soit un reliquat de 32,9 millions d'euros. La DGCS estime que la plupart des projets atteindront leur maturité en 2024, débloquant ainsi la consommation des crédits, ce qui impliquerait toutefois une spectaculaire accélération.
La principale difficulté à laquelle ce plan de rattrapage se heurte semble être l'insuffisante coopération entre les collectivités territoriales compétentes dans les outre-mer et les ARS. Lors des auditions menées par les rapporteures, sont d'ailleurs apparues des dissonances entre ces acteurs quant à leurs relations. Sont également relevés comme des freins structurels au rattrapage de l'offre dans les outre-mer : les surcoûts importants liés à l'inflation dans la construction, la faible disponibilité du foncier ainsi que son coût et le manque de compétences locales en ingénierie de projets.
(3) Le plan d'aide à l'investissement heurté par une conjoncture financière dégradée
Le plan d'aide à l'investissement s'est heurté à une conjoncture financière dégradée, conduisant à des abandons ou à des restructurations à la baisse de projets. L'enveloppe, déjà initialement sous-dimensionnée, s'est révélée être largement insuffisante.
En premier lieu, les projets portés par le PAI ont été confrontés à une hausse des coûts de la construction. La hausse de l'indice du coût de la construction est de 15,4 points au quatrième trimestre 2021 et de 27 points au quatrième trimestre 2023 par rapport à 2015105(*). L'index BT01 (base 100 2010) culmine à 131 % en février 2024106(*). Selon la DGCS, les coûts de travaux sont de l'ordre de 30 % supérieurs aux coûts initiaux. Cette inflation dans le secteur du BTP, liée notamment à une hausse des prix des matériaux et de l'énergie, a créé des surcoûts pour l'ensemble des Ehpad ayant des projets de rénovation en cours ou bien des renoncements de projets. Si l'inflation dans le BTP semble aujourd'hui être ralentie, elle pourrait reprendre par la hausse des prix des matériaux liés à la transition écologique et numérique107(*).
En deuxième lieu, la Banque centrale européenne a augmenté ses taux directeurs. Ainsi, entre 2021 et septembre 2023, au sein de la zone euro, le taux de refinancement est passé de 0 % à 4,5 %. Cette politique monétaire restrictive a conduit à un renchérissement du coût du crédit pour les futurs projets et, pour les Ehpad ayant déjà contracté un prêt à un taux variable, à une dégradation de leurs finances. Or, selon la DGCS, 50 % des travaux sont financés par l'emprunt.
En troisième lieu, comme le relève l'Anap, face à une dégradation de leurs finances, notamment à cause de la hausse des taux d'intérêt et de la chute des recettes liées aux droits de mutation à titre obligatoire (DMTO)108(*), une partie des conseils départementaux se sont retirés de projets de rénovation d'Ehpad.
En quatrième lieu, la dégradation des finances des Ehpad a conduit ces derniers à reporter voire à abandonner leurs projets d'investissement. Le PAI ne couvrant pas l'ensemble des coûts d'un projet et la trésorerie des Ehpad ayant été utilisée pour combler les déficits, de nombreux établissements ont été contraints de ne pas réaliser les projets initialement prévus.
En cinquième lieu, la fin rétroactive de l'assujettissement à la TVA pour une partie des Ehpad publics sur décision du Conseil d'État109(*) a conduit ces Ehpad à régulariser leur situation fiscale en prenant dans leurs fonds propres. Certains projets d'investissement ont donc dû être abandonnés à la suite de cette jurisprudence.
En sixième lieu, l'Anap estime être insuffisamment saisie par certaines ARS et certains conseils départementaux pour suivre et soutenir des projets d'investissement.
Tous ces facteurs ont conduit à un sous-engagement des crédits alloués par le plan d'aide à l'investissement, certains établissements ayant dû renoncer à des projets faute de capacité d'autofinancement. Cependant, aucune donnée chiffrée n'a pu objectiver la part des établissements ayant renoncé ou revu à la baisse leurs projets.
Plusieurs instructions ont, en conséquence, assoupli les règles initialement prévues pour couvrir davantage de projets et reporter les crédits non consommés. Concernant le calendrier, en 2023, chaque ARS a pu reporter jusqu'à 5 % des crédits autorisés mais non engagés sur 2024. Les coûts plafonds ont été augmentés respectivement de 9,37 % et de 19,65 % pour les travaux de restructuration et les travaux de construction neuve. Enfin, pour les travaux en cours de réalisation depuis moins de deux ans et présentant un surcoût financier lié à des contraintes techniques particulières et imprévisibles ou à l'augmentation du coût des matériaux, le plafond de 1 million d'euros a été supprimé pour pouvoir bénéficier de l'aide complémentaire.
Dans une instruction du 17 avril 2024 à destination des ARS, la DGCS et la CNSA ont rappelé que « le volet médico-social arrivant à son terme, il est rappelé l'enjeu d'une consommation la plus importante possible des crédits mis à votre disposition au profit de travaux dans les établissements d'hébergement pour personnes âgées dépendantes ». Les autorisations d'engagement pour 2024 et le reliquat de 2023 doivent être engagés avant le 1er novembre 2024. Un bilan de la consommation des crédits devra donc être tiré à la fin de l'année 2024.
c) L'ingénierie de projets : une compétence absente dans les Ehpad
(1) Le manque de compétences en matière d'ingénierie de projets dans les Ehpad
Les Ehpad ne disposent pas en interne de compétences en matière d'ingénierie de projets, seuls les grands groupes disposent de telles compétences qu'ils ont centralisées au sein de cellules nationales. Cette situation conduit, notamment dans les petites structures, à des erreurs dans le diagnostic initial des besoins ou dans l'estimation du coût des projets. Des fragilités dans la gestion de certains Ehpad se traduisent également par des erreurs dans les mécanismes de facturation (terme à échoir, dépôt de garantie, tarif différencié). Enfin, cette absence de compétences d'ingénierie induit, de facto, une délégation de la maîtrise d'ouvrage au maître d'oeuvre. Il existe donc une gestion sous-optimale de l'investissement.
En matière de compétences d'ingénierie de projets, une inégalité s'est constituée entre les Ehpad privés à but lucratif et les autres catégories d'établissements. Les premiers étant majoritairement réunis au sein de structures nationales, ils disposent des ressources nécessaires pour élaborer, évaluer et suivre des projets, contrairement aux Ehpad publics et privés à but non lucratif. Il est relevé par l'Anap que les Ehpad publics rattachés à un hôpital ne bénéficient pas non plus des ressources de l'hôpital en la matière. Les groupements de coopération sociale et médico-sociale (GCSMS) sont un premier levier pour mettre en commun des ressources en matière de gestion d'ingénierie de projets.
(2) La possibilité de s'appuyer sur l'Anap
L'Agence nationale de la performance sanitaire et médico-sociale (Anap) a été créée en 2009. Ce groupement d'intérêt public est une agence publique de conseil et d'expertise qui accompagne le secteur sanitaire et médico-social dans des projets visant à améliorer la qualité et la performance de leurs activités (gestion des ressources humaines, projets immobiliers, transition écologique et numérique, transformation de l'offre, etc.). Les professionnels de l'Anap sont issus du secteur sanitaire et médico-social, permettant des échanges de pair à pair avec les établissements et la mise en place de solutions adaptées aux besoins et moyens du terrain.
Les missions conduites par l'Anap peuvent être regroupées en deux types d'activités : l'analyse des pratiques, ainsi que l'amélioration de la qualité et de la performance du secteur.
Concernant l'analyse des pratiques du secteur, les Ehpad remontent annuellement l'ensemble des informations visant à alimenter un tableau de bord de la performance dans le secteur médico-social composé d'une centaine d'indicateurs. Cet outil permet d'obtenir une analyse détaillée de la situation d'un Ehpad mais aussi de pouvoir la comparer à celle d'Ehpad similaires. Cependant, on peut regretter que ce tableau de bord ne soit pas publié annuellement et accessible en ligne, alors qu'il permettrait d'obtenir une vision d'ensemble du secteur. Ce travail d'analyse des pratiques prend également la forme d'évaluation des modes d'organisation et des procédés par des enquêtes flash, des études et des fiches.
Concernant l'amélioration de la qualité et de la performance du secteur, l'Anap répond au manque de compétences en ingénierie de projets du terrain. Pour cela, l'Agence dispose d'un panel d'outils visant à répondre aux besoins des Ehpad : une procédure d'autodiagnostic en ligne, des propositions personnalisées de plan d'action, des actions de terrain individuelles et collectives, un soutien en matière d'ingénierie de projets, mais aussi une diffusion des bonnes pratiques du secteur ainsi que de fiches sur les difficultés récurrentes des établissements (économie circulaire, taux de TVA applicable, etc.). Depuis 2023, ce sont 686 Ehpad que l'Anap a accompagnés dans des projets par des actions de terrain.
La procédure d'autodiagnostic de l'Anap
À partir de son site internet, l'Anap propose aux établissements de procéder à un autodiagnostic dans différents domaines (ressources humaines, systèmes d'information, projet immobilier, finances et dialogue de gestion, etc.). Un questionnaire d'une centaine de questions permet ensuite à l'agence de mettre à disposition de l'établissement une réponse personnalisée selon l'état de maturité de l'établissement.
Cet état de maturité de l'établissement est mis sous la forme de plusieurs graphiques permettant d'obtenir une synthèse globale, une cartographie de la performance de l'établissement en comparaison des autres sur différents items, mais aussi de déterminer la capacité de cet établissement à déployer un projet au regard de sa maturité.
Visuels mis à disposition par l'Anap lors d'un autodiagnostic sur la thématique du numérique
Source : Commission des affaires sociales, d'après le site de l'Anap
À la suite de ce diagnostic, est proposé à l'établissement un plan d'actions, celui-ci prend la forme d'un tableau Excel. Ce plan d'actions est personnalisé selon les réponses faites au questionnaire et permet à l'établissement de suivre son projet.
(3) La Mission nationale d'appui à l'investissement, un bilan positif malgré une sous-mobilisation de ses ressources
Face au constat d'un manque de compétences en matière d'élaboration et de suivi de projets, la CNSA et la DGCS ont lancé, en mars 2023, la Mission nationale d'appui à l'investissement immobilier médico-social (MNAI) au sein de l'Anap. Calibrée pour gérer 60 à 80 dossiers par an, la MNAI est financée à hauteur de 1,5 million d'euros dans le cadre du PAI. La Mission intervient sur demande des ARS pour accompagner les porteurs de projet dans différentes missions (stratégies de financement, diagnostic des besoins, maîtrise technique, etc.).
Depuis son lancement, la MNAI a reçu 39 demandes de soutien dans 29 Ehpad, pour un montant total d'investissements de 842 millions d'euros. Ce sont 32 projets qui ont été in fine accompagnés. 86 % des demandes proviennent d'Ehpad publics et 14 % des Ehpad privés à but non lucratif. En tout, 59 % des projets sont portés par des Ehpad publics rattachés à un établissement de santé.
La MNAI constate que les ARS mobilisent inégalement ce dispositif. La majorité des demandes concernent une révision des plans de financement des opérations, notamment du fait de la conjoncture actuelle mais aussi d'erreurs. En effet, de nombreuses opérations de rénovation sont confrontées à des difficultés liées à un mésestimation du coût de l'opération immobilière, dont des erreurs sur le taux de TVA applicable. Ainsi, 10 projets sur 39 ont vu leur taux de TVA être requalifié grâce au soutien de la MNAI. Selon l'Anap, les préconisations formulées par la MNAI ont conduit à des gains de plusieurs dizaines de millions d'euros sur les projets accompagnés. La MNAI réinterroge la pertinence des projets au regard des besoins et du profil des résidents.
Aussi, l'on ne peut que regretter que les moyens conférés à la MNAI, lui permettant de gérer jusqu'à 80 projets, ne soient pas intégralement mobilisés.
III. DES INTERVENTIONS PUBLIQUES INSUFFISANTES POUR SOUTENIR UN MODÈLE À BOUT DE SOUFFLE
A. DES INITIATIVES LOCALES NOMBREUSES MAIS DE PORTÉE LIMITÉE DANS UN CONTEXTE DE CRISE DES FINANCES DÉPARTEMENTALES
1. Des interventions des collectivités locales...
La consultation des élus locaux menée du 18 mars au 19 avril 2024 sur la plateforme en ligne du Sénat a permis de mesurer la diversité des interventions des collectivités locales afin de soutenir les Ehpad110(*).
Mesures de soutien aux Ehpad : les réponses des élus locaux
Sur 737 élus ayant répondu à la question : « Votre collectivité a-t-elle contribué à soutenir les Ehpad de son territoire ? Si oui, par quels moyens ? », 23,6 % déclarent que leur collectivité a contribué à soutenir les Ehpad de leur territoire111(*).
Outre les canaux de financement classiques à leur disposition (octroi de subventions au CCAS), les élus municipaux ont spontanément mentionné de nombreuses formes d'aide aux établissements.
Les moyens mentionnés par les élus locaux sont les suivants :
• Conseils municipaux :
- octroi d'une subvention d'équilibre au CCAS
- aide financière pour l'achat de matériel
- avance de trésorerie
- aide à l'investissement / garantie pour l'investissement
- cautionnement d'emprunt
- achat de terrains / financement d'une partie de l'acquisition du terrain / don de terrains
- acquisition par la ville d'une partie du foncier
- octroi de permis de construire sur des parcelles détachées pour assurer des recettes d'investissement
- prise en charge d'aménagements extérieurs : voies d'accès, parking, entrée de l'établissement...
- portage des projets d'extension et de réhabilitation
- prêt de véhicules / aide à l'achat de véhicules
- paiement par le CCAS d'une partie du repas des résidents
- mise à disposition de matériel
- loyer très modéré / non-indexation du loyer / paiement différé du loyer
- bail emphytéotique
- mise en place d'une communauté énergétique avec revente d'électricité à un tarif inférieur au tarif du marché
- don de kits hydro-économes et de récupérateurs d'eau pour diminuer la consommation d'eau
- création d'un réseau public de chaleur pour garantir la stabilité du coût de l'énergie
- financement de travaux de rénovation énergétique
- accompagnement dans des démarches d'urbanisme
- exonération partielle de la taxe d'assainissement
- réduction du prix de l'eau potable
- entretien des bâtiments et des espaces verts
- partage de frais de service
- aide au recrutement
- mise à disposition de personnel technique ou administratif
- recrutement d'animateurs
- organisation d'activités du CCAS au sein de l'Ehpad / ouverture de l'Ehpad aux habitants / échanges intergénérationnels entre les crèches, les écoles et les centres de loisirs / subventionnement d'opérateurs associatifs pour des animations en Ehpad
- communication : valorisation de l'image / information aux familles sur l'offre d'Ehpad / communication sur l'emploi en Ehpad
- orientation des personnes sortant de la résidence autonomie vers les Ehpad locaux
- financement d'un audit privé des comptes
- mise en place d'une communauté professionnelle territoriale de santé (CPTS)
- appui à la négociation avec les partenaires
- information de l'ARS sur la situation des Ehpad
• Établissements publics de coopération intercommunale (EPCI) :
- octroi d'une subvention d'équilibre / aide financière
- règlement du loyer de l'Ehpad / baisse des loyers en compensation d'un investissement dans un pôle d'activité de soins adapté (Pasa)
- bail emphytéotique
- financement des travaux d'entretien du bâtiment
- financement d'aides techniques pour améliorer les conditions de travail
- soutien en moyens matériels
• Conseils départementaux :
- augmentation de la dotation dépendance
- réévaluation du tarif hébergement
- mise en place de la modulation tarifaire
- crédits non reconductibles pour les établissements en difficulté
- crédits supplémentaires pour les établissements habilités à l'aide sociale
- abondement du fonds de l'ARS pour les établissements en difficulté
- avance exceptionnelle
- prêts remboursables
- dispositif de soutien à l'investissement
- fonds départemental pour les fluides
À titre d'exemple, le département des Hauts-de-Seine a indiqué avoir voté en 2022 une autorisation de programme pluriannuelle de 20 millions d'euros en investissement afin de soutenir douze Ehpad, identifiés conjointement avec l'ARS, dans leurs projets de rénovation et de modernisation de locaux. À ce titre, 5 millions d'euros ont été alloués à six Ehpad sur les exercices 2022 et 2023. Un montant de 3,2 millions d'euros est inscrit au budget 2024 dans le cadre de cette autorisation de programme.
Par ailleurs, pour 2024, le département envisage d'accompagner les Ehpad publics et privés associatifs en situation critique, à hauteur de 2,5 millions d'euros en fonctionnement.
2. ... percutées par la crise des finances départementales
Alors que le département reste l'un des principaux financeurs des Ehpad, les finances départementales sont frappées depuis 2023 par une crise brutale. La mauvaise conjoncture immobilière a en effet entraîné une chute des droits de mutation à titre onéreux (DMTO), qui constituent l'une des principales recettes des départements. Au total, l'épargne brute des départements se serait contractée de - 31,2 % en 2023112(*).
Le cas de l'Ille-et-Vilaine
À l'occasion du déplacement des rapporteures à Rennes, Jean-Luc Chenut, président du conseil départemental d'Ille-et-Vilaine, les a alertées sur la crise financière inédite qui frappe la collectivité.
Alors que le département enregistrait, en 2022, la meilleure épargne nette de son histoire sous l'effet notamment de la forte progression de ses recettes de TVA dans un contexte d'inflation, il a connu en 2023 un effondrement de son épargne en raison de la forte baisse des DMTO, combinée à la hausse de l'ensemble de ses dépenses sociales. En particulier, le département a fait face à une hausse de 21 % de ses dépenses dédiées au secteur des personnes âgées, qui s'explique notamment par l'effet en année pleine de certaines mesures de revalorisation salariale et par la progression des bénéficiaires de l'APA. Avec un taux de couverture de 34 % de ses dépenses d'APA par la CNSA, le département doit supporter un reste à charge important. Or, l'APA est la première aide directe versée par le département.
Cette hausse des dépenses résulte également de la mobilisation de 5 millions d'euros de crédits non reconductibles (CNR) en faveur des Ehpad en difficulté. Le département, qui a annoncé l'adoption d'un nouveau plan d'économies en juin 2024 devant la poursuite de la baisse de ses recettes, n'est pas en capacité de reconduire ces aides cette année.
Plus généralement, Départements de France considère que le modèle de financement des Ehpad est structurellement déséquilibré et que les dotations de la branche autonomie sont insuffisantes. Ils appellent en particulier à un meilleur taux de couverture des dépenses des départements, à hauteur de 50 % de l'ensemble des dépenses d'APA, par la CNSA.
Jean-Luc Chenut, président du conseil départemental d'Ille-et-Vilaine, a également déploré la perte de marges de manoeuvre financières des départements à la suite de la réforme des finances locales, qui s'est notamment traduite par le transfert aux communes de la part départementale de la taxe foncière sur les propriétés bâties (TFB).
B. UN FONDS EXCEPTIONNEL D'URGENCE SOUS-DIMENSIONNÉ MAIS QUI A PERMIS DE RÉUNIR L'ENSEMBLE DES PARTENAIRES
1. Une enveloppe de 100 millions d'euros notoirement insuffisante
La LFSS pour 2024 a augmenté de 100 millions d'euros la contribution de la branche autonomie aux ARS pour 2023 afin de financer la mise en oeuvre exceptionnelle d'un fonds d'urgence pour les établissements et services sociaux et médico-sociaux du grand âge en difficulté113(*). La mise en place de ce fonds avait été annoncée par la Première ministre Elisabeth Borne le 26 juillet 2023, à l'occasion de la remise du rapport de la députée Christine Pires-Beaune sur le reste à charge en Ehpad. Cette dernière avait en effet posé un constat d'urgence sur les difficultés financières rencontrées par les Ehpad et par les services à domicile.
Les crédits relatifs à ce soutien exceptionnel ont été répartis entre les ARS au prorata du total des dépenses relevant du périmètre concerné par le fonds d'urgence, et non en fonction du nombre d'établissements et services en difficulté de chaque territoire.
Les crédits ont été délégués par les ARS aux établissements et services sélectionnés par des commissions départementales de suivi de la situation des ESMS installées à l'automne 2023.
En janvier 2024, selon la DGCS, 75,2 % des crédits de ce fonds avaient été alloués. 80 % de ces crédits avaient été délégués à des Ehpad, le reste étant réparti entre des services d'aide et d'accompagnement à domicile (Saad) et des services de soins infirmiers à domicile (Ssiad).
Source : Commission des affaires sociales / données DGCS
Au total, 486 ESMS ont bénéficié du fonds d'urgence. 68 % des crédits ont été alloués à des ESMS publics. En particulier, les ESMS de statut public territorial ont été surreprésentés (44 % des crédits).
Les fédérations auditionnées par les rapporteures ont toutes porté un regard mitigé sur ce fonds, considérant que cette enveloppe de 100 millions d'euros est insuffisante au regard de la généralisation des situations de déficit et de l'ampleur des besoins, tout en reconnaissant que cette mesure témoignait de l'attention portée par les pouvoirs publics sur la situation économique des Ehpad.
Surtout, il s'agit d'un dispositif ponctuel et non d'une mesure structurelle alors que le désajustement budgétaire des Ehpad se révèle cumulatif et que les difficultés rencontrées vont, toutes choses égales par ailleurs, se poursuivre dans le temps.
S'il ne permet pas, à lui seul, de sortir de la crise dans laquelle sont plongés les Ehpad, cet instrument pourrait pourtant être utilement pérennisé et intégré à l'objectif global de dépenses (OGD) afin de répondre aux risques graves d'insuffisance de trésorerie menaçant la survie d'un établissement. Il serait toutefois opportun de spécialiser ce fonds dans l'aide aux Ehpad en difficulté et de traiter séparément la situation des services à domicile.
2. Les commissions départementales, un outil pertinent à conserver
Afin de mettre en oeuvre le fonds exceptionnel d'urgence, une commission départementale de suivi des Ehpad et des services à domicile en difficultés financières a été installée dès septembre 2023 dans chaque département114(*).
Cette commission, qui a vocation à examiner et gérer les situations d'urgence locales, réunit le directeur général de l'ARS et le directeur départemental des finances publiques ou leurs représentants. Y sont associés, à titre principal, le président du conseil départemental ainsi que l'Urssaf115(*), les organismes payeurs de l'Assurance maladie et la Banque des territoires.
Assurant un suivi des ESMS implantés dans le département, quel que soit leur statut, ces commissions doivent prévenir les situations d'insuffisance de trésorerie des Ehpad et des services à domicile. Elles ont ainsi attribué les crédits du fonds d'urgence de 100 millions d'euros ainsi que des crédits non reconductibles des ARS. Plusieurs conseils départementaux ont également abondé le fonds au titre des Saad et parfois des Ehpad. Au total, la FHF estime qu'entre 150 et 200 millions d'euros de crédits exceptionnels ont été alloués aux ESMS en 2023 via les commissions départementales.
Les auditions des rapporteures permettent de dresser un bilan positif de ces commissions malgré les limites du fonds d'urgence. En rassemblant les différents financeurs autour de la table, ces instances constituent en effet un espace de dialogue vertueux et permettent d'analyser, en s'appuyant sur l'expertise des administrations compétentes, les besoins financiers et les situations de sous-financement.
Ainsi, ces commissions pourraient également être pérennisées car elles représentent une opportunité pour les Ehpad de tous statuts d'objectiver et de faire remonter leurs difficultés.
Certaines fédérations, notamment la Fehap, ont néanmoins souligné l'hétérogénéité de fonctionnement de ces instances selon les régions et leur manque de transparence.
Parmi les propositions d'amélioration remontées par les ARS sur la gestion du fonds d'urgence, ressortent notamment l'intérêt de construire des outils nationaux d'aide au pilotage et à l'analyse de la situation financière des ESMS, ainsi que le besoin de formation des agents.
Les rapporteures considèrent que cette méthode de travail doit être poursuivie et renforcée afin de mieux prévenir les situations d'urgence financière et d'anticiper les crises pouvant affecter le secteur.
Proposition n° 1 : Pérenniser le fonds d'urgence de 100 millions d'euros et les commissions départementales de suivi des ESMS en difficultés financières.
C. UN « COUP DE POUCE » EN TROMPE-L'oeIL, MAIS UN EFFORT RÉEL EN FAVEUR DES EHPAD
Le 23 avril 2024, Fadila Khattabi, ministre déléguée chargée des personnes âgées et des personnes handicapées, a annoncé « une enveloppe financière supplémentaire d'environ 650 millions d'euros, dont 190 millions pour le public », et en précisant : « Nous augmentons (...) de 5 % le financement de l'État aux Ehpad publics, afin de leur apporter un ballon d'oxygène. Le montant pour les Ehpad associatifs devrait aussi augmenter de 5 % à condition qu'ils trouvent un accord - en cours de négociation - sur les bas salaires. Pour le privé commercial, le soutien de l'État sera de 3 %. »116(*)
Il convient de préciser que la somme annoncée ne correspond pas à des crédits supplémentaires mais s'inscrit dans la hausse de 5,2 % de l'objectif global de dépenses (OGD) pour les personnes âgées117(*) qui a été votée par le Parlement dans le cadre de la LFSS pour 2024.
Évolution entre 2023 et 2024 de l'OGD
personnes âgées prévue
par la LFSS
pour 2024
(en milliards d'euros)
|
OGD PA 2023 |
OGD PA 2024 |
Hausse 2023-2024 |
Hausse en % |
|
15,5 Md€ |
16,3 Md€ |
+ 0,8 Md€ |
+ 5,2 % |
Le montant de 650 millions d'euros correspondrait ainsi à la part dévolue aux Ehpad de l'accroissement entre 2023 et 2024 de l'OGD pour les personnes âgées.
Afin d'atteindre ce montant, l'instruction budgétaire du 22 mai 2024 prévoit une « optimisation de l'OGD personnes âgées » afin de « garantir aux établissements, quel que soit leur secteur, un taux de reconduction élevé de leurs moyens » ; il est ainsi consenti « un effort particulier de financement par la branche autonomie (...) afin de rehausser le taux d'actualisation des dotations régionales limitatives (DRL) applicables notamment aux [Ehpad], dans un contexte de difficultés économiques à prendre en compte par l'ensemble des financeurs de ces établissements, et de mise en oeuvre des nouvelles orientations en matière de stratégie "Grand âge" et d'accompagnement de la perte d'autonomie »118(*).
En application de cette instruction, l'augmentation des moyens des établissements et services pour personnes âgées pour 2024, avant mesures nouvelles, intègre un taux d'actualisation de 3 % de la valeur du point pour le calcul de l'équation tarifaire de la dotation soins des Ehpad119(*).
De la même manière, il est précisé que l'option tarif global fait l'objet d'un dégel complet et se voit appliquer le taux d'actualisation de 3 %, ce qui constitue une évolution notable par rapport aux années précédentes120(*).
L'effort financier en direction des Ehpad comprend également des mesures nouvelles, notamment salariales, à hauteur de 390 millions d'euros.
En définitive, les crédits nouveaux destinés aux Ehpad au sein de l'OGD 2024 s'élèvent ainsi à 691 millions d'euros.
Décomposition des crédits nouveaux destinés aux Ehpad dans l'OGD 2024
|
OGD 2024 |
EHPAD |
|
Crédits de reconduction/actualisation (masse salariale, effet prix, renforcement encadrement en EHPAD) |
301 M€ |
|
Mesures salariales |
274 M€ |
|
EHPAD (coupe PATHOS) |
116 M€ |
|
Total MESURES NOUVELLES |
390 M€ |
|
Total CREDITS NOUVEAUX |
691 M€ |
Source : DGCS
Selon les informations transmises par la DGCS aux rapporteures, une partie de l'enveloppe annoncée ne sera déléguée aux ARS que lors de la deuxième phase de la campagne budgétaire, en automne, sous réserve de la signature des accords salariaux relevant de la branche de l'action sanitaire et sociale.
Bien qu'il ne réponde pas à l'ensemble des enjeux, cet effort a été salué par les fédérations du secteur.
D. L'ENGAGEMENT TIMIDE DE MESURES STRUCTURELLES
1. La réforme des sections soins et dépendance
a) L'expérimentation de la fusion des sections tarifaires
La LFSS pour 2024 a amorcé une réforme du modèle de financement des Ehpad en prévoyant l'expérimentation, dans vingt départements volontaires au plus, d'un régime adapté de financement des Ehpad, des petites unités de vie et des unités de soins de longue durée (USLD)121(*).
Dans ce cadre, les charges couvertes par les forfaits soins et dépendance seront financées par un forfait global unique relatif aux soins et à l'entretien de l'autonomie. Le montant de ce forfait, financé par la branche autonomie, sera fixé chaque année par le directeur général de l'ARS.
Les départements concernés resteraient compétents en matière d'autorisation ainsi que d'inspection et de contrôle des Ehpad. Ils pourraient aussi, sur leur demande, être cosignataires des contrats pluriannuels d'objectifs et de moyens (CPOM) de tous les Ehpad de leur territoire. Ils resteraient aussi financeurs de la section hébergement par le biais de l'ASH.
Une telle réforme est envisagée de longue date et soutenue par les fédérations du secteur. En effet, l'organisation en trois sections du financement des Ehpad est source de complexités et de coûts qui apparaissent de moins en moins justifiés. Dès 2019, le rapport de Dominique Libault sur le grand âge et l'autonomie recommandait ainsi d'engager la fusion des sections tarifaires soins et dépendance.
Outre l'enjeu de simplification, ce nouveau régime de financement a pour objectif de rehausser le niveau de financement des Ehpad en intégrant une plus grande partie de leur budget dans le périmètre de la branche autonomie. Il permettra également une harmonisation, potentiellement à la hausse, des valeurs de points GIR aujourd'hui fixées par les départements.
Alors que le Gouvernement proposait initialement un modèle de financement « à la carte », avec la possibilité pour les départements d'opter à titre définitif pour la fusion des sections soins et dépendance, le Sénat a adopté, lors de la discussion du PLFSS pour 2024, un amendement mettant en place une véritable expérimentation avec une possibilité de généralisation au regard de l'évaluation du dispositif122(*).
Deux vagues de départements pourront entrer dans l'expérimentation, le 1er janvier 2025 puis le 1er janvier 2026. Celle-ci pourra être menée jusqu'au 30 décembre 2028.
Départements de France (ADF) demandait, pour sa part, que soit menée une expérimentation « miroir » permettant, dans les départements volontaires, une fusion des sections soins et dépendance sous l'égide du conseil départemental. Certains départements craignent en effet que cette fusion des sections entraîne une prééminence des ARS au détriment des conseils départementaux en matière de pilotage des Ehpad et, à terme, des tensions concernant le maintien des Ehpad dans les territoires ruraux. L'ADF se montre également attentive aux modalités financières de la reprise de recettes par l'État et la sécurité sociale dans le cadre du régime adapté de financement.
En tout état de cause, la mise en oeuvre de cette expérimentation et son impact seront suivis avec attention par la commission des affaires sociales dans la perspective de réformes à venir.
b) La prise en charge d'actions de prévention par la section soins
Certaines actions de prévention de la perte d'autonomie sont aujourd'hui uniquement prises en charge par la section hébergement alors qu'elles sont étroitement liées à l'évolution des besoins en soins et en accompagnement des résidents d'Ehpad.
Afin de remédier à cette lacune, la loi « bien-vieillir » du 8 avril 2024 a prévu que le forfait soins puisse financer des actions de prévention de la perte d'autonomie, notamment des actions de prévention de la dénutrition, des actions en faveur de l'activité physique adaptée, des actions visant à améliorer la qualité des soins et de l'accompagnement des personnes âgées ainsi que des actions de stimulation cognitive123(*).
De même l'article 79 de la LFSS pour 2024 a-t-il prévu que, dans le cadre de l'expérimentation de la fusion des sections soins et dépendance, le forfait global unique relatif aux soins et à l'entretien de l'autonomie puisse financer « des actions de prévention ».
S'il semble pertinent de prévoir des financements spécifiquement fléchés vers des actions de prévention de la perte d'autonomie au sein des Ehpad, cette possibilité devra s'accompagner d'une augmentation à due concurrence de l'OGD.
2. Une nouvelle obligation d'adhérer à un groupement pour les Ehpad publics
a) Des outils de coopération encore trop peu utilisés
Dans un contexte de fragilité économique des Ehpad, les stratégies de coopération et de mutualisation à l'échelle d'un territoire peuvent être un moyen pour les établissements d'améliorer leur performance et de recouvrer la capacité de financer des projets.
L'article L. 312-7 du code de l'action sociale et des familles prévoit plusieurs modalités afin de favoriser la coordination et la complémentarité entre les ESMS et les personnes gestionnaires :
- conclure des conventions entre eux, avec des établissements de santé ou avec des établissements publics locaux d'enseignement (EPLE) et des établissements d'enseignement privés ;
- créer des groupements d'intérêt économique (GIE) et des groupements d'intérêt public (GIP) ;
- créer des groupements de coopération sociale ou médico-sociale (GCSMS) ;
- procéder à des regroupements ou à des fusions.
Les GCSMS, introduits par la loi du 2 janvier 2002 rénovant l'action sociale et médico-sociale124(*), sont des instruments de coopération dotés, selon le cas, de la personnalité morale de droit public ou de droit privé et poursuivant un but non lucratif. Ils peuvent être constitués entre professionnels des secteurs sociaux et médico-sociaux et sanitaires, ainsi qu'entre ces professionnels, des ESMS et personnes gestionnaires et des établissements de santé. Peuvent y être associés, par conventions, des professionnels médicaux et paramédicaux du secteur libéral ou du secteur public n'exerçant pas dans les établissements et services des membres adhérents.
Au 31 décembre 2022, 59,2 % des Ehpad coopéraient au sein d'une forme de groupement : GIP, GIE, GCSMS, groupement hospitalier de territoire (GHT) ou groupement de coopération sanitaire (GCS). Cependant, selon une enquête de l'Anap, seuls 11,5 % des Ehpad déclarent faire partie d'un GCSMS. Cet outil reste donc trop peu utilisé125(*).
b) La volonté d'accélérer le regroupement des structures publiques
Devant le constat de l'atomisation du parc d'Ehpad publics, la loi « bien-vieillir » du 8 avril 2024 a introduit l'obligation d'appartenir à un groupement pour les établissements et services pour personnes âgées publics autonomes.
Aux termes du nouvel article L. 312-7-2 du code de l'action sociale et des familles, les Ehpad, les petites unités de vie, les accueils de jour et les services à domicile publics autonomes auront l'obligation d'adhérer :
- soit à un GHT ;
- soit à un nouveau type de groupement dénommé « groupement territorial social et médico-social » (GTSMS).
Les Ehpad gérés par un CCAS ou un CIAS auront la possibilité d'adhérer à l'un de ces groupements après approbation de leur organisme gestionnaire.
Le GTSMS prendra la forme juridique d'un GCSMS. Il aura pour objet, d'une part, de mettre en oeuvre une stratégie commune d'accompagnement des personnes âgées dans une logique de parcours et, d'autre part, de rationaliser les modes de gestion par la mise en commun de fonctions et d'expertises.
Les établissements et services membres d'un GTSMS élaboreront un projet d'accompagnement partagé garantissant l'accès à une offre d'accompagnement coordonnée et la transformation des modes d'accompagnement au bénéfice des personnes âgées.
En outre, le GTSMS élaborera une stratégie commune d'accompagnement des personnes accueillies pour assurer la cohérence du parcours des personnes âgées au sein du territoire.
Le GTSMS assurera pour le compte de ses membres au moins une fonction parmi les suivantes :
- la « fonction système d'information », consistant en la convergence des systèmes d'information des membres et la mise en place d'un dossier usager permettant une prise en charge coordonnée ;
- la formation continue des personnels ;
- la démarche qualité et la gestion des risques ;
- la gestion des ressources humaines ;
- la gestion des achats ;
- la gestion budgétaire et financière ;
- les services techniques.
Ce dispositif entrera en vigueur le 1er janvier 2025. Les GCSMS existants pourront être transformés en GTSMS.
Toutefois, la loi instaure une période transitoire de trois ans à compter de cette date afin de permettre la mise en place des GTSMS pour personnes âgées sur l'ensemble du territoire métropolitain. Au terme de la première année, soit le 1er janvier 2026 au plus tard, les directeurs généraux d'ARS arrêteront, avec les présidents des conseils départementaux de leur région, la liste des GTSMS.
3. La possibilité de différenciation tarifaire pour les Ehpad habilités à l'aide sociale
a) Les conventions d'aide sociale
Alors que près de 75 % des places en Ehpad sont habilitées à l'aide sociale, seuls 15 % des résidents perçoivent effectivement l'ASH. Pour le think tank Matières Grises, auditionné par les rapporteures, l'habilitation à l'aide sociale est ainsi devenue avec le temps un outil de régulation des tarifs davantage qu'un mode de solvabilisation de la demande. Elle constitue, pour les Ehpad concernés, un carcan qui entrave leurs marges de manoeuvre tarifaires.
Pour les Ehpad habilités à l'aide sociale accueillant, en moyenne, moins de 50 % de bénéficiaires de l'ASH, il existe néanmoins des possibilités de différenciation tarifaire.
En effet, l'article L. 342-3-1 du code de l'action sociale et des familles permet à ces établissements, à leur demande et après accord du président du conseil départemental, de définir différents tarifs d'hébergement. Une convention d'aide sociale, conclue pour une durée maximale de cinq ans entre le représentant de l'établissement et le président du conseil départemental, précise notamment :
- les conditions de réservation et de mise à disposition des places pour les bénéficiaires de l'ASH ;
- le montant des différents tarifs hébergement pouvant être pris en charge par l'aide sociale départementale et la définition des prestations garanties auxquelles ces tarifs correspondent.
Le dispositif du conventionnement d'aide sociale présente plusieurs inconvénients. En particulier, le recours au dispositif par les Ehpad reste subordonné à la politique du conseil départemental. Il ne permet aucun contrôle des écarts tarifaires au niveau national. Enfin, comme l'a montré un précédent rapport sénatorial, ce dispositif est porteur de risques de discrimination entre bénéficiaires de l'aide sociale126(*).
b) Une nouvelle possibilité de différenciation tarifaire
La loi « bien-vieillir » du 8 avril 2024127(*) prévoit une disposition permettant aux Ehpad habilités à l'aide sociale de différencier plus facilement leurs tarifs hébergement.
À compter de 2025, les Ehpad totalement ou majoritairement habilités à l'aide sociale auront la possibilité d'opter, après en avoir informé le conseil départemental, pour un tarif hébergement libre pour les résidents non bénéficiaires de l'ASH.
Les tarifs hébergement opposables aux bénéficiaires de l'ASH resteront quant à eux fixés dans les conditions de droit commun.
Pour les mêmes prestations, la différence entre le tarif hébergement applicable aux non bénéficiaires de l'ASH et celui applicable aux bénéficiaires de l'aide sociale ne pourra pas être supérieure à un pourcentage fixé par décret. Le règlement départemental d'aide sociale pourra, pour tout ou partie des Ehpad, fixer un pourcentage moins élevé dans le but de maintenir une offre financièrement accessible.
En outre, ces dispositions ne permettent pas d'instaurer des tarifs hébergement différenciés en fonction des revenus.
Un suivi du nombre de bénéficiaires de l'ASH sera organisé pour chaque Ehpad ayant opté pour un tarif libre. En cas de baisse trop importante, au-delà d'un taux fixé par décret, le maintien de ce régime tarifaire sera conditionné à la conclusion avec le conseil départemental d'une convention d'aide sociale fixant des objectifs en matière d'admission de bénéficiaires de l'ASH.
La revalorisation annuelle des tarifs hébergement opposables aux non bénéficiaires de l'ASH s'effectuera dans la limite du pourcentage fixé chaque année par arrêté ministériel pour les places non habilitées à l'aide sociale.
Les Ehpad disposant actuellement d'une convention d'aide sociale ont jusqu'au 1er janvier 2027 pour se mettre en conformité avec la nouvelle législation.
Cette mesure pourrait permettre aux établissements habilités à l'aide sociale, qui sont essentiellement des Ehpad sous statut public et privé non lucratif, de retrouver des marges financières sur le tarif hébergement afin notamment de renforcer leur capacité d'investissement, de permettre la réalisation de travaux importants et d'absorber les surcoûts d'exploitation générés par la forte inflation de ces dernières années.
Les mécanismes de contrôle prévus par les nouvelles dispositions législatives devraient permettre d'éviter tout effet d'éviction des résidents bénéficiaires de l'ASH et de maîtriser l'impact du dispositif sur le reste à charge des résidents. Ces mécanismes nécessitent un décret d'application, plusieurs options étant actuellement à l'étude.
SECONDE
PARTIE : LA NÉCESSITÉ DE SORTIR
DE LA CRISE POUR
PRÉPARER L'EHPAD DE DEMAIN
I. RATTRAPER EN URGENCE LE DÉFICIT DE FINANCEMENT DES EHPAD
A. MOBILISER EN TANT QUE DE BESOIN L'EXCÉDENT DE LA BRANCHE AUTONOMIE
Les comptes de la branche autonomie ont connu, en 2023, une dégradation et un passage en territoire déficitaire sous l'effet de la hausse soutenue des dépenses et du ralentissement de la croissance des recettes. Le solde présenté dans le tableau d'équilibre du projet de loi d'approbation des comptes de la sécurité sociale (Placss) pour 2023, déposé à l'Assemblée nationale le 31 mai 2024128(*) (- 0,6 milliard d'euros), est cependant plus favorable que la prévision figurant dans la loi de financement de la sécurité sociale pour 2024 (- 1,1 milliard d'euros)129(*).
En 2024, la branche autonomie bénéficie d'un apport de 0,15 point de CSG130(*), prévu par la loi du 7 août 2020 relative à la dette sociale et à l'autonomie131(*), en provenance de la Caisse d'amortissement de la dette sociale (Cades). Ce complément de CSG représente 2,6 milliards d'euros de recettes supplémentaires.
Ainsi, la branche serait nettement excédentaire en 2024 (+ 1,2 milliard d'euros). Cet excédent devrait toutefois s'éroder progressivement sous l'effet du dynamisme tendanciel des dépenses pour s'annuler en 2027 (cf. tableau ci-dessous).
Recettes, dépenses et solde de la branche autonomie de 2022 à 2027
|
2022 |
2023 |
2024 (p) |
2025 (p) |
2026 (p) |
2027 (p) |
|
|
Recettes |
35,4 |
37 |
41,2 |
42,1 |
43,3 |
44,7 |
|
Dépenses |
35,2 |
37,6 |
40,0 |
41,4 |
43 |
44,7 |
|
Solde |
0,2 |
-0,6 |
1,2 |
0,7 |
0,3 |
0,0 |
Sources : LFSS pour 2024 ; Placss pour 2023
La CNSA dispose donc, cette année au moins, des moyens de soutenir si nécessaire les Ehpad en risque de cessation de paiement en y consacrant des financements exceptionnels.
B. REVALORISER LES TARIFS DÉPENDANCE ET HÉBERGEMENT
L'« effet ciseaux » subi par les Ehpad est en partie imputable à une évolution inférieure à l'inflation des tarifs dépendance et hébergement fixés par les départements (cf. première partie).
1. Vers une convergence des tarifs dépendance
Chaque année, le conseil départemental arrête la valeur du point GIR qui correspond au montant consacré pour chaque point du GIR moyen pondéré (GMP) d'un établissement. Le GMP permet de mesurer le niveau moyen de perte d'autonomie des résidents de l'établissement, basé sur la grille d'évaluation AGGIR. La valeur du point GIR permet donc de calculer le forfait dépendance des établissements.
Ce forfait dépendance est versé par les départements sous la forme d'une prestation individuelle, l'APA en établissement.
a) Le processus de convergence des forfaits dépendance et la fin de la neutralisation de la convergence négative
Le mode de tarification actuel des sections soins et dépendance découle de la réforme engagée par la loi « ASV » de 2015132(*). Celle-ci a permis d'objectiver l'allocation des ressources des Ehpad en calculant des dotations forfaitaires sur la base d'équations tarifaires.
Cette réforme a entraîné une convergence des forfaits des établissements vers la valeur moyenne calculée sur la base du point GIR départemental. En conséquence, de nombreux établissements, notamment publics, sont entrés dans un processus de convergence à la baisse sur une période transitoire de sept ans, de 2017 à 2023. Selon le rapport de Pierre Ricordeau, chargé d'une mission de médiation par le Gouvernement, 20 à 25 % des Ehpad se seraient retrouvés avec des ressources en nette baisse.
Le Gouvernement a alors décidé de neutraliser les effets de cette convergence négative : les Ehpad perdants ont bénéficié d'une compensation intégralement financée par les ARS de la convergence à la baisse de leurs forfaits soins et dépendance. Le montant de l'enveloppe consacré à cette neutralisation de la convergence négative était, en 2018, de 29 millions d'euros. Cette enveloppe a été progressivement abondée pour aboutir à un montant de 131,8 millions d'euros en 2022.
La CNDEPAH a alerté les rapporteures sur le fait que, si ce dispositif n'était pas reconduit, de très nombreux établissements, majoritairement publics, perdraient, en une année, toute cette compensation, ce qui aggraverait les situations déficitaires.
Toutefois, la fin du mécanisme, pour la section soins en 2021 et pour la section dépendance en 2023, n'a pas conduit à la suppression de cette enveloppe mais à son maintien dans les bases des ARS qui ont eu pour instruction, dans le cadre des campagnes budgétaires 2023 et 2024, d'orienter ces crédits, sous la forme de crédits non reconductibles, vers le soutien des ESMS en difficultés.
Ainsi l'instruction budgétaire du 22 mai 2024 indique-t-elle que, « compte tenu des difficultés économiques rencontrées par certains ESMS, les ARS pourront mobiliser une partie des financements complémentaires alloués depuis 2018 au titre de la neutralisation (à hauteur de 100 M€), via une délégation de crédits non reconductibles. »
b) Envisager une convergence des valeurs de point GIR
Les écarts actuels entre les valeurs de point GIR fixées par les départements entraînent des inégalités territoriales en matière de financement de la dépendance133(*). Or, s'agissant des besoins d'accompagnement de la dépendance, ces écarts se justifient moins que ceux qui concernent les tarifs d'hébergement (cf. infra).
La fixation d'une valeur nationale de convergence du point GIR pourrait être envisagée afin d'homogénéiser ce financement.
Une telle mesure serait cohérente avec le projet de fusion des sections soins et dépendance, engagé sous la forme d'une expérimentation par la LFSS pour 2024. Elle supposerait toutefois de définir, en lien avec les départements concernés et l'ADF, une trajectoire d'évolution des valeurs de point GIR.
Elle nécessiterait également un accompagnement financier adéquat par la branche autonomie. Il conviendrait notamment de veiller à éviter les effets pervers constatés lors de la création par la LFSS pour 2022 d'un tarif plancher pour les services d'aide et d'accompagnement à domicile : les modalités du concours financier spécifique mis en place afin de compenser le coût de cette mesure avaient en effet désavantagé les départements qui avaient déjà fait l'effort d'avoir des tarifs plus élevés que la moyenne, suscitant l'incompréhension et l'amertume des collectivités concernées.
Proposition n° 2 : Déterminer une valeur nationale de convergence du point GIR en définissant, pendant une période transitoire, une trajectoire d'évolution à la hausse et un accompagnement financier des départements.
c) Accompagner les départements dans la croissance de leurs dépenses d'APA
Les dépenses d'APA des départements, y compris l'APA à domicile, s'élevaient, en 2022, à 6,3 milliards d'euros.
Ces dépenses sont partiellement couvertes par deux concours financiers de la CNSA dont le montant global est limité en fonction des recettes de la branche :
- le concours « APA 1 » s'élève globalement à 7,7 % des produits de la contribution de solidarité pour l'autonomie (CSA), de la contribution additionnelle de solidarité pour l'autonomie (Casa) et de la fraction du produit de la CSG affectée à la CNSA ;
- le concours « APA 2 », créé par la loi « ASV » de 2015134(*), est financé à hauteur de 61,4 % du produit de la Casa.
Ces enveloppes sont réparties entre les départements suivant des critères spécifiques à chaque concours.
Les mécanismes de répartition des concours APA
• Le mécanisme de répartition du concours « APA 1 » entre les départements repose sur la prise en compte des critères suivants :
- le nombre de personnes âgées de plus de 75 ans, pour 50 % ;
- la dépense d'APA du département, pour 20 % ;
- le potentiel fiscal, pour 25 % ;
- le nombre de foyers bénéficiaires du revenu de solidarité active (RSA) résidant dans le département, à l'exception de ceux ayant droit au RSA majoré, pour 5 %135(*).
• La répartition du concours « APA 2 » est déterminée par la part de chaque département dans la charge nouvelle résultant de la création de l'aide au répit pour les proches aidants par la loi « ASV »136(*).
Si la part des dépenses d'APA couverte par les concours de la CNSA a augmenté depuis 2010, cette couverture n'est que de 41,5 % en moyenne en 2022.
Évolution des dépenses d'APA des
départements
et de la part financée par la CNSA
(en millions d'euros)
Source : Rapport d'évaluation des politiques de sécurité sociale - Autonomie, édition 2024
Ce taux de couverture moyen, jugé trop faible par l'ADF, masque de surcroît des disparités importantes entre les départements : en 2021, le taux de couverture des dépenses d'APA par département variait de 15 % à 56 %137(*).
La LFSS pour 2024 a prévu, en complément du financement des concours APA, l'octroi d'un financement de 150 millions d'euros de la branche autonomie aux départements138(*). Les modalités de mise en oeuvre de ce dispositif ont été précisées par un décret du 6 juillet 2024139(*).
Ce complément doit être réparti entre les départements en prenant notamment en compte le niveau du financement attribué en 2023 au titre des concours APA : l'objectif est d'atteindre un taux de couverture minimal fixé par arrêté ministériel. N'y seront pas éligibles les départements ayant un potentiel fiscal par habitant supérieur à 3 fois le potentiel fiscal moyen par habitant de l'ensemble des départements, ni ceux pour lesquels la CNSA n'a pas constaté de dépenses au titre de la « dotation qualité » accordée aux services autonomie à domicile (SAD).
Le versement de ce « geste financier » devrait intervenir en octobre 2024. Au-delà de cette mesure ponctuelle, une réforme profonde des concours de la CNSA est attendue afin de mieux accompagner les départements dans leur soutien à l'autonomie.
2. Pour une indexation des tarifs hébergement
Les disparités entre les prix à l'hébergement pratiqués dans les départements se justifient par des facteurs locaux, notamment les prix de l'immobilier.
Cependant, le tarif d'hébergement couvre des dépenses de natures variées, incluant des charges de personnel et de fournitures.
Or, l'évolution moyenne des prix, notamment pour les places habilitées à l'aide sociale, est depuis plusieurs années inférieure à l'inflation, en particulier en 2022140(*). Ce différentiel a contribué à l'« effet ciseaux » qui a grevé la situation financière des Ehpad, surtout pour les Ehpad publics et associatifs qui proposent une majorité de places habilitées à l'aide sociale.
Évolution des prix moyens d'hébergement en Ehpad de 2016 à 2023
Source : CNSA
En termes réels, selon la CNSA, le prix global de l'hébergement a baissé de 0,6 % en 2023. La baisse a été plus nette pour les prix ASH (- 1,1 %) que pour les prix non-ASH (- 0,4 %)141(*).
Pour les Ehpad habilités à l'aide sociale, l'évolution des tarifs est encadrée par le département. Ce dernier doit arbitrer entre des objectifs de régulation budgétaire, en tant que financeur de l'ASH, de modération du reste à charge pour les résidents et leur famille, et des objectifs d'allocation de ressources aux établissements.
Au cours des dernières années, cet arbitrage a été défavorable aux Ehpad. Ainsi, selon la FHF, l'évolution cumulée sur la période de 2021 à 2024 du montant des retraites du régime général a été de 11,5 % tandis que celle des prix des Ehpad habilités à l'aide sociale a été de 9 %.
Pour les rapporteures, s'il est légitime que les départements conservent une marge d'appréciation pour fixer les tarifs ASH, un plancher de revalorisation annuelle, indexé sur l'inflation, permettrait de sécuriser les ressources des Ehpad.
Proposition n° 3 : Instaurer un plancher de revalorisation du tarif hébergement opposable à l'aide sociale indexé sur l'inflation.
3. Financer intégralement les mesures de revalorisation salariale
La revalorisation des tarifs dépendance et hébergement permettrait également de compenser l'impact des différentes revalorisations salariales concernant les professionnels relevant de ces sections tarifaires.
Dans cette perspective, il apparaît indispensable d'évaluer l'impact des revalorisations intervenues depuis 2020 ainsi que leur compensation financière au titre des différentes sections tarifaires de manière à aboutir à un état des lieux partagé. Les ajustements financiers nécessaires pourraient faire l'objet d'une concertation entre les différents financeurs : État, CNSA et départements.
Le financement public des mesures salariales devrait être prévu de manière à assurer un soutien équitable aux différents secteurs (public, privé non lucratif, privé lucratif).
C. DOTER LA BRANCHE AUTONOMIE DE RECETTES À LA HAUTEUR DES BESOINS
1. Une branche au financement atypique
La CNSA, créée par la loi du 30 juin 2004142(*), est devenue au 1er janvier 2021 la caisse chargée de gérer la cinquième branche de la sécurité sociale. Il s'agit cependant d'une caisse de sécurité sociale atypique car elle n'est pas financée par des cotisations sociales.
Les recettes de la CNSA sont principalement composées :
- de la contribution sociale généralisée (CSG) prélevée sur les revenus d'activité, les revenus de remplacement, les revenus du patrimoine et les revenus de placements ;
- de la contribution de solidarité pour l'autonomie (CSA) : celle-ci est due dans le cadre de la journée de solidarité. Elle se matérialise par une participation des employeurs à hauteur de 0,3 % de leur masse salariale ;
- de la contribution additionnelle de solidarité pour l'autonomie (Casa) prélevée sur le montant de certains avantages de vieillesse et d'invalidité versés aux personnes domiciliées en France. Les retraités imposables participent à hauteur de 0,3 % de leur pension de retraite.
Depuis 2021, se sont ajoutées :
- une dotation de l'État visant à compenser les dépenses réalisées dans le cadre du Ségur de l'investissement ;
- une fraction de la taxe sur les salaires, due par les employeurs établis en France qui ne sont pas redevables de la TVA sur la totalité de leur chiffre d'affaires.
Répartition des produits nets de la CNSA en 2023
(en millions d'euros)
Source : Commission des comptes de la sécurité sociale, mai 2024
Avec l'affectation en 2024 de 0,15 point de CSG, représentant 2,6 milliards d'euros de recettes supplémentaires, en provenance de la Cades, la CSG représente désormais 89 % des produits de la CNSA.
2. Un moyen de financement ad hoc : la journée de solidarité
a) Une ressource affectée au financement de l'autonomie
La journée de solidarité a été instituée par la loi du 30 juin 2004 relative à la solidarité pour l'autonomie en vue d'assurer le financement des actions en faveur de l'autonomie des personnes âgées et des personnes handicapées. Il s'agit d'une journée travaillée mais non payée, fixée initialement au lundi de Pentecôte. Depuis la loi du 16 avril 2008, les modalités d'accomplissement de cette journée sont définies par accord d'entreprise ou, à défaut, par accord de branche143(*). En contrepartie, les employeurs publics et privés versent la CSA, égale à 0,3 % de leur masse salariale, soit le surcroît estimé de valeur ajoutée correspondant à un jour de travail.
En outre, la LFSS pour 2013 a institué la Casa, au taux identique de 0,3 %, afin d'étendre ce dispositif aux pensions de retraite et d'invalidité144(*).
En 2024, l'ensemble du dispositif devrait permettre de collecter 3,4 milliards d'euros au bénéfice de la branche autonomie, dont 2,4 milliards d'euros au titre de la CSA et 0,9 milliard d'euros au titre de la Casa.
b) La proposition de créer une deuxième journée de solidarité
Parmi les pistes de financement envisagées par le rapport Vachey sur la préfiguration de la branche autonomie, se trouvait l'instauration d'une deuxième journée de solidarité145(*).
Si la suppression d'un jour férié supplémentaire s'accompagnait d'un doublement du taux de la CSA acquittée par les employeurs pour le porter à 0,6 %, l'impact brut pour la branche autonomie serait, à court terme, de 2,4 milliards d'euros. L'effet net de la mesure sur les finances publiques serait moindre en tenant compte de la hausse du taux de la CSA due par les employeurs publics.
Les retraités et autres pensionnés pourraient être touchés par une augmentation équivalente de la Casa, qui rapporterait environ 0,9 milliard d'euros à assiette inchangée.
Pour Laurent Vachey, « la suppression d'un jour férié, en augmentant le temps de travail par salarié, augmente la productivité par tête. Cette hausse de productivité, équivalente à sept heures de travail, serait de 0,46 % sous l'hypothèse que la productivité horaire reste inchangée. Toutefois, l'amélioration à court terme de la productivité dépend de la position de l'économie dans le cycle : en bas de cycle, les entreprises sont contraintes sur leurs débouchés, et pas sur leurs facteurs de production ».
Pour les rapporteures, une telle mesure permettrait à la fois d'abonder de manière conséquente l'objectif global de dépenses (OGD) en direction des établissements et services médico-sociaux, notamment des Ehpad, mais aussi d'augmenter mécaniquement la couverture des dépenses d'APA des départements par la CNSA (cf. supra).
Proposition n° 4 : Créer une deuxième journée de solidarité pour financer la branche autonomie.
Le rapport Vachey avait également émis la proposition d'étendre, par équité avec les salariés, la CSA aux revenus d'activité des travailleurs indépendants. L'application à ces revenus d'un taux unique de 0,3 % entraînerait un gain de l'ordre de 250 millions d'euros.
Par ailleurs, ce rapport avait envisagé d'autres pistes de financement de la branche autonomie par le recours aux prélèvements obligatoires, rappelées dans l'encadré ci-après à titre de comparaison.
Le recours aux prélèvements
obligatoires pour financer la cinquième branche :
les pistes
envisagées par le rapport Vachey
• recentrage à 2,5 Smic des allègements de cotisations patronales : le rapport estimait que la limitation de l'exonération de 1,8 point du taux de cotisations famille jusqu'à 2,5 Smic permettrait d'affecter 1,1 milliard d'euros au financement de la branche autonomie ;
• limitation à une fois le plafond annuel de la sécurité sociale (Pass) de l'abattement de 1,75 % pour frais professionnels applicable sur la CSG : procurerait une recette complémentaire de 150 millions d'euros ;
• alignement de la CSG des retraités sur celle des actifs : l'alignement du taux normal de CSG des retraités sur celui des actifs, en contrepartie de la suppression de la cotisation de 1 % applicable sur la retraite complémentaire, et la neutralisation des gains liés à la suppression de cette cotisation maladie pour les pensions assujetties à 6,6 %, générerait une recette pour les finances publiques de 780 millions d'euros ;
• réduction de l'abattement de 10 % pour le calcul de l'impôt sur le revenu des retraités : réduire de moitié le plafond de cet abattement (qui passerait alors de 3 850 euros par foyer à 1 925 euros) génèrerait une hausse d'impôt sur le revenu de l'ordre de 1,5 milliard d'euros (avec un impact sur le taux de CSG applicable, déterminé par le revenu fiscal de référence) ;
• application du même niveau de CSG déductible (3,8 points) pour tous les taux de CSG remplacement : conduirait à augmenter l'imposition des retraités redevables de la CSG au taux de 6,6 % et 8,3 %, pour un gain de 800 millions d'euros ;
• alignement de l'assiette de la CSA sur l'assiette de revenus d'activité de la CSG et de la CRDS : générerait un gain d'environ 240 millions d'euros ;
• instauration d'un prélèvement sur les transmissions de patrimoine : un prélèvement social sur les transmissions de capital à titre gratuit de 0,8 % ou de 1 % pourrait avoir un rendement de 400 ou 500 millions d'euros.
II. FAVORISER L'ATTRACTIVITÉ DES MÉTIERS
A. LEVER LES OBSTACLES À LA FORMATION ET AU RECRUTEMENT D'AIDES-SOIGNANTS
Les aides-soignants, qui représentent 35 % du personnel des Ehpad en ETP, sont les piliers du fonctionnement des établissements, jouant un rôle prépondérant dans la relation et les soins de base aux résidents. Leur métier connaît cependant un déficit d'attractivité durable, déjà souligné en 2019 par le rapport El Khomri146(*).
Pour les rapporteures, ce métier essentiel et pourtant déprécié doit être reconnu à sa juste valeur. Plusieurs leviers semblent pouvoir être actionnés afin d'améliorer l'attractivité du métier d'aide-soignant dans les Ehpad de tous statuts.
1. Le levier de l'unification des conventions collectives
a) Un paysage conventionnel complexe
La branche associative sanitaire, sociale et médico-sociale (BASS) se caractérise par son éclatement. Elle compte en effet deux conventions collectives nationales (CCN), non étendues, ainsi qu'un accord d'entreprise :
- la convention collective nationale des établissements privés d'hospitalisation, de soins, de cure et de garde à but non lucratif du 31 octobre 1951, dite « CCN 51 », avec pour organisation d'employeurs représentative la Fehap ;
- la convention collective nationale de travail des établissements et services pour personnes inadaptées et handicapées du 15 mars 1966, dite « CCN 66 », avec pour organisation d'employeurs représentative Nexem ;
- l'accord d'entreprise de la Croix-Rouge française.
Les conventions collectives et les accords collectifs négociés dans la branche doivent, pour être applicables au personnel et s'imposer aux autorités qui financent ces associations, être agréés par le ministère chargé de l'action sociale. L'agrément est délivré après avis de la commission nationale d'agrément, dont les travaux sont pilotés par la DGCS.
Par ailleurs, environ 20 % des établissements de la BASS ne relèvent d'aucune convention nationale. Leurs accords locaux sont également soumis à agrément.
L'agrément ministériel garantit l'opposabilité des accords aux financeurs, notamment l'État, la branche autonomie et les conseils départementaux. Aussi, il est délivré en fonction de la soutenabilité financière de l'accord et de motifs d'intérêt général.
b) Un décrochage des minima conventionnels de la branche
Depuis 2020, les aides-soignants ont bénéficié de revalorisations salariales considérables. Selon la DGCS, un aide-soignant du secteur privé non lucratif a, en moyenne, vu sa rémunération augmenter de 475 euros par mois en trois ans, pour atteindre 24 800 euros par an en 2022.
On constate néanmoins un décrochage progressif des classifications conventionnelles de la branche par rapport au Smic147(*) et un tassement des grilles conventionnelles. Au sein de la BASS, de manière générale, environ 1 salarié sur 5 a une rémunération réelle comprise entre 1 et 1,2 Smic. Le Ségur de la santé n'a pas permis d'enrayer ce tassement.
À titre d'illustration, la CCN 51 prévoit un salaire minimum garanti fixé à 1 463 euros brut qui n'a pas été revalorisé depuis le 1er janvier 2017. Cependant, elle stipule également que, si le minimum conventionnel est à un niveau inférieur au Smic, ce dernier est retenu comme rémunération de base à laquelle s'ajoutent l'ancienneté et la prime « décentralisée ».
Par ailleurs, les rémunérations sont en moyenne 12 % plus faibles dans les établissements qui ne relèvent pas d'une convention collective nationale.
c) Le projet de convention collective unique et étendue
Afin de moderniser le dialogue social dans la branche et d'offrir de meilleures conditions d'emploi à ses salariés, l'État encourage la construction d'une convention collective nationale unique étendue (CCNUE).
Pour les rapporteures, ce chantier représente un levier d'attractivité prometteur. Toutefois, les négociations pour y parvenir suscitent des tensions et rencontrent des obstacles.
À l'automne 2023, un accord de méthode signé en vue de construire la future CCNUE, contenant plusieurs stipulations salariales, a fait l'objet d'une opposition majoritaire des syndicats, ne lui permettant pas d'entrer en vigueur. Par la suite, un nouveau projet d'accord de méthode n'a pas abouti.
Axess, confédération regroupant la Fehap et Nexem, a formulé le 19 janvier 2024 une recommandation patronale unilatérale portant diverses revalorisations des personnels de la branche. Après avis de la commission d'agrément, le Gouvernement a décidé de ne pas agréer cette recommandation unilatérale : « 20 % des salariés, non couverts par les conventions collectives nationales, demeureraient en effet écartés des revalorisations proposées, ce qui ne correspond pas aux ambitions des négociations engagées depuis plusieurs mois désormais, avec l'appui résolu du Gouvernement »148(*).
Le Gouvernement, souhaitant donner toute sa chance au dialogue social, a demandé aux parties de revenir à la table des négociations sous une double contrainte de calendrier :
- la reprise de la négociation CCNUE, avec la conclusion avant la fin du mois de novembre 2024 d'un accord portant a minima sur les classifications, les rémunérations et les congés ; à défaut, « chaque partie sera amenée à prendre ses responsabilités, s'agissant notamment de l'avenir des conventions collectives en vigueur » ;
- la négociation d'un accord intermédiaire avant la fin du mois de juin 2024, portant sur la revalorisation des bas salaires dans la perspective de la CCNUE et pouvant prendre en compte la situation des personnels non bénéficiaires de la prime « Ségur ». Cet accord intermédiaire devra inclure un engagement à accepter de poursuivre la négociation globale de la CCNUE dans le calendrier contraint proposé.
Un accord en ce sens proposé par Axess a été signé par la majorité des syndicats le 4 juin. Les organisations syndicales ont parafé les deux textes, qui ont été traités rapidement par le Gouvernement : présentés en commission d'agrément le 20 juin 2024 par les partenaires sociaux, ils ont été agréés par la ministre le 25 juin149(*).
Compte tenu de la précipitation dans laquelle ces accords de branche ont été agréés, l'ADF déplore cependant que les départements aient été placés devant le fait accompli, a fortiori dans un contexte politique qui les prive d'interlocuteurs150(*). Il importe que l'État continue à soutenir ce chantier en prévoyant le financement par la sécurité sociale de ces mesures salariales.
2. Le levier de la formation et de la qualification
a) Le renforcement de l'accès à la qualification
Depuis 2020, l'État a cherché à actionner le levier de la formation en contractualisant avec les régions afin d'ouvrir de nouvelles places : d'après la DGCS, 10 000 places ont été ouvertes entre 2020 et 2022 pour les diplômes d'aide-soignant, d'infirmier et d'accompagnant éducatif et social, et 3 300 places supplémentaires devraient être déployées d'ici 2025.
À travers la réforme de la validation des acquis de l'expérience (VAE) engagée par la loi « marché du travail » du 21 décembre 2022151(*), le Gouvernement avait par ailleurs pour ambition de multiplier par trois le nombre de diplômés par cette voie, avec l'objectif de favoriser les recrutements, notamment d'aides-soignants, dans le secteur médico-social. Un service public de la VAE, dit « France VAE », centralise désormais les démarches administratives, accélère le processus de VAE et permet aux candidats d'être accompagnés tout au long de leur parcours. En outre, l'expérimentation de la « VAE inversée » vise à intégrer au contrat de professionnalisation des actions permettant de faire valider les acquis de l'expérience.
Au-delà des améliorations prévues par la loi, accroître le nombre de bénéficiaires de la VAE suppose concrètement d'augmenter le nombre et la fréquence des jurys.
b) L'actualisation de la formation
Pour renforcer l'attractivité du métier et permettre de former les professionnels en nombre suffisant, le contenu de la formation d'aide-soignant a été revu et actualisé.
La formation diplômante d'aide-soignant, d'une durée d'un an (soit 1 540 heures) est dorénavant reconnue au niveau 4 du registre national des certifications professionnelles (RNCP) et permet à l'aide-soignant d'intégrer la catégorie B du statut des fonctionnaires dans la fonction publique hospitalière. La nouvelle réglementation s'impose depuis septembre 2021152(*).
Le diplôme d'État d'aide-soignant garantit la qualité des soins et de l'accompagnement des personnes en perte d'autonomie. Il reste cependant une barrière à l'entrée qui complexifie le fonctionnement du marché du travail dans ce secteur.
Compte tenu du nombre de postes vacants, les propositions visant à assouplir ce fonctionnement méritent d'être prises en considération. Ainsi, le Synerpa préconise de reconnaître un niveau intermédiaire de personnel soignant, à l'image de la certification d'« accompagnant en gérontologie » inscrite au RNCP entre 2021 et 2024. Les professionnels disposant de cette qualification pourraient être financés dans le cadre du forfait soins (ou d'un forfait soins et dépendance fusionné). Cette qualification constituerait un premier niveau de compétences permettant de s'insérer dans le parcours de qualification menant au diplôme d'aide-soignant.
c) L'annonce d'un plan de qualification des « faisant-fonction »
Lors de la présentation de sa stratégie « Bien vieillir », en novembre 2023, l'ancienne ministre des solidarités Aurore Bergé a annoncé vouloir déployer « un plan de qualification des faisant-fonction d'aides-soignants ».
Les agents faisant fonction d'aide-soignant peuvent représenter un tiers, voire plus de la moitié des effectifs dans certains établissements. Ces professionnels sont souvent titulaires d'un diplôme d'accompagnant éducatif et social (AES), d'un titre du secteur de l'intervention sociale, voire d'aucun diplôme en lien avec ce champ.
La DGCS travaille ainsi à la construction de parcours de qualification pour les faisant-fonction d'aides-soignants dans le champ médico-social ainsi qu'à des actions de soutien aux employeurs153(*).
Les « faisant-fonction », une question ancienne encore irrésolue154(*)
Selon le Synerpa, les réponses des fédérations à un questionnaire adressé par la DGCS en septembre 2023 permettent d'identifier, dans les Ehpad, entre 18 % et 60 % de faisant-fonction parmi les aides-soignants.
La part de faisant-fonction d'aides-soignants sans aucun diplôme représente entre un quart et un tiers de leurs effectifs.
La part de faisant-fonction d'aides-soignants engagés dans un processus de VAE oscille, selon les répondants, entre 0 % et 16 %.
La part de faisant-fonction d'aides-soignants engagés dans une formation professionnalisante varie entre 13 % et 26 % selon les répondants.
3. Les difficultés particulières d'accès à la fonction publique territoriale
Dans la fonction publique territoriale, les aides-soignants sont recrutés en qualité d'auxiliaires de soins territoriaux de 2e classe.
Le recrutement par concours reste la voie d'accès de droit commun aux emplois de la fonction publique territoriale (FPT). Le maintien d'un concours, y compris pour les cadres d'emplois pour lesquels l'exercice des missions nécessite la détention d'un diplôme ou titre spécifique, permet à la fois de garantir l'égalité d'accès de tous les candidats aux emplois publics et d'opérer une sélection entre les candidats titulaires de titres ou diplômes identiques. Tel est le cas des auxiliaires de soins territoriaux de 2e classe dont le recrutement intervient après inscription sur une liste d'aptitude, à l'issue d'un concours sur titres avec épreuves.
Ce concours a été simplifié, au regard des difficultés de recrutement au sein des filières sociale, médico-sociale et médico-technique, par la loi 20 avril 2016 relative à la déontologie des fonctionnaires155(*) : il peut désormais comporter une unique épreuve, un entretien avec le jury, et, le cas échéant, des épreuves complémentaires. Ces dispositions ont été généralisées à l'ensemble des filières de la FPT par la loi du 6 août 2019 de transformation de la fonction publique156(*).
En revanche, contrairement à la fonction publique territoriale, le recrutement des fonctionnaires de l'État et de la fonction publique hospitalière dont l'exercice des missions nécessite la détention d'un diplôme ou d'un titre n'est pas conditionné de façon obligatoire à la réussite d'un entretien.
Ainsi, les Ehpad relevant de la fonction publique hospitalière (FPH) peuvent recruter des aides-soignants parmi les élèves aides-soignants, titulaires entre autres du diplôme d'État d'aide-soignant, parmi les titulaires d'une attestation d'aptitude aux fonctions d'aide-soignant ou d'auxiliaire de puériculture, ou encore parmi les agents hospitaliers qualifiés, justifiant d'une certaine ancienneté et après sélection professionnelle.
Les conditions d'accès à l'emploi d'aide-soignant sont donc différentes entre la FPH et la FPT alors même qu'il existe une passerelle entre ces fonctions publiques. Cette différence est préjudiciable aux aides-soignants de la FPT qui, outre leur diplôme, doivent réussir un concours avant d'être éventuellement nommés fonctionnaires stagiaires.
Afin de rendre plus attractifs les emplois d'aide-soignant dans les Ehpad territoriaux, il serait opportun d'homogénéiser les conditions d'accès aux trois fonctions publiques de telle sorte que les aides-soignants relevant de la FPT puissent être inscrits sur liste d'aptitude sur la base de leurs seuls diplômes. De la même manière, le passage des infirmiers diplômés d'État vers la fonction publique territoriale pourrait être facilité.
Proposition n° 5 : Homogénéiser les conditions d'accès aux emplois de soignant entre les fonctions publiques hospitalière et territoriale.
B. REVALORISER LE RÔLE DES INFIRMIERS
1. Le projet de réforme de la profession d'infirmier
L'évolution du métier d'infirmier est annoncée par le Gouvernement depuis 2022.
Le cadre d'exercice des infirmiers est défini par des normes législatives et réglementaires inscrites dans le code de la santé publique. Leurs compétences, définies « en creux » par rapport à l'exercice de la médecine157(*), sont délimitées par un décret d'actes de 2002158(*). Celui-ci distingue notamment les actes relevant du « rôle propre » de l'infirmier, les actes réalisés sur prescription médicale et les techniques mises en oeuvre par le médecin auxquelles l'infirmier participe.
Les travaux entamés par la direction générale de l'offre de soins (DGOS) visent notamment à faire évoluer le « rôle propre » des infirmiers. L'objectif serait ainsi de confier aux infirmiers de « grandes missions » définies par la loi afin de mieux valoriser leur rôle et de faire correspondre la définition du champ de leurs compétences avec la pratique réelle de la profession. Ces travaux se révèlent toutefois complexes, les avis divergeant entre les professions et au sein même de la profession.
Parallèlement, des travaux sont menés pour réformer la formation d'infirmier, caractérisée par un taux d'abandon croissant, avec comme objectifs d'adapter le contenu aux nouvelles compétences attendues des professionnels, de répondre aux aspirations des nouvelles générations en formation et de s'inscrire dans le contexte d'universitarisation des formations paramédicales.
La mise en oeuvre de la nouvelle maquette de formation, à l'origine prévue pour septembre 2024, est désormais envisagée pour la rentrée 2025.
2. Reconnaître le statut d'infirmier coordonnateur
Contrairement aux médecins coordonnateurs, les infirmiers diplômés d'État coordonnateurs (Idec) n'ont pas de définition réglementaire et les Ehpad ne sont pas obligés d'en compter dans leur effectif. Toutefois, en pratique, la fonction d'Idec - parfois dénommée « IDE référent » ou « coordinateur des soins » - est devenue un maillon essentiel du fonctionnement des Ehpad. Leur nombre, qui n'est pas connu avec exactitude, est estimé entre 6 000 et 8 000159(*).
Dans leur rapport « USLD et Ehpad », les professeurs Claude Jeandel et Olivier Guerin160(*) estiment que la reconnaissance du statut d'Idec est centrale et jugent nécessaire de fixer à court terme le cadre des missions et le positionnement de l'Idec, tant d'un point de vue hiérarchique que fonctionnel. Ce cadre devrait s'accompagner d'un référentiel métier et d'un référentiel de compétences et de formation.
En effet, les Idec ne reçoivent pas systématiquement de formation en management ni en gériatrie, bien que certains suivent un diplôme universitaire (DU) ou des formations courtes.
La feuille de route Ehpad-USLD 2021-2023 proposait ainsi « une structuration du métier d'Infirmière coordinatrice (...) s'inspirant du modèle de la fonction de médecin coordinateur ». Cette proposition n'a jamais été mise en oeuvre. Pourtant, la pénurie de médecins coordonnateurs tend à rendre encore plus incontournable le rôle des Idec en matière de coordination des soins et d'encadrement des équipes.
Les rapporteures appellent à mettre en oeuvre cette proposition afin de promouvoir cette fonction nécessaire au bon fonctionnement des Ehpad et de revaloriser le rôle des infirmiers en relais des médecins.
Proposition n° 6 : Reconnaître et encadrer le statut d'infirmier diplômé d'État coordonnateur en Ehpad.
C. RÉPONDRE À L'ENJEU DE LA FIDÉLISATION DU PERSONNEL
Au-delà des difficultés de recrutement, il existe une problématique essentielle de fidélisation des effectifs. Les auditions des rapporteures indiquent que la volatilité des ressources humaines s'est accentuée depuis la crise sanitaire. Ce phénomène doit pouvoir être contrebalancé par des politiques de ressources humaines privilégiant la qualité de vie au travail.
1. L'amélioration des conditions de travail
a) La prévention des risques professionnels
Diverses initiatives des pouvoirs publics visent à investir dans la prévention afin d'améliorer les conditions de travail dans les ESMS et de limiter les risques professionnels.
• 250 millions d'euros ont été consacrés entre 2021 et 2022 à des « investissements du quotidien » dans le cadre du volet médico-social du Ségur de l'investissement : ces investissements ont notamment concerné les conditions de travail du personnel soignant (matériels et dispositifs réduisant la pénibilité au travail et l'accidentologie).
• D'après la DGCS, les ARS consacrent chaque année près de 40 millions d'euros à des actions d'amélioration des conditions de travail dans le secteur des personnes âgées, telles que des formations à la prévention des risques professionnels et des troubles musculo-squelettiques (TMS) ou des expérimentations portant sur de nouvelles organisations de travail.
• Le programme « TMS-Pros » de l'Assurance maladie - risques professionnels, qui propose une démarche de prévention des troubles musculo-squelettiques, accompagne de nombreux Ehpad : 1 100 Ehpad identifiés comme étant parmi les plus « sinistrogènes » ont ainsi été inclus dans le programme entre 2019 et 2022.
Toutefois, les Ehpad privés restent peu incités à la prévention par la tarification des accidents du travail et maladies professionnelles (AT-MP) : leur taux de cotisation AT-MP est en effet forfaitaire et indépendant de leur nombre de salariés alors que la tarification est en règle générale fondée sur la sinistralité de l'entreprise. Compte tenu de la sinistralité du secteur, cette dérogation pourrait être remise en cause. La Cour des comptes recommandait ainsi en 2022 de mettre en place progressivement une tarification AT-MP tenant compte du niveau de risque par catégorie d'ESMS et, le cas échéant, par établissement161(*).
En contrepartie de cette évolution, une subvention de la branche AT-MP pourrait contribuer au financement d'aides techniques permettant de réduire les risques liés au port de charges lourdes et aux postures contraignantes dans les Ehpad.
b) La prévention de l'usure professionnelle
L'article 17 de la loi de financement rectificative de la sécurité sociale pour 2023 portant réforme des retraites162(*) a prévu la création, au sein de la Caisse nationale de l'assurance maladie (Cnam), d'un fonds pour la prévention de l'usure professionnelle, destiné à soutenir les établissements de santé, les centres d'accueil et de soins hospitaliers et les établissements médico-sociaux publics. Ce fonds, alimenté par une dotation de l'assurance maladie, concourra au financement d'actions de sensibilisation et de prévention de l'usure professionnelle par les établissements concernés ainsi que de dispositifs d'organisation du travail permettant l'aménagement des fins de carrière au sein des établissements particulièrement exposés à des facteurs d'usure professionnelle.
Ce fonds devait être doté de 100 millions d'euros par an dès 2024. Toutefois, le décret devant mettre en application ce dispositif n'a pas encore été publié. À la suite de la mission confiée à deux personnalités qualifiées, Sophie Lebret et Rodolphe Soulié, des groupes de travail sont menés par la DGOS avec les représentants des employeurs et les organisations syndicales afin de préciser les modalités de fonctionnement du fonds. Les rapporteures appellent à la mise en oeuvre rapide de ce dispositif.
2. L'organisation du travail
a) Les lacunes de l'organisation du temps de travail
En matière de gestion des ressources humaines, l'une des principales faiblesses des Ehpad semble résider dans l'organisation du temps de travail.
L'Anap, qui accompagne les Ehpad dans ce domaine, a relevé certaines difficultés fréquemment rencontrées par les établissements : pas de maquette formalisée, peu ou pas de cycles de travail, une méconnaissance de la réglementation du temps de travail, une hétérogénéité des niveaux de compétence, peu ou pas de politique de gestion de l'absentéisme, peu d'informatisation des fonctions RH...
La tendance à opter pour une organisation du travail sur une amplitude de 12 heures semble se révéler sous-optimale :
- si ce mode d'organisation offre en théorie beaucoup de récupérations, ces temps ne sont pas toujours utilisés comme tels : en pratique, ils sont souvent « comblés » par des heures supplémentaires ou par des vacations dans d'autres établissements ;
- la longueur du temps de travail effectif se cumule avec des facteurs de pénibilité : travail de nuit, port de charges, mobilisation de malades lourds, troubles du comportement, etc. ;
- il est difficile de remplacer un salarié absent sur cette amplitude horaire ;
- cette organisation rend pratiquement impossible le respect de la réglementation sur le temps de travail (44 heures maximum par semaine dans la fonction publique).
b) Soutenir des modèles d'organisation innovants
Les Ehpad sont aujourd'hui incités à accélérer la transformation de leur organisation.
Les ARS disposent de crédits afin de les accompagner dans ce mouvement. Ainsi, l'ARS de Corse a programmé le déploiement d'au moins une « unité de vie adaptée » au sein de chaque Ehpad volontaire. Ces unités, dont l'objectif est de définir une organisation souple répondant aux besoins et attentes des personnes âgées, doivent irriguer le reste de l'établissement et permettre une évolution des pratiques professionnelles sur la base notamment d'un taux d'encadrement augmenté. Cette mesure est complétée par la possibilité, pour chaque Ehpad volontaire, de développer un pôle d'activités et de soins adapté (Pasa) et de proposer un panel de services incluant obligatoirement l'accueil temporaire.
Selon l'Anap, des modèles émergents d'organisation en « équipes responsabilisées », expérimentés notamment par des Ehpad de la fondation Partage et Vie et de la Croix-Rouge, semblent apporter des résultats significatifs sur le niveau de satisfaction des résidents, de leurs familles et des salariés mais également sur le taux d'absentéisme. De tels modèles devraient être évalués en vue d'être plus largement diffusés.
c) Renforcer les dispositifs améliorant le bien-être et la sérénité des résidents
Des dispositifs permettant d'améliorer le bien-être des résidents, notamment ceux atteints de troubles cognitifs, sont également de nature à rendre plus satisfaisant et à enrichir le travail des soignants, jouant ainsi comme des leviers d'attractivité.
Le Synerpa, auditionné par les rapporteures, a ainsi mentionné le dispositif expérimental des Pasa de nuit. Dans le cadre de ce dispositif financé par les ARS, un aide-soignant de nuit vient renforcer les effectifs entre 19 heures et 5 heures du matin afin d'accompagner les résidents désorientés ou souffrant d'angoisses nocturnes. Un tel renfort de nuit peut avoir un impact positif sur les équipes de jour, qui trouvent des résidents apaisés.
3. L'enjeu des évolutions de carrière
Les perspectives d'évolution de carrière constituent également un levier d'attractivité des métiers.
Afin de diversifier les possibilités d'entrée en formation des aides-soignants, un arrêté du 3 juillet 2023 a notamment mis en place un parcours spécifique d'accès en 2e année de formation en soins infirmiers pour des aides-soignants disposant d'une expérience professionnelle d'au moins trois ans à temps plein au cours des cinq dernières années et qui ont été sélectionnés par la voie de la formation professionnelle continue. Pour être éligibles au parcours spécifique, les aides-soignants doivent se porter volontaires et être retenus par leur employeur à cette fin163(*).
En tant que stagiaires de la formation professionnelle continue, les candidats sont pris en charge financièrement, à ce titre, par les établissements employeurs, les opérateurs de compétence (OPCO) des branches professionnelles sanitaires et sociales ou l'Association nationale pour la formation permanente du personnel hospitalier (ANFH)164(*).
Les Ehpad pourraient utilement se saisir de ce dispositif afin d'offrir des perspectives d'évolution professionnelle aux aides-soignants et de les inciter à s'engager dans la durée.
4. La fidélisation des directeurs d'Ehpad
Le statut des directeurs d'Ehpad ne reflète pas la complexité de leur métier ni les difficultés spécifiques auxquelles ils sont confrontés, notamment un exercice isolé et une exposition au risque d'épuisement professionnel.
Pour la CNDEPAH, une revalorisation statutaire des directeurs d'Ehpad est très attendue et constituerait une indispensable mesure de reconnaissance et de fidélisation.
Dans la fonction publique hospitalière, les directeurs d'Ehpad relèvent du cadre d'emploi des directeurs d'établissements sanitaire, social et médico-social (D3S). Afin de ne pas porter atteinte à son attractivité, la réforme annoncée de la fonction publique ne doit pas conduire à un décrochage de la grille indiciaire des D3S par rapport à celle des directeurs d'hôpital.
D. ACCOMPAGNER L'AUGMENTATION DU TAUX D'ENCADREMENT
1. Aller vers un ratio de 8 ETP pour 10 résidents
Le rapport El Khomri de 2019 sur l'attractivité des métiers du grand âge estimait à 92 000 le nombre de postes à créer en établissement et à domicile d'ici 2025 pour faire face aux besoins induits par le vieillissement de la population165(*).
Lors de la campagne présidentielle de 2022, le Président de la République avait annoncé le recrutement de 50 000 infirmiers et aides-soignants en établissements sur le quinquennat. Cet objectif s'est d'abord traduit par le financement de 3 000 recrutements en 2023, ce qui a soulevé de légitimes interrogations sur les étapes à franchir pour l'atteindre. Dans un deuxième temps, son horizon a été repoussé à 2030, pour un coût global évalué à 2,5 milliards d'euros. Dans cette perspective, la LFSS pour 2024 a prévu le recrutement d'environ 6 000 ETP en Ehpad166(*).
Cette trajectoire devrait permettre d'atteindre un ratio d'encadrement soignant de 4,5 professionnels pour 10 résidents, en hausse de 19 % par rapport à 2019. Toutes professions confondues, le taux d'encadrement passerait à 7,3 ETP pour dix résidents167(*).
L'indicateur du taux d'encadrement présente des limites et il ne serait pas pertinent d'imposer un taux réglementaire aux Ehpad. Toutefois, une cible globale de 8 ETP pour 10 résidents apparaîtrait souhaitable et atteignable. Elle permettrait à la fois de renforcer l'accompagnement au chevet des résidents, mais aussi de renforcer l'équipe entourant les directeurs d'Ehpad et, ainsi, d'améliorer le fonctionnement des établissements.
La loi de programmation pluriannuelle pour le grand âge prévue par la loi « bien-vieillir »168(*) pourrait être l'instrument idoine pour fixer les objectifs à atteindre en matière de ratio d'encadrement. Quelle que soit sa portée normative, il importe que soit respecté cet engagement issu d'une volonté transpartisane.
Proposition n° 7 : Fixer, dans une loi de programmation, une cible globale de ratio d'encadrement de 8 ETP pour 10 résidents.
2. La mise en place de plateformes des métiers de l'autonomie
Compte tenu du déficit d'attractivité du secteur, l'atteinte de cette cible représente un défi. Afin d'améliorer la cohérence des actions menées en faveur de l'attractivité des métiers du grand âge et d'atteindre les objectifs de recrutement, le rapport El Khomri préconisait la création d'une « plateforme départementale des métiers du grand âge chargée de mettre en oeuvre un guichet unique de sécurisation des recrutements ».
Répondant à cette proposition, la CNSA a lancé, conjointement avec la DGCS et la DGEFP169(*), une expérimentation de plateformes des métiers de l'autonomie. Le rôle de ces plateformes est de coordonner les actions des acteurs de l'insertion, de la formation et de l'autonomie pour améliorer le recrutement et la fidélisation des professionnels de ce secteur. Ces objectifs se traduisent par trois missions socles : la valorisation des métiers du secteur, la proposition de parcours de formation et l'organisation d'actions pour favoriser le recrutement. Elles ont notamment vocation à accompagner les employeurs dans leurs démarches de recrutement.
Parmi les 20 projets de plateformes retenus à l'issue d'un appel à projets :
- 9 sont portés par un ou deux conseils départementaux ;
- 4 sont portés par des maisons de l'emploi ;
- 7 sont portés par d'autres structures : association, groupement d'intérêt public (GIP), entreprise publique locale170(*).
Toutes sont cofinancées par le département et certaines perçoivent des crédits de la part d'autres institutions : ARS, services de l'État, fondations ou fonds européens. Leur budget varie de 400 000 à 1,9 million d'euros pour les trois années 2021-2023.
Neuf plateformes ont été évaluées tout au long de l'année 2023, donnant lieu à un rapport d'étape de la CNSA171(*). Trois axes d'amélioration sont identifiés : renforcer la concertation avec les partenaires, notamment en ce qui concerne le financement ; améliorer la visibilité de leurs actions pour maintenir l'intérêt des employeurs et des partenaires actuels ; et continuer de développer la légitimité des plateformes en améliorant leur complémentarité avec les autres actions déjà présentes localement.
Ces plateformes devront faire l'objet d'une évaluation plus exhaustive et, dans la perspective de la généralisation du dispositif, rechercher un modèle économique permettant de poursuivre leur action au-delà de 2024.
III. REVOIR EN PROFONDEUR LE MODÈLE DE FINANCEMENT DES EHPAD
A. UNE ALLOCATION DES FINANCEMENTS PEU TRANSPARENTE
La construction de la circulaire budgétaire annuelle qui détermine le financement des Ehpad par la sécurité sociale est, en elle-même, problématique.
L'OGD « personnes âgées » est voté par le Parlement dans le cadre du PLFSS en novembre de l'année N-1. Il détermine un montant global de dépenses consacrées aux ESMS pour personnes âgées pour l'année N ainsi que le taux d'évolution de ces dépenses. Toutefois, ce taux n'indique pas immédiatement aux Ehpad de quelles ressources ils disposeront en N : ce n'est généralement qu'en mai, voire en juin, qu'une instruction fixe le taux de revalorisation des dotations soins pour l'année N. Ce taux résulte d'un calcul résiduel, une fois que les autres paramètres, notamment les mesures à financer, ont été déterminés.
Le taux de revalorisation des dotations soins n'est donc apparemment jamais fixé en fonction de critères médico-économiques objectifs, qu'il s'agisse des besoins de financement des établissements (inflation, évolution de la masse salariale) ou des besoins de la population (prévention, aggravation des GMP), et l'on constate souvent une déperdition significative entre la croissance de l'OGD et ce taux de revalorisation.
Pour le think tank Matières grises, auditionné par les rapporteures, il conviendrait que ce processus soit plus transparent. À cette fin, une conférence tarifaire pourrait se tenir au début de chaque année, entre l'État et les fédérations du secteur, afin d'établir les critères de répartition des crédits de l'OGD.
Ainsi la détermination de leur équation tarifaire pourrait-elle être mieux comprise et anticipée par les établissements du secteur.
B. REVOIR LES PÉRIMÈTRES DES SECTIONS TARIFAIRES
1. Mener à bien l'expérimentation de la fusion des sections
L'expérimentation de la fusion des sections soins et dépendance dans les départements volontaires prévue par la LFSS pour 2024 se déroulera du 1er janvier 2025 au 31 décembre 2028172(*). Deux vagues de départements pourront entrer dans l'expérimentation, le 1er janvier 2025 puis le 1er janvier 2026.
Alors que la loi permet à vingt départements au plus de prendre part à cette expérimentation, vingt-trois départements se sont déjà portés candidats pour entrer dans l'expérimentation dès le 1er janvier 2025.
Afin de permettre l'évaluation la plus large possible de ce régime adapté de financement, le maximum de vingt départements pourrait être inclus dès la première année dans l'expérimentation. Dans un second temps, la LFSS pour 2025 pourrait relever le plafond à trente départements de manière à permettre à d'autres territoires de rejoindre l'expérimentation à partir de 2026.
Dans le même temps, les critères permettant de sélectionner les départements participants pourraient être précisés dans la loi : l'article 79 de la LFSS pour 2024 prévoit simplement qu'« un décret fixe la liste des départements retenus pour mener l'expérimentation ».
Il conviendra ensuite de se baser sur les retours d'expérience et l'évaluation de l'expérimentation afin de décider si, et sous quelle forme, le dispositif peut être généralisé.
2. Adapter le financement aux besoins
Si elle constitue une évolution importante et attendue du modèle de financement des Ehpad, la fusion des sections tarifaires ne traite pas, en soi, la question du contenu des sections et de l'adaptation du financement aux besoins des établissements.
Le périmètre des sections soins et dépendance n'a quasiment pas évolué depuis le décret de 1999 relatif aux modalités de tarification et de financement des Ehpad173(*). La loi « bien-vieillir » du 8 avril 2024 consacre cependant le principe d'un financement par le forfait global de soins d'actions de prévention telles que la lutte contre la dénutrition et l'éducation physique adaptée, qui relèvent actuellement, par défaut, d'un financement par la section hébergement174(*).
Pour autant, de nombreuses dépenses pourtant liées au soin et à la prévention de la perte d'autonomie relèvent toujours de la section hébergement : locaux de soins, logiciels, secrétariat médical, animation, etc. Ces dépenses auraient vocation à être prises en charge par un forfait global soins et dépendance.
Dépenses couvertes par les différentes sections tarifaires175(*)
|
Section soins |
Section dépendance |
Section hébergement |
|
Prestations de services à caractère
médical, petit matériel médical |
Fournitures pour incontinence |
Charges d'exploitation à caractère hôtelier et d'administration générale |
|
Rémunérations et charges sociales et
fiscales afférentes des aides-soignants, des aides
médico-psychologiques |
Charges relatives à l'emploi de personnel assurant l'accueil, l'animation de la vie sociale, l'entretien, la restauration et l'administration générale |
|
|
Interventions du médecin coordonnateur,
du personnel médical, de pharmacien |
Emploi de personnels affectés aux fonctions de blanchissage, nettoyage et service des repas |
|
|
Amortissement et dépréciation du matériel médical |
Amortissements et dépréciations du matériel et du mobilier permettant la prise en charge de la dépendance et la prévention de son aggravation |
Amortissements des biens meubles et immeubles autres que le matériel médical |
|
Médicaments et dispositifs médicaux, en
cas de pharmacie |
Fournitures hôtelières, produits d'entretien, prestations de blanchissage et de nettoyage à l'extérieur |
|
|
Rémunérations ou honoraires versés aux infirmiers libéraux intervenant au sein de l'établissement |
Charges nettes relatives à l'emploi de psychologues |
Dotations aux provisions, les charges financières et exceptionnelles |
|
Tarif global |
||
|
Rémunérations ou honoraires versés aux médecins spécialistes en médecine générale et en gériatrie et aux auxiliaires médicaux libéraux |
||
|
Certains examens de biologie et de radiologie |
||
Source : Commission des affaires sociales
Pour le think tank Matières grises, une réactualisation du périmètre des sections tarifaires permettrait de revoir leur contenu afin d'y intégrer explicitement non seulement les dépenses relatives à certains métiers d'accompagnement (ergothérapeutes, psychomotriciens, orthophonistes, etc.) mais aussi aux innovations numériques et technologiques.
Ces dépenses seraient ainsi couvertes par la sécurité sociale, ce que permettrait une augmentation des ressources de la branche autonomie.
Proposition n° 8 : Intégrer dans le périmètre des sections soins et dépendance des dépenses aujourd'hui financées par la section hébergement bien que relevant du soin et de la prévention de la perte d'autonomie.
C. REVOIR LES MODALITÉS DE LA COUPE PATHOS : UN ACTE NÉCESSAIRE POUR LA SANTÉ FINANCIÈRE DES EHPAD
1. Les modalités de calcul de la coupe PATHOS
La grille PATHOS a été créée en 2001 par le syndicat national de gérontologie clinique et le service médical de la Caisse nationale d'assurance maladie des travailleurs salariés (Cnamts). Depuis 2007176(*), cette grille est devenue un outil de tarification visant à déterminer le niveau de soins nécessaire à chaque résident d'Ehpad et donc la dotation de cet établissement par le tarif soins. Elle a deux objectifs : garantir le juste niveau de soins à chaque résident et assurer l'efficacité de la dépense publique.
La coupe PATHOS correspond à une photographie à un moment donné des besoins d'une population âgée. Cette coupe est réalisée tous les trois ans lors de la conclusion ou du renouvellement du contrat pluriannuel d'objectifs et de moyens. Elle est préparée par le médecin coordonnateur et confirmée par le médecin valideur de l'ARS. Elle donne des points individuels PATHOS à chaque résident, mais elle évalue également les besoins en soins médicaux de la population de l'établissement via le PATHOS moyen pondéré (PMP).
La grille PATHOS se décompose en trois étages : les états pathologiques, le profil de soins et les postes de ressources. Le premier correspond à un thésaurus de 50 états pathologiques. À partir de celui-ci, le profil de soins est déterminé à partir de 12 profils proposés. Puis, l'algorithme PATHOS va déterminer le niveau de soins requis. Ce dernier point est décomposé en 8 postes de ressources par personne : gériatrie, psychiatrie, actes médico-infirmiers, rééducation, psychologie, biologie, explorations, pharmacie et petit matériel. Tous sont calculés en minutes par semaine à l'exception des trois indicateurs. L'ensemble de ces données est collecté dans le logiciel Galaad de la CNSA.
2. Les limites de la coupe PATHOS : une charge administrative et une médicalisation excessives
a) Une charge administrative paralysante
La coupe PATHOS représente une charge administrative qui peut se révéler paralysante. En effet, elle nécessite la mobilisation de l'ensemble des soignants de l'établissement pour une durée de six mois177(*). Cet engagement implique une démobilisation du personnel sur d'autres tâches.
De plus, la pénurie de médecins coordonnateurs complique la mise en place de ces coupes. Un tiers des Ehpad ne dispose pas d'un médecin coordonnateur178(*). Or, en l'absence de médecin coordonnateur, et si aucun médecin coordonnateur d'un autre établissement n'accepte de pratiquer cette coupe, aucune validation ne peut être effectuée179(*). L'Ehpad ne peut bénéficier des nouvelles modalités de tarification.
La LFSS pour 2024 a toutefois étendu aux infirmiers la possibilité de valider les coupes180(*). D'après les renseignements transmis par la DGCS, des travaux administratifs sont programmés afin de rendre cette mesure opérationnelle, les infirmiers n'ayant actuellement pas accès aux dossiers médicaux.
b) Des biais méthodologiques
En outre, la coupe PATHOS présente des biais méthodologiques majeurs. En premier lieu, elle ne valorise pas l'amélioration de l'état de santé des résidents : toute amélioration conduit à une baisse de la dotation en soins de l'établissement. Ensuite, la coupe PATHOS étant construite uniquement sur les besoins médicaux, elle incite à la médicalisation du profil des patients. Les directeurs d'Ehpad sont incités à garder des profils très médicalisés plutôt que des profils ayant une perte légère d'autonomie. Si les deux profils nécessitent le même temps de prise en charge, le premier permettra à l'établissement d'avoir la dotation afférente.
Enfin, la FFAMCO déplore que les ARS, chargées de former les médecins coordonnateurs à la grille PATHOS, ne dispensent pas les informations nécessaires, conduisant à une sous-évaluation structurelle des coupes181(*).
c) Pour un changement complet de méthode
La coupe PATHOS semble donc être devenue un outil dysfonctionnel de tarification pour les Ehpad. Il est nécessaire d'instaurer un climat de confiance entre les établissements et les autorités de contrôle. Dans un contexte de tension en matière de ressources humaines, le personnel ne peut être mobilisé aussi longtemps sur une tâche administrative.
Face à ce constat, il pourrait être envisagé de transformer la coupe PATHOS en un système déclaratif, soumis à un contrôle a posteriori et hiérarchisé de la part des ARS. À défaut, le processus d'évaluation pourrait être uniquement collectif, en lieu et place de l'évaluation individuelle, comme le propose le think tank Matières grises. À cette condition, il sera possible de réduire le délai entre deux coupes et donc mieux prendre en compte les besoins réels de l'établissement.
En second lieu, le référentiel PATHOS doit être adapté pour intégrer la prévention et les thérapies non-médicamenteuses, mais aussi valoriser l'amélioration de l'état des résidents. L'éventuelle généralisation de la fusion des tarifs soins et dépendance rend cette évolution d'autant plus nécessaire.
Proposition n° 9 : Simplifier les coupes PATHOS en mettant en place un processus annuel d'évaluation collective des besoins en soins des résidents ou en allant vers un processus annuel d'auto-évaluation avec contrôle hiérarchisé ou aléatoire réalisé par les ARS.
D. DÉVELOPPER LE TARIF GLOBAL
Le résultat de l'équation tarifaire relative aux soins correspond soit à un tarif dit « global », soit à un tarif dit « partiel » selon ce qui est stipulé dans le contrat pluriannuel d'objectifs et de moyens (CPOM).
1. Une option plus efficiente
Comme l'ont montré plusieurs rapports parlementaires182(*) ainsi que la Cour des comptes183(*), le tarif global présente de multiples intérêts par rapport à l'option tarifaire dite partielle.
À l'échelle de l'Ehpad, il permet d'internaliser les rémunérations des médecins et auxiliaires médicaux ainsi que les charges de médicaments (hors médicaments en sus du forfait soins), ce qui est source de rationalisation des coûts en adaptant les soins et actes paramédicaux au plus près des besoins des résidents.
En outre, la présence médicale est source d'attractivité et permet à l'Ehpad d'améliorer sa gouvernance et l'organisation des soins : suivi de l'évolution de l'état de santé des résidents, coordination des soins interne et externe, circuit du médicament, traçabilité des soins, fluidification de la réalisation des coupes AGGIR et PATHOS.
Du point de vue de la santé publique, il permet de réduire les hospitalisations et passages aux urgences des résidents, la consommation médicamenteuse ainsi que le risque d'iatrogénie médicamenteuse. En 2017, selon la CNSA, le taux d'hospitalisation moyen des Ehpad au tarif global avec pharmacie à usage intérieur (PUI) était de 0,91 %, contre 1,14 % pour les Ehpad au tarif partiel avec PUI ; il était respectivement de 1,06 % au tarif global et 1,24 % au tarif partiel pour les Ehpad sans PUI184(*).
Il convient d'ajouter que la démographie médicale peu favorable appelle d'autant plus au développement du tarif global que celui-ci permet aux établissements de parvenir à recruter des médecins à temps partiel ou complet là où, dans beaucoup d'Ehpad au tarif partiel, les médecins libéraux semblent se désengager.
2. Un tarif gelé depuis 2012
À la suite des recommandations d'une mission d'évaluation de l'Igas185(*), la valeur du point de l'option tarifaire dite globale a été gelée entre 2012 et 2023. Si le rapport de l'Igas considérait le tarif global comme un levier favorable à la mise en place d'une organisation des soins de qualité, il soulignait que le surcroît de dotation soins induit par le passage du tarif partiel au tarif global apparaissait plus important que les économies sur les soins de ville permises par ce changement, concluant à un « sur-calibrage » de ce tarif. Contrairement au tarif partiel, le tarif global n'a donc pas évolué pendant plus de dix ans, restant fixé à 13,10 euros avec PUI et à 12,44 euros sans PUI.
Ce gel de la valeur du point, ainsi que les évolutions organisationnelles que les Ehpad doivent réaliser en optant pour ce mode de financement, ont freiné l'extension du tarif global. Au demeurant, les circulaires budgétaires ont limité la possibilité pour les ARS de financer les demandes d'option. Ainsi, la part des Ehpad ayant opté pour le tarif global n'a quasiment pas évolué depuis 2013 : selon la CNSA186(*), 28 % des Ehpad sont au tarif global (dont 17 % avec PUI). Il s'agit majoritairement d'Ehpad publics rattachés à un établissement de santé.
Pour les établissements ayant opté pour cette option tarifaire, le sur-calibrage constaté en 2011 est devenu un « sous-calibrage » en 2023. Les Ehpad au tarif global se sont ainsi appauvris sur cette période.
D'après la CNDEPAH, pour un Ehpad de 100 places, aux GMP et PMP moyens (respectivement de 760 et 230), cela représente un déficit de financement de 157 000 euros, soit plus de 3,5 ETP d'aides-soignants.
Toutefois, cette option bénéficiant d'un regain d'intérêt, le gel de la valeur du point a été levé en 2024187(*). En 2023, la valeur du point du tarif global intégrait déjà, à titre exceptionnel et hors gel, des mesures destinées à prendre en compte l'inflation.
Les rapporteures considèrent que cet effort doit être poursuivi et que cette option tarifaire, plus efficiente, devrait être à nouveau ouverte aux Ehpad volontaires.
La fusion des sections tarifaires peut représenter une occasion d'engager une généralisation progressive du tarif global, sous réserve de prévoir une indexation de ce tarif avec l'inflation.
Proposition n° 10 : Envisager la généralisation du tarif global et prévoir son indexation sur l'inflation.
3. La situation des pharmacies à usage intérieur
Le périmètre des dépenses couvertes par le forfait soins des Ehpad dépend également de la présence ou non d'une pharmacie à usage intérieur (PUI) dans l'établissement (ou de l'adhésion à un groupement sanitaire ou médico-social - GCS ou GCSMS - gérant une pharmacie à usage intérieur).
Le forfait « soins » des Ehpad disposant d'une PUI comprend, outre les dispositifs médicaux listés par un arrêté du 30 mai 2008, pris en charge pour tous les Ehpad188(*) :
- les médicaments inscrits sur la liste des spécialités pharmaceutiques remboursables aux assurés sociaux mentionnée à l'article L. 162-17 du code de la sécurité sociale (hors médicaments réservés à l'usage hospitalier) ;
- les dispositifs médicaux inscrits sur la liste des produits et prestations remboursables mentionnée à l'article L. 165-1 du code de la sécurité sociale (LPP) en sus de ceux inscrits dans la liste annexée à l'arrêté du 30 mai 2008.
Pour les Ehpad sans PUI, ces médicaments et dispositifs médicaux sont financés sur les soins de ville.
Pour la DGCS, les tarifs soins intégrant une PUI constituent une mesure d'efficience. Il serait donc pertinent de rechercher une extension du tarif global intégrant soit une PUI, soit une convention avec un ou plusieurs pharmaciens d'officine au sens de l'article L. 5126-6-1 du code de la santé publique.
Toutefois, du point de vue de la CNDEPAH, le tarif dédié à la PUI ne permet pas de couvrir la dépense correspondante. Il se révèle donc économiquement désincitatif et, pour les Ehpad disposant d'une PUI, le déficit généré se répercute automatiquement sur leurs ressources. Il serait donc opportun de mener une étude de coûts afin d'objectiver les déséquilibres et de permettre un recalibrage de la part du tarif soins dédiée à la PUI.
IV. AMÉLIORER LE PILOTAGE ET L'ORGANISATION
A. MUTUALISER LES FONCTIONS SUPPORT ENTRE ÉTABLISSEMENTS
1. La logique de groupe, un levier de performance
Dans un contexte de pénurie de ressources humaines, et pour favoriser la flexibilité et la complémentarité entre les modes de prise en charge, il semble pertinent de développer des stratégies de mutualisation à l'échelle des territoires.
Pour l'Anap, la logique de groupe est profitable tant pour les résidents, du point de vue de la qualité de l'accompagnement et des parcours, que pour les établissements, notamment en matière de financement. Cette logique de groupe doit particulièrement se développer dans le secteur public, qui s'est jusqu'à présent inscrit trop timidement dans cette dynamique.
En effet, les coopérations entre ESMS permettent d'envisager le renforcement de l'offre de service en mutualisant des compétences que des établissements isolés n'ont pas la capacité de supporter seuls ou en gagnant en attractivité. Un groupement d'établissements a par exemple la capacité de proposer un emploi à temps plein de médecin, plus attractif qu'un temps partiel à 20 %.
Elles rendent également possible la mutualisation d'achats sur des postes de dépenses importants tels que les produits d'incontinence, les denrées alimentaires ou l'énergie, avec une incidence directe sur le coût de revient du fait d'économies d'échelle réalisées. Cette stratégie induit en outre une mutualisation des compétences et une professionnalisation des acheteurs.
Cette logique permet enfin de mutualiser les réponses aux appels à projets et appels à candidature. Cette démarche est vertueuse non seulement du point de vue des établissements, pour lesquels des réponses individuelles peuvent être trop lourdes, mais aussi parce qu'elle contribue à la construction d'une offre territoriale cohérente.
Par ailleurs, le développement des directions communes d'ESMS est de nature à favoriser une meilleure intégration des établissements au sein des groupements constitués, concernant l'organisation de l'offre et la mutualisation des ressources disponibles.
2. Les groupements de coopération, un modèle à promouvoir
Si les Ehpad rattachés à un établissement public de santé sont obligatoirement membres d'un groupement hospitalier de territoire (GHT), le groupement de coopération social ou médico-social (GCSMS) apparaît comme l'outil de coopération le plus souple et le plus adapté aux besoins et aux enjeux du secteur. Il a notamment été créé pour permettre des interventions croisées de professionnels des secteurs sociaux, médico-sociaux et sanitaires.
Les groupements hospitaliers de territoire
Les GHT ont été créés par la loi du 26 janvier 2016 de modernisation de notre système de santé189(*) en lieu et place des communautés hospitalières de territoire, qui étaient fondées sur une démarche de volontariat. En application de l'article L. 6132-1 du code de la santé publique, tout établissement public de santé, sauf dérogation tenant à sa spécificité dans l'offre de soins territoriale, est partie à une convention de GHT.
Le GHT, qui n'est pas doté de la personnalité morale, permet la rationalisation des modes de gestion par une mise en commun de fonctions ou par des transferts d'activités entre établissements. Dans chaque groupement, les établissements parties élaborent un projet médical partagé garantissant une offre de proximité ainsi que l'accès à une offre de référence et de recours.
Un établissement support, désigné par la convention constitutive, assure pour le compte des établissements parties au groupement190(*) :
- la stratégie, l'optimisation et la gestion commune d'un système d'information hospitalier convergent et interopérable ;
- la gestion d'un département de l'information médicale de territoire ;
- la fonction achats ;
- la coordination des instituts et des écoles de formation paramédicale du groupement et des plans de formation continue et de développement professionnel continu des personnels des établissements parties au groupement ;
- la définition d'orientations stratégiques communes pour la gestion prospective des emplois et des compétences, l'attractivité et le recrutement, la rémunération et le temps de travail des personnels médicaux, odontologiques, pharmaceutiques et maïeutiques, dans les limites des compétences des établissements parties à l'égard de ces personnels.
Lorsque des personnels sont mis à la disposition du GCSMS, ceux-ci restent régis par les règles de leur statut, par leur contrat de travail ou les conventions ou accords collectifs qui leur sont applicables. Le GCSMS peut également être lui-même employeur ; dans ce cas, les règles qui s'appliquent dépendent de la nature du groupement (personne morale de droit public ou de droit privé).
En application de la loi « bien-vieillir » du 8 avril 2024, les Ehpad publics autonomes auront l'obligation d'adhérer soit à un GHT, soit à une nouvelle catégorie de GCSMS, le groupement territorial social et médico-social (GTSMS) avant le 1er janvier 2028191(*). En outre, afin de simplifier les mutualisations de personnel au sein des GCSMS, cette loi autorise la mise à disposition d'agents publics territoriaux auprès d'un groupement et simplifie la procédure de mise à disposition d'agents publics hospitaliers, sur le modèle des règles applicables aux groupements de coopération sanitaire (GCS).
Au-delà des Ehpad publics autonomes, l'objectif de la création des GTSMS est de créer une dynamique de regroupement et de restructuration de l'offre qui entraîne aussi les Ehpad de la fonction publique territoriale ainsi que les autres ESMS intéressés par les démarches de regroupement, notamment les services autonomie à domicile.
Afin d'accompagner le déploiement des GTSMS à partir de 2025, l'Anap prévoit de lancer un dispositif national d'appui comprenant un espace de partage en ligne, pour favoriser les échanges entre pairs et capitaliser sur les expériences réussies, ainsi qu'un appui de terrain collectif.
Pour les rapporteures, les ARS et les conseils départementaux doivent se saisir de cet outil afin d'organiser une stratégie territoriale en associant à la réflexion l'ensemble des parties prenantes : acteurs des filières gériatriques, acteurs du sanitaire, acteurs du domicile, etc.
La mise en place des GTSMS ne doit pas être menée sans prise en compte des GCSMS existants, afin de ne pas mettre fin à des expériences qui fonctionnent, ni exclure le soutien à des dynamiques intégratives plus poussées.
3. Les groupements d'employeurs, un outil pertinent en matière de gestion des ressources humaines
Le recours à un groupement d'employeurs peut également être encouragé pour mutualiser des personnels avec des structures ou entreprises non membres d'un GCSMS.
Le groupement d'employeurs est constitué en association loi 1901 ou en société coopérative. Il emploie des salariés qu'il met à disposition des utilisateurs, qui sont les établissements membres du groupement. Les contrats de travail doivent garantir l'égalité de traitement en matière de rémunération entre les salariés du groupement et ceux des structures dans lesquelles ils interviennent.
Moins intégré que le GCSMS, le groupement d'employeurs nécessite néanmoins de consacrer des moyens à la gestion de services supports.
Cet outil peut permettre aux Ehpad de flexibiliser leur gestion des ressources humaines et de surmonter leurs difficultés de recrutement, en évitant par exemple le recours à l'intérim. Il constitue également un moyen de fidéliser les professionnels en les faisant monter en compétence, et ainsi de renforcer l'attractivité du secteur.
B. METTRE À LA DISPOSITION DES EHPAD DES MOYENS D'INGÉNIERIE
Compte tenu des ressources contraintes dont ils disposent, les Ehpad ne possèdent pas toujours des moyens d'ingénierie à la hauteur de la complexité des chantiers de modernisation auxquels ils font face.
Pour y remédier, certaines collectivités territoriales ont pris des initiatives afin d'aider les établissements à réaliser leurs projets. Ainsi, le département de la Mayenne a créé une agence d'ingénierie afin d'accompagner la modernisation des Ehpad. Pour les Départements de France, la diffusion de ce modèle serait utile afin de mettre des compétences techniques à la disposition des petits Ehpad.
En matière de transformation des Ehpad, l'Anap relève notamment des faiblesses en matière de maîtrise d'ouvrage. Dans le cadre de la mission nationale d'appui à l'investissement médico-social (MNAI), il apparaît qu'une opération sur deux doit être recalculée car le principe de la TVA à taux réduit pour les livraisons et les livraisons à soi-même de locaux d'établissements d'hébergement pour personnes âgées n'est pas maîtrisé192(*).
Il pourrait donc être envisagé de mettre en place au niveau national une maîtrise d'ouvrage déléguée pour les travaux de transformation des Ehpad.
C. RÉGLER LA QUESTION DE LA GOUVERNANCE
Les questions de financement et d'organisation ne sauraient être complètement résolues indépendamment de la question de la gouvernance des Ehpad et, plus généralement, des politiques de l'autonomie.
La fusion des sections soins et dépendance pourrait représenter une opportunité de refondre cette gouvernance. Ainsi, le rapport de la députée Christine Pires-Beaune sur le reste à charge en Ehpad193(*) propose de répartir plus clairement les responsabilités entre les départements et les ARS :
- en confiant aux départements le champ du domicile, l'État ne disposant en la matière que d'un pouvoir d'opposition, et le pilotage du service public départemental de l'autonomie (SPDA) ;
- et en transférant la responsabilité de la gestion des Ehpad aux ARS, le département conservant une compétence d'investissement et un droit d'opposition.
Le rapport s'appuie sur les résultats d'une enquête à laquelle ont répondu plus de 1 500 structures, selon lesquels 80 % des répondants considèrent qu'avoir un financeur unique est une priorité et 63 % estiment que ce financeur unique devrait être l'ARS.
Une telle redistribution des compétences s'apparenterait toutefois à une recentralisation du pilotage des Ehpad qui ne permettrait plus aux départements qui le souhaitent de mener une politique plus ambitieuse.
Le service public départemental de l'autonomie194(*)
La loi « bien-vieillir » du 8 avril 2024 a créé, au plus tard le 1er janvier 2025, un service public départemental de l'autonomie (SPDA)195(*).
Le SPDA poursuit un double objectif de décloisonnement des politiques sanitaires et médico-sociales et de rapprochement des politiques en faveur des personnes âgées et des personnes en situation de handicap.
Dans chaque département, ce service assuré conjointement par les acteurs territoriaux des politiques de l'autonomie aura pour objectif de faciliter les démarches des personnes âgées, des personnes en situation de handicap et des proches aidants et de coordonner les services et les aides à leur intention.
Piloté par le département, il exercera quatre grandes missions conformément aux préconisations du rapport de Dominique Libault qui l'a inspiré196(*) :
1. Réaliser l'accueil, l'information, l'orientation et le suivi dans la durée des personnes âgées, des personnes handicapées et des proches aidants et apporter une réponse complète, coordonnée et individualisée à leurs demandes ;
2. S'assurer de la réalisation par les services qui en ont la charge de l'instruction, de l'attribution et de la révision des droits dans le respect des délais légaux ;
3. Assister les professionnels des secteurs social, médico-social et sanitaire intervenant auprès des bénéficiaires du SPDA dans l'élaboration de réponses globales et adaptées aux besoins de chaque personne ;
4. Diffuser, planifier et réaliser des actions d'information et de sensibilisation aux démarches de prévention individuelles, des offres de prévention collective ainsi que des actions de repérage et une démarche d'aller-vers.
Une conférence territoriale de l'autonomie, composée du département et du bloc communal, de l'agence régionale de santé (ARS), du rectorat d'académie et du service public de l'emploi sera chargée de coordonner l'action des membres du SPDA à travers un programme annuel d'actions.
Le conseil départemental et l'ARS pourront définir conjointement plusieurs territoires de l'autonomie de manière à couvrir l'ensemble du territoire du département ou de la collectivité. La conférence territoriale de l'autonomie pourra créer des commissions compétentes pour chaque territoire.
Dans une formation élargie, la conférence territoriale de l'autonomie succèdera à l'actuelle conférence des financeurs sous la dénomination de « commission des financeurs de la prévention de la perte d'autonomie », également compétente en matière de financement de l'habitat inclusif pour les personnes handicapées et les personnes âgées.
La suppression de la double tutelle à laquelle est rattaché chaque Ehpad est pour les rapporteures un objectif légitime qui permettrait une simplification attendue par les acteurs du secteur. En revanche, les départements devraient rester en mesure de mener une politique de prise en charge des personnes âgées cohérente qui tienne compte du continuum entre la prise en charge à domicile et l'entrée en établissement.
En tout état de cause, une clarification des rôles respectifs des ARS et des départements ne saurait être menée à bien sans un consensus entre les représentants des parties concernées.
Des résidents aux pathologies multiples, fortement requérants en soins197(*)
La dernière coupe PATHOS nationale, qui remonte à 2011, montrait une forte prévalence des patients polypathologiques en Ehpad. Les résidents cumulaient en moyenne 7,9 pathologies (8,6 pour les GIR 1 et 2 et 5,7 pour les GIR 5 et 6). Plus de neuf résidents sur dix présentaient des affections neuropsychiatriques, au premier rang desquelles le syndrome démentiel (dont Alzheimer) qui concernait près de la moitié des résidents (49 %) ; plus de deux résidents sur trois (69 %) avaient au moins une des quatre affections suivantes : syndrome confusionnel aigu, troubles chroniques du comportement, psychose-délire-hallucination, syndrome démentiel. 15 % des résidents souffraient d'une pathologie aiguë et plus du tiers (37 %) d'une pathologie chronique non stabilisée.
Le rapport des professeurs Jeandel et Guérin permet d'approximer l'évolution de la situation pendant les années 2010. Leurs analyses suggèrent une augmentation forte et rapide de la prévalence de certaines pathologies en Ehpad : la part des syndromes démentiels serait passée de 49 % à 65,9 %, celle des troubles chroniques du comportement de 35 % à 55 %. Du point de vue des affections neuropsychiatriques, les Ehpad ressemblent désormais fortement aux unités de soins de longue durée (USLD). Ce rapport établit que les personnes requérant des soins psychiatriques continus représentent 74 % des résidents (dont 76 % pour les GIR 3 et 64 % pour les GIR 4).
V. MIEUX ADAPTER L'OFFRE AUX BESOINS
A. FAIRE DE L'ARCHITECTURE UN VECTEUR DE BIEN-ÊTRE DES RÉSIDENTS
Depuis 1999, le cahier des charges sur les standards de l'hébergement en Ehpad n'a pas évolué. Il ne s'est pas adapté aux évolutions techniques, ni aux aspirations et besoins des résidents. Pourtant, l'architecture revêt un rôle majeur dans le bien-être des résidents et pourrait participer au « réenchantement » des Ehpad. Si ces établissements sont qualifiés de « mouroir », c'est aussi en raison de l'incapacité des résidents à s'approprier ces lieux, enfermés dans leur aspect clinique. C'est pourquoi, l'architecture pourrait être un moyen de renforcer le taux d'occupation des Ehpad, en délestant les Ehpad de leur image de « mouroir » et en retissant un lien de confiance. Une transition est donc à opérer : faire de l'Ehpad, aujourd'hui lieu de soin, un lieu de vie.
1. Recréer un chez-soi
Dans l'optique d'améliorer le bien-être des résidents ainsi que l'image des Ehpad, une refonte du cahier des charges de 1999 doit être envisagée autour d'un triptyque : moderniser, personnaliser, démédicaliser. Repenser cette architecture devra viser un seul objectif : offrir aux résidents la possibilité de recréer un chez-soi.
La méthodologie pour construire cette refonte du cahier des charges pourrait se diviser en deux phases : diagnostic et contractualisation. Sur le diagnostic, les enquêtes EHPA de la Drees ou le tableau de bord de la performance médico-sociale de l'Anap semblent être les bons vecteurs pour collecter des informations. Cette remontée des données pourrait être renforcée en créant de nouveaux indicateurs utiles à la rénovation du bâti (DPE, nombre de places du restaurant, part des chambres proposées nues, type de chauffage, etc.). Comme en 1999, le recours au contrat d'objectifs et moyens pourrait assurer la rénovation progressive du parc immobilier à l'horizon 2030 ou 2035. La loi pourrait prévoir une refonte à intervalle régulier du cahier des charges pour l'adapter aux nouveaux standards de la société.
Concernant la modernisation, celle-ci passe par une refonte des standards prévus par le cahier des charges. Il convient de restructurer la dimension des espaces. Pour passer du lieu de soin au lieu de vie, il faut agrandir les espaces privatifs et rapetisser les espaces collectifs. Ainsi, comme le préconise le rapport de Luc Broussy198(*), la taille minimale des logements serait de 26 m² contre 21 m² actuellement. Cet agrandissement pourrait être l'occasion :
- d'assurer le respect des normes de 1999, notamment l'intégration d'une salle d'eau complète (toilettes, lavabo, douche) dans tous les logements alors que 21,2 % des établissements ont au moins une chambre sans douche ;
- d'adapter les logements aux aspirations contemporaines des résidents par la suppression de toutes les chambres à deux lits et la structuration des espaces privatifs (kitchenette, salon, chambre, lit non-visible depuis la porte d'entrée) pour qu'ils recouvrent une nature domestique et non hospitalière.
À l'inverse, la taille des espaces collectifs pourrait être réduite en installant des parois amovibles pour créer des coins plus intimes et chaleureux, tout en gardant une capacité à en faire de grands lieux de réception. À cet égard, les restaurants pourraient être scindés en plusieurs petits salons d'une vingtaine ou trentaine de personnes.
Proposition n° 11 : Généraliser une taille minimale de chambre de 26 m².
Les études relèvent que les Ehpad sont perçus comme impersonnels et trop proches de l'hospitalier199(*). L'agréable a été abandonné au profit de l'utile. Il faut donc redonner sa place au beau par la personnalisation des espaces personnels et collectifs. Concernant les logements, il pourrait être proposé aux futurs résidents le choix entre une chambre nue (hors matériel médical) et une chambre meublée. Qu'importe son choix, le résident doit pouvoir garder la possibilité de décorer cette pièce pour se l'approprier. Pour les espaces collectifs, il pourrait être offert aux résidents le droit de choisir les meubles achetés, de décorer les espaces, notamment les couloirs qui sont décrits comme longs et ternes.
Concernant la médicalisation, le bâti a été construit pour faciliter le travail des soignants. La perception permanente du matériel de soins conduit les résidents à rester dans un positionnement de patient. C'est pourquoi, en s'inspirant d'expériences étrangères, notamment du cas anglais, ce matériel médical pourrait être invisibilisé derrière des panneaux. Cette invisibilisation assurerait l'aspect domiciliaire de l'environnement. De même, les espaces de soin pourraient être mieux dissociés des espaces des résidents, en retirant les fenêtres des pièces de soin donnant sur l'intérieur.
2. De l'unité de soins au micro-quartier : faire de l'Ehpad un lieu de vie au coeur de la cité
Les Ehpad sont des lieux clos pour de nombreux résidents en perte d'autonomie. Tendanciellement, ces établissements accueillent des personnes de plus en plus âgées et dépendantes200(*), n'ayant plus les capacités physiques de sortir librement. En 2019, les résidents GIR 1 à 4 représentaient 83 % des personnes hébergées contre 57 % en 1998201(*). Dès lors, il devient urgent de reconstruire, au sein même des Ehpad, une vie de quartier.
Symboliquement, les unités pourraient être renommées « quartiers » par le personnel soignant, actant une démédicalisation des établissements. Les Ehpad pourraient s'ouvrir sur l'extérieur en aménageant les espaces : bancs, jardins partagés, potagers, petites places. Alors que seuls 71 % des Ehpad sont à proximité de commerces et de services ou bien de transports en commun202(*), ces installations permettraient d'intégrer les Ehpad dans le paysage et d'offrir aux résidents la possibilité de sortir en ayant des activités à proximité. Créer cet environnement, c'est offrir la possibilité aux résidents de s'approprier leur espace, d'avoir des activités sans créer un risque pour leur sécurité, le personnel étant dans le micro-quartier. Pour les proches, ces lieux deviendraient également des espaces privilégiés de rendez-vous.
Créer des micro-quartiers se traduirait également par une offre de services. Pour cela, des tiers lieux pourraient être implantés au sein des établissements : supérette, café, salon de coiffure. Dans les espaces ruraux, ces services pourraient être réunis comme cela se fait déjà dans certains territoires avec des cafés, ayant un service de supérette et de bureau de poste. Les maisons France Services pourraient également être un vecteur d'intégration des Ehpad dans les communes, en les installant en priorité sur le terrain de ces établissements. Cette stratégie ferait de l'Ehpad un pilier de la politique d'aménagement du territoire et de redynamisation des espaces ruraux et des villes moyennes. 69 % des Français vivent à moins de 5 kilomètres d'un Ehpad, ce maillage territorial est un atout pour ouvrir l'Ehpad sur la cité.
Proposition n° 12 : Ouvrir au sein des Ehpad existants dans les milieux ruraux dévitalisés des services publics (maison France Services, bureau de Poste, etc.) ou de première nécessité (supérette, etc.)..
Si la création de micro-quartiers peut être l'opportunité d'intégrer de nouveaux services au sein des Ehpad et de les transformer en des micro-coeurs de ville, les Ehpad pourraient également bénéficier de partenariats avec les clubs sportifs ou les écoles primaires pour permettre à de nouveaux publics de découvrir les Ehpad.
B. TRANSITION ÉCOLOGIQUE : RÉDUIRE LA FACTURE ÉNERGÉTIQUE, ADAPTER LE BÂTI AU RÉCHAUFFEMENT CLIMATIQUE
1. Réchauffement climatique : prévenir le risque de bouilloires thermiques
Le réchauffement climatique impose aux Ehpad de procéder à des investissements massifs d'adaptation en raison de la fragilité du public accueilli. Si ces investissements vont peser sur leurs finances, ne pas engager cette adaptation pourrait conduire, à terme, à une surmortalité au sein de ces établissements, à une crise sanitaire et donc de confiance.
a) Les effets de la chaleur sur la santé des personnes âgées
En principe, le corps humain dispose de mécanismes physiologiques thermorégulateurs (transpiration, augmentation du débit sanguin, etc.). La température ambiante participe à l'équilibre de la température centrale du corps humain. En présence d'une température extérieure ou d'un taux d'humidité excessifs, ces mécanismes de régulation thermique perdent en efficacité203(*). Dans ce cas, la température corporelle centrale augmente et atteint le stade de l'hyperthermie au-delà de 38 °C204(*).
En cas d'hyperthermie, la capacité de thermorégulation du corps humain dysfonctionne. Plusieurs stades existent : la déshydratation, la dermite, l'oedème des extrémités pour les personnes souffrant de troubles vasculaires, les crampes de chaleur, la syncope, le syndrome d'épuisement et enfin le coup de chaleur. Le coup de chaleur est, quant à lui, létal dans 30 % à 50 % des cas et correspond à la conjugaison d'une hyperthermie aiguë (température centrale supérieure à 40 °C), d'une détresse neurologique et de troubles cardiaques205(*). En sus des effets physiologiques, l'hyperthermie a également des effets psychosociaux dont l'isolement social et l'irritabilité. Selon une méta-analyse, lors d'une vague de chaleur, un accroissement de 1 °C des températures conduit à une hausse de 2 à 5 % de la mortalité des personnes âgées206(*).
Les personnes âgées sont un public à risque lors des vagues de chaleur en raison de facteurs aggravants207(*) :
- capacité amoindrie d'adoption de comportements préventifs en raison de troubles cognitifs ou mentaux, ou d'une perte d'autonomie physique ;
- capacité réduite de sudation ;
- isolement social ;
- perception amoindrie de la chaleur et de la sensation de soif ;
- prise de médicaments réduisant la capacité d'adaptation du corps humain à la chaleur en accélérant la déshydratation et la production de chaleur corporelle (aspirine, diurétique, neuroleptique, antimigraineux) ;
- surreprésentation d'obésité (19,9 % des 65 ans et plus sont en situation d'obésité en 2020 contre 17 % en moyenne pour la population française)208(*) ;
- surreprésentation de maladies chroniques préexistantes (maladies cardiovasculaires, diabète, hypertension, problèmes rénaux, cancers, etc.).
Des facteurs environnementaux et sociaux, tels que la proximité avec un ilot de chaleur ou de faibles revenus, peuvent renforcer cette vulnérabilité. Une personne de plus de 65 ans ayant au moins 6 facteurs de risque a 7 fois plus de chance de décéder au cours d'une vague de chaleur qu'une personne ne présentant aucun ou qu'un seul de ces facteurs209(*).
Il convient de préciser qu'il n'existe pas d'accoutumance culturelle et physiologique aux températures anormalement élevées : une étude portant sur les conséquences des vagues de chaleur de l'été 2022 dans 35 pays européens démontre une surmortalité des personnes âgées dans les régions méditerranéennes (Italie, Portugal, Espagne, Grèce, sud de la France)210(*).
b) La canicule de 2003 : du choc à l'évolution de la prise en charge des personnes âgées
La canicule de 2003 a marqué un tournant dans la prise en charge des personnes âgées dans le cadre du réchauffement climatique. Cette canicule, la plus sévère jamais enregistrée en France, s'est singularisée par l'intensité de la vague de chaleur mais aussi par sa durée. L'impréparation des pouvoirs publics a conduit à une augmentation de la mortalité de 60 % entre le 1er et le 20 août 2003211(*), soit une surmortalité de 14 800 personnes, dont 87 % étaient âgées de plus de 70 ans. Ce sont les personnes âgées qui ont payé le plus lourd tribut : le nombre de décès en maison de retraite a été multiplié par deux par rapport aux valeurs habituelles et 19 % des décès liés à la canicule sont survenus dans ces établissements212(*).
Cette prise de conscience a conduit à des évolutions des politiques publiques, notamment de prévention. Depuis 2004, la Direction générale de la santé déploie annuellement un plan national canicule, devenu plan organisation des secours gestion sanitaire et des vagues de chaleur213(*). Au niveau des Ehpad, les directeurs préparent un plan bleu prévoyant les mesures à mettre en place en cas de vague de chaleur214(*). Depuis 2005, les Ehpad sont tenus de disposer d'une pièce rafraîchie215(*).
En dépit de ces évolutions, il convient de noter que 5 % des Ehpad et résidences autonomie n'ont pas encore mis en place de pièces rafraîchies216(*). Entre 2018 et 2022, le nombre de décès de résidents survenus en établissement ou après un transfert à l'hôpital au cours d'une vague de chaleur a augmenté de 4 %217(*).
c) Anticiper le réchauffement climatique : adapter dès aujourd'hui les Ehpad
Durant l'été 2022, 60,7 % des établissements ont été thermiquement inconfortables dans les espaces privatifs, l'inconfort thermique étant atteint lorsque la température intérieure dépasse 26 à 28 °C durant la journée et 26 °C durant la nuit. En moyenne, ce sont 28,8 jours qui ont été inconfortables thermiquement durant l'été. 10,7 % des établissements ont eu plus de 60 jours d'inconfort thermique durant l'été 2022218(*).
Entre juin et août 2023, 14 % du territoire national a connu des températures supérieures à 40 °C219(*). En 2050, 80 % de la population subira 16 à 29 journées anormalement chaudes en été contre moins de 16 journées sur la période 1976-2005. Si une journée ou une nuit anormalement chaudes ne constituent pas un risque, la succession de jours de chaleur sans chute des températures constitue un risque majeur d'hyperthermie. Ainsi, après une vague de chaleur supérieure à 7 jours, l'augmentation du nombre de décès chez les résidents passe de 4 % à 18 %, soit une multiplication par 4,5 de la surmortalité220(*). Ce risque va s'accroître au cours des trois prochaines décennies, puisque 60 % des personnes âgées de plus de 75 ans connaîtront durant cette période au moins 16 jours et 8 nuits anormalement chaudes en été.
Fréquence des journées et nuits
anormalement chaudes
pour les périodes 1976-2005 et
2021-2050
Source : Insee, « Un habitant sur sept vit dans un territoire exposé à plus de 20 journées anormalement chaudes par été dans les décennies à venir », 2022
Face à l'évolution des températures, le confort thermique doit intégrer les plans de rénovation des bâtiments pour lutter à la fois contre les passoires et les bouilloires thermiques. Aujourd'hui, seuls 54,1 % des projets de rénovation lourde ou partielle intègrent une cible de confort thermique dans leur suivi de projet221(*).
Pour adapter les Ehpad, l'évolution du cahier des charges pourrait inclure plusieurs dispositions : obligation de diagnostic de confort thermique, recours systématique à un conseiller énergie pour tout projet de rénovation, température intérieure réglementaire maximale de 26 °C au sein des Ehpad (y compris dans les espaces privatifs), intégration d'une cible de confort thermique dans les projets de rénovation ou de construction d'Ehpad.
De façon structurelle, le rafraîchissement des Ehpad pourrait passer par plusieurs éléments complémentaires222(*) :
- le développement d'ilots de fraîcheur lors de la création des micro-quartiers (cf. supra) pourrait être l'occasion de limiter les effets des vagues de chaleur, en créant des ilots de fraîcheur autour de l'établissement ;
- la rénovation du bâti intégrant une végétalisation des toits et le déploiement de pare-soleil ;
- une ventilation naturelle efficace qui pourrait être retravaillée lors de la rénovation des bâtiments ;
- le développement de la climatisation, après avoir travaillé sur les modes naturels de rafraîchissement des Ehpad, notamment sur l'axe rhodanien et la côte méditerranéenne du fait de leur particularité climatique.
Pour financer cette transformation du parc, l'ouverture du fonds vert à l'ensemble des Ehpad publics et privés habilités majoritairement à l'aide sociale pourraient être envisagés. Face aux carences en matière d'ingénierie de projet223(*), il pourrait être créé une foncière nationale visant à soutenir les Ehpad publics en la matière.
Le fonds vert
Créé en 2022, le fonds vert est un véhicule financier visant à accélérer la transition écologique dans les territoires par des subventions à trois types d'actions : le renforcement de la performance environnementale, l'adaptation au changement climatique, et l'amélioration du cadre de vie. Doté initialement de 2 milliards d'euros, ce fonds a été pérennisé et a vu son budget augmenter de 70 millions d'euros en 2024224(*).
Ce fonds, à destination des collectivités territoriales et des établissements publics de coopération intercommunale (EPCI), finance notamment la rénovation des locaux publics, si celle-ci génère au moins 40 % d'économies d'énergie par rapport à 2010. Les Ehpad rattachés à une collectivité territoriale ou à un EPCI peuvent donc bénéficier de ce fonds. En sont exclus les Ehpad publics autonomes, privés à but non lucratif et privés à but lucratif.
Proposition n° 13 : Ouvrir le fonds vert à l'ensemble des Ehpad publics et privés habilités majoritairement à l'aide sociale pour financer les projets de rénovation.
Proposition n° 14 : Créer une foncière nationale visant à mutualiser les moyens d'ingénierie de projets pour les Ehpad publics.
2. Transition énergétique : fermer le robinet du gaz, ouvrir les vannes de l'électrification
Les Ehpad sont marqués par leur dépendance au gaz et au fioul, ces deux sources représentant 50,4 % de leur consommation énergétique225(*). La surreprésentation de ces deux énergies fossiles est liée à la fois à la vétusté du bâti et au choix historique de recourir au gaz lorsqu'il y a un usage d'eau chaude sanitaire. Cette dépendance est, cependant, un frein structurel à la stabilisation à moyen terme des finances des Ehpad, leur facture énergétique étant sensible à tout choc exogène sur les cours des énergies fossiles.
Les Ehpad d'une surface égale ou supérieure à 1 000 m² sont soumis au décret tertiaire226(*) prévu par la loi dite « Elan »227(*). Ce texte réglementaire prévoit une réduction progressive de la consommation finale d'énergie du secteur tertiaire par rapport à 2010 : - 40 % en 2030, - 50 % en 2040 et - 60 % en 2050. Depuis 2022, les Ehpad remontent leurs données de consommation énergétique sur la plateforme en ligne OPERAT. Cette collecte annuelle des informations permet aux établissements de suivre leur consommation énergétique, de constater les progrès réalisés et de comparer sa consommation à celle de structures équivalentes au niveau local ou national. À partir de cette plateforme, l'État opérera, dès 2031, un contrôle du respect des objectifs susmentionnés pour chaque établissement.
Le décret BACS228(*) est venu compléter ces objectifs en introduisant une obligation de moyen par l'installation progressive de systèmes d'automatisation et de contrôle des bâtiments (BACS) des bâtiments tertiaires équipés de système de chauffage ou de climatisation.
Selon The Shift Project, d'ici à 2050, le secteur de l'autonomie a un potentiel de réduction de 96 % de ses émissions de gaz à effet de serre liées à la consommation d'énergie par rapport à 2022229(*).
L'engagement de la transition énergétique des Ehpad relèvent donc autant d'un enjeu écologique que d'un enjeu financier. L'Ademe a relevé que le seul changement du mode de chauffage est insuffisant230(*). Pour opérer une transition énergétique totale, la rénovation de leur bâti doit se structurer autour de plusieurs piliers complémentaires :
- la rénovation thermique des bâtiments via l'ouverture du fonds vert à l'ensemble des Ehpad habilités majoritairement à l'aide sociale et le soutien d'une foncière en matière d'ingénierie231(*) ;
- le renforcement de l'efficacité énergétique du bâti par le remplacement des produits énergivores par d'autres de basse consommation (led, économiseurs d'eau, etc.), ainsi que le recours à la domotique et au numérique. Ce dernier levier peut réduire jusqu'à 30 % la consommation finale d'énergie d'un bâtiment232(*) ;
- le développement d'une culture de la sobriété énergétique par la formation du personnel et des résidents ;
- la baisse de l'intensité carbone de la consommation d'énergie par le remplacement des sources carbonées d'énergie et l'électrification des usages : pompe à chaleur, cuisinière à induction, panneaux photovoltaïques, panneaux solaires thermiques ;
- l'introduction d'un objectif chiffré de réduction de la part du gaz et du fioul dans les Ehpad.
En complément, pour disposer d'informations fiabilisées et actualisées, le diagnostic de performance énergétique tertiaire géré par l'Ademe pourrait faire des contrôles de cohérence des données. Actuellement, aucune donnée fiabilisée sur les DPE des Ehpad n'existe.
3. Économie circulaire : des économies financières et vertes
L'économie circulaire peut être un vecteur d'économies pour les Ehpad, tout en contribuant à leur transition écologique. En 2019, l'Ademe a publié le bilan de son Opération santé témoin visant à analyser les bénéfices de l'économie circulaire sur la santé financière d'établissements de santé et médico-sociaux233(*). Trois Ehpad ont participé à cette opération.
Dans ces établissements, les actions peuvent être divisées en trois axes : gaspillage alimentaire (adaptation des quantités, amélioration de la qualité, sensibilisation), déchets (sensibilisation au tri, réduction des déchets et DASRI, création de filières de tri) et achats responsables. Sur les 77 actions déployées, 62 ne nécessitent aucun investissement financier initial, 11 ont un coût inférieur à 5 000 euros et 4 ont un coût supérieur à 5 000 euros. Au total, sur ces 17 établissements, il est estimé que ces mesures conduiraient à des économies annuelles de : 231 000 euros pour le gaspillage alimentaire, 134 000 euros pour les déchets, 25 000 euros pour les achats durables.
Concernant l'alimentation, la mise en place d'actions visant à réduire le gaspillage (adaptation des quantités, amélioration de la qualité gustative des plats, sensibilisation au gaspillage alimentaire) permettent une augmentation de la part des produits frais, locaux et biologiques dans les repas grâce aux économies réalisées. À ce titre, l'Ehpad d'Alligre, en améliorant la qualité nutritionnelle de ses repas via une adaptation du GEM-RCN, et a économisé 30 000 euros en un an. L'Ehpad du centre hospitalier Le Bois Fleuri d'Orléans a économisé 39 200 euros par an, en réajustant les quantités préparées, soit une économie 0,12 euro par assiette de gâchis alimentaire pouvant être réinvestie dans la qualité des produits.
Au-delà de la seule question financière, il est constaté par cette opération que l'économie circulaire a permis de repenser les procédures internes et de revaloriser le travail du personnel. Les mesures proposées ne rajoutent pas de charge de travail pour le personnel et sont donc en adéquation avec la réalité du terrain.
À la suite du bilan positif de cette opération, il pourrait être proposé aux Ehpad un diagnostic complet de leurs pratiques et des actions d'économie circulaire susceptibles d'être mises en place dans leur établissement. Les guides de l'Anap en la matière sont également des éléments à mettre en valeur.
C. AIDES TECHNIQUES : PRÉVENIR LA PERTE D'AUTONOMIE DES RÉSIDENTS
La gérontotechologie renvoie à l'ensemble des innovations et technologies visant l'amélioration de la vie quotidienne des personnes âgées. Il existe, à ce titre, deux types de technologies : celles palliant des déficits (compensation/substitution) et celles maintenant les capacités d'un individu (stimulation/accentuation). La vision des résidents est ambivalente quant à la technologie : ils perçoivent à la fois les avantages de ces services en matière de prévention de la perte d'autonomie, mais craignent une dépendance à la technologie234(*).
Dès 2004, le rapport de Jean Giard et Anne-Laure Tinel relève que plusieurs facteurs influent sur la capacité d'appropriation de ces innovations par les personnes âgées : situation personnelle, capacité physique, conditions d'habitat et le degré de technophilie235(*). Cependant, la génération des baby-boomers arrivant aujourd'hui en Ehpad est bien plus technophile que les anciennes générations, la crise sanitaire ayant eu un effet accélérateur sur leur usage du numérique car vecteur de lien social236(*). S'il convient de relever que l'illectronisme touche 61,9 % des plus de 75 ans, seuls 21,3 % des 60-74 ans subissent ce phénomène237(*). La génération qui vient souhaitera donc retrouver dans les Ehpad les technologies qu'elle utilise au quotidien et n'aura pas de difficultés à adopter des aides techniques visant à la stimuler ou à compenser sa perte d'autonomie. Les proches auront un rôle à jouer pour renforcer cette appropriation.
Les nouvelles technologies peuvent à la fois faciliter le travail des soignants et prévenir, voire réduire, la perte d'autonomie des résidents. Les aides techniques jouent ce double rôle. En matière de domotique, les chemins luminescents permettent aux résidents de se déplacer durant la nuit pour garder leur autonomie et aller aux toilettes. Ce chemin permet également de ne pas mobiliser un soignant qui peut se concentrer sur d'autres tâches. La domotique permet également de détecter les chutes des résidents soit par des capteurs au sol, soit par des lunettes connectées. Les robots PARO, quant à eux, permettent aux personnes atteintes d'Alzheimer de communiquer plus facilement par une adaptation des mouvements du robot aux émotions de l'individu.
L'introduction de ces technologies représente un coût pour les Ehpad. Le personnel doit être formé à ces innovations, se les approprier et donc revoir leurs processus. Ensuite, l'expérimentation numérique demande également du temps d'échanges avec l'entreprise innovante pour adapter le dispositif aux besoins du terrain. Enfin, ces technologies peuvent finalement s'avérer inadaptées au bâti. Le déploiement de capteurs de chute a pu s'avérer inefficace, car sensibles aux claquements de porte.
L'intégration de ces technologies pose également des questions éthiques. Recourir à la technologie pour limiter la perte d'autonomie du résident conduit à créer une surveillance permanente de celui-ci. À ce titre, il existe un paradoxe : ces technologies redonnent de la liberté au résident en le surveillant. Les technologies développées pourraient donc s'activer sur demande du résident.
Cependant, l'offre de gérontotechnologies reste immature pour plusieurs raisons. Tout d'abord, ces technologies reposent régulièrement sur des partenariats entre un ou des établissements et une petite entreprise innovante. Or, la santé financière de la start-up peut se dégrader faute d'une généralisation de son produit, l'investissement des Ehpad est alors perdu et le tissu entrepreneurial est fragilisé. Ensuite, il existe un manque de communication de la part des pouvoirs publics sur les technologies disponibles et leur pertinence. Seule la presse spécialisée se fait l'écho de certaines technologies prometteuses ou en expérimentation. Le plus régulièrement, c'est la start-up qui vient à l'Ehpad, davantage que l'inverse. Cette faible exposition des technologies prometteuses conduit à une fragilité du marché, mais aussi à une indistinction des technologies ayant eu des effets concluants de celles n'en ayant pas eu. Seul le bouche-à-oreille permet d'avoir ce retour. Enfin, le financement public est confronté à des difficultés structurelles : refus d'évaluer les technologies, multiplicité des financeurs, absence de recensement des technologies existantes.
Face à ce constat, il est proposé que les pouvoirs publics, par leurs pouvoirs de régulation et d'incitation, structurent le marché de la gérontotechnologie. Les entreprises ont besoin d'un cadre clair et d'une capacité à voir leurs innovations les plus prometteuses être généralisées et subventionnables.
Ainsi, il pourrait être créé un organe chargé de l'évaluation de ces technologies. Ce centre distinguerait les innovations ayant des effets positifs évalués, celles étant prometteuses et celles non-évaluées, ouvrant la voie à des financements différenciés (subvention totale, subvention partielle dans le cadre d'une expérimentation, absence de subvention). L'ensemble de ces informations seraient disponibles à partir d'un annuaire recensant les gérontotechnologies.
Pour financer ce « bond technologique », la branche autonomie pourrait abonder le forfait soins (ou le futur forfait global soins et dépendance) de 5 000 euros par place tous les 8 ans238(*). Au niveau départemental ou régional, un référent technologie pourrait mener des audits au sein des Ehpad et leur conseiller certaines technologies ainsi qu'un programme d'actions visant à assurer leur correcte intégration dans les procédures existantes.
Proposition n° 15 : Créer un forfait aide technique de 5 000 euros par résident tous les 8 ans, financé par la section soins/dépendance.
D. TRANSITION NUMÉRIQUE : FAIRE ENTRER L'EHPAD DANS LE XXIE SIÈCLE
1. Une immaturité du marché des progiciels « coeur de métier » à destination des établissements médico-sociaux
a) Une fragmentation du secteur médico-social, frein à la structuration d'un marché
Il a été constaté qu'il existe peu de progiciels nationaux à destination des Ehpad. La transition numérique des Ehpad souffre du morcellement propre au secteur du médico-social. Cette segmentation revêt trois dimensions :
- l'atomicité des établissements qui limite le nombre de structures atteignant une taille critique suffisante pour investir dans des logiciels ;
- l'hétérogénéité des structures, créant des besoins différents du fait de cadres différents (statut juridique, gestion des ressources humaines, statut fiscal, droit aux subventions, etc.) ;
- la diversité du public accueilli, chaque résident ayant des besoins spécifiques compliquant l'émergence de logiciels standardisés.
Seuls les grands groupes disposent des ressources financières suffisantes pour à la fois développer des progiciels, les mettre à jour et disposer d'un service informatique efficace. En matière numérique, le « small is beautiful » n'est pas la règle. Ainsi, en 2019, pour la gestion des admissions, les Ehpad de plus de 100 places recouraient à 68 % à un progiciel ou un logiciel développé sur mesure contre seulement 37 % des Ehpad de moins de 40 places239(*).
Cette situation conduit, par ailleurs, à une immaturité de l'offre proposée aux Ehpad. Selon l'Anap, les éditeurs connaissent des difficultés à proposer des progiciels au secteur médico-social du fait de cette segmentation mais aussi de difficultés à identifier les besoins, les spécificités et les évolutions du secteur.
2. Une immaturité du marché des progiciels « coeur de métier » à destination des établissements médico-sociaux
a) Le Ségur du numérique : 630 millions d'euros mobilisés pour le seul dossier usager informatisé
Face aux difficultés des éditeurs à développer des progiciels pour les équipes « coeur de métier », 630 millions d'euros à destination de la transition numérique du secteur social et médico-social sont mobilisés dans le cadre du Ségur de la Santé. Ce programme, dit « ESMS numérique », vise à généraliser l'utilisation du dossier usager informatisé (DUI) dans les établissements sociaux et médico-sociaux. Ce programme est parti du constat qu'il existait une rupture dans la continuité des parcours faute d'interopérabilité des logiciels entre eux et donc d'accès aux informations par les soignants240(*). Le DUI remédie à cette carence par un partage de données entre plusieurs logiciels existants (le dossier médical partagé, la messagerie sécurisée de santé, l'identité nationale de santé, le dispositif Pro Santé Connect). Pour tout professionnel, il est possible de retrouver à un seul endroit l'ensemble des informations sur le résident. L'Anap a mis en place des guides pour réussir sa transition vers le dossier usager informatisé, mais aussi pour améliorer son utilisation en identifiant les points peu utilisés.
En 2019, les Ehpad étaient en avance sur les autres ESMS : 89 % d'entre eux disposaient d'un DUI contre 54 % des structures accueillant des personnes handicapées241(*). Selon l'Anap, il existait une faiblesse dans l'approche de la transformation numérique dans le secteur médico-social qui le limitait aux seuls logiciels de gestion, sans intégrer le suivi du patient. Cependant, cette avance des Ehpad cache le recours, par ces établissements, à des logiciels prévus pour les structures sanitaires et inadaptés à leurs établissements242(*).
L'Agence du numérique en santé a créé un cahier des charges national à destination des éditeurs pour référencer leurs logiciels. Ce référencement « Ségur » ouvre le droit aux ESMS à des subventions visant à acquérir un logiciel de dossier usager informatisé. Il existe donc une pluralité de logiciels référencés.
Lorsqu'un logiciel ne répond pas au cahier des charges national, le dispositif SONS vise à permettre aux ESMS souhaitant faire évoluer leur DUI à bénéficier de subventions rapidement. Ces subventions sont directement versées à l'éditeur réalisant la mise à jour auprès des ESMS, sans reste à charge pour les établissements.
Pour les petits organismes gestionnaires, une aide à l'investissement est prévue pour s'équiper en infrastructures ou en matériels informatiques. En sus, une assistance à maîtrise d'ouvrage est fournie. La seule condition pour bénéficier de cette aide est de s'équiper en DUI référencé Ségur.
En mars 2024, ce sont 59 solutions de DUI qui ont été référencées Ségur et 21 000 ESMS qui ont bénéficié de la prestation Ségur ou du programme de financement SONS243(*). Le bilan de ce programme est à saluer et a permis aux éditeurs de s'adapter aux besoins des établissements.
b) Les angles morts du programme ESMS numérique
Le programme ESMS numérique connaît de nombreux angles morts sur l'infrastructure informatique, la culture de la cybersécurité, l'intégration des logiciels de gestion et sanitaires, le renouvellement des besoins informatiques des Ehpad.
Concernant le matériel et les infrastructures informatiques, seuls 45 % des Ehpad publics et 62 % des Ehpad privés à but lucratif disposent d'un accès à internet dans l'ensemble de l'établissement. Avant même d'aller sur le développement de logiciels, et alors que la nouvelle génération arrivant en Ehpad est connectée244(*), il convient de s'assurer que les équipes et les résidents disposent d'une capacité d'utiliser ces outils, c'est-à-dire avoir un accès continu à internet et disposer d'un matériel informatique performant. C'est pourquoi, il pourrait être lancé un plan national en faveur de la connexion dont l'objectif serait le déploiement de l'accès à internet dans l'ensemble des espaces collectifs et privatifs d'ici 2030. Cet objectif pourrait être inclus via l'intégration d'un axe numérique et informatisation dans les CPOM.
Concernant la sécurisation des données, il convient de noter que l'état des lieux fait par l'Anap en 2019 relève une absence de culture de la cybersécurité dans les établissements, et même une incompréhension de ce que la sécurité numérique recouvre245(*). Si les logiciels, pour être référencés Ségur, doivent remplir un certain nombre de conditions de sécurité, il convient également de sensibiliser les Ehpad, notamment leur personnel, aux risques cyber. Le secteur médico-social est « le secteur le plus pauvre en matière de sécurité informatique »246(*). Un grand audit sur la sécurité des données personnelles en Ehpad pourrait être lancé, ainsi qu'un plan national de formation en la matière.
Concernant l'intégration des logiciels entre eux, il existe une faible interopérabilité des logiciels de gestion et sanitaires entre eux. La généralisation du dossier usager informatisé est un premier pas en faveur d'une meilleure interopérabilité, mais celle-ci se fait entre les données de soins et n'intègre pas les données liées à la gestion, notamment la partie hôtellerie. Par ailleurs, la mauvaise appropriation par les personnels de ces logiciels conduit également une utilisation sous-optimale des services offerts, notamment l'entrée de données relatives à la gestion247(*). Le cahier des charges national pour les logiciels de gestion et les logiciels coeur de métier pourrait ainsi préciser qu'une interopérabilité de ces logiciels entre eux est nécessaire.
Le programme ESMS numérique ne prévoit pas un renouvellement régulier du cahier des charges national sur les logiciels. Or, les éditeurs ont besoin d'être associés et de pouvoir prévoir les évolutions du secteur. C'est pourquoi, il pourrait être créé un comité de pilotage de ce cahier des charges avec les administrations concernées, des représentants des éditeurs, du personnel des Ehpad, des résidents et de leurs familles. Un règlement pourrait prévoir une périodicité pour mettre à jour ce cahier des charges.
E. MISER SUR LA COMPLÉMENTARITÉ ENTRE LES FORMES DE PRISE EN CHARGE DES PERSONNES ÂGÉES
1. Encourager le développement d'habitat intermédiaire par les Ehpad
Les Ehpad sont propriétaires d'un foncier qu'ils pourraient valoriser pour bénéficier de nouvelles ressources financières. La construction d'habitats intermédiaires (résidences autonomie, résidences services) sur le terrain de ces établissements aurait des avantages en termes de coût grâce à une mutualisation des prestations d'hôtellerie (blanchisserie, restauration, etc.).
Cette hybridation des terrains permettrait également de créer des sas entre le domicile et les Ehpad. En effet, 20 à 30 % des locataires en habitat intermédiaire rejoignent à terme un Ehpad248(*). Le personnel connaîtrait ainsi déjà en partie leurs futurs résidents par le partage du terrain. Cette nouvelle offre permettrait de diversifier les services proposés aux personnes âgées sur le territoire et de renforcer l'offre dans les territoires ayant un manque d'établissements.
La gestion directe de cet actif immobilier par l'Ehpad peut être envisagée, mais les besoins techniques et humains afférents pourraient conduire ces établissements à préférer une gestion déléguée à un opérateur.
Ce nouveau modèle pourrait être encouragé par les pouvoirs publics.
2. Poursuivre le déploiement des centres de ressources territoriaux
Les Ehpad disposent de ressources humaines et techniques qui pourraient utilement être mises à profit en matière d'organisation territoriale de la prise en charge des personnes âgées.
Dans cette perspective, le déploiement des centres de ressources territoriaux (CRT) vise à offrir un accompagnement renforcé à domicile comme alternative à l'entrée en Ehpad.
Répondant à l'ambition du virage domiciliaire, la mission de CRT, créée par la LFSS 2022249(*), peut être exercée par un Ehpad250(*) ou par un service autonomie à domicile251(*).
Elle comporte deux modalités d'intervention, qui doivent toutes deux être menées conjointement :
- premier volet : aider les professionnels du territoire intervenant auprès des personnes âgées, notamment afin de les soutenir dans l'exercice de leurs missions, d'organiser des formations, de mettre les ressources humaines et les plateaux techniques de l'établissement à leur disposition ou de mettre en oeuvre des dispositifs de télésanté leur permettant de répondre aux besoins ou d'améliorer le suivi des patients résidant dans l'établissement dès lors que la présence physique d'un professionnel médical n'est pas possible ;
- second volet : accompagner, en articulation avec les services à domicile, les personnes âgées ne résidant pas dans l'établissement ou leurs aidants afin d'améliorer la cohérence de leur parcours de santé et de leur parcours vaccinal, de prévenir leur perte d'autonomie physique, cognitive ou sociale et de favoriser leur vie à domicile. À ce titre, le CRT peut proposer une offre d'accompagnement renforcé au domicile incluant des dispositifs de télésanté.
Lorsqu'ils exercent une mission de CRT, les Ehpad reçoivent des financements complémentaires au forfait global de soins.
D'après la DGCS, alors que 500 CRT sont prévus à horizon 2028, faisant l'objet d'une autorisation d'engagement de 200 millions d'euros, 166 premiers CRT étaient autorisés par les ARS fin 2023. En 2024, un montant de 12,2 millions d'euros est délégué aux ARS au titre de l'OGD afin de poursuivre ce déploiement252(*).
Pour les rapporteures, le développement des CRT doit être mené à bien car il participe du rayonnement des Ehpad et de leur inscription dans leur territoire.
Le think tank Matières grises, qui plaide pour le développement d'un « Ehpad plateforme », considère que la création des CRT ne doit pas dispenser les pouvoirs publics de réformer en profondeur le cadre juridique.
3. Ouvrir les places inoccupées à de l'hébergement temporaire
Dans leur rapport sur « l'Ehpad du futur »253(*), Luc Broussy, Jérôme Guedj et Anna Kuhn-Lafont plaident pour capitaliser sur les ressources des Ehpad pour rendre possible un véritable « Ehpad plateforme ». Un Ehpad, ce sont en effet un espace, de l'animation, de la restauration, des soins... Cette offre pourrait être optimisée et proposée en direction des personnes qui vivent chez elles, à proximité géographique de l'Ehpad, et qui en auraient besoin.
Les quelque 7 500 Ehpad de France représentent un potentiel considérable en termes de maillage territorial. Une majorité de Français ont un Ehpad à moins de cinq kilomètres de chez eux. Pour Matières grises, il faut faire de cette implantation territoriale un atout en transformant l'Ehpad en véritable plateforme de services.
Suivant cette logique, les Ehpad pourraient par exemple offrir des services d'hébergement temporaire en ouvrant leurs places inoccupées en cas d'urgence, de fin de vie ou de besoin de répit de l'aidant.
Toutefois, une réforme des autorisations serait indispensable pour concrétiser cette vision. En effet, en l'état actuel du droit, un tel schéma supposerait de superposer plusieurs autorisations (hébergement permanent, accueil de jour, hébergement temporaire, garde de nuit itinérante, service autonomie à domicile) et de permettre à un Ehpad de servir des prestations à des non-résidents (activités physiques adaptées, prévention, animation, restauration...).
Une réforme du régime des autorisations pourrait aboutir à des autorisations de « file active ». L'Ehpad serait alors autorisé pour une population donnée, définie par un nombre de personnes déterminé. Il lui reviendrait ensuite de proposer la meilleure prise en charge à chacun. Ainsi, l'organisation serait centrée sur les individus plutôt que sur des types d'institution ou de service.
F. POUR UN VÉRITABLE PLAN DE RATTRAPAGE EN OUTRE-MER
Trois collectivités ultra-marines connaissent un vieillissement accéléré : la Guadeloupe, la Martinique et La Réunion. La Guyane et Mayotte restent relativement épargnés par cette transition démographique accélérée du fait de leur fort taux de natalité et d'un solde migratoire nettement positif254(*).
1. Le vieillissement accéléré de la Guadeloupe et l'explosion de la dépendance
a) Le vieillissement accéléré de la Guadeloupe
La Guadeloupe, comme le reste des Antilles et La Réunion, connaît un vieillissement accéléré et plus rapide que dans l'Hexagone. La transition démographique y est caractérisée par une forte augmentation de l'espérance de vie et une baisse spectaculaire de la fécondité. Entre 1965 et 2020, en Guadeloupe, le nombre d'enfants par femme est passé de 6,5255(*) à 2,33256(*), tandis que l'espérance de vie est passée respectivement de 62,5 ans pour les hommes et 67,3 ans257(*) pour les femmes à 77,6 et 83,6 ans258(*).
Sur un temps plus court, la part de personnes âgées de plus de 60 ans est passée de 21 % en 2013 à 30 % en 2023259(*). Ainsi, la Guadeloupe passera du quatre-vingt sixième rang des départements les plus âgés de France en 2013 au sixième en 2050260(*). En 2070, un habitant sur deux aura au moins 58 ans261(*). Cette transition va se traduire par un solde démographique négatif, passant de 384 000 habitants en 2021 à 242 000 en 2070.
La pyramide des âges de la Guadeloupe en 2017 et en 2030
Source : Insee, « La Guadeloupe face au défi de la dépendance des seniors à l'horizon 2030 », 2021
Ce phénomène est amplifié par l'émigration de la population. En 2021, le solde migratoire net de l'archipel est négatif : la Guadeloupe a ainsi perdu 2 886 habitants262(*). En 2010, c'étaient 35 % des personnes en âge d'être actives nées en Guadeloupe qui vivaient dans l'Hexagone ; cette part dépassait les 40 % chez les 20-34 ans263(*). 53 % des natifs de la Guadeloupe âgés de 20 à 34 ans et diplômés du supérieur travaillaient et vivaient en France hexagonale. Cet exode de la jeunesse renforce le vieillissement de la population et la difficulté à engager un virage pour le gérer. Entre 2011 et 2021, la part des moins de 25 ans dans la population est ainsi passée de 34 % à 29 %. La Guadeloupe est ainsi la troisième région française comptant le moins de jeunes après la Martinique et la Corse264(*).
b) L'explosion des besoins liés à la dépendance sur un territoire inadapté
(1) En dépit d'une relative stabilité du taux de dépendance, une explosion des besoins par un effet d'échelle
Ce vieillissement de la population se conjugue avec une explosion des besoins relatifs à la dépendance dans la région. Selon les projections de l'Insee, il existera, au cours de la prochaine décennie, une relative stabilité du taux de dépendance. Entre 2020 et 2030, la part des personnes âgées dépendantes (GIR 1 à 4) va passer de 20,14 % à 21,17 %, tandis que la part de celles étant sévèrement dépendantes (GIR 1 à 2) va se maintenir à 4,5 %.
Ce n'est donc pas un effet qualitatif qui va conduire à une explosion des besoins de dépendance mais un effet quantitatif, aussi appelé effet d'échelle. Autrement dit, la hausse des besoins de dépendance n'est pas due à une détérioration de l'autonomie moyenne des personnes âgées, mais à une explosion de leur nombre. L'effectif de la population ayant plus de 75 ans va augmenter d'environ 50 %. Or, 40 % de cette cohorte est dépendante, augmentant mécaniquement les besoins de prise en charge. Entre 2020 et 2030, il faudra créer 1 620 emplois de plus dans le secteur de la dépendance qu'aujourd'hui pour gérer cette transition, soit une croissance de 31,95 %, et ce alors que la population en âge de travailler diminuera de 9 % à 16 % durant cette même période.
Évolution de la dépendance en Guadeloupe en effectif et en pourcentage entre 2020 et 2030
Source : Commission des affaires sociales d'après Insee, « La Guadeloupe face au défi de la dépendance des seniors à l'horizon 2030 », 2021
Évolution de la dépendance en Guadeloupe entre 2020 et 2030
|
2020 |
2030 |
|
|
Population des 60-74 ans |
69 403 |
81 759 |
|
Population des 75 ans et plus |
33 770 |
50 370 |
|
Dépendance (GIR 1 à 4) en effectif |
20 777 |
27 972 |
|
Dépendance sévère (GIR 1 à 2) en effectif |
4 673 |
5892 |
|
60-74 ans en situation de dépendance |
7 316 |
8 399 |
|
dont 60-74 ans en situation de dépendance sévère (GIR 1 à 2) |
1 014 |
1 076 |
|
75 ans et plus en situation de dépendance |
13 461 |
19 573 |
|
dont 75 ans et plus en situation de dépendance sévère (GIR 1 à 2) |
3 659 |
4 816 |
|
Taux de dépendance en % |
20,14 % |
21,17 % |
|
Taux de dépendance sévère en % |
4,53 % |
4,46 % |
|
Taux de dépendance des 60 à 74 ans (GIR 1 à 4) |
10,54 % |
10,27 % |
|
Taux de dépendance des 75 ans et plus (GIR 1 à 4) |
39,86 % |
38,86 % |
|
Taux de dépendance sévère des 60 à 74 ans (GIR 1 à 2) |
1,46 % |
1,32 % |
|
Taux de dépendance sévère des 75 ans et plus (GIR 1 à 2) |
10,84 % |
9,56 % |
Source : Commission des affaires sociales d'après Insee, « La Guadeloupe face au défi de la dépendance des seniors à l'horizon 2030 », 2021
(2) Une solidarité familiale freinant le développement des Ehpad sur un territoire inadapté au vieillissement de la population
Si la solidarité familiale est une chance pour aborder le virage domiciliaire265(*), elle est aujourd'hui un risque pour la bonne gestion de la transition démographique de la Guadeloupe. Tout d'abord, cet attachement à la solidarité familiale se traduit par un sous-investissement dans les infrastructures d'hébergement, et ce en dépit de la hausse de la dépendance. Ensuite, la solidarité familiale, notamment envers les plus âgés, sera de plus en plus lourde à porter du fait de la hausse de la part des personnes âgées dans la population, mais aussi du départ durable des jeunes vers l'Hexagone. Il ne sera pas possible de faire reposer la prise en charge des personnes dépendantes sur la solidarité familiale lorsque 50 % de la population aura au moins 58 ans en 2070. Par ailleurs, l'évolution des structures familiales (famille monoparentale, enfant unique, décohabitation, etc.) va amenuiser les ressources humaines et financières à disposition pour aider les proches dépendants. Enfin, les difficultés financières que connaissent les jeunes générations vont conduire à une concurrence entre le soutien financier aux parents et aux enfants.
La solidarité familiale ne prend pas en compte la hausse du nombre de personnes dépendantes, requérant soit des soins lourds et donc du temps, soit une très grande adaptation à la fois de l'habitat et du quartier. Si l'habitat peut être adapté grâce aux dispositifs existants, notamment avec Ma PrimeAdapt', le vieillissement de la population imposera de repenser les villes. Les Assises des Outre-mer ont relevé que l'offre de transports en commun était inadaptée sur l'archipel par manque de maillage territorial, de véhicules adaptés, d'accès aux lieux de vie. Concernant l'urbanisme, elles ont mis en évidence que l'accessibilité des trottoirs était limitée, mais aussi que les plans locaux d'urbanisme prévoyaient peu cette adaptation nécessaire au vieillissement de la population. Enfin, la topographie même de l'archipel est un frein à l'adaptation du territoire par ses reliefs.
c) Une urgence : lancer un plan de rattrapage de l'offre en Guadeloupe
La Guadeloupe n'est pas préparée à affronter sa transition démographique. Le vieillissement accéléré de l'archipel n'a pas été anticipé et les pouvoirs publics tardent à développer une nouvelle offre pour les personnes âgées dépendantes. Trois principaux axes émergent et pourraient faire l'objet d'un plan d'urgence visant à désamorcer la bombe démographique guadeloupéenne : le reste à charge, la diversification des structures d'hébergement, la désirabilité des établissements.
Proposition n° 16 : Lancer un plan de rattrapage de l'offre d'Ehpad en Guadeloupe, en Martinique et à La Réunion, dont un volet d'investissement spécifique pour la construction d'Ehpad publics en Guadeloupe et un plan de formation de la population locale aux métiers du soin.
Concernant le reste à charge, il est constaté par la DGCS que la Guadeloupe est le département dans lequel la différence entre le revenu médian et le reste à charge est la plus élevée, le premier s'établissant à 15 770 euros par an et le second à 39 600 euros par an. Ce différentiel limite l'accès à l'hébergement aux Guadeloupéens, faute de moyens financiers. Par ailleurs, la concurrence entre le soutien financier aux enfants et aux parents par la génération pivot renforce cette difficulté à payer le reste à charge.
C'est pourquoi, le développement d'un bail réel solidaire en faveur de la construction de nouveaux Ehpad, dont la majorité des places sont habilitées à l'aide sociale, pourrait réduire le reste à charge en jouant sur le prix du foncier266(*).
La construction d'une offre publique d'Ehpad pourrait également être vectrice d'une baisse du reste à charge. En effet, si l'offre guadeloupéenne est marquée par son reste à charge élevé, c'est aussi parce que les places d'Ehpad sont à 70,38 % proposées au sein du privé à but lucratif. La part des places habilitées à l'aide sociale y est plus faible que dans le reste du pays. Le développement d'une offre publique pourrait réduire en partie le reste à charge. Pour cela, l'État et le département de Guadeloupe pourraient co-investir dans un plan de rattrapage de l'offre d'hébergement avec pour objectif de doubler la part des places en Ehpad public à horizon 2030, soit 35 % de l'offre proposée.
Le dernier frein à lever au développement d'une offre guadeloupéenne est celui de la culture. Si les Ehpad sont perçus comme inadaptés à la culture guadeloupéenne, une campagne de communication des pouvoirs publics sur les services offerts en Ehpad pourrait renforcer l'adhésion à ces établissements. En développant une offre d'habitat intermédiaire dans l'archipel, à proximité voire sur le terrain des Ehpad267(*), un sas entre le domicile et l'hébergement pourrait être constitué, facilitant les transitions.
2. La Martinique : accompagner la transition démographique et le vieillissement accélérés
En 2050, la Martinique sera la collectivité territoriale la plus âgée de France, alors qu'elle était la 73e en 2013. Cette évolution de la pyramide des âges est explicable par différents facteurs : une diminution du taux de fécondité et une émigration des jeunes, notamment qualifiés268(*), vers l'Hexagone269(*).
Longtemps, la Martinique a été l'un des départements avec l'indice conjoncturel de fécondité le plus faible ; celui-ci s'installe à 1,93 enfant par femme en 2020 (contre 1,79 en France métropolitaine). Depuis 2020, le nombre de décès dépasse le nombre de naissances270(*). En parallèle, l'émigration de la population vers l'Hexagone contribue à hauteur de 1 % du solde naturel négatif sur la période 2015-2021271(*).
La Martinique connaît à la fois un déclin démographique et un vieillissement de sa population. Entre 2015 et 2021, la population martiniquaise a diminué de 0,9 % par an en moyenne, tandis que la population française a crû de 0,3 % par an sur la même période272(*). Ainsi, entre 2012 et 2022, la Martinique a perdu 10 % de sa population. Selon les estimations de l'Insee, la population martiniquaise devrait passer de 385 000 habitants en 2013 à 343 000 en 2030273(*).
Le territoire connaît en outre une transition démographique accélérée. Entre 2016 et 2020, le nombre de personnes de plus de soixante ans a augmenté de 4 % par an et devrait continuer à croître de 2 % par an entre 2020 et 2030. La part des seniors dans la population martiniquaise passera de 25 % en 2020 à 40 % en 2030. Sur la même période, les personnes de plus de 75 ans représenteront 15 % de la population contre 9 % en 2016. Ainsi, en 2030, il y aura deux fois plus de seniors en Martinique que de personnes de moins de vingt ans274(*).
Ce vieillissement de la population se cumule avec une augmentation de la dépendance. Si le taux de dépendance stagne aux alentours de 15 %, la hausse du nombre de personnes âgées conduit irrémédiablement à une hausse des besoins. D'ici à 2030, le nombre de seniors en situation de dépendance subira augmentera de 30 %. Si, jusqu'alors la solidarité familiale a permis de prendre en charge des personnes âgées, la paupérisation de la population et le desserrement des liens au sein des structures familiales pourraient engendrer des tensions dans la prise en charge des personnes âgées.
En dépit des prévisions démographiques, le taux d'équipement reste largement inférieur aux besoins à venir. Pour 1 000 personnes âgées de plus de 75 ans, le nombre de places en institution est de 49 lits d'hébergement et de 45 lits médicalisés contre respectivement 124 et 104 dans l'Hexagone. La spécificité de la Martinique tient à l'absence d'Ehpad privé à but lucratif : l'offre se partage entre le public (51,5 %) et le privé à but non lucratif (48,5 %)275(*).
D'ici 2030, il sera nécessaire d'augmenter de 25 % le nombre d'ETP par rapport à 2020. Or, sur la même période, le nombre de personnes en âge de travailler se réduira de 15 % sur ce territoire. En 2020, la Martinique a cependant un taux de chômage 1,3 fois supérieur à celui de la moyenne nationale et le taux de personnes en emploi est de dix points inférieur à celui de la France.
Face à l'urgence sociale, il conviendrait donc de doubler le nombre de places d'Ehpad d'ici à 2030 en Martinique et de lancer un plan massif de formation du personnel au chevet des résidents. Cette nouvelle offre d'Ehpad devrait notamment comprendre une large part de places habilitées à l'aide sociale, le taux de pauvreté des personnes âgées de plus de 75 ans en Martinique culminant à 30 %276(*).
3. La Réunion : une transition démographique rapide mais encore sous contrôle
La Réunion se caractérise elle aussi par un vieillissement accéléré de sa population, bien que légèrement plus faible qu'en Guadeloupe et à la Martinique. La Réunion est actuellement la 3e région la plus jeune de France : 21 % de sa population a plus de 60 ans contre 27 % dans l'Hexagone. Cependant, d'ici 2050, le nombre de personnes âgées de plus de 75 ans sera multiplié par trois.
Au sein de cette population, la surreprésentation des personnes en perte d'autonomie peut être source de tensions. La Réunion est un des seize départements où la perte d'autonomie à domicile est la plus élevée du territoire national : plus de 9 % des personnes de plus de soixante ans vivant à domicile sont en perte d'autonomie contre 7,3 % pour la moyenne nationale. Pour les personnes ayant entre 75 et 84 ans et vivant à domicile, 14 % connaissent une perte d'autonomie contre 9 % pour la moyenne nationale277(*). Ainsi, à âge comparable, les Réunionnais vieillissent moins bonne santé que leurs compatriotes.
Ce différentiel est explicable par la précarité que subit la population réunionnaise où le taux de pauvreté est 2,5 fois plus élevé qu'au niveau national, celle-ci conduisant à une limitation du recours aux soins. Par ailleurs, comme en Guadeloupe et en Martinique, le recours à la solidarité familiale et intergénérationnelle conduit à limiter les placements en institution. La surreprésentation de la population âgée en perte d'autonomie à domicile est également liée à la faiblesse des institutions d'accueil des personnes âgées dépendantes : le nombre de places en Ehpad est de 35 pour 1 000 personnes âgées de plus de 75 ans.
Enfin, l'espérance de vie à la vie naissance depuis 2011. Celle-ci est passée respectivement de 78,9 ans pour les hommes et 85 ans pour les femmes en 2011 à 74 ans et 81,4 ans en 2021, alors que la France métropolitaine gagne sur la même période 6 ans d'espérance de vie278(*).
Un plan de rattrapage pour les outre-mer pourrait donc comprendre un objectif de développement de l'offre de places d'Ehpad à La Réunion, ainsi qu'un plan de prévention de la perte d'autonomie sur l'île.
VI. STIMULER LA DEMANDE
A. AMÉLIORER L'IMAGE DES EHPAD PAR UNE TRANSPARENCE RENFORCÉE
À la suite du scandale Orpea, des dysfonctionnements dans le contrôle des Ehpad ont été mis en évidence. Le rapport d'enquête de Bernard Bonne et de Michelle Meunier relève une défaillance des autorités de contrôle, tant dans les moyens mis à disposition que dans l'étendue des contrôles opérés279(*). En particulier, les contrôles mis en place par les autorités se limitaient aux seuls établissements, ne prenant pas en compte les groupes multi-gestionnaires.
Depuis, des mesures ont été prises par l'État afin de renforcer les contrôles. Le Gouvernement s'est notamment engagé à un contrôle de l'ensemble des Ehpad avant fin 2024.
Parallèlement à ce plan de contrôle, le Gouvernement a fait de la transparence un des axes de son plan d'action. Il s'agit notamment de permettre à la CNSA de publier des informations sur chacun des établissements afin de faciliter l'accès à l'information des familles et des résidents.
Ces informations, qui sont venues s'ajouter au prix de la nuit d'hébergement déjà disponible sur le site internet pour-les-personnes-agees.gouv.fr, comportaient initialement dix critères. Cette publication a été imposée par arrêté pour cinq critères : la composition du plateau technique, le nombre de chambres, le nombre de places habilitées à l'aide sociale à l'hébergement, la présence d'un infirmier de nuit et d'un médecin coordonnateur dans l'établissement et la présence de partenariats avec un ou plusieurs dispositifs d'appui à la coordination (DAC) 280(*). En revanche, cinq critères ne sont pas publiés : le taux d'encadrement, le taux de rotation des personnels, le taux d'absentéisme, la date de la dernière évaluation de la qualité de l'établissement et le budget quotidien pour les repas par personne.
Un décret du 28 avril 2022 est quant à lui venu préciser les obligations de transmission d'informations financières et budgétaires pesant sur les gestionnaires d'établissements, et plus particulièrement ceux du secteur privé lucratif281(*).
Pour renforcer cette dynamique, les rapports de contrôle pourraient être publiés, éventuellement après avoir été anonymisés. Cette publication pourrait mettre en valeur les efforts fournis par les Ehpad et rassurer le public quant au respect des normes par les établissements du secteur.
Par ailleurs, la HAS a construit un dispositif d'évaluation de la qualité des services offerts par les établissements (cf. première partie, I). La communication autour de ces évaluations pourrait être inspirée du « Nutri-Score » avec un score global affichant une lettre et une couleur. Ces scores pourraient être ensuite détaillés par item. Ils pourraient être publiés sur le site pour-les-personnes-agees.gouv.fr.
Proposition n° 17 : Publier sous forme de score visuellement identifiable, sur le modèle du « Nutri-Score », le résultat de l'évaluation de la qualité des Ehpad.
B. SOLVABILISER LA DEMANDE
1. Le recours à une solution assurantielle
a) Le marché de l'assurance dépendance
Le marché de l'assurance dépendance privée est actuellement d'une ampleur limitée. Couvrant 7,4 millions de personnes, il générait 814 millions d'euros de cotisations, à comparer aux 40 milliards d'euros générés par le marché des complémentaires santé282(*).
Trois catégories d'acteurs interviennent sur le marché de l'assurance dépendance : les sociétés d'assurances régies par le code des assurances, les mutuelles de santé régies par le code de la mutualité et les institutions de prévoyance régies par le code de la sécurité sociale.
Les garanties dépendance individuelles sont généralement proposées dans le cadre de deux types de contrats : les contrats de prévoyance (dans lesquels elle est la garantie principale) et les contrats d'assurance-vie (dont elle constitue une garantie complémentaire optionnelle).
Les garanties et les conditions proposées par ces offres sont hétérogènes. C'est en effet le contrat d'assurance qui définit la notion de dépendance, la plupart des contrats faisant appel à des critères relatifs à la dépendance psychique ou à la dépendance fonctionnelle ou physique, ainsi que les conditions de mise en jeu de la garantie. Selon les contrats, l'état de dépendance peut être soit déterminé par le médecin traitant, soit par le médecin désigné par la compagnie d'assurance. Les garanties couvrent soit la dépendance totale, soit la dépendance partielle.
Certains contrats d'assurance dépendance sont labellisés, ce qui permet de leur donner une meilleure lisibilité. Ainsi, le label Garantie Assurance Dépendance (GAD), délivré par France Assureurs, peut être accordé aux contrats respectant certains critères comme le versement d'une rente minimale de 500 euros en cas de dépendance lourde, l'absence de sélection médicale pour toute souscription avant l'âge de 50 ans ou encore le maintien partiel des droits en cas d'interruption de paiement des cotisations. Les contrats labellisés « GAD » ne couvraient, fin 2020, que 179 100 personnes.
b) La proposition des organismes complémentaires
À l'occasion de l'élection présidentielle de 2022, France Assureurs et la Fédération nationale de la Mutualité française (FNMF) ont proposé de mettre en place, en partenariat avec les pouvoirs publics, un dispositif de prise en charge de la dépendance reposant sur une mutualisation large à moindre coût.
Ce dispositif, obligatoire, permettrait à tous les assurés de bénéficier d'un tarif unique. L'âge à partir duquel la cotisation serait prélevée et le niveau de la rente viagère garantie en cas de dépendance devraient être déterminés par les pouvoirs publics.
Le socle de base du dispositif offrirait une garantie prévoyant le versement d'une rente viagère, dont le montant pourrait être de 300 euros à 500 euros selon le niveau de la cotisation, en cas de « dépendance totale » définie par référence aux GIR 1 et 2.
Concrètement, pour avoir droit à une rente de 500 euros par mois, les assurés devraient cotiser à hauteur de 9,50 euros mensuels à partir de 22 ans, de 13,70 euros à partir de 42 ans ou de 24,20 euros à partir de 62 ans. Ce tarif serait constant jusqu'à la liquidation de la rente.
Cette garantie serait rattachée aux contrats d'assurance complémentaire santé responsables. Le dispositif prévoit la portabilité de la garantie dépendance en cas de changement de complémentaire santé, donnant ainsi à chaque assuré la liberté de choisir son organisme assureur en fonction de l'évolution de sa situation.
La mutualisation du risque serait assurée au sein d'un « pool de coassurance » permettant une totale transparence dans la gestion du risque. Ce pool effectuerait le pilotage de long terme du risque, en cohérence avec les pouvoirs publics. Il garantirait et provisionnerait les sinistres et couvrirait financièrement de manière viagère les dépendants totaux.
Au-delà du socle de base, les organismes complémentaires pourraient proposer des garanties dépendance complémentaires plus larges (montants de rente supérieurs, couverture dépendance partielle, assistance, etc.).
c) Mobiliser une solution assurantielle pour supprimer le reste à charge dépendance
La généralisation d'une solution assurantielle semble incontournable afin de solvabiliser la demande et de financer la prise en charge de la dépendance.
Cependant, si l'idée d'une prestation en espèces présente l'avantage de la simplicité, ce modèle ne garantit pas la qualité de la prise en charge des personnes âgées dépendantes et pourrait laisser prospérer des modes d'accompagnement informels.
Au regard des montants en jeu, une prestation dépendance généralisée pourrait prendre en charge une partie du reste à charge des personnes âgées, que ce soit à domicile ou en établissement. Pour les résidents d'Ehpad, ceci pourrait permettre de supprimer le reste à charge sur la section dépendance et de réduire le reste à charge sur la section hébergement.
En contrepartie, il conviendrait de déduire cette prise en charge de la réduction d'impôt sur les frais d'accueil en Ehpad.
Pour les rapporteures, il serait souhaitable d'intégrer au modèle tous les bénéficiaires de l'APA, ouverte aux personnes âgées de 60 ans ou plus en GIR 1 à 4, à condition que cela ne conduise pas à fixer des tarifs trop élevés.
Proposition n° 18 : Généraliser une solution d'assurance dépendance afin de couvrir une partie du reste à charge des résidents.
Cette généralisation d'une assurance dépendance devrait être soumise à la discussion des partenaires sociaux. En cas de rattachement aux contrats de complémentaire santé responsable, une participation de l'employeur pourrait être obligatoire pour les salariés.
En revanche, le rattachement aux contrats de complémentaire santé responsables pourrait conduire à exclure certains publics, en particulier les bénéficiaires de prestations spécifiques comme la complémentaire santé solidaire. Une prestation publique complémentaire, avec ou sans participation financière, pourrait être envisagée pour pallier cet effet : une extension de la Complémentaire santé solidaire (C2S) pourrait remplir cet objectif.
2. Réduire le reste à charge de la section hébergement par une baisse du coût de l'immobilier via un bail réel solidaire
Le prix du foncier est un des facteurs déterminants du montant du tarif hébergement. Il conduit à de fortes inégalités territoriales dans l'accès aux institutions. La Guadeloupe est un parfait exemple du risque de fracture sociale liée au prix des Ehpad283(*). Face à ce constat, jouer sur le prix du foncier semble être le meilleur levier pour réduire le reste à charge ou, à défaut, le maintenir tout en restaurant une capacité d'investissement pour les établissements.
La loi dite « Alur »284(*) a créé le bail réel solidaire. Ce dispositif permet à des ménages modestes d'accéder à la propriété en acquérant les murs, tandis que le sol reste la propriété d'un organisme foncier solidaire à qui le ménage devra payer une redevance durant une période donnée. Ce mécanisme permet de réduire d'environ 30 % le prix à l'achat pour les ménages et lutte contre la spéculation immobilière dans les zones tendues, le propriétaire des murs ne pouvant revendre le bien au-dessus du prix de vente maximal au mètre carré déterminé par le bail réel solidaire.
En s'inspirant de ce modèle, une collectivité territoriale, via un organisme foncier solidaire, pourrait offrir à moindres coûts un terrain à un Ehpad, tout en restant propriétaire du sol. Des conditions pourraient être incluses pour que les Ehpad puissent bénéficier de ce dispositif, que ce soit en matière de conditions sociales (rémunération des soignants, ratio soignant/résidents), de type d'offre (part d'habilitation à l'aide sociale) ou bien de qualité du bâti (consommation énergétique, etc.).
Ce dispositif permettrait aux collectivités de ne pas commettre de libéralité avec le domaine public, de s'assurer de la présence d'un service public du grand âge sur leur territoire et de réduire le reste à charge pour les résidents, et ce sans se déposséder de terrains. Un tel dispositif présenterait un intérêt certain dans les territoires manquant d'Ehpad comme la Guadeloupe. Il pourrait soit contribuer à réduire le reste à charge, soit créer une capacité d'investissements pour les établissements.
Proposition n° 19 : Créer un dispositif analogue au bail réel solidaire pour les Ehpad habilités à l'aide sociale.
3. Mobiliser l'épargne des usagers
a) L'existence de dispositifs de régulation du reste à charge
Plusieurs dispositifs publics peuvent être mobilisés afin de réduire le reste à charge des résidents sur le tarif hébergement :
• L'aide sociale à l'hébergement (ASH), financée par les conseils départementaux, représentait en moyenne 1 010 euros par mois par bénéficiaire en 2017, une fois déduite la participation des résidents et de leur famille. Entre 2015 et 2020, on observe une érosion du nombre de bénéficiaires, passant de 122 000 à 117 000285(*).
Le fait qu'elle puisse être reprise sur succession et conduire à la mobilisation d'obligés alimentaires (270 euros en moyenne par mois) a été évoqué par plusieurs personnes auditionnées comme une cause de non-recours à cette prestation. Toutefois, selon le rapport Pires-Beaune, « les déterminants du recours ou non à l'ASH et la bonne perception des impacts de l'ASH, de la mise en oeuvre de l'obligation alimentaire ou du recours sur succession constituent largement des terra incognita »286(*).
• Les résidents des Ehpad peuvent bénéficier d'une aide au logement sous condition de ressources et sous réserve que l'établissement soit leur résidence principale. Deux aides au logement (non cumulables) sont accessibles aux personnes âgées qui vivent en établissement :
- l'aide personnalisée au logement (APL) qui est versée uniquement si l'établissement est conventionné APL ;
- l'allocation de logement sociale (ALS), versée si l'établissement n'est pas conventionné et dont le montant est moins élevé que celui de l'APL.
Le montant total de ces aides (324 millions d'euros par an) apparaît faible par rapport aux masses financières que représentent les frais d'hébergement. Au niveau individuel, alors que les frais de séjour s'élèvent en moyenne à 2 385 euros par mois en 2019, dont 1 875 euros pour l'hébergement et 510 euros pour la dépendance, les personnes âgées touchent en moyenne 44 euros d'aide au logement287(*).
• Les dépenses effectivement réalisées sont éligibles à une réduction d'impôt, à hauteur de 25 % de leur montant, dans la limite de 10 000 euros par personne hébergée.
Ces dispositifs doivent permettre de garantir qu'il n'y ait pas de barrière financière à l'entrée en Ehpad.
b) La nécessité de mettre à contribution les résidents et leur famille
Réduire le reste à charge des résidents et de leur famille afin qu'il reste supportable est, dans une certaine mesure, un objectif légitime mais il ne saurait être prioritaire par rapport au développement de l'offre d'accompagnement et d'hébergement des personnes âgées en perte d'autonomie.
Les rapporteures considèrent qu'il n'est pas illogique, dans une perspective de cycle de vie, que l'épargne des résidents soit mobilisée pour financer leur hébergement en Ehpad.
De même, l'obligation alimentaire - que la loi « bien-vieillir » a supprimée pour les petits-enfants288(*)- devrait continuer à s'imposer malgré la complexité de sa mise en oeuvre.
L'obligation alimentaire
Aux termes de l'article 205 du code civil, « les enfants doivent des aliments à leurs père et mère ou autres ascendants qui sont dans le besoin ».
Ce principe trouve à s'appliquer en matière d'aide sociale à l'hébergement, celle-ci étant subsidiaire par rapport à la solidarité familiale.
Ainsi, l'article L. 132-6 du code de l'action sociale et des familles dispose que les débiteurs d'aliments - enfants, gendres et belles-filles - sont, à l'occasion de toute demande d'aide sociale, invités à indiquer l'aide qu'ils peuvent allouer aux postulants et à apporter, le cas échéant, la preuve de leur impossibilité de couvrir la totalité des frais.
En pratique, lorsqu'une demande d'admission à l'ASH est déposée, le président du conseil départemental fixe le montant de l'obligation alimentaire des débiteurs d'aliments en fonction de leurs ressources respectives. Pour ce faire, il tient compte des ressources du débiteur d'aliments et de son éventuel conjoint ou concubin ainsi que de sa situation familiale.
Chaque conseil départemental dispose d'un barème indicatif pour déterminer la participation des obligés alimentaires en matière d'ASH. Ce barème fixe une somme au-dessous de laquelle aucune contribution alimentaire ne peut être sollicitée.
Toutefois, la loi dispense de cette obligation :
- les enfants qui ont été retirés de leur milieu familial par décision judiciaire durant une période d'au moins 36 mois cumulés au cours des 18 premières années de leur vie, sous réserve d'une décision contraire du juge aux affaires familiales ;
- les enfants dont l'un des parents est condamné comme auteur, co-auteur ou complice d'un crime ou d'une agression sexuelle commis sur la personne de l'autre parent, sous réserve d'une décision contraire du juge aux affaires familiales (cette dispense porte uniquement sur l'aide au parent condamné) ;
- les petits-enfants, dans le cadre d'une demande d'ASH pour le compte de l'un de leurs grands-parents.
La proportion de l'aide sociale consentie par le département est fixée en tenant compte du montant de la participation éventuelle des personnes restant tenues à l'obligation alimentaire.
Un rapport de l'Igas de 2011 a démontré que le régime de l'obligation alimentaire est une « source d'insécurité juridique structurelle » des décisions des départements en matière d'ASH. En effet, les départements n'ont pas compétence pour fixer la participation de chacun des obligés alimentaires par une décision unilatérale et exécutoire. Cette insécurité se combine avec une fragilité découlant de l'absence de barème national de l'obligation alimentaire. Les décisions des conseils départementaux doivent ainsi être prises avec une part d'incertitude relativement élevée. L'Igas recommandait ainsi de donner aux conseils départementaux compétence pour fixer unilatéralement, dans le cadre d'un barème national, le montant de l'obligation alimentaire en faveur des demandeurs de l'ASH, sans faire dépendre le montant de cette obligation d'une décision du juge aux affaires familiales289(*).
Sous réserve de renforcer et de sécuriser ce régime, il pourrait être envisagé d'automatiser la récupération par le département des informations sur les ressources des obligés alimentaires, voire, en cas de difficulté pour faire jouer l'obligation alimentaire, d'imaginer un dispositif d'intermédiation financière, à l'image du dispositif créé pour les pensions alimentaires.
POSITION PERSONNELLE DE MME ANNE SOUYRIS
La présente contribution s'attache à partir des besoins, déjà identifiés par plusieurs rapports, qui seront nécessaires à la prise en charge de nos aînés au cours des prochaines décennies afin de déterminer les moyens de financement adéquats. En 2019, le rapport Libault estimait ainsi le besoin de financement public supplémentaire par rapport à 2018, pour l'ensemble du champ des personnes âgées dépendantes, à 9,2 milliards d'euros d'ici 2030.
En la matière, une question doit guider les décisions qui seront prises dans les prochaines années : quel Ehpad voulons-nous dans le futur ? Pour la rapporteure, il importe de placer au centre de la réflexion le sujet du bien-être des personnes âgées en perte d'autonomie.
I. IDENTIFIER DES MOYENS JUSTES DE FINANCER LA BRANCHE AUTONOMIE POUR LES EHPAD
A. TROUVER DE NOUVELLES RECETTES POUR LA BRANCHE AUTONOMIE ET RÉAFFIRMER LA JUSTICE SOCIALE DANS SON MODÈLE DE FINANCEMENT
La rapporteure n'est pas favorable à la proposition, soutenue par la majorité de la commission, de créer une nouvelle journée de solidarité afin de dégager de nouvelles recettes pour la branche autonomie. Une telle mesure constituerait un recul social pour les salariés et tout particulièrement pour les personnes aux revenus modestes. Pour la rapporteure, d'autres solutions plus justes pourraient être mobilisées.
1. Augmenter les recettes de CSG
En application de l'article L. 131-8 du code de la sécurité sociale, le produit de la CSG est affecté, à hauteur de 2,08 points, à la CNSA, quelle que soit la catégorie de revenus.
Pour le calcul de l'assiette de la CSG des salariés, l'article L. 136-2 du code de la sécurité sociale prévoit un abattement de 1,75 % au titre des frais professionnels, calculé sur le montant brut des rémunérations jusqu'à quatre fois le plafond annuel de la sécurité sociale (Pass), soit dans la limite de 185 472 euros bruts annuels en 2024.
Le taux médian de CSG sur les pensions de retraite et d'invalidité a été introduit en 2019. En effet, la LFSS pour 2018 avait porté le taux normal de CSG sur les pensions de retraite et d'invalidité de 6,6 % à 8,3 %, les bénéficiaires de petites retraites ou de pensions d'invalidité de faible montant pouvant, selon leur revenu fiscal de référence, être exonérés de CSG ou se voir appliquer un taux réduit (3,8 %). Toutefois, à la suite de la crise des « gilets jaunes », la loi du 24 décembre 2018 portant mesures d'urgence économiques et sociales a rétabli le taux de CSG applicable antérieurement au 1er janvier 2018, soit 6,6 %, pour les personnes dont le montant de pension est inférieur à un seuil (2 000 euros net en 2019 pour une personne seule et sans autre revenu). Ainsi, près de la moitié des personnes qui avaient supporté la hausse de CSG de 1,7 point en 2018 en ont été exonérées à partir du 1er janvier 2019. L'introduction de ce taux intermédiaire a eu un coût de 1,5 milliard d'euros sur les retraites et de 33 millions d'euros sur l'invalidité en 2019.
Les taux et l'affectation des produits de la CSG sont rappelés dans le tableau ci-après.
Taux et affectations de la CSG en 2024
|
Taux global |
Maladie |
Famille |
FSV290(*) |
Cades291(*) |
Chômage |
Autonomie |
|||||||
|
Revenus d'activité |
9,2 % |
4,25 % |
0,95 % |
- |
0,45 % |
1,47 % |
2,08 % |
||||||
|
Pensions de retraite et d'invalidité |
|||||||||||||
|
Taux normal |
8,3 % |
1,88 % |
0,95 % |
2,94 % |
0,45 % |
- |
2,08 % |
||||||
|
Taux médian |
6,6 % |
1,18 % |
0,95 % |
2,94 % |
0,45 % |
- |
2,08 % |
||||||
|
Taux réduit |
3,8 % |
1,27 % |
- |
- |
0,45 % |
- |
2,08 % |
||||||
|
Allocations chômage et indemnités journalières |
|||||||||||||
|
Taux normal |
6,2 % |
2,72 % |
0,95 % |
- |
0,45 % |
- |
2,08 % |
||||||
|
Taux réduit |
3,8 % |
1,27 % |
- |
- |
0,45 % |
- |
2,08 % |
||||||
|
Revenus du capital |
9,2 % |
- |
- |
6,67 % |
0,45 % |
- |
2,08 % |
||||||
Source : Commission des affaires sociales
Afin de dégager de nouveaux financements pour la branche autonomie, le rapport Vachey avait formulé plusieurs pistes concernant la CSG :
- limiter à 1 Pass l'abattement de 1,75 % pour frais professionnels : cette mesure aurait rapporté 150 millions d'euros supplémentaires en 2020 ;
- aligner le taux normal de la CSG sur les pensions de retraite sur celui des revenus d'activité (9,2 % au lieu de 8,3 %) et supprimer en parallèle la cotisation d'assurance maladie de 1 % applicable sur les retraites complémentaires : le gain pour les finances publiques aurait été de 780 millions d'euros ;
- appliquer le même niveau de CSG déductible (3,8 points) pour tous les taux de CSG sur les revenus de remplacement, ce qui aurait pour effet augmenter l'imposition sur le revenu des retraités redevables de la CSG au taux de 6,6 % et 8,3 % : le gain aurait été de 800 millions d'euros.
En 2024, le transfert de 0,15 point de CSG en provenance de la Cades permet d'abonder les recettes de la CNSA de 2,6 milliards d'euros.
Afin d'assurer un financement efficace de la branche autonomie, la rapporteure préconise d'augmenter, pour toutes les catégories de revenus, le taux de la CSG de 0,1 à 0,2 point supplémentaire et d'en affecter le produit à la CNSA. Une hausse de 0,1 point de CSG permettrait d'augmenter les recettes de la branche autonomie de 1,7 milliard d'euros et une hausse de 0,2 point les accroîtrait de 3,5 milliards d'euros.
Une telle mesure aurait donc un rendement comparable à la création d'une journée de solidarité et serait plus juste puisqu'elle ne pèserait pas sur les seuls salariés. En particulier, il semble cohérent que le coût de la prise en charge de la perte d'autonomie soit également supporté par les retraités.
Ce supplément de recettes pourrait spécialement contribuer au financement des Ehpad, notamment à l'augmentation du taux d'encadrement.
2. Intégrer le flux successoral reçu tout au long de la vie dans le calcul des taux d'imposition sur le patrimoine
Le financement de la dépendance pourrait également être renforcé par une redéfinition des modalités de calcul de l'imposition sur les successions. Le recours à cet impôt comporte deux avantages :
- prendre en compte le vieillissement de la population qui limite la capacité à renforcer la pression fiscale sur les actifs pour financer la branche autonomie ;
- renforcer la justice fiscale alors que l'héritage a un poids de plus en plus déterminant dans le patrimoine global des individus.
Le rendement de la fiscalité sur les successions est limité par l'accumulation de dispositifs fiscaux (assurance-vie, démembrement de propriété, effacement des plus-values latentes à la succession, pactes Dutreil, etc.). Ainsi, 40 % du patrimoine transmis échappe au flux successoral appréhendé par l'imposition. Ces dispositifs profitent notamment aux patrimoines les plus élevés qui optimisent leur taux réel d'imposition. En dépit de taux faciaux marginaux élevés allant jusqu'à 45 %, les 0,1 % d'individus héritant le plus au cours de leur vie ne payeront que 10 % d'impôts sur les successions qu'ils auront perçues. Le taux effectif d'imposition du 999e millime est le double de celui du 90e percentile, alors que le patrimoine hérité est 24 fois plus élevé. La progressivité du taux d'imposition réel apparaît donc comme insuffisamment proportionnel. Une des difficultés de rendement que connaît l'impôt sur les successions tient au séquençage des transmissions de patrimoine : le calcul du taux d'imposition se fait sur chaque succession indépendamment de celles déjà perçues dans le passé. L'imposition sur les successions est aveugle à l'accumulation et ne regarde que le flux perçu à un instant T. Ainsi, les ménages les plus aisés peuvent optimiser leur transmission de patrimoine en séquençant celle-ci.
Dès lors, afin de renforcer la justice fiscale et améliorer le rendement de l'imposition sur les successions, il pourrait être créé une imposition sur les successions totales perçues tout au long de la vie. Sur le modèle de l'impôt sur le revenu fonctionnant par tranches progressives, la fiscalité sur les successions pourrait prendre en compte l'accumulation du capital transmis, par héritage ou donation, tout au long de la vie d'un individu. Les rentrées fiscales supplémentaires pourraient financer la branche autonomie. Cette mesure a été proposée par le Conseil d'analyse économique292(*), qui n'a pas réalisé d'évaluation sur les recettes fiscales associées.
B. MIEUX RÉPARTIR LE RESTE À CHARGE ENTRE LES RÉSIDENTS
La loi « bien-vieillir » a introduit de nouvelles possibilités de différenciation tarifaire pour les Ehpad totalement ou majoritairement habilités à l'aide sociale. À compter de 2025, ces établissements pourront opter, après en avoir informé le conseil départemental et sous certaines limites, pour un tarif hébergement libre applicable aux résidents non bénéficiaires de l'ASH293(*). Toutefois, ce dispositif ne permet pas aux Ehpad de différencier leur tarif hébergement en fonction des ressources des résidents.
Le principe d'une modulation tarifaire en fonction des revenus existe dans le cadre d'autres politiques publiques, par exemple dans les crèches ou dans les cantines scolaires.
S'il est soutenu par certaines fédérations, notamment la FHF, l'application de ce principe dans les Ehpad soulèverait certaines difficultés techniques. En effet, actuellement, les Ehpad n'ont pas à connaître le revenu des personnes : ils sont seulement en mesure de savoir si un résident bénéficie ou non de l'ASH. En outre, s'agissant des personnes âgées, le critère des revenus est souvent moins pertinent que celui du patrimoine.
La rapporteure estime cependant nécessaire de répondre à la situation financière des Ehpad habilités à l'aide sociale, qui sont très souvent des Ehpad publics, dont les tarifs d'hébergement sont notoirement insuffisants. Dans cette perspective, il serait opportun d'améliorer le dispositif de l'article 24 de la loi « bien-vieillir » dans une logique redistributive entre résidents d'Ehpad. Aussi, la rapporteure préconise de réfléchir à la mise en place d'un mécanisme permettant de mieux répartir les recettes de la section hébergement entre les résidents en fonction de leurs ressources hors bénéficiaires ASH.
Pour finir, la rapporteure remarque que les gestionnaires d'Ehpad privés à but lucratif présentent, malgré la situation des établissements publics et privés à but non lucratif, un résultat net positif et s'enrichissent ainsi grâce à l'hébergement des personnes âgées dépendantes, soutenu par la sécurité sociale. Le contexte d'opacité financière de ces acteurs, rappelé par nos anciens collègues Bernard Bonne et Michelle Meunier ainsi que par les députés Pierre Dharréville, Jeanine Dubié et Caroline Janvier, peut invisibiliser une course au profit de certains, et ainsi entraîner un système de maltraitances tel que celui dressé par Victor Castanet294(*). Le décret du 28 avril 2022 portant diverses mesures de transparence financière dans la gestion des ESMS a imposé aux organismes gestionnaires d'établissements de transmettre à l'autorité de tarification le bilan comptable de l'exercice passé.
En complément de cette mesure, la rapporteure préconise de rendre transparents, soit sous forme de publication directe, soit sous forme d'indicateurs, les comptes de tous les Ehpad, notamment des établissements privés à but lucratif, sans que les gestionnaires ne puissent faire valoir le secret des affaires. Une dérogation à la protection du secret des affaires pourrait se fonder, à ce titre, sur les dérogations prévues à l'article 5 de la directive n° 2016/943 et à l'article L. 151-8 du code de commerce, considérant l'impératif de protection de la liberté d'information et l'intérêt légitime des personnes âgées à mener une vie digne et indépendante.
En outre, la rapporteure souhaite attirer l'attention du Gouvernement sur l'intérêt d'imposer un cahier des charges aux Ehpad privés lucratifs, de sorte que ces structures soient contraintes de prendre une part des habilitations à l'aide sociale et des personnes ayant le plus besoin d'une prise en charge médicalisée. Ce cahier des charges, qui pourrait faire l'objet d'une mission prospective d'inspection, permettrait ainsi que le secteur privé à but lucratif prenne également la charge des hébergements moins rentables mais nécessaires pour la population.
II. MIEUX SOIGNER ET MIEUX ACCOMPAGNER EN PARVENANT À UN RATIO D'ENCADREMENT DE 8 ETP DONT 6 SOIGNANTS POUR 10 RÉSIDENTS D'ICI DIX ANS
A. RECRUTER ET FORMER DES SOIGNANTS
1. Faciliter le recours à la main-d'oeuvre étrangère
Compte tenu de la pénurie de professionnels dans le secteur du grand âge, le recours à la main-d'oeuvre étrangère semble aujourd'hui incontournable afin de répondre aux besoins de recrutement.
La carte de séjour pluriannuelle dite « passeport talent » est un titre de séjour d'une durée maximale de quatre ans délivrée à certains demandeurs souhaitant travailler en France : jeunes diplômés qualifiés, salariés d'une jeune entreprise innovante, travailleurs hautement qualifiés, salariés en mission, chercheurs, créateurs d'entreprise, porteurs d'un projet économique innovant, investisseurs économiques, mandataires sociaux, artistes interprètes et étrangers ayant une renommée nationale ou internationale.
La loi « immigration » du 26 janvier 2024 a fait évoluer ce dispositif, notamment en créant un titre de séjour « talent » dédié aux professionnels médicaux et de la pharmacie295(*).
Afin de faciliter la formation et le recrutement d'aides-soignants dans les Ehpad, la rapporteure propose la création d'un titre de séjour « talent » ouvert aux professionnels qualifiés pour exercer le métier d'aide-soignant, ainsi qu'aux personnes admises dans des formations pour accéder à ce métier.
Une telle mesure permettrait, dans la situation d'urgence que traverse le secteur, d'amorcer une dynamique afin de desserrer la contrainte pesant sur les ressources humaines des Ehpad.
2. Viser des ratios d'encadrement ambitieux
La trajectoire définie par le recrutement de 50 000 soignants d'ici 2030 devrait permettre d'atteindre un ratio d'encadrement de 7,3 ETP pour dix résidents à cet horizon et un ratio d'encadrement « au chevet » de 4,5 professionnels pour 10 résidents. S'ils représentent une réelle augmentation, ces objectifs restent insuffisants pour répondre aux enjeux de la prise en charge de la dépendance et de la qualité de vie des personnes âgées en Ehpad.
La cible de 8 ETP pour 10 résidents, proposée dans le présent rapport296(*), devrait pour la rapporteure être un objectif à atteindre entre 2030 et 2034 et, à terme, devenir un ratio minimum d'encadrement ainsi que l'a recommandé la Défenseure des droits297(*). La rapporteure préconise de fixer, en complément, un ratio minimum d'encadrement « au chevet » de 6 ETP pour 10 résidents.
B. FAVORISER L'INTÉGRATION DES MÉTIERS DU « CARE » DANS LES EHPAD
Afin de mieux soigner et de mieux accompagner les personnes âgées résidant en Ehpad, l'activité des professionnels paramédicaux et des professionnels de l'accompagnement doit être développée et financée à un niveau adéquat.
En particulier, les soins de kinésithérapie sont essentiels dans le parcours de soins des résidents pour prévenir la perte d'autonomie et favoriser leur bien-être physique et psychologique. Le financement par le forfait soins de postes de kinésithérapeute coordonnateur permettrait en outre d'améliorer la coordination de l'ensemble des rééducateurs et réadaptateurs intervenant en Ehpad de manière à optimiser la prévention de la perte d'autonomie des résidents. La rapporteure réitère donc la proposition formulée en ce sens en 2021 par ses anciens collègues Bernard Bonne et Michelle Meunier298(*).
Il convient également de créer les conditions de l'intégration des métiers du « mieux vivre » en Ehpad : animateurs, pédicures, coiffeurs... Les groupements de coopération et la mutualisation pourraient être un levier pour le recrutement de ces professionnels. De même, les initiatives de certaines communes consistant à mettre à disposition du personnel dans les Ehpad doivent être considérées avec intérêt299(*).
III. PROPOSER UN NOUVEAU MODÈLE POUR LE RISQUE AUTONOMIE FACE AU DÉFI DU VIEILLISSEMENT DE LA POPULATION
A. DÉVELOPPER UN MODÈLE D'EHPAD À TAILLE HUMAINE
La France a construit un modèle d'Ehpad avec 60 à 80 résidents. Cependant, la taille de ces Ehpad réduit le lien social et ne répond pas aux aspirations de la population qui voient en ces derniers des mouroirs. C'est pourquoi, afin de redonner une dimension humaine à ces établissements et en s'inspirant du modèle néerlandais, la dimension de ces derniers pourrait être réduite à une vingtaine de résidents. Au vu de la pression sur le foncier et des surcoûts qu'une telle transition imposerait, celle-ci ne pourrait se faire sur l'ensemble du territoire mais pourrait s'intégrer dans la ruralité.
Ce modèle d'Ehpad à taille humaine revêtirait plusieurs avantages. Tout d'abord, il répondrait à une aspiration des personnes âgées, notamment en ruralité, où la solidarité et les liens entre les individus sont plus forts que dans les territoires urbains. Les résidents resteraient ainsi proches de leur ancien habitat et ne perdraient pas leurs repères. En deuxième lieu, la disponibilité et les prix du foncier permettraient de limiter les surcoûts liés à l'exploitation d'un tel modèle. Enfin, ces Ehpad à taille humaine assureraient, par leur nombre, un maillage territorial utile au redéploiement de services publics et de structures de la vie quotidienne dans les territoires ruraux300(*).
Le renforcement de la mutualisation des fonctions supports des Ehpad pourrait également participer à une réduction des coûts de ce modèle.
De nouveaux modèles d'Ehpad à taille humaine se développent également à travers le pays via les coopératives comme à Cerizay. Grâce à leur rôle de sociétaire, ces Ehpad à but non lucratif permettent d'intégrer les résidents et le personnel soignant comme des acteurs à part entière de l'évolution et des besoins de l'établissement. L'expérience de Cerizay démontre que la coopérative peut être un nouveau modèle économique pour les petits Ehpad grâce à une fidélisation du personnel et un taux d'occupation élevé. Le développement de ce modèle pourrait être renforcé par la création de guides et un soutien en matière d'ingénierie de projets de la part de l'Anap et de la CNSA pour les collectivités et les associations souhaitant développer ce type de projets.
B. RENFORCER LA POLITIQUE DOMICILIAIRE EN COMPLÉMENT DES EHPAD
Si le modèle des Ehpad est à reconstruire pour mieux accueillir les résidents, il convient également de renforcer le virage domiciliaire afin de ne pas emboliser les Ehpad dans un contexte de vieillissement de la population. Offrir le choix doit être la boussole des politiques publiques en matière de prise en charge des personnes âgées. Pour cela, il faut prendre en compte les aspirations des Français pour qui l'Ehpad est aujourd'hui une solution de dernier recours : 92 % des Français souhaitent vieillir chez eux301(*).
Le développement de l'habitat inclusif pourrait constituer le vecteur le plus acceptable pour prendre en charge la dépendance, une solution à mi-chemin entre le maintien à domicile et l'intégration d'un Ehpad. Ces habitats pourraient permettre de prendre en charge les personnes âgées ayant une perte d'autonomie très modérée, notamment une impossibilité de cuisiner ou des troubles neurocognitifs. À titre d'exemple, les colocations dites « Alzheimer » permettent aux résidents atteints par cette pathologie de vieillir dans un environnement sécurisant et avec un groupe d'individus qu'ils connaissent.
L'habitat intermédiaire souffre cependant de difficultés de développement du fait des tensions en matière de ressources humaines (manque de soignants et de personnel médico-social) et de la diminution du nombre d'aidants. Pourtant, au vu du vieillissement de la population, il serait nécessaire de construire 100 000 logements intermédiaires d'ici à 2030, c'est-à-dire doubler le parc existant. Pour cela, suivant les préconisations de l'Igas302(*), il pourrait être prévu un soutien à l'investissement initial, la mise à disposition d'un foncier communal à prix abordable sur le modèle des baux réels solidaires ou bien une mise en place d'une tarification différenciée des loyers selon les revenus.
EXAMEN EN COMMISSION
Réunie le mercredi 25 septembre 2024, sous la présidence de M. Philippe Mouiller, président, la commission examine le rapport d'information de Mmes Chantal Deseyne, Solanges Nadille et Anne Souyris sur la situation des Ehpad.
M. Philippe Mouiller, président. - Mes chers collègues, nous allons entendre à présent le rapport de Chantal Deseyne, Solanges Nadille et Anne Souyris à l'issue des travaux qu'elles ont conduits sur la situation des établissements d'hébergement pour personnes âgées dépendantes (Ehpad).
Je vous rappelle que les travaux de nos collègues s'inscrivent dans le programme de contrôle de la commission pour la session 2023-2024. Nous nous souvenons aussi à quel point la situation financière des Ehpad avait été un sujet d'alerte, partagé sur l'ensemble des travées, lors de l'examen du projet de loi de financement de la sécurité sociale (PLFSS) pour 2024. À cet égard, les nombreuses propositions examinées ces dernières années n'ont pas apporté de forte réponse structurelle, et nous espérons que ces travaux nous permettront d'avancer vers une solution satisfaisante.
Mme Chantal Deseyne, rapporteur. - Monsieur le président, mes chers collègues, un simple fait pour débuter : une majorité des Ehpad des secteurs public et privé non lucratifs étaient déficitaires en 2023, et le nombre d'établissements dans cette situation a triplé en trois ans. Cette situation de fragilité financière du secteur du grand âge est d'autant plus inquiétante que la France fait face à un défi : celui du vieillissement de sa population. D'ici 2050, la part des personnes âgées de plus de 75 ans dans la population passera de 9,3 % à 16,5 %, tandis que le nombre de personnes âgées dépendantes sera multiplié par 1,5 sur la même période.
Depuis des années, les rapports s'empilent : El-Khomri, Libault, Guedj, Broussy, Bonne-Meunier I, Bonne-Meunier II, Fiat-Iborra, Pirès Beaune... Tous nous ont alertés sur l'urgence de refonder notre politique du grand âge pour éviter la collision avec le mur du vieillissement. Certains se demanderont donc : pourquoi produire un énième rapport, qui prendra peut-être la poussière, à côté de ses prédécesseurs, dans la bibliothèque du nouveau ministre des solidarités ? Parce que nous sommes au bord de la rupture. Il existe un risque réel de cessation de paiement d'une partie des Ehpad. La situation met également en difficulté nos collectivités territoriales, nos départements et nos communes. Nous faisons un constat aussi clair que radical : l'ensemble du modèle est à reconstruire.
Pour établir ce constat, nous avons mené un contrôle tourné vers les territoires, en effectuant notamment un déplacement en Bretagne et en auditionnant des acteurs territoriaux hexagonaux et ultramarins. Nous avons également réalisé une consultation des élus locaux sur la plateforme du Sénat qui a totalisé 1 029 participations.
Je précise que si nos constats et l'essentiel de nos propositions sont partagés, nous divergeons sur certaines conclusions, notamment en matière de financement : ainsi, nous laisserons notre collègue Anne Souyris exposer sa position personnelle à la fin de notre rapport.
Avant toute chose, permettez-moi de vous dresser un bref panorama du modèle actuel des Ehpad. Les établissements des trois secteurs - public, privé à but non lucratif et privé à but lucratif - accueillent ensemble environ 600 000 résidents. En moyenne, ces derniers y demeurent pendant 2 ans et 4 mois.
Tous secteurs confondus, les Ehpad perçoivent 26 milliards d'euros de financement à travers trois sections tarifaires : la section soins, financée par la branche autonomie, qui couvre l'ensemble des dépenses de santé ; la section dépendance, financée par les départements et une participation du résident, qui couvre l'ensemble des dépenses liées à la perte d'autonomie ; la section hébergement, financée par le résident, lequel peut être aidé par différentes aides sociales, qui couvre l'ensemble des dépenses liées à l'hébergement, à la restauration et à la vie quotidienne.
Ce que l'on nomme communément le reste à charge correspond au résidu de dépenses de la section dépendance non pris en charge par l'allocation personnalisée d'autonomie (APA) et aux dépenses de la section hébergement.
Ce modèle de financement est aujourd'hui fragilisé. Selon les données de la direction générale de la cohésion sociale (DGCS), qui couvrent l'ensemble des Ehpad publics non hospitaliers et des Ehpad privés non lucratifs, 66 % des Ehpad étaient déficitaires en 2023. Plus précisément, ce sont les sections dépendance et hébergement qui ont un solde net médian négatif. Aucun type de structure n'est épargné : les Ehpad privés à but lucratif ont vu leur taux de résultat net divisé par deux entre 2017 et 2023, tandis que les résultats nets médians des Ehpad publics et privés à but non lucratif sont dans le rouge depuis 2022. Pour les seuls Ehpad rattachés à un établissement hospitalier, le déficit estimé est de 800 millions d'euros.
Mme Solanges Nadille, rapporteure. - Comment expliquer cette situation, mes chers collègues ? Depuis 2020, les Ehpad sont percutés par une triple crise aux ressorts conjoncturels et structurels : une crise inflationniste, une crise des ressources humaines et une crise de confiance. Conjuguées entre elles, elles engendrent un effet ciseaux : explosion des dépenses et chute des recettes.
La crise de confiance, tout d'abord. La gestion des Ehpad durant la crise sanitaire, cumulée à la surmortalité des résidents liée à la covid-19 et au scandale Orpea, ont créé une défiance généralisée à l'égard des établissements. À la suite de ces événements, la part des Français souhaitant rester à domicile est passée de 75 % à 81 % entre 2019 et 2022. En conséquence, le taux d'occupation moyen des Ehpad a diminué de façon significative, passant de 94 % à 88 % entre 2019 et 2023, réduisant dans les mêmes proportions les ressources financières des établissements.
Ensuite, la crise des ressources humaines, qui n'est pas sans lien avec la crise de confiance, a dégradé la situation financière des Ehpad. Les établissements peinent non seulement à recruter, mais aussi à fidéliser leur personnel - 61 % d'entre eux déclarent faire face à de tels problèmes. Pour cause, ces métiers sont perçus comme pénibles et mal rémunérés. Ce défaut d'attractivité renforce la pénurie de personnel, dégradant les conditions de travail et le service rendu aux résidents. Cette situation accroît la sinistralité ainsi que l'absentéisme dans le secteur. En conséquence, les Ehpad ont recours à l'intérim, mais cette solution est insatisfaisante tant pour l'organisation des équipes que pour la gestion financière de l'établissement. Face à cette crise du recrutement, les Ségur I et II, ainsi que la Conférence des métiers de 2022, ont prévu des revalorisations salariales. Si elles étaient indispensables compte tenu du décrochage durable des rémunérations dans le secteur, ces mesures, mal compensées pour les Ehpad, ont contribué à une dégradation de leurs résultats.
Enfin, la crise inflationniste s'est greffée à ces difficultés en touchant les deux principaux postes de dépenses d'hébergement, l'alimentation et l'énergie, dont les prix ont augmenté respectivement de 31 % et de 56 % depuis 2015. Si les Ehpad ont pu bénéficier des boucliers énergétiques, ces derniers n'ont pas intégralement compensé la hausse des prix.
Mme Anne Souyris, rapporteure. - Ces surcoûts auraient pu être absorbés par une hausse du tarif hébergement, mais la définition du prix des places est très encadrée. Rappelons qu'il existe deux catégories de places : les places habilitées à l'aide sociale, dont le tarif et son évolution sont définis par le conseil départemental ; et les places non habilitées, dont le tarif initial à l'arrivée du résident est librement défini par l'Ehpad et son évolution encadrée par un arrêté du ministère de l'économie et des finances.
Or, dans un contexte de dégradation des finances locales, les départements ont largement sous-indexé l'évolution du tarif hébergement pour les places habilitées à l'aide sociale par rapport à l'inflation. Cette sous-indexation a lourdement pénalisé les Ehpad publics et privés à but non lucratif, qui comptent respectivement 96 % et 80 % de places habilitées à l'aide sociale, contre seulement 13 % pour le privé à but lucratif. Les Ehpad privés à but lucratif ont donc davantage de marges de manoeuvre pour équilibrer leurs comptes par une hausse du tarif hébergement. Ainsi, alors que l'inflation culminait à 5,2 % en 2022, la revalorisation du tarif hébergement était de 1,6 % pour une chambre habilitée à l'aide sociale et de 2,5 % pour une chambre non habilitée à l'aide sociale. C'est pour cette raison que nous préconisons de créer un plancher de revalorisation du prix des places habilitées à l'aide sociale qui soit indexé sur l'inflation.
Si la dégradation de la situation financière est généralisée au niveau national, le rôle des départements dans la tarification des sections dépendance et hébergement crée des disparités territoriales. Les départements n'ayant pas tous la même surface financière, leur capacité à soutenir les Ehpad via l'évolution des tarifs est hétérogène. Concernant le prix des places habilitées à l'aide sociale, les revalorisations consenties par les conseils départementaux ont varié de + 0,6 % à + 8,5 % en 2023. C'est un rapport de 1 à 12. Ainsi, dans certains départements, le tarif hébergement a largement suivi l'inflation, limitant les difficultés des Ehpad, mais cette situation est minoritaire. En matière de dépendance, ce sont les départements qui fixent la valeur du point GIR : cette valeur varie entre 6,60 et 9,50 euros en 2023. La revalorisation de ce point est un outil à disposition des départements pour soutenir indirectement les Ehpad via la section dépendance qui est, comme nous l'avons dit précédemment, déficitaire.
Face à la crise et au risque d'un effet boule de neige des cessations de paiement, le Gouvernement a lancé un fonds d'urgence de 100 millions d'euros à destination des établissements sociaux et médico-sociaux dès l'été 2023, 80 % de ces fonds étant alloués aux Ehpad, en majorité de statut public. Si l'enveloppe était insuffisante pour répondre à la crise profonde que connaissent les Ehpad, le recours à des commissions départementales réunissant l'ensemble des parties prenantes pour analyser les situations établissement par établissement, territoire par territoire, était le bienvenu et devrait être pérennisé.
En avril, alors que la situation des Ehpad continuait de se dégrader, le Gouvernement a annoncé que la totalité de l'augmentation de l'objectif global de dépenses (OGD) pour les personnes âgées, inscrit dans la loi de financement de la sécurité sociale pour 2024, serait fléchée vers les Ehpad. Ainsi, la valeur du point de la dotation de soins a augmenté de 3 %, soit une hausse de 650 millions d'euros. Si ces interventions ponctuelles sont les bienvenues, elles se révèlent insuffisantes et ne répondent pas à un enjeu de fond : le rétablissement durable de l'équilibre financier des Ehpad. En résumé, l'exécutif a préféré augmenter le débit d'eau d'un robinet percé, alors qu'il aurait fallu également réparer le robinet.
Mme Chantal Deseyne, rapporteur. - Le modèle financier de l'Ehpad étant en péril, il nous semble urgent de le reconstruire. En matière de financement et de tarification, nous partons du constat que le schéma actuel en trois sections est dépassé. Il entraîne une suradministration par une multiplication des acteurs et des procédures, des chevauchements de périmètres et surtout une illisibilité du système.
La distinction entre la section soins et la section dépendance n'apparaît plus pertinente au regard de l'évolution des profils des résidents. Aussi, comme l'a souhaité le Sénat, la loi de financement de la sécurité sociale (LFSS) pour 2024 a prévu une expérimentation dans 20 départements volontaires de la fusion des sections soins et dépendance, et 23 départements sont candidats pour intégrer cette expérimentation dès 2025. Cette fusion, si elle devait être généralisée, serait l'occasion de réviser le périmètre des sections soins et dépendance pour y intégrer des dépenses relevant actuellement du périmètre de l'hébergement, notamment en matière de prévention de perte de l'autonomie. Sans attendre une éventuelle fusion des sections, il conviendrait également de faire converger les valeurs de point GIR entre les départements pour homogénéiser le financement de la section dépendance au niveau national.
Les modalités de calcul des forfaits soins et dépendance sont également à revoir en profondeur. Le besoin en soins est calculé à partir de la coupe PATHOS, correspondant à une photographie à un instant donné des situations cliniques d'un Ehpad. Cette coupe est réalisée sous la responsabilité du médecin coordonnateur de l'Ehpad et validée par un médecin de l'agence régionale de santé (ARS). Elle conduit à calculer en minutes par semaine - oui, il s'agit bien de minutes par semaine ! - les besoins des résidents en gériatrie, en psychiatrie, en rééducation, etc. La réalisation de cette estimation mobilise les soignants pendant plusieurs mois, créant une surcharge administrative. Par ailleurs, cette coupe PATHOS présente des biais méthodologiques majeurs : cette coupe est réalisée au mieux tous les trois ans et ne reflète donc pas toujours l'évolution du profil des résidents ; toute amélioration de l'état de santé des résidents conduit à une baisse des moyens alloués à l'Ehpad ; enfin, la prévention n'est pas valorisée.
Nous vous proposons donc de simplifier ce dispositif en le remplaçant par un système d'autodéclaration annuelle par les Ehpad de leurs besoins en soins, avec un contrôle aléatoire ou hiérarchisé par les ARS. Une solution alternative serait de mettre en place une simple évaluation collective des besoins en soins de tout l'établissement en lieu et place d'une évaluation individu par individu.
Par ailleurs, le tarif dit global pour la détermination du forfait soins, qui concerne aujourd'hui une minorité d'Ehpad, apparaît comme une source d'efficacité et d'attractivité en permettant d'internaliser certaines dépenses médicales. Son développement a longtemps été gelé, de même que la revalorisation de ce tarif. Il semble désormais opportun de tendre vers sa généralisation, en veillant néanmoins à ce qu'il évolue en proportion de l'inflation.
S'agissant des moyens financiers, je rappelle que les recettes de la Caisse nationale de solidarité pour l'autonomie (CNSA) sont abondées à partir de 2024 de 2,6 milliards d'euros par l'affectation d'une part de contribution sociale généralisée (CSG) en provenance de la Caisse d'amortissement de la dette sociale (Cades). Il existe donc des ressources pouvant être mobilisées à court terme pour faire face à des situations d'urgence financière : l'excédent de la branche autonomie serait cette année de 1,2 milliard d'euros. Toutefois, cet excédent devrait s'éroder progressivement sous l'effet du dynamisme tendanciel des dépenses, jusqu'à s'annuler en 2027.
Afin d'accompagner le renforcement du financement des Ehpad, il importe de doter la branche autonomie de recettes à la hauteur des besoins. Dans cette perspective, la création d'une deuxième journée de solidarité, qui pourrait se traduire par la suppression d'un jour férié, permettrait de fournir 2,4 milliards d'euros de recettes supplémentaires, voire 3,3 milliards si l'on augmentait symétriquement la contribution des retraités, comme cela a été fait lors de l'instauration de l'actuelle journée de solidarité.
Pour solvabiliser les résidents, nous préconisons la généralisation d'une solution d'assurance dépendance. Cette prestation, rattachée aux contrats d'assurance complémentaire santé, pourrait être fléchée vers le financement des établissements et services pour personnes âgées.
L'augmentation des moyens financiers consacrés aux Ehpad est indispensable pour améliorer le ratio d'encadrement des résidents. Même si cet indicateur présente des limites, augmenter le nombre d'équivalents temps plein (ETP) moyen par résident, en visant une cible globale de 0,8, permettrait notamment de diminuer le taux d'absentéisme lié aux risques professionnels et d'améliorer le service rendu aux résidents. Une loi de programmation pour le grand âge, telle que promise par le précédent gouvernement et prévue par la loi du 8 avril 2024 portant mesures pour bâtir la société du bien vieillir et de l'autonomie, dite « loi bien-vieillir », avant d'être renvoyée aux calendes grecques, pourrait être le bon instrument pour fixer cette cible.
En matière de ressources humaines, une stratégie efficace en faveur de l'attractivité des métiers devrait actionner les leviers de la rémunération, de la formation et de la qualification ainsi que de l'amélioration des conditions de travail. Elle devrait s'accompagner de mesures de reconnaissance, notamment à l'égard des infirmiers coordonnateurs, qui sont devenus un maillon essentiel du fonctionnement des Ehpad, ainsi que des aides-soignants, qui en constituent les piliers.
Dans un contexte de pénurie des ressources humaines, et pour favoriser la flexibilité et la complémentarité entre les modes de prise en charge, il nous apparaît pertinent de développer des stratégies de mutualisation à l'échelle des territoires.
Dans cette perspective, le groupement de coopération sociale ou médico-sociale (GCSMS) apparaît comme un outil de coopération souple et adapté au secteur médico-social. La loi bien-vieillir a introduit l'obligation pour les Ehpad publics autonomes d'adhérer à un groupement territorial social et médico-social d'ici à 2028. Nous invitons les ARS et les départements à se saisir de cet outil afin d'organiser une stratégie territoriale.
En outre, le déploiement des centres de ressources territoriaux (CRT) doit être mené à bien afin de mettre à profit les ressources humaines et techniques des Ehpad. Pour aller plus loin, une simplification du régime des autorisations permettrait aux Ehpad d'offrir plus librement une gamme de services à la population âgée de leur territoire, y compris aux personnes résidant à domicile.
Enfin, les questions de financement et d'organisation ne sauraient être complètement résolues sans traiter la question de la gouvernance des Ehpad. Les départements seront demain appelés à piloter le service public départemental de l'autonomie, mais ils devraient plus largement rester en mesure de mener une politique de prise en charge des personnes âgées cohérente, qui tienne compte du continuum entre la prise en charge à domicile et l'entrée en établissement.
Le projet de fusion des sections soins et dépendance représente une opportunité de traiter cette question. Toutefois, une clarification des rôles respectifs des ARS et des départements ne saurait être menée à bien sans un consensus entre les parties concernées.
Mme Solanges Nadille, rapporteure. - Refonder le modèle des Ehpad, c'est aussi parler de l'investissement, de la rénovation du bâti et de son adaptation aux besoins du personnel et des résidents.
Le rapport Libault recommandait un plan de 3 milliards d'euros sur dix ans pour rénover les Ehpad. À la suite du Ségur, le Gouvernement a lancé un plan d'aide à l'investissement de 1,5 milliard d'euros pour les établissements médico-sociaux, dont 1,3 milliard d'euros à destination des Ehpad entre 2021 et 2025. Ce plan, ambitieux dans ses objectifs, a été confronté à une conjoncture financière plus que dégradée : explosion des coûts de la construction, augmentation des taux d'intérêt, coups de rabot des départements dans un contexte de dégradation des finances locales, déficit des Ehpad. De nombreux projets ont donc été abandonnés, conduisant à un sous-engagement des crédits du plan.
Les Ehpad sont également confrontés à un manque de compétences en matière d'ingénierie de projets - seuls les grands groupes nationaux privés disposent de cette compétence. La gestion de l'investissement est donc sous-optimale. Le travail de l'Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap) est un soutien précieux pour ces établissements, pour établir un diagnostic des besoins en investissements et pour soutenir le pilotage des projets.
L'investissement est donc un enjeu crucial pour refonder notre modèle d'Ehpad. Nos travaux nous ont conduits à réaliser que les Ehpad n'ont pas été conçus comme des lieux de vie, mais comme des lieux de soin. L'architecture d'un Ehpad se rapproche davantage de celle d'un hôpital que de celle d'un domicile. Les espaces collectifs sont trop grands, les espaces privatifs trop petits. Tout est impersonnel, médicalisé, mal agencé : longs couloirs blancs, portes identiques, pièces communes surdimensionnées et vides. Ni chaleur ni intimité. Quant aux chambres : 21 mètres carrés en moyenne, avec le droit d'apporter quelques objets choisis précieusement en souvenir d'une vie, car elles sont livrées meublées. Le matériel médical est à portée de vue, le lit visible depuis le couloir. Comment les résidents peuvent-ils s'y sentir chez eux ?
Nous proposons un grand projet de rénovation des Ehpad autour d'un triptyque : moderniser, personnaliser, démédicaliser. C'est une partie de l'ambition de ce rapport : offrir aux résidents la possibilité de reconstituer un véritable chez-soi. Alors comment faire, me direz-vous ? Égayer un établissement ne se décrète pas, mais refonder le cahier des charges, non révisé depuis 1999, pourrait permettre de redéfinir de nouveaux standards : des espaces privatifs de 26 mètres carrés, l'obligation d'une salle de bain complète dans toutes les chambres - comme le cahier des charges actuel le prévoit déjà -, l'aménagement de coins au sein de la chambre comme une kitchenette ou un petit salon, le droit de louer une chambre non meublée dans les limites de ce que la perte d'autonomie et la médicalisation imposent.
Repenser la place de l'Ehpad, c'est aussi le sortir de son isolement social et géographique. L'entrée en Ehpad est perçue comme une mort sociale pour le résident. Cette perception se confirme, faute de services à proximité. Il est donc crucial, alors que les résidents sont de plus en plus âgés et dépendants, de recréer au sein des Ehpad des micro-coeurs de ville avec de petites places, des bancs, des jardins aménagés. Mieux, l'Ehpad pourrait devenir un vecteur de redynamisation des territoires ruraux dévitalisés où il n'y a plus ni commerces ni services publics. Il y a plus d'Ehpad en France que de bureaux de postes, alors servons-nous-en comme des relais de la politique d'aménagement du territoire. Les Ehpad pourraient accueillir sur leur foncier des services comme des antennes de maisons France Services, des supérettes, des cafés. L'Ehpad reviendrait ainsi au coeur de la cité et sortirait de son isolement.
Mme Anne Souyris, rapporteure. - Rénover les Ehpad, c'est aussi les adapter aux enjeux contemporains.
L'un des principaux défis auxquels les établissements vont être confrontés est le réchauffement climatique. La canicule de 2003 nous a collectivement rappelé la fragilité des personnes âgées face aux températures extrêmes. Lors de cet épisode, 87 % des personnes décédées avaient plus de 70 ans. Au-delà de sept jours de vague de chaleur, la surmortalité des résidents en Ehpad est multipliée par 4,5. Des mesures ont été prises pour disposer d'une pièce rafraîchie dans chaque Ehpad, mais l'adaptation de ces bâtiments n'est pas suffisante. Seuls 4 % des Ehpad publics disposent d'un système de climatisation. Durant l'été 2022, 60 % des Ehpad ont subi un inconfort thermique, délétère tant pour les résidents que pour les personnels. Nous vous proposons donc de lancer un grand plan d'adaptation climatique du bâti financé par une extension du fonds vert à l'ensemble des Ehpad publics et soutenu par la création d'une foncière nationale qui apporterait un soutien opérationnel dans la gestion des projets.
La transition énergétique est le deuxième volet de ce plan de rénovation du bâti. 47 % de l'énergie consommée par les Ehpad provient du gaz, créant une grande sensibilité à tout choc exogène sur les cours. Nous vous proposons donc d'engager un plan de transition énergétique autour de trois axes : sobriété, efficacité, électrification.
La troisième et dernière transition à opérer est celle du numérique, qui exige une adaptation du bâti, alors que seuls 45,7 % des Ehpad publics ont accès à internet dans l'ensemble de l'établissement. Il conviendra donc de lancer un grand plan d'adaptation du bâti au numérique, mais aussi à la domotique qui a un rôle à jouer pour compenser ou prévenir la perte d'autonomie, tant qu'elle ne se substitue pas au personnel et à la relation humaine... Si nous saluons l'investissement de 600 millions d'euros dans les progiciels du médico-social, nous soutenons un rôle renforcé de l'État dans la structuration d'un marché des géronto-technologies, à destination des personnes âgées ou du personnel à leur chevet. Cela pourrait notamment passer par la création d'une structure nationale qui évaluerait les innovations, ouvrant la voie à des subventions pour leur adoption par les établissements.
Mme Solanges Nadille, rapporteure. - Adapter l'offre aux besoins, c'est aussi prendre en compte les spécificités territoriales de la transition démographique qui s'opère. Vous connaissez, mes chers collègues, ma sensibilité aux territoires ultramarins. Trois de ces collectivités connaissent un vieillissement accéléré : la Guadeloupe, la Martinique et La Réunion. Ces territoires, qui étaient parmi les plus jeunes de France, feront partie des plus vieux d'ici à 2050. Ce mur du vieillissement est annoncé par tous les démographes, mais les pouvoirs publics y sont aveugles ; rien n'est mis en place pour anticiper les besoins à venir.
Ces territoires ont aussi en commun un taux d'équipement pour 1 000 personnes âgées de plus de 75 ans environ trois fois inférieur à celui de la moyenne nationale. Pour la seule Martinique, il faudra augmenter de 25 % le nombre d'ETP au chevet des personnes âgées d'ici à 2030 par rapport à 2020. Plus qu'une inégalité, il s'agit d'une fracture territoriale qui, si elle n'est pas résorbée, conduira à une crise sanitaire majeure.
Le plan de rattrapage de l'offre en outre-mer et en Corse lancé par le Gouvernement dans le cadre du Ségur était le bienvenu, mais il se révèle insuffisant. Seuls 40 % des 55 millions d'euros alloués depuis 2021 ont été engagés. Les acteurs locaux et nationaux doivent enfin coopérer pour mettre en oeuvre ce plan.
Plusieurs freins structurels à la création d'Ehpad ont été relevés au cours de nos auditions : manque de disponibilité et prix du foncier, surcoûts liés à l'inflation dans le secteur du bâtiment et travaux publics (BTP), manque de compétences locales en matière d'ingénierie de projets. Cette faiblesse de l'offre et le coût exorbitant du foncier conduisent à des prix journaliers moyens dépassant les 100 euros pour une chambre non habilitée à l'aide sociale, alors que les revenus médians sont plus faibles que dans l'Hexagone. En Guadeloupe, la surreprésentation de l'offre privée à but lucratif conduit à des prix élevés et à une faiblesse du nombre de places habilitées à l'aide sociale.
Pour l'instant, le système tient grâce à la solidarité familiale : en 2021, 25 % des Guadeloupéens apportaient de l'aide ou des soins à une personne dépendante. Cependant, l'exode de la jeunesse, l'évolution des structures et des liens familiaux ainsi que la diminution de la part des actifs dans la population vont progressivement affaiblir cette solidarité qui ne pourra être compensée autrement que par la création de places d'Ehpad.
Face à ce constat, nous préconisons de lancer un plan massif de construction d'Ehpad en Guadeloupe, en Martinique et à La Réunion, et de renforcer la formation du personnel soignant sur place. Le recours au bail réel solidaire, c'est-à-dire la vente des murs et non du terrain, pourrait être une des pistes à explorer pour réduire le poids du prix du foncier dans le tarif hébergement et conditionner la conclusion du bail à un pourcentage minimal de places habilitées à l'aide sociale. À La Réunion, où l'espérance de vie à la naissance recule depuis 2011, il convient d'ajouter un volet spécifique sur la perte d'autonomie et le bien-vieillir.
Mme Anne Souyris, rapporteure. - À la suite de nos travaux et actant certains désaccords respectueux avec mes deux corapporteures, j'ai souhaité faire figurer en annexe de notre rapport une position et mes propres préconisations.
En matière de financement, il me semble nécessaire d'ouvrir le débat de l'imposition pour trouver de nouvelles recettes en direction de la branche autonomie, tout en assurant une justice sociale et fiscale. Je propose notamment une hausse de 0,1 à 0,2 point de CSG sur l'ensemble des revenus, dont le produit serait affecté à la CNSA pour un montant estimé de 1,7 à 3,5 milliards d'euros. Je propose également de réviser le mode de calcul de l'imposition sur les successions en créant un impôt par tranches prenant en compte l'accumulation du capital transmis tout au long de la vie. Enfin, je préconise de moduler, selon les revenus des résidents, le tarif hébergement des places habilitées à l'aide sociale pour les résidents qui ne sont pas à l'aide sociale.
Le second axe de mes propositions porte sur le meilleur encadrement des résidents en Ehpad. Pour cela, je propose notamment d'étendre le titre de séjour dit « Passeport talent » aux aides-soignants dans les Ehpad ainsi qu'aux personnes admises dans ces formations. Cette mesure desserrerait l'étau autour des ressources humaines dans les Ehpad et pourrait enclencher une dynamique pour restaurer des conditions de travail dignes pour les soignants et, ainsi, renforcer l'attractivité de ces métiers.
Toujours en matière d'encadrement, je souhaite que la cible de 8 ETP pour 10 résidents, dont au moins 6 ETP au chevet des résidents, devienne impérative d'ici 2030 ou 2034. Enfin, je propose que l'on étende le forfait soins à davantage de métiers du care, comme les kinésithérapeutes coordonnateurs. Une plus grande intégration des métiers du mieux-vivre - animateurs, coiffeurs, pédicures - pourrait aussi être réalisée.
Le troisième axe de ma contribution vise à proposer un modèle alternatif à celui préconisé par le rapport, avec le développement d'Ehpad à taille humaine accueillant une vingtaine de résidents dans la ruralité. Le modèle de la coopérative permettrait de créer des synergies et d'impliquer tous les acteurs du bien-vieillir.
Enfin, pour ne pas emboliser les Ehpad, il me semble nécessaire de développer l'habitat intermédiaire, comme le préconise un récent rapport de l'Inspection générale des affaires sociales (Igas), avec pour objectif de doubler le nombre de places en résidence autonomie d'ici à 2030.
M. Philippe Mouiller, président. - Merci de vos interventions, sur ce sujet qui n'est pas sans lien avec notre débat précédent. Je constate votre accord sur l'état des lieux, même si vous divergez sur certaines propositions.
Mme Cathy Apourceau-Poly. - Je remercie nos collègues de leur travail, même si je ne suis pas d'accord avec deux de leurs préconisations.
Ce n'est pas le premier rapport du Sénat sur la situation des Ehpad, laquelle s'aggrave à mesure que l'État ne prend pas ses responsabilités. Dans nos départements, nous constatons tous l'absentéisme et les difficultés de recrutement, qui s'expliquent par le manque d'attractivité, notamment salariale, de ces métiers.
Nous avons connu une multitude de ministres : sept au cours de la mandature précédente ! Tous nous ont annoncé une grande loi sur l'autonomie et le grand âge - Mme Bourguignon, des dizaines de fois ! -, mais celle-ci n'est jamais arrivée. Espérons que ce nouveau gouvernement nous la présentera enfin, mais j'ai des doutes...
Les Ehpad privés lucratifs sont un véritable scandale : souvenez-vous du directeur général d'Orpea, qui nous expliquait combien il gagnait par mois ! Nos Ehpad vont mal.
Je m'interroge sur deux de vos préconisations.
Tout d'abord sur la proposition n° 4, qui vise à créer une deuxième journée de solidarité pour financer la branche autonomie. Qui va payer ? Encore une fois, ceux qui vont être rackettés, ce sont les salariés et les ouvriers de notre pays, véritables vaches à lait, qui payent à la place de l'État.
Ensuite, sur la proposition n° 18 qui vise à généraliser une solution d'assurance dépendance obligatoire afin de couvrir une partie des restes à charge des résidents. Même question : qui va payer ? Les résidents ? Les départements ?
M. Dominique Théophile. - Ce rapport est important pour les territoires ultramarins. Quel regard les acteurs ultramarins portent-ils sur la prise en charge du vieillissement ? En Guadeloupe notamment, mettre ses grands-parents en Ehpad est vu comme un abandon : comment dépasser ce biais culturel ? Il faut améliorer le maintien à domicile, catastrophique compte tenu du manque de moyens.
Mme Corinne Féret. - Je remercie à mon tour les rapporteures pour ce travail sur un tel enjeu de société. L'échéance de 2030, c'est demain. La situation est connue - les rapports se sont multipliés depuis une bonne dizaine d'années -, mais rien ne change.
Vous l'avez dit, plus de 80 % des Ehpad publics et privés non lucratifs sont en difficulté. La Bretagne a vu la naissance d'un mouvement de colère des élus locaux, mais la situation est la même partout ailleurs.
De nombreux rapports ont été rédigés, tant au Sénat qu'à l'Assemblée, dans l'attente d'une grande loi autonomie, mais on ne voit toujours rien venir.
En début d'année, nous avons adopté la proposition de loi bien-vieillir, qui a posé le principe d'une loi de programmation de financement pluriannuelle - c'est le nerf de la guerre. Les ministres et la Première ministre de l'époque s'étaient engagés à y travailler.
La situation nécessite des moyens. Nombre de vos propositions sont intéressantes. J'ai toutefois les plus grandes réserves sur deux d'entre elles.
Tout d'abord sur la proposition n° 4 relative à l'instauration d'une deuxième journée de solidarité. Ce n'est pas le bon moyen d'obtenir des moyens à la hauteur de l'enjeu. La première journée de solidarité a montré ses limites. C'est injuste et il faut trouver d'autres recettes. La loi grand âge devra préciser le financement de la cinquième branche et un débat démocratique permettra de clarifier nos positions respectives.
Je suis également réservée sur votre proposition n° 18 relative à l'assurance dépendance obligatoire, qui mérite un vrai débat.
En revanche, je tiens à souligner que je soutiens votre proposition n° 16 sur un plan de rattrapage pour les territoires ultramarins. En Martinique, la commission avait constaté que la situation était catastrophique.
M. Alain Milon. - Avec Corinne Imbert, nous sommes attachés au principe d'un maintien à domicile le plus longtemps et le mieux possible. Le départ en Ehpad ne doit être envisagé que lorsque le maintien à domicile n'est plus possible.
J'adhère aux propositions financières de Chantal Deseyne afin de rendre la cinquième branche financièrement autonome, sans impôt supplémentaire sur l'activité économique.
Plutôt qu'à un GCSMS, les établissements doivent adhérer à un groupement hospitalier de territoire (GHT). Dans ma région, les établissements médico-sociaux publics sont adhérents à la Fédération hospitalière de France (FHF). Leurs directeurs demandent un financeur unique et à bénéficier de ce qui existe déjà dans les GHT. Dans le Vaucluse, les Ehpad sont nombreux à adhérer au GHT départemental, avec de nombreux avantages par rapport à un regroupement entre établissements médico-sociaux à côté des groupements sanitaires. Une telle coopération devra se mettre en place entre tous les établissements et elle devra se faire le plus rapidement possible.
Nous adhérons à nombre de vos propositions - pas à toutes cependant.
Mme Raymonde Poncet Monge. - On ne peut pas parler de l'Ehpad, sans parler de ce qu'il y a en amont, du virage domiciliaire, de la prévention de la perte d'autonomie. Le rapport Bonne-Meunier était excellent sur ce point. Le modèle économique de l'aide à domicile, avec une tarification à l'heure, est délétère, tout comme celui de la tripartition du financement des Ehpad ; en ce sens, la fusion des sections soins et dépendance est une bonne chose. Arrêtons de raisonner en silo et réfléchissons au virage domiciliaire. Cela ne veut pas dire « pas d'Ehpad », mais Michelle Meunier et Bernard Bonne avaient osé dire qu'il ne fallait plus construire d'Ehpad, notre taux d'équipement étant déjà très supérieur à la moyenne européenne. Bien sûr, si nous poursuivons la politique d'autonomie actuelle, nous n'aurons pas assez de places en Ehpad. En revanche, il y en aura assez si nous entamons un virage domiciliaire.
Hier, c'était la journée de mobilisation des directeurs d'Ehpad et de services à domicile, autour d'un mot d'ordre : « les vieux méritent mieux ». Voici leur message : stop aux débats, stop aux rapports, des actes ! Pour eux, ces rapports - dont je ne nie pas la qualité - sont d'insupportables mesures dilatoires.
J'entends vos préconisations : l'Ehpad doit s'ouvrir à la ville, il faut faire entrer le domicile dans l'Ehpad - plutôt que de penser l'Ehpad hors les murs. Mais les décrets sur les animaux de compagnie et le droit de recevoir des visites n'ont toujours pas été publiés.
L'Association des directeurs au service des personnes âgées (AD-PA) demande une mission de contrôle qui se penche sur l'affectation des fonds issus de la première journée de solidarité. Ils sont prêts à apporter la preuve que tout n'est pas allé à la dépendance.
Toutes les pistes de financement sont documentées dans le rapport Libault et le choix entre ces différentes options devra être fait dans le cadre de la grande loi sur l'autonomie, pas dans une proposition de loi ni dans un rapport. Veut-on de la solidarité nationale ? Au lieu d'augmenter les impôts, on veut imposer une journée gratuite de travail aux salariés. Mais c'est aussi un prélèvement...
C'est bien de se focaliser sur les Ehpad, mais n'oublions pas que le domicile n'a bénéficié ni du fonds d'urgence, ni du Ségur I, ni du Ségur II. Désormais, dans les services à domicile, il manque non pas 5 % de personnels, mais 25 %. On n`embauche plus. On ne prend plus de nouveaux usagers. 20 % des plans d'aide ne sont pas réalisés faute de personnel. La crise des ressources humaines doit être envisagée dans son ensemble. On est en train de créer des déserts médico-sociaux dans l'aide à domicile, que les Ehpad ne pourront pas absorber. Le secteur est en difficulté depuis dix ans ; 40 % des structures sont en cessation de paiement et risquent de mettre la clef sous la porte. À vrai dire, ils ferment déjà. Autre exemple : la plus grosse association de la métropole de Lyon dans le secteur du handicap va peut-être disparaître... Qui prendra le relais ?
Je regrette donc ce énième rapport sur les Ehpad - alors que le rapport Bonne-Meunier avait à peu près tout dit -, qui fait l'économie d'une réflexion systémique.
Attention, il n'y a pas d'effet de cliquet de la journée de solidarité : certains veulent revenir dessus, car de fait elle n'est payée que par les salariés. Pour être à la hauteur des besoins, il faudrait quatre jours de solidarité, autant dire tout de suite qu'on va supprimer les onze jours fériés !
Mme Annick Petrus. - Merci pour ce remarquable rapport. Permettez-moi de partager mon expérience : en Martinique, des associations agréées permettent à des personnes âgées, sans pathologie lourde, de vivre en famille d'accueil, avec de la chaleur humaine et une vie de famille, à moindre coût qu'en Ehpad. L'impact sur les personnes âgées est positif, cela crée des emplois et libère des places d'Ehpad. Pourquoi ne pas développer ce mode d'accueil alternatif, pour ce public ?
Mme Anne-Marie Nédélec. - L'entrée en Ehpad est de plus en plus tardive, avec une dépendance de plus en plus lourde. Oui, quand on pénètre dans un Ehpad, en dépit des efforts architecturaux et décoratifs, on sent la médicalisation, c'est inévitable. Bien souvent, les espaces extérieurs sont peu utilisés par les résidents. Vos propositions de kitchenette et de micro-quartier me semblent donc plus adaptées à des structures intermédiaires dotées d'un service de surveillance et d'assistance, qu'aux Ehpad. Les études montrent que les personnes âgées souhaitent rester le plus longtemps possible à domicile. Lorsque cela n'est pas possible, elles peuvent être accueillies dans ce type de structures adaptées, avant l'Ehpad.
Mme Élisabeth Doineau, rapporteure générale. - Merci à nos collègues. Nous sommes tous sollicités par des élus, des directeurs, des personnels, parce que la situation très grave. Le Sénat devait s'y intéresser. Selon la FHF, 85 % des établissements publics sont en situation difficile, en raison de la non-compensation de l'inflation. Le modèle des Ehpad est certes à revoir, mais notre situation financière est fragile. Comment faire ? Je ne crois plus au vote d'une loi relative au grand âge, même si je l'appelle toujours de mes voeux.
Dans l'immédiat, il faut améliorer l'équilibre financier des Ehpad, qui doivent aussi retrouver leur capacité à investir. Toutefois, nous ne serons sans doute pas d'accord sur les recettes à adopter pour y parvenir.
Certes, la sécurité sociale repose sur la solidarité intergénérationnelle, mais nous devons trouver des solutions pour assurer le bon fonctionnement des Ehpad : nous ne pouvons pas laisser cette dette à la charge des prochaines générations. Pourquoi ne pas dégeler la réserve prudentielle, comme le préconise la FHF ?
J'en viens à l'investissement. Nous devons admettre qu'en investissant aujourd'hui, nous oeuvrons aussi utilement pour les générations futures, c'est pourquoi d'autres modèles de financement sont envisageables.
De nombreux établissements regrettent que les coupes PATHOS ne soient pas actualisées plus régulièrement : je souscris pleinement à votre proposition de les revoir chaque année ; il faut faire confiance aux établissements. En outre, les résidents souffrent davantage de maladies chroniques. Or lorsque les établissements sollicitent une hausse de leurs moyens auprès des ARS, ces dernières leur rétorquent qu'ils n'ont pas embauché. Mais c'est la double peine : les établissements ne disposent pas des ressources humaines nécessaires sur leur territoire pour embaucher et, partant, les coupes PATHOS les pénalisent. Il faut pourtant préserver ce secteur économique et ces compétences dans nos territoires.
Mme Jocelyne Guidez. - Merci pour votre travail ; je retrouve de nombreux constats que nous avions formulés avec Jean Sol dans notre rapport sur la loi bien-vieillir.
Je rejoins mes collègues : avec une telle valse de ministres, nous avons l'impression d'un manque de suivi des dossiers.
Comment financer nos Ehpad ? Voilà quelques années, la vignette automobile a été supprimée - il est vrai que nous ne savions pas trop où allait l'argent. En tout cas, l'État ne pourra pas tout faire : tous les citoyens doivent faire montre de solidarité pour nos anciens, même si je sais bien que les choses se crispent dès qu'on parle d'impôts. Mais l'argent ne tombe pas du ciel.
Je plaide aussi pour le développement des assurances visant à prévenir la perte d'autonomie, car l'on s'assure déjà pour se protéger de nombreux risques de nos jours.
Trouver du personnel compétent est un problème majeur. J'en ai assez d'entendre que ces métiers ne sont pas attractifs. Comment améliorer les choses ? Comment mieux former les agents ?
Mme Chantal Deseyne, rapporteur. - Je me réjouis que nos constats soient largement partagés. Je me doutais que certaines de nos propositions seraient irritantes, notamment la proposition n° 4 visant à créer une journée de solidarité supplémentaire, financée par les employeurs...
Mme Raymonde Poncet Monge. - Non, c'est le salarié qui paie !
Mme Chantal Deseyne, rapporteur. - Non, la contribution est payée par l'employeur ! En contrepartie, le salarié abandonne un jour férié ou un jour de repos.
Mme Raymonde Poncet Monge. - C'est donc bien à la charge du salarié.
M. Philippe Mouiller, président. - Nous n'avons pas la même lecture des choses.
Mme Raymonde Poncet Monge. - Sept heures de travail gratuites !
Mme Chantal Deseyne, rapporteur. - La journée de solidarité existe déjà dans les entreprises, même si son fonctionnement a été aménagé : elle ne correspond plus nécessairement au lundi de Pentecôte.
L'assurance obligatoire visant à prévenir la dépendance suppose effectivement une cotisation supplémentaire - tel était le principe de la vignette automobile, comme le rappelait Jocelyne Guidez. Nous devrons y venir, tôt ou tard : la solidarité nationale a ses limites et nous sommes déjà les champions du monde en matière de prélèvements.
Je suis favorable à un continuum entre le domicile, les structures intermédiaires et enfin l'Ehpad, dans lequel les résidents restent en moyenne 2,4 ans. Des expérimentations se développent dans nos territoires, comme dans mon département : il existe ainsi des petites structures destinées à des personnes qui ne sont pas lourdement handicapées ou médicalisées, mais qui souffrent de la solitude. Il convient de développer ces solutions intermédiaires.
Les coupes PATHOS sont de véritables usines à gaz : chaque résident est évalué individuellement - les équipes y passent un temps fou -, puis les données sont agrégées au niveau de l'établissement en vue de définir le montant de sa dotation. Je préconise des mesures de simplification : il faut introduire de la souplesse, quitte à ce que les ARS organisent des contrôles aléatoires ou hiérarchisés.
Monsieur Milon, il est obligatoire d'adhérer à un groupement, mais pas nécessairement à un GCSMS : l'adhésion est possible auprès d'un GHT ; cette précision figure dans le rapport.
Mme Solanges Nadille, rapporteure. - Certes, nous disposons d'un nombre suffisant d'Ehpad, mais certains territoires en manquent - c'est le cas en Guadeloupe. Nous devons prendre en compte cette fracture territoriale : il faut rééquilibrer le nombre de places selon les besoins de chaque territoire. Nul besoin de créer des places supplémentaires à court terme si le virage domiciliaire est bien pris, estime l'Igas. Malheureusement, ce virage est mal engagé actuellement, car l'on ne s'en donne pas suffisamment les moyens.
En Guadeloupe, d'ici à 2030, le nombre de personnes de plus de 75 ans va augmenter de 50 % et 40 % d'entre eux seront dépendants. Si la solidarité familiale joue son rôle dans certains de nos territoires, elle ne sera pas suffisante pour répondre à un tel défi.
Cette solidarité sera mise à rude épreuve, car les jeunes quittent nos territoires. Nous sommes conscients que certains de nos concitoyens ultramarins partent travailler dans l'Hexagone : faut-il freiner cette tendance, en montrant à ces personnes les opportunités d'emploi dans nos territoires, surtout dans le champ de la dépendance ? Oui, il faut le faire. Monsieur Théophile, les acteurs du secteur manquent de moyens pour faire face à la situation. Organisons une opération de communication avant le lancement de la Semaine bleue. C'est une poudrière sur laquelle nous sommes assis.
Le placement en Ehpad représente un blocage culturel. Mais je me souviens aussi d'une dame qui s'occupait de ses parents restés dans leur domicile. Elle passait la journée avec eux, mais ne pouvait pas rester la nuit ; malheureusement, ceux-ci sont tous deux décédés lors de l'incendie de leur maison, faute de présence permanente. Le maintien à domicile n'est pas toujours la solution parfaite et la peur de l'Ehpad peut conduire à des drames humains.
Les Ehpad à but lucratif représentent la majorité des établissements outre-mer, surtout en Guadeloupe. Dès lors, il convient de limiter le reste à charge et d'encourager les collectivités territoriales à créer des Ehpad publics - on en recense seulement deux dans mon département. Nous devons aussi former localement le personnel et rendre le métier plus attractif.
Mme Anne Souyris, rapporteure. - Monsieur Milon, nous n'avons pas étudié la question du domicile, car notre rapport portait sur les Ehpad. Nous sommes toutefois pleinement conscientes que le virage domiciliaire constitue une priorité. Cela dit, quand on parle de virage domiciliaire, c'est aussi se dire que les Ehpad peuvent aussi devenir un domicile bis, même pour un court séjour, utile pour soulager les aidants.
J'en viens à la démédicalisation. Nous ne remettons bien sûr pas en cause la médicalisation, nécessaire dans certaines situations. Mais il ne faut pas transformer les Ehpad en hôpitaux et multiplier les lits et les fauteuils médicalisés. Le Royaume-Uni a mené des initiatives intéressantes afin de réhumaniser certains établissements, en cachant le matériel médical derrière des panneaux dans les chambres.
À titre personnel, je ne suis pas favorable à l'idée d'une deuxième journée de solidarité pour créer une assurance généralisée visant à prévenir la dépendance. Mes collègues du groupe GEST l'ont dit, celle-ci ne reposerait que sur les employés : les revenus autres que ceux du travail ne seraient pas mis à contribution, c'est un problème.
Une assurance généralisée n'est pas une idée horrible, mais on retombe sur les écueils constatés voilà quelques jours pour les mutuelles. Les coûts de gestion de ces dernières sont plus élevés ; mieux vaut confier cette tâche à l'État, qui ne s'octroiera pas de commission. Que l'État gère cette cotisation serait aussi plus juste, car celle-ci serait modulée en fonction des revenus de chacun.
Mme Chantal Deseyne, rapporteur. - Merci à mes collègues corapporteures, malgré nos approches différentes : nous avons mené un travail fructueux, dans une ambiance sympathique.
La mission d'information adopte le rapport d'information et en autorise la publication.
LISTE DES PERSONNES ENTENDUES
Caisse nationale de solidarité pour l'autonomie (CNSA)
Virginie Magnant, directrice
Anne-Marie Ho, conseillère technique
Fédération hospitalière de France (FHF)
Marc Bourquin, conseiller Stratégie et responsable de l'articulation et de la coordination Parcours, proximité, autonomie et territoire
Sandrine Courtois, co-responsable du pôle Autonomie-parcours
Benjamin Caniard, co-responsable du pôle Autonomie-parcours
Association des maires de France (AMF)
Pierre Martin, référent « grand âge » de l'AMF, maire de Chauvé
Nelly Jacquemot, responsable du département action sociale, éducation culture et santé
Sarah Reilly, conseillère santé
Union nationale des centres communaux d'action sociale (Uncass)
Isabel Madrid, membre du bureau national, déléguée au grand âge
Elodie Bacoup, conseillère technique grand âge et ESMS
Fédération française des infirmières diplômées d'État coordinatrices (FFIDEC)
Anne- Hélène Decosne, présidente
Nathalie Soria, vice-présidente
Collectif des directeurs d'établissements sanitaires, sociaux et médico-sociaux (COD3S)
Eve Guillaume, directrice
Conférence nationale des directeurs d'établissements pour personnes âgées et personnes handicapées (CNDEPAH)
Emmanuel Sys, président
Fédération française des associations de médecins coordonateurs (FFAMCO)
Dr Nathalie Maubourguet, présidente
Dr Xavier Gervais, vice-président
Dr Pascal Meyvaert, vice-président et président du Smcg-Csmf
Dr Jean Antoine Rosati, trésorier
Départements de France
Olivier Richefou, président du conseil départemental de la Mayenne, président du groupe de travail grand âge de Départements de France
Léo Lesne, conseiller du Président Olivier Richefou
Eric Bellamy, directeur des politiques sociales de Départements de France
Fédération des établissements hospitaliers et d'aide à la personne privés solidaires (Fehap)
Elodie Hemery, directrice de l'autonomie et des parcours de vie
Dominique Monneron, délégué aux relations institutionnelles de la fondation Partage & Vie, président de la commission personnes âgées de la Fehap
Nexem
Marie Aboussa, directrice du pôle offre sociale et médico-sociale
Charles Renard, responsable Relations institutionnelles et Plaidoyer
Union nationale interfédérale des oeuvres privées sanitaires et sociales (Uniopss)
Jérôme Voiturier, directeur général
Maëliss Bouticourt, conseillère technique autonomie - grand âge et habitat inclusif
Syndicat national des établissements, résidences et services d'aide à domicile privés pour personnes âgées (Synerpa)
Jean Christophe Amarantinis, président
Laurène Ferran, responsable des affaires publiques
Fédération nationale des associations de directeurs d'établissements pour personnes âgées (Fnadepa)
Jean-Pierre Riso, président
Annabelle Vêques, directrice
Association des Directeurs au service des Personnes Agées (AD-PA)
Pascal Champvert, président
Mutualité Française
Yannick Lucas, directeur des affaires publiques
Anne Pascaud, responsable médico-social
Natacha Lecas, directrice nationale personnes âgées, VYV 3
Syndicat national des généralistes et des gériatres intervenant en Ehpad (SNGIE)
Dr Florence Lapica, présidente
Dr Maxence Bouvier, vice-président
Fédération nationale des associations d'aides-soignants (FNAAS)
Stéphanie Crozat, présidente
Denis Fischer, vice-président
France Assos Santé
Marc Morel, directeur général
Alexis Vervialle, chargé de mission offre de soins
Cercle des proches aidants en Ehpad
Sabrina Deliry, co-fondatrice
Jade Lemaire, co-fondatrice
Fédération nationale des associations de personnes âgées en établissements et de leurs familles (Fnapaef)
Françoise Gobled-Glatigny, vice-présidente
Thierry Patinet, administrateur
Union départementale des CCAS de la Guadeloupe
Eliane Guiougou, présidente
Elodie Bacoup, conseillère technique chargée du Grand âge et des ESMS de l'Unccas
ARS de Guadeloupe, Saint-Martin et Saint-Barthélemy
Florelle Bradamantis, directrice générale adjointe
Brigitte Scherb, directrice de l'animation et l'organisation des structures de santé (DAOSS)
Evodie Claude, responsable de la contractualisation et animation des structures médico-sociales à la DAOSS
Valérie Messegue, cheffe du service financier territorial
Conseil départemental de Guadeloupe
Jean-Luc Perian, président de la commission Personnes handicapées
Dr Carole Lo Monaco, médecin territoriale à la direction des personnes âgées et de personnes handicapées
Estelle Feliciane, directrice adjointe de la mission Tarification
Matières grises
Luc Broussy, fondateur du think tank Matières grises
Laurent Guillot, directeur général d'Emeis
Nicolas Utzschneider, directeur général d'Univi
Diane-Sophie Laroche, consultante
Direction générale de la cohésion sociale (DGCS)
Jean-Benoît Dujol, directeur général
Benjamin Voisin, chef du service des politiques sociales et médicosociales, adjoint au directeur
Olivier Bachellery, sous-directeur du service des affaires financières et de la modernisation
ARS d'Île-de-France
Sophie Martinon, directrice générale adjointe
Louise Mariani, directrice de cabinet de la directrice générale
ARS de Corse
Marie-Hélène Lecenne, directrice générale
Audrey Colonna, directrice du médico-social
ARS Grand Est
Agnès Gerbaud, directrice de l'autonomie
Haute Autorité de santé (HAS)
Jean Lessi, directeur général
Angélique Khaled, directrice de la qualité de l'accompagnement social et médico-social
Agence nationale d'appui à la performance des établissements de santé et médico-sociaux (Anap)
Stéphane Pardoux, directeur général
Marie-Sophie Ferreira, directrice de la performance médico-sociale
____________
LISTE DES CONTRIBUTIONS ÉCRITES
Collectif Ehpad familles 42
Fehap Normandie
DÉPLACEMENT À RENNES
(jeudi 28 mars 2024)
___________
Agence régional de santé (ARS) de Bretagne
Entretien avec Élise Noguera, directrice générale de l'ARS, Malik Lahoucine, directeur général adjoint, Dominique Penhouet, directeur adjoint autonomie et santé mentale, David Le Goff, directeur de la délégation départementale d'Ile -et-Vilaine, Anne-Briac Bili, directrice de cabinet
Fnadepa Ille-et-Vilaine
Entretien avec Anne-Marie Tily, présidente, et Françoise Trébaol, vice-présidente
Ehpad Gaëtan Hervé
Visite, entretiens et déjeuner à l'Ehpad Gaëtan Hervé, en présence de Christophe Fouillère, adjoint à la maire de Rennes délégué au vieillissement, Danièle Fourdan, directrice du CCAS de Rennes, et Charles Gauthier, directeur des personnes âgées au CCAS de Rennes, Aurélie Quinton, directrice de l'Ehpad
Conseil départemental d'Ille-et-Vilaine
Entretien avec Jean-Luc Chenut, président du conseil départemental d'Ille-et-Vilaine, Anne Passereau, directrice par intérim de l'autonomie, et Guillaume Violet, conseiller technique du Président
TABLEAU DE MISE
EN oeUVRE ET DE SUIVI
DES RECOMMANDATIONS
|
N° |
Recommandations |
Acteurs concernés |
Support |
|
1 |
Pérenniser le fonds d'urgence de 100 millions d'euros et les commissions départementales de suivi des ESMS en difficultés financières. |
Parlement, Gouvernement, CNSA |
LFSS |
|
2 |
Déterminer une valeur nationale de convergence du
point GIR en définissant, pendant une période transitoire,
une trajectoire d'évolution à la hausse |
Parlement, Gouvernement, CNSA, départements |
LFSS |
|
3 |
Instaurer un plancher de revalorisation du tarif hébergement opposable à l'aide sociale indexé sur l'inflation. |
Gouvernement |
Règlement (art. R. 314-175 CASF) |
|
4 |
Créer une deuxième journée de solidarité pour financer la branche autonomie. |
Parlement |
LFSS |
|
5 |
Homogénéiser les conditions d'accès aux emplois de soignant entre les fonctions publiques hospitalière et territoriale. |
Parlement, Gouvernement |
Loi Règlement |
|
6 |
Reconnaître et encadrer le statut d'infirmier diplômé d'État coordonnateur en Ehpad. |
Parlement, Gouvernement |
Loi Règlement |
|
7 |
Fixer, dans une loi de programmation, une cible globale de ratio d'encadrement de 8 ETP pour 10 résidents. |
Parlement |
Loi |
|
8 |
Intégrer dans le périmètre des sections soins et dépendance des dépenses aujourd'hui financées par la section hébergement bien que relevant du soin et de la prévention de la perte d'autonomie. |
Parlement, Gouvernement |
LFSS Règlement |
|
9 |
Simplifier les coupes PATHOS en mettant en place un processus d'évaluation collective des besoins en soins des résidents ou en allant vers un processus d'auto-évaluation avec contrôle hiérarchisé ou aléatoire réalisé par les ARS. |
Parlement, Gouvernement |
LFSS Règlement |
|
10 |
Envisager la généralisation du tarif global et prévoir son indexation sur l'inflation. |
Parlement, Gouvernement |
LFSS Règlement |
|
11 |
Généraliser une taille minimale de chambre de 26 m². |
Gouvernement |
Règlement |
|
12 |
Ouvrir au sein des Ehpad existants dans les milieux ruraux dévitalisés des services publics (maison France Services, bureau de Poste...) ou de première nécessité (supérette...). |
Gouvernement, collectivités territoriales |
- |
|
13 |
Ouvrir le fonds vert à l'ensemble des Ehpad publics et privés habilités majoritairement à l'aide sociale pour financer les projets de rénovation. |
Gouvernement |
Règlement |
|
14 |
Créer une foncière nationale visant à mutualiser les moyens d'ingénierie de projets pour les Ehpad publics. |
Parlement, Gouvernement |
Loi Règlement |
|
15 |
Créer un forfait d'aide technique de 5 000 euros par résident tous les 8 ans, financé par la section soins/dépendance. |
Parlement, Gouvernement, CNSA |
LFSS |
|
16 |
Lancer un plan de rattrapage de l'offre d'Ehpad en Guadeloupe, en Martinique et à La Réunion, dont un volet d'investissement spécifique pour la construction d'Ehpad publics en Guadeloupe et un plan de formation de la population locale aux métiers du soin. |
Parlement, Gouvernement |
Loi Règlement |
|
17 |
Publier sous forme de score visuellement identifiable, sur le modèle du « Nutri-Score », le résultat de l'évaluation de la qualité des Ehpad. |
Gouvernement |
Règlement |
|
18 |
Généraliser une solution d'assurance dépendance obligatoire afin de couvrir une partie du reste à charge des résidents. |
Parlement, Gouvernement |
Loi Règlement |
|
19 |
Créer un dispositif analogue au bail réel solidaire pour les Ehpad habilités à l'aide sociale. |
Parlement, Gouvernement |
Loi |
ANNEXE :
ANALYSE DES RÉSULTATS
DE LA CONSULTATION DES ÉLUS
LOCAUX303(*)
I - Profil des répondants
1. Type de mandat et fonction
|
Type de mandat |
|
|
Élus municipaux |
80,27 % |
|
Membres d'un établissement public de coopération intercommunale (EPCI) |
3,89 % |
|
Élus départementaux |
2,92 % |
|
Élus d'une collectivité territoriale à statut particulier |
0,78 % |
|
Autre ou non-réponse |
12,15 % |
|
Taille de commune (pour les élus municipaux) |
80,27 % |
|
Moins de 1 000 habitants |
31,78 % |
|
De 1 000 à 4 999 habitants |
32,94 % |
|
De 5 000 à 9 999 habitants |
7,58 % |
|
Plus de 10 000 habitants |
7,87 % |
|
Non précisé |
0,10 % |
|
Fonction exécutive locale |
|
|
Maire |
49,17 % |
|
Adjoint au maire |
25,95 % |
|
Membre de l'exécutif d'une collectivité territoriale à statut particulier |
1,55 % |
|
Président ou vice-président de conseil départemental |
0,87 % |
|
Aucune ou sans réponse |
22,45 % |
220 répondants (21,38 %) sont maires d'une commune de moins de 1 000 habitants.
2. Caractéristiques de la collectivité
Proportion de la population de la collectivité âgée de plus de 60 ans : 34,8 % (moyenne nationale : 27 % en 2021).
Proportion de la population de la collectivité âgée de plus de 75 ans : 19,25 % (moyenne nationale : 10 %).
452 répondants (43,9 %) se déclarent élus dans une collectivité ne comptant aucun Ehpad. 28,7 % sont élus dans une collectivité comptant au moins un Ehpad. 27,4 % ne l'ont pas précisé.
II. Situation des Ehpad
1. Évolution de l'offre d'Ehpad
5,4 % des répondants déclarent qu'une ou plusieurs ouvertures d'Ehpad ont eu lieu sur le territoire de leur collectivité au cours des cinq dernières années.
3,3 % des répondants déclarent qu'une ou plusieurs fermetures d'Ehpad ont eu lieu sur le territoire de leur collectivité au cours des cinq dernières années, mais 6,03 % déclarent qu'une ou plusieurs fermetures sont actuellement envisagées dans leur territoire.
Les élus qui déclarent avoir connaissance du nombre de places d'Ehpad dans leur territoire y dénombrent en moyenne 117 places, tous statuts d'établissement confondus.
Ces mêmes élus constatent une stabilité du nombre de places offertes sur leur territoire.
Évolution du nombre de places en
Ehpad
au cours des trois dernières années
2. Évolution du taux d'occupation des Ehpad
39,4 % des répondants déclarent avoir connaissance du taux d'occupation des Ehpad de leur territoire. Pour ces élus, ce taux est de 94,7 % en moyenne. Cependant, 71 % des taux renseignés sont supérieurs à 95 % (la médiane est de 97 %).
Ces élus constatent majoritairement une stabilité du taux d'occupation des Ehpad. 23 % d'entre eux considèrent cependant que ce taux d'occupation a augmenté et 19 % qu'il a diminué.
Évolution du taux d'occupation des
Ehpad
au cours des trois dernières années
3. Situation financière des Ehpad
Sur 761 élus ayant répondu sur la situation financière des Ehpad de leur territoire :
- 36,79 % estiment qu'elle est fragile ;
- 32,59 % qu'elle est critique ;
- 10,12 % qu'elle est globalement saine ;
- 20,5 % ne savent pas.
Soit 69 % qui considèrent que cette situation est fragile ou critique.
Sur 758 élus ayant répondu, 62,7 % estiment que cette situation s'est dégradée.
Évolution de la situation financière
des Ehpad
au cours des trois dernières années
Parmi les facteurs mentionnés pour expliquer les difficultés économiques des Ehpad, l'augmentation des charges de personnel (15 %), l'inflation (13 %), l'insuffisance des financements publics (13 %) et les difficultés de recrutement (13 %) sont principalement citées.
Principaux facteurs expliquant les difficultés
Autres facteurs spontanément mentionnés par les élus locaux :
- difficultés liées aux ressources humaines : le manque de personnels soignants ; la désertification médicale ; le recours à l'intérim ; le manque de reconnaissance des métiers ; l'absence de solution de mobilité collective pour le personnel ; l'absentéisme ; les difficultés de recrutement liées aux distorsions de statut entre FPT et FPH ; le statut de la FPT qui oblige à prendre en charge les arrêts maladie ;
- difficultés liées à la demande : la perte de confiance des familles après la crise du covid et à la suite du scandale Orpea ; la préférence pour les résidences autonomie ou les résidences services seniors ; la peur de se retrouver confiné dans un établissement ; les tarifs trop élevés pour les ménages ; le faible montant des retraites ;
- difficultés liées à l'offre : la présence de chambres doubles qui restent inoccupées ; une trop faible capacité d'accueil ;
- difficultés liées au profil des résidents : la présence de résidents de plus en plus dépendants et nécessitant plus de soins ;
- difficultés liées à l'organisation : la mobilisation des équipes de soins pour des tâches administratives, notamment les évaluations AGGIR et PATHOS ; la non-mutualisation de certaines fonctions support ;
- difficultés liées à la gouvernance : une gestion mauvaise ou inadaptée ; les exigences administratives de l'ARS ; le renforcement de la règlementation et des normes sans moyens financiers supplémentaires ; le non-versement de dotations par l'ARS ; le manque de cohésion dans certaines gouvernances ; l'absence de compensation à l'euro près du versement de la prime Ségur aux personnels ; l'insuffisance des tarifs hébergement ; les actionnaires ;
- difficultés liées aux locaux : les besoins de rénovation ou travaux de mise aux normes ; la vétusté des locaux ;
- difficultés liées aux coûts : les coûts de fonctionnement : énergie, alimentation, loyer... ; l'évolution des taux d'intérêt sur les prêts logements sociaux (PLS) ;
- des difficultés spécifiques touchant certains établissements : une dette ancienne impossible à épurer ; l'impact de l'épidémie de covid qui a fortement touché un établissement.
4. Évolution des conditions d'accueil et d'hébergement en Ehpad
Sur 745 élus ayant répondu, 40,9 % estiment que les conditions d'accueil et d'hébergement des résidents dans les Ehpad de leur territoire restent satisfaisantes.
Conditions d'accueil et d'accompagnement en Ehpad
Sur 743 élus, 43 % estiment que ces conditions sont restées stables et 27 % considèrent qu'elles se sont dégradées.
Seuls 4,6 % des élus estimant que les conditions d'accueil et d'hébergement sont satisfaisantes estiment que celles-ci se dégradent. Toutefois, 80,7 % d'entre eux estiment qu'il existe un risque de dégradation de ces conditions au cours des prochaines années.
III. - Réponse des pouvoirs publics
1. Aide de l'ARS
Sur 748 élus ayant répondu, 54,7 % ignorent si une aide de l'ARS a été accordée aux Ehpad en difficulté de leur territoire. 26,3 % déclarent qu'une aide leur a été versée et 19 % que l'ARS n'a pas accordé d'aide.
Parmi les élus ayant répondu par l'affirmative, 80,2 % estiment que les montants accordés ont été insuffisants tandis que 17,3 % considèrent qu'ils ont été adéquats.
2. Soutien des collectivités locales
Sur 737 élus ayant répondu, 23,6 % déclarent que leur collectivité a contribué à soutenir les Ehpad de leur territoire.
Les moyens spontanément mentionnés par les élus locaux sont les suivants :
Conseils municipaux :
- octroi d'une subvention d'équilibre au CCAS ;
- aide financière pour l'achat de matériel ;
- avance de trésorerie ;
- aide à l'investissement / garantie pour l'investissement ;
- cautionnement d'emprunt ;
- achat de terrains / financement d'une partie de l'acquisition du terrain / don de terrains ;
- acquisition par la ville d'une partie du foncier ;
- octroi de permis de construire sur des parcelles détachées pour assurer des recettes d'investissement ;
- prise en charge d'aménagements extérieurs : voies d'accès, parking, entrée de l'établissement...
- portage des projets d'extension et de réhabilitation ;
- prêt de véhicules / aide à l'achat de véhicules ;
- paiement par le CCAS d'une partie du repas des résidents ;
- mise à disposition de matériel ;
- loyer très modéré / non-indexation du loyer / paiement différé du loyer ;
- bail emphytéotique ;
- mise en place d'une communauté énergétique avec revente d'électricité à un tarif inférieur au tarif du marché ;
- don de kits hydro-économes et de récupérateurs d'eau pour diminuer la consommation d'eau ;
- création d'un réseau public de chaleur pour garantir la stabilité du coût de l'énergie ;
- financement de travaux de rénovation énergétique ;
- accompagnement dans des démarches d'urbanisme ;
- exonération partielle de la taxe d'assainissement ;
- réduction du prix de l'eau potable ;
- entretien des bâtiments et des espaces verts ;
- partage de frais de service ;
- aide au recrutement ;
- mise à disposition de personnel technique ou administratif ;
- recrutement d'animateurs ;
- organisation d'activités du CCAS au sein de l'Ehpad / ouverture de l'Ehpad aux habitants / échanges intergénérationnels entre les crèches, les écoles et les centres de loisirs / subventionnement d'opérateurs associatifs pour des animations en Ehpad ;
- communication : valorisation de l'image / information aux familles sur l'offre d'Ehpad / communication sur l'emploi en Ehpad ;
- orientation des personnes sortant de la résidence autonomie vers les Ehpad locaux ;
- financement d'un audit privé des comptes ;
- mise en place d'une communauté professionnelle territoriale de santé (CPTS) ;
- appui à la négociation avec les partenaires ;
- information de l'ARS sur la situation des Ehpad.
Établissements publics de coopération intercommunale (EPCI)
- octroi d'une subvention d'équilibre / aide financière ;
- règlement du loyer de l'Ehpad / baisse des loyers en compensation d'un investissement dans un pôle d'activité de soins adapté (Pasa) ;
- bail emphytéotique ;
- financement des travaux d'entretien du bâtiment ;
- financement d'aides techniques pour améliorer les conditions de travail ;
- soutien en moyens matériels.
Conseils départementaux :
- augmentation de la dotation dépendance ;
- réévaluation du tarif hébergement ;
- mise en place de la modulation tarifaire ;
- crédits non reconductibles pour les établissements en situation de trésorerie critique ;
- crédits supplémentaires pour les établissements habilités à l'aide sociale ;
- abondement du fonds de l'ARS pour les établissements en difficulté ;
- avance exceptionnelle ;
- prêts remboursables ;
- dispositif de soutien à l'investissement ;
- fonds départemental pour les fluides ;
Paris :
- sur la section hébergement : mesures nouvelles pérennes et non pérennes accordées en complément dans le budget 2023 de certains Ehpad ;
- sur la section dépendance : versement d'une dotation complémentaire au forfait dépendance aux Ehpad parisiens éligibles pour soutenir la prise en charge de la dépendance et l'accompagnement de personnes issues de la grande précarité.
Réponse du département des Hauts-de-Seine
« Le Département des Hauts-de-Seine a voté en 2022 une autorisation de programme pluriannuelle de 20 M€ en investissement afin de soutenir 12 EHPAD, identifiés conjointement avec l'ARS, dans leurs projets de rénovation et de modernisation de locaux. À ce titre, 5 M€ ont été alloués à 6 EHPAD sur les exercices 2022 et 2023. Un montant de 3,2 M€ est inscrit au budget 2024 dans le cadre de cette autorisation de programme. Par ailleurs, pour 2024, il est envisagé d'accompagner les EHPAD publics et privés associatifs en situation critique, à hauteur de 2,5 M€ en fonctionnement. Dès 2021, le Président du Département a voulu engager un travail de fond sur “l'EHPAD de demain", pour réfléchir aux conditions permettant d'améliorer l'accueil dans ces établissements. L'objectif était d'en faire des lieux de soins et des lieux de vie, avec une offre de services élargie, en développant notamment l'accueil temporaire et l'accueil de jour, pour favoriser la mixité des résidents et entretenir le lien social. C'est le sens du référentiel QVS (Qualité de Vie Sénior) qui a été élaboré avec le CSTB (Centre scientifique et technique du bâtiment) et les professionnels du secteur, et dévoilé par le Président du Département lors de la présentation de la stratégie départementale en faveur de l'autonomie des séniors en avril 2023. Structuré autour de quatre enjeux (un enjeu transversal de pilotage, et trois enjeux thématiques liés au cadre bâti, au lien social et au bien-être individuel), il s'appuie sur la définition de la qualité de vie publiée par l'OMS en 1994 ainsi que sur deux autres cadres structurants : le label OsmoZ de la qualité des cadres de vie au travail, développé par Certivea, et le référentiel Homes4Life, issu d'un projet de recherche européen sur les environnements favorables au vieillissement de la population. Le référentiel décline 87 critères, qui permettent de mesurer très précisément l'adaptation des locaux à l'usage quotidien des résidents, ainsi que la qualité de l'air ou le confort visuel, acoustique et thermique, mais aussi, au-delà de l'aspect bâtimentaire, les principes de fonctionnement de l'établissement, son ouverture à l'environnement dans lequel il s'inscrit, sa capacité à accueillir des personnes extérieures et à impliquer les familles, à permettre aux résidents de participer à des activités variées, à favoriser leur autonomie par l'entretien de leur santé physique et mentale, à préserver leur intimité ou encore à respecter leur liberté de choix. Ce référentiel représentait une avancée majeure, car il apportait enfin une grille d'évaluation, rigoureuse et systématique, de la qualité de vie dans tous les établissements accueillant des personnes âgées. Sur cette base, il était prévu d'accompagner progressivement tous les EHPAD publics ou associatifs alto-séquanais pour identifier leurs points forts et leurs marges d'amélioration, et de s'engager dans l'élaboration de plans d'action pour réduire l'écart entre leur situation et l'objectif visé, afin d'être priorisés dans l'octroi des financements du Département. L'annonce par le gouvernement, fin 2023, du projet de fusion des sections soins et dépendance sous pilotage de l'ARS, a conduit le Département à suspendre ce travail, dans l'attente de précisions sur cette évolution majeure. En l'état, les informations dont nous disposons conduisent à penser que cette réforme consiste à médicaliser les EHPAD, pour lever la tension qui pèse sur l'hôpital en libérant des lits, et faire des EHPAD exclusivement des lieux de soins. Cette vision de l'EHPAD est à l'opposé de celle défendue par le Département dans le cadre d'un parcours global pour l'autonomie des séniors, de la prévention à l'accueil en établissement en passant par le maintien à domicile. Le Département décidera des suites qu'il peut donner à sa démarche une fois que seront connues les modalités à venir de pilotage et de financement des EHPAD.
IV - Observations complémentaires
Contributions choisies :
• « - L'EHPAD public autonome est actuellement en cours de reconstruction. Il présente deux tiers de ses places en chambre double, sans douche dans les salles de bain. Les conditions d'accueil ne sont pas satisfaisantes, malgré tout l'établissement présente un taux d'occupation de 96 % ;
« - l'EHPAD associatif présente une situation un peu meilleure mais malgré tout avec des chambres doubles. Des travaux de rénovation et d'amélioration du cadre hôtelier deviendront nécessaire à moyen terme ;
« - le département du Nord a fait le choix de soutenir le maintien à domicile et l'impact sur l'activité des EHPAD s'en est ressenti : la moyenne d'âge à l'entrée des résidents est passé de 83 à 86 ans et plus de la moitié des résidents accueillis présente le niveau de dépendance le plus élevé, soit GIR 1 et 2. De même désormais 2 demandes d'admissions sur 3 concernent des personnes atteintes de troubles de type Alzheimer. »
• « - Les directeurs ne sont pas gestionnaires. Ils peuvent avoir de solides connaissances métiers sur la partie organisationnelle, mais ils sont TOUS incapables de maîtriser les EPRD/ERRD. Les centres de gestion ne sont pas compétents pour accompagner les Ehpad publics dans cette construction budgétaire. Les directeurs sont laissés pour compte et se démotivent, souvent ils n'ont de référent médico-social qu'eux-mêmes.
- Les établissements n'accompagnent pas leur budget de fonctionnement d'un plan pluriannuel d'investissement (PPI). Ils ne construisent pas correctement une section hébergement excédentaire afin que la capacité d'autofinancement vienne nourrir le PPI. De fait, les établissements ne sont pas entretenus et se dégradent.
- Les cotisations au CNFPT sont inutiles puisque le catalogue est dépourvu en formation qualifiante médico-sociale mais surtout il n'y pas de formation DIPLOMANTE. Si un établissement public souhaite former un agent social pour devenir AES/AMP/aide-soignant, c'est un coût supplémentaire pour l'établissement. Or, compte tenu des équilibres fragiles la formation ne se fait pas.
- Il existe une distorsion de concurrence à l'emploi entre FPT et FPH. La FPH peut recruter en CDI des infirmières et aides-soignants sans exiger de passer les concours. De fait, les EHPAD publics FPT sont délaissés par ces talents car le recrutement est trop complexe et la succession de CDD n'attire pas les jeunes profils.
- De nombreux EHPAD n'ont pas revu leur coupe PATHOS depuis plus de 3/4 ans. Or la durée moyenne de séjour est de 3 ans, de fait les dotations allouées aux EHPAD ne sont pas fidèles au réel besoin de l'établissement qui ne perçoit pas le bon niveau de dotations. Ainsi, les établissements sont déficitaires par manque de médecins. Aujourd'hui, ne viennent à nous des candidats à la résidence dans un état beaucoup plus dégradé qu'il ne l'était il y a 5/10 ans.
- Les ARS n'accompagnent pas les établissements en demande. Elles sont compétentes dans la répression mais incapables d'apporter/proposer des solutions. Les directeurs d'établissement les haïssent. »
• « - Problème de la volatilité du personnel qui ne s'investit plus dans l'établissement ; les projets deviennent difficiles à mettre en place.
- Un réel besoin de place sur le territoire communal et communes environnantes (territoire de la côte Malouine qui attire les jeunes retraités qui souhaitent également faire venir leurs parents souvent très âgés et isolés dans des grandes villes) ;
- De nombreux établissements ne parviendront pas à boucler leur budget en 2024. En 2023, le Département est venu en aide grâce à des crédits non-reconductibles (CNR) et cela a été une bouée de sauvetage. En 2024, il ne pourra plus... Quid de l'avenir financier de nos EHPAD ? Chaque fin d'année, un grand nombre d'établissements sont suspendus à l'obtention de CNR pour équilibrer leurs budgets ; cette stratégie de financement des EHPAD n'est plus tenable. Depuis de nombreuses années, les taux d'évolution des dotations (APA et Soins) ou bien des tarifs de l'hébergement ne couvrent pas l'augmentation des charges. Le système de financement était très fragile. Aujourd'hui, l'inflation, l'augmentation des salaires (Smic, point d'indice, SEGUR...), la loi Egalim et autres obligations règlementaires conduisent nos structures dans un précipice. Mais la question à laquelle, chaque jour, nous sommes confrontés est la suivante : nos aîné(e)s ont-ils mérité et méritent-ils ce manque de considération de la société et des pouvoirs publics ? Serons-nous en mesure de payer les salaires des personnels qui se dévouent dans nos établissements auprès des personnes accueillies en cette fin d'année ? Serons-nous en mesure de payer les fournisseurs des denrées alimentaires destinées pour les repas des personnes accueillies en cette fin d'année ? Ceci est la réalité du quotidien. »
• « À ce jour, notre établissement affiche depuis 2023 un déficit qui est absorbé par les quelques réserves réalisées par le gestionnaire depuis 2018. Hélas, ces réserves s'épuiseront en 2025. Notre établissement a fait le choix de garantir une qualité de service en augmentant progressivement la masse salariale à la fois pour soulager les équipes et assurer un accompagnement digne. Aujourd'hui, grâce à une organisation respectueuse des professionnels, nous n'avons pas de problème de recrutement et de turnover. Pas de remplacement par intérim car très peu d'absentéisme. Pour autant, notre situation financière est précaire : masse salariale importante, SEGUR non financé en totalité par l'ARS, inflation, choix de ne pas se déconventionner, etc. Tous ces paramètres font que notre EHPAD affichera en 2025 un déficit qu'il ne pourra plus absorber. Il est urgent d'envisager de travailler sérieusement sur la loi Grand Age et notamment d'aborder sans attendre son financement. »
• « Deux aspects : 1/ L'établissement est déficitaire budgétairement pour la deuxième année consécutive de 7 % du budget (300.000€/4.200.000€) dû aux charges salariales (Ségur et autres...) non compensées par l'ARS, aux augmentations des charges générales (fluides, équipements sanitaires...). Ce déficit est compensé à ce jour par les réserves légales et les réserves d'épargne de sécurité optionnelles accumulées en périodes normales. Les unes et les autres permettront de "tenir" encore trois années au maximum avant un dépôt de bilan et une cessation d'activités sachant que cession est inenvisageable compte-tenu de l'état des potentiels acquéreurs publics en déficit structurel (hôpitaux, associations...) et privés ne pouvant rentabiliser pécuniairement l'activité. 2/ L'établissement est déficitaire humainement d'une part par un manque chronique de personnels de santé dont le recrutement est bridé par le non financement de l'ARS (où sont passés les 50.000 recrutements annoncés dont 1.5 recrutement pour notre établissement ?) et la limitation, voire l'arrêt, des financements par le département notamment dans le financement des appels à projet pourtant annoncés "politiquement". »
• « Je suis maire d'une commune, donc président du CCAS qui dispose d'un EHPAD public de 66 lits. Tous les élus comme moi sont confrontés comme jamais aux difficultés de plus en plus complexes des EHPAD publics. La situation se tend pour atteindre un niveau jamais atteint par le passé : augmentation fulgurante du coût de l'énergie, inflation, revalorisation des salaires des agents, marchés souscrits révisés à la hausse, absentéisme, difficultés à pourvoir des postes durablement... Ces difficultés ne sont pas conjoncturelles, elles s'inscrivent dans la durée. Elles entrainent des inévitables déficits de fin d'exercice. Ni les services de l'ARS, ni ceux du Département ne viennent durablement en aide. Ces déséquilibres financiers, cette usure humaine impactent les décisions de conforter les équipes ou pas, de remplacer les personnels absents ou d'user un peu plus ceux qui restent, de lancer des réparations sérieuses ou de se contenter de bricolage, de reconsidérer la qualité des repas, celle du nettoyage, à quand la révision des soins donnés aux résidents ? Cette situation met les directeurs et élus en première ligne de toute erreur de gestion qui surviendrait. Cette situation doit cesser. Je fais le voeu que cette consultation soit une prise de conscience collective de l'état de nos EHPAD publics. »
• « Les conditions d'accueil et d'hébergement sont restées stables car nous avons fait le choix (qui n'était pas éthiquement une option) de maintenir la qualité, notamment des soins en remplaçant systématiquement les agents absents. Ce qui explique le déficit (70 % des dépenses concernent le personnel). Le tarif pratiqué par notre Ehpad public est très bas. Nous sommes contraints par le département pour le tarif hébergement et ne pouvons de ce fait appliquer une hausse permettant de compenser l'augmentation de nos coûts notamment en termes de personnel (application Ségur, revalorisation salariale dans la FPT, augmentation du point d'indice, passage des aides-soignantes en CAT B, intérim pour remplacements) tout en veillant à un reste à charge raisonnable pour les familles. L'inflation est venue fragiliser la situation financière de notre établissement. Nous venons de signer une convention aide sociale avec le CD33 pour pratiquer la modulation tarifaire mais en fonction de notre nombre d'aidés sociaux nous sommes plafonnés à 10 % d'augmentation au lieu de 15 % autorisés ; alors que le niveau de vie de la population de la commune pourrait soutenir une telle augmentation. Ce changement de tarif ne s'applique que sur les nouveaux résidents ce qui prendra 3 ans environ pour l'appliquer sur l'ensemble des résidents non éligibles à l'aide sociale. Nous avons un GMP de 840 ce qui implique un nombre de soignants en nombre suffisant pour garantir une prise en charge de qualité et de ce fait une obligation de remplacement des absents afin d'éviter une dégradation des soins. En conclusion, nous sommes seuls face à l'augmentation des charges (+ 636K€ par rapport à 2022) sans véritable compensation par les recettes (+ 206K€ par rapport à 2022). »
• « Malgré un très fort taux d'occupation, proche de 99 %, l'EHPAD est en déficit structurel, principalement lié à la non pris en charge de l'ensemble de l'évolution des couts liés à la masse salariale, aux énergies et l'inflation. Les EHPAD du Département habilités à l'aide sociale (CCAS, hospitalier...) ont un prix hébergement d'environ 65 € par jour, alors que le non-lucratif est de 85 €/jour, et le secteur privé lucratif supérieur au-delà de 100 € par jour. Les crédits non renouvelables (CNR) attribués en fin d'année 2023 (État / Département) ont permis uniquement d'équilibrer l'exercice 2023 et de prendre en charge une partie des déficits constatés les exercices précédents. »
* 1 Source : Igas, « Lieux de vie et accompagnement des personnes âgées en perte d'autonomie : les défis de la politique domiciliaire, se sentir chez soi où que l'on soit », mars 2024 - Annexe 12.
* 2 Source : DGCS.
* 3 Source : Drees, enquête EHPA 2019.
* 4 Drees, enquête EHPA 2019, 2023.
* 5 Cf. infra, III.D.3.
* 6 Art. L. 342-3 et D. 342-5 du code de l'action sociale et des familles.
* 7 L'aide et l'action sociales en France, Panoramas de la Drees, édition 2022 - Fiche « Les établissements d'hébergement pour personnes âgées ».
* 8 Les données traitées par la FHF proviennent d'une enquête déclarative colligeant la situation de 730 Ehpad publics hospitaliers, autonomes ou rattachés à un établissement public de santé, représentant plus de 100 000 places d'hébergement permanent, soit 43 % des places d'Ehpad publics relevant de la fonction publique hospitalière, répartis dans l'ensemble des régions.
* 9 Les résultats déficitaires nécessitent la mise en place de subventions d'équilibre depuis le budget principal du CCAS vers le budget annexe des Ehpad.
* 10 Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs.
* 11 Syndicat national des établissements et résidences pour personnes âgées.
* 12 Contrôle de l'activité du groupe Medicharme, Inspection générale des Finances / Inspection générale des affaires sociales, mars 2024.
* 13 Cf. infra, II.A.
* 14 Groupe iso-ressources.
* 15 Autonomie, Gérontologie, Groupe iso-ressources.
* 16 « Hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », M.-H. Toupin, Repères statistiques n° 19, CNSA, janvier 2024.
* 17 Source : réponses de la DGCS au questionnaire des rapporteures.
* 18 Les résidents imposables peuvent bénéficier de la réduction d'impôt au titre des frais de dépendance et d'hébergement pour les personnes dépendantes accueillies en établissement spécialisé, représentant 25 % des dépenses réelles engagées (résultat du reste à charge moins les dispositifs sociaux) dans la limite d'un plafond annuel fixé à 10 000 euros par résident. Créé en 1988 et modifié en 2010, ce dispositif fiscal bénéficie à 418 000 ménages pour un coût de 251 millions d'euros en 2023.
* 19 Peuvent être mentionnées les aides au logement (allocation personnalisée au logement, allocation de logement social) et l'aide sociale à l'hébergement.
* 20 Insee, « La Guadeloupe face au défi de la dépendance des seniors à l'horizon 2030 », 2021.
* 21 Drees, Enquête EHPA de 2019, 2023.
* 22 Insee, « En Guadeloupe, les prix sont plus élevés de 12,5 % qu'en France métropolitaine », 2016.
* 23 Voir la liste des personnes rencontrées lors du déplacement annexée au présent rapport.
* 24 Mesurée par par le « score VQS » qui synthétise les diverses difficultés rencontrées par les personnes âgées à partir des questions de l'enquête VQS de l'Insee portant sur leurs capacités fonctionnelles.
* 25 « Perte d'autonomie des seniors vivant à domicile : 60 000 Bretons concernés en 2021 », Insee Flash Bretagne n° 100, décembre 2023.
* 26 « En 2050, la Bretagne compterait près de 260 000 habitants supplémentaires », Insee Analyses Bretagne n° 121, décembre 2023.
* 27 Capacité d'autofinancement.
* 28 État réalisé des recettes et des dépenses.
* 29 État prévisionnel des recettes et des dépenses.
* 30 « En Bretagne, les Ehpad publics à bout de souffle : 53 maires attaquent l'État pour faute », Ouest-France, 4 avril 2024.
* 31 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 32 Sophie Guennery, L'hébergement de la personne âgée dépendante - Modélisation prospective : l'exemple de la région Poitou-Charentes, 2014.
* 33 Ordonnance du 11 novembre 1958 portant réforme de la législation hospitalière, article 1er : « Les hospices pourvoient à l'hébergement des vieillards, infirmes et incurables et leur assurent, le cas échéant, les soins nécessaires. Lorsqu'ils ne reçoivent que des vieillards, ces établissements sont dénommés maisons de retraite ».
* 34 Les unités de soins de longue durée (USLD) correspondent quant à elles aux anciens hospices.
* 35 Jean-Marie Delarue, Rapport à Madame Anne Hidalgo sur les établissements d'hébergement pour personnes âgées dépendantes parisiennes et les droits fondamentaux, 2022.
* 36 Luc Broussy, Jérôme Guedj et Anna Kuhn-Lafont, L'Ehpad du futur commence aujourd'hui. Propositions pour un changement radical de modèle, 2021.
* 37 Arrêté du 26 avril 1999 fixant le contenu du cahier des charges de la convention pluriannuelle prévue à l'article 5-1 de la loi n° 75-535 du 30 juin 1975 relative aux institutions sociales et médico-sociales, I.2.1.
* 38 Défenseure des droits, Rapport sur les droits fondamentaux des personnes âgées accueillies en Ehpad, 2021.
* 39 Ibid.
* 40 Drees, Enquête EHPA de 2019, 2023.
* 41 Rapport n° 252 (2023-2024) de M. Jean Sol et Mme Jocelyne Guidez, déposé le 17 janvier 2024, sur la proposition de loi portant mesures pour bâtir la société du bien-vieillir en France.
* 42 Article 8 de la Convention européenne de sauvegarde des droits de l'Homme.
* 43 Arrêté du 8 septembre 2003 relatif à la charte des droits et libertés de la personne accueillie, mentionnée à l'article L. 311-4 du code de l'action sociale et des familles.
* 44 Laurent Frémont, Liens entravés, adieux interdits. Droits de recevoir ses proches, droit de visiter les siens, 2023.
* 45 Peuvent être utilement cités : Rapport législatif (n° 18, 2021-2022), déposé le 6 octobre 2021, par Mme Corinne Imbert sur la proposition de loi tendant à créer un droit de visite pour les malades, les personnes âgées et handicapées qui séjournent en établissements ; Défenseure des droits, Les droits fondamentaux des personnes âgées accueillies en Ehpad, 2021 ; Laurent Frémont, Liens entravés, adieux interdits. Droits de recevoir ses proches, droit de visiter les siens, 2023.
* 46 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie.
* 47 Ifop, « Baromètre sur le secteur du grand âge », mai 2022.
* 48 Selon les répondants à l'enquête de la FHF (733 répondants).
* 49 La Banque Postale, « Inflation énergétique : accélérateur de la transition ? Impacts sur les finances et les stratégies des collectivités locales en 2022 et 2023 », Accès territoires, 2023.
* 50 Ibid.
* 51 Rapport d'information (n° 779, 2022-2023), déposé le 27 juin 2023, de Mme Christine Lavarde sur sur les dispositifs de soutien aux consommateurs d'énergie : l'usine à gaz des aides énergie.
* 52 Commission de régulation de l'énergie, Délibération n° 2022-164 du 22 juin 2022 portant avis sur le projet d'arrêté relatif aux tarifs réglementés de vente de gaz naturel d'Engie, 2022.
* 53 Insee, « En 2022, le prix annuel moyen du MWh d'électricité a augmenté de 45 % et celui du MWh de gaz de 107 % », 2023.
* 54 Décret n° 2022-1430 du 14 novembre 2022 modifiant le décret n° 2022-514 du 9 avril 2022 relatif à l'aide en faveur de l'habitat collectif résidentiel face à l'augmentation du prix du gaz naturel.
* 55 Décret n° 2022-1763 du 30 décembre 2022 relatif à l'aide en faveur de l'habitat collectif résidentiel face à l'augmentation du prix de l'électricité pour 2023.
* 56 Insee, « L'essentiel sur... l'inflation », 2024.
* 57 Loi n° 2020-1576 du 14 décembre 2020 de financement de la sécurité sociale pour 2021 - Article 48.
* 58 Décision unilatérale du 26 octobre 2020 pour la CCN 51 ; recommandation patronale du 26 octobre 2020 pour la CCN 66 ; accord collectif du 14 décembre 2020 pour la Croix-Rouge française ; accords collectifs ou décisions unilatérales de l'employeur pour les employeurs non couverts par l'un des textes nationaux.
* 59 90 euros net à compter du 1er septembre 2020, puis 183 euros à compter du 1er décembre 2020.
* 60 80 euros net à compter du 1er septembre 2020, puis 160 euros à compter du 1er décembre 2020.
* 61 Prévue dans le cadre du volet « Investir pour l'hôpital » du plan « Ma santé 2022 », cette prime d'un montant brut mensuel de 118 euros a été créée par le décret n° 2020-66 du 30 janvier 2020 dans la fonction publique hospitalière. Le décret n° 2020-1189 du 29 septembre 2020 a permis son extension dans la fonction publique territoriale.
* 62 Source : enquête Fnadepa, mai 2023.
* 63 Pour plus de précisions, voir l'analyse des résultats de la consultation annexée au présent rapport.
* 64 Insee, « En décembre 2023, les prix à la consommation augmentent de 0,1 % sur un mois et de 3,7 % sur un an », 2024.
* 65 Cf. Stat'ur bilan n° 366, juillet 2023.
* 66 Pour les hôpitaux, un coefficient de minoration des tarifs a été institué en 2018 pour neutraliser les effets des allégements de cotisations sociales et fiscales sur les tarifs des établissements commerciaux et privés à but non lucratif.
* 67 Taxe sur la valeur ajoutée.
* 68 CJUE, 16 sept. 2008, aff. 288/07, Isle of Wight Council.
* 69 CJUE, 29 oct. 2015, aff. 174/14, Saudaçor.
* 70 Ce considérant pourrait être remis en cause par la possibilité désormais ouverte aux établissements habilités à l'aide sociale d'appliquer des tarifs différenciés aux résidents non bénéficiaires de l'ASH (cf. infra, III.D).
* 71 Concrètement, cela entraîne notamment une régularisation de la collecte de la TVA (remboursement par l'établissement des montants collectés auprès des résidents, remboursement par l'établissement des déductions de TVA, restitution par l'État des sommes indument collectées), un assujettissement rétroactif à la taxe sur les salaires et à la taxe d'habitation pour les locaux meublés occupés par les sociétés, associations ou organismes privés, une régularisation de la situation fiscale vis-à-vis des impôts commerciaux par une restitution par l'administration fiscale des sommes indument prélevées ainsi qu'une restitution des montants perçus dans le cadre du CICE.
* 72 Source : DGCS.
* 73 Source : Drees, Enquête EHPA 2019.
* 74 Article D. 312-156 du code de l'action sociale et des familles.
* 75 « Le personnel et les difficultés de recrutement dans les Ehpad », Études et résultats n° 1067, Drees, juin 2018.
* 76 « Les personnes âgées hébergées dans les Ehpad », Cour des comptes, rapport public annuel 2022.
* 77 Grand âge et autonomie. Plan de mobilisation en faveur de l'attractivité des métiers du grand âge 2020-2024, rapport remis à la ministre des solidarités et de la santé par Myriam El Khomri, octobre 2019.
* 78 « Les tensions sur le marché du travail en 2022. En nette hausse avec la levée complète des contraintes sanitaires », Dares Résultats n° 59, novembre 2023.
* 79 « Les enjeux de la maîtrise des risques professionnels dans les établissements et services pour personnes âgées et personnes en situation de handicap », Rapport sur l'application des lois de financement de la sécurité sociale (Ralfss), Cour des comptes, octobre 2022.
* 80 Ibid.
* 81 Source : rapport, transmis par le Gouvernement au Parlement, évaluant les effets sur la loi de financement de la sécurité sociale de l'instauration d'un ratio minimal d'encadrement des résidents par le personnel soignant d'au moins six professionnels pour dix résidents dans les établissements d'hébergement pour personnes âgées dépendantes, octobre 2023.
* 82 « La formation continue dans la fonction publique hospitalière », rapport Igas / Inspection générale de l'éducation, du sport et de la recherche (IGÉSR), décembre 2021.
* 83 Source : Lieux de vie et d'accompagnement des personnes âgées en perte d'autonomie - Annexe 7 : « L'accueil et l'accompagnement des personnes âgées en perte d'autonomie en établissement pour personnes âgées dépendantes (Ehpad) », Igas, février 2024.
* 84 Anap, Tableau de bord de la performance dans le secteur médico-social, premiers enseignements, juin 2018.
* 85 Cf. Ralfss 2022.
* 86 Source : réponses de la Fnadepa au questionnaire des rapporteures.
* 87 Loi n° 2023-1268 du 27 décembre 2023 visant à améliorer l'accès aux soins par l'engagement territorial des professionnels - Article 29.
* 88 Décret n° 2024-583 du 24 juin 2024 relatif à la durée minimale d'exercice préalable de certains professionnels avant leur mise à disposition d'un établissement de santé, d'un laboratoire de biologie médicale ou d'un établissement ou service social ou médico-social par une entreprise de travail temporaire.
* 89 Ifop, « Baromètre sur le secteur du grand âge », mai 2022.
* 90 Drees « Les établissements d'hébergement pour personnes âgées en 2003 : locaux et équipements », 2005.
* 91 Arrêté du 26 avril 1999 fixant le contenu du cahier des charges de la convention pluriannuelle prévue à l'article 5-1 de la loi n° 75-535 du 30 juin 1975 relative aux institutions sociales et médico-sociales.
* 92 Drees, « L'enquête auprès des établissements d'hébergement pour personnes âgées de 2019 », 2022.
* 93 Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023.
* 94 Ibid.
* 95 Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023.
* 96 Isabelle Mallon, « Des vieux en maison de retraite : savoir reconstruire un « chez-soi », Empan, 2003.
* 97 Thierry Darnaud, « L'impossibilité de l'intime dans les institutions gériatriques », Gérontologie et Société, 2007.
* 98 Luc Broussy, Jérôme Guedj et Anna Kuhn-Lafont, L'Ehpad du futur commence aujourd'hui. Propositions pour un changement radical de modèle, 2021.
* 99 Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023.
* 100 Drees, Enquête EHPA de 2019, 2023.
* 101 Luc Broussy, Jérôme Guedj et Anna Kuhn-Lafont, L'Ehpad du futur commence aujourd'hui. Propositions pour un changement radical de modèle, 2021.
* 102 Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023.
* 103 Drees, Enquête EHPA de 2019, 2023.
* 104 Dominique Libault, Concertation grand âge et autonomie, 2019.
* 105 Insee, « Indices de coûts et de prix dans la construction », 2024.
* 106 Insee, « Index du bâtiment - BT01 - Tous corps d'état - Base 2010 », 15 mai 2024.
* 107 Anap, « Évolution du prix des travaux en établissements de santé et médico-sociaux », mai 2024.
* 108 Entre 2022 et 2023, les droits de mutation à titre gratuit perçus par les départements sont passés de 16,7 milliards d'euros à 11,9 milliards d'euros, soit une réduction de 22,2 %.
* 109 Cf. supra, II.B.5.
* 110 Pour plus de précisions, voir l'analyse des résultats de la consultation annexée au présent rapport.
* 111 Plus de 80 % des répondants à la consultation sont des élus municipaux.
* 112 Regard financier sur les départements, Départements de France et La Banque Postale, novembre 2023.
* 113 Loi n° 2023-1250 du 26 décembre 2023 de financement de la sécurité sociale pour 2024 - Article 3.
* 114 Instruction interministérielle n° DGCS/SD5B/DGFIP/DSS/CNSA/2023/145 du 21 septembre 2023 relative à la mise en place des commissions départementales de suivi des établissements et services sociaux et médico-sociaux (ESSMS) en difficultés financières.
* 115 Union de recouvrement des cotisations de sécurité sociale et d'allocations familiales.
* 116 « Le gouvernement va débloquer 650 millions d'euros en urgence pour les Ehpad », Le Figaro, 23 avril 2024.
* 117 Celui-ci correspond au sous-objectif « Dépenses relatives aux établissements et services pour personnes âgées » de l'objectif national de dépenses d'assurance maladie (Ondam).
* 118 Instruction n° DGCS/SD5B/DSS/SD1A/CNSA/2024/62 du 22 mai 2024 relative aux orientations de la campagne budgétaire des établissements et services médico-sociaux accueillant des personnes en situation de handicap et des personnes âgées pour l'exercice 2024.
* 119 Cf. annexe 1 de l'instruction du 22 mai 2024.
* 120 Pour plus de précisions, voir la deuxième partie, III.D.
* 121 Loi n° 2023-1250 du 26 décembre 2023 de financement de la sécurité sociale pour 2024 - Article 79.
* 122 Cf. rapport Sénat n° 84 (2023-2024), tome II, sur le PLFSS pour 2024, déposé le 8 novembre 2023 - Commentaire de l'article 37.
* 123 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie - Article 25.
* 124 Loi n° 2002-02 du 2 janvier 2002 rénovant l'action sociale et médico-sociale - Article 21.
* 125 Pour plus de précisions, voir le rapport n° 252 (2023-2024) de M. Jean Sol et Mme Jocelyne Guidez, déposé le 17 janvier 2024, sur la proposition de loi portant mesures pour bâtir la société du bien-vieillir en France.
* 126 Cf. « Diminuer le reste à charge des personnes âgées dépendantes : c'est possible ! », rapport n° 428 (2018-2019) de Bernard Bonne et Michelle Meunier, déposé le 3 avril 2019.
* 127 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie - Article 24.
* 128 L'examen de ce texte par le Parlement a été suspendu à la suite de la dissolution de l'Assemblée nationale, le 9 juin 2024.
* 129 Loi n° 2023-1250 du 26 décembre 2023 de financement de la sécurité sociale pour 2024 - Annexe A.
* 130 Contribution sociale généralisée.
* 131 Loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie - Article 3.
* 132 Loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 133 Cf. première partie, I.C.1.
* 134 Loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 135 Article R. 178-7 du code de l'action sociale et des familles.
* 136 Article R. 178-8 du code de l'action sociale et des familles.
* 137 Source : DGCS.
* 138 Loi n° 2023-1250 du 26 décembre 2023 de financement de la sécurité sociale pour 2024 - Article 86.
* 139 Décret n° 2024-726 du 6 juillet 2024 relatif au complément de financement versé aux départements par la Caisse nationale de solidarité pour l'autonomie en application de l'article 86 de la loi de financement de la sécurité sociale du 26 décembre 2023 pour 2024.
* 140 L'inflation moyenne s'est établie à 5,2 % alors que le prix moyen de l'hébergement a augmenté de 1,9 %.
* 141 « Hausse de 4,4 % du prix de l'hébergement en Ehpad en 2023 », Repères statistiques n° 19, CNSA, janvier 2024.
* 142 Loi n° 2004-626 du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées.
* 143 Loi n° 2008-351 du 16 avril 2008 relative à la journée de solidarité.
* 144 Loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013 - Article 17.
* 145 La branche autonomie : périmètre, gouvernance et financement. Rapport de M. Laurent Vachey (IGF), septembre 2020.
* 146 Cf. première partie, II.C.
* 147 Salaire minimum interprofessionnel de croissance.
* 148 Communiqué suite à la commission d'agrément de la recommandation patronale d'Axess, 29 février 2024.
* 149 Arrêté du 25 juin 2024 relatif à l'agrément de certains accords de travail applicables dans les établissements et services du secteur social et médico-social privé à but non lucratif.
* 150 « Oubliés du Ségur », les Départements ne peuvent plus suivre. Communiqué de Départements de France, 28 juin 2024.
* 151 Loi n° 2022-1598 du 21 décembre 2022 portant mesures d'urgence relatives au fonctionnement du marché du travail en vue du plein emploi - Article 10.
* 152 Arrêté du 10 juin 2021 relatif à la formation conduisant au diplôme d'État d'aide-soignant et portant diverses dispositions relatives aux modalités de fonctionnement des instituts de formation paramédicaux.
* 153 « "Faisant-fonction" d'aides-soignants : ce que prévoit la DGCS pour en sortir », Le Média Social, 20 mars 2024.
* 154 Source : réponses du Synerpa au questionnaire des rapporteures.
* 155 Loi n° 2016-483 du 20 avril 2016 relative à la déontologie et aux droits et obligations des fonctionnaires - Article 58.
* 156 Loi n° 2019-828 du 6 août 2019 de transformation de la fonction publique.
* 157 En application de l'article L. 4161-1 du code de la santé publique, n'exercent pas illégalement la médecine les personnes qui accomplissent, dans les conditions prévues par un décret en Conseil d'État pris après avis de l'Académie nationale de médecine, les actes professionnels dont la liste est établie par ce même décret.
* 158 Décret n° 2002-194 du 11 février 2002 relatif aux actes professionnels et à l'exercice de la profession d'infirmier.
* 159 Source : feuille de route Ehpad-USLD DGCS-DGOS 2021-2023.
* 160 Unités de soins de longue durée et Ehpad, rapport de mission du Pr Claude Jeandel et du Pr Olivier Guerin, juin 2021.
* 161 Rapport sur l'application des lois de financement de la sécurité sociale 2022, chapitre VI : « Les enjeux de la maîtrise des risques professionnels dans les établissements et services pour personnes âgées et personnes en situation de handicap », Cour des comptes, 2022.
* 162 Loi n° 2023-270 du 14 avril 2023 de financement rectificative de la sécurité sociale pour 2023.
* 163 Arrêté du 3 juillet 2023 modifiant l'arrêté du 31 juillet 2009 relatif au diplôme d'État d'infirmier.
* 164 Instruction n° DGOS/RH1/2023/129 du 2 août 2023 relative à la mise en place d'un parcours spécifique d'accès en 2ème année de formation en soins infirmiers pour les aides-soignants.
* 165 Plan de mobilisation nationale en faveur de l'attractivité des métiers du grand âge 2020-2024, Myriam El Khomri, octobre 2019.
* 166 Cf. rapport Sénat n° 84 (2023-2024), tome II, sur le PLFSS pour 2024, déposé le 8 novembre 2023 ; commentaire de l'article 48.
* 167 Source : rapport, transmis par le Gouvernement au Parlement, évaluant les effets sur la loi de financement de la sécurité sociale de l'instauration d'un ratio minimal d'encadrement des résidents par le personnel soignant d'au moins six professionnels pour dix résidents dans les établissements d'hébergement pour personnes âgées dépendantes, octobre 2023.
* 168 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie - Article 10.
* 169 Délégation générale à l'emploi et à la formation professionnelle.
* 170 L'une de ces plateformes a cessé de fonctionner en début d'année 2023.
* 171 Évaluation des plateformes des métiers de l'autonomie et du grand âge, CNSA, décembre 2023.
* 172 Cf. première partie, III.D.1.
* 173 Décret n° 99-316 du 26 avril 1999 relatif aux modalités de tarification et de financement des établissements hébergeant des personnes âgées dépendantes.
* 174 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie.
* 175 Articles R. 314-166, R. 314-176 et R. 314-179 du code de l'action sociale et des familles.
* 176 Article 56 de la loi n° 2007-290 du 5 mars 2007 du 5 mars 2007 instituant le droit au logement opposable et portant diverses mesures en faveur de la cohésion sociale.
* 177 Eve Guillaume, La coupe PATHOS en Ehpad : un enjeu stratégique à piloter, 2019.
* 178 Rapport d'information fait au nom de la commission des affaires sociales sur l'enquête de la Cour des comptes sur la prise en charge médicale des personnes âgées en Ehpad, 2022.
* 179 CNSA, « Méthode de validation des coupes AGGIR et PATHOS », 2022.
* 180 Loi n° 2023-1250 du 26 décembre 2023 de financement de la sécurité sociale pour 2024 - Article 79.
* 181 Planète grise, « Médecins coordonnateurs, autorités de contrôle, le grand malentendu », 2018.
* 182 Voir notamment : rapport du Sénat n° 536, M. Bernard Bonne et Mme Michelle Meunier, 2022 ; rapport de l'Assemblée Nationale n° 769, Mmes Monique Iborra et Caroline Fiat, 2018.
* 183 La prise en charge médicale des personnes âgées en Ehpad, Cour des comptes, février 2022.
* 184 La situation des EHPAD en 2017, CNSA, avril 2019.
* 185 Financement des soins dispensés dans les établissements pour personnes âgées dépendantes (EHPAD). Évaluation de l'option tarifaire dite globale, Igas, octobre 2011.
* 186 Situation économique et financière des EHPAD entre 2017 et 2018, CNSA, mai 2020.
* 187 Instruction n° DGCS/SD5B/DSS/SD1A/CNSA/2024/62 du 22 mai 2024 relative aux orientations de la campagne budgétaire des établissements et services médico-sociaux accueillant des personnes en situation de handicap et des personnes âgées pour l'exercice 2024.
* 188 Arrêté du 30 mai 2008 fixant la liste du petit matériel médical et des fournitures médicales et la liste du matériel médical amortissable compris dans le tarif journalier afférent aux soins mentionné à l'article R. 314-161 du code de l'action sociale et des familles en application des articles L. 314-8 et R. 314-162 du même code.
* 189 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 190 Article L. 6132-3 du code de la santé publique.
* 191 Cf. première partie, III.D.2.
* 192 Le 8 du I et le II de l'article 278 sexies du code général des impôts prévoient l'application du taux réduit de TVA de 5,5 % aux livraisons et livraisons à soi-même de locaux d'établissements accueillant des personnes âgées ou des personnes handicapées.
* 193 « Garantir la prise en charge des personnes âgées en établissement, encadrer leur reste à charge », rapport à la Première ministre de Mme Christine Pires-Beaune, juin 2023.
* 194 Source : rapport Sénat n° 252 (2023-2024) de Jean Sol et Jocelyne Guidez, déposé le 17 janvier 2024.
* 195 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie - Article 2.
* 196 « Vers un service public territorial de l'autonomie », rapport de Dominique Libault, 17 mars 2022.
* 197 Source : Lieux de vie et d'accompagnement des personnes âgées en perte d'autonomie - Annexe 7 : « L'accueil et l'accompagnement des personnes âgées en perte d'autonomie en établissement pour personnes âgées dépendantes (Ehpad) », Igas, février 2024.
* 198 Luc Broussy, Jérôme Guedj et Anna Kuhn-Lafont, L'Ehpad du futur commence aujourd'hui. Propositions pour un changement radical de modèle, 2021.
* 199 Perrine Nedelec et al., « L'architecture des Ehpad et son influence sur le bien-être des résidents », Gérontologie et Société, 2023.
* 200 Drees, « Des résidents de plus en plus âgés et dépendants dans les établissements d'hébergement pour personnes âgées », 2022.
* 201 Drees, Enquête EHPA de 2019, 2023.
* 202 Drees, Enquête EHPA de 2019, 2023.
* 203 INRS, « Travail à la chaleur », 2024.
* 204 Norme NF EN ISO 9886.
* 205 CESE, « Travail et santé-environnement : quels défis relever face aux dérèglements climatiques », 2023.
* 206 Weiwei Yu et al. « Daily average temperature and mortality among the elderly : A meta-analysis and systematic review of epidemiological evidence », International Journal of Biometeorology, 2012.
* 207 Institut national de santé publique du Québec, « Les aléas affectés par les changements climatiques : effets sur la santé, vulnérabilités et mesures d'adaptation », 2021, et Assurance maladie, « Canicule et fortes chaleurs : définition et conséquences sur la santé », 2024.
* 208 Inserm, « Obésité et surpoids : près d'un Français sur deux concerné. État des lieux, prévention et solutions thérapeutiques », 2023.
* 209 Emélie Laverdière et al., « Risk and protective factors for heat-related events among older adults of Southern Quebec (Canada) : the Nuage study », Canadian Journal of Public Health, 2016.
* 210 Étude citée par la Cour des comptes, « La protection de la santé des personnes vulnérables face aux vagues de chaleur », Rapport public annuel 2024, 2024.
* 211 Santé publique France, « La vague de chaleur d'août 2003 : que s'est-il passé ? », 2004.
* 212 Inserm, « Surmortalité liée à la canicule d'août 2003 », 2004.
* 213 Instruction du 7 mai 2021 relative au plan au plan « organisation des secours (Orsec) gestion sanitaire des vagues de chaleur ».
* 214 Article D. 312-160 du code de l'action sociale et des familles.
* 215 Article D. 312-161 du code de l'action sociale et des familles.
* 216 FNADEPA, Enquête FNADEPA pour la Cour des comptes sur l'adaptation des établissements pour personnes âgées aux vagues de chaleur, 2023.
* 217 Cour des comptes, « La protection de la santé des personnes vulnérables face aux vagues de chaleur », Rapport public annuel 2024, 2024.
* 218 FNADEPA, Enquête FNADEPA pour la Cour des comptes sur l'adaptation des établissements pour personnes âgées aux vagues de chaleur, 2023.
* 219 Météo France, « Bilan climatique de l'été 2023 - 1er juin-31 août », 2023.
* 220 Cour des comptes, « La protection de la santé des personnes vulnérables face aux vagues de chaleur », Rapport public annuel 2024, 2024.
* 221 FNADEPA, Enquête FNADEPA pour la Cour des comptes sur l'adaptation des établissements pour personnes âgées aux vagues de chaleur, 2023.
* 222 Adaptation de préconisations générales issues de l'Ademe, « Vague de chaleur : la climatisation va-t-elle devenir indispensable ? », 2024.
* 223 Pour plus de précisions, voir la première partie, II.,D.,3.,c.
* 224 La loi n° 2023-1322 du 29 décembre 2023 de finances pour 2024 prévoyait initialement une augmentation de 500 millions d'euros mais le décret n° 2024-124 du 21 février 2024 portant annulation de crédits a annulé 430 millions d'euros sur cette augmentation.
* 225 The Shift Project, « Climat, énergie : décarbonons le secteur de l'autonomie », 2024.
* 226 Décret n° 2019-771 du 23 juillet 2019 relatif aux obligations d'actions de réduction de la consommation d'énergie finale dans des bâtiments à usage tertiaire.
* 227 Article 175 de la loi n° 2018-1021 du 23 novembre 2018 portant évolution du logement, de l'aménagement et du numérique.
* 228 Décret n° 2020-887 du 20 juillet 2020 relatif au système d'automatisation et de contrôle des bâtiments non résidentiels et à la régulation automatique de la chaleur.
* 229 The Shift Project, « Climat, énergie : décarbonons le secteur de l'autonomie », 2024.
* 230 Ademe, « Décarboner le chauffage : quelle place pour les pompes à chaleur », 2024.
* 231 Pour plus de précisions, voir la seconde partie, V.,B.1.,c.
* 232 Rexecode, « L'essor du numérique est favorable à la croissance et à la réduction de l'empreinte carbone de la France », 2022.
* 233 Ademe, « Opération Santé Témoin : intégrer l'économie circulaire en santé », 2019.
* 234 Mélodie Bourgeais, Les nouvelles technologies en Ehpad : apports et limites pour les résidents et les professionnels soignants, 2018.
* 235 Jean Giard et Anne-Laure Tinel, L'innovation technologique au service du maintien au domicile des personnes âgées, 2004.
* 236 Luc Broussy, Nous vieillirons ensemble... 80 propositions pour un nouveau Pacte entre générations, 2021.
* 237 Insee, « 15 % de la population est en situation d'illectronisme en 2021 », 2023.
* 238 Marc Bourquin et Jean-Pierre Aquino, Les innovations numériques et technologiques dans les établissements et services pour personnes âgées, 2019.
* 239 Anap, Usage du numérique dans le secteur médico-social : 1er état des lieux national, 2019.
* 240 Luc Broussy et Étienne Grass, Grand âge et numérique : objectif 2030, 2019.
* 241 Anap, Usage du numérique dans le secteur médico-social : 1er état des lieux national, 2019.
* 242 Anap, Usage du numérique dans le secteur médico-social : 1er état des lieux national, 2019.
* 243 Agence du numérique en santé, « Un beau succès de la première vague du Ségur du numérique en santé dans le secteur médico-social ! », 2024.
* 244 Pour plus de précisions, voir la première partie, II.,D.2.,b.
* 245 Anap, Usage du numérique dans le secteur médico-social : 1er état des lieux national, 2019.
* 246 Luc Broussy et Étienne Grass, Grand âge et numérique : objectif 2030, 2019.
* 247 Luc Broussy et Étienne Grass, Grand âge et numérique : objectif 2030, 2019.
* 248 Anap, « Optimisez votre foncier, diversifiez votre offre », 2023.
* 249 Loi n° 2021-1754 du 23 décembre 2021 de financement de la sécurité sociale pour 2022 - Article 47.
* 250 Art. L. 313-12-3 du code de l'action sociale et des familles.
* 251 Art. D. 312-7-2 du code de l'action sociale et des familles.
* 252 Instruction n° DGCS/SD5B/DSS/SD1A/CNSA/2024/62 du 22 mai 2024 relative aux orientations de la campagne budgétaire des établissements et services médico-sociaux accueillant des personnes en situation de handicap et des personnes âgées pour l'exercice 2024.
* 253 « L'Ehpad du futur commence aujourd'hui », Les études de Matières grises #4, mai 2021.
* 254 Rapport d'information (n° 2662, A. N., XVe législature), déposé le 6 février 2020, par Mmes Stéphanie Atger et Ericka Bareigts sur le grand âge dans les outre-mer.
* 255 Jean-Paul Sardon, « Transition démographique aux Antilles françaises », Population et sociétés, 1980.
* 256 Insee, « En 2020, un ralentissement des naissances et une hausse des décès », 2021.
* 257 Christine Catteau et Pierre Bazély, « L'évolution récente de la mortalité à la Réunion au regard des tendances en Antilles-Guyane et en Métropole », Espace population sociétés, 2004.
* 258 Insee, « En 2021, plus de décès que de naissance en Guadeloupe », 2023.
* 259 Insee, « En 2022, les naissances et les décès baissent en Guadeloupe, la population continue de vieillir », 2023.
* 260 Rapport d'information (n° 2662, A. N., XVe législature), déposé le 6 février 2020, par Mmes Stéphanie Atger et Ericka Bareigts sur le grand âge dans les outre-mer.
* 261 Insee, « 314 000 habitants en Guadeloupe dans 20 ans, 242 000 à l'horizon 2070 », 2022.
* 262 Insee, « En 2021, plus de décès que de naissances en Guadeloupe », 2023.
* 263 Claude-Valentin Marie, « Les DOM à l'horizon 2030 entre migration, vieillissement et précarité », 2013.
* 264 Insee, « En 2021, plus de décès que de naissances en Guadeloupe », 2023.
* 265 Pour plus de précisions, voir la première partie, I.,C.,2.,b.
* 266 Pour plus de précisions, voir la seconde partie, VI,B.,2.
* 267 Pour plus de précisions, voir la seconde partie, V.,E.,1.
* 268 Ined, « Migrations, Famille et Vieillissement en Guadeloupe », 2023.
* 269 Rapport d'information (n° 658, 2022-2023), déposé le 31 février 2023, par Mmes Catherine Deroche, Corinne Féret, Jocelyne Guidez, Colette Mélot et M. Philippe Mouiller sur le vieillissement de la population en Martinique.
* 270 Insee, « En 2021, forte hausse des décès en Martinique », 2023.
* 271 Insee, « L'essentiel sur... la Martinique », 2024.
* 272 Ibid.
* 273 Insee, « La Martinique face au vieillissement de la population : hausse importante du nombre de seniors dépendants à l'horizon 2030 », 2020.
* 274 Ibid.
* 275 Drees, Enquête EHPA de 2019, 2023.
* 276 Ibid.
* 277 Insee, « Davantage de seniors en perte d'autonomie à domicile à La Réunion que dans l'Hexagone », 2023.
* 278 Insee, « En 2021, forte hausse des décès en Martinique », 2023.
* 279 Rapport d'information (n° 771, 2021-2022) fait au nom de la commission des affaires sociales sur le contrôle des Ehpad par M. Bernard Bonne et Mme Michelle Meunier.
* 280 Arrêté du 13 décembre 2022 relatif à la définition et aux modalités de calcul des indicateurs mentionnés à l'article D. 312-211 du code de l'action sociale et des familles.
* 281 Décret n° 2022-734 du 28 avril 2022 portant diverses mesures d'amélioration de la transparence financière dans la gestion des établissements et services sociaux et médico-sociaux mentionnés au I de l'article L. 312-1 du code de l'action sociale et des familles.
* 282 « Construire une nouvelle solution solidaire et transparente face à la dépendance liée à l'âge », livre blanc de France Assureurs, 2022.
* 283 Pour plus de précisions, voir la première partie I.,C.,2.,b.
* 284 Loi n° 2014-366 du 24 mars 2014 pour l'accès au logement et un urbanisme rénové.
* 285 Source : Drees.
* 286 « Garantir la prise en charge des personnes âgées en établissement, encadrer leur reste à charge », rapport à la Première ministre de Mme Christine Pires-Beaune, juin 2023.
* 287 Source : Drees.
* 288 Loi n° 2024-317 du 8 avril 2024 portant mesures pour bâtir la société du bien-vieillir et de l'autonomie - Article 23.
* 289 Igas, Modalités de mise en oeuvre de l'aide sociale à l'hébergement, mai 2011.
* 290 Fonds de solidarité vieillesse.
* 291 Caisse d'amortissement de la dette sociale.
* 292 « Repenser l'héritage », note du Conseil d'analyse économique n° 69, décembre 2021.
* 293 Cf. première partie, III, D.
* 294 Rapport d'information « Le contrôle des Ehpad », n° 771 (2021-2022) de M. Bernard Bonne et Mme Michelle Meunier, fait au nom de la commission des affaires sociales du Sénat, déposé le 12 juillet 2022 ; Rapport d'information n° 5152 de la commission des affaires sociales de l'Assemblée nationale, en conclusion de ses travaux sur la situation dans certains établissements du groupe Orpea.
* 295 Loi n° 2024-42 du 26 janvier 2024 pour contrôler l'immigration, améliorer l'intégration, article 31.
* 296 Cf. deuxième partie, II, D.
* 297 « Les droits fondamentaux des personnes hébergées en Ehpad », Défenseur des droits, janvier 2023.
* 298 « Bien vieillir chez soi : c'est possible aussi », rapport d'information n° 453 (2020-2021) de Bernard Bonne et Michelle Meunier, fait au nom de la commission des affaires sociales du Sénat, 17 mars 2021.
* 299 Voir les résultats de la consultation des élus locaux annexés au présent rapport.
* 300 Cf. deuxième partie, V, A.
* 301 Ifop, « Étude sur les attentes des seniors en matière de lieu de vie », 2023.
* 302 Igas, « Lieux de vie et accompagnement des personnes âgées en perte d'autonomie : les défis de la politique domiciliaire, se sentir chez soi où que l'on soit », mars 2024.
* 303 Consultation en ligne ouverte du 18 mars au 19 avril 2024 sur la plateforme https://participation.senat.fr/.