B. DES CONTRAINTES TOUJOURS PLUS FORTES SUR LE NIVEAU DE COUVERTURE REQUIS DES COMPLÉMENTAIRES SANTÉ
1. Le 100 % santé : une réforme utile mais coûteuse pour les complémentaires
Lancée en 2019, la réforme du 100 % santé a permis, par une action concertée de l'AMO et de l'AMC, la définition de paniers de soins sans reste à charge en dentaire, optique et audiologie. À n'en pas douter, le 100 % santé a été une réforme utile en ce qu'il a permis un net progrès de l'équipement en dentaire et en audiologie, et a garanti, dans ces deux secteurs, une diminution de 20 points du reste à charge moyen pour les ménages.
Pour autant, l'équilibre financier de la réforme pour les complémentaires santé, qui reposait sur des économies à réaliser en optique, a été compromis par ses résultats mitigés dans ce secteur, avec un faible taux de pénétration du panier 100 % santé.
L'Unocam estime que les prestations versées par les Ocam sur les trois postes du 100 % santé ont augmenté de 1,6 milliard d'euros dans les deux ans suivant le déploiement de la réforme.
Le 100 % santé est donc déterminant dans l'augmentation récente des prestations versées par les complémentaires santé. Dès 2022, la Cour des comptes pointait ainsi un risque de hausses de cotisations en lien avec le 100 % santé. Pourtant, aucune mesure de mitigation du surcoût n'a été mise en oeuvre, résultat d'un pilotage insuffisant de la réforme.
Alors que l'extension du 100 % santé aux prothèses capillaires ou aux fauteuils roulants est à l'étude, la mission préconise d'établir un bilan partagé de la réforme avant toute extension de son périmètre.
2. L'extension continue des garanties du contrat responsable et solidaire : une dynamique inflationniste et contradictoire avec le caractère concurrentiel du marché
Alors qu'à l'origine, le contrat solidaire et responsable visait à rendre effectifs les mécanismes de responsabilisation du patient dans le cadre du parcours de soins coordonnés, le contenu et les objectifs de ce contrat se sont progressivement étoffés, jusqu'à en perdre leur sens : le contrat responsable et solidaire est devenu le vecteur privilégié de l'encadrement réglementaire imposé aux complémentaires santé.
Depuis 2015, le contrat solidaire et responsable poursuit ainsi un objectif officieux d'homogénéisation de la couverture complémentaire des assurés en fixant des planchers et des plafonds de prestations, avec un panier de soins minimal désormais particulièrement couvrant.
Pour revêtir un caractère responsable, un contrat doit, par exemple, prévoir la prise en charge intégrale du ticket modérateur pour des consultations avec un professionnel de santé, ou le remboursement biannuel de montures. L'enrichissement continu des garanties imposées par le contrat solidaire et responsable entraîne un renchérissement de ces derniers, suscitant des craintes - toutefois à ce stade non étayées par des données consolidées - que les assurés modestes se tournent vers des contrats non solidaires et responsables, à la fois moins couvrants et plus taxés.
L'encadrement du contrat responsable et solidaire a, en outre, progressivement limité les marges de manoeuvre des complémentaires santé pour proposer des prestations différenciées à leurs souscripteurs, à rebours de la logique concurrentielle de marché.
Pour ces raisons, la mission d'information estime nécessaire, sans réduire les protections en santé, de recentrer les objectifs du contrat responsable et solidaire afin de mieux adapter la couverture complémentaire aux besoins de chaque assuré.
3. Une orientation stratégique contestable et inflationniste : la prise en charge par les complémentaires santé de pratiques telles que les médecines dites « douces »
En restreignant les leviers de différenciation sur le champ du soin et en y standardisant les prestations, le contrat solidaire et responsable a repoussé la concurrence entre organismes aux marges du système de santé. Pour répondre à une demande en évolution rapide, les complémentaires proposent des garanties toujours plus couvrantes pour des frais d'ostéopathie, de naturopathie ou de sophrologie. Cette prise en charge prend souvent la forme de forfaits - par exemple quatre séances d'acupuncture remboursées par an, dans la limite de 50 euros par séance. Cette présentation en euros est bien plus parlante que les prestations en santé exprimées en part de la base de remboursement de la sécurité sociale, ce qui fait de l'offre en médecines douces un argument marketing déterminant pour les complémentaires santé tout en instaurant une logique de crédit incitant à la consommation.
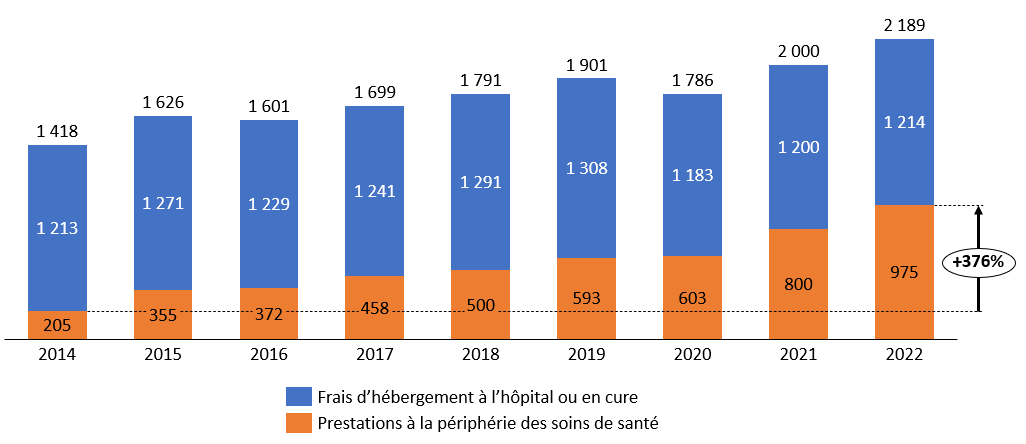
Évolution des prestations connexes à la santé versées par les Ocam
Source : Mission d'information d'après des données de la Drees
Aussi, les prestations connexes à la santé versées par les Ocam ont presque quintuplé en huit ans, pour avoisiner désormais le milliard d'euros. L'efficience des montants versés au titre de ces prestations dont l'efficacité n'est pas prouvée scientifiquement a de quoi interroger, compte tenu des difficultés globales de financement de notre système de santé.
La mission propose de rendre optionnelle la couverture des assurés pour ces prestations, et de sortir ces garanties du cadre du contrat responsable afin de baisser le coût de la complémentaire santé pour les assurés qui n'y recourent pas.
4. Les variations de périmètre entre AMO et AMC : un impact à nuancer
Pour expliquer les hausses tarifaires, les Ocam mettent en avant les variations de périmètre entre l'AMO et l'AMC, dont la dernière en date est la hausse de 30 % à 40 % du ticket modérateur sur les soins dentaires, actée en 2023 malgré l'opposition des professionnels et des complémentaires, et responsable d'un surcoût estimé entre 350 et 500 millions d'euros par an pour les Ocam.
Alors que la direction de la sécurité sociale estime que « de nouveaux transferts pourraient être nécessaires », la mission regrette le manque de concertation et le caractère tardif ou imprécis de l'information des Ocam sur les variations envisagées, et appelle à prévoir un délai de six mois entre la publication des textes impliquant une variation de périmètre AMO-AMC et leur entrée en vigueur, afin d'assurer aux Ocam davantage de visibilité sur leurs charges et de lisser, le cas échéant, les augmentations de cotisations associées.
Pour autant, il convient de ne pas surestimer la part de responsabilité des variations de périmètre dans les augmentations de cotisations. L'augmentation des prestations à la périphérie des soins de santé atteint 400 millions d'euros sur deux ans, soit un montant comparable à la hausse de ticket modérateur en dentaire, sans que cela alerte les Ocam et malgré un intérêt thérapeutique incertain.
En outre, ces évolutions ne traduisent pas un désinvestissement de l'AMO aux dépens de l'AMC. Du fait de l'accroissement de la population intégralement prise en charge par l'assurance maladie au titre de régimes comme celui des affections de longue durée (ALD), la part de l'AMO dans la prise en charge des dépenses de santé a augmenté de 2,3 points entre 2012 et 2022 à champ constant, tandis que la part de l'AMC a, elle, reculé de 1 point.
La hausse de 2,8 millions du nombre d'assurés en ALD depuis 2012 a ainsi provoqué un déport spontané de 3,2 milliards d'euros de ticket modérateur de l'AMC vers l'AMO. Les décisions de transferts de charges de l'AMO vers l'AMC peuvent donc, en fait, être considérées comme des mesures de rééquilibrage compensant très partiellement ces transferts de charges spontanés de l'AMC vers l'AMO.