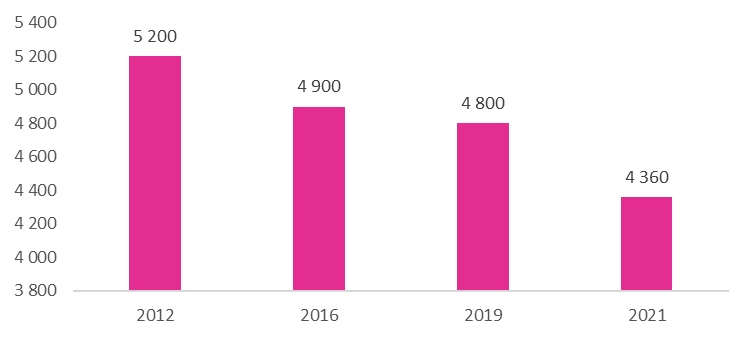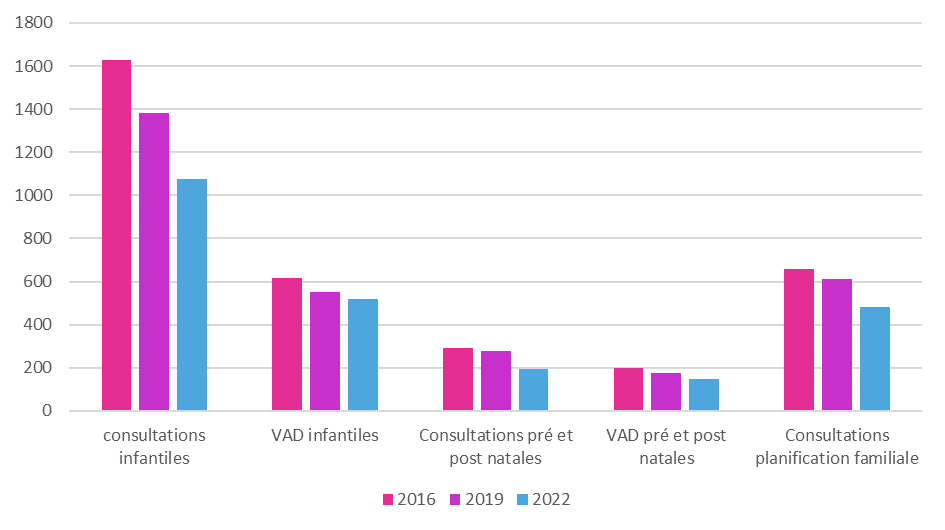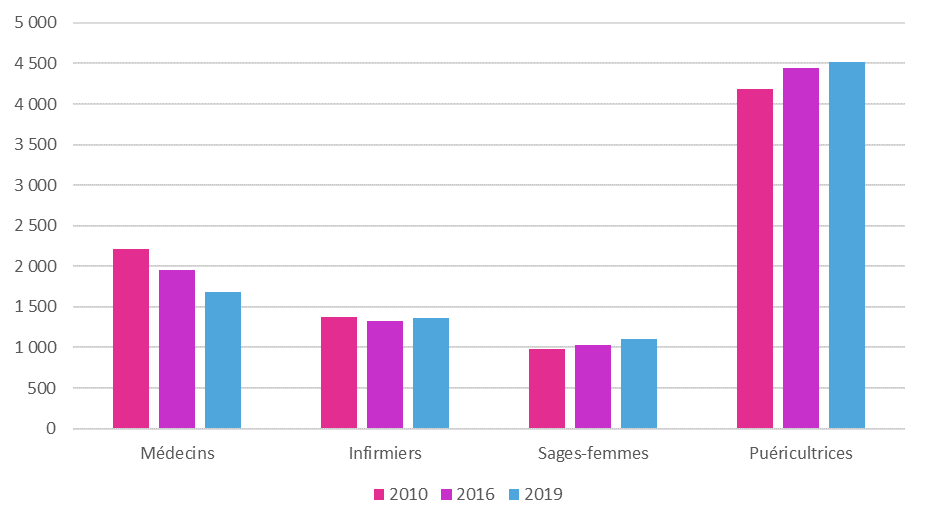B. UN SUIVI MÉDICAL À MIEUX COORDONNER ET À ARTICULER À UN ACCOMPAGNEMENT GLOBAL À LA PARENTALITÉ
Lors de son audition par la mission, le Dr Arielle Le Masne, chargée d'expertise scientifique interactions précoces - 1 000 premiers jours au sein de la direction de la prévention et de la promotion de la santé de Santé publique France, a souligné la qualité globale du suivi des femmes au cours de la grossesse. Celles-ci bénéficient « d'un suivi médical serré » qui permet également de « procéder à certains rattrapages, par exemple pour les jeunes adultes n'ayant pas eu beaucoup de rendez-vous médicaux » avant la grossesse.
Le parcours type du suivi est en effet complet et régulier sur l'ensemble de la grossesse :
Le calendrier du suivi médical pendant la grossesse
Le parcours « type » avant la grossesse comporte obligatoirement :
- sept consultations prénatales (dont la première avant le troisième mois de grossesse) ;
- un entretien prénatal précoce (EPP)76(*) ;
- un entretien avec l'anesthésiste-réanimateur.
S'ajoutent à cela :
- trois échographies recommandées (une par trimestre) ;
- un bilan de prévention prénatal ;
- un bilan bucco-dentaire ;
- des bilans sanguins mensuels ;
- et sept séances de préparation à la naissance et à la parentalité.
L'Assurance Maladie prend en charge sans avance de frais (hors dépassement d'honoraires éventuel) et à 100 %, les examens prénatals obligatoires, l'entretien prénatal précoce et les séances de préparation à la naissance et à la parentalité dès que la grossesse est déclarée. Les 2 premières échographies et le bilan prénatal de prévention réalisé avec une sage-femme sont remboursés à 70 %. À partir du premier jour du 6e mois, l'ensemble des actes sont pris en charge à 100 % (hors dépassement d'honoraires éventuel).
Source : ameli.fr, suivi et accompagnement de la femme avant et après la grossesse
En matière de ressenti, les résultats de l'enquête réalisée par l'institut CSA à la demande de la mission d'information montrent que le suivi de la grossesse est évalué très positivement par les femmes interrogées. Elles se déclarent à 94 % satisfaites ou très satisfaites de ce suivi pendant leur grossesse.
Toutefois, malgré des récents efforts d'optimisation, la prise en charge du suivi de la grossesse et de l'accouchement reste difficile à appréhender pour les femmes et les couples de parents.
Ce suivi fait ainsi intervenir de multiples acteurs parfois de façon concomitante exerçant tantôt en ville, en établissement de santé ou encore dans les services de la PMI. Médecins généraliste, sages-femmes, gynécologues se partagent le suivi sans réelle gradation de celui-ci en fonction de chaque situation.
Enfin, les nombreux rendez-vous médicaux et surtout les démarches administratives multiples peuvent également participer de cette confusion vis-à-vis du parcours de soins. Cette « insécurité maternelle » ainsi engendrée a été mise en avant par Agnès Evrard, co-présidente du collectif inter-associatif autour de la naissance lors de son audition : « le suivi de la grossesse et l'organisation des soins ont globalement été perçus comme[...] un réel facteur de stress et d'insécurité personnelle ou émotionnelle dès le début de la grossesse, avec la recherche du professionnel qui devra suivre la grossesse et une organisation morcelée renvoyant les femmes à des interlocuteurs multiples, pas toujours choisis, et ce jusqu'à leur retour à la maison »77(*).
De plus, la mission d'information a pu identifier une véritable problématique de continuité des soins notamment entre l'anténatal et le post-natal en partie liée à une coordination ville-hôpital à améliorer. Le déploiement de la stratégie des 1 000 premiers jours, de la grossesse aux deux ans de l'enfant, a notamment pour ambition de répondre à ce souci de continuité dans le suivi. L'ensemble des dispositifs doit être pleinement intégré dans un pilotage de cette stratégie, au risque que celle-ci ne se limite à une succession d'actions sans véritable cohérence78(*).
1. La sage-femme et le médecin généraliste, référents principaux de la grossesse et du suivi post-natal
a) La sage-femme au coeur de la prise en charge de la femme enceinte
(1) Un suivi de grossesse principalement effectué par les sages-femmes
Les conclusions de la dernière enquête nationale périnatale montrent que si le gynécologue-obstétricien reste le professionnel de santé majoritairement consulté pour le suivi et la surveillance de la grossesse (51,5 %), son importance diminue considérablement par rapport à 2016 au profit des sages-femmes.
Ainsi, près de 40 % des femmes ont bénéficié d'un suivi principalement assuré par une sage-femme, quand ce pourcentage n'était que de 23,3 % en 2016. Surtout, c'est la proportion du suivi de grossesse assuré par une sage-femme libérale qui est en forte augmentation passant de 8,5 % à 22,9 % en 202179(*).
Professionnel de santé principalement
consulté
durant les six premiers mois de grossesse
|
2016 |
2021 |
|
|
Gynécologue-obstétricien libéral |
49,7 % |
39,4 % |
|
Gynécologue-obstétricien en maternité / centre périnatal de proximité (CPP) |
16,0 % |
12,1 % |
|
Médecin généraliste |
6,5 % |
4,3 % |
|
Sage-femme libérale |
8,5 % |
22,9 % |
|
Sage-femme en maternité /CPP |
14,8 % |
16,1 % |
|
Médecins ou sage-femme de PMI |
2,3 % |
1,9 % |
|
Plusieurs professionnels |
2,2 % |
3,3 % |
Source : Enquête nationale périnatale 2021, Santé publique France
La place prise par les sages-femmes dans le suivi de la grossesse est également illustrée par le fait que, selon les chiffres fournis par l'Assurance maladie à la mission, 97,6 % des entretiens prénatals précoces sont réalisés par des sages-femmes, 1,3 % par des gynécologues-obstétriciens et 1 % par des médecins généralistes.
Les tensions dans l'accès aux soins en gynécologie-obstétrique et une meilleure visibilité des compétences des sages-femmes peuvent expliquer cette évolution particulièrement marquée.
Les résultats de l'enquête commandée par la mission d'information dans le cadre de ses travaux semblent montrer que cette évolution s'est poursuivie au cours des dernières années. Selon cette enquête, 51 % des femmes interrogées ayant accouché depuis moins de 2 ans ou enceintes au moment de l'entretien indiquent avoir eu comme personne de référence une sage-femme (30 % un gynécologue et 10 % un médecin généraliste).
Par ailleurs, la Cnam, dans sa réponse écrite au questionnaire, a indiqué qu'en 2023, 73 % des femmes ayant accouché cette année avaient vu une sage-femme en libéral pour des actes prénatals (526 000) et 75,3 % pour des actes post-natals (544 000).
(2) La « sage-femme référente » : un dispositif à amplifier et à mieux intégrer dans le parcours de soins
Mis en place depuis le 12 novembre 202380(*), le dispositif de sage-femme référente participe de l'amélioration du parcours de soins et de ce renforcement du rôle pivot de la sage-femme.
Ce dispositif, inscrit dans la loi du 26 avril 2021 relative à l'amélioration du système de santé, prévoit que la sage-femme référente est chargée d'accompagner la femme enceinte tout au long de sa grossesse et jusqu'à 14 semaines après l'accouchement, en lien avec les autres professionnels et l'établissement de santé intervenant dans sa prise en charge.
Selon les chiffres fournis par l'Assurance maladie à la mission d'information, au 31 janvier 2024, 2 325 sages-femmes avaient été déclarées comme référentes et près de 16 000 formulaires de déclaration avaient été reçus. Ce dispositif connaît donc une montée en charge rapide, d'autant plus que l'Assurance maladie a engagé une large campagne de promotion auprès des professionnels de santé afin de présenter le rôle de la sage-femme référente et la rémunération associée.
Par ailleurs, l'Assurance maladie a mis en place un forfait de santé publique pour les sages-femmes d'un montant maximal de 1 000 euros par an. Cet équivalent de la rémunération sur objectifs de santé publique (ROSP) des médecins est fondé sur six indicateurs81(*) visant à améliorer le suivi de la grossesse, la préparation de l'accouchement et l'accompagnement post-natal. La sage-femme n'est pas chargée de réaliser la totalité des séances ou examens prévus, mais elle est responsable du suivi du parcours.
La mission salue cette reconnaissance des compétences des sages-femmes et de la place centrale qu'elles doivent avoir dans le suivi des grossesses. Elle regrette toutefois une concertation de l'ensemble des professionnels de la santé périnatale parfois jugée trop faible, particulièrement en amont de la mise en oeuvre du dispositif. Or, un insuffisant dialogue entre les professionnels de santé peut être source d'incompréhensions et de méfiance quant à la place accordée à chacun dans le parcours de soins de la périnatalité.
Enfin, il apparaît que l'intégration de ce dispositif dans le parcours de soins doive encore être améliorée. En effet, son articulation avec d'autres programmes comme le référent « parcours périnatalité » (RéPAP), lancé en 2021, interroge.
Ce dernier consiste à proposer à toutes les parturientes et aux couples un accompagnement personnalisé pendant la grossesse et jusqu'aux trois mois de l'enfant. Les entretiens réalisés dans ce cadre viennent s'ajouter aux consultations de suivi de grossesse et ne donnent pas lieu à la réalisation d'actes de soins. Enfin, le référent peut être issu du secteur médico-social ou un médiateur en santé, ce qui peut être source d'une multiplication des acteurs du suivi.
La mission d'information partage ainsi le constat formulé par la Cour des comptes sur l'articulation entre ces dispositifs, considérant qu'il paraissait « contradictoire de promouvoir, d'une part, un dispositif d'accompagnement périnatal auquel peut contribuer une variété importante d'acteurs, dont les sages-femmes et, d'autre part, de consacrer ces dernières en tant que référentes uniques »82(*).
Ainsi, alors que le dispositif de la sage-femme référente vise à apporter une réponse pertinente aux enjeux de cohérence et de meilleure appropriation des parcours de grossesse, celui-ci doit désormais faire l'objet d'un véritable soutien au niveau national et d'une pleine intégration dans la stratégie des 1 000 premiers jours.
(3) Une amélioration du suivi anténatal à mener en clarifiant le rôle des différents acteurs et en apportant une vigilance particulière à la déclaration de grossesse au cours du premier trimestre
Le parcours de soins périnatal reste fondamentalement un parcours de soins pluriprofessionnel dont la coordination et la communication doivent encore être améliorés.
La prise en charge par un professionnel de santé connu des futurs parents permet de favoriser la relation de confiance et d'améliorer le dépistage des vulnérabilités. Surtout, si la place de la sage-femme dans le suivi est reconnue à hauteur de l'élargissement progressif de ses compétences, il est important que celle-ci soit mobilisée en tant que « professionnel de premier recours » et prenant prioritairement en charge le suivi des grossesses physiologiques, afin de permettre aux gynécologues-obstétriciens de se concentrer sur les profils plus complexes qui sont orientés vers eux. La proposition, formulée notamment l'UNSFF et le Collège national des sages femmes auprès de la mission, visant à la mise en place par la HAS d'un « profil à bas risque » qui pourrait automatiquement être suivi par une sage-femme, va dans ce sens.
L'orientation des femmes vers différents parcours en fonction du niveau de risque, y compris psycho-social, dès le premier trimestre se heurte toutefois à une réalité administrative. La déclaration de grossesse doit être réalisée dans les 14 premières semaines auprès de la caisse primaire d'assurance maladie (Cpam) et de la caisse d'allocation familiale (CAF).
Selon les résultats d'une enquête réalisée par les Cpam d'Île-de-France et transmis à la mission d'information, ces déclarations sont en moyenne reçues 13 semaines après le début de la grossesse, soit après la fin du premier trimestre de grossesse. Le taux de déclaration de grossesse en France au cours du premier trimestre, bien que toujours supérieur à 90 %, est en baisse entre 2010 et 2017. Ainsi ce taux est passé de 97 % à 93,4 % et seulement 78,6 % dans la région Grand Est83(*), sans que cette évolution et ces différences importantes ne fassent, à ce stade, l'objet d'explications.
C'est pourtant cette déclaration de grossesse qui entraîne le déclenchement de l'ensemble des procédures de suivi des femmes enceintes (ouverture d'un espace personnalisé sur le site de l'Assurance maladie, mise en place d'un calendrier personnalisé...) mais aussi la prise en charge des soins et le versement de certaines aides.
Dès lors, la réalisation du bilan prénatal de prévention ou de l'entretien prénatal précoce (EPP) arrive parfois assez tardivement dans la grossesse, voire n'est tout simplement pas effectuée. Le taux de réalisation de l'EPP n'était que de 62 % en 202284(*). De surcroît, selon les résultats de la dernière enquête nationale périnatale, 15,5 % des EPP ont eu lieu seulement au cours du dernier trimestre de grossesse en 2021.
Moment clé du suivi de grossesse et de la stratégie des 1 000 jours, celui-ci permet au professionnel de santé d'évaluer au mieux le besoin d'accompagnement, les vulnérabilités potentielles et de répondre aux interrogations quant au suivi de la grossesse et à l'arrivée du bébé. Il est essentiel que sa réalisation puisse intervenir le plus tôt possible et soit plus largement répandue. Dès lors, il paraît nécessaire d'améliorer l'information quant à la nécessité de réaliser la déclaration de grossesse le plus tôt possible, ainsi que de faciliter au maximum les modalités de celle-ci.
b) Un suivi du nouveau-né principalement assuré par le médecin généraliste dans un contexte de manque croissant de pédiatres
Alors que le suivi de l'enfant et en particulier du nourrisson peut être assuré par un spécialiste qu'est le pédiatre, il relève dans les faits principalement du médecin généraliste.
En 2014 déjà, Claude Leicher, président du syndicat MG France, déclarait : « Au regard de la prise en charge des enfants, le constat est simple : le médecin généraliste fait l'essentiel des actes de soins en ambulatoire. »85(*) Cette analyse est encore partagée dix ans plus tard par Mme Christèle Gras-Le Guen, co-présidente du comité d'orientation des Assises de la pédiatrie et de la santé de l'enfant, qui a indiqué lors de son audition par la mission que les médecins généralistes assuraient environ 85 % des consultations d'enfants et étaient les médecins référents des familles.
Ainsi, comme le soulignait cette année Thomas Fatôme, directeur général de la Cnam86(*), « il y a une réalité quantitative. Nous avons 2 676 pédiatres libéraux et 47 900 médecins généralistes. La réalité de la prise en charge des enfants est donc par définition partagée. Il y a des territoires où il n'y a pas de pédiatres libéraux et c'est bien les médecins qui doivent prendre en charge. Mais nous avons absolument besoin des pédiatres et des médecins. »
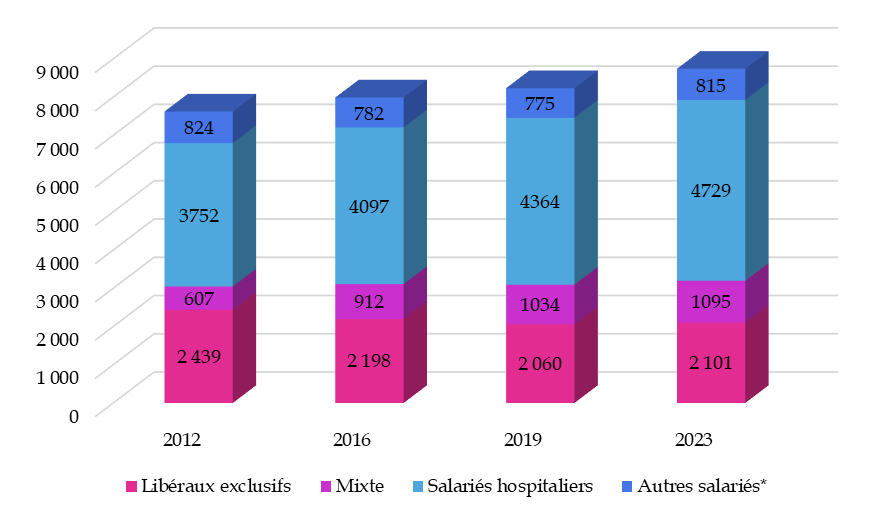
Ce constat demeure, malgré une augmentation du nombre de pédiatres depuis une dizaine d'années. Au 1er janvier 2023, on dénombrait 8 740 pédiatres en France, soit une hausse de près de 13 % depuis 2012. Cette dynamique masque des évolutions contrastées et cache une crise de la spécialité pédiatrique.
En effet, si le nombre de praticiens hospitaliers a augmenté de 26 %, celui des pédiatres exclusivement libéraux connaît une baisse d'environ 15,5 %87(*). On compte, au 1er janvier 2023, seulement 2 101 pédiatres exerçant exclusivement en libéral sur le territoire. Cette évolution est cohérente avec les difficultés rencontrées par les familles pour faire suivre par un pédiatre leur enfant après la naissance.
Surtout, le nombre de pédiatres doit être mis en regard du nombre d'enfants. Ainsi, on compte en moyenne en France un peu moins de 13 pédiatres pour 100 000 habitants88(*) et 68,3 pour 100 000 enfants de moins de 15 ans89(*). En comparaison avec les pays de l'OCDE, la France figure à la 22e place sur 31 pays s'agissant de la densité de pédiatres par rapport à la population90(*).
En outre, de profondes inégalités territoriales existent. Ainsi huit départements comptent moins d'un pédiatre pour 100 000 habitants. Si l'Indre connaît une densité de pédiatres de 1,85 pour 100 000 habitants, ce chiffre s'élève à 45,8 à Paris et 21,75 dans le Val-de-Marne, les deux départements français les mieux dotés91(*).
De nombreux intervenants ont souligné les difficultés d'attractivité de la spécialité pédiatrique, évoquant les droits au remords utilisés par certains internes au regard notamment d'une charge de travail jugée excessive en pédiatrie, et posant la question de la revalorisation des actes.
· Cette réalité de la démographie médicale impose de renforcer la formation pédiatrique des médecins généralistes, alors même que les dernières évolutions du parcours de formation vont vers une diminution de celle-ci92(*). Plusieurs intervenants entendus par la mission ont ainsi déploré la nouvelle maquette de formation et de stages sur cette activité.
Évolution de la répartition des pédiatres en activité selon le mode d'exercice
*un professionnel est considéré comme exerçant en tant qu'autre salarié si l'ensemble de ses activités sont salariées, et au moins une non hospitalière
Source : Mission d'information selon les chiffres ASIP-Santé RPPS, traitements Drees, données au 1er janvier de l'année
Faute de professionnels en nombre suffisant, on notera que de plus en plus de sages-femmes libérales ouvrent des consultations de suivi pédiatrique précoce en partie à cause de cette pénurie de pédiatres.
En outre, les difficultés d'accès à un pédiatre libéral pour le suivi des nouveau-nés entraînent, faute de disponibilités, un report sur l'hôpital et les urgences pourtant déjà saturés et fragilisent d'autant plus l'hôpital.
Enfin, les représentants du syndicat national des pédiatres français ont également pu alerter lors de leur audition sur le fait que cette pénurie de pédiatres amène également une multiplication des consultations par des professions ni médicales ni para-médicales comme les ostéopathes, les naturopathes ou les chiropracteurs. Or, de telles consultations, sans supervision médicale, peuvent conduire à la réalisation d'actes contre-indiqués, à des conseils inappropriés, comme la poursuite d'un allaitement malgré une absence de prise de poids, ou à des diagnostics erronés d'allergie aux protéines du lait de vache.
2. Une préoccupation quant à la formation de l'ensemble des professionnels à la prise en charge de la périnatalité
a) Une formation aux enjeux de la périnatalité fragile en dehors des spécialistes
Au cours de ses travaux, la mission d'information a été particulièrement sensible aux questions relatives à la formation des professionnels de santé intervenant dans le champ de la périnatalité.
Sur la santé périnatale comme sur l'ensemble de la médecine en générale, la France montre un haut niveau de formation. En outre, la mission a pu constater que de plus en plus de professionnels hospitaliers, pédiatres ou gynécologues-obstétriciens, semblent s'orienter vers des sur-spécialisations.
La formation des sages-femmes parmi les plus longues et complètes d'Europe, sera enrichie à partir de la rentrée 2024 par une sixième année de formation et une ouverture sur la recherche. Les étudiants en maïeutique obtiendront désormais, après soutenance d'une thèse d'exercice, un diplôme d'État de docteur en maïeutique, remplaçant l'actuel diplôme d'État93(*).
Cependant, compte tenu du nombre de professionnels appelés à intervenir dans la prise en charge des parturientes et des nouveau-nés, la mission regrette les évolutions intervenues dans le contenu et les modalités des formations qui tendent à réduire la place des questions relatives à la périnatalité tout au long des différents cursus et estime que l'amélioration de la santé périnatale en France ne peut passer que par une amélioration des conditions de formation, initiale et continue, des professionnels de santé. Il ne s'agit pas ici de remettre en cause la grande qualité de l'enseignement fourni aux professionnels de santé mais d'appeler à une réorientation de son contenu, ainsi qu'à une réflexion sur son organisation.
(1) Renforcer la formation des médecins généralistes aux enjeux de la périnatalité
L'arrêté du 3 août 2023 portant modification de la maquette de formation du diplôme d'études spécialisées de médecine générale prévoit la mise en place d'un stage unique de six mois couplé entre la gynécologie et la pédiatrie. Ainsi, trois mois seulement sont désormais spécifiquement consacrés à la santé de l'enfant et à la pédiatrie.
Or, comme a pu l'indiquer lors de son audition Mme Christèle Gras-Le Guen, co-présidente du comité d'orientation des Assises de la pédiatrie et de la santé de l'enfant, « cette réduction est absolument incompatible avec l'amélioration de la formation à la santé de l'enfant qui impose de pouvoir en examiner beaucoup »94(*). Dans une tribune publiée en avril 2024, plus de 1 000 professionnels de santé, notamment le Pr Rémi Salomon, président de la Conférence des présidents de CME des CHU, entendu par la mission, dénonçaient cette réduction de la formation à la santé des enfants des futurs médecins généralistes et appelaient à « maintenir la durée actuelle de formation en santé de l'enfant des médecins généralistes » afin « qu'une durée de six mois redevienne la règle »95(*). Toutefois comme l'a précisé Mme Christèle Gras-Le Guen devant la mission, ces six mois ne doivent pas être vus comme devant être exclusivement faits à l'hôpital et « peuvent se faire ailleurs, pourvu qu'ils soient consacrés à la santé de l'enfant » en faisant confiance à la qualité et à la compétence professionnelle des maîtres de stage universitaire en médecine générale.
La formation des médecins généralistes doit pouvoir couvrir des champs aussi variés que la prise en charge du nourrisson dans les premiers jours de vie, la parentalité et la maternité. Dès lors, il apparaît nécessaire que plus d'enseignants soient disponibles pour mieux former les médecins généralistes. Or, les augmentations des effectifs ne se sont pas toujours accompagnées de celles du nombre d'enseignants, notamment en pédiatrie et pédopsychiatrie.
Dans ce cadre, il apparaît nécessaire que la durée de la formation en pédiatrie des médecins généralistes soit portée de trois à six mois dans le cadre de la mise en place d'une nouvelle maquette de formation élaborée à la suite d'une véritable concertation avec les différents acteurs.
(2) Assurer une meilleure reconnaissance de leurs compétences et une formation modernisée aux infirmières puéricultrices
Depuis la mise en place du nouveau référentiel infirmier de 2009, la pédiatrie ne fait plus l'objet d'un enseignement dédié dans les instituts de formation en soins infirmiers (Ifsi).
Dès lors, les jeunes infirmières et infirmiers peuvent donc être employés dans des services de réanimation néonatale et de soins intensifs en néonatalogie sans avoir eu au préalable de module spécifique dans ces domaines en formation initiale. Or, si cette situation représente une fragilité supplémentaire pour les services qui doivent accueillir ces jeunes professionnels et donc les former à ces activités, elle conduit en outre à une forme d'auto-censure de certains infirmiers et contribue à réduire l'attractivité de ces activités.
L'ordre des infirmiers, entendu par la mission d'information, appelle à la mise en place d'une véritable formation approfondie en soins pédiatriques pour tous les infirmiers diplômés d'État (IDE) en soins généraux. Le retour d'une formation approfondie en pédiatrie au sein du cursus des IDE apparaît nécessaire. Celui-ci doit s'accompagner d'une meilleure reconnaissance des infirmières-puéricultrices diplômées d'État (IPDE). Ces dernières constituent aujourd'hui les principales professionnelles de santé paramédicales formées spécifiquement à la pédiatrie.
Pourtant, le référentiel de formation des IPDE n'a pas été révisé depuis 1983 et fait partie des dernières spécialités à ne pas avoir été réformées. La spécialisation en puériculture passe par une formation de douze mois après l'obtention du diplôme d'État d'infirmier. Même si les établissements de formation ont su adapter leur enseignement, l'absence de cadre actualisé pèse sur l'adéquation de la formation avec l'évolution des besoins, ainsi que sur l'attractivité de la spécialisation.
Cette dernière connaît des difficultés pour recruter, notamment en raison du manque de reconnaissance du diplôme, qui ne correspond ni à une licence ou un master mais également du fait du manque de financement des établissements. Les frais de formation s'élèvent ainsi entre 8 500 et 12 000 euros l'année selon les représentants du Collège national des IPDE entendus en audition. Cela représente un coût certain qui peut dissuader de nombreuses candidatures. Par ailleurs, de plus en plus de contrats d'allocations d'études sont proposés par les ARS aux étudiants en soins infirmiers. Or, alors que ces contrats les engagent par la suite pendant 18 mois après la fin de leurs études, peu d'IDE reviennent ensuite en formation au regard des contraintes que cela engendre sur la vie professionnelle et personnelle.
Un alignement sur un niveau master de la formation, avec de la pratique avancée, pourrait faciliter par la suite le positionnement des IPDE au sein du système de santé périnatale. Cela permettrait aux IPDE d'exercer de nouvelles missions, tant à l'hôpital qu'en ville et en PMI en mettant en valeur la plus-value qu'apportent les puéricultrices dans leur formation et dans la prise en charge des enfants, renforçant ainsi l'offre de soins autour des pédiatres. L'infirmière puéricultrice pourrait également, en collaboration avec la sage-femme, participer à l'amélioration du suivi du nouveau-né et de la mère après l'accouchement. En effet, la sage-femme dispose d'une compétence adaptée au suivi des nouveau-nés jusqu'au 28e jour. La formation de la puéricultrice, plus large, pourrait lui permettre de prendre en charge le suivi du nouveau-né dans son environnement lors du retour à domicile quand la sage-femme se concentrerait davantage sur la santé de la mère.
(3) Adapter la formation des médecins urgentistes aux enjeux du transport pédiatrique et néonatal
La formation des personnels des structures mobiles d'urgence et de réanimation (Smur) aux problématiques liées au transport pédiatrique et néonatal revêt une importance particulière dans le cadre de l'avenir de la santé périnatale, notamment au regard de la prise en charge croissante du transport de grands prématurés.
La formation de ces professionnels doit également faire face à une difficulté majeure : la faiblesse relative de l'activité d'urgence néonatale et pédiatrique par rapport à l'ensemble des activités. De fait, selon l'adage populaire, « on ne fait bien que ce l'on fait souvent ». En d'autres termes, la compétence est parfois difficile à maintenir, alors même que le moindre faux-pas peut être fatal. La formation continue par la simulation en santé notamment est donc essentielle dans ce secteur.
Il s'agit également d'apporter une vigilance particulière à la formation des personnels exerçant dans le cadre des transferts infirmiers inter-hospitaliers (TIIH). Ces transferts de nouveau-nés qui ne relèvent pas de l'urgence d'un Smur ne doivent pas se faire aux dépens de l'activité de ces derniers. C'est pourquoi, il apparaît essentiel de maintenir une formation de qualité pour ces personnels (infirmiers expérimentés en réanimation néonatale, ambulanciers). L'amélioration des TIIH participe de l'amélioration globale du système de santé par l'optimisation de l'utilisation des lits dans les structures de soins critiques.
Les spécificités du transport néonatal et pédiatrique doivent être mieux intégrées dans les formations des personnels médicaux et paramédicaux (IDE, IPDE notamment) de ce secteur.
Enfin, l'amélioration du fonctionnement de l'aide médicale urgente dans la prise en charge des cas en néonatalogie ou en pédiatrie passe aussi par la formation des personnels chargés de la régulation des urgences. Il ressort de la synthèse du groupe de travail « Smur néonatal et pédiatrique », créé dans le cadre des assises de la pédiatrie, que la mise en place d'une formation diplômante spécifique à la régulation néonatale et pédiatrique intégrée aux diplômes existants consacrés à la régulation médicale pourrait permettre d'optimiser sensiblement la qualité et la rapidité des réponses apportées.
(4) Disposer d'une expertise néonatale et pédiatrique à tous les niveaux de la prise en charge
Tous les professionnels de santé présents en salle de naissance doivent pouvoir intervenir en urgence en cas de besoins liés à la situation du nouveau-né dans l'attente de l'intervention du praticien spécialisé. Cela impose des connaissances spécifiques.
Comme l'indique le Caro (Club anesthésie-réanimation en obstétrique) dans sa contribution écrite aux travaux, cela concerne également les médecins anesthésistes-réanimateurs qui prennent avant tout en charge la mère. Ainsi, concernant les anesthésistes-réanimateurs, le stage en maternité de trois mois minimum est trop court pour pouvoir appréhender la plus grande diversité possible de situations obstétricales. Dès lors, la mission appelle à ce que l'enseignement de la pédiatrie soit renforcé dans le programme de formation de tous les professionnels amenés à prendre en charge des enfants par la suite.
Par ailleurs, c'est une approche plus holistique de la prise en charge du patient, tant de la mère que du bébé dans son environnement, qui doit être développée dans le parcours de formation afin de permettre une meilleure détection des problématiques de santé mentale mais aussi de violence ou de comportements à risques.
La mission d'information estime qu'un plan spécifique de formation des professionnels de santé (puéricultrices, sages-femmes, pédiatres, obstétriciens...) à la prise en charge des problématiques de santé mentale et au repérage des situations à risques est indispensable.
Tous les acteurs entendus par la mission ont alerté sur la dégradation de la santé mentale des femmes96(*) et les chiffres déjà cités dans ce rapport obligent à réagir. La santé mentale n'est pas imprégnée dans la culture de la formation aujourd'hui et il semble primordiale de sensibiliser le plus tôt possible les acteurs à ces enjeux afin d'améliorer la prise en charge. Lors de son audition par la mission, le Dr Lucie Joly, psychiatre à l'hôpital Saint-Antoine, a insisté sur le rôle central que pourraient jouer les sages-femmes dans ce domaine en tant que « premier rempart » contre la dégradation de la santé mentale des femmes. Elle a pu alerter sur l'inégale répartition sur le territoire des offres de formation en psychiatrie périnatale dans le cursus de maïeutique et appeler à la création d'une « surspécialité en psychiatrie périnatale », qui inclurait « des stages dans des unités de psychiatrie périnatale ou des unités parents-bébé »97(*).
Enfin, la mission souhaite qu'une réflexion puisse être menée sur le renforcement des interactions entre les différentes formations des professionnels de santé. Les formations en « silo » de chaque profession nuisent à la connaissance mutuelle des compétences de chacun et rendent plus difficile le travail pluridisciplinaire par la suite. Les différents professionnels doivent pouvoir bénéficier au cours de leur formation d'enseignements dispensés par d'autres professionnels issus de spécialités avec lesquelles ils seront amenés à travailler. Les interactions avec les enseignants de pédiatrie dans les écoles de sages-femmes doivent à ce titre être renforcés.
b) Une meilleure coordination des professionnels de santé et une formation continue efficiente indispensables pour améliorer la prise en charge de la mère et du nouveau-né
(1) La formation continue au centre de l'amélioration des pratiques
Sur le plan de la formation continue, les travaux de la mission ont également permis d'identifier des lacunes préjudiciables à l'ensemble du système de santé. Par exemple, les sages-femmes, comme les autres praticiens de santé, disposent d'une obligation de formation continue sur une période de trois ans, dans le cadre du développement professionnel continu (DPC)98(*) dont elles doivent rendre compte auprès de leur ordre. Les médecins hospitaliers disposent également de 15 jours de formation mais non obligatoires. En pratique, ces jours ne sont que très rarement pris dans leur totalité car, d'une part, beaucoup de professionnels « s'autocensurent sur le nombre de formations réalisées chaque année »99(*) de peur de mettre en difficulté leurs collègues en raison des tensions sur les effectifs au sein des équipes et, d'autre part, la prise en charge par les établissements de santé de ces formations, souvent coûteuses, n'est pas « systématique et souvent incomplète »100(*).
Afin d'améliorer la diffusion de l'expertise néonatale et pédiatrique auprès des professionnels de santé et l'amélioration des pratiques, le développement des formations dites de « simulation en santé » doit être encouragé. Ces formations, dont l'importance est rappelée dans la Stratégie nationale en santé, visent selon la HAS « à l'utilisation d'un matériel, de la réalité virtuelle ou d'un patient dit standardisé pour reproduire des situations ou des environnements de soins, pour enseigner des procédures diagnostiques et thérapeutiques et permettre de répéter des processus, des situations cliniques ou des prises de décision par un professionnel de santé ou une équipe de professionnels ».
Largement utilisée dans le cadre de la médecine d'urgence et de la formation des équipes intervenants dans les Smur, cette méthode de formation permet de faire progresser la culture de sécurité et d'améliorer la connaissance mutuelle des équipes et des rôles de chacun dans un souci d'efficacité de l'action en santé. Elle permet aussi à tous les acteurs d'acquérir ou de maintenir des compétences face aux situations d'urgence et notamment de réanimation néonatale. La sage-femme doit ainsi savoir anticiper les situations à risques, alerter les personnes nécessaires et préparer le matériel de réanimation néonatale à l'avance.
Par ailleurs, des mises à jour régulières et, le cas échéant, obligatoires pourraient être mises en place pour les médecins qui sont amenés à ne pratiquer que peu fréquemment une activité obstétrique. Ces formations pourraient être orientées en priorité vers les médecins ayant une activité mixte ou exerçant dans des structures ayant une activité de maternité réduite.
La formation continue est essentielle à l'amélioration des pratiques, leur actualisation et, globalement, au renforcement du système de santé périnatale. Lors de son audition par la mission, la Haute Autorité de santé a présenté le dispositif d'accréditation dédiée aux spécialités médicales à risque. Cette accréditation constitue selon la HAS « un label de qualité pour la pratique des spécialités à risque » notamment la gynécologie-obstétrique ou l'anesthésie-réanimation. Suivie sur la base du volontariat, elle s'intègre dans l'obligation de développement professionnel continu des professionnels de santé et est proposée aux médecins mais aussi aux équipes dans leur ensemble, ce qui est particulièrement intéressant dans le domaine de la santé périnatale qui fait intervenir de nombreux professionnels en équipe. Selon les chiffres fournis par la HAS, environ 10 000 médecins sur les 35 000 éligibles se sont engagés dans ce processus d'accréditation. Concernant plus spécifiquement la spécialité de gynécologie- obstétrique, au 31 décembre 2023, 1231 médecins sur 4928 éligibles et 26 équipes, dont 20 dans le secteur privé, sont accrédités. Le faible nombre d'équipes dans le secteur public interpelle et il semble essentiel de promouvoir l'accréditation notamment en améliorant son intégration dans les plans de formation et en limitant la charge administrative liée à l'engagement dans ce processus.
Ce dispositif doit être renforcé et faire l'objet d'une communication spécifique auprès des professionnels de santé mais aussi des présidents de commission médicale d'établissement (CME) et des directeurs d'hôpitaux publics et privés, afin de mobiliser les équipes pour qu'elles s'engagent dans cette démarche.
Ce besoin de formation continue doit également se faire en coordination sur les territoires afin de répondre de façon cohérente aux besoins spécifiques.
(2) Les dispositifs spécifiques régionaux de périnatalité : un acteur incontournable de la coordination des professionnels de santé
Les parcours de soins en périnatalité font intervenir une multitude d'acteurs, de façon successive ou simultanée, exerçant aussi bien à l'hôpital, en PMI, en libéral, dans des établissements de santé publics ou privés. Ces parcours doivent pouvoir faire preuve d'une grande adaptabilité en fonction de l'évolution de la situation médicale mais aussi socio-économique de la femme enceinte, puis des parents et du bébé en post-partum. Dès lors, la coordination de l'ensemble de ces acteurs sur les territoires constitue un des défis majeurs du système de santé périnatale. Cette coordination a deux objectifs : améliorer l'efficacité des prises en charge, notamment des plus complexes, entre les acteurs de santé d'un territoire, et améliorer les connaissances des acteurs entre eux, de la réalité de leur travail et de leurs compétences afin qu'ils puissent oeuvrer ensemble et non en concurrence.
À titre d'exemple, dans sa réponse au questionnaire transmis par la rapporteure, le syndicat national des pédiatres français indique qu'il est « important de pouvoir articuler les demandes d'avis entre les pédiatres hospitaliers et les pédiatres libéraux afin de ne pas saturer l'hôpital. Alors que tous les pédiatres libéraux connaissent ou ont connu l'univers hospitalier, l'écrasante majorité des pédiatres hospitaliers ne connaissent pas l'univers libéral ». Spécifiquement dans ce cas, la diffusion des expertises et la mise à disposition d'espaces d'échanges sont essentielles à la qualité du système de soins.
Dans ce contexte, les 36 dispositifs spécifiques régionaux de périnatalité (DSRP)101(*) recensés fin 2022 sont appelés à jouer un rôle central. Cette fonction de coordination des acteurs constitue d'ailleurs une des six priorités de l'action de ces réseaux fixées par l'instruction ministérielle du 3 août 2023102(*). Les DSRP peuvent faciliter les échanges entre les professionnels de santé. En effet, comme a pu l'indiquer Mme Isabelle Jordan, coordinatrice du réseau AURORE en Auvergne Rhône-Alpes, le DSRP, sur chaque territoire, « joue un rôle important d'harmonisation des pratiques, pour proposer des formations, pour rédiger des protocoles, ou encore pour l'articulation hôpital-ville-PMI » et dispose de « liens privilégiés avec les unions régionales des professionnels de santé (URPS) ».
Afin d'améliorer l'action des DSRP, le mouvement de création dans chaque région d'une entité juridique unique, avec le cas échéant des déclinaisons territoriales, doit être poursuivi103(*). En Île-de-France, il existe aujourd'hui sept réseaux de santé en périnatalité territoriaux, auxquels s'ajoutent un réseau de suivi des enfants vulnérables territorial (RPSOF) et trois réseaux régionaux thématiques104(*). De façon générale, la multiplication des instances aux compétences parfois difficilement identifiables peut nuire à la lisibilité et à l'efficacité du système de santé dans sa globalité. Avec l'aide des ARS, les DSRP doivent oeuvrer avec les autres acteurs chargés de la coordination des professionnels au niveau régional et notamment les dispositifs d'appui à la coordination (DAC) et les communautés professionnelles territoriales de santé (CPTS). Ils doivent également développer l'intégration des réseaux de suivi des enfants vulnérables (RSEV). Concernant ces derniers, l'amélioration du maillage et de la couverture de l'ensemble du territoire doit être poursuivi.
Toutes ces actions (amélioration des parcours de soins et coordination des acteurs) rendent nécessaire le déploiement de ressources numériques et de systèmes d'information solides. En effet, comme l'indique le réseau OREHANE (Hauts-de-France) dans sa contribution écrite, « l'absence de dossier périnatal unique centré sur la patiente engendre des difficultés de prise en charge et de continuité des soins ».
La mise en place de systèmes d'information interopérables et les outils de partage d'informations médicales sont indispensables afin d'éviter le morcèlement du suivi et la perte d'informations. La coexistence au sein d'un même groupement hospitalier de territoire de plusieurs systèmes d'information parfois non compatibles entre eux est un frein majeur à la performance du système de santé. L'absence de dossier périnatal partagé empêche ainsi parfois les équipes médicales d'un centre hospitalier prenant en charge une patiente transférée de disposer d'informations quant aux soins et aux actes qui ont déjà pu être réalisés.
Face à la multiplication des initiatives locales pour répondre à la nécessité de communication et plus généralement face aux difficultés engendrées par l'obsolescence de certains systèmes d'information et les coûts de maintenance, il convient de s'interroger sur les résultats des plans de modernisation du numérique en santé.
Enfin, la mission d'information souhaite insister sur l'importance de la relation entre les ARS et les DSRP. Les réponses des différents acteurs entendus par la mission montrent à quel point l'efficacité de l'action des DSRP est parfois dépendante de la qualité des échanges avec leurs interlocuteurs au sein des ARS. Un dialogue fructueux peut ainsi s'interrompre parfois brutalement à la suite d'un simple changement de référent. Il est nécessaire d'oeuvrer à l'amélioration des relations entre ces instances. Les organes de réunion de professionnels de terrain que sont les DSRP doivent trouver leur juste place en accompagnement direct du pilotage administratif et politique conduit par les ARS.
3. Une indispensable redéfinition de la place et des missions des PMI
Placés sous l'autorité du président du conseil départemental, les services de protection maternelles et infantiles (PMI)105(*) assurent gratuitement des missions de santé publique et de prévention médico-sociale à destination des femmes enceintes, des parents et des enfants de moins de six ans, ainsi que des activités de planification familiale et d'éducation familiale, par le biais de consultations dans des centres fixes et de visites à domicile (VAD).
La PMI fait intervenir de nombreux professionnels spécialisés dans le suivi de la femme enceinte et des enfants. Les équipes sont ainsi formées de médecins, sages-femmes, infirmiers, auxiliaires de puériculture mais aussi psychologues, conseillers familiaux et éducateurs de jeunes enfants.
a) Une activité sous tension, avec des moyens inégaux selon les territoires
Le nombre de centres fixes de consultations de PMI a diminué de 16 % en dix ans, passant de 5 200 en 2012 à 4 358 en 2021, selon des chiffres de la Drees106(*).
Évolution du nombre de points fixes de
consultations de la PMI
en France entre 2012 et 2021
Source : Mission d'information sur l'avenir de la santé périnatale et son organisation territoriale d'après les chiffres de l'enquête « Aide sociale » de la Drees. Chiffres hors Mayotte
Les services de PMI sont organisés de façon très différente en fonction des départements. Lors de son audition par la mission, le Dr Arielle Le Masne, chargée d'expertise scientifique interactions précoces - 1 000 premiers jours au sein de la direction de la prévention et de la promotion de la santé de Santé publique France, a ainsi souligné que les PMI maillaient le territoire « de façon hétérogène, en fonction de décisions locales » et que ces services, souvent, « géraient la pénurie de professionnels »107(*). Marie-Paul Chesneau, représentante des Départements de France a fait le même constat en indiquant que les PMI devaient « prioriser [leurs] missions au regard de [leurs] moyens RH, qui sont très insuffisants »108(*).
Les services de la PMI sont financés dans le cadre du budget général voté par chaque département. Les écarts de financement peuvent ainsi être particulièrement importants. En 2017, selon le rapport précité de Michèle Peyron, la dépense moyenne de PMI par enfant de 0-6 ans, était de 344 euros par enfant dans le Val-de-Marne, contre moins de 10 euros par enfant en Ariège, en Eure-et-Loir, en Savoie ou en Gironde109(*).
Il est particulièrement difficile d'assurer un suivi de l'activité réelle des PMI faute d'éléments de suivi suffisants. Dans son étude sur la protection maternelle et infantile publiée en mars 2022, la Drees insiste sur le défaut de déclaration d'actes, indiquant que, fin 2019, 19 départements n'avaient déclaré aucune consultation en faveur des mères au cours de l'année110(*).
Cependant, dans sa réponse écrite au questionnaire transmis par la rapporteure, la plateforme « Avenir de la PMI » évoque notamment l'étroite corrélation entre le nombre et les modalités de prise en charge et la « lisibilité de l'action de la PMI, l'organisation structurelle du service [...], la présence d'un médecin directeur à la tête du service [...], la volonté politique des départements de garantir une action en santé préventive et en santé sexuelle ». En outre, lors de la table ronde avec des représentants des collectivités territoriales, Mme Marie-Paule Chesneau, vice-présidente du conseil départemental de Maine-et-Loire en charge de la prévention, a par exemple valorisé les résultats des actions de prévention du département via les centres de santé sexuelle, qui se sont accompagnées d'une diminution du nombre de grossesses chez les mineures de 75 % entre 2013 et 2021111(*).
b) Un rôle et des missions en mutation
Parallèlement à la baisse constatée du nombre de points fixes de PMI sur le territoire, la Drees souligne dans son étude112(*) publiée en 2022 la forte baisse des actions des PMI à destination des enfants et des mères sur dix ans, et particulièrement depuis 2019, un constat déjà mis en avant par la Cour des comptes dans son rapport relatif à la santé des enfants113(*).
Si les actions à destination des enfants (consultations et visites à domicile) représentent la majorité de l'activité des services de PMI (58 % de l'ensemble en 2019), elles ont diminué de 4,5 % en moyenne par an114(*). Il en est de même pour les consultations et visites à domicile à destination des mères qui diminuent de près de 30 % entre 2016 et 2022. Les chiffres issus de l'enquête « Aide Sociale » menée par la Drees en 2022 confirment cette tendance que la seule diminution du nombre de naissances en France ne suffit pas à expliquer.
Évolution du nombre de consultations et visites à domicile des services de PMI
(en milliers)
Source : Mission d'information sur l'avenir de la santé périnatale et son organisation territoriale d'après les chiffres de l'enquête « Aide sociale » de la Drees - chiffres hors Mayotte - chiffres non redressés pour 2022
Les acteurs entendus par la mission d'information ont alerté sur le déplacement progressif des missions de la PMI vers ses missions relatives à la protection de l'enfance et le suivi des modes d'accueils. Les équipes de la PMI seraient ainsi « happées » par d'autres missions très consommatrices de temps dans un contexte global d'augmentation des exigences règlementaires et de renforcement des contrôles des établissements et des assistants maternels. C'est le constat également partagé par la Cour des comptes qui dans son récent rapport sur la politique de périnatalité115(*) indique qu'en 2019, 70 % des départements présentaient un volume d'activité inférieur à la norme concernant les consultations prénatales, alors que les effectifs de sages-femmes et de puéricultrices étaient conformes aux normes.
Dans ce cadre, il semble important de veiller à ce que la mission de prévention en santé, et notamment en santé périnatale des PMI, soit préservée et d'éviter un glissement vers une mission unique de protection de l'enfance.
c) Une image dégradée et une universalité mal appréhendée
Destinée à toutes les familles, l'action des services de PMI s'oriente dans les faits prioritairement vers les publics les plus vulnérables.
Les personnes entendues par la mission d'information ont témoigné de la précarisation croissante du profil des personnes reçues par les services de la PMI. Les cas de familles en grande précarité, dans des logements insalubres, sans couverture sociale se multiplient. Or cette complexification des profils et des besoins implique souvent des consultations plus longues et plus difficiles, qui participent de la saturation des services de PMI.
Elle met en outre en difficulté les personnels de la PMI qui, face à des situations de détresse, manquent d'accompagnement et de formation pour apporter les réponses adéquates. Anne Evrard, co-présidente du CIANE, a ainsi fait part à la mission d'un témoignage d'une employée de PMI qui « n'arrivait à remplir sa mission qu'au prix d'efforts la conduisant à rentrer tous les soirs chez elle avec une immense frustration »116(*).
Par ailleurs, la mission a été interpellée sur l'image que renvoyaient les services de PMI : certaines familles redoutent ainsi d'y trouver non pas une aide mais un service de contrôle du bon traitement de leur enfant, voire assimilent PMI et protection de l'enfance. Pour modifier cette perception de la PMI, les conclusions des Assises de la pédiatrie préconisaient de les transformer en « Maison des 1 000 jours et de l'enfant ». Marie-Paule Chesneau, représentante des Départements de France, insistait également sur la nécessité de « donner une autre image de la PMI » et évoquait pour cela la possibilité de « revoir la terminologie »117(*).
Dans son rapport « Pour sauver la PMI, agissons maintenant » en 2019, Michèle Peyron, députée de Seine-et-Marne, indiquait que seul 13 % des examens obligatoires des 0-6 ans étaient couverts par les services de la PMI et fixait un objectif à atteindre de 20 %118(*). Plusieurs intervenants entendus par la mission ont rappelé le caractère universel de la PMI qui doit être envisagée comme un dispositif à la disposition de tous et non seulement des personnes en difficulté sociale ou économique. Si elle joue un rôle spécifique dans le repérage des vulnérabilités sociales ou médicales, notamment par le développement des dispositifs « d'aller vers », la PMI, au regard de son implantation dans les territoires et de l'expertise de ses équipes, ne peut se limiter à cela. Renouer avec la dimension universelle de la PMI implique toutefois « de se donner les moyens d'y parvenir » selon les mots employés par Adrien Taquet, ancien secrétaire d'État chargé de l'enfance et des familles et co-président du comité d'orientation des Assises de la pédiatrie, lors de son audition par la mission.
d) Pour une PMI au coeur de l'accompagnement et du suivi périnatal
(1) Conforter le rôle pivot des PMI entre les différents acteurs
La PMI assure une fonction très précieuse en maillant le territoire au plus près des besoins des populations. Dans le cadre de la politique des 1 000 premiers jours, ce maillage doit être utilisé pour renforcer le suivi périnatal sur l'ensemble du territoire. Le déploiement des « Maisons des 1 000 premiers jours » doit se faire en cohérence avec le maillage existant des PMI en privilégiant l'enrichissement des PMI d'une mission globale d'accompagnement à la parentalité et au développement du bien-être de l'enfant, plutôt que la création de nouvelles structures qui viendraient complexifier davantage le paysage de l'accompagnement et du suivi de la santé périnatale119(*).
L'action de la PMI doit également pouvoir s'inscrire en complément de celle des centres périnatals de proximité et des maternités. Les acteurs de la périnatalité sur l'ensemble du territoire doivent faire l'objet d'une sensibilisation accrue au rôle de la PMI. Selon l'ENP 2021, seuls 51,4 % des établissements de santé déclaraient que les patientes étaient « systématiquement informées sur le rôle et les moyens de contact de la PMI » pendant leur séjour. Ce chiffre montait à 73 % dans les maternités de type 3 contre seulement 44,7 % dans les maternités de type 1120(*). Comme évoqué précédemment, le rôle de coordination des dispositifs spécifiques régionaux de périnatalité (DSRP) afin de renforcer et de simplifier l'articulation hôpital-PMI-ville est alors essentiel.
Les antennes de PMI au sein des maternités, la mise en place de « staff médico-psycho-social » (SMPS) ou encore la présence de puéricultrices de liaison PMI participent de la meilleure connaissance de ces structures et améliorent de fait le suivi post-natal des mères et de leurs enfants.
Ainsi, lors de son déplacement en Bretagne, la mission d'information a pu constater que l'antenne de la PMI au sein du groupement hospitalier Brocéliande-Atlantique de Vannes permettait d'améliorer le relai entre l'hôpital et la PMI. Cela permet également au centre hospitalier d'informer plus facilement les professionnels de la PMI des parents et enfants à suivre particulièrement après le retour au domicile.
Autre exemple de coopération entre acteurs hospitaliers, de ville et de PMI, le dispositif spécifique régional de périnatalité Nouvelle-Aquitaine a évoqué la mise en place d'un suivi prénatal réalisé dans le cadre d'un GHT et coordonné avec les sages-femmes libérales et de PMI du bassin, afin de disposer d'un suivi en proximité tout en identifiant mieux les souhaits et les besoins d'accouchements des futures mères.
Alors que les expériences de locaux partagés ou de présence d'antennes de PMI au sein même des maternités ou de centres périnatals de proximité ont montré leur pertinence, il convient de poursuivre de telles expérimentations. Ces coopérations doivent également pouvoir se faire avec les maisons des 1 000 premiers jours ou encore les structures d'accueils pour les femmes victimes de violences, afin d'offrir autant que possible des lieux facilement identifiables et un accompagnement et un suivi coordonnés.
Le lien ville-PMI peut quant à lui en outre être amélioré par la formation des médecins généralistes au suivi pédiatrique de l'enfant, ainsi que par le développement de la possibilité de stages en PMI leur permettant de mieux connaître ces modalités de travail au sein d'équipe pluridisciplinaires. Cela pourrait encourager un plus grand nombre de médecins à pratiquer un exercice mixte. Il en est de même pour les sages-femmes dont l'exercice mixte en libéral et en PMI doit être favorisé.
La mission d'information regrette que ces actions de coopération restent encore trop souvent dépendantes de la bonne volonté des acteurs locaux et de leur engagement quotidien, et souffrent d'un défaut de pilotage national. Dans ce cadre, elle accueille favorablement la mise en place d'un pilotage de l'action des PMI annoncée dans les conclusions des Assises de la pédiatrie, ainsi que le renforcement du dialogue territorial au niveau départemental par le développement de la contractualisation prévue au titre de la stratégie nationale de prévention et de protection de l'enfance 2020-2022 (SNPPE). Cette dernière intègre plusieurs objectifs spécifiques à la santé périnatale, comme des cibles concernant l'entretien prénatal précoce.
(2) Renforcer l'attractivité des services de la PMI
Pour donner à la PMI les moyens d'assurer ses missions, il apparaît nécessaire également de réfléchir à l'attractivité de l'exercice au sein de ces structures afin d'inciter des professionnels, notamment les médecins, à s'engager.
En effet, le nombre de médecins en exercice dans les PMI diminue de façon continue depuis une dizaine d'années.
Évolution des ETP PMI 2010-2016-2019
* Derniers chiffres redressés disponibles
Source : Mission d'information sur l'avenir de la santé périnatale et son organisation territoriale, d'après les chiffres de l'enquête « Aide sociale » de la Drees. Chiffres hors Mayotte
Concernant la révision des normes minimales d'effectifs et les objectifs de santé publique fixés aux services de PMI prévus à l'article L. 2112-4 du code de la santé publique, la mission d'information se félicite que les conclusions des Assises de la pédiatrie prévoient enfin la mise en oeuvre d'une disposition adoptée par le Parlement plus de deux ans après son adoption121(*).
La définition de ces nouvelles normes minimales doit se faire en concertation avec l'ensemble des parties prenantes (ministère, départements, représentants des professionnels de santé et des personnels de PMI...) et s'accompagner d'autres mesures concernant notamment la revalorisation des professionnels de la PMI, afin que ce nouvel encadrement réglementaire ne soit pas inopérant avant même sa mise en place effective. Ceci est particulièrement vrai pour les médecins de PMI, en valorisant notamment les passerelles entre secteurs d'exercice. Le rapport des Assises de la pédiatrie remis en juin 2023 au Gouvernement préconisait notamment la mise en place d'un statut de médecin de la fonction publique122(*). La réflexion sur cette revalorisation doit pouvoir concerner également l'ensemble des professionnels intervenant au sein de la PMI, dont les sages-femmes et les puéricultrices.
(3) Clarifier le financement de certains actes de PMI
Le financement des services de PMI, assuré par les départements, appelle à être revu et mieux coordonné avec les prises en charge par l'Assurance maladie123(*).
L'Assurance maladie participe au financement des PMI, aux côtés des départements, via un paiement à l'acte. Ainsi les actes des médecins et des sages-femmes qui sont cotés et inscrits à la nomenclature générale des actes professionnels (NGAP) sont remboursés. Mais ces actes facturables font l'objet d'une sous-déclaration massive en raison de problématiques souvent très concrètes comme le bon fonctionnement des terminaux de facturation des actes (TLA). Faute de temps disponible pour les tâches administratives, les professionnels de santé de PMI ne peuvent que difficilement saisir a posteriori dans le logiciel les actes qui n'ont pu être facturés initialement.
L'Assurance maladie a récemment lancé plusieurs initiatives visant à mieux accompagner les PMI dans la facturation de leurs actes. Plus globalement une réflexion sur l'automatisation du remboursement des actes de PMI dans le cadre de la stratégie numérique en santé pourrait être engagée.
De plus, alors même qu'une très grande partie des actes des PMI sont effectués par des infirmières puéricultrices (comme de nombreuses visites à domicile), ces actes ne peuvent pas, faute de nomenclature pour leur cotation, être remboursés. En outre-mer, les infirmières puéricultrices réalisent pourtant déjà de nombreuses consultations autonomes de suivi infantile.
La création d'une nomenclature pour les actes des puéricultrices permettrait de sécuriser davantage le budget des PMI, qui pourraient ainsi facturer un nombre d'actes plus important.
Une telle nomenclature ne paraît pas en projet aujourd'hui, la Cnam priorisant les travaux de nomenclature sur les actes pour lesquels il existe des professions libérales. Or Marguerite Cazeneuve, directrice déléguée à la gestion et à l'organisation des soins, a indiqué, lors de son audition qu'à ce stade aucune demande de création d'une profession d'infirmière n'avait été formulée en raison, entre autres, d'un modèle économique encore difficile à mettre en place.
|
Recommandation n° 5 : Assurer un modèle viable de financement des services de protection maternelle et infantile (PMI) et clarifier la prise en charge de certains actes entre les départements et l'Assurance maladie. |
* 76 L'entretien prénatal précoce créé en 2007 a été rendu obligatoire par l'article 62 de la loi de financement de la sécurité sociale pour 2019.
* 77 Table ronde d'associations d'usagers, 3 avril 2024.
* 78 Voir le chapitre II. C.2 du présent rapport.
* 79 Cinelli H, Lelong N, Le Ray C et ENP2021 Study group. Rapport de l'enquête nationale périnatale 2021 en France métropolitaine : Les naissances, le suivi à 2 mois et les établissements - Situation et évolution depuis 2016. Inserm, octobre 2022, tableau 16 p. 120.
* 80 Décret n° 2023-1035 du 9 novembre 2023 relatif à la désignation d'une sage-femme référente.
* 81 La vaccination contre la grippe ; la vaccination contre la coqueluche ; l'existence d'un suivi dentaire pendant la grossesse ; la participation à l'entretien prénatal ; la participation à l'entretien post-natal ; la participation à au moins trois séances de préparation à la naissance et à la parentalité.
* 82 Cour des comptes, La politique de périnatalité : des résultats sanitaires médiocres, une mobilisation à amplifier, rapport public thématique, mai 2024.
* 83 Gomes E, Cahour L, Menguy C, Regnault N et le groupe de travail sur les indicateurs en périnatalité. Rapport de surveillance de la santé périnatale en France, Santé publique France. Saint-Maurice, 2022.
* 84 Réponse écrite de l'Assurance maladie au questionnaire transmis par la rapporteure. Ces chiffres issus des cotations effectuées par les professionnels sont très différents de ceux issus des déclarations des femmes interrogées dans le cadre de l'ENP (36,5 % des femmes ont déclaré avoir bénéficié d'un EPP).
* 85 Colloque « Le médecin généraliste pour la santé de l'enfant » organisé le 22 mai 2014 par le syndicat MG France.
* 86 Audition devant la commission des affaires sociales du Sénat le 28 février 2024.
* 87 ASIP-Santé RPPS, traitements Drees, données au 1er janvier de l'année.
* 88 Ibid.
* 89 RPPS, Insee, 2021.
* 90 Igas, La pédiatrie et l'organisation des soins de santé de l'enfant en France, mai 2021.
* 91 ASIP-Santé RPPS, traitements Drees, données au 1er janvier de l'année.
* 92 Voir le chapitre II.B.2a du présent rapport.
* 93 Loi n° 2023-29 du 25 janvier 2023 visant à faire évoluer la formation de sage-femme et décret n° 2024-679 du 3 juillet 2024 portant création d'un troisième cycle des études en sciences maïeutiques.
* 94 Audition du Pr Christèle Gras-Le Guen et de M. Adrien Taquet, co-présidents du comité d'orientation des Assises de la pédiatrie et de la santé de l'enfant, 27 mars 2024.
* 95 Santé de l'enfant : ne touchez pas à la formation des futurs médecins, Libération, 2 avril 2024.
* 96 Voir chapitre II.C.1 du présent rapport.
* 97 Table ronde sur la santé mentale périnatale, lundi 29 avril 2024.
* 98 Art. L. 4021-1 du code de la santé publique.
* 99 Contribution écrite du Syndicat national des praticiens hospitaliers anesthésistes-réanimateurs (SNPHARe) aux travaux de la mission d'information.
* 100 Contribution écrite du Syndicat national des praticiens hospitaliers anesthésistes-réanimateurs (SNPHARe) aux travaux de la mission d'information.
* 101 Les réseaux de santé en périnatalité (RSP) sont devenus des dispositifs spécifiques régionaux en périnatalité (DSRP) depuis le décret n° 2021-295 du 18 mars 2021 relatif aux dispositifs d'appui à la coordination des parcours de santé complexes et aux dispositifs spécifiques régionaux.
* 102 Instruction ministérielle DGOS/R3/DGS/SP1/2023/122 du 3 août 2023 relative à l'actualisation des missions des dispositifs spécifiques régionaux en périnatalité.
* 103 Par exemple, en Nouvelle-Aquitaine, l'association réseau périnat Nouvelle-Aquitaine (RPNA), régie par la loi de 1901, a été fondée le 21 juin 2017 sous l'impulsion de l'Agence régionale de santé afin d'harmoniser les missions des dispositifs spécifiques régionaux en périnatalité (DSRP) préexistants.
* 104 Solipam : Accompagnement des femmes enceintes en grande précarité ; Revho : Réseau entre la ville et l'hôpital pour l'orthogénie ; Dapsa : Dispositif d'appui à la périnatalité et aux soins ambulatoires.
* 105 Ces services peuvent être gérés en régie directe ou indirecte. La régie directe est la gestion directe par le conseil départemental et les personnels départementaux, la régie indirecte est une gestion déléguée d'une ou plusieurs missions de la PMI à d'autres collectivités ou personnes morales de droit privé.
* 106 Drees, Études et résultats, mars 2022, n° 1227, Protection maternelle et infantile (PMI) : un recul de l'activité et une forte baisse des effectifs de médecins entre 2016 et 2019. Derniers chiffres complets pour l'ensemble des départements sur la base de données brutes de l'enquête Aide sociale, volet protection maternelle et infantile (PMI), Activité et personnels.
* 107 Audition du 20 mars 2024.
* 108 Audition du 5 juin 2024.
* 109 Michèle Peyron, Pour sauver la PMI, agissons maintenant ! Rapport au Premier ministre, mars 2019.
* 110 Drees, Études et résultats, mars 2022, n° 1227, Protection maternelle et infantile (PMI) : un recul de l'activité et une forte baisse des effectifs de médecins entre 2016 et 2019.
* 111 Audition commune de représentants des collectivités territoriales, 5 juin 2024.
* 112 Drees, « Protection maternelle et infantile (PMI), un recul de l'activité et une forte baisse des effectifs de médecins entre 2016 et 2019 ».
* 113 Cour des comptes, La santé des enfants, communication à la commission des affaires sociales de l'Assemblée nationale, décembre 2021.
* 114 Drees, Études et Résultats, mars 2022, n° 1227, Protection maternelle et infantile (PMI) : un recul de l'activité et une forte baisse des effectifs de médecins entre 2016 et 2019.
* 115 Cour des comptes, La politique de périnatalité : des résultats sanitaires médiocres, une mobilisation à amplifier, rapport public thématique, mai 2024.
* 116 Audition du 3 avril 2024.
* 117 Audition du 5 juin 2024.
* 118 Michèle Peyron, Pour Sauver la PMI, agissons maintenant ! Rapport au Premier ministre, mars 2019.
* 119 Voir chapitre II.C.2 du présent rapport.
* 120 Enquête nationale périnatale, rapport 2021, tableau 96 a, p. 211.
* 121 Article 32 de la loi n° 2022-140 du 7 février 2022 relative à la protection des enfants.
* 122 Assises de la pédiatrie, Ma santé, notre avenir. Investir dans la santé de l'enfant : une urgence nationale, juin 2023.
* 123 En 2017, selon les chiffres du rapport au Premier ministre de Michèle Peyron, les financements issus de l'Assurance maladie ne représentaient que 35 millions d'euros sur une dépense globale de PMI estimée à environ 500 millions d'euros.