III. SE SAISIR DE L'INCONTOURNABLE TRANSFORMATION DE L'OFFRE DE LIEUX ET MODES D'ACCOUCHEMENT
A. UN RÉSEAU DE MATERNITÉS AUJOURD'HUI INADAPTÉ AUX RÉALITÉS SOCIALES ET SANITAIRES ET AUX RESSOURCES
1. L'évolution de la natalité et des dynamiques territoriales, un défi pour le maillage en maternités
a) Depuis les années 1970, une prise en charge des accouchements quasi exclusivement hospitalière qui a permis une baisse de la mortalité
(1) Une prise en charge des accouchements fondée sur un maillage en maternités publiques et privées
Alors que jusqu'à la fin du XIXe siècle, l'accouchement, réalisé traditionnellement à domicile, est un acte dangereux, qui tue 1 à 2 % des jeunes mères131(*), la prise en charge croissante des accouchements à l'hôpital au cours du XXe siècle s'est accompagnée d'une réduction drastique du nombre de décès maternels.
Au lendemain de la Seconde guerre mondiale, la France a entrepris la construction de centaines de maternités afin d'offrir à toutes les femmes la possibilité d'accoucher à la maternité. Cette prise en charge hospitalière de qualité a permis une très nette diminution de la mortalité maternelle, passée de 120 décès pour 100 000 naissances en 1945 à 8 pour 100 000 en 1990.
Depuis les années 1970, la bonne prise en charge des accouchements repose quasi exclusivement sur le maillage en maternités. Les accouchements hospitaliers représentent désormais plus de 98 % des naissances.
Répartition des maternités et des accouchements par statut d'établissement
|
Public |
Privé non lucratif |
Privé lucratif |
||
|
Établissements |
Nombre |
328 |
28 |
108 |
|
Proportion |
70,7 % |
6,0 % |
23,3 % |
|
|
Accouchements |
Nombre |
522473 |
52951 |
137414 |
|
Proportion |
73,3 % |
7,4 % |
19,3 % |
Source : DGOS au 31 décembre 2022
(2) Moins de 2 % d'accouchements extra-hospitaliers
Les accouchements extra-hospitaliers, très peu fréquents et représentant moins de 2 % des naissances, correspondent soit à des accouchements planifiés à domicile (estimés à 2000 naissances par an) ou en maison de naissance (800 naissances par an), soit à des accouchements inopinés (environ 6000 naissances par an).
Selon la Fédération hospitalière de France (FHF), les accouchements extra-hospitaliers inopinés sont le plus souvent liés à des situations de précarité et se produisent dans de grandes villes, sans que l'éloignement de la maternité soit en cause. Cette analyse est confirmée par la fédération des pompiers : les pompiers de Paris prennent en charge 300 accouchements inopinés par an en moyenne, qui ne sont pas à imputer au maillage territorial, mais à des situations de précarité ou à des circonstances particulières.
Lors de leur audition, la fédération des Samu comme la fédération des pompiers ont déclaré ne pas avoir constaté d'augmentation notable du nombre d'accouchements inopinés en cas de fermeture de maternités, l'essentiel étant que les mères soient informées de la maternité dans laquelle elles doivent se rendre et de la démarche à suivre pour cela.
b) Un réseau gradué de maternités, qui a amélioré les soins apportés aux nouveau-nés vulnérables, mais ne garantit pas toujours une prise en charge adéquate
(1) Un principe de gradation des risques et des soins pour le nouveau-né depuis 1998
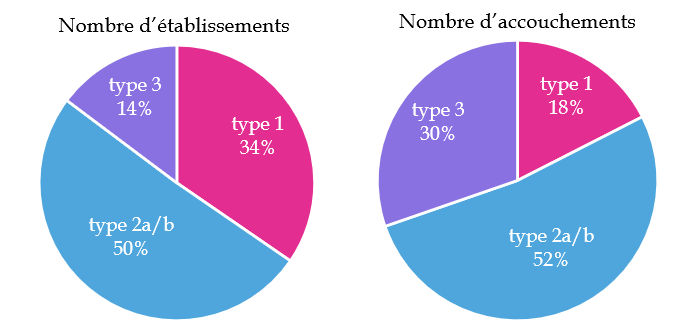
Les décrets de périnatalité de 1998132(*) définissent quatre types de maternités, qui correspondent à des niveaux de spécialisation des soins aux nouveau-nés :
- les maternités de type 1 possèdent un service d'obstétrique ;
- les maternités de type 2a disposent également d'un service de néonatalogie ;
- les maternités de type 2b disposent, en outre, de lits dédiés aux soins intensifs en néonatalogie ;
- les maternités de type 3 sont en mesure de prendre en charge les grossesses à risque et possèdent, outre des services d'obstétriques et de néonatalogie, un service de réanimation néonatale.
Les décrets assignent en outre des obligations en matière de présence de personnels, de locaux et de matériels aux établissements et aux différents services. Ces obligations sont majorées au-delà de certains seuils d'accouchement.
Répartition des maternités et des accouchements par type d'établissement
|
Type 1 |
Type 2a |
Type 2b |
Type 3 |
|
|
Nombre d'établissements |
157 |
143 |
87 |
67 |
|
Nombre d'accouchements |
124677 |
199808 |
172350 |
216002 |
Source : DGOS au 31 décembre 2022
Cette gradation des soins s'accompagne d'une coordination entre maternités pour organiser les transferts in utero et en post-partum, avec l'appui des dispositifs spécifiques régionaux de périnatalité (DSRP). Elle intègre également la question des transports et notamment des transports d'urgence.
Elle a conduit à une augmentation des transferts in utero vers les maternités de type 2 et 3 et a renforcé l'adéquation des soins délivrés aux nouveau-nés prématurés. Ainsi, la DGOS relève que les indicateurs de morbi-mortalité néonatale ont suivi une évolution favorable parallèle au déploiement de la réforme de 1998. De même, la fédération des pompiers a noté une amélioration de l'anticipation des transferts depuis les années 2000 grâce à la structuration des maternités.
(2) De trop nombreux accouchements de nouveau-nés vulnérables dans des maternités inadaptées
Entre 10 et 15 % des accouchements à risque demeurent réalisés dans des maternités présentant un niveau d'équipement non adapté à leur prise en charge (accouchements dits « outborn »). Ainsi, selon les derniers chiffres de la Drees, en 2021, 6 % des naissances multiples, 8 % des naissances prématurées et 9 % des naissances d'enfants de faible poids sont intervenues dans des maternités de type 1.
Le nombre de prises en charge dans des établissements inadaptés varie fortement entre les territoires. Selon François Braun, ancien ministre de la santé et de la prévention, aujourd'hui conseiller auprès du directeur général du centre hospitalier régional de Metz-Thionville, le taux d'outborn n'était que de 5 % dans l'ensemble du Grand Est en 2022, mais atteignait 17 % en Lorraine - un taux en diminution ces dernières années sous l'impulsion du réseau périnatal lorrain, comme a pu le constater la mission lors de son déplacement en Meurthe-et-Moselle. En Auvergne-Rhône-Alpes, la mise en place d'une cellule régionale des transferts périnatals a permis d'augmenter notablement la proportion de naissances dans une maternité de type adapté, qui atteint désormais 90 %.
Au-delà de difficultés dans l'information et l'orientation des parturientes, l'ARS Bourgogne-Franche-Comté relève que l'effet de la diminution du nombre de naissances sur des petites maternités peut conduire certains professionnels à ne pas orienter ces femmes vers la maternité adaptée au niveau de risque afin de conserver des accouchements.
De façon plus structurelle, la société française de néonatalogie alerte depuis plusieurs années sur la situation des soins intensifs et de réanimation à destination des nouveau-nés vulnérables, l'offre des soins étant insuffisante et inégalement répartie sur le territoire.
Si la couverture territoriale en maternités de type 2 et 3 apparaît satisfaisante, à l'exception de la Corse qui ne dispose pas de maternité de type 3, le maillage en lits de réanimation néonatale soulève en revanche des difficultés. Selon l'Académie de médecine, les ratios régionaux sont très disparates : entre 0,61 à 1,26 pour 1000 nouveau-nés selon la région, alors que les professionnels font état de besoins de l'ordre de 1 pour 1 000.
En outre, les taux d'occupation des lits de réanimation néonatale sont élevés, en lien avec une prise en charge plus fréquente des extrêmes prématurés exigeant une longue hospitalisation. Tel est particulièrement le cas en Auvergne-Rhône-Alpes, Bourgogne-France-Comté, Occitanie et Provence-Alpes-Côte d'Azur. Selon des chiffres communiqués à la mission par l'ARS Occitanie, en Occitanie Ouest, en période normale, 20 lits de réanimation néonatale sont ouverts, soit un ratio de 0,66 mais, en période hivernale, 10 lits de réanimation pédiatrique et néonatale sont occupés par des enfants atteints de bronchiolite et le ratio n'est donc plus que de 0,33, bien en deçà des objectifs nationaux.
La fédération ATSU a fait part d'une augmentation des demandes de transferts de patients de maternités de type 3 vers des maternités de type 2, voire 1, afin de libérer des places en néonatalogie. Cependant, ces transferts ne sont pas toujours possibles. Ainsi, en Occitanie Ouest, le manque de lits de type 2 ne permet pas de libérer des lits au sein du CHU de Toulouse.
(3) Un défaut de prise en compte des risques maternels
La gradation actuelle, fondée sur le niveau de prise en charge des nouveau-nés, ne répond pas à l'accroissement des risques maternels, en particulier : l'augmentation des grossesses après 35 ans, l'obésité, la précarité, les maladies cardiovasculaires préexistantes ou encore les problématiques de santé mentale.
En outre, les maternités ne sont pas toujours équipées pour intervenir face à des complications maternelles. Ainsi, des hémorragies du post-partum surviennent dans 10 % des accouchements et de manière souvent soudaine et imprévisible. Or elles exigent un équipement adapté et surtout une mobilisation rapide d'un obstétricien et d'un anesthésiste-réanimateur, qui n'est pas toujours présent sur place 24h/24 dans les maternités de type 1.
c) Une baisse de la natalité et une distribution géographique des naissances contrastée
La pertinence du réseau actuel des maternités est remise en cause par une baisse du nombre de naissances en France et par les dynamiques territoriales de natalité, qui, si elles peuvent être déplorées, n'en demeurent pas moins une réalité à prendre en compte dans la réflexion autour du maillage territorial de l'offre de soins.
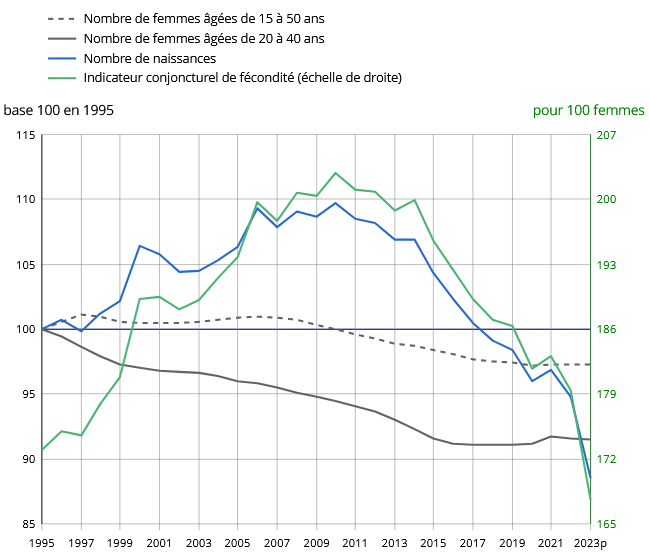
(1) Une diminution des naissances de 20 % entre 2010 et 2023
Le nombre de naissances vivantes décroît de façon continue en France depuis 2011 - à l'exception d'une augmentation en 2021, liée aux conséquences de la crise sanitaire. Il est passé de 832 800 naissances en 2010 à 678 000 en 2023, soit une diminution de près de 20 %. Entre 2010 et 2016, cette diminution s'expliquait à la fois par une réduction du nombre de femmes en âge de procréer et par une baisse de leur fécondité. Depuis 2016, elle s'explique principalement par une baisse de la fécondité, c'est-à-dire du nombre d'enfants par femme, qui s'est établi à 1,68 enfant par femme en 2023, contre 2,03 en 2010.
Évolution du nombre de naissances, de
femmes en âge de procréer
et indicateur conjoncturel de
fécondité (ICF) depuis 1995
Lecture : Entre 1995 et 2023, le nombre de femmes âgées de 20 à 40 ans a diminué de 8,5 %.
Champ : France hors Mayotte jusqu'en 2013 et France à partir de 2014.
Source : Insee, estimations de population, statistiques et estimations d'état civil
(2) Une natalité plus concentrée et qui diminue de plus de 30 % dans certains territoires
Si la baisse de la natalité se manifeste sur l'ensemble du territoire national, certains départements sont particulièrement concernés. Le nombre annuel de naissances est désormais inférieur à 2000 dans les Alpes-de-Haute-Provence, les Hautes-Alpes, l'Ariège, le Cantal, la Corrèze, la Corse-du-Sud, la Haute-Corse, la Creuse, le Gers, l'Indre, la Haute-Loire, le Lot, la Lozère, la Haute-Marne, la Meuse, la Nièvre, les Hautes-Pyrénées, la Haute-Saône et le Territoire de Belfort.
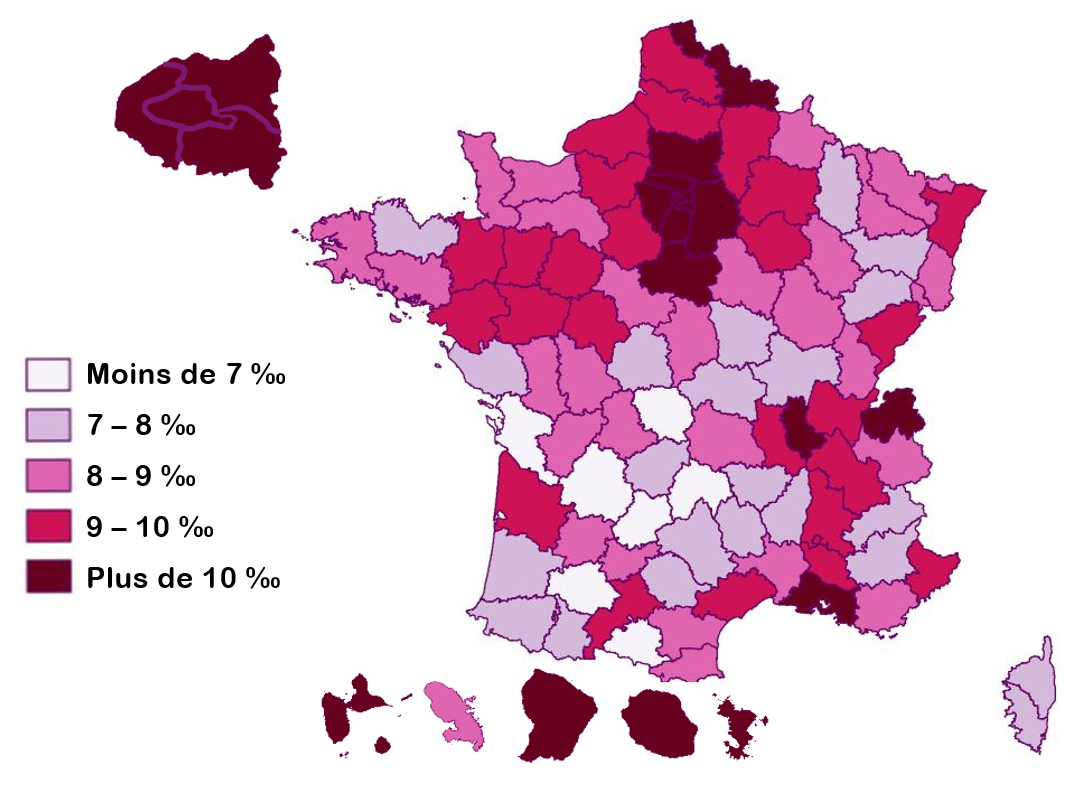
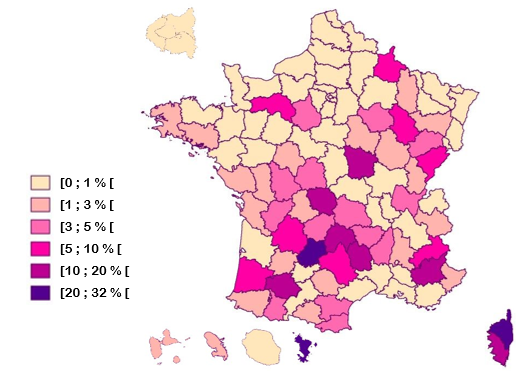
Le taux de natalité - nombre de naissances vivantes rapporté à la population totale - varie fortement entre territoires : il est très élevé en Île-de-France, dans le Rhône, les Bouches-du-Rhône, le Nord, le Loiret, la Haute-Savoie et les départements d'outre-mer (sauf la Martinique), mais faible dans de nombreux départements du centre de la France et de Nouvelle-Aquitaine, ainsi qu'en Corse. Le taux de natalité est inférieur à 7 %o dans l'Ariège, le Cantal, la Charente-Maritime, la Creuse, la Dordogne, le Gers et le Lot.
Taux de natalité par département en 2023
Source : Carte réalisée par la mission à partir de données de l'Insee (2023).
Évolution du nombre de naissances par département entre 2010 et 2023
Note : en moyenne, le nombre de naissances a diminué de 18,6 % en France entre 2010 et 2023.
Source : Carte réalisée par la mission à partir de données de l'Insee (naissances vivantes par département de résidence de la mère en 2010, naissances vivantes par département de déclaration à l'état civil en 2023)
Ces dynamiques territoriales contrastées ont conduit à une diminution du nombre d'accouchements dans certaines maternités et, à l'inverse, à une forte augmentation du nombre d'accouchements dans d'autres. Selon les derniers chiffres de la Drees, en 2022, 55 maternités réalisaient moins de 500 accouchements par an. A contrario, en 2022, 57 maternités réalisaient plus de 3000 accouchements par an - dont 4 plus de 5000 (à Mayotte, Bordeaux, Lille et le site de Cochin à Paris) - contre une vingtaine il y a vingt ans.
La réduction du volume d'activité pose la question de la capacité des établissements à assurer à leurs équipes une pratique suffisamment régulière pour garantir la qualité et la sécurité des soins, et à demeurer attractifs pour les professionnels de santé. Cependant, aucun seuil d'un nombre d'accouchements annuels minimal ne fait consensus. D'un point de vue juridique, si le décret de périnatalité de 1998 prévoit un minimum de 300 accouchements annuels, il autorise des dérogations.
d) Une concentration des maternités depuis vingt ans
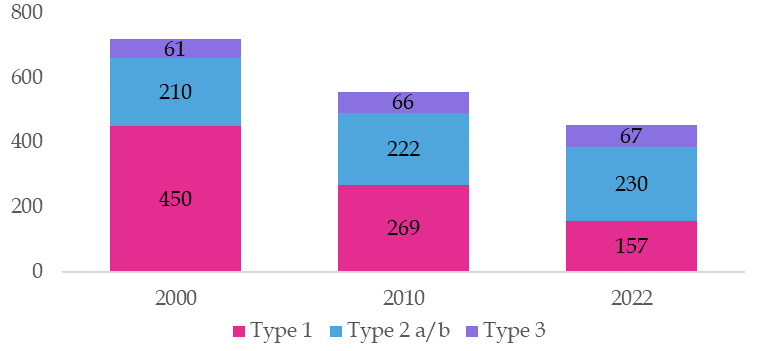
(1) 40 % de fermetures de maternités depuis 1995
La nécessité de se mettre en conformité avec les règles de sécurité des décrets de 1998, qui ont imposé des investissements dans l'équipement et le respect de ratios de soignants par type de maternité, et la diminution du nombre d'accouchements ont entraîné la fermeture de nombreuses maternités depuis vingt ans.
Ainsi, depuis 1995, le nombre de maternités a été réduit de près de moitié, passant de 816 en 1995 à 464 en 2022. Cette réduction s'est faite essentiellement au détriment des structures de petite, voire de moyenne taille. Ce phénomène concerne tout particulièrement les maternités ne disposant pas de service de néonatalogie (type 1 selon la classification des décrets de 1998), dont le nombre a été divisé par trois. En parallèle, le nombre d'accouchements dans les structures de types 2 et 3 a augmenté, au risque de saturer certaines de ces structures.
Évolution du nombre de maternités par type entre 2000 et 2022
Source : Drees
Au-delà des difficultés des établissements à respecter les ratios de soignants prévus par les décrets de 1998, les causes de fermeture semblent avoir été initialement financières, en particulier pour les établissements tenus par des groupes privés, en lien avec une diminution du nombre d'accouchements mais aussi avec des stratégies de restructuration. Selon les chiffres communiqués à la mission par la fédération de l'hospitalisation privée (FHP), le nombre de maternités privées a diminué de 26 % au cours des dix dernières années, avec en particulier la fermeture de 40 maternités privées de type 1 entre 2013 et 2022.
Selon la DGOS, en l'état actuel de la tarification, le point d'équilibre économique pour les maternités se situe autour de 1200 accouchements par an. Les établissements pratiquant moins d'accouchements sont ainsi confrontés à des difficultés financières importantes. Pour autant, cet enjeu financier n'apparaît pas premier aujourd'hui. La responsabilité des hôpitaux publics auprès des populations peut justifier le maintien de maternités en situation de déficit. De même, la fédération des établissements hospitaliers et d'aide à la personne privés solidaires (Fehap) a témoigné devant la mission de son choix délibéré de maintenir ouvertes des maternités en dépit de leurs difficultés financières.
(2) Des temps de trajet accrus vers les maternités pas toujours anticipés
La fermeture des maternités a conduit à une diminution du nombre de communes ayant au moins une maternité, qui est passé de 542 en 2000 à 389 en 2022, et, partant, à une légère augmentation de la distance à la maternité la plus proche, atténuée par une évolution de la répartition territoriale des femmes en âge de procréer, qui les rapproche des maternités.
Évolution de la distance à la maternité la plus proche
|
Temps d'accès médian |
Part des femmes en âge de procréer
situées |
Part des femmes en âge de procréer
situées |
|
|
2000 |
8 minutes |
5,7 % |
0,8 % |
|
2017 |
9 minutes |
7,6 % |
1,14 % |
Source : Drees, La part des femmes en âge de procréer résidant à plus de 45 minutes d'une maternité augmente entre 2000 et 2017, 2021
Les temps de trajet à la maternité la plus proche sont néanmoins très variables selon les départements et de nombreuses communes sont situées à plus de 45 minutes d'une maternité - un temps de trajet qui varie de surcroît en fonction des conditions météorologiques.
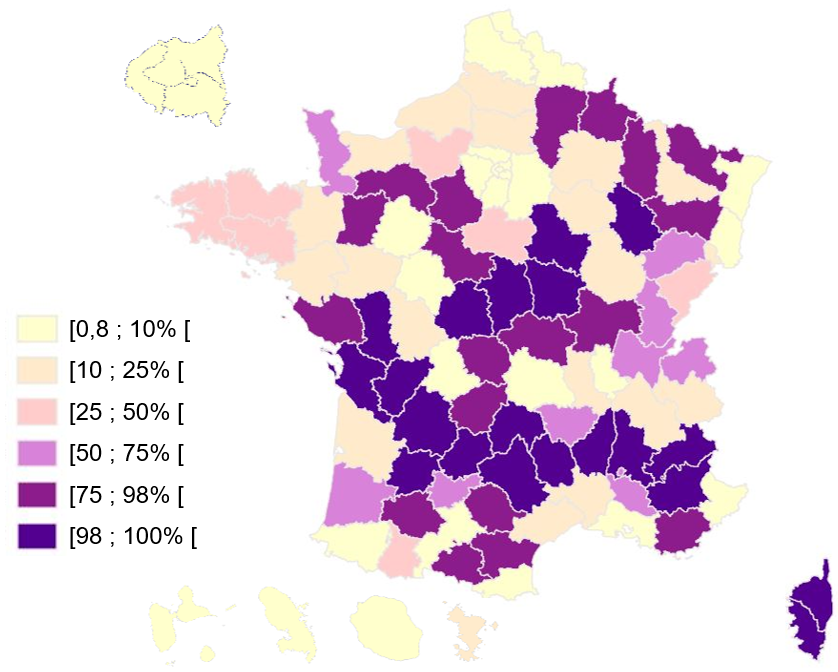
Part des femmes en âge de procréer
à plus de 45 minutes d'une maternité
par
département en 2017
Source : Carte réalisée par la mission d'information à partir de données de la Drees
Cependant, selon la FHF, l'enjeu est moins la distance d'une femme à la maternité la plus proche que la distance du lieu d'accouchement à un plateau technique permettant la prise en charge d'une hémorragie ou la mise en oeuvre d'une réanimation néonatale. En outre, le temps d'accès à une maternité de type 3 spécialisée dans les grossesses à risque est crucial du fait du risque accru d'accouchement inopiné pour ce type de grossesse.
Le temps d'accès à une maternité de type 3 est stable, voire en légère diminution. Selon l'étude de la Drees précitée, le temps médian d'accès à une maternité de type 3 est passé de 24 minutes en 2000 à 22 minutes en 2017. Cependant, dans onze départements, la totalité des femmes habitent à plus de 45 minutes d'une telle maternité, en 2000 comme en 2017.
Part des femmes en âge de procréer
à plus de 45 minutes
d'une maternité de type 3
en 2017
Source : Carte réalisée par la mission d'information à partir de données de la Drees
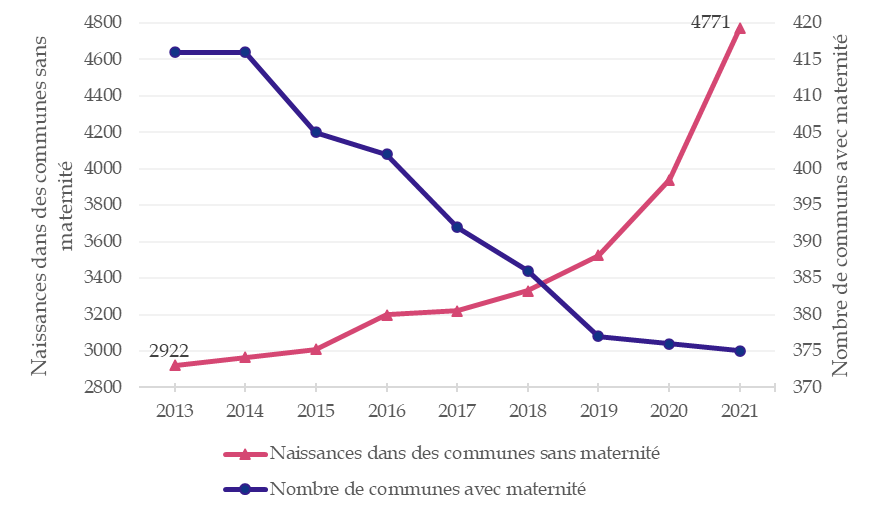
L'évolution de la répartition des maternités s'est accompagnée d'une légère augmentation du nombre de naissances hors maternité, qui reste faible mais qui apparaît corrélé au temps de trajet depuis la commune vers une maternité133(*). Or les accouchements inopinés hors maternité sont associés à des issues maternelles et néonatales plus défavorables.
Évolution du nombre de naissances hors maternité
Source : Combier et Quantin, DIM CHU de Dijon et CSP-Inserm Paris Saclay
Si la recomposition du maillage territorial des maternités ne s'accompagne pas d'une orientation adéquate des parturientes, de possibilités d'hospitalisation ou d'hébergement dans les jours précédents le terme ni d'un système de transports d'urgence efficace, elle peut engendrer un sentiment d'insécurité pour les femmes concernées et conduire à des accouchements inopinés à domicile ou pendant le transport, créant un surrisque pour la mère et le nouveau-né.
La DGOS indique ainsi que « le seuil de 30 à 45 minutes est un niveau à partir duquel les acteurs s'accordent, au regard des données de la littérature, à reconnaître une augmentation associée du risque de mortalité périnatale. Cet élément a conduit à retenir le seuil de 45 minutes pour la mise en place d'un dispositif d'hébergement à proximité de la maternité dans certains territoires (dispositif engagement maternité) »134(*). Une étude récente135(*) fait en outre état d'une augmentation de la prévalence de morbi-mortalité néonatale en cas de temps de trajet à la maternité supérieur à 30 minutes.
2. Des femmes aux attentes multiples, entre sécurité, proximité et personnalisation de la prise en charge
Les résultats de l'enquête d'opinion commandée à l'institut CSA par la mission permettent de mieux appréhender les attentes des femmes quant à la prise en charge de leur accouchement. Ils font apparaître une tension entre des exigences de sécurité des soins d'une part et de proximité de la prise en charge d'autre part, mais aussi des différences d'approches et de priorités parmi les femmes concernées. Si les femmes interrogées mentionnent la qualité des soins et la proximité de leur domicile comme éléments déterminants du choix de leur lieu d'accouchement exactement dans la même proportion (54 % d'entre elles mentionnent l'un ou l'autre), lorsqu'un choix leur est imposé entre sécurité et proximité, elles privilégient majoritairement la sécurité. Pour autant, elles sont également nombreuses à souhaiter une prise en charge moins médicalisée, sans que celle-ci soit d'ailleurs nécessairement antinomique avec les exigences de sécurité.
Proposer des offres et des lieux d'accouchement adaptés aux attentes des femmes, dans toute leur diversité, apparaît comme un enjeu fondamental d'équité sociale et territoriale et de droits des femmes.
a) Des exigences fortes de sécurité
Dans l'enquête d'opinion précitée, lorsque les femmes sont invitées à faire un choix entre une maternité plus en capacité de prendre en charge des grossesses à risque mais plus éloignée et une petite maternité proche avec un moindre plateau technique, les femmes optent majoritairement, à 56 %, pour la première solution. Cette préférence pour une sécurisation de la prise en charge de l'accouchement se manifeste quelle que soit la catégorie socioprofessionnelle et est supérieure chez les femmes éloignées des maternités (63 % chez les femmes vivant à plus de 30 minutes d'une maternité).
Selon les témoignages recueillis par la mission, de nombreuses femmes s'inscrivent en maternité de type 3, même si le niveau de risque ne le justifie pas. Elles n'ont d'ailleurs pas toujours conscience que le type de la maternité correspond à un niveau de prise en charge en néonatalogie et non en obstétrique.
En outre, les familles les mieux informées et les plus mobiles semblent délaisser les maternités dont les conditions de sécurité sont imparfaites. Charlotte Bouvard, directrice fondatrice de SOS préma, interpellait ainsi la mission sur les conséquences d'un inégal accès à l'information sur le caractère peu sécurisant de certaines maternités : « Ceux qui le savent (...) n'y enverront jamais leurs amis ou leurs enfants, mais ceux qui ignorent l'absence de pédiatre de garde iront dans ces maternités et seront ainsi envoyés dans un lieu "insécure". »
b) Un attachement à la proximité
Les journalistes et chroniqueuses entendues par la mission ont témoigné de la préoccupation de proximité de la prise en charge qu'elles ressentent chez les femmes avec lesquelles elles échangent.
De même, l'enquête d'opinion réalisée par l'institut CSA fait apparaître la proximité comme le premier critère des femmes lorsqu'elles réfléchissent au choix de leur lieu d'accouchement, mais surtout montre plus largement le souhait d'un suivi de proximité dans les périodes pré et post-natales. Bénéficier d'un suivi par un professionnel unique à proximité du domicile est le principal souhait exprimé par les femmes interrogées.
Cet attachement à des sites de proximité est relayé par les élus locaux, en lien, de façon plus globale, avec un souci de maintien de services publics et d'une offre de soins de proximité, en particulier dans les zones rurales.
Pour autant, la proximité est perçue différemment selon le lieu de vie des femmes. L'enquête d'opinion précitée montre que les femmes seraient prêtes à faire jusqu'à 40 minutes de trajet en moyenne pour se rendre sur le lieu de leur accouchement et que cette durée s'élève à 48 minutes chez les femmes vivant à plus de 30 minutes d'une maternité.
En outre, il semble que le souhait de la proximité traduise souvent surtout le souhait d'une personnalisation de la prise en charge. C'est ce qui transparaît des témoignages recueillis par la mission, dans le cadre de l'enquête d'opinion comme des auditions d'associations. De même, le Pr Yves Ville de l'Académie de médecine estime que les parents assimilent souvent qualité de l'accueil et proximité, alors même que ces deux aspects doivent être distingués.
c) Un souhait de personnalisation de la prise en charge
Le sociologue Philippe Charrier, dans une contribution adressée à la mission, souligne le souhait des femmes de « se réapproprier la naissance », de « vivre pleinement » la grossesse et l'accouchement, « avec une certaine maîtrise des événements ». L'affirmation plus ou moins forte de certaines attentes apparaît en partie corrélée à des niveaux d'informations et de connaissance du système de la naissance très variables selon les milieux sociaux.
Le principal souhait exprimé par les femmes, d'après les témoignages recueillis par la mission, est celui d'un suivi personnalisé en pré et post-natal comme en salle de naissance.
Cela se traduit par un attachement fort à la figure de la sage-femme, à même de proposer un accompagnement global et personnalisé.
Selon la journaliste et essayiste Renée Greusard, certaines femmes font le choix de la maison de naissance, non pas tant par rejet de l'hôpital que par souhait de bénéficier d'une prise en charge par une sage-femme unique. L'accès de sages-femmes libérales, qui assurent un accompagnement global, aux plateaux techniques, possible dans certaines maternités, peut également répondre au souhait d'une personnalisation de la prise en charge, dans un cadre restant sécurisé.
Certaines femmes choisissent également de se faire accompagner par des « doulas », une profession ni définie ni encadrée, mais qui développe une approche « bien-être » et semble répondre à une demande. Certains hôpitaux acceptent désormais la présence de ces tiers en salle de naissance.
S'agissant de l'accouchement, Philippe Charrier relève que les attentes des femmes peuvent être très opposées dans les pratiques attendues, avec certaines femmes qui déclinent leur volonté de maîtrise par un recours accru à la technique - par exemple avec une demande de césarienne qui ne s'impose pas médicalement et qu'elles peuvent obtenir dans des établissements privés notamment - et d'autres qui, au contraire, refusent ou souhaitent ardemment limiter ce recours à la technique. Il estime que ces attentes se heurtent à une offre mal adaptée et à une organisation du travail qui contraint à suggérer fortement, voire à imposer des pratiques qu'elles ne souhaitent pas toujours.
Afin que les femmes puissent exprimer leurs souhaits, la réalisation d'un projet de naissance est recommandée, en France, depuis 2005 et plus encore depuis 2020, dans la lignée du rapport de la commission d'experts sur les « 1000 premiers jours » de l'enfant. Cette pratique constitue désormais un critère de certification des établissements de santé.
Si le nombre de projets de naissance a augmenté ces dernières années, lors de l'enquête nationale périnatale 2021, seules 37 % des femmes déclaraient avoir rédigé un projet de naissance. Les maternités fournissent désormais un formulaire, mais qui se limite souvent à la possibilité pour les parturientes de préciser si elles souhaitent ou non une péridurale.
La mission estime nécessaire que la rédaction de projets de naissance soit plus systématique. Cependant, cette pratique n'est pas suffisante si elle ne s'accompagne pas d'une explication par les professionnels des réponses pouvant être apportées ou non aux attentes formulées et de la possibilité de permettre plusieurs types de projets de naissances au sein des mêmes structures.
Le projet de naissance
Si la préparation à la naissance était, par le passé, centrée sur la prise en charge de la douleur, elle s'oriente, depuis une vingtaine d'années, vers un accompagnement global de la femme et du couple en favorisant leur participation active dans le projet de naissance, « conjonction entre les aspirations de la femme et du couple et l'offre de soins locale » selon les termes de la Haute Autorité de santé.
La réalisation d'un projet de naissance est recommandée, en France, depuis 2005. C'est un droit pour toute femme enceinte ou couple parental.
Plus que l'expression d'un accouchement rêvé, c'est un outil de communication entre parents et professionnels en vue de préparer le moment de la naissance. Il invite le couple à réfléchir aux conditions de l'accouchement en amont. Il doit également permettre à l'équipe qui accueillera la femme lors de son accouchement d'avoir une vision globale de ce qui est important pour le couple.
Les éléments d'un projet de naissance peuvent concerner les soins, les pratiques et le soutien des professionnels ou du partenaire lors du travail, de l'accouchement et du post-partum immédiat.
Ce projet peut évoluer tout au long de la grossesse, ainsi qu'en fonction du déroulé de l'accouchement. En outre, certains souhaits du couple peuvent ne pas pouvoir être réalisés pour des raisons médicales. Il s'agit de discuter de ces raisons et d'anticiper les différents scenarii possibles en amont afin de sécuriser le couple.
Source : Recommandations professionnelles de la Haute Autorité de santé en matière de préparation à la naissance et à la parentalité, 2005 ; groupe de travail, présidé par le Ciane, pour l'élaboration d'une directive qualité sur le contenu attendu d'un projet de naissance, 2023
Au-delà des attentes légitimes d'une personnalisation de la prise en charge, divers professionnels de santé entendus par la mission constatent que, pour de nombreuses femmes, la sécurité est considérée comme acquise, la prise en charge médicale de l'accouchement étant globalement de qualité en France, et manifestent donc des exigences de confort, qui ne sont pas toujours en adéquation avec les ressources et contraintes des maternités. Ainsi, différents magazines et sites internet développent des guides des maternités, recensant les différents « services » proposés, mettant les établissements en concurrence sur la base d'indicateurs dont la pertinence ne fait pas consensus.
d) Une demande croissante d'accouchements moins médicalisés
L'ensemble des personnels de santé entendus par la mission a témoigné d'une augmentation des demandes d'accouchement plus physiologique, voire d'accouchement à domicile. En dépit d'efforts pour répondre à ces demandes, l'offre actuelle de lieux et modes d'accouchement sur l'ensemble du territoire ne semble pas aujourd'hui pleinement adaptée. En outre, deux visions de la grossesse apparaissent en tension chez les professionnels de santé, l'une insistant sur les risques, en partie imprévisibles, inhérents à tout accouchement, l'autre insistant sur le caractère « naturel » des accouchements, qui se déroulent de façon physiologique et sans complications dans la majorité des cas.
(1) Des souhaits d'accouchements physiologiques qui ne se retrouvent pas pleinement dans les accouchements réalisés
Alors que le taux de césarienne est stable depuis vingt ans, autour de 20 %, de même que le taux d'accouchement instrumental, autour de 12 %, les femmes formulent davantage le souhait de bénéficier d'un accouchement physiologique. L'enquête d'opinion précitée montre que le principal regret des femmes vis-à-vis de leur accouchement a trait à l'impossibilité d'avoir eu un accouchement physiologique. 12 % des femmes auraient aimé opter pour un accouchement non médicalisé sans avoir pu en bénéficier.
Selon le sociologue Philippe Charrier, de plus en plus de femmes, parmi les mieux informées sur le système de santé, tentent de rechercher un espace de naissance qui s'apparente à un domicile, tout en bénéficiant de la sécurité disponible sur place, avec des structures de types maisons de naissance ou salles dites physiologiques. Selon l'enquête commandée par la mission, la présence de salles « nature » permettant un accouchement physiologique dans un environnement moins médicalisé, est une priorité pour 27 % des femmes.
Or, cette offre d'accouchement non ou peu médicalisé n'est pas développée sur tout le territoire. Lors de son audition, le collectif interassociatif autour de la naissance (Ciane) a déploré une déshérence en matière de diversification de l'offre de soins et l'absence d'offre systématique de filière physiologique au sein des maternités.
Certes, des filières physiologiques ou des salles nature ont été mises en place dans de nombreuses maternités, mais leur présence n'est pas systématique et le nombre de sages-femmes est souvent insuffisant pour permettre la présence continue d'une seule sage-femme auprès de chaque femme en salle nature et certaines salles ne sont pas utilisées lors de périodes de tensions sur les ressources humaines. En outre, il n'existe pas de définition nationale des filières physiologiques, dont les modalités sont variées.
Par ailleurs, dans le cadre d'une expérimentation votée en 2013, huit projets de maisons de naissance ont été autorisés à ouvrir en 2015 et ont été pérennisés en 2020136(*) après un bilan positif de l'expérimentation137(*). Il s'agit de structures permettant un accouchement physiologique avec l'accompagnement d'une sage-femme pour les grossesses à bas risque, mais qui sont accolées à un établissement hospitalier afin de permettre une prise en charge rapide en cas de complications. Depuis, deux structures ont ouvert, l'une à titre expérimental (en Polynésie française), et l'autre par conversion d'un plateau technique déjà existant (maison à Aubagne).
Au total, seuls 800 accouchements sont réalisés au sein de maisons de naissance chaque année. Un chiffre largement inférieur à la demande selon le collectif des maisons de naissance françaises qui met en avant un sondage Ipsos de 2020 selon lequel une femme sur cinq souhaiterait accoucher en maison de naissance. Selon le Ciane, 75 % des femmes à Paris qui souhaiteraient accoucher en maison de naissance se voient opposer un refus par manque de places, et 30 à 50 % des femmes dans les autres régions sont dans le même cas.
(2) Une augmentation des accouchements à domicile
Selon une enquête de l'association de professionnels de l'accouchement accompagné à domicile (Apaad), entre 2018 et 2022, environ 6000 femmes ont commencé le travail à domicile et 5000 femmes ont de fait accouché à leur domicile, dans le cadre d'un accouchement accompagné à domicile (AAD), avec une sage-femme diplômée d'État.
L'AAD est un accouchement physiologique réservé aux femmes à bas risque obstétrical et pratiqué par une centaine de sages-femmes en France. Les sages-femmes de l'Apaad entendues par la rapporteure ont insisté sur leur vigilance dans la sélection des parturientes à bas risque, puis lors du travail : en cas de complications ou de décélération du rythme cardiaque du foetus, la patiente est transférée vers une maternité. Ainsi, 10 à 15 % des accouchements à domicile font l'objet d'un transfert vers un établissement de santé et les parents sont informés au préalable de cette éventualité en cas de nécessité.
Selon l'Apaad, les accouchements accompagnés à domicile sont plus nombreux en Île-de-France et en Savoie. Des protocoles régionaux y ont été mis en place entre professionnels de la périnatalité afin de renforcer l'information des maternités de recours et des transporteurs sanitaires, et ainsi faciliter les transferts.
Au-delà du souhait de certaines femmes de rester chez elles, l'attrait pour ce mode d'accouchement s'explique également par l'accompagnement global qui lui est associé. En effet, chaque femme a sa propre sage-femme, qui l'accompagne des premiers jours de grossesse jusqu'à la période post-natale et qui est présente durant toute la durée du travail et de l'accouchement. Le collectif de défense de l'AAD (CDAAD) a mis en avant, lors de son audition, la sécurité à la fois physique et émotionnelle apportée par cet accompagnement.
Se développent également des pratiques d'accouchement non assisté à domicile, où les parturientes accouchent seules ou avec des personnes sans formation spécifique, qui se désignent souvent sous le terme de « doulas »138(*). À la différence des AAD, aucune sécurisation n'est apportée par la présence d'une sage-femme diplômée et équipée de matériel obstétrique et néonatal et par l'anticipation de transferts éventuels vers une maternité. Ces pratiques peuvent s'accompagner de dérives sectaires, comme l'ont dénoncé les professionnels de santé rencontrés par la mission lors d'une visite du CHU de Rennes.
Selon le sociologue Philippe Charrier, « ces solutions sont plutôt des solutions de fuite, plus qu'une véritable adhésion à la dimension alternative de ces modèles » et le fait que les politiques publiques ne s'y intéressent pas pleinement laisse libre cours à des pratiques qui pourraient se révéler dangereuses. Ce risque est également clairement identifié par de nombreux professionnels de santé entendus par la mission, qui appellent à répondre à la demande des parturientes d'un accouchement moins médicalisé afin d'éviter qu'elles fassent d'autres choix risqués pour elles et leur bébé.
3. Des ressources médicales et paramédicales en tension dans un écosystème en mutation
Les questions de démographie médicales sont particulièrement complexes car elles mélangent des éléments relatifs à la formation (nombre de places ouvertes, nombre d'inscriptions dans les filières mais également capacité du système de formation à intégrer les étudiants...) mais aussi à la pratique concrète de l'exercice professionnel à l'issue des études (choix du secteur d'activité, zone d'installation, évolution des pratiques, formation continue...). Le renouvellement régulier des professionnels en exercice est une nécessité vitale pour une profession.
Les principales professions intervenant dans le champ de la périnatalité connaissent des difficultés de ressources humaines comparables au sein des maternités : pénibilité et faible attractivité du travail liées en grande partie à la permanence des soins et à l'instabilité des équipes sont au coeur de ces problématiques. La « crise » de la démographie médicale que connaît aujourd'hui notre système de santé, et notamment la santé périnatale en France, n'est pas un phénomène ponctuel mais le symptôme d'une véritable mutation dans les attentes et les modalités d'exercice des professionnels de santé.
a) Une démographie très insuffisante au regard des besoins
La salle de naissance fait intervenir un grand nombre de professionnels qui oeuvrent en équipe au bon déroulement de l'accouchement : gynécologues-obstétriciens, anesthésistes-réanimateurs, pédiatres et sages-femmes, accompagnés d'infirmières qui peuvent être spécialisées en anesthésie (IADE) ou en puériculture (IPDE).
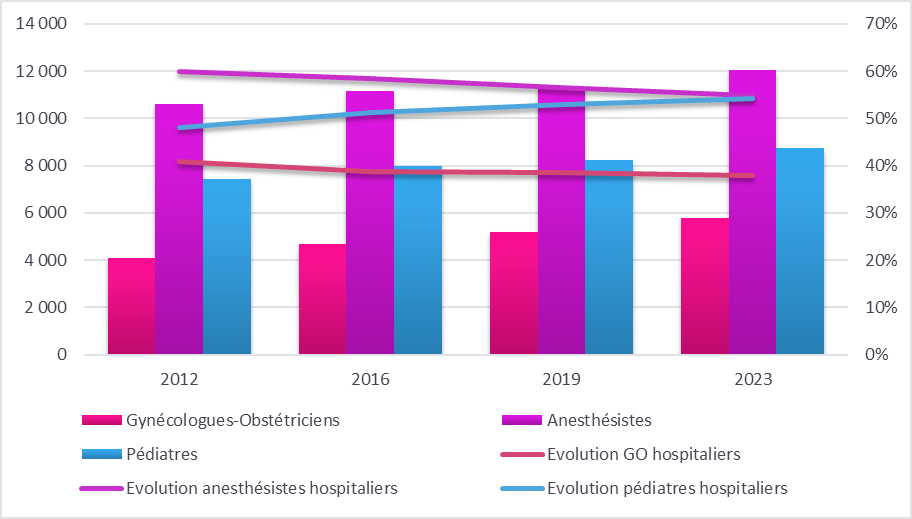
Les évolutions démographiques que connaissent, depuis plusieurs années, ces différentes professions fragilisent la stabilité et la complétude des équipes à l'hôpital, ce qui participe du déficit d'attractivité de l'exercice en milieu hospitalier.
Évolution démographique entre 2012
et 2023 des médecins en activité en France
et de la part des
praticiens hospitaliers selon la spécialité
Source : Mission d'information selon les chiffres ASIP-Santé RPPS, traitements Drees, données au 1er janvier de l'année
(1) Les gynécologues-obstétriciens : une profession en augmentation mais très fortement mise à contribution dans le cadre de la permanence des soins
La spécialité de gynécologie recouvre deux principales branches d'activité : la gynécologie médicale qui assure principalement le suivi des femmes tout au long de leur vie (dépistage des cancers, contraception, affection de l'appareil génital féminin...) et la gynécologie-obstétrique (suivi de grossesse, actes chirurgicaux notamment pendant l'accouchement...). La première de ces spécialités connaît une très forte diminution de ses effectifs depuis plusieurs années (- 47,8 % entre 2012 et 2023139(*)). Ce très faible nombre de praticiens (1936 inscrits au RPPS en 2023) est source de délais très longs pour obtenir un rendez-vous et plus globalement d'inquiétude en matière de santé publique concernant la santé des femmes.
Concernant les gynécologues-obstétriciens qui interviennent plus directement dans le champ de la périnatalité, les perspectives sont plus favorables. Le nombre de praticiens est en constante augmentation depuis 2012, passant de 4 097 à 5 773 en 2023, et les projections à 2030 sont positives avec une estimation de plus de 6 600 praticiens en activité à cet horizon140(*).
Toutefois, de fortes situations de tensions sont constatées dans les hôpitaux sur tout le territoire, en particulier dans les maternités de type 1 et réalisant le moins d'accouchements. Ainsi, le collège national des gynécologues-obstétriciens (CNGOF) indique dans un rapport de 2022141(*) que 40 % des maternités interrogées connaissaient des tensions sévères sur leurs effectifs, pourcentage qui atteint 72 % des maternités de type 1 contre 4 % pour les maternités de type 3142(*).
En réalité, la progression des effectifs de gynécologues-obstétriciens cache une évolution, lente mais réelle, de la répartition de ses effectifs vers davantage d'exercice en libéral.
L'augmentation du nombre de gynécologues-obstétriciens depuis dix ans a davantage bénéficié au secteur libéral qu'au secteur hospitalier. Au total, le nombre de praticiens exerçant une activité libérale stricte a augmenté de 39,4 % entre 2012 et 2023, passant de 1 554 à 2 167, celui des praticiens ayant un exercice mixte de 45,7 %, de 817 à 1 191, et celui des praticiens hospitaliers de 30,5 %, de 1 673 à 2 184.
Cette évolution semble traduire le manque d'attractivité de la pratique en milieu hospitalier, l'arrêt de la participation à la permanence des soins intervenant quelques années après la fin de l'internat143(*). De plus, le CNOGF met en avant la faible attractivité de certaines structures, notamment celles avec un trop faible nombre d'accouchement par an ou dans lesquelles la complétude des équipes médicales n'est pas assurée. Ainsi, selon le CNOGF, le « constat est celui du renoncement à l'activité hospitalière et à la participation à la permanence des soins en l'absence de poste dans les maternités les plus attractives »144(*).
Bien que le volume de postes ouverts à l'internat connaisse une augmentation supérieure aux autres spécialités médicales, la réalité des tensions constatées dans de nombreux établissements appelle a minima à maintenir cet effort de recrutement. Cet effort ne sera réalisable qu'au travers d'une augmentation du nombre d'universitaires145(*) dans la discipline et d'une réflexion sur l'attractivité de ces carrières.
Enfin la mission d'information déplore qu'aucune donnée fiable quant à la participation effective des gynécologues-obstétriciens à la permanence des soins et à la situation des effectifs au sein de chaque structure ne soit disponible à l'échelle nationale, alors même que la permanence des soins en gynécologie-obstétrique ne peut être prise en charge que par les gynécologues-obstétriciens eux-mêmes. En effet, un praticien hospitalier peut ne pas participer à l'activité de garde, alors qu'un gynécologue-obstétricien libéral peut y participer en tant qu'intérimaire ou contractuel. Ces informations, lorsqu'elles sont disponibles, ne sont pas collectées de façon systématique ni par les ARS ni par les réseaux de périnatalité.
(2) Un nombre de pédiatres spécialisés en néonatologie trop faible pour assurer la performance du système de santé périnatale
Si le nombre de pédiatres hospitaliers est en augmentation sur les dernières années146(*), les pédiatres néonatologistes, spécialisés dans la prise en charge des enfants au cours des 28 premiers jours, sont peu nombreux. Dans son enquête « Qualité des soins et sécurité des nouveau-nés requérant des soins critiques : état des lieux en 2023 », la société française de néonatologie (SFN) estime à 1 500 le nombre de pédiatres disposant de la « sur-spécialisation » en néonatologie.
Dans sa réponse écrite au questionnaire transmis par la rapporteure, la SFN indique que le nombre de pédiatres néonatologistes actuellement formés est insuffisant pour seulement remplacer les départs à la retraite. Aujourd'hui, selon la SFN, « au moins un poste de pédiatre néonatologiste est vacant dans 73 % des services de type 3, et deux ou plus sont vacants dans 46 % des services » et « 72 % des services de type 3 rencontrent des difficultés pour assurer la permanence des soins »147(*).
Compte tenu de l'évolution des pratiques et des attentes concernant la participation aux gardes, cette situation de tension démographique risque de s'aggraver, malgré l'ouverture de postes supplémentaires. Pour l'année 2023 -2024, 377 postes ont ainsi été proposés contre 342 l'année précédente. Toutefois, près de 75 % des postes en néonatologie n'étaient finalement pas pourvus148(*).
Si la revalorisation des actes de pédiatrie, en hôpital comme en libéral, doit être envisagée, le retour des médecins en salle de naissance ne pourra avoir lieu sans mettre en place les actions permettant d'offrir des équipes stables et un cadre de travail sécurisant dans les établissements de santé.
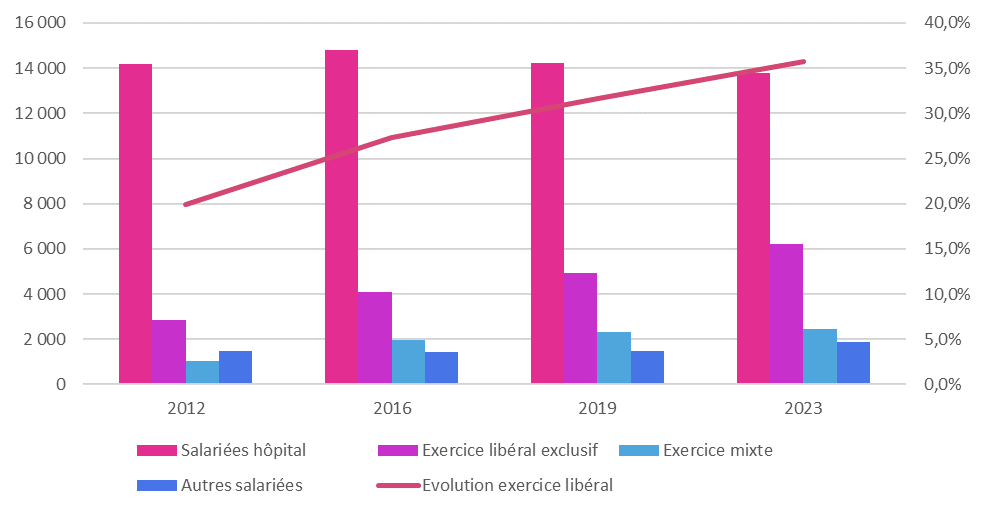
(3) Les sages-femmes : une démographie de plus en plus tournée vers l'exercice libéral
D'après les chiffres de la Drees, au 1er janvier 2023, 24 354 sages-femmes exerçaient sur le territoire. Les effectifs de sages-femmes dans leur totalité ont augmenté de 23 % entre 2011 et 2022 sur l'ensemble du territoire national et de près de 32 % en Île-de-France149(*).
Cette dynamique démographique favorable dans un contexte de baisse de la natalité masque néanmoins une profonde transformation de l'exercice du métier et des attentes, qui se traduit par une fuite des sages-femmes vers l'exercice libéral et un manque de sages-femmes à l'hôpital.
Si une large part des sages-femmes exercent au sein des établissements de santé en tant que salariées (13 776 en 2023 soit 57 %), la part des sages-femmes exerçant en libéral, exclusif150(*) le plus souvent ou mixte, augmente continuellement depuis 2010 pour atteindre en 2023 près de 35 % des effectifs. Selon l'Assurance maladie, 3 265 sages-femmes exerçaient en libéral en 2010 (2 567 en exclusif et 698 en mixte) et 7 692 en 2022 (6 249 en exclusif et 1 443 en mixte)151(*). Dans une étude publiée en 2021, la Drees indiquait que si ces tendances se confirmaient, les effectifs de sages-femmes augmenteraient de 27 % à l'horizon 2050 et, parmi eux, ceux des sages-femmes libérales de plus de 70 % 152(*). Ainsi, comme l'indiquait la commission des affaires sociales du Sénat, « si la tendance actuelle se poursuit, les sages-femmes libérales pourraient devenir majoritaires dans les prochaines décennies »153(*).
La région Bretagne illustre parfaitement le choix prononcé des sages-femmes pour l'exercice libéral. En effet, dans cette région, entre 2012 et 2022, le nombre de sages-femmes est passé de 965 à 1 251 mais surtout cette hausse résulte presque intégralement d'une augmentation du nombre de sages-femmes exerçant en libéral ou en exercice mixte (+ 260 sages femmes en libéral ou exercice mixte et - 22 sages-femmes en secteur hospitalier sur la période)154(*).
Malgré cette hausse des effectifs, la file active moyenne des sages-femmes libérales, à savoir le nombre de patients uniques vus au moins une fois dans l'année, a elle aussi augmenté en moyenne nationale, passant de 310 patients en 2016 à 497 en 2022155(*). L'exercice des sages-femmes en libéral répond donc à une véritable demande, en lien avec l'évolution de leurs compétences mais aussi les difficultés démographiques que connaissent d'autres spécialistes de santé.
Toutefois, cette évolution ne peut se faire aux dépens de la permanence des soins en établissements de santé mais également en ambulatoire. À ce titre, la loi portant amélioration de l'accès aux soins par la confiance aux professionnels de santé adoptée le 19 mai 2023 consacre la participation des sages-femmes à la permanence des soins ambulatoires. Cette participation à la permanence des soins en ambulatoire doit notamment avoir pour objectif de réduire le recours aux urgences hospitalières.
Il convient donc d'apporter une vigilance particulière à la participation des sages-femmes libérales à la permanence des soins en ambulatoire et de soutenir les sages-femmes libérales exerçant en établissement de santé156(*).
Évolution du nombre de sages-femmes depuis 2012 et évolution de la proportion de sages-femmes en exercice libéral (exclusif ou mixte)
Source : Mission d'information sur l'avenir de la santé périnatale et son organisation territoriale, d'après les chiffres de la Drees et du Conseil national de l'ordre des sages-femmes
Il s'agit dès lors de mettre en place des dispositifs qui permettent, d'une part d'assurer la participation des sages-femmes aux effectifs hospitaliers et, d'autre part de ne pas limiter l'exercice libéral. Ainsi le dispositif du contrat d'allocation d'études (CAE), mis en place depuis peu par plusieurs ARS157(*), permet aux établissements de santé ainsi qu'aux établissements et services médico-sociaux de la région de verser une allocation forfaitaire aux étudiants en dernière année d'études, inscrits dans les écoles ou instituts de formation en santé relevant de métiers en tension, en contrepartie d'un engagement de servir de 18 mois au sein de ces établissements.
Par ailleurs, il apparaît nécessaire de favoriser la participation des sages-femmes libérales aux missions de service public des établissements de santé et d'en assouplir les conditions158(*). L'ARS d'Île-de-France a ainsi lancé une expérimentation pour renforcer l'attractivité de l'exercice en établissement de santé pour les sages-femmes libérales par la mise en place de postes en « temps partagé » entre établissements de santé et exercice libéral pendant une période de deux ans maximum. Les sages-femmes qui entrent dans cette démarche bénéficient d'une indemnité d'un montant de 7 ou 10 000 euros par an en fonction du lieu d'exercice.
Ce dispositif a, semble-t-il, connu une montée en charge difficile. Sophie Martinon, lors de son audition, a ainsi avancé le chiffre de « quatre postes de sages-femmes partagés ville-hôpital en Île-de-France »159(*) en raison probablement d'un défaut d'information et de l'existence « d'obstacles administratifs ». Toutefois, l'ARS d'Île-de-France a prolongé cette expérimentation en ajustant certains paramètres comme la quotité de temps en établissement et en libéral160(*) ainsi que l'ancienneté requise pour postuler.
Les praticiens associés à
diplôme hors Union européenne (PADHUE) :
une ressource
indispensable pour répondre
à la réalité de la
démographie médicale
Le statut de « praticien associé à diplôme hors Union européenne » a été créé par la loi du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé. La loi du 27 décembre 2023 visant à améliorer l'accès aux soins par l'engagement territorial des professionnels a entendu rénover la procédure de droit commun d'autorisation d'exercice afin de sécuriser le parcours de ces praticiens et d'améliorer leur accueil en établissement.
Selon le Conseil national de l'ordre des médecins (Cnom), la part des Padhue dans l'ensemble des médecins atteint 7 %, soit environ 16 382 médecins au 1er janvier 2023161(*). Ce taux s'élève à près de 10 % pour les spécialistes médicaux et chirurgicaux. S'agissant des spécialités exerçant dans le champ de la périnatalité, en 2023, sur les 8 740 pédiatres en exercice, 1 471 avaient obtenu leur diplôme à l'étranger (UE et hors UE), ces chiffres étaient de 976 gynécologues- obstétriciens sur 5 773 et de 2 371 anesthésistes-réanimateurs sur 12 035162(*).
Par ailleurs, selon l'Atlas de la démographie médicale publié par le Cnom en 2023, les médecins à diplômes étrangers sont davantage implantés dans les territoires aux plus faibles densités médicales.
Dès lors, les Padhue contribuent pleinement au maintien de l'offre de soins et permettent de répondre aux besoins importants de recrutement des établissements de santé. Toutefois, cette intégration dans le système de santé doit s'accompagner des mesures garantissant en permanence la qualité et la sécurité des soins et ne pas être un prétexte pour ne pas agir en faveur de la formation des professionnels de santé.
Si les effectifs des professionnels de santé agissant dans le champ de la périnatalité sont globalement en augmentation, et ce dans un contexte de baisse de la natalité, cela ne doit donc pas occulter, comme l'indique la Cour des comptes, « les tensions liées à des défis démographiques spécifiques »163(*) à l'hôpital notamment et en premier lieu le maintien de la permanence des soins. Ces fragilités, difficiles à appréhender du fait du manque de données exploitables pour organiser une réelle supervision de la démographie médicale au niveau national, s'inscrivent dans un profond bouleversement des attentes et des pratiques des personnels de santé.
b) Une recherche d'équilibre entre vie professionnelle et vie privée qui affecte la permanence des soins
Les professionnels entendus par la mission d'information ont évoqué une véritable mutation dans les pratiques médicales et l'acceptation des contraintes inhérentes à celles-ci, notamment la permanence des soins. En effet, comme les urgences, les maternités assurent une permanence des soins 365 jours par an, 24 heures sur 24 difficilement prévisible et contrôlable.
La charge de garde acceptable et l'aspiration générale des jeunes soignantes et soignants à obtenir un meilleur équilibre entre leur vie personnelle et leur vie professionnelle sont des paramètres désormais essentiels dans leur choix de carrière.
Il s'agit d'une évolution sociétale majeure dont il convient de prendre acte et pour laquelle des réponses doivent être apportées en terme d'attractivité des carrières au sein des maternités. Certains intervenants ont également mis en avant une féminisation des professions médicales qui renforcerait ce souhait d'équilibre entre vie professionnelle et vie privée.
Le renouvellement des professions ne peut donc pas se penser que sur la base d'un simple remplacement poste pour poste des départs à la retraite. Ainsi, avec les horaires et contraintes actuels, une augmentation du nombre de postes est nécessaire pour seulement même maintenir le niveau d'organisation des soins.
Dans le cadre d'une enquête réalisée en 2018, le CNGOF indiquait que la poursuite d'une activité de permanence des soins n'était envisagée que par 50 % des internes au-delà de 50 ans et qu'une grande majorité ne souhaitait pas devoir assurer plus de 4 à 5 gardes par mois. Entre juin et octobre 2022, la société française de néonatalogie a mené une enquête qui aboutissait aux mêmes conclusions : pour 80 % des répondants, la participation à la permanence des soins et les gardes ont un retentissement négatif sur leur vie personnelle et environ 75 % des docteurs juniors souhaitent réduire le nombre de gardes qu'ils effectuent, voire ne pas en assurer du tout. Par ailleurs, 17 % des répondants déclaraient avoir connu au moins un épisode de burn-out ou de dépression en lien avec le travail164(*).
La question des conditions de travail en salle de naissance est centrale. C'est également ce qu'a indiqué Éléonore Bleuzen-Her, présidente du collège national des sages-femmes de France, lors de son audition par la mission : « le principal problème réside dans la dégradation de la qualité de vie au travail. Les conditions de travail en salle de naissance sont difficiles. Si les conditions de travail en salle de naissance s'améliorent, les sages-femmes y reviendront ».
La quasi-totalité des professionnels de santé entendus par la mission d'information au cours de ses travaux ont avancé un effectif minimal de 21 personnes, soit sept praticiens pour chaque spécialité (obstétriciens, pédiatres, anesthésistes-réanimateurs) afin de pouvoir assurer la permanence des soins dans un environnement de travail acceptable et sécurisant pour les nouveaux professionnels s'agissant du nombre de gardes par semaine (entre 4 et 5 par mois et un week-end).
Or de nombreux établissements de santé ont une activité trop faible pour pouvoir maintenir de telles équipes et ces chiffres sont très loin d'être atteints. Dans son rapport de 2022, la commission démographie du CNGOF indique que 42 % des établissements ont moins de 7 ETP, 27 % ont moins de 5 ETP et que les médecins effectuent plus de 5 gardes par mois dans 62 % des structures165(*). Dans son enquête analogue précitée, la société française de néonatalogie indique que parmi les pédiatres concernés par la permanence des soins, 47 % font 5 gardes ou plus par mois et 20 % travaillent 3 ou 4 week-ends par mois.
Si ce souhait de la part des professionnels de santé de disposer d'équipes étoffées et de limiter le nombre de gardes répond à une volonté de mieux concilier vie privée et vie professionnelle, il est aussi et surtout porté par une exigence de sécurité accrue et de qualité des soins.
c) Une exigence renforcée de sécurité et de stabilité des équipes : la priorité des professionnels de santé
Moins il y a de pédiatres, de gynécologues-obstétriciens et d'anesthésistes-réanimateurs dans les établissements, plus ces derniers peinent à en recruter de nouveaux et doivent faire appel à l'intérim. Un cercle vicieux se met alors en place. Le recours aux intérimaires pour pallier le manque de personnels entraîne une forte instabilité des équipes, une méconnaissance des pratiques entre les professionnels de santé et affecte la réputation de l'établissement166(*). « Si on ne se connaît pas, on ne peut pas faire face aux situations de crise » indiquait Jean-Christophe Rozé, président de la société française de néonatalogie lors de son audition par la mission.
Ainsi selon le rapport 2022 de la commission démographie du CGNOF précité, 44 % des maternités interrogées faisaient appel à des intérimaires pour assurer la permanence des soins dans cette spécialité. Dès lors, moins de médecins souhaitent s'engager dans ces établissements de peur de devoir faire face à des tableaux de garde incomplets et de travailler dans un sentiment d'insécurité.
En effet, selon une enquête menée par le SNPHARe en 2018, 55 % des praticiens hospitaliers ont l'impression de prendre des risques pour les patientes dans leur travail et de compromettre leur sécurité. Cette problématique du « risque » en cas d'événement indésirable grave est très forte chez les jeunes praticiens.
Au-delà de l'effectif minimal de 21 ETP et de la complétude des lignes de garde, on constate une demande de sécurisation renforcée de la part des jeunes médecins, qui redoutent parfois d'être seuls en salle de naissance et désirent travailler au sein d'équipes étoffées, permettant une meilleure réaction en cas de complications. Or les petites structures ne permettent pas d'offrir ce cadre d'exercice, ce qui a été régulièrement pointé comme un facteur de perte d'attractivité des maternités de type 1 par rapport aux maternités de type 3.
L'activité dans les maternités étant difficilement contrôlable, une demande de limitation de la durée de présence à 12 heures contre 24 heures lors des gardes a été relayée par plusieurs syndicats et organismes représentatifs des professionnels de santé, afin de limiter les risques liés au manque de sommeil à la suite d'une garde trop longue.
Les professionnels de santé ont également besoin d'évoluer dans un environnement professionnel dans lequel ils trouvent les conditions pour prodiguer des soins de qualité. Or la diminution du nombre de sages-femmes en salle de naissance évoquée plus haut semble également s'expliquer par ce sentiment de devoir travailler dans des conditions qui ne sont plus acceptables. Lors de son audition, Anna Roy, sage-femme et chroniqueuse dans l'émission La Maison des Maternelles, a évoqué ce sentiment en ces termes : « La salle d'accouchement est le seul endroit au monde où je me sentais réellement chez moi et j'en suis partie, car je maltraitais les femmes faute de moyens ».
Les infirmiers-anesthésistes diplômés d'État (IADE) en salle de naissance
Il n'existe pas de cadre règlementaire concernant la présence des IADE au sein de la salle de naissance. Leur présence ou non dépend des choix et des possibilités propres à chaque établissement. En effet, seule celle du médecin anesthésiste-réanimateur (MAR) est imposée au-delà d'un nombre minimal d'accouchements167(*). Celui-ci doit pouvoir avoir recours à une aide mais celle-ci peut être assurée par une infirmière non spécialisée ou une sage-femme par exemple.
L'absence d'IADE en salle de naissance peut amener la sage-femme à assurer, en plus de sa participation à la prise en charge de l'analgésie péridurale, des gestes anesthésiques urgents qui viennent augmenter sa charge de travail168(*). Cela peut être particulièrement dommageable en cas d'urgence obstétricale et de pic d'activité.
La présence des IADE participe de la sécurité et de la qualité de la prise en charge des parturientes. Lorsqu'un IADE est présent en salle d'accouchement, ses compétences, sous la responsabilité du MAR, en analgésie et anesthésie et réanimation de la femme enceinte et du nouveau-né, sont précieuses. Il apparaît dès lors pertinent de renforcer la communication et les échanges avec les sages-femmes afin d'améliorer l'optimisation des rôles de chacun au sein de la salle de naissance.
Bénéficier d'effectifs stables et complets, c'est aussi pour les professionnels de santé la possibilité de récupérer du temps pour former leurs pairs, de procéder à des débriefings et de proposer un encadrement spécifique pour les jeunes praticiens, afin de sécuriser les pratiques et la qualité du système de soin périnatal.
|
Recommandation n° 10 : Garantir des effectifs de professionnels médicaux (gynécologues-obstétriciens, pédiatres, anesthésistes-réanimateurs et sages-femmes) répondant aux besoins de santé en formant davantage de praticiens et améliorant l'attractivité de ces professions et de leur exercice hospitalier, et renforcer la formation initiale des infirmiers dans les activités de santé périnatale. |
* 131 Paul Cesbron, Yvonne Knibiehler, La Naissance en Occident, 2004.
* 132 Décret n° 98-899 du 9 octobre 1998 modifiant le titre Ier du livre VII du code de la santé publique et relatif aux établissements de santé publics et privés pratiquant l'obstétrique, la néonatologie ou la réanimation néonatale.
Décret n° 98-900 du 9 octobre 1998 relatif aux conditions techniques de fonctionnement auxquelles doivent satisfaire les établissements de santé pour être autorisés à pratiquer les activités d'obstétrique, de néonatologie ou de réanimation néonatale et modifiant le code de la santé publique.
* 133 Combier et al, Accouchements hors maternité en France : une étude démographique nationale, 2020.
* 134 Réponses au questionnaire de la rapporteure.
* 135 Levaillant et al, In France, the organization of perinatal care has a direct influence on the outcome of the mother and the newborn: Contribution from a French nationwide study, 2023.
* 136 Loi du 14 décembre 2020 de financement pour la sécurité sociale (LFSS) pour 2021.
* 137 Chantry A. et al. (2019), Rapport d'étude sur la qualité des soins prodigués en maisons de naissance en France.
* 138 Si l'association Doulas de France indique, sur son site, que la doula accompagne et soutient la future mère et son entourage, « uniquement en complément du suivi médical choisi par les parents (hôpital, clinique, sage-femme libérale...) » et dans le cadre d'un accouchement à domicile, la doula ne peut accompagner les parents qu'« en présence d'une sage-femme », les doulas non affiliées à cette association n'ont aucune obligation de respecter la charte établie par celle-ci.
* 139 ASIP-Santé RPPS, traitements Drees, données au 1er janvier de l'année.
* 140 CNGOF, Pérennité des équipes, quel avenir pour la continuité des soins en gynécologie-obstétrique ? Rapport de la Commission démographie, 2022.
* 141 Ibid.
* 142 Ibid.
* 143 D'après une enquête menée dans les Hauts-de-France entre 2003 et 2019, 50 % des gynécologues-obstétriciens avaient arrêté les gardes moins de 5 ans après la fin de leur internat (CNGOF, Pérennité des équipes, quel avenir pour la continuité des soins en gynécologie-obstétrique ? Rapport de la Commission démographie, 2022).
* 144 CNGOF, Pérennité des équipes, quel avenir pour la continuité des soins en gynécologie-obstétrique ? Rapport de la Commission démographie, 2022.
* 145 Selon une enquête de la section gynécologie-obstétrique du conseil national des universités, le nombre de professeurs des universités-praticiens hospitaliers dans la spécialité est passé de 140 à 126 en 10 ans.
* 146 Voir Chapitre II.B.2 du présent rapport.
* 147 Société française de néonatalogie, Qualité des soins et sécurité des nouveau-nés requérant des soins critiques : état des lieux en 2023.
* 148 Cour des comptes, La politique de périnatalité : des résultats sanitaires médiocres, une mobilisation à amplifier, rapport public thématique, mai 2024.
* 149 Étude démographique relative aux sages-femmes en Île-de-France, Agence régionale de santé d'Île-de-France, 2022.
* 150 L'exercice libéral comprend à la fois le cabinet de ville, les maisons de santé pluri-professionnelles et l'exercice en établissement de santé privé lorsque les professionnels de santé ne sont pas salariés mais rémunérés à l'acte.
* 151 Data.ameli.fr, Caisse nationale de l'Assurance maladie, données du SNDS.
* 152 Médecins, sages-femmes, chirurgiens-dentistes et pharmaciens : combien de professionnels à l'horizon 2050 ?, Drees, mars 2021.
* 153 Rapport de la commission des affaires sociales du Sénat sur la proposition de loi visant à faire évoluer la formation de sage-femme (n° 15, 2022-2023).
* 154 Nombre de sages-femmes inscrites dans le répertoire partagé des professionnels de santé (RPPS) comme étant actives occupées au 1er janvier de l'année concernée, Drees.
* 155 Data.ameli.fr, Caisse nationale de l'Assurance maladie, données du SNDS.
* 156 Arrêté du 23 août 2023 portant approbation de l'avenant n° 7 à la convention nationale organisant les rapports entre les sages-femmes libérales et l'assurance maladie signée le 11 octobre 2007.
* 157 En Île-de-France, ce dispositif existe depuis 2020.
* 158 Articles R.6146-2 et suivants du code de la santé publique.
* 159 Audition du 15 mai 2024.
* 160 Depuis le 1er juin 2024, ce partage est fixé à 50 % pour chaque type d'exercice.
* 161 Atlas de la démographie médicale en France au 1er janvier 2023, Conseil national de l'ordre des médecins.
* 162 Drees, Démographie des professionnels de santé, RPSS.
* 163 Cour des comptes, La politique de périnatalité : Des résultats sanitaires médiocres, une mobilisation à amplifier, rapport public thématique, mai 2024.
* 164 Société française de néonatalogie, Qualité des soins et sécurité des nouveau-nés requérant des soins critiques : état des lieux en 2023, septembre 2023.
* 165 CNGOF, Pérennité des équipes, quel avenir pour la continuité des soins en gynécologie-obstétrique ? Rapport de la Commission démographie, 2022.
* 166 Voir chapitre III.B.1 du présent rapport.
* 167 Le décret de périnatalité n°98-900 du 9 octobre 1998 prévoit la présence d'un anesthésiste-réanimateur pour les unités d'obstétrique qui réalisent :
- moins de 1 500 naissances par an, « sur place ou d'astreinte opérationnelle permanente et exclusive pour le site dont le délai d'arrivée est compatible avec l'impératif de sécurité » ;
- plus de 1 500 naissances par an, « tous les jours de l'année, 24 heures sur 24, dans l'établissement de santé, sur le même site, en mesure d'intervenir dans l'unité d'obstétrique dans des délais compatibles avec l'impératif de sécurité » ;
- plus de 2 000 naissances par an, « tous les jours de l'année, 24 heures sur 24, dans l'unité d'obstétrique ».
* 168 La place de l'IADE en salle de naissance dans la surveillance de l'analgésie péridurale, Charlotte Falaise, École d'Infirmier(e)s Anesthésistes Diplômé(e)s d'État, septembre 2020.