CHAPITRE
II
RENFORCER L'ACCÈS AUX SOINS
Article
21
Exonération de ticket modérateur sur les transports
sanitaires urgents pré-hospitaliers
Cet article propose d'exonérer de ticket modérateur et ainsi prendre en charge intégralement les transports sanitaires urgents pré-hospitaliers pour l'ensemble des patients.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Des transports sanitaires urgents pris en charge aujourd'hui différemment selon le service assurant le transport
1. Le transport sanitaire urgent en ambulance fait l'objet d'une participation de l'assuré
Les transports sanitaires urgents en ambulance réalisés par des transporteurs sanitaires sont pris en charge à 65 % par l'assurance maladie . Deux millions de trajets urgents pré-hospitaliers de ce type sont recensés chaque année .
Parallèlement, la direction de la sécurité sociale, sollicitée par la rapporteure, a indiqué que les transports effectués par les SMUR représentent 750 000 sorties SMUR en unité mobile hospitalière (primaires, secondaires, terrestres, aériennes et maritimes) dont 542 000 sorties terrestres primaires, et les transports effectués par les SDIS en raison de carences ambulancières sont évalués au nombre de 350 000 en 2020 296 ( * ) .
Le Gouvernement indique dans l'étude d'impact 297 ( * ) de l'article que le ticket modérateur moyen est de 36 euros, pour un montant global de 42 millions d'euros .
2. Une complexité de gestion pour les transporteurs dans le contexte d'une prise en charge d'urgence
Comme le Gouvernement le souligne, de nombreuses exonérations existent déjà concernant le ticket modérateur sur les transports urgents.
À ce titre, sont par exemple dispensés de participation aux frais les patients en affection de longue durée (ALD) , les transports suivis d'une hospitalisation durant laquelle est réalisé un acte coûteux , mais aussi les victimes d'accident du travail, les femmes enceintes ou les pensionnés d'invalidité.
• En 2021, 39 % des assurés ayant eu recours aux transports urgents étaient exonérées du ticket modérateur.
La bonne application de cette exonération nécessite une justification administrative ou une information médicale par exemple dans le cas du lien éventuel avec l'ALD ou de l'hospitalisation consécutive générant la dispense.
Or, et c'est l'une des principales justifications de la mesure, ces éléments peuvent être difficiles voire impossibles à présenter au moment même du transport, alourdissant le processus de facturation .
En outre, les patients soumis au ticket modérateur ne disposent pas toujours dans ces prises en charge urgentes de documents justifiant leurs droits ouverts dans un contrat de complémentaire santé. La facturation en tiers payant est donc rendue complexe et, faute des informations nécessaires, la facturation se trouve parfois reportée . Les transporteurs se trouvent en conséquence face à des retards de facturation et des erreurs ou difficultés de recouvrement.
3. Une cohérence avancée avec les autres modes de transports urgents pré-hospitaliers
Enfin, le Gouvernement présente cet article comme une mesure de cohérence en matière de prise en charge par rapport aux autres modes de transports sanitaires urgents pré-hospitaliers.
En effet, ces mêmes transports urgents ne font l'objet d'aucune participation de l'assuré lorsqu'ils sont réalisés par les structures mobiles d'urgence et de réanimation (Smur) ou par les services départementaux d'incendie et de secours (Sdis) .
• Or, le choix du transport entre Smur, Sdis ou ambulance privée ne relève pas du patient mais du service d'aide médicale urgente, le Samu.
Le Gouvernement considère ainsi qu'il s'agit d'une amélioration de la lisibilité et de l'équité dans les modes de prise en charge.
B. Une exonération de ticket modérateur proposée comme mesure de simplification dans le cadre de transports sanitaires urgents
1. Une exonération de ticket modérateur pour les transports sanitaires urgents pré-hospitaliers
Le I modifie l' article L. 160-14 du code de la sécurité sociale (CSS). Cet article prévoit la possibilité de limiter ou supprimer la participation de l'assuré aux frais de santé, participation communément appelée « ticket modérateur » .
Cette réduction ou suppression du ticket modérateur se fait dans des conditions fixées par décret en Conseil d'État après avis des unions nationales des caisses d'assurance maladie et des organismes d'assurance maladie complémentaire.
Le présent article complète la liste des cas permettant l'exonération de ticket modérateur en ajoutant un 28° visant les « frais de transport réalisé à la demande d'une unité participant au service d'aide médicale urgente » . Le Samu est identifié par renvoi à l'article L. 6311-1 du code de la santé publique définissant l'aide médicale urgente.
Alors que la liste de cas ne compte aujourd'hui que 26 items, il est prévu ici la création d'un « 28° » en tenant compte d'une autre modification intervenant dans le présent LFSS. Ainsi, l'article 18 crée en effet un « 27° » relatif à la prise en charge de dépistages en santé sexuelle.
Si l'énumération de l'article L. 160-14 permet l'exonération ou la réduction de la participation aux frais, l'intention du Gouvernement est bien de procéder non pas à une limitation du ticket modérateur mais à sa suppression . Le transport sanitaire urgent pré-hospitalier serait ainsi intégralement assumé par l'assurance maladie, sans préjudice du statut de l'assuré ou des modalités de sa prise en charge à l'hôpital.
Le II prévoit enfin l'entrée en vigueur de l'article au 1 er janvier 2023.
C. Une dépense supplémentaire pour l'assurance maladie que le Gouvernement entend équilibrer par une augmentation du ticket modérateur sur les transports programmés
1. Un coût de 70 millions d'euros pour l'AMO
• Le Gouvernement estime à 70 millions d'euros par an l'exonération de ticket modérateur proposée au présent article.
Pour ce faire, le Gouvernement retient la répartition des 2 millions de trajets urgents réalisés en 2021 , dont 39 % faisaient l'objet d'une prise en charge à 100 %. Le ticket modérateur facturé était alors d'environ 42 millions d'euros . Le montant estimé à 70 millions d'euros, supérieur à ce qu'aurait représenté la prise en charge en 2021, tient compte de l'augmentation des tarifs prévue par l'avenant 10 à la convention des transporteurs sanitaires .
2. Un équilibre financier de la mesure attendu par une hausse du ticket modérateur sur les transports programmés
Pour autant, le Gouvernement entend rendre neutre financièrement cette nouvelle prise en charge . En effet, il est parallèlement prévu d' augmenter par décret la participation des assurés applicable aux transports programmés .
• Il convient de noter que si les transports urgents pré-hospitaliers concernent pour 39 % des personnes déjà exonérées de ticket modérateur au titre d'une affection de longue durée, cette proportion représente 88 % pour les transports programmés. C'est donc une part réduite des assurés qui portera le coût de l'exonération faite pour plus de 60 % des assurés soumis aujourd'hui au ticket modérateur sur les transports urgents.
Sur les 35 millions de trajets en transports sanitaires programmés, seuls 4 millions ne faisaient en 2021 pas l'objet d'une prise en charge intégrale et étaient soumis un ticket modérateur. Ce dernier atteignait cette même année un montant global de 214 millions d'euros .
Selon le Gouvernement, une augmentation du ticket modérateur moyen de l'ordre de 5 euros, soit un passage de 20 à 25 euros, compenserait le surcoût pour l'assurance maladie. La rapporteure constate cependant que le calcul présenté dans l'étude d'impact repose sur des hypothèses différentes des premiers chiffres évoqués, avec un montant de 247 millions d'euros rapporté à 12,6 millions de trajets.
Enfin, comme souligné par l'étude d'impact, cette augmentation du ticket modérateur n'a pas d'incidence financière pour les 96 % d'assurés couverts par une complémentaire santé .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3 de la Constitution, cet article a été retenu sans modification .
III - La position de la commission
La commission partage l'intention d'harmonisation proposée ici entre les régimes de prise en charge qui permet une simplification pour le patient comme pour les sociétés réalisant les transports sur demande du SAMU.
Cependant, il convient de constater que l'exonération de ticket modérateur est ici une facilité opérée faute d'une amélioration suffisante du fonctionnement du tiers payant et d'une traçabilité adéquate des actes et de leurs liens dans un parcours d'actes ou soins successifs.
La commission note en outre que l'exonération du ticket modérateur satisfait la fédération des ATSU de France représentant les transporteurs sanitaires qui y voit « une évidence dans ce segment d'activité ».
La rapporteure souligne par ailleurs que, contrairement à ce qui est souvent fait, y compris dans le présent PLFSS, l'extension du champ de prise en charge par l'assurance maladie obligatoire ne se fait pas ici sans une contribution des complémentaires parallèlement majorée . La commission estime à ce titre qu'il est important de ne pas toujours faire porter davantage de charges sur l'assurance obligatoire sans faire participer en même temps les assurances complémentaires.
Cependant, cette intention d'équilibrage ne reçoit pas le soutien de la fédération qui a indiqué à la rapporteure être opposée à la mesure « miroir » envisagée, cette exonération ne devant selon son président être « en aucun cas, un argument de négociation pour modifier le pourcentage du ticket modérateur du reste [des] activités ».
Sur ce point, la rapporteure estime nécessaire, dans un contexte de tensions fortes sur les dépenses d'assurance maladie obligatoire, d'assurer la juste répartition des charges avec les organismes complémentaires , en veillant à ce que le rééquilibrage ne conduise pas, pour les personnes éventuellement dépourvue de complémentaire, à un reste à charge trop important sur certaines prestations.
La commission vous demande d'adopter cet article sans modification.
Article
22
Rénover la vie conventionnelle pour renforcer l'accès aux
soins
Cet article vise à simplifier, mettre à jour et harmoniser les règles encadrant la conclusion d'accords et conventions entre l'assurance maladie et les professionnels de santé libéraux.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé : la mise à jour des règles encadrant la conclusion et le contenu des conventions professionnelles
Nécessaires pour concilier l'exercice libéral des professions de santé, le libre choix de leur praticien par les patients et un haut niveau de socialisation du risque, les conventions conclues entre les caisses d'assurance maladie et les représentants des professionnels reposent sur un cadre normatif complexe et hétérogène.
L'article 22 du projet de loi de financement de la sécurité sociale (PLFSS) vise, d'une part, à simplifier les règles entourant la conclusion des conventions et à mieux associer les structures d'exercice coordonné. Il entend, d'autre part, harmoniser et mettre à jour les règles relatives au contenu des conventions.
A. Simplifier les règles entourant la conclusion des conventions et mieux associer les structures d'exercice coordonné
1. L'architecture de l'activité conventionnelle
L'activité conventionnelle apparaît dense : depuis 2015, plus de soixante documents conventionnels (accords, conventions, avenants) ont été conclus. Trois formes de conventions sont susceptibles d'être signées par les caisses d'assurance maladie avec les professionnels de santé libéraux : l'accord-cadre interprofessionnel, les accords conventionnels interprofessionnels, et les conventions professionnelles propres à chaque profession.
Un accord-cadre interprofessionnel (ACIP) conclu par l'Union nationale des caisses d'assurance maladie (Uncam), d'une part, et l'Union nationale des professionnels de santé (UNPS) , d'autre part, définit les rapports entre les organismes d'assurance maladie et l'ensemble des professions de santé conventionnées. Conclu pour cinq ans au maximum, il ne s'applique à chaque profession que si au moins une organisation syndicale représentative de celle-ci l'a signé 298 ( * ) . Un ACIP a été signé le 10 octobre 2018 par l'Uncam et l'UNPS, qui vise notamment à favoriser le développement de l'exercice coordonné 299 ( * ) .
Des accords-cadres interprofessionnels , visant à améliorer l'organisation, la coordination et la continuité des soins ou la prise en charge des patients, peuvent par ailleurs être conclus entre l'Uncam et des organisations représentatives de plusieurs professions de santé ou, le cas échéant, des centres de santé 300 ( * ) . Ces accords définissent également les engagements et objectifs, notamment de santé publique, de qualité et d'efficience des soins des communautés professionnelles territoriales de santé (CPTS), des équipes de soins primaires, des maisons, centres et professionnels de santé, sous la forme de contrats types pouvant être conclus, localement, avec l'Agence régionale de santé (ARS).
Deux ACI seulement sont en vigueur aujourd'hui :
- un ACI relatif aux structures de santé pluriprofessionnelles, conclu le 20 avril 2017 avec l'Uncam par des syndicats de médecins, sages-femmes, infirmiers, orthoptistes et pharmaciens, ainsi que, notamment, la Fédération nationale des centres de santé 301 ( * ) ;
- un ACI relatif au développement de l'exercice coordonné et au déploiement des CPTS, conclu le 20 juin 2019 302 ( * ) .
Enfin, des conventions professionnelles sont conclues par l'Uncam avec les représentants de chacune des professions concernées. Sont ainsi visés, par exemple, les médecins généralistes et spécialistes 303 ( * ) , les chirurgiens-dentistes, sages-femmes et auxiliaires médicaux 304 ( * ) , les infirmiers 305 ( * ) , les masseurs-kinésithérapeutes 306 ( * ) , les directeurs de laboratoires d'analyses médicales 307 ( * ) , les pharmaciens titulaires d'officine 308 ( * ) et les entreprises de transport sanitaire 309 ( * ) .
La conclusion et le renouvellement des conventions professionnelles concentrent l'essentiel de l'activité conventionnelle . En mars 2022, les partenaires conventionnels ont ainsi conclu une nouvelle convention pharmaceutique 310 ( * ) . L'échéance de la convention médicale de 2016 ayant été reportée au 31 mars 2023 par la loi de financement de la sécurité sociale pour 2021 311 ( * ) , des négociations en vue de la conclusion d'une nouvelle convention avec les médecins libéraux doivent par ailleurs aboutir au premier trimestre 2023.
2. La négociation, la conclusion et l'entrée en vigueur des documents conventionnels
a) Les conditions de négociation et de conclusion des conventions
Préalablement à l'ouverture des négociations et depuis la loi de modernisation de notre système de santé de 2016 312 ( * ) , les ministres chargés de la santé et de la sécurité sociale peuvent définir des lignes directrices dont l'Uncam doit tenir compte dans la négociation 313 ( * ) . Une lettre de cadrage a ainsi, par exemple, été adressée à l'Uncam en prévision de la nouvelle convention médicale, l'invitant notamment à agir contre les inégalités d'accès aux soins, libérer du temps médical et favoriser le déploiement du numérique en santé 314 ( * ) .
Sont habilitées à participer aux négociations des conventions les organisations syndicales reconnues représentatives au niveau national par les ministres chargés de la santé et de la sécurité sociale, en tenant compte de leur indépendance, d'une ancienneté minimale de deux ans, de leurs effectifs et de leur audience 315 ( * ) . L'Union nationale des organismes d'assurance maladie complémentaire (Unocam) peut également y participer.
Les conventions doivent être signées par une ou plusieurs organisations reconnues représentatives au niveau national et ayant réuni, aux élections aux Unions régionales de professionnels de santé (URPS), au moins 30 % des suffrages exprimés au niveau national . Pour les médecins, la convention doit être signée par des organisations représentatives ayant réuni au moins 30 % des suffrages exprimés au niveau national dans chacun des deux collèges, représentant les généralistes et les spécialistes 316 ( * ) . Enfin, les conventions concernant des professions ou prestations pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire ne sont valides que si elles sont conclues par l'Unocam ou, en cas de refus de celle-ci de conclure, à l'expiration d'un délai, fixé par décret à six mois 317 ( * ) .
Les unions régionales de professionnels de santé (URPS)
Créées par la loi dite « HPST » de 2009, les URPS rassemblent, dans chaque région et pour chaque profession, les représentants des professionnels de santé exerçant à titre libéral 318 ( * ) . Elles contribuent à l'organisation et à l'évolution de l'offre de santé au niveau régional, notamment à la préparation du projet régional de santé et à sa mise en oeuvre 319 ( * ) . Elles sont financées par une contribution obligatoire des professionnels de santé 320 ( * ) .
Les représentants sont élus par les professionnels de santé en exercice libéral conventionnés au scrutin de liste proportionnel. Les listes sont présentées par les organisations syndicales bénéficiant, notamment, d'une ancienneté minimale de deux ans 321 ( * ) .
En cas de rupture des négociations ou d'opposition à la nouvelle convention, un arbitre arrête un projet de convention dans le respect du cadre financier pluriannuel des dépenses de santé. Les partenaires conventionnels engagent des négociations dans les deux années qui suivent son entrée en vigueur. Il cesse d'être applicable à compter de l'entrée en vigueur d'une nouvelle convention 322 ( * ) .
b) Les conditions d'approbation et d'entrée en vigueur des conventions
Les conventions, conclues pour une durée maximale de cinq ans 323 ( * ) , sont transmises par l'Uncam aux ministres chargés de la santé et de la sécurité sociale en vue de leur approbation. L'ordre professionnel est consulté par l'Uncam sur les dispositions conventionnelles relatives à la déontologie de la profession : son avis est transmis simultanément à l'Uncam et aux ministres. Les conventions sont approuvées par les ministres, ou réputées approuvées s'ils n'ont pas fait connaître leur opposition dans un délai de 21 jours 324 ( * ) .
Peuvent s'opposer à la mise en oeuvre d'une convention signée :
- une ou plusieurs organisations syndicales représentatives au niveau national, réunissant la majorité des suffrages exprimés dans chacun des collèges concernés de l'URPS ;
- les ministres chargés de la santé et de la sécurité sociale, pour trois raisons listées par le code de la sécurité sociale : la non-conformité aux lois et règlements en vigueur, des motifs de santé publique ou de sécurité sanitaire, l'atteinte au principe d'égal accès aux soins 325 ( * ) .
Les conventions approuvées acquièrent les effets « qui s'attachent aux dispositions réglementaires » 326 ( * ) : elles s'imposent aux autorités administratives, aux tiers comme à l'ensemble des professionnels concernés, tant qu'ils n'ont pas fait connaître aux caisses primaires d'assurance maladie leur souhait de ne pas être régis par ces dispositions 327 ( * ) .
3. L'article 22 vise à simplifier les règles encadrant la conclusion des conventions et à mieux associer les structures d'exercice coordonné
a) Faciliter la conclusion de conventions
Afin de faciliter la conclusion des accords, conventions ou avenants concernant des professions ou prestations pour lesquelles la part des dépenses prises en charge par l'assurance maladie est minoritaire, le 3° de l'article 22 modifie l'article L. 162-14-3 du code de la sécurité sociale pour préciser que le délai de six mois nécessaire sans accord de l'Unocam ne s'applique pas dans les cas où cette dernière a refusé de prendre part aux négociations.
Le 4° de l'article précise par ailleurs, en complétant l'article L. 162-15 du code de la sécurité sociale, qu'une opposition à une convention, un accord ou un avenant ne peut être formée que par une organisation non signataire.
b) Mieux associer les structures d'exercice coordonné aux ACI les concernant
Le b) du 1° modifie les règles de conclusion des ACI prévues à l'article L. 162-14-1 du code de la sécurité sociale pour prévoir que peuvent être associées des organisations représentant les communautés professionnelles territoriales de santé (CPTS) et les maisons de santé, lorsque l'accord porte sur ces structures. Ces dispositions autorisaient déjà la participation des organisations représentatives des centres de santé.
Le 2° vise à préciser, à l'article L. 162-14-1-2 du code de la sécurité sociale, que la validité des ACI relatifs aux CPTS et maisons de santé est subordonnée à leur signature par au moins une des organisations représentatives des professions représentant ensemble au moins 50 % des effectifs exerçant dans ces structures et par au moins une des organisations représentatives des CPTS et maisons de santé.
B. L'harmonisation et la mise à jour des règles entourant le contenu des conventions
1. Le contenu des conventions professionnelles est encadré par des règles hétérogènes selon les professions
À l'origine concentré sur les questions relatives à la tarification des honoraires, rémunérations et frais accessoires dus aux professionnels de santé, le contenu des négociations conventionnelles s'est considérablement élargi . De nombreux thèmes, touchant à l'organisation du système de santé et à l'accès aux soins, sont désormais abordés par les partenaires conventionnels. Le code de la sécurité sociale liste, d'une part, des thèmes ouverts à la plupart des conventions professionnelles et, d'autre part, des thèmes propres à chacune des professions concernées.
Les thèmes transversaux ouverts à la plupart des conventions professionnelles sont listés par l'article L. 162-14-1 du code de la sécurité sociale. Ceux-ci concernent les médecins généralistes et spécialistes, les chirurgiens-dentistes, sages-femmes et auxiliaires médicaux, les infirmiers, les masseurs-kinésithérapeutes, les directeurs de laboratoires d'analyses médicales et les entreprises de transport sanitaire mais ne couvrent pas, notamment, les pharmaciens d'officine. Y figurent notamment :
- les tarifs des honoraires, rémunérations et frais accessoires dus aux professionnels par les assurés sociaux, qui constituent le coeur historique des négociations conventionnelles ;
- les dispositifs d'aide visant à faciliter l'installation des professionnels ou des centres de santé dans les zones sous-denses ;
- les conditions dans lesquelles les caisses d'assurance maladie participent au financement des cotisations dues par les professionnels de santé au titre de leurs honoraires, par exemple dans le cadre des activités de permanence des soins ;
- les conditions de modulation de la rémunération des professionnels de santé en fonction de leur participation à un cadre d'exercice coordonné.
D'autres dispositions complètent cette liste transversale de thèmes propres aux négociations conventionnelles de chacune des professions , sans que l'hétérogénéité des périmètres conventionnels n'apparaisse toujours fondée.
L'étude d'impact relève ainsi que le code de la sécurité sociale inclut dans le périmètre des conventions des infirmiers libéraux « les conditions à remplir par les infirmiers pour être conventionnés et notamment celles relatives à la durée minimum d'expérience professionnelle acquise en équipe de soins généraux au sein d'un service organisé » 328 ( * ) , sans que de telles mesures de régulation démographique des installations n'existent pour la plupart des autres professions.
Enfin, le périmètre des conventions des pharmaciens d'officine est défini à l'article L. 162-16-1 du code de la sécurité sociale. Il inclut notamment :
- les mesures tendant à favoriser la qualité de la dispensation pharmaceutique aux assurés sociaux et le bon usage des médicaments ;
- les mesures tendant à favoriser le tiers payant ;
- la tarification des honoraires de dispensation dus aux pharmaciens par les assurés sociaux ;
- depuis la LFSS pour 2020 329 ( * ) , les honoraires dus au titre de la réalisation de bilans de médication ou d'entretiens d'accompagnement ou de suivi de patients atteints d'une pathologie chronique.
Les principales dispositions de la convention pharmaceutique du 9 mars 2022
La convention vise à élargir les compétences des pharmaciens en matière de prévention et d'accès aux soins, en leur permettant :
- de réaliser un certain nombre de vaccinations de l'adulte ;
- de participer au dépistage organisé du cancer colorectal par la distribution du kit de dépistage à l'officine ;
- de participer au dépistage et à la prise en charge des cystites aigües chez les femmes.
Elle cherche à améliorer le parcours de soin en définissant les modalités de rémunération :
- des « pharmaciens correspondants » dans les zones sous-denses, pouvant renouveler des traitements chroniques ;
- des dispensations de produits de santé à domicile , dans le cadre du service de retour à domicile des patients hospitalisés mis en place par la Cnam.
Elle incite, enfin, à la dispensation à l'unité des médicaments et crée une rémunération sur objectifs de santé publique (ROSP) visant, notamment, à encourager la juste délivrance des produits de santé.
2. L'article 22 vise à harmoniser les règles encadrant le contenu des conventions et à actualiser le périmètre des conventions pharmaceutiques
a) L'extension du périmètre commun des conventions professionnelles
Le a) du 1° de l'article 22 vise à compléter le périmètre commun à la plupart des conventions professionnelles en insérant, à l'article L. 162-14-1 du code de la sécurité sociale, deux nouveaux alinéas prévoyant que les conventions pourront définir :
- les conditions à remplir par les professionnels de santé pour être conventionnés, relatives à leur formation et expérience, ainsi qu'aux zones sous-denses et sur-denses définies par le directeur de l'ARS en application de l'article L. 1434-4 du code de la santé publique ;
- les conditions de participation à la couverture des besoins de santé dans les mêmes zones.
b) L'actualisation du champ de la convention nationale des pharmaciens d'officine
Enfin, l'article 22 vise à actualiser le champ des conventions pharmaceutiques, pour tenir compte des évolutions récentes des conditions d'exercice et de rémunération des pharmaciens d'officine portées par la convention du 9 mars 2022 330 ( * ) entrée en vigueur en mai.
Le 5° de l'article sécurise ainsi plusieurs des nouveautés de la convention de mars 2022 en complétant l'article L. 162-16-1 pour prévoir que les conventions pharmaceutiques définissent la rémunération due au pharmacien :
- qui participe au programme de dépistage organisé du cancer colorectal ;
- qui dispense des médicaments au domicile d'un patient dans le cadre de l'un des programmes de retour à domicile de l'assurance maladie ;
- qui délivre des médicaments à l'unité ;
- en fonction de son activité et au regard d'indicateurs et d'objectifs fixés conventionnellement.
Il apporte aux mêmes dispositions diverses modifications rédactionnelles, visant notamment :
- à substituer à la notion de « bilan de médication de patients atteints d'une pathologie chronique » celle d'« entretiens d'accompagnement » ;
- à substituer à la notion de « tests rapides d'orientation diagnostique » celle de « tests », permettant de couvrir davantage de situations.
Il supprime, en outre, de l'article L. 162-16-1 les dispositions relatives à la saisine de l'Unocam, l'article L. 162-14-3 les fixant déjà pour l'ensemble des conventions.
Enfin, le 6° de l'article 22 supprime les dispositions de l'article L. 162-16-7 du code de la sécurité sociale prévoyant la fixation annuelle d'objectifs chiffrés relatifs à la délivrance par les pharmaciens de médicaments génériques et bio-similaires, du fait du transfert de ces objectifs dans la ROSP 331 ( * ) .
II - Les modifications adoptées par l'Assemblée nationale
Dans le texte sur lequel le Gouvernement a engagé sa responsabilité, en application de l'article 49 alinéa 3 de la Constitution, la portée des dispositions visant à mieux associer les CPTS et maisons de santé aux négociations conventionnelles a été substantiellement réduite.
Le b) du 1° de l'article 22 , associant les organisations représentant les CPTS et maisons de santé aux négociations d'ACI les concernant, est supprimé.
En conséquence, le 2° de l'article est modifié pour prévoir désormais :
- que la validité des ACI relatifs aux maisons de santé est subordonnée à leur signature par au moins trois organisations représentatives des professions exerçant dans le cadre de ces structures et représentant ensemble au moins 50 % des effectifs des maisons de santé ;
- que les organisations représentant les maisons de santé représentatives au niveau national sont associées en qualité d'observateur aux négociations.
Les dispositions relatives aux CPTS sont abandonnées. Le Gouvernement justifie cet amendement en indiquant que davantage de temps est nécessaire pour que les organisations d'exercice coordonné se structurent et pour que puisse être diligentée une enquête de représentativité.
Enfin et à l'initiative du Gouvernement, un II prévoit désormais à l'article 22 que le délai de six mois avant l'entrée en vigueur de mesures conventionnelles dépensières ne sera pas applicable aux dispositions de la convention médicale de 2023 relatives :
- au recrutement de personnels salariés ayant vocation à assister les médecins dans leur pratique quotidienne ;
- à la participation, à l'effection et à la régulation des soins non programmés ;
- à l'installation et à l'exercice en zones à faible densité médicale.
III - La position de la commission
A. La portée limitée des dispositions de l'article 22
Les dispositions de l'article 22 ne réforment qu'à la marge les règles entourant la conclusion des documents conventionnels et leur portée apparaît limitée.
Si la commission a favorablement accueilli les mesures visant à simplifier et accélérer la procédure de conclusion , en prévoyant qu'une opposition ne peut être formée par une organisation signataire et en précisant que le refus de l'Unocam de signer d'une convention n'impose un délai de six mois avant approbation que dans le cas où celle-ci a participé aux négociations, elle relève toutefois qu'elles ne couvrent que des situations marginales.
La rapporteure observe également que, si la meilleure association des structures d'exercice coordonné prévue par le texte initial a suscité, de la part de certaines organisations représentatives de professions de santé entendues, des inquiétudes, la portée de ces dispositions est considérablement réduite dans le texte transmis.
Enfin, l'étude d'impact souligne que l'extension du périmètre commun des conventions professionnelles aux mesures relatives aux conditions de conventionnement et aux conditions de participation à la couverture des besoins de santé dans les zones sous-denses « n'implique pas mécaniquement la mise en place de tels mécanismes pour toutes les professions, cette faculté étant simplement ouverte pour l'avenir au Gouvernement et aux partenaires conventionnels qui auraient, le cas échéant, également à en déterminer les modalités. » 332 ( * )
À cet égard, la rapporteure souligne qu'il n'appartiendrait pas au Gouvernement de prendre unilatéralement de telles mesures coercitives, qui ne pourraient être décidées, le cas échéant, que par le Parlement ou les partenaires conventionnels . Comme elle a eu régulièrement l'occasion de le rappeler, la commission doute fortement de l'efficacité de telles mesures visant à contraindre l'installation des professionnels . Dans un contexte où près de 90 % du territoire apparaît manquer de médecins libéraux, celles-ci ne conduiraient qu'à distribuer la pénurie. En revanche, elle a jugé souhaitable de laisser aux partenaires conventionnels la liberté de s'emparer de ces questions structurantes.
B. Le suivi insuffisant des incidences financières des conventions
L 'incidence financière des documents conventionnels est insuffisamment suivie et évaluée . Si la commission des comptes de la sécurité sociale inclut, en principe, chaque année dans ses rapports un bilan d'évaluation du respect des engagements financiers contenus dans les conventions 333 ( * ) , celui-ci ne permet pas d'établir un bilan financier précis de l'activité conventionnelle et de son effet sur les dépenses de l'assurance maladie.
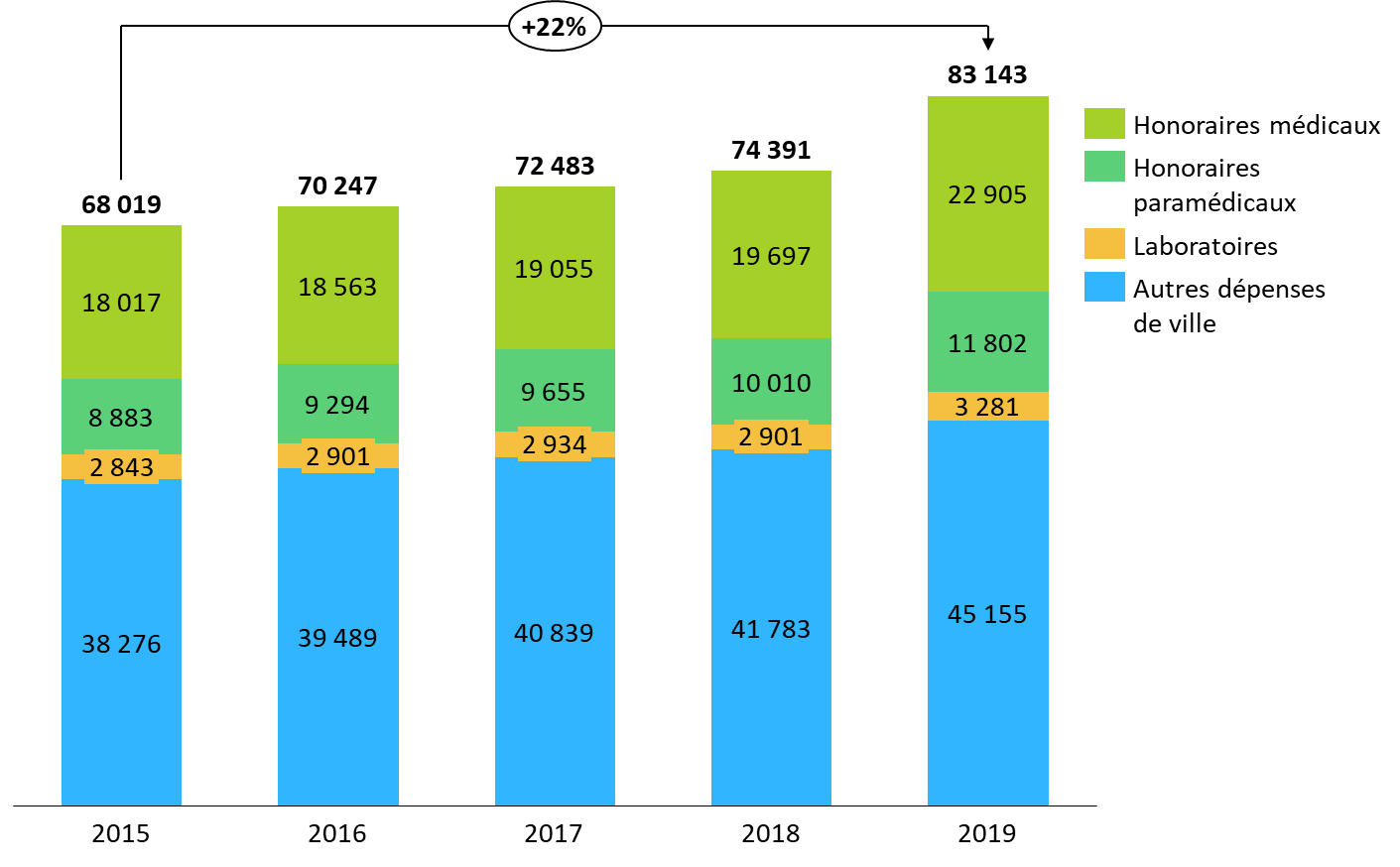
Or les honoraires et tarifs définis conventionnellement occupent une place structurante dans les dépenses de santé. Le sous-objectif « soins de ville » s'élève à 103,9 milliards d'euros pour l'année 2023 dans le PLFSS transmis et, représentant 42 % des dépenses prévues, demeure le premier sous-objectif de l'Ondam en montant. Alors qu'entre 2015 et 2019, ce sous-objectif a été fréquemment dépassé, les postes « honoraires médicaux et dentaires », « honoraires paramédicaux » et « laboratoires », relevant de l'activité conventionnelle, ont expliqué plus de la moitié de la croissance des dépenses de soins de ville dans la même période.
Composition et évolution des dépenses de soins de ville
Source : Commission des affaires sociales, d'après des données Cour des comptes et CCSS
À cet égard, le rapport de la commission d'enquête sénatoriale sur la situation de l'hôpital avait observé que « La maîtrise des dépenses d'assurance maladie et la quête du respect de l'Ondam passent pour beaucoup par une stricte régulation des dépenses des établissements de santé, faute de capacités de pilotage développées sur les soins de ville. » 334 ( * )
En conséquence et à l'initiative de la rapporteure, la commission a adopté trois amendements visant à mieux tenir compte de l'incidence financière de l'activité conventionnelle et à mieux associer le Parlement à son suivi.
D'abord, l' amendement n° 53 complète l'article L. 162-15 du code de la sécurité sociale, pour permettre aux ministres de la santé et de la sécurité sociale de s'opposer à l'approbation d'un accord, d'une convention ou d'un avenant qui s'écarterait de manière excessive de la trajectoire financière votée en LFSS. La Cour des comptes a récemment regretté que les conséquences financières des conventions ne figurent pas parmi les motifs de refus d'approbation listés par le code de la sécurité sociale et, plus largement, l'absence de pouvoir de régulation des ministres en la matière.
En outre et afin d'améliorer l'information du Parlement, la commission a adopté un amendement n° 52 modifiant l'article L. 162-14-1-1 du code de la sécurité sociale, pour prévoir que les mesures conventionnelles ayant pour effet la revalorisation des tarifs des honoraires, rémunérations et frais accessoires entrent en vigueur non pas à l'expiration d'un délai de six mois à compter de leur approbation, mais après l'adoption d'une loi de financement de la sécurité sociale tenant compte de leur effet sur la des dépenses d'assurance maladie.
Enfin, considérant que le Parlement ne sera en mesure de se prononcer sur l'application immédiate des mesures portées par la nouvelle convention médicale que lorsque celles-ci auront été négociées et estimées, la commission a adopté un amendement n° 54 visant à supprimer le II ajouté par le Gouvernement à l'article 22.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 22 bis
(nouveau)
Expérimentation de la signature des certificats de
décès par les infirmiers
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prévoit d'expérimenter, pendant un an et dans la limite de six régions, l'autorisation des infirmiers à signer les certificats de décès.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
I - Le dispositif proposé
A. Le droit existant : les certificats de décès établis par les médecins
La signature d'un certificat de décès est aujourd'hui réservée par la loi aux médecins ou futurs médecins.
En application de l'article L. 2223-42 du code général des collectivités territoriales, l'autorisation de fermeture d'un cercueil ne peut être délivrée « qu'au vu d'un certificat attestant le décès, établi par un médecin , en activité ou retraité, par un étudiant en cours de troisième cycle des études de médecine en France ou un praticien à diplôme étranger hors Union européenne autorisé à poursuivre un parcours de consolidation des compétences en médecine ». Il ne peut être fait appel, pour délivrer un certificat de décès, à un médecin retraité sans activité qu'en cas d'impossibilité pour un médecin en activité d'établir un tel certificat dans un délai raisonnable 335 ( * ) .
Le certificat de décès comprend 336 ( * ) :
- un volet administratif (commune du décès, date et heure de décès, nom, prénoms, date de naissance du défunt, etc .) ;
- un volet médical relatif aux causes du décès ;
- un volet médical complémentaire lorsqu'une autopsie médicale a dû être réalisée dans le but d'obtenir un diagnostic sur les causes du décès 337 ( * ) , ou lorsqu'une autopsie judiciaire a été ordonnée 338 ( * ) .
Seuls les volets administratif et médical sont établis par le médecin, l'étudiant ou le praticien qui constate et atteste, sur place, le décès. Le volet médical complémentaire est établi par le médecin qui procède à l'autopsie médicale ou judiciaire 339 ( * ) .
Le volet médical est transmis à l'Institut national de la santé et de la recherche médicale (Inserm) ou à l'organisme chargé par lui de gérer le système de collecte des certificats de décès 340 ( * ) .
Les certificats de décès réalisés au domicile du patient sont pris en charge par l'assurance maladie , à hauteur d'un tarif forfaitaire que les médecins sont tenus de respecter 341 ( * ) . Un décret précise que ne sont valorisés et pris en charge que les certificats de décès réalisés :
- la nuit entre 20 heures et 8 heures ;
- les samedis, dimanches, jours fériés, lundis précédant un jour férié et vendredis suivant un jour férié ;
- dans les zones sous-denses déterminées par arrêté du directeur général de l'agence régionale de santé (ARS) 342 ( * ) .
B. Le droit proposé : expérimenter la signature de certains actes de décès par les infirmiers
L'article 22 bis , issu d'un amendement de la députée Nicole Dubré-Churat, sous-amendé par le Gouvernement conservé dans le texte sur lequel ce dernier a engagé sa responsabilité, vise à expérimenter la signature de certificats de décès par les infirmiers.
Le I de l'article prévoit ainsi qu'à titre expérimental et pour une durée d'un an, l'État peut autoriser les infirmières et infirmiers à signer les certificats de décès. Les frais relatifs à l'examen impliqué seraient pris en charge par le fonds d'intervention régional. Sur le modèle des médecins, ils prendraient la forme d'un forfait fixé par arrêté.
Le II renvoie à un décret la définition des modalités de mise en oeuvre de l'expérimentation, et à un arrêté la fixation de la liste des territoires participants, dans la limite de six régions.
L'amendement initial de Nicole Dubré-Churat prévoyait que l'expérimentation durerait trois ans mais ne pourrait avoir lieu dans plus de trois régions.
Enfin, le III de l'article prévoit qu'un rapport d'évaluation, se prononçant notamment sur la pertinence d'une généralisation, sera remis au Parlement au plus tard six mois avant le terme de l'expérimentation.
II - La position de la commission
Constatant qu'il est parfois difficile, dans certains territoires, de faire appel à un médecin dans un délai raisonnable, et considérant que cette attente est parfois difficile pour les familles des défunts, la commission a reçu favorablement ces dispositions.
La commission a toutefois jugé la durée de l'expérimentation, fixée à un an par un sous-amendement du Gouvernement, trop courte pour juger de l'efficacité et de l'opportunité de la mesure. Aussi, et à l'initiative de sa rapporteure, elle a adopté un amendement n° 55 qui rétablit les dispositions initialement proposées en fixant la durée de l'expérimentation à trois ans et en limitant son périmètre à trois régions.
La commission a par ailleurs souhaité s'assurer que cette évolution dans la répartition des compétences et des responsabilités soit dûment préparée, en concertation avec les professionnels concernés et après évaluation des bonnes pratiques ou protocoles à retenir. Dans cet objectif et à l'initiative de sa rapporteure, elle a adopté un amendement n° 56 visant à préciser que le décret déterminant les modalités de mise en oeuvre de l'expérimentation devra être pris après avis du conseil national de l'ordre des médecins, du conseil national de l'ordre des infirmiers et de la Haute Autorité de santé.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article 23
Ajouter une
quatrième année au diplôme d'études
spécialisées de médecine générale
Cet article ajoute une quatrième année à l'internat de médecine générale, qui serait exercée exclusivement en pratique ambulatoire, afin d'aligner la spécialité de médecine générale sur les autres spécialités et de lutter contre les déserts médicaux.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé
L'article 23 prétend porter remède au problème des déserts médicaux en allongeant la formation des internes en médecine générale, selon un dispositif analogue à celui de la proposition de loi, déposée au Sénat le 31 janvier 2022, par M. Bruno Retailleau et un grand nombre de ses collègues, puis adoptée en séance publique le 18 octobre dernier.
Il dispose que les étudiants en médecine générale effectuent une quatrième année d'internat sous forme de stage en pratique ambulatoire, en priorité dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins.
Pour un aperçu plus large du problème que cette mesure vise à résoudre et d'évaluation de la solution apportée par la proposition de loi, on se reportera avantageusement au rapport fait par Mme Corinne Imbert au nom de la commission des affaires sociales 343 ( * ) .
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le dispositif retenu par l'article 23, dans sa version issue du texte considéré comme adopté par l'Assemblée nationale aux termes de l'article 49, alinéa 3, de la Constitution, retient les amendements déposés par les députés du groupe Renaissance et par Mme Stéphanie Rist.
Il diffère de celui adopté il y a moins d'un mois par le Sénat à plusieurs égards :
- il fixe à quatre ans la durée de
l'internat de médecine générale, tandis que la proposition
de loi sénatoriale prévoyait plus souplement que le
troisième cycle des études de médecine «
est
d'au moins quatre années
»
- laissant au pouvoir
réglementaire, par exemple pour telle spécialité dont
l'internat devrait être allongé, un levier facile à
actionner en tant que de besoin ;
- il précise que le stage est réalisé « sous un régime d'autonomie supervisée par un praticien situé dans le bassin de vie » : outre que cet ajout rend la phrase syntaxiquement fragile, la notion de « bassin de vie » est équivoque ; le Sénat avait pour sa part privilégié la mention de la « région à laquelle appartient la subdivision territoriale de l'étudiant », ce qui fait référence à des notions déjà présentes dans le code de l'éducation ;
- il avance que ces stages « peuvent permettre la découverte d'une communauté professionnelle territoriale de santé », ce dont on ne saurait disconvenir mais dont on peine à voir la portée effective ;
- il précise que « le cas échéant, la rémunération des étudiants peut faire l'objet d'aménagements spécifiques tenant compte des conditions d'exercice », ce qui est moins précis que la rédaction de la proposition de loi sénatoriale, qui renvoie au décret en Conseil d'État fixant déjà les modalités d'organisation du troisième cycle le soin de déterminer, par dérogation aux dispositions en vigueur sur la rémunération des internes, « les modalités de rémunération propres aux étudiants de la quatrième année de troisième cycle de médecine générale » ;
- la nouvelle durée du diplôme d'études spécialisées de médecine générale s'appliquerait aux étudiants commençant leur troisième cycle à la rentrée 2023, tandis que la formulation retenue par la proposition de loi sénatoriale se contentait d'exclure de son application les étudiants ayant débuté leur troisième cycle à la date de publication du texte.
III - La position de la commission
Pour les raisons exposées dans le rapport fait au nom de la commission des affaires sociales sur la proposition de loi de M. Bruno Retailleau et celles qui figurent ci-dessus, la commission propose d'adopter l'amendement de réécriture n° 57, qui remplace le dispositif de l'article par celui qu'elle a voté le 18 octobre dernier.
La commission vous demande d'adopter l'article modifié par l'amendement qu'elle a adopté.
Article 24
Augmenter l'impact des aides à l'installation
Cet article engage la rationalisation des dispositifs contractuels d'aide à l'installation des médecins dans les zones sous-denses.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : rationaliser les aides à l'installation par voie conventionnelle
A. Des dispositifs nombreux à l'efficacité incertaine
1. Des dispositifs nombreux
La convention médicale de 2016 a créé quatre contrats tripartites signés entre le médecin, l'ARS et la Cnam, destinés à lutter contre la désertification médicale en incitant les médecins à s'installer dans les zones sous-denses visées à l'article L. 1434-4 du code de la santé publique : le contrat d'aide à l'installation des médecins (CAIM), le contrat de transition pour les médecins (Cotram), le contrat de stabilisation et de coordination pour les médecins (Cotrom) et le contrat de solidarité territoriale médecins (CSTM).
Leurs caractéristiques respectives sont résumées dans le tableau ci-après.
|
CAIM |
Coscom |
Cotram |
CSTM |
|
|
Bénéficiaire |
Médecin de secteur 1
|
Médecin conventionné, déjà
installé en zone fragile et en exercice coordonné (en
groupe,
|
Médecin âgé de 60 ans
|
Médecin conventionné installé hors d'une zone fragile |
|
Engagements |
Exercer une activité libérale à temps plein (au moins 2,5 jours / semaine) et participer à la permanence des soins ambulatoire sur le territoire |
Exercer une activité libérale conventionnée en zone identifiée par l'ARS comme fragile |
Accueillant au sein de son cabinet un médecin conventionné de moins de 50 ans exerçant en libéral, s'installant ou installé depuis moins d'un an dans la zone |
Exercer au minimum
|
|
Aide |
50 000 € si au moins
Majoration pour exercice partiel en hôpital de proximité |
5 000 €/ an Majoration pour exercice partiel en hôpital de proximité |
Valorisation de 10 %
|
Valorisation de 10 %
|
|
Durée |
5 ans, non renouvelables |
3 ans, renouvelable tacitement |
3 ans, renouvelable
|
3 ans, renouvelable tacitement |
Source : Caisse nationale d'assurance maladie, DSS
À ces contrats s'ajoutent :
- les aides éventuellement proposées par les collectivités territoriales ;
- de la part de l'État, le contrat de début
d'exercice (CDE), en vigueur depuis le 1
er
avril 2021 en
remplacement des quatre dispositifs préexistants
344
(
*
)
. Conclu avec l'ARS pour une
durée de trois ans non renouvelable, le CDE s'adresse aux
jeunes médecins installés inscrits depuis moins d'un an au
conseil national de l'ordre mais aussi aux
remplaçants
- étudiants en 3
e
cycle ou
remplaçants thésés. Il garantit un revenu dont le montant
est calculé en fonction des honoraires perçus et du plafond
d'aide mensuel ou trimestriel pendant la première année
d'exercice. Le CDE apporte également aux médecins
signataires d'autres avantages : un droit aux congés maladie, une
aide en cas de congés maternité, paternité ou adoption aux
médecins remplaçants, et un accompagnement à la gestion
entrepreneuriale et administrative du cabinet.
2. Une efficience et une efficacité discutables
En janvier 2022, 4 685 contrats parmi ceux proposés par la Cnam étaient en cours d'exécution, répartis ainsi que l'indique le tableau ci-dessous.
Nombre de contrats signés avec la Cnam
|
Année d'adhésion |
CAIM |
Coscom |
Cotram |
CSTM |
|
2017 |
296 |
197 |
21 |
9 |
|
2018 |
417 |
1194 |
19 |
18 |
|
2019 |
465 |
625 |
36 |
20 |
|
2020 |
487 |
189 |
23 |
24 |
|
2021 |
420 |
191 |
22 |
12 |
|
Total en cours au 31/12/2021 |
2085 |
2396 |
121 |
83 |
Source : Cnam
Les montants engagés au titre de cette politique sont élevés : sur la période 2017-2020, 94 millions d'euros ont été versés en tout dans le cadre de ces contrats. Pour l'année 2020, cela représente 31,6 millions d'euros d'aides conventionnelles, dont 18,7 millions d'euros rien que pour les Caim. L'enveloppe moyenne de ces contrats est de 40 000 euros. Les contrats de coordination représentent 11,4 millions d'euros et 10 000 euros d'aide moyenne, tandis que les contrats de transition et de solidarité représentent à eux deux près de 3 millions d'euros. L'aide moyenne est de 25 000 euros pour les Cotram, et de 7 000 euros pour les CSTM.
|
CAIM |
Coscom |
Cotram |
CSTM |
|
|
Total de l'aide conventionnelle |
18 506 479 |
11 300 037 |
806 337 |
648 181 |
|
Total de la majoration ARS |
220 575 |
88 573 |
32 871 |
2 946 |
|
Total aide versée |
18,7 M€ |
11,4 M€ |
0,84 M€ |
0,65 M€ |
|
Montant cumulé (2017-2020) |
70,8 M€ |
20,5 M€ |
1,7 M€ |
1,1 M€ |
|
Aide moyenne par contrat |
40 000 € |
10 000 € |
25 000 € |
7 000 € |
Source : Cnam
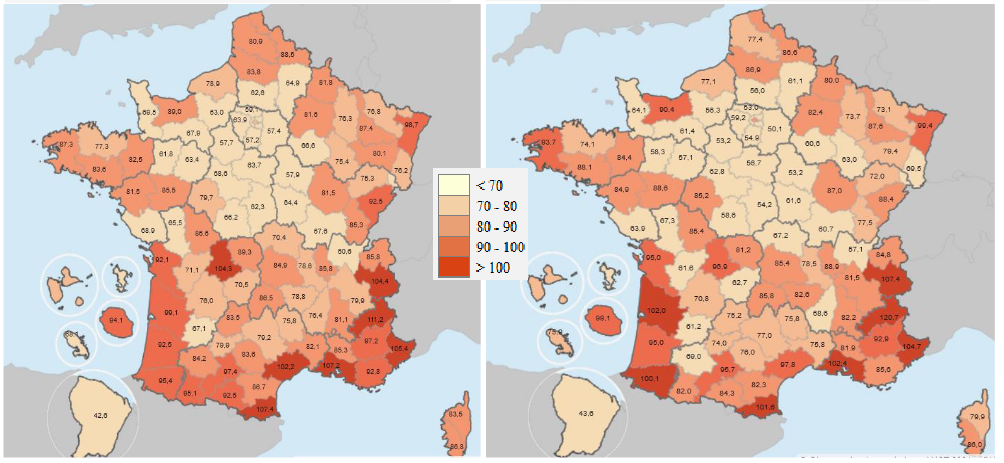
Or les résultats imputables à ces actions sont pour le moins mitigés. Selon les chiffres de la Cnam, il y a 52 291 médecins généralistes en 2021, soit 3 % de médecins en moins par rapport à 2013. Depuis 2000, la densité des généralistes libéraux par habitant a ainsi diminué de manière assez régulière, passant de 91 à 78 médecins pour 100 000 habitants. Les inégalités territoriales se sont en outre creusées sans interruption depuis 2016, ainsi que l'illustrent le tableau et la carte ci-après.
|
2016 |
2021 |
|
|
Densité France entière |
79,8 |
77,8 |
|
Minimum France entière |
8,3 (Mayotte) |
12,9 (Mayotte) |
|
Minimum France entière hors Mayotte |
42,6 (Guyane) |
43,6 (Guyane) |
|
Minimum France métropolitaine |
54,2 (Seine-Saint-Denis) |
46,7 (Seine-Saint-Denis) |
|
Maximum France entière |
111,2 (Hautes-Alpes) |
120,7 (Hautes-Alpes) |
|
Rapport de densité |
De 1 à 2,1 |
De 1 à 2,6 |
Source : Cnam
Densité de généralistes pour 100 000 habitants en 2016 et en 2021
Source : Cnam
Dans son rapport de juillet 2022 345 ( * ) , la Cnam observait que, bien qu'il ne puisse être dissocié de facteurs exogènes, l'impact de ces contrats n'avait pas suffi à gommer les déséquilibres de répartition territoriale. La caisse plaidait en conséquence pour « un contrat unique et simplifié d'installation en zone sous-dense ».
B. Le dispositif proposé
Le 1° du I modifie le premier alinéa de l'article L. 1435-4-2 du code de la santé publique pour restreindre le champ des contrats de début d'exercice aux seuls médecins remplaçants ou étudiants éligibles à cette qualité, à l'exclusion des médecins libéraux - déjà installés. Le 2° du I toilette en conséquence la rédaction de la fin de l'article du code.
Le II précise que ces dispositions s'appliqueraient aux contrats conclus à compter du 1 er janvier 2024.
L'exposé des motifs avance que le présent article vise à rationaliser les dispositifs d'aide à l'installation selon la logique suivante :
- pour les médecins conventionnés, un contrat unique sera élaboré dans le cadre de la nouvelle convention médicale permettant de fusionner les différents contrats proposés aujourd'hui par l'assurance maladie ;
- pour les étudiants et les remplaçants qui ne bénéficient pas des dispositifs de la convention avec l'assurance maladie, le contrat de début d'exercice est maintenu. La mesure vise à mieux coordonner au sein d'un territoire les dispositifs d'aide à l'installation et au maintien en zones sous-denses, de manière à les rendre plus lisibles pour les professionnels de santé, à éviter la concurrence des dispositifs et à en maximiser l'impact.
En complément de ces dispositions mais ne nécessitant pas de traduction législative, le projet du Gouvernement inclut la création :
- d'un comité d'aide à l'installation dans chaque département, afin de coordonner l'action des différents partenaires concernés à l'échelon territorial : les collectivités territoriales et leurs groupements, les représentants des professionnels libéraux et des centres de santé, les représentants de l'État et des organismes de sécurité sociale ;
- d'un guichet unique d'information et d'orientation à l'attention des médecins, placé sous l'égide de l'agence régionale de santé, destiné à fournir aux professionnels un point d'entrée unique pour réaliser toutes leurs démarches administratives.
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Le texte considéré comme adopté par l'Assemblée nationale après engagement par le Gouvernement de sa responsabilité au titre de l'article 49, alinéa 3, de la Constitution retient l'amendement voté en commission à l'initiative de M. Jean-François Rousset, qui inscrit dans la loi le guichet unique promis par l'exposé des motifs de l'article.
Cette précision est faite à l'article L. 1432-1 du code de la santé publique, relatif à l'organisation des agences régionales de santé. Le « guichet unique départemental d'accompagnement à l'installation des professionnels de santé, auquel sont associées les instances territorialement compétentes des ordres professionnels concernés » serait ajouté aux deux organes déjà prévus « auprès de chaque ARS », à savoir :
- la conférence régionale de la santé et de l'autonomie, chargée de participer par ses avis à la définition des objectifs et des actions de l'agence dans ses domaines de compétences ;
- les trois commissions de coordination des politiques publiques de santé prévues par la loi depuis 2019 et fongibles en une seule, associant les services de l'État, les collectivités territoriales et leurs groupements et les organismes de sécurité sociale. Elles sont compétentes pour coordonner les actions déterminées et conduites par leurs membres, dans les domaines, respectivement : de la prévention et de la promotion de la santé, de la santé scolaire, de la santé au travail et de la protection maternelle et infantile d'abord, des prises en charge et des accompagnements médico-sociaux ensuite, et enfin de l'organisation territoriale des soins.
III - La position de la commission
La commission partage l'objectif consistant à rationaliser les aides à l'installation des médecins, dont l'efficacité n'a pas été démontrée, d'autant que les représentants de la profession auditionnés par la rapporteure de la branche maladie lui ont confirmé leur souhait que la recherche d'efficacité des dispositifs existants soit poursuivie.
La rapporteure s'interroge toutefois sur l'opportunité de prévoir par voie législative la nature du guichet d'accompagnement des médecins. Elle observe que la troisième commission de coordination des politiques publiques relative à l'organisation territoriale des soins, avait été créée par un amendement sénatorial à la loi Santé de 2019 346 ( * ) , adopté en séance publique avec l'avis favorable du Gouvernement, la ministre saluant alors l'occasion « de traiter la demande des élus de disposer d'un cadre spécifique pour échanger avec les services de l'État et de l'assurance maladie sur les sujets d'organisation territoriale des soins » . Le décret qui fixe les modalités de fonctionnement de ces commissions 347 ( * ) n'a cependant jamais été actualisé pour en tenir compte, et aucune ARS n'en fait mention sur son site internet.
L'effectivité d'une disposition législative n'étant pas toujours corrélée à son degré de précision rédactionnelle, et l'opportunité de loger le guichet unique auprès de l'ARS plutôt qu'au sein, par exemple, du réseau de la Cnam, avec laquelle les médecins ont davantage l'habitude d'échanger, pouvant encore se discuter, la commission propose de laisser le pouvoir réglementaire prévoir les modalités de création dudit guichet unique, en supprimant les dispositions ajoutées à l'Assemblée nationale sur ce point. C'est l'objet de l'amendement n° 58.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 24 bis
(nouveau)
Élargissement à de nouveaux professionnels de la
permanence des soins ambulatoires
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à élargir la permanence des soins ambulatoires aux chirurgiens-dentistes, aux sages-femmes et aux infirmiers.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. Le droit existant : la permanence des soins ambulatoires (PDSA)
Aux termes de l'article L. 6314-1 du code de la santé publique, la mission de service public de permanence des soins ambulatoires est assurée, en collaboration avec les hôpitaux, par les médecins libéraux, conventionnés ou non ou salariés en centre de santé. Elle a pour objet de répondre aux besoins de soins non programmés :
- tous les jours de 20 heures à 8 heures ;
- les dimanches et jours fériés de 8 heures à 20 heures ;
- en fonction des besoins de la population évalués à partir de l'activité médicale constatée et de l'offre de soins existante, le samedi à partir de midi, le lundi lorsqu'il précède un jour férié et les vendredi et samedi suivant un jour férié 348 ( * ) .
La permanence des soins est organisée par les Agences régionales de santé 349 ( * ) (ARS). Les régions sont divisées en territoires de permanence dont les limites sont arrêtées par le directeur général de l'ARS. Dans chacun d'entre eux, les médecins établissent le tableau de garde pour une durée minimale de trois mois 350 ( * ) . L'accès au médecin de la PDSA fait l'objet d'une régulation médicale téléphonique préalable (numéro de permanence des soins, Samu).
Les médecins participent à la permanence des soins et à l'activité de régulation sur la base du volontariat : ce n'est qu'en cas d'insuffisance de médecins volontaires que le préfet peut procéder à des réquisitions 351 ( * ) .
Une permanence des soins dentaires, assurée par les chirurgiens-dentistes libéraux, collaborateurs et salariés des centres de santé, est également organisée dans chaque département les dimanches et jours fériés 352 ( * ) .
B. Le droit proposé : une extension de la PDSA à d'autres professions
Le présent article, issu d'un amendement de Mme Monique Iborra conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à étendre la permanence des soins ambulatoires à de nouvelles professions de santé : les chirurgiens-dentistes, les sages-femmes et les infirmiers diplômés d'État (IDE).
Le 1° de l'article rétablit un article L. 1110-4-1 dans le code de la sécurité sociale, pour prévoir que les établissements de santé, les activités de soins et équipements matériels lourds soumis à autorisation en application de l'article L. 6122-1 du même code, les médecins, les chirurgiens-dentistes, les sages-femmes et les IDE sont responsables collectivement de la permanence des soins des établissements de santé 353 ( * ) et de la PDSA.
Le 2° modifie l'article L. 1435-5 du code de la santé publique, relatif à l'organisation de la permanence des soins par les ARS. Celui-ci prévoira désormais que les modalités de la PDSA sont élaborées en association non plus seulement avec les représentants des professionnels de santé, dont l'ordre des médecins, mais également avec les ordres des chirurgiens-dentistes, des sages-femmes et des infirmiers.
Le 3° modifie l'article L. 6111-1-3 du code de la santé publique pour prévoir que les activités de soins et équipements matériels lourds soumis à autorisation en application de l'article L. 6122-1 du même code peuvent être appelés, comme les établissements de santé, à assurer la permanence des soins.
Enfin, le 4° complète l'article L. 6314-1 du code de la santé publique pour prévoir que les chirurgiens-dentistes, sages-femmes et IDE ont vocation à concourir à la mission de service public de permanence des soins. Un décret fixe les modalités d'application de ce nouvel alinéa et notamment les modalités de rémunération des professionnels de santé concernés.
II - La position de la commission
Favorable à l'implication de l'ensemble des professions de santé dans la réponse aux difficultés d'accès aux soins et, plus largement, à l'interprofessionnalité, la commission a toutefois accueilli ces dispositions avec circonspection . Elle observe que les modalités de mise en oeuvre de ce dispositif, qui devraient être fixées par décret, demeurent largement inconnues à ce stade.
À cet égard, l'exposé des motifs de l'amendement donne quelques indications sur les motivations des auteurs de ces dispositions. Ces dernières visent notamment à « répondre à des demandes régulées par les SAMU-centres 15 et les services d'accès aux soins qui n'ont pas vocation à être prises en charge par un médecin, dans le strict respect des compétences de chacun. » Il peut en être déduit que, dans l'esprit de ses auteurs, ce dispositif ne vise pas à substituer aux médecins de garde d'autres professionnels de santé : les infirmiers, sages-femmes et chirurgiens-dentistes s'ajouteraient aux médecins et répondraient à des besoins distincts. Pour autant, ces besoins ne sont pas quantifiés et l'on peine à mesurer, à ce stade, l'apport attendu d'une extension de la PDSA à l'ensemble des professions médicales et aux infirmiers.
À cet égard, la commission souligne que la permanence des soins ambulatoires n'est opportune que lorsqu'elle permet de répondre à un besoin réel de soins ne pouvant être reportés par une prise en charge adaptée. Elle invite à veiller à ce que les dispositifs de garde demeurent proportionnés aux besoins .
Surtout, elle estime que ces sujets, comme celui d'une participation accrue des infirmiers aux activités de régulation, sont suffisamment structurants pour être abordés de manière transversale à l'occasion d'une loi relative à l'organisation de l'offre de soins , plutôt qu'en article additionnel, non débattu en séance plénière à l'Assemblée nationale en première lecture et examiné au Sénat dans les délais contraints attachés aux lois de financement. Elle juge également nécessaire que les ordres et organisations représentatives des différentes professions soient consultés en amont.
En conséquence et à l'initiative de sa rapporteure, la commission a adopté un amendement n° 59 supprimant l'article 24 bis du PLFSS.
La commission vous demande de supprimer cet article.
Article 24 ter
(nouveau)
Prise en charge de patients par des IPA
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prévoit d'expérimenter, pendant trois ans et dans la limite de trois régions, un accès direct aux infirmiers en pratique avancée dans le cadre de structures d'exercice coordonné.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. L'état du droit
Le régime applicable à la pratique avancée a été posé par la loi de modernisation de notre système de santé de 2016 . L'article L. 4301-1 du code de la santé publique l'ouvre, ainsi, à l'ensemble des auxiliaires médicaux relevant du livre III de la quatrième partie du même code. Il dispose que les domaines d'intervention en pratique avancée peuvent comporter :
- des activités d'orientation, d'éducation, de prévention ou de dépistage ;
- des actes d'évaluation et de conclusion clinique, des actes techniques et des actes de surveillance clinique et paraclinique ;
- des prescriptions de produits de santé non soumis à prescription médicale obligatoire, des prescriptions d'examens complémentaires et des renouvellements ou adaptations de prescriptions médicales.
Un décret d'application de 2018, relatif aux infirmiers en pratique avancée (IPA), a précisé ces dispositions en limitant toutefois leur autonomie : si l'infirmier « participe à la prise en charge globale des patients » , le suivi de ceux-ci « lui est confié par un médecin » 354 ( * ) .
B. Le droit proposé
L'article 24 ter , issu d'un amendement de Mme Stéphanie Rist conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à permettre l'expérimentation de l'accès direct aux IPA.
À cette fin, le I de l'article prévoit que, pour trois ans et à titre expérimental, l'État peut autoriser les IPA à prendre en charge directement les patients dans le cadre d'une équipe de soins primaires 355 ( * ) , d'une communauté professionnelle territoriale de santé 356 ( * ) , d'un centre de santé 357 ( * ) ou d'une maison de santé 358 ( * ) . Un compte rendu des soins réalisés par l'IPA doit être adressé au médecin traitant et reporté dans le dossier médical partagé.
Le II prévoit qu'un décret, pris après avis de la Haute Autorité de santé (HAS), détermine les modalités de mise en oeuvre de l'expérimentation. Dans la limite de trois régions, la liste des territoires participants est définie par arrêté.
Enfin, le III prévoit que le Gouvernement remet au Parlement, au plus tard six mois avant le terme de l'expérimentation, un rapport d'évaluation se prononçant sur la pertinence d'une généralisation.
II - La position de la commission
La commission observe que l'accès direct aux professions de santé figure désormais parmi les réponses fréquemment citées aux difficultés liées à la démographie médicale . Un rapport de l'inspection générale des affaires sociales (IGAS), dont s'inspire le présent article, recommandait ainsi de permettre l'accès direct aux IPA en population générale dans des zones identifiées par les ARS sur des critères liés à l'accès aux soins 359 ( * ) .
Si elle souscrit entièrement à l'objectif de mieux impliquer les IPA dans le suivi et la prise en charge des patients comme à celui d'améliorer l'accès aux soins dans les zones les moins bien dotées , la commission s'interroge toutefois sur les conséquences d'un accès direct sur le rôle de pivot du médecin traitant et, plus largement, sur l'organisation du parcours de soins. Elle souhaite veiller à ce que la recherche d'un meilleur accès aux soins s'inscrive dans une réflexion globale sur la coopération des professionnels de santé, les conditions d'exercice coordonné et le bilan des accès directs d'ores et déjà accordés.
Convaincue de l'importance de ces questions, la rapporteure a souligné qu'elles devaient pouvoir être abordées de manière transversale par le Parlement à l'occasion d'un texte relatif à l'organisation du système de santé. En toute hypothèse, la place des dispositions du présent article en loi de financement de la sécurité sociale lui est apparue fragile, l'existence d'un effet sur les comptes des régimes obligatoires de base de la sécurité sociale apparaissant peu évident.
En conséquence, la commission a jugé que ce dispositif devait être regardé comme irrecevable en application de la loi organique relative aux financements de la sécurité sociale et a, à l'initiative de sa rapporteure, adopté un amendement n° 60 visant à supprimer l'article 24 ter .
La commission vous demande de supprimer cet article.
Article 24 quater
(nouveau)
Consultations obligatoires en zones sous-dotées
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, expérimente des consultations avancées dans les zones sous-denses, organisées par les conseils de l'ordre compétents.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
I - Le dispositif proposé : l'expérimentation de consultations avancées dans les zones sous-denses, sous la responsabilité des conseils de l'ordre
Cet article, issu du dispositif d'un amendement du groupe Modem, dispose que l'État peut à titre expérimental autoriser les conseils de l'ordre des médecins territorialement compétents à organiser obligatoirement des consultations de médecins généralistes ou spécialistes dans les zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins 360 ( * ) , dans un lieu différent du lieu d'exercice habituel de ces médecins.
Outre la rémunération des actes médicaux, ces consultations feraient l'objet d'un financement par le fonds d'intervention régional, qui tient notamment compte des sujétions et des contraintes géographiques ( I ).
Le II précise qu'un décret détermine les modalités de mise en oeuvre de l'expérimentation, et qu'un arrêté des ministres chargés de la santé et de la sécurité sociale fixe la liste des territoires participant à l'expérimentation, dans la limite des trois régions.
Le III prévoit qu'au plus tard six mois avant le terme de l'expérimentation, le Gouvernement remet au Parlement un rapport d'évaluation qui se prononce notamment sur la pertinence de sa généralisation.
II - La position de la commission : une expérimentation complémentaire au dispositif de l'article 24
Une telle expérimentation semble un début de réponse à l'invitation faite par la caisse nationale de l'assurance maladie, dans son rapport « charges et produits » publié en juillet 2022, à envisager des mécanismes permettant des interventions avancées de spécialistes dans les zones sous-denses.
La Cnam notait en effet que « la disparité de l'offre de soins sur le territoire est particulièrement forte pour la médecine libérale de spécialité. Ainsi, la densité de médecins spécialistes est près de quatre fois plus forte dans le deuxième département le plus dense, les Alpes-Maritimes (275 spécialistes pour 100 000 habitants), que dans le deuxième département le moins dense, l'Eure. La Drees a constaté que certaines spécialités étaient particulièrement concernées par ce constat, notamment la pédiatrie et la psychiatrie. En complément des mesures incitatives à l'installation des médecins dans les zones en faible densité, il convient de développer la réalisation de consultations avancées dans ces zones par les médecins spécialistes de territoires mieux dotés. » 361 ( * )
Cet article est donc à lire de manière complémentaire aux articles tendant à inciter les médecins généralistes à s'installer dans les zones sous-denses, tel le 24 du présent projet de loi. La Cnam estime en effet que l'attractivité d'un territoire pour les médecins de premier recours dépend au moins en partie de la présence de médecins spécialistes. C'est ainsi que le directeur général de la caisse présentait ses travaux à la commission des affaires sociales du Sénat en juillet dernier : « si demain, des demi-journées de consultations avancées - de dermatologie, de gynécologie, de cardiologie... - sont organisées, on donnera aux médecins les conditions pour qu'ils puissent s'installer avec une équipe de soins » 362 ( * ) .
La commission accueille favorablement une telle expérimentation. Elle s'interroge toutefois sur la capacité des « ordres des médecins territorialement compétents », départementaux donc, d'exercer un tel rôle d'organisation, et propose plutôt, par l'amendement n° 61, de confier l'organisation de ces consultations avancées à l'agence régionale de santé, selon des modalités qui seraient arrêtées conjointement avec les conseils de l'ordre.
La commission vous demande d'adopter cet article modifié par l'amendement qu'elle a adopté.
Article 25
Encadrement
de l'intérim médical et paramédical en
établissement de santé
Cet article propose d'interdire pour certains professionnels la possibilité d'embauche en début de carrière en mission de mise à disposition temporaire en établissement de santé, ou intérim médical et paramédical.
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés en vue de renforcer les outils d'encadrement de l'intérim et d'appui aux établissements dans la gestion de leurs manques immédiats de personnels.
I - Le dispositif proposé
A. Un phénomène d'intérim médical et paramédical particulièrement déstabilisateur pour les établissements de santé
Aux termes de l'article L. 6146-3 du code de la santé publique (CSP), les établissements publics de santé peuvent avoir recours à des personnels médicaux, odontologistes et pharmaceutiques pour des missions de travail temporaire .
Le recours au marché de l'intérim vise soit à remplacer des salariés absents , soit à assurer l'accroissement temporaire d'activité . Comme le souligne le Gouvernement 363 ( * ) , il a pour objet « d' assurer la continuité de service et le maintien de la qualité et de la sécurité des soins en cas d'absence imprévue d'un agent ou de l'impossibilité de le remplacer dans des délais compatibles avec le maintien de la continuité des soins ». Il peut être satisfait via une société d'intérim ou une société de placement, ou directement par un contrat de gré à gré.
Le recours au travail intérimaire, dit intérim médical, est depuis un décret du 24 novembre 2017 364 ( * ) doublement encadré :
- par la transmission obligatoire par l'entreprise de travail temporaire à l'établissement public de santé des justificatifs attestant de la qualité et de la formation de ses salariés ;
- par un montant plafond journalier des dépenses susceptibles d'être engagées au titre de cet intérim, fixé par un arrêté du 24 novembre 2017 365 ( * ) à 1 170,04 euros .
• L'intérim médical, qui a connu au cours des dernières années un développement massif, présente des risques pour les établissements de santé : d'un point de vue budgétaire, d'une part ; au regard de la qualité des soins, d'autre part .
En effet, face à des besoins particulièrement importants et des situations de tensions sur les établissements quant à leur capacité à assurer leur activité, le marché de l'emploi médical temporaire donne lieu à des contrats très coûteux pour les établissements de santé .
Surtout, comme cela est régulièrement signalé, les contrats de gré à gré, conclus directement par les établissements, dépassent souvent les plafonds réglementaires de rémunérations.
Un coût devenu difficilement supportable pour les établissements
La fédération hospitalière de France estime la charge de l'intérim médical à 2 milliards d'euros en 2022 pour les établissements publics de santé 366 ( * ) . Interrogée sur la part que représentent respectivement les mises à disposition et les contrats de gré à gré, la FHF a indiqué « la part de la mise à disposition par une entreprise de travail temporaire est difficile à déterminer précisément car les dépenses de gré à gré sont incluses dans les postes contractuels ».
La FHP estime elle que « les dérives de l'intérim dans le champ de la santé ont un impact financier majeur du mercenariat (coût estimé de 500 millions d'euros par an), qui engendre une surenchère intenable pour les établissements ».
La Fehap a indiqué que le poids des ETP de l'intérim - médical et non médical - sur le total des ETP a crû de façon significative entre 2017 et 2020 : + 174 %/an en moyenne pour l'intérim médical, + 59 %/an pour l'intérim non médical. Sur cette même période, la masse salariale consacrée à l'intérim médical des EBNL (hors CLCC) passe de 41,6 millions d'euros à 73,3 millions d'euros soit une augmentation de 76 % (données ATIH).
Selon la direction générale de l'offre de soins (DGOS), pour les personnels médicaux, les dépenses d'intérim (personnels intérimaires via une entreprise de travail temporaire) s'élèvent à plus de 167 millions d'euros en 2021 - contre plus de 162 millions d'euros en 2019 367 ( * ) .
Concernant les contrats de gré à gré, la DGOS indique qu'il n'est pas possible d'identifier dans les budgets des établissements la part correspondant à de « l'intérim déguisé », c'est-à-dire à un contrat conclu après mise en relation d'un professionnel de santé et d'un établissement employeur via une entreprise spécialisée. En effet, souligne-t-elle, les contrats de gré à gré correspondent à un modèle d'emploi classique et important dans les établissements publics de santé, en complément de l'emploi titulaire.
Du point de vue de la qualité des soins, l'intérim médical et paramédical est également un sérieux problème identifié par les acteurs hospitaliers.
D'une part, la pression relative aux besoins ne permet pas toujours d'assurer la qualité de recrutements impératifs. D'autre part, l'instabilité des équipes de soins dans les services conduit à court terme à une moins bonne continuité des soins mais aussi à plus long terme à un moindre investissement dans les projets structurants des établissements .
Unicancer estime ainsi que « le recours à l'intérim ne permet pas de garantir la même qualité de prise en charge des patients, telle qu'assurée par des salariés formés, expérimentés et habitués aux bonnes pratiques, aux spécificités de l'établissement , et au fonctionnement en équipe établi » 368 ( * ) .
Enfin, alors que les intérimaires revendiquent pour des rémunérations parfois plus attractives de pouvoir choisir leurs jours de travail et parfois même leurs services , les titulaires doivent eux assurer des charges supplémentaires liées aux impératifs de gardes par exemple, et ce pour des salaires parfois inférieurs . Le développement de l'intérim, qui le rend encore plus attractif pour les titulaires encore en poste, renforce la perte d'attractivité et de fidélisation dans les établissements de santé .
Comme le soulignait le professeur Olivier Claris 369 ( * ) , l'hôpital public se trouve enfermé dans un cercle vicieux , maintenu dans l'incapacité de financer des mesures d'attractivité des praticiens statutaires en raison des dépenses importantes d'intérim médical qu'il engage, elles-mêmes conséquences de ce défaut d'attractivité.
Pour la FHP, « ces abus sont symptomatiques d'un système de santé qui ne va pas bien, et qui ne peut s'accommoder plus longtemps de modes de fonctionnement précaires ».
B. Une interdiction proposée des contrats de mise à disposition pour les jeunes diplômés
1. Une interdiction de missions d'intérim pour les jeunes diplômés au nom de la qualité des soins
• Le Gouvernement propose d'interdire l'intérim en début de carrière. Il justifie la mesure dans l'étude d'impact 370 ( * ) en considérant que « l'intégration d'intérimaires sans expérience préalable ni autre que l'intérim au sein d'un collectif de travail et pour des durées de mission souvent très courtes, ne permet de garantir ni la stabilité des équipes et les exigences d'un exercice collectif, ni la qualité des soins ». Le Gouvernement entend ainsi orienter les jeunes diplômés vers un premier emploi en établissement de santé en vue d'y acquérir une expérience avant d'envisager l'intérim.
Le I modifie à cette fin le code de la santé publique dans son volet relatif aux établissements de santé.
Il est ainsi rétabli un chapitre V au sein du titre I er - relative à l'organisation des activités des établissements de santé - du livre I er de la sixième partie.
Ce nouveau chapitre intitulé « Mise à disposition temporaire de professionnels de santé auprès des établissements de santé » comprendrait un article unique avec le rétablissement d'un article L. 6115-1 .
Le premier alinéa restreint pour les établissements de santé la possibilité de recourir à certaines professions dans le cadre des contrats de mise à disposition qu'ils concluent avec des entreprises de travail temporaire .
Aux termes de ce premier alinéa, le recours à ces professionnels ne peut se faire qu'à la condition d'un exercice préalable de leur activité sous une autre forme que celle d'un contrat de mission d'intérim .
Pour ouvrir la possibilité de l'exercice sur le mode de l'intérim, l'activité doit avoir été exercée auparavant pendant une durée minimale ; cette durée est appelée à être appréciée dans des conditions fixées par décret en Conseil d'État. Dans l'étude d'impact 371 ( * ) , le Gouvernement n'indique pas la durée qu'il entend fixer pour interdire l'intérim en « début de carrière ». Devront à cette fin être précisées par exemple une quotité d'heures travaillées en établissement ou une durée d'exercice libéral.
Sont concernées les professions énumérées à ce même alinéa, que sont les médecins, chirurgiens-dentistes, pharmaciens et sages-femmes . Peuvent également être concernées des professions non listées mais relevant du livre III de la quatrième partie du même code : il s'agit ici des auxiliaires médicaux, aides-soignants, auxiliaires de puériculture, ambulanciers et assistants dentaires .
2. Une responsabilité pesant sur les entreprises d'intérim
Le second alinéa de l'article codifié précise la charge du respect de la limitation prévue au premier alinéa.
Ainsi, il appartient aux entreprises d'intérim de vérifier la satisfaction de la condition d'exercice préalable pour une durée suffisante. En outre, les entreprises doivent attester du respect de la condition auprès des établissements de santé au plus tard lors de la signature du contrat de mise à disposition.
Un décret en Conseil d'État doit préciser les modalités d'application de cet alinéa.
C. Un contexte de mise en application attendue prochainement des dispositions de la loi Rist
Le présent dispositif encadrant davantage le recours à l'intérim médical est proposé alors que les dispositions de la loi Rist 372 ( * ) visant à limiter les dérives de l'intérim devraient entrer en application prochainement.
Mesures de la loi « Rist » visant à limiter les abus de l'intérim médical
Les conclusions du
Ségur
de la
santé
faisaient figurer en « Mesure 3
-
mettre fin au mercenariat de l'intérim médical » deux
recommandations :
- faire bloquer par les comptables publics les rémunérations des contrats d'intérim médical dépassant le plafond réglementaire ou ne respectant pas les conditions fixées par la réglementation ;
- permettre aux agences régionales de santé (ARS) de dénoncer devant le tribunal administratif les contrats irréguliers.
L'article 33 de la loi « Rist » a prévu dans un article L. 6146-4 du code de la santé publique ces deux mesures pour limiter les abus, applicables dans le champ de l'hôpital public :
- le directeur général de l'ARS est ainsi enjoint à déférer au tribunal administratif les contrats irréguliers qui seraient conclus avec des sociétés d'intérim ;
- le comptable public a désormais l'obligation de procéder au rejet du paiement des rémunérations - dans le cadre de contrats de mise à disposition temporaire - qui excéderaient les plafonds réglementaires et d'ordonner leur paiement dans les conditions réglementaires.
La commission avait alors apprécié l'intention de cette disposition de la loi Rist tout en trouvant fort inopportun d'investir le comptable public d'une telle mission, en raison de son intervention tardive dans le circuit de la dépense , nécessairement postérieure à l'accomplissement du service.
Cette mesure, normalement en vigueur depuis la promulgation de la loi en avril 2021, n'est cependant à ce jour pas appliquée .
Comme le constate la direction générale de l'offre de soins 373 ( * ) , « c ette mesure législative ne nécessitait pas de décret d'application, mais une instruction d'application conjointe de la direction générale de l'offre de soins (DGOS) et de la direction générale des finances publiques (DGFIP) avait été préparée. Toutefois, compte tenu du risque de déstabilisation de l'offre de soins dans certains territoires dans un contexte de crise sanitaire de la covid-19, l'entrée en vigueur de ces dispositions, initialement fixée au 28 octobre 2021, a été reportée. »
La DGOS indique que des travaux préparatoires à la mise en oeuvre de ces contrôles se sont néanmoins poursuivis depuis l'automne 2021 , au niveau national et en région, en vue d'établir des diagnostics territoriaux par spécialités en lien avec les agences régionales de santé. Ainsi, des « contrôles à blanc » des paies des établissements ont été réalisés dans plusieurs régions , sous la conduite des directions régionales et départementales des finances publiques en lien avec les agences régionales de santé. Plusieurs concertations et échanges avec les élus et les représentants des sociétés d'intérim médical se sont également tenus parallèlement.
• Le ministre de la santé et de la prévention a précisé devant la commission qu'« en ce qui concerne la loi Rist, les mesures de limitation de la rémunération de l'intérim seront appliquées au printemps prochain . En effet, dans l'hypothèse probable d'une grève des intérimaires, il faut laisser aux établissements le temps de s'organiser . » 374 ( * )
II - Les modifications considérées comme adoptées par l'Assemblée nationale
Cet article a été retenu dans une version modifiée dans le texte sur lequel le Gouvernement a engagé sa responsabilité en application de l'article 49, alinéa 3, de la Constitution et désormais considéré comme adopté par l'Assemblée nationale.
Le Gouvernement a ainsi retenu les amendements :
- de Monique Iborra et des députés du groupe Renaissance, visant à inclure les laboratoires de biologie médicale 375 ( * ) dans le champ de cette nouvelle interdiction prévue au I dans le code de la santé publique ;
- de Jérôme Guedj et des députés du groupe socialiste, visant à étendre cette interdiction aux établissements et services sociaux et médico-sociaux 376 ( * ) .
Ce second amendement reprend l'intention de l'amendement adopté par la commission des affaires sociales 377 ( * ) à l'initiative de la rapporteure générale Stéphanie Rist et de la rapporteure Caroline Janvier.
• Ainsi, le I bis ajouté modifie à cette fin le code de l'action sociale et des familles .
Il est créé un nouvel article codifié, L. 313-23-4 étendant cette interdiction aux établissements et services relevant des 6° et 7° du I de l'article L. 312-1 du même code, soit les établissements et services sociaux et médico-sociaux (ESMS) accueillant des personnes âgées ou personnes handicapées.
Cette interdiction de recours aux contrats de mise à disposition concerne pour ces établissements les médecins, infirmiers, mais aussi les aides-soignants et accompagnants éducatifs et sociaux .
Enfin, contrairement au décret prévu au I, le décret déterminant les modalités d'application de l'article relatif aux ESMS doit prévoir les sanctions applicables en cas de manquement constaté à cette interdiction .
Le II modifié prévoit enfin l'application de ce I bis également à compter du 1 er janvier 2023.
III - La position de la commission
A. Un renforcement bienvenu de l'encadrement, qui soulève cependant des questions
1. Une mesure bienvenue au regard de la situation de l'intérim
Interrogées sur le dispositif de l'article 25, les fédérations hospitalières se sont unanimement prononcées favorablement .
La FHF a ainsi indiqué y être favorable et noté qu' « il existe déjà des exigences d'expérience professionnelle dans des établissements pour les infirmiers libéraux et il apparaît cohérent, afin de garantir un niveau de qualité de la prise en charge des patients, d'élargir cette exigence aux IDE exerçant en interim ». La fédération souhaite que le nombre d'années d'expérience soit porté à 3 ans.
La FHP y voit elle « une voie intelligente, qui n'oblitère pas les possibilités de recours, mais l'encadre ».
La rapporteure partage pleinement l'intention d'un encadrement plus strict du recours à l'intérim médical. La qualité et la continuité des soins doivent être une priorité . Il est ainsi nécessaire de ne pas faire de l'intérim un mode d'exercice dès la sortie du diplôme : celui-ci doit être suivi d'une activité stable en établissement ou en pratique libérale.
• Aussi, si cette mesure ne résoudra pas à elle seule le problème de l'intérim médical et paramédical et ne suffira pas à répondre à la fragilisation accélérée des équipes et établissements, elle apparaît bienvenue .
Enfin, la rapporteure souligne qu'alors que l'intérim médical met en concurrence les établissements de santé entre eux, tous les établissements, publics comme privés, sont unanimes sur leur volonté de lutter contre un phénomène qui nuit à leurs finances et à leur qualité.
2. Des ajustements à prévoir au dispositif proposé
Plusieurs ajustements semblent devoir être apportés sur les dispositions du texte considéré comme adopté par l'Assemblée nationale.
Concernant les sanctions applicables en cas de non-respect de ces nouvelles dispositions, un alignement semble nécessaire entre la rédaction propre aux établissements de santé et celle relative aux établissements médico-sociaux.
C'est le sens de l'amendement n° 63 adopté par la commission.
Enfin, la rapporteure constate une lacune dans l'application possible du dispositif qu'il appartiendra au Gouvernement de prendre en compte dans les mesures réglementaires qu'il devra prendre.
En effet, l'article L. 1251-42 du code du travail prévoit que « lorsqu'une entreprise de travail temporaire met un salarié à la disposition d'une entreprise utilisatrice, ces entreprises concluent par écrit un contrat de mise à disposition, au plus tard dans les deux jours ouvrables suivant la mise à disposition ». Ainsi, de courtes missions pourraient se faire sans que la condition n'ait été justifiée en temps utiles auprès des établissements .
3. Dans cette rédaction, une disposition manifestement irrecevable au regard de la loi organique
• Dans l'étude d'impact, le Gouvernement justifie la place de la disposition en loi de financement de la sécurité sociale en cela qu'elle « représente une économie pour l'Ondam au regard du moindre coût qui en résultera concernant les dépenses d'intérim des établissements ».
Le Gouvernement chiffre ainsi cette « économie » à 39,4 millions d'euros par an .
Pour ce faire, il considère pour les personnels médicaux un nombre de 1 600 praticiens concernés pour une durée de travail représentant 25 % d'un temps plein ou deux sessions de 24 heures dans le mois. Le volume représenté serait de 400 ETP, chiffrés à 31,2 millions d'euros sur la base du différentiel de coût représenté par un intérimaire.
Dans le cas des personnels non médicaux, le Gouvernement retient une proportion de 7,4 % des professionnels représentant un coût de 8,2 millions d'euros. Cette « économie » est ici appréciée non au regard du « surcoût » non réalisé mais en considérant la réduction à due proportion des missions d'intérim.
Le chiffrage fait par le Gouvernement, selon des hypothèses différentes pour l'intérim médical et l'intérim paramédical, apparaît très approximatif .
De plus, l'interdiction de l'intérim aux jeunes diplômés ne prévient en rien un recours accru à l'intérim de professionnels plus expérimentés, dont le coût ne sera pas moindre. Restreindre le vivier de personnes pouvant être recrutées est en effet sans impact sur la demande des établissements au regard de leur activité.
Enfin, la rapporteure constate qu'en faisant l'hypothèse d'une économie ainsi formulée, le Gouvernement montre une certaine incohérence. Alors qu'il présente cette mesure uniquement sous l'angle de la qualité des soins au regard de l'expérience des intérimaires, il signifie bien qu'il s'agit en réalité, en jouant sur l'offre de professionnels, d'une restriction souhaitée du recours à l'intérim.
• Surtout, comme l'a régulièrement rappelé la commission, les mesures relatives aux dépenses des établissements de santé ne sont recevables que si, et seulement si, elles ont un impact sur les dépenses de l'assurance maladie .
Or, force est de constater ici que les contrats de mise à disposition, s'ils sont bien une dépense pour les établissements, ne sont aucunement des prestations qu'ils facturent à l'assurance maladie.
Ainsi, l'impact que peut avoir la mesure en réduction des coûts d'embauche pour les établissements, même très hypothétique, ne saurait in fine concerner que le solde financier de l'établissement lui-même, et non l'assurance maladie .
Partant, la mesure ainsi rédigée encourt un risque sérieux de censure du Conseil constitutionnel en étant reconnue comme un « cavalier social » par contrariété à l'article L.O. 111-3--5 du code de la sécurité sociale.
B. Un encadrement à assurer au-delà du seul champ des contrats de mise à disposition de jeunes diplômés
1. Une interrogation concernant les contrats de gré à gré
La rapporteure s'est interrogée sur le champ de la présente disposition. En effet, les contrats de gré à gré sont souvent ceux où sont constatées les dérives les plus importantes en matière de rémunérations.
Interrogée sur ce point, la DGOS a indiqué considérer que « restreindre les possibilités de recrutements offertes aux établissements nécessiterait de modifier les statuts ou règles applicables et constituerait surtout une atteinte à la liberté contractuelle de ces mêmes établissements ». Aussi, il ne serait selon elle « pas possible d'inclure ces contrats dans le champ de la mesure sans rigidifier excessivement le fonctionnement des établissements de santé et sans risquer de les mettre en difficulté ».
Ensuite, comme l'a souligné la FHF auprès de la rapporteure, les plafonds pour ces contrats « sont différents et inférieurs à ceux des missions par société d'intérim mais sont clairement définis par le statut. Surtout, ils sont la forme contractuelle qui permet de rentrer dans les hôpitaux, de préparer le concours de PH, et peut-être demain de générer des droits à effectuer de l'intérim. »
Cependant, au-delà de ce dispositif, la FHF a indiqué souhaiter élargir aux recrutements de gré à gré l'encadrement des tarifs de l'intérim médical introduit en 2016.
En outre, la FHF propose que le cadre réglementaire précise les droits et obligations inclus par les contrats de très courte durée (moins de 24 heures), ainsi que le nombre maximal de missions réalisables mensuellement par un praticien .
2. Un plafonnement de l'activité en intérim à engager pour l'ensemble des professionnels : en finir avec le « mercenariat »
Le dispositif proposé, restreignant l'accès à l'intérim des jeunes professionnels, est nécessaire mais ne concerne en réalité qu'une petite partie des effectifs.
Or, si l'argument de la qualité des soins est légitime concernant de jeunes diplômés dont l'expérience doit être complétée, il est également pertinent pour des professionnels plus expérimentés. Pour eux, alors que leur pratique moins stable ne permet pas de suivi des patients et de cas complexes. Pour les établissements, alors que les changements fréquents dans les équipes et leur instabilité nuit à la qualité et à la continuité des prises en charge.
Aussi, au-delà des rémunérations, la rapporteure estime nécessaire de soulever la question, comme cela est fait pour l'exercice en téléconsultation, d'un « plafond d'activité » en intérim.
À cette fin, la commission a adopté un amendement visant, suivant le même mode de vérification que celui proposé au présent article, à restreindre la possibilité d'exercer en contrat de mise à disposition pour les professionnels qui n'auraient pas réalisé, au cours des douze derniers mois, une partie de leur activité sous un autre mode d'exercice .
Pourraient ainsi par exemple tout à fait poursuivre une activité en intérim des agents en temps partiel ou des professionnels ayant une activité en établissement ou une activité libérale suffisante.
Le volume d'activité requis serait défini par voie réglementaire et cette condition devrait là aussi être vérifiée par les sociétés d'intérim, afin de ne pas complexifier les démarches administratives des établissements.
Il s'agit ici de postuler très clairement que l'intérim ne doit pas être un mode d'exercice « à temps plein » et que les professions médicales doivent s'exercer selon une activité stable , qu'elle soit en établissement ou libérale. C'est le sens de l'amendement n° 62 .
Ce dispositif a vocation à inciter fortement les professionnels à revenir sur des modes d'exercices et de contrats « classiques ». Cependant, la commission insiste sur le fait que cette « contrainte » doit s'accompagner parallèlement de mesures concernant les conditions de travail et de rémunérations : l'attractivité des postes et la fidélisation ne peut pas fonctionner du fait de la seule norme.
C. Des outils à compléter en vue de la mise en oeuvre de la loi Rist
1. Une évaluation des besoins à compléter...
Comme le constatait le ministre de la santé et de la prévention devant la commission, un risque de tensions fortes existe sur les capacités des établissements à assurer leur activité au moment de l'application de l'article 33 de la loi Rist .
Il convient d'anticiper au mieux ce « bras de fer » entre les intérimaires et les établissements de santé.
La FHF, qui soutient le dispositif de l'article 33, estime ainsi que « son application nécessite des prérequis afin de ne pas mettre les établissements en difficulté et qui n'ont d'autres choix, sauf à fermer des services, que de recourir à l'intérim , soit pour pallier une absence ponctuelle, soit, de manière structurelle, pour faire face à des vacances de poste structurelles ». Elle appelle ainsi à une organisation de la permanence des soins au niveau des ARS avec un schéma ambulatoire complémentaire mais aussi à mobiliser les réquisitions de libéraux de spécialité pour « garantir la continuité des soins et la complétude des tableaux de garde vitaux des établissements publics ».
La commission estime que les ARS doivent pouvoir disposer en temps réel d'une évaluation des besoins dans l'ensemble des établissements de santé , publics comme privés, pour anticiper les tensions et le cas échéant prendre des mesures en temps utile.
C'est le sens de l'amendement n° 64 adopté par la commission qui prévoit pour les établissements une obligation d'information des ARS quand des tensions anticipées sur leurs niveaux de personnels seraient de nature à remettre en cause leur activité programmée et, surtout, à obérer leur capacité à faire face aux soins non programmés.
2. ...pour, en soutien, une action coordonnée des agences régionales de santé au nom de la continuité des soins
Surtout, corollaire et visée de cette information renforcée, le même amendement n° 64 vise à autoriser la mise à disposition par les ARS de professionnels « renforts » dans les établissements , qui seraient recrutés à titre temporaire uniquement sur les crédits du fonds d'intervention régional (FIR).
Il s'agit de permettre la prise en charge par l'ARS, au titre de la mission de permanence des soins du FIR 378 ( * ) , de certains besoins urgents nécessaires à la continuité des soins.
Les agences régionales de santé seraient ainsi en capacité de négocier et de référencer elles-mêmes, pour le compte des établissements, des volumes de personnels et d'activité. Cette recherche de personnels, même intérimaires, au niveau de l'ARS a ainsi pour but de limiter les « enchères » entre établissements et d'effectivement répondre aux besoins priorisés .
Si les modalités pratiques devront être précisées par voie réglementaire, la rapporteure estime que le dispositif peut être utile, concrètement en :
- permettant aux ARS de consolider en amont un « vivier » de renforts possibles selon les périodes et les types de besoins ;
- recollant des informations sur les tensions au niveau régional tant pour la permanence des soins que sur l'activité avec les déprogrammations « subies » faute de personnels ;
- fléchant en conséquence auprès des établissements des personnels ou volumes d'activités ainsi référencés , qu'elle financerait sur le FIR au titre de la continuité de l'activité de soins ;
- laissant aux établissements, concrètement, la responsabilité du contrat avec le professionnel ou la société de mise à disposition.
En cela, la disposition proposée par le Gouvernement, qui se rattacherait directement au dispositif proposé par la rapporteure, trouverait en outre une place justifiée en loi de financement .
La commission vous demande d'adopter cet article modifié par les amendements qu'elle a adoptés.
Article additionnel
après l'article 25
Prolongation de la garantie de financement
des établissements de santé pour l'année 2022
Cet article vise à apporter une base légale au financement dérogatoire accordé aux établissements de santé en vue de sécuriser leurs ressources.
La commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet.
I - Une garantie de financement apportée en 2020 et 2021
A. Un dispositif mis en place en urgence en mars 2020
Dans le contexte de la survenue de l'épidémie de covid-19 et pour prévenir une perturbation majeure des ressources des établissements de santé, le Gouvernement avait prévu à partir de 2020 une « garantie de financement ».
Sur la base de l'habilitation donnée par le Parlement en mars 2020 379 ( * ) l'autorisant à prendre « toute mesure dérogeant aux règles de financement de ces établissements », le Gouvernement a mis en oeuvre cette garantie de financement par une ordonnance complétée de mesures réglementaires prises par arrêté ministériel 380 ( * ) . Pour 2020, cette garantie a porté sur la période allant du 1 er mars au 31 décembre 2020.
Article 1 er de l'ordonnance du 25 mars 2020 381 ( * )
Pendant une période d'au moins trois mois et qui ne peut excéder un an, se terminant au plus tard en 2021, les établissements de santé mentionnés à l'article L. 6111-1 du code de la santé publique bénéficient, par dérogation aux articles L. 162-22-1, L. 162-22-6 et L. 162-23-1 du code de la sécurité sociale, d'une garantie de financement pour faire face à l'épidémie de covid-19. Le niveau mensuel de cette garantie est déterminé en tenant compte du volume d'activité et des recettes perçues antérieurement par l'établissement, notamment au titre de ses activités.
Pendant la période concernée, lorsque les recettes issues de leur activité sont inférieures au montant du niveau de cette garantie pour une période d'un mois, les établissements bénéficient du versement d'un complément de recettes leur permettant d'atteindre ce niveau.
Les dispositions de droit commun relatives à la tarification des établissements de santé s'appliquent sous réserve, le cas échéant, de l'adaptation des modalités de leur versement et des dispositions du premier alinéa.
Les modalités de détermination du niveau de la garantie, des dates et de sa durée de mise en oeuvre ainsi que les modalités de son versement et de la répartition entre les régimes des sommes versées aux établissements de santé par les régimes obligatoires d'assurance maladie sont fixées par arrêté des ministres chargés de la santé et de la sécurité sociale.
Cette garantie permettait d'assurer aux établissements un niveau de ressources correspondant à leur activité pré-crise et ne pas pénaliser les établissements qui, du fait de déprogrammations nombreuses en raison de la crise épidémique, n'auraient pu avoir de recettes viables assises sur leur activité.
La garantie de financement concerne :
- l'activité MCO (y compris HAD) des établissements de santé (ex-DG, HProx hors ACE, ex-OQN) ;
- l'activité de psychiatrie facturée directement à l'assurance maladie par les établissements OQN ;
- l'activité de SSR facturée directement à l'assurance maladie par les établissements OQN ;
- la dotation modulée à l'activité pour les SSR.
L'ordonnance 382 ( * ) du 9 décembre 2020 a supprimé la durée limite d'un an prévue dans l'ordonnance du 25 mars 2020. Cependant, l'extinction de la garantie au plus tard en 2021 demeurait bien inscrite.
Le Gouvernement a ainsi reconduit la garantie de financement pour 2021, sur la base de l'ordonnance modifiée. Deux arrêtés ont été pris sur ce fondement, en avril 383 ( * ) et août 2021 384 ( * ) .
Le premier arrêté couvrait une période allant de janvier à juin 2021, le second est venu, en cours de période, couvrir le second semestre.
• Selon les chiffres transmis par la fédération hospitalière de France (FHF), en 2020, 92 % des hôpitaux publics ont bénéficié de la garantie de financement pour un montant de près de 3 milliards d'euros ; en 2021, 78 % des établissements publics en ont bénéficié pour un total d'1,6 milliard d'euros .
Sur la part MCO, la très grande majorité des établissements publics ont bénéficié de ce dispositif en 2020 et 2021 :
- pour les CHU, 96 % des établissements ont bénéficié de la garantie de financement en 2020, 75 % en 2021 ;
- pour les CH, 92 % des établissements ont bénéficié de la garantie de financement en 2020, 81% en 2021.
II - Une reconduction fragile pour 2022 et de sérieuses interrogations pour l'année 2023
A. Une première reconduction pour le premier semestre 2022 par une loi d'urgence
Alors que le projet de loi de financement pour 2022 ne prévoyait pas de reconduite de la garantie de financement , le Gouvernement a, dans le contexte de la reprise épidémique très forte à la fin de l'année 2021 et au début de l'année 2022, du fait de la reprise de la vague liée au variant Delta et à l'arrivée du variant Omicron, a souhaité prolonger la garantie de financement.
Ainsi, moins de trois semaines après l'adoption de la loi de financement pour la sécurité sociale pour 2022 , le Gouvernement a introduit un amendement au projet de loi d'urgence déposé le 27 décembre 2021.
La loi du 22 janvier 2022 385 ( * ) , dont l'objet principal était la mise en place du « passe vaccinal » au regard de la pression épidémique, a ainsi prévu à son article 8 une reconduction de la garantie de financement , une limite étant fixée au 30 juin 2022 . Un arrêté est venu en mai 2022 préciser cette disposition 386 ( * ) .
B. Une seconde reconduction pour le premier semestre 2022 par arrêté ministériel sans base légale
Dans le contexte de la « crise des urgences » à l'été 2021, le nouveau ministre de la santé et de la prévention a pris par arrêté ministériel différentes mesures dérogeant aux dispositions de droit commun prévues au code de la santé publique ou au code de la sécurité sociale, sur le fondement fragile de l'article L. 3131-1 du code de la santé publique.
Il a en outre, par arrêté ministériel et sans base légale claire, prolongé la garantie de financement pour le second semestre 2022 387 ( * ) .
Interrogée sur l'impact de la mesure pour 2022 sur les établissements publics, la FHF a indiqué ne pas disposer à ce jour de données pour 2022, du fait du rattrapage progressif de l'activité, qui fait varier la situation des établissements et ne permet pas d'établir un état des lieux fiable en cours d'année. Cependant, elle a précisé que, sur le premier semestre, et sur les seuls CHU, seul un établissement est actuellement légèrement au-dessus de la garantie de financement.
• Alors qu'il s'agit de l'application d'un financement dérogeant aux règles de droit commun pour la troisième année consécutive, la rapporteure estime que la reconduction par simple arrêté ministériel est affectée d'une fragilité juridique préjudiciable .
En effet, aux termes de l'article L. 16-10-1 du code de la sécurité sociale, les dérogations à ce même code prises au titre de la protection de la santé publique ne peuvent normalement pas excéder un an et doivent en outre être prises par décret .
Or, l'arrêté d'août 2022 déroge d'une part pourtant bien aux règles de financement des établissements de santé prévues au code de la sécurité sociale, mais il constitue d'autre part la prolongation d'une dérogation ayant déjà duré plus de 27 mois. Là où les précédents arrêtés avaient une assise légale objective, le dernier arrêté présente une sécurité juridique très discutable.
La commission considère ainsi nécessaire de valider juridiquement la garantie de financement apportée aux établissements de santé au titre de l'année 2022 et, à cette fin, a adopté l'amendement n° 65 de la rapporteure .
C. Un financement pour 2023 particulièrement incertain
Enfin, si les règles de recevabilité financière au regard de l'article 40 de la Constitution ne permettent pas d'initiative parlementaire sur ce point, la rapporteure souhaite également par cet amendement interpeller le Gouvernement sur les incertitudes fortes concernant le financement des établissements de santé pour 2023 au titre de leur activité .
En effet, les établissements de santé connaissent une perturbation forte et durable de leur niveau d'activité . Si la garantie de financement a en partie contenu l'impact de cette baisse sur les ressources, les fédérations se montrent inquiètes pour 2023.
• Ainsi, alors que le niveau d'activité de 2019 n'a pas encore été retrouvé , les établissements ne projettent pas à ce stade pour 2023 de réel retour à la normale de l'activité d'hospitalisation ni de rattrapage des soins non réalisés depuis 2020.
Ainsi, la FHF a signalé à la rapporteure que « les éléments relatifs à l'activité à mi-année confirment la difficulté que les établissements connaissent à retrouver un niveau d'activité comparable aux années pré-covid ».
La fédération a sur ce point mis en avant les « importantes difficultés de ressources humaines conduisant les établissements à réduire leur niveau d'activité et à privilégier l'activité ambulatoire » qui ont succédé à la gestion de la crise épidémique. Elle est rejointe sur ce point par la fédération des établissements privés non lucratifs, la Fehap, qui a indiqué être inquiète de la fin de la garantie de financement alors que ses établissements adhérents font eux aussi face à une pénurie de personnels obérant les capacités d'activité .
Surtout, la FHF constate que les données 2022 dont elle dispose avec, de janvier à juin 2022 une activité de chirurgie en recul de 4 % au global, et de 8 % pour l'hospitalisation complète, confirment que les séjours n'ayant pas eu lieu en 2020 et 2021 n'ont toujours pas été rattrapés . Force est de constater selon elle que « les établissements ne parviennent pas à retrouver un mode de fonctionnement correspondant à la situation préalable à la crise . »
Il convient de signaler, comme le soulignait auprès de la rapporteure la fédération de l'hospitalisation privée (FHP), « une garantie de financement ne peut être un dispositif pérenne puisque par construction elle vient couvrir une période exceptionnelle ». La fédération indiquait à ce titre que « le secteur privé souhaite porter une dynamique de reprise des soins au service de la santé des Français. » Cependant, la FHP soulignait qu'au regard des incertitudes de la période « il convient d'examiner les conditions futures de soutien qui soient les plus propices à l'accompagnement des établissements ».
Enfin, les dynamiques d'activité de certains secteurs ne doivent pas cacher d'autres fragilités. Ainsi Unicancer constatait que si « la garantie de financement a permis de passer la crise sanitaire plus sereinement », « la reprise de l'activité est forte dans nos établissements, notamment du fait de la démographie [...] n'a en revanche pas compensé les pertes de recettes liées à la patientèle étrangère, qui a connu une très forte diminution pendant la première phase de la crise sanitaire ».
• La commission souhaite ainsi que soit envisagé un mécanisme de « sortie de la garantie de financement » qui assure aux établissements une visibilité sur leurs ressources et permettent d'éviter les chocs encore anticipés sur les niveaux d'activité.
Enfin, la rapporteure souligne que cette réflexion sur un dispositif transitoire au moins pour 2023 ne saurait être une nouvelle fois prise par simple voie réglementaire . La commission appelle le Gouvernement à soumettre au Parlement des dispositions transitoires dans ce PLFSS ou, à défaut, dans un prochain texte.
Enfin, la commission constate que si la garantie de financement n'a pas permis de mettre en oeuvre l'expérimentation prévue d'un financement de l'hôpital assis pour partie sur une « dotation populationnelle », cette évolution du mode de financement doit se poursuivre .
Ainsi, la commission d'enquête sur l'hôpital et la situation du système de santé 388 ( * ) avait appelé à poursuivre les travaux engagés vers un modèle de financement préservant une prise en compte de l'activité mais prenant mieux en compte des facteurs liés au territoire et à sa population, aux caractéristiques et besoins de santé publique. Comme le soulignait encore à l'occasion de ce PLFSS Unicancer, « le système de financement doit permettre de médicaliser le financement, d'équilibrer les ressources, de donner une prime à l'efficience et à la qualité, de responsabiliser les acteurs, d'installer de l'équité entre les établissements. »
Au bénéfice de ces observations, la commission vous demande d'adopter cet article additionnel dans la rédaction qu'elle vous soumet par l'amendement n° 65.
Article 25 bis
(nouveau)
Ajustements apportés aux règles d'autorisations
d'activités de soins
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à ajuster certaines dispositions transitoires concernant les procédures d'autorisation d'activité des établissements de santé.
La commission vous demande de supprimer cet article.
I - Le dispositif proposé
A. Des modifications apportées à la suite de la loi OTSS
L'article 36 de la loi relative à l'organisation et à la transformation du système de santé 389 ( * ) , dite « OTSS », habilitait le Gouvernement à légiférer par ordonnance sur le fondement de l'article 38 de la Constitution, en vue de revoir le régime d'autorisation des activités de soins.
Le Gouvernement était ainsi autorisé à :
1° modifier le régime d'autorisation des activités de soins , des équipements matériels lourds, des alternatives à l'hospitalisation et de l'hospitalisation à domicile en vue notamment de favoriser le développement des alternatives à l'hospitalisation, de prévoir de nouveaux modes d'organisation des acteurs de santé et d'adapter ce régime aux particularités de certaines activités rares ou à haut risque ;
2° adapter le régime des autorisations aux activités réalisées dans le cadre des dispositifs de coopération et de coordination des acteurs de santé ;
3° simplifier les procédures et les conditions de délivrance des autorisations d'activités de soin ;
4° modifier les dispositions applicables au service de santé des armées en cohérence avec le régime des autorisations issues des 1°, 2° et 3°.
Deux ans après l'adoption de la loi OTSS 390 ( * ) , l'ordonnance du 12 mai 2021 391 ( * ) a en conséquence remanié le régime des autorisations au sein du code de la santé publique (CSP) .
B. Diverses corrections à apporter en vue de sécuriser la transition vers les nouvelles procédures d'autorisation
1. Des adaptations apportées aux dispositions de transition en matière d'autorisations d'activités
• Le Gouvernement souhaite pallier des lacunes identifiées dans la transition vers les nouvelles autorisations d'activités de soins et « lever le doute le doute sur leur interprétation concernant les autorisations qui ne feront pas l'objet d'un décret d'activité dans le cadre de la réforme des autorisations » 392 ( * ) . Le II modifie à cet effet l'article 3 de l'ordonnance du 12 mai 2021 précitée .
L'article 3 de l'ordonnance, constitué de droit autonome, se borne à prévoir les dates d'entrée en vigueur des modifications faites par l'ordonnance dans le régime d'autorisation relevant de la partie législative du code de la santé publique. Il prévoit en outre des dispositions transitoires encadrant la durée de validité des autorisations délivrées sous l'empire du régime précédant l'entrée en vigueur des dispositions de l'ordonnance.
Le 1° du II modifie le IV de l'article 3 de l'ordonnance relatif à la durée de validité des autorisations d'activités de soins et des équipements matériels lourds délivrés sous le régime d'autorisation préexistant.
Celui-ci prévoit que cette durée est fixée et prolongée jusqu'à l'intervention d'une décision sur une nouvelle demande d'autorisation formulée après l'entrée en vigueur des révisions réglementaires ou, au plus tard, au 1 er juin 2023. Les décrets attendus concernent les conditions d'implantation (L. 6123-1 du même code) et conditions techniques de fonctionnement (L. 6124-1 dudit code).
Le IV est ainsi complété par deux alinéas visant chacun à s'appliquer « en l'absence de publication au 1 er juin 2023 », pour une activité de soins ou un équipement matériel lourd, des décrets prévus .
• Par dérogation, le premier alinéa prévoit que la durée d'autorisation demeure celle prévue à l'article L. 6122-8 du CSP, soit au minimum sept ans. Le renouvellement de l'autorisation suivrait ensuite le droit commun révisé.
• Par dérogation également, le second alinéa prévoit une prolongation des autorisations pour les titulaires qui auraient dû solliciter un renouvellement entre le 12 mai 2021 et le 1 er juin 2023. Ceux-ci devront formuler leur demande dans un délai de six mois après la publication du schéma régional de santé postérieure à cette dernière date. À défaut de demande, l'autorisation prendrait fin à l'expiration du délai ou à la date prévue initialement.
Le 2° du II ajoute un V à l'article 3 de l'ordonnance.
Ce nouveau paragraphe vise à déroger au premier alinéa de l'article L. 6122-9 du CSP qui prévoit l'octroi de l'autorisation d'activités par l'agence régionale de santé après avis de la commission spécialisée de la conférence régionale de la santé et de l'autonomie (CRSA). Les nouvelles demandes déposées en application du IV de l'article 3, soit des renouvellements, seraient ainsi dispensées de l'avis de la commission « en fonction de critères d'offre, de qualité ou de sécurité des soins » , ceux-ci devant être définis par décret en Conseil d'État.
Le Gouvernement justifie enfin cet amendement par l'impossibilité selon lui de traiter les nouvelles demandes à moyens constants et le risque, faute de mesure, d'un décalage d'un an de la réforme .
2. Des mises en cohérence avec cette réforme concernant les groupements de coopération sanitaire de moyens
• Le Gouvernement entend par ce même article également adapter certaines dérogations en matière de coopérations en vue de la mise en oeuvre des nouvelles règles d'autorisations.
Le I concerne ainsi les groupements de coopération sanitaire (GCS).
Il modifie l'article L. 6133-7 du code de la santé publique relatif aux groupements de coopération sanitaire, érigés en établissements de santé, privé ou public selon les cas, dans le cas où ce groupement serait titulaire d'une ou plusieurs autorisations d'activités de soins.
Le dernier alinéa de l'article L. 6133-7 prévoit une dérogation pour les GCS de moyens dont la seule autorisation d'activité relève d'une activité biologique d'assistance médicale à la procréation. Dans ce cas, le GCS de moyens n'est pas érigé en établissement de santé .
Le I du présent article modifie le même dernier alinéa de l'article L. 6133-7 afin d'étendre cette dérogation à tous les GCS de moyens autorisés à pratiquer les « seules activités » de soins listées par décret en Conseil d'État .
Le Gouvernement justifie cette disposition en cohérence avec la transformation de certaines autorisations d'équipements matériels lourds en autorisations d'activités de soins , et ce alors que certaines structures ne peuvent être titulaires d'une autorisation d'activité de soins. Le Gouvernement souhaite ainsi permettre un « outil de coopération souple et répondant aux logiques de coopérations pluri-acteurs », « mettre en cohérence le droit des GCS » ou encore « éviter la multiplication des titulaires d'autorisations d'activités de soins pour contenir le nombre d'équipements matériels lourds »
Le III prévoit enfin l'entrée en vigueur du I à la date de publication du décret que ce dernier prévoit et, au plus tard, au 1 er juin 2023 .
II - La position de la commission
Sur le fond, la commission partage le souhait de sécuriser et parfois simplifier les dispositions relatives aux autorisations d'activité et de faciliter la transition entre les anciennes dispositions et le nouveau régime issu la réforme de 2021.
Cependant, la rapporteure constate qu'il s'agit là seulement d'un toilettage de dispositions du code de la santé publique qui relèvent des règles d'organisation des établissements de santé .
Surtout, la commission constate que cette disposition n'a aucun impact sur les dépenses des régimes obligatoires de base de la sécurité sociale. L'impact éventuel sur la charge de travail des établissements de santé, l'impact présenté d'un possible report d'autorisations ou encore l'économie possible par la limitation des autorisations d'activité apparaissent en effet très peu étayés et semblent avoir, au mieux, une incidence très indirecte pour l'assurance maladie.
Partant, elle doit être regardée comme contraire à l'article L.O. 111-3-8 du code de la sécurité sociale .
La commission, soucieuse de préserver le PLFSS de la présence de « cavaliers sociaux », a ainsi adopté un amendement n° 66 de suppression .
Il appartiendra au Gouvernement de proposer ces dispositions dans un véhicule législatif adapté que pourrait utilement être une loi relative à la santé ou à l'organisation de l'offre de soins .
En conséquence, la commission vous demande de supprimer cet article.
Article 25 ter
(nouveau)
Facturation de l'activité des IPA exerçant en
établissement
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à permettre la facturation des actes des infirmiers en pratique avancée à l'assurance maladie par les établissements de santé privés lucratifs.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
Par son amendement portant article additionnel et retenu dans le texte sur lequel il a engagé sa responsabilité, le Gouvernement entend permettre la facturation des actes et consultations externes des infirmiers en pratique avancée (IPA) salariés par les établissements de santé du secteur privé lucratif.
Le Gouvernement estime répondre à l'impossibilité aujourd'hui pour ces établissements de facturer ces actes « alors même que les établissements ont intégré ce nouveau métier dans leurs organisations ou souhaitent le faire davantage et que le développement de la pratique des IPA en établissements contribue à améliorer la qualité de la prise en charge des patients et l'utilisation du temps médical ».
L'article 25 ter complète à cette fin l'article L. 162-26-1 du code de la sécurité sociale.
Cet article concerne les établissements mentionnés au d de l'article L. 162-22-6 du même code, soit les établissements de santé privés autres que non lucratifs et ayant conclu un contrat pluriannuel d'objectifs et de moyens avec l'agence régionale de santé , établissements encore souvent désignés sous l'appellation d' « ex-OQN », en référence à l'ancien régime d'objectif national quantifié. Il prévoit aujourd'hui la possibilité pour ces établissements de facturer les honoraires liés à l'activité de leurs médecins salariés.
Le nouvel alinéa codifié s'appliquerait aux mêmes établissements « ex-OQN » et leur ouvrirait la possibilité de facturer les honoraires liés à l'activité des infirmiers exerçant en pratique avancée . Cette activité, réalisée pour le compte de l'établissement, s'entend hors prestations d'hospitalisation.
Enfin, cette facturation se ferait dans les mêmes conditions que celles existant aujourd'hui pour les médecins salariés de ces établissements, à savoir le respect des règles de nomenclature et de tarification des actes ou prestations, définies à l'article L. 162-1-7 du même code, et des règles relatives aux honoraires et éléments de rémunération régis par la convention médicale , prévues à l'article L. 162-14-1 dudit code, et dans la limite des tarifs fixés en application.
II - La position de la commission
Le Gouvernement considère cette disposition comme « une mesure favorable au développement large des IPA dans tous les établissements de santé », présentant cette possibilité de facturation « comme un élément permettant de valoriser financièrement et symboliquement l'activité de ces IPA ». Il évoque en outre pour justifier sa mesure « un facteur d'amélioration de l'accès aux soins des patients ».
La rapporteure et la commission souscrivent à l'intention d'une meilleure reconnaissance et valorisation du potentiel que peuvent avoir les IPA dans la prise en charge des patients , particulièrement les patients atteints de pathologies chroniques.
Cependant, pour que les IPA trouvent une j uste place dans des équipes de soins coordonnées et un rôle lisible et pertinent dans le parcours de soins du patient , dans la répartition des tâches et compétences entre professionnels de santé, il n'est pas de bonne méthode que de disperser des mesures pointillistes par le biais d'amendements à un projet de loi de financement de la sécurité sociale .
La reconnaissance du rôle des IPA dans le suivi des patients ne se fera pas davantage au bénéfice de la facturation de leurs honoraires par les cliniques privées que leur fonction ne sera mieux valorisée par l'accès direct prévu à l'article 24 ter . Ces dispositions trouveraient bien davantage leur place dans une loi relative à la santé et à l'organisation de l'offre de soins, permettant une réflexion globale sur la place de chaque profession de santé.
Sous ces réserves, la commission vous demande d'adopter cet article sans modification.
Article 25 quater
(nouveau)
Prolongation jusqu'au 31 décembre 2035 du dispositif
permettant aux médecins et aux infirmiers de travailler
jusqu'à 72 ans dans les établissements publics de
santé
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, prolonge jusqu'en 2025 la dérogation permettant aux médecins et aux infirmiers de travailler en cumul emploi-retraite jusqu'à l'âge de 72 ans dans les hôpitaux.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Une dérogation aux limites d'âge de la fonction publique qui arrive à expiration
L'article L. 5556-1 du code général de la fonction publique 393 ( * ) prévoit un âge limite au-delà duquel un fonctionnaire ne peut être maintenu en fonctions dans l'emploi qu'il occupe 394 ( * ) .
Cette limite d'âge est fixée :
- à 67 ans pour les emplois ne relevant pas de la catégorie active ;
- à un âge puis au plus égal à 67 ans pour la catégorie active.
Cette même limite, aux termes de l'article L. 556-11 du même code, est appliquée aux agents contractuels.
Pour la fonction publique hospitalière , en dehors de dispositions législatives expresses comme ce peut être le cas pour certains emplois, le Conseil d'État a confirmé 395 ( * ) que la limite d'âge applicable à la catégorie active est de 62 ans 396 ( * ) .
• L'article 138 de la loi de 2004 relative à la politique de santé publique 397 ( * ) a initialement prévu une dispense d'application de la limite d'âge pour les médecins et infirmiers en cumul emploi-retraite dans un établissement public de santé .
Cette dérogation vaut tant pour les retraités (libéraux ou salariés) cumulant leur pension avec une vacation en établissement, relevant du 7° de l'article L. 161-22 du code de la sécurité sociale, que pour les fonctionnaires retraités , relevant de l'article L. 84 du code des pensions civiles et militaires de retraite.
La loi de modernisation de notre système de santé 398 ( * ) a modifié l'article 138 précité afin de porter la limite d'âge, « à titre transitoire », de 67 ans à 72 ans et ce jusqu'au 31 décembre 2022 . La commission avait alors salué cette disposition, considérant que le cumul emploi-retraite était de nature à contribuer à surmonter la pénurie de personnels .
Le Gouvernement indique 399 ( * ) qu'environ 1 000 médecins et entre 400 et 500 infirmiers exercent aujourd'hui dans les établissements publics de santé sous statut de contractuel en cumul emploi-retraite (CER).
B. Une disposition visant à prolonger cette dérogation jusqu'en 2035
Le Gouvernement estime que la fin de cette dérogation pourrait « entraîner des difficultés supplémentaires d'accès aux soins et priverait les établissements d'un réservoir de personnels qui s'agrandit chaque année : les chiffres disponibles sur l'exercice en CER de ces personnels sur les années 2017 à 2019 montrent en effet une augmentation de 15 % par an du nombre de médecins âgés entre 70 et 72 ans tandis que le nombre d'infirmiers concernés progresse lentement ». Il s'agit selon le Gouvernement d'éviter « une perte conséquente et brutale de personnels médicaux et soignants, sur lesquels les tensions en termes d'effectifs sont très fortes ».
Par son amendement portant article additionnel et retenu dans le texte sur lequel il a engagé sa responsabilité, le Gouvernement entend prolonger cette dérogation qui arrive à expiration au 31 décembre de cette année.
Il modifie à cette fin l'article 138 de la loi de 2004 .
Le 2° modifie ainsi la date de fin de la dérogation « transitoire », la portant au 31 décembre 2035 .
Le 1° procède pour sa part à une coordination légistique , le renvoi à l'article 6-1 de la loi du 13 septembre 1984 étant devenu inopérant depuis l'ordonnance de 2021 relative au code général de la fonction publique. Il est substitué à cette référence celle à l'article L. 556-1 du code précité .
II - La position de la commission
La commission souscrit à l'intention du Gouvernement de prolonger cette dérogation bienvenue face aux besoins de personnels médicaux et paramédicaux dans les hôpitaux publics comme dans l'ensemble du système de santé.
La rapporteure s'interroge cependant sur la nouvelle échéance inscrite dans la loi . Une mesure inscrite comme « transitoire » en 2016 conserve-t-elle ce caractère alors qu'une application de dix-neuf ans est désormais prévue et que le présent report est de treize années ?
Il pourrait être ainsi préférable soit de conserver une « clause de revoyure » plus proche afin de réévaluer les besoins, soit de supprimer toute échéance et rendre cette limite d'âge pérenne .
Si sur le fond la commission soutient la prolongation de cette dérogation à la limite d'âge, elle constate cependant que cette disposition, qui modifie des dispositions de deux précédentes lois « santé », présente un impact très discutable sur les dépenses des régimes obligatoires de base de la sécurité sociale et pourrait au titre de la loi organique être considéré un « cavalier social ». Il aurait ainsi été souhaitable que le Gouvernement propose cette mesure dans un véhicule plus adapté telle qu'une loi relative à la santé et à l'organisation des soins.
Cependant, au regard de l'échéance imminente et des besoins hospitaliers, la commission vous demande d'adopter cet article sans modification.
Article 25 quinquies
(nouveau)
Report au 30 avril 2023 de la date limite de passage en
commission nationale d'autorisation d'exercice (CNAE) des praticiens
diplômés hors Union européenne (Padhue)
Cet article, inséré par le Gouvernement dans le texte sur lequel il a engagé sa responsabilité en application du troisième alinéa de l'article 49 de la Constitution, vise à reporter au 30 avril 2023 la date butoir des procédures visant à régler la situation des Padhue présents dans les hôpitaux sans satisfaire aux conditions d'autorisation d'exercice de droit commun.
La commission vous demande d'adopter cet article sans modification.
I - Le dispositif proposé
A. Le droit existant : le régime d'autorisation d'exercice des praticiens à diplôme hors Union européenne
Si les praticiens titulaires d'un diplôme hors Union européenne (Padhue) de médecin, de chirurgien-dentiste ou de maïeutique ne sont en principe pas autorisés à exercer en France 400 ( * ) , ils peuvent toutefois être individuellement autorisés à le faire selon des procédures fixées par la loi.
La voie d'accès de droit commun consiste en un concours très sélectif , dit « épreuves anonymes de vérification des connaissances », le nombre de candidats susceptibles d'être reçus pour chaque profession étant fixé par arrêté. Après leur réussite aux épreuves, les candidats doivent justifier d'un parcours de consolidation de compétences, de deux ans en médecine, d'un an pour les chirurgiens-dentistes et les sage-femmes 401 ( * ) .
Des autorisations d'exercice individuelles peuvent également être accordées par le ministre de la santé, après avis d'une commission composée notamment de professionnels, aux Padhue dont l'expérience professionnelle est attestée par tout moyen 402 ( * ) .
Enfin, pour régler le cas des Padhue recrutés, souvent illégalement, par les hôpitaux confrontés à des vacances de postes récurrentes, la loi relative à l'organisation et à la transformation du système de santé (dite « OTSS ») de 2019 a défini des modalités dérogatoires et transitoires d'autorisation d'exercice 403 ( * ) visant :
- à autoriser temporairement à exercer, jusqu'à la fin de l'année 2020, les Padhue présents dans un établissement de santé au 31 décembre 2018 et recrutés avant le 3 août 2010 ;
- à ouvrir une procédure d'autorisation pérenne d'exercice ad hoc à destination des Padhue présents dans un établissement de santé à la fin de l'année 2018 et ayant exercé pendant au moins deux ans depuis le 1 er janvier 2015.
La procédure d'autorisation comprend une instruction des dossiers de demande d'autorisation par les commissions compétentes d'autorisation d'exercice, et donne lieu à la délivrance d'une autorisation temporaire d'exercice pour les candidats. Il était initialement prévu qu'elle s'éteigne au plus tard le 31 décembre 2020.
Ces dispositions ont fait l'objet de modifications successives, durant la crise sanitaire 404 ( * ) , pour allonger la période transitoire et reporter les dates butoirs qu'elles prévoient :
- l'autorisation temporaire visant les Padhue recrutés avant le 3 août 2010 a été allongée jusqu'au 31 décembre 2022 405 ( * ) ;
- la fin de la procédure d'autorisation d'exercice ad hoc , comme celle des autorisations d'exercice temporaires dont bénéficient les candidats, a été reportée à la même date 406 ( * ) .
B. Le droit proposé
Le présent article, issu d'un amendement de M. François Cormier-Bouligeon conservé dans le texte sur lequel le Gouvernement a engagé sa responsabilité, vise à reporter une nouvelle fois les dates butoirs enserrant le régime transitoire visant les Padhue recrutés par les hôpitaux sans satisfaire aux conditions d'autorisation d'exercice de droit commun.
Il vise à modifier les dispositions de la LFSS pour 2007 modifiée prévoyant ce régime transitoire pour reporter, du 31 décembre 2022 au 30 avril 2023 :
- la date de fin des autorisations temporaires d'exercice visant les Padhue recrutés avant le 3 août 2010 ;
- la date de fin de la procédure d'autorisation pérenne d'exercice ad hoc .
II - La position de la commission
La commission s'est interrogée sur la recevabilité de telles dispositions dans une loi de financement de la sécurité sociale. Elle regrette, en outre, le manque d'anticipation du Gouvernement face aux retards prévisibles dans la conduite de la procédure ad hoc visant les Padhue recrutés illégalement.
Toutefois, tenant compte de l'urgence, de la situation individuelle des Padhue concernés comme de celle des établissements de santé, la rapporteure a proposé d'adopter sans modification le présent article additionnel.
La commission vous demande d'adopter cet article sans modification.
* 296 Ces chiffres ne sont donc pas exhaustifs, car la DSS ne dispose pas de données relatives aux transports effectués par les SDIS en dehors de carences.
* 297 Annexe 9 au PLFSS.
* 298 Article L. 162-1-13 du CSS.
* 299 Avis du 7 avril 2019 relatif à l'accord cadre organisant les rapports entre les organismes d'assurance maladie et les professions mentionnées aux articles L. 162-5, L. 162-9, L. 162-12-2, L. 162-12-9, L. 162-14, L. 162-16-1 et L. 322-5-2.
* 300 Article L. 162-14-1 du CSS.
* 301 Arrêté du 24 juillet 2017 portant approbation de l'accord conventionnel interprofessionnel relatif aux structures de santé pluriprofessionnelles.
* 302 Arrêté du 21 août 2019 portant approbation de l'accord conventionnel interprofessionnel en faveur du développement de l'exercice coordonné et du déploiement des CPTS.
* 303 Article L. 162-5 du CSS.
* 304 Article L. 162-9 du CSS.
* 305 Article L. 162-12-2 du CSS.
* 306 Article L. 162-12-9 du CSS.
* 307 Article L. 162-14 du CSS.
* 308 Article L. 162-16-1 du CSS.
* 309 Article L. 322-5-2 du CSS.
* 310 Arrêté du 31 mars 2022 portant approbation de la Convention nationale organisant les rapports entre les pharmaciens titulaires d'officine et l'assurance maladie.
* 311 Article 62 de la LFSS pour 2021.
* 312 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 313 Article L. 162-14-5 du CSS.
* 314 Communique de presse du ministère de la santé et de la prévention « Définition par les ministres des lignes directrices de la négociation conventionnelle entre les médecins libéraux et l'Assurance maladie », 28 octobre 2022.
* 315 Article L. 162-33 du CSS.
* 316 Article L. 162-14-1-2 du CSS.
* 317 Article D. 162-28 du CSS.
* 318 Article L. 4031-1 du CSP.
* 319 Article L. 4031-3 du CSP.
* 320 Article L. 4031-4 du CSP
* 321 Article L. 4031-2 du CSP.
* 322 Article L. 162-14-2 du CSS.
* 323 Article L. 162-14-1 du CSS.
* 324 Article L. 162-15 du CSS.
* 325 Article L. 162-15 du CSS.
* 326 Conseil d'État, section, 9 octobre 1981, Syndicat des médecins de la Haute-Loire , n° 20026.
* 327 Article L. 162-15 du CSS.
* 328 Article L. 162-12-2 du CSS.
* 329 Article 65 de la loi n° 2019-1446 du 24 décembre 2019 de financement de la sécurité sociale pour 2020.
* 330 Arrêté du 31 mars 2022 portant approbation de la Convention nationale organisant les rapports entre les pharmaciens titulaires d'officine et l'assurance maladie.
* 331 L'article II de la convention fait ainsi figurer, parmi les indicateurs de la ROSP « bon usage des produits de santé », la pénétration des médicaments génériques.
* 332 Annexe n° 9 au PLFSS, p. 128.
* 333 Article L. 114-1 du CSS.
* 334 Rapport n° 10 (2021-2022) de Mme Catherine Deroche, fait au nom de la commission d'enquête Hôpital, déposé le 29 mars 2022
* 335 Article R. 2213-1-1-1 du code général des collectivités territoriales.
* 336 Article R. 2213-1-1 du code général des collectivités territoriales.
* 337 Article L. 1211-2 du code de la santé publique.
* 338 Article 230-28 du code de procédure pénale.
* 339 Article R. 2213-1-1 du code général des collectivités territoriales.
* 340 Article R. 2213-1-2 du code général des collectivités territoriales.
* 341 Article L. 162-5-14-2 du code de la sécurité sociale.
* 342 Article D. 162-30 du code de la sécurité sociale.
* 343 Rapport n° 10 (2022-2023) de Mme Corinne Imbert, fait au nom de la commission des affaires sociales, déposé le 5 octobre 2022.
* 344 Le contrat de praticien de médecine générale, le contrat de médecine ambulatoire, le contrat de praticien isolé à activité saisonnière et le contrat de praticien territorial médical de remplacement.
* 345 Améliorer la qualité du système de santé et maîtriser les dépenses - propositions de l'Assurance maladie pour 2023 , rapport au ministre chargé de la Sécurité sociale et au Parlement sur l'évolution des charges et des produits de l'Assurance Maladie au titre de 2023, juillet 2022.
* 346 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 347 Décret n° 2010-346 du 31 mars 2010 relatif aux commissions de coordination des politiques publiques de santé.
* 348 Article R. 6315-1 du code de la santé publique.
* 349 Article L. 1435-5 du code de la santé publique.
* 350 Article R. 6315-2 du code de la santé publique.
* 351 Articles L. 6314-1 et R. 6315-4 du code de la santé publique.
* 352 Article R. 6315-7 du code de la santé publique.
* 353 Article L. 6111-1-3 du code de la santé publique.
* 354 Article R. 4301-1 du code de la santé publique.
* 355 Article L. 1411-11-1 du code de la santé publique.
* 356 Article L. 1434-12 du code de la santé publique.
* 357 Article L. 6323-1 du code de la santé publique.
* 358 Article L. 6323-3 du code de la santé publique.
* 359 Igas, Trajectoire pour de nouveaux partages de compétences entre professionnels de santé , novembre 2021.
* 360 Visées à l'article L. 1434-4 du code de la santé publique.
* 361 Cnam, Améliorer la qualité du système de santé et maîtriser les dépenses - Propositions de l'Assurance Maladie pour 2023 , rapport « Charges et produits », juillet 2022.
* 362 Audition du 20 juillet 2022.
* 363 Annexe 9 au PLFSS.
* 364 Décret n° 2017-1605 du 24 novembre 2017 relatif au travail temporaire des praticiens intérimaires dans les établissements publics de santé.
* 365 Arrêté du 24 novembre 2017 fixant le montant du plafond des dépenses engagées par un établissement public de santé au titre d'une mission de travail temporaire.
* 366 Réponse au questionnaire de la rapporteure.
* 367 Ces données sont des données comptables extraites des budgets des établissements publics de santé.
* 368 Réponse au questionnaire de la rapporteure.
* 369 Mission sur la gouvernance et la simplification hospitalières confiée au Pr Olivier Claris.
* 370 Annexe 9 au PLFSS.
* 371 Annexe 9 au PLFSS.
* 372 Loi n° 2021-502 du 26 avril 2021 visant à améliorer le système de santé par la confiance et la simplification.
* 373 Réponses au questionnaire de la rapporteure.
* 374 Projet de loi de financement de la sécurité sociale pour 2023 - Audition de M. François Braun, ministre de la santé et de la prévention.
* 375 Amendement n° 3143.
* 376 Amendement n° 503.
* 377 Amendement n° 1651.
* 378 3° de l'article L. 1435-8 du code de la santé publique.
* 379 Article 11 de la loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de covid-19.
* 380 Arrêté du 6 mai 2020 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19.
* 381 Ordonnance n° 2020-309 du 25 mars 2020 relative à la garantie de financement des établissements de santé et aux régimes complémentaires obligatoires de sécurité sociale.
* 382 Ordonnance n° 2020-1553 du 9 décembre 2020 prolongeant, rétablissant ou adaptant diverses dispositions sociales pour faire face à l'épidémie de covid-19.
* 383 Arrêté du 13 avril 2021 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2021.
* 384 Arrêté du 17 août 2021 modifiant l'arrêté du 13 avril 2021 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2021.
* 385 Loi n° 2022-46 du 22 janvier 2022 renforçant les outils de gestion de la crise sanitaire et modifiant le code de la santé publique.
* 386 Arrêté du 10 mai 2022 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie du covid-19 pour l'année 2022.
* 387 Arrêté du 24 août 2022 relatif à la garantie de financement des établissements de santé pour faire face à l'épidémie de covid-19 pour l'année 2022.
* 388 Hôpital : sortir des urgences , rapport de Mme Catherine Deroche, fait au nom de la commission d'enquête Hôpital n° 587 tome I (2021-2022), 29 mars 2022.
* 389 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 390 La loi n° 2020-290 du 23 mars 2020 d'urgence pour faire face à l'épidémie de covid-19 a prolongé (article 14) de quatre mois les délais d'habilitation à légiférer par ordonnance dont l'expiration devait intervenir dans les mois suivants le début de la pandémie.
* 391 Ordonnance n° 2021-583 du 12 mai 2021 portant modification du régime des autorisations d'activités de soins et des équipements matériels lourds.
* 392 Amendement n° 2625.
* 393 Ordonnance n° 2021-1574 du 24 novembre 2021 portant partie législative du code général de la fonction publique.
* 394 Ces dispositions figuraient auparavant au sein de la loi du 13 septembre 1984.
* 395 Conseil d'État, 5ème - 6ème chambres réunies, 24/03/2021, 421065Conseil d'État, 5ème - 6ème chambres réunies, 24/03/2021, 421065.
* 396 Sur le fondement de l'article 31 de la loi n° 2010-1330 du 9 novembre 2010 portant réforme des retraites.
* 397 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 398 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé, article 142.
* 399 Amendement n° 2624.
* 400 Article L. 4111-1 du code de la santé publique.
* 401 Article L. 4111-2 du code de la santé publique.
* 402 Article L. 4111-2 du code de la santé publique.
* 403 Article 70 de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 404 Notamment, article 24 de la loi n° 2020-734 du 17 juin 2020 relative à diverses dispositions liées à la crise sanitaire, à d'autres mesures urgentes ainsi qu'au retrait du Royaume-Uni de l'Union européenne.
* 405 A du IV de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007 modifiée.
* 406 B du IV pour les médecins et V pour les chirurgiens-dentistes, sages-femmes et pharmaciens.