B. UNE TRANSFORMATION NÉCESSAIRE DU CADRE EXISTANT
1. Rendre la nature de l'offre propice à l'amélioration de la prise en charge des personnes
a) Réguler l'appétit des acteurs du segment lucratif du secteur
(1) Le secteur privé commercial : une compatibilité avec le soin jusqu'à un certain point
Les données statistiques disponibles font apparaître la place croissante des groupes privés dans le secteur des Ehpad. A contrario , et même si le secteur public gère toujours la moitié des places accessibles, le poids de ce dernier s'est considérablement réduit. Dans certains départements, l'offre privée lucrative représente maintenant plus de la moitié des places effectives.
• Une évolution dynamique entre la fin des années 1980 et la fin des années 2000
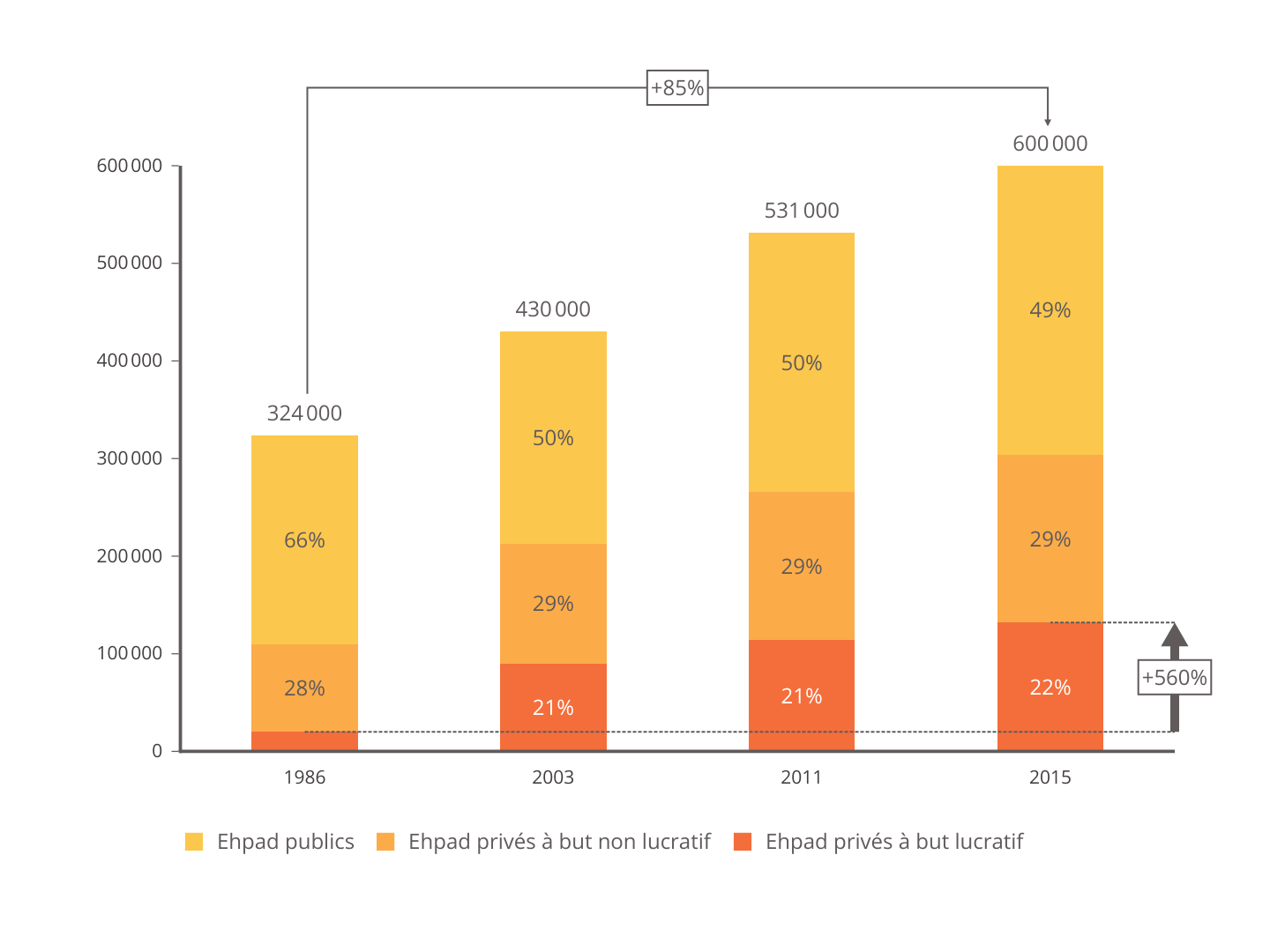
Entre 1986 et 2015, le nombre de places en établissements médico-sociaux médicalisés et non médicalisés s'est accru de 85 %, cette croissance est très majoritairement portée par le secteur privé et notamment par le secteur privé lucratif, où elle atteint 560 % sur la période.
Évolution du nombre de places en Ehpad et logements foyers par statut d'établissement
Source : Livre blanc « Quel Ehpad pour demain ? », commission des affaires sociales du Sénat
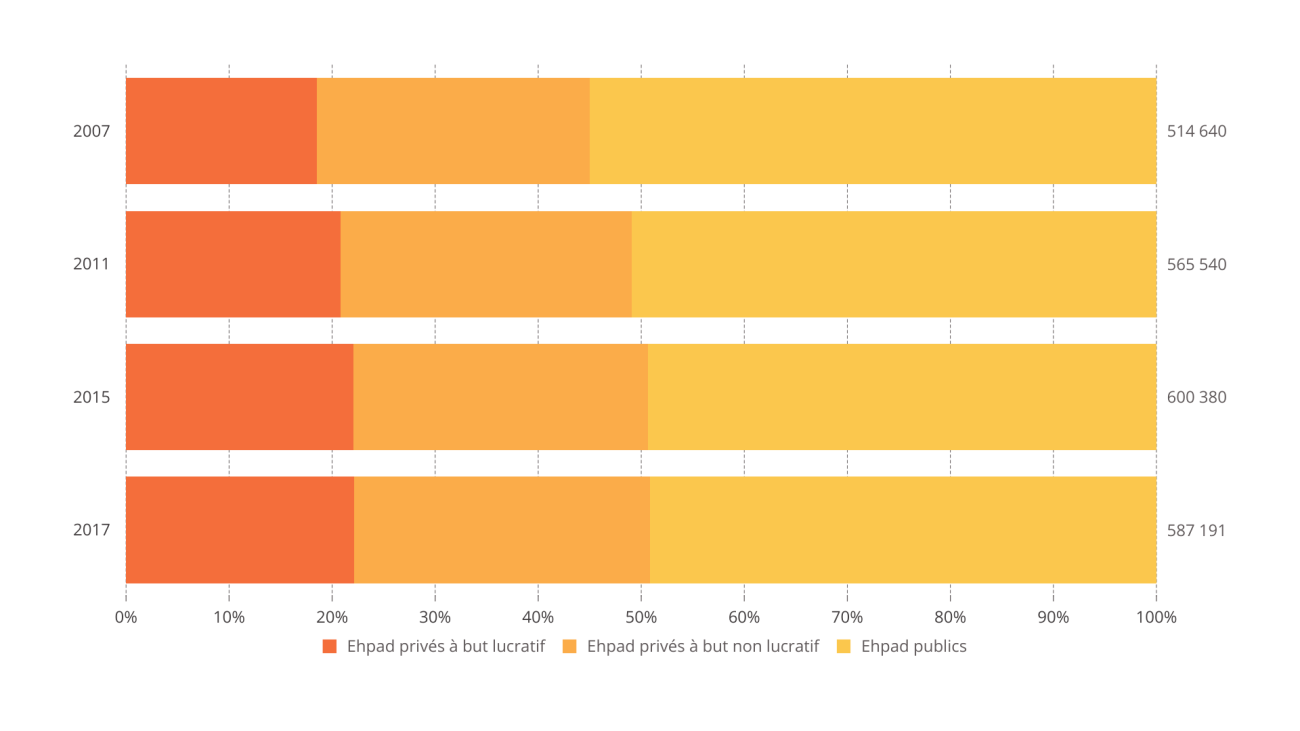
Les données disponibles font apparaître la place conséquente des groupes privés lucratifs dans le secteur. Un raisonnement fondé sur le statut juridique montre que le privé lucratif gère un peu plus d'un quart des établissements (26 %). Les autres établissements sont gérés par le privé non lucratif (32 %), le public autonome (18 %), des établissements de santé publics (13 %) et les centre communaux d'action sociale (CCAS) (11 %).
Un raisonnement fondé sur le nombre de places modifie peu la répartition. La part du secteur privé lucratif est alors de 22 %, celle du privé non lucratif de 29%, le reste se répartissant entre les différents acteurs publics (autonomes 19%, rattachés à un établissement de santé 22 %, CCAS 8 %).
Évolution du nombre de placeS d'Ehpad par statut d'établissement
Source : chiffres 2007, 2011 et 2015 : Enquêtes EHPA de la DREES/Chiffres 2017 : CNSA, base HAPI des EHPAD tarifés en 2017 (portrait des EHPAD 2017)
Le secteur privé lucratif assure donc la gestion d'environ un quart des places accessibles en Ehpad aujourd'hui . Cette situation est le fruit d'un choix des gouvernements qui se sont succédé depuis le milieu des années 1980 et des autorités territoriales. En effet, le nombre d'Ehpad commerciaux croît fortement à compter des années 1980, et cette croissance demeure dynamique tout au long des années 1990 et 2000, tout comme le nombre de places offertes par cette catégorie d'acteurs.
Ainsi sur les dix dernières années, le nombre de places en Ehpad public demeure stable, mais cette stabilité cache une réduction du nombre de places gérés par le public sur la période la plus récente, c'est-à-dire entre 2015 et 2017 et une réduction de près de 2 points du pourcentage de places gérées par les opérateurs publics dans l'ensemble de l'offre disponible. Toujours entre 2011-2017, le nombre de places gérées par des opérateurs privés passe de 117 820 unités à 129 956 unités, soit une augmentation de 12 136 places.
Sur la période considérée, le nombre total de places augmente de 21 651 unités, le secteur privé lucratif représente plus de 50 % de cette augmentation, le privé non lucratif dispose quant à lui de près de 10 000 (9 125) places supplémentaires. L'augmentation de l'offre est donc largement le fait de l'action des acteurs privés commerciaux ou non commerciaux.
• La constitution de groupes multi-gestionnaires présents en France et à l'international
Si le secteur privé lucratif se compose encore d'acteurs individuels et indépendants, la tendance constatée au cours des 25-30 dernières années est, dans un premier temps, celle du regroupement et de la constitution de groupes multi-gestionnaires d'Ehpad, puis d'un développement de l'activité à l'international dans un second temps.
Cinq groupes dominent actuellement le marché national. Le groupe Korian vient en tête avec 14 371 lits (4 354 à l'étranger), devant Orpea (9 212 lits en France et 3 057 à l'étranger), Dolcéa (7 898 lits), Medica France (7 144 lits en France et 1 378 à l'étranger) et DomusVi (6 211 lits en France et 1 830 à l'étranger). Sur ce top cinq du marché de la dépendance, se côtoient des spécialistes de la dépendance combinant Ehpad, cliniques de soins de suite et de réadaptation et cliniques psychiatriques (Korian, Medica France), des groupes de maisons de retraite (Noble Age) et quelques acteurs fortement intégrés, à l'image de DomusVi. En 2020, sur les quinze premiers groupes privés lucratifs français, sept ont désormais plus de lits à l'étranger qu'en France. La gouvernance de ces groupes a été modifiée pour tenir compte de cette évolution ainsi que l'ont montré les auditions des dirigeants d'Orpea devant la commission des affaires sociales du Sénat, avec une répartition des compétences entre une équipe de direction « Monde » et des dirigeants pays, dont la France.
Ce développement à l'international est en partie dû au fait que les créations de places en Ehpad ont fortement ralenti à partir de 2010. Les règles relatives à la création d'établissement ont profondément changé avec la loi HPST et la fin du contexte budgétaire particulièrement favorable des années 1990 et 2000. Alors que l'initiative reposait sur les gestionnaires ? ce sont maintenant les ARS et les conseils départementaux qui décident de la configuration de l'offre, à travers les appels à projets. Les groupes privés lucratifs ont donc cherché de nouveaux leviers de croissance, à travers la diversification des activités et le développement international. La Cour des comptes constatait ainsi en février 2022, en conclusion d'un paragraphe consacré à des comparaisons internationales, qu'« une autre particularité française est l'existence de groupes privés de statut commercial, avec une forte présence internationale depuis 20 ans, sans équivalent dans les autres pays étudiés ».
Outre des barrières à l'entrée protectrices, la croissance de ces groupes privés s'explique par des fondamentaux démographiques positifs, du fait du vieillissement de la population, et des dotations publiques importantes qui stabilisent leur chiffre d'affaires quasiment pour moitié. Bref, ainsi que le postulait un grand quotidien du soir en préambule d'un article de 2019 : « c'est un business en or. Rentable et pérenne, avec une demande qui devrait croître ces trente prochaines années . » 53 ( * )
Non seulement la prise en charge des personnes âgées est un secteur économique comme un autre, et plus porteur que d'autres, mais il est affecté par les tendances sans doute les moins propices à la préservation de la qualité des soins, telle l'emprise croissante des fonds de capital-investissement 54 ( * ) . Trois des cinq plus grands groupes français - DomusVi, Colisée, Domidep - sont en effet détenus par des fonds de capital investissement. Jean-François Vitoux, ancien directeur général de DomusVi et désormais directeur général d'Arpavie, a expliqué à la commission d'enquête comment son métier était « devenu incompatible avec les mécanismes financiers » 55 ( * ) .
DomusVi a ainsi été racheté trois fois en moins de dix ans : une première fois en 2014 au prix de 650 millions d'euros par PAI Partners 56 ( * ) , qui a revendu ses parts en juin 2017 au fonds ICG pour la somme de 2,3 milliards d'euros. En mai 2021, le capital du groupe est à nouveau réorganisé par le fonds ICG, qui le valorise cette fois-ci à hauteur de 4,3 milliards d'euros 57 ( * ) , soit une multiplication par presque sept en sept ans. En définitive, sa valorisation a donc été estimée à 16,4 fois le bénéfice de la société avant intérêts, impôts et amortissements (Ebitda), alors qu' « en 2014, un groupe privé d'Ehpad s'achetait environ 9,5 fois son résultat d'exploitation » 58 ( * ) .
Ces plus-values à la revente sont rendues possibles par la technique du leveraged buy-out , qui permet à ces fonds de racheter la société à crédit, lequel est porté par la société elle-même. Dans ce schéma, l'endettement sert à financer l'expansion du groupe - à l'international, souvent, compte tenu du ralentissement de la délivrance d'autorisations - et est remboursé par une ponction sur ses bénéfices opérationnels. Un tel montage est en outre rarement sans avantage pour les dirigeants de l'entreprise, qui se constituent ainsi des fortunes personnelles 59 ( * ) .
Colisée a également été racheté trois fois en six ans : d'abord par Eurazeo en 2014, puis par IK Investment Partners en 2017, et enfin par EQT Infrastructure en 2020, une société de capital-investissement gérée depuis le Luxembourg, pour un montant compris entre 2,2 et 2,3 milliards d'euros, soit 15 fois l'Ebitda du groupe 60 ( * ) , avec pour conséquence un endettement multiplié par trois depuis 2015.
Comme l'ont relevés Laure de la Bretèche, présidente d'Arpavie, et Jean-François Vitoux, « la financiarisation du secteur commercial depuis dix ans est impressionnante. Elle a pris de court les pouvoirs publics qui n'ont su anticiper ni sa puissance ni ses conséquences ; » . Ces stratégies font supporter aux résidents et à la collectivité des risques de coûts financiers importants. Au Royaume-Uni, le groupe Four Seasons Health Care, qui avait changé quatre fois de propriétaire depuis 2000, a ainsi dû être placé sous administration judiciaire en 2019.
On ne peut en effet valoriser un groupe à plus de quinze fois son bénéfice avant intérêts, impôts et amortissements sans exiger de lui une rentabilité exceptionnelle à très court terme , et par conséquent menacer à plus ou moins brève échéance la qualité de la prise en charge dispensée aux résidents des établissements.
Mais une structure de propriété plus classique ne protège pas nécessairement du risque de faire passer l'intérêt des propriétaires avant celui des usagers. Soit en raison de trop faibles contrepouvoirs d'actionnaires, lorsque l'actionnariat est trop atomisé ou lorsque les acteurs institutionnels sont marginalisés, soit en raison de la propension, désormais répandue, à maintenir la rémunération des actionnaires à un certain niveau.
Pour l'exercice 2020, Orpea a ainsi distribué en 2020 à ses actionnaires « 34 % de ses 160 millions d'euros de résultat net, soit 58 millions d'euros et 0,90 euro par action, mieux qu'en 2019, une année de covid-19 sans dividendes, mais moins que le 1,20 euro de 2018. La société traverse pourtant très bien la crise, puisque son chiffre d'affaires, au troisième trimestre 2021, a bondi de 70 millions d'euros, soit 10,8 % de mieux qu'un an avant » . Korian, pour sa part, « a lancé, en décembre 2021, un plan de rachat de ses propres actions, d'un montant de 50 millions d'euros, qui n'a pour seule utilité que de faire monter artificiellement le cours de Bourse » 61 ( * ) .
(2) Mieux réguler la place du secteur privé dans l'offre médico-sociale
• Des besoins d'hébergement encore importants
On concédera pourtant que, malgré tous les moyens engagés pour réussir le virage domiciliaire, et les succès déjà engrangés en la matière, le besoin de places en Ehpad va continuer à s'accroître dans les années à venir. Dans la situation démographique actuelle, il sera donc difficile de se passer des acteurs privés commerciaux pour prendre en charge les personnes âgées dépendantes. Il semble cependant possible de freiner l'emballement de la rentabilité par la recherche de mécanismes vertueux.
La population de personnes âgées dépendantes estimée à 2,5 millions de personnes en 2015, pourrait atteindre 4 millions en 2050. Les Ehpad accueillent aujourd'hui environ 15 % des plus de 80 ans, soit environ 600 000 résidents. Les projections démographiques indiquent qu'en 2030, il est acquis que la France comptera 21 millions de personnes de plus de 60 ans, dont 3 millions seront en perte d'autonomie. En 2050, ces effectifs seront respectivement de 25 et 4 millions.
Pour analyser les effets de ce vieillissement de la population, la direction de la recherche, des études de l'évaluation et des statistiques (Drees) du ministère chargé de la santé a développé un modèle prospectif appelé LIVIA, pour « lieux de vie et autonomie », qui permet de faire des projections sur le nombre attendus de seniors en perte d'autonomie dans les trois principaux lieux de vie que sont le domicile, la résidence autonomie et l'Ehpad. Si les évolutions démographiques sont quasi certaines, les projections de la Drees reposent sur des hypothèses aboutissant à trois scénarios différents.
Le premier scénario repose sur l'hypothèse que la proportion de personnes résidant en Ehpad dans la population, resterait identique à son niveau de 2015. En retenant une tendance intermédiaire sur l'évolution de la dépendance, il faudrait alors ouvrir 108 000 places nouvelles en Ehpad et assimilés d'ici à 2030, puis 211 000 places d'ici à 2050. Ces places s'ajouteraient à l'offre disponible aujourd'hui. Pour parvenir à un tel résultat, il faudrait plus que doubler le rythme annuel de créations de places observé depuis 2012.
En résidences autonomie, 33 000 places supplémentaires seraient nécessaires à l'horizon 2030 et 44 000 autres à l'horizon 2050, à comparer aux 104 000 places actuelles. Dans les scénarios élaborés par la Drees, contrairement au cas des Ehpad, les projections sur les résidences autonomie restent assez stables quelle que soit l'hypothèse retenue sur l'évolution du taux de dépendance, puisque ces structures accueillent en grande majorité des personnes autonomes.
Si la dépendance évolue de façon plus optimiste, les besoins de places en Ehpad deviendraient moins importants. Il faudrait ouvrir 56 000 places en Ehpad d'ici 2030. Ces scénarios ne tiennent pas compte des annonces de la feuille de route Ehpad-USLD présentée par le ministère des solidarités en mars dernier, dont il sera question plus loin.
La demande de places en Ehpad demeurera assez forte au cours des années à venir et les pouvoirs publics doivent donc déterminer l'environnement dans lequel ces créations pourront être réalisées. Il convient donc de s'intéresser à la place respective des différents acteurs et des moyens et incitations qui seront mis à leur disposition pour répondre à ce besoin. L'absence d'action se traduirait probablement par la poursuite d'un accroissement des places gérées par les établissements privés lucratifs. Or les rapporteurs considèrent qu'une offre publique de bonne dimension doit demeurer accessible à nos aînés.
• Revoir le système de transfert d'autorisation
Le contrôle des transferts d'autorisation est déjà prévu par le code de l'action sociale et des familles. Son article L. 313-1 dispose que : « L'autorisation ne peut être cédée qu'avec l'accord de l'autorité compétente pour la délivrer, qui s'assure que le cessionnaire pressenti remplit les conditions pour gérer l'établissement, le service ou le lieu de vie et d'accueil dans le respect de l'autorisation préexistante, le cas échéant au regard des conditions dans lesquelles il gère déjà, conformément aux dispositions du présent code, d'autres établissements, services ou lieux de vie et d'accueil » ;
La partie réglementaire du code prévoit notamment que « la demande de cession de l'autorisation [...] est adressée par le cessionnaire à l'autorité ou aux autorités compétentes pour délivrer l'autorisation. » 62 ( * ) Cette demande doit être assortie d'un dossier comportant :
- une partie administrative, dans laquelle figurent notamment l'identité, l'adresse et le statut juridique de la personne physique ou morale qui demande la cession, le protocole d'accord portant cession de l'autorisation conclu entre le cédant et le cessionnaire, le projet d'établissement ;
- une partie relative aux personnels, décrivant notamment l'état des effectifs, par type de qualifications, exerçant ou appelés à exercer dans l'établissement ;
- une partie financière décrivant les modalités précises de financement du projet, une présentation du compte ou du budget prévisionnel de l'établissement ou du service ;
- ainsi que l'engagement du demandeur au respect des conditions techniques minimales d'organisation et de fonctionnement.
Cet article prévoit aussi que « l'autorité ou les autorités compétentes pour délivrer l'autorisation peuvent demander la communication de tout document complémentaire permettant la bonne instruction du dossier pour s'assurer que le cessionnaire pressenti est en capacité de gérer l'établissement, le service ou le lieu de vie et d'accueil », et enfin que « l'absence de réponse de l'autorité ou des autorités compétentes dans un délai de trois mois suivant la date de réception du dossier complet vaut rejet de la demande . »
Le décret du 28 avril 2022 précité 63 ( * ) apporte déjà un certain nombre de compléments opportuns, notamment :
- l'introduction d'une comptabilité analytique, qui permettra d'isoler une comptabilité par établissement ou service géré, ainsi que le suivi de l'utilisation des financements publics, de la réalisation de marges et des flux financiers entre l'ESMS et l'entreprise, ces éléments devant par ailleurs faire l'objet d'une attestation d'un commissaire aux comptes ;
- la transmission systématique de ces documents aux autorités de tarification compétentes à la clôture d'un exercice, ainsi que le rapport du commissaire aux comptes et ses annexes ;
- la suppression des cadres budgétaires simplifiés, induisant la transmission d'un EPRD/ERRD complet, comme pour les autres catégories de gestionnaires, détaillé dans les annexes financières par section tarifaire, pour les charges et les produits, dans le cas d'Ehpad.
L'audition par la commission de la direction générale de la cohésion sociale fait toutefois apparaître qu'il serait utile de compléter les dispositions législatives existantes pour prévoir :
- la possibilité de recourir à des sanctions dès que les règles budgétaires fixées par le code de l'action sociale et des familles ne sont pas respectées ;
- les modalités de contrôles et de sanctions au niveau des groupes gérant plusieurs Ehpad par une autorité ;
- l'obligation au niveau de l'entité juridique, et non plus seulement au niveau des établissements, de transmission aux autorités d'une annexe en comptabilité analytique sur les mouvements financiers entre le groupe et l'Ehpad, ainsi que l'utilisation des dotations publiques ;
- le renforcement du reporting extra-financier de ce secteur sur le modèle des obligations de reporting sectoriel qui ont été prévues concernant les émissions de gaz à effet de serre du secteur du transport ;
- le renforcement des capacités de contrôle par les corps d'inspection et de contrôle tels que l'IGF, l'IGAS, la Cour des comptes et les chambres régionales des comptes, ou encore la DGFIP, par exemple par un pouvoir d'alerte ou de saisine des corps de contrôles aux directeurs généraux d'ARS et aux présidents de conseils départementaux.
• Limiter la recherche du profit par l'imposition d'une redevance sur la profitabilité opérationnelle
Laure de la Bretèche et Jean-François Vitoux proposent en outre de créer une redevance assise sur la profitabilité des Ehpad privés à but lucratif.
Leur raisonnement repose sur le constat que, pour exploiter un Ehpad, tout opérateur doit obtenir une autorisation, laquelle donne droit à la perception de dotations publiques finançant principalement les salaires de soignants sans lesquels l'établissement n'accueille personne et ne réalise donc pas de profit. L'autorisation d'exploiter un Ehpad est donc un actif public dont bénéficie l'opérateur privé, et doit être considéré de la même façon que les licences de téléphonie, les autorisations d'occupation du domaine public, ou les concessions d'autoroutes. Or « aucun économiste ne contestera qu'un actif public dont une personne privée tire un profit doive être rémunéré ».
Pour rendre cette redevance équitable, les auteurs suggèrent de fixer la redevance de façon proportionnelle à la profitabilité opérationnelle du gestionnaire de chaque établissement, c'est-à-dire le résultat avant loyer divisé par le chiffre d'affaires réalisé dans l'hébergement. « Un Ehpad public habilité à l'aide sociale avec un prix de journée de 60 euros dégage par nature une profitabilité très faible, alors qu'un Ehpad commercial avec un prix de 120 euros va dégager une profitabilité élevée. Ces bénéfices sont rendus possibles parce que le personnel soignant, qui représente la plus grande partie des charges d'exploitation, est payé au même prix dans les deux cas et financé par des dotations publiques voisines ».
Une redevance fortement progressive, poursuivent les auteurs, n'obérera pas la profitabilité de l'Ehpad public, alors que celle de l'Ehpad commercial baissera significativement. Il suffirait aux pouvoirs publics de caler un pourcentage de rémunération raisonnable de l'actionnaire et d'estimer le montant moyen des travaux nécessaires pour en déduire le pourcentage de redevance applicable, à niveau de profitabilité donné. En plus, ce mécanisme serait simple à mettre en oeuvre puisque les agences régionales de santé et les départements disposent déjà de la plupart des informations nécessaires. « Cette nouvelle régulation réduirait les incitations à la maximisation du profit puisque la redevance augmente avec la profitabilité. »
Un tel mécanisme permettrait en outre de dégager des revenus destinés à soutenir la diversification et la modernisation de l'offre.
• Encadrer l'évolution de l'offre à but lucratif
Depuis la logique introduite par la loi HPST, la loi soumet la création, la transformation ou l'extension d'un Ehpad à une procédure d'appel à projet. Elle précise que « lorsque les projets font appel, partiellement ou intégralement, à des financements publics, ces autorités délivrent l'autorisation après avis d'une commission d'information et de sélection d'appel à projet social ou médico-social qui associe des représentants des usagers. Une partie des appels à projets doit être réservée à la présentation de projets expérimentaux ou innovants répondant à un cahier des charges allégé » 64 ( * ) . Cette procédure permet aux ARS, comme l'a montré la présentation de l'évolution statistique de l'offre, de maîtriser leurs engagements financiers dans le secteur.
À défaut de revoir la procédure tout entière, qui renforce par ailleurs la concurrence non seulement entre établissements publics et privés commerciaux, mais encore entre ces derniers et les établissements de l'économie sociale et solidaire, il serait envisageable d'encadrer l'évolution de l'offre à but lucratif en fixant, à l'échelle d'un territoire, une région ou un département, un ratio de places en établissement privé commercial.
Proposition n° 13 : Donner un droit d'opposition élargi aux autorités de tarification et de contrôle sur les transferts d'autorisation (et notamment en cas de vente).
Proposition n° 14 : Prévoir le versement d'une redevance pour les Ehpad commerciaux (ou pour le rachat par une société commerciale).
Proposition n° 15 : Encadrer l'évolution de l'offre privée lucrative par rapport à l'offre globale d'un département.
b) Encourager à la montée en compétences du secteur médico-social
(1) Accompagner la médicalisation des Ehpad
Comme le rappelle la Cour des comptes dans son rapport de février 2022, l'âge moyen des résidents en institution était de 85 ans et 9 mois en 2015 contre 85 ans en 2011. En quatre ans, la proportion des personnes âgées de 90 ans ou plus parmi les résidents en institution est passée de 29 % à 35 %. Les Ehpad accueillent les résidents les plus âgés. L'âge moyen en Ehpad est de 86 ans et 4 mois en 2015. La durée de séjour était en moyenne de 2,5 ans en 2015. L'Ehpad est souvent le dernier lieu d'hébergement de la personne âgée et le dernier lieu de vie pour un quart des personnes décédées en France.
Le niveau de dépendance des personnes accueillies en Ehpad s'est accru entre 2011 et 2018 : leur groupe iso-ressources moyen pondéré (GMP) passe en moyenne de 689 en 2011 à 723 en 2018. Plus de la moitié des résidents, 54 % exactement, y est désormais en GIR 1 ou 2, c'est-à-dire très dépendante.
Le Gouvernement a tiré les premières conséquences de ce constat en présentant une feuille de route Ehpad-USLD 2021-2023 le 17 mars 2022 65 ( * ) à partir des analyses et des recommandations du rapport de mission sur les profils de soins en USLD et en Ehpad qui avait été remis le 5 juillet 2021 par les Pr Claude Jeandel et Olivier Guérin 66 ( * ) . Celui-ci montrait en effet que les USLD ne permettent pas de répondre de manière satisfaisante aux besoins de prise en charge médicale complexe, lourde et prolongée de tout âge, et qu'une grande partie des profils de soins de patients des USLD rejoignaient ceux des résidents en Ehpad.
La transformation des USLD devrait se traduire par deux actions : d'une part, l'évolution d'une partie de ces unités vers des unités de soins dites de soins prolongés complexes dont les missions, les publics cibles et le modèle de financement sont à préciser ; d'autre part, le transfert d'une seconde partie vers le secteur médico-social en vue de les adapter aux nouveaux profils et besoins de soins des personnes âgées dans les années à venir. D'après les estimations en cours de consolidation qui ont été communiquées aux rapporteurs lors de l'audition de la direction générale de l'offre de soins, 34 000 places d'USLD devraient être fermées, et les deux tiers des personnes concernées transférées en Ehpad.
Les 15 mesures de la feuille de route Ehpad-USLD 2021-2023
Axe 1 : Faire évoluer l'offre par la création d'unités de soins prolongés complexes (USPC) à vocation strictement sanitaire et par le regroupement de l'offre d'hébergement médicalisé des personnes âgées
1) Créer une offre sanitaire d'unité de soins prolongés complexes (USPC) pour une prise en charge adaptée des personnes de tous âges hospitalisées
2) Regrouper au sein des Ehpad l'ensemble des profils de soins cohérents
Axe 2 : Concrétiser la transformation du modèle de l'Ehpad
3) Adapter le cadre de vie et la vie quotidienne des résidents présentant davantage de pathologies - Laboratoire de l'Ehpad de demain
4) Adapter l'architecture des Ehpad à la prévalence élevée des troubles neurocognitifs
Axe 3 : Assurer un maillage territorial de proximité et garantir un haut niveau d'accompagnement et de prise en soin
5) Concrétiser le concept de l'Ehpad comme centre de ressources territorial
6) Poursuivre le déploiement des Pôle d'activités et de soins adaptés (PASA) et des unités d'hébergement renforcées (UHR) au sein des Ehpad
7) Regroupement des Ehpad publics autonomes et création des groupements territoriaux sociaux et médico-sociaux (GTSMS)
8) Étudier la généralisation du tarif global et ne plus le conditionner à la présence d'une PUI
Axe 4 : Reconnaître les spécificités des fonctions au sein des Ehpad pour les faire évoluer .
9) Faire évoluer la fonction de médecin coordonnateur d'après l'expérience de la crise covid
10) Reconnaître la fonction d'infirmier coordonnateur sur la base d'un référentiel national
11) Reconnaître le besoin de compétence en gérontologie des infirmières
12) Généraliser les astreintes infirmière de nuit à l'ensemble des Ehpad
13) Faciliter les interventions des chirurgiens-dentistes libéraux en Ehpad
Axe 5 : Assurer de meilleures modalités d'intervention des ressources sanitaires et des ressources en santé mentale/psychiatrique au sein des Ehpad
14) Déployer les modalités d'intervention des ressources sanitaires en Ehpad.
15) Formaliser et encadrer les modalités d'intervention des ressources en santé mentale/psychiatrie au sein des Ehpad
Certaines de ces actions sont déjà en cours de mise en oeuvre. Le Ségur de la santé et la LFSS 2022 ont en effet pérennisé, ainsi qu'y avait appelé la commission des affaires sociales du Sénat à plusieurs reprises, certains dispositifs déployés pendant la crise et qui ont fait leur preuve. C'est le cas par exemple :
- des équipes mobiles gériatriques, qui accompagnent à titre subsidiaire les professionnels des Ehpad dans la prise en charge complexe de certains résidents. Un cadre de leurs interventions a été diffusé par la DGOS et la DGCS le 19 novembre 2021 67 ( * ) . Le Ségur de la santé a doublé le renfort financier à ces équipes, pour le porter à 8 millions d'euros par an, ce qui bénéficie à 177 équipes mobiles ;
- des équipes mobiles d'hygiène, par la mise à disposition de temps infirmiers hygiénistes, afin d'améliorer la prévention et la maîtrise du risque infectieux mais aussi de diffuser une culture de gestion de crise.
- du renfort de l'hospitalisation à domicile (HAD). Le nombre de résidents d'Ehpad pris en charge en HAD a augmenté de 79 % entre 2019 et 2020, grâce à un assouplissement dans les conditions de leur mise en oeuvre. La feuille de route de l'HAD 2021-2026 prévoit de développer l'articulation entre l'HAD et les secteurs social et médico-social et de renforcer le rôle de l'HAD dans les parcours des personnes âgées, en situation de handicap ou de précarité. L'extension aux autres catégories d'ESMS, en 2023, du financement du soutien de l'HAD aux Ehpad est à l'étude.
- des astreintes gériatriques et soins palliatifs. Portées par les filières gériatriques et de soins palliatifs, avec la collaboration des HAD, elles couvrent désormais 100 % des établissements. Leur pérennisation a également été décidée dans le cadre du Ségur de la santé, et encadrée par une instruction du 7 février 2022. Le plan soins palliatifs-fin de vie 2021-2024 complète leur financement, et le décret du 27 avril 2022 a donné une base réglementaire au conventionnement des Ehpad avec de telles équipes mobiles.
Ce dernier décret précise également les conditions d'exercice de la nouvelle mission facultative de centre de ressources territorial pour les personnes âgées exercée par les Ehpad ou les services à domicile . Cette mission comporte deux modalités d'intervention, qui devront être menées conjointement :
- une mission d'appui aux professionnels du territoire par la formation, l'appui administratif et logistique, la mise à disposition de compétences et ressources gérontologiques, gériatriques et de ressources et équipements spécialisées ou de locaux adaptés ;
- une mission d'accompagnement renforcé pour des personnes âgées en perte d'autonomie nécessitant un accompagnement à domicile plus intensif, en alternative à l'EHPAD.
Une instruction a été publiée le 15 avril dernier pour accompagner les ARS dans le déploiement de la nouvelle mission, notamment dans l'organisation d'appels à candidature, programmés pour le deuxième semestre 2022 sur la base du cahier des charges arrêté par le ministre compétent.
Outre les Ehpad, les divers services à domicile, infirmiers, d'aide et de soins ou services polyvalents, pourront porter cette nouvelle mission. Les établissements commerciaux n'en seront pas écartés, afin de ne pas aggraver les inégalités territoriales.
L'instruction budgétaire du 12 avril 2022 a enfin consacré une enveloppe globalisée de 52,2 millions d'euros au renforcement de l'encadrement médical en Ehpad au moyen :
- de l'augmentation de la présence médicale. Deux décrets du 27 avril 2022 tâchent de remédier au déficit de couverture médicale en établissement et d'attractivité du métier. Le premier 68 ( * ) augmente le temps minimal de médecin coordonnateur au sein des Ehpad, en assurant sa présence au moins deux jours par semaine, quelle que soit la taille de l'établissement. Le second décret octroie aux médecins coordonnateurs une prime d'un montant brut mensuel de 517 euros 69 ( * ) ;
Temps de présence du médecin coordonnateur en Ehpad
|
Capacité de l'établissement |
ETP minimal en vigueur |
ETP minimal désormais |
|
Moins de 44 places |
0,25 |
0,40 |
|
Entre 45 et 59 places |
0,40 |
0,40 |
|
Entre 60 et 99 places |
0,50 |
0,60 |
|
Entre 100 et 199 |
0,60 |
0,80 |
|
200 places ou plus |
0,80 |
1 |
Source : décret n° 2022-731 du 27 avril 2022
- de la continuité des soins la nuit par la généralisation des astreintes d'infirmiers de nuit à l'ensemble des Ehpad en 2023. Le choix des modalités de mise en oeuvre de cette continuité - gardes, astreintes, conventionnement avec un opérateur de HAD - est laissé aux ARS ;
- des PASA et UHR, répondant au besoin d'accompagnement des personnes atteintes de maladies neurodégénératives au sein des Ehpad. Dans le cadre de ces dispositifs, il s'agit de financer des temps d'intervention d'une équipe pluridisciplinaire.
Toutes ces initiatives sont, à l'évidence, bienvenues et participent de la montée en compétence des établissements accueillant des personnes âgées . Selon le tableau de bord de l'ANAP, au moins 20 % des Ehpad n'avaient pas de médecin coordonnateur au 31 décembre 2019. L'assurance que ces mesures suffiront à combler les besoins n'est toutefois pas apportée.
Il manque toutefois une ambition plus nette dans la modernisation des soins en établissement, en exploitant par exemple les possibilités offertes par le numérique : un service de prise de rendez-vous médical à distance en établissement, sur le modèle de Doctolib, permettrait de remédier à l'étroitesse de la couverture en médecin coordonnateurs.
(2) Revoir le répertoire d'action au soutien du portage immobilier des Ehpad
• Soutenir plus fortement le secteur public dans le portage de son patrimoine immobilier
Rappelons que 57 % des établissements pour personnes âgées ont été construits avant 1990, dont 18 % sans rénovation depuis 1990. La part des gestionnaires propriétaires de l'Ehpad est de 77 % dans le secteur public, 44 % dans le secteur privé non lucratif, et 40 % dans le secteur privé lucratif.
Nombre d'établissements rénovés par période
|
Nombre d'établissements dont le bâti a été - en partie ou complétement - construit ou rénové |
% des établissements |
|
|
Avant 1989 |
1806 |
18% |
|
Entre 1990 et 1999 |
1853 |
18% |
|
Entre 2000 et 2009 |
2814 |
28% |
|
À partir de 2010 |
3635 |
36% |
|
TOTAL |
10106 |
100% |
Source : Livre blanc : quel Ehpad pour demain ?
La politique immobilière en direction des Ehpad doit poursuivre au moins trois objectifs : l'adaptation de l'offre d'hébergement aux besoins des résidents, la rénovation de l'existant, et la réponse aux besoins à venir.
Pour atteindre ces objectifs, les pouvoirs publics s'appuient sur deux mécanismes : des plans d'aide à l'investissement placés sous l'égide de la CNSA, des mécanismes d'incitation fiscale pour favoriser l'investissement immobilier. Les plans d'aide de la CNSA sont plutôt destinés au secteur public tandis que les mécanismes fiscaux ont accompagné l'ouverture de places dans le secteur privé lucratif.
Ces instruments doivent être questionnés au regard des pratiques en cours et des besoins à venir.
Dans un contexte de ralentissement des créations de places nouvelles, et alors que les pratiques du secteur sont questionnées par l'affaire Orpea, une réflexion doit être ouverte sur la pertinence des dispositifs fiscaux visant à favoriser l'investissement privé dans le secteur.
Par ailleurs, dans un contexte où l'immobilier occupe une place déterminante dans la qualité d'accueil des résidents et alors que les établissements publics sont ceux dont le bâti est le plus ancien, il convient de réfléchir aux instruments qui pourraient être mis à sa disposition pour l'accompagner dans la gestion immobilière.
Ces réflexions doivent être menées dans une double perspective : les conditions d'hébergement proposées actuellement peuvent être améliorées ; la construction de nouvelles places d'Ehpad est indispensable pour tenir compte des évolutions démographiques à venir.
Le cahier des charges fixé par l'arrêté du 26 avril 1999 insistait déjà sur ce point : « les espaces doivent contribuer directement à lutter contre la perte d'autonomie des résidents, favoriser le mieux possible leur sociabilité et instaurer une réelle appropriation par le résident et son entourage » 70 ( * ) . L'Ehpad doit trouver un équilibre entre ses principales composantes : un lieu de vie, un lieu adapté à la prise en charge de la dépendance, un lieu de prévention et de soins.
Ce cahier des charges fixait des objectifs ambitieux devant permettre « la transposition en établissement du domicile du résident », ce qui signifie la promotion des chambres individuelles, dotées d'un cabinet de toilette intégré et d'une surface minimale comprise entre 18 et 22 mètres carrés.
Les établissements publics sont ceux qui ont le plus de mal à répondre aux recommandations de ce cahier des charges : 11 % des chambres sont encore partagées, un quart des chambres n'ont pas de douche privative, contre respectivement 4 % et 9 % pour le privé non lucratif et 7 % et 4 % pour le privé lucratif.
La question immobilière est une question centrale pour la pérennisation et le développement de nouvelles places en Ehpad. Aussi est-il devenu fondamental d'investir massivement dans la modernisation du bâti des Ehpad surtout publics , et de réfléchir aux moyens à leur donner pour faciliter le portage de leur immobilier, par exemple via la possibilité de s'appuyer sur des professionnels, tels des offices publics d'HLM ou des foncières solidaires, pour les accompagner dans la gestion de ce patrimoine .
Proposition du rapport Libault de 2019 relative à l'immobilier (extraits)
Proposition n° 55 : « Lancer un plan de rénovation des établissements, en particulier publics de 3 Mds € sur 10 ans. Ce plan intègrera des exigences accrues en termes de qualité architecturale et valorisera la réalisation de petites unités de vie (15-20 personnes) au sein des établissements ».
« Étant donné l'ancienneté de son bâti, le secteur public serait priorisé. L'ouverture de ces financements au secteur privé non lucratif et lucratif doit être assortie d'exigences fortes sur la qualité de prise en charge et par une maîtrise des tarifs hébergement. Destiné prioritairement au secteur public, ce plan de rénovation serait conditionné pour les établissements de petite taille à l'engagement de dynamiques de rapprochement.
Il serait établi sur la base d'un audit détaillé à réaliser rapidement. En retenant une hypothèse de 150 000 places à rénover (un quart de l'offre totale n'a pas connu de rénovation depuis plus de 25 ans), le besoin d'investissement a été estimé à 15 Mds €. Il est proposé d'augmenter les plans d'aide à l'investissement de la CNSA d'environ 3 Mds € en 10 ans (soit un triplement de l'effort actuel d'investissement) pour abonder et amorcer un large plan de rénovation du bâti. Cet abondement interviendrait indépendamment des efforts d'investissements consentis par d'autres opérateurs. En particulier, les investissements nouveaux de la Caisse des dépôts et consignations et d'Action Logement doivent intervenir en complémentarité avec cet effort d'investissement.
Ce plan de rénovation permettrait de ne pas répercuter les coûts liés à la rénovation sur les résidents. Il représente donc une dépense évitée pour les personnes et les familles. »
• Restreindre les mécanismes de défiscalisation de l'investissement dans l'immobilier des Ehpad
La dimension immobilière a une importance particulière dans le modèle économique des acteurs privés lucratifs. Les établissements privés, situés plus fréquemment dans des zones urbaines denses, supportent un coût du foncier plus élevé. L'objectif assumé par Orpea, lors de sa dernière assemblée générale d'actionnaires, en juin 2021, était d'ailleurs celui de la « “premiumisation” de l'offre et du réseau » assurée, entre autres, par la « création d'établissements dans des localisations à fort pouvoir d'achat » et une « montée en gamme du réseau existant ». L'immobilier est central dans cette stratégie : de beaux locaux, avec espace vert, bien situés, sont un argument pour capter des clients.
Lors de son audition par la commission, Yves le Masne, ancien directeur général d'Orpea, a ainsi indiqué : « Dans un établissement classique, le résultat brut d'exploitation est de l'ordre de 20 % à 30 %. Ce qui a fait l'originalité d'Orpea, c'est d'essayer d'avoir les loyers les plus bas possible tout en étant le mieux placé possible. En effet, nous nous sommes efforcés de construire nous-mêmes nos immeubles, ce qui permet d'économiser les coûts de promotion immobilière, qui représentent 10 % à 20 % du coût d'une construction classique. Dans la moitié des cas, nous conservons la pleine propriété des immeubles de manière à ne pas payer de loyer. Avant loyer, les différents acteurs de notre secteur ont à peu près la même profitabilité que nous, mais comme nous économisons les loyers, notre profitabilité après loyer est meilleure. » 71 ( * ) .
Or une grande partie des Ehpad commerciaux appuient leur immobilier sur la vente en lots sous statut de loueur en meublé non professionnel ouvert à l'investissement défiscalisé qui s'adressent notamment aux particuliers et promettant en contrepartie des taux de rendement importants non réglementés.
Comme l'a indiqué Sophie Boissard à la commission : « Nous avons engagé depuis 2017 un plan de rénovation très vaste sur le parc médico-social, qui sera terminé d'ici à 2025, soit plus de 1 milliard d'euros dans les 270 établissements médico-sociaux du groupe. [...] Nous pouvons le faire sans nous endetter de manière déraisonnable et - j'insiste - sans recourir à des ventes à la découpe. Nous n'avons pas recours chez Korian - cela se pratiquait avant mon arrivée - aux fameuses locations meublées professionnelles (LMP). Nous recevons tous, en tant qu'épargnants, de telles publicités qui offrent des rendements invraisemblables. Je considère aujourd'hui que ce n'est pas le bon dispositif pour investir durablement. Nous ne voulons pas risquer de nous retrouver dans des situations de propriétés morcelées, avec des loyers exorbitants, ce qui pourrait nous mettre dans l'incapacité totale d'assurer durablement l'activité . » 72 ( * ) .
Les dispositifs de défiscalisation applicables à l'investissement en Ehpad
1) Le dispositif « Censi-Bouvard »
Ce dispositif permet de bénéficier d'un crédit d'impôt de 11 % du montant de l'investissement hors taxe réalisé dans un logement loué meublé neuf dans une structure spécifique (résidence avec services pour étudiants, résidence services seniors, Ehpad, etc .).
Cette exonération s'étale sur une période de 9 ans, avec un montant maximum d'investissement plafonné à 300 000 euros.
Il est également possible de récupérer la TVA à hauteur de 20 % du montant de l'investissement, sur demande auprès du Trésor public.
2) Le statut de loueur meublé non professionnel (LMNP)
L'acheteur d'une chambre en Ehpad ou dans une résidence senior dont les revenus locatifs de l'investissement sont inférieurs à 50 % du revenu total et dont les recettes locatives sont inférieures ou égales à 23 000 euros peut bénéficier du régime fiscal micro-bic, plus avantageux.
Il peut également récupérer la TVA si le logement est situé dans une résidence avec services, si le bail commercial signé avec l'exploitant de la résidence comprend 4 services para-hôteliers et si les loyers perçus sont soumis à la TVA de 5,5 %. En Ehpad, ces trois conditions sont généralement remplies d'office.
Le statut de LMNP autorise également un amortissement linéaire sur les murs de l'immeuble pour une période de 30 à 40 ans, mais aussi sur le mobilier pendant 5 à 7 ans. L'investisseur peut alors créer des amortissements réputés différés. En optant pour ce régime réel, les loyers deviennent alors non imposables et la totalité des charges foncières peut être déduite des revenus locatifs.
3) Le statut de loueur meublé professionnel (LMP)
Ce statut s'applique lorsque l'investisseur génère plus de 23 000 euros de recettes locatives, représentant plus de 50 % de son revenu global. La défiscalisation en Ehpad sous régime reste possible, mais elle nécessite un investissement de départ plus élevé, d'être inscrit au RCS et de payer des cotisations aux organismes sociaux. Il est possible de récupérer la TVA et d'amortir linéairement l'immeuble sous les mêmes conditions que pour le statut LMNP.
Ce statut LMP permet de déduire toutes les charges foncières de son revenu global et les plus-values de cession de biens peuvent être exonérées d'impôts si l'activité en LMP est exercée depuis 5 ans et que les recettes annuelles des deux années civiles précédentes ne dépassent pas les 250 000 euros.
L'acquéreur, domicilié en France, bénéficie alors de réductions d'impôt sur la valeur hors taxes du bien, sous réserve qu'il le loue en meublé non professionnel (LMNP) pendant au moins 9 ans.
Or de tels montages pèsent substantiellement, avant même la mise en fonctionnement de l'établissement, sur le niveau du tarif hébergement, réduisant de fait l'accessibilité financière de ces structures pourtant d'intérêt général, sans parler de la pression qu'elle exerce sur la rentabilité de l'exploitation et du rapport qu'un tel mécanisme général entretient avec son mode de propriété.
Aussi les rapporteurs s'interrogent-ils sur l'opportunité de restreindre très sérieusement les mécanismes de défiscalisation de l'investissement locatif en Ehpad.
Proposition n° 16 : Supprimer les dispositifs de défiscalisation pour les investissements immobiliers en Ehpad (ou les soumettre à des règles plus protectrices des petits épargnants et plus contraignantes sur l'entretien du bâti).
Proposition n° 17 : Donner aux acteurs publics et privés non lucratif la possibilité de s'appuyer sur des professionnels pour les accompagner dans la gestion du patrimoine immobilier des Ehpad (foncières solidaires, OPHLM).
(3) Répondre aux besoins en matière de personnel
Des besoins du secteur des personnes âgées dépendantes en personnel en nombre suffisant et qualifié, tout a déjà été dit. Par exemple, par le rapport de Myriam El Khomri de 2019 73 ( * ) .
Les métiers du grand âge sont d'abord peu attractifs . Le turn-over y est important : plus de 80 % des Ehpad ont des vacances de postes et/ou jugent les difficultés de recrutement récurrentes, le nombre de candidats aux concours d'aide-soignant a baissé de 25 % en cinq ans.
La sinistralité de l'emploi atteint en outre des niveaux records, supérieurs à ceux du BTP : la fréquence des accidents du travail et maladies professionnelle est proche de 100 pour 1 000 salariés, soit trois fois supérieure à la moyenne nationale.
Les rémunérations du secteur sont par ailleurs durablement faibles. Les salaires de base des premiers niveaux d'emploi sont inférieurs au SMIC dans plusieurs conventions collectives. En conséquence de quoi, le taux de pauvreté des intervenants à domicile est de 17,5 %, contre 6,5 % pour l'ensemble des salariés. De plus, 79% des salariés sont à temps partiel, le plus souvent subi.
Or trop peu a été fait pour y remédier. Les formations restent cloisonnées, et les refontes des diplômes d'accompagnant éducatif et social (DEAES) et d'aide-soignant ont été menées séparément, alors que les métiers se rapprochent. L'ouverture d'un institut de formation d'aides-soignants ou d'un établissement dispensant le DEAES nécessite toujours, respectivement, une autorisation et un agrément, freins que la loi LCAP du 5 septembre 2018 a levés dans d'autres secteurs.
Les financements pour la qualité de vie au travail restent à encourager plus fortement. Un engagement pour le développement de l'emploi et des compétences (EDEC) a été conclu en 2014 entre les ministères du travail, de la santé et de l'économie pour le secteur de l'autonomie, de même qu'un contrat de filière, en 2017. La dynamique n'a toutefois pas pris.
Les innovations du secteur restent limitées . Une stratégie nationale pour améliorer la qualité de vie au travail en Ehpad a été arrêtée en juin 2018, et d'autres acteurs nationaux, les collectivités, les Carsat, y contribuent aussi, mais le secteur conserve une image peu dynamique.
L'organisation du secteur est encore insuffisamment structurée . Il est couvert par sept conventions collectives. Avec la loi LCAP du 5 septembre 2018, les métiers du grand âge ne relèvent certes plus désormais que de trois OPCO - hors fonction publique, mais des progrès peuvent encore être faits.
Enfin, les métiers sont trop cloisonnés. Les compétences sont définies de manière serrée, et les règles de financement de la prise en charge à domicile ou en Ehpad sont rigides. Un projet contenant par exemple 80 places d'Ehpad, 30 places de Ssiad, un Saad, dix places d'accueil de jour et cinq places d'hébergement émarge sur cinq enveloppes différentes et doit obtenir quatre autorisations distinctes.
Le rapport faisait en conséquence un grand nombre de propositions, dont la plupart méritent d'être reprises.
Principales propositions du rapport El Khomri
Le rapport de Mme El Khomri formulait un certain nombre de préconisations dans l'objectif essentiel de former près de 350 000 professionnels d'ici 2025 : 260 000 pour compenser les départs en retraite et les combler les vacances, et 93 000 par des créations de postes - 66 500 pour augmenter de 20 % le taux d'encadrement et 20 700 pour faire face au vieillissement de la population, notamment.
Axe 1 : assurer de meilleures conditions d'emploi et de rémunération
- Recruter en fonction des besoins : créer 18 500 postes/an d'ici 2024.
- Remettre à niveau les rémunérations des conventions collectives inférieures au SMIC, créer un mécanisme d'indexation, et supprimer l'agrément national des conventions collectives.
- Soutenir les démarches de rapprochement des partenaires conventionnels du secteur, aller vers un OPCO commun.
- Aider à la mobilité des professionnels à domicile : négocier une offre nationale pour équiper les accompagnants de véhicules propres, aider à l'acquisition du permis de conduire en fin de formation.
Axe 2 : donner une priorité à l'amélioration de la qualité de vie
- Lancer un programme de lutte contre la sinistralité, porté par la branche AT-MP. Promouvoir la qualité de vie dans les CPOM.
- Imposer 4 heures de temps collectif par mois d'équipe à domicile et en Ehpad. Créer un baromètre national sur la qualité de vie au travail.
- Développer les groupements d'employeurs en les exonérant de TVA. Investir dans les équipements réduisant la pénibilité au travail.
Axe 3 : moderniser les formations et changer l'image des métiers
- Mobiliser le Plan d'investissement dans les compétences sur les formations sanitaires et sociales. Renforcer le repérage et l'accompagnement des candidats aux formations.
- Supprimer le concours d'aide-soignant pour la formation initiale et l'apprentissage ; assurer l'inscription dans les centres de formation via Parcoursup pour la formation initiale, ouverte aux non-titulaires du bac.
- Supprimer tout quota national pour les entrées en formation d'aide-soignant.
- Garantir la gratuité de la formation. Augmenter le nombre de sessions annuelles dans tous les centres de formation, accompagner le développement du maillage territorial de l'offre de formation.
- Réduire drastiquement l'éventail des diplômes. Rapprocher les référentiels et les instituts de formation des aides-soignants et accompagnants éducatifs et sociaux, pour une fusion à terme. Porter à 10 % la part des diplômes obtenus par l'alternance, à 25 % celle des diplômes délivrés dans le cadre de la VAE.
- Structurer des parcours attractifs. Développer de nouvelles fonctions d'animation d'équipes, de tutorat, d'enseignement. Permettre à tous les professionnelss d'accéder à une formation en gérontologie. Ouvrir aux aides-soignants de la FP un grade terminal en catégorie B.
- Créer un campus des métiers du grand âge, guichet unique de formation et de qualification. Créer un « senior BAFA » (proposition faite par la députée Audrey Dufeu Schubert).
- Lancer une campagne nationale de communication pour améliorer l'image des métiers du grand âge.
Axe 4 : innover pour transformer les organisations
- Reconnaître et sécuriser les glissements de tâches dans le cadre de protocoles nationaux. Expérimenter l'activité libérale dans les zones sous-denses. Reconnaître l'intérêt de la pratique avancée en gérontologie. Créer le métier de « care manager » (coordination de services prévus pour renforcer le maintien à domicile).
- Promouvoir l'innovation organisationnelle.
Axe 5 : mobilisation et la coordination des acteurs et des financements
- Réunir une conférence départementale des métiers du grand âge « chargée de définir une feuille de route » déclinant le plan national.
- Créer une plateforme départementale des métiers du grand âge pour mettre en oeuvre un guichet unique sécurisant les recrutements, dont le pilotage serait confié aux préfets, PCD et DDARS.
- Réunir un comité national des métiers du grand âge, instance de gouvernance du plan national, présidé par un parlementaire.
- Assurer la mobilisation des financements nationaux nécessaires ; le comité national cartographierait les fonds susceptibles d'être mobilisés. Le rapport reprend l'idée du rapport Libault de mobiliser la CRDS, « ou toute autre ressource pérenne ». Déroger le cas échéant au pacte de Cahors.
- Créer un observatoire national des métiers du grand âge.
2. Rendre la gouvernance du secteur propice à l'efficacité et à l'efficience de la politique du grand âge
a) Les problèmes de financement et de gouvernance
Quand on parviendrait à mettre en place un pilotage par la qualité, à mieux associer les usagers à la gestion des établissements et à améliorer celle des événements indésirables, à rééquilibrer les places respectives des différents segments de l'offre et notamment à brider les ambitions du privé commercial, à accompagner la nécessaire médicalisation des établissements et à remédier aux difficultés de recrutement, il resterait à clarifier le cadre national de la politique de prise en charge des personnes âgées en perte d'autonomie.
Car, comme le relevait la concertation grand âge et autonomie de 2019, « L'épuisement institutionnel paraît très profond. Il est largement illustré par le désarroi des acteurs de terrain, gestionnaires de services à domicile et d'établissements... il faut rebâtir le système de pilotage et de gouvernance en partant de principes simples, qualité de prise en charge, réponse aux besoins, attention et écoute aux attentes des personnes âgées » 74 ( * ) .
Depuis 2020, des modifications importantes ont été apportées au secteur, au premier rang desquelles la création par la loi relative à la dette sociale et à l'autonomie de 2020 75 ( * ) d'une nouvelle branche de sécurité sociale chargée de gérer le nouveau risque de la perte d'autonomie, branche dont la gestion a été confiée à la CNSA.
Or on ne saurait affirmer que cette création a suffi à donner au secteur un nouvel équilibre : les rapporteurs de la commission d'enquête ont constaté avec surprise que lors de ses dizaines d'auditions, de la CNSA, il n'a quasiment jamais été question .
Pour un certain nombre d'acteurs du secteur, la médicalisation accrue des Ehpad emporte ou emportera à terme une compétence élargie des ARS sur la gouvernance du secteur des personnes âgées dans les territoires, ne laissant éventuellement aux départements que la compétence d'aide à domicile. Les rapporteurs estiment qu'un tel recul de la place des départements dans la politique médico-sociale n'est pas opportun.
D'abord, les départements ont en matière sociale et médico-sociale, d'une manière générale, une compétence quasiment séculaire et qui n'est remise en cause par personne. Ensuite, s'il est vrai que la couverture du risque autonomie a une forte dimension médicale, il a aussi et surtout une dimension sociale, car la coordination des acteurs de l'aide à la personne est une mission de proximité. La prévention de la perte d'autonomie exige par exemple le repérage des fragilités, qui sont socio-économiques, familiales et psychologiques au moins autant que sanitaires, et la crise sanitaire liée au Covid-19 a montré qu'un tel repérage perdait de son efficace à mesure qu'il s'éloignait du territoire.
Enfin, et par conséquent, le risque autonomie se prête plus mal que les autres à l'application du modèle d'organisation de la sécurité sociale de gouvernance centralisée par une caisse unique disposant d'antennes territoriales en réseau et, d'ailleurs, le choix de la CNSA pour gérer la branche autonomie ne s'est accompagné d'aucune modification de sa gouvernance, fondée sur un véritable « Parlement de l'autonomie » représentant toutes les parties prenantes.
Aussi la démarche de la mission Libault de 2022 semble-t-elle plus intéressante, qui prend soin de préciser que l'objectif ne doit pas être « de remettre en cause les choix de gestion des acteurs dans leur périmètre de compétences » mais de viser, « compte tenu de la forte imbrication des politiques de l'autonomie, à les amener à traiter ensemble, sur la base d'une contractualisation, les sujets à la frontière des prises en charge sanitaires, sociales et médicosociales, dans l'intérêt général d'un meilleur service rendu aux usagers » 76 ( * ) .
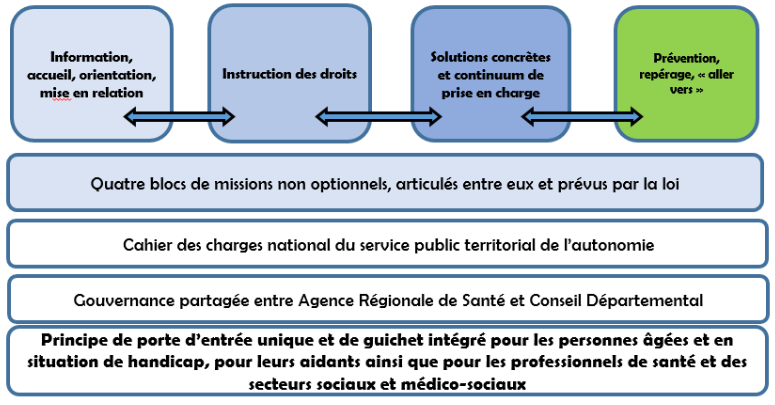
Les rapporteurs accueillent ainsi avec intérêt la proposition du rapport remis en mars 2022 à la ministre Brigitte Bourguignon, consistant à mettre en place un service public territorial de l'autonomie qui exercerait quatre grandes missions :
- l'accueil, l'information, l'orientation et la mise en relation des personnes âgées en perte d'autonomie , des personnes en situation de handicap et de leurs aidants, selon trois vecteurs : numérique, téléphonique, et d'accueil, d'information et d'orientation des usagers.
- l'instruction, la délivrance et la réévaluation des aides et des prestations - les acteurs territoriaux conservant leurs compétences ;
- l'appui aux solutions concrètes , à deux niveaux : d'une part, les aides et appuis, au profit des professionnels , à la gestion, au suivi et à l'accompagnement dans la durée de l'ensemble des personnes. Cette mission visera aussi à soulager les aidants. Les DAC, les communautés 360, les CLIC, les CPTS, en particulier, ont vocation à être intégrés au SPTA, afin que les modalités d'appui aux professionnels de terrain soient clairement identifiées au sein de ce point d'entrée intégré. D'autre part, la mobilisation de l'ensemble des acteurs institutionnels et associatifs de droit commun ;
- les actions de prévention, de repérage et d'« aller-vers », mission qui mobilise les nombreux acteurs du repérage de la perte d'autonomie, de l'adaptation des logements, ou encore ceux réunis au sein des conférences des financeurs de la prévention de la perte d'autonomie.
Schéma des missions du SPTA
Source : mission parcours et autonomie 2022.
Le rapport de la mission parcours et autonomie préconise ainsi qu'un service public territorial de l'autonomie prenne forme , au titre de ses deux premières missions au moins, dans une Maison des ainés et des aidants , sous réserve qu'elle s'inscrive bien dans la logique de point d'entrée unique, simple, identifié et lisible pour les usagers et les professionnels et qu'elle organise l'appui aux solutions concrètes.
La CNSA jouerait dans le déploiement de ce service un rôle pilote, qui pourra consister à :
- soutenir l'ingénierie du projet de déploiement du SPTA, en lien avec les « référents SPTA » au sein des conseils départementaux et des ARS : en élaborant avec eux le cahier des charges des SPTA, en élaborant des référentiels métiers avec les professionnels de terrain, en repérant les bonnes pratiques territoriales, en assurant l'appui opérationnel auprès des conseils départementaux et des ARS comme elle le fait déjà auprès des MDPH ;
- former les acteurs territoriaux à la structuration du service public territorial ;
- animer les instances de démocratie sanitaire ;
- définir, recenser et suivre les indicateurs, assurer les remontées de données nécessaires au pilotage national et local du SPTA, pour garantir que les missions du cahier des charges sont effectivement mises en oeuvre, en élaborant un tableau de bord homogène mis à disposition de la COTEA, recensant les données à collecter pour le pilotage national et local du SPTA.
La gouvernance territoriale de la politique de l'autonomie serait en conséquence refondée au sein d'une conférence territoriale de l'autonomie (Cotea) . Celle-ci s'appuiera sur le réseau des ARS et sur les conseils départementaux, mais associerait également les préfets, acteurs des politiques publique d'insertion professionnelle, d'emploi et de cohésion des territoires, mais aussi les directeurs des services départementaux de l'éducation, en tant qu'ils mobiliseront les structures du premier et du second degré pour l'inclusion scolaire des enfants en situation de handicap.
Le périmètre des missions de la Cotea concernera les quatre blocs d'actions du SPTA :
- réaliser et mettre à jour un diagnostic partagé quantitatif et qualitatif des besoins ;
- définir et approuver, sur la base de ce diagnostic partagé, une stratégie départementale de déploiement et d'organisation du SPTA répondant aux besoins, sur la base du cahier des charges national ;
- initier, renforcer et animer les dynamiques partenariales locales, par exemple en matière de prévention, ou pour organiser des sorties d'hospitalisation, ou même en désignant des référents identifiés pour les usagers ;
- établir à cette fin une programmation des projets et des financements associés.
Propositions du rapport Libault de 2022 (extraits)
1° Définir par la loi et mettre en oeuvre un service public territorial de l'autonomie dans tous les départements.
2° Créer un système d'information de suivi actif du parcours de vie de la personne âgée et/ou en situation de handicap ainsi que de leurs aidants, partagé entre les professionnels des secteurs sanitaire, social et médico-social.
3° Réunir les conditions d'une évaluation globale de la situation de la personne, en s'appuyant sur une révision des outils d'évaluation (grilles AGGIR et PATHOS).
6° Prévoir l'intégration au SPTA des dispositifs d'accueil, d'information, d'orientation, de mise en relation, d'attribution des prestations, d'appui aux solutions concrètes et de prévention de la perte d'autonomie, sans remise en cause de leur existence.
8° Élaborer en concertation avec tous les acteurs un cahier des charges national totalement axé sur le service à l'usager, dans les quatre blocs de mission du SPTA.
9° Mettre en place, sur la base d'un cahier des charges et d'un pilotage national par la CNSA, un programme de formation continue commune des agents publics (ARS et CD) et des professionnels de terrain des secteurs sanitaire, social et médico-social.
10° Légitimer les délégations départementales des ARS dans le pilotage des politiques de l'autonomie et du SPTA, aux côtés du conseil départemental chef de file, en adaptant leurs organisations internes aux logiques de parcours et en renforçant l'attractivité des métiers.
11° Prendre en compte les financements des différents dispositifs et outils de coordination existants ainsi que leurs limites pour attribuer des financements pour le déploiement du SPTA, dans une logique d'effet de levier.
12° Créer une conférence territoriale de l'autonomie au niveau départemental.
13° Renforcer et simplifier les articulations entre l'ARS, le conseil départemental, les communes et groupements de communes à travers un schéma départemental stratégique et opérationnel commun.
15° Autorise par la loi les assemblées locales à fusionner par délibération des conférences et instances entrant dans le champ du SPTA.
21° Assurer un déploiement généralisé du SPTA sur le territoire national, de manière progressive, dans les deux ans suivant la publication de la loi.
Les rapporteurs rejoignent enfin leurs collègues de l'Assemblée nationale sur la nécessité de créer un conseil national consultatif des personnes âgées sur le modèle du Conseil national consultatif des personnes handicapées (CNCPH).
Ce dernier, créé par la loi de 1975, « assure la participation des personnes handicapées à l'élaboration et à la mise en oeuvre des politiques les concernant » 77 ( * ) . Il peut être consulté par les ministres compétents sur tout projet, programme ou étude intéressant les personnes handicapées. Il peut se saisir de toute question relative à la politique concernant les personnes handicapées. Il est chargé d'évaluer la situation matérielle, financière et morale des personnes handicapées en France et des personnes handicapées de nationalité française établies hors de France prises en charge au titre de la solidarité nationale, et de présenter toutes les propositions jugées nécessaires au Parlement et au Gouvernement, visant à assurer, par une programmation pluriannuelle continue, la prise en charge de ces personnes.
De telles missions ne sont actuellement pas remplies pour les personnes âgées en perte d'autonomie autrement que par la remise de rapports ponctuels, dans la tradition créée par le rapport Laroque de 1962 78 ( * ) , remis désormais à une fréquence dont l'accélération dit à elle seule la gravité du problème qu'il nous faut collectivement résoudre. Aussi un organe permanent trouverait-il sa place dans la formalisation des solutions nécessaires, au plus près des pouvoirs publics.
Un tel organe pourrait d'ailleurs être connecté par convention au comité d'animation des contrôles appelé de ses voeux par les rapporteurs dans la proposition n° 5, convention qui aurait pour objet de favoriser la concertation et les échanges d'informations.
Proposition n° 19 : Créer un conseil national consultatif des personnes âgées.
Proposition n° 20 : Prévoir une convention entre le conseil national consultatif des personnes âgées nouvellement créé et le comité d'animation des contrôles ( cf . proposition n°5).
Proposition n° 21 : Créer une conférence territoriale des personnes âgées.
b) En attendant la « loi Grand âge et autonomie »
La dernière proposition appelée par l'analyse du présent rapport ne surprendra guère puisqu'elle ramasse ce qui précède, et surtout car elle s'appuie sur la promesse faite, au moins sous cette forme, depuis le milieu du quinquennat précédent : examiner une loi consacrée au grand âge et à l'autonomie, afin de répondre aux besoins de la population en la matière.
Une telle réforme devra notamment :
- Trouver ces sources de financement pérennes d'une offre de service de meilleure qualité. Outre le renforcement des qualifications et l'effort d'investissement, notamment immobilier, mentionnés précédemment, il conviendra d'augmenter le taux d'encadrement en établissement. La Cour des comptes relevait encore en février dernier que « des différences nettes peuvent être constatées s'agissant des taux d'encadrement observés dans treize pays par un même gestionnaire d'Ehpad. Alors que, dans certains pays, ce taux est supérieur (Irlande) ou très légèrement inférieur (Pays-Bas) à un agent pour un résident, il est inférieur de moitié dans d'autres (Belgique, Tchéquie). La France se situe pour sa part à 0,66 agent par résident. En tenant compte de la durée légale du travail, et en comparant sur une base commune de 40 heures hebdomadaires pour tous les pays (la durée hebdomadaire est de 48h00 en Irlande), le taux d'encadrement en Irlande s'établit alors à 1,38 ETP pour un résident, tandis que le ratio français fléchit à 0,57 (pour 35 heures). C'est une dimension structurante des comparaisons de taux d'encadrement ».
- Aménager, les aides existantes pour améliorer la couverture des besoins, en réexaminant par exemple l'opportunité de certains seuils d'âge ou les cloisonnements entre politiques du handicap et politique du grand âge, un tel décloisonnement étant rendu souhaitable par la création d'une branche de sécurité sociale commune ;
- Améliorer la coordination des acteurs pour fluidifier les prises en charge ;
- Structurer une politique de prévention de la perte d'autonomie cohérente et efficace.
Proposition n° 24 : Examiner une loi grand âge visant à structurer un service public de la prise en charge de la perte d'autonomie répondant aux besoins et aux souhaits de la population.
* 53 « Les groupes d'Ehpad privés dopés par le papy-boom » dans Le Monde du 19 novembre 2019.
* 54 Voir Théo Bourgeron, Caroline Metz et Marcus Wolf, Financiariser le grand âge - Le rôle du capital-investissement dans la gestion des maisons de retraite au Royaume-Uni, en Allemagne et en France, rapport copublié par Finanzwende et l'institut Veblen, janvier 2022 .
* 55 Audition du 13 avril 2022.
* 56 Voir Les Echos capital finance du 11 décembre 2014.
* 57 Voir L'Agefi quotidien, le 31 mai 2021.
* 58 Laure de la Bretèche et Jean-François Vitoux, « Repenser la régulation des Ehpad privés », dans Le Monde du 3 février 2022.
* 59 Le cas échéant par des montages fiscaux sophistiqués : voir « Révélations - Ehpad et Assurances Vie : Paradis Fiscaux, Opacité et Complicité d'État », dans Le Média, 24 juin 2020, cité par Bourgeron, Metz et Wolf, rapport précité.
* 60 Voir Les Echos capital finance du 1 er septembre 2020.
* 61 « Le modèle économique intenable des Ehpad privés » dans Le Monde du 27 janvier 2022.
* 62 Article D. 313-10-8 issu du décret n° 2020-254 du 13 mars 2020 relatif aux modalités de la cession prévue à l'article L. 313-1 du code de l'action sociale et des familles.
* 63 Décret n° 2022-734 du 28 avril 2022 précité.
* 64 Article L. 313-1-1 du code de l'action sociale et des familles.
* 65 Feuille de route Ehpad-USLD DGCS-DGOS 2021-2023, mars 2022.
* 66 Claude Jeandel et Olivier Guérin, rapport de la mission sur les USLD et les Ehpad, juin 2021.
* 67 Instruction N° DGOS/R4/DGCS/3A/2021/233 du 19 novembre 2021 relative au déploiement des interventions des équipes mobiles de gériatrie hospitalières sur les lieux de vie des personnes âgées.
* 68 Décret n° 2022-731 du 27 avril 2022 relatif à la mission de centre de ressources territorial pour personnes âgées et au temps minimum de présence du médecin coordonnateur en établissement d'hébergement pour personnes âgées dépendantes.
* 69 Décret n° 2022-717 du 27 avril 2022 relatif à la création d'une prime de revalorisation pour les médecins coordonnateurs exerçant en établissement d'hébergement pour personnes âgées dépendantes public.
* 70 Arrêté du 26 avril 1999 fixant le contenu du cahier des charges de la convention pluriannuelle prévue à l'article L. 313-12 du code de l'action sociale et des familles.
* 71 Audition du 24 mai 2022.
* 72 Audition du 30 mars 2022.
* 73 Myriam El Khomri. « Plan de mobilisation en faveur de l'attractivité des métiers du grand âge », octobre 2019.
* 74 Concertation grand âge et autonomie, mars 2019.
* 75 Loi n° 2020-992 du 7 août 2020 relative à la dette sociale et à l'autonomie.
* 76 « Vers un service public territorial de l'autonomie », rapport remis par M. Dominique Libault.
* 77 Article L. 146-1 du code de l'action sociale et des familles.
* 78 Rapport de la Commission d'étude des problèmes de la vieillesse, présidée par Pierre Laroque, 1962.