B. LE GRAND CHANTIER DU NUMÉRIQUE EN SANTÉ
Si la France s'est appuyée sur des dispositifs numériques ad hoc pour faire face à la pandémie, avec toutes les limites que cela implique, c'est tout simplement parce qu' elle n'était pas prête : son système de santé repose sur des systèmes informatiques qui ne sont pas faits pour la gestion de crise , qu'il s'agisse du suivi individuel des patients (1) ou de l'exploitation des données de santé agrégées (2).
Pourtant, les choses commençaient à changer , notamment grâce à la « feuille de route du numérique en santé » présentée en avril 2019, et aux mesures du volet numérique de la loi Santé du 24 juillet 2019 56 ( * ) - mais la crise est arrivée trop vite.
1. Une plateforme de santé unique, condition indispensable à la gestion de l'épidémie au niveau individuel
a) La feuille de route de 2019 : une réponse au retard accumulé ?
Comme évoqué dans la première partie du présent rapport, les pays disposant d'un système de santé organisé sur le modèle d'une plateforme numérique , où les bases de données sont interopérables, où les services sont automatiquement liés entre eux et où chaque usager dispose d'un identifiant unique, ont disposé d'un atout précieux dans leur gestion de la crise sanitaire . C'est notamment le cas de l'Estonie .
La France, quant à elle, est très loin du compte . Si elle n'est pas, loin de là, le seul pays au monde dans ce cas, elle fait pourtant partie des premiers à avoir théorisé puis lancé ce grand chantier. Mais celui-ci s'est heurté à l'immense complexité de son système de santé , au morcellement des services et des acteurs, à la rigidité des règles et des structures, à l'incompatibilité des systèmes d'informations - en bref, au poids de sa longue histoire, mais aussi au manque de courage politique et au conservatisme des acteurs concernés.
La France a ainsi accumulé un important retard 57 ( * ) , lourd de conséquences pour la santé en général (cf. encadré), et pour la gestion des crises sanitaires en particulier - celle du Covid-19 et les suivantes .
Le dossier médical partagé (DMP) est sans doute l'exemple le plus significatif. Lancé en 2004, ce chantier a connu des débuts laborieux, sinon chaotiques. En 2012, seuls 158 000 dossiers avaient été ouverts, dont 89 500 vides de toute information. Suspendu en 2012, il est relancé en 2016, avec cette fois des résultats plus encourageants. En novembre 2018, la ministre de la Santé, Agnès Buzyn, annonce sa volonté de généraliser le DMP d'ici 2023.
Les enjeux de la e-santé
Les enjeux du développement du numérique en matière de médecine et de santé vont bien au-delà de la prévention et de la gestion des épidémies .
Sans développement du numérique, la médecine des « 4P » - prédictive, préventive, personnalisée et participative - ne demeurera en France qu'un horizon très lointain.
Or, pour reprendre les termes de l'Institut Montaigne dans le rapport qu'il a récemment consacré au sujet, « le déploiement de la e-santé associé à un recueil systématique des données de santé fait partie des bases indispensables sur lesquelles doit reposer notre système de soins. Cette digitalisation est essentielle pour répondre aux nombreux défis auxquels le système fait face : l'explosion des maladies chroniques, le vieillissement de la population, l'évolution du nombre de soignants sur le territoire, la soutenabilité économique du système de santé et les nouveaux défis sanitaires et sociaux. (...) Pourtant, de nombreux outils numériques permettent déjà d'avoir une vision de ce que pourrait être la santé de demain : des patients acteurs de leur santé grâce aux objets connectés et au suivi à distance, des professionnels de santé accompagnés par des logiciels d'aide au diagnostic et aux traitements, un système de santé plus collaboratif et agile ».
Source : Institut Montaigne, « e-santé : augmentons la dose ! », juin 2020
Présentée par la ministre de la Santé le 15 avril 2019, la « feuille de route du numérique en santé » visait précisément à combler ce retard , en commençant par un renforcement inédit de la gouvernance , qui s'est traduit par la création, fin 2019, de la délégation ministérielle au numérique en santé (DNS) , chargée du pilotage de l'ensemble des projets menés, pour les faire avancer dans la même direction.
|
Le numérique en santé : l'image de la maison |
Source : Ministère des Solidarités et de la Santé, feuille de route du numérique en santé - Bilan 2020 |
Sans entrer dans le détail d'un sujet qui excède le cadre du présent rapport, on pourra rappeler que le grand chantier du numérique en santé repose sur les éléments suivants (cf. schéma ci-dessus) :
- des référentiels socles , soit une série de répertoires, de règles de sécurité, de standards d'interopérabilité et de principes de conception « éthiques », qui constituent ensemble la condition préalable à la réussite et à la pérennité de tous les autres projets. L'identifiant national de santé (INS) est l'un de ces référentiels socles ;
- des services socles à destination des usagers, soit principalement la messagerie sécurisée de santé (MSS), un agenda, un service de e-prescription et le dossier médical partagé (DMP) ;
- trois plateformes numériques , permettant d'accéder simplement à un ensemble d'applications et de services connectés entre eux : l'espace numérique de santé (ENS) grâce auquel chaque usager bénéficiera d'un compte personnel unique lui donnant accès à ses données personnelles et à un ensemble de services, le Bouquet de services pour les professionnels, et le Health Data Hub (cf. infra ) pour les chercheurs.
b) Ce que l'espace numérique de santé (ENS) aurait changé
Début 2020, lorsque la pandémie a frappé la France, ce chantier n'en était qu'à ses débuts - au stade de la remise à plat des référentiels socles, pour l'essentiel. Or, s'il s'était trouvé à un stade plus avancé, il aurait pu changer la donne. La généralisation de l'échange et du partage sécurisé de données de santé entre professionnels de santé d'une part, et avec l'usager d'autre part, aurait en effet permis d' assurer beaucoup plus efficacement le suivi individuel des patients et des cas contacts dans le cadre de la stratégie « Tester, alerter, protéger ».
Deux outils cruciaux ont en particulier fait défaut : l'espace numérique de santé (ENS) , outil majeur de la couche « supérieure » du système qui contient notamment le DMP, et l'identifiant national de santé (INS).
Pour reprendre les mots de Laura Létourneau, déléguée ministérielle au numérique en santé, lors de son audition par la commission des affaires sociales de l'Assemblée nationale le 17 février 2021 58 ( * ) , « si nous avions eu l'espace numérique de santé , nous aurions pu référencer dans le catalogue toutes les applications de téléconsultation qui respectaient les référentiels d'interopérabilité et de sécurité ; disposer d'une messagerie sécurisée citoyenne et envoyer des prescriptions de tests Covid ou échanger de nombreuses informations avec le patient ; croiser simplement les données issues de SI-DEP, de Contact Covid et de Vaccin Covid afin de déterminer si une personne vaccinée pouvait être recontaminée ».
Toutes les informations pertinentes concernant un patient ou un cas contact auraient été rassemblées en un même endroit, et auraient pu être exploitées systématiquement de façon sécurisée . Les perspectives vont bien au-delà d'un simple rapprochement des données liées au Covid-19 et issues des fichiers SI-DEP (tests), Contact-COVID (contacts) et VAC-SI (vaccins) :
- le DMP aurait donné accès (sous réserve d'autorisation expresse) à l'historique médical du patient, donc à ses éventuelles comorbidités et à des facteurs de risques peut-être inconnus - du patient, du professionnel ou même de la recherche médicale - au moment des enquêtes ;
- les autres fonctionnalités de base (messagerie, prise de rendez-vous et e-prescription) auraient facilité le suivi des mesures (isolement, etc.) et l'organisation logistique des campagnes de dépistage et de vaccination ;
- le catalogue d'applications tierces disponibles via l'ENS aurait permis de déployer rapidement et massivement des services utiles dans le contexte de la crise, exploitant par exemple les données médicales (ECG, poids, etc.) issues d'objets connectés , à l'instar de l'application HealthMate de Withings , qui centralise les données issues de ses montres connectées, balances connectées, capteurs de sommeil, etc. Une trentaine de solutions de ce type font actuellement l'objet d'une étude à cette fin par la DNS, en association avec l'ANSSI (sécurité) et la CNIL (données personnelles), pour un déploiement en 2022.
Plusieurs applications spécifiques au Covid-19 sont d'ores et déjà disponibles sur le catalogue de l'ENS 59 ( * ) : aux services directement proposés par le ministère des Solidarités et de la Santé ( Dépistage Covid et Mes Conseils Covid ) s'ajoutent par exemple des applications de téléconsultation ou de télésuivi (questionnaires en ligne, chatbots , bots téléphoniques, etc.) comme MonMedecin.org, AlloCovid, Therap-e, MaQuestionMedicale , ou Stimulab , ou encore des guides interactifs sur les conduites à tenir, à l'instar d' Obal qui permet de suivre l'usage des différents types de masques. Mais il s'agit pour l'instant d' apports tout à fait modestes (une application qui rappelle les gestes barrière, comme s'il était possible de les oublier...), et très-deçà de ce que l'on pourrait attendre pour une gestion de crise efficace.
Ainsi, peut-être s'en est-il fallu de peu - quelques années tout de même - pour que la France dispose, avec l'ENS, d'outils autrement plus efficaces pour réagir à une crise comme celle du Covid-19.
De façon plus optimiste, on peut supposer que les choses auraient été plus graves si la crise était arrivée un peu plus tôt : le rôle de pilotage confié à la DNS a indéniablement facilité la mise en place rapide des outils ad hoc faute de mieux, et ceux-ci en dépit de leurs limites sur le plan du suivi individuel, ont permis de doter la France de l'un des dispositifs de suivi épidémiologique les plus performants du monde.
La nécessité d'investir massivement dans le numérique en santé est désormais un acquis, et 2 milliards d'euros supplémentaires lui ont été accordés au titre du « Ségur de la Santé » pour développer les services prioritaires (DMP, ENS, INS, etc.) 60 ( * ) .
Malgré la crise - si ce n'est grâce à elle - , les travaux préparatoires (passation du marché, développement, etc.) se sont poursuivis à un rythme soutenu en 2020, et « Mon espace santé » (son nouveau nom), devrait être accessible à l'ensemble des Français en janvier 2022 , après une phase d'expérimentation débutant en juillet 2021 pour 1,3 million de personnes.
Gardons-nous toutefois d'un optimisme démesuré : si le plan « Ma Santé 2022 » et la crise sanitaire ont permis une mobilisation salutaire et inédite en faveur du numérique en santé, la seule certitude à ce stade est que la France n'était pas prête . D'autres grands « plans » ont échoué dans la période récente, et il conviendra de ne pas relâcher l'effort une fois cette crise terminée.
c) Ce que l'identifiant national de santé (INS) aurait changé
Après l'espace numérique de santé, l'identifiant national de santé (INS) est l'autre outil majeur dont la France a cruellement manqué , entre autres, pour gérer efficacement la crise, s'agissant du suivi sanitaire au niveau individuel et de l'organisation du parcours de soins. Il s'agit de l'un des référentiels socles de la feuille de route du numérique en santé.
En effet, il n'existe pas aujourd'hui d'identité unique et pérenne pour identifier une même personne au sein du système de santé, mais un grand nombre d' identifiants « locaux » attribués séparément par l'hôpital, le médecin de ville, le laboratoire, le dentiste, etc., selon des règles fixées par chaque acteur, sources de fréquentes erreurs d'identification (homonymes, nom de jeune fille, nom composé, etc.) et de démarches administratives inutiles, pesant à la fois sur les patients et les professionnels. Cette situation entrave considérablement l'échange et le partage de données entre l'ensemble des acteurs intervenant dans la prise en charge et le suivi médico-social de la personne, et nuit à la qualité et à la sécurité des soins . Elle cause des retards de prise en charge, des erreurs de diagnostic ou de thérapie, ou encore des phénomènes de patients « perdus de vue ».
En situation de crise sanitaire, lorsque le système de soins est sous pression et que la rapidité et l'efficacité de la prise en charge revêtent une importance cruciale, l'absence d'un identifiant unique de santé est lourde de conséquences.
Pourtant, tout citoyen français se voit attribuer à la naissance un numéro de Sécurité sociale , le NIR, ou numéro INSEE, qui permet son inscription au répertoire national d'identification des personnes physiques (RNIPP) et constitue un identifiant unique et fiable. Toutefois, soucieuse d'éviter les interconnexions de fichiers et afin de prévenir toute utilisation des données personnelles à d'autres fins que celles qui ont justifié leur collecte, la CNIL a toujours refusé l'utilisation du NIR au-delà de la sphère sociale, s'opposant en particulier à son utilisation dans le domaine de la santé 61 ( * ) . En vertu de cette doctrine de « cantonnement », le NIR saurait être utilisé qu'à des fins administratives, par la Sécurité sociale et ses partenaires (professionnels et établissements de santé, organismes d'assurance maladie obligatoires et complémentaires, assurance chômage, employeurs, etc.), afin de procéder aux remboursements des soins, d'assurer le paiement des cotisations sociales et de verser les droits sociaux aux assurés. Par conséquent, la CNIL s'était opposée en 2007 à l'utilisation du NIR en tant qu'identifiant du DMP 62 ( * ) , une décision qui n'est pas étrangère à l'impasse dans laquelle celui-ci s'est longtemps trouvé.
La loi Santé du 24 juillet 2019 63 ( * ) a permis de renverser cette doctrine, en prévoyant l'utilisation du NIR comme identifiant national de santé . Plus précisément, l'INS est constitué du NIR et de cinq « traits d'identité » permettant une identification certaine (nom de naissance, prénom, date de naissance, lieu de naissance, sexe), auxquels s'ajoute l'identifiant de l'organisme qui a attribué l'INS. L'ensemble est sécurisé par le téléservice INSi , qui permet aux seuls acteurs de la santé d'obtenir l'INS d'un patient ou usager, conformément aux standards d'identitovigilance.
Initialement fixée au 1 er janvier 2020, l'obligation d'utiliser l'INS pour référencer les données de santé a été reportée au 1 er janvier 2021 . En pratique, toutefois, sa généralisation est encore loin d'être effective. Elle dépend en particulier de la mise à jour des multiples logiciels 64 ( * ) utilisés par les professionnels et les établissements de santé - et de la bonne volonté de ces derniers à l'utiliser.
Une partie des 2 milliards d'euros alloués au numérique par le « Ségur de la Santé » devrait d'ailleurs permettre de prendre en charge les coûts de développements liés à l'intégration de l'INS.
Au-delà de l'INS, la crise a également permis d'accélérer la mise en oeuvre d'un autre élément fondamental du « socle » du système : les cartes professionnelles « e-CPS », dont le nombre a connu une très forte augmentation, tirée par le déploiement de SI-DEP et SI-VAC .
2. Le Health Data Hub et l'exploitation des données agrégées : un effort à poursuivre pour des perspectives immenses
a) Une plateforme de partage des données à l'avenir très prometteur
Le numérique n'est pas seulement indispensable à une meilleure gestion de la crise sanitaire au niveau individuel : l'enjeu est aussi celui de l'exploitation des données au niveau agrégé, à des fins de recherche médicale et de modélisation épidémiologique . C'est l'autre aspect majeur de la e-santé. Dans une crise comme celle du Covid-19, ces données constituent par exemple une ressource précieuse pour développer des vaccins ou des traitements, identifier d'éventuels effets indésirables ou prédispositions, et guider les autorités dans la prise de mesures difficiles (confinements, restrictions, etc.).
Tel est précisément l'objectif du Health Data Hub (HDH), la plateforme des données de santé (PDS) créée par la loi Santé de 2019 65 ( * ) , à la suite notamment du rapport de Cédric Villani sur l'intelligence artificielle 66 ( * ) , qui pourrait faire de la France le leader mondial de l'IA en santé .
Comme le souligne le rapport Bothorel sur l' open data , cosigné par la directrice du Health Data Hub , Stéphanie Combes, « dans le domaine de la santé, c'est par le traitement et le croisement d'un grand volume de données de qualité, que les recherches à plus grand impact peuvent être menées, par exemple pour améliorer le dépistage et le diagnostic d'une maladie, analyser les effets secondaires des traitements, faire évoluer les essais cliniques. Les données publiques et d'intérêt général peuvent donc être mises au service de la data science et de l'IA , qu'il s'agisse de projets publics, privés ou mixtes. Une grande partie de l'IA se développe sur des ressources ouvertes, des jeux de données d'entraînement, des modèles pré-entraînés et des logiciels libres ».
|
Des « hubs » pour valoriser les données Les « hubs » désignent des infrastructures de stockage de données provenant de multiples sources, ainsi que les outils de traitement et d'analyse associés et les services d'organisation et d'animation de la communauté. Beaucoup de projets dans le domaine de l'intelligence artificielle nécessitent d'accéder à des données détenues par des tiers, et qui n'ont pas vocation à être publiques (en raison par exemple du secret fiscal, médical, ou professionnel). On recense aujourd'hui huit hubs sectoriels ou intersectoriels , dont certains ne sont qu'à l'état de projet : |
|
Source : délégation à la prospective, d'après le rapport de la mission Bothorel |
D'un point de vue juridique, le HDH est un groupement d'intérêt public (GIP), qui associe 56 membres fondateurs , principalement issus du secteur public (CNAM, CNRS, Haute autorité de santé, etc.), mais représentant également les usagers (France Assos Santé) et, bien sûr, les acteurs privés de la santé. Son financement est majoritairement public.
Concrètement, le HDH est un guichet unique permettant un accès aisé et unifié, transparent et sécurisé aux données de santé , sous la forme d'un catalogue comprenant, d'une part, les bases de données médicales et administratives issues du Système national des données de santé (SNDS) 67 ( * ) , et d'autre part, de nouvelles bases de données .
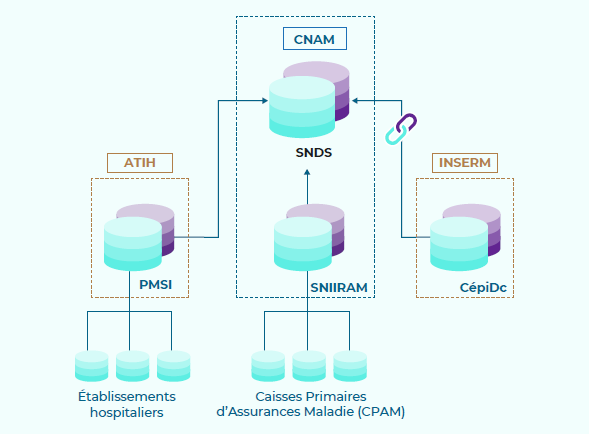
Le Système national des données de santé (SNDS)
Source : rapport annuel 2020 du Health Data Hub
L'accès se fait dans le respect du droit des patients, dont les données sont pseudonymisées .
b) Une portée encore limitée pendant la crise
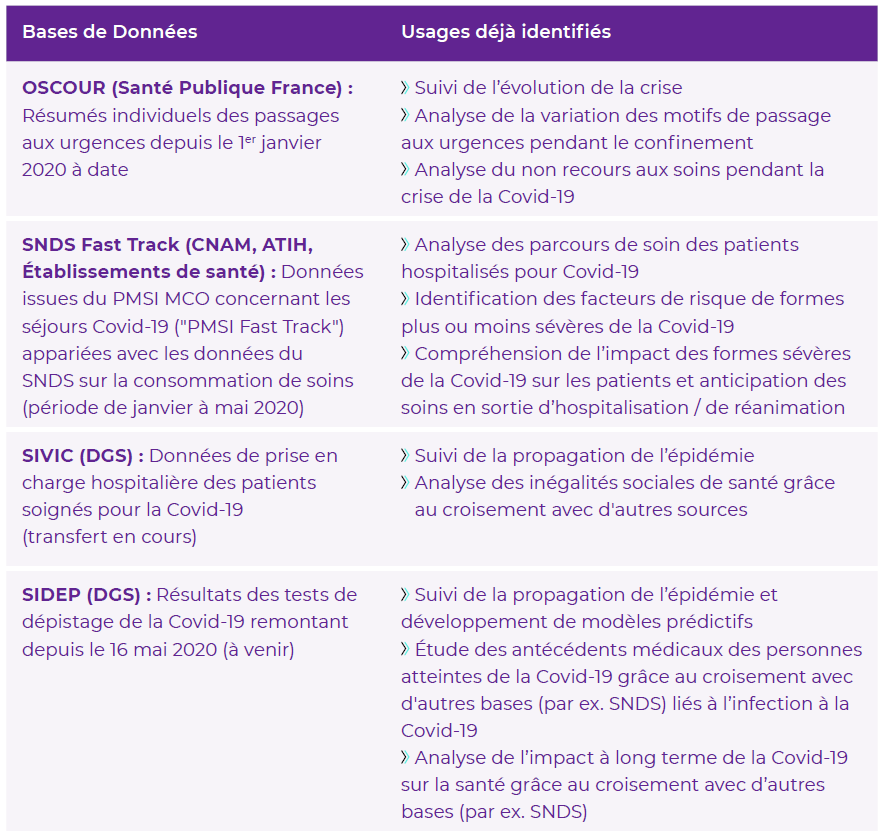
Le Health Data Hub est opérationnel depuis 2020, quoique son catalogue soit encore réduit. Face à la crise sanitaire, le Gouvernement a pris la décision d'accélérer son déploiement , en l'autorisant par arrêté à centraliser les données du SNDS pour les besoins de la recherche sur le Covid-19, ainsi que les données issues des fichiers SI-VIC, SI-DEP et Contact Covid .
Plusieurs projets de recherche ont ainsi pu être lancés , en dépit des lenteurs et difficultés liées à la procédure d'autorisation préalable par la CNIL (cf. II infra ).
Exemple de projets menés
via
le
Health Data Hub
en lien avec la pandémie de
Covid-19
Le projet CoviSAS : en partenariat avec la chaire d'intelligence artificielle MIAI de l'université Grenobles-Alpes et l'entreprise Semeia, il vise à connaître la prévalence des formes sévères de la COVID-19 chez les patients atteints du syndrome d'apnée obstructive au sommeil. En effet, ces derniers sont plus à risque de développer des pathologies associées à des formes plus graves de la Covid-19 (diabète, hypertension). Les résultats contribueront ainsi à l'amélioration des connaissances sur l'épidémie, et à la définition de stratégies de prévention et de prise en charge précoce pour les patients touchés par ces comorbidités. Pour reconstituer le parcours de soins des patients atteints du syndrome, l'étude repose sur les données du SNDS, notamment celles des hospitalisations et celles sur la consommation de médicaments.
Le projet FrogCovid : en partenariat avec l'unité de recherche MASCOT de l'INSERM et Clynitix, sur les données du SNDS, l'étude s'intéresse aux facteurs prédictifs du risque de développer une forme sévère de la Covid-19, afin de mieux comprendre qui sont les facteurs à risque, et développer des accompagnements post-hospitalisations plus pertinents. Les conséquences d'un passage en réanimation pour chaque profil de patient caractérisé seront également mieux connues.
Le projet CoData : en partenariat avec l'Institut de cancérologie Strasbourg Europe (ICANS) et Quantmetry, cette étude se penche sur l'impact de la première vague de la Covid19 sur la prise en charge de patientes atteintes du cancer du sein. Les données analysées permettent de fournir un panorama complet des parcours de soin de ces patientes. L'objectif est de comprendre l'impact des perturbations issues de la pandémie de la Covid-19 sur leur la prise en charge et ainsi développer des outils de pilotage aux hôpitaux pour les aider vers un retour à la normale.
Source : audition du Health Data Hub par les rapporteurs
Si le Health Data Hub n'est pas, en lui-même, un outil de gestion de crise, les recherches qu'il facilite peuvent néanmoins contribuer de manière décisive à la réponse à une menace sanitaire. Toutefois, la plateforme n'en est pour l'instant qu'à ses premiers pas , et si la crise a permis d'accélérer certains chantiers, elle en a aussi ralenti d'autres. Le Covid-19 est, pour ainsi dire, arrivé trop tôt pour que le Health Data Hub puisse démontrer toute son utilité.
À plus long terme, toutefois, son interopérabilité avec, par exemple, le DMP ou les applications tierces de l'espace numérique de santé pourrait s'avérer un atout considérable dans la gestion d'une crise sanitaire.
L'usage du SNDS dans le cadre de la crise du Covid-19
Source : rapport annuel 2020 du Health Data Hub
* 56 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé.
* 57 De nombreux rapports alertent de longue date sur ce retard. Citons par exemple le rapport n° 465 (2014-2015) du 26 mai 2015, intitulé « Le numérique au service de la santé », fait par Catherine Procaccia, sénateur, et Gérard Bapt, député, au nom de l'office parlementaire d'évaluation des choix scientifiques et technologiques (OPECST), à la suite d'une audition publique organisée le 15 mai 2014 sur le sujet.
* 58 Table ronde du 17 février 2021 sur le numérique en santé à l'heure de la crise sanitaire : audition de Laura Létourneau, déléguée ministérielle au numérique de la santé (DNS), Emmanuel Gomez, directeur délégué à la gestion et à l'organisation des soins de la Caisse nationale de l'assurance maladie (CNAM), Annika Dinis, directrice opérationnelle du numérique et de l'innovation de la CNAM, Sara-Lou Gerber, directrice de cabinet du directeur général de la CNAM, Dominique Martin, médecin-conseil national de la CNAM et François Lescure, président du LET - Les Entreprises de la Télémédecine.
* 59 La liste - encore très modeste - est disponible ici : https://www.sante.fr/covid-numerique
* 60 Sur ces 2 milliards d'euros, 1,4 milliard d'euros seront consacrés sur 3 ans aux services prioritaires, et 600 millions d'euros sur 5 ans seront spécifiquement alloués au secteur médico-social pour le rattrapage de son retard en matière de numérique, d'après les annonces du 21 juillet 2020.
* 61 Il faut préciser que le NIR, composé de 15 chiffres indiquant notamment le sexe, le mois et l'année de naissance, est particulièrement signifiant en lui-même. Rétrospectivement, ce choix initial, plutôt que d'un numéro « neutre », peut apparaître malheureux.
* 62 Conclusions de la CNIL sur l'utilisation du NIR comme identifiant de santé, 20 février 2007.
* 63 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé et décret n° 2019-1036 du 8 octobre 2019 modifiant le décret n° 2017-412 du 27 mars 2017.
* 64 Lors de la publication du bilan 2020 de la feuille de route du numérique en santé, 49 solutions logicielles étaient ainsi capables d'utiliser l'INS.
* 65 Loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé et arrêté du 29 novembre 2019.
* 66 Cédric Villani, Marc Schoenauer, Yann Bonnet, Charly Berthet, Anne-Charlotte Cornut, François Levin et Bertrand Rondepierre, « Donner un sens à l'intelligence artificielle : pour une stratégie nationale et européenne », rapport remis au Premier ministre le 28 mars 2018.
* 67 Créé en 2016, le SNDS est un entrepôt de données médico-administratives pseudonymisées couvrant l'ensemble de la population française et contenant l'ensemble des soins présentés au remboursement. Il permet de croiser les données de l'assurance maladie (base SNIIRAM), les données des hôpitaux (base PMSI), les causes médicales de décès (base du CépiDC de l'Inserm), les données relatives au handicap (données de la CNSA), et d'autres données à venir.