Avis n° 425 (2003-2004) de M. Adrien GOUTEYRON , fait au nom de la commission des finances, déposé le 21 juillet 2004
Disponible au format Acrobat (1,4 Moctet)
-
AVANT-PROPOS
-
CHAPITRE PREMIER
L'URGENCE D'UNE RÉFORME STRUCTURELLE EN PROFONDEUR
-
I. UN DIAGNOSTIC PARTAGÉ
-
A. LE CONSTAT : UN DÉFICIT EXPONENTIEL
DE L'ASSURANCE MALADIE
-
B. L'EXEMPLE DES RÉFORMES MENÉES
À L'ÉTRANGER
-
A. LE CONSTAT : UN DÉFICIT EXPONENTIEL
DE L'ASSURANCE MALADIE
-
II. UN CONSENSUS AUTOUR DES PRINCIPES
FÉDÉRATEURS
-
I. UN DIAGNOSTIC PARTAGÉ
-
CHAPITRE DEUX
DES MESURES DE REDRESSEMENT FINANCIER INDISPENSABLES
-
I. LA MAÎTRISE MÉDICALISÉE DES
DÉPENSES DE SANTÉ
-
A. DES MESURES ALLANT DANS LE SENS DE LA
RESPONSABILISATION DES ASSURÉS ET DE LA RATIONALISATION DE L'OFFRE DE
SOINS
-
1. Le dossier médical personnel, un outil
de responsabilisation et de coordination
-
2. L'adaptation de la carte Vitale
-
3. La volonté de l'Assemblée
nationale de responsabiliser le patient en l'informant sur le coût des
soins
-
4. L'encadrement de la prise en charge des
patients atteints d'une affection de longue durée
-
a) La forte augmentation des dépenses
liées aux admissions en ALD
-
b) La médicalisation des critères de
prise en charge des patients admis en ALD par la loi de financement de la
sécurité sociale pour 2004
-
c) Le renforcement de l'encadrement de la prise en
charge des ALD par le présent projet de loi
-
d) Une nécessaire amélioration du
contrôle du dispositif ALD
-
a) La forte augmentation des dépenses
liées aux admissions en ALD
-
5. La mise en place du médecin traitant,
pierre angulaire du nouveau système de santé, et ses
corollaires
-
a) Le choix du médecin traitant
-
b) Une forte incitation au recours au
médecin traitant
-
c) L'élargissement du champ conventionnel
à certaines conditions spécifiques de dépassement
d'honoraires par les médecins spécialistes
-
d) L'impact réel de l'instauration du
médecin traitant au regard des expériences
étrangères de « gatekeeping »
-
a) Le choix du médecin traitant
-
1. Le dossier médical personnel, un outil
de responsabilisation et de coordination
-
B. LA CRÉATION D'UNE PARTICIPATION
FORFAITAIRE À LA CHARGE DES ASSURÉS
-
C. DES MESURES ALLANT DANS LE SENS DU RENFORCEMENT
DU CONTRÔLE MÉDICAL DE L'ASSURANCE MALADIE ET DE LA SANCTION DES
PRATIQUES ABUSIVES
-
1. Un meilleur contrôle de l'utilisation de
la carte Vitale
-
2. L'institution de pénalités
financières en cas d'abus ou de fraude des professionnels de
santé, des établissements de santé et des
assurés
-
3. Un renforcement du contrôle des
prescripteurs de transports ou d'arrêts de travail
-
a) La subordination de la couverture des frais de
transport ou du versement des indemnités journalières à
l'accord préalable du service du contrôle médical
-
b) La suspension de prise en charge des
indemnités journalières et des frais de transport : une
proposition du gouvernement supprimée par l'Assemblée
nationale
-
a) La subordination de la couverture des frais de
transport ou du versement des indemnités journalières à
l'accord préalable du service du contrôle médical
-
4. Un renforcement du contrôle des
bénéficiaires d'indemnités journalières
-
5. Un meilleur encadrement des conditions de
renouvellement des arrêts de travail
-
6. L'institution d'une procédure de
récupération auprès des assurés des sommes
indûment versées ou ayant indûment
bénéficié à l'assuré
-
7. De nouvelles possibilités d'aide
offertes à l'assuré pour favoriser la reprise du travail en cas
d'arrêt de travail supérieur à trois mois
-
1. Un meilleur contrôle de l'utilisation de
la carte Vitale
-
D. DES MESURES ALLANT DANS LE SENS D'UNE
GÉNÉRALISATION DE L'UTILISATION DES MÉDICAMENTS
GÉNÉRIQUES
-
A. DES MESURES ALLANT DANS LE SENS DE LA
RESPONSABILISATION DES ASSURÉS ET DE LA RATIONALISATION DE L'OFFRE DE
SOINS
-
II. LA GARANTIE ET L'ÉLARGISSEMENT DES
RECETTES DE L'ASSURANCE MALADIE
-
A. UN PRÉALABLE INDISPENSABLE : LA
GARANTIE DES RESSOURCES DE LA SÉCURITÉ SOCIALE PAR LE BIAIS D'UNE
CLARIFICATION DES RELATIONS FINANCIÈRES ENTRE L'ETAT ET LA
SÉCURITÉ SOCIALE
-
B. LA CONSOLIDATION DU RECOUVREMENT DES RECETTES
DE LA SÉCURITÉ SOCIALE
-
C. UNE AUGMENTATION DU PRODUIT DE LA CONTRIBUTION
SOCIALE GÉNÉRALISÉE (CSG) AU PROFIT DE LA BRANCHE
MALADIE
-
D. LE RELÈVEMENT DE CERTAINES TAXES
À LA CHARGE DES ENTREPRISES PHARMACEUTIQUES
-
1. Le relèvement de la contribution sur les
dépenses de promotion des fabricants ou distributeurs de dispositifs
médicaux et de la contribution sur les dépenses de promotion des
laboratoires pharmaceutiques
-
2. La pérennisation de la contribution sur
le chiffre d'affaires des entreprises pharmaceutiques
-
3. La révision à la baisse du
« taux K »
-
1. Le relèvement de la contribution sur les
dépenses de promotion des fabricants ou distributeurs de dispositifs
médicaux et de la contribution sur les dépenses de promotion des
laboratoires pharmaceutiques
-
E. LA CRÉATION D'UNE CONTRIBUTION
ADDITIONNELLE À LA CONTRIBUTION SOCIALE DE SOLIDARITÉ DES
SOCIÉTÉS (C3S)
-
F. UNE NOUVELLE REPRISE DE DÉFICITS PAR LA
CADES
-
A. UN PRÉALABLE INDISPENSABLE : LA
GARANTIE DES RESSOURCES DE LA SÉCURITÉ SOCIALE PAR LE BIAIS D'UNE
CLARIFICATION DES RELATIONS FINANCIÈRES ENTRE L'ETAT ET LA
SÉCURITÉ SOCIALE
-
III. LA RECHERCHE DE L'ÉQUILIBRE FINANCIER
DE L'ASSURANCE MALADIE À L'HORIZON 2007
-
I. LA MAÎTRISE MÉDICALISÉE DES
DÉPENSES DE SANTÉ
-
CHAPITRE TROIS
L'AMÉLIORATION INCONTOURNABLE DE LA GOUVERNANCE DU SYSTÈME DE SANTÉ ET DE LA QUALITÉ DE L'OFFRE DE SOINS
-
I. LA RÉFORME DE L'ORGANISATION DE
L'ASSURANCE MALADIE
-
A. LA CRÉATION DE LA HAUTE AUTORITÉ
DE SANTÉ (HAS)
-
1. Statut et missions de la nouvelle HAS
-
2. L'exercice de ses compétences par la
nouvelle HAS
-
3. L'organisation interne de la nouvelle
HAS
-
4. Le principe d'autonomie financière de la
nouvelle HAS
-
5. Les conditions d'application
-
6. Un outil privilégié de la
nouvelle organisation du système de soins
-
a) Une institution recommandée par le Haut
conseil pour l'avenir de l'assurance maladie
-
(1) Les lacunes actuelles en matière
d'évaluation médicale des produits et actes médicaux
inscrits au remboursement d'une part, de diffusion des
référentiels médicaux et des recommandations de bonnes
pratiques, d'autre part
-
(2) La nécessité de créer une
institution « centralisatrice » et
indépendante
-
(1) Les lacunes actuelles en matière
d'évaluation médicale des produits et actes médicaux
inscrits au remboursement d'une part, de diffusion des
référentiels médicaux et des recommandations de bonnes
pratiques, d'autre part
-
b) Des interrogations de principe
-
a) Une institution recommandée par le Haut
conseil pour l'avenir de l'assurance maladie
-
1. Statut et missions de la nouvelle HAS
-
B. LA DÉFINITION DES COMPÉTENCES DES
ORGANISMES D'ASSURANCE MALADIE RELATIVES AU REMBOURSEMENT DES PRODUITS, ACTES
OU PRESTATIONS DE SANTÉ REMBOURSABLES
-
1. Le rôle de l'Union nationale des caisses
d'assurance maladie (UNCAM)
-
2. L'élargissement des missions du
Comité économique des produits de santé
-
3. La création d'un conseil de
l'hospitalisation
-
4. Une meilleure association de l'assurance
maladie en cas d'infraction aux règles de tarification des prestations
hospitalières par les établissements de santé
-
5. La création d'un comité de la
démographie médicale
-
1. Le rôle de l'Union nationale des caisses
d'assurance maladie (UNCAM)
-
C. LA RÉNOVATION DE L'ORGANISATION DE
L'ASSURANCE MALADIE DANS LE SENS D'UNE MEILLEURE COORDINATION ET D'UN
RENFORCEMENT DE L'ÉCHELON RÉGIONAL DU SYSTÈME DE
SOINS
-
1. Le renforcement des compétences
confiées à la Caisse nationale d'assurance maladie des
travailleurs salariés
-
2. La réforme des instances dirigeantes des
caisse primaires d'assurance maladie
-
3. La création de trois unions nationales
de représentation : l'Union nationale des caisses d'assurance
maladie, l'Union nationale des organismes d'assurance maladie
complémentaire et l'Union nationale des professions de
santé
-
4. La redéfinition du rôle des
organismes d'assurance maladie complémentaire
-
a) Une incitation à l'acquisition d'une
couverture complémentaire de santé
-
(1) Un dispositif ciblé sur les personnes
dont les ressources sont légèrement supérieures au plafond
pour disposer de la couverture maladie universelle
-
(2) Des plafonds différenciés par
tranche d'âge
-
(3) Une aide indirecte aux assurés
-
(4) Une gestion assurée par le fonds de
financement de la couverture maladie universelle
-
(5) La nécessaire recherche de financements
complémentaires
-
(1) Un dispositif ciblé sur les personnes
dont les ressources sont légèrement supérieures au plafond
pour disposer de la couverture maladie universelle
-
b) Les limitations au champ de couverture par les
organismes complémentaires : rendre effectif le principe d'un
ticket modérateur d'ordre public
-
a) Une incitation à l'acquisition d'une
couverture complémentaire de santé
-
5. L'affirmation du rôle des caisses de la
mutualité sociale agricole
-
6. La création d'un Institut des
données de santé
-
7. L'adaptation de l'organisation régionale
du système de soins
-
a) La recherche d'une plus grande coordination des
acteurs de la santé au niveau régional, gage d'un meilleur
pilotage du système de santé
-
b) La création des unions des
professionnels de santé exerçant à titre
libéral
-
c) Le renforcement des unions régionales
des caisses d'assurance maladie
-
d) Le renforcement des liens entre l'agence
régionale de l'hospitalisation (ARH) et l'URCAM
-
a) La recherche d'une plus grande coordination des
acteurs de la santé au niveau régional, gage d'un meilleur
pilotage du système de santé
-
1. Le renforcement des compétences
confiées à la Caisse nationale d'assurance maladie des
travailleurs salariés
-
D. LA RÉNOVATION DE LA POLITIQUE
CONVENTIONNELLE
-
1. Un processus engagé depuis quelques
années dans un contexte de « crise » du
système conventionnel
-
a) L'évolution du champ des conventions a
été différente selon les professions
-
b) Les conventions se sont progressivement
enrichies d'éléments relatifs au contenu et aux modalités
de la pratique professionnelle
-
c) L'apparition des modulations individuelles des
engagements conventionnels
-
d) Le bilan actuel de la politique
conventionnelle
-
a) L'évolution du champ des conventions a
été différente selon les professions
-
2. Une base juridique donnée aux accords
conventionnels interprofessionnels
-
3. La modernisation du cadre général
des relations conventionnelles
-
4. L'élargissement du champ conventionnel
aux dispositifs d'aides à l'installation et à la prise en charge
des cotisations sociales des médecins libéraux
-
5. L'instauration de contrats dérogatoires
destinés à faciliter l'exercice regroupé des professions
de santé dans les zones de densité médicale
insuffisante
-
6. La prorogation de certaines conventions
nationales
-
7. La substitution au statut réglementaire
d'un statut conventionnel des praticiens conseils
-
1. Un processus engagé depuis quelques
années dans un contexte de « crise » du
système conventionnel
-
A. LA CRÉATION DE LA HAUTE AUTORITÉ
DE SANTÉ (HAS)
-
II. LE RESPECT DES OBJECTIFS DE
DÉPENSES
-
III. L'AMÉLIORATION DE LA QUALITÉ
DES SOINS
-
A. L'AMÉLIORATION DES PRATIQUES
PROFESSIONNELLES
-
1. Le développement des outils contractuels
ayant pour but la promotion des bonnes pratiques
-
2. L'évaluation des pratiques
professionnelles médicales
-
3. La création d'un Observatoire des
risques médicaux
-
4. La définition de la mission
d'accréditation de l'ANAES et le bénéfice d'une aide
à la souscription d'une assurance pour les médecins
engagés dans une procédure d'accréditation
-
5. L'encadrement du recours aux traitements de
substitution
-
1. Le développement des outils contractuels
ayant pour but la promotion des bonnes pratiques
-
B. L'AMÉLIORATION DE L'INFORMATION DES
ASSURÉS
-
C. LE DÉVELOPPEMENT DE LA
TÉLÉMÉDECINE
-
D. LES NOUVELLES MISSIONS DES ORGANISMES
GESTIONNAIRES DE L'ASSURANCE MALADIE EN TERMES DE LIQUIDATION
MÉDICALISÉE DES DÉPENSES DE SANTÉ
-
1. La vérification par les caisses
d'assurance maladie des conditions ouvrant droit à la prise en charge
des soins des assurés
-
a) Le respect de l'ensemble des conditions
générales auxquelles est subordonnée la prise en
charge
-
b) Le respect de conditions plus
spécifiques relatives aux listes de prestations et biens dont le
remboursement est assuré par l'assurance maladie
-
c) Le respect du contenu des outils
conventionnels à disposition des professionnels de santé
-
d) La nécessaire coopération des
assurés et professionnels de santé
-
a) Le respect de l'ensemble des conditions
générales auxquelles est subordonnée la prise en
charge
-
2. La possible sanction des anomalies
constatées par les caisses d'assurance maladie
-
3. Un moyen pour les caisses d'assurance maladie
de faire respecter les mécanismes de maîtrise
médicalisée des dépenses de santé
-
1. La vérification par les caisses
d'assurance maladie des conditions ouvrant droit à la prise en charge
des soins des assurés
-
A. L'AMÉLIORATION DES PRATIQUES
PROFESSIONNELLES
-
I. LA RÉFORME DE L'ORGANISATION DE
L'ASSURANCE MALADIE
-
EXAMEN EN COMMISSION
-
AMENDEMENTS ADOPTÉS PAR LA
COMMISSION
-
ANNEXE :
NOTE CONJOINTE DE LA DIRECTION DU BUDGET ET DE LA DIRECTION DE LA PRÉVISION ET DE L'ANALYSE ÉCONOMIQUE DU MINISTÈRE DE L'ÉCONOMIE, DES FINANCES ET DE L'INDUSTRIE DU 10 JUIN 2004
N° 425
SÉNAT
SESSION EXTRAORDINAIRE DE 2003-2004
|
Annexe au procès-verbal de la séance du 21 juillet 2004 |
AVIS
PRÉSENTÉ
au nom de la commission des Finances, du contrôle budgétaire et des comptes économiques de la Nation (1) sur le projet de loi, ADOPTÉ PAR L'ASSEMBLÉE NATIONALE, APRÈS DÉCLARATION D'URGENCE, relatif à l' assurance maladie ,
Par M. Adrien GOUTEYRON,
Sénateur.
(1) Cette commission est composée de : M. Jean Arthuis, président ; MM. Jacques Oudin, Gérard Miquel, Claude Belot, Roland du Luart, Mme Marie-Claude Beaudeau, M. Aymeri de Montesquiou, vice-présidents ; MM. Yann Gaillard, Marc Massion, Michel Sergent, François Trucy, secrétaires ; M. Philippe Marini, rapporteur général ; MM. Philippe Adnot, Bernard Angels, Bertrand Auban, Denis Badré, Jacques Baudot, Roger Besse, Maurice Blin, Joël Bourdin, Gérard Braun, Auguste Cazalet, Michel Charasse, Jacques Chaumont, Jean Clouet, Yvon Collin, Jean-Pierre Demerliat, Eric Doligé, Thierry Foucaud, Yves Fréville, Paul Girod, Adrien Gouteyron, Hubert Haenel, Claude Haut, Roger Karoutchi, Jean-Philippe Lachenaud, Claude Lise, Paul Loridant, François Marc, Michel Mercier, Michel Moreigne, Joseph Ostermann, René Trégouët.
Voir les numéros :
Assemblée nationale ( 12 e législ.) : 1674 , 1715 et T.A. 315
Sénat : 420 et 424 (2003-2004).
|
Sécurité sociale. |
AVANT-PROPOS
Mesdames, Messieurs,
Mettre en oeuvre une véritable réforme structurelle de notre système de santé relève aujourd'hui d'une impérieuse nécessité, en raison du constat d'une dérive financière sans précédent de l'assurance maladie, élément incontournable de la dégradation des comptes publics français dans leur ensemble.
Non seulement le niveau actuel du déficit de l'assurance maladie peut être qualifié de grave mais surtout ce déficit s'aggrave de façon « exponentielle » depuis au moins quatre ans, en raison principalement d'une augmentation structurelle des dépenses d'assurance maladie.
Même au plus fort de la croissance économique, l'assurance maladie n'a jamais renoué avec un solde positif tandis que le redressement des comptes de la sécurité sociale entre 1996 et 2000 s'est accompagné du maintien d'un déficit de cette branche de la sécurité sociale deux fois supérieur en 2000 à ce qu'il était dix ans auparavant. Le niveau actuel de déficit de l'assurance maladie interdit donc tout retour spontané à l'équilibre.
Dès lors, une réforme en profondeur de notre système de santé était aujourd'hui incontournable .
Pour être efficace, cette réforme devra mettre en oeuvre, non seulement des mesures de redressement financier indispensables, mais surtout des mesures induisant de profonds et pérennes changements de comportement de tous les acteurs du système.
La responsabilisation des acteurs est en effet le maître mot de la réforme qui vous est proposée par le présent projet de loi : responsabilisation des patients et des professionnels de santé, mais aussi responsabilisation des instances dirigeantes de l'assurance maladie.
Par ailleurs, le progrès de la qualité des soins prodigués est l'objectif ultime poursuivi par cette réforme grâce à une amélioration de la « gouvernance » et du pilotage de notre système de santé.
Votre rapporteur pour avis ne peut que se féliciter du volontarisme politique avec lequel le gouvernement réaffirme, dans le présent projet de loi, l'attachement de la Nation à une assurance maladie obligatoire et universelle, fondée sur un financement solidaire et assurant une égalité d'accès aux soins de l'ensemble de nos concitoyens .
CHAPITRE PREMIER
L'URGENCE D'UNE
RÉFORME STRUCTURELLE EN PROFONDEUR
I. UN DIAGNOSTIC PARTAGÉ
A. LE CONSTAT : UN DÉFICIT EXPONENTIEL DE L'ASSURANCE MALADIE
1. Une aggravation inquiétante des comptes sociaux due principalement à la dégradation sans précédent du solde de l'assurance maladie
a) L'accélération manifeste du déficit de l'assurance maladie depuis 2000
Force est de constater que la branche maladie du régime général de la sécurité sociale a été en constant déficit depuis le début des années 90. Toutefois la dégradation du solde de l'assurance maladie s'est accélérée depuis la fin de cette décennie : inférieur à un milliard d'euros en 1999, de l'ordre de 2 milliards d'euros en 2000 et 2001, le déficit de l'assurance maladie a augmenté de près de 4 milliards d'euros chaque année depuis 2002.
En outre, comme le soulignait le rapport de la commission des comptes de la sécurité sociale de mai 2003, si, il y a dix ans « la sécurité sociale était confrontée à une crise de recettes, aujourd'hui le problème porte à la fois sur les recettes, dont la progression est affectée par le ralentissement de la conjoncture, et sur les dépenses d'assurance maladie dont le rythme de croissance en volume est depuis 2001 plus élevé qu'il n'avait jamais été depuis plus de vingt ans. Une conséquence des évolutions contrastées des dépenses de maladie, de retraite et de famille, est que les soldes par branche font le grand écart. Au lieu d'être réparti entre elle comme c'était le cas il y a dix ans, le déficit se concentre aujourd'hui exclusivement sur l'assurance maladie ».
Evolution comparée du solde de la branche
maladie
et des autres branches du régime
général
(en milliards d'euros)

Source : commission des comptes de la sécurité sociale (juin 2004)
Aujourd'hui, c'est donc la dérive structurelle des dépenses d'assurance maladie qui est en cause . Au terme d'une accélération continue depuis 2000, ces dépenses ont, en outre, connu en 2002 et 2003 des augmentations particulièrement fortes où se sont d'ailleurs conjuguées les incidences simultanées de plusieurs facteurs : une croissance rapide de la consommation de soins, l'augmentation régulière du taux moyen de remboursement et la mise en oeuvre de mesures dont le coût financier a été très élevé (revalorisations tarifaires des professionnels de santé, réduction du temps de travail dans les établissements publics de santé notamment et plans de développement dans le secteur médico-social).
Il faut noter qu'en quatre ans, de 1999 à 2003, les dépenses d'assurance maladie auront augmenté de 26 % alors que sur la même période la progression du PIB s'est élevée à + 15,5 % seulement.
L'augmentation tendancielle du déficit annuel de l'assurance maladie depuis le début des années 90 atteste de son caractère éminemment structurel.
|
Le déficit tendanciel de l'assurance maladie depuis 1990 Une analyse de la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) datant du mois de février 2004 a tenté d'évaluer le déficit tendanciel de l'assurance maladie depuis 1990, à savoir le montant du déficit obtenu en extrayant de la chronique des déficits constatés chaque année depuis 1990 leur composante conjoncturelle et en analysant leur composante structurelle au regard des nombreuses mesures de financement intervenues durant cette période. Cette étude montre que le déficit tendanciel du régime général d'assurance maladie, avant toute mesure de financement, s'est creusé de 25 milliards d'euros entre 1990 et 2003, et plus encore de 2,8 milliards d'euros par an depuis 1998. Cette évolution annuelle du déficit tendanciel est celle qui correspond à une croissance tendancielle de l'économie française de l'ordre de 2,2 % en volume. En outre, si les mesures de financement nécessaires n'avaient pas été prises, la dette accumulée depuis 1990 avoisinerait aujourd'hui les 200 milliards d'euros . Les mesures de financement qui sont intervenues représentent, en montant cumulé, près de 160 milliards d'euros. Cette dérive n'a pas été régulière durant cette période. Le déficit s'est stabilisé en 1991, a augmenté faiblement en 1994 et, surtout, s'est stabilisé à nouveau, durant deux ans, entre 1995 et 1997. En dehors de ces périodes d'accalmie, le déficit du régime général d'assurance maladie a progressé à un rythme rapide et régulier, et cette progression, un peu plus importante depuis 1998, est, sur les dernières années, de près de 3 milliards d'euros par an, soit environ 0,2 point de PIB, à taux de prélèvement et de croissance constant. La CNAMTS note que la stabilisation du déficit durant les trois périodes précitées a résulté, notamment, d'une « modification des comportements des acteurs du système : durant ces périodes qui semblent avoir été tout à la fois des périodes de faible croissance économique et des moments de mobilisation collective autour de réformes qui apparaissaient urgentes en raison des déséquilibres financiers qui se faisaient jour, la consommation médicale et l'activité des professionnels de santé ont connu une période de décélération ». Source : Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) |
Il convient en outre de noter que, même au plus fort de la croissance économique, l'assurance maladie n'a jamais renoué avec un solde positif et que le redressement des comptes du régime général intervenu entre 1996 et 2000 s'est accompagné du maintien d'un déficit de l'assurance maladie deux fois supérieur en 2000 à ce qu'il était en 1991. Le niveau actuel du déficit de l'assurance maladie interdit tout retour spontané à l'équilibre. Dès lors on ne peut que partager l'analyse de la commission des comptes de la sécurité sociale dans son rapport de septembre 2003 selon laquelle « la conjoncture économique, même si elle commence à s'améliorer en 2004, ne paraît guère susceptible de contribuer au redressement des comptes sociaux qui devrai donc s'appuyer sur des actions structurelles ».
b) Le déficit actuel : un niveau historiquement élevé
Comme le souligne la commission des comptes de la sécurité sociale dans son rapport de juin 2004, en 2004, « le déficit de la branche maladie dépasse de très loin les pires résultats antérieurs », et devrait s'établir à 12,9 milliards d'euros, niveau le plus haut jamais enregistré.
Le déficit de l'assurance maladie pèse lourdement sur les comptes sociaux
(en points du PIB)
 Source : INSEE
Source : INSEE
Dès 2002, ce déficit avait atteint le point bas de 1995, soit plus de 6 milliards d'euros. Il a continué à se dégrader en 2003 pour atteindre 11,1 milliards d'euros, soit + 5 milliards d'euros en un an. Ce déficit pour 2003 représentait plus de 9 % des recettes totales de la branche maladie et plus d'un cinquième du déficit du budget de l'Etat prévu en loi de finances pour 2003.
Si le ralentissement notable des recettes en 2002 et 2003 a affecté toutes les branches du régime général de manière indifférenciée, la progression des dépenses d'assurance maladie a été sans commune mesure avec celle des dépenses des autres branches .
Il augmenterait encore en 2004, bien au-delà des prévisions gouvernementales contenues dans la loi de financement de la sécurité sociale pour 2004 et malgré les mesures d'économies mises en oeuvre par ce texte, puisqu'il se situerait, d'après les prévisions de la commission des comptes de la sécurité sociale, à 12,9 milliards d'euros, soit deux milliards d'euros de plus que les prévisions résultant du vote de la loi de financement de la sécurité sociale pour 2004.
En 2004, le déficit de l'assurance maladie représenterait l'équivalent de 10 % des dépenses de la branche, ce qui signifie que 10 % des dépenses, soit l'équivalent des remboursements de médicaments, ne sont pas financés par des ressources permanentes .
Comme le souligne fort justement la commission des comptes de la sécurité sociale, « la forte croissance de la masse salariale et donc des ressources de l'assurance maladie en 1999, 2000 et 2001, dans un contexte économique très favorable à l'emploi, a masqué la dérive structurelle des dépenses et retardé la prise de conscience de la gravité de la situation de l'assurance maladie. Celle-ci n'est finalement apparue au grand jour qu'en 2002, avec le retournement conjoncturel ».
Taux d'évolution des dépenses d'assurance maladie depuis 1997
(en %)
Evolution de
la masse salariale

Source : commission des comptes de la sécurité sociale (juin 2004)
c) Un élément incontournable de la dégradation des comptes publics dans leur ensemble
La dérive persistante des dépenses de santé et du déficit de l'assurance maladie constitue aujourd'hui un véritable enjeu budgétaire dans un contexte de recherche de réduction significative des déficits publics.
En effet, il convient ici de rappeler que la France, dans son programme de stabilité 2004-2006 transmis à la Commission européenne en décembre 2002, s'est engagé à infléchir de manière significative l'évolution de ses dépenses publiques, notamment de ses dépenses d'assurance maladie.
Progression annuelle moyenne des dépenses d'assurance maladie présentée dans le programme de stabilité 2004-2006
(en volume)
|
1998-2002 |
2003 |
2004-2006 |
|
3,8 % |
3,8 % |
2,5 % |
Source : ministère de l'économie, des finances et de l'industrie
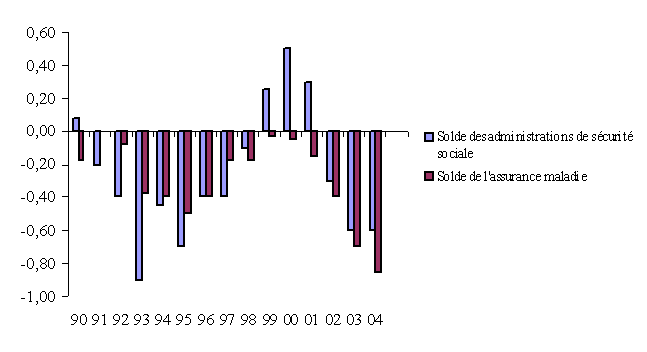
Globalement, le solde des administrations de sécurité sociale a suivi les évolutions du déficit public, avec une dégradation marquée entre 1990 et 1995, un retour aux excédents entre 1999 et 2001 et une nette dégradation depuis. On peut rappeler ici que les administrations de sécurité sociale agrègent le régime général de la sécurité sociale, l'UNEDIC (assurance chômage), les régimes de retraite complémentaire, divers fonds spéciaux ainsi que les hôpitaux publics.
Le solde de la branche maladie est chaque année plus dégradé que celui des autres branches et depuis 1998, le déficit de l'assurance maladie a été, à lui seul, supérieur à celui de l'ensemble des comptes sociaux.
Les comptes des administrations publiques en 2003, publiés par l'INSEE au mois d'avril 2004, ont mis en évidence la détérioration particulièrement inquiétante des comptes des administrations de sécurité sociale, en raison notamment de la forte croissance des dépenses de santé.
Si la dégradation financière touche l'ensemble des administrations publiques, ce sont les administrations de sécurité sociale qui, en 2003, contribuent le plus à l'augmentation du déficit public . Leur besoin de financement s'élève à 11,1 milliards d'euros après 4,1 milliards d'euros en 2002. En raison d'un « effet de ciseaux », leurs recettes sont particulièrement sensibles à la conjoncture, alors que les prestations maladie et chômage croissent vivement. Il faut noter que la dégradation enregistrée entre 2002 et 2003, de 7 milliards d'euros, est du même ordre que celle, de 8,1 milliards d'euros, observée entre 2001 et 2002.
Capacité ou besoin de financement global des administrations de sécurité sociale
(en milliards d'euros)
|
2000 |
2001 |
2002 |
2003 |
|
7,2 |
4,0 |
- 4,1 |
- 11,1 |
Source : INSEE
L'aggravation du besoin de financement des administrations de sécurité sociale entre 2002 et 2003 résulte notamment du ralentissement de la progression des recettes (+ 3,1 % en 2003 après + 3,3 % en 2002), qui pâtissent de la conjoncture dégradée que les hausses des taux de cotisation ne compensent que partiellement.
La forte croissance des prestations de santé est la principale cause d'une progression toujours soutenue des dépenses des administrations de sécurité sociale (+ 5,1 % en 2003 après + 5,6 % en 2002) et de la détérioration du solde du régime général. En outre, malgré les mesures prises, le déficit des régimes d'assurance chômage ne se réduit que légèrement et atteint 4,2 milliards d'euros en 2003 après 4,6 milliards d'euros en 2002.
A l'inverse, les régimes de retraite complémentaire restent largement excédentaires, de près de 7 milliards d'euros. Enfin, en 2003, la Caisse d'amortissement de la dette sociale (CADES) a repris une dette de 1,3 milliard d'euros du Fonds de financement de la réforme des cotisations sociales (FOREC) vis-à-vis des régimes de sécurité sociale. Cette reprise de dette permet au FOREC de dégager une capacité de financement en 2003.
Capacité ou besoin de financement des administrations de sécurité sociale par type de régime
(en milliards d'euros)
|
2002 |
2003 |
|
|
Régime général |
- 5,0 |
- 12,8 |
|
Régimes d'indemnisation du chômage |
- 4,6 |
- 4,2 |
|
Fonds spéciaux (FSV, FOREC, FIVA...) |
- 0,8 |
- 0,1 |
|
Régimes complémentaires |
6,9 |
6,8 |
|
Autres régimes (régimes particuliers de salariés, non salariés, régimes agricoles) |
- 0,1 |
- 0,6 |
|
Hôpitaux publics |
- 0,4 |
- 0,2 |
|
Total des administrations de sécurité sociale |
- 4,1 |
- 11,1 |
Source : INSEE (ces comptes reposent sur des évaluations provisoires, avant clôture des comptes des organismes)
En outre, les perspectives économiques du gouvernement pour 2004/2005 publiées au mois de mars 2004 mettent en évidence la persistance du déficit des administrations de sécurité sociale en 2004 et 2005 , avec toutefois une nette amélioration du solde prévue pour 2005.
Solde des administrations de sécurité sociale
(en points de PIB)
|
2001 |
2002 |
2003 |
2004 |
2005 |
|
0,3 |
- 0,3 |
- 0,6 |
- 0,4 |
- 0,1 |
Source : ministère de l'économie, des finances et de l'industrie
La persistance d'un déficit de la branche maladie et d'une forte hausse des dépenses de santé sont un des éléments importants expliquant la dégradation continue des comptes publics français.
Une autre approche, en terme de solde budgétaire structurel, permet de confirmer ce point. En effet, le solde budgétaire structurel correspond au solde qui serait réalisé si le PIB était à son niveau potentiel 1 ( * ) . A poids des prélèvements fiscaux et sociaux inchangé, le ratio déficit structurel/PIB se réduit, si la hausse des dépenses publiques est inférieure à celle du PIB potentiel. Or, sur les dernières années, la hausse des dépenses de l'Etat a été relativement modérée, 2 à 3 % en valeur en moyenne, en deçà de la croissance potentielle. La dégradation du déficit structurel est donc en partie imputable à la forte progression des autres dépenses, et plus particulièrement des dépenses de santé.
Une réforme de l'assurance maladie permettant d'établir une maîtrise durable des dépenses de santé apparaît donc indispensable. C'est à cette condition que le déficit structurel des administrations publiques sera significativement réduit et que les comptes publics pourront à nouveau respecter les critères européens.
Enfin, il faut noter, entre 2002 et 2003, un quasi doublement du montant de la dette des administrations de sécurité sociale au sens du traité de Maastricht .
Montant de la dette des administrations de sécurité sociale depuis 2000
(en millions d'euros)
|
2000 |
2001 |
2002 |
2003 |
|
|
Administrations de sécurité sociale (ASSO) |
12.494 |
13.060 |
16.151 |
31.351 |
|
Total des administrations publiques (APU) |
812.116 |
838.707 |
897.474 |
992.051 |
|
Part de la dette des ASSO dans le total des APU |
1,54 % |
1,6 % |
1,8 % |
3,16 % |
Source : INSEE, Cour des comptes
2. Les facteurs explicatifs de cette dégradation
a) Une dégradation affectant tous les postes de dépenses de l'assurance maladie
Deux grandes masses de dépenses peuvent être identifiées au sein des dépenses d'assurance maladie : les dépenses de soins de ville et les dépenses des établissements de santé. Les dépenses de soins de ville se répartissent elles-mêmes en deux parties d'importance comparable : les dépenses d'honoraires (21,7 % du total des dépenses d'assurance maladie) et les autres soins de ville (25,4 % du total) dominés par les médicaments et les indemnités journalières. Les dépenses des établissements de santé sont, d'abord, celles des établissements publics ou participant au service public hospitalier. Elles constituent plus d'un tiers des dépenses globales de l'assurance maladie. Les autres catégories d'établissements sont les cliniques privées, les établissements pour enfants inadaptés ou adultes handicapés et les établissements pour personnes âgées.
D'abord concentrée sur les médicaments et les dispositifs médicaux, la dérive des dépenses s'est étendue aux honoraires et aux établissements entre 2001 et 2003. Dès lors, les dépenses qui augmentaient rapidement depuis 1997, notamment les médicaments, ont continué à progresser rapidement, tandis que celles qui évoluaient plus modérément, notamment les honoraires et les établissements, ont nettement accéléré depuis 2002 pour se rapprocher du rythme des précédentes.
Il convient toutefois de noter un point positif en 2004 : l'inflexion de la progression des dépenses d'assurance maladie, liée à la fin des effets des mesures qui avaient pesé sur l'évolution des dépenses en 2002 et 2003, à savoir les revalorisations tarifaires des professionnels de santé ainsi que le coût de la réduction du temps de travail dans les hôpitaux publics. D'après l'analyse de la commission des comptes de la sécurité sociale, on observe par ailleurs sur les premiers mois de 2004 un ralentissement de la croissance de l'activité des professionnels libéraux.
Hors incidence des revalorisations tarifaires des médecins et de la réduction du temps de travail dans les hôpitaux, la croissance tendancielle des dépenses d'assurance maladie reste toutefois aujourd'hui sur un rythme de l'ordre de 5,5 % par an. Les ressources, quant à elles, augmentent à un rythme tendanciel proche de celui de la masse salariale, de l'ordre de 4 %.
Evolution des composantes de l'ONDAM
|
1998 |
1999 |
2000 |
2001 |
2002 |
2003 |
2004 prévision |
|
|
Soins de ville |
5,7 % |
4,4 % |
6,6 % |
7,8 % |
7,8 % |
7,5 % |
4,3 % |
|
Etablissements |
2,5 % |
2,5 % |
3,0 % |
4,2 % |
6,4 % |
5,2 % |
4,7 % |
|
Dont : hôpitaux |
1,6 % |
2,3 % |
3,3 % |
3,7 % |
5,9 % |
4,8 % |
3,9 % |
|
Cliniques privées |
3,4 % |
2,9 % |
0,6 % |
4,1 % |
7,3 % |
5,5 % |
5,4 % |
|
Médico-social |
6,4 % |
3,3 % |
3,5 % |
7,4 % |
8,7 % |
6,6 % |
8,4 % |
|
ONDAM |
4,0 % |
3,3 % |
4,7 % |
5,8 % |
7,2 % |
6,4 % |
4,6 % |
NB : par rapport aux chiffres publiés, ce tableau comporte une correction qui rattache à l'exercice 1999 des dépenses enregistrées comptablement en 2000.
Source : commission des comptes de la Sécurité sociale (juin 2004)
• La consommation des soins de ville a redémarré à la mi-1997 et reste depuis sur une tendance forte et régulière
La forte croissance des dépenses d'assurance maladie a d'abord été le fait des dépenses de soins de ville, avec une première inflexion à la hausse des volumes entre 1997 et 1999 (+ 5,4 %), puis une nouvelle accélération à partir de 1999 (+ 6,9 % par an en moyenne jusqu'en 2002). La forte progression des soins de ville de 2002 (+ 7,8 %) s'est poursuivie en 2003 à un rythme à peine moins soutenu et devrait s'établir d'après les prévisions de la commission des comptes de la sécurité sociale de juin 2004 à 7,5 %.
Au sein des soins de ville, la croissance des dépenses de médicaments est restée rapide malgré le développement des génériques. La part des génériques dans le répertoire atteignait plus de 50 % en 2004 contre 37 % en 2002. Ce développement sensible du générique ne suffit toutefois pas à endiguer l'effet de glissement de la consommation de médicaments mois chers vers des médicaments coûteux. Ce phénomène est le facteur principal de la croissance des dépenses de médicaments.
Les indemnités journalières conservent une croissance rapide malgré une décélération notable en 2003. Les indemnités journalières connaissent depuis 2000 des rythmes de croissance très élevés. On enregistre toutefois depuis 2003 un ralentissement de la croissance des indemnités journalières de courte durée. La croissance des indemnités journalières de longue durée reste sur une tendance forte, en raison notamment de l'arrivée à l'âge de 55 ans des générations du baby boom.
Enfin, au sein des dépenses de soins de ville, le rythme de croissance des honoraires médicaux a rattrapé celui des médicaments en 2002 et 2003, sous l'effet des mesures de revalorisation tarifaire. A la forte augmentation des dépenses en volume des soins de ville se sont ajoutées, depuis 2002, de fortes revalorisations d'honoraires des professions de santé libérale, pour un montant total de 1,7 milliard d'euros. Ainsi la croissance des honoraires remboursés par le régime général, qui était de 4,7 % en 2000, a atteint 7,7 % en 2002 et 7,3 % en 2003. En 2004, l'arrêt des effets des mesures tarifaires et une certaine modération de l'activité des professionnels libéraux contribuent au ralentissement des honoraires remboursés au premier trimestre.
D'après le rapport de la Caisse nationale d'assurance maladie des travailleurs salariés sur l'exécution de l'objectif national des dépenses d'assurance maladie en 2003, on note ainsi une réelle mais timide décélération des dépenses de soins de ville en 2003 due notamment à une décélération manifeste de postes de dépenses dont la croissance est traditionnellement forte : médicaments, biens médicaux et indemnités journalières. L'infléchissement des volumes est toutefois au maximum d'un point et demi par rapport aux taux de croissance des années 2000 et 2001. L'impact d'une telle décélération n'est donc pas à la hauteur des enjeux financiers et on peut estimer que l'année 2003 reste dans le prolongement des années 1997-2002.
En 2004, l'évolution tendancielle des soins de ville est estimée par la commission des comptes de la sécurité sociale à 6,7 %. Toutefois, compte tenu des mesures prévues par la loi de financement de la sécurité sociale pour 2004 et du ralentissement observé au cours du premier semestre, l'hypothèse retenue par la commission des comptes est une augmentation des soins de ville de 4,3 %, représentant un dépassement de 500 millions d'euros par rapport à l'ONDAM.
• Les dépenses des établissements se sont accélérées en 2002 et 2003
Les versements aux établissements ont augmenté à un rythme relativement rapide en 2003, + 5,2 %, toutefois inférieur à la progression exceptionnellement forte de l'année 2002 (+ 6,4 %).
Plusieurs facteurs expliquent cette accélération. Les coûts liés à la mise en place de la réduction du temps de travail ont fortement pesé sur les hôpitaux. Les cliniques ont connu des revalorisations tarifaires significatives en même temps qu'une progression rapide de leur activité. Les dépenses médico-sociales se sont accélérées sous l'effet des plans de création de place en établissements pour handicapés et la médicalisation des établissements pour personnes âgées.
|
Le coût pour l'assurance maladie des mesures exceptionnelles intervenues depuis 2000 La mise en place de l'aménagement et de la réduction du temps de travail (ARTT) dans la fonction publique hospitalière doit s'accompagner de la création de 45.000 emplois personnels non médicaux et de 3.500 emplois médicaux (dont les postes correspondant à l'intégration des gardes dans le temps de travail) pour un coût de 1,9 milliard d'euros en année pleine. Les 45.000 emplois non médicaux se répartissent en 37.000 emplois dans le champ sanitaire et 8.000 emplois dans le champ médico-social. Compte tenu du temps nécessaire pour pourvoir les emplois créés, la mise en place de l'ARTT s'est accompagnée au cours des exercices 2002 et 2003 de l'introduction d'un compte épargne temps (CET) destiné à « stocker » les congés non utilisés et du paiement d'heures supplémentaires. Au plan financier, le coût global prévisionnel de la création, échelonnée sur la période 2002-2005, des 34.600 emplois non médicaux (hors unités de soins longue durée) et des 3.500 emplois médicaux dans les établissements publics de santé s'élève à 1,624 milliard d'euros. Ce montant est porté à 1,865 milliard d'euros pour 45.000 emplois créés (hors médecins), si l'on tient compte des établissements sociaux et médico-sociaux publics. Il convient d'y ajouter les crédits non pérennes consacrés au financement du CET, soit 1,256 milliard d'euros pour les établissements publics de santé (1,364 milliard d'euros si l'on ajoute les établissements sociaux et médicaux sociaux publics). Ces crédits sont destinés à financer, pour la période 2002-2004 pour les médecins et 2002-2003 pour les personnels non médicaux, les droits à congé non pris ou portés dans un CET du fait de l'étalement sur trois ans des créations d'emplois au titre de la réduction du temps de travail. Ce financement permettra aux établissements de remplacer les agents qui utiliseront ces droits, qui représentent un volume de plus de 30.000 équivalents temps plein sur la période 2002-2004. D'après le rapport de la Cour des comptes sur la sécurité sociale datant de septembre 2003, les conséquences financières de la réduction du temps de travail à l'hôpital sont évaluées pour 2004 et 2005 à, respectivement, 881 millions d'euros et 355 millions d'euros, ces coûts étant essentiellement liés au CET. Au total, les protocoles hospitaliers signés en 2000 et 2001 et la mise en oeuvre de la réduction du temps de travail majorent de près de 3,4 milliards d'euros les dépenses de l'ONDAM par rapport à 1999, avec le bénéfice de la création de 43.000 emplois. En outre, la revalorisation des honoraires des généralistes en 2002 s'est traduite par un coût en année pleine de 690 millions d'euros. L'effet net cumulé sur 2003 de l'ensemble des décisions publiques intervenues depuis 2000 en termes d'assurance maladie est de 5 à 5,5 milliards d'euros par rapport à 2000 d'après les calculs de la Cour des comptes. Ce montant mérite d'être rapproché des déficits des régimes obligatoires d'assurance maladie de 2002 (6,1 milliards d'euros) et 2003 (10,6 milliards d'euros) . |
En 2004, les dépenses en établissement devraient augmenter de 4,7 %. Cette prévision correspond au respect des objectifs fixés dans la loi de financement de la sécurité sociale pour 2004 à l'exception des cliniques.
• La part des dépenses de santé remboursées par la sécurité sociale n'a cessé de croître depuis 1994
La croissance forte des volumes et les revalorisations tarifaires des honoraires se sont accompagnées d'une hausse continue du taux moyen de remboursement, malgré la baisse des taux de remboursement des médicaments à service médical rendu jugé faible ou modéré. Le taux moyen de prise en charge pour les soins de ville est ainsi passé de 77,7 % en 1994 à 79,7 % en 2003, augmentant encore de 0,2 point par rapport à 2002.
Cette croissance résulte de l'augmentation très forte des effectifs d'assurés en affection de longue durée (ALD), dont les dépenses sont exonérées de ticket modérateur. Sur les seuls soins de ville, le taux moyen de remboursement est près de 2 points plus élevé en 2003 qu'en 1994 ce qui représente un surcoût d'environ un milliard d'euros.
Evolution du taux moyen de prise en charge du régime général
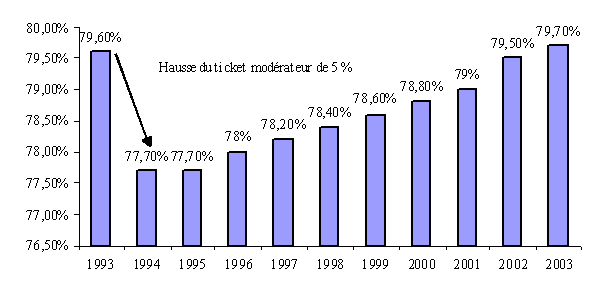
Source : commission des comptes de la sécurité sociale (juin 2004)
b) Des facteurs conjoncturels
Le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003 souligne l'existence de deux types de facteurs expliquant l'accélération régulière de l'évolution des dépenses d'assurance maladie : des facteurs structurels , d'une part - surprescription de médicaments, progression forte des dépenses d'indemnités journalières, accès croissant de certains assurés au bénéfice de l'affection de longue durée (qui concerne aujourd'hui six millions de personnes) - des facteurs plus conjoncturels , d'autre part, tels que certaines décisions récentes, qu'il s'agisse de la succession des protocoles hospitaliers ou des revalorisations substantielles d'honoraires qui ont accéléré les dépenses et dégradé les comptes.
S'agissant de l'impact de la croissance économique sur le déficit de l'assurance maladie, il convient de noter que « l'effet de ciseaux » entre le ralentissement des recettes affectées, d'une part, l'accélération de la croissance des dépenses, d'autre part, est particulièrement prégnant s'agissant de la branche maladie .
Comme le souligne le rapport de la commission des comptes de la sécurité sociale de juin 2004, « l'année 2003 a marqué l'effet de ciseau maximal entre les dépenses et les recettes du régime général, et donc la plus forte dégradation du solde. Elle a constitué le point le plus bas du cycle conjoncturel, avec une croissance du PIB de 0,5 % et surtout une augmentation nominale de la masse salariale limitée à 1,9 %, la plus faible depuis 1993, qui a pesé sur les recettes de cotisations et de CSG. Dans le même temps les dépenses d'assurance maladie continuaient d'augmenter à un rythme très rapide (6,4 %), à peine infléchi par rapport à 2002 (7,2 %) ».
La dégradation financière des comptes sociaux est due, dans une certaine mesure, au ralentissement conjoncturel ayant entraîné une moindre progression de la masse salariale du secteur privé en 2002 et, plus encore, en 2003, qui se caractérise par un ralentissement de la croissance de la masse salariale d'au moins un point par rapport à 2002. De même, la progression des produits liés aux revenus d'activité a été faible en 2003, de l'ordre de + 2,2 %.
Pour 2004, la prévision de la commission des comptes de la sécurité sociale repose sur l'hypothèse d'une progression de la masse salariale du secteur privé de l'ordre de + 2,9 %, incluant une reprise de la croissance des effectifs salariés en cours d'année. La progression des produits liés aux revenus d'activité devrait être de l'ordre de + 2,6 % en 2004, malgré l'accélération attendue de la masse salariale.
D'après les prévisions de la commission des comptes de la sécurité sociale, après prise en compte des autres recettes (impôts et taxes, transferts du Fonds de solidarité vieillesse (FSV)...), la progression de l'ensemble des produits du régime général serait de l'ordre de 3 % en 2004, soit un rythme proche de celui constaté en 2003 .
Au sein des charges, ce sont les prestations d'assurance maladie qui connaissent la croissance la plus rapide. Ainsi, les dépenses entrant dans le champ de l'ONDAM 2 ( * ) ont augmenté de + 6,4 % en 2003, à champ constant, après une augmentation de 7,2 % en 2002. La prévision annoncée pour 2004 repose sur l'hypothèse d'un ralentissement plus marqué : la croissance des dépenses du champ de l'ONDAM serait de 4,6 %, soit une nette décélération par rapport aux deux années précédentes.
Evolution des recettes et des dépenses par branche en 2003 et 2004
(en %)
0%
1%
2%
3%
4%
5%
6%
7%
8%
recettes
toutes
branches
maladie
AT-MP*
vieillesse
famille
2003
2004

* accidents du travail - maladies professionnelles
Source : commission des comptes de la sécurité sociale (juin 2004)
En outre, les années 2002-2003 ont du supporter l'impact de mesures financières exceptionnelles dont l'incidence a été simultanée :
- les créations d'emplois dans la fonction publique hospitalière liées aux programmes de santé publique et à la mise en place de la réduction du temps de travail s'ajoutant à des revalorisations salariales importantes négociées à partir de l'année 2000 dans le secteur public et à partir de l'année 2002 dans les cliniques ;
- les revalorisations tarifaires accordées aux professionnels de santé libéraux en 2002 et 2003 ;
- la montée en charge des plans de développement dans le secteur médico-social ;
- le transfert sur l'assurance maladie de charges financées antérieurement par le budget de l'Etat.
c) Des facteurs structurels plus profonds
La croissance des dépenses d'assurance maladie est une tendance lourde depuis plus de vingt ans, liée notamment à l'influence de facteurs structurels à l'oeuvre dans l'ensemble de nos sociétés modernes, tel le vieillissement de la population ou encore l'amélioration des techniques médicales.
Dans son rapport sur la sécurité sociale datant de septembre 2003, la Cour des comptes souligne que « l'écart de croissance entre le PIB et la consommation finale des ménages d'une part, les dépenses d'assurance maladie d'autre part, se creuse nettement en 2001 et 2002. L'écart annuel moyen de croissance entre PIB et dépenses d'assurance maladie est de 1,47 point entre 1990 et 2002 et de 3,1 points en 2001-2002. D'environ 15 points entre 1996 et 2000, l'écart cumulé passe de 20 points en 2001 à 28 points en 2002 ».
La consommation des soins a connu une augmentation rapide depuis 1997 : cette augmentation est liée à des facteurs structurels : le vieillissement de la population qui se traduit par une hausse du nombre de personnes âgées dont la consommation médicale est élevée ; corrélativement, l'épidémiologies des affections de longue durée (principalement les maladies cardio-vasculaires, les cancers, les troubles mentaux et la diabète) qui sont plus fréquentes avec l'âge mais dont le risque intrinsèque de survenue augmente également ; enfin, le progrès technique qui met à disposition des patients des traitements plus efficaces mais aussi plus coûteux.
D'après une étude réalisée par la Caisse nationale d'assurance maladie des travailleurs salariés publiée en juillet 2003 3 ( * ) , « aujourd'hui, le régime général consacre un peu plus de la moitié de ses dépenses de soins de ville (mais aussi de ses dépenses hospitalières) aux malades âgées de 55 ans et plus, et un peu moins d'un tiers (30 %) à ceux qui sont âgés de 70 ans au moins. Ces derniers représentent un peu plus de 10 % de la population totale. Bien que la consommation médicale croisse avec l'âge, la part que représentent les dépenses de ces personnes dans la dépense totale du régime général n'est pas encore très importante, pour une raison bien simple : au-delà de 70 ans, la mortalité devient forte et les effectifs des générations concernées commencent à diminuer sensiblement : à 70 ans, les probabilités de décès à un an sont aujourd'hui de l'ordre de 3 % pour les hommes et de 1 % pour les femmes et ces probabilités progressent évidemment en même temps que ces générations avancent en âge ».
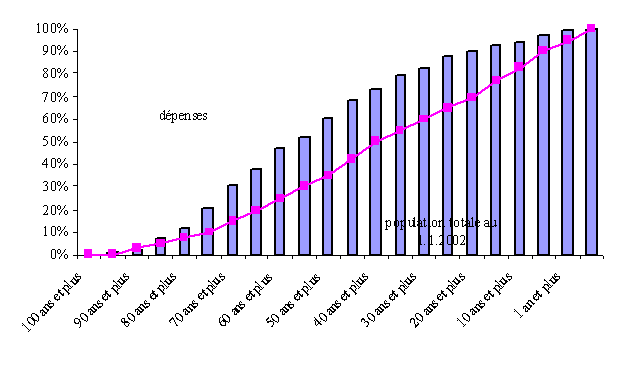
La part des dépenses de soins de ville consacrées à des patients âgés
Lecture du graphique : 30 % des dépenses de soins de ville du régime général concernent des patients âgés de 70 ans au moins. Les personnes de ces âges représentaient 12 % de la population totale au 1 er janvier 2002.
Source : CNAMTS (juillet 2003)
En outre, une récente étude, publiée par le Comité de politique économique de l'Union européenne en novembre 2003, consacrée à l'évaluation de l'impact du vieillissement sur les finances publiques, révèle que, en moyenne, le vieillissement de la population conduira dans les Etats membres, d'ici à 2050, à une augmentation des dépenses publiques comprises entre 3 % et 7 % du PIB si aucune mesure correctrice n'est prise. Dans la plupart des Etats membres, cet impact budgétaire débutera dès 2010, les répercussions les plus importantes étant attendues entre 2010 et 2030.
En France, compte tenu du vote de la loi du 21 août 2003 portant réforme des retraites, l'augmentation des dépenses publiques devrait être, malgré tout d'après ce rapport, de 2,4 % du PIB.
En outre, la croissance des dépenses de santé devrait se traduire, dans l'ensemble des Etats membres, par des augmentations de dépenses publiques comprises entre 1,5 % et 4 % du PIB.
|
Les études disponibles mesurant l'impact du vieillissement de la population sur l'évolution des dépenses de santé Le vieillissement a aujourd'hui un coût : les dépenses de santé des plus de 60 ans sont trois fois plus élevées que celle des trentenaires et les personnes âgées de plus de 70 ans consomment 30 % des dépenses totales. D'après une étude réalisée par la DREES 4 ( * ) , les facteurs démographiques seraient tendanciellement à l'origine d'environ 1 point par an de croissance des dépenses totales de santé en volume, dans la plupart des pays d'Europe occidentale. En outre, au sein de ces facteurs démographiques structurels, l'impact du vieillissement serait de l'ordre de 0,7 % par an sur la période 2000-2020 . A l'avenir, la croissance du nombre de personnes âgées devrait induire une croissance des dépenses d'assurance maladie. Selon les projections démographiques publiées par l'INSEE en 2001, la France compterait en 2020 1,4 fois plus de personnes de 60 ans et plus, qu'en 2000, et 1,8 fois plus de personnes de 80 ans et plus, (3,2 fois plus en 2040). Ainsi en 2020, la France compterait 17 millions de personnes de 60 ans et plus et près de 4 millions de personnes de 80 ans et plus. A l'horizon 2040, il y aurait près de 7 millions de personnes de 80 ans et plus. A cet égard, la DREES 5 ( * ) a réalisé des projections du nombre de personnes âgées dépendantes à l'horizon 2020 puis 2040 , afin d'appréhender les effets des évolutions démographiques futures en fonction de différents scénarii possibles d'évolution de la dépendance aux âges élevés. A l'horizon 2040, le vieillissement de la population devrait conduire, dans les trois hypothèses, à une augmentation tendancielle du nombre de personnes âgées dépendantes de plus de 60 ans . Une première accélération aurait lieu à partir de 2010 et une seconde à partir de 2030. Sur la période 2000-2020, la hausse serait de l'ordre de 16 % dans le scénario optimiste, 25 % dans le scénario central et de 32 % dans le scénario pessimiste. Entre 2020 et 2040, le nombre de personnes âgées dépendantes augmenterait dans des proportions légèrement supérieures. Au total, sur les quarante années, l'augmentation serait de 35 % dans le scénario optimiste, 55 % dans le scénario central ou de 80 % dans le scénario pessimiste. Cette hausse serait en outre concentrée sur les 80 ans et plus . |
La croissance tendancielle est également favorisée, d'après le rapport de la commission des comptes de la sécurité sociale de septembre 2003, par « la grande liberté dont l'ensemble des acteurs disposent dans le système de soins. Les gains potentiels du système de soins en termes d'efficacité sont sans doute très importants. On peut ainsi simplement rappeler que la France est selon l'OCDE le premier consommateur de médicament par habitant, au-delà même des Etats-Unis, sans que le bénéfice en termes de santé soit démontré ».
A l'augmentation de la consommation, s'ajoute une croissance régulière du taux moyen de remboursement : le nombre des assurés exonérés du ticket modérateur augmente très rapidement et celui des patients admis en « affection longue durée » ouvrant droit à l'exonération totale du ticket modérateur s'accroît d'environ 6 % par an. Au total, les dépenses relatives aux personnes exonérées du ticket modérateur représentent plus de la moitié des remboursements. Parallèlement au développement des exonérations de ticket modérateur, on constate une déformation générale de la consommation de soins au profit des soins les mieux pris en charge par l'assurance maladie , ce qui a tendance à augmenter le taux moyen de remboursement des soins. S'agissant des soins de ville, l'effet de cette seule amélioration tendancielle du taux de remboursement conduit à un surcoût pour l'assurance maladie de 350 millions d'euros en 2002.
3. L'insoutenabilité à moyen terme du déficit de l'assurance maladie
a) Pour la première fois depuis dix ans toutes les branches de la sécurité sociale seraient déficitaires en 2004
La dégradation financière de la branche maladie intervient dans un contexte de tension des comptes de la sécurité sociale qui ne permet plus aux autres branches de financer le déficit de l'assurance maladie.
Pour la première fois depuis 1994, les quatre branches du régime général de la sécurité sociale devraient être simultanément déficitaires en 2004. Le déficit du régime général reste concentré sur la branche maladie. Mais les résultats des autres branches se dégradent aussi à partir de 2003, sous l'effet de la conjoncture, de la hausse des prestations et des transferts .
En outre, il convient de noter que, d'après les dernières prévisions de la commission des comptes de la sécurité sociale, le solde global du régime général en 2004 devrait être dégradé de près de 3 milliards d'euros par rapport aux objectifs fixés en loi de financement de la sécurité sociale pour 2004, dont deux milliards d'euros sont imputables à la seule branche maladie.
Solde du régime général depuis 1990
(en milliards d'euros)
-16
-14
-12
-10
-8
-6
-4
-2
0
2
1990
1991
1992
1993
1994
1995
1996
1997
1998
1999
2000
2001
2002
2003
2004
soldes en encaissements-décaissements jusqu'en 1998, en droits constatés à partir de 1999 - prévisions pour 2004
en milliards d'euros

Source : commission des comptes de la sécurité sociale (juin 2004)
Avec une dégradation de 6,7 milliards d'euros en un an, le solde du régime général a atteint - 10,2 milliards d'euros en 2003, un niveau similaire au point le plus bas enregistré au cours de la décennie 90. Le déficit devrait continuer de se creuser en 2004, pour atteindre 14 milliards d'euros, soit « le plus haut niveau jamais enregistré » .
b) Un solde de trésorerie inquiétant
Le déficit cumulé des organismes de sécurité sociale a contribué à dégrader la situation de trésorerie du compte de l'Agence centrale des organismes de sécurité sociale (ACOSS) à la Caisse des dépôts et consignations (CDC). D'après les informations contenues dans le rapport de la Cour des comptes sur les résultats de l'exécution des lois de finances pour 2003, « en l'absence de toute mesure d'ajustement, le solde débiteur pourrait dépasser les 24 milliards d'euros à la fin de juin 2004 et excéder en fin d'année le plafond d'avance autorisé de 33 milliards d'euros. La transformation de tout ou partie de ce déficit en dette, par sa reprise par la CADES 6 ( * ) , allègerait la trésorerie de l'ACOSS, mais ne saurait remplacer des mesures de redressement indispensables pour réduire l'écart qui s'est creusé entre le niveau des recettes et celui des dépenses ».
Depuis 1990, les reprises de dette par l'Etat puis la CADES représentent près de 51 milliards d'euros. La dernière reprise de dette par la CADES avait été calculée en fonction du solde du compte de l'ACOSS auprès de la CDC au 31 décembre 1997, et l'avait replacé en situation positive de 2,5 milliards d'euros, au 1 er janvier 1998. A la fin de l'année 2003, le solde du compte de l'ACOSS était débiteur de 14 milliards d'euros.
En outre, le traitement du déficit crée deux types de dépenses :
- le remboursement des emprunts contractés par la CADES pour financer les reprises de dette. La CADES est financée par un prélèvement spécifique, la contribution pour le remboursement de la dette sociale (CRDS). Son rendement a été de 4,7 milliards d'euros en 2003 ;
- les frais financiers que l'ACOSS paie à la CDC : en 2003, l'ACOSS a payé environ 120 millions d'euros d'intérêt à la CDC. Le creusement du déficit en 2004 pourrait conduire à une charge d'intérêts de l'ordre de 500 millions d'euros.
Evolution du solde du compte de l'ACOSS, en fonction des variations annuelles de trésorerie et des reprises de dette
(en milliards d'euros)
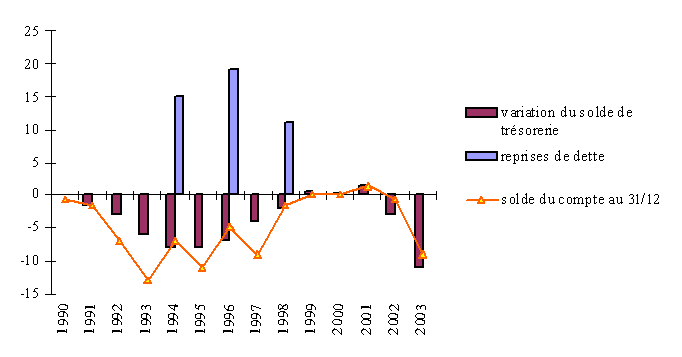
Source : commission des comptes de la sécurité sociale (juin 2004)
c) Les scénarii du Haut conseil pour l'avenir de l'assurance maladie
Dans son rapport du 23 janvier 2004, le Haut conseil pour l'avenir de l'assurance maladie a établi trois scénarii d'évolution tendancielle du déficit de l'assurance maladie en fonction du taux de croissance de l'économie et du différentiel entre ce taux et le taux de croissance des dépenses d'assurance maladie (trois hypothèses d'écart de croissance ont été retenues : + 1%, + 1,5 % et + 2%).
Ainsi, en l'absence de mesures correctrices et en retenant un taux de croissance des dépenses d'assurance maladie supérieur de 1,5 % à celui du produit intérieur brut (PIB), l'accumulation des déficits (hors charges d'intérêt) représenterait plus de 260 milliards d'euros en 2013 et 640 milliards d'euros en 2020, soit 30 % du PIB. En retenant ces hypothèses, le déficit annuel de l'assurance maladie s'élèverait à 29 milliards d'euros en 2010 et à 66 milliards d'euros en 2020 (hors charges de la dette et en euros constants 2002).
Pour relever ce défi, le Haut Conseil, qui rappelle, dans son rapport du 24 janvier 2004, que l'assurance maladie constitue l'un de nos grands succès collectifs, écarte différentes options : le recours à un endettement massif pour couvrir la croissance des dépenses ; une solution consistant simplement à accroître les recettes, qui se traduirait par une augmentation importante des prélèvements obligatoires (un point de CSG supplémentaire tous les trois ans, soit un doublement d'ici 2020) et à un effet d'éviction massif au détriment des autres besoins collectifs ; une solution fondée exclusivement sur une baisse des remboursements (une diminution de plus de 20 points du taux de prise en charge), ce qui conduirait à remettre en cause les principes de solidarité et d'égalité ; enfin, une solution reposant sur un rationnement insidieux des soins, qui se ferait au détriment de leur qualité.
En outre, dans son rapport sur l'exécution de l'ONDAM 2003, publié en juillet 2004, la Caisse nationale d'assurance maladie des travailleurs salariés rappelle que :
« - à elle seule, la croissance économique ne sera pas suffisante : le rythme nécessaire pour engendrer des recettes permettant de couvrir un déficit progressant de 2,8 milliards d'euros par an serait de 2 points supérieur à la croissance potentielle (2,2 %) ;
« - l'augmentation des prélèvements, si elle peut s'avérer indispensable, ne serait toutefois pas une solution pérenne. A titre d'exemple, il faudrait, une fois le régime remis à l'équilibre, une hausse de 1 point de CSG tous les trois ans, pour ne pas, de nouveau, recommencer à accumuler du déficit. Symétriquement, la baisse des taux de remboursement qui serait nécessaire pour rééquilibrer le système serait incompatible avec le rôle social que joue l'assurance maladie ;
« - la dette enfin ne doit pas croître indéfiniment, le coût de la consommation actuelle ne pouvant être systématiquement rejeté sur les générations futures.
« Sans négliger aucun des paramètres mentionnés ci-dessus et notamment la fixation de recettes à un niveau suffisant, la garantie d'un équilibre financier durable de l'assurance maladie passe par une maîtrise dynamique des dépenses. Cette maîtrise implique deux actions d'envergure : la mobilisation des marges d'économies qui existent dans le système, la mise en oeuvre d'une nouvelle définition du périmètre de soins remboursables et sa gestion active ».
Votre rapporteur pour avis estime en effet que, à moyen terme, seules des mesures de régulation efficace des dépenses, aboutissant à de nouveaux comportements, individuels et collectifs, garantiront une maîtrise des déficits et une viabilité du système de santé .
B. L'EXEMPLE DES RÉFORMES MENÉES À L'ÉTRANGER
La nécessité de mener des réformes du système d'assurance maladie pour faire face à l'augmentation des dépenses de santé n'est pas propre à la France. De nombreux pays de l'Union européenne ont ainsi été conduits à prendre des mesures de régulation des dépenses d'assurance maladie au cours de la décennie écoulée.
Les ministres des finances des 25 Etats membres de l'Union européenne, réunis le 11 mai 2004 à Bruxelles, se sont inquiétés du poids excessif entraîné par les dépenses de santé sur les finances publiques, qui, s'il n'était pas géré de manière appropriée, pourrait affecter négativement l'équilibre des finances publiques. Ainsi, selon les données fournies par Eurostat, la part des dépenses de santé dans le total des dépenses des quinze Etats membres, avant l'élargissement, serait passée de 10,8 % en 1995 à 13,6 % en 2001. Cette problématique est donc commune aux différents Etats membres.
Les différents systèmes d'assurance maladie européens ne sont pas fondés sur la même logique. Plusieurs grands types de systèmes de santé peuvent à cet égard être distingués :
- des systèmes publics nationaux de santé, de type « beveridgien », généralement gérés par l'Etat et financés par l'impôt. C'est le cas des pays comme le Royaume-Uni, la Suède ou la Finlande ;
- des régimes libéraux, caractérisés par une absence de protection sociale publique universelle et obligatoire financée par la solidarité. C'est notamment les cas des systèmes américain et suisse ;
- des modèles d'assurance de type « bismarckien », dont le financement repose sur les cotisations sociales et dont la gestion est confiée à des caisses reflétant différentes appartenances professionnelles ; l'offre de soins est en général mixte, à la fois publique et privée ; ce système se retrouve notamment en Allemagne, aux Pays-Bas, en Autriche ou dans la plupart des pays d'Europe centrale ;
- des systèmes mixtes, qui se retrouvent notamment en Europe du Sud (Italie, Espagne, Portugal, Grèce).
Face à des défis similaires - vieillissement de la population, volonté de maîtrise des dépenses, amélioration de la qualité et de l'accès aux soins - les réponses apportées ne peuvent donc pas être les mêmes. Les pays ayant opté pour un système de type « beveridgien » s'orientent ainsi vers la décentralisation et la mise en concurrence, tandis que les régimes libéraux essaient de mieux réguler l'accès aux soins. Les régimes de type « bismarckien » tendent à donner une place croissante à la responsabilité financière des assurés, à la concurrence et à l'efficacité de la gestion, tandis que les systèmes mixtes sont marqués par une volonté de décentralisation, de responsabilisation et de libéralisation.
Pour autant, l'expérience menée par certains pays étrangers peut alimenter la réflexion relative à la réforme que nous conduisons aujourd'hui. Comme le souligne un récent rapport de l'OCDE 7 ( * ) , il n'existe pas d'approche unique et universelle pour une politique optimale de santé. Celle-ci doit tenir compte des circonstances particulières qui prévalent dans chaque pays mais, dans la mesure où tous partagent des objectifs communs, la confrontation de leurs expériences peut être utile. Deux réformes menées dans des régimes de type bismarckien, sont ainsi présentées dans les développements suivants, à partir des analyses de notre collègue député Edouard Landrain 8 ( * ) : les réformes allemande et néerlandaise.
1. Les Pays-Bas : un système de plus en libéralisé
Le régime d'assurance maladie néerlandais repose sur une combinaison entre les institutions publiques et l'économie de marché. Environ 80 % des dépenses sont prises en charge par la collectivité, dont 75 % par les cotisations sociales et 5 % par le budget de l'Etat. Le reste est assuré par les cotisations volontaires auprès des assurances privées (14 %) et l'application des différents tickets modérateurs (6 %).
Il est confronté à deux défis principaux : un accroissement rapide des dépenses de l'assurance maladie et la difficulté du système à répondre aux besoins médicaux, le rationnement des prestations ayant notamment entraîné l'apparition de files d'attente de plus en plus mal ressenties par l'opinion publique. En outre, le contrôle de la démographie médicale a entraîné une pénurie de professions médicales.
Pour faire face à ces défis, le gouvernement a, avec l'accord de la plus grande partie des forces politiques et syndicales du pays, engagé deux grandes séries de réformes : une réforme tendant à maîtriser la dépense ; une réforme tendant à libéraliser le régime.
a) La maîtrise de la dépense
Les mesures de maîtrise de la dépense recouvrent ainsi :
- des actions de responsabilisation des assurés, passant notamment par l'augmentation de certaines franchises afin de sensibiliser les patients au coût des dépenses qu'ils entraînent ;
- le déremboursement d'un certain nombre de prestations ;
- la réduction forfaitaire de 8 % du budget des hôpitaux ;
- l'encourager à la consommation de génériques, qui représenteraient déjà 50 % de la consommation totale des médicaments en volume, en offrant aux pharmaciens des facultés de substitution et en accroissant leurs marges sur la vente de ces produits ;
- la mise en place d'un financement par pathologie pour les hôpitaux et les soins de spécialistes. A cela s'ajoute l'obligation de consulter un médecin référent avant d'avoir recours à un spécialiste pour être remboursé.
Un système intitulé « no claim », consistant à verser à partir de 2005 une somme de 250 euros par an aux assurés qui ne déclareraient pas ou quasiment pas de frais de santé, serait également à l'étude, afin de dissuader les assurés de recourir à une consommation médicale excessive.
b) Une libéralisation du régime
Par ailleurs, le gouvernement néerlandais a entrepris une refonte générale du système d'assurance maladie en vue de le simplifier et de le libéraliser. De manière générale, le gouvernement souhaite accroître la concurrence entre les acteurs du système de santé pour fournir un service au meilleur rapport qualité/coût. L'Etat reste ainsi responsable de la définition des garanties relatives à la qualité des soins, à leur accès et à leur coût, mais il tend à déléguer la gestion des dépenses de santé à des assureurs et des fournisseurs de soins privés.
Les mesures engagées devraient, selon le gouvernement néerlandais, limiter l'augmentation des dépenses de santé à 2,5 % par an, pour la période 2004-2006, au lieu du taux de 6 à 8 % enregistré au cours des dernières années. En outre, le ministère de la santé estime que l'application du dispositif « no claim » devrait permettre d'économiser environ 1,6 milliard d'euros. Enfin, la simplification et la libéralisation du système devraient, selon le gouvernement, également contribuer à maîtriser la dépense tout en améliorant l'accès aux soins, les prestations et les possibilités de choix des patients.
2. L'Allemagne : une augmentation de la contribution des assurés et une rationalisation des dépenses
Le système allemand présente plusieurs caractéristiques générales : un financement reposant principalement sur les cotisations sociales, des prestations en nature, la solidarité, l'autogestion et un régime par répartition.
La plupart de la population relève du régime légal et 10 % d'une assurance privée. Seuls 0,3 % de la population allemande ne disposent d'aucune couverture d'assurance maladie.
Dans un contexte marqué par une forte dérive des dépenses de santé (le déficit de l'assurance maladie s'élevait à 2,9 milliards d'euros en 2003), un haut niveau de charges salariales et de multiples délocalisations vers des pays à faible coût de main-d'oeuvre, les deux principales forces politiques du pays, le SPD et la CDU, ont, dans un accord du 21 juillet 2003, défini ensemble une vaste réforme du système, approuvée définitivement par le Parlement le 17 octobre 2003. Cette réforme comporte trois orientations principales : un accroissement de la part financière des patients, une diminution des prestations et des mesures tendant à améliorer le fonctionnement global du régime.
a) L'augmentation des tickets modérateurs
La responsabilisation financière des patients passe, en premier lieu, par l'augmentation des tickets modérateurs .
S'agissant de la médecine de ville, un ticket modérateur de 10 euros par trimestre, dit aussi « taxe de consultation », a été instauré . Cette taxe doit être versée dès la première consultation et quel qu'en soit le nombre.
S'agissant des séjours hospitaliers , les patients doivent payer, depuis le 1 er janvier 2004, un ticket modérateur de 10 euros par jour , au lieu de 9 euros auparavant. Un plafonnement à 280 euros par an est prévu.
S'agissant des médicaments , le ticket modérateur est fixé à 10 % du coût des produits prescrits, avec une participation minimale de 5 euros et maximale de 10 euros.
Le volume total de ces différents tickets modérateurs ne peut pas dépasser 2 % des revenus nets des assurés (1 % pour les maladies chroniques). Par ailleurs, les enfants sont exonérés de ticket modérateur jusqu'à l'âge de 12 ans.
Selon le gouvernement allemand, ces dispositions devraient accroître les recettes de l'assurance maladie de 3,3 milliards d'euros par an.
En outre, la fiscalité pesant sur le tabac sera augmentée afin d'accroître le prix du paquet de cigarettes d'un euro en trois étapes d'ici le 1 er juin 2005 et la cotisation des retraités sera majorée, passant de 50 % à 100 % du montant normal des cotisations.
b) Des mesures visant à diminuer le coût des prestations
Plusieurs mesures sont prévues pour diminuer le coût des prestations :
- le déremboursement des médicaments non prescrits , considérés comme des produits « de confort ». Des exceptions sont cependant maintenues pour les enfants de moins de 12 ans ou les personnes de moins de 18 ans ayant des problèmes de santé sérieux ;
- la suppression du remboursement de certaines prestations , comme la fourniture de lunettes ou de lentilles de contact, ainsi que des frais de prothèses dentaires à partir de 2005, une assurance spécifique pouvant dans ce dernier cas être souscrite auprès de l'assurance maladie ou d'assureurs privés ;
- l'abandon de la prise en charge des indemnités journalières de maladie par le régime général d'assurance maladie à partir de 2007 . Elles feront alors l'objet d'une assurance particulière contractée par les assurés auprès de leur caisse d'assurance maladie.
c) Des mesures visant à améliorer le fonctionnement du système de santé
La réforme comporte également plusieurs dispositions destinées à améliorer le fonctionnement du système de santé :
- le renforcement de l'autonomie de gestion confiée aux caisses. Alors que celles-ci devaient délivrer jusqu'à présent un même panier de soins, elles disposent désormais de la possibilité de diversifier ces derniers, en passant de nombreux types de contrats avec les médecins, les pharmaciens, les centres de soins ou les malades. Cette mesure permet aux caisses d'offrir une plus grande variété de prestations à un meilleur coût, tandis que les patients bénéficient d'une plus grande liberté de choix ;
- la mise en place d'un institut chargé de mesurer et de contrôler la qualité des soins ;
- une incitation aux soins préventifs , les caisses pouvant accorder un « bonus » aux assurés acceptant de se soumettre à certains types de contrôles ;
- le développement du système du « médecin référent » : les caisses pourront ainsi accorder aux assurés des réductions de cotisations afin de les inciter à faire systématiquement appel à un médecin généraliste avant d'aller consulter un spécialiste ;
- l'accroissement de la lutte contre la fraude ;
- le remplacement de la carte à puce actuelle par la carte de santé électronique , qui contiendra à la fois les données personnelles du patient et les ordonnances du médecin ;
- l' obligation pour les médecins de se soumettre à une formation permanente dans leur domaine de spécialisation ;
- le développement des génériques , en permettant notamment aux pharmaciens de substituer ces produits aux médicaments prescrits et en les y incitant financièrement, par une augmentation de leurs marges.
Par ailleurs, différentes mesures comme la possibilité de s'inscrire à un système de soins intégrés, la création de centres médicaux spécialisés par maladie afin de réaliser des gains de productivité en regroupant les équipements et les personnels médicaux propres à chaque pathologie ou le renforcement de la protection des intérêts et des droits des patients ont également été adoptées.
L'ensemble de ces mesures devrait, selon le gouvernement allemand, rapporter 9,9 milliards d'euros en 2004 et 23,1 milliards d'euros en 2007, ce qui devrait permettre de remédier au déficit de l'assurance maladie, de désendetter les caisses et de diminuer les cotisations, afin notamment de renforcer la compétitivité de l'économie allemande et de lutter contre les délocalisations.
Si les réformes menées dans ces deux pays ne sont pas immédiatement transposables au cas français, certains axes privilégiés aux Pays-Bas et en Allemagne se retrouvent dans le présent projet de loi, en particulier le passage par un médecin référent ou le développement des médicaments génériques.
II. UN CONSENSUS AUTOUR DES PRINCIPES FÉDÉRATEURS
A. LA NÉCESSITÉ D'AGIR EN TENANT COMPTE DES RÉSULTATS DES PLANS DE REDRESSEMENT ANTÉRIEURS
1. Des plans successifs n'ayant pas permis un redressement pérenne
La réforme proposée aujourd'hui doit être appréciée à la lumière des tentatives précédentes de redressement de l'assurance maladie, qui n'ont pas permis d'atteindre un équilibre durable de notre système d'assurance maladie.
Comme le relève le rapport de la mission présidée par M. Jean Louis Debré, président de l'Assemblée nationale 9 ( * ) , « l'histoire de l'assurance maladie est devenue celle de ses plans de redressement financier. Du « plan Durafour » de 1975 au « plan Juppé » de 1995, ce sont pas moins d'une douzaine d'opérations de redressement comptable qui se sont succédé, sous toutes les majorités ».
Différents instruments ont ainsi été utilisés - blocage du budget des hôpitaux publics, contributions à la charge des laboratoires pharmaceutiques, hausse des prélèvements affectés à la sécurité sociale, augmentation du reste à charge pour les assurés, largement neutralisée par le recours aux assurances complémentaires, déremboursement de certains médicaments... Aucun de ces éléments n'a toutefois suffi à enrayer la progression des dépenses.
2. Vers une réforme des lois de financement de la sécurité sociale
En outre, on doit également s'interroger sur l'outil des lois de financement de la sécurité sociale. Si elles ont permis de mieux associer le Parlement au suivi du financement de la sécurité sociale, on ne peut que constater que les objectifs de dépenses qu'elles fixent, qui n'ont qu'un caractère indicatif, ont tous été dépassés depuis 1998, ce qui entame leur crédibilité et ce d'autant plus que, comme l'a déjà souligné votre rapporteur pour avis dans son rapport sur le projet de loi de financement de la sécurité sociale pour 2004, aucun projet de loi de financement rectificative n'a jusqu'à présent été présenté. C'est la raison pour laquelle le gouvernement devrait proposer au Parlement un projet de loi organique réformant les lois de financement de la sécurité sociale , qui proposerait notamment la fixation d'objectifs pluriannuels de dépenses, afin d'inciter à une meilleure gestion et de mieux prendre en compte la montée en charge, souvent progressive, des mécanismes de régulation des dépenses de santé. Cette réforme complètera la réforme de l'assurance maladie aujourd'hui présentée.
Même la reprise périodique des déficits, par l'Etat puis par la Caisse d'amortissement de la dette sociale (cf. infra, la partie consacrée à la reprise de la dette et à l'allongement de la durée de vie de la CADES), n'a pas permis, ainsi qu'on l'a déjà constaté, d'atteindre un équilibre satisfaisant. La remarque de la Cour des comptes, dans son rapport sur les résultats de l'exécution des lois de finances pour 2003, prend à cet égard tout son sens. Elle notait en effet que la transformation de tout ou partie du déficit de l'assurance maladie « en dette, par sa reprise par la CADES, allègerait la trésorerie de l'ACOSS, mais ne saurait remplacer des mesures de redressement indispensables pour réduire l'écart qui s'est creusé entre le niveau des recettes et celui des dépenses ».
L'enjeu de la réforme qui nous est proposée consiste donc bien à trouver les solutions pour atteindre un équilibre durable de l'assurance maladie. Elle a été préparée par des travaux importants, au premier rang desquels figurent le rapport du Haut conseil pour l'avenir de l'assurance maladie et le rapport de la mission d'information précitée présidée par M. Jean-Louis Debré, président de l'Assemblée nationale.
|
La synthèse des observations du Haut conseil pour l'avenir de l'assurance maladie Soixante ans après l'ordonnance du 4 octobre 1945, le constat s'impose : l'assurance malade constitue un de nos grands succès collectifs. En offrant un très large et égal accès aux soins, elle a joué, outre son rôle proprement sanitaire, une importante fonction de cohésion sociale. C'est aujourd'hui un de nos biens communs les plus précieux. Or le niveau et la dynamique de ses dépenses (la part non couverte représente aujourd'hui plus d'un mois de consommation par an) la placent désormais en situation de grave difficulté. Jamais il n'a paru aussi indispensable, urgent et ardu d'en préserver l'avenir. L'enjeu pourtant, dans cette période critique, n'est pas seulement de maintenir. C'est de comprendre qu'il est possible d'aller de l'avant, pour bâtir quelque chose de neuf et d'encore meilleur. Les difficultés qui se dressent devant le système d'assurance maladie - et qui ont, notamment, justifié la création du Haut conseil - représentent de véritables opportunités à saisir. Deux orientations se dégagent en effet du diagnostic [du Haut conseil] : Il faut d'abord, s'attacher résolument à améliorer le fonctionnement du système de soins et la coordination de ses acteurs. C'est là un changement important par rapport à la période où furent conçues les assurances sociales : l'assurance maladie ne peut plus se contenter d'être un simple dispositif de paiement pour des soins qui s'organiseraient tout seuls. Pour être efficaces, les politiques d'assurance maladie doivent nécessairement porter aussi, en concertation avec tous ses intervenants, sur l'organisation du système de soins. Par ailleurs, sans remettre en cause l'universalité de la couverture, nous devons être capables de faire des choix. C'est l'autre changement important pour l'assurance maladie : l'offre de soins est infiniment plus riche et variée qu'autrefois, et la demande de biens médicaux croît sans cesse. Or tout ce qui est proposé n'est pas mettre à sur le même pied, tout n'a pas la même qualité, tout n'a pas la même pertinence pour bien soigner. Le système de financement s'épuiserait à vouloir couvrir sans aucun tri tout ce que les industries et profession de santé peuvent offrir. Plus grave encore, il épuiserait les possibilités de redistribution de la richesse collective sur beaucoup d'autres besoins sociaux essentiels. Ainsi que le souligne un rapport récent, l'existence d'un financement socialisé appelle un discernement et une optimisation dans l'emploi des fonds qui relèvent, en dernière analyse, d'une exigence éthique. Or ces contraintes sont, en même temps, une chance pour la réforme qu'il faut conduire. Structurer davantage le fonctionnement du système de soins, éprouver la qualité et l'utilité de ce que l'on rembourse, entrer dans des démarches exigeantes d'évaluation des pratiques et d'accréditation, c'est tout simplement mieux soigner. Consolider les régimes d'assurance maladie, il faut l'affirmer avec force, ce n'est pas simplement perpétuer le système en jouant sur les niveaux de prélèvement et de remboursement, mais offrir beaucoup mieux en termes d'étendue, de technicité et de professionnalisme des soins, en rappelant que le malade est le coeur du système de santé. La hiérarchisation des priorités de financement va dans le même sens : c'est une exigence de justice, qui inscrit le redressement de l'assurance maladie dans un projet de société. Payer aveuglément n'importe quel traitement n'assure pas les meilleurs soins pour tous : cela aboutit plutôt, en pratique, à ce que l'excellence ne profite qu'à quelques uns. Pour être effectivement solidaire, l'assurance maladie doit notamment savoir faire des choix de qualité et d'efficience, aussi bien dans ce qu'elle rembourse que dans le niveau auquel elle prend en charge. En définitive, ce qui est en jeu aujourd'hui n'est rien d'autre que de trouver un chemin de « développement durable » pour notre système de solidarité. Le développement durable n'est pas, on le sait, le refus de la croissance - en l'espèce, de la croissance des dépenses de santé - mais le refus d'une croissance dépourvue de sens, qui dilapide ses ressources et se détruit elle-même. L'impérieuse remise en ordre des comptes doit servir d'élan. Le système peut être, demain, à la fois financièrement assaini et de meilleure qualité sanitaire, dès lors qu'il aurait trouvé un financement équitable et viable sur le long terme, qu'il aurait les outils de discernement du service rendu et s'en servirait effectivement, et enfin, - élément trop souvent sous-estimé - qu'il s'appuierait sur des institutions et, en leur sein, sur des responsables en mesure de rendre des comptes sur des missions claires, répondant aux priorités collectives. Source : rapport du Haut conseil pour l'avenir de l'assurance maladie |
Le Haut conseil appelle une réforme basée sur la qualité, conjuguant trois actions : tout d'abord, l'amélioration du système de soins et de la coordination des acteurs, ensuite, sans remettre en cause l'universalité de la couverture, la nécessité de faire des choix et de hiérarchiser les financements ; enfin, un ajustement des recettes pour combler le besoin de financement. Le Haut conseil attire en outre l'attention sur la nécessité d'une meilleure transparence des rapports financiers entre l'Etat et l'assurance maladie, qui contribuera à une clarification des missions et des moyens de chacun .
En concertation avec les acteurs concernés, le gouvernement a ainsi élaboré un projet de réforme qui reprend les orientations dressées par le Haut conseil et réaffirme les principes fondateurs de notre système d'assurance maladie.
B. LE NÉCESSAIRE RESPECT DES PRINCIPES FONDATEURS DU RÉGIME D'ASSURANCE MALADIE
L'exposé des motifs du présent projet de loi l'annonce clairement, « cette réforme vise à sauvegarder notre régime d'assurance maladie, en préservant et consolidant ses principes fondamentaux auxquels le gouvernement et les Français sont attachés car ils sont à l'origine de son excellence ».
Pour mémoire, on rappellera notamment que l'article 1 er de la Constitution du 4 octobre 1958 dispose que « la France est une République indivisible, laïque, démocratique et sociale » tandis que le onzième alinéa du Préambule de la Constitution du 27 octobre 1946 dispose que la Nation « garantit à tous, notamment à l'enfant, à la mère et aux vieux travailleurs, la protection de la santé, la sécurité matérielle, le repos et les loisirs. Tout être humain qui, en raison de son âge, de son état physique ou mental, de la situation économique, se trouve dans l'incapacité de travailler a le droit d'obtenir de la collectivité des moyens convenables d'existence ».
Le présent projet de loi se propose de réaffirmer ces principes à valeur constitutionnelle et de les compléter en mettant l'accent sur trois piliers de notre système de santé : l'égalité d'accès aux soins, la qualité des soins et la solidarité.
L'article 1 er du présent projet de loi, modifiée par l'Assemblée nationale, complète ainsi la section 1 du chapitre 1 er du titre 1 er du livre 1 er du code de la sécurité sociale par un article L. 111-2-1 qui dispose notamment que « la Nation affirme son attachement à une assurance maladie obligatoire et universelle, garantissant une protection indépendante des situations d'âge et de santé ». En outre, ce nouvel article du code de la sécurité sociale permet d'introduire de nouvelles notions ne faisant pas l'objet des dispositions de l'article L. 111-1 10 ( * ) du même code, telles que l'accès effectif à des soins de qualité, l'usage efficient des ressources affectées à la santé ou encore la réalisation des objectifs de la politique de santé publique définis par l'Etat.
1. L'égalité d'accès aux soins
Le premier alinéa du nouvel article L. 111-2-1 du code de la sécurité sociale que propose d'introduire l'article 1 er du présent projet de loi dispose que « la Nation affirme son attachement à une assurance maladie obligatoire et universelle, garantissant une protection indépendante des situations d'âge et de santé ».
Il s'agit d'affirmer le principe d'égalité d'accès aux soins qui caractérise le système de santé français qui assure les mêmes soins à tous les assurés sans distinction fondée sur l'âge, le revenu ou l'état de santé.
Comme le souligne le rapport de la mission d'information de l'Assemblée nationale présidée par M. Jean-Louis Debré sur l'assurance maladie 11 ( * ) , « dans une logique purement assurantielle, l'accès à la couverture maladie peut être lié à la capacité financière de l'individu, l'accès aux soins à l'existence d'une telle couverture et l'offre de soins peut être différente selon la couverture dont bénéficie l'individu. De même, l'accès à la couverture maladie est généralement plus coûteux pour les plus âgés dont le facteur « risque » est plus élevé. Il en va de même pour les assurés présentant une pathologie susceptible d'entraîner des coûts ».
Aujourd'hui, le système de santé français assure un niveau élevé de prise en charge des dépenses de santé. Ainsi, le taux de remboursement global des dépenses de santé était en moyenne de 88,3 % en 2001. En moyenne, chaque Français perçoit 2.000 euros par an de l'assurance maladie.
Cette situation résulte d'abord de l'étendue de la couverture de base, améliorée notamment par la mise en place de la couverture maladie universelle par la loi n° 99-641 du 27 juillet 1999. Elle résulte également de l'extension progressive de la couverture complémentaire des dépenses de santé.
2. La solidarité
Le premier alinéa du nouvel article L. 111-2-1 du code de la sécurité sociale que propose d'introduire l'article 1 er du présent projet de loi dispose également que la Nation « affirme le caractère solidaire de son financement. Les assurés sociaux contribuent à ce financement selon leurs ressources, sans considération de leur âge ou de leur état de santé ».
Le financement de l'assurance maladie est très largement assis sur la solidarité contributive puisque la quasi-totalité de ses recettes provient des cotisations - salariales et patronales - et de la contribution sociale généralisée (CSG). Ces prélèvements reposent sur une assiette portant, pour environ 4/5 ème , sur les revenus de l'activité professionnelle.
Ce mode de financement crée des transferts financiers entre diverses catégories : d'abord entre les différentes catégories de cotisants, à savoir entre les salariés eux-mêmes, des salariés vers les retraités, entre les actifs et les inactifs et enfin entre les détenteurs de patrimoine et les autres. Il existe également un transfert entre les cotisants et les non-cotisants : d'une part, par le biais des ayants droit de l'assuré, celui-ci cotisant à titre personnel et ouvrant droit à prestations pour l'ensemble de ses ayant droit, d'autre part, par l'exercice de la solidarité nationale par le biais de dispositifs de l'aide médicale et de la CMU. Enfin, il existe des transferts des personnes seules vers les familles, en particulier les familles nombreuses.
Cette solidarité s'exerce dans les diverses sources de financement de l'assurance maladie : les cotisations sociales et l'imposition de toute nature que constitue la CSG, dont l'assiette inclut les revenus d'activité, les revenus de remplacement, les revenus du patrimoine et des produits de placement ainsi que les gains de jeux. Cette solidarité s'exerce en outre entre les différents régimes de base de l'assurance maladie et prend notamment la forme de compensations financières entre régimes.
Au final, seule la part restant à la charge des ménages échappe durablement à ce financement solidaire. Celle-ci est aujourd'hui inférieure à 12 % du total de la dépense et il convient de noter que l'amélioration de la couverture complémentaire lui a permis de reculer de 1,5 point depuis dix ans.
3. La qualité des soins
Le deuxième alinéa du nouvel article L. 111-2-1 du code de la sécurité sociale que propose d'introduire l'article 1 er du présent projet de loi dispose, après sa modification par l'Assemblée nationale, que « l'Etat garantit un accès effectif à des soins de qualité sur l'ensemble du territoire ». La version initiale du présent projet de loi, proposée par le gouvernement, confiait ce rôle aux régimes d'assurance maladie censés favoriser un accès effectif de tous les assurés sociaux aux soins.
La rédaction adoptée par l'Assemblée nationale permet de réaffirmer la place de l'Etat dans l'organisation des soins et dans la garantie d'un accès effectif à des soins de qualité, tout en précisant le rôle des régimes d'assurance maladie dans l'exercice de ce droit. Ainsi, la deuxième phrase du deuxième alinéa du nouvel article L. 111-2-1 du code de la sécurité sociale que propose d'introduire l'article 1 er du présent projet de loi dispose que « les régimes d'assurance maladie veillent à l'exercice de ce droit notamment en favorisant, dans le cadre de leurs compétences, une bonne répartition de l'offre de soins sur le territoire national ou en aidant à la création de maisons médicales. Ils contribuent également à assurer la coordination et la qualité des soins dispensés aux assurés sociaux. Ils concourent à la réalisation des objectifs de santé publique définis par l'Etat. Ils veillent à un usage efficient des ressources qui leur sont affectées par la Nation ».
La rédaction de l'article 1 er du présent projet de loi adoptée par l'Assemblée nationale est une rédaction équilibrée qui permet d'introduire dans le code de la sécurité sociale des principes nouveaux indispensables à la permanence d'un système de soins de qualité. Ces principes sont les suivants :
- la complémentarité du rôle de l'Etat et de celui des régimes d'assurance maladie ;
- l'accès effectif à des soins de qualité sur l'ensemble du territoire : l'article 1 er du présent projet de loi indique, à ce titre, que les régimes d'assurance maladie doivent favoriser une bonne répartition de l'offre de soins sur le territoire national, alors que les caisses d'assurance maladie ne disposent pas, à l'heure actuelle, d'outils permettant de modifier cette répartition de l'offre de soins, qu'il s'agisse du nombre de professionnels de santé, des modalités d'installation des médecins libéraux en ville ou de l'offre hospitalière ;
- le renforcement de la coordination et de la qualité des soins dispensés aux assurés sociaux : cet article confie ce rôle au régime d'assurance maladie alors que c'est l'Etat qui, aujourd'hui, exerce le plus de compétences en termes de garantie de qualité des biens et services médicaux, grâce à la réglementation, au réseau d'agences sanitaires et aux corps d'inspection ;
- la réalisation des objectifs de santé publique définis par l'Etat ;
- un usage efficient des ressources affectées aux régimes d'assurance maladie par la Nation : il s'agit sans doute d'un des principes phares de la présente réforme qui consiste à améliorer l'efficacité de la dépense pour améliorer la qualité des soins.
*
Votre rapporteur pour avis partage l'attachement du gouvernement à l'ensemble de ces principes et se félicite de les voir affirmés de manière solennelle dans le présent projet de loi.
CHAPITRE DEUX
DES MESURES DE REDRESSEMENT
FINANCIER INDISPENSABLES
I. LA MAÎTRISE MÉDICALISÉE DES DÉPENSES DE SANTÉ
A. DES MESURES ALLANT DANS LE SENS DE LA RESPONSABILISATION DES ASSURÉS ET DE LA RATIONALISATION DE L'OFFRE DE SOINS
1. Le dossier médical personnel, un outil de responsabilisation et de coordination
L'article 2 du présent projet de loi propose de créer au sein du chapitre 1 er du titre VI du livre 1 er du code de la sécurité sociale une nouvelle section 5 intitulée « Dossier médical personnel ».
L'instauration et la généralisation à l'horizon 2007 de ce dossier médical personnel (DMP) poursuivent plusieurs objectifs. Il s'agit, d'une part, de mettre en place un mécanisme destiné à responsabiliser l'assuré social, d'autre part, à encourager une meilleure rationalisation de l'offre de soins par le biais d'une plus grande coordination et continuité des soins sur l'ensemble du territoire national, entre professionnels de santé, ainsi qu'entre médecine de ville et hôpital notamment. Le DMP est avant tout un outil de centralisation et de mutualisation des données médicales personnelles d'un patient, qui ont vocation à être protégées.
Au final, la généralisation du DMP devrait générer des économies au sein du système de santé, c'est pourquoi sa création figure au sein du titre 1 er du présent projet de loi consacré aux dispositions relatives à l'organisation de l'offre de soins et à la maîtrise médicalisée des dépenses de santé.
a) L'aboutissement d'un processus ancien
L'idée d'un outil permettant de centraliser l'ensemble des données médicales personnelles d'un patient, accessibles à certains personnels médicaux, dans le respect des principes de propriété individuelle des informations médicales, est ancienne. Elle n'a toutefois jamais trouvé à s'appliquer de manière généralisée, à l'ensemble de la population ainsi que sur l'ensemble du territoire national. Elle ne s'est surtout jamais accompagnée de dispositions, au besoin contraignantes, permettant de la rendre effective.
Pour mémoire, on rappellera que l'article 2132-1 du code de la santé publique dispose que, lors de la déclaration de naissance, un carnet de santé est distribué gratuitement à tout enfant, où sont mentionnés obligatoirement les résultats des examens médicaux prévus par le même code. La loi n° 94-43 du 18 janvier 1994 relative à la santé publique et à la protection sociale a prévu la tenue par les médecins d'un « dossier de suivi médical », l'ordonnance n° 96-345 du 24 avril 1996 relative à la maîtrise médicalisée des dépenses de soins a créé le dispositif renouvelé du carnet de santé tandis que la loi n° 99-641 du 27 juillet 1999 portant création de la couverture maladie universelle comportait des dispositions relatives au « volet santé » de la carte Vitale.
Enfin, l'exemple le plus récent préfigurant la généralisation du dossier médical personnel prévue par l'article 2 du présent projet de loi figure à l'article 47 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004 qui élargit les missions du Fonds d'aide à la qualité des soins de ville (FAQSV) et dispose que « jusqu'au 31 décembre 2006, le fonds peut contribuer aux expérimentations, dans quelques sites pilotes, d'une offre d'hébergement , au sens de l'article L. 1111-8 du code de la santé publique, des données de santé des assurés sociaux permettant le partage de données médicales . A ce titre, il peut, par dérogation, assurer le financement d'une mission chargée de conduire les expérimentations, dans des conditions fixées par arrêté du ministre chargé de la santé et de l'assurance maladie ».
Cet article a ainsi permis de donner une base légale au financement des infrastructures relatives au partage des données médicales, à travers l'expérimentation à compter de 2004 jusqu'à la fin de 2006, de la mise en oeuvre d'outils nécessaires à l'hébergement et au partage entre professionnels de santé de données médicales informatisées dans quatre régions pilotes.
b) Le principe du dossier médical personnel
L'article 2 du présent projet de loi, modifié par l'Assemblée nationale, vise à introduire dans le code de la sécurité sociale plusieurs nouveaux articles destinés à préciser les modalités de mise en oeuvre du DMP.
(1) Les bénéficiaires du DMP
Le premier alinéa de l'article L. 161-36-1 nouveau du code de la sécurité sociale introduit par cet article dispose ainsi que, afin de favoriser la coordination, la qualité et la continuité des soins, gages d'un bon niveau de santé, chaque bénéficiaire de l'assurance maladie dispose, dans les conditions et sous les garanties prévues à l'article L. 1111-8 du code de la santé publique et dans le respect du secret médical, d'un dossier médical personnel constitué de l'ensemble des données mentionnées à l'article L. 1111-8 du même code, notamment des informations qui permettent le suivi des actes et prestations de soins. Le dossier médical personnel comporte également un volet spécialement destiné à la prévention.
Le texte initial proposé par le gouvernement pour cet article a ainsi été substantiellement amélioré lors de son examen à l'Assemblée nationale puisqu'il précise désormais que la détention d'un DMP par tout bénéficiaire de l'assurance maladie impose le respect du secret médical et que le DMP comporte un volet spécialement destiné à la prévention.
Lors de l'examen du présent projet de loi à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a précisé que « l'ensemble des acteurs du système de soins gagnera à la mise en place rapide de ce dossier médical personnel : le patient d'abord, qui aura une garantie de qualité de soins et un accès unifié à l'information le concernant ; le médecin, ensuite, qui aura un meilleur suivi de son patient grâce à la disponibilité de l'information en temps réel ; l'assurance maladie, enfin, par la limitation des soins inutiles, injustifiés ou dangereux ».
D'après les informations recueillies par votre rapporteur pour avis, chaque bénéficiaire de l'assurance maladie, âgé de plus de seize ans, disposera d'un dossier médical personnel et unique. Il sera le seul à avoir un accès automatique à son dossier et déterminera qui, en dehors de lui-même, pourra y accéder, vraisemblablement son médecin traitant et d'autres praticiens de son choix. Auront accès au dossier, en accord avec le patient et dès la mise en oeuvre du DMP : tous les médecins, y compris les médecins hospitaliers, les services d'urgence. Auront un accès limité à certaines données dans un second temps : les autres professionnels de santé et l'assurance maladie qui, dans le cadre de sa mission de contrôle médical et dans le respect de la réglementation en vigueur, pourra obtenir des copies de pièces du dossier avec l'accord du médecin traitant et du patient.
L'objectif du DMP est ainsi d'améliorer la santé des patients et l'efficacité des soins ainsi que de faciliter le partage des informations entre le patient et les professionnels de santé, dans le respect du secret médical.
(2) Les données contenues dans le DMP et les garanties associées
Le nouvel article L. 161-36-1 précité dispose notamment que le DMP est constitué des données mentionnées à l'article L. 1111-8 du code de la santé publique et que chaque détenteur de ce dossier est protégé dans les conditions prévues à ce même article et dans le respect médical.
L'article L. 1111-8 inséré dans le code de la santé inséré par la loi n° 2002-303 du 4 mars 2002 relative au droit des malades et à la qualité du système de santé prévoit notamment que les professionnels de santé ou les établissements de santé ou la personne concernée peuvent déposer des données de santé à caractère personnel, recueillies ou produites à l'occasion des activités de prévention, de diagnostic ou de soins, auprès de personnes physiques ou morales agréées à cet effet. Cet hébergement de données ne peut avoir lieu qu'avec le consentement exprès de la personne concernée.
En outre, cet article dispose que les traitements des données de santé à caractère personnel que nécessite cet hébergement doivent être réalisés dans le respect des dispositions de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés.
(3) Les conditions d'hébergement des données du DMP
Le deuxième alinéa de l'article L. 161-36-1 précité, introduit par l'article 2 du présent projet de loi, précise que le DMP est créé auprès d'un hébergeur de données de santé à caractère personnel agréé dans les conditions prévues à l'article L. 1111-8 du code de la santé publique précité.
L'article L. 1111-8 précité dispose en effet que la prestation d'hébergement fait l'objet d'un contrat. Lorsque cet hébergement est à l'initiative d'un professionnel de santé ou d'un établissement de santé, le contrat prévoit que l'hébergement des données, les modalités d'accès à celles-ci et leurs modalités de transmission sont subordonnées à l'accord de la personne concernée.
En outre, il est précisé que les hébergeurs de données de santé à caractère personnel et les personnes placées sous leur autorité qui ont accès aux données déposées sont astreintes au secret professionnel dans les conditions et sous les peines prévues à l'article 226-13 du code pénal. Ils sont également soumis au contrôle de l'Inspection générale des affaires sociales.
Les données du DMP seront donc centralisées et les dossiers hébergés auprès d'un hébergeur de données de santé à caractère personnel agréé dans des conditions fixées par décret en Conseil d'Etat pris après avis de la Commission nationale de l'informatique et des libertés et des conseils de l'ordre des professions de santé ainsi que du conseil des professions paramédicales.
D'après les informations recueillies par votre rapporteur pour avis, les hébergeurs seront désignés au terme d'un appel d'offres pour leur fiabilité, notamment pour les garanties apportées en matière de confidentialité des données.
En outre, le troisième alinéa de l'article L. 161-36-1 précité, introduit à l'Assemblée nationale à l'initiative de la commission spéciale chargée d'examiner le présent projet de loi, avec avis favorable du gouvernement, dispose que l'adhésion aux conventions nationales régissant les rapports entre les organismes d'assurance maladie et les professionnels de santé, prévues à l'article L. 162-5 du code de la sécurité sociale, et son maintien, sont subordonnés à la consultation ou à la mise à jour du dossier médical personnel de la personne prise en charge par le médecin. Cette disposition ayant pour but d'assurer la participation des professionnels de santé à la mise en place du DMP, conditionne l'adhésion aux conventions nationales régissant les rapports entre les organismes d'assurance maladie et les médecins à l'utilisation du DMP. Il s'agit notamment d'éviter les retards constatés lors de l'entrée en vigueur de la carte Vitale en raison des fortes réticences manifestées par certains professionnels de santé. Toutefois cette condition ne sera applicable qu'à compter du 1 er janvier 2007.
c) Les modalités d'application du DMP
(1) L'accès aux données du DMP
De manière générique, il convient de se reporter aux dispositions de l'article L. 1111-8 du code de la santé publique précité, selon lesquelles :
- seuls peuvent accéder aux données ayant fait l'objet d'un hébergement les personnes que celles-ci concernent et les professionnels de santé ou établissements de santé qui les prennent en charge et qui sont désignés par les personnes concernées ;
- les hébergeurs tiennent les données de santé à caractère personnel qui ont été déposées auprès d'eux à la disposition de deux qui les leur ont confiées. Ils ne peuvent les utiliser à d'autres fins, ils ne peuvent les transmettre à d'autres personnes que les professionnels de santé ou établissements de santé désignés dans le contrat prévu à cet effet ;
- lorsqu'il est mis fin à l'hébergement, l'hébergeur doit restituer les données qui lui ont été confiées, sans en garder copie, au professionnel, à l'établissement ou à la personne concernée ayant contracté avec lui.
De manière plus spécifique, le nouvel article L. 161-36-2-1 du code de la sécurité sociale introduit par l'article 2 du présent projet de loi, lors de son examen à l'Assemblée nationale, à l'initiative de la commission spéciale chargée d'examiner le présent projet de loi, a pour but d'encadrer très strictement l'accès au DMP.
Ainsi, cet article prévoit que l'accès au DMP est notamment interdit lors de la conclusion d'un contrat relatif à la une protection complémentaire en matière de couverture des frais de santé et à l'occasion de la conclusion de tout autre contrat exigeant l'évaluation de l'état de santé d'une des parties. En outre, l'accès à ce dossier ne peut également être exigé ni préalablement à la conclusion d'un contrat, ni à aucun moment ou à aucune occasion de son application. Enfin, il est précisé que le DMP n'est pas accessible dans le cadre de la médecine du travail.
Tout manquement à ces dispositions donne lieu à l'application des peines prévues à l'article 226-13 du code pénal.
(2) L'évolution dans le temps du contenu du DMP et la protection des données contenues dans le DMP
L'article L. 161-36-2 nouveau du code de la sécurité sociale introduit par l'article 2 du présent projet de loi, et modifié par l'Assemblée nationale, prévoit que, dans le respect des règles déontologiques qui lui sont applicables, ainsi que des dispositions des articles L. 1110-4 et L. 1111-2 du code de la santé publique, et selon les modalités prévues à l'article L. 1111-8 du même code, chaque professionnel de santé exerçant en ville ou en établissement de santé, quel que soit son mode d'exercice, reporte dans le dossier médical personnel, à l'occasion de chaque acte ou consultation, les éléments diagnostiques et thérapeutiques nécessaires à la coordination des soins de la personne prise en charge.
A l'occasion du séjour d'un patient, les professionnels de santé habilités des établissements de santé reportent sur le DMP les principaux éléments résumés relatifs à ce séjour.
Il convient ici de souligner l'adoption par l'Assemblée nationale d'un nouvel article 2A au sein du présent projet de loi, à l'initiative de notre collègue député Jean-Marie Le Guen. Il introduit un nouvel article L. 161-36-1 dans le code de la sécurité sociale reprenant toutes les dispositions de l'article L. 1110-4 du code de la santé publique (inséré par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé) relatives au respect de la vie privée et au secret des informations la concernant de toute personne prise en charge par un professionnel, un établissement, un réseau de santé ou tout autre organisme participant à la prévention et aux soins.
L'Assemblée nationale a également adopté, à l'initiative de notre collègue député Jean Dionis du Séjour, un nouvel article 2 bis visant à compléter l'article L. 1111-8 du code de la santé publique par un alinéa prévoyant que tout acte de cession à titre onéreux de données de santé nominatives, y compris avec l'accord de la personne concernée, est interdit sous peine des sanctions prévues à l'article 226-21 du code pénal. Il s'agissait notamment, par le biais de cet amendement, de suivre les recommandations adoptées par l'Office parlementaire d'évaluation des choix scientifiques et technologiques.
|
La protection de la propriété des informations médicales personnelles par le code de la santé publique Insérés par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, les articles L. 1110-4 et L. 1111-2 du code de la santé publique traitent de la protection des données médicales personnelles. L'article 1110-4 du code de la santé publique dispose ainsi que toute personne prise en charge par un professionnel, un établissement, un réseau de santé ou tout autre organisme participant à la prévention et aux soins a droit au respect de sa vie privée et du secret des informations la concernant . Excepté dans les cas de dérogation, expressément prévus par la loi, ce secret couvre l'ensemble des informations concernant la personne venues à la connaissance du professionnel de santé, de tout membre du personnel de ces établissements ou organismes et de toute autre personne en relation, de par ses activités, avec ces établissements ou organismes. Il s'impose à tout professionnel de santé, ainsi qu'à tous les professionnels intervenant dans le système de santé. Deux ou plusieurs professionnels de santé peuvent toutefois, sauf opposition de la personne dûment avertie, échanger des informations relatives à une même personne prise en charge, afin d'assurer la continuité des soins ou de déterminer la meilleure prise en charge sanitaire possible. Lorsque la personne est prise en charge par une équipe de soins dans un établissement de santé, les informations la concernant sont réputées confiées par le malade à l'ensemble de l'équipe. Afin de garantir la confidentialité des informations médicales, leur conservation sur support informatique, comme leur transmission par voie électronique entre professionnels, sont soumises à de règles définies par décret en Conseil d'Etat pris après avis public et motivé de la Commission nationale de l'informatique et des libertés. L'article L. 1111-2 du code de la santé publique dispose que toute personne a le droit d'être informée sur son état de santé . Cette information porte sur les différentes investigations, traitements ou actions de prévention qui sont proposés, leur utilité, leur urgence éventuelle, leurs conséquences, les risques fréquents ou graves normalement prévisibles qu'ils comportent ainsi que sur les autres solutions possibles et sur les conséquences prévisibles en cas de refus. Lorsque, postérieurement à l'exécution des investigations, traitements ou actions de prévention, des risques nouveaux sont identifiés, la personne concernée doit en être informée, sauf en cas d'impossibilité de la retrouver. Cette information incombe à tout professionnel de santé dans le cadre de ses compétences et dans le respect des règles professionnelles qui lui sont applicables. Seules l'urgence ou l'impossibilité d'informer peuvent l'en dispenser. Cette information est délivrée au cours d'un entretien individuel. La volonté d'une personne d'être tenue dans l'ignorance d'un diagnostic ou d'un pronostic doit être respectée, sauf lorsque des tiers sont exposés à un risque de transmission. Des recommandations de bonnes pratiques sur la délivrance de l'information sont établies par l'Agence nationale d'accréditation et d'évaluation en santé et homologuées par arrêté du ministre chargé de la santé. En cas de litige, il appartient au professionnel ou à l'établissement de santé d'apporter la preuve que l'information a été délivrée à l'intéressé dans les conditions prévues au présent article. Cette preuve peut être apportée par tout moyen. |
Ainsi, le DMP informatisé comportera les éléments diagnostiques et thérapeutiques reportés par les professionnels de santé en ville et à l'hôpital, ainsi que les éléments du compte-rendu de sortie en cas de séjour dans un établissement de santé. Les progrès techniques permettront, à terme, d'intégrer les radiographies dans de bonnes conditions de rapidité. Toutes les données médicales utiles pour appréhender le parcours de soins du patient devront donc être consignées dans le DMP. Sa gestion devrait être assurée par le médecin traitant.
(3) Un dispositif entre incitation et contrainte
L'article 161-36-2 précité prévoit que le niveau de prise en charge des actes et prestations de soins par l'assurance maladie est subordonnée à l'autorisation que donne le patient, à chaque consultation ou hospitalisation, aux professionnels de santé auxquels il a recours, d'accéder à son dossier médical personnel et de le compléter.
En outre, suite à une modification adoptée par l'Assemblée nationale, à l'initiative du gouvernement, le professionnel de santé est tenu d'indiquer, lors de l'établissement des documents nécessaires au remboursement ou à la prise en charge, s'il a été en mesure d'accéder au dossier.
Avec ce dispositif, le patient qui aura donné l'autorisation d'accès à son dossier médical personnel pourra prétendre à une prise en charge maximale par l'assurance maladie des actes et prestations de soins dont il aura bénéficié. En cas de refus d'accès à son dossier, sa participation aux frais médicaux sera donc majorée.
D'après le rapport du Haut conseil pour l'avenir de l'assurance maladie, mises à part la réforme de la prise en charge de la visite médicale et la création des tarifs forfaitaires de responsabilité en matière de médicament, il n'existe, à l'heure actuelle, pas de mécanismes permettant de moduler le taux de prise en charge en fonction du comportement de l'assuré.
Cette disposition devrait constituer une réelle incitation à la généralisation de l'utilisation du DMP ainsi qu'à la responsabilisation des assurés.
L'exposé des motifs du présent article indique que le décret d'application devra préciser les cas dans lesquels la personne concernée pourrait être exonérée de la condition relative à l'autorisation d'accès au DMP pour éviter de voir sa participation majorée, notamment en cas d'impossibilité manifeste.
Si votre rapporteur pour avis approuve cette incitation législative à généraliser le recours au DMP par le biais d'une responsabilisation de l'ensemble des acteurs du système de santé, aussi bien les assurés sociaux que les professionnels de santé, il souhaite que le principe d'un assujettissement de la prise en charge maximale des actes et prestations de soins à l'accès donné aux informations médicales personnelles du patient puisse être strictement encadré par voie réglementaire afin de respecter le droit fondamental de protection de la propriété des donnée médicales personnelles affirmé par la loi n° 2002-3030 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
Ainsi, il conviendra notamment de veiller à ce que le décret d'application de la présente disposition prévoit des cas exprès d'exonération de la majoration de participation de l'assuré dans certains cas précis présentant un caractère de force majeure (urgences hospitalières, troubles mentaux manifestes, etc.).
(4) L'entrée en vigueur du dispositif
L'article L. 161-36-3 du code de la sécurité sociale introduit par l'article 2 du présent projet de loi dispose qu'un décret en Conseil d'Etat, pris après avis de la Commission nationale de l'informatique et des libertés et du Conseil national de l'ordre des médecins - cet ajout résulte d'une modification adoptée à l'Assemblée nationale à l'initiative de la commission spéciale chargée d'examiner le présent projet de loi - fixe les conditions d'application de la section relative au DMP et notamment les conditions d'accès aux différentes catégories d'informations qui figurent au dossier médical personnel.
En outre, le II de l'article 2 du présent projet de loi précise que les dispositions du deuxième alinéa de l'article L. 161-36-2 du code de la sécurité sociale, relatives au conditionnement du niveau de prise en charge à l'autorisation donnée par le patient d'accès aux données de son DMP, s'appliquent à compter du 1 er juillet 2007.
Enfin, par coordination, le III de l'article 2 du présent projet de loi abroge certaines dispositions législatives du code de la sécurité sociale devenues obsolètes et relatives au volet santé de la carte Vitale et au carnet de santé dont l'existence a été consacré par l'ordonnance n° 96-345 du 24 avril 1996 relative à la maîtrise médicalisée des dépenses de soins.
d) Les possibles difficultés de mise en oeuvre du DMP
(1) Une difficulté d'ordre juridique : la définition d'un identifiant santé
L'Assemblée nationale a adopté un nouvel article 2 ter visant à créer un identifiant santé, dérivé du numéro d'inscription des personnes au répertoire national d'identification des personnes physiques (NIR).
Cet article, issu d'un amendement présenté par notre collègue député Jean Dionis du Séjour, au nom de l'Office parlementaire d'évaluation des choix scientifiques et technologiques, sous-amendé par le gouvernement, dispose qu' un identifiant santé, dérivé du NIR, pourra être utilisé pour l'ouverture et pour la tenue du dossier médical personnel ainsi que pour les dossiers médicaux créés par les réseaux de santé .
Lors de l'examen de cet article à l'Assemblée nationale, notre collègue député Jean Dionis du Séjour a insisté sur la nécessité de créer un identifiant personnel, prenant la forme d'un ensemble d'informations garantissant à la fois l'unicité du dossier médical personnel et son invariabilité dans les temps. Il a proposé d'adopter le numéro d'inscription au répertoire national des personnes physiques, comme identifiant santé, « c'est-à-dire le numéro INSEE, numéro à treize caractères représentant le sexe, l'année et le mois de naissance, le département et la commune de naissance, le numéro d'ordre et une clé de contrôle INSEE, numéro connu de tous, qui garantit à la fois l'unicité et l'invariabilité ».
En outre, il a indiqué que cette solution permettrait de « faire gagner du temps - (...) cela permettra de respecter le délai du 1 er juillet 2007 » et de « faire gagner de l'argent, car la mise en place d'un identifiant pour des dizaines de millions de personnes coûterait à coup sûr plusieurs centaines de millions d'euros ».
En présentant le sous-amendement du gouvernement à l'amendement de notre collègue député Jean Dionis du Séjour, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a estimé qu'il fallait satisfaire à une double contrainte : « garantir les droits fondamentaux des personnes et disposer d'un dossier médical personnel sécurisé pour lequel l'identification du patient doit être certaine » .
L'objet du sous-amendement proposé par le gouvernement est de permettre d'utiliser un identifiant, sans que le NIR apparaisse en clair dans les dossiers médicaux personnels, ce qui serait contraire au respect des libertés individuelles. Le numéro d'identification serait alors un numéro dérivé du numéro d'inscription au répertoire national des personnes physiques, avec les meilleurs niveaux de cryptage. Il permettra d'accéder au DMP et de le compléter .
Il convient toutefois de souligner que, lors de la discussion de cet article, notre collègue Jean Dionis du Séjour a fait part des réserves émises par le président de la Commission nationale de l'informatique et des libertés (CNIL), notre collègue Alex Türk.
A cet égard, votre rapporteur pour avis a pu obtenir auprès de la CNIL des précisions quant au contenu de ces réserves .
En effet, s'agissant de l'amendement initial de notre collègue député, Jean Dionis du Séjour, qui proposait d'utiliser le NIR comme identifiant santé, la CNIL a émis une réserve de principe, en rappelant, en premier lieu, que l'utilisation du répertoire nationale d'identification des personnes physiques (RNIPP) auquel est assimilé le numéro de sécurité sociale, n'est autorisée , aux termes de l'article 18 de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés, que par décret en Conseil d'Etat pris après avis de la CNIL .
La CNIL s'est déclarée consciente de la nécessité de favoriser la coordination et la continuité des soins au sein des établissements de santé d'une part, entre les établissements de santé et la médecine de ville d'autre part, par le biais notamment d'un identifiant permanent et unique du patient dans la gestion des dossiers médicaux permettant de le suivre dans le temps et dans l'espace. Mais elle a estimé que la seule nécessité d'établir une interconnexion entre fichiers ne justifiait pas, à elle seule, qu'un organisme qui ne dispose pas du NIR puisse s'en doter ou encore que le NIR devienne un élément identifiant dans l'ensemble des fichiers dudit organisme .
En outre, dans son avis du 9 juillet 1996 sur le projet de décret en Conseil d'Etat visant précisément à autoriser les établissements de soins à utiliser le NIR dans les fichiers administratifs, la CNIL a émis une forte réserve quant à l'utilisation du NIR comme numéro identifiant du patient dans la sphère médicale au motif qu'aucune justification précise et convaincante n'était apportée sur ce point.
Sur la question de l'utilisation du NIR comme identifiant général dans la sphère de la santé, la CNIL avait accepté de participer en 1998 et 1999, sous le « pilotage » de la direction de l'hospitalisation et de l'organisation des soins et, en concertation avec le Conseil national de l'ordre des médecins, à un groupe de travail sur l'identifiant permanent unique du patient dont l'objet était notamment d'apprécier les incidences éventuelles de l'utilisation du NIR comme identifiant. Ces expérimentations n'ayant pas eu lieu, il est apparu à la CNIL que le choix qui pourrait être fait d'utiliser le NIR comme identifiant dans la sphère médicale ne saurait être envisagé sans qu'une telle expérimentation soit menée et qu'un débat ait lieu qui permettre de mesurer de façon précise les avantages et inconvénients d'une part, les conséquences, en particulier pour les libertés individuelles et le respect du droit à la vie privée, d'autre part.
En conclusion, la CNIL s'est déclarée opposée à l'introduction du NIR dans le dossier médical personnel au motif principal que sa pertinence n'était pas, en l'état, avérée. Elle a observé que les objectifs poursuivis par la mise en place du DMP et les conditions de sa mise en oeuvre, qui subordonnent à l'autorisation du patient l'accès, par des professionnels de santé identifiés, à son propre dossier ne justifiaient pas la mention du numéro de sécurité sociale dans le DMP.
Si le nouvel article 2 ter adopté par l'Assemblée nationale propose une solution intermédiaire qui est celle de l'utilisation d'un dérivé du NIR comme identifiant santé, il continue de présenter des difficultés d'ordre juridique et technique : comment ce « dérivé » du NIR sera-t-il déterminé ? Faudra-t-il avoir recours à des techniques coûteuses de cryptage ? Qui aura accès à cet identifiant santé ?
Votre rapporteur pour avis ne peut s'empêcher de penser que, malgré les meilleures procédures de cryptage et d'anonymisation qui pourront être associées à sa création, l'identifiant santé, s'il est unique, centralisé et hébergé sur internet, présentera un risque manifeste de « piratage » informatique .
C'est pourquoi, il vous proposera un amendement de nature à lever certaines ambiguïtés issues de la rédaction du nouvel article 2 ter adopté par l'Assemblée nationale .
(2) Le calendrier de mise en oeuvre du dispositif apparaît optimiste
D'après les informations fournies à votre rapporteur pour avis, un appel d'offres devrait être lancé afin de tester dans les meilleurs délais le dossier médical personnel en grandeur réelle, sur la base d'un dossier médical simple, s'appuyant sur des réalisations existantes. Ce dossier médical sera en vigueur dès le premier semestre 2005 dans les zones pilotes, et devrait concerner en priorités les personnes atteintes d'une affection de longue durée. Le dossier médical personnel sera étendu à l'ensemble de la population en vue d'une généralisation à la France entière à mi-2007.
Lors de l'examen de l'article 2 du présent projet de loi à l'Assemblée nationale, M. Xavier Bertrand, secrétaire d'Etat à l'assurance maladie a indiqué que « le dossier médical personnel sera accessible dès le début de l'année 2005 dans des sites pilotes, par exemple dans des bassins de vie de 300.000 à 400.000 habitants. Ainsi, dans un peu moins de six mois, un peu plus de 2 millions de Français seront concernés par ce dossier. Il aura vocation à être généralisé en 2006 et en 2007, pour être pleinement opérationnel en 2007 sur l'ensemble du territoire français ».
La réalisation de ce calendrier de mise en oeuvre tiendra notamment à la généralisation de l'informatisation de l'ensemble des professionnels et établissements de santé. Comme le souligne très justement dans son rapport notre collègue député Jean-Michel Dubernard, rapporteur au nom de la commission spéciale chargée d'examiner le présent projet de loi, « l'organisation d'un dossier médical véritablement sécurisé et partagé de dizaines de millions de personnes prendra nécessairement du temps avant que les 300.000 professionnels de santé puissent reporter des informations sur ce document. Le succès de l'entreprise dépendra également de la formation adéquate des acteurs et des usagers, afin notamment d'éviter de fastidieuses doubles saisies pour les professionnels de santé, ce qui avait été une des causes de l'échec du carnet de santé sous sa version papier ».
Interrogé sur cet aspect par votre rapporteur pour avis, M. Jean-Marie Spaeth, président du conseil d'administration de la CNAMTS, a reconnu que l'échéance de 2007 pour la généralisation du DMP lui semblait difficile à tenir en raison notamment de difficultés d'ordre technique aussi bien que psychologique.
A propos des possibles difficultés techniques de mise en oeuvre du DMP, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale a précisé, lors de l'examen du présent projet de loi à l'Assemblée nationale, qu'« aujourd'hui, les médecins, dans leur pratique quotidienne, disposent d'un équipement informatique à leur cabinet (...) La France a connu en 2003 le plus fort taux de croissance du haut débit d'Europe. Et l'informatique médicale suit le mouvement, avec une croissance de 40 % du taux d'équipement médical en un an. 100 % des hôpitaux sont aujourd'hui capables de transmettre des informations numérisées sur le séjour de chaque patient ; 30 % possèdent un dossier médical informatisé ».
Le ministre de la santé et de la protection sociale a toutefois reconnu, à la même occasion, que le problème potentiel lié à la généralisation du DMP venait de la non compatibilité, en particulier dans les services des urgences et pour les entrées, entre les différents hôpitaux.
Il a ajouté que « le taux d'informatisation des médecins progresse rapidement : plus de 78 % des généralistes font de la télétransmission. L'augmentation a été de 40 % en un an. L'ensemble des syndicats médicaux s'accorde à penser que le 1 er janvier 2007, tous les médecins travailleront avec l'informatique. Nous verrons à l'occasion des discussions conventionnelles s'il est nécessaire d'aider les médecins ».
Votre rapporteur pour avis estime que la mise en oeuvre de cette réforme majeure exigera de généraliser et d'améliorer l'équipement informatique des médecins, notamment des spécialistes et des professions paramédicales. De ce point de vue, la nécessaire compatibilité des différents logiciels utilisés constitue un enjeu majeur de la réussite de cette entreprise. En outre, il convient de noter qu'il n'existe pas encore d'instance de pilotage de la mise en place du DMP.
(3) Un coût non négligeable, des économies potentielles difficiles à évaluer
Lors de l'examen du présent projet de loi à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a précisé : « tout le monde semble s'accorder sur un coût de 5 à 7 euros par dossier médical, par an et par personne . Tel est l'ordre de grandeur, si l'on se réfère aux études sur la question et à ce qui se passe à l'étranger ».
Interrogé sur ce point par votre rapporteur pour avis, M. Jean-Marie Spaeth, président du conseil d'administration de la CNAMTS a, quant à lui, estimé que le coût financier du DMP, « en situation de croisière » devrait être de l'ordre de 10 euros par personne et par an.
Dans une note conjointe de la direction du budget et de la direction de la prévision du ministère de l'économie, des finances et de l'industrie, sur l'impact financier du présent projet de loi, adressée le 10 juin 2004 au ministre de l'économie, des finances et de l'industrie et transmise à votre commission des finances le 6 juillet 2004, il est indiqué que le coût induit par la mise en place du DMP serait de l'ordre de 300 millions d'euros à l'horizon 2005 et de 500 millions d'euros à l'horizon 2007 .
Ce coût ne concerne toutefois que le financement de l'infrastructure commune de réseau du dispositif et pas celui de l'équipement informatique de tous les professionnels et établissements de santé, ni celui de la nécessaire interopérabilité des systèmes informatiques. A cet égard, la montée en charge du dispositif devrait avoir un coût non négligeable à l'horizon 2007 et sans doute au-delà.
Selon les informations recueillies par votre rapporteur pour avis, le financement de la mise en place du DMP devrait être supporté par les régimes d'assurance maladie.
S'agissant des économies potentielles générées par la mise en place du DMP, il a été indiqué que le DMP devrait permettre d'éviter des coûts redondants, telle la répétition d'examens complémentaires, en améliorant l'information des différents praticiens qui traitent un même patient et ne permettant une meilleure connaissance et un meilleur suivi de celui-ci. Toutefois, les économies potentielles n'ont pas fait l'objet d'un chiffrage spécifique par le ministère de la santé et de la protection sociale si bien qu'il est difficile à votre rapporteur pour avis d'évaluer le rapport coût / avantages du DMP.
(4) Une chance à saisir
Votre rapporteur pour avis estime que l'instauration du dossier médical personnel constitue un des points majeurs du présent projet de loi et un élément central conditionnant la réussite de cette réforme.
Il tient toutefois à souligner que ce nouveau dispositif ne saurait être efficace que si certaines conditions d'application sont respectées .
Parmi ces conditions, il convient de mentionner l'effort de lisibilité et de sélectivité des informations contenues dans ce dossier, les nécessaires précautions associées au respect de la confidentialité de ces informations, la nécessaire assistance technique apportée à certains professionnels de santé, enfin l'affirmation du rôle du médecin traitant comme pivot de la gestion des informations contenues dans ce dossier.
2. L'adaptation de la carte Vitale
L'article 12 du présent projet de loi prévoit également l'adaptation de la carte Vitale pour améliorer la coordination et, in fine, la qualité des soins prodigués.
A cette fin, le I de cet article prévoit l'insertion dans le code de la sécurité sociale d'un nouvel article L. 162-4-3 renforçant les connaissances des médecins sur la situation de leur patient, et ce sans attendre la mise en place du dossier médical personnel.
|
La carte Vitale, « élément et instrument de la politique de santé » Le I de l'article L. 161-31 du code de la sécurité sociale prévoit que les organismes d'assurance maladie délivrent une carte électronique individuelle inter-régimes à tout bénéficiaire de l'assurance maladie. Il est précisé que « cette carte constitue un élément et un instrument de la politique de santé. Elle doit permettre d'exprimer de manière précise l'accord du titulaire ou de son représentant légal pour faire apparaître les éléments nécessaires non seulement à la coordination des soins mais aussi à un suivi sanitaire ». |
En application du nouvel article proposé, les médecins pourront, à l'occasion des soins qu'ils délivrent, consulter les données issues des procédures de remboursement ou de prise en charge détenues par l'organisme d'assurance maladie dont dépend leur patient. Le texte pose une double condition à cette pratique : d'une part, le médecin doit préalablement informer le patient de la consultation des données ; d'autre part, le patient doit donner son accord à cet accès en permettant au médecin d'utiliser pour cela la carte vitale.
Le deuxième alinéa du nouvel article L. 162-4-3 du code de la sécurité sociale proposé par le présent projet de loi précise le contenu du relevé des données mises à la disposition du médecin. Il s'agirait des informations nécessaires :
à l'identification des actes, produits ou prestations pris en charge pour les soins délivrés en ville ou en établissement de santé. Le texte précise que cela s'apprécie notamment au regard de la nomenclature générale des actes professionnels ainsi que de la classification commune des actes médicaux (article L. 162-1-7 du code de la sécurité sociale), de la liste des produits et prestations pour les dispositifs médicaux (article L. 165-1 du même code et de la liste des médicaments remboursables (article L. 162-17 du même code ;
au code prévu pour identifier ces actes, produits ou prestations au sein des listes précitées ;
à leur niveau de prise en charge ;
pour les patients atteints d'une affection de longue durée, aux éléments constitutifs du protocole de soins établi conjointement, en application de l'article L. 324-1 du code de la sécurité sociale, par le médecin traitant et le médecin-conseil. Ce protocole, révisable, définit les actes et prestations nécessités par le traitement de l'affection et les actes et prestations pour lesquels la participation de l'assuré peut être limitée ou supprimée. Cet élément d'information résulte de l'adoption par l'Assemblée nationale d'un amendement présenté par notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de la commission spéciale.
Aucune information relative à l'identification des professionnels de santé prescripteurs n'est en revanche contenue dans ce relevé de données.
Les modalités d'application de ce nouvel article L. 162-4-3 du code de la sécurité sociale seront prévues par décret en Conseil d'Etat, pris après avis de la Commission nationale de l'informatique et des libertés (CNIL). L'Assemblée nationale a ajouté, sur proposition de notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de la commission spéciale, que ce décret interviendra également après avis du conseil national de l'ordre des médecins.
Il est en outre précisé que les médecins peuvent consulter les données précédemment mentionnées sous les conditions prévues au II de l'article L. 161-31 du code de la sécurité sociale, réécrit par le II de l'article 12 du présent projet de loi.
Dans le texte actuellement en vigueur, le II de l'article L. 161-31 précité prévoit dans l'intérêt de la santé du patient que la carte Vitale comporte un volet de santé destiné à ne recevoir que les informations nécessaires aux interventions urgentes ainsi que les éléments permettant la continuité et la coordination des soins. D'après les informations recueillies par votre rapporteur pour avis, ce volet de santé n'aurait pas été mis en place, faute d'un consensus sur les éléments devant y figurer, ce qui justifie la décision de le supprimer.
L'article 12 du présent projet de loi propose ainsi une adaptation de cet alinéa, en prévoyant que l'utilisation de la carte Vitale permet d'exprimer l'accord de son titulaire pour autoriser le médecin à prendre connaissance des informations contenues sur le relevé précédemment étudié, prévu en application du nouvel article L. 162-4-3 du code de la sécurité sociale.
Le texte proposé encadre le dispositif. Pour pouvoir consulter le relevé de données, le médecin devra être dûment authentifié au moyen de sa carte de professionnel de santé et remplir l'une des deux conditions suivantes : avoir adhéré à la convention prévue par l'article L. 162-5 du code de la sécurité sociale ou exercer dans un établissement ou un centre de santé.
Ainsi, avant même la mise en place effective du dossier médical personnel, les médecins devraient être en mesure de disposer de meilleures informations sur l'état de leurs patients. Cette mesure sera bénéfique, dans la mesure où elle renforce la coordination et la qualité des soins, ce qui pourra par exemple permettre d'atténuer les risques de doubles prescriptions ou de sur-prescriptions.
D'après les informations recueillies par votre rapporteur pour avis, le système envisagé devrait être opérationnel au 1 er janvier 2005. Il ne devrait pas entraîner de surcoût important pour la CNAMTS.
La portée réelle de cette mesure dépendra de la volonté des patients d'autoriser leur médecin à consulter ces données. Cette condition de consentement du malade apparaît toutefois comme la nécessaire garantie de ses droits et constitue à ce titre un élément bien évidemment positif.
Votre rapporteur pour avis relève par ailleurs que des éclaircissements devront être apportés concernant l'articulation entre le relevé prévu par cet article et le dossier médical personnel, afin d'éviter les doublons inutiles.
3. La volonté de l'Assemblée nationale de responsabiliser le patient en l'informant sur le coût des soins
Afin de responsabiliser davantage l'assuré et de lui permettre de se rendre compte du coût des soins qui lui sont prodigués, l'Assemblée nationale a adopté deux nouvelles dispositions.
Elle a ainsi, sur proposition de notre collègue député Jacques Houssin, complété l'article 12 du présent projet de loi en prévoyant que l'assuré et ses ayants droit, hormis les personnes atteintes d'une affection de longue durée, reçoivent chaque année un relevé qui, d'une part, récapitule l'ensemble des prestations médicales dont ils sont bénéficiaires et, d'autre part, mentionne le coût total des dépenses engagées par l'assurance maladie.
Cette disposition, qui traduit un objectif louable d'information et de responsabilisation de l'assuré, en l'informant du coût des soins qui lui sont prodigués, devrait représenter un coût d'environ 20 à 25 millions d'euros par an pour l'assurance maladie, auquel il faudrait ajouter environ 500.000 euros de frais de conception du dispositif.
En second lieu, l'Assemblée nationale a adopté, sur proposition de notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de la commission spéciale, un nouvel article 12 bis précisant que le pharmacien qui délivre à un assuré social porteur de la carte Vitale ou à un des ses ayants droit une spécialité pharmaceutique remboursable par les régimes d'assurance maladie lui communique pour information la charge que celle-ci représente pour ces régimes. Les conditions de cette obligation, qui revêt une forme écrite ou orale, sont précisées par décret en Conseil d'Etat.
L'Assemblée nationale avait déjà adopté, sur proposition de notre collègue député Bruno Gilles, un article similaire au moment de l'examen du projet de loi de financement de la sécurité sociale pour 2004. L'obligation devait alors revêtir une forme écrite, dans des conditions définies par décret.
Votre rapporteur pour avis, s'il avait approuvé le principe de cette disposition, était toutefois dubitatif quant à son applicabilité effective, en raison du surcroît de travail administratif pour le pharmacien entraîné par cette mesure. Il s'était également interrogé sur la possibilité de contrôle de l'effectivité de l'application de cette disposition par les pharmaciens. M. Xavier Bertrand, secrétaire d'Etat à l'assurance maladie, a annoncé lors du débat à l'Assemblée nationale que le gouvernement s'était concerté avec les professionnels concernés, ce qui s'était traduit par la mise au point d'une procédure simple, l'assuré social devant signer la facturette qui accompagnera les médicaments remis par le pharmacien. La rédaction de la dernière phrase de cet article, qui prévoit que cette obligation peut revêtir une forme écrite ou orale, est toutefois plus large que la solution indiquée par le secrétaire d'Etat à l'assurance maladie.
Pour autant, votre rapporteur pour avis n'est pas convaincu par l'efficacité de ces mesures et se montre favorable à leur suppression.
4. L'encadrement de la prise en charge des patients atteints d'une affection de longue durée
a) La forte augmentation des dépenses liées aux admissions en ALD
Dans le droit actuel, les assurés atteints d'une maladie nécessitant un traitement prolongé ou une thérapie particulièrement coûteuse peuvent bénéficier d'une exonération du ticket modérateur pour les actes et prescriptions en rapport avec cette maladie. Ces affections de longue durée (ALD), au nombre de trente 12 ( * ) , sont inscrites sur une liste établie par l'article D. 322-1 du code de la sécurité sociale, à savoir par décret pris après avis du Haut comité médical de la sécurité sociale.
Plus de 84 % des admissions en ALD en 2001 étaient liées à quatre groupes d'affections. Il s'agit tout d'abord des maladies cardio-vasculaires avec 32 % du total des admissions. Viennent ensuite les tumeurs malignes (25 %), le diabète (14 %) et enfin les psychoses, troubles graves de la personnalité et arriérations mentales (14 %).
Dans son rapport de septembre 2003, la commission des comptes de la sécurité sociale souligne que le nombre d'admissions en ALD a fortement augmenté au cours des dernières années : si, au cours de la période 1990-1999, le nombre d'admissions en ALD s'est accru de 3,2 % en moyenne par an, depuis 1999, la croissance est de près de 10 %. Le rythme des admissions est encore plus rapide pour les personnes bénéficiant des dispositifs de l'action sanitaire et sociale des caisses, soit environ 15 % par an. Au total, les dépenses relatives aux personnes exonérées du ticket modérateur représentent plus de la moitié des remboursements.
Cette accélération du nombre d'admission chaque année entraîne une forte augmentation de l'effectif total des patients en ALD qui, depuis 1999, se situe à un taux de l'ordre de 6 % par an. D'où une progression rapide des dépenses d'assurance maladie consacrées aux patients en ALD, de l'ordre de 8 % par an entre 1992 et 2001, contre 3,5 % pour l'ensemble des soins de ville du régime général, et de 11 % par an entre 1999 et 2001, contre 8 % pour l'ensemble des soins de ville du régime général. Par ailleurs la croissance de la dépense moyenne par personne en ALD est actuellement de l'ordre de 4 à 5 % par an.
Evolution des dépenses moyennes et des effectifs en ALD
(en %)
|
1993 |
1994 |
1995 |
1996 |
1997 |
1998 |
1999 |
2000 |
2001 |
|
|
Effectif en ALD |
6,9 |
- 5,0 |
0,9 |
2,8 |
3,2 |
3,3 |
4,0 |
6,1 |
6,2 |
|
Montant par patient en ALD * |
4,3 |
8,7 |
7,5 |
- 1,9 |
5,4 |
4,8 |
5,1 |
5,0 |
4,1 |
|
Dépense totale |
11,5 |
3,3 |
8,5 |
0,9 |
8,8 |
8,3 |
9,4 |
11,4 |
10,6 |
* y compris les montants sans rapport avec l'ALD
Source : CNAMTS - EPAS
En 2002 et 2003, les dépenses de soins de ville liées aux patients atteints d'une ALD ont augmenté respectivement de 13 % et de 11 %.
Les plus fortes augmentations d'admissions en ALD s'observent pour les maladies de l'appareil circulatoire et le diabète. Le vieillissement de la population, l'augmentation épidémiologique de certaines pathologies ainsi que l'élargissement des critères d'admission peuvent expliquer cette forte augmentation.
En outre, d'après le rapport de la Cour des comptes sur la sécurité sociale de septembre 2003, les remboursements accordés aux patients en ALD ont contribué à hauteur de 62 % à l'augmentation des dépenses de soins de ville entre 2000 et 2002.
Alors que, en 2002, les patients en ALD ne représentent que 12 % environ de la population couverte par les régimes d'assurance maladie, soit environ 5,7 millions de personnes, les dépenses qui leur sont remboursées représentent plus de la moitié du total des dépenses des régimes.
Trois facteurs expliquent cette concentration des dépenses : un recours au système de soins plus fréquent pour les patients en ALD, une consommation unitaire en moyenne deux fois plus importante des patients en ALD, le taux de prise en charge plus élevé du fait de l'exonération du ticket modérateur. Il convient toutefois de souligner aussi l'insuffisance du contrôle médical des prestations prises en charge à 100 % par l'assurance maladie.
Cette progression importante des dépenses consacrées aux patients en ALD est vraisemblablement appelée à se poursuivre en raison de facteurs pérennes d'augmentation de la dépense d'ores et déjà installés et identifiés : le vieillissement de la population française, l'épidémiologie de certaines affections, le progrès des sciences et techniques médicales, enfin l'augmentation de la fréquence des demandes et des prises en charge en ALD à pathologie égale.
b) La médicalisation des critères de prise en charge des patients admis en ALD par la loi de financement de la sécurité sociale pour 2004
(1) Les voies d'amélioration possibles de la gestion du dispositif ALD
Dans son rapport sur l'exécution de l'ONDAM 2003, la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) indique que, s'il apparaît que des facteurs lourds et peu maîtrisables orientent tendanciellement à la hausse les dépenses liées au dispositif ALD, il n'en importe que plus de s'assurer de la maîtrise de l'entrée et du maintien dans le dispositif, de la qualité de la prise en charge médicale et d'une exonération du ticket modérateur limitée au traitement de la maladie qui a justifié l'entrée dans le dispositif.
La CNAMTS a effectué en 2003 et début 2004 une analyse des données issues de la gestion du dispositif ALD permettant de disposer des informations suivantes :
- plus de 900.000 demandes d'entrées dans le dispositif ont été examinées en 2002 avec un taux de 4,1 % de refus ;
- les médecins conseils ont procédé à 180.000 révisions ayant abouti à 2.600 suppressions du bénéfice de l'exonération du ticket modérateur pour ALD ;
- le nombre moyen d'anomalies constatées dans l'ordonnancier bizone 13 ( * ) est de l'ordre de 10 %.
Ces informations indiquent que le dispositif ALD s'acquitte relativement bien de sa tâche. Son efficacité peut cependant s'améliorer. La CNAMTS a ainsi défini trois axes majeurs d'amélioration :
- l'action sur la qualité de l'attribution de l'exonération du ticket modérateur, à la fois s'agissant de l'entrée et du maintien dans le dispositif ;
- le contrôle de l'utilisation qui est faite de l'exonération, notamment par le biais d'interventions ciblées sur les prescripteurs et les assurés afin de vérifier que seuls les soins liés à l'affection de longue durée exonérante sont remboursés à 100 % et par le repérage de situations atypiques ;
- la vérification de l'adéquation aux bonnes pratiques professionnelles des soins pris en charge en ALD.
En outre, dans un document ayant pour thème les « dépenses non médicalement justifiées » 14 ( * ) , la CNAMTS estime les économies potentielles liées aux soins dispensés dans le cadre d'une prise en charge d'ALD mais sans rapport avec l'affection à 6,9 % des dépenses de médicaments remboursées à 100 %. Ces dépenses représenteront, en 2004, plus de 9 milliards d'euros pour l'ensemble des régimes d'assurance maladie. La CNAMTS en conclut que, « si l'on se souvient que le médicament représente moins de la moitié des dépenses de soins de ville des patients atteints d'une ALD et leurs dépenses de soins de ville 40 % seulement de leurs dépenses totales (ville et hôpital), il est permis de penser qu'un respect plus strict du principe consistant à ne prendre en charge à 100 % que les soins en rapport avec l'affection de longue durée pourrait diminuer de 2 milliards d'euros environ le niveau global de ces dépenses. Etalé sur trois ans, un tel effort permettrait de ramener temporairement le taux de croissance annuel de ces dépenses en dessous de 10 % mais ne permettrait pas d'infléchir durablement la tendance ».
(2) La mise en place d'un encadrement de l'entrée dans le dispositif ALD
L'article 38 de la loi n° 2003-1199 du 18 décembre 2003 de financement de la sécurité sociale pour 2004 a mis en place un dispositif permettant de médicaliser les critères d'exonération du ticket modérateur des personnes atteintes d'une ALD et de définir au préalable le périmètre des soins nécessaires au traitement. Ainsi, cet article précise que, lorsque les soins sont dispensés à des patients atteints d'une ALD, le médecin traitant et le médecin-conseil établissent conjointement un protocole de diagnostic et de soins.
Ce protocole révisable définit les actes et prestations strictement nécessitées par le traitement de l'affection et pour lesquels la participation de l'assuré peut être limitée ou supprimée.
Le protocole de diagnostic et de soins doit permettre, d'une part, de renforcer le contrôle des caisses d'assurance maladie sur la prise en charge de ces dépenses, d'autre part, de responsabiliser davantage le patient et le médecin traitant.
c) Le renforcement de l'encadrement de la prise en charge des ALD par le présent projet de loi
L'article 3 du présent projet de loi vise à renforcer les dispositions de l'article 38 de la loi de financement de la sécurité sociale pour 2004 précitée. Ainsi que le précise l'exposé des motifs de cet article, il s'agit de « renforcer le dispositif actuel de prise en charge des patients affectés par des pathologies chroniques ou sévères en améliorant la coordination des soins entre les professionnels de santé et en impliquant davantage le patient dans sa démarche de soins ».
Le I de cet article prévoit que la nouvelle Haute autorité de santé, mise en place par l'article 19 du présent projet de loi, sera consultée pour l'établissement de la liste définissant les ALD.
Le III de cet article modifie les dispositions du septième alinéa de l'article L. 324-1 du code de la sécurité sociale, alinéa introduit par l'article 38 de la loi de financement de la sécurité sociale pour 2004 précitée, dans le but de renforcer la portée du protocole existant entre le médecin conseil et le médecin traitant, qu'il exerce en ville ou en établissement de santé, lorsqu'une personne est atteinte d'une affection de longue durée.
Ce protocole de soins périodiquement révisable, qui définit les actes et prestations nécessités par le traitement de l'affection et pour lesquels la participation de l'assuré peut être limitée ou supprimée, est établi compte tenu des recommandations formulées par la Haute autorité de santé, recommandations qui conditionnent également la durée du protocole.
En outre, ce protocole est désormais signé par le patient ou son représentant légal. Sauf en cas d'urgence, le patient ou son représentant légal est tenu de communiquer son protocole au médecin consulté pour bénéficier de la limitation ou de la suppression de la participation de l'assuré. Il s'agit, par cette disposition, de responsabiliser davantage le patient dans son parcours de soins. Ainsi que l'a précisé M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, lors de l'examen de cet article à l'Assemblée nationale, « il s'agit (...) non pas (...) de culpabiliser les patients en leur imposant de présenter le protocole à tout médecin, mais au contraire d'améliorer la coordination des soins qui leur sont dispensés et de les impliquer dans ce processus ».
Enfin, le III de cet article dispose que le médecin, qu'il exerce en ville ou en établissement de santé, conformément à un amendement présenté au nom de la commission spéciale chargée d'examiner le présent projet de loi lors de sa discussion à l'Assemblée nationale, est tenu de certifier, lors de l'établissement des documents nécessaires au remboursement ou à la prise en charge, qu'il a pris connaissance du protocole et de respecter les dispositions réglementant la limitation ou la suppression de la participation de l'assuré.
Le IV du présent article complète l'article L. 322- du code de la sécurité sociale par un alinéa permettant à un décret, pris sur proposition de l'Union nationale des caisses d'assurance maladie, créée par l'article 31 du présent projet de loi, et après avis de la Haute autorité de santé, de réserver la limitation ou la suppression de la participation des assurés atteints d'une ALD aux prestations exécutées dans le cadre d'un dispositif coordonné de soins ou d'un réseau de santé, cette dernière possibilité résultant d'une modification adoptée par l'Assemblée nationale, à l'initiative du gouvernement.
Cette disposition ne trouvera à s'appliquer qu'après la mise en place des deux organismes ci-dessus mentionnés ou sous réserve d'un réel développement des systèmes de soins coordonnés, d'un nombre encore limité.
Le ministère de la santé et de la protection sociale estime que les économies réalisées grâce au renforcement de l'encadrement du dispositif ALD seront de l'ordre de 900 millions d'euros à l'horizon 2007 , chiffre confirmé par la note précitée de la direction du budget et de la direction de la prévision et de l'analyse économique du 10 juin 2004.
d) Une nécessaire amélioration du contrôle du dispositif ALD
Si votre rapporteur pour avis accueille favorablement les dispositions du présent projet de loi visant au renforcement de l'encadrement du dispositif de prise en charge des ALD, il tient à souligner le caractère primordial des contrôles encore lacunaires de cette prise en charge.
Dans son rapport sur l'exécution de l'ONDAM 2003, la CNAMTS insiste sur la nécessité de maîtriser l'utilisation qui est faite du dispositif exonérant par le biais notamment d'une intensification des contrôles, à partir de ciblages axés sur les abus de soins ou le non respect des dispositions réglementaires. Elle ajoute que « l'impact de ces contrôles sur le comportement des assurés et des professionnels de santé serait nettement plus important si l'assurance maladie disposait de dispositifs de sanctions adéquates aux infractions constatées. Ce n'est pas le cas aujourd'hui ».
L'article 3 du présent projet de loi, s'il permet d'améliorer l'efficacité du protocole de soins définissant les actes et prestations nécessités par le traitement d'une ALD et pour lesquels la participation de l'assuré peut être limitée ou supprimée, notamment par le biais de la signature de ce protocole par le patient ou son représentant légal, ne prévoit aucune sanction en cas d'absence de signature.
De même, votre rapporteur pour avis s'interroge sur les conséquences qu'emporteront l'absence de certification par le médecin, lors de l'établissement des documents nécessaires au remboursement ou à la prise en charge, qu'il a bien pris connaissance du protocole de soins, ainsi que le non respect des dispositions réglementant la limitation ou la suppression de la participation de l'assuré.
5. La mise en place du médecin traitant, pierre angulaire du nouveau système de santé, et ses corollaires
L'article 4 du présent projet de loi vise à préciser les modalités de mise en place du médecin traitant, au centre de la réforme de notre système de santé.
Lors de l'examen du présent projet de loi à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a déclaré : « actuellement, notre système de santé est un système solidaire qui concilie la socialisation des dépenses et la totale liberté de choix du malade. Avec le médecin traitant, nous souhaitons le structurer pour le préserver, sans pour autant revenir sur la liberté de chacun, en choisissant l'incitation plutôt que la contrainte ». Il a ajouté que, « porte d'entrée pour le malade, ce médecin, qu'il soit spécialiste ou généraliste, sera librement choisi par le patient, car la liberté individuelle est au coeur de notre politique ».
L'article 4 du présent projet de loi, qui introduit un nouvel article L. 162-5-3 dans le code de la sécurité sociale, vise d'une part à permettre aux assurés sociaux de désigner un médecin traitant de leur choix en l'indiquant à leur organisme gestionnaire de régime d'assurance maladie, d'autre part, à rendre possible la majoration de la participation restant à la charge des assurés n'ayant pas choisi de médecin traitant ou consultant un autre médecin sans prescription de leur médecin traitant.
a) Le choix du médecin traitant
(1) Les modalités du choix du médecin traitant
Le nouvel article L. 162-5-3 du code de la sécurité sociale dispose que, afin de favoriser la coordination des soins, tout assuré ou ayant droit âgé de seize ans ou plus indique à son organisme gestionnaire de régime de base d'assurance maladie le nom du médecin traitant qu'il a choisi, avec l'accord de celui-ci. En outre, il est précisé que le choix du médecin traitant suppose, pour les ayants droit mineurs, l'accord de l'un des deux parents ou du titulaire de l'autorité parentale.
L'article ne mentionne pas la forme que doit revêtir l'accord du médecin traitant choisi par le patient. Le nom du médecin traitant sera communiqué par l'assuré à son organisme gestionnaire. En outre, d'après les informations recueillies par votre rapporteur pour avis, le patient pourra modifier son choix à tout moment et librement en informant personnellement et par écrit son médecin et sa caisse primaire d'assurance maladie.
Ainsi dans le respect du principe de libre choix du praticien par le malade, affirmé notamment par l'article L. 1110-8 du code de la santé publique 15 ( * ) , il s'agit de notamment d'améliorer la coordination des soins ainsi que l'orientation et le suivi du patient tout au long de son parcours de soins.
L'Assemblée nationale a adopté plusieurs amendements permettant de préciser la portée de ce dispositif et notamment l'identité médicale du médecin traitant.
Ainsi, il est précisé que le médecin traitant choisi peut être un généraliste ou un spécialiste, et qu'il peut également être un médecin hospitalier. En outre, le médecin traitant peut être un médecin salarié d'un centre de santé mentionné à l'article L. 6323-1 du code de la santé publique ou d'un établissement ou service visé à l'article L. 312-1 du code de l'action sociale et des familles. Un arrêté fixera les missions du médecin traitant quand celui-ci est un médecin salarié.
Enfin, l'article L. 162-5-3 nouveau du code de la sécurité sociale précisera également que le médecin traitant participe à la mise en place et à la gestion du dossier médical personnel.
(2) L'articulation du médecin traitant et du médecin référent
L'expérience de l'option conventionnelle du « médecin référent » a été lancée en 1999 et ne s'applique qu'aux médecins généralistes.
|
Le médecin référent : un développement limité, un impact non évalué Le dispositif du médecin référent a été institué par la convention médicale pour les généralistes du 26 novembre 1998, dans un objectif de rénovation des modes d'accès aux soins. Il s'agit d'une option conventionnelle, qui résulte du libre choix du praticien et du patient. La mise en oeuvre d'un tel dispositif avait déjà été proposée en 1990 avec les « contrats de santé », option conventionnelle prévue par l'avenant n°1 de la convention nationale 1990-1992, qui n'a en pratique pas été appliqué. Le médecin référent prend la forme d'un contrat de suivi entre le médecin et le patient, qui comporte des droits et des devoirs réciproques. Le patient bénéficie du tiers payant intégral s'il s'engage à passer par son médecin référent pour toute demande de soins primaires, sauf en cas d'urgence ou de situation exceptionnelle. Pour les soins secondaires, le patient doit faire appel à des praticiens choisis en concertation avec son médecin référent. Le médecin référent s'engage à suivre la santé de son patient dans sa globalité, en valorisant la prévention. Il doit limiter le nombre total de ses actes (7.500 consultations par visite et par an), prescrire un niveau minimal de génériques et d'équivalents thérapeutiques, assurer la permanence et la continuité des soins (sans engagements concrets précis), respecter les tarifs conventionnels et tenir un document médical de synthèse. En échange, il reçoit un forfait de 45,73 euros pour le suivi général du patient, en plus du paiement à l'acte. Le médecin référent a été mis en oeuvre à la fois pour assurer une meilleure continuité des soins et rationaliser l'accès aux soins secondaires. Toutefois, il n'existe pas d'évaluation précise du dispositif, tant sur le plan sanitaire que financier. Le respect des différentes obligations du patient et du praticien, notamment la limitation annuelle du nombre d'actes, n'est pas contrôlé en pratique. Certaines de ces obligations ont d'ailleurs été assouplies. Ainsi l'avenant n°2 à la convention de décembre 1999 définit des possibilités de dérogation au seuil des 7.500 C+V, notamment en cas d'importance de la clientèle et de faible densité des médecins. En tout état de cause, le système du médecin référent n'a été choisi que par 10 % des praticiens et 1 % des patients, malgré les incitations financières. Source : inspection générale des finances - rapport d'enquête sur la régulation et l'organisation de la médecine de ville : les enseignements des expériences étrangères ; mars 2003 |
Ainsi que l'a indiqué M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale lors de l'examen du présent projet de loi à l'Assemblée nationale, « cinq ans plus tard, c'est un échec. Il y a 6.751 médecins référents, dont seulement 5.654 ont vu un patient ayant opté pour ce système durant l'année 2002 (...). Un million de malades seulement sont soignés par environ 6.700 médecins référents ».
En effet, le mécanisme du médecin référent est apparu très complexe et insuffisamment incitateur. Il ne conduit pas à moduler le remboursement mais aménage, au bénéfice du patient qui s'inscrit dans cette filière, une dispense d'avance de frais.
Dans son rapport sur l'exécution des lois de financement de la sécurité sociale de septembre 2000, la Cour des comptes a mis en évidence que la montée en puissance du dispositif avait été marquée par des avatars juridiques, notamment des annulations de conventions, et par l'ambiguïté des objectifs poursuivis. Elle souligne notamment que « dans le dispositif actuel, la dispense d'avance de frais est le seul avantage pour les assurés. (...) Une incitation plus forte pourrait venir de la modulation des conditions de prise en charge des assurés suivant qu'ils ont ou non recours à un médecin référent, comme l'a parfois envisagé la CNAMTS. Mais une telle orientation a des conséquences si importantes qu'elle ne peut à l'évidence résulter de la seule volonté des partenaires conventionnels ».
Lors de l'examen du présent projet de loi à l'Assemblée nationale, le ministre de la santé et de la protection sociale a toutefois indiqué que le gouvernement n'avait pas l'intention de supprimer le mécanisme du médecin référent.
b) Une forte incitation au recours au médecin traitant
Le quatrième alinéa de la rédaction adoptée par l'Assemblée nationale pour l'article L. 162-5-3 du code de la sécurité sociale vise à permettre la majoration de la participation des assurés et ayant droits n'ayant pas choisi de médecin traitant ou consultant un médecin sans prescription de leur médecin traitant.
Il est prévu qu'un décret fixera les cas dans lesquels cette majoration n'est pas appliquée, notamment lorsqu'est mis en oeuvre un protocole de soins.
En outre, lors de la discussion de cet article à l'Assemblée nationale, le ministre de la santé et de la protection sociale a indiqué que l'obligation de consulter le médecin traitant avant de consulter un spécialiste s'appliquerait « à l'exception de trois spécialités - l'ophtalmologie, la pédiatrie et la gynécologie, qu'elle soit médicale ou obstétrique - pour lesquelles un décret permettra un primo-accès ».
Combiné aux dispositions de l'article 23 du présent projet de loi, celles précitées du nouvel article L. 162-5-3 du code de la sécurité sociale donnent ainsi la faculté à la nouvelle Union nationale des caisses d'assurance maladie (UNCAM) de majorer la participation des assurés prévue par l'article L. 322-2 du même code.
L'Assemblée nationale a adopté, avec l'avis favorable du gouvernement, un amendement, à l'initiative de la commission spéciale chargée d'examiner le présent projet de loi, visant à préciser que cette possibilité de majoration ne trouve pas à s'appliquer lorsque la consultation se fait en cas d'urgence auprès d'un autre médecin que celui désigné à l'organisme gestionnaire du régime de base de l'assurance maladie, ou lorsque la consultation se fait en dehors du lieu où réside de façon stable et durable l'assuré social ou l'ayant droit âgé de seize ans ou plus.
Le mécanisme proposé laisse une certaine marge de manoeuvre à la négociation conventionnelle. En effet, comme l'a indiqué le ministre de la santé et de la protection sociale lors de l'examen du présent projet de loi à l'Assemblée nationale, « le gouvernement ne propose pas que la loi ou des décrets fixent un cadre trop rigide à ce médecin traitant car la mise en oeuvre pratique relève de la responsabilité des partenaires conventionnels, c'est-à-dire des caisses d'assurance maladie et des professionnels de santé. (...) Je crois (...) qu'il faut se garder de la tentation de trop réglementer. Faisons confiance aux caisses d'assurance maladie et aux professions de santé pour définir les modalités pratiques de la mise en place du médecin traitant, dans le respect du cadre général fixé par la loi. C'est le sens de la délégation renforcée ».
D'après les informations recueillies par votre rapporteur pour avis, la mise en oeuvre du dispositif du médecin traitant devrait être progressive à partir de 2005.
Les économies potentielles engendrées à terme par ce nouveau dispositif n'ont pas été évaluées par le ministère de la santé et de la protection sociale.
c) L'élargissement du champ conventionnel à certaines conditions spécifiques de dépassement d'honoraires par les médecins spécialistes
Corrélativement aux dispositions de l'article 4, l'article 5 du présent projet de loi prévoit de compléter l'article L. 162-5 du code de la sécurité sociale 16 ( * ) , relatif aux relations conventionnelles, par deux alinéas disposant que les conventions nationales déterminent notamment :
- les missions particulières des médecins traitants ;
- les modalités selon lesquelles les médecins relevant de certaines spécialités médicales sont autorisés à pratiquer, dans certaines limites, des dépassements d'honoraires sur le tarif des actes et consultations pour les patients qui les consultent sans prescription préalable de leur médecin traitant et qui ne relèvent pas d'un protocole de soins et, suite à un amendement adopté par l'Assemblée nationale à l'initiative de la commission spéciale chargée d'examiner le présent projet de loi, les engagements des professionnels pour assurer l'égalité de traitement des patients au regard des délais d'accès au médecin.
(1) La possibilité pour les médecins spécialistes de pratiquer des dépassements d'honoraires
Alors que l'article 4 du présent projet de loi offre la possibilité à la nouvelle UNCAM de majorer la participation des assurés en cas de non-désignation d'un médecin traitant ou de consultation directe d'un médecin sans passer par le médecin traitant, l'article 5 pousse la logique plus loin en permettant à la convention de déterminer les conditions dans lesquelles les médecins spécialistes sont autorisés à pratiquer des dépassements d'honoraires sur le tarif des actes et consultations des patients qui les consulteraient sans prescription préalable de leur médecin traitant.
Lors de la discussion de cet article à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a déclaré : « nous proposons que le patient voie son médecin traitant avant de consulter un spécialiste. Mais si le patient veut consulter directement un spécialiste, nous proposons que ce dernier puisse augmenter ses honoraires de façon encadrée par la convention. (...) nous voulons instaurer un système plus juste et plus équitable ».
(2) Les modalités d'application des dépassements d'honoraires
L'exposé des motifs du présent article précise que les modalités appliquées à ces dépassements seront fixées dans la convention nationale et que ces dispositions ne s'appliqueront pas aux spécialités pour lesquelles un recours direct est possible. De fait, ce dispositif ne s'applique qu'aux médecins du secteur 1, conventionné, les médecins spécialistes du secteur 2 pratiquant des honoraires libres.
S'agissant du cas spécifique des médecins spécialistes hospitaliers, l'Assemblée nationale a modifié la rédaction de l'article 5 du présent projet de loi de manière à préciser au sein de l'article L. 162-22-10 du code de la sécurité sociale que, chaque année, l'Etat fixe le « montant de la majoration appliquée aux patients qui, sans prescription préalable de leur médecin traitant, consultent un médecin spécialiste hospitalier. Cette majoration ne s'applique pas aux patients suivant un protocole de soins. Elle ne s'applique pas aux consultations réalisées dans le cadre de l'activité libérale du médecin hospitalier ».
Les organismes d'assurance complémentaire devraient pouvoir prendre en charge, s'ils le souhaitent et dans des conditions qu'ils fixeront, l'augmentation du reste à la charge de l'assuré. En effet, aucun mécanisme relatif aux contrats d'assurance complémentaire n'est prévu afin de les dissuader de couvrir la majoration de la participation de l'assuré.
Votre rapporteur pour avis souhaite toutefois que puissent être exposées clairement les limites dans lesquelles ces dépassements seront autorisés. En effet, la rédaction proposée par l'article 5 du présent projet de loi prévoit que les médecins spécialistes sont autorisés à pratiquer, « dans certaines limites », des dépassements d'honoraires. Il convient de savoir quelles seront ces limites et de veiller à ce qu'elles permettent d'exclure la pratique d'une liberté tarifaire totale par les médecins spécialistes. A cet égard, votre rapporteur pour avis vous proposera un amendement visant à préciser que ces dépassements d'honoraires pourront être pratiqués dans la limite d'un plafond respectant les dispositions de l'article L. 162-2-1 du code de la sécurité sociale 17 ( * ) .
En effet, comme le souligne d'ailleurs le rapport de la commission spéciale chargée d'examiner le présent projet de loi à l'Assemblée nationale, « le risque d'atteinte à l'égalité des patients est parfois évoqué s'agissant de cet article. En particulier, il existerait un risque que les praticiens accèdent plus rapidement aux demandes de « consultation directe » que celles passant par le médecin traitant, ce qui irait à l'encontre de l'esprit du dispositif, qui souhaite encourager le travail en réseau et l'organisation de filières ».
En outre, il convient de rappeler que cette possibilité de dépassement d'honoraires ouverte à certains médecins spécialistes pourrait avoir un effet potentiellement inflationniste sur les dépenses des caisses d'assurance maladie . En effet ces dernières participent au financement des cotisations sociales dues par les professionnels de santé au titre de leurs honoraires, pour un montant actuel de l'ordre de 1,6 milliard d'euros s'agissant de la CNAMTS. Une augmentation des honoraires de médecins spécialistes pourrait entraîner une augmentation des dépenses des caisses d'assurance maladie par le biais d'une augmentation de leurs frais de prise en charge des cotisations des médecins au titre de leurs honoraires. D'où la réelle nécessité d'encadrer les dépassements d'honoraires.
(3) Le cas spécifique des bénéficiaires de la CMU complémentaire
L'Assemblée nationale a adopté, avec avis favorable de la commission spéciale et du gouvernement, un amendement présenté par notre collègue député Jacques Domergue visant à donner aux bénéficiaires du droit à la protection complémentaire en matière de santé le droit de choisir entre deux possibilités : rester dans la filière et être exonéré du dépassement d'honoraire ou consulter directement un médecin spécialiste sachant que celui-ci pourra appliquer le dépassement d'honoraires.
Ainsi, le nouvel article 5 bis du présent projet de loi modifie l'article L. 162-5-13 du code de la sécurité sociale de façon à préciser que les tarifs des médecins relevant de certaines spécialités médicales ne peuvent donner lieu à dépassement pour les actes dispensés aux bénéficiaires du droit à la protection complémentaire en matière de santé, sauf en cas d'exigence particulière du patient et dans le cas prévu par le 18° de l'article L. 162-5 du code de la sécurité sociale, à savoir celui où ces médecins sont autorisés à pratiquer des dépassements d'honoraires.
d) L'impact réel de l'instauration du médecin traitant au regard des expériences étrangères de « gatekeeping »
Dans son rapport d'enquête sur la régulation et l'organisation de la médecine de ville et les enseignements des expériences étrangères de mars 2003, l'Inspection générale des finances revient sur la question de l'organisation des filières de soins et rappelle que la continuité et la coordination entre les différents producteurs de soins peut être recherchée en confiant au médecin généraliste un rôle de porte d'entrée dans le système de soins (« gatekeeping »).
Le rapport d'enquête précise toutefois que « au vu des expériences étrangères, il est difficile de conclure sur l'efficacité économique et sanitaire de ce dispositif. De plus, la mise en oeuvre d'une telle mesure apparaît peu pertinente en France aujourd'hui ».
D'après ce rapport d'enquête, a priori , l'impact du « gatekeeping » sur la qualité des soins dispensés semble devoir être positif, à condition que les médecins généralistes aient la formation nécessaire pour assumer ce rôle d'orientation. En revanche, l'impact global sur les coûts est incertain. Cette mesure peut diminuer le recours à l'hôpital et les consultations de spécialistes, voire celles de généralistes grâce à une meilleure prise en charge, mais elle peut également augmenter mécaniquement le nombre de consultations de généralistes, sans nécessairement diminuer à due proportion celles de spécialistes et le recours à l'hôpital. Le rapport en conclut que « les effets positifs du filtrage de l'accès aux soins secondaires en tant qu'instrument de réduction des coûts ne semblent donc pas avérés. Le gatekeeping pourrait même occasionner une augmentation des dépenses de santé, sans gain significatif en matière de qualité ».
S'agissant du cas spécifique de la France, ce rapport d'enquête souligne qu'en l'absence d'expérimentation pratique, il n'existe pas de preuve formelle qu'un tel dispositif engendrerait des difficultés en termes d'acceptabilité. Toutefois il indique que le faible succès, tant du côté des praticiens que des patients, du médecin référent semble indiquer que la gatekeeping serait mal accepté en France et que sa mise en oeuvre serait peu pertinente.
En premier lieu, il apparaît qu'en France, tout comme dans la plupart des pays développés, les dépenses de santé sont fortement concentrées sur un petit nombre de personnes affectées de pathologies lourdes. Dès lors, appliquer un dispositif de gatekeeping uniforme à tous les patients serait certainement peu efficace. Par ailleurs le gatekeeping est particulièrement peu adapté aux maladies chroniques.
De plus l'accès direct au spécialiste semble aujourd'hui peu courant en France, malgré la présence de nombreux médecins spécialistes dans le secteur ambulatoire.
|
Une étude de l'INSEE sur le parcours médical des Français Une récente étude de l'INSEE a permis de montrer que dans 70 % des cas les patients se dirigent en premier lieu vers un médecin généraliste. Cette première visite est suivie dans les quinze jours d'une seconde visite chez le généraliste dans 11 % des cas, et chez un spécialiste dans 3 % des cas (6 % après deux mois). Dans 30 % des cas, les patients vont directement en premier recours chez un spécialiste. Cette visite est suivie dans les quinze jours d'une seconde visite chez le spécialiste dans 13 % des cas et d'une visite chez un généraliste dans 4 % des cas. Au total, moins de 30 % des visites de premier recours sont des visites à des spécialistes qui sont susceptibles d'être remplacées par des visites à des médecins généralistes. Dans 4 % des cas (visite au spécialiste, puis au généraliste), un gatekeeping aurait sans doute permis de réaliser des économies. Pour les 26 % restant en revanche, il n'est pas prouvé que le médecin généraliste aurait pu se substituer efficacement au spécialiste en premier recours. Cette étude montre également que les accès directs aux spécialistes sont concentrés sur quelques spécialités : les ophtalmologistes, les gynécologues, les pédiatres et les dermatologues représentent plus de la moitié des accès directs aux spécialistes. Il semblerait raisonnable d'accorder le statut de gatekeeper aux ophtalmologistes, aux gynécologues et aux pédiatres. L'impact potentiel du gatekeeping deviendrait encore plus réduit : les éventuelles substitutions de généralistes aux spécialistes se limiteraient en effet à environ 15 % des visites de premier recours. Source : Breuil-Genier et Rupprecht, « Généraliste puis spécialiste : un parcours peu fréquent », INSEE Première, n° 709, avril 2000 |
Si votre rapporteur pour avis ne conteste pas la réalité de cette situation, il estime toutefois que l'instauration d'un système de gatekeeping à la française, sous la forme du médecin traitant, doit pouvoir participer de la nécessaire coordination des soins au sein de notre système de santé et que le dispositif proposé par le présent projet de loi s'accompagne d'incitations assez fortes pour imposer le recours au médecin traitant et faire preuve de son efficacité .
B. LA CRÉATION D'UNE PARTICIPATION FORFAITAIRE À LA CHARGE DES ASSURÉS
L'idée de mettre en place une franchise à la charge des assurés n'est pas nouvelle. L'article L. 322-2 du code de la sécurité sociale prévoit déjà le principe d'une participation restant à la charge de l'assuré après remboursement par l'assurance maladie.
Toutefois, l'instauration de cette participation n'avait pas eu d'effet responsabilisant dans la mesure où les régimes complémentaires avaient pris en charge ce ticket modérateur qui, en outre, ne s'appliquait pas aux personnes prises en charge à 100 %. Par ailleurs, le déploiement d'un système de dispense d'avance de frais - dit de tiers-payant - a également conduit à masquer la réalité de la dépense et le coût des soins prodigués aux assurés.
C'est la raison pour laquelle l'article 11 du présent projet de loi, qui doit être lu conjointement avec l'article 32, prévoit la mise en place d'un nouveau ticket modérateur en tirant les leçons des échecs passés.
1. Un élément fort de responsabilisation et de modération de la dépense
Ainsi que l'a souligné le Haut Conseil pour l'avenir de l'assurance maladie, diverses études mettent en lumière l'impact significatif de la participation financière des assurés sur la demande de soins, ainsi que l'impact limité, voire nul, de la participation financière sur l'état de santé des assurés, à l'exception des plus pauvres et des plus malades d'entre eux, dont l'accès aux soins est dégradé.
Une étude menée par la RAND au cours des années 1970 a ainsi montré que plus le ticket modérateur est élevé, plus les individus limitent leur consommation de soins. Un ticket modérateur à 95 % réduit ainsi la dépense totale d'environ 30 % par rapport à ce qui observé lorsque les soins sont totalement gratuits. D'après cette étude, la baisse de la dépense la plus significative est enregistrée lorsque le taux de ticket modérateur passe de 0 % à 25 %. Inversement, dans le cas français, une étude récente a montré que la couverture par une assurance complémentaire accroît de 13 points, pour un assuré, la probabilité d'avoir recours au système de santé.
2. Un mécanisme qui tire les leçons des expériences antérieures
L'article 11 du présent projet de loi prévoit ainsi que les assurés acquittent une participation forfaitaire pour chaque acte ou pour chaque consultation pris en charge par l'assurance maladie et réalisé par un médecin, en ville ou dans un établissement ou centre de santé. Il est toutefois précisé que les actes ou consultations réalisés au cours d'une hospitalisation ne seront pas concernés par cette participation forfaitaire. En outre, l'Assemblée nationale a précisé que l'assuré acquitterait également cette participation pour tout acte de biologie médicale.
Celle-ci se cumulerait avec le ticket modérateur prévu par l'article L. 322-2 précité du code de la sécurité sociale 18 ( * ) . Son montant sera fixé par l'Union nationale des caisses d'assurance maladie (UNCAM), dans des limites et conditions prévues par décret en Conseil d'Etat. Toutefois, jusqu'à l'intervention de la décision de l'UNCAM, le montant de la participation sera fixé par décret. Il devrait s'établir à un euro.
Le II de cet article réécrit l'article L. 322-4 du code de la sécurité afin de prévoir que la participation de l'assuré n'est pas exigée :
- pour ses ayants droit mineurs ;
- pour les bénéficiaires de CMU complémentaire, soit environ 4,7 millions de personnes à la fin 2003.
En procédant à cette réécriture, le II de cet article supprime une disposition régulatrice qui n'a jamais été utilisée. L'article L. 322-4 du code de la sécurité sociale prévoit, en effet, que les taux de participation des assurés « peuvent être modifiés en fonction des résultats financiers du régime sur le plan national ».
Ces dispositions devraient notamment permettre d'éviter de dégrader l'accès aux soins des populations les plus fragiles. En outre, il a été indiqué à votre rapporteur pour avis que, en application de l'article L. 331-1 du code de la sécurité sociale, cette participation ne serait pas exigée pour les femmes enceintes de plus de six mois et les femmes venant d'accoucher, qui relèvent de l'assurance maternité.
L'Assemblée nationale a par ailleurs, sur proposition du gouvernement, fixé deux limites à la participation des assurés :
- d'une part, un décret fixera le nombre maximum de participations forfaitaires supportées par chaque bénéficiaire au titre d'une année civile . M. Xavier Bertrand, secrétaire d'Etat à la réforme de l'assurance maladie, a indiqué que le montant fixé devrait avoisiner 50 euros. Sur cette base, d'après les informations transmises à votre rapporteur pour avis, 95 % des assurés n'atteindraient pas ce plafond ;
- d'autre part, il est prévu que, lorsque plusieurs actes ou consultations sont effectuées par un même professionnel de santé au cours d'une même journée, le nombre de participations forfaitaires supportées par le bénéficiaire ne pourra être supérieur à un maximum fixé par décret . Cet ajout est nécessaire pour que l'assuré n'acquitte qu'une seule participation lorsqu'il ira, par exemple, voir un médecin qui effectuerait plusieurs actes (par exemples plusieurs radiographies), ce qui correspond bien à la visée de l'article.
Cette contribution devrait être imputée sur les remboursements. Pour les personnes en dispense d'avance de frais, il a été précisé à votre rapporteur pour avis qu'un « compte créance » serait créé.
En application du III de cet article, le régime local d'assurance complémentaire obligatoire du Haut-Rhin, du Bas-Rhin et de la Moselle ne pourra pas prendre en charge cette participation.
En outre, celle-ci sera également applicable aux bénéficiaires du livre IV du code de la sécurité sociale, relatif aux accidents du travail et aux maladies professionnelles.
Toutefois, un doute peut subsister sur l'application de ce nouveau forfait aux régimes d'assurance maladie autres que le régime général, la CANAM et la CCMSA. Il a été indiqué à votre rapporteur pour avis que cette participation serait étendue aux autres régimes par voie réglementaire, ce qui est tout à fait essentiel afin de garantir l'égalité de traitement des assurés.
Sur la base d'un euro, cette contribution à la charge de l'assuré dans les conditions ainsi définies pourrait, d'après les informations fournies à votre rapporteur pour avis, permettre à l'assurance maladie de réaliser environ 570 millions d'euros d'économies.
C. DES MESURES ALLANT DANS LE SENS DU RENFORCEMENT DU CONTRÔLE MÉDICAL DE L'ASSURANCE MALADIE ET DE LA SANCTION DES PRATIQUES ABUSIVES
1. Un meilleur contrôle de l'utilisation de la carte Vitale
Si la carte Vitale, comme le note l'Inspection générale des affaires sociales (IGAS), « a des avantages indéniables, puisqu'elle contribue à la rapidité du règlement, la sécurité du support et de la transmission, et à la productivité de la liquidation » 19 ( * ) , elle présente certaines faiblesses au regard des risques de fraude.
L'IGAS a ainsi relevé dans sa note d'étape précitée que le nombre de cartes en circulation était trop élevé par rapport au nombre de personnes qui devraient bénéficier de ces cartes : il y aurait ainsi 60 millions de cartes en circulation, soit 10 millions de cartes en trop. L'IGAS note, en outre, que la carte Vitale ne permet pas de connaître l'étendue des droits des assurés, ni de s'assurer de leur identité. Ces faiblesses entraînent un risque de fraude, auquel l'article 12 du présent projet de loi entend répondre.
|
Les risques de fraude liés à la carte Vitale Les risques liés aux cartes en surnombre Les risques théoriques sont élevés. Les cartes en surnombre sont toujours valides, puisqu'il a été décidé lors du déploiement de ne pas leur conférer une date de fin de validité (contrairement à la carte bancaire). Même lorsqu'elles sont recensées dans le système de gestion (SGCAM) comme étant perdues, volées, dénoncées ou invalides, le paiement de prestations reste possible. Plus précisément, en cas d'anomalie de la carte, le système d'information des caisses ne rejette le paiement que s'il est destiné à l'assurés 20 ( * ) . En cas de tiers payant (2/3 des soins de ville), l'anomalie ne déclenche qu'un simple « signalement ». Certaines caisses traitent manuellement tous les signalements, d'autres non. Mais la garantie de paiement accordée au professionnel de santé fait que celui-ci est dans tous les cas payé. Les professionnels de santé (notamment les pharmaciens) n'ont pas encore connaissance de la liste d'opposition, et ne peuvent donc savoir s'il y a lieu de facturer ou non. Mais les risques réels sont limités. Dans les faits, les cartes Vitale non récupérées sont rarement utilisées. Selon les données des caisses, seules 250.000 d'entre elles ont été utilisées au moins une fois pour signer une FSE après avoir été enregistrées sur la liste d'opposition. Il faudrait ajouter à ce chiffre le nombre de cartes non récupérées utilisées pour des paiements hors Sésam Vitale, mais il n'est pas connu puisque ces flux ne sont pas signés. En outre, l'utilisation d'une carte en surnombre n'est pas forcément une fraude. Lorsqu'un assuré a reçu plusieurs cartes, parce qu'il a changé de régime, de région, ou est pluri-actif, il est indifférent qu'il utilise l'une ou l'autre 21 ( * ) . Il reste qu'avoir plusieurs cartes en facilite le prêt voire la revente. Les risques liées à l'ensemble des cartes en circulation L'utilisation par un assuré social d'une carte d'un autre assuré n'est pas, dans tous les cas, une fraude. Du moment que les soins sont réels et la facture unique, l'assurance maladie ne subit pas de préjudice. Qu'il s'agisse des 10 millions de cartes en trop ou des 50 millions de cartes correctement attribuées, il n'y a fraude que dans trois cas (qui correspondent à des cas réels signalés à la mission) : - la carte est utilisée par une personne qui n'est pas assurée sociale en France (touriste, membre de la famille de passage en France, expatrié...) ; - la carte est utilisées par un assuré social qui a des droits moins élevés que ceux de la carte qu'il a « empruntée » (ex. carte CMUc ou ALD utilisée par un assuré n'y ayant pas droit) ; - un professionnel de santé utilise la carte qui lui a été confiée par un assuré pour générer des flux correspondant à des prestations fictives (qui seront indétectables par les caisses). Source : IGAS, Note d'étape sur les risques liés à la carte Vitale |
Le III de cet article modifie l'article L. 162-21 du code de la sécurité sociale, qui pose le principe de la couverture des frais de traitement de l'assuré dans les établissements de soins de toute nature autorisés à dispenser des soins aux assurés sociaux. Il prévoit ainsi que dans ces établissements de santé, un assuré peut se voir demander d'attester de son identité à l'occasion des soins qui lui sont dispensés, en produisant un titre d'identité comportant sa photographie. L'Assemblée nationale a précisé, sur proposition de notre collègue député Philippe Vitel, que cette attestation d'identité se ferait auprès des services administratifs, et non des médecins.
Cette disposition présente le mérite d'être simple, sûre et de ne pas être coûteuse. Les conditions dans lesquelles interviendront les services administratifs mériteront toutefois d'être précisées. Par ailleurs, on peut s'interroger sur la restriction de la possibilité de demande d'attestation d'identité au seul champ des établissements de santé. S'il a été indiqué au cours des débats à l'Assemblée nationale que cette mesure ne serait pas appliquée par les médecins, la distinction opérée peut surprendre, et ce d'autant plus que de nouvelles dispositions ont été adoptées s'agissant de la personnalisation de la carte Vitale.
L'exposé des motifs de l'article 12 indiquait que des dispositions réglementaires prévoiraient la présence de la photographie sur le document lors du renouvellement des cartes vitales, en 2006. Le ministre de la santé et de la protection sociale, M. Philippe Douste-Blazy, a en outre précisé que les nouvelles cartes Vitale comprendraient également des éléments de biométrie, afin de les transformer en « véritables cartes d'identité de santé des assurés ».
L'Assemblée nationale a toutefois adopté deux amendements de nos collègues députés Yves Bur et Jean-Michel Dubernard inscrivant dans le présent projet de loi l'apposition d'une photographie sur la carte Vitale à l'occasion de leur prochain renouvellement.
Un débat avait déjà eu lieu à ce sujet au moment de l'examen du projet de loi de financement de la sécurité sociale pour 2004. Votre rapporteur pour avis avait alors considéré cette modification comme inopportune , les éléments d'information dont il disposait à l'époque évaluant le coût de ce dispositif entre 200 et 400 millions d'euros. Il avait également estimé que sa mise en oeuvre serait source de complexité et qu'elle était inutile dans la mesure où il suffisait de demander au titulaire de la carte Vitale de présenter une pièce d'identité pour éviter tout risque d'utilisation frauduleuse de cette carte électronique. Cette analyse avait conduit votre rapporteur pour avis à proposer la suppression de la disposition prévoyant une photographie sur la carte Vitale au moment de la discussion de ce texte.
Les analyses ont depuis lors été approfondies, notamment par l'IGAS, qui a évalué que le surcoût de l'apposition d'une photographie sur la carte vitale serait compris entre 35 millions d'euros et 160 millions d'euros si cette apposition intervenait lors du prochain renouvellement généralisé des cartes, ainsi que le montre le tableau suivant.
Le surcoût lié à l'apposition d'une photographie sur la carte Vitale
|
Surcoût par carte de l'apposition de la photographie (en euros) |
Face-à-face |
Envoi par l'assuré |
|
Numérisation photo |
0,2 |
0,2 |
|
Personnalisation |
0,5 |
0,5 |
|
Face à face (5 minutes par assuré) |
2,5 |
- |
|
Total |
3,2 |
0,7 |
|
Surcoût pour l'assurance maladie (pour le parc de 50 millions de cartes, en millions d'euros) |
|
|
Source : IGAS, note d'étape sur les risques liés à la carte vitale, 23 avril 2004
Lors de la discussion de cet article à l'Assemblée nationale, M. Xavier Bertrand, secrétaire d'Etat à l'assurance maladie, a indiqué que le gouvernement retiendrait les mesures permettant de limiter le coût de cette opération à 35 millions d'euros. Cela signifie donc que la solution retenue sera celle reposant sur l'envoi de la photographie par l'assuré, et non celle consistant à demander à l'assuré de se rendre à un guichet pour effectuer cette opération.
Votre rapporteur pour avis observe que la disposition adoptée par l'Assemblée nationale relève du domaine réglementaire 22 ( * ) , mais que le gouvernement, qui avait fait part de sa volonté d'agir en ce sens, ne s'est pas opposé à son adoption. Dès lors, et dans la mesure où le coût de l'opération demeure limité à 35 millions d'euros, votre rapporteur pour avis est favorable à cette mesure, qui sera probablement plus opérationnelle que la simple possibilité de demander au patient d'attester de son identité. Il convient toutefois de relever que l'inscription de données biométriques, qui restent à préciser, devrait renchérir encore, dans des proportions importantes, le coût des futures cartes Vitale.
Par ailleurs, l'Assemblée nationale a par ailleurs, à l'initiative de notre collègue députée Claude Greff, complété l'article L. 161-31 du code de la sécurité sociale en indiquant que la carte Vitale était valable partout en France et tout au long de la vie de son titulaire, sous réserve que la personne bénéficie de prestations au titre d'un régime d'assurance maladie et des mises à jour concernant changement de régime ou des conditions de prise en charge. Il est en outre précisé qu'elle est délivrée gratuitement à l'assuré et qu'elle est remplacée par son organisme d'affiliation en cas de vol, de perte ou de dysfonctionnement. Cette disposition tend à renforcer le parallèle entre la carte d'identité et la carte Vitale, conçue comme une « carte d'identité de santé ».
2. L'institution de pénalités financières en cas d'abus ou de fraude des professionnels de santé, des établissements de santé et des assurés
L'article 13 du présent projet de loi prévoit l'institution de pénalités financières en cas d'abus ou de fraude des professionnels, des établissements de santé et des assurés.
Le dispositif actuel de contrôle, essentiellement confié aux organismes d'assurance maladie, est en effet insatisfaisant.
|
Les limites des contrôles, selon la CNAMTS L'efficacité des contrôles tant de l'activité des professionnels de santé que des bénéficiaires a pour limites les actions qui peuvent être mises en oeuvre. Les contrôles des professionnels de santé Les seules actions efficaces dont dispose l'Assurance Maladie sont les actions pénales et le contentieux ordinal. La saisine des juridictions ordinales peut être faite en cas d'abus, de faute ou de fraude. La procédure est écrite (mémoire) et les sanctions que peut prononcer la juridiction sont l'avertissement, le blâme et l'interdiction de donner des soins aux assurés sociaux. Les juridictions ordinales ne sont donc saisies que pour des faits graves. Ce peut être le recours à des thérapeutiques dangereuses, les abus d'actes et de prescriptions, le recours à des procédés diagnostiques ou thérapeutiques non éprouvés (charlatanisme), des fraudes en matière de tarification, etc. Un préjudice mineur, exclusivement financier sans intention malveillante ne relève pas d'une saisine ordinale. Il peut s'agir, par exemple, d'un ou deux cas de non respect de la nomenclature générale des actes professionnels, témoin plus d'une méconnaissance de la part du professionnel que d'un acte volontaire. Il n'existe pas aujourd'hui de possibilité d'actions intermédiaires simples à mettre en oeuvre de type sanctions financières qui pourraient s'appliquer pour des faits plus importants que ceux relevant d'une mise en garde mais ne relevant pas pour autant de sanctions ordinales. Les comités médicaux régionaux qui ont été créés par l'ordonnance n° 96-345 du 24 avril 1996 relative à la maîtrise médicalisée des dépenses de soins offraient l'opportunité de sanctions financières. Ils avaient pour mission d'examiner l'appréciation portée par le service du contrôle médical sur l'inobservation de certaines règles légales ou conventionnelles (manquements aux règles d'établissement des feuilles de soins et des ordonnances destinées aux assurés reconnus atteints d'affections de longue durée, règle de signalement d'un médicament remboursable dans des indications limitatives, conditions de prise en charge des frais de transport ou règles d'attribution des indemnités journalières). La mise en place des CMR s'est cependant heurtée à de nombreuses réticences puis au boycottage par les représentants des médecins libéraux. Ils ont finalement été supprimés par la loi de financement de la sécurité sociale pour l'année 2003 n° 2002-1487 du 20 décembre 2002. Les sanctions que pouvaient proposer les Comités Médicaux Paritaires Locaux en cas de méconnaissance des références médicales opposables étaient de véritables sanctions financières. Cependant, les dispositions conventionnelles relatives à la procédure de sanction ont été annulées par le Conseil d'Etat en 1999 pour la convention des médecins généralistes et le règlement conventionnel minimal. Les contrôles des bénéficiaires La notion de suspension de prestations concerne les assurés sociaux pour lesquels les traitements présentent un danger ou dont les pratiques sont inacceptables. L'article L.315-2 comporte dans son dernier alinéa la possibilité pour la caisse de suspendre une prestation lorsque le praticien conseil estime qu'elle n'est pas médicalement justifiée. En pratique, les caisses ont des difficultés de mise en oeuvre de cette disposition du fait des accords conventionnels passés avec les professionnels de santé pratiquant le tiers payant et du fait de la mise en oeuvre de procédures de prise en charge des prestations pour les assurés sociaux ou bénéficiant de la Couverture Maladie Universelle Complémentaire. En effet la majorité des patients concernés par la mise en oeuvre de l'article L 315-2 bénéficient d'un tiers payant. Il en est de même de l'article L 324-1 qui donne, en théorie, beaucoup de pouvoir à l'Assurance Maladie, mais pour lequel il est rarement possible en pratique de refuser le remboursement d'un médicament en raison de la généralisation du tiers payant (le médicament est délivré au patient qui ne règle plus que le ticket modérateur et est remboursé au pharmacien). Le pilotage, par la CNAMTS, de ce programme d'amélioration de l'efficacité des contrôles s'est accompagné d'une augmentation sensible du nombre de contentieux auprès d'instances ordinales, ce qui montre qu'il est possible de mieux cibler les professionnels dont les pratiques méritent d'être contrôlées de manière à optimiser la part d'activité consacrée à ces contrôles et à faire aboutir ces contrôles à des contentieux chaque fois qu'il est nécessaire. En matière de contrôle des bénéficiaires (grands consommants et consommateurs atypiques), les outils mis à disposition des acteurs de terrain (requête de ciblage, méthode de contrôle) dans le cadre de ce plan ont fait la preuve de leur efficacité puisque 62,4 % des bénéficiaires contrôlés avaient un traitement inapproprié à leur état de santé. Les limites de ces contrôles ont été les difficultés rencontrées par les organismes pour appliquer des textes réglementaires qui demandent à être complétés. Les contrôles ciblés ont été systématisés en 2003/2004 avec les mêmes finalités qui sont de privilégier le contrôle de la qualité des soins et d'améliorer l'efficience des actions réalisées en disposant d'un ciblage performant.
Source : CNAMTS, rapport sur l'exécution de
l'ONDAM 2003
|
Ainsi, à l'exception de la procédure de déconventionnement, qui devrait être réservée aux cas les plus graves, les organismes d'assurance maladie ne disposent pas de moyens adéquats pour répondre rapidement et de façon proportionnée aux violations de règles générales d'exercice ou de remboursement qu'ils constatent.
C'est la raison pour laquelle le présent article propose d'instituer un dispositif souple et gradué de sanctions, qui répond aux remarques formulées par l'Inspection générale des finances (IGF) et l'Inspection générale des affaires sociales (IGAS) dans leur rapport sur les dépenses d'indemnités journalières 23 ( * ) .
Le I de cet article propose ainsi d'insérer un nouvel article L. 162-1-14 dans le code de la sécurité sociale.
Le premier alinéa de ce nouvel article devrait permettre au directeur de la caisse locale d'assurance maladie de prononcer une pénalité financière à l'encontre des professionnels de santé, des établissements et des assurés. L'Assemblée nationale a ajouté, sur proposition de sa commission spéciale, que ce dispositif de pénalité concernerait également les employeurs, certains d'entre eux utilisant les arrêts de travail pour contourner les règles relatives aux préretraites.
Cette pénalité pourra être prononcée dans deux cas :
- dès lors que les personnes ou établissements visés ne respectent pas les règles fixées par le code de la sécurité sociale et que la violation de ces dispositions a conduit à un remboursement ou une prise en charge indus, ou à une demande de remboursement ou de prise en charge de l'assurance maladie ;
- en cas de refus par les professionnels de santé de reporter dans le dossier médical personnel les éléments issus de chaque acte ou consultation. Cette dernière possibilité, ajoutée par l'Assemblée nationale, a le mérite de prévoir un mécanisme de sanction à l'encontre des médecins qui refuseraient de compléter le DMP, qui constitue la clé de voûte de cette réforme.
L'article 13 du présent projet de loi précise que cette pénalité ne peut être prononcée qu'après avoir reçu l'avis d'une commission composée et constituée au sein du conseil de la caisse locale. Il est précisé que, lorsqu'une sanction envisagée concerne un professionnel de santé, un représentant de la même profession doit participer à cette commission. Il a été précisé à votre rapporteur pour avis que, la commission étant composée et constituée au sein du conseil de la caisse locale, elle comprendrait des représentants des assurés et des employeurs.
Le texte prévoit que le montant de la pénalité est déterminé en fonction de la gravité des faits, dans la limite de deux fois le montant du plafond mensuel de la sécurité sociale, soit 4.952 euros. En cas de récidive, le montant de la pénalité est doublé. D'après les informations fournies à votre rapporteur pour avis, le plafond de 4.952 euros s'appliquerait à la première pénalité, mais pas à la pénalité prononcée en cas de récidive.
Afin de garantir les droits de la défense, l'organisme d'assurance maladie est tenu de notifier à la personne concernée le montant de la sanction envisagée ainsi que les faits qui lui sont reprochés, afin de lui permettre de présenter ses observations écrites ou orales dans un délai d'un mois, au terme duquel la sanction peut, le cas échéant, être prononcée par le directeur de la caisse. La mesure prononcée doit être motivée pour les mêmes raisons de garantie des droits de la défense.
L'Assemblée nationale a précisé qu'elle pouvait faire l'objet d'un recours devant le tribunal administratif. Le II de cet article modifie également les dispositions de l'article L. 162-12-16 du code de la sécurité sociale. Alors que celles-ci prévoient actuellement que la décision de pénalité financière prise par la caisse, sur la base des faits litigieux retenus par les comités paritaires locaux, peut être contestée devant les tribunaux des affaires sociales, il est prévu de transférer cette compétence au tribunal administratif.
La décision d'infliger une pénalité financière s'apparentant à une sanction administrative, ce contentieux doit en effet relever de la juridiction administrative, et non de la juridiction spécialisée qu'est le tribunal des affaires de sécurité sociale (TASS). Ce dernier sera en revanche compétent en cas de contestation relative au recouvrement.
Les modalités d'action en recouvrement de la pénalité ont été précisées de manière explicite par l'Assemblée nationale. Celle-ci sera ainsi obligatoirement précédée d'une mise en demeure qui ne peut concerner que des faits constatés dans les deux ans précédant son envoi et se prescrit par deux ans à compter de l'envoi de la mise en demeure. Lorsque cette dernière reste sans effet, le directeur de l'organisme peut délivrer une contrainte qui, à défaut d'opposition du débiteur devant le TASS, comporte tous les effets d'un jugement et confère notamment le bénéfice de l'hypothèque judiciaire. Une majoration de 10 % est en outre applicable aux pénalités qui n'ont pas été réglées aux dates d'exigibilité mentionnées sur la mise en demeure.
L'Assemblée nationale a en outre prévu que l'organisme de sécurité sociale ne pourrait concurremment avoir recours au dispositif de pénalité prévu par cette article et aux procédures conventionnelles actuellement prévues dès lors qu'il s'agissait de sanctionner « une même inobservation » des règles prévues par le code de la sécurité sociale. Cette précision paraît légitime, afin d'éviter que deux peines ne soient prononcées pour un même fait.
Par ailleurs, l'Assemblée nationale a également ajouté que le médecin qui ne satisferait pas à l'obligation de participer régulièrement à des actions d'évaluation et d'amélioration de sa pratique professionnelle, posée par l'article 8 du présent projet de loi, serait également passible d'une pénalité prononcée dans les conditions prévues par l'article 13. Toutefois, cette pénalité pourrait être suspendue si le médecin s'engage à participer dans un délai de six mois à une action d'évaluation et d'amélioration de sa pratique professionnelle, dans le cadre du dispositif prévu par l'article L. 162-4-2 du code de la sécurité sociale, institué par l'article 8 du présent projet de loi. Votre rapporteur pour avis approuve cette précision apportée par l'Assemblée nationale, qui renforce l'obligation d'évaluation de la qualité de la pratique professionnelle des médecins. Celle-ci constitue en effet un enjeu important en terme d'amélioration de la qualité de notre système de santé, ainsi qu'on l'a déjà relevé.
Les dispositions prévues par cet article devraient donc être de nature à lutter efficacement contre les abus et les fraudes de l'ensemble des acteurs et à pallier les insuffisances du système actuel.
3. Un renforcement du contrôle des prescripteurs de transports ou d'arrêts de travail
L'article 14 du présent projet de loi prévoit le renforcement du contrôle des prescripteurs de frais de transports ou d'arrêts de travail.
S'agissant des dépenses d'indemnités journalières, l'Inspection générale des finances (IGF) et l'Inspection générale des affaires sociales (IGAS) ont constaté que le comportement des assurés et des prescripteurs avait probablement joué un rôle important dans la vive croissance constatée des dépenses, comme le retrace le tableau qui suit, et mis en évidence la très grande disparité dans les dépenses, le nombre d'indemnités journalières par salarié occupé variant de 1 à 2,5 selon les départements.
L'augmentation annuelle des dépenses d'indemnités journalières maladie (toutes durées)
|
IJ maladie |
1998 |
1999 |
2000 |
2001 |
2002 |
2002/1997 |
|
En date d'arrêt |
+ 8,8 % |
+ 4,2 % |
+ 8,8 % |
+ 7,5 % |
+ 10,1 % |
+ 46 % |
|
En date de paiement |
+ 6,6 % |
+ 5,2 % |
+ 7,0 % |
+ 8,0 % |
+ 13,3 % |
+ 46,8 % |
Source : IGF-IGAS, les dépenses d'indemnités journalières, octobre 2003
Au total, le montant des dépenses d'indemnités journalières s'élevait à 5,1 milliards d'euros en 2002 pour l'assurance maladie dans le régime général, pour 200 millions de journées maladies indemnisées au titre de 6,7 millions d'arrêts de travail. La commission des comptes de la sécurité sociale a relevé, dans son rapport de juin 2004, que les indemnités journalières conservaient en 2003 une croissance rapide, en dépit d'une décélration.
Le rapport de la CNAMTS sur l'exécution de l'ONDAM 2003 relève que, dans le cadre d'un plan de contrôle ciblé, 55.000 assurés ont été contrôlés en 2003 : les médecins conseils ont donné un avis défavorable à la poursuite de l'arrêt de travail pour 22 % d'entre eux.
L'IGF et l'IGAS relèvent dans leur rapport précité que « le niveau et l'évolution des dépenses sont d'autant plus soumis aux comportements que ceux-ci sont peu encadrés. Les textes sont interprétés largement ; les procédures de contrôle sont compliquées à l'envi ; les sanctions contre les médecins sont inexistantes. Les acteurs sont donc déresponsabilisés et les contrôles désarmés ».
On rappellera que, en application de l'article L. 162-4-1 du code de la sécurité sociale, les médecins sont tenus de mentionner sur les documents destinés au service du contrôle médical :
- lorsqu'ils établissent une prescription d'arrêt de travail donnant lieu à l'octroi d'une indemnité journalière, les éléments d'ordre médical justifiant l'interruption de travail ;
- lorsqu'ils établissent une prescription de transport en vue d'un remboursement, les éléments d'ordre médical précisant le motif du déplacement et justifiant le mode de transport prescrit.
Ils sont en outre tenus de porter sur ces documents les indications permettant leur identification par la caisse et l'authentification de leur prescription.
Toutefois, comme le relève l'exposé des motifs du présent projet de loi, la législation actuelle ne permet pas à l'assurance maladie d'intervenir efficacement lorsqu'elle constate une utilisation abusive des prescriptions d'arrêts de travail ou de transport, notamment lorsqu'une pratique très supérieure à la moyenne de l'activité normale de ces prescriptions est détectée ou lorsqu'une prescription injustifiée est constatée.
Dans leur rapport précité, l'IGF et l'IGAS relèvent ainsi que les actions envers les prescripteurs sont très réduites, voire inexistantes, en dehors de la contribution au remboursement d'indus rendue possible dans certains cas 24 ( * ) .
La procédure de sanction financière à l'encontre des médecins auteurs d'actes ou de prescriptions irrégulières, instaurée par l'ordonnance n° 96-345 du 24 avril 1996, avait en effet été supprimée par l'article 29 de la loi de financement de la sécurité sociale pour 2003.
Dès lors, la seule procédure existant dans le droit actuel à l'encontre des prescripteurs est la traduction des intéressés devant la section des assurances sociales du conseil de l'ordre des médecins, pour ce qui relève de l'article L. 145-1 du code de la sécurité sociale. Il s'agit toutefois d'une procédure longue, en particulier en cas d'appel : l'appel d'une décision du conseil de l'ordre suspend en effet l'exécution de la sanction prononcée à l'encontre du médecin, alors que les indemnités journalières d'un assuré sont toujours supprimées en cas d'appel, dans l'attente de la décision définitive. En outre, l'IGF et l'IGAS notent que cette procédure, connue et employée par les caisses primaires d'assurance maladie et les médecins conseils, ne répond pas souvent aux attentes des contrôleurs.
C'est la raison pour laquelle l'article 14 du présent projet de loi, qui prévoit l'insertion d'un nouvel article L. 162-1-15 dans le code de la sécurité sociale, propose de renforcer le contrôle des arrêts de travail et de la couverture des frais de transports prescrits.
a) La subordination de la couverture des frais de transport ou du versement des indemnités journalières à l'accord préalable du service du contrôle médical
Cet article permet ainsi au directeur de la caisse locale d'assurance maladie de subordonner la couverture des frais de transports ou le versement des indemnités journalières à l'accord préalable du service du contrôle médical, pour une durée maximale de six mois, dès lors que ses services constatent :
- le non-respect par le médecin des conditions prévues par les 2° et 5° de l'article L. 321-1 du code de la sécurité sociale 25 ( * ) ;
- un nombre ou une durée de prescriptions d'arrêts de travail prescrits par le médecin et ouvrant droit au versement d'indemnités journalières significativement supérieurs aux données moyennes constatées, pour une activité comparable, pour les médecins exerçant dans le ressort de la même union régionale de caisses d'assurance maladie (URCAM) ;
- un nombre de prescriptions de transports significativement supérieur à la moyenne des prescriptions de transports constatée, pour une activité comparable, pour les médecins exerçant dans le ressort de la même URCAM.
Il est cependant que prévu que, en cas d'urgence attestée par le médecin prescripteur, l'accord préalable de l'organisme débiteur des prestations n'est pas requis pour la prise en charge des frais de transport.
En outre, afin de garantir les droits de la défense et de s'assurer du bien-fondé de cette décision, il est prévu que la décision du directeur de la caisse intervient uniquement, d'une part, après que le médecin a été mis en mesure de présenter ses observations et, d'autre part, après avis de la commission composée et constituée au sein de l'organisme local d'assurance maladie, prévue par l'article L. 162-1-14 du code de la sécurité sociale inséré par l'article 13 du présent projet de loi, qui précise que des professionnels de santé prennent part à cette commission dès lors que la pénalité est prononcée à l'encontre d'un professionnel de santé.
b) La suspension de prise en charge des indemnités journalières et des frais de transport : une proposition du gouvernement supprimée par l'Assemblée nationale
Le dernier alinéa de l'article proposé par le gouvernement prévoyait en outre que, en cas de non-respect par le médecin prescripteur des conditions prévues aux 2° et 5° de l'article L. 321-1 précité, le directeur de la caisse pouvait décider de suspendre, pour une durée maximale de six mois, la prise en charge des indemnités journalières et des frais de transport prescrits par celui-ci. Dans la mesure où ces dispositions conduisent à priver des assurés du bénéfice de ces prestations le médecin devait informer ses patients de cette suspension de prise en charge.
En outre, afin de garantir les droits de la défense et de s'assurer du bien-fondé de cette décision, il est prévu que la décision du directeur de la caisse intervenait uniquement, d'une part, après que le médecin avait été mis en mesure de présenter ses observations et, d'autre part, après avis de la commission composée et constituée au sein de l'organisme local d'assurance maladie, prévue par l'article L. 162-1-14 du code de la sécurité sociale précité inséré par l'article 13 du présent projet de loi.
L'Assemblée nationale a, sur proposition de la commission spéciale et de plusieurs de nos collègues députés, supprimé ce dernier alinéa de l'article 14, estimant que les patients n'ont pas à supporter les conséquences des erreurs commises par leur médecin. Cette possibilité aurait en outre pu poser certaines difficultés liées à l'instauration du médecin traitant.
Combinées avec les sanctions financières prévues par l'article 13 du présent projet de loi, les dispositions de cet article devraient permettre de remédier aux insuffisances du système actuel constatées par l'IGF et l'IGAS, et contribuer ainsi à freiner la croissance des indemnités journalières.
4. Un renforcement du contrôle des bénéficiaires d'indemnités journalières
En complément des articles 13 et 14 du présent projet de loi, l'article 15 prévoit le renforcement du contrôle des bénéficiaires d'indemnités journalières et les sanctions à leur encontre.
L'Assemblée nationale a précisé que le service du contrôle médical s'assure de l'identité du patient à l'occasion des examens individuels qu'il réalise, en demandant à la personne concernée de présenter sa carte nationale d'identité ou tout autre document officiel comportant sa photographie. Cette disposition apparaît de bon sens.
Le I de cet article, qui modifie l'article L. 315-2 du code de la sécurité sociale, prévoit ainsi que la caisse d'assurance maladie informe l'employeur en cas de suspension du service des indemnités journalières . Cette mesure apparaît pertinente dans la mesure où l'employeur peut verser à l'assuré une indemnisation complémentaire aux indemnités journalières versées par l'assurance maladie. Ce complément est même obligatoire lorsque le salarié justifie de plus de trois ans d'ancienneté et ne relève pas d'une convention collective, d'un accord de branche ou d'un accord d'entreprise. Or, si l'article L. 315-2 précité du code de la sécurité sociale prévoit l'information de l'assuré en cas de suspension du versement des indemnités journalières, aucune information de l'employeur n'est prévue, ce qui nuit à l'efficacité du dispositif global. Les dispositions du I de cet article viennent donc utilement compléter les dispositions existantes.
Le 2° du I de cet article pose le principe selon lequel tout assuré est tenu de se soumettre aux contrôles organisés par le service du contrôle médical. Il est précisé que la caisse suspend le versement des indemnités journalières lorsque l'assuré qui en bénéficie ne respecte pas cette obligation. Dans les cas d'affection de longue durée ou d'arrêts de travail ou de soins continus prolongés, d'une durée supérieure à six mois, ces dispositions ne s'appliqueront que sous réserve des dispositions de l'article L. 324-1 du code de la sécurité sociale, qui prévoit des dispositions spécifiques.
Le II de cet article modifie l'article L. 315-2-1 du code de la sécurité sociale. Celui-ci dispose actuellement que, « au vu des dépenses présentées au remboursement », le service du contrôle médical peut convoquer un assuré s'il estime nécessaire de procéder à une évaluation de l'intérêt thérapeutique, compte tenu de leur importance, des soins qui lui sont dispensés. L'article 15 du présent projet de loi propose que cette possibilité soit désormais également ouverte au vu de la fréquence des prescriptions d'arrêts de travail , ce qui participe de la maîtrise médicalisée des dépenses de santé.
Le III de cet article modifie enfin le 2° de l'article L. 321-2 du code de la sécurité sociale. Celui-ci dispose qu'« en cas d'interruption de travail, l'assuré doit envoyer à la caisse primaire d'assurance maladie, dans un délai déterminé et, sous les sanctions prévues dans son règlement intérieur , une lettre d'avis d'interruption de travail dont le modèle est fixé par arrêté ministériel et qui doit comporter la signature du médecin ».
Le III de l'article 15 propose que les sanctions soient fixées par décret, ce qui permettra d'harmoniser les pratiques des caisses. Des mesures de nature réglementaire devraient également intervenir, visant notamment à faciliter l'accès des agents enquêteurs aux échelons locaux du service médical. L'Assemblée nationale a précisé que le directeur de la caisse primaire d'assurance maladie mettrait en oeuvre le dispositif de sanctions prévu.
Cet article comporte donc des dispositions qui devraient permettre de renforcer le contrôle des bénéficiaires des indemnités journalières, suivant en cela les recommandations formulées par l'IGF et l'IGAS dans leur rapport précité sur les dépenses d'indemnités journalières.
Votre rapporteur pour avis approuve cette orientation mais tient à souligner que le succès de ces dispositions dépendra ensuite de l'action des acteurs concernés, et en particulier des médecins conseils, qui ne s'occupaient jusqu'à présent que très minoritairement du contrôle des arrêts maladie : entre 2 et 6,5 % de leur temps de production : seuls 6,3 % des arrêts maladie ont été contrôlés en 2001, dans 94 % des cas sur des arrêts de plus de trois mois, ce qui signifie que moins de 0,5 % des arrêts de courte durée sont contrôlés. Le rapport précité de l'IGF et de l'IGAS relevait que les caisses primaires d'assurance maladie n'utilisaient pas toutes les possibilités existantes de contrôle de la même manière. Comme le notait leur rapport, « pour atteindre un seuil de crédibilité, le contrôle doit être plus fréquent. Le budget (645 millions d'euros en 2003) est suffisant pour permettre ce renforcement par des redéploiements, en particulier en provenance de la partie la plus « académique » des actions de santé publique ».
La clé de la réussite réside donc autant dans la redéfinition des priorités des agents chargés du contrôle que dans les dispositions de ce projet de loi. La mise en place, par la CNAMTS, d'un programme d'amélioration de l'efficacité des contrôles et d'un plan spécifique concernant les indemnités journalières vont dans ce sens, ce dont votre rapporteur pour avis se félicite.
5. Un meilleur encadrement des conditions de renouvellement des arrêts de travail
Sur proposition de notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de sa commission spéciale, l'Assemblée nationale a précisé que, en cas de prolongation d'un arrêt de travail, l'indemnisation ne serait maintenue que si cette prolongation était prescrite par le médecin qui avait prescrit l'arrêt initial. Cette disposition ne jouera toutefois en cas d'impossibilité dûment justifiée par l'assuré de repasser devant le même médecin, ainsi que dans des cas qui seront définis par décret.
Votre rapporteur pour avis ne peut qu'approuver cette mesure, qui constitue un utile complément aux autres dispositions prévues par le présent projet de loi pour responsabiliser les assurés.
6. L'institution d'une procédure de récupération auprès des assurés des sommes indûment versées ou ayant indûment bénéficié à l'assuré
L'article L. 133-4 du code de la sécurité sociale dispose actuellement qu'en cas d'inobservation de la nomenclature générale des actes professionnels, de la nomenclature des actes de biologie médicale, du tarif interministériel des prestations sanitaires, des règles de tarification des frais de transport, l'organisme de prise en charge recouvre l'indu correspondant auprès du professionnel concerné . Il en est de même en cas de facturation en vue du remboursement, par les organismes d'assurance maladie, d'un acte non effectué, de facturation d'un dispositif médical ou de frais de transport non conforme à la prescription. L'indu est assimilé, pour son recouvrement, à une cotisation de sécurité sociale et les litiges nés de ces procédures sont portés devant les tribunaux des affaires de sécurité sociale.
L'article 16 du présent projet de loi vient compléter ce dispositif en prévoyant que, hormis les cas visés à l'article L. 133-4 précité ou d'autres cas pour lesquels une récupération peut être effectuée auprès du professionnel de santé, l'organisme chargé de la gestion d'un régime obligatoire d'assurance maladie ou d'accident du travail et de maladie professionnelle recouvre l'indu versé auprès de l'assuré.
Le texte initial du gouvernement prévoyait que, sous réserve que l'intéressé ne conteste pas le caractère indu de la prestation, la somme pourrait être recouvrée, soit par retenue sur les prestations à venir, soit par remboursement intégral de la dette en un seul versement si l'assuré opte pour cette solution. Une limite était toutefois fixée lorsqu'il s'agissait d'une retenue opérée sur une indemnité journalière : dans ce cas, il était prévu qu'elle ne puisse excéder une proportion du montant de l'indemnité journalière fixée par décret.
L'Assemblée nationale a toutefois, sur proposition de notre collègue députée Martine Billard, modifié ce dispositif, en prévoyant que, sous réserve que l'intéressé ne conteste pas le caractère indu de la prestation, la somme pourrait être recouvrée en un ou plusieurs versements, en fonction de la situation sociale du ménage, après consultation de la caisse concernée. La possibilité de retenue sur des prestations à venir est donc exclue.
En outre, le dernier alinéa de cet article prévoit que si l'assuré se trouve en situation de précarité, la créance de l'organisme peut être prise en charge sur ses crédits d'action sanitaire et sociale. L'exposé des motifs, indique que cette solution sera ouverte lorsque l'assuré débiteur est « dans l'impossibilité de rembourser tout ou partie de sa dette » et dans la mesure où celui-ci a formulé une demande d'exonération de remboursement auprès de la caisse.
7. De nouvelles possibilités d'aide offertes à l'assuré pour favoriser la reprise du travail en cas d'arrêt de travail supérieur à trois mois
L'Assemblée nationale a adopté, sur proposition de notre collègue député Jean-Marie Le Guen, un nouvel article 13 bis insérant dans le code de la sécurité sociale un article L. 323-4-1.
Cet article tend à prévoir que, au cours de toute interruption de travail supérieure à trois mois, le médecin conseil, en liaison avec le médecin traitant, « sollicite le médecin du travail », dans des conditions définies par décret, afin de préparer et d'étudier, le cas échéant, les conditions et les modalités de la reprise du travail ou envisager les démarches de formation. Il est en outre précisé que l'assuré est assisté durant cette phase par une personne de son choix.
D. DES MESURES ALLANT DANS LE SENS D'UNE GÉNÉRALISATION DE L'UTILISATION DES MÉDICAMENTS GÉNÉRIQUES
Le médicament représente un fort enjeu de maîtrise des dépenses de santé. Il est en effet un poste important de dépenses - les remboursements du régime général à ce titre atteignent 15,4 milliards d'euros en 2003 - qui connaît qui plus est une évolution forte (+ 8,2 % en glissement annuel entre avril 2003 et avril 2004, d'après les données de la CNAMTS relatives aux remboursements effectués par le régime général), en raison à la fois d'une croissance des volumes prescrits et d'un glissement de la consommation vers les produits les plus chers.
Différentes actions ont déjà été entreprises pour freiner la croissance des dépenses de médicament , notamment la promotion du bon usage des médicaments. Dans son rapport sur l'exécution de l'ONDAM 2003 de juin 2004, la CNAMTS relève ainsi que la campagne fondée sur un accord de bon usage des soins (AcBUS) visant à favoriser le bon usage des antibiotiques a permis de diminuer la consommation d'antibiotiques de 10,2 % au cours de l'hiver 2002-2003, engendrant une économie de 50 millions d'euros environ, pour une campagne d'information dont le coût représentait 6 millions d'euros.
Par ailleurs, l'accord du 5 juin 2002 conclu avec les médecins généralistes a permis de développer l'usage des génériques, dont la prescription est passée de 28 % du marché des médicaments généricables en juin 2002 à 60 % en décembre 2003.
La mise en oeuvre du tarif forfaitaire de responsabilité (TFR), institué par la loi de financement de la sécurité sociale pour 2003, a également contribué à la maîtrise des dépenses de médicaments. Le TFR, qui concerne, depuis septembre 2003, 29 molécules, soit plus de 400 spécialités pharmaceutiques commercialisées pour un total de 72 groupes génériques, permet en effet de rembourser les médicaments d'un même groupe générique sur la base du TFR fixé 26 ( * ) , et non sur la base du prix de vente. L'économie liée au TFR est estimée à 110 millions d'euros en année pleine.
De même, la baisse du taux de remboursement des médicaments à service médical rendu faible ou modéré a contribué à la réalisation d'économies.
Des actions significatives ont donc été entreprises ces dernières années, qu'il convient toutefois de poursuivre. Comme l'a relevé le Haut conseil pour l'avenir de l'assurance maladie, la France figure en effet au deuxième rang mondial de consommation de médicaments par habitant et au premier rang des pays de l'OCDE pour la part des dépenses de produits pharmaceutiques dans le PIB (2 %). Une action résolue doit donc être menée en ce domaine.
1. Un élargissement de la définition du générique
L'article 17 du présent projet de loi transpose certaines dispositions du point 8) de l'article premier de la directive 2004/27/CE du Parlement européen et du Conseil 27 ( * ) .
Celui-ci prévoit qu'il faut entendre par médicament générique « un médicament qui a la même composition qualitative et quantitative en substances actives et la même forme pharmaceutique que le médicament de référence et dont la bioéquivalence avec le médicament de référence a été démontrée par des études appropriées de biodisponibilité », ce qui correspond à la définition donnée par l'article L. 5121-1 du code de la santé publique. En revanche, la directive prévoit également que « l es différents sels, esters, éthers, isomères, mélanges d'isomères, complexes ou dérivés d'une substance active sont considérés comme une même substance active, à moins qu'ils ne présentent des propriétés sensiblement différentes au regard de la sécurité et/ou de l'efficacité », ce qui n'est pas prévu actuellement par le 5° de l'article L. 2121-1 précité du code de la santé publique.
L'article 17 du présent projet de loi propose donc, conformément aux dispositions de la directive précitée, d'étendre la définition des génériques à l'ensemble des dérivés chimiques d'un même principe actif.
Cet élargissement de la définition des génériques devrait notamment permettre de limiter les pratiques de certains laboratoires, consistant à commercialiser des dérivés chimiques de leurs principes actifs afin de conserver leurs parts de marché au moment de l'expiration de leur brevet.
L'Assemblée nationale a adopté un amendement précisant, comme le fait le texte de la directive 2004/27/CE précitée, que, dans ce cas, des informations supplémentaires fournissant la preuve de la sécurité et de l'efficacité des différents sels, esters ou dérivés d'une substance active autorisée doivent être apportées. Le texte ne précise toutefois pas qui doit apporter l'information, qui devrait être transmise à l'AFSSAPS. Le texte de la directive est à cet égard plus précis, puisqu'il mentionne que l'information doit être donnée par le demandeur. Votre rapporteur pour avis souhaite que le débat au Sénat permette de clarifier ce point.
2. Diverses dispositions relatives à une meilleure efficacité du système
L'article 18 du présent projet de loi a trois objets : améliorer la qualité de la visite médicale ; permettre la prise en charge des médicaments importés ; améliorer le conditionnement des médicaments.
a) L'amélioration de la qualité de la visite médicale
Compte tenu du rôle très important joué par les visiteurs médicaux dans l'information fournie aux médecins sur les médicaments, l'article 18 du présent projet de loi pose les conditions d'une amélioration de la qualité de la promotion des médicaments.
On rappellera que, selon les données fournies par le Haut conseil pour l'avenir de l'assurance maladie, les dépenses de promotion de l'industrie pharmaceutique, qui incluent les frais de visite médicale, les échantillons, les congrès, la publicité dans la presse médicale et les autres dépenses comme le publipostage, la promotion dans les officines ou à la télévision, ainsi que la promotion à l'export, représentaient en 2002 plus de deux milliards d'euros. Au total, 31.000 personnes étaient employées pour la promotion des médicaments, dont environ 24.000 visiteurs médicaux. Les dépenses de visites médicales représentent 70 % des dépenses de promotion de l'industrie pharmaceutique, qui font l'objet d'une taxation spécifique.
Or, si la promotion a une portée informative tout à fait essentielle, elle peut également exercer une influence sur les comportements de prescription. Une étude du CREDES d'août 2003 28 ( * ) a ainsi montré l'influence significative des visiteurs médicaux sur la probabilité de prescription d'antibiotiques.
Il paraissait, dès lors, essentiel de mieux encadrer les pratiques des visiteurs médicaux, ce que devrait permettre le nouvel article L. 162-17-8 du code de la sécurité sociale tel qu'inséré par le I de l'article 18 du présent projet de loi.
Il prévoit en effet la conclusion, entre le Comité économique des produits de santé (CEPS) et un ou plusieurs syndicats représentatifs des entreprises du médicament, d'une charte de qualité des pratiques professionnelles des personnes assurant la promotion des spécialités pharmaceutiques par prospection ou démarchage.
L'Assemblée nationale a ajouté que cette charte viserait, notamment, à mieux encadrer les pratiques commerciales et promotionnelles qui pourraient nuire à la qualité des soins, ce qui paraît inutile au regard de la finalité de la charte et des dispositions prévues par le II de cet article. En effet, si les parties ne parviennent pas à un accord avant le 31 décembre 2004, celui-ci prévoit que la charte sera établie par décret en Conseil d'Etat.
L'exposé des motifs du présent projet de loi souligne toutefois que l'objectif de cet article consiste à « engager collectivement les entreprises pharmaceutiques dans une amélioration de la qualité de la visite médicale ».
Le III de cet article prévoit, en outre, que, dans le cadre des conventions qu'elles passent avec le CEPS, qui concernent notamment leurs engagements visant à la maîtrise de la politique de promotion permettant d'assurer le bon usage du médicament ainsi que le respect du volume des ventes, les entreprises doivent , d'une part, s'engager à respecter cette charte de qualité et, d'autre part, s'engager à faire évaluer et certifier par des organismes accrédités la qualité et la conformité à cette charte de la visite médicale qu'ils organisent ou commanditent . En outre, il est précisé, par coordination, que les engagements de l'entreprise concernant la maîtrise de sa politique de promotion s'inscrivent dans le cadre de cette charte de qualité.
Cette charte devrait donc constituer un élément permettant d'améliorer la qualité de la visite médicale. On peut cependant s'interroger sur sa mise en oeuvre, notamment sur l'évaluation qui sera menée, alors qu'aucun dispositif de sanction n'est prévu.
b) La prise en charge des médicaments importés
L'Agence française de sécurité sanitaire des produits de santé (AFSSAPS) peut, en application de l'article L. 5124-13 du code de la santé publique, autoriser l'importation sur le territoire douanier des médicaments à usage humain.
Le IV de cet article prévoit que les médicaments importés parallèlement pourront être pris en charge ou donner lieu à remboursement par les caisses d'assurance maladie, lorsqu'ils sont dispensés en officine et dès lors qu'ils figurent sur une liste établie dans des conditions fixées par décret en Conseil d'Etat, qui précise les seules indications thérapeutiques ouvrant droit à la prise en charge ou au remboursement des médicaments.
De même, le V de cet article permet d'étendre la possibilité d'achat, de fourniture, de prise en charge et d'utilisation par les collectivités publiques des médicaments importés parallèlement, ceux-ci étant limités aux produits agréés figurant sur une liste établie par arrêté des ministres chargés de la santé et de la sécurité sociale.
c) L'amélioration du conditionnement des médicaments
Le VI de cet article propose de préciser que les spécialités pharmaceutiques remboursables sont présentées sous des conditionnements appropriés au regard des indications thérapeutiques justifiant la prise en charge par l'assurance maladie, de la posologie et de la durée du traitement.
Cet article vise à améliorer le conditionnement des médicaments, qui n'est pas toujours adapté. L'exposé des motifs du projet de loi précise à cet égard que des mesures d'ordre réglementaire permettront de mettre sur le marché des conditionnements mieux adaptés aux maladies chroniques (par exemple pour trois mois).
Votre rapporteur pour avis partage l'objectif affiché par cet alinéa, mais s'interroge sur sa portée concrète.
Il relève en effet, en application de l'article R. 163-18 du code de la sécurité sociale, la commission de la transparence rend déjà , à l'occasion de l'inscription ou du renouvellement de l'inscription des médicaments sur la liste des spécialités remboursables, un avis qui comporte « l'appréciation du conditionnement approprié au regard des indications thérapeutiques pour lesquelles la commission estime fondée l'inscription, de la posologie et de la durée de traitement ».
Le texte de l'article 18 pose une obligation de conditionnement approprié mais ne précise pas qui l'apprécie - compte tenu des dispositions existant par ailleurs, il s'agirait très certainement de la commission de la transparence - ni le risque encouru si les médicaments ne sont pas présentés sous des conditionnements appropriés. Il a toutefois été indiqué à votre rapporteur pour avis qu'une disposition plus contraignante risquerait de constituer un risque d'entrave à la libre circulation au regard du droit communautaire.
3. Une processus d'amélioration de la qualité des logiciels d'aide à la prescription médicale
L'Assemblée nationale a adopté, sur proposition de notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de la commission spéciale, un nouvel article 18 bis . Celui-ci prévoit que la Haute autorité de santé établira, au plus tard le 30 juin 2005, une charte de qualité des logiciels d'aide à la prescription médicale. Les logiciels d'aide à la prescription médicale qui seront commercialisés à compter du 1 er janvier 2006 auprès des professions médicales conventionnées devront ainsi faire l'objet d'une certification par un organisme accrédité attestant leur conformité aux clauses de cette charte.
Cette disposition est de nature à améliorer la qualité des logiciels d'aide à la prescription médicale, ce qui reçoit l'approbation de votre rapporteur pour avis.
II. LA GARANTIE ET L'ÉLARGISSEMENT DES RECETTES DE L'ASSURANCE MALADIE
A. UN PRÉALABLE INDISPENSABLE : LA GARANTIE DES RESSOURCES DE LA SÉCURITÉ SOCIALE PAR LE BIAIS D'UNE CLARIFICATION DES RELATIONS FINANCIÈRES ENTRE L'ETAT ET LA SÉCURITÉ SOCIALE
1. Les mesures visant à garantir les ressources de la sécurité sociale
a) Le régime actuel des prises en charge de cotisations de sécurité sociale par l'Etat
Les exonérations de cotisations sociales, compensées par l'Etat en vertu de loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale, visent trois grandes catégories de dispositifs :
- les compensations en faveur de la baisse du temps de travail et sur les bas salaires : ces compensations de cotisations reviennent à la charge de l'Etat depuis 2004, en raison de la suppression du FOREC. Il s'agit principalement de l'allègement unique Fillon qui remplace progressivement sur la période 2003-2005 l'allègement sur les bas salaires et l'allègement Aubry II ;
- les dispositifs ciblés sur certaines catégories de salariés : il s'agit de la formation en alternance qui regroupe l'apprentissage et les contrats de qualification jeunes et adultes ainsi que des dispositifs d'insertion des publics en difficulté (contrat initiative emploi, insertion par l'économique, contrat de retour à l'emploi). Cette catégorie d'exonérations représentait les deux tiers des cotisations compensées par l'Etat en 2003 mais sa part est tombée à 6 % en 2004 à la suite de l'extension considérable du champ des exonérations à la charge de l'Etat ;
- les compensations spécifiques en faveur de certaines zones géographiques : les exonérations destinées aux départements d'outre-mer, représentent plus de la moitié de cette catégorie. En effet, depuis le 1 er janvier 2001, les exonérations sectorielles dans les DOM ont été remplacées par les exonérations définies dans le cadre de la loi d'orientation pour l'outre-mer. La plupart des autres catégories et notamment les exonérations au titre des zones franches urbaines et celles au titre de la zone franche de Corse ont diminué en 2003.
La suppression du fonds de financement de la réforme des cotisations patronales de sécurité sociale (FOREC) par la loi de financement de la sécurité sociale pour 2004 29 ( * ) a entraîné un accroissement considérable des exonérations compensées par l'Etat à partir de 2004 .
Evolution des exonérations de cotisations sociales se situant dans le périmètre du FOREC pour 2004
(en milliers d'euros)
|
2003 |
2004 |
évolution |
|
|
2004 / 2003 |
|||
|
Ristourne bas salaires 1,3 SMIC (jusqu'au 1 er juillet 2003) |
2 138 000 |
0 |
-100% |
|
Allègement "Aubry I" |
2 073 000 |
890 000 |
-57,07% |
|
Allègement "Aubry II" (jusqu'au 1 er juillet 2003) |
4 190 000 |
0 |
-100% |
|
ARTT "de Robien" |
530 000 |
408 000 |
-23,02% |
|
Allègement unique "Fillon" (à compter du 1 er juillet 2003) |
6 969 000 |
15 792 000 |
+ 126,60% |
|
ALLEGEMENTS GENERAUX : exonérations se situant dans le périmètre 2003 du FOREC |
15 900 000 |
17 090 000 |
+ 7,48% |
Source : réponse au questionnaire budgétaire de la commission des finances du Sénat relatif au projet de loi de finances pour 2004 du ministère du travail
En outre, les exonérations en faveur de zones géographiques spécifiques augmentent de façon assez soutenue en 2004. En effet, de nouvelles zones franches urbaines ont été créées en 2003. D'autre part, les plafonds d'exonération sur les salaires sur les salaires donnant droit à prise en charge des cotisations dans les DOM ont été augmentés. Les autres exonérations sont affectées principalement par la fin des entrées dans le dispositif contrat initiative emploi, qui est appelé progressivement à disparaître. De nouveaux dispositifs sont en revanche mis en place, comme l'exonération en faveur des jeunes entreprises innovantes et l'exonération des cotisations patronales au titre de l'activité des bénéficiaires du revenu minimum d'activité (RMA) en faveur de l'emploi des populations précarisées.
Coût des nouvelles mesures d'exonération en 2004
|
coût/surcoût annuel |
compensation |
|
|
DOM : amplification des exonérations |
Surcoût chiffré à 37 M€ en année pleine (rapport n° 299 du Sénat du 15 mai 2003) |
compensée |
|
ZFU : réactivation des 44 premières ZFU |
Surcoût chiffré à 16 M€ en 2004, 30 M€ à termes (Ministère délégué à la ville et à la rénovation urbaine) |
compensée |
|
ZFU : création de 41 nouvelles ZFU |
Surcoût chiffré à 28 M€ en 2004, 105 M€ à termes (Ministère délégué à la ville et à la rénovation urbaine) |
compensée |
|
Revenu Minimum d'Activité (RMA) dans le secteur non marchand |
20 M€ en 2004 (PLF 2004) |
compensée |
|
Exonération en faveur des jeunes entreprises innovantes |
Coût prévisionnel 2004 de 34 M€ (prévision ACOSS, champ régime général) |
compensée |
|
Contrats de professionnalisation |
non chiffré |
compensée |
Source : commission des comptes de la sécurité sociale (juin 2004)
b) Les modifications des règles de compensation proposées par le présent projet de loi
L'article 39 du présent projet de loi, symboliquement placé en exergue de son titre III, intitulé « Dispositions relatives au financement de l'assurance maladie », prévoit, tout d'abord, de renommer le chapitre I er bis du titre III du livre I er du code de la sécurité sociale en remplaçant son intitulé actuel « Prise en charge par l'Etat de certaines cotisations de la sécurité sociale » par un nouvel intitulé : « Mesures visant à garantir les ressources de la sécurité sociale ».
Le II de cet article modifie ensuite l'article unique, L. 131-7, du chapitre I er bis précité.
Dans sa rédaction actuelle, l'article L. 131-7 du code de la sécurité sociale, introduit par la loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale, dispose que « toute mesure d'exonération, totale ou partielle, de cotisations de sécurité sociale, instituée à compter de la date d'entrée en vigueur de la loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale, donne lieu à compensation intégrale aux régimes concernés par le budget de l'Etat pendant toute la durée de son application. Cette compensation s'effectue sans préjudice des compensations à la date d'entrée en vigueur de ladite loi ».
Coût annuel des dispositifs d'exonération non compensées
(en millions d'euros)
|
Cotisations exonérées 2002 |
Cotisations exonérées 2003 |
Cotisations exonérées 2004 (*) |
|
|
Mesures emploi à domicile |
841 |
966 |
1 070 |
|
CES/CEC |
787 |
757 |
730 |
|
Temps partiel |
331 |
257 |
213 |
|
Embauche premier salarié |
197 |
55 |
3 |
|
Associations intermédiaires |
61 |
63 |
63 |
|
Autres |
10 |
10 |
10 |
|
Total |
2 227 |
2 108 |
2 089 |
Source : commission des comptes de la sécurité sociale (septembre 2004)
Le II de l'article 39 du présent projet de loi étend le champ des pertes de cotisations ouvrant droit à compensation intégrale et inclut dans le dispositif les pertes de recettes liées aux contributions sociales affectées à la sécurité sociale et, de façon générale, tout transfert de charge opéré par l'Etat au détriment de la sécurité sociale.
Le 1° du II de cet article vise, d'une part, à supprimer la mention « totale ou partielle » associée à l'expression « toute mesure d'exonération (...) de cotisations de sécurité sociale », d'autre part, à préciser que le principe de compensation intégrale s'applique désormais à toute mesure d'exonération « ou de réduction » de cotisations de sécurité sociale.
Le 2° du II de cet article vise ensuite à compléter l'article L. 131-7 précité du code de la sécurité sociale par quatre alinéas précisant que la règle de compensation intégrale aux régimes par le budget de l'Etat de toute mesure d'exonération ou de réduction de cotisations de la sécurité sociale, pendant toute la durée de son application, s'applique également :
- à toute mesure de réduction ou d'exonération de contribution affectée à la sécurité sociale, instituée à compter de la publication de la présente loi relative à l'assurance maladie : ces mesures sont susceptibles de concerner en particulier la contribution sociale généralisée (CSG) et la contribution pour le remboursement de la dette sociale (CRDS) ;
- à toute mesure de réduction ou d'abattement de l'assiette de ces cotisations et contributions, instituée à compter de la publication de la présente loi relative à l'assurance maladie.
Enfin, le 2° du II de cet article précise également qu'à compter de la date de publication de la présente loi relative à l'assurance maladie, tout transfert de charge opéré entre l'Etat et la sécurité sociale donne lieu à compensation intégrale entre les régimes de la sécurité sociale et le budget de l'Etat.
2. Le transfert d'une fraction supplémentaire du droit de consommation sur les tabacs de l'Etat vers la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS)
Le III de l'article 39 du présent projet de loi prévoit que, « dans des conditions prévues par la loi de finances, une fraction supplémentaire, à hauteur de 1 milliard d'euros, du droit de consommation prévu à l'article 575 du code général des impôts est perçue au profit de la Caisse nationale de l'assurance maladie des travailleurs salariés ».
Il s'agit donc de prévoir, pour l'avenir, le transfert au profit de la CNAMTS, d'une fraction supplémentaire du droit de consommation sur les tabacs de 1 milliard d'euros.
Outre la faible portée juridique de cette disposition, qui renvoie en effet à « la loi de finances », sans précision d'échéance, pour fixer les conditions de ce transfert, il convient de noter que le recours à la fixation d'un montant -un milliard d'euros-, en lieu et place de la modulation de la fixation du taux de répartition du droit de consommation sur les tabacs affecté à la CNAMTS, n'est pas satisfaisante .
Votre rapporteur pour avis vous proposera donc un amendement de nature à préciser la rédaction du III de l'article 39 du présent projet de loi.
Affectation des prélèvements sur les tabacs entre 2001 et 2004
|
2001 |
2002 |
2003 |
2004 |
|
|
Droit de consommation (art 575 CGI) |
FOREC (97 %) CNAMTS (2,61 %) FCAATA (0,39 %) |
FOREC (90,77 %) CNAMTS (8,84 %) |
FOREC (84,45 %) CNAMTS (15,20 %) |
CNAMTS (21,42 %) FCAATA (0,31 %) BAPSA (52,06 %) Fonds de financement des prestations sociales agricoles (0,3 %) Budget de l'Etat (25,91 %) |
|
Taxe sur les tabacs fabriqués (art 1609 unvicies) |
BAPSA (100 %) |
Taxe abrogée |
||
Source : commission des comptes de la sécurité sociale (juin 2004)
B. LA CONSOLIDATION DU RECOUVREMENT DES RECETTES DE LA SÉCURITÉ SOCIALE
L'article 40 du présent projet de loi entend consolider le recouvrement des recettes de la sécurité sociale et renforcer la lutte contre le travail dissimulé.
1. L'affiliation de certaines personnes au régime général
Le I de cet article modifie l'article L. 311-3 du code de la sécurité sociale afin d'harmoniser les définitions du salariat contenues dans le code du travail et dans le code de la sécurité sociale.
L'article L. 311-2 du code de la sécurité sociale rend obligatoires aux personnes salariées ou travaillant pour un ou plusieurs employeurs l'affiliation aux assurances sociales du régime général. L'article L. 311-3 du code de la sécurité sociale, qui précise le champ couvert par l'article L. 311-2 précité, n'intégrait pas jusqu'à présent les personnes visées par le 2° de l'article L. 781-1 du code du travail, c'est-à-dire les personnes dont la profession consiste essentiellement :
- soit à vendre des marchandises ou denrées de toute nature, des titres, des volumes, publications, billets de toute sorte qui leur sont fournis exclusivement ou presque exclusivement par une seule entreprise industrielle ou commerciale ;
- soit à recueillir les commandes ou à recevoir des objets à traiter, manutentionner ou transporter, pour le compte d'une seule entreprise industrielle ou commerciale, lorsque ces personnes exercent leur profession dans un local fourni ou agréé par cette entreprise et aux conditions et prix imposés par cette entreprise.
Ces personnes seront dorénavant incluses dans la catégorie de celles qui doivent s'affilier au régime général.
2. Des mesures pour lutter contre le travail dissimulé
Le II de cet article renforce, dans le cadre de lutte contre le travail dissimulé, les pouvoirs des officiers et agents de police judiciaire, des agents de la direction générale des impôts et de la direction générale des douanes et des droits indirects, des agents agréés et assermentés des organismes de sécurité sociale et des caisses de mutualité sociale agricole, des inspecteurs du travail, des contrôleurs du travail et de divers autres fonctionnaires ou agents de contrôle visés par l'article L. 324-12 du code du travail.
En application de cet article, ces agents avaient jusqu'à présent la possibilité de se faire présenter différents documents. Le 1° du II leur permet désormais d'en obtenir copie.
En outre, les agents agréés des organismes de sécurité sociale et des caisses de mutualité sociale agricole et les agents de la direction générale des impôts sont actuellement habilités à entendre toute personne rémunérée par un employeur ou par un travailleur indépendant afin de connaître la nature de ses activités, ses conditions d'emploi et le montant des rémunérations s'y rapportant. Le 2° du II afin de prévoir qu'il leur sera également possible d'entendre des personnes ayant été rémunérées, ou des personnes présumées rémunérées ou avoir été rémunérées.
Ensuite, le 3° du II de cet article prévoit que les auditions ainsi menées pourront faire l'objet d'un procès verbal signé par les agents et les personnes auditionnées. Enfin, il permet également aux agents précités de demander aux employeurs, aux travailleurs indépendants, aux personnes occupées dans l'entreprise ou sur leur lieu de travail ainsi qu'à toute personne dont ils son amenés à recueillir les déclarations dans l'exercice de leur mission de justifier de leur identité et de leur adresse.
Enfin, en modifiant l'article L. 324-14 du code du travail, le III de cet article vise à renforcer la responsabilité financière du donneur d'ordres en cas de constatation de travail dissimulé.
Celui-ci sera solidairement responsable du sous-traitant ayant commis une infraction constitutive de travail dissimulé lorsqu'il n'aura pas vérifié que le sous-traitant s'est acquitté de ses obligations de déclaration auprès des organismes de protection sociale et des services fiscaux, non seulement lors de la conclusion du contrat, ce que l'article L. 324-14 précité prévoit d'ores et déjà, mais également tous les six mois jusqu'à la fin du contrat.
En outre, alors que le texte actuel de l'article L. 324-14 précité disposait que la responsabilité financière du donneur d'ordres serait être mise en jeu conjointement avec celle de la personne « qui exerce un travail dissimulé », elle sera désormais mise en jeu conjointement avec celle de la personne « qui a fait l'objet d'un procès-verbal pour délit de travail dissimulé ». Cette formulation plus large a le mérite d'autoriser la mise en jeu de la responsabilité du donneur d'ordres en cas d'infractions passées, ce que n'autorise pas la rédaction actuelle.
C. UNE AUGMENTATION DU PRODUIT DE LA CONTRIBUTION SOCIALE GÉNÉRALISÉE (CSG) AU PROFIT DE LA BRANCHE MALADIE
L'article 41 du présent projet de loi apporte plusieurs modifications à la contribution sociale généralisée.
|
La CSG La contribution sociale généralisée (CSG) a été créée par la loi de finances pour 1991 et codifiée par la loi du 22 juillet 1993 relative aux pensions de retraite et à la sauvegarde de la protection sociale. Elle se compose de quatre prélèvements distincts : - un prélèvement sur les revenus d'activité et de remplacement ; - un prélèvement sur les revenus du patrimoine ; - un prélèvement sur les produits de placement ; - un prélèvement sur les jeux. La CSG est un prélèvement proportionnel dont le taux est fixé, depuis 1998, à 7,5 % pour les revenus d'activité, de patrimoine, de placement et les jeux. Il est en revanche de 6,2 % pour les revenus de remplacement. Un point de CSG représentait 8,89 milliards d'euros en 2003 et devrait représenter 9,15 milliards d'euros en 2004, d'après les données figurant dans le rapport de la Commission des comptes de la sécurité sociale de juin 2004. |
1. L'élargissement de l'assiette de la CSG sur les revenus d'activité
Dans le droit actuel, en application des dispositions de l'article L. 136-2 du code de la sécurité sociale, il est opéré sur le montant brut des traitements, des indemnités 30 ( * ) , des émoluments, des salaires, des revenus des artistes-auteurs assimilés fiscalement à des traitements et salaires et des allocations de chômage entrant dans l'assiette de la contribution, une réduction représentative de frais professionnels forfaitairement fixée à 5 % de ce montant.
Le I de l'article 41 du présent projet de loi élargit l'assiette applicable à ces revenus d'activité et de remplacement, en ramenant la réduction représentative de frais professionnels à 3 % du montant des revenus pris en compte dans l'assiette.
Cet élargissement est partiellement justifié, selon l'exposé des motifs du présent projet de loi, par la réforme des frais professionnels prévue engagée par l'arrêté du 20 décembre 2002 relatif aux frais professionnels déductibles pour le calcul des cotisations de sécurité sociale et entrée en vigueur le 1 er janvier 2003.
|
La réforme des frais professsionnels Abrogeant et remplaçant l'arrêté du 26 mai 1975, la réforme introduite par l'arrêté du 20 décembre 2002, applicable à compter du 1er janvier 2003, modifie les règles applicables aux remboursements de frais professionnels, qui sont déduits de l'assiette des cotisations de sécurité sociale, en application de l'article L. 242-1 du code de la sécurité sociale. Jusqu'ici limité aux frais d'alimentation, de logement et de déplacement, le champ du recours à l'évaluation forfaitaire a ainsi été étendu L'employeur peut désormais déduire de l'assiette des cotisations les indemnités forfaitaires kilométriques, dans des limites fixées par les barèmes kilométriques publiés par l'administration fiscale, lorsque le salarié est contraint d'utiliser son véhicule à des fins professionnelles. De même, il peut déduire le remboursement des frais engagés par le salarié dans le cadre d'une mobilité professionnelle, dans certaines limites. En outre, l'arrêté reconnaît explicitement comme frais professionnels les frais engagés par le salarié à des fins professionnelles lorsqu'il est en situation de télétravail ou lorsqu'il utilise des outils issus des NTIC. Le nouveau régime mis en place concerne de manière identique tous les salariés, quel que soit leur statut. En effet, selon la réglementation antérieure, les frais professionnels liés au repas et au déplacement étaient évalués à un montant supérieur pour les cadres. Désormais, le statut du salarié n'est plus un critère pour la détermination de l'évaluation forfaitaire des frais professionnels. Par ailleurs, les montants forfaitaires retenus sont désormais plus proches de la réalité. Alors qu'ils étaient auparavant déterminés en fonction du minimum garanti et de ce fait souvent sous-évalués par rapport à la réalité, ces montants sont dorénavant revalorisés chaque année au 1 er janvier, non plus en fonction du minimum garanti, mais du taux prévisionnel d'évolution en moyenne annuelle des prix à la consommation (tous ménages, hors tabacs) qui est prévu pour l'année civile considérée dans le rapport annexé au projet de loi de finances. En outre, le principe de l'interdépendance des arrêtés relatifs aux avantages en nature (qui sont réintégrés dans l'assiette des cotisations sociales) et aux frais professionnels ne s'applique plus.Celui-ci conduisait notamment à considérer que la prise en charge par l'employeur des frais professionnels liés notamment à la nourriture constituait un avantage en nature du fait que le salarié était nourri gratuitement par son employeur, ce qui n'est plus le cas aujourd'hui. Enfin, l'arrêté reconduit le régime antérieur pour les professions mentionnées à l'article 5 de l'annexe IV du Code général des impôts dans sa rédaction en vigueur au 31 décembre 2000 qui comportent des frais professionnels particulièrement élevés : dans ce cas, l'employeur a la possibilité, sauf en cas de refus des salariés ou de leurs représentants, d'appliquer une déduction forfaitaire spécifique. Les tolérances dérogeant au principe du non-cumul de l'abattement avec les déductions de frais professionnels sont reconduites. Source : ministère de la santé |
Cet élargissement de l'assiette devrait également bénéficier à la contribution pour le remboursement de la dette sociale (CRDS) , dont l'assiette est fixée par référence à celle de la CSG.
2. Le relèvement de certains taux de CSG
Le II de l'article 42 du présent projet de loi procède au relèvement certains taux de CSG.
Le taux de CSG de 7,5 % applicable aux revenus d'activité est maintenu, mais l'assiette, ainsi qu'il a été observé, est élargie.
Le taux de CSG est majoré et porté de 7,5 % à 8,2 % pour les contributions sociales sur les revenus du patrimoine et les produits de placement. Sont notamment exonérés de ces prélèvements les intérêts des sommes inscrites sur des livrets A, des livrets d'épargne populaire, des CODEVI, des livrets jeunes ou encore des livrets d'épargne-entreprise.
Au total, les prélèvements sociaux sur l'épargne passeront ainsi à 11 % : 8,2 % de CSG, 0,5 % de CRDS, 2 % de prélèvement social, enfin, 0,3 % de contribution additionnelle au prélèvement social de 2 % affecté à la Caisse nationale de solidarité pour l'autonomie .
Au regard des principes énoncés par la commission des finances en matière de fiscalité de l'épargne, la décision de majorer les prélèvements sociaux sur l'épargne et d'accentuer encore le différentiel entre l'épargne réglementée et l'épargne à risque ne va pas de soi.
|
La « doctrine » de la commission des finances du Sénat en matière de fiscalité de l'épargne, selon le « rapport Lambert » de 1997 : les 7 principes « Premier principe : l'épargne est importante : sans épargne, pas d'investissement, sans investissement pas de croissance durable. « Deuxième principe : l'opposition capital / travail est stérile ; si tant est qu'un rééquilibrage de la fiscalité du capital par rapport à la fiscalité du travail soit souhaitable, ce rééquilibrage doit se faire en diminuant les prélèvements sur les revenus du travail et non pas en augmentant ceux supportés par le capital. « Troisième principe : une taxation supplémentaire de l'épargne ne permet pas de relancer la consommation. Il ne sert à rien d'invoquer des alibis économiques pour justifier des mesures qui n'ont d'autre objet que de faire rentrer des recettes dans les caisses de l'État. Seule la confiance permet de modifier le partage épargne-consommation. Or, on ne rétablit pas la confiance en augmentant les impôts. « Quatrième principe : il vaut mieux essayer d'agir sur la structure de l'épargne que sur son volume. La fiscalité est impuissante à modifier le volume de l'épargne, en revanche elle est très influente sur la structure de l'épargne, c'est à dire sur l'orientation des placements. « Cinquième principe : la fiscalité de l'épargne doit assurer la neutralité entre actifs de même nature (par exemple tous les titres de taux doivent être traités de la même manière, quelque soit le support). « Sixième principe : la fiscalité de l'épargne doit prendre en compte la durée de l'engagement d'épargne, et favoriser les titres de fonds propres plutôt que les titres de dettes. « Septième principe : le législateur doit assurer un cadre fiscal stable et s'abstenir de prendre des mesures rétroactives » . Source : rapport d'information du Sénat sur la fiscalité de l'épargne n° 82 (1997-1998) |
Le taux de la contribution sociale sur les jeux est également majoré de deux points , selon les modalités suivantes :
La contribution sociale applicable aux jeux
|
Assiette considérée selon la catégorie de jeux considérée |
Taux actuel de la contribution |
Taux proposé |
|
Une fraction de sommes misées, en France métropolitaine et dans les départements d'outre-mer, sur les jeux exploités par La Française des jeux pour les tirages, les événements sportifs et les émissions |
7,5 % de 23 % des sommes misées |
9,5 % de 23 % des sommes misées |
|
Une fraction des sommes engagées en France au pari mutuel sur et hors hippodromes |
7,5 % de 14 % des sommes engagées |
9,5 % de 14 % des sommes engagées |
|
Produit brut de certains jeux réalisé dans les casinos régis par la loi du 15 juin 1907 réglementant le jeu dans les cercles et les casinos des stations balnéaires, thermales et climatiques |
- d'une part, 7,50 % sur une fraction égale à 68 % du produit brut des jeux automatiques des casinos - d'autre part, 10 % prélevés sur tous les gains d'un montant supérieur ou égal à 1.500 euros, réglés aux joueurs par des bons de paiement manuels. |
- d'une part, 9,50 % sur une fraction égale à 68 % du produit brut des jeux automatiques des casinos - d'autre part, 12 % prélevés sur tous les gains d'un montant supérieur ou égal à 1.500 euros, réglés aux joueurs par des bons de paiement manuels. |
Le taux de la contribution applicable aux pensions de retraite, aux pensions d'invalidité et aux allocations de préretraite est majoré de 0,4 point et passe à 6,6 points.
Le taux applicable aux allocations chômage, concernées par l'abaissement de la réduction représentative de frais professionnels, ainsi qu'aux indemnités et allocations visées au 7° du II de l'article L. 136-2 du code de la sécurité sociale 31 ( * ) est maintenu à 6,2 %.
Par ailleurs, le taux spécifique de 3,8 % applicable aux revenus de remplacement perçus par les personnes qui ne sont pas imposables au titre de l'impôt sur le revenu mais imposable au titre de l'impôt sur le revenu.
Les taux ainsi proposés s'appliqueront à compter du 1 er janvier 2005.
3. La modification de la clé de répartition des produits de la CSG
La clé de répartition du produit de la contribution sociale généralisée est modifiée de la manière suivante :
|
Catégorie de contribution |
Taux de CSG proposé (entre parenthèses, ancien taux) |
Répartition actuelle |
Répartition proposée |
|
CSG sur les revenus d'activité |
7,5 % (7,5 %) |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 5,25 points aux régimes obligatoires de base d'assurance maladie |
- 1,08 point à la CNAF - 1,03 point au FSV - 0,1 point à la CNSA - 5,29 points aux régimes obligatoires de base d'assurance maladie |
|
CSG sur les revenus de remplacement - pensions de retraite, pensions d'invalidité et allocations de préretraite |
6,6 % (6,2 %) |
- 1,1 point à la CNAF
|
- 1,1 point à la CNAF
|
|
CSG sur les revenus de remplacement - allocations chômage, indemnités et allocations versées par les organismes de sécurité sociale ou, pour leur compte, par les employeurs |
6,2 % (6,2 %) |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 3,95 points aux régimes obligatoires de base d'assurance maladie |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 3,95 points aux régimes obligatoires de base d'assurance maladie |
|
CSG sur les revenus de remplacement pour les personnes au titre de la taxe d'habitation mais non imposables au titre de l'impôt sur le revenu |
3,8 % (3,8 %) |
- 3,8 points aux régimes obligatoires de base d'assurance maladie |
- 3,8 points aux régimes obligatoires de base d'assurance maladie |
|
CSG sur les revenus du patrimoine et les produits de placement |
8,2 % (7,5 %) |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 5,25 points aux régimes obligatoires de base d'assurance maladie |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 5,95 points aux régimes obligatoires de base d'assurance maladie |
|
CSG sur les jeux 32 ( * ) |
9,5 % (7,5 %) |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 5,25 points aux régimes obligatoires de base d'assurance maladie |
- 1,1 point à la CNAF - 1,05 point au FSV - 0,1 point à la CNSA - 7,25 points aux régimes obligatoires de base d'assurance maladie |
Le tableau qui précède montre que l'intégralité des hausses de contributions proposées par cet article est affectée aux régimes obligatoires de base de l'assurance maladie, et en particulier à la CNAMTS 33 ( * ) .
En outre, pour la contribution assise sur les revenus d'activité, dont le taux est resté inchangé, à 7,5 %, mais dont l'assiette a été élargie, la part de produit affectée à la CNAF et au FSV diminue de 0,2 point dans les deux cas. Cette mesure vise également à affecter l'intégralité de la hausse du produit de la CSG à la branche maladie.
Si l'augmentation de la CSG, qui devrait rapporter 2,3 milliards d'euros, représente bien une nouvelle hausse des prélèvements obligatoires, elle apparaît inévitable pour faire face au défi posé par la dérive des comptes de l'assurance maladie.
Votre rapporteur pour avis rappelle par ailleurs que, dans le cadre des réflexions qu'elle mène sur l'évolution de la fiscalité, la commission des finances entend étudier l'éventualité de la création d'une « TVA sociale », autrement dit la substitution de recettes de TVA à des recettes provenant des cotisations sociales 34 ( * ) .
D. LE RELÈVEMENT DE CERTAINES TAXES À LA CHARGE DES ENTREPRISES PHARMACEUTIQUES
1. Le relèvement de la contribution sur les dépenses de promotion des fabricants ou distributeurs de dispositifs médicaux et de la contribution sur les dépenses de promotion des laboratoires pharmaceutiques
L'article 42 du présent projet de loi procède à un relèvement de la contribution sur les dépenses de promotion des fabricants ou distributeurs de dispositifs médicaux et de la contribution sur les dépenses de promotion des laboratoires pharmaceutiques.
Il s'agit là de taxer les dépenses de promotion qui exercent, ainsi qu'il a déjà été relevé précédemment, une influence certaine sur la consommation et la prescription de soins.
Le I de cet article prévoit ainsi le doublement du taux de la contribution à la charge des entreprises assurant la fabrication, l'importation ou la distribution en France métropolitaine et dans les départements d'outre-mer de dispositifs médicaux à usage individuel, de tissus issus du corps humain et de leurs dérivés, de produits de santé autres que les médicaments et de prestations associées.
Cette contribution a été instituée, sur le modèle de celle applicable à la promotion des médicaments, par l'article 14 de la loi de financement de la sécurité sociale pour 2004.
Elle est assise, après un abattement forfaitaire de 100.000 euros, sur les charges comptabilisées au titre du dernier exercice clos au titre :
- des rémunérations de toutes natures, y compris l'épargne salariale ainsi que les charges sociales et fiscales y afférentes, des personnes intervenant en France pour présenter, promouvoir ou vendre ces produits et prestations ;
- des remboursements de frais de transports de ces personnes, de leurs frais de repas et de leurs frais d'hébergement ;
- des frais de publication et des achats d'espaces publicitaires dès lors qu'un des dispositifs, tissus, cellules, produits ou prestations y est mentionné, sauf .
Les entreprises dont le chiffre d'affaires hors taxes au titre de ces produits et prestations est inférieur à 7,5 millions d'euros ne sont toutefois pas soumises à cette taxe, sauf si elles sont affiliées à des entreprises ou à un groupe dépassant ce chiffre d'affaires ou si elles sont propriétaires de telles entreprises.
Le taux de cette contribution avait finalement été fixé à 5 %, pour un rendement de la taxe évalué à 20 millions d'euros. Il faut toutefois souligner qu'il ne s'agit là que d'une prévision et que la connaissance de la situation des entreprises du secteur est imparfaite. Sur cette base, le rendement attendu de cette mesure devrait être de 20 millions d'euros.
Le II de l'article 42 du présent projet de loi procède quant à lui au relèvement des taux de la contribution applicable aux dépenses de promotion des laboratoires pharmaceutiques, qui représentent environ 2 milliards d'euros.
L'assiette de la contribution comprend :
- les rémunérations de toutes natures des visiteurs médicaux, y compris l'épargne salariale ainsi que les charges sociales et fiscales y afférentes ;
- les remboursements de leurs frais de transport, de leurs frais de repas et de leurs frais d'hébergement ;
- les frais de publication et des achats d'espaces publicitaires, sauf dans la presse médicale, dès lors qu'une spécialité pharmaceutique remboursable y est mentionnée.
Trois abattements sont effectués sur cette assiette :
- un abattement forfaitaire égal à 1,5 million d'euros et un abattement de 3 % des dépenses salariales liées à la promotion des médicaments ;
- un abattement d'un montant égal à 30 % du chiffre d'affaires hors taxes réalisé au titre des spécialités génériques ;
- un abattement d'un montant égal à 30 % du chiffre d'affaires hors taxes réalisé au titre des médicaments orphelins.
Le barème de cette taxe se compose de quatre tranches , qui sont fonction du rapport entre l'assiette et le chiffre d'affaire hors taxe réalisé en France. Cette contribution a rapporté 160 millions d'euros en 2003. La loi de financement de la sécurité sociale pour 2004 a majoré les taux des deux premières tranches, le rendement attendu de cette taxe en 2004 s'élevant à 184 millions d'euros. Le tableau suivant retrace les taux actuellement en vigueur et les taux prévus par le présent projet de loi.
L'évolution des taux proposée par le présent projet de loi
|
Tranche (R = rapport entre l'assiette et le chiffre d'affaires) |
Taux en vigueur |
Taux proposé par le projet de loi |
|
R 6,5 % |
16 % |
20 % |
|
6,5 % R 12 % |
21 % |
29 % |
|
12 % R 14 % |
27 % |
36 % |
|
R 14 % |
32 % |
39 % |
D'après les informations fournies à votre rapporteur pour avis, le rendement de cette mesure devrait être légèrement supérieur à 50 millions d'euros, ce qui porterait le produit total attendu de cette taxe à 238 millions d'euros en 2005.
En application du III de cet article, la hausse des taux de la contribution sur les dépenses de promotion des fabricants ou distributeurs de dispositifs médicaux et de la contribution sur les dépenses de promotion des laboratoires pharmaceutiques devrait s'appliquer à compter de l'imposition de 2005.
Le relèvement du barème de taxation des dépenses promotionnelles des laboratoires pharmaceutiques est souvent présenté comme un moyen d'infléchir l'activité promotionnelle de ces laboratoires et donc de freiner la progression des dépenses de médicaments remboursables induite par la forte croissance du chiffre d'affaires hors taxes de l'industrie pharmaceutique. Toutefois, votre rapporteur pour avis estime réelle l'utilité de l'information médicale délivrée par les laboratoires et rappelle que le véritable problème se situe au niveau du bon usage du médicament. En outre, il estime que la multiplication des taxes pesant sur l'industrie pharmaceutique risque de pénaliser l'innovation mais également de fragiliser la presse médicale qui vit de la publicité de cette industrie.
2. La pérennisation de la contribution sur le chiffre d'affaires des entreprises pharmaceutiques
Le VII de l'article 12 de la loi de financement de la sécurité sociale pour 2004 avait institué une contribution exceptionnelle égale à 0,525 % du chiffre d'affaires hors taxe réalisé par les laboratoires pharmaceutiques en 2004. L'institution de cette taxe trouvait son fondement dans la volonté de l'Assemblée nationale de compenser la perte de recettes liée à une modification du texte alors proposé pour la contribution sur les dépenses de promotion.
Le I de l'article 43 du présent projet de loi propose de pérenniser cette taxe exceptionnelle, en procédant à quelques réaménagements.
La contribution ainsi instituée au profit de la CNAMTS s'appliquera aux entreprises assurant l'exploitation en France d'une ou plusieurs spécialités pharmaceutiques donnant lieu à remboursement par les caisses d'assurance maladie ou des spécialités inscrites sur la liste des médicaments agréés à l'usage des collectivités. Cette définition des redevables diffère de celle appliquée en 2004 , qui visait les entreprises redevables en 2003 de la taxe sur les médicaments prévue à l'article L. 5121-17 du code de la santé publique, soit en pratique les entreprises titulaires d'une autorisation de mise sur le marché des médicaments. Or celles-ci n'assurent pas toutes l'exploitation de médicaments. Dorénavant, toutes les entreprises assurant l'exploitation de médicaments seront concernées par la contribution, ce qui devrait accroître son rendement.
L'assiette de la taxe est légèrement modifiée. La taxe sera assise le chiffre d'affaires hors taxes réalisé en France métropolitaine et dans les départements d'outre-mer par ces entreprises, au titre des médicaments bénéficiant d'une autorisation de mise sur le marché et qui sont inscrits soit sur la liste des médicaments remboursables par l'assurance maladie, soit sur la liste des médicaments agréés à l'usage des collectivités. Le chiffre d'affaires réalisé au titre des spécialités génériques ne sera toutefois pas pris en compte, sauf si elles sont remboursées sur la base d'un tarif forfaitaire de responsabilité.
La rédaction retenue l'an passé prévoyait que le chiffre d'affaires ne prenait pas en compte les remises accordées par les entreprises. D'après les informations fournies à votre rapporteur pour avis, cette disposition a été interprétée comme permettant de déduire du chiffre d'affaires les remises accordées par les entreprises, ce qui est loin d'être une interprétation allant de soi. L'article 43 reprend cette interprétation de manière explicite , ce qui clarifie la situation.
Le taux de la contribution est inchangé et reste fixé à 0,525 %. En outre, elle demeure exclue des charges déductibles pour l'assiette de l'impôt sur le revenu ou de l'impôt sur les sociétés. Il est précisé qu'elle sera recouvrée et contrôlée par l'ACOSS dans les mêmes conditions que les cotisations du régime général de sécurité sociale.
Le mode de versement est précisé. La contribution fera l'objet d'un acompte dont le montant correspondra à 95 % du produit de l'application du taux défini au chiffre d'affaire réalisé au cours de l'année civile précédente. Une régularisation interviendra au 15 avril de l'année suivant celle au titre de laquelle la contribution est due, afin de prendre en compte le chiffre d'affaire effectivement réalisé.
Les dispositions ainsi prévues s'appliqueront pour la première fois au titre de la contribution due en 2005. Un décret en Conseil d'Etat précisera les modalités d'application de cet article.
3. La révision à la baisse du « taux K »
Le IV de l'article 43 du présent projet de loi révise à la baisse le « taux K » applicable en 2005, 2006 et 2007, en le fixant à 1 %.
Le « taux K »
L'article 31 de la loi de financement de la sécurité sociale pour 1999 a institué une clause permanente de sauvegarde applicable aux entreprises exploitant des médicaments remboursables sauf à celles ayant passé une convention avec le Comité économique des produits de santé (article L. 138-10 du code de la sécurité sociale). Cette clause de sauvegarde consiste dans le versement d'une contribution par ces entreprises lorsque leur chiffre d'affaires hors taxe réalisé en France au titre des spécialités remboursables et agréées à l'usage des collectivités s'est accru, par rapport au chiffre d'affaires réalisé l'année précédente, d'un pourcentage excédant le taux de progression de l'ONDAM tel qu'il résulte du rapprochement des lois de financement de l'année en cours et des années précédentes. Ce taux est appelé « taux K ». Les entreprises ayant passé une convention avec le Comité économique des produits de santé, qui s'acquittent du paiement de remises conventionnelles, sont exonérées du paiement de cette contribution.
À l'origine, le taux de la contribution variait en fonction du dépassement du taux de progression de l'ONDAM. Le montant global calculé était ensuite réparti entre les entreprises redevables selon trois critères :
- le niveau brut du chiffre d'affaires, pour 30 % ;
- la progression du chiffre d'affaires, pour 40 % ;
- les frais de publicité, pour 30 %.
Au titre de l'année 2000, pour la contribution versée en 2001, l'article 29 de la loi de financement de la sécurité sociale pour 2000 a fixé un seuil de déclenchement de la contribution à 2 %, déconnecté de tout lien avec l'ONDAM. Cet article tirait donc les conséquences du nouveau mode de calcul de l'ONDAM. Retenir l'évolution entre l'objectif de 1999 et l'objectif de 2000 aurait élevé le seuil de déclenchement à 4,5 % au lieu de 2,5 %. Mais le gouvernement de l'époque avait ainsi accentué le caractère arbitraire de cette contribution en retenant le taux de 2 % qui n'avait plus aucun lien avec l'ONDAM.
L'article 49 de la loi de financement de la sécurité sociale pour 2001 a remplacé le mécanisme existant par un mécanisme de récupération linéaire en fixant un barème de taxation dont chaque taux (50 %, 60 % et 70 %) s'applique successivement à une tranche déterminée de supplément de chiffre d'affaires par rapport au taux de l'objectif K (respectivement inférieur à 0,5 %, compris entre 0,5 et 1 % et supérieur à 1 %). En outre, pour le seuil de déclenchement de la contribution, il a substitué au taux de progression de l'ONDAM un taux de progression fixé à 3 % pour 2001.
L'article 23 de loi de financement de la sécurité sociale pour 2002 a défini un taux K spécifique fixé à 3 % pour le calcul de la contribution due au titre de l'année 2002, soit le même taux que celui fixé l'année précédente par la loi de financement de la sécurité sociale. Le taux K a été fixé à 4 % en 2003 et à 3 % en 2004.
La valeur du « taux K » ainsi fixée est donc, comme ce fut le cas ces dernières années, déconnectée de la progression de l'ONDAM, et apparaît dès lors fixée de manière relativement arbitraire.
Il convient de souligner qu'aucune contribution au titre de la clause de sauvegarde ne devrait être perçue en 2004. Le produit correspondant au « taux K » de 2004, estimé à 125 millions d'euros, correspond en fait au montant acquitté par les entreprises conventionnées avec le CEPS.
La fixation du « taux K » revêt, dans ce cadre, une réelle importance, en influant sur la négociation des remises conventionnelles entre le CEPS et l'industrie pharmaceutique. La fixation du « taux K » à 1 % revient donc indirectement à exercer une pression visant à modérer fortement la croissance des dépenses de médicament.
E. LA CRÉATION D'UNE CONTRIBUTION ADDITIONNELLE À LA CONTRIBUTION SOCIALE DE SOLIDARITÉ DES SOCIÉTÉS (C3S)
1. L'institution d'une contribution additionnelle à la C3S
Le I de l'article 44 du présent projet de loi vise à insérer au sein du chapitre V du titre IV du livre II du code de la sécurité sociale, une nouvelle section 4, intitulée « Contribution additionnelle à la contribution sociale de solidarité à la charge des sociétés » et composée d'un article unique L. 245-13.
La rédaction proposée pour l'article L. 245-13 précité dispose qu'il est institué au profit de la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS), une contribution additionnelle à la contribution sociale de solidarité à la chargé des sociétés prévue par les articles L. 651-1 et suivants du code de la sécurité sociale.
Cette contribution additionnelle est assise, recouvrée, exigible et contrôlée dans les mêmes conditions que celles applicables à la contribution sociale de solidarité des sociétés.
Son taux est de 0,03 %.
Il convient de rappeler les principales caractéristiques de la C3S qui sont exposées dans l'encadré suivant.
|
La contribution sociale de solidarité à la charge des sociétés (C3S) Ses principales caractéristiques La C3S a été instituée par la loi du 3 janvier 1970. D'après les dispositions de l'article L. 651-1 du code de la sécurité sociale, elle est acquittée par les sociétés commerciales au régime d'assurance maladie-maternité des travailleurs non-salariés des professions non agricoles et aux régimes d'assurance vieillesse des professions artisanales, industrielles et commerciales, et agricoles afin de compenser les pertes de recettes subies par ces régimes du fait du développement de l'exercice sous forme sociale des professions artisanales et commerciales. Elle a fait l'objet d'une réforme en 1995 destinée à augmenter son rendement (loi n° 95-885 du 4 août 1995 portant loi de finances rectificative pour 1995) : extension du champ de recouvrement, de l'assiette et augmentation du taux. Son taux est fixé par décret dans la limite de 0,13 % du chiffre d'affaires des sociétés redevables. Elle n'est pas perçue lorsque le chiffre d'affaires est inférieur à 760.000 euros. Son recouvrement est assuré par le régime d'assurance vieillesse des professions industrielles et commerciales (ORGANIC). La répartition de son produit En application de l'article L. 651-2-1 du code de la sécurité sociale, le produit de la C3S est réparti, au prorata et dans la limite de leurs déficits comptables, entre trois régimes prioritaires : le régime d'assurance maladie des travailleurs non salariés des professions non agricoles (CANAM), le régime d'assurance vieillesse des professions industrielles et commerciales (ORGANIC) et le régime d'assurance vieillesse des artisans (CANCAVA). Le cas échéant, le solde du produit de la C3S était jusqu'en 1998 réparti entre les autres régimes de non-salariés déficitaires, parmi lesquels le BAPSA. Aujourd'hui, ce solde est versé soit au Fonds de solidarité vieillesse (FSV), soit au Fonds de réserve pour les retraites (FRR) (loi n° 2001-624 du 17 juillet 2001 portant diverses dispositions d'ordre social, éducatif et culturel). Ces montants de répartition sont fixés par un arrêté conjoint du ministre chargé de la sécurité sociale et du ministre chargé du budget. |
L'article L. 651-1 du code de la sécurité sociale définit clairement les bénéficiaires de la C3S :
- le régime d'assurance maladie-maternité des travailleurs non-salariés des professions non-agricoles ;
- les régimes d'assurance vieillesse des professions artisanales, industrielles et commerciales, et agricoles ;
- le Fonds de solidarité vieillesse et le Fonds de réserve pour les retraites.
Pour autant, l'article L. 651-2-1 du même code, qui définit la clé de répartition du prélèvement sur la C3S entre les différents bénéficiaires ne fait plus référence, depuis la loi n° 2001-624 du 17 juillet 2001 portant diverses dispositions d'ordre social, éducatif et culturel, aux régimes d'assurance vieillesse des professions agricoles et donc au BAPSA.
Le rendement de la contribution additionnelle à la C3S, dont le taux est foxé à 0,03 %, est estimé à 780 millions d'euros, en se basant sur le rendement attendu de la C3S, au taux de 0,13 %, en 2004 évalué à près de 3,4 milliards d'euros.
Le compte emploi-ressources de la C3S entre 2001 et 2004
(en millions d'euros)
|
2001 |
2002 |
% |
2003 |
% |
2004 |
% |
|
|
EMPLOIS |
2.513,9 |
2.328,0 |
- 7,4 % |
1.790,0 |
- 23,11 % |
3.001,5 |
67,7 % |
|
Affectation de la CSSS |
|||||||
|
CANAM |
598,4 |
703,5 |
17,6 % |
909,4 |
29,3 % |
1.328,0 |
46,0 % |
|
CANCAVA |
476,5 |
321,5 |
- 32,5 % |
259,8 |
- 19,2 % |
312,0 |
20,1 % |
|
ORGANIC |
818,4 |
730,6 |
- 10,7 % |
- 81,0 |
- 998,0 % |
532,0 |
756,8 % |
|
CBREBTP |
43,2 |
40,0 |
- 7,4 % |
39,4 |
- 1,5 % |
42,0 |
6,6 % |
|
BAPSA |
567,4 |
520,0 |
- 8,4 % |
650,0 |
25,0 % |
775,0 |
19,2 % |
|
Gestion administrative |
9,7 |
12,4 |
27,8 % |
12,4 |
- |
12,5 |
0,8 % |
|
Autres charges |
0,3 |
- |
- |
- |
- |
- |
- |
|
RESSOURCES |
3.080,6 |
3.249,5 |
5,5 % |
3.294,0 |
1,37 % |
3.382,0 |
2,7 % |
|
Contributions |
3.043,6 |
3.220,7 |
5,8 % |
3.269,0 |
1,50 % |
3.357,0 |
2,7 % |
|
Produits financiers |
37,0 |
28,8 |
- 22,2 % |
25,0 |
- 13,19 % |
25,0 |
- |
|
RESULTAT |
566,6 |
921,5 |
62,6 % |
1.504,0 |
63,21 % |
380,5 |
- 74,7 % |
|
Transfert vers le FSV |
551,4 |
566,6 |
2,76 % |
921,5 |
62,63 % |
1.504,0 |
63,21 % |
Source : commission des comptes de la sécurité sociale (septembre 2003)
En outre, le III de l'article 44 du présent projet de loi précise que les dispositions relatives à l'institution d'une contribution additionnelle à la C3S s'appliquent au chiffre d'affaires des sociétés concernées tel que défini à l'article L. 651-5 35 ( * ) du code de la sécurité sociale, déclaré au titre de la C3S due à compter du 1 er janvier 2005, pour laquelle un premier versement de la moitié du montant dû est exigible au 15 avril 2005.
2. Une précision concernant la constitution des ressources des assurances maladie, maternité, invalidité et décès
Le II de l'article 44 du présent projet de loi vise à compléter les dispositions de l'article L. 241-2 du code de la sécurité sociales qui précisent la nature des ressources additionnelles des assurances maladie, maternité, invalidité et décès, en intégrant dans la liste de ces ressources, le produit de la contribution additionnelle à la C3S.
3. La fixation d'une « clause de rendez-vous »
Le IV de l'article 44 du présent projet de loi prévoit que les modalités des prélèvements visés à l'article L. 245-13 du code de la sécurité sociale, celui créant cette nouvelle contribution additionnelle à la C3S, et à l'article 41 du présent projet de loi, celui relevant certains taux de la CSG et élargissant son assiette en ce qui concerne le revenu des salariés, seront réexaminés sur la base d'un rapport du gouvernement remis au Parlement avant le 31 décembre 2007, portant sur le financement de l'assurance maladie.
F. UNE NOUVELLE REPRISE DE DÉFICITS PAR LA CADES
1. Les dettes successives reprises par la CADES
La Caisse d'amortissement de la dette sociale (CADES) a été créée par l'ordonnance n° 96-50 du 24 janvier 1996, relative au remboursement de la dette sociale, qui s'inscrivait dans le cadre de la réforme de la protection sociale proposée par M. Alain Juppé, alors Premier ministre. La CADES, établissement public à caractère administratif, a effectivement été mise en place au mois d'avril 1996.
D'après cette ordonnance, la caisse devait d'ici 2009, en 13 ans et un mois :
- apurer la dette de 137 milliards de francs du régime général (120 milliards de francs dus au titre du financement des déficits des exercices 1994 et 1995, 17 milliards de francs au titre du déficit prévisionnel de 1996) ;
- verser une soulte de 12,5 milliards de francs par an à l'Etat, pendant 12 ans (soit jusqu'en 2008), au titre du remboursement de l'ancienne dette de 110 milliards de l'ACOSS à l'égard de la Caisse des dépôts et consignations, reprise par l'Etat en 1993 36 ( * ) ;
- verser un montant unique de 3 milliards de francs à la Caisse nationale d'assurance maladie des travailleurs non-salariés des professions non agricoles, la CANAM, pour couvrir ses déficits 1995 et 1996.
Pour remplir cet objectif, la CADES bénéficiait de deux types de recettes :
- le produit de la vente du patrimoine locatif de la CNAV et de la CNAMTS, achevée en 2003 ;
- le produit de la contribution pour le remboursement de la dette sociale (CRDS), qui lui est intégralement affecté.
La CRDS : une contribution dynamique
La CRDS est une contribution perçue :
- sur les revenus d'activité et de remplacement ;
- sur les revenus du patrimoine et les produits de placement ;
- sur les ventes de métaux précieux, bijoux, objets d'art, de collection et d'antiquité soumises à la taxe prévue aux articles 150 V bis et 150 V ter du code général des impôts ;
- sur les jeux.
La répartition du produit de la CRDS a évolué comme suit au cours des années passées :
 Source :
CADES
Source :
CADES
Afin d'asseoir sa crédibilité auprès des investisseurs, la CADES avait été construite dès l'origine sur un schéma lui permettant d'afficher un résultat positif en fin de période.
Face à la nouvelle dégradation des comptes, d'une part, et au dynamisme de ses recettes, d'autre part, la CADES vit son cadre d'action modifié à cinq reprises :
- 87 milliards de francs de dettes furent mis à sa charge en 1998, correspondant, d'une part, au financement des déficits accumulés par le régime général de sécurité sociale constatés au 31 décembre 1997 et, d'autre part, au déficit prévisionnel de l'exercice 1998 dans la limite de 12 milliards de francs ; en contrepartie, la durée de vie de la CADES comme la durée de perception de la CRDS étaient repoussées jusqu'en 2014 ;
- l'article 89 de la loi de finances pour 2001 procéda à une exonération de CRDS sur les indemnités des chômeurs non imposables, conduisant à une moins-value de recettes estimée à 450 millions d'euros par an à compter de 2003 ;
- l'article 38 de la loi de finances pour 2002 a accéléré le remboursement des versements de la CADES à l'Etat, en remplaçant les sept derniers versements de 1,85 milliard d'euros prévus par quatre versements de trois milliards d'euros, ce qui signifie que la dette à l'égard de l'Etat devrait être épongée à partir de 2005 ;
- l'article 14 de la loi de financement de la sécurité sociale pour 2003 a confié à la Caisse la mission d'apurer une partie de la créance enregistrée en 2000 par les organismes de sécurité sociale au titre des exonérations de cotisations sociales entrant dans le champ du FOREC 37 ( * ) , soit 1,28 milliard d'euros ;
- la loi de financement de la sécurité sociale pour 2004 a enfin confié à la CADES la mission de rembourser la deuxième partie de la créance de ces organismes, soit 1,097 milliard d'euros.
2. La situation actuelle de la CADES et ses perspectives
Au 31 décembre 2003, la CADES devait encore rembourser 38,25 milliards d'euros sur un total de 53,77 milliards d'euros mis à sa charge depuis sa création. Ce montant devrait être ramené à 34,3 milliards d'euros au 31 décembre 2004.
a) La politique de financement de la CADES
Compte tenu de l'achèvement du programme de cession de l'immobilier, la CADES dispose d'une ressource unique - la CRDS - pour mener à bien ses missions. Le produit de la CRDS devrait atteindre 4,8 milliards d'euros en 2004. Le scénario central d'amortissement de la dette de la CADES est bâti sur une croissance moyenne de 3,5 %. Le graphique suivant retrace l'évolution du produit de la CRDS depuis 1996.
Evolution du produit de la CRDS comptable depuis 1996
(en millions d'euros)
 Source :
CADES
Source :
CADES
Abstraction faite d'éventuels refinancements, le produit de la CRDS est donc le seul montant que la CADES peut consacrer au paiement des intérêts et au remboursement du capital des emprunts qu'elle émet.
Dans la mesure où la CADES reprend la dette par montants très importants, financés à l'origine à court terme, elle doit très rapidement remodeler sa dette pour l'adapter, au mieux, aux ressources annuelles dont elle disposera. Cette restructuration de la dette passe par l'émission d'instruments financiers comme :
des émissions obligataires ;
des obligations et swaps indexés sur l'inflation française ;
des programmes de titres à moyen terme (MTN) et des placements privés ;
des billets de trésorerie et du papier commercial ;
des crédits syndiqués.
Le risque de change sur les émissions faites en devises autres que l'euro est immédiatement neutralisé par un swap.
Le risque de taux est géré, pour l'ensemble du portefeuille de la CADES, à l'aide d'un modèle d'adossement actif-passif, proche de ceux utilisés par les grandes institutions financières. Ce modèle a toutefois été créé spécialement par la CADES, pour tenir compte de ses particularités. Il sert à optimiser la répartition entre les différents types d'emprunts et les différentes maturités, en essayant de minimiser à la fois le coût de l'endettement et le risque qui lui est associé.
b) Dans la situation actuelle, une valeur finale moyenne en 2014 qui serait positive à hauteur de 10 milliards d'euros
Le modèle mis en place par la CADES sert aussi à mesurer la valeur finale moyenne de la caisse au 31 janvier 2014 et la probabilité d'obtenir une valeur négative à cette date. Ces valeurs sont à ce jour, respectivement, de 10 milliards d'euros et de 2 %, ainsi que le montre le graphique suivant.
 Source :
CADES
Source :
CADES
Le taux moyen de refinancement est communiqué tous les mois au conseil d'administration. Il devrait être de 4,87 %, à la fin du mois de juillet 2004.
La caisse a donc de très grandes chances de rembourser l'intégralité de sa dette avant le 31 janvier 2014, échéance normalement prévue.
|
La distribution finale de la CADES : une analyse à mener avec précaution L'interprétation de la distribution finale de la CADES mérite une attention particulière, dans la mesure où elle a pu être interprétée comme l'apparition d'excédents. Dans son rapport sur la CADES, notre collègue Alain Vasselle cite les réponses reçues du président du Conseil d'administration de la caisse, ci-après reproduites. « L'excédent de la CADES » Dès l'origine et afin de rassurer les investisseurs, la CADES a toujours été présentée avec une trésorerie positive à la fin de sa vie. Ceci a été le cas en 1996 puis en 1998 lors de l'allongement de cinq ans de la vie de la CADES, pour neutraliser la nouvelle reprise de dette, l'équilibre global de la CADES devant être préservé. (...) Cet « excédent » n'apparaît que dans les derniers mois de vie de la CADES. Son montant varie avec les hypothèses de taux, de croissance et d'inflation (...). Il ne s'agit en aucune façon d'argent disponible dès maintenant. Cet excédent futur est en outre théorique. Rien n'empêcherait un gouvernement qui constaterait que la CADES vient d'atteindre une situation nette nulle, de la fermer aussitôt et de mettre fin simultanément à la perception de la CRDS. Les « marges de manoeuvre de la CADES » Un excédent final de trésorerie apparaissant sur les simulations présentées par la CADES, la tentation est grande de penser qu'il permet des « marges de manoeuvre » plus ou moins importantes, pouvant aller jusqu'à la « remise à zéro » de la CADES. C'est ignorer volontairement que tout prélèvement supplémentaire ou tout rétrécissement de l'assiette de la CRDS, en l'absence de compensation, diminue l'excédent final, accroît la possibilité qu'il soit négatif et recule de fait la date à laquelle un gouvernement pourrait mettre fin à la perception de la CRDS. « L'avance de la CADES » Constatant que, pendant les premières années, la CRDS a crû à un taux supérieur à celui de 3,5% sur lequel repose le scénario central de la CADES, certains ont pu justifier des mesures ponctuelles en parlant de « l'avance de la CADES » sur son plan de marche. Cette avance est tout aussi théorique et peut être remise en cause par un ralentissement économique. Source : Alain Vasselle, La CADES : nouvel enjeu des finances sociales ?, rapport d'information n° 248 (2002-2003) |
3. La solution proposée par le gouvernement dans le présent projet de loi
a) La reprise des déficits du régime général
Pour faire face à la dérive des comptes de l'assurance maladie, l'article 45 du présent projet de loi prévoit que la CADES reprendra à sa charge :
- les déficits cumulés de la branche maladie, maternité, invalidité et décès arrêtés au 31 décembre 2003 et le déficit prévisionnel au titre de l'exercice 2004, soit environ 35 milliards d'euros : la CADES versera à l'ACOSS 10 milliards d'euros à ce titre le 1 er septembre 2004 et une somme qui ne pourra excéder 25 milliards d'euros au plus tard le 31 décembre 2004 ;
- les déficits prévisionnels de la même branche au titre des exercices 2005 et 2006 prévus par les lois de financement de la sécurité sociale de ces mêmes années, dans la limite de 15 milliards d'euros.
Il est prévu que les montants et les dates des versements correspondants sont fixés par décret, après avis du secrétaire général de la commission des comptes de la sécurité sociale.
Selon ces dispositions, la CADES prendrait donc, au maximum, 50 milliards d'euros à sa charge.
b) La prolongation de la CADES jusqu'à extinction de ses missions et le maintien d'un taux de CRDS inchangé
En contrepartie de cette charge nouvelle, l'article 45 du présent projet de loi maintient le taux de la CRDS à 0,5 % et prolonge la CADES jusqu'à extinction de ses missions.
Les dispositions des 1°, 2°, 5° à 11° de cet article traduisent cette orientation, en supprimant les références faites aux dates de fin de vie de la CADES et de fin de perception de la CRDS.
En outre, l'Assemblée nationale a précisé que la part des recettes de la branche maladie supérieure aux dépenses de la branche est affectée prioritairement à la CADES, dans les conditions prévues par une loi de financement de la sécurité sociale.
c) Une solution de compromis
Nombreux ont été ceux qui ont critiqué ce dispositif qui soulève un problème de responsabilité, dans la mesure où il revient à transférer cette charge sur les générations futures.
Toutefois, compte tenu de la situation particulièrement dégradée de l'assurance maladie, d'une part, de la situation économique de notre pays et de la nécessité de ne pas alourdir encore les prélèvements obligatoires pour ne pas entamer la compétitivité de notre économie, cette solution, à laquelle les gouvernements précédents ont au demeurant eu recours, apparaît comme la moins mauvaise possible.
Sur la base d'une nouvelle reprise de dette de 50 milliards d'euros, le graphique suivant retrace les différents arbitrages possibles relatifs à la durée de vie de la CADES et au taux de la CRDS. Cette droite est basée sur l'hypothèse selon laquelle la CADES aurait 20 % de chances de ne pas avoir achevé sa mission en 2014.
Les différents arbitrages possibles relatifs à la durée de vie de la CADES et au taux de la CRDS
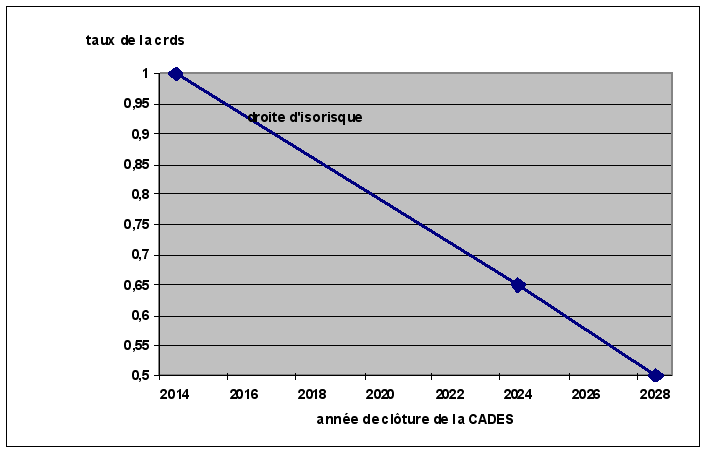 Hypothèses
retenues : taux de croissance annuel de la CRDS de 3,5 %, courbe de taux
d'intérêts actuels, probabilité d'être négatif
en fin de vie constante sur la droite d'isorisque.
Hypothèses
retenues : taux de croissance annuel de la CRDS de 3,5 %, courbe de taux
d'intérêts actuels, probabilité d'être négatif
en fin de vie constante sur la droite d'isorisque.
Source : CADES
Le graphique ci-dessus a été bâti en considérant qu'il était équivalent, en terme de risque encouru par un investisseur porteur de titres émis par la CADES, que celle-ci termine en 2028 avec un taux de CRDS inchangé de 0,5 % ou en 2014, avec un taux de CRDS porté à 1% dès le début de 2005, chiffres confirmés par M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale lors de la discussion cet article à l'Assemblée nationale. Toutes les solutions mixtes sont représentées par les points de la « courbe d'isorisque » tracée entre ces deux points.
Notre collègue député Yves Bur, président de la commission spéciale de l'Assemblée nationale, avait proposé une solution mixte, visant à augmenter le taux de CRDS de 0,15 point et à poser la clôture de la CADES en 2020.
Ce couple n'est pas situé sur la droite d'isorisque présentée plus haut. D'après ce dernier, il faudrait, pour finir en 2020, augmenter le taux de la CRDS de 0,27 point. La hausse de 0,15 point du taux de la CRDS permettrait de finir, dans les mêmes conditions de risque, en 2024. La CADES précise que ce résultat est confirmé en utilisant le modèle d'adossement actif-passif. On obtient, avec le couple 2020/+ 0,15 point de taux, une probabilité de 48,4 % d'avoir une situation nette négative en fin de vie de la CADES, ce qui correspond à une importante dégradation du risque perçu par les investisseurs. Il reste toutefois à savoir si ces derniers réagissent de la même manière s'agissant de la CADES, qui bénéficie de la garantie de ressources publiques, que s'agissant d'un organisme privé.
La solution retenue, qui prévoit que la CADES s'éteindra une fois ses missions remplies, présente de ce point de vue deux avantages : d'une part, elle met fin au débat récurrent sur les marges de manoeuvre de la CADES en fonction de sa distribution finale, précédemment évoqué ; d'autre part, elle maintient le principe d'une caisse finie : si aucune date précise n'est d'ores et déjà fixée, le principe de la clôture de la caisse est maintenu. La CADES n'a donc pas vocation à se transformer en caisse perpétuelle de refinancement des déficits courants de l'assurance maladie et, plus largement, de la sécurité sociale.
III. LA RECHERCHE DE L'ÉQUILIBRE FINANCIER DE L'ASSURANCE MALADIE À L'HORIZON 2007
De manière liminaire, il convient de souligner que l'équilibre financier prévisionnel de l'assurance maladie à l'horizon 2007, proposé par le présent projet de loi, est subordonné à une modification en profondeur des comportements de tous les acteurs de santé, et apparaît, de ce fait, soumis à aléas .
En outre, le chiffrage des économies permises par les mesures contenues dans le présent projet de loi, fournies par le ministère de la santé et de la protection sociale, ont pu être contestées par diverses sources, au premier rang desquelles la direction du budget et la direction de la prévision et de l'analyse économique du ministère de l'économie, des finances et de l'industrie.
A. L'IMPACT FINANCIER DU PRÉSENT PROJET DE LOI
Ainsi que l'a indiqué M. Xavier Bertrand, secrétaire d'Etat à l'assurance maladie lors de l'examen du présent projet de loi à l'Assemblée nationale, « selon le Haut conseil pour l'avenir de l'assurance maladie, le déficit est dû pour les deux tiers à des facteurs structurels et pour un tiers à des motifs conjoncturels. En réduisant les dépenses de 10 milliards d'euros et en augmentant les recettes de 5 milliards d'euros, le gouvernement a suivi la même logique, la seule légitime aux yeux du Haut conseil ».
1. L'économie générale des mesures contenues dans le présent projet de loi
L'économie générale des mesures contenues dans le présent projet de loi, à la fois en termes de maîtrise médicalisée des dépenses de santé et d'augmentation des recettes, est retracée dans le tableau ci-après.
Impact financier de la réforme en 2007
(en milliards d'euros)
|
1. Offre de soins |
Rendement |
Commentaire |
|
Maîtrise médicalisée |
3,50 |
Dossier médical personnel (article 2), qualité des soins pour les ALD (article 3), médecin traitant (article t4), qualité et évaluation des pratiques professionnelles (articles 7-9), bon usage du médicament (article 18) liquidation médicalisée (article 10), renforcement des contrôles et des sanctions (articles 13-16) + mesures non législatives (décrets, organisation des caisses, contenu des conventions) |
|
Produits de santé |
2,30 |
Développement des génériques (art 17), taux K et taxation (articles 42 et 43) + mesures non législatives (notamment développement des TFR, politique de prix du CEPS...) |
|
Hôpital (hors revalorisation du forfait journalier) |
1,60 |
Pas de traduction législative (modernisation de la gestion hospitalière, politique d'achat...) |
|
Amélioration de la gestion des indemnités journalières |
0,80 |
Renforcement des outils de contrôle (articles 14-15-16) et de la politique mise en oeuvre par la CNAMTS |
|
Systématisation du recours contre tiers |
0,30 |
Traduction législative dans la LFSS 2004 |
|
Economies sur les frais financiers (reprise de la dette par la CADES) |
1,10 |
Transfert de dette (article 45) |
|
Diminution des coûts de gestion de la CNAMTS |
0,20 |
Pas de traduction législative - dans la convention d'objectifs et de gestion Etat/CNAMTS |
|
Total Offre de soins |
9,80 |
|
|
2. Participation de l'usager |
Rendement |
Commentaire |
|
Contribution de 1 € par acte |
0,70 |
Article 11 |
|
Revalorisation du forfait journalier hospitalier |
0,30 |
Pas de nature législatif |
|
Total participation de l'usager |
1,00 |
|
3. Volet recettes |
Rendement |
Commentaire |
|
Transfert d'une partie du droit de consommations sur les tabacs de l'Etat à la CNAMTS |
1,00 |
Article 39 |
|
Création d'une contribution additionnelle à la C3S |
0,90 |
Article 44 |
|
Relèvement de la CSG : - élargissement de l'assiette de la CSG des actifs - relèvement de 0,4 point du taux de CSG des retraités imposables - relèvement de 0,7 point du taux sur les revenus du patrimoine - augmentation de 2 points du taux de CSG sur les jeux |
1,00 0,60 0,60 0,10 |
Article 41 |
|
Total volet recettes |
4,20 |
|
|
Total des mesures |
15,00 |
Source : ministère de la santé et de la protection sociale
Lors de l'examen du présent projet de loi à l'Assemblée nationale, le secrétaire d'Etat à l'assurance maladie a détaillé le montant des économies attendues s'agissant notamment des mesures de maîtrise médicalisée des dépenses de santé :
- 800 millions d'euros d'économies par an grâce à la promotion du bon usage du médicament par le biais du déploiement des logiciels d'aide à la prescription, de campagnes d'information et d'une mobilisation du service médical, soit 1,6 milliard d'euros d'ici 2007 ;
- 800 millions d'euros d'économies d'ici 2007 grâce au développement des référentiels de bonne pratique et à la mise en oeuvre de la liquidation médicalisée par les caisses d'assurance maladie ;
- 1 milliard d'euros d'économies d'ici 2007 grâce aux mesures de coordination des soins (dossier médical personnel, médecin traitant et rapprochement entre la ville et l'hôpital).
Toutefois, certaines mesures, incluses dans le chiffrage global du ministère de la santé et de la protection sociale, n'ont pas de traduction financière dans le présent projet de loi : il s'agit par exemple de la rationalisation de la politique d'achat de l'hôpital, de la modernisation de la gestion du réseau des caisses d'assurance maladie ou encore de l'optimisation du rendement des recours contre tiers.
En outre, deux mesures représentant 2,1 milliards d'euros sont neutres pour les finances publiques prises dans leur ensemble. Il s'agit du transfert de 1 milliard d'euros du produit du droit de consommation sur les tabacs du budget général vers la CNAMTS d'une part, et des économies réalisées sur les frais financiers liés à la reprise de dette par la CADES.
2. Les incertitudes relatives à l'impact financier du présent projet de loi
a) Les incertitudes exprimées par les services du ministère de l'économie, des finances et de l'industrie
Dans une note conjointe, adressée au ministre de l'économie, des finances et de l'industrie le 10 juin 2004, et communiquée à votre commission des finances le 6 juillet 2004, le directeur du budget et le directeur de la prévision et de l'analyse économique du ministère de l'économie, des finances et de l'industrie indiquent que, d'après leurs prévisions, le rendement des mesures de redressement contenues dans le présent projet de loi peut être évalué à environ 8 milliards d'euros à l'horizon 2007 .
Il convient de préciser que ces prévisions n'incluent aucun effet modérateur sur le nombre de consultations lié à l'instauration d'une contribution forfaitaire à la charge des assurés pour chaque acte de soins ou prestation, fixée par décret, vraisemblablement à un euro, car la note considère que cette contribution ne serait pas d'ordre public, des contrats d'assurance complémentaire pouvant toujours la rembourser, malgré le mécanisme désincitatif introduit à l'article 32 du présent projet de loi.
En outre, d'après la note précitée, le cadrage financier associé au présent projet de loi, pour ce qui concerne les économies, repose sur des hypothèses de changement des comportements dont l'incidence financière est difficile à évaluer .
En particulier, les économies liées à la gestion du risque supposent une diminution sensible de l'activité des professionnels de santé ainsi qu'une réduction des prescriptions. Elles impliquent également que les mesures de maîtrise médicalisée des dépenses de santé (notamment la possibilité de fixation du niveau de remboursement en fonction du respect de protocoles de soins et les sanctions à l'encontre des pratiques abusives) soient mises en oeuvre avec rapidité et détermination. De même, les économies sur les indemnités journalières supposent une action très volontariste.
La note précitée insiste également sur le fait que des volets importants du plan affichent des objectifs qui ne sont pas étayés par des mesures précises, en particulier sur le médicament ou les établissements de santé .
Ainsi, il apparaît, d'après les prévisions des services du ministère de l'économie, des finances et de l'industrie, que, toutes administrations publiques confondues, une fois neutralisées les mesures de transferts, sans incidence en termes de besoin de financements, l'impact de la réforme peut être estimé à environ 0,15 point de PIB en 2005 et environ 0,3 point de PIB en 2007, à comparer avec les 0,4 point de PIB en 2005 et 0,7 point de PIB en 2007 introduits dans le programme de stabilité transmis à Bruxelles fin 2003.
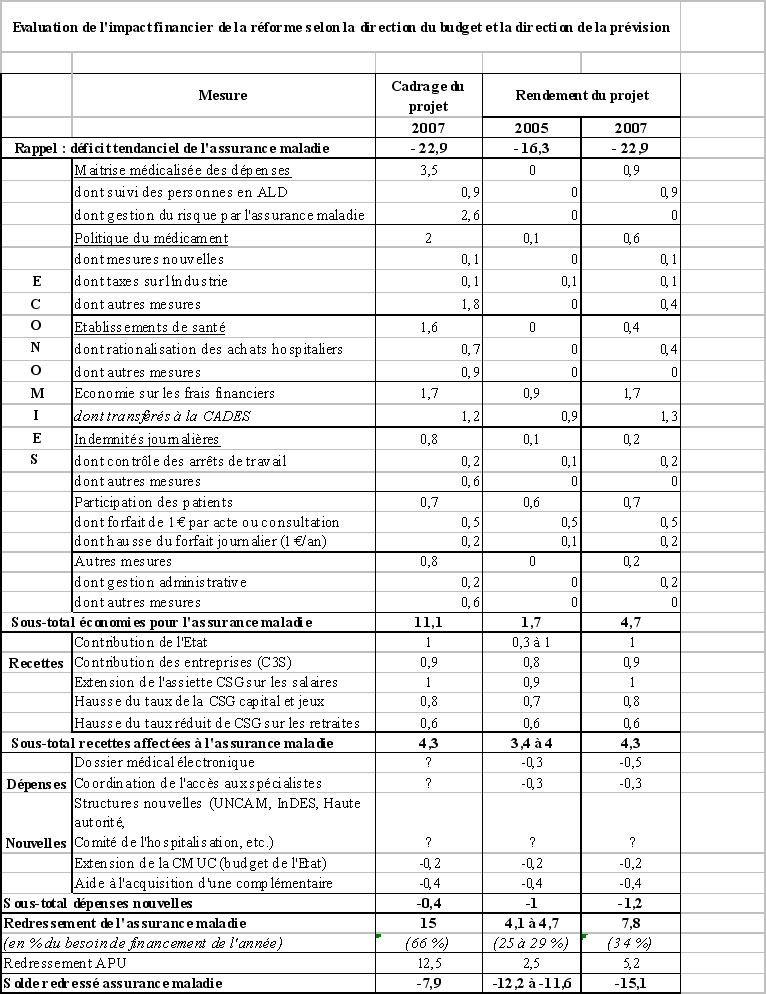 Source : direction du
budget et direction de la prévision et de l'analyse économique du
ministère de l'économie, des finances et de l'industrie, note du
10 juin 2004
Source : direction du
budget et direction de la prévision et de l'analyse économique du
ministère de l'économie, des finances et de l'industrie, note du
10 juin 2004
Votre rapporteur pour avis, qui s'exprime au nom de votre commission des finances, ne peut que marquer de l'intérêt pour les arguments développés conjointement par la direction du budget et la direction de la prévision et de l'analyse économique du ministère de l'économie, des finances et de l'industrie. Il estime en effet que la modification des comportements, qui conditionne la réussite de cette réforme structurelle basée sur une responsabilisation des acteurs du système, peut être plus lente que ne l'envisage le présent projet de loi. Mais il importe de fixer un objectif volontariste, c'est le rôle du politique.
b) Des précisions chiffrées
En outre, il convient d'apporter des précisions supplémentaires s'agissant des dépenses nouvelles induites par le présent projet de loi tel qu'adopté par l'Assemblée nationale et qui n'avaient pu être chiffrées, à ce stade, par les services du ministère de l'économie, des finances et de l'industrie.
D'après les informations recueillies par votre rapporteur pour avis, les dispositions du présent projet de loi issues de l'examen à l'Assemblée nationale pourraient notamment engendrer les coûts mentionnés dans le tableau ci-dessous.
Estimation du coût de certaines mesures nouvelles non encore évaluées
(en millions d'euros)
|
Mesures du projet de loi |
Coût estimé en 2007 |
|
Article 8 ter : aide à la souscription d'une assurance pour les médecins exerçant en établissements de santé et qui sont engagés dans une procédure d'accréditation ou accrédités |
45 à 50 |
|
Article 12 : contrôle de l'utilisation de la carte vitale - photographie obligatoire à compter du prochain renouvellement de la carte ; - relevé annuel récapitulant l'ensemble des prestations médicales dont a bénéficié chaque assuré social |
35 20 à 25 |
|
Article 19 : création de la Haute autorité de santé Coût de fonctionnement annuel |
20 |
|
Article 35 : création de l'Institut des données de santé Coût de fonctionnement annuel |
0,3 |
|
Mesures nouvelles ayant un coût non estimé |
|
|
Article 5 : dépassement d'honoraires de certains médecins spécialistes Coût induit pour l'assurance maladie en termes d'augmentation des frais de prise en charge des cotisations sociales dues par les professionnels de santé au titre de leurs honoraires |
? |
|
Article 8 bis : création d'un Observatoire des risques médicaux |
? |
B. LE RETOUR À L'ÉQUILIBRE EN 2007 N'EST PAS GARANTI ET NÉCESSITERA LA POURSUITE DES EFFORTS
1. Un retour à l'équilibre en 2007 ?
Même dans l'hypothèse où le plan proposé permettrait effectivement un redressement financier de 15 milliards d'euros en 2007, le retour à l'équilibre de la branche maladie, à cette date, est incertain .
La note de la direction du budget et de la direction de la prévision et de l'analyse économique précitée se base sur un déficit tendanciel de l'assurance maladie de 22,9 milliards d'euros en 2007. Celui-ci paraît cohérent avec le graphique retraçant l'évolution du solde de la CNAMTS figurant dans le rapport du Haut conseil pour l'avenir de l'assurance maladie :
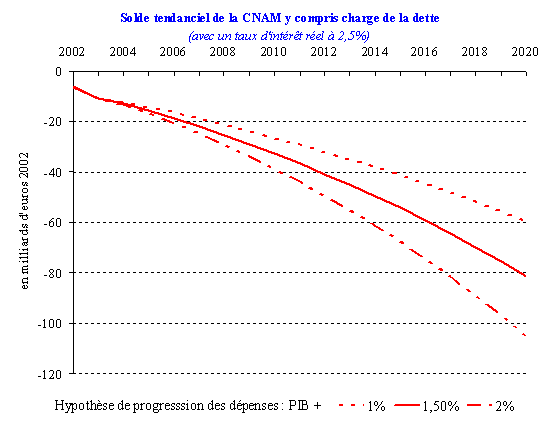
Source : Haut conseil pour l'avenir de l'assurance maladie
Selon les hypothèses figurant dans la note de la direction du budget et de la direction de la prévision et de l'analyse économique, le déficit de la CNAMTS atteindrait donc 8 milliards d'euros au moins en 2007 si le plan d'économie attendu était pleinement réalisé et pourrait même atteindre 15,1 milliards d'euros si la modification du comportement des usagers n'était que partielle.
L'analyse de la CNAMTS est proche de celle des directions du ministère de l'économie, des finances et de l'industrie. Dans son rapport sur l'exécution de l'ONDAM 2003, la CNAMTS indique en effet que, « malgré les mesures inscrites dans la dernière loi de financement de la sécurité sociale, le déficit de la CNAMTS devrait être compris entre 13 et 14 milliards en 2004. Sans prendre en compte à ce stade de nouvelles mesures de redressement, ce déficit serait de l'ordre de 17 à 18 milliards en 2005 et il augmenterait de 3 milliards chaque année ».
Pour aller un peu plus loin dans cette esquisse financière, la CNAMTS indique que l'on peut, « à titre exploratoire pour les années 2006 et 2007, faire l'hypothèse d'une croissance de l'économie qui resterait légèrement supérieure à sa croissance tendancielle, et d'une masse salariale un peu plus dynamique qu'en 2004. Le cadre macro-économique ainsi bâti est très frustre et parfaitement conventionnel, mais il permet de préciser ce que seraient les conditions de l'équilibre à moyen terme du régime général, dans un environnement plutôt favorable ».
La CNAMTS précise que la mise en oeuvre rapide des mesures contenues dans le présent projet de loi soulagera fortement la branche maladie du régime général dès 2005, puisque son déficit pourrait alors revenir à 8 milliards d'euros cette année-là.
Toutefois, elle estime que « le retour à l'équilibre supposera d'infléchir durablement la tendance à la dégradation structurelle du déficit. Sans cette action structurelle sur les dépenses, ces efforts d'économie risqueraient en effet d'être contrecarrés par cette croissance tendancielle du déficit : si la tendance observée au cours des dernières années devait se maintenir, il ne serait pas certain que le déficit du régime général d'Assurance Maladie puisse être ramené à moins de 5 milliards d'euros en 2007 ».
Dès lors, on peut dire que, si le projet de loi constitue indéniablement un pas important vers l'équilibre financier de la branche maladie à l'horizon 2007, il n'est pas certain que celui soit atteint.
2. La nécessité de poursuivre les efforts
Compte tenu de ces incertitudes, il paraît essentiel de poursuivre les efforts engagés par le présent projet de loi, et notamment de suivre avec attention le secteur de l'hôpital, qui représente près de la moitié des dépenses de l'assurance maladie.
L'instauration de la tarification à l'activité (T2A) par la loi de financement de la sécurité sociale pour 2004 constitue à cet égard une réforme majeure , qui devrait permettre de rationaliser l'organisation de l'hôpital et ainsi de réaliser des économies. Les objectifs que l'on peut attendre d'un tel système (cf. encadré) sont multiples :
- fonder les financements des établissements sur leur activité de soin ;
- rapprocher les modes de financement et de régulation des deux secteurs de l'hospitalisation ;
- permettre l'application de nouveaux modes de régulation plus efficaces que ceux de la dotation globale ou de l'objectif quantifié national (OQN), car mieux acceptés par les médecins.
Si cette réforme est essentielle, il importe également de veiller à améliorer la complémentarité entre la ville et l'hôpital pour parvenir à une utilisation optimale des ressources de l'assurance maladie. La CNAMTS en a notamment souligné l'importance dans son rapport sur l'exécution de l'ONDAM 2003. Même si certaines mesures du présent projet de loi, et en particulier le dossier médical personnel, devraient contribuer à mieux articuler la ville et l'hôpital, votre rapporteur pour avis estime que la réflexion sur ce point doit être approfondie.
|
La tarification à l'activité : une réforme majeure Actuellement, les établissements publics ou participant au service public hospitalier sont financés par la « dotation globale hospitalière », qui est fixée chaque année et n'est quasiment pas modulée en fonction de l'activité réelle des établissements. Le financement des cliniques privées sous OQN repose quant à lui sur une tarification à la journée et à la prestation (acte ou forfait, sachant que les actes rémunèrent directement les professionnels libéraux). Outre la difficulté de comparaison entre secteurs, ces modes de financement pérennisent au sein de chacun des secteurs, pour une pathologie donnée, des écarts importants de coût pour l'assurance maladie selon l'établissement dans lequel le malade est pris en charge. Enfin ils favorisent l'existence de situations durables de sous-financement ou de surfinancement relatif au sein du secteur public. Principe et champ de la tarification à l'activité (T2A) Instaurée par la loi de financement de la sécurité sociale pour 2004, la T2A concerne l'activité de médecine, chirurgie ou obstétrique (MCO) des établissements de santé publics et privés, à l'exception principalement des hôpitaux locaux. La T2A fonde la rémunération des établissements de santé sur le niveau réel de leur activité : chaque séjour est affecté d'un prix sur la base duquel l'établissement est rémunéré. La T2A modifie donc radicalement la tarification des hôpitaux sous DGH. Pour les cliniques privées, dont le financement reposait déjà sur la rémunération de l'activité, la réforme conduit à une forfaitisation de la rémunération au séjour en lieu et place des prestations élémentaires à la journée ou à l'acte. De plus elle instaure de la transparence sur la nature médicale des prises en charge. La facturation des Groupes Homogènes de Séjours (GHS), principale source de financement à l'activité Cette source de financement concerne les prestations d'hospitalisation avec ou sans hébergement (dénommées GHS). Ces dernières seront désormais facturées à l'assurance maladie et rémunérées forfaitairement (tarif par séjour). Dans l'immense majorité des cas, un GHS équivaut à un groupe homogène de malades défini dans la classification PMSI*, chaque GHS étant associé à un tarif national incluant les coûts de structure. Pour les hôpitaux publics et PSPH, l'échelle nationale des tarifs des GHS est établie sur la base d'une échelle relative fondée sur les coûts observés sur un échantillon d'établissements ayant une bonne expérience de la comptabilité analytique (soit une quarantaine d'établissements capables d'isoler les dépenses par séjour). Cette échelle relative est ensuite valorisée financièrement sur l'ensemble des établissements du secteur. Pour les cliniques sous OQN, à défaut d'informations statistiquement robustes sur les coûts de production, l'échelle de tarifs est élaborée à partir de l'exploitation des factures produites par les cliniques. Le tarif national des GHS correspond ainsi au montant de la facture moyenne constatée pour les séjours de ce GHS. Cette méthodologie introduit donc une distorsion par rapport au secteur public puisque les honoraires des praticiens ne sont pas inclus et que, de plus, on utilise des tarifs. Toutefois, à terme, les deux échelles de tarif ont vocation à converger. Afin de tenir compte des caractéristiques propres à chaque établissement (coût du foncier notamment), le tarif national des GHS pourra être modulé avant de s'appliquer aux établissements. De plus, des dispositifs spécifiques à chacun des secteurs ont été prévus pour assurer la transition vers la T2A. Pour les cliniques sous OQN - qui devraient basculer dans la T2A dès octobre 2004 -, un coefficient de transition, visant à lisser l'effet de la réforme, est appliqué au tarif national du GHS spécifique au secteur privé. Dans le secteur public, en revanche, la transition vers la T2A est assurée par le fait qu'une part des ressources - ayant vocation à diminuer d'une année à l'autre (80 % en 2005, 70 % en 2006...) - restera allouée sous forme de dotation annuelle complémentaire, l'autre part étant financée à l'activité dès 2005. A partir de 2014, la dotation annuelle complémentaire devrait théoriquement disparaître. Les autres sources de financement Les activités non inscrites dans la liste des prestations ouvrant droit à la facturation d'un GHS font l'objet d'une tarification spécifique à l'activité. C'est le cas des actes et consultations externes pour le service public et PSPH, des urgences, de l'hospitalisation à domicile (HAD) et des activités de prélèvements d'organes (PO). Ce financement ne tient toutefois pas compte des charges fixes pour les urgences et des activités de coordination des prélèvements d'organes. Il est donc prévu des forfaits annuels, dont les règles de fixation seront définies au niveau national, destinés à couvrir ces frais. En outre, certains médicaments et dispositifs médicaux (DM) onéreux seront financés en sus des GHS en raison de l'hétérogénéité qu'ils introduisent dans les tarifs de ces derniers. Un mécanisme est instauré afin d'inciter les établissements à négocier le tarif de ces médicaments et DM : un prix plafond est fixé au niveau national mais les établissements sont remboursés sur la base du prix payé majoré d'une fraction de la différence entre le prix plafond et le prix payé. Les établissements auront donc intérêt à tirer les prix vers le bas. Enfin, certaines missions des établissements sanitaires n'ont pas vocation à être soumises à la T2A. Il s'agit des missions d'intérêt général (enseignement, recherche, fonction de recours et d'innovation...) et de l'accompagnement des contrats d'objectifs et de moyens. Source : rapport de la commission des comptes de la sécurité sociale, juin 2004 |
CHAPITRE TROIS
L'AMÉLIORATION
INCONTOURNABLE DE LA GOUVERNANCE DU SYSTÈME DE SANTÉ ET DE LA
QUALITÉ DE L'OFFRE DE SOINS
I. LA RÉFORME DE L'ORGANISATION DE L'ASSURANCE MALADIE
A. LA CRÉATION DE LA HAUTE AUTORITÉ DE SANTÉ (HAS)
L'article 19 du présent projet de loi, qui vise à créer la Haute autorité de santé, autorité indépendante à compétence scientifique, est le premier article du titre II du présent projet de loi contenant les « dispositions relatives à l'organisation de l'assurance maladie ».
La création de la Haute autorité de santé (HAS) constitue en effet un élément central de la nouvelle organisation institutionnelle de l'assurance maladie et de la réforme du pilotage de notre système de santé proposée par le gouvernement.
Le I de l'article 19 du présent projet de loi vise à insérer, après le chapitre 1 er du titre IV du livre 1 er du code de la sécurité sociale, un chapitre 1 er bis composé de huit nouveaux articles L. 161-37 à L. 161-44.
1. Statut et missions de la nouvelle HAS
a) Le statut juridique de la HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-37 dispose que la Haute autorité de santé est une autorité publique indépendante à caractère scientifique dotée de la personnalité morale .
La notion d'autorité publique indépendante dotée de la personnalité morale est issue de la loi n° 2003-706 du 1 er août 2003 de sécurité financière dont les dispositions du chapitre 1 er du titre 1 er créent l'Autorité des marchés financiers définie à l'article L. 621-1 du code monétaire et financier, comme une « autorité publique indépendante dotée de la personnalité morale ».
Le statut d'autorité publique indépendante permet donc à la Haute autorité de santé d'être dotée de la personnalité morale et de disposer d'une réelle autonomie fonctionnelle et financière.
En outre, comme l'ensemble des autorités administratives indépendantes (AAI), la HAS constitue un organisme spécialisé placé en dehors des structures administratives traditionnelles et non soumis à un pouvoir hiérarchique. En effet, selon le rapport public du Conseil d'Etat de 2001 consacré aux autorités administratives indépendantes, les AAI peuvent être définies comme des organismes administratifs, qui agissent au nom de l'Etat et disposent d'un réel pouvoir, sans pour autant relever de l'autorité du gouvernement.
b) Les missions de la HAS
La rédaction proposée pour le nouvel article L. 161-37 du code de la sécurité sociale précise que la Haute autorité de santé est chargée de deux missions :
- procéder à l'évaluation périodique du service attendu des produits , actes ou prestations de santé et du service qu'ils rendent, et contribuer par ses avis à l'élaboration des décisions relatives à l'inscription, au remboursement et à la prise en charge par l'assurance maladie des produits, actes ou prestations de santé ainsi qu'aux conditions particulières de prise en charge des soins dispensés aux personnes atteintes d'une affection de longue durée ;
- veiller à l'élaboration et à la diffusion des guides de bon usage des soins ou de bonne pratique, et contribuer à l'information des professionnels de santé et du public dans ces domaines.
D'après l'exposé des motifs de cet article, « l'action de la Haute autorité permettra ainsi de généraliser un dispositif d'évaluation qui n'existe en pratique aujourd'hui que pour le médicament et les dispositifs médicaux ».
La HAS devra ainsi, par le biais de son expertise scientifique indépendante, éclairer les choix du pouvoir réglementaire dans le domaine du remboursement et veiller à la diffusion de référentiels directement utilisables par les professionnels de santé dans le cadre de leur pratique quotidienne.
Ainsi que l'a précisé M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, lors de l'examen de cet article à l'Assemblée nationale, la HAS ne se verra pas confier de pouvoirs de décision mais devra « donner son avis sur l'utilité médicale des produits et des actes qui font une demande d'admission au remboursement. Après, l'Etat reste le garant de la décision finale en matière de définition du périmètre remboursable ».
En outre, le quatrième alinéa du texte proposé par l'article 19 du présent projet de loi pour le nouvel article L. 161-37 du code de la sécurité sociale dispose que, dans l'exercice de ses missions, la Haute autorité tient compte des objectifs pluriannuels de la politique de santé publique. Suite à l'adoption par l'Assemblée nationale d'un amendement de la commission spéciale avec l'avis favorable du gouvernement, cet alinéa ne mentionne plus « le cadrage pluriannuel des dépenses d'assurance maladie ». En effet, comme l'a souligné notre collègue député Yves Bur, président de la commission spéciale, il s'agit « d'affirmer que les décisions concernant le niveau de remboursement doivent rester strictement une prérogative de l'Etat. La Haute autorité doit rester une instance scientifique. C'est pourquoi nous proposons de supprimer toute référence au cadrage pluriannuel des dépenses d'assurance maladie ».
L'Assemblée nationale a également adopté un amendement de la commission spéciale avec l'avis favorable du gouvernement visant à préciser que la Haute autorité établit un rapport annuel d'activité adressé au Parlement et au gouvernement avant le 1 er juillet, qui porte notamment sur les travaux des commissions spécialisées de la Haute autorité ainsi que sur les actions d'information mises en oeuvre par la HAS. Ainsi que l'a souligné notre collègue député Yves Bur, président de la commission spéciale, « ce rapport remplacera deux autres rapports d'activité, celui de la commission de la transparence et celui de la commission d'évaluation des produits et prestations ».
Enfin, l'Assemblée nationale a adopté un amendement de la commission spéciale avec l'avis favorable du gouvernement précisant que les décisions et communications de la HAS sont transmises sans délai à la Conférence nationale de santé. Il s'agit par là d'assurer le partage des travaux de la Haute autorité dans un souci de démocratie et de transparence .
2. L'exercice de ses compétences par la nouvelle HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-38 du code de la sécurité sociale dispose que la HAS peut procéder, à tout moment, à l'évaluation du service attendu d'un produit, d'un acte ou d'une prestation de santé ou du service qu'ils rendent.
La HAS peut également être consultée, notamment par l'Union nationale des caisses d'assurance maladie (UNCAM) grâce à un amendement de la commission spéciale adopté par l'Assemblée nationale avec l'avis favorable du gouvernement, sur le bien-fondé et les conditions de remboursement d'un ensemble de soins ou d'une catégorie de produits ou prestations, et, le cas échéant, des protocoles de soins les associant, cette dernière référence résultant là encore d'un amendement proposé par la commission spéciale et adopté avec l'avis favorable du gouvernement.
Afin d'exercer au mieux ses compétences, il est également précisé que la HAS peut demander aux entreprises, établissements, organismes et professionnels concernés de lui transmettre toutes les informations nécessaires, après les avoir rendues anonymes.
En outre, sans préjudice des mesures prises par l'Agence française de sécurité sanitaire des produits de santé (AFSSAPS) dans le cadre de ses missions de sécurité sanitaire, la HAS fixe les orientations en vue de l'élaboration et de la diffusions des recommandations de bonne pratique de l'Agence nationale d'accréditation et d'évaluation en santé (ANAES) et de l'AFSSAPS.
Pour lui permettre d'exercer pleinement ses missions, il est proposé de permettre à la HAS :
- de saisir l'AFSSAPS de toute demande d'examen de la publicité pour un produit de santé diffusée auprès des professions de santé ;
- de disposer des informations transmises par les caisses d'assurance maladie et l'Institut des données de santé, créé par l'article 35 du présent projet de loi, après les avoir rendues anonymes et dans le respect des règles relatives à la transmission et au traitement des données à caractère personnel.
Par ailleurs, la loi de financement de la sécurité sociale pour 2001 38 ( * ) avait créé un Fonds de promotion de l'information médicale et médico-économique (FOPIM) à destination des professionnels de santé. Ce fonds est actuellement géré par l'Agence française de sécurité sanitaire des produits de santé (AFSSAPS).
En application de l'article 4001-1 du code de la santé publique, ce fonds finance ou participe au financement d'actions d'information et de communication en matière de bon usage des produits de santé et de stratégie thérapeutique, notamment de prescription et de dispensation médicamenteuse.
Ses ressources sont constituées par une fraction de la contribution des entreprises de préparation de médicaments prévue aux articles L. 245-1 à L. 245-6 du code de la sécurité sociale, déterminée par arrêté dans la limite d'un plafond de 10 %.
Dans son rapport sur la sécurité sociale de septembre 2003, la Cour des comptes avait relevé que les actions visant à rationaliser les prescriptions par la formation et l'information demeuraient limitées et que le FOPIM n'avait pas encore réellement commencé à fonctionner.
L'article 20 du présent projet de loi propose la suppression des dispositions du code de la sécurité sociale relatives au FOPIM « à compter d'une date fixée par décret en Conseil d'Etat et au plus tard le 1 er janvier 2005 ». Il est précisé qu'à compter de cette date, la Haute autorité de santé succède à l'AFSSAPS dans ses droits et obligations au titre de ce fonds.Cette évolution paraît cohérente avec les dispositions de l'article 19 du présent projet de loi, qui confie à la Haute autorité de santé la mission de veiller à l'élaboration des guides de bon usage des soins ou de bonne pratique, de procéder à leur diffusion et de contribuer à l'information des professionnels de santé et du public dans ces domaines.
3. L'organisation interne de la nouvelle HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-39 du code de la sécurité sociale dispose que la HAS comprend un collège et des commissions spécialisées présidées par un membre du collège auxquelles elle peut déléguer certaines de ses attributions.
a) Les commissions spécialisées de la HAS
La HAS comprend des commissions spécialisées présidées par un membre du collège et auxquelles certaines de ses missions peuvent être déléguées. Ces commissions sont :
- la commission mentionnée à l'article L. 5123-3 du code de la santé publique, à savoir la commission chargée d'établir la liste des produits agréés, c'est-à-dire la liste des produits utilisés par les collectivités publiques et qui sont admis au remboursement ;
- la commission mentionnée à l'article L. 165-1 du code de la sécurité sociale, à savoir la commission d'évaluation des produits et prestations, « dont le secrétariat est assuré par l'AFSSAPS » dans la rédaction actuelle des dispositions du code de la sécurité sociale mais qui devrait être transféré à la HAS en vertu des dispositions de l'article 20 du présent projet de loi ;
- les autres commissions créées par la haute autorité, qui en fixe la composition et les règles de fonctionnement.
b) La composition du collège de la HAS
(1) Le mode de désignation des membres du collège
La rédaction proposée pour le nouvel article L. 161-40 du code de la sécurité sociale dispose que le collège de la HAS sera composé de huit membres choisis en raison de leurs qualifications et de leur expérience dans les domaines de compétence de la Haute autorité.
Le mode de désignation des membres du collège répond à un souci d'indépendance et d'impartialité. Ainsi, deux membres seront désignés par le Président de la République, deux par le Président du Sénat, deux par le Président de l'Assemblée nationale, deux par le président du Conseil économique et social.
Ces membres seront nommés par décret du Président de la République. Le président du collège sera nommé dans les mêmes conditions parmi ses membres.
(2) La durée du mandat des membres du collège
Il est précisé que la durée du mandat des membres du collège est de six ans, renouvelable une fois.
En cas de vacance d'un siège du collège pour quelque cause que ce soit, il sera procédé à son remplacement pour la durée du mandat à courir. Un mandat exercé pendant moins de deux ans ne sera pas pris en compte pour l'application de cette règle de renouvellement.
Le collège sera renouvelé par moitié tous les trois ans.
En outre, le II de l'article 19 du présent projet de loi précise que lors de la première constitution de la Haute autorité de santé, sont désignés par tirage au sort, à l'exception du président, quatre membres dont les mandats prendront fin à l'issue d'un délai de trois ans.
c) Les services administratifs de la HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-41 du code de la sécurité sociale prévoit que la HAS disposera de services placés sous l'autorité d'un directeur nommé, après avis du collège, par le président de celui-ci.
Il est également prévu que sur proposition du directeur, le collège fixe le règlement intérieur des services et le cadre général des rémunérations applicables au personnel des services de la haute autorité. En outre, le président du collège représente la Haute autorité en justice et dans tous les actes de la vie civile. Il peut donner mandat à cet effet au directeur.
Le personnel de la HAS pourra être composé d'agents contractuels de droit public, de salariés de droit privé ainsi que d'agents de droit privé régis soit par les conventions collectives applicables au personnel des organismes de sécurité sociale, soit par un statut fixé par décret. En outre, dans des conditions fixées par décret en Conseil d'Etat, des agents publics pourront être placés auprès de la Haute autorité dans une position prévue par le statut qui les régit.
Par ailleurs, il est précisé que les dispositions du code du travail concernant les délégués du personnel, l'exercice du droit syndical, les comités d'entreprise et les comités d'hygiène et de sécurité s'appliquent au personnel de la Haute autorité mais pourront être adaptées par décret en Conseil d'Etat, dès lors que le requièrent les conditions de travail spécifiques à la HAS et les différentes catégories de personnel qu'elle emploie.
d) Les règles déontologiques applicables aux membres et au personnel de la HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-42 du code de la sécurité sociale prévoit que les membres de la HAS, les personnes qui apportent leur concours ou qui collaborent occasionnellement à ses travaux ainsi que le personnel de ses services sont soumis aux règles déontologiques strictes édictées par le code de la santé publique.
Ces règles, définies par l'article L. 5323-4 du code précité, portent notamment sur le secret et la discrétion professionnels, l'interdiction de traiter une question dans laquelle ils auraient un intérêt direct ou indirect ou encore, à leur entrée en fonction, l'établissement d'une déclaration faisant état de leurs relations avec les entreprises ou établissements donc les produits entrent dans le champ de compétence de la Haute autorité.
Toutefois, ces dispositions peuvent faire l'objet, par décret en Conseil d'Etat, d'adaptations rendues nécessaires par les missions, l'organisation ou le fonctionnement de la Haute autorité.
4. Le principe d'autonomie financière de la nouvelle HAS
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-43 du code de la sécurité sociale institue le principe d'autonomie financière de la HAS et définit les ressources de son budget, arrêté par le collège sur proposition du directeur.
Il est précisé que les ressources de la Haute autorité seront constituées notamment par :
- des subventions de l'Etat ;
- une dotation globale versée par les organismes d'assurance maladie dans des conditions prévues par l'article L. 174-2 du code de la sécurité sociale ;
- le produit des redevances pour services rendus, dont les montants sont déterminés sur proposition du directeur par le collège ;
- une fraction du 10 % du produit des contributions des entreprises de préparation de médicaments et des fabricants ou distributeurs de dispositifs médicaux, prévues aux articles L. 245-1 à L. 245-6 du code de la sécurité sociale ;
- le montant des taxes d'inscription au remboursement des médicaments et des dispositifs médicaux, prévue par les articles L. 5123-5 et L. 5211-5 du code de la santé publique ;
- des produits divers, des dons et legs.
5. Les conditions d'application
La rédaction proposée par l'article 19 du présent projet de loi pour le nouvel article L. 161-44 du code de la sécurité sociale prévoit que les modalités d'application des dispositions relatives à la HAS seront fixées par décret en Conseil d'Etat, notamment les conditions dans lesquelles la HAS procède aux évaluations et émet les avis mentionnés à l'article L. 161-37 ainsi que les critères d'évaluation des produits, actes ou prestations de santé.
6. Un outil privilégié de la nouvelle organisation du système de soins
a) Une institution recommandée par le Haut conseil pour l'avenir de l'assurance maladie
Préconisée par le Haut conseil pour l'avenir de l'assurance maladie ainsi que la mission d'information de l'Assemblée nationale sur la problématique de l'assurance maladie, la création de la Haute autorité de santé consacre la nécessité d'une institution indispensable à l'amélioration de la qualité des soins.
(1) Les lacunes actuelles en matière d'évaluation médicale des produits et actes médicaux inscrits au remboursement d'une part, de diffusion des référentiels médicaux et des recommandations de bonnes pratiques, d'autre part
La définition d'admission au remboursement des médicaments, dispositifs médicaux, actes de biologie médicale ou actes professionnels relève aujourd'hui des ministres chargés de la santé et de la sécurité sociale .
S'agissant des médicaments, la liste des spécialités remboursables est arrêtée après avis de la commission de la transparence en application de l'article R. 163-4 du code de la sécurité sociale. Gérée par l'AFSSAPS, cette commission dispose aujourd'hui d'une réelle expertise technique.
La commission d'évaluation des produits et prestations (CEPP), chargée de proposer la liste des dispositifs médicaux admis au remboursement, est, quant à elle, composée d'experts mais également de représentants des organismes d'assurance maladie et des représentants des fabricants et des distributeurs.
Les inscriptions au remboursement des actes de soins et d'analyse doivent en principe être précédés des avis respectifs de la commission permanente de la nomenclature des actes professionnels et de la commission de nomenclature des actes de biologie, les ministres n'étant toutefois pas tenus de les saisir.
L'élaboration et le suivi de référentiels médicaux et de recommandations de bonne pratique sont aujourd'hui essentiellement confiés à l'Agence nationale d'accréditation et d'évaluation en santé (ANAES) et à l'AFSSAPS.
Toutefois, comme l'a souligné le rapport du Haut conseil pour l'avenir de l'assurance maladie, « lorsque les référentiels existent, ils sont loin d'être uniformément appliqués », en raison de la diffusion insuffisante des référentiels mais aussi de la complexité de l'information disponible. En outre, il n'existe pas de recommandations de bonnes pratiques dans certains domaines, telles les prescriptions d'arrêt de travail par exemple.
(2) La nécessité de créer une institution « centralisatrice » et indépendante
Si la définition du périmètre du remboursable reste pour l'essentiel une compétence de l'Etat, la HAS aura pour objectif d'évaluer l'utilité médicale de l'ensemble des actes médicaux, prestations et produits de santé pris en charge par l'assurance maladie, et de promouvoir la qualité des pratiques professionnelles et le bon usage des soins dans notre système de santé.
Ainsi que l'a rappelé M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, lors de l'examen de cet article à l'Assemblée nationale, « le Haut conseil pour l'avenir de l'assurance maladie avait observé qu'il manquait une cohérence d'ensemble dans la fabrication et la diffusion de référentiels de bonne pratique. Nous réparons cette lacune avec la Haute autorité ».
En outre, s'agissant de la procédure d'avis précédant la décision d'inscription ministérielle au remboursement des actes de soins, des médicaments et des dispositifs médicaux, le rapport du Haut conseil pour l'avenir de l'assurance maladie souligne que, la manière la plus récente d'envisager les choses s'agissant de la nature de l'expertise préalable à l'inscription « semble privilégier l'impartialité scientifique : ce ne sont pas ceux qui exécuteront l'acte ou le produiront, ceux qui le prescriront, ou ceux qui en contrôleront l'exécution et la prescription qui se prononcent sur l'opportunité de l'inscription au remboursement ».
Il convient toutefois de noter que, d'une part, la connaissance de la pratique effective est un élément important lorsqu'il s'agit d'introduire un acte nouveau, ou de proposer une cotation nouvelle, c'est-à-dire une modification de la hiérarchie des actes, d'autre part, l'opportunité d'une inscription ne peut se décider exclusivement a priori . C'est dans la durée, et donc dans la pratique concrète que se dégagent les meilleurs éléments d'appréciation . L'autorité qui décide de l'inscription doit pouvoir décider du maintien de l'inscription sur la foi d'un avis des observateurs des conditions réelles de l'utilisation des produits.
La création de la Haute autorité de santé par l'article 19 du présent projet de loi répond à ce double objectif d'impartialité scientifique et de détention d'une information fiable provenant des acteurs du système.
b) Des interrogations de principe
Si votre rapporteur pour avis accueille très favorablement la création de cette nouvelle institution, qui permettra de rationaliser la diffusion des référentiels de bonnes pratiques auprès des professionnels de santé et d'évaluer l'utilité médicale de l'ensemble des actes médicaux, prestations et produits de santé pris en charge par l'assurance maladie dans le but d'une meilleure définition du périmètre de soins remboursables, il souhaite toutefois souligner quelques points de nature à nuancer cette position.
(1) L'opportunité du recours à une autorité publique indépendante
Tout d'abord, la question de l'opportunité de créer une nouvelle « autorité publique indépendante » se pose au regard notamment des principes définis par le Conseil d'Etat comme devant gouverner les règles d'organisation et de fonctionnement de ces autorités, lorsque leur création est justifiée.
Dans son rapport public de 2001 précité sur les autorités administratives indépendantes, le Conseil d'Etat a en effet formulé divers principes devant encadrer la création de nouvelles AAI. Si le rapport n'écarte pas l'idée de la création de nouvelles AAI, il s'astreint à définir le cadre dans lequel de telles créations sont susceptibles d'intervenir, à savoir le respect des règles suivantes :
- s'assurer de la nécessité du recours à une AAI plutôt qu'à une autre solution institutionnelle ;
- exclure l'attribution d'un pouvoir de décision à une AAI dans certains domaines, tels ceux mettant en jeu les responsabilités régaliennes de l'Etat ou nécessitant une démarche interministérielle ;
- dès lors qu'une AAI est chargée d'une mission de régulation, lui donner les pouvoirs qu'implique nécessairement cette mission ;
- prévoir un réexamen périodique du bien fondé du maintien de l'AAI.
Dans son rapport précité, le Conseil d'Etat souligne à cet égard que, « lorsqu'il ne s'agit que d'assurer dans tel ou tel secteur une capacité d'expertise, d'évaluation, d'appréciation totalement indépendante et impartiale, il n'est pas impossible d'instituer une telle capacité au sein d'une structure restant sous le contrôle ou la tutelle du gouvernement. Certains choix déjà opérés en ce sens dans le secteur de la santé illustrent parfaitement cette voie intermédiaire. Notamment, l'Agence française de sécurité sanitaire des aliments (AFSSA), qui est un établissement public, à ce titre soumis à tutelle, dispose d'une capacité d'expertise scientifique propre et reconnue qui lui permet, sans que son impartialité soit mise en cause, d'éclairer le gouvernement dans les choix qu'il doit opérer. Cette formule préserve donc la capacité de décision et d'arbitrage du gouvernement, sans le priver de l'expertise indépendante dont il a besoin ».
Votre rapporteur pour avis considère toutefois que le recours à la création d'une nouvelle autorité publique indépendante manifeste la volonté du gouvernement d'affirmer résolument l'indépendance de cette nouvelle structure. Si les avis émis par la HAS ne sont assortis d'aucune forme de contrainte juridique, il n'en reste pas moins que son statut d'autorité publique indépendante lui permettra de se positionner de manière autonome vis-à-vis du pouvoir exécutif .
(2) L'impact budgétaire du dispositif proposé
La nouvelle Haute autorité de santé disposera de l'autonomie financière et son budget sera notamment constitué de subventions de l'Etat.
D'après les informations recueillies par votre rapporteur pour avis, le budget annuel total de la HAS devrait être de l'ordre de 20 millions d'euros, en coût de fonctionnement, hors gros investissements initiaux (investissement immobilier notamment). Sur ces 20 millions d'euros, l'Etat devrait prendre à sa charge, sous forme de subventions, le tiers du budget . Si l'on soustrait à cette participation, la part du financement anciennement versé à l'AFSSAPS et transféré à la HAS, le surplus net pour l'Etat de la mise en place et du fonctionnement de cette nouvelle autorité publique indépendante devrait s'élever à quelque 5 millions d'euros annuels.
En outre, le personnel de la haute autorité, de l'ordre de 150 personnes au total, sera composé notamment d'agents contractuels de droits publics et, dans des conditions fixées par décret en Conseil d'Etat, des agents publics placés auprès de la haute autorité.
B. LA DÉFINITION DES COMPÉTENCES DES ORGANISMES D'ASSURANCE MALADIE RELATIVES AU REMBOURSEMENT DES PRODUITS, ACTES OU PRESTATIONS DE SANTÉ REMBOURSABLES
1. Le rôle de l'Union nationale des caisses d'assurance maladie (UNCAM)
a) La fixation du taux de remboursement des médicaments et des prestations servies aux assurés
L'article 23 du présent projet de loi confère à l'UNCAM le pouvoir de fixer le taux de remboursement des médicaments et des prestations servies aux assurés.
Le I de cet article modifie l'article L. 322-2 du code de la sécurité sociale, qui pose le principe de la participation des assurés 39 ( * ) , actuellement fixée par décret en Conseil d'Etat. Cette participation peut être proportionnelle aux tarifs de base des prestations ou être fixée à une somme forfaitaire. Elle peut varier selon les catégories de prestations, les conditions dans lesquelles sont dispensés les soins, les conditions d'hébergement, la nature de l'établissement où les soins sont donnés. La participation de l'assuré peut également être réduite en fonction de l'âge ou de la situation de famille du bénéficiaire des prestations.
Le texte prévoit que, désormais, la participation des assurés est fixée par décision de l'UNCAM, après avis de l'Union nationale des organismes d'assurance maladie complémentaire, nouvelle dénomination donnée par l'Assemblée nationale à cette instance, le texte initial faisant référence à l'union nationale des organismes de protection sociale complémentaire. Il en va de même des possibilités de réduction ou de suppression de la participation 40 ( * ) .
Cette décision de l'UNCAM sera toutefois encadrée : d'une part, les limites et les conditions dans lesquelles s'inscrivent les décisions de l'UNCAM seront fixées par décret en Conseil d'Etat ; d'autre part, le ministre de la santé pourra s'opposer à cette décision pour des motifs de santé publique.
Le champ de l'UNCAM est également étendu au médicament : il lui reviendra également de fixer les taux de participation applicables aux spécialités pharmaceutiques, qui doivent faire l'objet d'une inscription sur une liste de spécialités remboursables. Toutefois, la compétence de l'UNCAM n'est cette fois encadrée, ni par décret en Conseil d'Etat, ni par le pouvoir d'opposition du ministre. D'après l'exposé des motifs, l'UNCAM devrait procéder au classement de chaque médicament dans l'une des catégories prévues par décret en fonction des avis de la Haute autorité de santé sur le service médical rendu par ces produits. Cette décision devrait être prise simultanément à l'inscription au remboursement par les ministres et à la fixation du prix par le comité économique des produits de santé. Toutefois, le présent projet de loi ne précise pas ces éléments. Votre rapporte pour avis vous proposera donc d'encadrer cette procédure.
Par ailleurs, le III de cet article abroge l'article L. 251-4 du code de la sécurité sociale, relatif au maintien ou au rétablissement de l'équilibre financier des assurances maladie, maternité, invalidité et décès. Cet article L. 251-4 dispose en effet que les décisions nécessaires au maintien ou au rétablissement de l'équilibre financier de la gestion de ces assurances sont prises par le conseil d'administration de la Caisse nationale d'assurance maladie des travailleurs salariés. Toutefois, lorsqu'elles comportent une augmentation des cotisations, ces décisions ne sont exécutoires qu'après avoir été approuvées par décret pris sur le rapport des ministres intéressés.
Par ailleurs, en cas de carence du conseil d'administration, les autorités compétentes de l'Etat peuvent mettre en demeure ce dernier de prendre les mesures de redressement nécessaires. Si cette mise en demeure reste sans effet, le gouvernement procède au rétablissement de l'équilibre soit en se substituant au conseil d'administration de la caisse nationale, soit en usant des pouvoirs qu'il tient de la législation en vigueur.
La suppression de cet article se comprend en raison du nouveau mode de pilotage prévu par ce projet de loi et doit également être compris en lien avec le II de l'article 11 du présent projet de loi, qui réécrit l'article L. 322-4 du code de la sécurité sociale et supprime la possibilité de modulation du ticket modérateur « en fonction des résultats financiers du régime sur le plan national dans les conditions déterminées par l'article L. 251-4 ».
b) L'inscription à la nomenclature des actes et prescriptions
Suivant la même logique qu'à l'article 23, l'article 24 du présent projet de loi transfère une compétence de l'Etat à l'UNCAM en matière de fixation des conditions d'inscription et d'inscription à la nomenclature des actes et prescriptions, prévues par l'article L. 162-1-7 du code de la sécurité sociale. Cet article a été largement remanié par l'Assemblée nationale, qui a adopté un amendement de notre collègue député Richard Mallié, sous-amendé par notre collègue député Jean-Michel Dubernard, rapporteur de la commission spéciale.
Le premier alinéa inséré par cet article au sein de l'article L. 162-1-7 précité esquisse le cadre dans lequel s'inscrit la « hiérachisation », terme qui remplace celui de « cotation tarifaire », des actes et prestations. Cette hiérarchisation sera ainsi établie dans le respect des règles déterminées par des commissions créées pour chacune des professions conventionnées avec les organismes d'assurance maladie. Ces commissions seront composées des syndicats représentatifs des professionnels de santé et de représentants de l'UNCAM. Il est précisé qu'un représentant de l'Etat assiste aux travaux de ces commissions, la formulation laissant entendre qu'il ne prendra pas part aux décisions. L'Assemblée nationale a ajouté que ces commissions seraient présidées par une personnalité désignée d'un commun accord par leurs membres.
Le deuxième alinéa de l'article L. 162-1-7 dispose actuellement que la prise en charge ou le remboursement par l'assurance maladie de tout acte ou prestation réalisé par un professionnel de santé, dans le cadre d'un exercice libéral ou d'un exercice salarié en centre de santé ou dans un établissement ou un service médico-social, ainsi que, à compter du 1 er janvier 2005, d'un exercice salarié dans un établissement de santé est subordonné à leur inscription sur une liste arrêtée par les ministres chargés de la santé, de la sécurité sociale et de l'agriculture. Cette disposition ne s'applique toutefois pas aux dispositifs médicaux. Il est en outre précisé que l'inscription sur la liste peut elle-même être subordonnée au respect d'indications thérapeutiques ou diagnostiques, à l'état du patient ainsi qu'à des conditions particulières de prescription, d'utilisation ou de réalisation de l'acte ou de la prestation.
Ce cadre général n'est pas modifié par l'article 24 du présent projet loi, qui confie à l'UNCAM la mission de décider, d'une part, des conditions d'inscription d'un acte ou d'une prestation et leur modification, d'autre part, de l'inscription d'un acte ou d'une prestation ainsi que de sa radiation. L'UNCAM rend sa décision après avis de la Haute autorité de santé, qui se prononce pour chacune des indications thérapeutiques ou diagnostiques sur l'évaluation du service, attendu et rendu, de l'acte ou de la prestation.
Un avis relatif à la sécurité et à l'efficacité des actes et prestations était jusqu'à présent rendu par l'agence nationale d'accréditation et d'évaluation en santé. Sa participation au processus n'était plus prévue par le texte initial de cet article. L'Assemblée nationale l'a réintroduite, en prévoyant que l'UNCAM peut, au préalable, solliciter un avis de l'ANAES à ce titre.
En outre, l'Union nationale des organismes de protection sociale complémentaire rend également un avis, la décision de l'UNCAM ayant un impact sur les conditions de leur action.
Par ailleurs, le texte initial prévoyait que l'UNCAM se voyait confier la fixation du tarif de l'acte ou de la prestation, sans que des avis soient cette fois requis. Cette disposition a été supprimée par l'Assemblée nationale.
La décision de l'UNCAM est toutefois encadrée. L'article 24 du présent projet de loi prévoit ainsi que les décisions de l'UNCAM sont approuvées sauf opposition motivée des ministres chargés de la santé et de la sécurité sociale.
En outre, le ministre chargé de la santé peut procéder d'office, par arrêté, à l'inscription d'un acte ou d'une prestation pour des raisons de santé publique, après avis de la Haute autorité de santé. L'avis de l'Union nationale des organismes de protection sociale complémentaire n'est alors pas requis. Dans ce cas, il est précisé qu'il fixe la hiérarchisation de l'acte ou de la prestation dans le respect des règles précédemment évoquées.
En outre, l'Assemblée nationale a souhaité prévoir des dispositions spécifiques pour les actes émergents. Ainsi, lorsque la Haute autorité de santé déclare un acte en phase de recherche clinique, celui-ci peut être inscrit sur la liste des actes remboursables. L'inscription et la prise en charge de ces actes sont alors soumises au respect d'une procédure et de conditions particulières définies par convention entre l'UNCAM et l'ANAES.
2. L'élargissement des missions du Comité économique des produits de santé
En application de l'article L. 162-1-7 du code de la sécurité sociale, le Comité économique des produits de santé (CEPS) contribue à l'élaboration de la politique économique du médicament et met en oeuvre les orientations qu'il reçoit des ministres compétents. En particulier, le CEPS applique ces orientations à la fixation des prix des médicaments, à laquelle il procède en application de l'article L. 162-17-4 du code de la sécurité sociale.
L'article 25 du présent projet de loi élargit les missions de ce comité et modifie sa composition.
a) Un renforcement des pouvoirs du CEPS
Le I de cet article confie au CEPS la mission de prendre des décisions qui incombaient jusque-là aux ministres compétents, après avis du CEPS. Les substitutions concernent ainsi :
- la fixation du tarif forfaitaire de responsabilité pour les médicaments figurant dans un groupe générique ;
- la fixation du prix de vente au public de chacun des médicaments inscrits sur la liste des spécialités remboursables et du prix des médicaments rétrocédés au public par les pharmacies à usage intérieur des établissements de santé, à défaut de procédure normale de déclaration de prix par les entreprises ;
- la fixation du prix des spécialités, en cas de refus par une entreprise de conclure un avenant à la convention qui le lie au comité ;
- les pénalités financières prononcées à l'encontre des entreprises dont certains produits font l'objet d'une interdiction de publicité ou infligées aux entreprises ayant dissimulé des informations de nature à modifier l'appréciation portée sur le service médical rendu par leurs produits ou sur l'amélioration de celui-ci ;
- la fixation, à défaut de convention, des marges concernant les dispositifs médicaux, cette compétence revenant aux ministres de l'économie, de la santé et de la sécurité sociale pour les autres produits et prestations de service remboursables ;
- la fixation du tarif de responsabilité et du prix des dispositifs médicaux.
L'Assemblée nationale a toutefois encadré les pouvoirs du comité, en prévoyant un pouvoir d'opposition des ministres concernés pour la détermination du tarif forfaitaire de responsabilité ou du prix des médicaments : dans ces cas, les ministres compétents arrêtent ce tarif ou ce prix dans un délai de quinze jours après la décision du comité.
Le II du présent article tire les conséquences de ces dispositions en prévoyant que les ministres chargés de l'économie, de la santé et de la sécurité sociale, qui étaient jusqu'ici chargés de déterminer par arrêté les conditions d'utilisation, le prix de cession des médicaments et, le cas échéant, le prix de cession des dispositifs médicaux stériles rétrocédés au public par les pharmacies à usage intérieur des établissements de santé ne seront plus chargés que de déterminer les conditions d'utilisation de ces médicaments et dispositifs médicaux.
b) Une nouvelle composition du CEPS
Le b du 5° de cet article définit la composition du CEPS, actuellement fixée par décret. Le comité passera de 9 membres à 11 membres :
- un président et deux vice-présidents choisis par l'autorité compétente de l'Etat en raison de leur compétence dans le domaine de l'économie de la santé ;
- quatre représentants de l'Etat ;
- trois représentants des caisses de l'Union des caisses nationales d'assurance maladie ;
- un représentant de l'Union nationale des organismes d'assurance maladie complémentaire.
Rappelons que le CEPS comprend actuellement un président et deux vice-présidents nommés pour trois ans, cinq représentants de l'administration, auxquels peut être associé, avec voix consultative, un représentant de certains ministères en fonction des sujets traités, ainsi qu'un représentant de organismes nationaux d'assurance maladie.
Un décret précisera la composition et les règles de fonctionnement du comité, notamment les conditions assistent à ses séances, sans voix délibérative, d'autres représentants de l'Etat. La nouvelle composition traduit donc une diminution de la présence de l'Etat et un renforcement de la présence des caisses d'assurance maladie.
Le c du 5° de cet article précise les règles déontologiques - aujourd'hui fixées par décret - applicables aux membres du comité. Ainsi, les membres ou collaborateurs du comité ne pourront, sous peine de cinq ans d'emprisonnement et de 75.000 euros d'amende, avoir à connaître d'une affaire examinée par le comité dans laquelle ils auraient un intérêt direct ou indirect.
Ils seront soumis aux obligations déontologiques fixées aux articles L. 4113-6 et L. 4113-13 du code de la santé publique, relatives à l'encadrement des avantages en nature reçus par les membres des professions médicales de la part d'entreprises du secteur de la santé et à l'obligation pour les mêmes professionnels de faire connaître, à l'occasion de toute prise de position publique sur de tels produits, leurs liens avec des entreprises ou organismes de conseil intervenant dans le secteur des produits de santé.
Il est en outre précisé que les membres du comité doivent adresser à leur président, à l'occasion de leur nomination ou de leur entrée en fonctions, une déclaration d'intérêts. Le président du comité doit satisfaire à la même obligation et remettre sa déclaration à son autorité de nomination. Cette déclaration d'intérêts est rendue publique et actualisée par ses auteurs.
Cette volonté d'inscrire dans la loi des éléments jusqu'ici fixés par voie réglementaire traduit le renforcement le missions du CEPS.
3. La création d'un conseil de l'hospitalisation
L'article 26 du présent projet de loi, tel qu'amendé par l'Assemblée nationale sur proposition de la commission spéciale, propose la création d'un conseil de l'hospitalisation , placé auprès des ministres chargés de la santé et de la sécurité sociale et chargé de contribuer :
- à l'élaboration de la politique de financement des établissements de santé ;
- à la détermination et au suivi de la réalisation des objectifs de dépenses d'assurance maladie relatives aux frais d'hospitalisation.
On rappellera que l'élaboration de la politique de financement des établissements de santé a été profondément modifiée par la loi de financement de sécurité sociale pour 2004, avec la mise en place de la tarification à l'activité dans les établissements de santé 41 ( * ) .
Les alinéas suivants du nouvel article L. 162-21-2 du code de la sécurité sociale précise les compétences de ce conseil, qui ont été renforcées par l'Assemblée nationale.
Les décisions relatives au financement des établissements de santé ainsi qu'à la détermination et au suivi de la réalisation des objectifs de dépenses d'assurance maladie relatives aux frais d'hospitalisation seront prises sur recommandation de ce conseil , ce qui lui octroie un vaste champ de compétence. Le texte initial prévoyait une procédure d'avis simple.
Les décisions, relevant de la compétence réglementaire, concernées par cette procédure sont notamment :
- l'évolution moyenne nationale, l'évolution moyenne régionale et les évolutions maximale et minimale des tarifs des prestations hospitalières (article L. 162-22-3 du code de la sécurité sociale) ;
- les tarifs nationaux des prestations servant de base au calcul de la participation des assurés, les montants des forfaits annuels et les coefficients géographiques (article L. 162-22-10 du même code) ;
- les montants national et régionaux des dotations de financement des missions d'intérêt général et d'aide à la contractualisation (article L. 162-22-13 du même code).
L'Assemblée nationale a précisé que, lorsque la décision prise diffère de la recommandation du conseil de l'hospitalisation, elle doit être motivée. En outre, en cas de carence du conseil, les ministres compétents l'informent de la décision prise et le conseil doit donner un avis sur cette décision.
Le conseil de l'hospitalisation devait en outre selon le texte initial du projet de loi, être informé des orientations de la politique salariale et statutaire et des conséquences financières des accords ou protocoles d'accord passés entre l'Etat et les organisations syndicales . L'Assemblée nationale a renforcé son influence en la matière, en prévoyant qu'il donnera également un avis en ce domaine.
Par ailleurs, l'Assemblée nationale a confié à ce conseil une nouvelle compétence. Ainsi, à la demande du ministre chargé de la santé ou du ministre chargé de la sécurité sociale, d'une organisation représentative des établissements de santé ou de l'UNCAM, le conseil de l'hospitalisation donnera un avis sur les projets de textes réglementaires fixant des nouvelles normes de sécurité sanitaire applicables aux établissements de santé . Il est précisé que cet avis comportera notamment l'évaluation de l'impact financier et l'analyse des conséquences de ces mesures sur l'organisation de ces établissements.
Enfin, cet article prévoit qu'il consulte les fédérations nationales représentatives des établissements de santé sur les dossiers dont il a la charge et qu'il peut commander des études à des organismes extérieurs.
La composition et le fonctionnement de cet organisme ne sont pas précisés par le présent projet de loi et seront fixés par arrêté conjoint des ministres en charge de la santé et de la sécurité sociale. La représentation des organismes nationaux de l'assurance maladie est toutefois d'ores et déjà prévue par le texte du présent projet de loi.
L'arrêté conjoint des ministres de la santé et de la sécurité sociale fixera en outre les conditions dans lesquelles le conseil contribue à l'élaboration et au suivi de la réalisation des objectifs de dépenses d'assurance maladie, ainsi que la liste des décisions prises sur sa proposition.
Cet article devrait ainsi permettre une meilleure implication de l'assurance maladie dans la politique de financement des établissements de santé, ce qui peut se comprendre dans la mesure où elle en est le principal financeur. Toutefois, une délégation totale de compétence à ce conseil n'aurait pas été possible, l'article 21 de la Constitution prohibant une délégation générale de la compétence réglementaire du gouvernement.
La création de ce comité devrait en outre permettre de rendre plus transparentes les décisions prises en matière de politique de financement des établissements de santé.
4. Une meilleure association de l'assurance maladie en cas d'infraction aux règles de tarification des prestations hospitalières par les établissements de santé
En application de l'article L. 162-22-18 du code de la sécurité sociale, qui entrera en vigueur le 1 er janvier 2005, les établissements de santé sont passibles, après qu'ils ont été mis en demeure de présenter leurs observations, d'une sanction financière en cas de manquement aux règles de tarification, d'erreur de codage ou d'absence de réalisation d'une prestation facturée.
La sanction est prise après contrôle sur pièces et sur place de l'établissement, soit par les médecins inspecteurs de santé publique, soit par les médecins conseils des organismes d'assurance maladie.
Dans le texte actuel, la sanction, qui est notifiée à l'établissement, est prise par l'Etat, en pratique par le directeur de l'agence régionale d'hospitalisation. Le 1° du I et le II de l'article 27 du présent projet de loi visent à mieux associer l'assurance maladie au processus de décision de la sanction, en prévoyant que celle-ci sera prise par la commission exécutive de l'ARH, où l'assurance maladie est représentée à parité avec l'Etat. Cette évolution se fonde sur le fait que l'assurance maladie est l'organisme payeur et qu'elle est chargée du contrôle des indus.
En outre, il est prévu que les contrôles effectués par les corps d'inspection seront réalisés en application d'un programme de contrôle régional établi par la commission exécutive de l'ARH.
Le montant de la sanction est fonction du pourcentage des sommes indûment perçues par rapport aux sommes dues. Le texte actuel de l'article L. 162-22-18 prévoit qu'il est calculé sur la base des recettes annuelles d'assurance maladie de l'établissement ou, si le contrôle porte sur une activité ou une prestation en particulier, sur la base des recettes annuelles d'assurance maladie de cette activité ou de cette prestation. Le montant de la sanction est dans tous les cas plafonné à 5 % des recettes annuelles d'assurance maladie de l'établissement.
Le 2° du I de l'article 27 du présent projet de loi conserve l'économie de ce dispositif mais précise que, si le contrôle porte sur des séjours présentant des caractéristiques communes, le montant de la sanction est calculé sur la base des recettes annuelles d'assurance maladie afférentes à ces séjours.
5. La création d'un comité de la démographie médicale
L'article L. 631-1 du code de l'éducation dispose que le ministre chargé de la santé et le ministre chargé de l'enseignement supérieur fixent chaque année le nombre des étudiants admis, ainsi que les modalités de leur admission, à poursuivre des études médicales, odontologiques ou pharmaceutiques à la fin de la première année du premier cycle. Ces éléments tiennent compte des besoins de la population, de la nécessité de remédier aux inégalités géographiques et des capacités de formation des établissements concernés.
Afin de mieux prendre en compte l'évolution de la démographie médicale, l'Assemblée nationale adopté, sur proposition de notre collègue député Jean-Michel Dubernard, rapporteur du présent projet de loi au nom de la commission spéciale, un nouvel article 27 bis créant un comité de la démographie médicale chargé, chaque année, de donner un avis aux ministres sur le numerus clausus .
Ce comité associe notamment des représentants de la direction générale de la santé, de la direction de la sécurité sociale de la direction de l'enseignement supérieur, des régimes de l'assurance maladie et des doyens des facultés de médecine. Sa composition et ses modalités de fonctionnement seront fixées par décret.
Votre rapporteur pour avis, s'il reconnaît la nécessité de mieux anticiper l'évolution de la démographie médicale, est sceptique quant à l'opportunité de la création d'un tel comité, alors qu'existe déjà un observatoire national de la démographie des professions de santé, créé par le décret n° 2003-529 du 19 juin 2003 , dont il suffirait d'adapter la composition et la mission pour satisfaire l'objectif recherché par cet article.
C. LA RÉNOVATION DE L'ORGANISATION DE L'ASSURANCE MALADIE DANS LE SENS D'UNE MEILLEURE COORDINATION ET D'UN RENFORCEMENT DE L'ÉCHELON RÉGIONAL DU SYSTÈME DE SOINS
|
Extrait du rapport du Haut conseil pour l'avenir de l'assurance maladie La fonction d'organisation du système de soins S'agissant du système de santé dans sa plus grande généralité, c'est-à-dire prenant en charge l'ensemble des aspects de l'état sanitaire de la population et sa sécurité sanitaire, la responsabilité ultime des autorités publiques de droit commun (Etat ou collectivités locales) est inévitable. En effet, la manière dont se structurent et s'implantent sur le territoire l'ensemble des services qui concourent à la santé de la population constitue un enjeu qui excède la seule question des soins pris en charge par l'assurance maladie. S'agissant, en revanche, de l'organisation des soins remboursables, on doit constater que celle-ci est, aujourd'hui, sous le contrôle presque exclusif de l'Etat. Les régions n'ont actuellement de compétences qu'en matière de prévention (programme régional d'accès aux soins des personnes les plus démunies, article L.1411-5 du code de la santé publique). Les départements ont, en matière sanitaire, la charge de la protection sanitaire de la famille et de l'enfance (services de la PMI) (protection maternelle et infantile PMI), ainsi que de du dépistage des cancers et de la lutte contre certaines autres maladies (tuberculose, lèpre, maladies vénériennes). Les municipalités n'interviennent qu'au titre de l'hygiène publique. 1/ La répartition et l'organisation des moyens sur le territoire sont aujourd'hui de la compétence de l'Etat L'Etat définit les statuts de tous les moyens en personnel, médical, paramédical et administratif, des hôpitaux publics et le champ de compétence de tous les professionnels de santé. Il est par ailleurs en charge, sur l'ensemble de l'offre hospitalière, de la définition des indices de la carte sanitaire (qui devrait disparataire dans le cadre de la réforme « Hôpital 2007 ») et de la planification par les schémas régionaux d'organisation sanitaire (SROS). Il est vrai, pour être précis, que la carte sanitaire ou le schéma d'organisation sanitaire ne sont arrêtés par l'Etat que lorsqu'ils sont interrégionaux. Dans le cas normal, la décision revient au directeur de l'ARH (article L. 612168 du code de la santé publique). Mais nonobstant le caractère juridiquement distinct de la personne morale qu'est l'ARH (groupement d'intérêt public constitué entre l'Etat et les organismes d'assurance maladie), on doit tout de même considérer que son action se situes, en pratique, dans l'orbite des pouvoirs de l'Etat. Au demeurant, il ne faut pas confondre les pouvoirs de l'ARH - c'est-à-dire la compétence de sa commission exécutive collégiale - et les pouvoirs propres que le directeur de l'ARH, nommé en Conseil des ministres, exerce au nom de l'Etat, sous l'autorité hiérarchique des ministres chargés de la santé et de la sécurité sociale (article L. 6115-3 du code de la santé publique). Or, parmi ces pouvoirs propres figurent, précisément, la fixation du SROS, de la carte sanitaire, l'approbation des structures de coopération interhospitalières, etc... Par ailleurs, l'accréditation des établissements est assurée par l'ANAES, qui, nonobstant la participation très majoritaire de représentants des professionnels de santé au sein du conseil d'administration, est un établissement public administratif de l'Etat. En matière de soins de ville, la contrainte d'organisation est, on le fait, beaucoup moins forte. L'Etat intervient toutefois par la fixation du numérus clausus des études médicales et paramédicales. On peut aussi considérer qu'il intervient en matière indirecte dans l'organisation des soins par la fixation des champs de compétence des différentes professions de santé (lesquels sont définis par décret). De même l'Etat intervient dans la définition des secteurs de permanence de soins et au sein des comités départementaux de l'aide médicale urgente (CODAMU) où s'organise, sous l'autorité du préfet, l'articulation entre la permanence des soins et l'aide médicale urgente. On peut noter enfin que l'ensemble des règles d'exercice, tant en milieu hospitalier que libéral (et notamment les règles de sécurité qui s'imposent aux actes techniques) relèvent d'une réglementation d'Etat. 2/ Sur différents champs, on constate toutefois plusieurs interférences avec d'autres acteurs du système de soins . Un bon exemple des questions qui touchent à l'organisation du système de soins - sans en relever de manière exclusive - est celui de la formation des professionnels de santé. La formation initiale est du domaine propre de l'Etat, par l'enseignement hospitalo-universitaire. En revanche, dans le dispositif issu de la loi du 6 mars 2002 (article L. 4133-3 du code de la santé publique, et décret du 14 novembre 2003), la formation continue obligatoire des médecins libéraux, médecins salariés, ainsi que des médecins, biologistes, odontologistes et pharmaciens des hôpitaux publics (et PSPH, privés participant au service public hospitalier) est placée sous la responsabilité de la profession elle-même (conseil de l'Ordre, représentants des UFR, organisations syndicales). Enfin, dans le cadre conventionnel, les caisses d'assurance maladie et les syndicats signataires des conventions ont la faculté d'organiser une « formation professionnelle conventionnelle » (article L. 162-5, 14 ° du code de la sécurité sociale). Un autre exemple est fourni par différentes formes alternatives ou expérimentales d'organisation des soins. Les réseaux de santé sont ainsi autorisés et financés sur décision conjointe du directeur de l'ARH et du directeur de l'URCAM. Ces exemples sont le reflet d'une évolution profonde : dans un contexte où l'organisation des soins apparaît de plus en plus comme une résultante, la question du partage de compétence devient forcément plus aiguë. En effet, l'évolution actuelle est en train de faire passer d'une approche dans laquelle l'offre de soins (l'implantation hospitalière, les rôles respectifs des différentes professions, etc) était un paramètre relativement stable (ses résultats constituant en quelque sorte l'élément variable), à une approche qui part davantage du résultat sanitaire à obtenir, et exige du système de soins qu'il sache s'adapter, se reconvertir, modifier ses structures pour atteindre le résultat en question, dans les meilleures conditions de coût et de sécurité.L'offre médicale et hospitalière, les champs de compétence, les modes de travail des différentes professions entre elles sont de moins en moins perçus comme des données intangibles. On veut que l'offre sache évoluer en fonction des différentes contraintes de sécurité, d'efficacité et de financement. L'organisation du système de soins a, dès lors, vocation à devenir une sorte de résultante des choix de santé publique et de gestion de risque. Par exemple, l'organisation territoriale des établissements de santé devrait être, idéalement, une résultante de choix de sécurité, de qualité médicale, et d'efficience médico-économique. De même pour les formes de soins coordonnés, les régulations à l'installation, les évolutions de champ de compétence, etc. qui pourraient être envisagés en matière de soins de ville. C'est ce qui explique que le partage schématique des compétences entre un Etat « organisateur » et des institutions d'assurance maladie simplement « payeuses » n'est plus envisageable, et ne correspond d'ailleurs plus à la réalité. En matière d'organisation du système de soins, l'articulation des pouvoirs de décision entre l'Etat, les collectivités territoriales et les autres intervenants du champ de l'assurance maladie est ainsi clairement posée. |
1. Le renforcement des compétences confiées à la Caisse nationale d'assurance maladie des travailleurs salariés
L'article 30 du présent projet de loi s'inscrit dans une démarche de rénovation du paritarisme au sein des organismes gestionnaires de l'assurance maladie et de renforcement des compétences confiées à l'assurance maladie.
a) Le fonctionnement actuel de la CNAMTS
Dans sa rédaction actuelle, l'article L. 221-2 du code de la sécurité sociale dispose que la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS) est un établissement public national à caractère administratif, qui jouit de la personnalité juridique et de l'autonomie financière. Elle est, en outre, soumise au contrôle des autorités compétentes de l'Etat, qui sont elles-mêmes représentées auprès de la caisse nationale par des commissaires du gouvernement.
L'article L. 221-3 du même code dispose, quant à lui, que la CNAMTS est administrée par un conseil d'administration de trente-sept membres dont quatre avec voix consultative comprenant :
- treize représentants des assurés sociaux ;
- treize représentants des employeurs ;
- trois représentants désignés par la Fédération nationale de la mutualité française ;
- quatre personnes qualifiées dans les domaines d'activité des caisses d'assurance maladie et désignées par l'autorité compétente de l'Etat ;
- une personne désignée par l'Union nationales des associations familiales, siégeant avec voix consultative ;
- trois représentants du personnel élus dans des conditions fixées par décret siégeant avec voix consultative.
Le schéma actuel d'organisation de la CNAMTS repose sur la distinction entre son conseil d'administration et un conseil de surveillance. Le premier a pour rôle de prendre toute décision liée à la gestion de l'organisme ainsi que d'orienter et de contrôler l'activité de la caisse, cette deuxième mission recoupant celle du conseil de surveillance qui, en vertu des dispositions de l'article L. 228-1 du code de la sécurité sociale, se réunit au moins deux fois par an pour examiner les conditions de gestion et de mise en oeuvre des conventions d'objectifs et de gestion.
Dès lors une rationalisation des différentes structures internes de la CNAMTS s'imposait afin d'instaurer un nouvel équilibre des responsabilités entre ses instances dirigeantes et de mieux distinguer la fonction d'orientation stratégique et celle de mise en oeuvre opérationnelle.
b) La réforme de l'organisation interne de la CNAMTS
Le I de l'article 30 du présent projet de loi vise tout d'abord à préciser que la Caisse nationale d'assurance maladie des travailleurs salariés, qui est un établissement public national à caractère administratif conformément aux dispositions de l'article L. 221-2 du code de la sécurité sociale, est dotée d'un conseil et d'un directeur général.
(1) Composition et rôle du conseil de la CNAMTS
Le II de l'article 30 du présent projet de loi vise à modifier les dispositions de l'article L. 221-3 du code de la sécurité sociale de façon à préciser que le conseil de la CNAMTS est composé d'un nombre égal de représentants des assurés sociaux et de représentants d'employeurs d'une part - le nombre de ces représentants devant constituer la majorité du conseil -, de représentants de la Fédération nationale de la mutualité française d'autre part, et enfin de représentants d'institutions désignées par l'Etat intervenant dans le domaine de l'assurance maladie. Siègeront également, avec voix consultative, des représentant élus du personnel.
Mandaté pour une durée de cinq ans, le conseil est chargé de déterminer les orientations de la politique de l'assurance maladie, notamment celles concernant la contribution de l'assurance maladie à la mise en oeuvre de la politique de santé, à l'organisation du système de soins et au bon usage de la prévention des soins, les orientations de la politique de gestion du risque et les objectifs de sa mise en oeuvre. Il veille également à la qualité du service rendu à l'usager et définit les principes régissant les actions de contrôle. Le conseil est également chargé de formuler les propositions prévues à l'article L. 111-1 du code de la sécurité sociale relatives à l'évolution des charges et des produits de la caisse. Enfin, il convient de noter que le conseil peut être saisi par le ministre chargé de la sécurité sociale sur toute question relative à l'assurance maladie.
(2) Nomination et rôle du directeur général
Le III de l'article 30 du présent projet de loi vise à insérer au sein du code la sécurité sociale un nouvel article L. 221-3-1 consacré au directeur général de la CNAMTS.
Cet article précise tout d'abord que le conseil, saisi pour avis par le ministre chargé de la sécurité sociale, peut à la majorité des deux-tiers de ses membres s'opposer à la proposition de nomination du directeur général.
Le directeur général devrait être nommé par décret pour une durée de cinq ans. Avant ce terme, il ne peut être mis à ses fonctions qu'après avis favorable du conseil à la majorité des deux-tiers.
S'agissant du rôle du directeur général, l'article dispose que ce dernier dirige l'établissement et a autorité sur le réseau ces caisses régionales et locales. Il met en oeuvre les orientations du conseil et lui rend compte de sa gestion. Il veille au respect des objectifs de dépenses fixés par le Parlement. A ce titre, il informe dans les meilleurs délais, outre le conseil de la CNAMTS, les commissions compétentes des assemblées, le ministre chargé de la sécurité sociale et le comité d'alerte sur l'évolution des dépenses d'assurance maladie des circonstances imprévues susceptibles d'entraîner un dépassement de ces objectifs. Enfin, il est responsable du pilotage du réseau et nomme les directeurs et agents comptables des organismes locaux et régionaux d'assurance maladie et de leurs unions.
2. La réforme des instances dirigeantes des caisse primaires d'assurance maladie
L'article 33 du présent projet de loi vise à réformer le fonctionnement des instances dirigeantes des caisses primaires d'assurance maladie à l'instar des modifications proposées par l'article 30 s'agissant du fonctionnement de la CNAMTS.
La rédaction proposée par cet article pour l'article L. 211-2 du code de la sécurité sociale dispose que les caisses primaires d'assurance maladie seront désormais dotées d'un conseil et d'un directeur.
La composition du conseil de chaque CPAM permet de conserver une représentation paritaire des assurés sociaux et des employeurs.
Le conseil est compétent sur les axes stratégiques de la gestion de la caisse, veille à l'amélioration de la qualité de service rendu aux usagers et à la pertinence de la politique de communication développée. Par ailleurs, il délibère sur la politique d'action sanitaire et sociale ainsi que sur les modalités de traitement des réclamations des usagers. Il approuve, sur proposition du directeur, les budgets de gestion et d'intervenrtion de la caisse. Enfin, il peut diligenter, à la majorité qualifiée, tout contrôle nécessaire à l'exercice de ses missions.
Il est périodiquement tenu informé par le directeur de la mise en oeuvre des orientations qu'il définit, et il formule, en tant que de besoin, les recommandations qu'il estime nécessaire pour leur aboutissement.
Le directeur dirige la caisse primaire d'assurance maladie et est responsable de son bon fonctionnement. Il exerce, à ce titre, toutes les compétences qui ne sont pas attribuées à une autre autorité. Il prépare les travaux et met en oeuvre les orientations du conseil, auquel il rend compte de la gestion de la caisse. Il assure l'ensemble des décisions relatives à la gestion de la caisse, notamment en termes d'établissement et d'exécution du budget, de négociation et de signature du contrat pluriannuel de gestion, de nomination du personnel.
L'article 33 du présent projet de loi contient également des dispositions qui créent, dans la logique de renforcement du pilotage de l'assurance maladie, une compétence de nomination des directeurs des caisses locales par le directeur généra l de la CNAMTS.
Ainsi, un nouvel article L. 217-3-1 du code de la sécurité sociale dispose que les directeurs et agents comptables des organismes locaux et régionaux de la branche maladie sont nommés parmi les personnes inscrites sur une liste d'aptitude établies dans des conditions fixées par décret en Conseil d'Etat. En outre, le directeur général de la CNMATS nomme le directeur ou l'agent comptable après avis du comité des carrières. Le conseil de l'organisme local ou régional peut toutefois s'opposer à cette nomination par un vote à la majorité qualifiée des deux-tiers de ses membres.
3. La création de trois unions nationales de représentation : l'Union nationale des caisses d'assurance maladie, l'Union nationale des organismes d'assurance maladie complémentaire et l'Union nationale des professions de santé
L'article 31 du présent projet de loi, substantiellement modifié par l'Assemblée nationale afin de créer une Union nationale des professions de santé, constitue une réelle avancée en termes d'organisation de l'assurance maladie.
Il vise à créer un nouveau chapitre II bis au sein du titre VIII du livre 1 er du code de la sécurité sociale, consacré à la mise en place de trois unions nationales : l'Union nationale des caisses d'assurance maladie, l'Union nationale des organismes d'assurance maladie complémentaire et l'Union nationale des professions de santé.
a) La création de l'Union nationale des caisses d'assurance maladie
La section 1 du nouveau chapitre II bis précité contient les dispositions relatives à la nouvelle Union nationale des caisses d'assurance maladie (UNCAM), qui regroupe les caisses nationales des trois principaux régimes d'assurance maladie : la Caisse nationale d'assurance maladie des travailleurs salariés (CNAMTS), la Caisse centrale de la mutualité sociale agricole (CCMSA) et la Caisse nationale d'assurance maladie et maternité des travailleurs non salariés (CANAM).
L'UNCAM sera un établissement public national à caractère administratif, soumise au contrôle des autorités compétentes de l'Etat.
(1) Le rôle de l'UNCAM
La rédaction proposée par l'article 31 du présent projet de loi pour le nouvel article L. 182-2 du code de la sécurité sociale dispose ainsi que l'UNCAM aura pour rôle, dans le respect des objectifs de la politique de santé publique et des objectifs fixés par les lois de financement de la sécurité sociale, de :
- mener les négociations conventionnelles avec les professions de santé ;
- prendre les décisions en matière d'actes et prestations prévues à l'article L. 162-1-7 du même code, à savoir la définition des conditions d'inscription au remboursement d'un acte ou d'une prestation et la fixation de son tarif ;
- fixer le montant de la participation forfaitaire de l'assuré créée par l'article 11 du présent projet de loi et le taux de participation de l'assuré aux tarifs servant de base au calcul des prestations (articles L. 322-2 et L. 322-3 du code de la sécurité socicale) ;
- d'assurer les relations des régimes obligatoires de base de l'assurance maladie avec l'Union nationale des organismes d'assurance maladie complémentaire ;
- de rendre un avis motivé et public sur les projets de loi et de décret relatifs à l'assurance maladie.
(2) L'organisation interne de l'UNCAM
Le nouvel article L. 182-2-2 du code de la sécurité sociale précise que l'UNCAM sera dotée :
- d'un conseil composé de membres désignés en son sein par le conseil ou le conseil d'administration de chaque caisse d'assurance maladie membre de l'UNCAM : douze pour la CNAMTS, trois pour la CANAM et trois pour la CCMSA ;
- d'un collège des directeurs composé des directeurs respectifs de la CCMSA et de la CANAM, disposant chacun d'une voix, et du nouveau directeur général de la CNAMTS qui dispose de deux voix au sein du collège ;
- d'un directeur général qui est le directeur général de la CNAMTS.
(3) Le rôle de chaque instance dirigeante de l'UNCAM
Le nouvel article L. 182-2-3 du code de la sécurité sociale définit les compétences du conseil de l'UNCAM qui délibère sur :
- les orientations de l'union dans ses domaines de compétence ;
- la détermination de la participation de l'assuré visée aux articles L. 322-2 et L. 322-3 précités du même code, sur proposition du collège des directeurs ;
- les orientations de l'union relatives aux inscriptions d'actes et de prestations prévues à l'article L. 162-1-7 précité du même code, sur la base des principes généraux définis annuellement par les ministres chargés de la santé et de la sécurité sociale ;
- les orientations relatives à la négociation des accords, contrats et conventions qui sont de la compétence de l'union ;
- les projets de loi et de décret transmis par le ministre chargé de la sécurité sociale ;
- le budget annuel de gestion administrative.
Le nouvel article L. 182-2-4 du même code définit les compétences du directeur général , exercées sur mandat du collège des directeurs. Ces compétences consistent en la négociation et la signature :
- de l'ensemble des actes conventionnels avec les professions de santé et les centres de santé ;
- des contrats pluriannuels d'objectifs et de gestion interrégimes prévus à l'article L. 183-2-3 du même code, créé par l'article 36 du présent projet de loi.
L'Assemblée nationale a précisé les compétences du collège des directeurs qui :
- établit le contrat type servant de support aux contrats de services passés entre chaque URCAM et les organismes de sécurité sociale concernés ;
- met en oeuvre les orientations fixées par le conseil relatives aux inscriptions d'actes et de prestations prévues à l'article L. 162-1-7 précité du même code ;
- met en oeuvre les orientations fixées par le conseil dans les relations de l'assurance maladie avec l'Union nationale des organismes d'assurance maladie complémentaire.
(4) Les dispositions relatives à la gestion de l'UNCAM
Le nouvel article L. 182-2-5 du code de la sécurité sociale introduit par l'article 31 du présent projet de loi précise que la CNAMTS assurera la gestion administrative de l'union sous l'autorité du directeur général. Celui-ci devra exercer les compétences qui ne sont pas attribuées à une autre autorité.
Le nouvel article L. 182-2-6 du même code prévoit que les ressources de l'union seront constituées notamment par des contributions des trois caisses nationales d'assurance maladie : la CNAMTS, la CANAM et la CCMSA.
Votre rapporteur pour avis s'interroge toutefois sur le montant de ces contributions, leur clé de répartition entre chaque caisse, sur la nature des autres ressources possibles de l'UNCAM ainsi que sur les dépenses qui devront être financées par ces contributions .
b) La création de l'Union nationale des organismes d'assurance maladie complémentaire
La section 2 du nouveau chapitre II bis précité contient les dispositions relatives à la nouvelle Union nationale des organismes d'assurance maladie complémentaire définissant la composition de l'union, ses missions et l'articulation de son action avec celle de l'UNCAM.
(1) La composition de l'union
Ainsi, le nouvel article L. 182-3-1 du code de la sécurité sociale dispose que l'Union nationale des organismes d'assurance maladie complémentaire regroupe des représentants des mutuelles régies par le code de la mutualité, des institutions de prévoyance 42 ( * ) régies par le code de la sécurité sociale, de l'instance de gestion du régime local d'assurance maladie complémentaire obligatoire des départements du Haut-Rhin, du Bas-Rhin et de la Moselle, et des entreprises mentionnées à l'article L. 310-1 du code des assurances et offrant des garanties portant sur le remboursement ou l'indemnisation de frais occasionnés par une maladie, une maternité ou un accident.
Cette union est, en outre, dotée d'un conseil.
(2) Les missions de l'union
L'article L. 182-3-1 précité précise que les missions confiées à l'Union nationale des organismes d'assurance maladie complémentaire s'agissant de l'inscription au remboursement des actes et prestations ainsi que de la participation des assurés.
En effet, il est prévu que l'union devra émettre un avis sur les décisions de l'UNCAM en matière d'admission des actes et prestations au remboursement et de fixation des taux de remboursement.
Enfin, il est précisé que l'Union nationale des organismes d'assurance maladie complémentaire et l'UNCAM examinent conjointement leurs programmes annuels de négociations avec les professionnels et les centres de santé portant sur leur champ respectif. Elles déterminent annuellement les actions communes menées en matière de gestion du risque. Il s'agit d'établir un dialogue entre l'assurance maladie et les organismes complémentaires en amont des discussions conventionnelles avec les professions de santé, dans le respect de la prééminence de l'assurance maladie obligatoire.
c) La création de l'Union nationale des professions de santé
L'Assemblée nationale a ajouté, à l'initiative de la commission spéciale et avec l'avis favorable du gouvernement, une nouvelle section au sein du chapitre II bis précité, intitulée « Union nationale des professions de santé ».
Cette section 3, composée d'un article unique L. 182-4-1, précise que l'Union nationale des professions de santé (UNPS) regroupera des représentants de l'ensemble des professions de santé et que sa composition sera foxée par décret en Conseil d'Etat.
L'UNPS aura pour mission :
- d'émettre un avis sur les propositions émises chaque année par les caisses d'assurance maladie en matière d'équilibre financier prévu à l'article L. 111-1 du code de la sécurité sociale, créé par l'article 21 du présent projet de loi ;
- d'émettre un avis sur les propositions de décisions de l'UNCAM en matière d'admission des actes et prestations au remboursement et de fixation des taux de remboursement ;
- d'examiner annuellement un programme annuel de concertation avec l'UNCAM et l'Union nationale des organismes d'assurance maladie complémentaire.
Votre rapporteur pour avis accueille favorablement la création de cette Union nationale des professions de santé, appelée de leurs voeux par la plupart de ces professions, et qui permettra une plus grande structuration de ces professions amenées à discuter et négocier avec les deux nouvelles structures également créées par le présent projet de loi qui sont l'Union nationale des caisses d'assurance maladie et l'Union nationale des organismes d'assurance maladie complémentaire.
4. La redéfinition du rôle des organismes d'assurance maladie complémentaire
a) Une incitation à l'acquisition d'une couverture complémentaire de santé
L'Assemblée nationale a adopté un amendement du gouvernement tendant à insérer un article 31 bis (nouveau) . Ces dispositions visent à inciter à l'acquisition d'une couverture complémentaire de santé, en instaurant un « crédit d'impôt » pour les personnes dont les ressources sont supérieures au seuil fixé pour bénéficier de la couverture maladie universelle (CMU), mais insuffisantes pour qu'elles puissent supporter la charge financière d'une cotisation à un régime complémentaire de santé.
Votre rapporteur pour avis se félicite que le débat à l'Assemblée nationale ait permis de réintroduire une mesure annoncée par le gouvernement et par le chef de l'Etat - notamment devant le congrès de la Mutualité, réuni à Toulouse en juin 2003 - mais qui ne figurait pas dans le texte initial du projet de loi.
Le paragraphe III de l'article 31 bis prévoit l'entrée en vigueur de ces dispositions au 1 er janvier 2005.
(1) Un dispositif ciblé sur les personnes dont les ressources sont légèrement supérieures au plafond pour disposer de la couverture maladie universelle
Le A du II de l'article 31 bis propose d'insérer un nouveau chapitre III dans le titre VI du livre VIII du code de la sécurité sociale, intitule « Crédit d'impôt au titre des contrats d'assurance complémentaire de santé individuels ». Ce chapitre serait composé de cinq articles L. 863-1 à L. 863-5.
Par conséquence, le paragraphe I de l'article 31 bis propose de modifier la numérotation de l'actuel chapitre III du titre VI du livre VIII du code de la sécurité sociale (qui deviendrait le chapitre IV du titre VI du livre VIII du même code), ainsi que de l'actuel article L. 863-1 du code de la sécurité sociale (qui deviendrait l'article L. 864-1).
Le premier alinéa de article L. 863-1 tend à établir le principe d'un « crédit d'impôt » et son champ d'application.
Le droit à un « crédit d'impôt » serait ouvert au titre de la contribution à laquelle sont assujetties les assurances, les mutuelles et les institutions de prévoyance en application de l'article L. 862-4 du code de la sécurité sociale 43 ( * ) .
Le « crédit d'impôt » concernerait « les contrats d'assurance complémentaire santé individuels » souscrits auprès d'une assurance, d'une mutuelle ou d'une institution de prévoyance pour les personnes résidant en France dont les ressources seraient supérieures au seuil défini à l'article L. 861-1 du code de la sécurité sociale pour bénéficier de la couverture maladie universelle, mais inférieures à ce seuil majoré de 15 % 44 ( * ) .
(2) Des plafonds différenciés par tranche d'âge
Le second alinéa de l'article L. 863-1 propose que « le montant du crédit d'impôt varie selon le nombre et l'âge des personnes composant le foyer », dans des conditions prévues au troisième alinéa du même article :
- 75 euros pour une personne âgée de moins de vingt-cinq ans ;
- 150 euros pour une personne âgée de vingt-cinq à cinquante-neuf ans ;
- 250 euros pour une personne âgée de soixante ans et plus.
L'âge est apprécié au 1 er janvier de l'année considérée.
Votre rapporteur pour avis observe que cette « discrimination » par âge est conforme aux mécanismes assurantiels : ceux-ci lient le montant des cotisations et des primes au degré d'occurrence du risque couvert, croissant avec l'âge.
Le quatrième alinéa de l'article L. 863-1 propose de limiter à un seul « crédit d'impôt » l'ensemble des contrats d'assurance complémentaires souscrits par une même personne.
(3) Une aide indirecte aux assurés
Votre rapporteur pour avis observe que le « crédit d'impôt » s'imputerait donc sur la contribution due par les mutuelles, les assurances et les institutions de prévoyance - et non au titre de l'impôt sur le revenu de l'assuré, comme pourrait le laisser sous-entendre la qualification de « crédit d'impôt ».
Afin que l'assuré bénéficie in fine de l' incitation fiscale , l'article L. 863-2 proposé prévoit que celle-ci soit déduite du montant de la cotisation ou la prime annuelle à la charge de l'assuré - sans que le montant du « crédit d'impôt » ne puisse excéder le montant de ladite cotisation ou prime.
L'article L. 863-3 prévoit le traitement administratif de la mesure par la caisse d'assurance maladie dont relève le demandeur :
- cette caisse procèderait à l'examen des ressources du demandeur pour bénéficier de la mesure ;
- la décision relative au droit à déduction du « crédit d'impôt » de la cotisation ou de la prime appartiendrait à « l'autorité administrative » - ou par délégation au directeur de la caisse 45 ( * ) - habilitée à demander toute pièce justificative ;
- la caisse remet à chaque bénéficiaire « une attestation de droit », dont le contenu serait déterminé par arrêté interministériel, et dont la présentation - à une assurance, une mutuelle ou une institution de prévoyance - permettrait à l'intéressé de bénéficier de la déduction.
L'article L. 863-4 propose de conférer aux organismes d'assurance maladie les mêmes pouvoirs de vérification des ressources du demandeur que dans le cadre de la CMU : conformément aux dispositions de l'article L. 861-9 du code de la sécurité sociale 46 ( * ) .
L'article 863-5 prévoit que le fonds de financement de la CMU, mentionné à l'article L. 862-1 du code de la sécurité sociale, « rend compte annuellement au gouvernement de l'évolution du prix et du contenu des droits ayant ouvert droit au crédit d'impôt ».
(4) Une gestion assurée par le fonds de financement de la couverture maladie universelle
Le B du II de l'article 31 bis propose plusieurs mesures de coordination et de précision des dispositions prévues au A du II de l'article 31 bis , au chapitre II du titre VI du livre VIII du code de la sécurité sociale.
Au premier alinéa de l'article L. 862-1 du code de la sécurité sociale, le 1° du B du II de l'article 31 bis tend à préciser que le fonds de financement de la protection complémentaire de la couverture universelle du risque maladie est également en charge de la gestion du « crédit d'impôt » destiné à permettre l'acquisition d'une couverture maladie complémentaire.
Au III de l'article L. 862-4 du code de la sécurité sociale, le 2° du B du II de l'article 31 bis propose de déduire le montant du « crédit d'impôt » du montant de la contribution à laquelle sont assujetties les assurances, les mutuelles et les institutions de prévoyance, en application de l'article L. 862-4 du code de la sécurité sociale, au taux de 1,75 % du montant hors taxes des primes ou cotisations émises au cours d'un trimestre civil. Pour chaque organisme, la déduction doit s'opérer pour un montant égal « au quart du crédit d'impôt afférent aux contrats en vigueur le dernier jour du deuxième mois du trimestre civil au titre duquel la contribution est due ».
Après le b de l'article L. 862-3 du code de la sécurité sociale, le 3° du B de II de l'article 31 bis propose d'insérer un alinéa (c) précisant que le financement du Fonds de financement de la protection complémentaire de la couverture universelle du risque maladie est complété par « une dotation globale de l'assurance maladie » .
Au deuxième alinéa (a) de l'article L. 862-7 du code de la sécurité sociale, le 4° du B du II du présent article tend à préciser l'habilitation du fonds de financement de CMU à procéder à tout contrôle des dépenses engagées dans le cadre du présent dispositif.
(5) La nécessaire recherche de financements complémentaires
Le dispositif complexe prévu à l'article 31 bis vise à assurer la gestion du « crédit d'impôt » par le fonds de financement de la CMU, chargé d'un rôle de supervision. Ce choix permettrait de procéder à la mutualisation des coûts de gestion entre la CMU et le « crédit d'impôt » qu'il est proposé d'instituer.
Votre rapporteur pour avis observe que les effets de seuil liés à la CMU ne disparaissent pas dans le dispositif proposé .
Le dispositif proposé est laconique sur le financement de la mesure envisagée , tout en posant le principe fondamental d'« une dotation globale de l'assurance maladie » au 3° du B du II de l'article 31 bis .
Selon les informations fournies à votre rapporteur pour avis, au moins 2 millions de personnes pourraient être éligibles au nouveau dispositif soit, compte tenu de la pyramide des âges des bénéficiaires potentiels et du montant croissant du « crédit d'impôt » en fonction de l'âge, un besoin potentiel de financement de l'ordre de 400 millions d'euros .
Or les caisses d'assurance maladie disposent déjà de crédits d'action sanitaire et sociale , pouvant notamment permettre l'acquisition d'une couverture d'assurance maladie complémentaire, appelés à être redéployés . Ces dispositifs conventionnels, extrêmement éclatés (entre les 128 caisses du régime général et les caisses des régimes spéciaux), prennent la forme d'aides pérennes ou, le plus souvent, de secours exceptionnels. Le nombre de bénéficiaires de l'aide à l'acquisition d'une couverture complémentaire d'assurance maladie est estimé à seulement 50.000 personnes pour une population-cible qui représenterait 1,6 million de personnes, à l'intérieur d'un plafond de 115 euros globalement inférieur à ceux prévus pour le nouveau dispositif. Le manque d'information sur les dispositifs actuels pourrait expliquer leur faible degré d'utilisation.
La ressource déjà disponible serait estimée entre 80 et 100 millions d'euros : compte tenu du besoin potentiel de financement estimé à 400 millions d'euros, le « crédit d'impôt » proposé à l'article 31 bis serait autofinancé en cas d'un taux de recours au niveau dispositif de 25 % .
Des hypothèses plus élevées permettent toutefois d'envisager, quand le dispositif sera arrivé à maturité, un taux de recours au nouveau dispositif pouvant atteindre 75 %, à l'instar de la CMU. Le besoin de financement est ainsi évalué à 180 millions d'euros la première année et à 280 millions d'euros lorsque le régime sera arrivé à maturité . Votre rapporteur pour avis souhaiterait alors connaître quelles ressources complémentaires permettraient, le cas échéant, d'assurer le financement du « crédit d'impôt » , dans le cadre de la dotation globale de l'assurance maladie prévue au 3° du B du II de l'article 31 bis . En toute hypothèse, des arbitrages devront être effectués au plus tard dans le cadre du projet de loi de finances pour 2005 .
b) Les limitations au champ de couverture par les organismes complémentaires : rendre effectif le principe d'un ticket modérateur d'ordre public
L' article 32 du présent projet de loi est relatif à la coordination entre l'Union nationale des caisses d'assurances maladie (UNCAM) et l'Union nationale des organismes d'assurance maladie complémentaire (UNOAMC).
Dans le cadre des régimes complémentaires de prévoyance, il vise à subordonner les exonérations de cotisations sociales et de taxe spéciale sur les conventions d'assurance (TCA) au respect, d'une part, d'un « cahier des charges » dont les règles seront définies par arrêté après avis de l'UNCAM et de l'UNOAMC (paragraphes I et II du présent article) et, d'autre part, à l'absence de prise en charge par une assurance complémentaire de la contribution forfaitaire prévue à l'article 11 du présent projet de loi (paragraphes III à VI du présent article).
En outre, en cas d'augmentation de la participation à la charge de l'assuré sur un médicament spécialisé, le présent article crée une possibilité, pour l'organisme d'assurance complémentaire, de refuser le remboursement des frais exposés par l'assuré (paragraphe VII du présent article).
(1) Un « cahier des charges » précisant le champ d'intervention des organismes complémentaires
Le paragraphe I de l'article 32 pose le principe d'un « cahier des charges » (sans que le terme ne soit utilisé dans le présent projet de loi), pris par arrêté après avis de l'UNCAM et de l'UNOAMC, pour bénéficier des régimes actuels d'exonération de cotisations sociales et de TCA. Ces dispositions seraient codifiées dans l'article unique L. 871-1 d'un titre VII (nouveau) du code de la sécurité sociale, intitulé « Dispositions relatives au contenu des garanties en matière de santé bénéficiant d'une aide ».
Le sixième alinéa de l'article L. 242-1 du code de la sécurité sociale prévoit une exclusion de l'assiette des cotisations d'assurances sociales 47 ( * ) des contributions patronales versées dans le cadre de régimes de prévoyance, si ces contributions présentent un caractère collectif et obligatoire. Cette exclusion de l'assiette s'opère dans des limites fixées par décret, en application du huitième alinéa du même article.
L'article 995 du code général des impôts (CGI) exonère de TCA les contrats d'assurance maladie relatifs à des opérations individuelles et collectives à adhésion collective, sous certaines conditions :
- « que l'organisme ne recueille pas d'informations médicales auprès de l'assuré au titre de ce contrat ou des personnes souhaitant bénéficier de cette couverture et que les cotisations ou les primes ne soient pas fixées en fonction de l'état de santé de l'assuré » (15° de l'article 995 du CGI) ;
- « que les cotisations ou les primes ne soient pas fixées en fonction de l'état de santé de l'assuré » (16° de l'article 995 du même code).
S'agissant des règles à respecter pour bénéficier de ces régimes fiscaux et sociaux favorables, le texte initial du présent projet de loi a présenté leur contenu et leur mode d'élaboration en des termes très généraux :
- sur le fond, il s'agit de « règles déterminant les prestations qui ne peuvent être prises en charge et celles qui le sont obligatoirement, ainsi que les conditions de prise en charge » ;
- sur la forme, « ces règles sont fixées par arrêté après avis de l'Union nationale des caisses d'assurance maladie et de l'Union nationale des organismes de protection sociale complémentaire ».
Sur l'initiative du rapporteur de sa commission spéciale, l'Assemblée nationale a adopté un amendement de précision sur le contenu de ces règles :
- « Ces règles prévoient l'exclusion de la prise en charge de la majoration de participation des assurés et de leurs ayants droit visée à l'article L. 162-5-3 48 ( * ) et des actes et prestations pour lesquels le patient n'a pas accordé l'autorisation visée à l'article L. 161-36-2 49 ( * ) ».
- « Elles prévoient également la prise en charge totale ou partielle des prestations liées à la prévention, aux consultations du médecin traitant et aux prescriptions de celui-ci et enfin des actes et prestations réalisés dans le cadre du protocole de soins visé à l'article L. 324-1 50 ( * ) ».
Le paragraphe II de l'article 32 prévoit des mesures transitoires pour l'application des dispositions prévues au paragraphe I, afin de permettre aux partenaires sociaux de renégocier les contrats existants. Il est proposé que les nouvelles conditions de respect d'un cahier des charges pour bénéficier d'un régime social et fiscal incitatif « s'appliquent, en ce qui concerne les opérations collectives en cours à la date de publication de la présente loi, à compter du 1 er juillet 2008 ».
Votre rapporteur pour avis s'interroge sur la portée concrète de la suppression des incitations fiscales et sociales en cas de non-respect des règles du cahier des charges. En effet, rien ne semble devoir empêcher a priori les organismes d'assurance complémentaire de prévoir des contrats spécifiques dérogatoires aux règles du cahier des charges, sur lesquels porterait exclusivement la perte des avantages fiscaux et sociaux. En effet, dans un dispositif assurantiel, il est possible de répercuter la perte des incitations fiscales et sociales sur la cotisation de l'assuré.
S'agissant des règles du cahier des charges et des conditions de leur élaboration , votre rapporteur pour avis observe qu'elles seront fixées par arrêté, après avis simple de l'UNCAM et de l'UNOAMC : la rédaction de ces dispositions n'implique donc pas une négociation entre l'UNCAM et l'UNOAMC, dont les conclusions seraient inscrites en droit positif par l'arrêté susvisé . Les précisions apportées par l'amendement de la commission spéciale de l'Assemblée nationale ont permis de clarifier la portée de ces règles, les limitations ainsi posées devant être conjuguées avec les principes généraux de la liberté d'assurance.
(2) La désincitation à couvrir la nouvelle contribution forfaitaire sur les actes médicaux
Dans le même esprit, les paragraphes III à VI de l'article 32 subordonnent les avantages sociaux et fiscaux visés à ces paragraphes à la non-couverture de la nouvelle contribution forfaitaire prévue à l'article 11 du présent projet de loi :
- le paragraphe III est relatif à la déductibilité du revenu net imposable des cotisations ou primes versées aux régimes de prévoyance complémentaires auxquels le salarié est affilié à titre obligatoire, en application du 1° quater de l'article 83 du CGI ;
- le paragraphe IV est relatif à la déductibilité du revenu net imposable des primes versées dans le cadre des contrats d'assurance de groupe, prévus par l'article 41 de la loi n° 94-126 du 11 février 1994 relative à l'initiative et à l'entreprise individuelle, et aux cotisations aux régimes complémentaires facultatifs mis en place au profit des professions libérales et des avocats ; ce régime fiscal est défini à l'article 154 bis du CGI ;
- le paragraphe V concerne les exonérations de TCA prévues à l'article 995 du CGI, dans les conditions visées aux articles 15° et 16° de ce même article 51 ( * ) ;
- le paragraphe VI vise l'exclusion de l'assiette des cotisations d'assurances sociales des contributions patronales versées dans le cadre des régimes de prévoyance si ces contributions présentent un caractère collectif et obligatoire, conformément à l'article L. 242-1 du code de la sécurité sociale.
Votre rapporteur pour avis formule les mêmes observations qu'en ce qui concerne la perte des incitations fiscales et sociales en cas de non-respect du cahier des charges visé aux paragraphes I et II du présent article. Il semble loisible aux organismes d'assurance complémentaire de prévoir des contrats spécifiques dérogatoires à la règle de non-remboursement de la contribution forfaitaire prévue à l'article 11 du présent projet de loi , la perte des avantages fiscaux et sociaux portant exclusivement sur ces contrats.
(3) Des modalités spécifiques responsabilisant les assurés en cas de réévaluation du service médical rendu
Le paragraphe VII concerne la révision des contrats de prévoyance, en cas d'augmentation de la participation à la charge de l'assuré sur un médicament spécialisé. Cette hypothèse vise la réévaluation du service médical rendu par les médicaments, des dispositifs médicaux ou des actes.
Dans le droit actuel, en cas d'une hausse de la participation de l'assuré, l'organisme de protection sociale complémentaire ne peut pas refuser de maintenir le remboursement des frais exposés et doit maintenir la garantie souscrite et les conditions tarifaires, en application de l'article 6 de la loi n° 89-1009 du 31 décembre 1989 renforçant les garanties offertes aux personnes assurées contre certains risques.
Le dispositif proposé au présent paragraphe consiste à permettre à l'organisme d'assurance de pouvoir décider, « lors du renouvellement du contrat », « que la part supplémentaire à la charge de l'assuré n'est plus remboursée ».
Votre rapporteur pour avis est favorable à une telle mesure, de nature à responsabiliser les assurés. Il souhaite toutefois que les conditions d'information de ces nouvelles dispositions soient suffisamment claires pour ne pas réduire, à leur insu, les garanties dont bénéficient les assurés.
5. L'affirmation du rôle des caisses de la mutualité sociale agricole
L'Assemblée nationale a adopté deux nouveaux articles, 33 bis et 33 ter , à l'initiative de notre collègue député Yves Censi, avec l'avis favorable de la commission spéciale et du gouvernement, visant :
- pour le premier à préciser, au sein de l'article L. 723-2 du code rural, que les caisses de mutualité sociale agricole peuvent accompagner toutes actions visant à favoriser la coordination et l'offre de soins en milieu rural ;
- pour le second à insérer un nouvel article L. 723-12-1 au sein du code rural afin de préciser les missions confiées à la Caisse centrale de la mutualité sociale agricole (CCMSA). L'article L. 723-12-1 précité dispose ainsi que la CCMSA contribue à la mise en oeuvre par l'assurance maladie de la politique de santé ainsi qu'à l'organisation du système de soins et au bon usage de la prévention et des soins. En outre, il est précisé qu'elle contribue à la définition des orientations de la politique de gestion du risque et des objectifs de sa mise en oeuvre, des principes régissant les actions de contrôle, de prévention et de lutte contre les abus et les fraudes, des objectifs poursuivis pour améliorer la qualité des services rendus à l'usager, des axes de la politique communication à l'égard des assurés sociaux et des professions de santé.
Il s'agit, par le biais de ces dispositions, de reconnaître à la CCMSA, les mêmes missions que celles confiées à la CNAMTS par l'article 30 du présent projet de loi.
6. La création d'un Institut des données de santé
a) La nécessité d'une information partagée sur la pratique médicale soulignée par le Haut conseil pour l'avenir de l'assurance maladie
Le rapport du Haut conseil pour l'avenir de l'assurance maladie (HCAAM) souligne, dans son chapitre consacré à la gouvernance du système de soins, la nécessité, en matière de gestion du risque, de disposer d'une information partagée sur la pratique médicale.
(1) Deux natures d'informations
Il indique, tout d'abord, que deux natures d'informations doivent être distinguées :
- d'une part, « l'information individuelle identifiante », qui permet de suivre la consommation d'un assuré particulier ou la pratique d'un professionnel précis. Cette information, couverte par le secret médical, permet notamment la gestion du risque dans sa dimension de contrôle individuel ;
- d'autre part, « des informations générales non identifiantes », c'est-à-dire doublement anonymes par rapport aux assurés et aux prescripteurs, afin de comprendre les comportements de consommation et d'administration des soins, de suivre les conditions de prescriptions de certains médicaments, etc.
Ainsi que le souligne le HCAAM, les outils de cette information se mettent progressivement en place, à l'hôpital avec le programme de médicalisation des systèmes d'information (PMSI), et en ville avec le codage des actes de biologie (effectif depuis 1998), le codage des médicaments (débuté en 1997 et généralisé depuis 1999) et bientôt le code des actes médicaux. Par ailleurs l'ensemble des données issues des systèmes de liquidation a vocation à figurer dans le Système national d'information interrégimes de l'assurance maladie (SNIIRAM). Ce système d'information, prévu par les ordonnances de 1996 (articles L. 161-28 et suivants du code de la sécurité sociale) devait être mis en place début 2004 par les caisses nationales d'assurance maladie. Enfin le conseil pour la transparence des statistiques de l'assurance maladie, destiné à garantir la qualité de recueil et du traitement des données relatives aux dépenses d'assurance maladie, a été créé en même temps que le SNIIRAM.
(2) Les questions soulevées par le partage de ces informations
S'agissant des informations anonymisées, tant en ce qui concerne le professionnel de santé que l'assuré, la loi n° 93-8 du 4 janvier 1993, relative aux relations entre les professions de santé et l'assurance maladie, a prévu que les unions régionales des médecins libéraux (URML) en seraient destinataires par un envoi direct des médecins conventionnés exerçant dans leur circonscription. Le décret qui doit fixer les conditions d'application de ce texte n'est toutefois toujours pas paru.
Ainsi que le souligne le HCAAM dans son rapport, « la gestion du risque maladie, d'une part, la qualité et la continuité des soins, d'autre part, appellent encore de nombreux progrès dans la collecte, le rapprochement, le partage de données relatives aux pratiques soignantes et aux parcours médicaux ».
Toutefois, le Haut conseil rappelle que ces évolutions ne doivent pas porter atteinte à la liberté fondamentale qu'est le respect du secret médical individuel.
(3) L'exploitation d'outils statistiques plus restreints en volume et plus riches en information
Le HCAAM indique dans son rapport que plusieurs bases de données, qui fournissent des renseignements extrêmement utiles - notamment parce qu'elles permettent de croiser les actes et prescriptions avec les pathologies, ainsi qu'avec différents éléments de profil d'activité du prescripteur - se constituent et s'échangent aujourd'hui, à des prix élevés, dans un cadre commercial.
A la différence des systèmes mis en place par l'assurance maladie, ces bases de données privées ne reposent pas sur un principe de recension systématique de tous les actes remboursés, mais sur des échantillonages ciblés. En termes statistiques, leur contenu est très sûr et permet d'orienter avec efficacité des stratégies de production, de promotion ou de vente.
Les institutions publiques et les organismes qui leur sont proches, tel le centre de recherches et d'études pour le développement de la santé (CREDES), ne disposent pas aujourd'hui d'instrument équivalent.
b) La création de l'Institut des données de santé
L'article 35 du présent projet de loi vise à compléter le chapitre 1 er du titre VI du livre 1 er du code de la sécurité sociale par une section 6, intitulée « Institut des données de santé » et composée d'un article unique L. 161-31-4.
L'objectif principal de cet institut est, d'après l'exposé des motifs du présent projet de loi, de veiller à la qualité des systèmes d'information utilisés pour la gestion du risque maladie et au partage des données, dans le respect du principe d'anonymat.
L'Institut des données de santé (IDS) prendra la forme d'un groupement d'intérêt public (GIP), constitué notamment entre l'Etat, des organismes nationaux d'assurance maladie, des organismes assurant une prise en charge complémentaire et des organismes représentant des professionnels de santé et des établissements de santé.
|
Base légale des GIP Dispositions de l'article 21 de la loi n° 82-610 du 15 juillet 1982 d'orientation et de programmation pour la recherche et le développement technologique de la France « Des groupements d'intérêt public dotés de la personnalité morale et de l'autonomie financière peuvent être constitués entre des établissements publics ayant une activité de recherche et de développement technologique, entre l'un ou plusieurs d'entre eux et une ou plusieurs personnes morales de droit public ou de droit privé pour exercer ensemble, pendant une durée déterminée, des activités de recherche ou de développement technologique, ou gérer des équipements d'intérêt commun nécessaires à ces activités. « Des groupements d'intérêt public peuvent également être créés pour exercer, pendant une durée déterminée, des activités contribuant à l'élaboration et à la mise en oeuvre de politiques concertées de développement social urbain. Lorsque leurs membres ne sont pas en mesure de mettre à leur disposition les personnels ayant les compétences nécessaires à l'exercice de ces activités particulières, ils peuvent recruter, sur décision de leur conseil d'administration, des personnels qui leur sont propres. « Les personnes morales de droit public, les entreprises nationales et les personnes morales de droit privé chargées de la gestion d'un service public doivent disposer ensemble de la majorité des voix dans l'assemblée du groupement et dans le conseil d'administration qu'elles désignent. « Le directeur du groupement, nommé par le conseil d'administration, assure, sous l'autorité du conseil et de son président, le fonctionnement du groupement. Dans les rapports avec les tiers, le directeur engage le groupement pour tout ace entrant dans l'objet de celui-ci. « Un commissaire du Gouvernement est nommé auprès du groupement. « La convention par laquelle est constitué le groupement doit être approuvée par l'autorité administrative, qui en assure la publicité. Elle détermine les modalités de participation des membres et les conditions dans lesquelles ils sont tenus des dettes du groupement. Elle indique notamment les conditions dans lesquelles ceux-ci mettent à la disposition du groupement des personnels rémunérés par eux. « Le groupement d'intérêt public est soumis au contrôle de la Cour des comptes dans les conditions prévues par l'article 6 bis de la loi n° 67-483 du 22 juin 1967. « La transformation de toute autre personne morale en groupement d'intérêt public n'entraîne ni dissolution ni création d'une personne morale nouvelle. « Les dispositions du présent article sont applicables dans les territoires d'outre-mer et à Mayotte. ». |
L'IDS aura pour mission d'assurer la cohérence et de veiller à la qualité des systèmes d'information utilisés pour la gestion du risque maladie et de veiller à la mise à disposition de ses membres, de la Haute autorité de santé, des unions régionales des médecins exerçant à titre libéral ainsi que d'organismes désignés par décret en Conseil d'Etat, à des fins de gestion du risque maladie ou pour des préoccupations de santé publique, des données issues des systèmes d'information de ses membres, dans des conditions garantissant l'anonymat fixées par décret en Conseil d'Etat pris après avis de la Commission nationale de l'informatique et des libertés.
D'après les informations obtenues par votre rapporteur pour avis, il devrait être constitué d'une dizaine de personnes.
En outre, le II de l'article 35 du présent projet de loi abroge les articles L. 161-28-2 à L. 161-28-4 du code de la sécurité sociale, relatifs au conseil pour la transparence des statistiques de l'assurance maladie, dont les missions sont reprises par le nouvel IDS.
Si votre rapporteur pour avis accueille favorablement la création de ce nouvel outil statistique permettant une meilleure accessibilité à l'information médicale et par là même une amélioration de la gestion du risque, il s'interroge sur la nécessité de recourir à la création d'un groupement d'intérêt public, sur le coût de ce nouvel outil ainsi que sur la capacité des acteurs multiples ainsi regroupés à défendre un intérêt commun de partage de l'information médicale tout en respectant le secret médical et la vie privée des patients .
7. L'adaptation de l'organisation régionale du système de soins
a) La recherche d'une plus grande coordination des acteurs de la santé au niveau régional, gage d'un meilleur pilotage du système de santé
Le rapport du Haut conseil pour l'avenir de l'assurance maladie a insisté notamment sur les « incessantes transformations institutionnelles » de la sécurité sociale ces dernières années ainsi que l'empilement des financements, les empilements institutionnels, dont le meilleur exemple est, selon le HCAAM, la surcharge de l'échelon régional, et même les empilements législatifs et réglementaires. Le Haut conseil en conclue que « ce ne sont plus les organismes spécialisés ou les outils juridiques qui manquent - l'urgence n'est pas d'en ajouter d'autres - mais leur mise en oeuvre efficace et cohérente ».
En outre, le rapport du Conseil économique et social du 12 mai 2004 intitulé « Aménagement du territoire et établissements de santé » souligne la nécessité d'une plus grande coordination des acteurs de santé au niveau régionale et propose la création d'agences régionales de santé (ARS) intégrant et élargissant les missions actuelles des agences régionales de l'hospitalisation (ARH).
Ainsi que le rappelle le Conseil économique et social (CES), les ARH, groupements d'intérêt public, créés par l'ordonnance du 24 avril 1996 portant réforme de l'hospitalisation publique et privée, ont pour mission de définir et mettre en oeuvre la politique régionale d'offre de soins hospitaliers, d'analyser et de coordonner l'activité des établissements publics et privés et de déterminer leurs ressources, tâche qui incombait auparavant au préfet et à l'assurance maladie. Elles ne sont donc compétentes que dans le secteur hospitalier. Leur transformation en ARS devrait, selon le rapport du CES, par une gestion unifiée du secteur hospitalier et de la médecine de ville, permettre une meilleure adaptation, au niveau local, de l'ensemble des dépenses de santé. Les ARS pourraient aussi favoriser une meilleure politique de prévention. D'une manière générale, il est précisé que des missions et une composition élargies devraient permettre aux ARS d'élaborer des Schémas régionaux d'organisation sanitaire (SROS) mieux en phase avec les besoins et articulés avec les Schémas régionaux d'aménagement du territoire (SRADT), ce qui faciliterait la cohérence entre la politique sanitaire et l'ensemble des autres politiques conduites au niveau régional.
De manière générale, il est vrai que l'échelon régional apparaît comme le niveau pertinent pour conduire les politiques de santé en donnant plus de responsabilités aux acteurs locaux, en stimulant les capacités d'innovation et d'expérimentation, et en favorisant l'émergence de nouvelles formes d'organisation et de régulation des soins. Cette dynamique de régionalisation est un levier pour faire progresser le système de santé dans son ensemble et mieux répondre aux besoins des usagers en favorisant des démarches contractuelles s'appuyant sur des échelons infra-régionaux et permettant ainsi un débat démocratique
L'organisation au niveau régional doit être considérée comme la clé d'une nouvelle répartition de l'offre de soins permettant à la fois de contenir les dépenses, de réduire les inégalités sur le territoire et d'organiser une véritable coordination des intervenants en santé.
b) La création des unions des professionnels de santé exerçant à titre libéral
A l'initiative de la commission spéciale chargée d'examiner le présent projet de loi, l'Assemblée nationale a adopté un nouvel article 36 A visant insérer au sein du titre III du livre 1 er de la quatrième partie du code de la santé publique un nouveau chapitre V, intitulé « Unions des professionnels de santé exerçant à titre libéral », composé d'un article unique L. 4135-1.
Cet article dispose que, dans chaque région, une union des professionnels de santé exerçant à titre libéral, regroupe les représentants élus de l'ensemble de l'ensemble des professions de santé exerçant à titre libéral, à l'exclusion des médecins.
Il s'agit notamment de permettre la création d'unions régionales regroupant les professions paramédicales, à l'image des unions régionales des médecins libéraux (URML) existantes.
Les modalités de fonctionnement et les missions de ces unions seront définies par décret en Conseil d'Etat.
c) Le renforcement des unions régionales des caisses d'assurance maladie
Créées dans chaque région et dans la collectivité territoriale de Corse par l'ordonnance n° 96-344 du 24 avril 1996 et mises en place à la fin de 1997, les unions régionales des caisses d'assurance maladie (URCAM) sont des structures interrégimes responsables de la coordination de l'action des caisses et du développement d'une politique de gestion du risque et d'analyse des besoins.
Chaque URCAM regroupe les caisses d'assurance maladie des trois principaux régimes (régime général, régime agricole et régime des indépendants).
L'article 36 du présent projet de loi vise à renforcer le rôle des URCAM par le biais d'un élargissement de leurs prérogatives et de leurs missions d'une part, d'une réforme de leur organisation interne, sur le modèle de ce que prévoit le présent projet de loi pour les caisses primaires d'assurance maladie, la CNAMTS et l'UNCAM.
(1) L'élargissement des missions et des prérogatives des URCAM
Le I de l'article 36 du présent projet de loi vise à modifier les dispositions de l'article L. 183-1 du code de la sécurité sociale dans le sens d'une affirmation du rôle des URCAM comme véritables gestionnaires locaux de l'assurance maladie.
Il est ainsi précisé que chaque URCAM établit un programme régional commun à l'ensemble des organismes d'assurance maladie qui fait l'objet d'une actualisation annuelle.
La définition des missions et prérogatives des URCAM est modifiée et précise désormais que chaque union régionale :
- promeut et évalue les actions de coordination des soins et la mise en oeuvre des bonnes pratiques par les professionnels de santé, par le biais de la négociation et de la signature des différents accords prévus à cet effet ;
- veille à la mise en oeuvre par chacune des caisses des actions de prévention et d'éducation sanitaire nécessaire au respect des priorités de santé publique arrêtées au niveau régional ;
- a accès aux données nécessaires à l'exercice de ses missions contenues dans les systèmes d'information des organismes d'assurance maladie ;
- bénéficie du concours des services administratifs des caisses et des services du contrôle médical de l'ensemble des régimes aux plans régional et local situés dans son ressort territorial pour la mise en oeuvre du contrat pluriannuel d'objectifs et de gestion interrégimes conclu entre chaque URCAM et l'UNCAM.
Ce contrat, introduit par le nouvel article L. 183-2-3 du code de la sécurité sociale, doit mettre en oeuvre au plan régional les objectifs quantifiés d'amélioration de l'efficience des soins, d'amélioration des pratiques et de bon usage, et précise les indicateurs associés à ces objectifs, les modalités d'évaluation des résultats des unions régionales et de mise en oeuvre de la modulation des ressources notamment en fonction des résultats.
Ce contrat pluriannuel constitue une véritable novation et devrait permettre un pilotage régional des dépenses, soumis à une incitation financière puisque les résultats obtenus au niveau régional conditionnent la modulation des ressources.
A cet égard, il est également précisé que le contrat pluriannuel d'objectifs et de gestion contient les moyens que l'UNCAM estime nécessaires à la réalisation des objectifs fixés à chaque union régionale.
En outre, il est précisé qu'un contrat de services est conclu entre l'URCAM et les organismes de sécurité sociale concernés et précise les objectifs et moyens sur lesquels s'engagent les parties contractantes ainsi que les modalités selon lesquelles ces organismes apportent leur concours à l'union régionale.
(2) La modification de l'organisation interne des URCAM
En cohérence avec les évolutions des missions des conseils et des directeurs au niveau national et dans les caisses primaires d'assurance maladie, l'article 36 du présent projet de loi clarifie les missions du conseil et du directeur de chaque URCAM et réforme la procédure de nomination du directeur.
Le directeur sera notamment chargé de mettre en oeuvre les orientations fixées par le conseil, de prendre toutes décisions et d'assurer toutes les opérations relatives à l'organisation et au fonctionnement de l'union régionale, à sa gestion administrative, financière et immobilière, enfin d'établir et d'exécuter les budgets de gestion et d'intervention, de négocier et de conclure au nom de l'union régionale toute convention ou accord, et d'en contrôler la bonne application.
Il prévoit par ailleurs que les fonctions de directeur d'une URCAM peuvent être assurées par le directeur d'un organisme local ou régional ou par le praticien conseil chef de l'échelon régional du service médical. Parallèlement, les fonctions d'agent comptable pourront être assurées par l'agent comptable d'un organisme local ou régional.
d) Le renforcement des liens entre l'agence régionale de l'hospitalisation (ARH) et l'URCAM
L'article 37 du présent projet de loi vise à renforcer les liens entre ARH et URCAM en fixant notamment une liste minimale d'actions qui devront être menées conjointement dans chaque région par ces deux entités.
Ainsi que le rappelle le rapport du Haut conseil pour l'avenir de l'assurance maladie, « la logique de partage de l'ONDAM en enveloppes et l'organisation institutionnelle largement structurée sur un clivage entre les soins de ville dont les caisses nationale assurent à titre principale le suivi et les dépenses d'hospitalisation qui sont dans la mouvance de l'Etat, posent des problèmes d'articulation », surtout s'agissant des procédures de contact entre les deux champs, soins de ville et hospitalisation. Tout le monde s'accorde pour dénoncer la séparation ville/hôpital et souhaiter un décloisonnement permettant d'assurer une meilleure continuité des soins, de favoriser la mise en réseau des professionnels de santé et de parvenir à une meilleure allocation des ressources.
Le rapport du HCAAM le souligne : « la réflexion sur la gouvernance de l'assurance maladie doit mieux prendre en compte ces problèmes d'articulation, au niveau des organes centraux [et] à l'échelle régionale où une collaboration plus poussée - notamment entre les ARH, les URCAM et les URML - doit être recherchée ».
C'est dans cet esprit que s'inscrivent les dispositions de l'article 37 du présent projet de loi prévoyant une coopération renforcée entre ARH et URCAM par le biais d'une institutionnalisation de la coordination des soins.
Les I et II ainsi que le premier alinéa du III de cet article visent à modifier la nomenclature du code de la sécurité sociale pour y insérer, à la suite des dispositions relatives aux réseaux de soins introduites par la loi de financement de la sécurité sociale pour 2002 52 ( * ) et regroupées en une sous-section, une nouvelle sous-section intitulée « Coordination des soins », composée d'un article unique L. 162-47.
(1) La constitution de missions régionales de santé
Profondément remaniée par l'Assemblée nationale, à la suite d'un amendement présenté par notre collègue député Jean-Michel Dubernard, au nom de la commission spéciale, adopté avec l'avis favorable du gouvernement, la rédaction proposée par l'article 37 du présent projet de loi pour l'article L. 162-47 nouveau du code de la sécurité sociale prévoit qu' une mission régionale de santé (MRS) constituée entre l'agence régionale d'hospitalisation et l'union régionale des caisses d'assurance maladie est chargée de préparer et d'exercer les compétences conjointes à ces deux institutions .
(2) Les missions des nouvelles MRS
Chaque mission régionale de la santé détermine notamment :
- les orientations relatives à l'évolution de la répartition territoriale des professionnels de santé libéraux en tenant compte du schéma régional d'organisation sanitaire (SROS) ; ces orientations définissent en particulier les zones rurales ou urbaines qui peuvent justifier l'institution de dispositifs d'aides à l'installation des professionnels en zones de sous-densité médicale mentionnés par l'article L. 162-14-1 du même code ;
- après avis du conseil régional de l'ordre des médecins, des propositions d'organisation du dispositif de permanence des soins ;
- le programme annuel des actions, dont elle assurer la conduite et le suivi, destinées à améliorer la coordination des différentes composantes régionales du système de soins pour la délivrance des soins à visée préventive, diagnostique ou curative pris en charge par l'assurance maladie, notamment en matière de développement des réseaux ;
- le programme annuel de gestion du risque, dont elle assure la conduite et le suivi, dans les domaines communs aux soins hospitaliers et ambulatoires.
En outre, les dispositions de cet article prévoient que la mission est dirigée, alternativement, par période d'une année, par le directeur de l'ARH et le directeur de l'URCAM dans des conditions définies par décret.
En outre, un lien étroit est établi entre la mission et la conférence régionale de la santé, qui tient la mission informée de ses travaux et qui peut rendre des avis sur certaines de ses orientations. Il s'agit de permettre un dialogue avec des élus, des représentants des professionnels de santé et des usagers.
Enfin, il est précisé que la mission apportera son appui, en tant que de besoin, aux programmes de prévention mis en oeuvre par le groupement régional de santé publique.
(3) Une expérimentation tendant à la mise en place d'une agence régionale de santé
L'Assemblée nationale a adopté, à l'initiative de la commission spéciale avec l'avis favorable du gouvernement, un nouvel article 37 bis visant à préciser qu'un an après l'entrée en vigueur de la présente loi, les ministres chargés de la santé et de la sécurité sociale désigneront les régions qui, sur la base du volontariat, seront autorisés à mener pendant une durée de quatre ans une expérimentation tendant à la mise en place d'une agence régionale de santé, qui s'appuiera sur l'expérience tirée du fonctionnement des missions régionales de santé .
*
Votre rapporteur pour avis est favorable à la création des missions régionales de santé qui ne font que préfigurer les futures agences régionales de santé, outils indispensables de la coordination et de la rationalisation des soins à l'échelon régional, le plus pertinent aujourd'hui en matière de santé . Ce dispositif devrait également permettre une meilleure articulation entre la médecine de ville et l'hôpital .
D. LA RÉNOVATION DE LA POLITIQUE CONVENTIONNELLE
1. Un processus engagé depuis quelques années dans un contexte de « crise » du système conventionnel
Le rapport du Haut conseil pour l'avenir de l'assurance maladie a analysé l'évolution récente des conventions médicales et paramédicales en les replaçant dans une perspective historique.
Après un premier système de conventions négociées au niveau départemental dans lequel les tarifs pouvaient être différents selon les départements, le second système conventionnel mis en place à partir de 1970 a permis d'instaurer dans le cadre d'une convention nationale une uniformité de tarifs sur l'ensemble du territoire. Les professionnels de santé, dans ce système, sont tenus de ne pas dépasser ces tarifs et bénéficient en contrepartie de la prise en charge par les caisses de sécurité sociale d'une partie de leurs cotisations sociales (maladie, vieillesse et également famille pour les médecins).
Ce système vise à concilier les deux caractéristiques majeures du système français : l'exercice libéral de la médecine et des professions paramédicales assorti du libre accès aux soins d'une part, une assurance maladie obligatoire d'autre part .
Initialement limité à la fixation d'un tarif unique pour l'ensemble des professionnels de santé servant de base au remboursement de l'assuré, le champ des conventions a progressivement été élargi pour englober une part croissante de la relation entre le professionnel de santé et le patient.
De plus, si les premiers textes conventionnels, outre les tarifs, ont un contenu essentiellement administratif et définissent notamment les règles de procédure que doivent suivre les professionnels dans leurs rapports avec les caisses, les conventions comprennent aujourd'hui deux types de dispositions principales :
- celles relatives à la régulation collective des dépenses ;
- celles relatives à la qualité des pratiques des professionnels.
a) L'évolution du champ des conventions a été différente selon les professions
Les textes sont restés assez généraux et leur champ relativement restreint pour certaines professions, tels les chirurgiens-dentistes, les sages-femmes ou les orthophonistes.
Le champ des conventions relatives aux infirmiers et aux masseurs kinésithérapeutes a été étendu, ces professions ayant accepté d'entrer dans un processus de régulation d'activité en vue d'obtenir une meilleure qualité des pratiques ou d'imposer des conditions d'accès au conventionnement.
En revanche, le champ des conventions médicales a été largement modifié, d'une part pour permettre la conclusion de conventions séparées entre les médecins généralistes et spécialistes, d'autre part, pour, en particulier :
- introduire des mécanismes négociés de maîtrise médicalisée et notamment des mesures appropriées pour garantir la qualité des soins dispensés (références médicales opposables - RMO) ;
- traiter des sujets relatifs à la formation médicale professionnelle et l'évaluation des pratiques professionnelles ;
- permettre la mise en place d'un dispositif de soins coordonnés par le médecin généraliste ;
- prévoir les modalités de financement et d'organisation de la reconversion professionnelle des médecins libéraux.
b) Les conventions se sont progressivement enrichies d'éléments relatifs au contenu et aux modalités de la pratique professionnelle
L'ordonnance du 24 avril 1996 généralise les RMO à toutes les professions.
En 1998, pour les médecins, et en 1999, pour les autres professions, la loi habilite la convention à définir les conditions d'exercice propres à favoriser la coordination des soins et à permettre la prise en charge globale des patients dans le cadre des réseaux, et des modes de rémunération, autres qu'à l'acte, pour ces activités ainsi que pour la rémunération d'activités non curatives.
En 2000 et 2002, la loi permet à toutes les professions de santé de bénéficier dans le cadre conventionnel de contrats de bonne pratique, d'accords de bon usage des soins (AcBUS) et de contrats de santé publique.
C'est surtout la loi du 6 mars 2002 53 ( * ) portant rénovation des rapports conventionnels entre les professions de santé libérales et les organismes d'assurance maladie qui a défini une nouvelle architecture conventionnelle et introduit de nouveaux outils.
Ces nouveaux outils que sont les AcBUS, les contrats de bonne pratique, les contrats de santé publique et les contrats de pratiques professionnelles ont pour objectif d'améliorer la qualité des soins et de faire évoluer les pratiques des professionnels de santé, à travers la définition d'incitations notamment financières. Ils sont fondés sur la contractualisation et la médicalisation.
Même si la négociation conventionnelle est d'abord une négociation tarifaire, c'est bien, d'après la loi, l'ensemble des « rapports » entre une profession donnée et les organismes d'assurance maladie qui ont vocation à être régis par l'instrument conventionnel. Or, de ce point de vue, on constate que, depuis une dizaine d'années, le champ que la loi réserve à la convention s'est progressivement étendu sur le terrain de la pratique professionnelle.
c) L'apparition des modulations individuelles des engagements conventionnels
« L'option conventionnelle » relative au « médecin généraliste référent » instaurée en 1998 a été le premier exemple de modulation individuelle du contenu de la relation conventionnelle.
La loi de financement de la sécurité sociale pour 2000 54 ( * ) a introduit la faculté de prévoir, dans les conventions nationales, les « contrats de bonne pratique ». Là encore il s'agit d'une modulation des engagements conventionnels qui est contractée à titre individuel par tout professionnel conventionné, en échange d'un complément de rémunération.
Enfin, la loi du 6 mars 2002 précitée a permis aux conventions nationales de prévoir une troisième sorte de « sur-conventionnement » individuel : le contrat de santé publique.
d) Le bilan actuel de la politique conventionnelle
En s'appuyant sur la loi du 6 mars 2002 précitée, l'assurance maladie a poursuivi avec l'ensemble des professions de santé la définition d'accords et de contrats qui, en complétant les conventions précisent les actions d'information, de promotion des références professionnelles opposables et des recommandations de bonne pratique ou d'évaluation des pratiques ainsi que les dispositions applicables en cas de non respect des engagements.
Actuellement treize AcBUS ont été signés . Leur objectif est de faire évoluer les pratiques vers le bon usage des soins. Deux types d'accords se distinguent assez nettement : des accords dont l'objectif principal est d'accompagner la réalisation de documents de synthèse ou de documents de liaison entre les professionnels de santé ; des accords dont le principal objectif est l'amélioration des pratiques médicales.
Sept contrats de bonne pratique ont été signés . Ils ont pour objectif l'évaluation de la pratique professionnelle et donc la définition des modalités de suivi de l'activité des professionnels. Ils peuvent, de plus, comporter des éléments sur le niveau d'activité. Contrairement aux AcBUS, ce sont des contrats à adhésion individuelle qui ouvrent droit à une rémunération forfaitaire supplémentaire à la rémunération des actes. A l'exception de ceux concernant les laboratoires et les transporteurs, ils contiennent une obligation de formation continue conventionnelle prise en charge et indemnisée par l'assurance maladie.
Trois contrats de santé publique ont été signés : leur objectif est de renforcer la permanence et la coordination des soins ou de développer des actions de prévention. L'adhésion est individuelle et ouvre droit à une rémunération forfaitaire supplémentaire. Un contrat de santé publique relatif aux soins palliatifs, signé avec les médecins généralistes répond à un objectif d'amélioration de la coordination des soins ; un second contrat de santé publique concernant le suivi biologique des patients sous anti-vitamine signé avec les laboratoires s'inscrit dans une volonté de développer les démarches de prévention. Enfin, le troisième contrat consacré à la prise en charge des patients diabétiques signé avec les infirmiers souhaite à la fois améliorer la coordination des soins et développer des démarches de prévention.
Enfin, cinq contrats de pratiques professionnelles ont été signés . Ils permettent une contractualisation entre les partenaires conventionnels sur un champ plus large que celui couvert par les contras de bonne pratique. En effet, dans le cadre de leurs obligations n'est pas strictement défini par un article du code de la sécurité sociale ce qui autorise une plus grande souplesse. Ils peuvent mettre en oeuvre des dispositions permettant une meilleure coordination des soins, une évolution des pratiques professionnelles. Trois contrats passés avec les spécialistes permettent notamment la prise en charge d'une partie de la responsabilité civile professionnelle des médecins spécialistes concernés.
2. Une base juridique donnée aux accords conventionnels interprofessionnels
L'article 6 du présent projet de loi vise à adapter le système conventionnel actuel dans le sens d'une meilleure prise en charge interprofessionnelle du patient en donnant une base juridique aux accords associant plusieurs professions de santé autour de sujets communs.
Cet article modifie les dispositions de l'article L. 162-14-1 du code de la sécurité sociale afin de préciser que des accords conventionnels interprofessionnels intéressant plusieurs professions de santé relatifs aux pathologies ou traitements peuvent être conclus pour une durée au plus égale à cinq ans entre l'Union nationale des caisses d'assurance maladie et les organisations représentatives signataires des conventions nationales de chacune de ces professions, après avis des conseils de l'ordre concernés, sur leurs dispositions relatives à la déontologie.
Ces accords pourront déterminer les objectifs et les modalités de mise en oeuvre et d'évaluation de dispositifs visant à favoriser une meilleure organisation et coordination des professionnels de santé, notamment par la création de réseaux de santé, la promotion des actions d'évaluation des pratiques professionnelles individuelles ou collectives, la formation continue ainsi que de dispositifs visant à améliorer la qualité des soins.
Lors de l'examen de cet article à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a donné certains exemples de la portée des accords conventionnels interprofessionnels en citant notamment « la prise en charge des personnels à domicile, l'harmonisation des pratiques en diabétologie ».
En outre, on peut penser que les accords interprofessionnels concerneront notamment des professions dont les membres, en raison de leurs compétences, sont appelés à travailler souvent ensemble, comme les ophtalmologistes et les orthoptistes. Les médecins généralistes, en tant que médecins prescripteurs d'autres professions de santé, seront sans doute au coeur de ces nouveaux contrats. Enfin, il est probable que ces accords concerneront l'organisation d'une filière autour d'une pathologie donnée.
3. La modernisation du cadre général des relations conventionnelles
Le titre II « Dispositions relatives à l'organisation de l'assurance maladie » du présent projet de loi comporte une section 4 intitulée « Dispositif conventionnel ».
Au coeur de ce dispositif, l'article 28 du présent projet de loi vise à définir un nouveau cadre facilitant la négociation et la signature des conventions entre les professionnels de santé et l'assurance maladie.
Ainsi que l'a indiqué le ministre de la santé et de la protection sociale lors de l'examen de cet article à l'Assemblée nationale, « l'objectif du présent article est de définir un cadre qui facilite la négociation et la signature de conventions entre les professionnels de santé et l'assurance maladie. Il est de la plus grande importance que des conventions puissent être conclues. Notre vision de la démocratie sociale impose, en effet, l'instauration d'un climat de confiance entre les professionnels de santé, d'un côté, et l'assurance maladie, de l'autre ».
Il propose notamment de simplifier les conditions de conclusion des conventions et de mettre en place des mécanismes destinés à renforcer l'applicabilité et la crédibilité des conventions. En outre, il intègre au cadre conventionnel la possibilité aménagée par l'article 6 du présent projet de loi de conclure des accords conventionnels interprofessionnels.
Les principales améliorations apportées par l'article 28 du présent projet de loi sont les suivantes :
- facilitation de la transmission des conventions aux ministres et des conditions de leur approbation par le biais de la suppression de l'obligation de transmission aux ministres chargés de l'agriculture, de l'économie et du budget, de la réduction du délai d'approbation à 21 jours et de la limitation des motifs d'opposition à la non-conformité aux lois et règlements en vigueur ainsi qu'aux motifs de santé publique ou de sécurité sanitaire ;
- instauration d'un droit d'opposition majoritaire, à l'exemple des dispositions de la loi n° 2004-391 du 4 mai 2004 relative à la formation professionnelle tout au long de la vie et au dialogue social, afin d'éviter l'adoption de dispositions conventionnelles auxquelles serait opposée la majorité de la profession concernée ;
- publication des textes conventionnels au Journal officiel ;
- suppression du règlement conventionnel minimal (RCM) et création d'une procédure d'arbitrage en cas de rupture des négociation, qui se substitue ainsi au RCM : un arbitre est choisi conjointement par les partenaires ou, à défaut, par le premier président de la Cour des comptes. Sa mission sera en cas de désaccord entre les partenaires d'arrêter un projet de convention dans le respect du cadre financier pluriannuel fixé par les lois de financement de la sécurité sociale.
Les trois réelles nouveautés apportées par cet article à l'architecture actuelle du système conventionnelle sont donc : la création d'un droit d'opposition, la mise en place d'une procédure d'arbitrage et l'allègement de procédures d'approbation .
4. L'élargissement du champ conventionnel aux dispositifs d'aides à l'installation et à la prise en charge des cotisations sociales des médecins libéraux
L'article 29 du présent projet de loi vise à étendre le champ d'intervention des conventions afin d'élargir la palette des outils dont disposent les parties conventionnelles dans la gestion des soins de ville.
a) Les dispositifs conventionnels d'aides à l'installation des médecins exerçant à titre libéral
Cet article propose d'abord de confier aux partenaires conventionnels (organismes d'assurance maladie et représentants des professionnels de santé) de nouvelles responsabilités s'agissant de la définition de dispositifs d'aides visant à faciliter l'installation des professionnels de santé libéraux ou des centres de santé dans les zones en situation de « sous-densité » médicale . Les obligations auxquelles sont soumis les professionnels ou les centres de santé qui bénéficieront de ces aides pourront être adaptées par les unions régionales des caisses d'assurance maladie (URCAM) après consultation des organisations représentatives des professionnels de santé pour tenir compte de la situation régionale.
La définition réglementaire des zones déficitaires en matière d'offre de soins
Le décret n° 2003-1140 du 28 novembre 2003, relatif à la détermination des zones déficitaires en matière d'offre de soins en vue de l'attribution des aides à l'installation des médecins généralistes, précise que pour déterminer ces zones, le représentant de l'Etat dans la région procède au recensement des difficultés d'accès aux soins à partir des données relatives à la géographie, à la densité médicale, à la démographie et aux politiques publiques relatives à la politique de la ville et aux zones de revitalisation rurale ainsi que l'organisation des soins sur ces secteurs.
Ce décret précise également qu'une zone est considérée comme déficitaire lorsque, sur un territoire comportant au moins 5.000 habitants, sont constatées des difficultés d'accès au médecin généraliste .
Ces difficultés sont établies lorsque trois des quatre conditions suivantes sont réunies :
1 - les habitants ne peuvent bénéficier de soins dispensés par un médecin généraliste dans un délai de déplacement inférieur à 40 minutes ;
2 - l'effectif de médecins est inférieur à l'équivalent de trois médecins généralistes exerçant la médecine générale à temps plein pour 5.000 habitants ;
|
3 - le volume d'activité des médecins généralistes est supérieur à 7.500 actes par an pour 75 % des médecins du territoire considéré ; 4 - est satisfait au moins l'un des trois critères suivants : a) la proportion de personnes âgées de plus de 75 ans est supérieure à 10 % de la population sur le territoire considéré ; b) la proportion de bénéficiaires de minima sociaux, de la couverture médicale universelle ou de personnes souffrant d'une affection de longue durée est supérieure à la moyenne nationale et régionale sur le territoire considéré ; c) le territoire considéré est qualifié au titre de la politique de la ville ou des zones de revitalisation rurale. En outre, le représentant de l'Etat dans la région arrête les zones éligibles après avis du comité régional de l'Observatoire national de la démographie des professions de santé. Tous les trois ans au moins, il est procédé à une révision des zones retenues. |
Par coordination le dernier paragraphe de cet article propose de modifier les dispositions de l'article 25 de la loi de financement de la sécurité sociale pour 1999 55 ( * ) afin de supprimer les dispositions prévoyant qu'un décret détermine les conditions dans lesquelles le préfet définit les zones dans lesquelles les professionnels de santé, autres que les médecins, peuvent bénéficier d'aides à l'installation du Fonds d'aide à la qualité des soins de ville (FAQSV) .
L'article 25 de la loi de financement de la sécurité sociale pour 1999 précitée a créé, pour une durée de huit ans à compter du 1 er janvier 1999, au sein de la Caisse nationale de l'assurance maladie des travailleurs salariés, un fonds d'aide à la qualité des soins de ville (FAQSV), à la gestion duquel les professionnels de santé exerçant en ville et les centres de santé sont associés.
De manière générale, le fonds finance des actions concourant à l'amélioration de la qualité et de la coordination des soins dispensés en ville, par l'octroi d'aides à des professionnels de santé exerçant en ville ou à des regroupements de ces mêmes professionnels et, le cas échéant, d'aides au développement de nouveaux modes d'exercice et de réseaux de soins liant des professionnels de santé exerçant en ville à des établissements de santé.
En outre, l'article 39 de la loi de financement de la sécurité sociale pour 2002 56 ( * ) a modifié l'article 25 de la loi de financement de la sécurité sociale pour 1999 précitée de manière à autoriser le fonds d'aide à la qualité des soins de ville à contribuer au financement des aides aux professionnels de santé, autres que des médecins, en vue de faciliter leur installation dans des zones rurales ou urbaines où est constaté un déficit en matière d'offre de soins . Cet article prévoit, d'une part, qu'un décret détermine les conditions dans lesquelles ces zones sont définies par le représentant de l'Etat dans la région, d'autre part, qu'un décret en Conseil d'Etat devra préciser les obligations auxquelles sont soumis les professionnels bénéficiant de ces aides.
Le paragraphe X de l'article 29 du présent projet de loi supprime la référence à ces deux décrets, dont l'un était paru à la fin de l'année 2003 57 ( * ) mais n'avait pas été appliqué en raison de son caractère trop complexe d'après les informations recueillies par votre rapporteur pour avis, et l'autre n'était toujours pas paru.
Ce paragraphe procède également à une modification analogue de l'article 4 de l'ordonnance n° 96-345 du 24 avril 1996 relative à la maîtrise médicalisée des dépenses de soins concernant le Fonds de réorientation et de modernisation de la médecine libérale (FORMMEL) qui peut attribuer des aides en vue de faciliter l'installation des médecins libéraux dans des zones où est constaté un déficit en matière d'offre de soins.
L'article 39 de la loi de financement de la sécurité sociale pour 2002 avait en effet modifié l'article 4 de l'ordonnance du 24 avril 1996 précitée de manière à autoriser le FORMMEL à financer des aides en vue de faciliter l'installation des médecins libéraux dans des zones rurales où est constaté un déficit en matière d'offre de soins. Il prévoit également qu'un décret en Conseil d'Etat devra préciser les obligations auxquelles sont soumis les médecins bénéficiant de ces aides.
Toutefois, d'après les informations recueillies par votre rapporteur pour avis, le décret fixant les obligations auxquelles sont soumis les professionnels de santé bénéficiant des aides n'est toujours pas paru . Dès lors, les aides n'ont pu être attribuées à ce jour.
Une modification adoptée à l'Assemblée nationale, à l'initiative de la commission spéciale et avec l'avis favorable du gouvernement, précise que les dispositifs d'aide à l'installation des professionnels de santé exerçant à titre libéral feront l'objet d'évaluation régionales annuelles et d'une évaluation nationale adressée au Parlement d'ici trois ans afin de mesurer l'efficacité des politiques mises en oeuvre et d'améliorer l'offre de soins libérale.
b) Les dispositifs conventionnels de financement des cotisations sociales dues par les médecins exerçant à titre libéral
Cet article propose également d'élargir la définition du champ conventionnel aux conditions dans lesquelles les caisses d'assurance maladie participent au financement des cotisations dues par les professionnels de santé au titre de leurs honoraires . La ou les conventions fixent l'assiette et le niveau de cette participation en fonction du lieu d'installation ou d'exercice ; elles fixent également les modalités de calcul et de répartition entre régimes de cette participation, qui peut, en outre, être partiellement ou totalement suspendue, dans les conditions prévues par les conventions, pour les professionnels de santé ne respectant pas tout ou partie des obligations qu'elle déterminent.
Enfin, cet article propose d'intégrer dans le champ conventionnel les modalités d'organisation et de fonctionnement des commissions mentionnées à l'article L. 162-1-7 du code de la sécurité sociale , modifié par l'article 24 du présent projet de loi qui vise justement à prévoir la création de commissions chargées de déterminer des règles de hiérarchisation des prestations et des actes pris en charge par l'assurance maladie.
5. L'instauration de contrats dérogatoires destinés à faciliter l'exercice regroupé des professions de santé dans les zones de densité médicale insuffisante
L'Assemblée nationale a adopté un nouvel article 29 bis , à l'initiative de la commission spéciale, avec l'avis favorable du gouvernement, visant à autoriser les unions régionales des caisses d'assurance maladie (URCAM) à conclure avec des professionnels de santé des contrats comportant des clauses dérogatoires et destinés à inciter à un exercice regroupé, notamment dans les zones où est constaté un déficit en matière d'offre de soins.
Le rapport de la commission spéciale chargée d'examiner le présent projet de loi souligne en effet que « des incitations et l'assouplissement de certaines règles d'exercice sont nécessaire pour favoriser le regroupement des professionnels dans les zones de faible densité médicale ».
Le nouvel article adopté propose d'insérer au sein du code de la sécurité sociale un nouvel article L. 183-1-2 qui dispose que les URCAM peuvent conclure des contrats avec les professionnels de santé libéraux dans le but de les inciter à un exercice regroupé, notamment dans des zones rurales ou urbaines où est constaté un déficit en matière d'offre de soins. Ces contrats devront prévoir des engagements des professionnels concernés portant notamment sur l'amélioration des pratiques et le cas échéant les dépenses d'assurance maladie prescrites par ces professionnels, ainsi que les modalités d'évaluation du respect de ces engagements.
6. La prorogation de certaines conventions nationales
L'Assemblée nationale a adopté un nouvel article 29 ter , à l'initiative de la commission spéciale, avec l'avis favorable du gouvernement, qui précise que les dispositions des conventions nationales mentionnées à l'article L. 162-4-1 du code de la sécurité sociale actuellement en vigueur, dont la date d'échéance intervient entre le 1 er août et le 31 décembre 2004, sont prorogées jusqu'au 31 décembre 2004.
Il s'agit en fait de proroger jusqu'au 31 décembre 2004 la convention nationale des orthoptistes qui arrive à échéance le 10 août 2004.
7. La substitution au statut réglementaire d'un statut conventionnel des praticiens conseils
L'article 34 du présent projet de loi vise à aligner le statut des membres du service du contrôle médical de l'assurance maladie sur celui des personnels de l'ensemble des organismes de sécurité sociale, en substituant la convention collective de droit commun au décret spécifique. Ce service compte quelque 10.500 personnes, dont près de 2.200 médecins-conseils, 350 chirurgiens-dentistes-conseils, 150 pharmaciens-conseils et 7.700 agents administratifs.
Ainsi, le I de cet article propose d'insérer dans le code de la sécurité sociale un nouvel article L. 123-2-1 qui dispose que les conditions de travail des praticiens conseils exerçant dans le service médical du régime général et du régime d'assurance maladie et maternité des travailleurs non salariés des professions non agricoles font l'objet de conventions collectives spéciales qui ne deviennent applicables qu'après avoir reçu l'agrément de l'autorité compétente de l'Etat.
En outre, le II de cet article propose de modifier les dispositions de l'article L. 224-7 du même code de façon à supprimer la précision selon laquelle « les praticiens conseils du service médical sont des agents de la caisse nationale de l'assurance maladie soumis à un statut de droit privé fixé par décret ».
Enfin, lors de l'examen de cet article, l'Assemblée nationale a adopté un nouveau paragraphe visant à préciser que les dispositions relatives au statut des praticiens conseils applicables avant la publication de la présente loi demeurent en vigueur jusqu'à la date d'agrément des conventions collectives mentionnées à l'article L. 123-2-1 du code de la sécurité sociale.
L'exposé des motifs du présent projet de loi précise que cette évolution fait suite à une large concertation entre l'assurance maladie et les organisations représentatives des praticiens conseils.
II. LE RESPECT DES OBJECTIFS DE DÉPENSES
A. LE RÔLE DU PARLEMENT DANS L'ÉVALUATION ET LE SUIVI DES LOIS DE FINANCEMENT DE LA SÉCURITÉ SOCIALE
L'Assemblée nationale a adopté, à l'initiative de la commission spéciale chargée de l'examen du présent projet de loi, deux nouveaux articles relatifs au contrôle exercé par le Parlement sur les finances sociales.
1. Le contrôle de l'application des lois de financement de la sécurité sociale
L'article 21 A (nouveau) du présent projet de loi vise à réécrire l'article L. 111-9 du code de la sécurité sociale, qui définit les prérogatives des commissions compétentes dans le suivi de l'application des lois de financement de la sécurité sociale.
Dans sa rédaction actuelle, l'article L. 111-9 du code de la sécurité sociale dispose que « les membres du Parlement qui ont la charge de présenter, au nom de la commission compétente, le rapport sur les projets de loi de financement de la sécurité sociale suivent et contrôlent, sur pièces et sur place, l'application de ces lois auprès des administrations de l'Etat, des organismes de sécurité sociale et de mutualité sociale agricole, de tout autre organisme privé gérant un régime de base de sécurité sociale légalement obligatoire et des établissements publics compétents. Réserve faite des informations couvertes par le secret de la défense nationale ou le secret médical, tous les renseignements d'ordre financier et administratif de nature à faciliter leur mission doivent leur être fournis. Ils sont habilités à se faire communiquer tout document de quelque nature que ce soit ».
L'article 21 A précité apporte certaines modifications qui rapprochent l'écriture de cet article de celle de l'article 57 de la loi organique du 1 er août 2001 relative aux lois de finances (LOLF). Ce dernier texte organique, qui a donc une valeur supérieure à celui d'une loi simple, dispose que « les commissions de l'Assemblée nationale et du Sénat chargées des finances suivent et contrôlent l'exécution des lois de finances et procèdent à l'évaluation de toute question relative aux finances publiques. Cette mission est confiée à leur président, à leur rapporteur général ainsi que, dans leurs domaines d'attributions, à leurs rapporteurs spéciaux. A cet effet, ils procèdent à toutes investigations sur pièces et sur place, et à toutes auditions qu'ils jugent utiles. Tous les renseignements et documents d'ordre financier et administratif qu'ils demandent, y compris tout rapport établi par les organismes et services chargés du contrôle de l'administration, réserve faite des sujets à caractère secret concernant la défense nationale et la sécurité intérieure ou extérieure de l'Etat et du respect du secret de l'instruction et du secret médical, doivent leur être fournis. Les personnes dont l'audition est jugée nécessaire par le président et le rapporteur général de la commission chargée des finances de chaque assemblée ont l'obligation de s'y soumettre. Elles sont déliées du secret professionnel sous les réserves prévues à l'alinéa précédent ».
L'article 21 A (nouveau) du présent projet de loi prévoit ainsi que « les commissions compétentes de l'Assemblée nationale et du Sénat » suivent et contrôlent sur pièces et sur place l'application des lois de financement de la sécurité sociale auprès des organismes et institutions actuellement visés par l'article L. 111-9 précité. Il est précisé que « cette mission est confiée à leur président ainsi qu'à ceux de leurs membres chargés de présenter un rapport sur les projets de loi de financement de la sécurité sociale ». Le texte proposé permet ainsi aux présidents des commissions compétentes, en l'espèce les commissions des affaires sociales et des finances, de contrôler sur pièces et sur place l'application des lois de financement de la sécurité sociale, compétence que l'article L. 111-9 ne leur conférait pas actuellement.
Réserve faite des informations couvertes par le secret de la défense nationale ou le secret médical, il est indiqué que « tous les renseignements et documents qu'ils demandent dans le cadre de leur mission, y compris ceux établis par les organismes chargés du contrôle de l'administration, doivent leur être fournis ».
La formulation retenue est donc assez similaire à celle actuellement en vigueur.
Votre rapporteur pour avis relève que, lors de l'examen du projet de loi relatif à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées au Sénat, notre collègue André Lardeux, rapporteur de ce projet de loi au nom de la commission des affaires sociales, avait précisé l'interprétation de la commission des affaires sociales s'agissant de la portée de l'article L. 111-9. Il avait ainsi indiqué, à propos d'un de ses amendements relatif au contrôle du Parlement sur la Caisse nationale de solidarité pour l'autonomie, que « l'article L. 111-9 du code de la sécurité sociale donne pouvoir aux membres du Parlement chargés de présenter un rapport sur les lois de financement pour effectuer un tel contrôle. Dans notre esprit, cette compétence s'étend bien entendu au rapporteur pour avis de notre commission des finances » 58 ( * ) . Cette interprétation est donc confortée par la nouvelle rédaction adoptée, qui fait référence aux « commissions compétentes », et non à la commission « saisie au fond » du projet de loi de financement de la sécurité sociale, comme le fait l'article 21 B.
2. La création d'une mission d'évaluation et de contrôle au sein de chaque commission saisie au fond du projet de loi de financement de la sécurité sociale
L'article 21 B du présent projet de loi prévoit la création d'une mission d'évaluation et de contrôle « au sein de la commission de chaque assemblée saisie au fond du projet de loi de financement de la sécurité sociale ». Cette mission serait chargée « d'assurer l'évaluation permanente de ces lois ».
Cet article, résultant de l'adoption d'un amendement de notre collègue député Jean-Michel Dubernard, rapporteur de la commission spéciale, tend à mettre en place une mission similaire à la mission d'évaluation et de contrôle, constituée en février 1999 au sein de la commission des finances de l'Assemblée nationale. Aucune disposition législative n'avait alors été nécessaire.
La commission des finances du Sénat n'avait pas jugé nécessaire, pour des raisons d'organisation interne, de mettre en place une structure identique à celle retenue par l'Assemblée nationale. Par ailleurs, votre rapporteur pour avis relève que, en application de l'article 57 de la LOLF, les commissions des finances de l'Assemblée nationale et du Sénat « procèdent à l'évaluation de toute question relative aux finances publiques ».
La création d'une mission d'évaluation et de contrôle au sein de chaque commission des affaires sociales est donc pleinement en phase avec les orientations de la commission des finances, laquelle peut toujours procéder, le cas échéant, à l'évaluation d'une question relative à l'évaluation des finances sociales, partie intégrante des finances publiques 59 ( * ) .
B. L'ASSOCIATION DES ORGANISMES GESTIONNAIRES DE L'ASSURANCE MALADIE AU RESPECT DES OBJECTIFS DE DÉPENSES
1. Les propositions des caisses d'assurance maladie en matière d'orientation budgétaire de l'assurance maladie
Le I de l'article 21 du présent projet de loi vise à insérer au sein du titre 1 er du livre 1 er du code de la sécurité sociale un nouveau chapitre 1 er ter intitulé « Objectifs de dépenses » et constitué d'un article unique L. 111-1.
Dans sa rédaction adoptée par l'Assemblée nationale, cet article dispose que chaque caisse nationale d'assurance maladie 60 ( * ) transmet avant le 30 juin de chaque année au ministre chargé de la sécurité sociale des propositions relatives à l'évolution de ses charges et de ses produits au titre de l'année suivante et aux mesures nécessaires pour atteindre l'équilibre prévu par le cadrage financier pluriannuel des dépenses d'assurance maladie. Ces propositions doivent également tenir compte des objectifs de santé publique.
En outre, il est précisé que les propositions de la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS) seront soumises, préalablement à leur transmission, à l'avis de son conseil de surveillance.
Ainsi que l'a rappelé M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, lors de l'examen de cet article à l'Assemblée nationale, « l'Etat, à travers le Parlement et le gouvernement, est garant de la santé publique, de l'accès aux soins et de l'équilibre financier à moyen terme. Pour que l'assurance maladie puisse assumer sa délégation de gestion, il est important qu'elle participe à la définition des objectifs financiers en recettes et en dépenses (...) Il n'y a donc pas de tutelle de l'Etat sur ces propositions. En revanche, l'Etat - gouvernement et Parlement - assumera toutes les responsabilités, car c'est bien lui qui préparera les objectifs de dépenses et de recettes, éclairé par les propositions des caisses ».
Votre rapporteur pour avis estime important de pouvoir associer les caisses nationales d'assurance maladie à la préparation du budget prévisionnel et à la définition de l'orientation budgétaire de l'assurance maladie. La responsabilité nouvelle qui est ainsi confiée aux caisses doit pouvoir être exploitée pleinement par ces dernières qui montreront leur capacité à gérer effectivement le système de santé .
Il considère toutefois que la rédaction proposée pour le nouvel article L. 111-11 du code de la sécurité sociale devrait également mentionner la transmission au Parlement, et non pas au seul ministre chargé de la sécurité sociale, des propositions des caisses relatives à l'évolution de leurs charges et produits ainsi qu'aux mesures nécessaires pour atteindre l'équilibre financier à moyen terme, et vous proposera un amendement en ce sens .
Il faut noter également que la référence, dans cet article, au « cadrage financier pluriannuel des dépenses d'assurance maladie » anticipe sans doute sur les propositions qui seront faites par le gouvernement dans le cadre de la modification annoncée de la loi organique du 22 juillet 1996 61 ( * ) relative aux lois de financement de la sécurité sociale et qui prévoient notamment la définition d'un tel cadrage pluriannuel afin de dépasser la stricte annualité budgétaire des lois de financement.
Le II de l'article 21 du présent projet de loi propose d'abroger l'article 31 de la loi de financement de la sécurité sociale pour 2003, n° 2002-1487 du 20 décembre 2002. Cet article comprend des dispositions non codifiées prévoyant un rapport du gouvernement aux commissions compétentes du Parlement, à savoir les commissions chargées des affaires sociales et celles chargées des finances, lors des approbations ou agréments de dispositifs conventionnels, afin d'expliciter leur cohérence avec l'ONDAM. En rénovant le système conventionnel ainsi que le pilotage institutionnel de l'assurance maladie, le présent projet de loi rend ces dispositions inutiles.
2. La constitution d'un comité d'alerte sur l'évolution des dépenses de l'assurance maladie
Le I de l'article 22 du présent projet de loi propose de compléter le chapitre IV du livre 1 er du code de la sécurité sociale par une section 7 intitulée « Comité d'alerte sur l'évolution des dépenses de l'assurance maladie » et composée d'un article unique L. 114-4-1.
Cet article dispose que le Comité d'alerte sur l'évolution des dépenses de l'assurance maladie est chargé d'alerter l'Etat et les caisses nationales d'assurance maladie en cas d'évolution des dépenses d'assurance maladie incompatible avec le respect de l'objectif national voté par le Parlement (ONDAM).
Placé auprès de la Commission des comptes de la sécurité sociale (CCSS), ce comité d'alerte sera composé du secrétaire général de la CCSS, du directeur général de l'Institut national de la statistique et des études économiques (INSEE), du président du Haut conseil pour l'avenir de l'assurance maladie - suite à un amendement de la commission spéciale, adopté avec l'avis favorable du gouvernement - et d'une personnalité qualifiée nommée par le président du Conseil économique et social.
La procédure que suivra le comité d'alerte dans l'exercice de se mission est la suivante : chaque année, au plus tard le 1 er juin, et en tant que de besoin, le comité rendra un avis sur le respect de l'ONDAM pour l'exercice en cours. A l'initiative de la commission spéciale et avec l'avis favorable du gouvernement, l'Assemblée nationale a tenu à préciser que le comité analysera notamment l'impact des mesures conventionnelles et celui des éléments déterminants conjoncturels et structurels des dépenses d'assurance maladie, dans le but de permettre une maîtrise médicalisée de ces dépenses.
Lorsque le comité d'alerte considère qu'il existe un risque sérieux que les dépenses d'assurance malade dépassent significativement l'ONDAM avec une ampleur supérieure à un seuil fixé par décret, qui ne peut toutefois excéder 1 % 62 ( * ) ainsi que le précise un amendement de la commission spéciale de l'Assemblée nationale adopté avec un avis de sagesse du gouvernement, il le notifie au Parlement, au gouvernement et aux caisses nationales d'assurance maladie. Celles-ci proposent des mesures de redressement, conformément aux dispositions de l'article 21 du présent projet de loi. Enfin, le comité rend un avis sur l'impact financier de ces mesures et, le cas échéant, de celles que l'Etat entend prendre pour sa part.
Le II de l'article 22 du présent projet de loi vise à modifier les dispositions de l'article L. 114-1 du code de la sécurité sociale de façon à préciser que désormais, le secrétaire général de la CCSS sera nommé par le Premier président de la Cour des comptes pour une durée de trois ans, et non plus par le ministre chargé de la sécurité sociale, sans limitation de durée.
Ainsi que l'a indiqué le ministre de la santé et de la protection sociale lors de l'examen de cet article à l'Assemblée nationale, « le comité d'alerte (...) est un dispositif central dans la maîtrise des dépenses d'assurance maladie. Composé d'experts indépendants, il garantira une information objective sur le risque de dérive des dépenses, qu'il diffusera auprès des institutions en charge du pilotage financier de l'assurance maladie : Parlement, gouvernement et caisses. Ni le gouvernement, ni le Parlement ne seront privés de leurs compétences, le comité d'alerte ne donnant qu'un avis technique et financier sur l'évolution des dépenses ».
Votre rapporteur pour avis estime en effet que la création de ce comité d'alerte sur l'évolution des dépenses de l'assurance maladie est de nature à donner un sens à la notion de maîtrise médicalisée des dépenses d'assurance maladie et de rendre plus crédible l'objectif de dépenses voté chaque année par le Parlement . Il est temps que l'assurance maladie et le Parlement se dotent d'outils capables d'assurer un contrôle permanent des dépenses et des recettes de l'assurance maladie comme de leurs mécanismes d'évolution .
Il convient aujourd'hui de mettre en place un dispositif qui permettra notamment de répondre aux critiques formulées par la Cour des comptes dans son rapport sur la sécurité sociale de septembre 2003 s'agissant de l'exécution de la loi de financement de la sécurité sociale pour 2002 selon lesquelles « l'exercice 2002 s'est en réalité déroulé hors de tout système de régulation et hors de tout cadre de référence, aucune loi de financement rectificative n'étant venue, en cours d'année, adapter les objectifs et les moyens à l'évolution des dépenses, de la conjoncture économique et de la politique des pouvoirs publics ».
La mise en place du comité d'alerte devrait permettre une régulation souple, exercée à l'échelle nationale, non circonscrite aux seuls soins de ville et déclenchée par un comité extérieur aux caisses et aux professionnels de santé. Cependant seul l'exercice dans le temps de sa mission par le comité d'alerte permettra de dire si cette nouvelle structure aura une réelle utilité et efficacité.
III. L'AMÉLIORATION DE LA QUALITÉ DES SOINS
L'enjeu majeur de la mise en place d'une nouvelle organisation de notre système de santé réside avant tout dans la progression de la qualité des soins dispensés aux usagers .
A. L'AMÉLIORATION DES PRATIQUES PROFESSIONNELLES
1. Le développement des outils contractuels ayant pour but la promotion des bonnes pratiques
a) Le dispositif adopté en loi de financement de la sécurité sociale pour 2004
La loi de financement de la sécurité sociale pour 2004 précitée contenait déjà plusieurs dispositions destinées à améliorer la gouvernance du système de santé par le biais notamment d'une modernisation des outils contractuels existants.
Ainsi son article 44, insérant un article L. 183-1-1 dans le code de la sécurité sociale, vise à permettre aux unions régionales des caisses d'assurance maladie (URCAM) de passer des contrats avec des réseaux de médecins libéraux afin de leur déléguer certaines de leurs compétences en matière de gestion de risque, dans le but de favoriser le développement de l'évaluation et de l'encadrement collectif de leurs pratiques professionnelles.
Ces contrats doivent comporter des engagements des professionnels concernés, accompagnés d'indicateurs quantifiés concernant notamment l'évaluation et l'amélioration des pratiques, la mise en oeuvre des références médicales, la gestion du dossier du patient ou encore la mise en place d'actions de prévention et de dépistage. Il s'agit d'encourager l'échange de bonnes pratiques entre les médecins et d'assurer un suivi cohérent des patients.
En contrepartie de ces engagements, le réseau de professionnels de santé peut recevoir des financements correspondant aux frais afférents à la mise en oeuvre de ses actions ainsi qu'un éventuel intéressement.
Ces contrats doivent être approuvés par la caisse nationale d'assurance maladie des travailleurs salariés dans un délai maximum de 45 jours à défaut de quoi le contrat est réputé approuvé.
b) L'ouverture de ce dispositif aux organismes d'assurance complémentaire et aux établissements de santé
L'article 7 du présent projet de loi complète le premier alinéa de l'article L. 183-1-1 précité en permettant aux organismes d'assurance complémentaire (mutuelles, institutions de prévoyance et sociétés d'assurance, ainsi que, suite à un amendement adopté par l'Assemblée nationale, à l'initiative de la commission spéciale, l'instance de gestion du régime local d'assurance maladie complémentaire obligatoire des départements du Haut-Rhin, du Bas-Rhin et de la Moselle) d'être partie à ces contrats conclus entre les URCAM et les réseaux de professionnels de santé conventionnés. Il s'agit notamment, par cette disposition, de remédier au cloisonnement entre les assurances obligatoires de base et les assurances complémentaires.
Ainsi que l'a indiqué M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, lors de l'examen de cet article à l'Assemblée nationale, « la possible participation des organismes complémentaires à la contractualisation est de nature à favoriser l'émergence de solutions innovantes dans les domaines de l'évaluation et de l'amélioration des pratiques professionnelles, de la mise en oeuvre de références médicales, de la gestion du dossier du patient, ou encore de la mise en oeuvre d'actions de prévention et de dépistage. L'expérimentation Soubie, qui a associé la MSA et Groupama, pour favoriser la constitution, par les médecins généralistes, de groupes de pairs, a été à cet égard particulièrement intéressante. (...) La qualité et l'efficience des prescriptions des médecins participant comparées à celles de groupes témoins ont en effet progressé de manière très significative ».
En outre, l'article 7 du présent projet de loi vise également à mettre en place un dispositif contractuel relatif aux bonnes pratiques dans les établissements de santé.
Le II de cet article crée en effet un article L. 6113-2 au sein du code la santé publique qui dispose que des accords-cadres peuvent être conclus entre les ministres chargés de la santé et de la sécurité sociale, l'Union nationale des caisses d'assurance maladie et les fédérations nationales représentatives des établissements de santé en vue d'améliorer les pratiques hospitalières.
Un décret fixe notamment les conditions de la participation des professionnels de santé à la négociation de ces accords et les conditions dans lesquelles ces accords comportent des objectifs quantifiés, peuvent prévoir un reversement aux établissements de santé d'une partie des dépenses évitées par la mise en oeuvre de l'accord et peuvent être rendus opposables.
En outre, des accords peuvent être conclus sur les mêmes sujets, à l'échelon local, par l'agence régionale de l'hospitalisation et un établissement de santé. Lorsque ces accords fixent des objectifs relatifs aux prescriptions hospitalières exécutées par des professionnels de santé exerçant en ville, ils sont également signés par l'union régionale des caisses d'assurance maladie. Cette disposition vise notamment à remédier au cloisonnement existant entre médecine de ville et hôpital.
Enfin, le III de cet article concerne les contrats visés à l'article L. 6114-3 du code de la santé publique. Ces contrats pluriannuels d'objectifs et de moyens sont conclus entre les agences régionales d'hospitalisation et les établissements de santé. Ils définissent notamment les objectifs en matière de qualité et de sécurité des soins.
Le III de cet article propose ainsi de compléter l'article L. 6114-3 précité afin d'intégrer dans ces contrats pluriannuels d'objectifs et de moyens des objectifs médicalisés d'évolution des pratiques, en particulier ceux contenus dans les accords mentionnés à l'article L. 6113-2 du même code. Il s'agit, par cette disposition, d'articuler les différentes voies de contractualisation les unes avec les autres.
2. L'évaluation des pratiques professionnelles médicales
L'article 8 du présent projet de loi, dans sa rédaction adoptée par l'Assemblée nationale, vise à insérer dans le code de la sécurité sociale un nouvel article L. 164-2-1 obligeant les médecins exerçant à titre libéral ou exerçant dans un établissement de santé ou dans un centre de santé à participer régulièrement à des actions d'évaluation et d'amélioration de la qualité de leur pratique professionnelle dans le cadre de dispositifs prévus à l'article L. 1414-3 du code de la santé publique, à savoir les actions mises en oeuvre par l'Agence nationale d'accréditation et d'évaluation en santé (ANAES) avec la coopération des Unions régionales des médecins libéraux (URML), ou de dispositifs agréés dans des condition fixées par décret.
Lors de l'examen de cet article à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a souligné que « l'évaluation des pratiques professionnelles est une des conditions de l'amélioration de la qualité des soins délivrés aux patients. Il est donc proposé de rendre obligatoire cette formation médicale continue ».
Cet article ne précise toutefois pas la périodicité à laquelle ces médecins sont tenus de participer à ces actions d'évaluation et d'amélioration de la qualité de leur pratique professionnelle. Il ne prévoit pas non plus de mécanisme de sanction en cas de non-participation des médecins à ces actions. Il ne comporte donc aucune dimension contraignante susceptible de permettre un réel développement de cette évaluation des pratiques professionnelles médicales .
A cet égard, le ministre de la santé et de la protection sociale a précisé lors de l'examen de cet article à l'Assemblée nationale : « le dispositif ne prévoit pas de sanction directe si l'obligation n'est pas respectée. Toutefois, les sanctions prévues par l'article 13 du projet de loi pourraient théoriquement être utilisées. Par ailleurs, l'article 9 dispose que les caisses pourront informer les assurés sur le respect par leurs médecins de leurs obligations d'évaluation ».
|
Les modalités actuelles d'évaluation des pratiques professionnelles L'évaluation des pratiques professionnelles médicales peut être individuelle ou collective. Les Unions régionales des médecins libéraux (URML) sont des acteurs de l'évaluation des comportements et pratiques professionnelles. Leurs missions ont été définies par la loi n° 93-8 du 4 janvier 1993 relatives aux relations entre les professions de santé et l'assurance maladie. L'ordonnance n° 344-96 du 24 avril 1996 et le décret n° 99-1130 du 28 décembre 1999 relatif à l'évaluation des pratiques professionnelles et à l'analyse de l'évolution des dépenses médicales confirment et précisent l'organisation locale de l'évaluation des pratiques médicales. Selon les termes de ce décret, l'évaluation individuelle des pratiques professionnelles vise à améliorer la qualité des soins en permettant à chaque praticien de disposer d'une appréciation et de recommandations formulées par ses pairs, sur la qualité de ses pratiques en matière de prévention, de diagnostic et de thérapeutique. Dans cette perspective, elle permet de promouvoir le respect de la plus stricte économie compatible avec la qualité et l'efficacité des soins. Dans ce cadre, un médecin volontaire est visité par un ou deux confrères évaluateurs. L'évaluation collective des pratiques vise, quant à elle, à améliorer la qualité des soins en permettant à chaque praticien de confronter ses pratiques à celles de ses confrères ou aux référentiels des pratiques élaborées ou validées par l'Agence nationale d'accréditation et d'évaluation en santé (ANAES). Les dossiers anonymisés des patients sont étudiés par un groupe d'évaluateurs. Les acteurs de l'évaluation des pratiques sont nombreux : l'ANAES et les URML jouent un rôle central mais les sociétés savantes, les syndicats et l'Ordre des médecins participent également à ce processus. Il n'existe toutefois aucune articulation formalisée entre ces procédures d'évaluation et la formation continue des médecins. Les médecins sont seulement tenus de se former dans le cadre de la formation professionnelle continue prévue par l'article L. 4133-1 du code de la santé publique actuellement en cours de modification par l'article 51 du projet de loi de santé publique. Le rythme de l'évaluation des pratiques professionnelles médicales est aujourd'hui particulièrement lent. Si les URML et l'ANAES se sont engagées à évaluer les pratiques professionnelles de 10.000 médecins libéraux d'ici à moins de deux ans, la Cour des comptes ne faisait état, en mars 2003, que de moins de 180 médecins évalués. En outre, lors de l'examen du présent projet de loi à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a indiqué que le Haut conseil pour l'avenir de l'assurance maladie avait souligné que le dispositif d'évaluation des pratiques n'avait fait pas fait l'objet d'une mise en oeuvre généralisée. Il a précisé qu'entre le lancement du processus et la fin de décembre 2003, 281 médecins évaluateurs avaient été habilités par l'ANAES, dont l'objectif est d'en habiliter 169 de plus au titre de 2004. A ce jour, 500 médecins ont été évalués ou sont en cours d'évaluation. |
3. La création d'un Observatoire des risques médicaux
L'Assemblée nationale a adopté un nouvel article 8 bis , à l'initiative de notre collègue député Jean-Pierre Door, avec avis favorable de la commission spéciale et du gouvernement, visant à créer, au sein du code de la santé publique, un Observatoire des risques médicaux, placé auprès de l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM).
a) L'indemnisation des risques médicaux et la mise en oeuvre de la responsabilité civile médicale
L'ONIAM a été institué par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à l'amélioration de la qualité du système de santé qui a créé un dispositif original de règlement amiable ainsi qu'un droit nouveau, celui de l'indemnisation par la solidarité nationale des victimes des accidents médicaux non fautifs.
En outre, la loi n° 2002-1577 du 30 décembre 2002 relative à la responsabilité civile médicale - dite « loi About » - a modifié la loi précitée du 4 mars 2002, essentiellement s'agissant des dispositions relatives à l'indemnisation des victimes d'infections nosocomiales. En effet, la loi précitée du 4 mars 2002 a consacré la jurisprudence de la Cour de cassation selon laquelle les infections nosocomiales mettent, par principe, en jeu la responsabilité de l'établissement de santé où elles ont été contractées, sauf s'il peut être prouvé qu'elles proviennent d'une cause étrangère à l'établissement.
L'article 1 er de la loi précitée du 30 décembre 2002 relative à la responsabilité médicale a infléchi ce principe en transférant à la solidarité nationale, c'est-à-dire à l'ONIAM, la réparation des infections nosocomiales engageant la responsabilité d'un établissement de santé lorsque le taux d'IPP de la victime est supérieur de 25 % ou en cas de décès de cette dernière, ainsi que la réparation des dommages résultant de l'intervention, en cas de circonstances exceptionnelles, d'un professionnel, d'un établissement, service ou organisme en dehors du champ de son activité de prévention, de diagnostic ou de soins.
L'ONIAM indemnise désormais les victimes des infections nosocomiales graves et ne peut se retourner contre le professionnel ou l'établissement de santé concerné qu'en cas de « faute établie de l'assuré à l'origine du dommage, notamment le manquement caractérisé aux obligations posées par la réglementation en matière de lutte contre les infections nosocomiales ».
Ce nouveau régime d'indemnisation, qui vise à alléger la charge financière pesant sur les établissements de santé, s'accompagne en outre d'une disposition visant à mieux responsabiliser ces établissements, afin d'éviter tout relâchement dans la lutte contre les infections nosocomiales.
Enfin, les articles 4 et 5 de la loi du 30 décembre 2002 précitée définissent les modalités d'une limitation dans le temps de la durée de garantie des contrats d'assurance de responsabilité civile médicale.
b) La nécessité de disposer d'un outil d'observation de la sinistralité des accidents médicaux
Lors de la présentation de son amendement à l'Assemblée nationale, notre collègue député Jean-Pierre Door a évoqué « la crise qui touche la responsabilité civile professionnelle médicale » et qui « concerne les professions de santé à risque, notamment les anesthésistes et les chirurgiens ».
Il a ajouté, qu'« en 2002, la loi About avait réussi à garantir une couverture à tous les établissements et aux professionnels concernés et à stabiliser le montant de la prime. Comme l'a révélé le rapport de l'Inspection générale des finances et de l'inspection générale des affaires sociales, le principal obstacle demeure la carence des informations disponibles en matière de sinistralité et plus largement de risque médical, et le caractère fragmenté de ces informations ».
En janvier 2004, l'Inspection générale des finances et l'Inspection générale des affaires sociales ont en effet rendues publiques les seules conclusions de leur rapport d'enquête sur l'assurance de responsabilité civile médicale, le rapport ne pouvant être rendu public in extenso compte tenu de l'obligation légale de protection d'informations financières couvertes par le secret commercial.
Cette enquête, intervenant dans le domaine de la responsabilité civile médicale, avait pour but d'évaluer l'évolution de la « sinistralité » et de son coût, ainsi que d'expertiser les propositions de réforme du dispositif de financement des dommages médicaux. Le rapport d'enquête préconise notamment d'encourager « la mise en place d'un dispositif de suivi de nature statistique et comptable permettant de bien évaluer les effets des réformes récentes » ainsi que le « développement d'une gestion globale des risques médicaux ».
Il apparaît ainsi aujourd'hui nécessaire de pouvoir cerner sur quelques années l'évolution du niveau des primes d'assurance des spécialités à fort niveau de risque médical et de la sinistralité. Ces constats seront indispensables pour engager toute réforme de structure.
C'est donc pour suivre les recommandations de cette mission d'inspection que notre collègue député Jean-Pierre Door a présenté un amendement visant à « créer un observatoire de la sinistralité destiné à rassembler toutes les informations sur les accidents médicaux et sur les indemnisations versées en réparation des dommages. Un tel observatoire permettrait d'apprécier l'évolution de la sinistralité et des indemnisations ».
c) La création de l'Observatoire des risques médicaux
(1) Le dispositif proposé
Le nouvel article 8 bis du présent projet de loi introduit, au sein du chapitre II du titre IV du livre 1 er de la première partie du code de la santé publique, une section 7 intitulée « Observatoire des risques médicaux ».
Cette section contient un nouvel article L. 1142-29 qui dispose que l'Observatoire des risques médicaux, placé auprès de l'ONIAM, recueille et traite ou fait traiter les informations concernant les accidents médicaux, les affections iatrogènes et les infections nosocomiale, les dommages qui en résultent et les indemnités versées en réparations des préjudices subis.
Les assureurs des professionnels et des établissements de santé et les commissions régionales de conciliation et d'indemnisation sont tenus de lui fournir les informations qu'il demande.
En outre, cet article prévoit qu'une commission composée de représentants des professionnels de santé, des établissements de santé, des assureurs et usagers du système de santé est chargée de veiller au bon fonctionnement de l'observatoire et à la publicité des résultats des traitements qu'il met en oeuvre.
Il est précisé que l'observatoire prend toutes dispositions pour garantir la confidentialité des informations recueillies.
Enfin, un décret précisera, en tant que de besoin, les conditions d'application du présent article.
(2) Une rédaction peu satisfaisante
Si votre rapporteur pour avis accueille favorablement la création d'un outil d'observation de la sinistralité des accidents médicaux et plus largement de l'occurrence des risques médicaux, il estime que la rédaction adoptée par l'Assemblée nationale n'est pas satisfaisante car :
- elle ne précise pas quel est le statut juridique exact de l'observatoire ;
- elle dispose que l'observatoire des risques médicaux « fait traiter les informations concernant les accidents médicaux, les affections iatrogènes et les infections nosocomiales, les dommages qui en résultent et les indemnités versées en réparation des préjudices subis » sans préciser les conditions dans lesquelles intervient cette délégation possible du traitement de l'information ;
- elle ne précise pas dans quelles conditions la commission chargée du bon fonctionnement de l'observatoire procède à la « publicité des résultats des traitements qu'il met en oeuvre », cette dernière expression étant d'ailleurs pour le moins énigmatique ;
- elle dispose que « l'observatoire prend toutes dispositions pour garantir la confidentialité des informations recueillies », sans préciser la nature de ces dispositions ni les sanctions de nature pénale applicables à la violation de cette confidentialité ;
- enfin elle prévoit qu'un décret précisera « en tant que de besoin » les conditions d'application de ces dispositions législatives, alors même que la publication d'un décret semble indispensable dans le cas présent.
Votre rapporteur pour avis estime donc qu'il reviendra à la commission saisie au fond de proposer les améliorations rédactionnelles substantielles nécessaires à l'application de ce dispositif .
4. La définition de la mission d'accréditation de l'ANAES et le bénéfice d'une aide à la souscription d'une assurance pour les médecins engagés dans une procédure d'accréditation
L'Assemblée nationale a adopté un nouvel article 8 ter , à l'initiative du gouvernement, avec l'avis favorable de la commission spéciale, visant d'une part à confier à l'Agence nationale d'accréditation et d'évaluation en santé (ANAES) une mission d'accréditation des médecins exerçant en établissement de santé, d'autre part à permettre aux médecins, soumis à une obligation d'assurance au titre de leur spécialité médicale et engagés dans une procédure d'accréditation ou accrédités, de bénéficier d'une aide à la souscription d'une assurance.
a) La définition de la mission d'accréditation de l'ANAES
(1) Les missions actuelles de l'ANAES
L'article L. 1414-1 du code de la santé publique dispose, dans sa rédaction actuelle, que l'Agence nationale d'accréditation et d'évaluation en santé (ANAES), établissement public de l'Etat à caractère administratif doté de la personnalité juridique et de l'autonomie financière, est placée sous la tutelle du ministère chargé de la santé.
L'ANAES a pour mission :
- de favoriser, tant au sein des établissements de santé publics et privés que dans le cadre de l'exercice libéral, le développement de l'évaluation des stratégies et des actes à visée préventive, diagnostique et thérapeutique ;
- de mettre en oeuvre la procédure d'accréditation des établissements de santé ;
- de participer à l'évaluation de la qualité de la prise en charge sanitaire de la population par le système de santé et de contribuer à son développement.
L'agence nationale peut également être chargée de l'évaluation d'actions et de programmes de santé publique.
(2) La définition d'une nouvelle mission de l'ANAES
Le I de l'article 8 ter du présent projet de loi vise à insérer au sein de l'article L. 1414-1 du code de la santé publique, qui définit les missions de l'ANAES, un nouvel alinéa précisant que l'ANAES a aussi pour mission de « mettre en oeuvre une politique d'accréditation des médecins exerçant en établissements de santé ».
(3) L'explicitation de la mission d'accréditation des médecins exerçant en établissements de santé confiée à l'ANAES
Le II de l'article 8 ter du présent projet de loi vise à insérer au sein du code de la santé publique un nouvel article L. 1414-3-2 qui précise que, au titre de sa mission d'accréditation des médecins exerçant en établissements de santé, l'agence nationale d'accréditation et d'évaluation en santé est chargée :
- de recueillir auprès des médecins ou des équipes médicales qui demandent à être accrédités les déclarations des événements considérés comme porteurs de risques médicaux et de procéder à leur analyse ;
- d'élaborer avec des professionnels et les organismes concernés, selon des méthodes scientifiquement reconnues, ou de valider des référentiels de qualité des soins et des pratiques professionnelles fondées sur des critères multiples ;
- de diffuser ces référentiels et de favoriser leur utilisation par tous moyens appropriés ;
- d'organiser la procédure d'accréditation des médecins ou des équipes médicales au regard des référentiels de qualité de soins e des pratiques professionnelles ;
- de veiller, par tout moyen approprié, à la validation des méthodes et à la cohérence des initiatives relatives à l'amélioration de la qualité dans le domaine de la prise en charge des patients.
b) La nécessaire implication des professionnels de santé dans la procédure d'accréditation
(1) La participation financière des professionnels de santé
Le III de l'article 8 ter du présent projet de loi vise à compléter l'article L. 1414-11 du code de la santé publique, relatif aux ressources de l'agence, par un alinéa mentionnant « la participation des professionnels mentionnés à l'article L. 4135-1 au coût de la procédure d'accréditation ».
Dans sa rédaction actuelle, l'article L. 1414-11 précité dispose que les ressources de l'agence nationale sont constituées notamment par des subventions de l'Etat, une dotation globale, le produit des redevances pour services rendus, des taxes créées à son bénéfice, des produits divers, des dons et legs.
(2) La procédure d'accréditation de la qualité de la pratique professionnelle
Le IV de l'article 8 ter du présent projet de loi vise à insérer au sein du titre III du livre 1 er de la quatrième partie du code de la santé publique un chapitre V intitulé « Accréditation de la qualité de la pratique professionnelle », constitué d'un article unique L. 4135-1.
Cet article dispose que les médecins ou les équipes médicales d'une même spécialité exerçant en établissement de santé peuvent demander à ce que la qualité de leur pratique professionnelle soit accréditée par l'ANAES.
L'accréditation est valable pour une durée de quatre ans. Les résultats de la procédure d'accréditation sont publics. Les médecins et équipes médicales engagés dans la procédure d'accréditation ou accrédités transmettent à l'ANAES les informations nécessaires à l'analyse des événements médicaux indésirables.
Un décret précisera les conditions de mise en oeuvre de ces dispositions et notamment les conditions dans lesquelles la demande d'accréditation peut être réservée aux médecins exerçant certaines spécialités particulièrement exposées au risque professionnel.
(3) La possibilité pour les médecins accrédités ou engagés dans une procédure d'accréditation de bénéficier d'une aide à la souscription d'une assurance
Le V de l'article 8 ter du présent projet de loi dispose que les médecins soumis à l'obligation de souscription d'une assurance destinée à les garantir pour leur responsabilité civile ou administrative susceptible d'être engagée en raison de dommages subis par des tiers et résultant d'atteintes à la personne, survenant dans le cadre de l'ensemble de cette activité 63 ( * ) , qui exercent des spécialités particulièrement exposées au risque 64 ( * ) et qui sont engagés dans une procédure d'accréditation ou sont accrédités, peuvent bénéficier d'une aide à la souscription d'une assurance dont le montant est fixé, en fonction des spécialités et des conditions d'exercice, par décret.
En outre, il est précisé que cette aide est à la charge de la Caisse nationale de l'assurance maladie des travailleurs salariés .
c) Une réponse à la « crise » de la responsabilité civile médicale de certaines spécialités
(1) Les principales conclusions du rapport conjoint de l'IGAS et de l'IGF sur l'assurance de responsabilité civile médicale
Le rapport d'enquête précité de l'Inspection générale des affaires sociales et de l'Inspection générale des finances, dont les principales conclusions ont été publiées en janvier 2004, révèle notamment que la crise de l'assurance de responsabilité civile médicale qui sévit depuis 2001/2002 est bien réelle, mais se concentre sur une faible proportion des professionnels de santé, tout particulièrement les spécialistes exerçant sur un plateau technique, obstétriciens, chirurgiens, anesthésistes-réanimateurs, et les cliniques privées de MCO 65 ( * ) . Tout en étant circonscrite en nombre de professionnels 66 ( * ) , il n'en demeure pas moins que cette crise de l'assurance de responsabilité civile médicale se conjugue à d'autres facteurs qui rendent moins attractives l'ensemble des disciplines exposées.
S'agissant des compagnies d'assurance, la crise résulte de la conjonction d'une dégradation des comptes techniques, en dépit d'un relèvement tarifaire élevé pour ces professionnels de santé des primes d'assurance, et d'une contraction de l'offre d'assurance liée au désengagement de certains acteurs du marché 67 ( * ) . Ceci s'inscrit dans un contexte de croissance régulière des réclamations liées à des accidents médicaux, les indemnisations accordées aux victimes connaissant une croissance parfois forte en cas d'assistance d'une tierce personne.
Cette crise s'inscrit dans un contexte juridique très mouvant et marqué par des modifications législatives importantes et dont les effets ne pourront être pleinement mesurés, au mieux, que dans deux ans.
Dès lors, dans ce contexte, la mission conjointe IGAS/IGF considère, dans les conclusions de son rapport d'enquête précité, qu'il est prématuré d'envisager des réformes de grande envergure, qui pourraient avoir des effets significatifs sur la conception de la responsabilité médicale, sur les relations entre patients et médecins, et sur les finances publiques.
Elle préconise en revanche la mise en oeuvre d'un dispositif d'accompagnement transitoire sur les trois ans à venir, destiné à combler les éventuels défauts d'offre des compagnies d'assurance et à aider transitoirement les professionnels confrontés à des hausses de primes en contrepartie d'engagements précis de prévention des accidents médicaux évitables.
Dans le même temps, elle encourage la mise en place d'un dispositif de suivi de nature statistique et comptable permettant de bien évaluer les effets des réformes récentes.
(2) Un dispositif relevant du « donnant-donnant »
Le dispositif proposé par le gouvernement et adopté par l'Assemblée nationale sous forme du nouvel article 8 ter du présent projet de loi, se veut une réponse « structurée » aux « questions liées à la responsabilité civile médicale (...) seule capable, à terme, de mettre fin à cette crise assurantielle, qui porte en son sein une crise médicale » selon les termes de M. Xavier Bertrand, secrétaire d'Etat à l'assurance maladie.
Il s'agit d'une traduction législative « élaborée » du projet RESIRISQ actuellement à l'étude à l'ANAES qui prévoit le versement d'une aide à la souscription d'assurance pour les médecins les plus exposés au risque professionnel, sans toutefois prévoir de réelle contrepartie de la part des professionnels aidés.
A l'inverse, le dispositif proposé par le gouvernement permet aux médecins, soumis à une obligation d'assurance et exerçant certaines spécialités reconnues à risque élevé, de bénéficier d'une aide à la souscription d'une assurance, sous réserve qu'ils s'engagent dans une procédure d'accréditation ou qu'ils soient déjà accrédités , conformément aux nouvelles dispositions du code de la santé publique relative à l'accréditation de la qualité de la pratique professionnelle et à la nouvelle mission de l'ANAES en la matière.
Ainsi que l'a indiqué le secrétaire d'Etat à l'assurance maladie lors de l'examen de cet article à l'Assemblée nationale, « en clair, si l'on s'investit dans la démarche qualité, il sera possible de recevoir une aide ».
Il convient toutefois de souligner que des mesures significatives en termes de revenus des professionnels de santé concernés sont intervenues en 2002 en faveur des obstétriciens et des maternités, puis en 2003 en faveur des échographistes, des chirurgiens et des anesthésistes par le biais du dispositif des contrats de pratiques professionnelles . Ces mesures sont de nature à atténuer les difficultés financières rencontrées par ces praticiens. Actuellement, la convention précise donc qu'une partie de la responsabilité civile de certaines spécialités médicales peut être prise en charge par l'assurance maladie.
Le coût de l'aide ainsi accordée en 2003 par la CNAMTS au titre de la prise en charge des primes d'assurance est évalué à 22 millions d'euros.
En outre, il faut également rappeler que les primes d'assurance de responsabilité civile médicale payées par les praticiens sont aujourd'hui déductibles de leur revenu imposable.
Lors de l'examen du présent article à l'Assemblée nationale, le secrétaire d'Etat à l'assurance maladie a ainsi rappelé qu'« aujourd'hui (...) les CPAM 68 ( * ) interviennent dans la prise en charge. Mais elles le font en payant le différentiel de primes sans aucune contrepartie. Demain, avec le système que nous proposons, il y aura cette contrepartie avec un gage de qualité lié à la labellisation ».
L'article 8 ter du présent projet de loi dispose que le coût de ce dispositif d'aide à la souscription d'une assurance sera à la charge de la Caisse nationale de l'assurance maladie des travailleurs salariés. Le secrétaire d'Etat à l'assurance maladie a indiqué que les fonds nécessaires étaient évalués aujourd'hui entre 45 et 50 millions d'euros .
*
Si votre rapporteur pour avis approuve la démarche proposée par le gouvernement, il s'interroge sur certains points qui mériteront d'être explicités par ce dernier , notamment :
- la réalité des moyens dévolus à l'ANAES pour mener sa nouvelle mission d'accréditation des médecins exerçant en établissements de santé ;
- la nature exacte et l'ampleur de la participation financière des professionnels de santé concernés au coût de la procédure de labellisation ;
- les conséquences sur l'aide à la souscription d'une assurance perçue par les médecins en cas de non respect manifeste par ces derniers des engagements liés à la procédure d'accréditation en termes de qualité de la pratique professionnelle,
- la pertinence du cadre législatif, au lieu du cadre conventionnel, s'agissant de la définition du champ de l'accréditation et de la fixation du montant d'aides financières accordées en contrepartie d'engagements pris par les professionnels de santé en vue d'améliorer la qualité des soins.
5. L'encadrement du recours aux traitements de substitution
L'Assemblée nationale a adopté un nouvel article 8 quater , à l'initiative de la commission spéciale, avec avis favorable du gouvernement sous réserve de deux modifications, visant à mettre fin aux dérives liées aux traitements de substitution aux opiacés, et plus généralement traitements susceptibles de faire l'objet d'un usage détourné .
Cet article insère un nouvel article L. 162-4-2-1 dans le code de la sécurité sociale qui dispose que la prise en charge par l'assurance maladie de soins ou traitements susceptibles de faire l'objet d'un usage détourné, dont la liste est fixée par arrêté des ministres chargés de la santé et de la sécurité sociale, est soumise aux modalités prévues par l'article L. 324-1, c'est-à-dire celles prévoyant l'instauration d'un protocole de soins pour les patients atteints d'une affection de longue durée (ALD), et est subordonnée à l'obligation faite au patient d'indiquer au médecin traitant, à chaque prescription, le nom du pharmacien qui sera chargé de la délivrance et à l'obligation faite au médecin de mentionner ce nom sur la prescription, qui doit alors être exécutée par le pharmacien concerné pour ouvrir droit à la prise en charge.
Lors de l'examen de cet article à l'Assemblée nationale, notre collègue député Yves Bur, président de la commission spéciale, a rappelé la réalité des dérives liées aux traitements de substitution aux opiacés, notamment au Subutex, onzième médicament le plus prescrit en France et faisant l'objet de prescriptions abusives de l'ordre de 20 millions d'euros aujourd'hui. Il a notamment indiqué que « certains pharmaciens estiment que 28 % de leurs clients sont des clients nomades à la recherche d'un produit de substitution ». En outre, un grand nombre de personnes qui consomment ces produits de substitution ont recours à plusieurs prescripteurs. La grande majorité en ont entre un et quatre ; 7 % d'entre eux en ont plus de cinq.
M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale a également précisé que la politique de substitution aux opiacés en France, si elle avait permis d'obtenir de réels résultats en matière de réduction des risques, avait eu deux revers : « le premier est l'existence d'un trafic, qui pose un problème de santé publique, puisque le traitement de substitution devient, pour certains jeunes, le point d'entrée dans des pratiques addictives. Le second est le coût de ce trafic pour l'assurance maladie. Il s'élèverait chaque année à environ 30 millions d'euros, sur un total remboursé de 110 millions d'euros pour ces médicaments ».
Votre rapporteur pour avis accueille très favorablement ce dispositif d'encadrement du recours aux traitements de substitution qui permettra, par le biais de l'inscription obligatoire du nom du pharmacien sur les ordonnances et de la généralisation de l'application d'un protocole de soins conclu entre le médecin traitant, le patient et le pharmacien chargé de la délivrance du produit, de mettre fin aux dérives, en termes de trafic et de nomadisme médical, liées à tous les traitements susceptibles de faire l'objet d'un usage détourné .
|
L'utilisation détournée des produits de substitution aux opiacés Analyse de la commission d'enquête du Sénat sur la politique nationale de lutte contre les drogues illicites La commission d'enquête du Sénat sur la politique nationale de lutte contre les drogues illicites , créée en vertu d'une résolution adoptée par le Sénat le 12 décembre 2002, présidée par Mme Nelly Olin, a évoqué dans son rapport 69 ( * ) l'existence d'une utilisation détournée des produits de substitution. A cet égard, le rapport précisait notamment que les chiffres fournis par la direction générale de la santé à la commission d'enquête indiquaient que les dernières estimations établies à partir des ventes de Subutex et de méthadone faisaient état de 96.000 patients sous traitement de substitution, soit 13.400 sous méthadone et 83.000 sous Subutex. Toutefois, au regard de la hausse de la prescription moyenne constatée par les études de l'assurance maladie, les estimations doivent être revues à la baisse et donneraient un total de 75.000 patients sous traitement de substitution en juillet 2002. Le chiffre réel se situe donc entre 75.000 et 96.000 patients bénéficiant de traitements de substitution. En raison de la relative facilité d'accès au Subutex, un déséquilibre s'est progressivement établi en faveur de ce dernier, qui est utilisé aujourd'hui pour 75 % des traitements de substitution. En effet, la méthadone, moins maniable et présentant un certain risque de surdose létale, ne peut être prescrite la première fois que dans un centre spécialisé de soins pour la toxicomanie (CSST). La prescription excessive du Subutex est à l'origine d'un trafic de ce produit et du détournement de son usage. On rappellera que la CNAMTS publie chaque année les résultats de l'exploitation nationale des données issues du codage des médicaments (MEDIC'AM) : les données fournies depuis 1999 révèlent une évolution importante des quantités remboursées (nombre de boîtes) de Subutex (+ 15,4 % entre 1999 et 2000 et + 6,9 % entre 2000 et 2001), sans que ces chiffres se justifient par une augmentation du nombre des toxicomanes. Le rapport TREND 2002 (non encore publié) fournit des indications sur l'accessibilité au Subutex et à sa disponibilité. Force est de constater que le Subutex est un produit très accessible car on peut l'acquérir aussi bien sur prescription médicale que dans la rue. La vitalité de son marché parallèle peut s'expliquer par une demande soutenue émanant, d'une part d'une population très marginalisée, notamment en situation irrégulière au regard du séjour, qui n'a pas ou ne souhaite pas avoir accès au système de soins ; d'autre part, de personnes insatisfaites du dosage de leur traitement qui s'approvisionnent dans la rue pour le compléter. Ce marché parallèle est également soutenu par l'offre : une part non négligeable de la population impécunieuse en traitement a tendance à revendre une partie du produit prescrit afin de se procurer d'autres substances ou « d'améliorer l'ordinaire » ; enfin, la facilité pour obtenir une prescription de Subutex auprès de certains médecins tend à favoriser le développement d'un véritable « nomadisme médical ». Du fait de cette disponibilité croissante, le prix moyen du comprimé de Subutex de 8 mg tend à diminuer sur le marché parallèle : il était de 3,81 euros en 2001 et de 3,28 euros en 2002. Ce prix au marché noir oscille entre 1,5 euro à Paris et en Seine-Saint-Denis et 10 euros à Dijon. L'importance de ce trafic clandestin, alimenté par les multi-prescriptions, est cependant difficile à évaluer : selon les résultats de la 14 e enquête OPPIDUM réalisée en octobre 2002, le « deal » comme moyen d'obtention du Subutex varie de 1 % pour les patients sous protocole Subutex à 61 % pour les toxicomanes hors protocole. D'autres études ont tenté d'évaluer la proportion de comprimés de Subutex vendus au marché noir : celle de l'INSERM réalisée en 2000 estime que le tiers des comprimés est obtenu sur le marché parallèle. Les enquêtes OSIAP (ordonnances suspectes indicateurs d'abus possible) menées de 2000 à 2002 indiquent en revanche peu de signalements d'ordonnances falsifiées concernant le Subutex : les prescriptions de Subutex peuvent en effet être obtenues aisément sans falsification des ordonnances (recours à plusieurs prescriptions ou « nomadisme médical », augmentation des posologies prescrites). On notera par ailleurs que, depuis 1999, les services répressifs signalent les interpellations pour usage et usage-revente de médicaments de substitution. Ces services ont relevé, en 2000, 151 interpellations pour usage ou usage-revente de buprémorphine et 28 interpellations pour la méthadone. On ajoutera que les formes de « mésugage » et leur fréquence peuvent varier selon les modalités d'utilisation du Subutex : - usage dans le cadre d'une prescription médicale et d'un protocole de prise en charge ; - usage en dehors d'une prescription médicale avec acquisition en dehors des pharmacies ; - usage mixte avec acquisition sur prescription médicale et par achat dans la rue. Outre ce trafic, le Subutex est fréquemment détourné de ses finalités thérapeutiques. Cette question avait été évoquée par le rapport de l'Office parlementaire d'évaluation des choix scientifiques et technologiques 70 ( * ) : « l'utilisation massive du Subutex et de la méthadone pose de nouveaux problèmes lorsqu'elle est prescrite sans être accompagnée d'un projet thérapeutique. Il semblerait que des toxicomanes débutent avec ces produits, cette crainte est réelle mais difficile à quantifier. » Source : commission d'enquête du Sénat sur la politique nationale de lutte contre les drogues illicites, rapport d'information n° 321 (2002-2003). |
B. L'AMÉLIORATION DE L'INFORMATION DES ASSURÉS
1. L'amélioration de l'information des assurés sociaux par les caisses d'assurance maladie
a) L'élargissement de la mission d'information des organismes gestionnaires des régimes de base de l'assurance maladie
L'article 9 du présent projet de loi vise à compléter les dispositions de l'article L. 162-1-11 du code de la sécurité sociale, inséré par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de soins, selon lesquelles les organismes gestionnaires des régimes obligatoires de base de l'assurance maladie assurent, par tous les moyens adaptés, une mission générale d'information des assurés sociaux, en vue notamment de faciliter l'accès aux soins et à la protection sociale et de leur permettre de connaître les conditions dans lesquelles les actes de prévention, de diagnostic ou de soins qu'ils reçoivent sont pris en charge.
La rédaction actuelle de l'article L. 162-1-11 du code de la sécurité sociale dispose également que les assurés sociaux peuvent obtenir toutes informations utiles portant notamment sur les tarifs applicables, les taux de remboursement et les conditions de prise en charge des services et des produits de santé, ainsi que sur le bon usage des soins ou de ces produits.
Enfin, l'article L. 162-1-11 du code de la sécurité sociale prévoit que les caisses peuvent mettre en oeuvre des services de conseils administratifs ou d'orientation. Ces services doivent permettre aux assurés de disposer des informations nécessaires pour accéder à la prévention et aux soins dans les meilleures conditions.
L'article 9 du présent projet de loi propose que les services de conseil administratif et d'orientation des caisses peuvent également informer les assurés de la situation d'un professionnel de santé sur les sujets suivants :
- leur adhésion aux contrats prévus à l'article L. 162-12-18 du même code, à savoir les contrats individuels de bonne pratique ;
- leur adhésion aux contrats prévus à l'article L. 162-12-20 du même code, à savoir les contrats de santé publique ;
- leur adhésion aux contrats prévus à l'article L. 183-1-1 du même code, à savoir les contrats passés entre les URCAM et des réseaux de professionnels de santé conventionnés exerçant à titre libéral, dont le régime est modifié par les dispositions de l'article 7 du présent projet de loi ;
- leur participation à la formation conventionnelle, à la formation continue, à la coordination des soins et à la démarche d'évaluation de la qualité professionnelle prévue à l'article L. 162-4-2 du même code sur les tarifs d'honoraires habituellement demandés ainsi que sur toutes informations utiles à la bonne orientation du patient dans le système de soins.
Votre rapporteur pour avis accueille favorablement ces dispositions qui permettront d'accroître la transparence de l'offre de soins au bénéfice des patients et de les guider plus efficacement dans leur parcours de soins .
b) L'étude de la possibilité de création d'un numéro d'appel national d'information médicale
L'Assemblée nationale a adopté un nouvel article 9 ter , à l'initiative de notre collègue député Richard Mallié, avec avis favorable de la commission spéciale et du gouvernement, sous réserve de l'adoption d'un sous-amendement du gouvernement, prévoyant que le gouvernement mettra à l'étude, en lien avec les caisses nationales d'assurance maladie, la création d'un numéro d'appel dénommé : « 33 » .
D'après les termes de l'article adopté par l'Assemblée nationale, ce service, accessible aussi sur internet, délivrerait des informations sur l'offre de soins médicale et médico-sociale disponible et permettrait aux patients d'obtenir des informations médicalisées d'orientation au sein du système de soins. Ce service serait interconnecté avec les services d'appel médicaux d'urgence. Ce service pourrait être financé par l'assurance maladie et, le cas échéant, par les organismes de protection sociale complémentaire.
La création de ce numéro d'appel permettant de délivrer des informations d'ordre médical s'inspire d'exemples étrangers particulièrement concluants, notamment au Royaume-Uni ou au Canada, deux pays qui ont mis en place un tel dispositif qui a permis d'alléger en partie les services des urgences.
En outre, ainsi que l'a rappelé M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, à l'Assemblée nationale, « la dernière étude de l'ANAES révèle que 20 % des patients sont mal aiguillés dans le système de soins, en particulier hospitalier ».
Si votre rapporteur pour avis est favorable au principe de la création d'un tel numéro d'appel, il s'interroge toutefois sur la rédaction même de l'article adopté par l'Assemblée nationale qui utilise le mode conditionnel, ainsi que sur le financement effectif de ce service . L'article précise en effet que « ce service pourrait être financé par l'assurance maladie et, le cas échéant, par les organismes de protection sociale complémentaire ». Il conviendrait, à ce stade, de pouvoir obtenir une estimation du coût de ce service et de la capacité du régime d'assurance maladie à assumer ce coût.
2. La certification des sites informatiques dédiés à la médecine
L'Assemblée nationale a adopté un nouvel article 9 bis , à l'initiative de notre collègue député Jean Dionis du Séjour, avec avis favorable de la commission spéciale et du gouvernement, sous réserve de l'adoption d'un sous-amendement du gouvernement, visant à encadrer le développement des sites informatiques dédiés à la médecine.
Cet article dispose, d'une part, que le ministre en charge de la santé, propose une procédure de certification des sites informatiques dédiés à la médecine ayant respecté un ensemble de règles de bonne conduite, d'autre part, qu'il est créé un label « site utile à la santé » géré par les soins du ministre chargé de la santé avec l'appui de l'Agence nationale d'accréditation et d'évaluation en santé (ANAES), selon des modalités définies par décret.
La possibilité d'accès direct des patients à l'information médicale, par le biais d'internet, et la multiplication des sites médicaux marchands, associatifs ou personnels imposent aujourd'hui de pouvoir encadrer le développement de ces sites et d'instaurer une procédure de labellisation des sites médicaux français. Votre rapporteur pour avis est donc particulièrement favorable aux nouvelles dispositions adoptées par l'Assemblée nationale.
C. LE DÉVELOPPEMENT DE LA TÉLÉMÉDECINE
L'Assemblée nationale a adopté, sur proposition de notre collègue député Jean Dionis du Séjour, deux nouveaux articles tendant à favoriser le développement de la télémédecine, qui a vocation à soigner le malade à distance.
Ces deux nouveaux articles découlent des réflexions menées par l'Office parlementaire d'évaluation des choix scientifiques et technologiques (OPECST), retracées dans un rapport à paraître sur « les télécommunications à haut débit et Internet au service du système de santé ».
1. La définition de la télémédecine
L'article 18 ter du présent projet de loi définit la télémédecine comme permettant, entre autres, d'effectuer des actes médicaux dans le strict respect des règles de déontologie mais à distance, sous le contrôle et la responsabilité d'un médecin en contact avec le patient par des moyens appropriés à la réalisation de l'acte.
2. Des dispositions relatives aux ordonnances électroniques
L'article 18 quater du présent projet de loi, sous-amendé par le gouvernement, dispose qu'une ordonnance comportant des prescriptions de soins ou de médicaments peut être formulée par courriel, dès lors que trois conditions sont remplies : son auteur doit pouvoir être dûment identifié ; l'ordonnance doit avoir été établie, transmise et conservée dans des conditions propres à garantir son intégrité et sa confidentialité ; un examen clinique du patient doit au préalable avoir été réalisé, sauf, à titre exceptionnel, en cas d'urgence.
Ces éléments devraient être de nature à favoriser le développement de la télémédecine, dont l'OPECST comme le Conseil économique et social 71 ( * ) ont souligné l'intérêt, tout en offrant des garanties nécessaires au patient.
D. LES NOUVELLES MISSIONS DES ORGANISMES GESTIONNAIRES DE L'ASSURANCE MALADIE EN TERMES DE LIQUIDATION MÉDICALISÉE DES DÉPENSES DE SANTÉ
L'article 10 du présent projet de loi constitue une innovation incontestable s'agissant du fonctionnement de notre système de soins. Il permet, en effet, aux caisses d'assurance maladie, avec l'appui du service médical de l'assurance maladie, de vérifier, au moment de la liquidation, sur la base des informations fournies par les assurés ou les professionnels de santé, le respect des dispositions relatives aux règles et référentiels associés au remboursement.
Cet article propose de réécrire le chapitre IV du titre 1 er du livre III du code de la sécurité sociale et son article unique L. 314-1, chapitre qui serait désormais intitulé « Dispositions relatives aux soins pris en charge par l'assurance maladie ».
1. La vérification par les caisses d'assurance maladie des conditions ouvrant droit à la prise en charge des soins des assurés
La nouvelle rédaction de l'article L. 314-1 du code de la sécurité sociale, proposée par l'article 10 du présent projet de loi, dispose que, lorsqu'elles reçoivent les documents établis pour l'ouverture du droit aux prestations de l'assurance maladie, les caisses d'assurance maladie, avec l'appui du service médical de l'assurance maladie, dans le respect du secret professionnel et médical, vérifient trois types de critères conditionnant la prise en charge des frais engagés.
a) Le respect de l'ensemble des conditions générales auxquelles est subordonnée la prise en charge
Le 1° de la rédaction proposée pour l'article L. 314-1 du code de la sécurité sociale fait référence à la vérification par les caisses d'assurance maladie de l'ensemble des conditions auxquelles est subordonnée la prise en charge des soins.
Ces conditions concernent notamment :
- l'exigence, prévue par l'article L. 162-4 du même code, selon laquelle le médecin est tenu de signaler sur l'ordonnance du patient le caractère non remboursable par l'assurance maladie de certains produits, actes et prescriptions ;
- l'exigence, prévue par l'article L. 162-4-1 du même code, selon laquelle le médecin doit indiquer les éléments d'ordre médical motivant l'interruption de travail ou la prescription de transport en vue d'un remboursement ;
- l'exigence, prévue par le nouvel article L. 161-36-2 du même code, introduit par l'article 2 du présent projet de loi, selon laquelle chaque professionnel reporte sur le dossier médical personnel (DMP) du patient les éléments diagnostique et thérapeutiques concernant la personne prise en charge, et selon laquelle le niveau de prise en charge est conditionné par l'autorisation d'accès au DMP donnée au professionnel de santé ;
- le contrôle médical des indemnités journalières organisé par l'article L. 315-2 du même code ;
- le respect des dispositions des articles L. 322-3 et L. 324-1 du même code, liées à la prise en charge des personnes atteintes d'une affection de longue durée (ALD).
b) Le respect de conditions plus spécifiques relatives aux listes de prestations et biens dont le remboursement est assuré par l'assurance maladie
Le 2° de la rédaction proposée pour l'article L. 314-1 du code de la sécurité sociale fait référence à la vérification par les caisses d'assurance maladie que les actes pratiqués ou les traitements prescrits :
- n'excèdent pas les limites et indications prévues par la liste des actes ou prestations réalisées par un professionnel de santé pris en charge par l'assurance maladie (il s'agit de la nomenclature générale des actes professionnels et de la classification commune des actes médicaux), la liste des médicaments pris en charge par l'assurance maladie et la liste des dispositifs médicaux à usage individuel, des tissus et cellules issus du corps humains, quel qu'en soit leur degré de transformation et de leurs dérivés, et de certains produits de santé, pris en charge par l'assurance maladie ;
- respectent les recommandations de bonnes pratiques des cliniques et des références professionnelles mentionnées à l'article L. 162-12-15 du même code.
c) Le respect du contenu des outils conventionnels à disposition des professionnels de santé
Le 3° de la rédaction proposée pour l'article L. 314-1 du code de la sécurité sociale fait référence à la vérification par les caisses d'assurance maladie que les dépenses présentées au remboursement ne méconnaissent pas les engagements conventionnels ou le règlement arbitral, ainsi que les engagements prévus dans les contrats suivants : contrats de bonne pratique, contrats de santé publique, contrats conclus entre les unions régionales des caisses d'assurance maladie (URCAM) et des réseaux de professionnels de santé conventionnés exerçant leur activité à titre libéral, enfin les accords de bon usage des soins.
d) La nécessaire coopération des assurés et professionnels de santé
L'article prévoit également que les assurés sociaux et les professionnels de santé ayant réalisé des actes ou prestations, ou délivré les produits, sont tenus, le cas échéant, de fournir à la caisse ou service médical du contrôle médical les éléments nécessaires aux vérifications.
2. La possible sanction des anomalies constatées par les caisses d'assurance maladie
Lors de l'examen de cet article à l'Assemblée nationale, le gouvernement a fait adopter, avec l'avis favorable de la commission spéciale, un amendement visant à compléter la rédaction proposée pour l'article L. 314-1 précité par un alinéa disposant que, lorsqu'une anomalie est constatée par la caisse ou le service médical, ceux-ci apprécient les responsabilités respectives de l'assuré ou du professionnel de santé dans l'inobservation des règles prévues à cet article.
En fonction de cette appréciation et des irrégularités relevées, il est fait application des procédures prévues au présent code et notamment les mécanismes de sanction introduits par les articles 13, 14 et 15 du présent projet de loi, qui concernent respectivement l'instauration de pénalités financières en cas d'abus ou de fraude des professionnels, des établissements de santé et des assurés ; le renforcement du contrôle des prescripteurs de transports ou d'arrêts de travail ; le renforcement du contrôle des bénéficiaires d'indemnités journalières.
En outre, si l'irrégularité est imputable à l'assuré ou à son ayant droit, la caisse peut décider de ne pas procéder à la prise en charge des soins.
Votre rapporteur pour avis estime que cet ajout adopté à l'Assemblée nationale est indispensable à l'application effective de l'article 10 du présent projet de loi et, par extension, à l'application de l'ensemble des mécanismes de maîtrise médicalisées des dépenses de santé mises en place par le présent projet de loi.
3. Un moyen pour les caisses d'assurance maladie de faire respecter les mécanismes de maîtrise médicalisée des dépenses de santé
Lors de l'examen de cet article à l'Assemblée nationale, M. Philippe Douste-Blazy, ministre de la santé et de la protection sociale, a donné quatre exemples particulièrement significatifs permettant de mieux appréhender les nouvelles missions de « liquidation médicalisée » des organismes gestionnaires de l'assurance maladie.
« Premier cas : un arrêt de travail n'a pas été motivé. La liquidation médicalisée n'a pas pour but de bloquer le paiement des indemnités journalières pour cette raison. Par contre, si la même anomalie est constatée de façon répétée pour les arrêts prescrits par le même médecin, alors la caisse doit le mettre ne demeure de se conformer à l'obligation prévue.
« Deuxième possibilité : le patient atteint d'une affection de longue durée a omis de présenter à plusieurs reprises son PIRES 72 ( * ) . Le dispositif doit permettre une alerte automatique du médecin-conseil qui convoque le patient pour faire le point sur cette situation anormale, en connaître les raisons et voir, avec le médecin qui l'a signé, si le protocole soulève des difficultés de mise en oeuvre ou s'il faut l'ajuster.
« Troisième cas : le patient a présenté au remboursement, dans un délai court, des actes identiques. S'il y a des actes répétés (...), le médecin-conseil doit convoquer la personne, l'entendre sur cette situation et étudier ensuite la situation avec les médecins prescripteurs, notamment le médecin traitant. (...)
« Quatrième cas : le patient a présenté au remboursement, dans un délai court, des prescriptions répétées, redondantes ou comportant des incompatibilités. Là encore, il est possible de générer des alertes automatiques, lesquelles doivent conduire le médecin-conseil à analyser la situation, puis intervenir auprès du patient pour l'entendre sur cette situation et lui faire des recommandations adaptées éviter qu'elle ne se reproduise. Le médecin-conseil doit aussi intervenir auprès des prescripteurs pour les sensibiliser dans un premier temps aux problèmes rencontrés et trouver les moyens d'éviter qu'ils ne se posent de nouveau ».
Votre rapporteur pour avis ne peut qu'approuver les dispositions de cet article qui témoignent d'une réelle modification de perspective s'agissant de la gestion de notre système de santé. Il s'agit bien de donner aux organismes gestionnaires de l'assurance maladie les moyens de faire respecter les dispositifs de maîtrise médicalisée des dépenses de santé .
EXAMEN EN COMMISSION
Réunie le mercredi 21 juillet 2004 sous la présidence de M. Jean Arthuis, président , puis de Mme Marie-Claude Beaudeau, vice-présidente, la commission a procédé à l'examen du rapport pour avis de M. Adrien Gouteyron, rapporteur pour avis , sur le projet de loi n° 420 (2003-2004) relatif à l'assurance maladie , adopté par l'Assemblée nationale après déclaration d'urgence.
A l'issue d'un large débat, la commission a émis un avis favorable à l'adoption de l'ensemble du projet de loi, compte tenu des amendements qu'elle avait présentés.
AMENDEMENTS ADOPTÉS PAR LA COMMISSION
ARTICLE 2 TER
Rédiger ainsi cet article :
Un décret en Conseil d'Etat, pris après avis de la Commission nationale de l'informatique et des libertés, détermine les conditions dans lesquelles un numéro d'identification propre au secteur de la santé peut être utilisé pour l'ouverture et pour la tenue du dossier médical personnel tel que défini à l'article L. 161-45 du code de la sécurité sociale, dans l'intérêt de la personne concernée et à des fins exclusives de coordination des soins.
ARTICLE 5
Dans le deuxième alinéa (18°) du texte proposé par le I de cet article pour compléter l'article L. 162-5 du code de la sécurité sociale, remplacer les mots :
dans certaines limites
par les mots :
dans la limite d'un plafond respectant les dispositions de l'article L. 162-2-1
ARTICLE 8 TER
Dans la première phrase du V de cet article, supprimer les mots :
sont engagés dans une procédure d'accréditation ou
ARTICLE 12
Supprimer le IV de cet article.
ARTICLE 12 BIS
Supprimer cet article.
ARTICLE 13
Dans la deuxième phrase du premier alinéa du texte proposé par le I de cet article pour l'article L. 162-1-14 du code de la sécurité sociale, remplacer les mots :
est prononcée à l'encontre d'un
par les mots :
envisagée concerne un
ARTICLE 21
Dans la première phrase du premier alinéa du texte proposé par le I de cet article pour l'article L. 111-11 du code la sécurité sociale, après les mots :
ministre chargé de la sécurité sociale
insérer les mots :
et au Parlement
ARTICLE 22
Dans la première phrase du premier alinéa du texte proposé par le I de cet article pour l'article L. 114-4-1 du code de la sécurité sociale, remplacer les mots :
l'Etat
par les mots :
le Parlement, le gouvernement
ARTICLE 23
Compléter le second alinéa du texte proposé par le 3° du I de cet article pour compléter le I de l'article L. 322-2 du code de la sécurité sociale par les mots :
, dans des limites et conditions fixées par décret en Conseil d'Etat.
ARTICLE 35
Après les mots :
entre l'Etat,
rédiger ainsi la fin du premier alinéa du texte proposé par le I cet article pour l'article L. 161-31-4 du code de la sécurité sociale :
les caisses nationales d'assurance maladie, l'Union nationale des organismes d'assurance maladie complémentaire et l'Union nationale des professions de santé, mentionnées au chapitre II bis du titre VIII du livre Ier du code de la sécurité sociale.
ARTICLE 39
Rédiger ainsi le III de cet article :
III.- Dans des conditions prévues par la prochaine loi de finances, une fraction supplémentaire, correspondant à un montant de 1 milliard d'euros, des sommes perçues au titre du droit de consommation sur les tabacs mentionné à l'article 575 du code général des impôts, est affectée à la Caisse nationale de l'assurance maladie des travailleurs salariés.
ARTICLE 41
Rédiger ainsi le quatrième alinéa (3°) du texte proposé par le 3° du II de cet article pour le IV de l'article L. 136-8 du code de la sécurité sociale :
« 3° A la Caisse nationale de solidarité pour l'autonomie visée à l'article 8 de la loi n° 2004-626 du 30 juin 2004 relative à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées ;
ANNEXE :
NOTE CONJOINTE DE LA DIRECTION DU
BUDGET ET DE LA DIRECTION DE LA PRÉVISION ET DE L'ANALYSE
ÉCONOMIQUE DU MINISTÈRE DE L'ÉCONOMIE, DES FINANCES ET DE
L'INDUSTRIE DU 10 JUIN 2004
* 1 Le PIB potentiel est le PIB résultant de l'utilisation des facteurs de production disponibles, sans générer de tensions inflationnistes. En France, sa croissance est estimée à 2,2 % en volume, soit environ 4 % en valeur.
* 2 Objectif national de dépenses d'assurance maladie.
* 3 Point de conjoncture n°15 - juillet 2003 : Le vieillissement de la population et son incidence sur l'évolution des dépenses de santé.
* 4 Direction de la recherche, des études et de l'évaluation statistiques (DREES) - Etudes et résultats n° 175, juin 2002, Comparaison internationale des dépenses de santé.
* 5 DREES - Etudes et résultats n° 160, février 2002, Personnes âgées dépendantes et aidants potentiels : une projection à l'horizon 2040.
* 6 Caisse d'amortissement de la dette sociale.
* 7 OCDE, Vers des systèmes de santé plus performants, mai 2004.
* 8 « Réforme de l'assurance maladie : les remèdes européens », rapport d'information de M. Edouard Landrain au nom de la délégation pour l'Union européenne, (n° 1672, XIIème législature, juin 2004).
* 9 L'assurance maladie : débat, questions, propositions pour une vraie réforme, rapport n° 1617, XIIème législature, juin 2004.
* 10 L'article 111-1 du code de la sécurité sociale dispose notamment que « l'organisation de la sécurité sociale est fondée sur le principe de la solidarité nationale. Elle garantit les travailleurs et leur famille contre les risques de toute nature susceptibles de réduire ou de supprimer leur capacité de gain. Elle couvre également les charges de maternité, de paternité et les charges de famille ».
* 11 Rapport n° 1617 XII ème législature fait au nom de la mission d'information sur la problématique de l'assurance maladie ; juin 2004.
* 12 Parmi les ALD les plus répandues, on peut citer les maladies cardiovasculaires, les tumeurs malignes, le diabète ou encore les psychoses, troubles de la personnalité et arriération mentale.
* 13 L'ordonnancier bizone permet de distinguer les prescriptions lies à l'affection exonérante des prescriptions remboursées au tarif commun.
* 14 Point de conjoncture n° 25, mai 2004.
* 15 L'article L. 1110-8 du code de la santé publique, inséré par la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, dispose que « le droit du malade au libre choix de son praticien et de son établissement de santé est un principe fondamental de la législation sanitaire. Les limitations apportées à ce principe par les différents régimes de protection de protection sociale ne peuvent être introduites qu'en considération des capacités techniques des établissements, de leur mode de tarification et des critères de l'autorisation à dispenser des soins remboursables aux assurés sociaux ».
* 16 Dans sa rédaction actuelle, cet article dispose notamment que les rapports entre les organismes d'assurance maladie et les médecins sont définis par des conventions nationales conclues séparément pour les médecins généralistes et les médecins spécialistes, par la Caisse nationale de l'assurance maladie des travailleurs salariés, au moins une autre Caisse nationale d'assurance maladie et une ou plusieurs organisations syndicales les plus représentatives pour l'ensemble du territoire de médecins généralistes ou de médecins spécialistes ou par une convention nationale conclue par la Caisse nationale de l'assurance maladie des travailleurs salariés, au moins une autre Caisse nationale d'assurance maladie et au moins une organisation syndicale représentative pour l'ensemble du territoire de médecins généralistes et une organisation syndicale représentative pour l'ensemble du territoire de médecins spécialistes.
* 17 L'article L. 162-2-1 du code de la sécurité sociale dispose que les médecins sont tenus, dans tous leurs actes et prescriptions, d'observer, dans le cadre de la législation et de la réglementation en vigueur, la plus stricte économie compatible avec la qualité, la sécurité et l'efficacité des soins.
* 18 Cet article est modifié par l'article 23 du présent projet de loi. Sur ce point, cf. infra.
* 19 IGAS, mission d'évaluation des risques de fraude à l'assurance maladie, note d'étape sur les risques liés à la carte vitale, 23 avril 2004.
* 20 Le premier passage d'une carte dénoncée, perdue ou volée sort un simple signalement (non bloquant) et classe la carte dans la liste de cartes dites frauduleuses ou abusives (liste d'opposition) ; le 2 ème paiement est bloqué.
* 21 Sous réserve de l'imputation des prestations au bon régime
* 22 L'article L. 161-31 du code de la sécurité sociale dispose en effet que « le contenu de la carte, les modalités d'identification de son titulaire et ses modes de délivrance, de renouvellement, de mise à jour et d'utilisation sont fixés par décret en Conseil d'Etat ».
* 23 Les dépenses d'indemnités journalières, octobre 2003.
* 24 L'article L. 133-4 du code de la sécurité sociale prévoit que, en cas d'inobservation de la nomenclature générale des actes professionnels, de la nomenclature des actes de biologie médicale, du tarif interministériel des prestations sanitaires, des règles de tarification des frais de transport, l'organisme de prise en charge recouvre l'indu correspondant auprès du professionnel concerné. Il en est de même en cas de facturation en vue du remboursement, par les organismes d'assurance maladie, d'un acte non effectué, de facturation d'un dispositif médical ou de frais de transport non conforme à la prescription.
* 25 Le 2° de cet article précise que l'assurance maladie comporte « la couverture des frais de transport de l'assuré ou des ayants droit se trouvant dans l'obligation de se déplacer pour recevoir les soins ou subir les examens appropriés à leur état ainsi que pour se soumettre à un contrôle prescrit en application de la législation de sécurité sociale ». Le 5° de cet article dispose que l'assurance maladie comporte « l'octroi d'indemnités journalières à l'assuré qui se trouve dans l'incapacité physique constatée par le médecin traitant (...) de continuer ou de reprendre le travail ; l'incapacité peut être également constatée, dans les mêmes conditions, par la sage-femme dans la limite de sa compétence professionnelle et pour une durée fixée par décret ; toutefois, les arrêts de travail prescrits à l'occasion d'une cure thermale ne donnent pas lieu à indemnité journalière, sauf lorsque la situation de l'intéressé le justifie suivant des conditions fixées par décret ».
* 26 Le TFR est équivalent au prix fabricant hors taxe moyen des génériques auquel a été appliquée une marge calculée comme pour tout autre médicament, et non plus alignée sur celle du princeps.
* 27 Directive du 31 mars 2004 modifiant la directive 2001/83/CE instituant un code communautaire relatif aux médicaments à usage humain.
* 28 Mousques et alii, « Variabilié des pratiques médicales en médecine générale : la prescription d'antibiotiques dans la rhinopharyngite aiguë », Questions d'économie de la santé n° 70, CREDES, août 2003.
* 29 Loi n° 2003-1311 du 30 décembre 2003.
* 30 A l'exception des indemnités visées au 7 ° du II de cet article, c'est-à-dire : les indemnités journalières ou allocations versées par les organismes de sécurité sociale ou, pour leur compte, par les employeurs à l'occasion de la maladie, de la maternité ou de la paternité, des accidents du travail et des maladies professionnelles, à l'exception des rentes viagères et indemnités en capital servies aux victimes d'accident du travail ou de maladie professionnelle ou à leurs ayants droit.
* 31 C'est-à-dire les indemnités journalières ou les allocations versées par les organismes de sécurité sociale ou, pour leur compte, par les employeurs à l'occasion de la maladie, de la maternité ou de la paternité, des accidents du travail et des maladies professionnelles, à l'exception des rentes viagères et indemnités en capital servies aux victimes d'accident du travail ou de maladie professionnelle ou à leurs ayants droit.
* 32 S'agissant du cas particulier de la contribution sociale les gains d'un montant supérieur ou égal à 1.500 euros, réglés aux joueurs par des bons de paiement manuels, dont le taux passe de 10 % à 12 %, il est précisé que son produit est réparti dans les mêmes proportions que le produit des autres contributions sur les jeux.
* 33 L'article L. 139-1 du code de la sécurité sociale dispose que chaque régime d'assurance maladie, à l'exception de la Caisse nationale de l'assurance maladie des travailleurs salariés, reçoit un montant égal à celui perçu au titre de l'année 1998 en ce qui concerne la répartition tant de ces contributions que des droits de consommation sur les alcools, sous réserve de certaines corrections. La CNAMTS reçoit le solde de la contribution sociale généralisée après la répartition ainsi effectuée.
* 34 Sur ce point, se reporter au rapport d'information de M. Philippe Marini, Pour un budget de stabilisation et de croissance, n° 389 (2003-2004).
* 35 Cet article dispose notamment que les sociétés et entreprises assujetties à la contribution sociale de solidarité sont tenues d'indiquer annuellement à l'organisme chargé du recouvrement de cette contribution le montant de leur chiffre d'affaires global déclaré à l'administration fiscale, calculé hors taxes sur le chiffre d'affaires et taxes assimilées ; à ce montant doivent être ajoutés pour les sociétés et entreprises se livrant au commerce des valeurs et de l'argent, ainsi que pour les sociétés d'assurance et de capitalisation et les sociétés de réassurances, les produits de leur exploitation n'entrant pas dans le champ d'application des taxes sur le chiffre d'affaires. De ce montant sont déduits, en outre, les droits ou taxes indirects et les taxes intérieures de consommation, versés par ces sociétés et entreprises, grevant les produits médicamenteux et de parfumerie, les boissons, ainsi que les produits pétroliers.
* 36 L'ACOSS avait contracté une dette de 110 milliards de francs auprès de la Caisse des dépôts et consignations. Intervenant comme garant de la sécurité sociale, l'Etat avait repris cette dette en 1994 pour la consolider avec la dette du Trésor. La mission d'apurer cette dette fut confiée au Fonds de solidarité vieillesse, qui devait verser à l'Etat une somme cumulée sur treize ans de 162,5 milliards de francs, soit treize annuités de 12,5 milliards de francs. Bénéficiant d'une franchise de deux ans pour entamer l'amortissement du capital, le FSV n'a versé en 1994 et 1995 que des sommes correspondant aux seuls intérêts. Lors de la création de la CADES, il fut précisé qu'elle se substituerait au FSV en reprenant à sa charge les versements au budget de l'Etat selon l'échéancier déjà fixé.
* 37 Fonds de financement de la réforme des cotisations patronales de sécurité sociale, supprimé par la loi de finances pour 2004.
* 38 Loi n° 2000-1257 du 23 décembre 2000.
* 39 Cette participation de l'assuré est prévue pour les tarifs servant de base au calcul des prestations prévues aux 1°, 2° et 3° de l'article L. 321-1 du code de la sécurité sociale, c'est-à-dire :
1°) la couverture des frais de médecine générale et spéciale, des frais de soins et de prothèses dentaires, des frais pharmaceutiques et d'appareils, des frais d'analyses et d'examens de laboratoire, y compris la couverture des frais relatifs aux actes d'investigation individuels, des frais d'hospitalisation et de traitement dans des établissements de soins, de réadaptation fonctionnelle et de rééducation ou d'éducation professionnelle, ainsi que des frais d'interventions chirurgicales nécessaires pour l'assuré et les membres de sa famille (...), y compris la couverture des médicaments, produits et objets contraceptifs et des frais d'analyses et d'examens de laboratoire ordonnés en vue de prescriptions contraceptives ;
2°) la couverture des frais de transport de l'assuré ou des ayants droit se trouvant dans l'obligation de se déplacer pour recevoir les soins ou subir les examens appropriés à leur état ainsi que pour se soumettre à un contrôle prescrit en application de la législation de sécurité sociale (...) ;
3°) la couverture (...) des frais d'hébergement et de traitement des enfants ou adolescents handicapés dans les établissements d'éducation spéciale et professionnelle, ainsi que celle des frais de traitement concourant à cette éducation dispensée en dehors de ces établissements, à l'exception de la partie de ces frais incombant à l'Etat (...).
* 40 La réduction ou la suppression de la participation est ouverte dans 17 cas fixés par l'article L. 322-3 du code de la sécurité sociale. Ceux-ci comprennent notamment les traitements et séjours en établissements pour maladie longue et coûteuse, les prestations aux bénéficiaires du FSV, aux femmes enceintes et aux nouveaux-nés hospitalisés, aux titulaires d'une pension d'invalidité ou d'une rente d'accident du travail du traitement de la stérilité, des frais de transport pour les enfants ou adolescents handicapés, ou encore de certains examens de dépistage. Le II de cet article du présent projet de loi procède à une modification de coordination de l'article L. 322-3 afin de prévoir la compétence de l'UNCAM pour la fixation de ces tarifs.
* 41 Sur ce point, se reporter au rapport de votre rapporteur pour avis sur le projet de loi de financement de la sécurité sociale pour 2004.
* 42 Il s'agit de personnes morales de droit privé à but non lucratif ayant notamment pour objet en vertu de l'article L. 931-1 du code de la sécurité sociale de couvrir les risques de dommages corporels liés aux accidents et à la maladie, ainsi que l'assurance décès ou encore la maternité.
* 43 « Art. L. 862-4. I. - Les mutuelles régies par le code de la mutualité, les institutions de prévoyance régies par le livre IX du présent code ou par le livre VII du code rural et les entreprises régies par le code des assurances sont assujetties, au titre de leur activité réalisée en France, à une contribution à versements trimestriels.
Cette contribution est assise sur le montant hors taxes des primes ou cotisations émises au cours d'un trimestre civil, déduction faite des annulations et des remboursements, ou, à défaut d'émission, recouvrées, afférentes à la protection complémentaire en matière de frais de soins de santé, à l'exclusion des réassurances.
II. - Le taux de la contribution est fixé à 1,75 %.
III. - Les organismes mentionnés au I du présent article déduisent du montant de la contribution due en application du I et du II ci-dessus un montant égal, pour chaque organisme, au produit de la somme de 75 euros par le nombre de personnes bénéficiant, le dernier jour du deuxième mois du trimestre civil au titre duquel la contribution est due, de la prise en charge des dépenses mentionnées à l'article L. 861-3 au titre des dispositions du b de l'article L. 861-4 ».
* 44 Les ressources seraient appréciées dans les conditions fixées à l'article L. 861-2 du code de la sécurité sociale, à savoir : « L'ensemble des ressources du foyer est pris en compte pour la détermination du droit à la protection complémentaire en matière de santé, après déduction des charges consécutives aux versements des pensions et obligations alimentaires, à l'exception de certaines prestations à objet spécialisé et de tout ou partie des rémunérations de nature professionnelle lorsque celles-ci ont été interrompues. Un décret en Conseil d'Etat fixe la liste de ces prestations et rémunérations, les périodes de référence pour l'appréciation des ressources prises en compte ainsi que les modalités particulières de détermination des ressources provenant d'une activité non salariée.
Les bénéficiaires du revenu minimum d'insertion ont droit à la protection complémentaire en matière de santé.
Les bénéficiaires des dispositions du présent titre qui sont affiliés sur critère de résidence au régime général sont exonérés de la cotisation prévue à l'article L. 380-2 ».
* 45 La décision est prise dans les mêmes conditions que pour bénéficier de la CMU, conformément aux dispositions du cinquième alinéa de l'article L. 861-5 du code de la sécurité sociale : « La décision est prise par l'autorité administrative qui peut déléguer ce pouvoir au directeur de la caisse. Cette décision doit être notifiée au demandeur dans un délai maximal fixé par décret et peut faire l'objet d'un recours contentieux devant la commission départementale d'aide sociale. En l'absence de notification de la décision au demandeur, la demande est considérée comme acceptée ».
* 46 « Pour la détermination d[e] [ce] droit (...) et le contrôle des déclarations de ressources effectué à cette fin, les organismes d'assurance maladie peuvent demander toutes les informations nécessaires à l'administration des impôts, aux organismes de sécurité sociale et aux organismes d'indemnisation du chômage qui sont tenus de les leur communiquer. Les personnels des organismes sont tenus au secret quant aux informations qui leur sont communiquées. Les informations demandées doivent être limitées aux données strictement nécessaires à l'accomplissement de cette mission, dans le respect des dispositions de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés. Les personnes intéressées sont informées de la possibilité de ces échanges d'informations ».
* 47 Y compris des cotisations d'accidents du travail et d'allocations familiales.
* 48 L'article L. 162-5-3 du code de la sécurité sociale tend à établir une majoration, en application de l'article 4 du présent projet de loi, pour les patients ne souhaitant pas s'inscrire dans le dispositif du médecin traitant, ou qui consulteraient un autre médecin sans prescription du médecin traitant et en dehors de protocoles de soins.
* 49 L'article L. 161-36-2 du code de la sécurité sociale, proposé à l'article 2 du présent projet de loi, est relatif au recueil des données personnelles de santé, avec le consentement exprès de l'assuré, dans le cadre de la mise en place du dossier médical personnel.
* 50 L'article L. 324-1 du code de la sécurité sociale est relatif aux affections de longue durée : « Lorsque les soins sont dispensés à des patients atteints d'une affection de longue durée, le médecin traitant et le médecin-conseil établissent conjointement un protocole de diagnostic et de soins. Ce protocole révisable définit les actes et prestations nécessités par le traitement de l'affection et pour lesquels la participation de l'assuré peut être limitée ou supprimée (...) ».
* 51 Ces conditions sont les suivantes :
- « que l'organisme ne recueille pas d'informations médicales auprès de l'assuré au titre de ce contrat ou des personnes souhaitant bénéficier de cette couverture et que les cotisations ou les primes ne soient pas fixées en fonction de l'état de santé de l'assuré » (15° de l'article 995 du CGI) ;
- « que les cotisations ou les primes ne soient pas fixées en fonction de l'état de santé de l'assuré » (16° de l'article 995 du même code).
* 52 Loi n° 2001-1246 du 21 décembre 2001.
* 53 Loi n° 2002-322 du 6 mars 2002.
* 54 Loi n° 99-1140 du 29 décembre 1999.
* 55 Loi n° 98-1194 du 23 décembre 1998.
* 56 Loi n° 2001-1246 du 21 décembre 2001.
* 57 Décret n° 2003-1140 du 28 novembre 2003 relatif à la détermination des zones déficitaires en matière d'offre de soins.
* 58 Débat sur l'article 7 bis du projet de loi relatif à la solidarité pour l'autonomie des personnes âgées et des personnes handicapées, 26 mai 2004.
* 59 A cet égard, les débats sur les prélèvements obligatoires témoignent d'une approche consolidée des finances publiques.
* 60 Sont ici concernées : la Caisse nationale de l'assurance maladie des travailleurs salariés (CNAMTS), la Caisse nationale d'assurance maladie et maternité des travailleurs non salariés (CANAM) et la Caisse centrale de la mutualité sociale agricole (CCMSA).
* 61 Loi organique n° 96-646, codifiée aux articles LO. 111-3 à LO. 111-7 du code de la sécurité sociale.
* 62 Soit l'équivalent, en value absolue, de 1,3 milliard d'euros si l'on se base sur le niveau actuel de fixation de l'ONDAM.
* 63 Conformément aux dispositions de l'article L. 1142-2 du code la santé publique.
* 64 Conformément aux dispositions de l'article L. 4135-1 du code de la santé publique introduit par l'article 8 ter du présent projet de loi.
* 65 Médecine, chirurgie et obstétrique.
* 66 Près de 10.000 médecins sur un total de 110.000 ce qui représente un ordre de grandeur de 10 %.
* 67 Saint Paul et AGF par exemple.
* 68 Caisses primaires d'assurance maladie.
* 69 Rapport d'information n° 321(2002-2003) - Drogues : l'autre cancer.
* 70 L'impact éventuel de la consommation des drogues sur la santé mentale de leurs consommateurs. Office parlementaire des choix scientifiques et technologiques. Rapport n° 259 (2001-2002).
* 71 Aménagement du territoire et établissements de santé, rapport présenté par M. Michel Picard, juin 2004.
* 72 Protocole inter-régimes d'examen spécial.







