Rapport d'information n° 494 (2016-2017) de M. Michel AMIEL , fait au nom de la MI situation psychiatrie mineurs en France, déposé le 4 avril 2017
Disponible au format PDF (12 Moctets)
-
LISTE DES PROPOSITIONS
-
LISTE DES SIGLES
-
AVANT-PROPOS
-
INTRODUCTION
-
PREMIÈRE PARTIE : QUELS SONT LES
BESOINS ?
-
I. UN CONTEXTE QUI FAIT EMERGER DES BESOINS
NOUVEAUX
-
II. UN MANQUE DE DONNÉES PRÉCISES SUR
LES BESOINS
QUI FAIT COURIR LE RISQUE D'UNE PRISE EN COMPTE INSUFFISANTE
-
A. UNE PRÉVALENCE DES MALADIES QUI SEMBLE
STABLE AU COURS DU TEMPS
-
B. LES DIFFICULTÉS DE
L'ÉPIDÉMIOLOGIE FRANÇAISE DOIVENT ÊTRE
SURMONTÉES
-
A. UNE PRÉVALENCE DES MALADIES QUI SEMBLE
STABLE AU COURS DU TEMPS
-
I. UN CONTEXTE QUI FAIT EMERGER DES BESOINS
NOUVEAUX
-
DEUXIÈME PARTIE : QUELLES DOIVENT
ÊTRE LES MISSIONS DE LA PSYCHIATRIE DES MINEURS ?
-
I. PRÉVENIR, REPÉRER ET
DÉPISTER AVEC LES AUTRES ACTEURS
-
A. TRAVAILLER AVEC LES FAMILLES DANS UNE APPROCHE
PLURIDISCIPLINAIRE
-
B. MOBILISER L'ENSEMBLE DES PARTICIPANTS AU
REPÉRAGE
-
1. L'Éducation nationale
-
a) Le rôle de l'Éducation nationale
comme institution-clé pour le repérage des situations de
souffrance doit encore s'affirmer
-
(1) La place de l'Éducation nationale dans
le repérage de la souffrance
des jeunes...
-
(2) ... doit être mieux prise en
compte
-
b) Les compétences sanitaires de
l'Éducation nationale doivent être renforcées
-
(1) De l'insertion à l'inclusion
scolaire
-
(2) Les compétences sanitaires de
l'Éducation nationale
-
c) L'articulation entre l'Éducation
nationale et les structures sanitaires
et sociales doit être améliorée
-
d) La question des troubles des
apprentissages
-
a) Le rôle de l'Éducation nationale
comme institution-clé pour le repérage des situations de
souffrance doit encore s'affirmer
-
2. Les médecins généralistes
et les pédiatres
-
3. Les services départementaux de
protection de l'enfance
-
4. Les maisons des adolescents
-
5. La protection judiciaire de la jeunesse
-
1. L'Éducation nationale
-
A. TRAVAILLER AVEC LES FAMILLES DANS UNE APPROCHE
PLURIDISCIPLINAIRE
-
II. PRENDRE EN CHARGE EN ASSURANT LA
CONTINUITÉ DES SOINS
-
A. UNE PRISE EN CHARGE À LA FOIS SANITAIRE
ET MÉDICO-SOCIALE
-
B. LES DIFFICULTÉS D'ACCÈS AUX SOINS
PSYCHIATRIQUES
-
C. AMÉLIORER LA COORDINATION ET HARMONISER
LES PRATIQUES
-
1. Conforter les structures existantes
-
a) Rendre plus efficace et lisible l'articulation
des différentes phases du parcours de soins
-
b) Soutenir les réseaux en
pédopsychiatrie
-
c) Mieux articuler le sanitaire et le
médico-social
-
d) Conforter l'accès aux soins somatiques
et mieux répondre aux urgences
-
(1) Renforcer l'accès aux soins
somatiques
-
(2) Mieux répondre aux urgences
-
a) Rendre plus efficace et lisible l'articulation
des différentes phases du parcours de soins
-
2. Harmoniser les pratiques et mieux prendre en
compte les innovations
-
1. Conforter les structures existantes
-
A. UNE PRISE EN CHARGE À LA FOIS SANITAIRE
ET MÉDICO-SOCIALE
-
I. PRÉVENIR, REPÉRER ET
DÉPISTER AVEC LES AUTRES ACTEURS
-
TROISIÈME PARTIE : QUELLE GOUVERNANCE
POUR LA PSYCHIATRIE DES MINEURS ?
-
I. UN PILOTAGE QUI MANQUE ENCORE DE
LISIBILITÉ
-
II. MIEUX RECONNAÎTRE LA
PÉDOPSYCHIATRIE ET LES PROFESSIONS ASSOCIÉES
-
III. FAVORISER LA RECHERCHE
-
I. UN PILOTAGE QUI MANQUE ENCORE DE
LISIBILITÉ
-
EXAMEN DU RAPPORT EN COMMISSION
-
CONTRIBUTIONS DES GROUPES POLITIQUES
-
LISTE DES PERSONNES AUDITIONNÉES
-
DÉPLACEMENTS DE LA MISSION
D'INFORMATION
-
PROCÈS VERBAUX DES AUDITIONS DE LA
MISSION D'INFORMATION
-
Audition de M. Michel Laforcade, directeur
général de l'Agence régionale de santé
Nouvelle-Aquitaine (ARS Nouvelle-Aquitaine), auteur du rapport relatif à
la santé mentale
-
Audition de Mme Marie-Rose Moro, professeur de
psychiatrie de l'enfant et de l'adolescent, chef de service à
l'université Paris Descartes, et M. Jean-Louis Brison, inspecteur
d'académie - inspecteur pédagogique régional, auteurs du
rapport « Plan d'action en faveur du bien-être et de la
santé des jeunes » remis au Président de la
République en novembre 2016
-
Audition de M. Dominique Maigne, directeur de la
Haute Autorité de santé, de Mme Marie-Hélène
Rodde-Dunet, chef du service Évaluation de la pertinence des soins et
amélioration des pratiques et des parcours, et de M. Michel
Laurence, chef du service Bonnes pratiques professionnelles,
représentant la Haute Autorité de santé
-
Audition des docteurs Zinna Bessa,
sous-directrice « Santé des populations et prévention des
maladies chroniques », et Philippe Leborgne, adjoint à la cheffe du
bureau de la santé mentale, de la Direction générale de la
santé (DGS)
-
Audition de Mmes Viviane Kovess-Masféty,
présidente de la Commission spécialisée évaluation,
stratégie et perspective (CSESP), et Claudine Berr, présidente de
la commission spécialisée maladies chroniques (CSMC),
représentant le Haut Conseil de la santé publique (HCSP)
-
Audition conjointe de fédérations
hospitalières : MM. David Gruson, délégué
général, et Alexandre Mokédé, adjoint au
délégué général, de la
Fédération hospitalière de France (FHF), docteur Olivier
Drevon, président, M. David Castillo, délégué
général, et docteur Vincent Masetti, coordinateur médical
CLINEA, de l'Union nationale des cliniques psychiatriques privées
(Uncpsy), M. David Causse, coordonnateur du pôle santé social, et
Mme Anne Charlotte de Vasselot, conseiller santé social,
représentant la Fédération des établissements
hospitaliers et d'aide à la personne privés non lucratifs
(Fehap), et M. Gilles Moullec, vice-président, et Mme Luce Legendre,
vice-présidente, du Bureau national de l'Association des
établissements participant au service public de santé mentale
(ADESM)
-
Audition du docteur Catherine Isserlis,
référent médical psychiatrie/santé mentale/autisme,
et de M. Philippe Guinard, responsable psychiatrie, de la Direction de l'offre
de soins de l'Agence régionale de santé Ile-de-France
-
Audition conjointe des organisations
représentant les spécialistes de la prise en charge psychiatrique
des mineurs : professeur Michel Wawrzyniak, président, et docteur
Catherine Lacour-Gonay, membre du conseil d'administration, de la
Société Française de Psychiatrie de l'Enfant et de
l'Adolescent et Disciplines Associées (SFPEADA), docteur Patrick
Belamich, président de la Fédération Des Centres
Médico-Psycho-Pédagogiques (FDCMPP), et docteur Roger Teboul,
pédopsychiatre, président de l'Association des Psychiatres de
secteur Infanto-juvénile (API)
-
Audition du professeur Jean-Philippe Raynaud,
chef de service de psychiatrie de l'enfant et de l'adolescent (SUPEA)au centre
hospitalier universitaire (CHU) de Toulouse
-
Professeur Diane Purper-Ouakil, chef du
pôle psychiatrie au Centre hospitalier universitaire (CHU) de Montpellier
et responsable de la médecine psychologique pour enfants et adolescents
à l'hôpital Saint Eloi, professeur Jacques Dayan,
vice-président de l'association WAIMH France (World Association for
Infant Mental Health), professeur Manuel Bouvard, chef du service universitaire
d'hospitalisation pour enfants et adolescents (SUHEA) au Centre hospitalier
universitaire (CHU) de Bordeaux
-
Audition des docteurs Maryse Bonnefoy,
médecin au centre de PMI de Lyon, Colette Bauby, médecin au
centre de PMI de Gennevilliers,
et Sylvaine Gissinger, pédiatre, représentant le Syndicat national
des médecins de la protection maternelle et infantile (SNMPMI)
-
Audition du Docteur Anne Laure Sutter-Dallay,
responsable de l'unité fonctionnelle, réseau de psychiatrie
périnatale du pôle universitaire de psychiatrie adulte du centre
hospitalier Charles Perrens, du Professeur Bruno Falissard,
pédopsychiatre et biostatisticien, de M. Franck von Lennep, directeur,
et Mmes Nathalie Fourcade, sous directrice de l'observation de la santé
et de l'assurance maladie, et Valérie Ulrich, cheffe de la mission
recherche, de la Direction de la recherche, des études, de
l'évaluation et des statistiques (Drees)
-
Audition de Mme Véronique Gasté,
cheffe du bureau de la santé, de l'action sociale et de la
sécurité à la Direction générale de
l'enseignement scolaire (DGESCO) du Ministère de l'éducation
nationale, de l'enseignement supérieur et de la recherche
-
Audition de Mmes Anne-Marie Armanteras-de
Saxcé, directrice générale, et Céline Descamps,
chargée de mission au bureau R4 (prises en charge post aigües,
pathologies chroniques et santé mentale), de la Direction
générale de l'offre de soins (DGOS)
-
Audition du Professeur Christian Müller,
psychiatre, président de la Conférence nationale des
présidents de commissions médicales d'établissements (CME)
de centres hospitaliers spécialisés (CHS) en psychiatrie
-
Audition du Professeur Marion Leboyer, directrice
de la fondation FondaMental et responsable de la recherche à
l'Hôpital Chenevier-Mondor de Créteil
-
Audition du Collège National des
Universitaires de Psychiatrie (CNUP) représenté par le professeur
Pierre Thomas, président, responsable médical du pôle
psychiatrie, médecine légale et médecine en milieu
pénitentiaire du centre hospitalier régional universitaire de
Lille, et Mme Marie Rose Moro, professeur de psychiatrie de l'enfant et de
l'adolescent, et du docteur Bénédicte Barbotin, présidente
de l'Association Française Fédérative des Étudiants
en Psychiatrie (AFFEP)
-
Audition de Mme Marie-Odile Krebs, professeur de
psychiatrie, chef du service hospitalo-universitaire du centre hospitalier
Sainte-Anne, fondatrice du Centre d'évaluation du jeune adulte et de
l'adolescent, et de Mme Aude Ollé-Laprune, directrice
générale de la Fondation Pierre Deniker
-
Audition conjointe de MM. Vincent Beaugrand,
directeur général, Georges Papanicolaou, psychiatre,
médecin-chef du centre de psychanalyse de la clinique Dupré,
Philippe Lesieur, psychiatre, de la Fondation Santé des
Étudiants de France (FSEF)
-
Audition du Professeur Alain Ehrenberg,
président du Conseil national de la santé mentale
-
Audition conjointe de M. Daniel Marcelli,
professeur émérite de psychiatrie de l'enfant et de l'adolescent,
et du Pr Viviane Kovess-Masféty, présidente de la commission
spécialisée évaluation, stratégie et prospective
(CSESP) du Haut Conseil de la santé publique (HCSP)
-
Audition de Mme Isabelle Coutant,
sociologue, chargée de recherche au CNRS et membre de l'Institut de
recherche interdisciplinaire sur les enjeux sociaux
-
Audition conjointe sur les
« Dys- » Pr Paul Vert, professeur émérite de
pédiatrie, membre de l'Académie nationale de médecine, Pr
Mario Speranza, chef du service universitaire de psychiatrie de l'enfant et de
l'adolescent du Centre hospitalier de Versailles, Pr Franck Ramus, directeur de
recherches au CNRS et professeur attaché à l'Ecole Normale
Supérieure, Dr Michel Habib, président de Résodys
-
Audition conjointe de Mme Béatrice Borrel,
présidente de l'Union nationale de familles et amis de personnes malades
et/ou handicapées psychiques (Unafam), et Mme Claude Finkelstein,
présidente de la Fédération nationale des associations
d'usagers en psychiatrie (Fnapsy)
-
Audition des docteurs Charly Carayon, psychiatre
- chef de Pôle : Psychiatrie Enfant et Adolescent au centre hospitalier
Alès - Cévennes, Thierry Fouque, psychiatre - chef du service
Enfant et Adolescent au CHU de Nîmes, et Emmanuel Lafay, psychiatre -
chef de pôle du 30i03 au mas Careiron à Uzès
-
Audition conjointe sur la place de la
pédopsychiatrie à l'université et la formation des
pédopsychiatres : Professeur Jean-Luc Dubois-Randé,
président de la Conférence des doyens des facultés de
médecine et doyen de l'Université Paris Est Créteil Val de
Marne, Professeur Benoît Schlemmer, chef de service de Réanimation
médicale à l'hôpital Saint-Louis à Paris, doyen
honoraire, Faculté de Médecine et Université
Paris-Diderot, conseiller universitaire auprès du Directeur
Général de l'ARS d'Ile de France, chargé de mission
"Réforme du 3e cycle des études médicales", Professeur
David Cohen, chef du département de Psychiatrie de l'Enfant et de
l'Adolescent de l'hôpital Pitié-Salpêtrière à
Paris
-
Audition de M. Michel Laforcade, directeur
général de l'Agence régionale de santé
Nouvelle-Aquitaine (ARS Nouvelle-Aquitaine), auteur du rapport relatif à
la santé mentale
-
CONTRIBUTIONS ÉCRITES SOLLICITÉES
PAR LA COMMISSION
N° 494
SÉNAT
SESSION ORDINAIRE DE 2016-2017
|
Enregistré à la Présidence du Sénat le 4 avril 2017 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission d'information (1) sur la situation de la psychiatrie des mineurs en France ,
Par M. Alain MILON,
Président,
et M. Michel AMIEL,
Rapporteur,
Sénateurs
|
(1) Cette mission d'information est composée de : M. Alain Milon, président ; M. Michel Amiel, rapporteur ; Mme Aline Archimbaud, M. Jacques Bigot, Mme Laurence Cohen, M. Yves Daudigny, Mme Corinne Imbert, M. Henri Tandonnet, vice-présidents ; Mmes Maryvonne Blondin, Françoise Cartron, Daniel Chasseing, Mmes Chantal Deseyne, Jacky Deromedi, M. Alain Dufaut, Mmes Catherine Genisson, Anne-Catherine Loisier, Marie Mercier, M. Pierre Médevielle, Mmes Brigitte Micouleau, Patricia Morhet-Richaud, Marie-Françoise Perol-Dumont, Christine Prunaud, M. Jean-François Rapin, Mme Stéphanie Riocreux, M. René-Paul Savary, Mme Patricia Schillinger. |
LISTE DES PROPOSITIONS
___________
1. Soutenir la recherche en épidémiologie afin d'acquérir une connaissance plus fine de la population des mineurs touchés par des troubles psychiatriques.
2. Afin d'évaluer la prise en charge psychiatrique des mineurs en fonction du parcours de soins, prévoir que les mineurs qui consultent en ambulatoire dans un établissement de santé se voient attribuer un numéro anonymisé identique à celui qui leur sera assigné en cas d'hospitalisation.
3. Améliorer la connaissance des motifs de recours aux soins par un accès encadré aux dossiers médicaux.
4. Mieux accompagner les familles dans l'information et l'orientation, dès la détection du trouble et jusqu'à sa prise en charge, en particulier par la mise à disposition d'une information synthétique et pratique.
5. Mieux prendre en compte l'importance du soutien à la parentalité dès la périnatalité, en s'appuyant notamment sur l'entretien prénatal précoce.
6. Améliorer la diffusion des outils de repérage auprès des professionnels de première ligne, en particulier les psychologues et les infirmiers scolaires ainsi que les professionnels des services de protection maternelle et infantile (PMI).
7. Lors de l'entrée dans l'enseignement supérieur, prévoir pour chaque étudiant une visite médicale permettant de faire un bilan de santé somatique et psychique et une information sur l'accompagnement dont il peut bénéficier.
8. Renforcer la formation initiale et continue des enseignants en psychologie de l'adolescent.
9. Redonner toute leur place aux réseaux d'aides spécialisées aux élèves en difficulté (RASED) tout en maintenant leur double mission auprès des équipes pédagogiques et des élèves en difficulté.
10. Prévoir, pour les accompagnants des élèves en situation de handicap (AESH), une formation débouchant sur un diplôme d'État.
11. Afin d'accroître l'attractivité de la médecine scolaire, développer l'accueil, dans les services de médecine scolaire, d'étudiants du 2 e cycle d'études médicales et d'internes en médecine générale, pédiatrie et psychiatrie.
12. Soutenir la mise en place du corps des psychologues de l'Éducation nationale afin de renforcer le repérage en milieu scolaire et de mieux l'articuler avec l'orientation vers la prise en charge.
13. Généraliser sous certaines conditions les dispositifs permettant l'intervention à temps partiel d'un professionnel de centre médico-psychologique (CMP) (infirmier, psychologue, psychiatre) dans un établissement scolaire du secteur.
14. Prévoir un dispositif téléphonique de permanence permettant de répondre aux besoins d'avis pédopsychiatriques des médecins généralistes.
15. Développer l'intervention des pédopsychiatres dans les services de protection de l'enfance.
16. Développer les conventions entre maisons des adolescents (MDA) et regroupements d'établissements scolaires pour assurer une meilleure connaissance par les responsables d'établissement des dispositifs existants et des procédures d'admission.
17. Lever les obstacles statutaires au recrutement de psychiatres et de pédopsychiatres par la protection judiciaire de la jeunesse dans les directions inter-régionales. En particulier, assurer un régime indemnitaire favorable au recrutement de praticiens hospitaliers à temps partiel.
18. Prévoir une psychiatrie infanto-juvénile prenant en charge les jeunes au moins jusqu'à leur majorité.
19. S'orienter vers une tarification globale pour les établissements médico-sociaux sur la base du parcours de prise en charge.
20. Identifier et mettre en place un panier de soins et de services homogène dans chaque département.
21. Améliorer la gestion des files actives des centres médico-psychologiques (CMP) par la mise en place d'une gestion commune.
22. Mettre en place des « indicateurs de saturation » des centres médico-psychologiques (CMP) et des centres médico-psycho-pédagogiques (CMPP) afin de savoir où se concentrent les difficultés et de faciliter la régulation.
23. Accroître les capacités d'ouverture des centres médico-psychologiques (CMP) ainsi que leur capacité à recevoir en urgence.
24. Poursuivre le mouvement de réouverture de lits hospitaliers en psychiatrie infanto-juvénile dans les territoires où cela apparaît nécessaire.
25. Favoriser le développement des structures d'aval sur l'ensemble du territoire en augmentant les capacités d'accueil en hôpital de jour, en centre d'activité thérapeutique à temps partiel (CATTP) et dans les structures intégrant soins et études.
26. Rendre plus efficace et lisible l'articulation des structures de prise en charge en identifiant les différents niveaux d'intervention et les voies de passage de l'un à l'autre (niveau de repérage, niveau permettant le diagnostic et niveau plus spécialisé pour la prise en charge des cas complexes).
27. Soutenir les réseaux en pédopsychiatrie en leur donnant les moyens de fonctionner.
28. Soutenir les équipes mobiles de liaison pour favoriser une meilleure articulation entre le sanitaire, le médico-social et le social afin d'éviter le recours aux hospitalisations.
29. Permettre la double prise en charge par l'assurance maladie pour les prises en charge sanitaires des mineurs souffrant de troubles psychiatriques.
30. Prévoir le cadre réglementaire permettant aux soignants de partager leur temps entre structures sanitaires et structures médico-sociales.
31. Conforter l'accès aux soins somatiques des patients pris en charge en service de psychiatrie.
32. Généraliser l'association des pédopsychiatres dans les équipes des services d'urgences pédiatriques, en particulier par la mise en place d'astreintes téléphoniques.
33. Assurer une plus large diffusion des meilleures pratiques. En particulier, permettre l'accès de tous aux programmes de gestion parentale.
34. Systématiser le recensement et l'évaluation, par les administrations centrales et les agences, des innovations en vue de leur éventuelle généralisation tout en respectant la diversité des approches.
35. Clarifier le périmètre des administrations centrales quant à la médecine scolaire et universitaire pour répondre à l'objectif de continuité du suivi et de la prise en charge des mineurs et des jeunes adultes.
36. Sanctuariser le financement des activités de psychiatrie dans les groupements hospitaliers de territoires (GHT).
37. Faire évoluer le mode de financement des établissements psychiatriques afin de rémunérer de manière plus adéquate les actes de psychiatrie en établissement hospitalier.
38. Utiliser l'expertise de la Haute Autorité de santé (HAS) pour proposer des améliorations organisationnelles au-delà de ses préconisations en matière de bonnes pratiques.
39. Intégrer les missions du conseil national de la santé mentale (CNSM) au sein du Haut conseil de la santé publique (HCSP) s'agissant de l'évaluation et laisser le soin aux services ministériels de mener les travaux de concertation.
40. Réformer la tarification des consultations de pédopsychiatrie en ville et à l'hôpital, afin de prendre en compte la réalité du temps passé à l'écoute et pour la prise en charge du mineur et de son entourage.
41. Prévoir au moins un poste de professeur d'université de pédopsychiatrie par université.
42. Dans le cadre de la réforme en cours du troisième cycle des études de médecine, envisager dès à présent la mise en place d'un co-DES de psychiatrie des adultes et de psychiatrie de l'enfant et de l'adolescent, avec une régulation du nombre d'internes dans chacune des deux branches.
43. Dans le cadre de la mise en oeuvre du co-DES, se conformer aux règles des équivalences européennes en matière de stages, et développer les stages au sein de structures médico-sociales.
44. Substituer aux épreuves classantes nationales (ECN) des épreuves classantes régionales (ECR) afin de former le nombre de spécialistes nécessaires en fonction d'une carte régionale des besoins.
45. Permettre sous certaines conditions la prise en charge par l'assurance maladie des consultations de psychologues cliniciens en ville sur l'ensemble du territoire afin de répondre le plus précocement possible à la souffrance psychique.
46. Mettre en place une formation de niveau Master en psychiatrie pour les infirmiers.
47. Revaloriser le niveau de remboursement des actes infirmiers.
48. Prévoir les conditions dans lesquelles les consultations auprès des professionnels associés à la psychiatrie (psychomotriciens, ergothérapeutes) peuvent être prises en charge par l'assurance maladie sans passage par la maison départementale des personnes handicapées (MDPH).
49. Accroître les moyens dévolus à la recherche en psychiatrie des mineurs et faciliter l'accès des chercheurs aux structures existantes.
50. Encourager, sous l'égide de la Haute Autorité de santé (HAS), l'évaluation des stratégies non médicamenteuses en psychiatrie afin de vérifier leur conformité aux recommandations nationales et internationales.
51. Soutenir les études médico-économiques, notamment dans le domaine des soins-études.
52. Développer la recherche paramédicale dans le domaine de la psychiatrie des mineurs.
LISTE DES SIGLES
_______
ADF Assemblée des départements de France
AESH Accompagnant des élèves en situation de handicap
ARS Agences nationales de santé
ASE Aide sociale à l'enfance
CAMSP Centres d'action médico-sociale précoce
CATTP Centres d'activité thérapeutique à temps partiel
CDAPH Commission des droits et de l'autonomie des personnes handicapées
CLSM Conseils locaux de santé mentale
CME Commissions médicales d'établissements
CMP Centre médico-psychologique
CMPP Centres médico-psycho-pédagogiques
CNAMTS Caisse nationale d'assurance maladie des travailleurs salariés
CNSM Conseil national de la santé mentale
CNUP Collège national des universitaires de psychiatrie
DESC Diplôme d'études spécialisées complémentaires
DGCS Direction générale de la cohésion sociale
DGESCO Direction générale de l'enseignement scolaire
DGS Direction générale de la santé
DPJJ Direction de la protection judiciaire de la jeunesse
DREES Direction de la recherche, des études, de l'évaluation et des statistiques
DSM Diagnostic and statistical manuel of mental disorders
ECN Épreuves classantes nationales
EHPAD Etablissements d'hébergement pour personnes âgées dépendantes
ESJ Espaces santé jeunes
ETP Equivalents temps plein
FFP Fédération française de psychiatrie
GCMSM Groupements de coopération sanitaire et médico-sociale
GHT Groupements hospitaliers de territoire
HAS Haute Autorité de santé
HCSP Haut Conseil de la santé publique
HPST Loi « hôpital, patients, santé, territoires »
IGAENR Inspection générale de l'administration de l'éducation nationale et de la recherche
IGAS Inspection générale des affaires sociales
IGEN Inspection générale de l'éducation nationale
IME Instituts médico-éducatifs
ITEP Instituts thérapeutiques, éducatifs et pédagogiques
MDA Maison des adolescents
MDPH Maison départementale des personnes handicapées
MECS Maisons d'enfants à caractère social
OMS Organisation mondiale de la santé
PAEJ Points d'accueil écoute jeune
PAI Projet d'accueil individualisé
PHRC Programmes hospitaliers de recherches cliniques
PJJ Protection judiciaire de la jeunesse
PMI Protection maternelle et infantile
RASED Réseaux d'aides spécialisées aux élèves en difficulté
RCP Réunions de concertation pluridisciplinaire
SFPEADA Société française de psychiatrie de l'enfant et de l'adolescent et disciplines associées
SIP Société d'information psychiatrique
SPH Syndicat des psychiatres des hôpitaux
SNIIRAM Système national d'information inter-régimes de l'assurance maladie
SSSIAT Service de soutien, soin, intervention et accueil temporaire
SUMPPS Services de médecine universitaire préventive et de promotion de la santé
TDAH Trouble déficit de l'attention avec ou sans hyperactivité
ULIS Unité localisée pour l'inclusion scolaire
VAE Validation des acquis de l'expérience
« Dès lors qu'autrui me regarde,
j'en
suis responsable »
Emmanuel Lévinas, Ethique et infini (1982)
AVANT-PROPOS
Mesdames, Messieurs,
Créée le 16 novembre 2016 à l'initiative du groupe Rassemblement démocratique et social européen (RDSE) du Sénat 1 ( * ) , la mission d'information sur la situation de la psychiatrie des mineurs en France a débuté ses travaux au mois de décembre dernier. La nécessité pour la représentation nationale de se saisir de cette question résulte des insuffisances constatées dans le domaine de la détection et de la prise en charge des troubles mentaux des enfants et adolescents, ainsi que des jeunes adultes. La mission d'information s'est donc intéressée à l'articulation des rôles entre les différents acteurs qui interviennent en la matière, professionnels de santé mais aussi professionnels des champs social et médico-social, de l'éducation nationale et de la justice, patients et familles. Elle s'est également penchée sur l'organisation territoriale des prises en charge, sur la recherche en pédopsychiatrie et sur la diffusion de ses apports.
A cette fin, elle a conduit vingt-six auditions et réalisé deux déplacements , l'un dans la région Provence-Alpes-Côtes-d'Azur et l'autre dans les Hauts-de-France. Au cours de ses travaux, elle a ainsi pu échanger avec une centaine de personnes .
La mission d'information a souhaité dépasser les polémiques dont a pâti la pédopsychiatrie ces dernières années. Son objectif est de réunir le plus largement possible décideurs et acteurs autour de propositions concrètes susceptibles de rassembler au-delà des appartenances politiques et des positions idéologiques. Elle a ainsi formulé 52 propositions dont certaines fixent des orientations politiques générales et d'autres définissent des pistes d'évolution précises pour améliorer l'accompagnement des mineurs souffrant de troubles psychiatriques.
Les sénateurs membres de la mission d'information souhaitent remercier l'ensemble des personnes rencontrées pour la qualité des échanges, permise notamment par le fort engagement de chacun, et pour la contribution précieuse de tous aux travaux qu'elle a menés.
INTRODUCTION
Peu de sujets ont fait l'objet d'autant de rapports publics au fil des dernières décennies que la psychiatrie 2 ( * ) . C'est toutefois principalement la psychiatrie des adultes qui a suscité l'intérêt, la situation de la psychiatrie des mineurs ayant été relativement peu étudiée en tant que telle. La question des troubles mentaux susceptibles d'affecter les enfants et les adolescents est au coeur de politiques anciennes. Historiquement, celles-ci ont néanmoins été tournées d'abord vers les enjeux d'ordre public plutôt que sanitaires.
Ce n'est que récemment que l'importance du repérage et de la prise en charge des troubles psychiatriques des mineurs a été véritablement placée au premier plan. Remis en octobre dernier, le rapport relatif à la santé mentale présenté par M. Michel Laforcade 3 ( * ) formule une série de préconisations spécifiques sur la psychiatrie infanto-juvénile. Une étape nouvelle paraît avoir été franchie avec la mission « Bien-être et santé des jeunes », conduite par le professeur de psychiatrie de l'enfant et de l'adolescent Marie-Rose Moro et l'inspecteur d'académie Jean-Louis Brison. Ces derniers ont rendu leurs préconisations au Président de la République le 29 novembre 2016. Dans le cadre d'une approche large de la santé des jeunes, ce rapport dresse un bilan des besoins de la psychiatrie infanto-juvénile en France. Il suggère plusieurs pistes d'évolution, dont certaines ont déjà connu une traduction, notamment sous forme législative.
Le nombre de jeunes faisant appel à la pédopsychiatrie apparaît important. Le rapport Moro-Brison l'estime à près d'un million en prenant en compte l'ensemble des jeunes ayant consulté au moins une fois au cours de l'année dans une structure dédiée. Le périmètre de cette estimation inclut tant la psychiatrie publique que les structures associatives et privées ainsi que les jeunes pris en charge dans le secteur médico-social, qu'ils fassent ou non l'objet d'un suivi après cette première consultation.
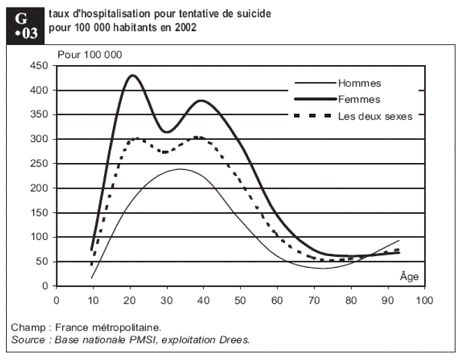
S'agissant spécifiquement de la prise en charge ambulatoire en psychiatrie hospitalière, en 2015, sur 2 millions de patients suivis, 25 % étaient des mineurs 4 ( * ) .
La prise en charge des mineurs répond d'abord à un enjeu de prévention. Selon l'Organisation mondiale de la santé (OMS), plus de 50 % des pathologies psychiatriques de l'adulte apparaissent avant seize ans. Le Pr Pierre Thomas, président du collège national des universitaires de psychiatrie (CNUP), précise en outre que la moitié des troubles psychiatriques à fort potentiel évolutif, comme les schizophrénies, les troubles bipolaires, les troubles du spectre autistique et les dépressions récidivantes, commencent avant l'âge de 15 ans et, pour les trois-quarts d'entre eux, avant l'âge de 25 ans 5 ( * ) .
La nécessité d'agir le plus en amont possible avec les instruments adaptés s'impose d'autant plus que, s'ils sont pris suffisamment tôt, certains troubles peuvent disparaître et l'enfant ou l'adolescent guérir . Plusieurs professionnels auditionnés par la mission d'information ont ainsi souligné que pour certaines maladies qui se déclarent au cours de l'enfance et de l'adolescence, la précocité du diagnostic conditionne le pronostic et la qualité de vie des patients. Selon une étude récente, « les cinq premières années de la maladie sont considérées comme une phase critique au cours de laquelle les chances de rémission sont les plus grandes et la réponse aux traitements la meilleure » 6 ( * ) .
L'un des objectifs du repérage précoce est de raccourcir la durée des troubles psychotiques et d'éviter les complications qui résultent de l'absence de traitement (addictions, isolement, décrochage scolaire, comportements suicidaires notamment).
La prise en charge précoce apparaît en effet d'autant plus importante que les maladies psychiatriques ont un fort retentissement sur la vie de la personne atteinte et de son entourage mais aussi pour la société dans son ensemble. L'introduction au plan psychiatrie et santé mentale 2011-2015 rappelle que les coûts collatéraux liés à la perte de production et à la perte de qualité de vie atteindraient près de 80 milliards d'euros chaque année, soit plus de 3,5 points de produit intérieur brut. D'un point de vue médico-économique, il a été démontré que la prévention sous ses différentes formes permet des économies par rapport à l'absence de réponse adaptée 7 ( * ) .
Les besoins des mineurs en psychiatrie appellent des modalités de prise en charge spécifiques car le mineur n'est pas un adulte en miniature . La pédopsychiatrie s'est structurée en discipline médicale pour prendre en compte cette spécificité.
En tant que discipline universitaire, la pédopsychiatrie est récente. Après la tenue à Paris en 1937 du premier congrès international sur la question, la première chaire française de psychiatrie de l'enfant a été créée en 1949. A la même époque, un service universitaire de pédopsychiatrie ouvre pour la première fois à l'hôpital Necker-Enfants malades avant d'être transféré à la Salpêtrière. Il jouera un rôle important dans la formation des premiers pédopsychiatres français dont l'action permettra une reconnaissance universitaire plus large de la discipline. A compter de 1967, de nouvelles chaires de psychiatrie de l'enfant voient le jour. Leur nombre s'élève à 29 en 1990.
Après la mise en place du secteur de psychiatrie infanto-juvénile en 1972, d'importants développements théoriques ont eu lieu dans les années 1980, lorsqu'a été introduite en France la psychopathologie du nourrisson, notamment par le Pr Serge Lebovici. La psychiatrie périnatale et celle des adolescents occupent aujourd'hui un champ de plus en plus important et la psychiatrie des mineurs apparaît en grand développement au plan international.
Au fur et à mesure de l'évolution des connaissances, des tranches d'âge jusque-là négligées ont en effet été mieux prises en compte. En ce qui concerne spécifiquement les adolescents, la sociologue Isabelle Coutant constate que « la souffrance adolescente, pensée dans le champ psychologique depuis les années 1950, n'est devenue un enjeu dans le champ politique qu'à partir des années 1990. Des circulaires ont été publiées préconisant de développer des lieux d'accueil, d'écoute et d'information spécifiques. Dans les années 2000, les maisons des adolescents ont été créées » 8 ( * ) .
La nécessité d'une prise en charge étendue du bébé au jeune adulte est aujourd'hui reconnue. Par rapport aux divers termes employés pour faire référence à la discipline qui les concerne (pédopsychiatrie, psychiatrie infanto-juvénile, psychiatrie de l'enfant et de l'adolescent), la mission d'information a choisi d'insister sur la cohérence de l'approche incluant l'ensemble des mineurs et a donc retenu le terme de psychiatrie des mineurs .
C'est bien la prise en charge psychiatrique qui est l'objet des travaux de la mission. Pour autant, celle-ci n'a pas entendu se limiter à la question du traitement d'un certain nombre de pathologies déterminées. Il s'agit de prendre en compte, du point de vue de la santé mentale, la continuité possible entre un simple mal-être, des troubles psychiques ou psychiatriques et des pathologies psychiatriques avérées. De plus, la pédopsychiatrie est une discipline complexe qui se doit d'aborder l'enfant et l'adolescent dans sa globalité. Elle se trouve au carrefour des champs sanitaire, médico-social, éducatif, parfois judiciaire ou carcéral, et de plusieurs politiques publiques d'envergure.
PREMIÈRE PARTIE : QUELS SONT LES BESOINS ?
La psychiatrie, en particulier celle des mineurs, est une discipline par nature poreuse aux questions sociétales et à leur évolution. Elle fait aujourd'hui l'objet de multiples sollicitations. Face aux maux qui touchent la jeunesse et aux difficultés pour les institutions, notamment le cadre éducatif, d'y répondre, certains considèrent que l'on demande de nos jours à la psychiatrie d'apporter des réponses y compris sur des sujets qui ne sont finalement pas de son ressort. Le syndicat des psychiatres d'exercice public (SPEP) fait état d'une tendance à exiger d'elle de « nommer comme pathologie ce qui est au départ un écart à une norme ou une souffrance sociale » 9 ( * ) . Confrontée à des demandes de plus en plus nombreuses, la psychiatrie des mineurs fait également face à des attentes accrues de la part de la société.
Il faudrait pouvoir éviter de disperser les ressources trop rares de la pédopsychiatrie sur des sujets qui n'appellent pas de prise en charge psychiatrique. Le Pr Viviane Kovess-Masfety précise ainsi qu'il « est important de faire cette distinction entre des maladies mentales ayant des conséquences importantes sur le développement, et des symptômes passagers. Je ne dis pas que rien ne doit être fait pour ces symptômes passagers, mais il n'est pas certain que ce soit la psychiatrie qui doive intervenir » 10 ( * ) .
Cependant en pratique, dès lors qu'une souffrance s'exprime, les soignants ne sont pas en mesure de faire la part, a priori, entre des demandes qui seraient légitimes et d'autres qui ne le seraient pas. Plusieurs professionnels auditionnés ont considéré que les besoins de plus en plus nombreux qui semblent s'exprimer au sein de la société s'imposent à eux. Il ne s'agit pas de psychiatriser à tout-va la souffrance psychique mais au contraire de distinguer par une expertise a minima ce qui relèverait de la prise en charge psychiatrique. Cette expertise a minima suppose une appréciation de la souffrance psychique afin de distinguer la souffrance non pathologique de la souffrance pathologique.
Même si les soignants répondent le mieux possible à l'ensemble des demandes qui leur sont adressées, la mission d'information a été frappée par le manque de connaissances épidémiologiques relatives à la santé mentale des mineurs. L'enjeu est de répondre de la manière la plus adéquate aux besoins.
I. UN CONTEXTE QUI FAIT EMERGER DES BESOINS NOUVEAUX
Avec la prise en compte de la santé mentale de la population comme un enjeu de santé publique, le regard de nos concitoyens sur la psychiatrie a évolué et tend pour partie à banaliser le recours à ces soins. Son rôle n'est plus d'intervenir aux marges de la société ; il est désormais admis que chacun puisse avoir à y recourir à un moment dans sa vie.
Les attentes quant à l'efficacité de la prise en charge sont d'autant plus grandes que la société entend mieux intégrer les personnes en souffrance mentale.
A. LA NÉCESSITÉ AUJOURD'HUI PLEINEMENT ADMISE D'INTERVENIR AU STADE LE PLUS PRÉCOCE POSSIBLE
1. Un simple mal-être peut traduire un trouble
Le repérage et la prise en charge précoces sont des priorités unanimement partagées et tout aussi anciennes que fondées s'agissant particulièrement de la psychiatrie des mineurs.
S'il n'existe pas de déterminisme avéré en matière de pathologies mentales, les professionnels ont insisté sur l'existence d'une continuité possible entre la présence d'un simple mal-être et l'apparition ultérieure d'un trouble psychiatrique. Certains âges de la vie, notamment l'adolescence, sont propices à l'apparition de situations de mal-être souvent passagères. Au-delà d'une certaine durée et intensité, le risque existe cependant que le mal-être ne devienne pathologique, surtout s'il n'est pas pris en charge ou s'il l'est de manière inadéquate. En particulier, on sait que des troubles rencontrés au cours de la petite enfance peuvent ré-émerger au cours de l'adolescence, de la vie adulte ou de périodes de rupture.
Dès lors, la question se pose de savoir comment mettre en oeuvre précocement des méthodes permettant de distinguer entre la pathologie psychiatrique déjà constituée et la simple souffrance, qui peut néanmoins devenir chronique. Compte tenu des liens qui peuvent exister entre l'expression d'un mal-être et l'apparition d'un trouble pathologique, le Pr Marie-Rose Moro insiste sur la nécessité de répondre à toutes les situations : « Lorsqu'on travaille avec les enfants et les adolescents, on ne peut faire le tri entre les cas les plus graves et les moins graves car il existe une continuité » 11 ( * ) . Dans ce contexte, il faut insister sur l'attention qui doit être accordée à la parole des mineurs, en particulier celle des jeunes enfants .
2. De nouvelles expressions de mal-être et de troubles à prendre en compte
La psychiatrie des mineurs est sollicitée sur de nouveaux sujets car la société évolue. La rapidité de ces évolutions, les incertitudes sur l'avenir de nos sociétés et un climat à certains égards anxiogène génèrent des inquiétudes voire des besoins nouveaux.
Dans le seul cadre scolaire, les sujets à prendre en compte sont très divers : troubles des apprentissages, phobies scolaires, phénomènes de harcèlement, radicalisation ou encore violences psychologiques par l'intermédiaire des nouveaux moyens de communication. Les dernières enquêtes disponibles font apparaître qu'en France les élèves souffrent davantage qu'à l'étranger de plaintes somatiques et anxio-dépressives 12 ( * ) .
Comme l'indique le rapport du Pr Marie-Rose Moro et de M. Jean-Louis Brison : « certains de ces besoins, apparemment nouveaux, peuvent correspondre à des phénomènes anciens. Ils ont prospéré longtemps dans l'espace scolaire sans poser de réels problèmes et surtout sans que l'on pense, un seul instant, qu'ils pouvaient être des causes ou des conséquences de mal-être intenses ».
La hausse des demandes adressées à la pédopsychiatrie n'est pas nécessairement liée à une hausse de la prévalence des maladies. Les motifs de l'augmentation de ces sollicitations semblent multiples. La mission d'information n'a cependant pas eu connaissance de travaux permettant d'acquérir une vision plus fine et étayée des causes de ce phénomène.
B. L'ÉVOLUTION DU REGARD DE LA SOCIÉTÉ
Plusieurs évolutions engagées de longue date ont entraîné un changement dans la manière dont les troubles psychiatriques sont perçus par la société. Le mouvement de désinstitutionalisation amorcé dans les années 1960 et l'attention croissante portée à la santé mentale au regard du vivre-ensemble ont contribué à mieux faire reconnaître la place des personnes qui souffrent de troubles psychiatriques au sein de la société.
1. Les institutions promeuvent la santé mentale positive et le bien-être
Pour l'OMS, « la santé mentale est un état de bien-être dans lequel une personne peut se réaliser, surmonter les tensions normales de la vie, accomplir un travail productif et contribuer à la vie de sa communauté. Dans ce sens positif, la santé mentale est le fondement du bien-être d'un individu et du bon fonctionnement d'une communauté . »
Cette définition portée au niveau international, en mettant l'accent sur la santé mentale positive, est particulièrement large et ambitieuse. De plus en plus, les institutions s'y réfèrent pour fonder leurs actions.
En France, c'est notamment le cas de l'Éducation nationale, pour laquelle cette évolution n'allait pas de soi. Devant la mission d'information, l'inspecteur d'académie Jean-Louis Brison a relevé que : « l'institution scolaire a été rétive durant des années - et elle l'est encore - à la psychologie générale des adolescents, les collégiens et lycéens devant laisser de côté leurs états d'âme, leur singularité personnelle, individuelle et, le cas échéant, linguistique, pour devenir en quelque sorte de purs esprits, acceptant la discipline scolaire dans le seul but d'apprendre et de travailler. La souffrance intense de ces jeunes gens et leurs pathologies ne figurent pas dans la culture de l'éducation nationale » 13 ( * ) . Une évolution semble avoir eu lieu avec la loi d'orientation et de programmation pour la refondation de l'École de la République de 2013 14 ( * ) qui consacre les notions de bienveillance et de bien-être au sein de l'institution scolaire.
La protection judiciaire de la jeunesse (PJJ) a elle aussi marqué sa volonté de mieux intégrer cette approche. Selon les éléments transmis à la mission d'information par l'administration centrale, la démarche « PJJ promotrice de santé » qui se déploie depuis 2013 veille à la mobilisation de l'institution dans son ensemble pour intégrer les questions de santé et de bien-être des mineurs dans les prises en charge judiciaires.
Les multiples instances qui participent à l'éducation tendent ainsi à dépasser le cadre strict de leurs missions pour se reconnaître un rôle dans la promotion de la santé mentale des jeunes . Dans ce contexte, une attention plus grande est portée à des comportements ou phénomènes pouvant susciter ou traduire un mal-être.
2. L'évolution des mentalités vers la déstigmatisation
La déstigmatisation des maladies mentales et des malades est nécessairement lente. Cette question soulève des enjeux sanitaires d'autant plus importants que le fait de se sentir stigmatisé peut constituer un motif de non-recours aux soins .
Il semble néanmoins exister aujourd'hui une réelle volonté de reconnaître la maladie psychique comme étant une maladie comme les autres. De fait, depuis le début des années 2000, la société est désormais plus disposée à parler de santé mentale et de psychiatrie. Avec la diffusion des connaissances, chacun se reconnaît plus facilement concerné, voire responsable.
Pour Mme Isabelle Coutant, « il est intéressant d'observer à quel point la psychiatrie s'est diffusée dans la société. Chacun, éducateur ou juge, diagnostique lui-même des troubles du comportement, avec l'idée que la psychiatrie constitue le recours » 15 ( * ) .
L'approche promue pour aborder la question du handicap psychique est de pousser vers une meilleure prise en compte de la capacité des personnes à l'autonomie. Pour le sociologue Alain Ehrenberg, ce « changement est devenu éclatant avec la montée en puissance des problématiques portées par la réhabilitation et le rétablissement. Leur but central est de permettre aux personnes atteintes de troubles mentaux sévères et durables de surmonter leur handicap psychique en développant leurs capacités le plus largement possible malgré la persistance de symptômes. Le changement de l'esprit du soin peut se résumer en un mot : avant on compensait les handicaps du patient tandis qu'aujourd'hui, on joue sur les atouts de l'individu » 16 ( * ) . Le parcours vers une plus grande autonomie des personnes tend à les faire considérer comme « handicapable[s] » selon l'expression reprise par M. Ehrenberg.
Enfin, il est aujourd'hui admis que, pour déstigmatiser, des campagnes destinées au grand public sont plutôt contreproductives et qu'il convient donc de mener des actions d'information en favorisant la diffusion continue des connaissances sur le mal-être et les troubles psychiatriques. Dans le même objectif, Mme Claude Finkelstein, présidente de la Fédération Nationale des Associations d'usagers en PSYchiatrie (Fnapsy), a également souligné le rôle joué par l'inclusion scolaire pour faire évoluer les mentalités afin de développer un nouveau regard sur le handicap 17 ( * ) .
II. UN MANQUE DE DONNÉES PRÉCISES SUR LES
BESOINS
QUI FAIT COURIR LE RISQUE D'UNE PRISE EN COMPTE INSUFFISANTE
La nécessité de disposer de connaissances épidémiologiques approfondies est particulièrement importante dans le domaine de la psychiatrie. Celle-ci se caractérise en effet par une double spécificité qui rend nécessaire l'accès à des données objectives. D'une part, la psychiatrie, en particulier celle des mineurs, est fortement soumise au regard et aux évolutions de la société : à l'occasion des échanges de la mission d'information avec le Dr Laurent Defromont au centre collaborateur de l'OMS à Lille, celui-ci a relevé que tout le monde s'estime capable d'émettre un avis en matière de santé mentale. D'autre part, une particularité liée à l'âge du patient existe en ce sens que ce n'est pas toujours le mineur, surtout dans les premiers âges de la vie, qui formule une demande.
Comme le Pr Bruno Falissard le souligne, « on passe du côté du pathologique dès lors qu'il y une plainte. En pédopsychiatrie la seule différence est que cette plainte ne vient pas de l'enfant mais du groupe qui l'entoure » 18 ( * ) . On touche à la question de l'expression de la douleur, psychique ou somatique, chez l'enfant, en particulier le plus jeune. De fait, sans une meilleure assise épidémiologique, la politique publique en matière de pédopsychiatrie ne peut trouver sa pleine efficacité .
A. UNE PRÉVALENCE DES MALADIES QUI SEMBLE STABLE AU COURS DU TEMPS
1. Si le diagnostic et la reconnaissance des troubles psychiatriques ont progressé...
Deux éléments se conjuguent pour alimenter le sentiment d'une hausse de la prévalence des troubles psychiatriques :
- d'une part, l'élargissement aux notions de santé mentale positive et de bien-être brouille en partie l'analyse ;
- d'autre part, des comportements qui peuvent être symptomatiques de troubles psychiatriques comme la phobie scolaire se manifestent sous des formes aujourd'hui plus visibles et sont donc mieux pris en compte. Cette plus grande visibilité n'est pas nécessairement le reflet d'une augmentation des pathologies. Le Dr Georges Papanicolaou insiste sur cette distinction : « nous prenons en charge non pas les patients qui ont une phobie scolaire, mais les patients qui ne peuvent plus aller à l'école. Cette différence est importante » 19 ( * ) .
Les troubles psychiatriques sont désormais à la fois mieux appréhendés par la société et mieux diagnostiqués, avec des instruments de mesure affinés . Outre la définition de l'OMS (cf. supra ), le « manuel diagnostique et statistique des troubles mentaux », ou « diagnostic and statistical manual of mental disorders » (DSM), de l'association américaine de psychiatrie constitue la référence pour la classification de ces troubles. Or, les différents spécialistes entendus par la mission d'information ont insisté sur les conséquences de la dernière version (DSM-5), publiée en 2013, en matière de psychiatrie infanto-juvénile. Celle-ci élargit considérablement la définition retenue pour certaines pathologies mentales. De surcroît, certaines études portant plus généralement sur la psychiatrie s'interrogent sur une éventuelle causalité circulaire entre l'offre et le recours aux soins 20 ( * ) .
2. ... leur prévalence ne semble pas avoir augmenté
Le constat d'une hausse de la prévalence des maladies psychiatriques n'est pas établi. On assiste plutôt à une meilleure prise en compte des troubles mentaux grâce à un diagnostic plus précoce et plus fin et à une reconnaissance accrue. Les praticiens entendus par la mission d'information ont confirmé que la plupart des pathologies psychiatriques chez les enfants et les adolescents sont stables . Il semble néanmoins que ce constat doive être nuancé pour certaines affections.
Le Pr Bruno Falissard a indiqué que « la question se pose de savoir si les troubles du comportement alimentaire ont augmenté. C'est vraisemblable. Mais les données ne montrent qu'une augmentation mineure et on peut donc dire que la plupart des pathologies psychiatriques chez les enfants et les adolescents sont stables » 21 ( * ) .
En d'autres termes, plus qu'à une augmentation de la température du malade, on assiste à une multiplication du nombre de thermomètres et une amélioration de leur précision. Il s'agit là d'un progrès, lié à l'amélioration des connaissances sur le continuum des souffrances psychiques et à la nécessité établie de les traiter le plus précocement possible. Le Pr Jean-Philippe Raynaud constate ainsi que « l'évolution des pathologies est liée à nos progrès communs. L'Éducation nationale dépiste mieux, l'information circule mieux et les médecins généralistes sont bien formés. Cette mobilisation permet de dépister les pathologies de plus en plus tôt et de plus en plus finement » 22 ( * ) .
Pour autant, ces constats ne doivent pas occulter la faiblesse des connaissances épidémiologiques en matière de maladies psychiatriques, en particulier chez les mineurs, dès lors que les informations portent sur la prévalence des maladies mais non sur celle des malades comme l'a rappelé le Pr Bruno Falissard. Celui-ci établit une comparaison en ce sens entre maladie psychiatrique et manifestations d'une maladie somatique, affirmant qu'à « peu près la moitié d'entre nous avons des signes cliniques et radiologiques d'arthrose du genou, le plus souvent sans le savoir. Il ne s'agit donc pas d'un problème de santé et la société n'a pas à le prendre en charge. C'est la même chose pour les problèmes psychiatriques. » 23 ( * )
Le retard français en matière d'épidémiologie s'explique par plusieurs difficultés que la mission d'information estime nécessaire de surmonter.
B. LES DIFFICULTÉS DE L'ÉPIDÉMIOLOGIE FRANÇAISE DOIVENT ÊTRE SURMONTÉES
S'agissant des difficultés de l'épidémiologie française, il faut préciser d'emblée qu'il existe parfois une défiance des psychiatres à son égard car elle peut être perçue comme l'instrument d'une « société de contrôle » au sens foucaldien. Ce risque doit être pris en compte afin de ne pas tomber dans le travers décrit par Deleuze, « la nouvelle médecine « sans médecin ni malade » qui dégage des malades potentiels et des sujets à risques » 24 ( * ) .
Le regard des psychiatres eux-mêmes sur l'intérêt de l'épidémiologie semble évoluer et rompre avec la défiance qui a pu s'exprimer par le passé . Ainsi que l'indiquent le Syndicat des psychiatres des hôpitaux (SPH) et la Société d'information psychiatrique (SIP), « longtemps les pédopsychiatres français se sont détournés de l'épidémiologie, craignant une psychiatrie trop globalisante, qui négligerait l'individu. Il est temps aujourd'hui de développer également l'épidémiologie, qui permet d'axer des politiques de santé sur des éléments clairs et non discutables (comme le font le Canada ou l'Angleterre) » 25 ( * ) .
1. Les données épidémiologiques disponibles n'offrent pas une vue d'ensemble des troubles psychiatriques des mineurs
En matière de pédopsychiatrie, les données épidémiologiques disponibles portent rarement sur le contexte français. Compte tenu de l'importance de l'environnement dans le développement et les symptômes des troubles mentaux, la question se pose de savoir si les données de la littérature internationale peuvent être transposées à la France.
Peu nombreuses, les enquêtes françaises se révèlent à la fois partielles et éparses . Une expertise collective de l'Institut national de la recherche et de la santé médicale (Inserm) de 2002 26 ( * ) indique qu'un enfant sur huit souffre d'un trouble mental en France, qu'environ 5 % des enfants de moins de douze ans souffrent de troubles anxieux, 1 à 2 % de troubles de déficit de l'attention, avec ou sans hyperactivité, et 0,5 % de dépression. A l'adolescence, les troubles de l'humeur (troubles dépressifs et maniaco-dépressifs...) touchent 3 % des 13-19 ans. La boulimie concerne 1 % des jeunes filles de 17 à 19 ans et l'anorexie 0,2 % des adolescentes de 15 à 19 ans. L'autisme et la schizophrénie touchent moins de 1 % des enfants et des adolescents 27 ( * ) .
Les données souffrent de deux lacunes principales :
- d'une part, elles ne couvrent pas l'ensemble des tranches d'âge , alors même que les experts insistent sur la différence des troubles selon le degré de développement du mineur. Comme le souligne le Dr Anne-Laure Sutter-Dallay, « nous disposons d'un assez grand nombre d'éléments sur la prévalence des troubles chez les enfants à partir de 6 ans. Mais en ce qui concerne les troubles de l'attachement, les troubles du développement précoce, les pathologies du sommeil ou encore les pathologies interactives, il manque des données consistantes » 28 ( * ) ;
- d'autre part, elles ne permettent pas de connaître les trajectoires et l'évolution des troubles au fur et à mesure que l'enfant grandit.
Les seuls résultats disponibles permettent toutefois de préciser l'importance du facteur familial et du contexte social dans le développement des troubles psychiatriques chez l'enfant, selon une double perspective. Tout d'abord, « la santé mentale des parents est primordiale dans le développement des enfants, y compris pour les jeunes adultes » 29 ( * ) . Ensuite, les études tendent à mettre en évidence « une relation entre l'appartenance à une catégorie sociale défavorisée et la prévalence des problèmes de santé mentale » 30 ( * ) . Une étude conduite par le Pr Kovess-Masféty en région Provence-Alpes-Côte-d'Azur sur la santé mentale des enfants scolarisés dans les écoles primaires entre 2001 et fin 2005 « mettait en évidence une courbe en « U » : les enfants les plus à risque étaient les enfants les plus pauvres et les plus riches ; les enfants qui allaient le mieux étaient ceux des classes moyennes » 31 ( * ) .
S'agissant de la relation entre addictions et troubles psychiatriques, les auditions de la mission d'information font apparaît un consensus sur le caractère révélateur et non causal de la consommation de produits stupéfiants. Le Pr Jean-Philippe Raynaud le résume de la manière suivante pour la consommation de cannabis : « la consommation ne fabrique pas de psychose ou de trouble de la personnalité mais elle peut les provoquer ou les décompenser » 32 ( * ) . Pour autant, les relations entre substances addictives et pathologies mentale demeurent complexes, dans la mesure où l'addiction peut d'une part naître d'un sentiment préexistant de mal-être, et d'autre part favoriser le déclenchement de « pathologies dont on n'est pas sûr qu'elles ne seraient pas arrivées sans cela, les [aggraver] et [rendre] le diagnostic beaucoup plus tardif » 33 ( * ) . Ce seul sujet nécessiterait une étude approfondie qui alimenterait la question juridique et politique de la dépénalisation ou de la légalisation de l'usage du cannabis à des fins non thérapeutiques.
2. Répondre aux difficultés en donnant les moyens à l'épidémiologie française de se développer
L'épidémiologie française ne permet pas une bonne appréhension des facteurs de trouble psychiatrique chez les mineurs, pourtant indispensable à leur détection précoce et à leur traitement efficace par le système de soins. Plusieurs éléments participent de cette faiblesse, au premier rang desquels un manque de sensibilisation des professionnels aux enquêtes épidémiologiques , souligné par le Pr Viviane Kovess-Masféty : « la plupart des gens sont très peu formés sur les instruments standardisés et sur la façon de conduire une enquête épidémiologique » 34 ( * ) . Pourtant, il existe un besoin et une demande pour mener des enquêtes.
La direction de la protection judiciaire de la jeunesse (DPJJ) a ainsi fait part de son souhait de collaborer avec la direction générale de la santé (DGS) pour effectuer une étude épidémiologique sur les mineurs pris en charge, notamment afin d'étayer les éléments concernant la prévalence des troubles psychiatriques.
La mission d'information recommande donc de soutenir la recherche en épidémiologie, afin d'approfondir les connaissances sur le nombre de malades mineurs et les maladies psychiatriques dont ils souffrent .
|
Proposition n°1 : Soutenir la recherche en épidémiologie afin d'acquérir une connaissance plus fine de la population des mineurs touchés par des troubles psychiatriques. |
Dans ce cadre, il convient de lever certains obstacles à la réalisation d'études épidémiologiques d'envergure sur la population des mineurs en France, en distinguant deux types d'études : les enquêtes en population générale, permettant de mesurer la prévalence des troubles, et les enquêtes de cohorte, portant sur les données de santé, appréhendant la trajectoire de soins des malades.
a) Faciliter les enquêtes en population générale portant sur les mineurs
Les enquêtes en population générale sont particulièrement intéressantes dans le domaine de la santé mentale, dès lors que la question du seuil à partir duquel une personne doit entrer dans un parcours de soins ne peut pas être tranchée a priori .
La réalisation d'enquêtes uniquement à partir des personnes entrées en contact avec le système de santé ne permet pas d'appréhender les troubles psychiatriques dans leur globalité. Ce problème est renforcé s'agissant des mineurs, dans la mesure où, pour les plus jeunes enfants à tout le moins, la consultation d'un professionnel de santé repose sur une démarche des parents, ou une sollicitation d'un tiers acteur - enseignant par exemple. De ce point de vue, une double difficulté existe dans la mesure où d'une part les personnes amenées à repérer les troubles ne sont pas médecins, et où d'autre part le trouble peut se manifester différemment selon le contexte. Le Pr Bruno Falissard insiste sur les conséquences de cette pluralité de regards portés sur l'enfant : « on est en présence du regard des parents, de l'enseignant, de l'enfant et du soignant. On sait statistiquement que ces quatre regards peuvent avoir des corrélations très faibles. Mais cela contribue à la complexité du tableau clinique. Par exemple, un enfant dépressif peut être vu comme tel uniquement à la maison et donc pas à l'école. C'est la réalité clinique de la dépression » 35 ( * ) .
En outre, du fait de cette perception différente des troubles psychiatriques par les parents, les données issues des consultations médicales se trouvent entachées d'un biais de sélection. Le Pr Viviane Kovess-Masféty précise ainsi que « les principaux motifs de consultation d'un pédopsychiatre sont l'échec et les difficultés scolaires, ainsi que les troubles des acquisitions et du comportement. Par conséquent, les troubles dépressifs et anxieux ne sont pas les plus rapportés à la psychiatrie » 36 ( * ) .
Or de nombreux obstacles freinent actuellement la conduite d'enquêtes en population générale ciblant les mineurs . Le directeur de la Drees 37 ( * ) , Franck von Lennep, a ainsi fait part à la mission d'information de « la difficulté liée aux relations avec les parents, à la question de savoir s'ils doivent être informés de tout ce qui figure dans le questionnaire et à toutes les implications que cela peut avoir sur la qualité de l'information obtenue. C'est une question à laquelle la Drees s'est confrontée l'année dernière dans des enquêtes relatives à la périnatalité et une autre en cours sur la santé à l'école des élèves de troisième. Nous avons inclus dans cette dernière un auto questionnaire avec quelques questions sur les pensées suicidaires, les automutilations, etc. » 38 ( * ) .
M. Franck von Lennep a également indiqué que des travaux sur la santé mentale en population générale allaient prochainement être engagés pour la première fois en France depuis une quinzaine d'années. Cependant, compte tenu des difficultés liées à un travail portant sur les mineurs, cette enquête devrait uniquement porter sur les adultes.
Des évolutions législatives récentes devraient permettre de lever certaines difficultés . La loi du 7 octobre 2016 pour une République numérique 39 ( * ) a en effet modifié les conditions de réalisation d'études épidémiologiques sur les mineurs sur deux points principaux. En premier lieu, un seul des deux titulaires de l'autorité parentale peut être informé de l'étude « s'il est impossible d'informer l'autre titulaire ou s'il ne peut être consulté dans des délais compatibles avec les exigences méthodologiques propres à la réalisation de la recherche, de l'étude ou de l'évaluation au regard de ses finalités . » Cette disposition permet de ne pas être contraint d'informer les deux parents, ce qui peut être complexe si le recueil des données pour l'étude se fait par exemple lors d'une consultation médicale où un seul des deux parents est présent. En second lieu, les mineurs de plus de 15 ans peuvent s'opposer à ce que leurs parents aient accès aux données les concernant. Cela permet de collecter des données plus fiables sur certaines pratiques, notamment en matière de santé mentale.
b) Faciliter l'analyse des données de santé
De la même façon, l'analyse des données de santé à des fins d'études épidémiologiques demeure trop complexe en raison à la fois de l'encadrement spécifique des données portant sur les mineurs, et d'un accès encore incomplet de la Drees aux données générales existantes.
Tout d'abord, les données médicales des mineurs font l'objet d'une protection renforcée, justifiée par la nécessité de prendre en compte les particularités de cette population. Cependant, votre rapporteur considère que certaines restrictions pourraient désormais être levées tout en préservant la confidentialité des données et l'équilibre entre leur accessibilité et la préservation du secret médical. Actuellement, il existe une discontinuité entre le numéro anonymisé attribué à un mineur en cas de consultation en ambulatoire dans un établissement de santé et celui attribué en cas d'hospitalisation. Il n'est donc pas possible de connaître la trajectoire de soins complète d'un enfant lorsque le parcours associe ambulatoire et hospitalisation. C'est pourquoi la mission d'information préconise d'attribuer un numéro anonymisé identique à tout mineur en cas de consultation en ambulatoire dans un établissement de santé et en cas d'hospitalisation .
|
Proposition n°2 : Afin d'évaluer la prise en charge psychiatrique des mineurs en fonction du parcours de soins, prévoir que les mineurs qui consultent en ambulatoire dans un établissement de santé se voient attribuer un numéro anonymisé identique à celui qui leur sera assigné en cas d'hospitalisation. |
Ensuite, l'analyse des données médicales de l'ensemble de la population à des fins d'études épidémiologiques pourrait être favorisée par deux mesures complémentaires :
- d'une part, permettre de connaître le diagnostic initial du médecin généraliste justifiant l'entrée dans le parcours de soin. Aujourd'hui, « pour avoir cette information, il faut passer par des enquêtes et des cohortes spécifiques, et donc par des outils lourds et coûteux » 40 ( * ) , ce qui est peu incitatif pour la conduite d'enquêtes. Reprenant à son compte la demande du Pr Bruno Falissard, la mission d'information recommande ainsi de permettre un accès encadré aux dossiers médicaux pour améliorer la connaissance des motifs de recours aux soins. Selon le directeur de la Drees, le Collège de médecine générale y serait favorable ;
- d'autre part, même si l'exercice de la pédopsychiatrie en libéral demeure moins répandu que dans d'autres spécialités, les études doivent pouvoir reposer sur une vision d'ensemble des consultations. Or la Drees ne dispose pas encore de l'autorisation pour traiter l'intégralité des données du système national d'information inter-régimes de l'assurance maladie (Sniiram), ce qui entraîne pour elle l'impossibilité de connaître l'activité en pédopsychiatrie dans le secteur libéral. Selon les informations transmises à la mission d'information, le droit est cependant en cours d'évolution pour permettre à la Drees, sur la base du décret relatif au système national des données de santé 41 ( * ) , d'opérer des croisements de données issues du Sniiram à compter du mois d'avril 2017.
|
Proposition n°3 : Améliorer la connaissance des motifs de recours aux soins par un accès encadré aux dossiers médicaux. |
DEUXIÈME PARTIE : QUELLES DOIVENT ÊTRE LES MISSIONS DE LA PSYCHIATRIE DES MINEURS ?
L'apparition d'une éventuelle pathologie mentale se manifeste souvent d'abord par un trouble du comportement. Celui-ci est susceptible d'être perçu par une pluralité d'acteurs, qu'il s'agisse de la famille bien sûr mais aussi de l'école, des intervenants dans le cadre des activités extra-scolaires ou des professionnels de santé.
Cette situation génère nécessairement une inquiétude forte de l'entourage immédiat du mineur. S'ouvre une période au cours de laquelle tous vont devoir franchir plusieurs étapes, de l'éventuelle orientation vers un professionnel de santé à l'établissement d'un diagnostic. Les intervenants sont confrontés au caractère incertain et évolutif des troubles. Les familles ont d'autant plus besoin d'être accompagnées qu'elles doivent faire face à leur propre inquiétude et au fait que les professionnels de santé ne peuvent pas apporter de réponse immédiate et évidente. La pathologie mentale revêt un caractère plus insaisissable qu'un dysfonctionnement organique ou une infection. Les parents, et plus largement l'entourage familial, peuvent se sentir plus directement mis en cause et développer un sentiment de culpabilité.
Une fois un diagnostic posé, les familles peuvent se trouver confrontées à un double sentiment de sidération si c'est une pathologie grave qui leur est annoncée et d'espoir face à une proposition de prise en charge. La multiplicité des dispositifs de diagnostic et de prise en charge n'est pas de nature à faciliter le fait pour les familles de s'orienter.
Dans ce contexte, la manière dont sont pris en charge les mineurs, de la première réponse au trouble jusqu'à la prise en charge sanitaire, est encore très tributaire des circonstances locales et personnelles. Pour décrire l'entrée dans le parcours de soins, certaines personnes auditionnées ont ainsi pu affirmer à la mission d'information qu'elle relevait plus du hasard que de la stricte cohérence .
Par ailleurs, le défaut de proposition thérapeutique concrète immédiatement après le diagnostic a été à plusieurs reprises dénoncé. Si l'établissement du diagnostic et les informations communiquées sur les solutions possibles suscitent des espoirs, l'absence d'accès à un dispositif de prise en charge a nécessairement des effets délétères .
De l'avis général, il paraît donc d'autant plus important d'assurer un meilleur accompagnement des familles pour qu'elles sachent où s'adresser. Cela passe par la mise à disposition d'une information d'ensemble claire et objective sur les démarches à effectuer et les personnes ou structures à contacter.
|
Proposition n°4 : Mieux accompagner les familles dans l'information et l'orientation, dès la détection du trouble et jusqu'à sa prise en charge, en particulier par la mise à disposition d'une information synthétique et pratique. |
I. PRÉVENIR, REPÉRER ET DÉPISTER AVEC LES AUTRES ACTEURS
La nécessité d'un diagnostic le plus précoce possible des pathologies mentales est inscrite dans les circulaires ministérielles relatives à la psychiatrie depuis les années 1960. Il faut donc être en mesure de connaître et repérer les signes d'appel d'un trouble psychique afin de prévenir le développement éventuel d'une pathologie mentale. Au constat de l'existence d'un trouble doit succéder un dépistage qui déterminera s'il y a lieu ou non de consulter un spécialiste.
La réalisation de cette mission implique de s'adapter aux différents âges, aux capacités d'expression et au contexte de la vie sociale dans lequel évolue le mineur. Plus on intervient tôt, moins les signes sont spécifiques. Il faut prendre au sérieux toute expression d'un mal-être, quels que soient l'âge et le mode d'expression de l'enfant, lequel n'est souvent pas en mesure de demander des soins. Enfin, selon le contexte où il se trouve, notamment l'école ou la famille, le mineur peut ou non présenter des signes.
En tout état de cause, aux côtés des familles, les signes d'appel précoces doivent être connus et repérés par les professionnels qui interviennent dans le champ de la petite enfance jusqu'à l'adolescence, lesquels sont donc potentiellement nombreux. Cela suppose que chacun d'entre eux, notamment les travailleurs sociaux, dispose d'une formation minimale en psychopathologie du développement et en psychologie de l'enfant et de l'adolescent.
Le travail de prévention, de repérage et de dépistage associe nécessairement les familles dans une approche qui mobilise l'ensemble des intervenants.
A. TRAVAILLER AVEC LES FAMILLES DANS UNE APPROCHE PLURIDISCIPLINAIRE
1. Le soutien à la parentalité dès la périnatalité et au-delà
a) Soigner la relation parent-enfant
La prévention de l'apparition de troubles psychiatriques doit intervenir dès la périnatalité, c'est-à-dire dès l'accompagnement des futurs parents.
Lorsqu'elle concerne l'enfant à naître, le nourrisson ou le très jeune enfant, la pédopsychiatrie a été décrite à la mission d'information comme étant souvent une thérapie de la relation entre les deux éléments d'une « dyade », qu'il s'agisse de la mère et de l'enfant, du père et de l'enfant ou de la relation entre ce dernier et une personne qui l'élève. En dehors des cas où l'enfant peut être malade, il s'agit d'un besoin de prise en charge de la relation elle-même . En d'autres termes, c'est la relation qui est malade mais pas l'enfant. Ainsi que l'a indiqué le Pr Jacques Dayan, « on n'est pas forcément en présence d'un malade tout en ayant un trouble des interactions » 42 ( * ) .
Parmi les professionnels auditionnés par la mission d'information, plusieurs ont insisté sur la nécessité de développer la détection et la prise en charge de la dépression maternelle.
Plus généralement, quelle que soit la figure d'attachement, il s'agit de réunir les conditions favorables à l'établissement de liens affectifs propices au développement psychique de l'enfant. Déterminer les besoins des parents dans ce domaine est l'un des objectifs poursuivis par l'entretien facultatif dit « du quatrième » mois de grossesse. Prévu à l'article L. 2122-1 du code de la santé publique, il s'agit d'« un entretien prénatal précoce dont l'objet est de permettre au professionnel d'évaluer avec [la future mère] ses besoins en termes d'accompagnement au cours de la grossesse ». Il peut être réalisé par un médecin ou une sage-femme, le plus souvent dans un service de protection maternelle et infantile (PMI).
Dix ans après son introduction, l'entretien du quatrième mois conserve tout son intérêt comme moyen de soutien à la parentalité à un stade précoce. Deux difficultés doivent cependant être prises en compte. D'une part, cet entretien n'est pas systématique et sa réalisation se heurte parfois au manque de moyens. D'autre part, il paraît nécessaire que les professionnels qui réalisent cet entretien soient suffisamment bien formés aux questions de santé mentale. Le risque a été évoqué que la priorité accordée au repérage de la maltraitance n'aboutisse à une stigmatisation des mères.
Lors de son audition par la mission d'information, le Dr Colette Bauby, médecin au centre de PMI de Gennevilliers, a ainsi indiqué que « cet examen est très important mais doit être conduit dans le respect des parents par les sages-femmes. Il ne faut pas forcément dévier tout de suite vers la protection de l'enfance. Un tel état d'esprit prévaut depuis plusieurs années. » 43 ( * )
A l'inverse, il a également été souligné que les négligences touchent beaucoup d'enfants et entraînent des atteintes graves de leur développement (déficiences multiples) ainsi que des troubles de l'attachement majeur. On sait notamment que les comportements de maltraitance, dont les violences physiques et sexuelles, ont potentiellement des conséquences psychiatriques et doivent être prévenus. Comme l'a rappelé Mme Véronique Gasté, 96 % des personnes victimes de violences sexuelles quand elles étaient mineures en subissent les conséquences sur leur santé mentale 44 ( * ) .
Le développement de la psychiatrie périnatale comme partie intégrante de la psychiatrie des mineurs doit être poursuivi. Son apport doit être pris en compte dans l'ensemble des dispositifs permettant de contribuer au soutien à la parentalité .
|
Proposition n°5 : Mieux prendre en compte l'importance du soutien à la parentalité dès la périnatalité, en s'appuyant notamment sur l'entretien prénatal précoce. |
b) Le travail avec les familles est
consubstantiel à la psychiatrie
des mineurs
Au-delà de la périnatalité, les professionnels estiment nécessaire à la prise en charge de l'enfant de prendre en compte également, au moins au début, sa famille sans que cela ne préjuge d'un lien existant entre celle-ci et la pathologie. Le travail avec les familles est en effet consubstantiel à la psychiatrie des mineurs.
Certains médecins insistent sur l'importance de prendre en charge l'enfant dans le cadre d'une thérapie familiale. Le Dr Lacour-Gonay a ainsi indiqué : « il s'agit de quelque chose auquel je tiens et auquel je crois profondément depuis que je m'occupe d'adolescents. C'est aujourd'hui le coeur de mon métier car il ne sert à rien de soigner un enfant ou un adolescent si on ne prend pas en charge sa famille ou les changements qui doivent s'opérer dans cette famille et qu'on ne le considère pas comme ressource essentielle de ces changements. » 45 ( * )
Dans ce cadre, les professionnels se voient obligés de prendre en compte la multiplicité des figures familiales jouant un rôle dans la vie de l'enfant. Selon les témoignages reçus par la mission d'information, il peut par exemple arriver qu'ils reçoivent trois pères lors d'une même consultation, le père biologique, le père qui a élevé l'enfant et le père du moment qui constitue famille avec l'adolescent plus âgé. Une mère biologique peut également être reçue avec une mère de famille d'accueil. Ainsi que l'affirme le Dr Lacour-Gonay, « je travaille toujours avec les deux car il ne s'agit pas de choisir l'une plutôt que l'autre. Chacun a quelque chose à dire et il important d'écouter tout le monde. » 46 ( * )
De façon générale, les mutations sociales affectent les familles et ainsi les conditions de prise en charge. Les nouvelles formes familiales sont parfois associées à une montée de l'isolement. Par ailleurs, une précarité sociale plus grande est ressentie par les soignants. Le Pr Philippe Raynaud souligne « qu'en 20 ans, la précarité s'est installée, nous voyons arriver des familles totalement démunies tant sur le plan social que financier et culturel » 47 ( * ) .
2. L'évaluation pluridisciplinaire des situations et le partage d'outils de repérage communs
Afin que la prévention soit efficace, elle doit s'appuyer sur la coopération des différents acteurs du repérage et du dépistage. Plus l'enfant avance en âge, plus le nombre d'institutions appelées à le prendre en charge augmente (scolarisation, activités culturelles et sportives extra-scolaires, contact avec différents professionnels de santé...). Chacun de ces acteurs est susceptible de percevoir, à l'occasion de son interaction avec le mineur, un trouble, un mal-être ou un signe possible d'expression de celui-ci. Il faut donc que tous soient en mesure d'échanger leurs points de vue et de donner l'alerte de manière adéquate.
Les évaluations réunissant plusieurs professionnels, en particulier dans les services de PMI, peuvent permettre de déterminer si une situation nécessite une orientation vers le soin. Plus les institutions susceptibles de s'intéresser à la situation de l'enfant sont nombreuses et segmentées, moins les évaluations pluridisciplinaires associant des représentants de chacune d'entre elles peuvent naturellement se mettre en place.
Même si des réunions pluridisciplinaires ne sont pas toujours possibles, il faut, comme l'ont indiqué plusieurs personnes auditionnées par la mission d'information, que les différents acteurs disposent d'un langage et d'un socle de connaissances communs ainsi que d'outils partagés . Ces connaissances peuvent s'acquérir dans le cadre de formations communes.
Le ministère de la santé a indiqué à la mission d'information s'être saisi de ce sujet puisque la direction générale de la santé (DGS) a mis en place en novembre 2016 un groupe de travail dédié aux outils de repérage.
Il apparaît en effet nécessaire d'assurer la diffusion la plus large possible d'instruments communs auprès des professionnels concernés , en particulier dans le cadre scolaire (psychologues, infirmiers, médecins) et dans les services de PMI (psychologues, infirmiers, sages-femmes, travailleurs sociaux).
|
Proposition n°6 : Améliorer la diffusion des outils de repérage auprès des professionnels de première ligne, en particulier les psychologues et les infirmiers scolaires ainsi que les professionnels des services de protection maternelle et infantile (PMI). |
B. MOBILISER L'ENSEMBLE DES PARTICIPANTS AU REPÉRAGE
Les différents acteurs appelés à connaître, à des degrés divers, à titre principal ou plus généralement dans le cadre de leurs missions, de mineurs souffrant de troubles pouvant relever de la psychiatrie ont mis en place des dispositifs pour participer au repérage et éventuellement à l'accompagnement vers le soin.
Éducation nationale, médecins généralistes et pédiatres, PMI et aide sociale à l'enfance (ASE), protection judiciaire de la jeunesse (PJJ) : il est indispensable que tous oeuvrent dans le même sens même si cela peut s'avérer difficile du fait de la multiplicité des missions de chacun.
1. L'Éducation nationale
a) Le rôle de l'Éducation nationale comme institution-clé pour le repérage des situations de souffrance doit encore s'affirmer
(1) La place de l'Éducation nationale dans le
repérage de la souffrance
des jeunes...
L'Éducation nationale constitue une institution-pivot pour le repérage des situations de souffrance psychique. Endroit de construction et d'insertion sociale du jeune, l'école correspond également aux phases de transition entre les différents âges, avec les ruptures successives que constituent les passages au collège puis au lycée. Ces différentes étapes peuvent coïncider avec l'apparition de difficultés psychiques plus ou moins importantes. Parfois, cette souffrance se cristallise autour de l'institution scolaire elle-même, comme en témoigne l'importance prise par les phobies scolaires. La souffrance peut également être accentuée par la vie en groupe dans le cadre scolaire, par exemple lorsqu'un mineur en difficulté devient l'objet de violences répétées de ses camarades, allant jusqu'au harcèlement.
Parallèlement, l'école constitue un lieu privilégié pour identifier les souffrances des enfants et adolescents. Le Pr Marie-Rose Moro relève que « trois niveaux vont permettre d'évaluer où en est l'enfant. Le premier niveau est celui de son développement intrinsèque. Le deuxième niveau concerne le relationnel et consiste à savoir comment il se comporte avec les autres - frères, mère, père, grand-mère, amis, professeurs. Enfin, troisième niveau : dans quel environnement évolue-t-il ? Y a-t-il des ruptures, des violences ou est-il content ? » 48 ( * ) . De fait, lieu de vie quotidien des jeunes, l'école permet l'évaluation à ces trois niveaux. En ce sens, les pédopsychiatres soulignent que le regard des enseignants est déterminant pour identifier, parmi leurs élèves, les enfants faisant face à des difficultés psychiques. De même, les enfants repèrent souvent les signes de mal-être parmi leurs camarades, et fournissent des détails permettant d'évaluer son ampleur.
Alors que la stigmatisation du recours à la psychiatrie demeure une réalité, surtout pour les parents eux-mêmes, et que plusieurs personnes auditionnées ont souligné le plus faible taux de recours à la pédopsychiatrie des adolescents par rapport à d'autres classes d'âge, l'école doit jouer un rôle clé pour repérer les troubles et favoriser le premier aiguillage vers un professionnel de santé. L'institution scolaire, tiers inséré par rapport à la relation adolescent-parent, peut permettre de remédier à cette difficulté en assurant l'accompagnement du jeune en souffrance vers une prise en charge.
La loi du 8 juillet 2013 d'orientation et de programmation pour la refondation de l'école de la République 49 ( * ) traduit la récente prise en compte par l'institution scolaire des problématiques de santé mentale chez les élèves. Son annexe précise que « l'école a pour responsabilité l'éducation à la santé et aux comportements responsables. (...) Elle s'appuie pour cela sur des équipes pluriprofessionnelles comportant les médecins, les personnels infirmiers et les psychologues de l'Éducation nationale, mais également sur l'ensemble des personnels, afin de dépister et de diagnostiquer les troubles susceptibles d'entraver les apprentissages, de scolariser les élèves atteints de maladies chroniques et en situation de handicap et de faciliter l'accès aux soins et à la prévention pour les élèves. (...) La promotion de la santé favorise le bien-être et la réussite de tous les élèves » . Surtout, l'article 6 de la loi étend le champ des visites médicales et de dépistage obligatoires lors de la scolarité à « un bilan de l'état de santé physique et psychologique des élèves » .
La mission d'information se félicite des efforts entrepris par l'institution scolaire pour prendre en compte la santé somatique et psychique des jeunes. Elle forme le voeu que les moyens nécessaires pour répondre à cette ambition pourront être mobilisés. Elle juge également indispensable que cette approche puisse être prolongée lors de l'entrée dans les études supérieures .
Celle-ci intervient en effet à la fin de l'adolescence, un moment où des troubles psychiatriques peuvent commencer à se manifester et où il faut éviter l'éloignement des structures de soins. Il existe aujourd'hui 57 services de médecine universitaire préventive et de promotion de la santé (SUMPPS). Chaque étudiant devrait bénéficier d'un bilan de santé complet et y trouver les informations nécessaires sur l'accompagnement dont il peut faire l'objet.
|
Proposition n°7 : Lors de l'entrée dans l'enseignement supérieur, prévoir pour chaque étudiant une visite médicale permettant de faire un bilan de santé somatique et psychique et une information sur l'accompagnement dont il peut bénéficier. |
Dans le cadre de cette nouvelle approche de la santé à l'école, la direction générale de l'enseignement scolaire (DGESCO) a initié des travaux en collaboration avec des associations de professionnels de santé pour édicter des guides récapitulatifs à destination des membres de la communauté éducative. En particulier, un guide de repérage des signes de souffrances psychiques et de troubles du développement a été élaboré de façon conjointe avec les médecins membres du collège de pédopsychiatrie de la fédération française de psychiatrie (FFP) et publié en octobre 2013 à l'usage des infirmiers et assistants de service social de l'Éducation nationale. Plus largement, un guide intitulé « Une école bienveillante face aux situations de mal-être des élèves » a été diffusé auprès de l'ensemble des équipes éducatives à la rentrée 2013 pour les aider à mieux connaître et repérer les signes de mal-être chez les élèves.
(2) ... doit être mieux prise en compte
À l'occasion de la remise du rapport Moro-Brison, une convention-cadre a été conclue entre le ministère de la santé et celui de l'Éducation nationale et de la recherche. Elle s'inscrit à la suite de la convention signée entre le ministère de l'Éducation nationale et l'association nationale des maisons des adolescents (MDA) le 16 juin 2016, qui traduisait la nouvelle orientation de l'école en faveur du bien-être des élèves. Ces instruments définissent le cadre général des collaborations à développer dans les territoires entre établissements scolaires et structures de soins. Il est prévu que des conventions régionales déclineront les modalités et objets concrets de ces partenariats et qu'une personne référente sera désignée dans chaque agence régionale de santé (ARS) et chaque rectorat.
La DGESCO indique en outre que, dans le cadre du plan « Bien-être et santé des jeunes » et de l'appréhension plus globale des questions de santé mentale, le guide de repérage des signes de souffrances psychiques et de troubles du développement sera actualisé par l'insertion de volets pédagogiques et éducatifs et s'adressera désormais aux 855 000 enseignants.
L'efficacité de ces instruments dépend de la capacité des membres de la communauté éducative à s'en saisir effectivement. Or les sujets à traiter sont complexes et les personnels de l'Éducation nationale particulièrement nombreux, ce qui suppose une action de formation de grande ampleur qui ne peut être menée que sur une période suffisamment longue .
Il revient à chaque académie de transcrire ces priorités au sein d'un plan académique de formation. Le constat est que les enseignants demeurent insuffisamment formés au repérage et à la prise en compte des souffrances de leurs élèves. La mission d'information considère qu'un socle de connaissances en psychologie de l'adolescent fait partie du bagage nécessaire à tout enseignant. S'il ne leur revient pas d'engager le parcours de soins, il convient qu'ils disposent des outils de compréhension et de repérage des difficultés psychologiques caractérisant cette période charnière de la vie.
C'est pourquoi la mission d'information recommande de mieux intégrer cette dimension dans la formation initiale et continue des enseignants.
|
Proposition n°8 : Renforcer la formation initiale et continue des enseignants en psychologie de l'adolescent. |
L'école est en prise avec de nombreuses questions sociales, addictions, civisme, sexualité, faisant chacune l'objet d'un traitement spécifique, et qui constituent autant de priorités qu'on lui demande de traiter. Ces sollicitations diverses peuvent parfois contribuer à noyer le message auprès des enseignants. Pour le Dr Vincent Garcin rencontré par la mission d'information à Lille, cela explique l'échec de l'expérimentation d'une équipe mobile mixte soignants-enseignants à Tourcoing dans le cadre de l'Établissement public de santé mentale Lille-Métropole en 2012.
Par conséquent, l'association de l'Éducation nationale au repérage de la souffrance des jeunes doit reposer sur un partage des tâches pertinent avec le sanitaire, conjuguant sensibilisation des enseignants et renforcement des compétences sanitaires de l'Éducation nationale.
b) Les compétences sanitaires de l'Éducation nationale doivent être renforcées
(1) De l'insertion à l'inclusion scolaire
Les réseaux d'aides spécialisées aux élèves en difficulté (RASED), pour les élèves du premier cycle, s'inscrivent dans cette perspective. Composés de psychologues et d'enseignants spécialisés, ils interviennent par un accompagnement spécifique des élèves éprouvant des difficultés que leur enseignant ne peut traiter seul.
En diminution de 20 % entre 2010 et 2012, moins de 10 000 postes ayant été alloués aux RASED cette année-là, leur nombre s'est ensuite stabilisé au-dessus de 10 000 postes, avec 10 202 postes en 2016 50 ( * ) , tandis que leur rôle et leur mission ont été précisés par voie de circulaire 51 ( * ) .
Deux types d'accompagnement sont distingués : d'une part, une aide directe apportée par les enseignants aux élèves manifestant des difficultés persistantes d'apprentissage ou de comportement, d'autre part, un appui aux équipes pédagogiques dans l'aide aux élèves en difficulté. Alors que l'intérêt des RASED a été relevé par plusieurs spécialistes auditionnés par la mission d'information, celle-ci appelle à conforter la double mission d'accompagnement des réseaux, auprès des équipes pédagogiques et directement auprès des élèves .
|
Proposition n°9 : Redonner toute leur place aux réseaux d'aides spécialisées aux élèves en difficulté (RASED) tout en maintenant leur double mission auprès des équipes pédagogiques et des élèves en difficulté. |
L'article 2 de la loi précitée du 8 juillet 2013 marque le passage de l'insertion des enfants présentant un handicap à leur inclusion dans le milieu scolaire. Cette évolution entraîne de facto de grandes conséquences pour l'école, dans la mesure où il lui revient de s'adapter aux besoins spécifiques de ces élèves. Selon les données du ministère de l'Éducation nationale, lors de l'année scolaire 2015-2016, 278 978 enfants en situation de handicap ont été scolarisés dans les écoles et établissements relevant du ministère de l'Éducation nationale (public et privé), dont 160 043 dans le premier degré et 118 935 dans le second degré. Parmi ces enfants, près de 19 % présentaient des troubles psychiques, soit 52 582 élèves.
Deux formes d'inclusion doivent être distinguées : l'inclusion individuelle, éventuellement favorisée par un projet d'accueil individualisé (PAI) ou un accompagnant des élèves en situation de handicap (AESH 52 ( * ) ), et l'inclusion collective, en unité localisée pour l'inclusion scolaire (ULIS), à l'école primaire comme au collège et au lycée. Les élèves concernés par des troubles psychiques sont moins souvent scolarisés dans un cadre collectif que les autres élèves en situation de handicap. Les enjeux se concentrent donc sur une meilleure prise en compte de la santé mentale par les dispositifs en vigueur. En ce sens, lors de leur audition, les représentants de la DGESCO ont indiqué que, dans le sillage du plan « Bien-être et santé des jeunes », les modalités d'élaboration des PAI devraient être prochainement actualisées, afin notamment de mieux intégrer les questions de santé mentale.
Surtout, la qualité du soutien apporté par les AESH aux élèves présentant des troubles psychiques doit être renforcée. Ceci implique qu'ils soient mieux formés. Ces personnels doivent être titulaires d'un diplôme professionnel dans le domaine de l'aide à la personne 53 ( * ) , ce qui recouvre une grande diversité de profils. Afin d'assurer l'appréhension homogène de la spécificité du handicap psychique, la mission d'information considère qu'un socle commun minimum devrait être défini dans leur formation et que cette dernière doit déboucher sur un diplôme d'État .
|
Proposition n°10 : Prévoir, pour les accompagnants des élèves en situation de handicap (AESH), une formation débouchant sur un diplôme d'État. |
De façon plus générale, si la scolarisation s'intègre nécessairement dans le projet thérapeutique, en garantissant socialisation et enseignement, les structures d'enseignement spécialisé ont également une place, en articulation avec l'enseignement classique. L'inclusion scolaire, qu'elle soit individuelle ou collective, ne doit pas être opposée à la scolarisation en établissement médico-social : l'intérêt de l'enfant doit primer sur la volonté d'inclure tous les handicaps à l'école. Aussi les compétences des éducateurs spécialisés sur lesquelles s'appuie la scolarisation doivent-elles être préservées.
(2) Les compétences sanitaires de l'Éducation nationale
L'Éducation nationale dispose de compétences sanitaires propres, avec la médecine scolaire. Or celle-ci fait face à de nombreuses difficultés, parmi lesquelles une baisse sensible des effectifs : en 2016, alors que 1 400 équivalents temps plein (ETP) étaient inscrits au sein de la mission « Enseignement scolaire », seuls 1 100 postes avaient été effectivement pourvus, soit un ratio moyen d'un médecin scolaire pour 11 000 élèves.
Cette situation s'explique notamment par des conditions de rémunération peu attractives, conduisant certains médecins scolaires à solliciter un détachement vers la fonction publique territoriale pour exercer dans des services de protection maternelle et infantile (PMI) ou de maison départementale des personnes handicapées (MDPH) ; elle se double d'une pyramide des âges défavorable.
À la suite d'une mission d'évaluation conjointe des inspections générales de l'administration de l'Éducation nationale et de la recherche (IGAENR), de l'Éducation nationale (IGEN) et des affaires sociales (IGAS) conduite au premier semestre 2015, plusieurs mesures de revalorisation salariale ont été prises en novembre 2015. En parallèle, des mesures visant à mieux faire connaître cette profession en accueillant des internes en médecine générale, en pédiatrie ou en psychiatrie ont permis, selon la DGESCO, d'amorcer une remontée des recrutements.
Les efforts doivent être poursuivis, compte tenu de l'importance de la médecine scolaire pour le repérage des troubles psychiques. Le Dr Catherine Lacour-Gonay insiste sur l'importance des liens entre la médecine scolaire et la pédopsychiatrie : « le partenariat avec la médecine scolaire est essentiel et il est essentiel qu'il continue d'exister (...) Nous avons besoin d'une médecine scolaire forte à nos côtés » 54 ( * ) . Intervenant dans un contexte différent de la médecine de ville, la médecine scolaire dispose d'un regard spécifique sur les élèves ; elle joue également un rôle de pivot entre monde scolaire et professionnels de santé particulièrement important pour les adolescents, qui peuvent vouloir évoquer ces sujets en dehors du cadre familial et de la médecine de ville .
Afin de renforcer cette articulation, la mission d'information estime que ces relations de travail doivent être approfondies, en développant l'accueil dans les services de médecine scolaire d'étudiants de médecine dès le deuxième cycle, ainsi que d'internes en médecine générale, pédiatrie et psychiatrie.
|
Proposition n°11 : Afin d'accroître l'attractivité de la médecine scolaire, développer l'accueil, dans les services de médecine scolaire, d'étudiants du 2 e cycle d'études médicales et d'internes en médecine générale, pédiatrie et psychiatrie. |
Le renforcement des compétences propres de l'Éducation nationale en matière de santé mentale se traduit également par la réforme des psychologues scolaires du premier degré et des conseillers d'orientation-psychologues du second degré . Le décret du 1 er février 2017 55 ( * ) fusionne, à compter de la rentrée de 2017, ces deux corps pour créer celui des psychologues de l'Éducation nationale, et leur confère une mission d'évaluation du développement et des potentialités de chaque enfant sur les plans social, affectif et intellectuel. Intégré au sein de l'équipe pédagogique, le psychologue scolaire devra élaborer avec les enseignants les « projets d'aides spécialisées » pour les élèves en difficulté d'apprentissage et en situation de handicap, intervenant dans la mise en oeuvre, le suivi et l'évaluation des mesures individuelles ou collectives d'aide des élèves. Dans les cas les plus complexes, le psychologue scolaire peut également orienter les enfants vers une prise en charge pédopsychiatrique.
Cette réforme participe de la prise en compte renforcée par l'école des questions de santé mentale ; elle devrait accroître les capacités de l'institution scolaire à repérer et évaluer les situations de troubles psychiques voire psychiatriques. Intervenant comme structure de premier niveau, le psychologue de l'Éducation nationale n'a pas une fonction thérapeutique, mais une mission d'évaluation et d'orientation des cas problématiques, en articulation avec les professionnels de santé. Marie-Odile Krebs, professeur de psychiatrie et chef du service hospitalo-universitaire du centre hospitalier Sainte-Anne à Paris, s'est montrée ainsi favorable à cette réforme à condition que les psychologues de l'Éducation nationale « procèdent à une évaluation cognitive - derrière un trouble du comportement, il peut y avoir un trouble de l'attention majeur ou une déficience intellectuelle - car il s'agit d'adapter l'accompagnement du jeune dans son parcours scolaire. » 56 ( * )
La création d'un corps unique regroupant les psychologues scolaires actuels et les conseillers d'orientation-psychologues ne doit pas occulter leur faible nombre , avec seulement 7 500 professionnels, soit un ratio moyen de 1 600 jeunes suivis par psychologue. Les arrêtés du 3 février 2017 ouvrant les concours de recrutement dans le nouveau corps précisent que plus de 300 postes seront ouverts. En tout état de cause, alors que le ratio moyen au sein de l'Union européenne d'enfants suivis est de 800 par professionnel, cet effort doit être poursuivi.
Sous réserve de ces observations, la mission d'information approuve la réforme mise en oeuvre, et considère qu'il conviendra d'être particulièrement attentif à ce qu'elle puisse jouer son rôle dans l'articulation entre milieux scolaire et sanitaire.
|
Proposition n°12 : Soutenir la mise en place du corps des psychologues de l'Éducation nationale afin de renforcer le repérage en milieu scolaire et de mieux l'articuler avec l'orientation vers la prise en charge. |
c) L'articulation
entre l'Éducation nationale et les structures sanitaires
et sociales
doit être améliorée
Se consacrant au repérage et à l'accompagnement de la scolarisation des élèves en souffrance psychique, les personnels de l'Éducation nationale compétents en matière sanitaire constituent également l'interface avec les autres niveaux et structures de prise en charge. Or comme l'a relevé Mme Claudine Berr, présidente de la commission spécialisée « maladies chroniques » du Haut conseil de la santé publique (HCSP), lors de la présentation à la mission d'information de l'évaluation du plan « psychiatrie et santé mentale 2011-2015 » conduite par le Haut conseil, il existe « des problèmes d'adressage des enfants [lequel] s'opère de moins en moins par le scolaire » 57 ( * ) .
Si le renforcement des compétences sanitaires de l'Éducation nationale est un préalable, il convient ensuite de s'assurer d'une part que la transition vers une prise en charge soit effectivement organisée, et d'autre part que des outils permettent de faciliter cette transition pour les élèves et leur famille .
À l'appui de la préconisation du rapport Moro-Brison d'un « p@ss santé » des jeunes, l'article 68 de la loi de financement de la sécurité sociale pour 2017 58 ( * ) prévoit l'expérimentation pendant quatre ans du financement par l'assurance maladie de consultations permettant la prise en charge de jeunes de six à vingt-et-un ans chez lesquels des signes précoces de souffrance psychique ont été repérés. Dans ce cadre, il est prévu que « les médecins ou psychologues scolaires peuvent, après évaluation, orienter vers des consultations de psychologues libéraux, en fonction des besoins et de la situation du jeune et de sa famille » .
Cette expérimentation, pilotée par les ARS, sera mise en oeuvre dans trois territoires de trois régions différentes - Grand-Est, Île-de-France et Pays de la Loire - et concernera 2 000 jeunes au total. À l'occasion du déplacement de la mission d'information dans les Bouches-du-Rhône, il a été constaté l'intérêt suscité par cette mesure au-delà des territoires d'expérimentation. Elle offre une solution complémentaire au repérage précoce en milieu scolaire.
Une relation renforcée et formalisée entre regroupements d'établissements scolaires et MDA s'inscrirait dans le même objectif. Déclinant à l'échelle d'un territoire la convention signée le 16 juin 2016 entre le ministère de l'Éducation nationale et l'association nationale des maisons des adolescents, cet accord permettrait un accès privilégié des jeunes en souffrance repérés en milieu scolaire vers des professionnels de santé (voir infra ).
Plus largement, il convient de fluidifier l'articulation entre le monde scolaire et le monde sanitaire et social, non au moyen de structures spécifiques, mais par le biais d'un vocabulaire et de pratiques en commun, ainsi que de relations directes entre intervenants. C'est le sens de la recommandation faite par le Pr Maurice Corcos 59 ( * ) en faveur d'une « hybridation des pratiques ». La mission d'information soutient cette approche qui pourrait se traduire par des échanges de professionnels entre les champs éducatifs, sociaux et sanitaires. Un professionnel de CMP pourrait ainsi être détaché à temps partiel, selon des modalités à définir, dans des établissements scolaires du secteur. Ce faisant, tant le repérage des troubles avant le déclenchement d'une crise, que l'adressage vers une prise en charge thérapeutique seraient facilités. Parallèlement, le nouveau corps de psychologues de l'Éducation nationale a vocation à intervenir dans des structures sanitaires et sociales, ce qui nécessite d'inverser la tendance récente observée s'agissant des psychologues scolaires.
Une enquête réalisée en 2013 par la Fédération nationale des CMPP soulignait ainsi la baisse de près de 25 % du personnel de l'Éducation nationale dans ces centres entre 2008 et 2012 : « des postes ont été massivement repris par le ministère. Ce phénomène remet évidemment en cause l'essence même des CMPP (...) et interroge le lien entre l'école et le lieu de soins. Moins de la moitié des CMPP voient les personnels de l'Éducation nationale travailler dans les CMPP » 60 ( * ) . Cette diminution s'est accentuée, puisque le nombre de psychologues et d'enseignants de l'Éducation nationale mis à disposition des CMPP et des CAMSP a diminué de 35 % 61 ( * ) .
|
Proposition n°13 : Généraliser sous certaines conditions les dispositifs permettant l'intervention à temps partiel d'un professionnel de centre médico-psychologique (CMP) (infirmier, psychologue, psychiatre) dans un établissement scolaire du secteur. |
d) La question des troubles des apprentissages
S'agissant du handicap non physique, un enjeu particulier se présente pour l'école avec les troubles spécifiques des apprentissages, parfois regroupés sous le préfixe générique « dys » (dyslexie, dyspraxie, dyscalculie, dysorthographie). Si la prévalence de ces troubles n'a pas augmenté, leur meilleur dépistage depuis une quinzaine d'années entraîne des conséquences en matière d'accompagnement scolaire des élèves concernés, compris selon les études entre 5 % et 8 % des enfants d'âge scolaire, soit environ 40 000 à 50 000 nouveaux cas par an. A l'occasion du déplacement de la mission d'information dans les Bouches-du-Rhône, le Dr Pierre Taudou, médecin-conseil du rectorat d'Aix-Marseille, a indiqué que ces troubles représentaient désormais la majorité des demandes de tiers-temps et étaient en forte augmentation ces dernières années. De fait, ils constituent le motif principal de demande de compensation du handicap.
Une séance dédiée de l'Académie nationale de médecine s'est tenue sur cette question le 30 juin 2015 62 ( * ) . La dernière version de la classification américaine des troubles mentaux (DSM-5 63 ( * ) ) les regroupe dans les troubles neurodéveloppementaux, ce qui souligne le caractère précoce de ces troubles et leur retentissement sur le développement fonctionnel. Ils concernent des enfants à l'intelligence normale, dont la scolarité se trouve de ce fait entravée. Les facteurs génétiques expliqueraient entre 30 % et 50 % des cas, complétés par des facteurs socioéconomiques et d'autres facteurs liés à l'environnement.
Compte tenu de ces caractéristiques, les troubles spécifiques des apprentissages relèvent stricto sensu plutôt d'une approche neurologique que d'une approche psychologique, et partant, d'un traitement pluridisciplinaire associant notamment neurologues et orthophonistes . Le Dr Michel Habib précise que « si une majorité des enfants - 65 % à 70 % d'entre eux - peuvent être traités de façon ordinaire par orthophonie et un système scolaire volontaire, tout se passe bien. Mais pour les 30 % restants, il faudrait des équipes pluridisciplinaires » 64 ( * ) . Les représentants de la Haute Autorité de santé (HAS) ont indiqué qu'un groupe de travail sur les parcours de soins des enfants porteurs de troubles « dys » avait été mis en place, auquel les pédopsychiatres sont associés. La complexité naît de l'aspect multifactoriel de ces troubles, qui peuvent parfois alimenter des difficultés psychiques.
L'école tient un double rôle, dans le repérage d'une part, dans l'accompagnement d'autre part. Le repérage précoce est d'autant plus important qu'il permet d'éviter que l'absence de traitement initial entraîne d'autres troubles. Le Pr Mario Speranza, chef du service universitaire de psychiatrie de l'enfant et de l'adolescent du Centre hospitalier de Versailles, souligne ainsi que « l'un des principaux paramètres qui influencent la trajectoire psychopathologique des dyslexiques est la précocité du diagnostic » 65 ( * ) .
Dans ces conditions, le traitement des troubles spécifiques des apprentissages nécessite l'intervention de disciplines multiples, parmi lesquelles la pédopsychiatrie doit tenir une place complémentaire , notamment dans l'évaluation de l'extension des troubles. Certes, les pédopsychiatres n'ont pas à connaître de dyslexie simple, mais, comme le relève le Dr Catherine Lacour-Gonay, « dans ma pratique du quotidien, au contact des adolescents, je ne vois pas de troubles des apprentissages isolés, mais seulement des troubles des apprentissages complexes qui sont intégrés dans des troubles du développement, sans que l'on sache s'il s'agit d'une cause ou d'une conséquence » 66 ( * ) . De fait, la pédopsychiatrie doit intervenir à chaque fois qu'il est nécessaire d'évaluer l'existence ou non de troubles psychiques associés.
Au total, la spécificité des troubles des apprentissages, désormais mieux appréhendée, doit conduire à ne pas les considérer sous le prisme exclusif de la psychopathologie.
2. Les médecins généralistes et les pédiatres
Les autorités sanitaires s'appuient sur les médecins généralistes et les pédiatres notamment pour déployer la politique de santé mentale en direction des mineurs. La Haute Autorité de santé (HAS) en particulier considère qu'il « s'agit de rétablir la place du généraliste dans le parcours » 67 ( * ) .
Elle a indiqué à la mission d'information travailler à une recommandation labellisée sur la coordination entre le généraliste et le psychiatre, document qui serait prochainement publié.
Il convient cependant de souligner qu'accaparé par une multiplicité de tâches, le médecin généraliste, dont on semble attendre qu'il soit au coeur de tout, n'a pas la possibilité de l'être. Les conditions réelles d'exercice rendent difficile la réalisation de ce qui peut apparaître comme un leitmotiv depuis plusieurs décennies.
Plusieurs difficultés ont été relevées s'agissant de la prise en compte des troubles de santé mentale 68 ( * ) : l'insuffisance des repérages, les cas diagnostiqués à tort ou encore les prescriptions inadéquates. Deux exemples peuvent être cités. En 2009, une étude indiquait que parmi les patients ayant consulté un médecin généraliste pour un épisode dépressif majeur, seuls 21,5 % étaient traités conformément aux recommandations de bonnes pratiques. En 2005, une étude européenne constatait pour sa part que les médecins généralistes français avaient un taux d'adressage plus faible que les autres médecins européens.
Les médecins généralistes conservent cependant une place centrale dans le dispositif d'accès aux soins ; il faut donc leur donner, ainsi qu'aux pédiatres, les moyens d'assumer le travail de dépistage et d'orientation qu'on leur demande . Ceci implique que les médecins généralistes soient mieux inclus dans les réseaux de soins en psychiatrie des mineurs et qu'ils soient régulièrement informés par les autres professionnels de la situation des patients qu'ils leur adressent.
En amont, parallèlement au renforcement de la formation initiale et continue à laquelle ils peuvent accéder, une aide au diagnostic est également nécessaire. A cet égard, M. Michel Laforcade suggère de mettre en place une permanence téléphonique accessible notamment aux médecins généralistes qui souhaitent recueillir un avis dans le domaine de la pédopsychiatrie. Votre rapporteur estime qu'un tel dispositif pourrait s'avérer utile à la condition qu'il soit bien calibré.
|
Proposition n°14 : Prévoir un dispositif téléphonique de permanence permettant de répondre aux besoins d'avis pédopsychiatriques des médecins généralistes. |
Les dispositifs de télémédecine qui semblent se développer aujourd'hui offrent également la possibilité de soutenir le médecin généraliste dans son activité de prise en charge des troubles mentaux.
3. Les services départementaux de protection de l'enfance
Depuis la loi du 5 mars 2007 réformant la protection de l'enfance 69 ( * ) , les missions de la PMI ont évolué. L'article 1 er de la loi définit la protection de l'enfance comme ayant « pour but de prévenir les difficultés auxquelles les parents peuvent être confrontés dans l'exercice de leurs responsabilités éducatives, d'accompagner les familles et d'assurer, le cas échéant, selon des modalités adaptées à leurs besoins, une prise en charge partielle ou totale des mineurs ».
Placée sous la responsabilité du président du conseil départemental, cette politique se traduit notamment par l'obligation d'organiser :
- des consultations prénuptiales, prénatales et postnatales et des actions de prévention médico-sociale en faveur des femmes enceintes ;
- des consultations et des actions de prévention médico-sociale en faveur des enfants de moins de six ans ainsi que l'établissement d'un bilan de santé pour les enfants âgés de trois à quatre ans, notamment en école maternelle ;
- des actions médico-sociales préventives à domicile pour les femmes enceintes, notamment des actions d'accompagnement si celles-ci apparaissent nécessaires lors d'un entretien prénatal précoce proposé systématiquement et réalisé à partir du quatrième mois de grossesse et pour les enfants de moins de six ans requérant une attention particulière ;
- et des actions médico-sociales préventives et de suivi, assurées pour les parents en période post-natale, à la maternité, à domicile, notamment dans les jours qui suivent le retour à domicile ou lors de consultations.
Ces missions sont assurées par le service départemental de PMI dirigé par un médecin et qui comprend des personnels qualifiés notamment dans les domaines médical, paramédical, social et psychologique 70 ( * ) .
L'orientation-clé de la loi du 5 mars 2007 est la prévention des risques de mise en danger de la vie de l'enfant. Dans ce cadre, les services de PMI ont dû consacrer une part croissante de leur activité à la prévention de la maltraitance au détriment des actions de santé publique. Ce phénomène est accentué par la faiblesse des moyens dont ils disposent. Comme l'a souligné le Dr Sylviane Gissinger, pédiatre de PMI, « actuellement, la priorité absolue accordée au traitement des informations préoccupantes risque de se faire au détriment du travail global dans les services départementaux concernés et peut également aggraver l'état psychologique de certains enfants . » 71 ( * )
Le constat de de l'hétérogénéité des services de PMI selon les territoires est établi. Les professionnels sont demandeurs d'une plus grande coordination des actions au niveau national, d'une meilleure reconnaissance statutaire de leurs équipes ainsi que de l'allocation de moyens supplémentaires. La loi de modernisation de notre système de santé de 2016 réaffirme la place de la PMI dans la politique nationale de santé. Sur ce fondement, la DGS indique avoir mis en place un comité technique pour l'animation nationale des actions de PMI. Le Dr Zinna Bessa a indiqué à la mission d'information que « l'une des missions sera de remonter les actions de ces structures de proximité, accessibles, et de travailler à l'émulation et à l'échange des pratiques qui ont fait leurs preuves, mais aussi à l'identification des actions manquantes. Le comité, outil majeur, sera animé conjointement par l'Assemblée des départements de France et la DGS et se réunira deux à trois fois par an . » 72 ( * )
Afin d'assurer au mieux leurs missions sanitaires en ce qui concerne la santé mentale des mineurs, le Dr Colette Bauby, médecin au centre de PMI de Gennevilliers, a insisté sur les nécessaires échanges entre PMI et pédopsychiatrie et a appelé à poursuivre les efforts déjà engagés à certains endroits du territoire : « de nombreux moyens de travail commun ont été créés par des centres de PMI et de pédopsychiatrie : des pédiatres travaillent ainsi dans les CMP et organisent des consultations conjointes tandis que des pédopsychiatres et des psychologues travaillent en PMI. De telles démarches, qui aboutissent à un soin commun et au partenariat si important pour la prise en charge des enfants, doivent être développées. A l'issue de vingt années d'expérience, il me paraît judicieux qu'un pédiatre soit présent à chaque inter-secteur de pédopsychiatrie. A trop séparer ce qui concerne le corps et l'esprit, on fait fausse route. Ces réflexions, qui concernent les tout-petits, sont aussi valables pour les plus grands ». Le Dr Christian Müller a lui aussi insisté sur la nécessité de développer les liens avec la pédopsychiatrie : il faut « organiser une pédopsychiatrie de liaison avec les services de la protection de l'enfance, comme elle existe déjà auprès des services de pédiatrie » 73 ( * ) .
La mission d'information partage cette volonté et souligne l'intérêt qu'il y aurait à développer l'intervention des pédopsychiatres dans les services de protection de l'enfance.
L'insuffisance des liens avec la pédopsychiatrie est encore plus visible pour la prise en charge des enfants confiés aux services de l'aide sociale à l'enfance (ASE) dont les travailleurs sociaux peuvent se sentir démunis pour le repérage et les réponses à apporter aux situations pouvant nécessiter une orientation vers le soin psychiatrique.
|
Proposition n°15 : Développer l'intervention des pédopsychiatres dans les services de protection de l'enfance. |
4. Les maisons des adolescents
Les maisons des adolescents (MDA), dont la première a été créée en 1999 au Havre, ont connu un essor à partir de 2005 avec la mise en place d'un programme national de développement des maisons des adolescents cofinancé par l'État, l'assurance maladie et la fondation Hôpitaux de Paris-hôpitaux de France.
Le rapport Moro-Brison y consacre des développements importants car elles sont un acteur de premier plan du repérage et de l'orientation . Le mineur, avec ou sans son entourage, ainsi que les parents, peuvent y rencontrer une équipe pluridisciplinaire à la fois pour une écoute et pour une orientation vers une prise en charge adaptée.
L'association nationale des maisons des adolescents les décrit comme « des lieux qui accueillent les adolescents, quels que soient leurs questionnements ou leurs préoccupations (médicale, sexuelle, psychique, scolaire, juridique, sociale...) » 74 ( * ) . L'accueil y est gratuit et anonyme si besoin, avec ou sans rendez-vous.
L'importance des MDA a été soulignée à de multiples reprises au cours des travaux de la mission d'information. Leur rôle en matière de souffrance psychique a été récemment réaffirmé. Une circulaire de la DGOS en date du 28 novembre 2016 entend faire d'elles « une pierre angulaire du dispositif de réponse à la souffrance psychique et au mal-être des jeunes » 75 ( * ) .
Il existe aujourd'hui un peu plus d'une centaine de ces maisons, dont près de la moitié sont adossées à un service hospitalier et 25 % sont de nature associative. Les autres sont organisées en groupements d'intérêt public, en service d'un conseil départemental, en groupement de coopération sanitaire et médico-sociale (GCSMS) ou de statut privé.
Si elles bénéficient d'un cadre juridique souple, le constat est celui de l'hétérogénéité de leur organisation et de l'efficacité variable de leurs actions . Le Pr Marie-Odile Krebs indique notamment qu'elles « ont des compositions, des fonctionnements, des moyens extrêmement variés. Lorsqu'il y a une grande coopération entre la maison et le service de psychiatrie des jeunes adultes, cela peut fonctionner. Ma seule réserve porte sur le repérage des jeunes présentant un risque d'évolution sévère. Il faudrait un langage et des objectifs communs ainsi que l'implantation systématique d'une évaluation simple. C'est très faisable. »
De même, un rapport de l'inspection générale des affaires sociales de 2013 76 ( * ) souligne le succès de ce dispositif mais son arrimage insuffisant aux services de psychiatrie. « Les interventions rapides des MDA sont efficaces, mais cette efficacité peut parfois être compromise par l'absence de relais pris par les services de psychiatrie au demeurant saturés ».
L'efficacité du projet est aussi très dépendante des personnes qui le portent et qui le font vivre. Le rapport Moro-Brison a identifié plusieurs autres axes d'amélioration. Il s'agit tout d'abord d'améliorer le maillage territorial et de renforcer le financement des structures. Il y aurait aujourd'hui une quinzaine de départements dépourvus de MDA. Un autre enjeu est celui qui consiste à trouver une meilleure articulation avec les points d'accueil écoute jeune (PAEJ) et les espaces santé jeunes (ESJ) dont les missions sont proches de celles des MDA.
L'enjeu principal en matière de repérage demeure celui de développement des liens avec l'Éducation nationale . Selon le rapport Moro-Brison, entre 25 et 30 % des jeunes accueillis par les MDA ont été adressés par des professionnels des collèges ou lycées.
La mission d'information partage le constat de ce rapport sur l'importance que tous les responsables d'établissements scolaires soient informés de la façon dont l'accès aux soins de premier recours est organisé sur le territoire et tout particulièrement des MDA. « Selon la taille et la situation des établissements, une convention peut être passée avec la MDA ou une autre structure ressource ou de soins spécifique des ados. Elle peut inclure plusieurs collèges ou lycées réunis en réseau. En tout état de cause aucun collège et aucun lycée ne peut ignorer la MDA ou la structure ressource pour les jeunes la plus proche. Les procédures de sollicitation de la MDA doivent être connues par chaque établissement afin d'être transmises aux parents et aux jeunes eux-mêmes en cas de besoin. » 77 ( * )
La mission d'information soutient cette préconisation et estime qu'un préalable devrait être l'homogénéisation de l'offre de service des MDA.
|
Proposition n°16 : Développer les conventions entre maisons des adolescents (MDA) et regroupements d'établissements scolaires pour assurer une meilleure connaissance par les responsables d'établissement des dispositifs existants et des procédures d'admission. |
5. La protection judiciaire de la jeunesse
Dans le cadre de ses compétences, la direction de la protection judiciaire de la jeunesse (DPJJ) du ministère de la justice est appelée à connaître de mineurs dans deux situations. Il s'agit, d'une part, des mineurs délinquants ayant fait l'objet d'une condamnation pénale, et, d'autre part, des mineurs qui font l'objet d'une mesure de placement judiciaire dans le cadre de la protection de l'enfance. Quelle que soit leur situation, ces mineurs sont susceptibles de présenter des troubles psychiatriques qu'il faut repérer et accompagner.
La PJJ rappelle que les jeunes qu'elle prend en charge présentent fréquemment des troubles du comportement qui s'imposent aux professionnels qui s'en occupent et ne nécessitent donc pas de repérage. Elle considère cependant, qu' « il est essentiel de pouvoir faire bénéficier les jeunes d'un avis spécialisé pour identifier les pathologies psychiatriques éventuellement sous-jacentes qui nécessiteraient une prise en charge spécialisée » 78 ( * ) .
Du point de vue de la santé publique, elle insiste sur l'utilité de l'accompagnement éducatif qu'elle assure dans le cadre judiciaire car il permet de toucher des jeunes éloignés des dispositifs de soins.
A plusieurs titres, la PJJ s'appuie sur une expertise en psychiatrie. Sa mission d'aide à la décision des magistrats implique l'organisation d'évaluations psychologiques ou psychiatriques. Par ailleurs, les jeunes qui relèvent de sa compétence peuvent avoir besoin de consultations psychiatriques.
Pour la prise en charge psychiatrique en milieu ouvert ou en placement, la DPJJ indique faire fréquemment appel au réseau des MDA. Un partenariat a été formalisé par la signature d'une convention nationale avec l'association nationale des maisons des adolescents le 16 juin 2016.
Lors de son déplacement dans les Bouches-du-Rhône, la mission d'information a rencontré les représentants de la direction inter-régionale de la PJJ qui a confirmé la volonté de s'adjoindre des pédopsychiatres. Certains services de la PJJ bénéficient déjà de prestations réalisées par des psychiatres dont les missions sont de donner des avis cliniques et de guider la pratique éducative, de faciliter l'accès aux soins et d'assurer un travail d'information ou de soins avec les familles.
La volonté d'améliorer l'articulation des missions de la DPJJ avec les secteurs sanitaire et médico-social doit être reconnue. Dans le prolongement d'une circulaire du 3 mai 2002 relative à la prise en charge concertée des troubles psychiques des enfants et adolescents en grande difficulté, une « stratégie d'action en santé 2005-2008 » a été mise en place et un contrat-cadre entre la direction générale de la santé (DGS) et la DPJJ signé le 1 er décembre 2007.
La DPJJ indique que le bilan de ces instruments est apparu peu satisfaisant « en raison de la faiblesse des articulations effectives et de l'insuffisance de moyens psychiatriques ».
C'est pourquoi la DPJJ a sollicité une mission d'appui nationale sur les articulations entre PJJ et psychiatrie, qui l'a conduite à ouvrir un poste à mi-temps de conseiller technique pédopsychiatre ou psychiatre, auprès de chaque direction inter-régionale. L'animation de ce réseau est assurée par un pédopsychiatre depuis l'administration centrale de la DPJJ. Cependant, ce dispositif reste peu opérant en raison de la difficulté de recrutement de ces psychiatres, et du problème posé par l'existence de règles statutaires différentes en fonction des lieux d'exercice .
Ces obstacles ont été confirmés lors du déplacement de la mission d'information dans les Bouches-du-Rhône. Ces difficultés doivent être levées.
|
Proposition n°17 : Lever les obstacles statutaires au recrutement de psychiatres et de pédopsychiatres par la protection judiciaire de la jeunesse dans les directions inter-régionales. En particulier, assurer un régime indemnitaire favorable au recrutement de praticiens hospitaliers à temps partiel. |
Pour améliorer les synergies avec les autorités de santé, une convention-cadre entre la DGS et la PJJ devrait être signée le 25 avril 2017 selon les informations communiquées à la mission d'information. Son objectif est de renforcer les échanges entre les ARS et des directions territoriales de la PJJ.
La DPJJ indique que « d'autres pistes sont en réflexion : proposition de faciliter les postes partagés entre fonction publique d'État et fonction publique hospitalière, ainsi que des expérimentations de télémédecine pour faire profiter [les] jeunes et [les] équipes éloignés des services de psychiatrie d'un accompagnement spécialisé pour les prises en charge ».
II. PRENDRE EN CHARGE EN ASSURANT LA CONTINUITÉ DES SOINS
La lutte contre les ruptures de prise en charge constitue un enjeu de premier plan de l'organisation de la psychiatrie des mineurs en France. Il s'agit d'une question ancienne et récurrente qui n'a pas encore trouvé à ce jour de réponse satisfaisante. Plusieurs facteurs peuvent contribuer à des interruptions de prise en charge d'autant plus néfastes pour les mineurs qu'une prise en charge structurée et stable est nécessaire à leur adhésion aux soins et fait partie de la thérapie elle-même.
Le manque de moyens, en particulier pour structurer les réseaux, l'inadéquation de l'offre par rapport aux besoins, l'engorgement des structures, le déficit d'articulation entre le secteur sanitaire et le secteur médico-social, les difficultés à prendre en charge l'urgence sont autant de facteurs sur lesquels il convient d'agir . Cette nécessité a été reconnue par la loi de modernisation de notre système de santé de 2016 qui crée les communautés psychiatriques de territoire afin de permettre d'« offrir aux patients des parcours de prévention, de soins, de réadaptation et de réinsertion sociale coordonnés et sans rupture » 79 ( * ) .
Les limites administratives fixées pour les
âges de prise en charge sont également source de
difficultés
. Nécessairement, l'organisation de
la psychiatrie des mineurs ne peut être monolithique. Elle doit
s'organiser en fonction des différents âges pour lesquels les
besoins ne sont pas les mêmes.
Il est donc légitime de
distinguer la prise en charge périnatale, la période de la
petite enfance, de l'enfance et de l'adolescence. Il faut pouvoir
présenter une offre adaptée à chaque âge tout en
assurant la continuité de la prise en charge.
Cependant, les textes réglementaires en vigueur prévoient que la prise en charge de l'adolescent en pédopsychiatrie s'arrête à l'âge de 16 ans. Lorsqu'elle est appliquée strictement, cette règle conduit à modifier prématurément le cadre de prise en charge de l'adolescent, voire à causer une rupture de soins, en particulier quand il s'agit d'une situation d'urgence. Cette difficulté organisationnelle a été identifiée par les textes réglementaires dès l'origine, une directive de 1974 autorisant la prise en charge d'adolescents au-delà de 16 ans par les équipes de « psychiatrie infantile » 80 ( * ) .
De l'avis partagé par les administrations et un grand nombre d'acteurs, il serait légitime que la prise en charge ne s'arrête pas à 16 ans mais qu'elle aille jusqu'à la majorité voire au-delà sous certaines conditions.
Dans ce cadre, la souplesse d'approche est nécessaire à la fois au sein même de la psychiatrie infanto-juvénile et entre celle-ci et la psychiatrie des adultes. La psychiatrie des mineurs doit ainsi par exemple répondre aux troubles qui apparaissent généralement à l'adolescence même si ces troubles se manifestent de manière plus précoce. Par ailleurs, la psychiatrie des mineurs et celle des adultes doivent déterminer si un adolescent dispose de la maturité suffisante pour être pris en charge dans un secteur adulte ou s'il convient de prolonger sa prise en charge au cours des premiers temps de la vie adulte. À certains endroits du territoire, des unités spécifiques ont déjà été mises en place afin de tenir compte des particularités cliniques de l'entrée dans l'âge adulte.
Ce sujet fait par ailleurs l'objet d'une réflexion au niveau européen avec le lancement en 2014 d'une étude sur la transition en matière de prise en charge psychiatrique de l'adolescence à l'âge adulte 81 ( * ) .
La question de la légitimité de la limite d'âge se pose également pour les services d'urgences pédiatriques qui accueillent généralement les enfants jusqu'à l'âge de quinze ans.
|
Proposition n°18 : Prévoir une psychiatrie infanto-juvénile prenant en charge les jeunes au moins jusqu'à leur majorité. |
A. UNE PRISE EN CHARGE À LA FOIS SANITAIRE ET MÉDICO-SOCIALE
1. Une organisation sanitaire fondée sur la notion de secteur
a) La création du secteur à partir des années 1960
Le mouvement de désinstitutionalisation de la psychiatrie s'amorce dans les années 1950 en s'appuyant notamment sur l'apparition des neuroleptiques dans la pharmacologie. L'objectif poursuivi est de prendre en charge, à chaque fois que cela est possible, les patients souffrant de troubles psychiatriques dans la société et non plus dans un asile.
Ce mouvement s'est concrétisé au plan réglementaire avec la circulaire du 15 mars 1960 relative au programme d'organisation et d'équipement des départements en matière de lutte contre les maladies mentales. Celle-ci constate que « l'hospitalisation du malade mental ne constitue plus désormais qu'une étape du traitement ». Elle met en place un nouveau mode d'organisation des prises en charge fondée sur la notion de secteur élaborée par les psychiatres au cours des années précédentes.
Cela a consisté « essentiellement à diviser le département en un certain nombre de secteurs géographiques à l'intérieur de chacun desquels la même équipe médico-sociale devra assurer pour tous les malades (...) la continuité indispensable entre le dépistage, le traitement sans hospitalisation quand il est possible, les soins avec hospitalisation et, enfin, la surveillance de postcure. » La création du secteur a été particulièrement innovante et elle conserve aujourd'hui toute son actualité.
De fait, la sectorisation ne sera effective qu'à partir des années 1970 mais dès l'origine il est prévu de prendre en compte les besoins spécifiques des enfants. En 1971 est affirmé le principe de la mise en place d'un secteur enfant correspondant à trois secteurs adultes 82 ( * ) . On parle donc d'« intersecteur ». La spécificité sanitaire de la prise en charge psychiatrique des mineurs est consacrée par une circulaire de 1972 qui insiste sur la vocation de prévention des prises en charge et qui énumère les structures spécifiques permettant de remplir cet objectif 83 ( * ) . Aujourd'hui, les secteurs de psychiatrie infanto-juvénile correspondent à une aire géographique desservie par un ou plusieurs secteurs de psychiatrie générale. Ils constituent le système public gratuit de prise en charge psychiatrique .
b) Une notion
réaffirmée dans la loi de modernisation de notre
système
de santé
La psychiatrie infanto-juvénile est ainsi organisée en secteurs qui couvrent l'ensemble du territoire national et dont la gestion est confiée à des établissements psychiatriques assurant une responsabilité populationnelle. Selon les éléments communiqués à la mission d'information par le ministère de la santé, il existe aujourd'hui 320 secteurs de psychiatrie infanto-juvénile qui prennent en charge environ 600 000 enfants et adolescents jusqu'à l'âge de 16 ans .
Si la loi « hôpital, patients, santé, territoires » (HPST) de 2009 84 ( * ) a été vécue comme porteuse d'une remise en cause du secteur, la loi de modernisation de notre système de santé de 2016 85 ( * ) a pris soin de réaffirmer son importance. Son article 69 assigne trois missions à la psychiatrie de secteur :
- un recours de proximité en soins psychiatriques, notamment par l'organisation de soins ambulatoires de proximité ;
- l'accessibilité territoriale et financière des soins psychiatriques ;
- la continuité des soins psychiatriques.
Ce même article qui crée le projet territorial de santé mentale et les communautés psychiatriques de territoire dans le but de parvenir à une offre coordonnée sur l'ensemble du territoire, dispose que « la mission de psychiatrie de secteur se décline de façon spécifique pour les enfants et les adolescents ».
2. Une prise en charge sanitaire majoritairement ambulatoire
a) L'offre ambulatoire
Du fait de l'organisation en secteurs, la prise en charge en psychiatrie, notamment en psychiatrie des mineurs, est principalement ambulatoire.
Selon la Drees, le nombre de mineurs de 16 ans pris en charge par les structures de psychiatrie ambulatoire s'élevait à 454 534 en 2014. Selon la DGOS, la même année, 90 % de la file active était suivie exclusivement en ambulatoire.
Au regard de l'offre sectorisée, l'offre libérale exclusive de tout autre mode d'exercice en pédopsychiatrie apparaît minoritaire. Selon les éléments communiqués à la mission d'information par le ministère de la santé, sur les 2 465 psychiatres infanto-juvéniles recensés en 2015, 38 % avaient une pratique exclusivement libérale et 14 % un exercice mixte, ce qui représente au total 1 287 praticiens.
b) L'offre hospitalière
La prise en charge hospitalière est quant à elle essentiellement à temps partiel et très peu en hospitalisation complète. Les places en hôpital de jour et hôpital de nuit représentent en effet 72 % des capacités d'accueil hospitalières en pédopsychiatrie contre 24 % en psychiatrie générale.
Selon la DGOS, l'hospitalisation de jour est la forme d'activité, hors ambulatoire, la plus importante en nombre de journées réalisées en psychiatrie infanto-juvénile (57 % des journées), alors qu'elle ne représente que 13 % des journées de prise en charge en psychiatrie générale.
Selon la Drees, en 2014, 39 468 mineurs de seize ans étaient hospitalisés dans un service de psychiatrie, dont 66 % à temps partiel. La durée moyenne de séjour était de 45,1 jours pour une durée moyenne d'hospitalisation de 57,7 jours toutes populations confondues.
L'offre de soins hospitalière de psychiatrie infanto-juvénile est majoritairement le fait des établissements publics ou à but non lucratif. Selon la Drees 86 ( * ) , on dénombre 2 257 lits d'hospitalisation complète, dont 2 032 concentrés au sein d'établissements publics et privés à but non lucratif et 225 dans les établissements privés à but commercial. Sur les 9 502 places d'hospitalisation de jour, 9 428 sont dans des établissements publics et privés à but non lucratif et 74 dans des établissements privés à but commercial.
3. La
diversité des modalités de prise en charge sanitaire
et
médico-sociale
Pour une partie des mineurs souffrant de pathologies psychiatriques, la prise en charge revêt un caractère exclusivement sanitaire. D'autres, dont le nombre exact n'est pas disponible, relèvent d'une prise en charge par des structures médico-sociales. Celles-ci ont des statuts divers.
a) Les principaux modes de prise en charge sanitaire
La cheville ouvrière du secteur est constituée des centres médico-psychologiques (CMP) qui ont depuis l'origine vocation à être la porte d'entrée dans les soins tant pour les mineurs que pour les adultes. Ils ont pris la suite des dispensaires d'hygiène mentale mis en place par une circulaire de 1937 87 ( * ) .
Les CMP remplissent une mission de premier recours en psychiatrie. Celle-ci est très large puisqu'elle comporte l'accueil, la prévention et les consultations et traitements ambulatoires et à domicile.
Les CMP se partagent entre structures pour adultes et structures infanto-juvéniles. En 2014, leur nombre total s'élevait à 3 654 selon la Drees 88 ( * ) . Ceux relevant de la psychiatrie infanto-juvénile étaient au nombre de 1 467 . Le nombre d'actes réalisés par les CMP s'établissait à près de 14,7 millions au total, dont 4,7 millions pour la psychiatrie infanto-juvénile. Ils accomplissent ainsi les deux tiers des actes de soins en psychiatrie ambulatoire. Entre 2011 et 2014, le nombre de CMP de psychiatrie infanto-juvénile a légèrement progressé (+ 1 %) de même que le nombre d'actes (+ 1 %).
Ces centres assurent des consultations médicales, psychologiques et éventuellement un accompagnement social pour toute personne en souffrance psychique. Il leur revient d'organiser le cas échéant leur orientation vers une structure de prise en charge adaptée. Les interventions sont assurées par une équipe pluridisciplinaire de secteur sous la responsabilité d'un praticien hospitalier ou d'un cadre de santé. Ces équipes comportent des psychiatres, des psychologues et des infirmiers auxquels peuvent s'adjoindre, selon les cas, orthophonistes, psychomotriciens et assistantes sociales.
Les centres d'activité thérapeutique à temps partiel (CATTP) sont un dispositif vers lequel les CMP peuvent orienter. Créés par un arrêté de mars 1986 89 ( * ) , ils visent à maintenir ou favoriser l'autonomie des malades par des actions de soutien et de thérapeutique de groupe. En 2014, leur nombre total s'élevait à 1 929. Ceux relevant de la psychiatrie infanto-juvénile étaient au nombre de 692 .
b) Les structures médico-sociales
Plusieurs structures médico-sociales participent à l'accueil et à la prise en charge de mineurs souffrant de troubles psychiatriques, en particulier les centres médico-psycho-pédagogiques (CMPP), les centres d'action médico-sociale précoce (CAMSP), les instituts médico-éducatifs (IME) ou encore les instituts thérapeutiques, éducatifs et pédagogiques (ITEP) . A l'exception des deux premiers types d'établissement où l'accueil a lieu dans le cadre d'une consultation, les mineurs y sont orientés par la commission des droits et de l'autonomie des personnes handicapées (CDAPH).
(1) Les centres médico-psycho-pédagogiques et les centres d'action médico-sociale précoce
Les CMPP trouvent leur origine dans l'après-guerre. Ils sont généralisés et leurs missions définies dans les années 1960. Relevant du secteur médico-social, donc non-sectorisées, ces structures sont le plus souvent de type associatif.
Elles peuvent accueillir des patients âgés de 0 à 20 ans dans un cadre polyvalent et sont animées par une équipe pluridisciplinaire (médecins dont éventuellement pédopsychiatres, auxiliaires médicaux, psychologues, assistants de service social, et pédagogues et rééducateurs) sous la responsabilité d'un directeur médical et d'un directeur administratif et pédagogique.
Financés par l'assurance maladie, ils assurent des consultations et des traitements ambulatoires sur rendez-vous afin de réaliser un diagnostic et de mettre en oeuvre une action éducative et thérapeutique. Ceci doit permettre d'éviter l'hospitalisation du patient et de maintenir le mineur dans son milieu habituel. Selon le Dr Patrick Belamich, président de la fédération des CMPP, ceux-ci « sont des lieux polyvalents et généralistes (...) La spécificité des CMPP est justement de ne pas en avoir » 90 ( * ) . Ils ont vocation à prendre en compte l'ensemble de l'environnement de l'enfant et donc tout particulièrement sa famille.
Selon les informations communiquées à la mission d'information 91 ( * ) , il existe aujourd'hui 310 CMPP en France 92 ( * ) , soit 470 lieux de consultations car chaque centre peut posséder plusieurs antennes. Ils effectuent trois millions de consultations par an pour 200 000 enfants et comptent 5 000 postes en équivalent temps plein.
Les CMPP peuvent assurer le relais des prises en charge réalisées dans les CAMSP pour les enfants de plus de six ans. Au nombre de 339 93 ( * ) , ceux-ci sont des établissements dotés d'équipes pluridisciplinaires qui interviennent en matière de prévention et de soins pour les enfants âgés de 0 à 6 ans atteints d'un handicap mental, moteur ou sensoriel, ou présentant un risque de handicap.
Les enfants sont orientés par l'hôpital, le médecin de famille, la PMI, l'école, ou encore le médecin scolaire. Dans le cadre de leurs missions, ils concourent au dépistage et au diagnostic précoces des déficits ou handicaps, notamment mentaux. Ils assurent également la prévention ou la réduction de l'aggravation de ces handicaps, la cure ambulatoire et la rééducation précoce des enfants présentant ces déficits ou handicaps, l'accompagnement des familles, soit au cours des consultations, soit à domicile ainsi que le soutien et l'aide à l'adaptation sociale et éducative dans les lieux de vie, tels que les haltes-garderies, crèches ou maternelles.
Leur double vocation (dépistage et traitement) induit un financement conjoint par le département à hauteur de 20 % et l'assurance maladie à hauteur de 80 %, par dotation globale annuelle de financement.
(2) Les instituts médico-éducatifs et les instituts thérapeutiques, éducatifs et pédagogiques
Les IME , qui sont au nombre de 1294 94 ( * ) , sont des établissements et services dont la mission est d'accueillir et d'accompagner des enfants ou des adolescents présentant un déficit intellectuel. Ils accueillent également les enfants ou adolescents lorsque la déficience intellectuelle s'accompagne de troubles, tels que des troubles de la personnalité, des troubles neurologiques et des troubles graves de la communication de toutes origines, ainsi que des maladies chroniques. Ils peuvent recourir à des techniques de rééducation, telles que l'orthophonie, la kinésithérapie et la psychomotricité.
Il existe 453 ITEP , anciens « instituts de rééducation » rénovés en 2005. Ils accueillent « des enfants, adolescents ou jeunes adultes qui, bien que leurs potentialités intellectuelles et cognitives soient préservées, présentent des difficultés psychologiques dont l'expression, notamment l'intensité des troubles du comportement, perturbe gravement la socialisation et l'accès aux apprentissages » 95 ( * ) .
Ils sont pris en charge par des équipes pluridisciplinaires dont l'objectif est de favoriser ou de rendre à nouveau possible leur maintien ou leur retour dans un dispositif éducatif ordinaire ou adapté.
Les IME et les ITEP sont tous deux agréés et financés par l'assurance maladie dans le cadre d'un prix de journée en ce qui concerne les soins, l'éducation, l'hébergement et les transports organisés par l'établissement. Les établissements ayant conclu un contrat pluriannuel d'objectifs et de moyens avec l'ARS fonctionnent sur dotation globalisée. Les établissements peuvent fonctionner en internat, internat séquentiel, semi-internat ou accueil de jour.
Votre rapporteur considère que le mode de tarification de ces établissements pose problème. Le prix de journée présente en effet certaines limites, au détriment de l'établissement, du fait d'un décalage entre le coût réel de la prise en charge et les sommes versées.
|
Proposition n°19 : S'orienter vers une tarification globale pour les établissements médico-sociaux sur la base d'une évaluation du parcours de prise en charge. |
Capacités et activité en psychiatrie en 2014
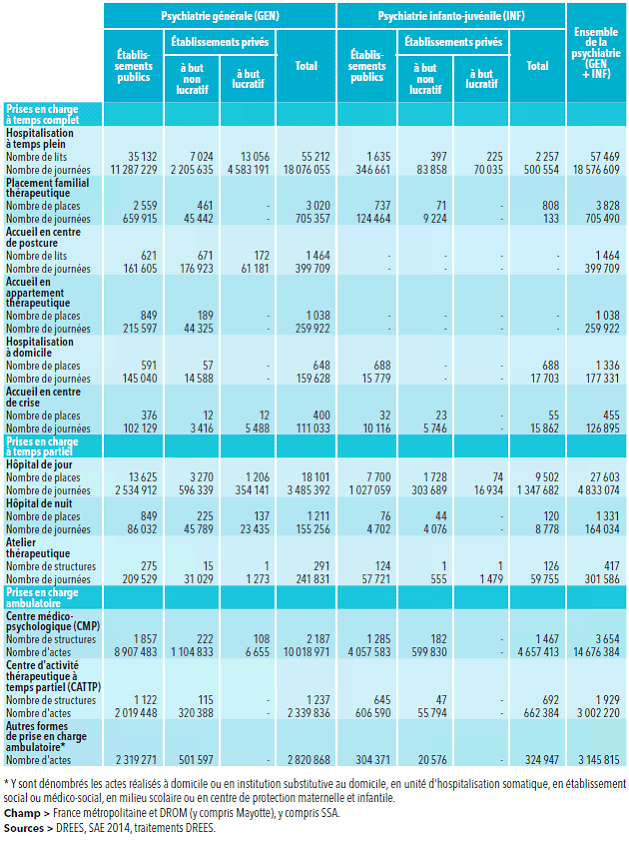
B. LES DIFFICULTÉS D'ACCÈS AUX SOINS PSYCHIATRIQUES
Le constat des difficultés d'accès aux soins psychiatriques est récurrent. Les retards de prise en charge sont une critique majeure formulée par le Haut Conseil de la santé publique (HCSP) dans son évaluation du plan psychiatrie et santé mentale (2011-2015) 96 ( * ) . Ces difficultés constituent pour les mineurs atteints de troubles une perte de chance d'autant plus importante que la précocité de la prise en charge est déterminante.
Plusieurs facteurs sont de nature à causer ces retards : l'inadaptation de l'offre et son insuffisance, en particulier dans certains territoires, sont accentuées par la hausse des demandes. De plus, un grand nombre de familles connaissent des difficultés d'accès aux soins lorsque ceux-ci ne sont pas pris en charge financièrement.
1. Les inégalités territoriales et sociales
a) Les inégalités territoriales de couverture
Au cours de son audition par la mission d'information 97 ( * ) , le HCSP a estimé que la France ne souffrait pas d'un déficit général de l'offre mais plutôt d'une mauvaise répartition de celle-ci. De fait, la question de la meilleure allocation des ressources sanitaires sur l'ensemble du territoire se pose pour toutes les spécialités médicales. Elle ne connaît pas de solution évidente. On ne peut cependant nier la pénurie réelle de moyens dans plusieurs territoires, qu'il s'agisse de zones urbaines, péri-urbaines ou rurales.
Le HCSP constate l'existence d'importantes inégalités territoriales, encore accentuées en pédopsychiatrie. S'agissant à titre d'exemple de l'offre d'hospitalisation, en psychiatrie générale, le nombre de lits d'hospitalisation par département variait de 1 à 5 en 2011, et de 1 à 3 en 2015 alors qu'en psychiatrie infanto-juvénile, le ratio est d'environ 14 lits pour 100 000 habitants. Cette moyenne cache des écarts très importants. Contrairement à l'évolution du nombre de lits en psychiatrie générale, les écarts de couverture en lits de pédopsychiatrie se sont creusés sur la période 2011-2015. De plus, selon la direction générale de l'offre de soins (DGOS), 10 départements ne comptent aucun lit d'hospitalisation en psychiatrie infanto-juvénile.
De même, la répartition territoriale des pédopsychiatres est empreinte de fortes disparités. La densité moyenne est de 15,1 pédopsychiatres pour 100 000 jeunes de moins de 20 ans, avec une variation de moins de 4 pour les départements les moins dotés (Pas-de-Calais, Corse du Sud, Eure) à 23 dans les départements les mieux dotés (Gironde, Alpes-Maritimes, Côte-d'Or, Drôme, Pyrénées-Atlantiques, Calvados). Cette densité est de près de 100 pour 100 000 jeunes à Paris. La pédopsychiatrie libérale est elle aussi inégalement répartie sur le territoire.
La politique de santé, en particulier mentale, ne poursuit depuis son origine d'autres objectifs que de garantir à chacun où qu'il se trouve un accès aux soins de meilleure qualité. Les lois de santé successives ont rappelé cette exigence et appelé à la mobilisation de toutes les ressources disponibles. Ces dispositions risquent cependant de revêtir un caractère seulement incantatoire en l'absence de définition très précise de l'offre à mettre en regard des besoins sur chaque territoire.
Le rapport remis au Gouvernement par M. Michel Laforcade présente une nouvelle préconisation afin de garantir l'accès à une offre de base homogène sur l'ensemble du territoire. Il s'agit, pour lutter contre les inégalités de prises en charge, de mettre en place un panier de soins et de services minimal. La mission d'information est convaincue de l'intérêt de cette proposition. Pour qu'elle puisse trouver une application concrète, il conviendra de mener un important travail d'identification du contenu de ce panier puis d'allocation de moyens . M. Michel Laforcade a d'ores et déjà souligné que ce panier minimal devra comporter un certain nombre de lits d'hospitalisation complète en urgence en pédopsychiatrie dans chaque département. Le ministère des affaires sociales et de la santé prévoit de définir le contenu du panier en annexe de l'instruction qui sera adressée aux ARS pour l'application du décret relatif au projet territorial de santé mentale.
|
Proposition n°20 : Identifier et mettre en place un panier de soins et de services homogène dans chaque département. |
La garantie d'un socle minimal de soins et de services ne doit pas exonérer les pouvoirs publics de la poursuite des efforts afin de soutenir les initiatives des professionnels de terrain, en particulier dans les territoires les moins bien dotés. En effet, à elle seule, la mobilisation des professionnels ne suffit pas pour remédier aux inégalités car l'innovation se heurte souvent à la pénurie de moyens.
La mission d'information a trouvé une illustration de ce problème dans le témoignage porté par les professionnels de pédopsychiatrie du département du Gard qu'elle a auditionnés 98 ( * ) .
b) Les inégalités liées aux modalités de financement de la prise en charge
Aux inégalités territoriales s'ajoutent celles causées par les difficultés financières d'accès aux prises en charge pour les familles moins aisées. Là où l'offre existe, certaines familles ont en effet les moyens de consulter directement des thérapeutes, psychologues ou médecins spécialistes, en prenant les consultations à leur charge.
De fait, se crée un décalage entre ceux qui n'ont d'autre choix que d'attendre leur tour et ceux qui disposent des moyens et des connaissances pour accéder par eux-mêmes à une prise en charge rapide. Même si ce constat n'est pas propre à la pédopsychiatrie, ni à la psychiatrie en général, il est d'autant plus préoccupant que la prise en charge des malades, du fait de l'évolution des pathologies et de leur nature, nécessite fréquemment une intervention au long cours des professionnels concernés. A quoi bon en effet un repérage et un dépistage précoces s'il ne s'ensuit pas une prise en charge précoce et continue ?
Par ailleurs, la grande diversité des professionnels appelés à intervenir auprès des mineurs est également source d'inégalités. En effet, les consultations de certains professionnels en dehors du cadre hospitalier, comme les psychothérapeutes, ne sont pas remboursées tandis que d'autres ne le sont que sous certaines conditions selon le lieu d'exercice.
2. L'engorgement des structures
a) Des structures de plus en plus sollicitées
Selon les chiffres communiqués à la mission d'information, la file active de mineurs jusqu'à l'âge de quinze ans vus au moins une fois dans l'année dans les inter-secteurs de pédopsychiatrie a connu une hausse de plus 80 % entre 1991 et 2003. Cette augmentation s'est poursuivie entre 2007 et 2014, à hauteur de 22 %, avant de s'atténuer dans la période récente. Le Dr Christian Müller constate que l'âge moyen de la patientèle se réduit, ce qui peut selon lui s'expliquer par le développement en cours des travaux relatifs à la psychiatrie du bébé et à l'attachement 99 ( * ) .
L'ensemble des structures de prise en charge sont en effet confrontées à des sollicitations de plus en plus nombreuses face à la hausse des demandes de consultation, aux appels à intervenir dans d'autres structures et à la nécessité de s'organiser pour assurer la coordination avec les autres acteurs.
La hausse des demandes n'est pas nécessairement en lien avec une hausse des prévalences. Elle témoigne en tout cas d'un besoin accru de prise en compte de ce qui apparaît comme un trouble. Quand bien même une part de ces demandes serait des demandes d'écoute, éventuellement de diagnostic et d'orientation, il faut pouvoir y répondre.
Les acteurs de terrain rencontrés par la mission d'information semblent partager cette analyse. Le Dr Guillaume Bronsard entendu lors du déplacement de la mission d'information dans les Bouches-du-Rhône a ainsi souligné l'évolution des demandes auxquelles il est confronté en tant que praticien, demande accrue des parents mais aussi des partenaires publics (école, ASE, PJJ) dans un contexte où les inquiétudes se traduisent souvent par une demande de psychiatrisation.
Au sein du CMPP dont il assure la responsabilité, le Dr Bronsard indique avoir à faire face au cours d'un même après-midi à des situations très graves et à d'autres qui le sont moins. Il considère toutefois que les unes comme les autres doivent pouvoir être prises en compte et que le rôle du psychiatre est aussi d'écouter et de dire non s'il l'estime nécessaire.
b) Des dispositifs saturés
Au regard de la forte hausse des besoins, le nombre de structures de prise en charge et leurs effectifs ont très peu augmenté. Si le nombre de CMP a très légèrement progressé, celui des autres structures contribuant à la prise en charge psychiatrique des enfants et adolescents (associatives, structures privées, hospitalières, hospitalo-universitaires, médico-sociales) n'a pas crû mais « le nombre d'actes réalisés dans l'ensemble de ces structures a augmenté sous la pression des demandes parentales » 100 ( * ) .
Les chiffres communiqués à la mission d'information par la DGOS font état d'une hausse de 4,5 % de l'ensemble des personnels exerçant au sein des structures de psychiatrie infanto-juvénile entre 2012 et 2014. Dans ce contexte, la DGOS constate que la hausse de l'activité « est difficile à absorber pour les établissements, de sorte que les délais d'attente sont devenus trop longs pour les familles, les enfants et les professionnels » 101 ( * ) . De fait, les multiples dispositifs concourant à la prise en charge des mineurs atteints de troubles psychiatriques connaissent des difficultés pour répondre aux demandes qui leur sont adressées.
De plus, plusieurs professionnels auditionnés ont considéré que certains besoins ne sont pas suffisamment couverts et que d'autres structures sont trop sollicitées comme par exemple les centres référents pour les troubles du langage et des apprentissages.
(1) Le cas des centres médico-psychologiques (CMP) et des centres médico-psycho-pédagogiques (CMPP)
Ce problème d'engorgement se présente d'abord pour les structures d'entrée dans le parcours de soins psychiatriques, les CMP et les CMPP. Le temps d'attente nécessaire à l'accès à une première consultation fait l'objet d'une critique unanime . Un délai de neuf mois a été indiqué pour les Bouches-du-Rhône s'agissant des CMP. Il pourrait s'élever à plus d'un an dans d'autres départements. La dernière étude sur les délais d'attente remonte à 2008. Il s'agit de chiffres issus des données « RAPSY 2008 » exploitées par la Drees. En 2008, dans 42 % des cas un délai d'attente d'une semaine à un mois s'écoulait avant une première consultation avec un médecin en CMP, dans 14 % des cas ce délai était de plus de 3 mois. Malgré l'absence de données plus récentes, il semble que le délai d'attente ait encore augmenté au cours des dernières années.
Il ressort des pratiques et des propositions présentées à la mission d'information qu'une partie de la solution pourrait relever d'une meilleure organisation. À moyens constants, l'un des leviers dont disposent les agences régionales de santé (ARS) est d'améliorer la gestion des files actives des CMP . L'ARS d'Ile-de-France en particulier insiste sur la nécessité d'une meilleure régulation entre CMP, lesquels fonctionnent de manière très autonome. Elle estime qu'une gestion commune des files actives permettrait d'ouvrir aux familles la possibilité d'obtenir le premier rendez-vous disponible dans un CMP même si celui-ci n'est pas celui auquel la première demande a été adressée.
Compte tenu des difficultés d'accès à l'offre, les familles ont naturellement tendance à déposer des demandes dont l'objet est identique auprès de plusieurs structures de prise en charge, dans le champ sanitaire ou médico-social. Une gestion centralisée ou en commun permettrait de prendre en compte les demandes en éliminant les doublons.
Au-delà, afin de permettre une meilleure régulation, il paraîtrait utile de généraliser ce que le Pr Maurice Corcos nomme des « indicateurs de saturation » 102 ( * ) . Leur mise en place contribuerait à mieux identifier les points du territoire qui connaissent les difficultés les plus importantes et la situation de chaque CMP et CMPP.
Ces indicateurs pourraient par exemple « intégrer aux données de file active les délais de premier rendez-vous, le taux de premiers rendez-vous non honorés (abandon de la demande, avec raison de l'abandon, nombre d'adressages ailleurs...), les délais des rendez-vous suivants, la complexité des prises en charge, l'adéquation de l'offre proposée à l'offre indiquée (sentiment du professionnel d'avoir les moyens de proposer la prise en charge indiquée pour la situation), travail de liaison interinstitutionnel, etc. ».
De plus, la mise en place de ces indicateurs permettrait d'assurer un suivi de l'évolution des temps d'attente.
|
Proposition n°21 : Améliorer la gestion des files actives des centres médico-psychologiques (CMP) par la mise en place d'une gestion commune. Proposition n°22 : Mettre en place des « indicateurs de saturation » des centres médico-psychologiques (CMP) et des centres médico-psycho-pédagogiques (CMPP) afin de savoir où se concentrent les difficultés et de faciliter la régulation. |
Ces différents outils devraient contribuer à une fluidité d'accès plus importante aux CMP et CMPP. Deux questions se posent néanmoins, celle de la priorité accordée à certains cas et celle des urgences.
La question des priorités ou du « tri » à effectuer dans la file active apparaît complexe dans la mesure où seule une première consultation au sein de la structure peut permettre de déterminer la gravité relative de chaque situation. Il convient par ailleurs de rendre disponibles des moyens susceptibles de répondre aux situations non programmées ou aux urgences.
Pour que la psychiatrie des mineurs puisse pleinement remplir sa mission de prise en charge en assurant la continuité des soins, en particulier en cas d'urgence, il faut également que les CMP puissent voir leurs moyens adaptés à l'amplitude des besoins , s'agissant notamment des horaires d'ouverture. Comme l'a affirmé le Dr Christian Müller, « l'organisation dans certains endroits de la pédopsychiatrie s'est calquée sur une temporalité plus scolaire que sanitaire, ce qui est un problème. Il faut qu'il soit question d'une disponibilité sanitaire : 7 jours sur 7, 24 heures et 24. La psychose infantile ne s'arrête pas le week-end » 103 ( * ) .
|
Proposition n°23 : Accroître les capacités d'ouverture des centres médico-psychologiques (CMP) ainsi que leur capacité à recevoir en urgence. |
(2) Une pénurie de lits à l'hôpital
De toutes les spécialités médicales, la psychiatrie a connu, dans le prolongement du mouvement de désinstitutionalisation, le rythme de fermeture de lits le plus important depuis les années 1980 104 ( * ) . Un mouvement contraire a néanmoins été amorcé au début des années 2000. Il apparaît cependant que les capacités hospitalières d'accueil à temps plein en pédopsychiatrie sont encore trop limitées et qu'il existe de fortes inégalités dans la répartition de l'offre hospitalière.
L'essentiel des prises en charge hospitalières s'effectue au sein des hôpitaux de jour . De façon générale, il existe peu de services de pédopsychiatrie et peu de services avec des hospitalisations conventionnelles. Selon la Drees 105 ( * ) , en 2014, s'agissant de la psychiatrie infanto-juvénile, les 9 502 places en hôpital de jour étaient utilisées pour 1,348 millions de journées tandis que les 2 257 lits d'hospitalisation à temps plein étaient utilisés pour 500 554 journées.
Entre 1986 et 2000, le nombre de lits d'hospitalisation à temps complet en psychiatrie infanto-juvénile s'est contracté de 70 %, avant d'entamer une hausse à partir de 2001 . Sa croissance est de 5 % entre 2012 et 2014, après 4 % entre 2001 et 2012. Cette tendance est propre à la psychiatrie infanto-juvénile, le nombre de lits d'hospitalisation en psychiatrie générale ayant continué de baisser.
Le nombre de journées d'hospitalisation d'enfants et d'adolescents à temps complet a connu une hausse plus soutenue que celle du nombre de lits ouverts, ce qui justifie la poursuite du mouvement d'ouverture de lits telle qu'on peut l'observer dans certains territoires.
Le manque de lits en pédopsychiatrie est souvent dénoncé, de même que l'importance des délais d'obtention d'une place en hôpital de jour. Dans son rapport au Gouvernement et devant la mission d'information, M. Michel Laforcade estime en effet que « trop de lits ont parfois été fermés dans certains territoires, notamment en période de crise. Les jeunes sont alors pris en charge, de manière bancale, dans les secteurs pour adultes, avec une promiscuité qui pose problème. Inspirons-nous de ce qui existe comme lieux de crise et rouvrons quelques lits là où c'est indispensable » 106 ( * ) .
L'existence de tels effets délétères a été soulignée par de nombreuses autres personnes auditionnées par la mission d'information. Face au choix entre l'hospitalisation en psychiatrie pour adultes et l'absence de prise en charge adaptée, certains professionnels jugent parfois préférable pour un mineur sortant des urgences de ne pas être hospitalisé à temps complet alors que cette solution serait justifiée par sa situation .
Si une réouverture de lits s'est amorcée dans certains territoires comme par exemple l'Ile-de-France ou, à la suite de l'audit conduit par l'ARS en région Provence-Alpes-Côte d'Azur (PACA), dans les Bouches-du-Rhône, à d'autres endroits, les besoins n'ont pas encore été pris en compte. On observe des inégalités d'accès aux lits d'hospitalisation complète. Selon le rapport Moro-Brison, le nombre de lits moyen pour 100 000 jeunes de 0 à 19 ans est de 13,8 en France, avec des variations importantes qui peuvent s'expliquer par des spécificités territoriales (10 départements ne comptent aucun lit d'hospitalisation en psychiatrie infanto-juvénile : la Martinique, Mayotte, la Manche, l'Eure, la Creuse, les Côtes-d'Armor, la Corrèze, l'Aube, l'Ardèche et les Alpes-de-Haute-Provence ; le ratio s'élève à 120 dans les Hautes-Alpes, 84 dans les Landes, 50 dans le Lot, 39 à Paris, 37 en Lozère, 35 dans le Cantal et en Haute-Vienne, 33 dans la Nièvre) 107 ( * ) .
|
Proposition n°24 : Poursuivre le mouvement de réouverture de lits hospitaliers en psychiatrie infanto-juvénile dans les territoires où cela apparaît nécessaire. |
L'ouverture de lits supplémentaires doit permettre de prendre en charge de manière adéquate les situations de crise et d'assurer une continuité des soins quand elle ne peut l'être en hospitalisation de jour ou après une seule hospitalisation dans un lit de nuit.
Cependant, les praticiens hospitaliers ont aussi mis en garde contre une possible dérive qui serait d'utiliser l'accès à de nouveaux lits pour y faire prendre en charge les cas pour lesquels on ne trouve pas de solution par ailleurs, alors même qu'ils ne nécessiteraient pas d'hospitalisation. Il convient en effet d'éviter à tout prix les hospitalisations inutiles.
Le Pr Jean-Philippe Raynaud a d'ailleurs attiré l'attention de la mission d'information sur le risque déjà avéré de comorbidité associé à l'hospitalisation de longue durée . Ainsi qu'il l'a indiqué en faisant référence à sa pratique au CHU de Toulouse, « sachez que les lits sont aussi des pièges, surtout pour les adolescents, car ils risquent de ne plus pouvoir partir. Je dispose de onze lits d'hospitalisation et nous avons trois à quatre adolescents qui sont là depuis plusieurs années. Imaginez le prix de la journée dans ce CHU de pointe ! Au bout de quelques mois d'hospitalisation d'un jeune, mon équipe estime le plus souvent que nous fabriquons de la comorbidité car il ne pourra plus s'adapter à l'extérieur dans un dispositif médico-social, social ou ordinaire . » 108 ( * )
Il convient donc de préparer le plus tôt possible les sorties d'hospitalisation et de ne pas opposer l'hospitalier à l'extra-hospitalier en favorisant les liens entre l'hôpital et les autres modes de prise en charge.
(3) La nécessité de développer les structures d'aval
La nécessité de trouver une solution de sortie pour les patients hospitalisés à temps complet et dont la situation nécessite une poursuite de la prise en charge a pour conséquence que les professionnels consacrent, au regard de la quantité importante de travail qu'ils ont par ailleurs à fournir, un temps important à la recherche d'une place adéquate.
Selon les témoignages obtenus par la mission d'information, il arrive que des mineurs ayant séjourné à l'hôpital après avoir été pris en charge dans une structure médico-sociale ne puissent pas retourner dans la structure qui les accompagnait, soit que la place ne soit plus disponible, soit que l'établissement estime être dans l'incapacité de lui offrir une prise en charge adaptée.
Par ailleurs, des mineurs sortant d'une hospitalisation à temps complet qui auraient besoin d'une prise en charge dans une institution d'aval font également face au manque de places. Qu'il s'agisse d'hôpitaux de jour, de CATTP ou de structures de soins-études, l'insuffisance de l'offre est caractérisée et les délais d'attente sont particulièrement longs . Selon le Pr Maurice Corcos, ces délais s'élèvent à un an en moyenne et seuls 20 % des demandes obtiennent une réponse positive 109 ( * ) .
La mission d'information estime donc indispensable de soutenir le renforcement des capacités d'accueil dans les structures sanitaire d'aval.
|
Proposition n°25 : Favoriser le développement des structures d'aval sur l'ensemble du territoire en augmentant les capacités d'accueil en hôpital de jour, en centre d'activité thérapeutique à temps partiel (CATTP) et dans les structures intégrant soins et études. |
Par ailleurs, il ressort de témoignages concordants reçus par la mission d'information, que certaines structures médico-sociales, en particulier les ITEP et les IME, sont amenées à accueillir des mineurs souffrant de troubles psychiatriques alors que cela ne correspond pas à leur vocation première . Les ITEP en particulier doivent en principe permettre de prendre en charge des enfants qui présentent des troubles du comportement sans problème majeur de maladie psychiatrique chronique ou de troubles cognitifs.
L'accueil d'une population de jeunes qui ne correspond pas à celle qu'ils devraient théoriquement accueillir est d'autant plus regrettable que les équipes mobilisées dans ces structures n'ont généralement pas bénéficié d'une formation adaptée à la prise en charge de troubles psychiatriques. Les modalités d'organisation de ces établissements, qui ne sont ouverts qu'une partie de l'année et ferment notamment les week-ends, rendent d'autant plus difficile la gestion de ces cas complexes.
Le rapport de M. Michel Laforcade affirme ainsi qu'« on note une augmentation de troubles mentaux graves dans les instituts thérapeutiques éducatifs et pédagogiques (ITEP) comme dans les maisons d'enfants à caractère social (MECS), qui complique les accompagnements dans ces établissements, faute de prise en charge adaptée par la psychiatrie infanto-juvénile (insuffisance de places en hospitalisation plein temps ou en accueil de jour). Ces établissements se trouvent dans l'obligation de gérer des cas complexes qui nécessiteraient des prises en charge multi-partenariales et une bonne information des acteurs sur les réponses territoriales existantes mais pas forcément connues » .
La situation des établissements médico-sociaux est à mettre en regard de celle des services de protection de l'enfance. Ceux-ci se doivent en effet d'accueillir tous les enfants sans autre solution d'accueil, y compris ceux qui sont habituellement pris en charge dans des établissements médico-sociaux en dehors de leur période d'accueil. Ils sont ainsi amenés à faire face à la situation de mineurs souffrant de troubles mentaux pour lesquels ils n'ont pas de solution adaptée et ne disposent pas de relais suffisants auprès des structures sanitaires et médico-sociales. S'agissant spécifiquement des enfants relevant de l'ASE, le Pr Viviane Kovess-Masféty indique que « la pédopsychiatrie n'intervient souvent qu'en ultime recours, alors même que, face à des enfants gravement perturbés, un travail à long terme est nécessaire. » 110 ( * )
Déplorant le cloisonnement avec les autres structures de prise en charge, le Dr Sylviane Gissinger s'interroge : « comment répondre aux besoins pour des problèmes plus intenses, plus urgents pour les enfants de l'ASE qui demandent des réponses adaptées ? J'ai en tête l'exemple de ces enfants ayant des pathologies lourdes qui passent de nombreux mois en foyer de l'enfance, sans prise en charge adaptée, faute de place dans un établissement spécialisé. » 111 ( * )
|
L'exemple de l'ITEP des Cadeneaux dans les Bouches-du-Rhône Une délégation de la mission d'information a été reçue par l'équipe responsable de l'ITEP des Cadeneaux dans les Bouches-du-Rhône. Cette structure, qui comporte un service d'éducation spéciale et de soins à domicile (Sessad), un internat, un semi-internat et un Sessad professionnel présente la particularité d'être de statut public. L'ITEP prend en charge des mineurs souffrant de difficultés psychologiques dont les principales manifestations sont des troubles du comportement. La plupart des jeunes ont eu un parcours chaotique dès l'enfance ou la petite enfance sans que la structure soit toujours en parfaite capacité d'en reconstituer elle-même l'historique. Environ un tiers des jeunes relèvent de l'aide sociale à l'enfance (ASE). Sur les 54 places occupées en internat, 10 le sont par des jeunes provenant d'autres ITEP. Malgré la présence de personnels sanitaires, la vocation première de l'ITEP n'est pas de soigner mais de rendre le jeune autonome et de lui permettre de s'insérer dans la société, en particulier à travers un enseignement ou une formation professionnelle adaptée. La délégation de la mission d'information a été particulièrement attentive au fort engagement de toute l'équipe avec laquelle elle a pu s'entretenir et qui se mobilise autour d'un projet ambitieux et qui porte ses fruits. Les mineurs atteints de troubles psychiatriques sont particulièrement difficiles à prendre en charge pour l'ITEP. Ils désorganisent fréquemment la prise en charge des autres jeunes et il est malaisé de trouver une solution qui leur convienne, même en urgence. La crainte est donc d'autant plus forte que l'ITEP ne se transforme, selon l'expression utilisée par l'un des responsables, en lieu de « long-séjour du sanitaire ». En tout état de cause, il ne dispose pas des moyens pour ce faire. Afin de répondre aux cas qui nécessitent une approche également psychiatrique, la structure appelle de ses voeux la possibilité de recourir à une équipe commune en psychiatrie avec le champ sanitaire et la mise en place de structures intermédiaires innovantes. |
C. AMÉLIORER LA COORDINATION ET HARMONISER LES PRATIQUES
La prise en charge psychiatrique, en particulier celle des mineurs, est assurée par de multiples structures de nature diverse et dont chacune a sa logique. La mise en réseau des acteurs est d'autant plus déterminante que la prise en charge fait intervenir le champ tant sanitaire que médico-social, avec des enjeux de financement propres à chacun. Malgré l'existence de pivots dans l'organisation du système, comme les CMP pour les soins et les MDPH pour l'orientation en matière de handicap, il existe une grande variété des parcours de prise en charge, souvent tributaires du cadre dans lequel sont détectés les troubles et de la première réponse apportée à ceux-ci.
Dans ce cadre, l'enjeu est davantage de conforter les dispositifs existants et leur articulation que de créer de nouvelles structures. Le maillage territorial aujourd'hui assuré par ces dispositifs résulte d'une volonté ancienne de prise en charge de l'ensemble des mineurs et il faut insister sur leur utilité, qui place la France parmi les pays bien dotés en la matière.
Face à l'évolution des besoins, grâce à la mobilisation de leurs équipes, les structures ont généralement évolué dans leurs méthodes de travail et leurs partenariats avec les autres acteurs. Ce mouvement d'adaptation doit se poursuivre et être accompagné par les autorités. Ainsi que le Pr Raynaud l'a indiqué, « nous disposons déjà de toutes les structures nécessaires : les instituts thérapeutiques, éducatifs et pédagogiques (ITEP) pour les jeunes qui ont des troubles des conduites, les instituts médico-éducatifs (IME) pour les enfants qui ont des retards mentaux. Mais nous devons aujourd'hui les adapter parce que les définitions ne sont plus les mêmes que dans les années 1970 ou 1980 et qu'il faut tenir compte des comorbidités. Par ailleurs, grâce aux progrès qui ont été réalisés, les jeunes qui fréquentaient ces structures il y a 20 ans peuvent aujourd'hui être pris en charge en ambulatoire » 112 ( * ) . La mission d'information est convaincue qu'il convient de conforter les structures existantes tout en renforçant leur coordination afin d'aboutir à une meilleure cohérence d'ensemble du dispositif de prise en charge.
1. Conforter les structures existantes
a) Rendre plus efficace et lisible l'articulation des différentes phases du parcours de soins
L'organisation du parcours de soins, en particulier en pédopsychiatrie, souffre encore d'un déficit de lisibilité et son efficacité peut être renforcée. Plusieurs critiques peuvent lui être adressées : diversité voire hétérogénéité des dispositifs, générant des difficultés de compréhension de la part des usagers, confusion possible entre le rôle des CMP du secteur infanto-juvénile et celui des CMPP, inégalités d'accès, délais d'attente importants.
De l'avis des acteurs de la prise en charge eux-mêmes, l'articulation des différents intervenants peut être améliorée sans bouleversement par une meilleure structuration . Plusieurs d'entre eux ont fait part à la mission d'information des projets dont ils sont porteurs. L'idée généralement admise aujourd'hui est de privilégier la logique de parcours par rapport à la logique de structures .
Cette idée s'appuie sur le principe qui a présidé à la création du secteur. La mission d'information note avec intérêt le dynamisme que traduisent les propositions d'amélioration dont elle a eu communication.
La mission d'information a en particulier été intéressée par le projet présenté par la Société française de psychiatrie de l'enfant et de l'adolescent et disciplines associées (SFPEADA) 113 ( * ) . Celui-ci tend à la mise en place d'une plateforme territoriale en santé mentale pour les enfants âgés de 6 à 11 ans souffrant de troubles psychiques ou psychiatriques. Cette plateforme serait le pivot entre trois niveaux permettant d'articuler le parcours depuis le repérage jusqu'à la prise en charge sanitaire.
Le premier niveau est composé de l'ensemble des acteurs du repérage et de ceux susceptibles de mettre en place un accompagnement court (familles, école et psychologues scolaires, PMI, médecin traitant, pédiatre, psychiatres libéraux et psychologues).
Il trouverait un appui permanent dans le deuxième niveau constitué de la plateforme elle-même. Celle-ci doit leur proposer des formations et les accompagner dans les actions de prévention et de coordination. Elle doit leur procurer des avis pluridisciplinaires rapidement sur les cas qui peuvent se présenter.
La plateforme n'a pas vocation à être l'émanation d'un acteur unique mais serait constituée en fonction de chaque situation de l'ensemble des parties prenantes du premier diagnostic et de l'orientation, en particulier les CMP et les pédopsychiatres.
Si l'accompagnement court se révèle insuffisant pour régler le problème, la plateforme orienterait vers la structure adéquate pour les cas plus complexes, vers le troisième niveau, composé notamment des CMP et des CMPP. Le Pr Michel Wawrzyniak indique que cette solution « faciliterait aussi la formation des CMP dont on a pu dire qu'ils sont lents à réagir et pas toujours spécialisés sur certaines problématiques » 114 ( * ) .
Cette structuration en trois niveaux pourrait trouver à s'appliquer également pour d'autres tranches d'âge puisque pour la petite enfance (0-6 ans) le niveau intermédiaire est assuré par les centres d'action médico-sociale précoce (CAMPS) et que pour les adolescents ce sont les MDA qui pourraient être appelées à la jouer.
L'un des avantages escomptés de ce système est qu'il devrait permettre de privilégier, pour ceux à qui elle peut bénéficier, la prise en charge la plus légère et ainsi de concentrer les moyens des CMP sur les cas les plus difficiles. La plateforme territoriale apporte aux acteurs de première ligne l'appui nécessaire pour aller le plus loin possible dans l'accompagnement qu'ils peuvent offrir dès lors que le repérage est effectué.
Ce schéma d'organisation semble de nature à garantir l'adéquation et la continuité des soins, une plus grande lisibilité ainsi qu'une meilleure allocation des ressources sans nécessiter beaucoup de moyens complémentaires. Il s'agit de valoriser et de mieux coordonner les structures existantes.
|
Proposition n°26 : Rendre plus efficace et lisible l'articulation des structures de prise en charge en identifiant les différents niveaux d'intervention et les voies de passage de l'un à l'autre (niveau de repérage, niveau permettant le diagnostic et niveau plus spécialisé pour la prise en charge des cas complexes). |
Proposition d'organisation en niveau de soins de la prise en charge psychologique et psychiatrique des enfants de 6 à 11 ans
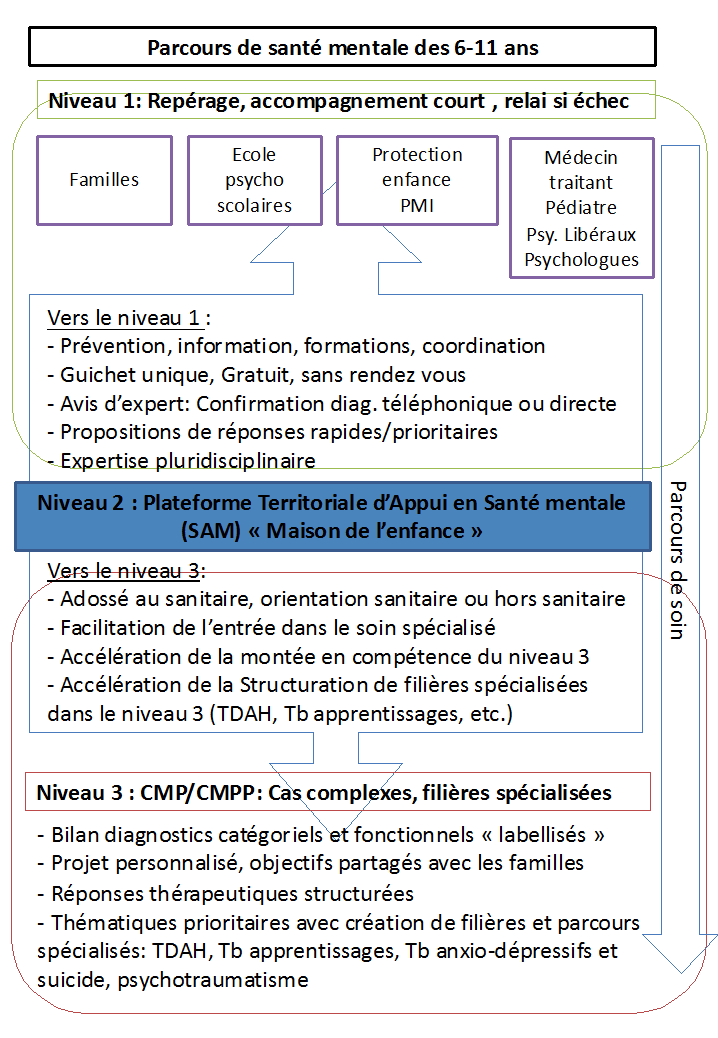
Source : Société française de psychiatrie de l'enfant et de l'adolescent et disciplines associées (SFPEADA)
b) Soutenir les réseaux en pédopsychiatrie
De nombreux professionnels auditionnés par la mission d'information ont regretté ce qu'ils vivent comme un affaiblissement des réseaux de santé en pédopsychiatrie. Ceux-ci doivent leur permettre de se coordonner pour améliorer l'accès aux soins et les prises en charge.
Il n'existe pas de suivi de ces réseaux au niveau national, les ARS étant l'interlocuteur des professionnels qui les mettent en place. Trouvant le plus souvent leur origine dans l'initiative des professionnels de terrain, ils reçoivent un financement en provenance des ARS.
Les réseaux, qui prennent différentes formes en fonction des contextes et sont plus ou moins intégrés, constituent également un moyen de mobiliser une ressource rare dans certains territoires.
Cependant, l'évolution des priorités des ARS semble avoir entraîné une baisse de financement des réseaux, ce que les professionnels perçoivent comme un désengagement de la part des autorités sanitaires . La DGOS considère quant à elle qu'il s'agit d'un simple redéploiement des financements dans le cadre d'une incitation à la constitution de réseaux pluri-thématiques et d'une recherche d'une plus grande efficacité.
La mission d'information tient à rappeler que depuis la création de leur statut juridique par la loi du 4 mars 2002 115 ( * ) , les réseaux ont trouvé leur place dans l'organisation des soins. Les plus anciens doivent nécessairement évoluer tandis que d'autres se mettent en place. Ce mouvement trouve une légitimité d'autant plus forte pour la psychiatrie des mineurs, domaine où la diversité d'approches nécessite tout particulièrement une articulation des prises en charge. Pour la mission d'information, il importe donc d'assurer aux réseaux leurs moyens de fonctionnement . Compte tenu du temps passé par les professionnels et de leur investissement dans les actions de coordination, voire de formation, le financement est un élément déterminant. Comme l'a indiqué le Pr Purper-Ouakil, la constitution d'un réseau « n'est pas si compliqué[e]. Encore faut-il disposer d'un budget pour en assurer le lancement et être soutenu par les institutions. Or nous ne disposons pas d'un réel soutien en ce sens » 116 ( * ) .
|
Proposition n°27 : Soutenir les réseaux en pédopsychiatrie en leur donnant les moyens de fonctionner. |
Ainsi que le prévoit le code de la santé publique 117 ( * ) , les réseaux de santé en pédopsychiatrie sont également de nature à permettre une meilleure articulation entre le champ sanitaire et les interventions du secteur médico-social.
c) Mieux articuler le sanitaire et le médico-social
Le constat de l'hétérogénéité de la prise en charge médico-sociale est aujourd'hui assez largement partagé. La situation varie en fonction de l'organisation de chaque département et de la tradition qui s'y est plus ou moins ancrée en fonction des contingences historiques.
L'articulation entre le sanitaire et le médico-social relève en partie des missions des ARS. L'analyse du directeur général de l'ARS Nouvelle-Aquitaine, M. Michel Laforcade, est, de ce point de vue, d'autant plus intéressante. Il estime que les ruptures de parcours sont souvent liées en particulier aux insuffisances de l'accompagnement social et médico-social et que, dès lors, « retrouver la qualité de la psychiatrie passe par un investissement dans l'accompagnement médico-social » 118 ( * ) .
Il faut cependant souligner que de nombreux départements appuient fortement le développement des structures médico-sociales et leur articulation avec le sanitaire. Il peut donc y avoir une différence de perception entre les acteurs selon qu'ils relèvent de l'un ou l'autre de ces secteurs.
M. Michel Laforcade cite, comme exemple de rapprochement du médico-social et du sanitaire, le centre hospitalier Esquirol de Limoges qui a recruté directement des travailleurs sociaux. D'autres hôpitaux ont passé des conventions avec les services sociaux de départements.
L'un des instruments aujourd'hui privilégiés par les ARS pour renforcer la coopération entre ces deux secteurs semble être la mise en place d'équipes mobiles de liaison . Ce dispositif est de plus en plus utilisé non seulement en pédopsychiatrie mais aussi pour d'autres publics dont la prise en charge fait intervenir le secteur médico-social comme les personnes âgées ou handicapées.
Les équipes de liaison en pédopsychiatrie sont pluridisciplinaires et comportent notamment des infirmiers et pédopsychiatres. Leur rôle est de venir apporter dans le lieu où est pris en charge le mineur un renfort ponctuel à l'équipe en place pour toutes les questions relatives aux aspects psychiatriques de la prise en charge (consultations, traitements, voire orientation vers un dispositif adapté).
Le rapport Moro-Brison constate que « depuis ces dernières années, des équipes de liaison de plus en plus nombreuses se déplacent à domicile ou près des lieux de vie des adolescents et des jeunes pour leur faciliter l'accès aux soins. Des consultations mobiles de psychiatrie de l'enfant et de l'adolescent existent par exemple à Lille, à Rennes et en région parisienne. Elles seraient intéressantes à développer en zone rurale ».
Leur action prend des formes variées en fonction des initiatives locales et des réalités de terrain. L'ARS Ile-de-France a indiqué à la mission d'information ne pas autoriser la création de nouveaux lits ou de nouvelles structures sans équipes mobiles.
Le Dr Catherine Isserlis souligne l'intérêt des équipes de liaison dans la période qui précède et dans celle qui suit l'hospitalisation d'un jeune dans une unité de psychiatrie. « Quand un jeune placé hors de sa famille est pris en charge dans une unité de psychiatrie et que son état est stabilisé il y a en général beaucoup de difficultés pour le faire revenir dans la structure où il était hébergé car il y est vu comme étant difficile. Ceci est sans doute lié à un manque d'accompagnement des structures médico-sociales par la pédopsychiatrie pour faciliter la prise en charge de ces jeunes dans leur établissement. C'est pour cette raison qu'en Ile-de-France nous souhaitons augmenter le nombre d'équipes mobiles de pédopsychiatrie et adjoindre de telles équipes à chaque ouverture d'unité pour qu'elles interviennent à la fois en pré et en post-hospitalisation. » 119 ( * )
Les équipes mobiles apparaissent comme un moyen de limiter le recours aux hospitalisations. M. David Causse a notamment fait référence au dispositif mis en place en Ile-de-France pour faire prendre en charge les situations de crise affectant les jeunes patients souffrant de troubles du spectre autistique 120 ( * ) .
Des équipes mobiles d'intervention ont été instituées plutôt que de créer des unités d'hospitalisation. Celles-ci n'auraient pas permis de trouver des solutions de sortie. La démarche privilégiée a été de contractualiser avec des unités médico-sociales à temps plein où le jeune patient sera hébergé et dans lesquelles les équipes d'urgence interviendront. Dans d'autres cas, les équipes de liaison interviennent à l'intérieur même de l'hôpital.
Le Pr Jean-Philippe Raynaud en a donné l'exemple suivant au cours de son audition 121 ( * ) : « L'ARS Midi-Pyrénées nous a d'ailleurs sollicités pour mettre en place un nouveau dispositif. Nous proposons ainsi des équipes de liaison : dans les services de médecine, il doit y avoir des psychiatres d'enfants pour s'occuper des patients. N'oublions pas que de jeunes cancéreux peuvent avoir des troubles associés, se trouver en grave dépression et montrer des syndromes de stress post traumatique car chimiothérapie et radiothérapie sont traumatisantes. Ce sont des catastrophes individuelles que vivent les enfants. Dans mon service, j'ai une équipe extraordinaire de liaison composée de médecins, d'infirmiers et de travailleurs sociaux. En psychiatrie d'adultes, mes collègues sont en train de constituer des équipes analogues car les malades mentaux ont aussi le droit d'être malades dans le droit commun ».
Malgré le développement de ce dispositif, les besoins restent très importants. Le Dr Sylvaine Gissinger déplore « le manque de partenariats entre la psychiatrie et la pédopsychiatrie, un manque de pédopsychiatres de liaison avec l'hôpital et en ambulatoire, mais aussi entre les services de psychiatrie adulte et les maternités ».
Se pose également la question des moyens dont disposent ces équipes. Dr Catherine Lacour-Gonay le souligne : « Le groupe hospitalier de l'est francilien possède également une équipe mobile. Se pose toujours la question des moyens. Le fait de ne compter, pour tout le nord de la Seine et Marne, que sur quatre personnes qui sont parfois appelées à faire plus de 200 kilomètres en voiture pour intervenir peut être problématique. C'est notamment le cas si elles sont appelées à intervenir à différents endroits du département ».
La mission d'information est convaincue que le développement de ces dispositifs doit être soutenu car ils offrent une amélioration des prises en charge et une alternative à des hospitalisations qui marquent l'échec des prises en charge et sont particulièrement coûteuses.
|
Proposition n°28 : Soutenir les équipes mobiles de liaison pour favoriser une meilleure articulation entre le sanitaire, le médico-social et le social afin d'éviter le recours aux hospitalisations. |
D'autres innovations méritent d'être étudiées pour mieux articuler le sanitaire et le médico-social. Certaines structures nouvelles permettent de surmonter le cloisonnement entre les secteurs sanitaire et médico-social comme le dispositif intégré mis en place par une association à Marseille et dont une délégation de la mission d'information a pu rencontrer les responsables. Sans créer de nouvelles structures, des modifications en matière de financement peuvent également permettre de favoriser les prises en charge et les échanges de professionnels.
L'association Serena, dont l'engagement social et médico-social est ancien à Marseille, a développé pour éviter les ruptures de parcours et favoriser le répit des familles et des accompagnants une structure légère permettant la réactivité aux demandes. Le service de soutien, soin, intervention et accueil temporaire (SSSIAT), qui est une composante d'une offre de prise en charge complète des adolescents sur les plans sanitaire et médico-social, permet un accueil temporaire qui combine les deux approches.
|
L'exemple d'une structure intégrée d'accueil séquentiel gérée par l'association Serena à Marseille : le service de soutien, soin, intervention et accueil temporaire (SSSIAT) Une délégation de la mission d'information a été reçue par plusieurs responsables des établissements créés par l'association Serena à Marseille. L'originalité de cette association ancienne est de proposer une prise en charge à la fois sanitaire et médico-sociale car elle dispose d'un côté d'un hôpital pédopsychiatrique et de l'autre de plusieurs structures médico-sociales dans un ensemble qui regroupe 17 établissements. Elle a notamment développé une structure à la lisière du sanitaire et du social, le service de soutien, soin, intervention et accueil temporaire (SSSIAT) . Celui-ci se compose de deux unités : - l'unité d'intervention et de soins dotée, outre de personnels assurant l'accueil, d'une équipe mobile dont la mission est d'intervenir auprès d'adolescents et de leurs familles. Elle contribue au travail de prévention, de soutien et d'élaboration de projets pour les adolescents en grande difficulté ; - l'unité d'accueil temporaire, au croisement du sanitaire et du social, possède une capacité d'accueil de six lits et de deux places de jour pour des adolescents âgés de 12 à 18 ans qui nécessitent à la fois un hébergement social et une prise en charge thérapeutique. Ses modalités d'intervention sont multiples : consultations, visites à domicile, soutien aux équipes et aux familles. Les enfants accueillis au SSSIAT relèvent de l'aide sociale à l'enfance (ASE). L'un des avantages de cette structure est qu'elle permet aux adolescents accueillis et aux équipes des structures et aux familles d'accueil d'où ils viennent de « souffler ». Elle constitue ainsi également une forme d'aide au répit. Du fait de l'accueil séquentiel qui permet une rotation sur les places disponibles (43 adolescents sont accueillis chaque année avec une file active de 15 à 18 jeunes), la structure est particulièrement réactive. Sous sept jours, une commission d'admission qui réunit tous les partenaires est mise en place, un diagnostic est posé et une proposition de prise en charge formulée. |
L'une des difficultés souvent pointées de l'articulation entre secteur sanitaire et secteur médico-social est la multiplicité des sources de financement (assurance maladie et conseils départementaux) qui doivent pouvoir se compléter. Le risque existe que le financement par un acteur entraîne le désengagement du ou des autres. La plupart des structures médico-sociales ont un seul financeur, ce qui peut limiter la prise en charge sanitaire.
Le principe d'interdiction de la double prise en charge par l'assurance maladie peut également constituer un frein à l'accès aux soins. En l'état actuel du droit, la caisse nationale d'assurance maladie des travailleurs salariés (Cnamts) refuse en effet de rembourser dans certains cas, pour un même patient, une prise en charge médico-sociale avec des soins dispensés en ville. Lors de son audition par la mission d'information, le représentant de la Fehap a estimé intéressant de prévoir dans un cadre déterminé des dérogations à ce principe sur le modèle de ce qui a été mis en place pour permettre l'hospitalisation à domicile dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad).
Concrètement, il s'agirait par exemple de permettre la prise en charge par l'assurance maladie d'une hospitalisation de jour en pédopsychiatrie avec une prise en charge médico-sociale dans un IME ou un ITEP, de même une consultation d'orthophonie en ville pourrait être remboursée parallèlement à la prise en charge dans une structure médico-sociale où l'accès à l'orthophonie est impossible .
L'enjeu est de permettre une meilleure synergie des différente interventions, celles qui impliquent des équipes au long court et celles qui, non moins nécessaires, sont plus ponctuelles.
|
Proposition n°29 : Permettre la double prise en charge par l'assurance maladie pour les prises en charge sanitaires des mineurs souffrant de troubles psychiatriques. |
Il conviendrait également de favoriser sur le plan réglementaire la possibilité pour les soignants de partager leur activité entre structures sanitaires et structures médico-sociales. Il s'avère qu'un certain nombre de postes de pédopsychiatres demeurent non pourvus dans le secteur médico-social. Il a par exemple été indiqué à la mission d'information qu'en Haute-Garonne, c'était le cas pour huit postes. Cette situation pourrait justifier une fongibilité des moyens entre l'hôpital et le médico-social.
|
Proposition n°30 : Prévoir le cadre réglementaire permettant aux soignants de partager leur temps entre structures sanitaires et structures médico-sociales. |
d) Conforter l'accès aux soins somatiques et mieux répondre aux urgences
(1) Renforcer l'accès aux soins somatiques
Le manque d'accès des personnes atteintes de troubles psychiatriques aux soins somatiques est un constat établi. Cette situation contribue pour une part importante à la réduction de l'espérance de vie des malades psychiatriques, tout particulièrement pour ceux atteints de troubles sévères. Si la surmortalité est le plus souvent liée à la pathologie elle-même, comme dans le cas de la schizophrénie, les pathologies somatiques, dont celles résultant de la prise des traitements, doivent être prises en charge.
Le rapport de M. Michel Laforcade relaye les constats issus des acteurs de terrain qui montrent que la nécessité d'accéder à des soins somatiques est une : « réalité sous-estimée (...) encore mal prise en compte, tant dans les équipes de psychiatrie publique hospitalière que par les médecins généralistes ».
Dans d'autres domaines, comme celui du cancer par exemple, l'importance du traitement des autres maladies dont peut souffrir le malade a été mieux prise en compte. Le Pr Manuel Bouvard a ainsi indiqué lors de son audition 122 ( * ) : « A l'instar des réunions de concertation pluridisciplinaire (RCP) en cancérologie, il faut prendre en compte les problèmes somatiques qui sont fréquemment associés aux pathologies. C'est tout l'enjeu de la pluridisciplinarité ».
La DGOS a souligné le double défi que représente encore le suivi psychiatrique des malades atteints de pathologies somatiques et celui des malades psychiatriques nécessitant une prise en charge somatique. Elle reconnaît que « tous les hôpitaux n'ont pas résolu le problème. Certains, qui n'ont pas d'équipe de psychiatrie, se sont déjà organisés avec des équipes mobiles ou des professionnels de l'hôpital voisin. Mais (...) nous ne sommes pas encore arrivés, dans tous les territoires, au bout de la prise en charge des besoins somatiques des patients pris en charge dans les établissements de psychiatrie ! ». La DGOS considère que, de ce point de vue, la constitution des GHT peut apporter des solutions. La mission d'information rappelle que la structuration des services hospitaliers en pôles permet déjà de rapprocher les services de pédopsychiatrie, de psychiatrie générale et les services de prise en charge somatique, en même temps qu'elle renforce la visibilité des premiers, notamment pour les familles, et les habitudes de travail commun.
Les associations d'usagers représentées au sein de la Fnapsy partagent le constat du manque d'accès aux soins somatiques et ont formulé une proposition à laquelle la mission d'information a été attentive. Il s'agirait de la mise en place, sur l'emprise des établissements psychiatriques, de maisons de santé ouvertes au public général et aux personnes hospitalisées. Cette solution n'est pas mise en oeuvre à l'heure actuelle étant donnée la difficulté pour les établissements spécialisés d'ouvrir des services de type MCO.
|
Proposition n°31 : Conforter l'accès aux soins somatiques des patients pris en charge en service de psychiatrie. |
La meilleure articulation entre soins somatiques et soins psychiatriques passe également par les CMP, à tout le moins les CMP des secteurs de psychiatrie infanto-juvénile qui sont l'une des portes d'entrée principales dans le soin et l'un des pivots de l'orientation vers une prise en charge adaptée. Se pose dès lors la question de savoir quels moyens mettre en place pour mieux associer les pédiatres aux consultations des mineurs accueillis dans ces CMP.
(2) Mieux répondre aux urgences
Le problème de l'accès aux soins somatiques se pose avec une acuité particulière dans les cas d'urgence. Comme cela a pu être affirmé lors des auditions de la mission d'information, la tendance est naturellement de faire passer l'urgence psychique derrière l'urgence vitale dans la mesure où dans le second cas la survie du patient semble en dépendre plus directement.
Plusieurs modalités d'organisation de l'accueil en urgence des mineurs souffrant de troubles psychiatriques existent. La prise en charge peut avoir lieu dans un service de psychiatrie infanto-juvénile équipé pour ce faire, notamment en chambres dédiées et en lits, dans des structures dédiées ou dans des structures adossées à des hôpitaux généraux comme c'est le cas à l'hôpital Nord de Marseille. Dans l'ensemble de ces cas de figure, l'enjeu est celui de l'articulation entre les urgences psychiatriques et les urgences somatiques. Il s'agit d'écarter les éventuelles causes somatiques des troubles psychiatriques et de prendre en compte les conséquences somatiques de ces troubles .
Dans un certain nombre de cas, ce seront les urgences pédiatriques qui auront d'abord à prendre en charge le mineur. Il en va notamment ainsi en cas de tentative de suicide.
Comme l'a indiqué l'ARS Ile-de-France : « L'hospitalisation en pédiatrie générale est très utilisée y compris pour les adolescents et les tentatives de suicide. Il me semble que c'est une possibilité intéressante à condition que l'équipe de pédopsychiatrie soit aux côtés de l'équipe de pédiatrie. Cela permet notamment d'éviter les hospitalisations stigmatisantes. » 123 ( * ) .
Pour assurer la qualité de la prise en charge, les équipes de soins pédiatriques doivent pouvoir s'appuyer sur les compétences des équipes de pédopsychiatrie soit en ayant directement recours à elles, soit en organisant une astreinte téléphonique de pédopsychiatre 124 ( * ) . Le Dr Roger Teboul a souligné que si un service d'urgence pédopsychiatrique est mis en place pour fonctionner en continu, cela n'est pas forcément la meilleure solution, ne serait-ce que d'un point de vue financier : « Il faut noter qu'une garde coûte très cher, aux alentours de 100 000 euros par an. Les hôpitaux y ont donc recours avec précaution. Il est, en revanche, possible de s'appuyer, comme on le fait à Montreuil, sur les urgences pédiatriques assorties d'éventuelles astreintes téléphoniques de pédopsychiatres. Il est aussi possible de s'appuyer sur une organisation de liaison afin que des pédopsychiatres puissent tous les jours passer et orienter les enfants et adolescents dans les services de pédiatrie » 125 ( * ) .
|
Proposition n°32 : Généraliser l'association des pédopsychiatres dans les équipes des services d'urgences pédiatriques, en particulier par la mise en place d'astreintes téléphoniques. |
Dans les cas de tentatives de suicide, l'absence de solution de prise en charge post-urgence a été soulignée avec force devant la mission d'information puisque des cas d'absence de prise en charge à l'hôpital ont été signalés.
Dans certaines situations, les professionnels jugent préférable de ne pas hospitaliser le mineur dans un service de psychiatrie pour adultes ce qui conduit à ce que, faute d'alternative, il ne soit pas pris en charge dans des conditions adaptées.
|
Principales données du HCSP sur le suicide des mineurs Le suicide est beaucoup plus fréquent chez les hommes en milieu de vie et le suicide des jeunes reste rare.
Le suicide est un phénomène complexe : des troubles psychiatriques sont présents dans 90 % des cas de personnes qui se suicident. Le suicide est multifactoriel. Il est influencé par les évènements négatifs de la vie et des stress. La plupart du temps, le suicide est précédé par des événements notables de la vie, en particulier interpersonnels ou liés à la santé. Une problématique importante est celle de la perception des rôles relatifs à des fragilités personnelles versus les évènements extérieurs, qui peuvent être des déclencheurs Source : HCSP (présentation réalisée devant la mission d'information lors de l'audition du mercredi 15 février 2017) |
2. Harmoniser les pratiques et mieux prendre en compte les innovations
a) Harmoniser les pratiques et diffuser les connaissances
(1) Harmoniser les pratiques
La diversité des approches de soins et leur hétérogénéité sont un reproche généralement adressé à la psychiatrie et à la pédopsychiatrie en particulier.
Malgré les efforts engagés, ce constat semble toujours d'actualité et il figure notamment dans l'évaluation du plan psychiatrie et santé mentale 2011-2015 par le HCSP. L'un des enjeux est d'éviter que les familles ne reçoivent des informations contradictoires de la part de leurs interlocuteurs successifs.
De nombreux interlocuteurs ont ainsi insisté sur la nécessité d'harmoniser les pratiques pour remédier aux inégalités de prise en charge. Des dispositifs d'harmonisation existent déjà. C'est notamment l'une des missions de la HAS que de diffuser les bonnes pratiques auprès des professionnels de santé. Il va de soi que ceci passe également par la formation continue des professionnels concernés. A cet égard, l'ARS d'Ile-de-France a donné l'exemple du programme qu'elle a engagé dans lequel un PU-PH référent anime la formation d'un ensemble de professionnels en pédopsychiatrie.
De manière générale, il semble que le recours aux méthodes évaluées soit encore trop peu généralisé . C'est le constat fait notamment par le Pr Purper-Ouakil qui a souligné la diffusion insuffisante des programmes de gestion parentale. Comme elle l'a indiqué lors de son audition 126 ( * ) : « Je souhaite également insister sur la nécessaire diffusion des programmes de gestion parentale, qui sont des modèles bien diffusés dans les pays anglo-saxons. Il s'agit de programmes destinés à des parents qui rencontrent des difficultés. Certains sont très généralistes. Il en existe en France, comme l'école des parents. Le problème est que souvent on n'utilise pas des programmes qui ont fait la preuve d'une vraie efficacité. Les programmes de gestion parentale sont utilisés à différents niveaux d'intervention, en particulier pour des parents dont les enfants présentent des troubles comportementaux. Plus ces programmes sont utilisés tôt, plus ils sont efficaces » .
|
Proposition n°33 : Assurer une plus large diffusion des meilleures pratiques. En particulier, permettre l'accès de tous aux programmes de gestion parentale. |
S'agissant de la diffusion des pratiques validées scientifiquement, le rapport de M. Michel Laforcade évoque une « impérieuse nécessité » pour rejoindre « une médecine fondée sur les preuves ». La mission d'information partage cette préconisation tout en rappelant que la psychiatrie, a fortiori celle des mineurs, revêt des spécificités qu'il convient de prendre en compte et qui empêchent d'appliquer sans modification des méthodes utilisées pour d'autres disciplines médicales.
Dans l'identification des bonnes pratiques, il convient également de prendre en compte l'expérience des professionnels, en particulier lorsqu'il s'agit d'interventions qui ne peuvent faire l'objet d'études randomisées et contrôlées pour des raisons méthodologiques et/ou éthiques.
(2) Diffuser les connaissances
Dans un contexte d'augmentation des connaissances issues des différentes sciences, notamment des sciences humaines mais aussi des neurosciences, de multiples innovations ont pu voir le jour et, sur des sujets précis, des initiatives se mettre en place sur différents points du territoire, en particulier avec la création des centres experts, centres de référence ou centres de diagnostic.
Face à l'émergence de multiples sources de savoirs spécialisés, la mission d'information note qu'il existe des appréciations divergentes sur le rôle que doivent jouer les centres experts dans l'organisation des soins. Selon la DGOS, il existe quatre réseaux de centres experts dont trois concernent des pathologies qui surviennent au cours de l'enfance et de l'adolescence : les troubles bipolaires (9 centres), la schizophrénie (10 centres), l'autisme de type Asperger (4 centres). Ces centres offrent des consultations spécialisées de diagnostic dans certaines pathologies afin de définir des indications pour une prise en charge médicale personnalisée. Ce sont également des centres de recherche. Le Pr Marion Leboyer 127 ( * ) a ainsi indiqué à la mission d'information : « Nous avons apporté les premiers résultats médico-économiques de l'impact du déploiement des centres experts. On montre, que deux ans après le passage dans un centre expert, il y a une diminution de 50 % du nombre de journées d'hospitalisation. Un bilan précoce complet, accompagné de recommandations thérapeutiques, permet vraiment de faire des économies ».
Si les centres experts semblent avoir fait la preuve de leur utilité, il convient d'éviter une structuration trop verticale de l'expertise susceptible de remettre en cause la continuité thérapeutique. La mission d'information considère qu'il est nécessaire de s'appuyer sur les centres experts pour diffuser le dernier état des connaissances en matière de diagnostic.
b) Mieux prendre en compte les innovations
Il semble également exister un consensus sur la multiplicité des innovations portées par les équipes de terrain pour la prise en charge des mineurs souffrant de troubles psychiatriques. Certaines gagneraient à être généralisées mais une évaluation préalable est nécessaire. Tant la HAS que le HCSP ont en effet souligné que trop souvent une nouvelle pratique, qui a été mise en place pour répondre à un problème identifié par une équipe de soignants, n'est jugée efficace que par ses promoteurs.
Il est en effet difficile de mettre en place des évaluations véritablement objectives. Même quand cette évaluation a eu lieu, certains projets dépendent trop du contexte de leur création pour pouvoir être d'emblée généralisés.
Le travail de recension et d'évaluation des innovations incombe aux administrations centrales et aux agences sanitaires, au premier rang desquelles la HAS. C'est pourquoi la mission d'information ne juge pas opportun de créer une instance ad hoc qu'il s'agisse d' « un observatoire national des innovations en santé mentale » préconisé par le rapport de M. Michel Laforcade ou d'un « institut national de la santé des jeunes » qui serait créé sur le modèle australien afin de colliger et d'évaluer les ressources comme l'appelle de ses voeux le rapport Moro-Brison.
|
Proposition n°34 : Systématiser le recensement et l'évaluation, par les administrations centrales et les agences, des innovations en vue de leur éventuelle généralisation tout en respectant la diversité des approches. |
TROISIÈME PARTIE : QUELLE GOUVERNANCE POUR LA PSYCHIATRIE DES MINEURS ?
A de multiples égards, la psychiatrie des mineurs, plus que d'autres disciplines médicales, ne peut être pensée isolément. Il est nécessaire de prendre en compte ses interactions et implications réciproques avec la psychiatrie des adultes. De plus, elle doit intégrer les dimensions, non seulement sanitaires mais aussi sociales et médico-sociales, des pathologies et de leur prise en charge.
La minorité du patient soulève pour sa part des enjeux spécifiques en termes de consentement et de relations avec les titulaires de l'autorité parentale et les différents intervenants du parcours éducatif et social de l'enfant et de l'adolescent.
La possibilité avérée de guérir certaines pathologies prises en charge précocement rend d'autant plus légitimes les attentes quant aux moyens mis en oeuvre par les pouvoirs publics. La prise en charge au long cours des maladies dont seuls les symptômes peuvent être atténués impose elle aussi une organisation coordonnée des multiples réponses possibles.
Dès lors, disposer d'une vision cohérente de la psychiatrie des mineurs apparaît, bien que difficile, absolument indispensable. Or cet objectif ne paraît pas atteint dans les conditions actuelles.
Incontestablement, des efforts ont été entrepris depuis plusieurs années pour élargir et adapter l'offre de soins. De nombreuses innovations ont vu le jour. La psychiatrie a également fait l'objet de rapport nombreux, qu'ils soient d'origine gouvernementale ou parlementaire, et de plusieurs plans dont le dernier en date est le plan psychiatrie et santé mentale 2011-2015. Malgré cela, la situation de la psychiatrie des mineurs ne s'est pas véritablement améliorée et semble même pouvoir se dégrader dans les années qui viennent. Par ailleurs, de multiples plans gouvernementaux traitent d'une partie des questions qui en relèvent, ce qui contribue à morceler les approches. La politique en la matière paraît, somme toute, insuffisamment ambitieuse.
Les multiples états des lieux, d'ailleurs concordants, n'ont pas abouti à ce jour à un programme d'actions mobilisant tous les acteurs. Les pouvoirs publics ne semblent pas avoir été en mesure d'aller au-delà de la concertation pour préconiser des mesures fortes. Certains gouvernements ont fait le choix de la contrainte, qui s'est heurtée à l'incompréhension et au refus des professionnels, comme à l'occasion de l'examen de la loi « hôpital, patients, santé, territoires » 128 ( * ) et du rapport sur les missions et l'organisation de la santé mentale et de la psychiatrie 129 ( * ) . D'autres ont fait celui d'un dialogue indéfiniment prolongé.
I. UN PILOTAGE QUI MANQUE ENCORE DE LISIBILITÉ
La première condition d'une action cohérente en matière de psychiatrie des mineurs est la mise en place d'un pilotage lisible. La définition et la mise en oeuvre de la politique en matière de psychiatrie des mineurs font intervenir plusieurs niveaux institutionnels : administrations centrales et ARS, agences sanitaires et instances d'évaluation et de concertation. Les organes impliqués dans la gouvernance ont eu ces dernières années tendance à se multiplier, en dernier lieu avec la loi de modernisation de notre système de santé de 2016. Chacun doit remplir un rôle précis, complémentaire des autres ; il convient d'éviter toute redondance et de susciter de faux espoirs en créant des organismes d'ores et déjà inopérants.
A. LES ADMINISTRATIONS CENTRALES ET LES AGENCES RÉGIONALES DE SANTÉ
La définition et la mise en oeuvre de la politique en matière de psychiatrie des mineurs impliquent, en ce qui concerne le volet sanitaire, à titre principal deux administrations centrales du ministère des affaires sociales et de la santé, la direction générale de la santé (DGS) et la direction générale de l'offre de soins (DGOS). Le volet médico-social relève pour sa part principalement de la direction générale de la cohésion sociale (DGCS).
1. La direction générale de la santé
La DGS est historiquement chargée de la définition des priorités en matière de politique de santé et du suivi de leur mise en oeuvre. Ainsi que l'ont indiqué ses représentants auditionnés par la mission d'information, son rôle en matière de psychiatrie des mineurs est de promouvoir la prévention et la prise en charge précoce.
Le Dr Zinna Bessa a ainsi affirmé que : « la position stratégique de la DGS est de définir les priorités de santé en agissant le plus précocement possible. (...) L'un des buts de la stratégie nationale de santé est de réduire les inégalités sociales de santé. Pour ce faire, il faut soutenir la prévention en agissant de la façon la plus protectrice possible : plus on intervient tôt, plus on est efficace. (...) La stratégie nationale de santé s'est traduite par les travaux préparatoires de M. Laforcade et la loi de modernisation de notre système de santé. Sa principale avancée est l'inscription de la santé mentale, enjeu de société, dans une politique globale qui concerne davantage d'acteurs que les seuls spécialistes de la psychiatrie et les malades. La loi reconnaît une place à chacun dans le parcours de santé. Son article 69 insiste sur la spécificité des mineurs et enclenche une dynamique, par l'élaboration de projets territoriaux de santé. » 130 ( * )
La mise en oeuvre du cadre ainsi défini par les pouvoirs publics implique une mise en cohérence avec les initiatives de terrain. Or, ainsi que l'indique le Dr Bessa, « une des difficultés actuelles est le manque de visibilité par absence de pilotage des différentes interventions. L'enjeu est de faire remonter les initiatives et d'insuffler une animation globale ».
Votre mission d'information rappelle qu'il incomberait à la DGS d'assurer ce pilotage d'ensemble. De fait, elle mène un travail de concertation au travers des différents groupes de travail qu'elle anime. Cependant, force est de constater qu'elle ne dispose pas de l'ensemble des leviers nécessaires pour remplir cette mission de pilotage.
Une telle situation est notamment préjudiciable à la mise en place d'un cadre commun à la PMI, à la médecine scolaire et à la médecine universitaire propice à assurer un suivi continu des différents âges par les institutions . S'agissant de la PMI, la DGS mène un travail commun avec l'assemblée des départements de France (ADF). En revanche, la médecine scolaire et la médecine universitaire ne relèvent pas de son périmètre, puisqu'elles dépendent respectivement du ministère de l'Éducation nationale et de celui de l'enseignement supérieur et de la recherche, et que les limites du travail interministériel sont connues.
A de multiples reprises, cette question de l'articulation entre administrations centrales a été posée et la mission d'information estime elle aussi, au regard de l'importance des enjeux de santé publique, que les périmètres ministériels devraient être clarifiés.
|
Proposition n°35 : Clarifier le périmètre des administrations centrales quant à la médecine scolaire et universitaire pour répondre à l'objectif de continuité du suivi et de la prise en charge des mineurs et des jeunes adultes. |
2. La direction générale de l'offre de soins
La DGOS est pour sa part chargée d'assurer la meilleure organisation possible de l'offre de soins sur le territoire. Elle agit pour ce faire au travers des ARS, lesquelles ont une double compétence sanitaire et partiellement médico-sociale. Chaque ARS ayant une compétence territoriale déterminée, il revient à la DGOS de définir les grandes orientations pour notamment remédier aux inégalités territoriales et aux inégalités d'accès aux soins. Dans le cadre d'une politique axée sur la prévention et la prise en charge précoce, la question centrale est celle de l'adéquation de l'offre aux besoins. L'efficacité de la prise en charge psychiatrique des mineurs est donc au coeur des missions de la DGOS.
Dans ce cadre, celle-ci a installé sous son autorité le 13 janvier dernier le « comité de pilotage de la psychiatrie ». D'après les éléments transmis à la mission d'information, celui-ci rassemble notamment les professionnels, fédérations hospitalières et syndicats, les représentants des familles et des usagers, le président de la conférence des commissions médicales d'établissements (CME) et celui de la conférence des directeurs d'établissements spécialisés en psychiatrie. Selon le Dr Christian Müller, président de la conférence des CME, ce comité a pour mission de « proposer une orientation générale pour [la] discipline. Je pense qu'il faut harmoniser une politique de santé mentale ». Le comité est également chargé de réfléchir aux « modalités d'allocation des ressources et des dotations régionales et interrégionales [et] de repenser toutes les modalités d'allocation de ressources au niveau général, comme le prévoit son programme » 131 ( * ) .
Le comité de pilotage s'est doté d'un programme de travail en douze points qui concernent à la fois les pratiques (par exemple sur la question des soins sans consentement ou de la contention), le financement (avenir de la dotation annuelle de financement, hétérogénéité des tarifs de prestation des établissements privés), d'organisation des soins (démographie médicale, organisation des soins ambulatoires, égalité d'accès aux soins), et de recherche.
Dans les territoires, les ARS sont amenées à assurer un rôle de « chef d'orchestre » de la coordination psychiatrique. Elles doivent accompagner la définition d'un projet territorial de santé mentale, dont l'objet est, comme le prévoit aujourd'hui la loi de modernisation de notre système de santé de 2016, « l'amélioration continue de l'accès des personnes concernées à des parcours de santé et de vie de qualité, sécurisés et sans rupture » 132 ( * ) . Les compétences des ARS en la matière sont en fait anciennes, s'agissant notamment de l'offre hospitalière et des secteurs. Elles disposent plus largement de moyens pour impulser les évolutions de prise en charge et promouvoir les dispositifs innovants, qu'ils soient de nature législative et réglementaire ou qu'ils résultent d'initiatives des acteurs locaux.
La loi de modernisation de notre système de santé a renforcé la place des ARS en prévoyant plusieurs autres outils pour structurer l'organisation de la psychiatrie sur le territoire. Les groupements hospitaliers de territoire (GHT) sont le principal outil pour organiser l'offre hospitalière publique. La loi ne prévoit pas de GHT spécialisé en psychiatrie mais pose le principe d'une obligation, pour tout établissement public de santé (y compris les établissements spécialisés en santé mentale), d'être partie à un GHT, sauf dérogation. Ce faisant, elle a suscité un débat sur l'opportunité de supprimer la spécificité d'organisation des établissements spécialisés en psychiatrie.
Dans la majorité des cas, les établissements psychiatriques sont intégrés à des GHT pluridisciplinaires. Selon la DGOS, depuis le 1 er juillet 2016, seuls douze établissements spécialisés en psychiatrie ont bénéficié d'une dérogation 133 ( * ) . Il ressort des auditions de la mission d'information que l'enjeu soulevé par la création de GHT spécifiques est de nature d'abord financière. Ainsi que l'ont indiqué notamment certaines fédérations hospitalières, la réticence qui a pu s'exprimer en certains endroits du territoire face à la création de GHT généralistes s'explique par la crainte de l'absence de pérennisation des crédits accordés aux soins psychiatriques .
Cette crainte que les sommes allouées à la psychiatrie au sein des GHT ne servent à financer les soins de médecine-chirurgie-obstétrique (MCO) ne semble qu'en partie justifiée. Les représentants de l'ARS PACA rencontrés par la mission d'information ont en effet souligné la diversité des cas de figure étant donné que les activités de MCO financent aussi parfois les soins psychiatriques, ce qui conduit à relativiser les inquiétudes. La mission d'information estime en tout état de cause nécessaire de garantir le financement des activités de psychiatrie contre les éventuels arbitrages budgétaires.
|
Proposition n°36 : Sanctuariser le financement des activités de psychiatrie dans les groupements hospitaliers de territoires (GHT). |
Ce débat pose à nouveau la question de la tarification la plus adaptée des activités de psychiatrie dans les établissements hospitaliers . Le droit actuel prévoit l'attribution d'une dotation globale. Ce régime apparaît à la fois plus favorable à certains égards qu'une tarification à l'activité (T2A) et insuffisant pour valoriser l'activité à sa juste mesure. En tout état de cause, votre rapporteur estime que l'application de la T2A en psychiatrie n'est pas opportune compte tenu des spécificités du soin psychiatrique. Une évolution du système actuel paraît envisageable et fait d'ailleurs l'objet d'une réflexion en cours.
La DGOS a indiqué à la mission d'information avoir été saisie par les représentants de la psychiatrie pour « réactualiser les critères de répartition nationaux entre régions et (...) rendre plus transparents les critères de dotation annuelle de fonctionnement opérés par les ARS entre les établissements » 134 ( * ) .
Une réforme plus approfondie a été envisagée par le passé. Il s'agirait de trouver une alternative à la dotation globale, peu porteuse d'innovations, sans pour autant tomber dans les travers de la T2A qui encourage la multiplication des actes.
|
Proposition n°37 : Faire évoluer le mode de financement des établissements psychiatriques afin de rémunérer de manière plus adéquate les actes de psychiatrie en établissement hospitalier. |
B. LE RÔLE DE LA HAUTE AUTORITÉ DE SANTÉ
L'administration centrale s'appuie sur plusieurs agences pour définir et mettre en oeuvre les orientations dans le domaine de la psychiatrie des mineurs. Il s'agit au premier chef de la HAS, autorité publique indépendante chargée notamment de formuler les recommandations de bonnes pratiques adressées aux professionnels de santé et de certifier les établissements hospitaliers quels que soient leurs statuts.
Plusieurs autres agences peuvent également intervenir mais de manière plus ponctuelle. Il peut s'agir de l'agence nationale de sécurité du médicament et des produits de santé (ANSM) au titre de ses compétences de pharmacovigilance ou de Santé publique France qui participe notamment à la politique de prévention des troubles psychiatriques par le financement de supports associatifs destinés à la prévention et l'orientation comme le dispositif « Fil Santé Jeunes ».
S'agissant des recommandations qu'elle est chargée d'élaborer, la HAS n'exerce pas de pouvoir d'autosaisine mais répond à des commandes des pouvoirs publics, essentiellement celles de la DGS. Les représentants de la HAS auditionnés par la mission d'information ont souligné le nombre et la diversité des travaux de recommandation de pratique clinique menés dans la période récente en ce qui concerne la psychiatrie des mineurs.
Ont ainsi été mentionnées des recommandations de bonnes pratiques sur la prise en charge de l'anorexie mentale (juin 2010), sur l'autisme et autres troubles envahissants du développement 135 ( * ) (mars 2012), sur les manifestations dépressives à l'adolescence (novembre 2014) 136 ( * ) , sur le trouble déficit de l'attention avec ou sans hyperactivité (TDAH) (décembre 2014) 137 ( * ) et sur les troubles bipolaires (juin 2015) 138 ( * ) .
La HAS a par ailleurs fait état de réflexions en cours sur la prise en charge de la boulimie et l'hyperphagie boulimique et de la mise en place d'un groupe de travail sur les troubles des apprentissages (troubles « dys »). D'autres recommandations qui concernent des sujets de psychiatrie générale ont aussi vocation à s'appliquer pour la prise en charge des mineurs.
A la demande de la DGOS et de la Cnamts, qui ont saisi conjointement la HAS en vue de la mise en place d'un programme pluriannuel de travail sur la psychiatrie et la santé mentale en octobre 2012, la Haute Autorité a également indiqué à la mission d'information avoir créé un comité de suivi en psychiatrie. Il constitue « une instance de concertation et d'écho de l'ensemble des travaux » qu'elle mène en matière de santé mentale.
Au-delà des recommandations de bonnes pratiques cliniques selon une approche par pathologie, la HAS ne travaille à l'heure actuelle que peu sur la question de l'organisation des soins et de son amélioration. L'enjeu des parcours de soins en tant que tels fait néanmoins l'objet d'une attention récente de sa part . Comme l'a souligné le Dr Rodde-Dunet 139 ( * ) , l'agence n'a « pas travaillé de façon spécifique sur les parcours de soins des enfants atteints de troubles psychiatriques » mais a « engagé cette démarche en entreprenant un travail sous l'égide du comité de suivi en psychiatrie, pour promouvoir la coordination entre les médecins généralistes et les psychiatres. » Cependant, la HAS n'a pas été saisie spécifiquement de la question du parcours de soins en pédopsychiatrie. Elle s'intéresse au parcours de soins, non pas sous l'angle d'une population déterminée de patients souffrant de troubles mentaux mais en visant l'ensemble des professionnels de santé impliqués, au-delà des seuls généralistes (« culture du soin partagé, échanges entre les acteurs... »).
Les missions de la HAS sont aujourd'hui circonscrites par les demandes des pouvoirs publics. Elle dispose néanmoins des compétences nécessaires pour contribuer à la définition de l'organisation optimale des soins, en particulier en matière de psychiatrie des mineurs, dans la mesure où elle assure déjà une mission d'évaluation de dispositifs existants tant en France qu'à l'étranger . Les représentants de l'agence ont ainsi eux-mêmes indiqué : « nous faisons toujours un benchmark et regardons ce qui se passe dans les autres pays. En matière de recommandations, cela pose problème. Faut-il aller jusqu'à proposer des nouveautés organisationnelles dans le système de soins ? En général, nous nous limitons au système organisationnel existant. » Il semble à la mission d'information qu'à la condition de lui en donner les moyens, la HAS pourrait être sollicitée par les pouvoirs publics afin de proposer des schémas de prise en charge plus efficaces lorsque l'organisation de l'offre de soins semble devoir évoluer. Il s'agirait de reprendre dans l'élaboration de ses recommandations les évaluations de qualité d'innovations ou d'expérimentations dont le rapport de M. Michel Laforcade souligne qu'elles restent encore trop souvent confidentielles.
|
Proposition n°38 : Utiliser l'expertise de la Haute Autorité de santé (HAS) pour proposer des améliorations organisationnelles au-delà de ses préconisations en matière de bonnes pratiques. |
C. LES INSTANCES D'ÉVALUATION ET DE CONCERTATION
1. Le Haut conseil
de la santé publique et le Conseil national
de la santé
mentale
Les administrations centrales se sont dotées au niveau national de plusieurs instances d'évaluation et de concertation. La plus ancienne d'entre elles pour les questions de santé est le HCSP créé par loi du 9 août 2004 relative à la politique de santé publique et mis en place en 2007. Il est chargé de contribuer à l'élaboration, au suivi annuel et à l'évaluation pluriannuelle de la stratégie nationale de santé, de fournir aux pouvoirs publics, en lien avec les agences sanitaires, l'expertise nécessaire à la gestion des risques sanitaires ainsi qu'à la conception et à l'évaluation des politiques et stratégies de prévention et de sécurité sanitaire, de fournir aux pouvoirs publics des réflexions prospectives et des conseils sur les questions de santé publique et de contribuer à l'élaboration d'une politique de santé de l'enfant globale et concertée 140 ( * ) .
Instance d'expertise, le HCSP assure ainsi une mission d'évaluation des différents aspects de la politique de santé en fonction des saisines des pouvoirs publics. Dans ce cadre, il a notamment mené l'évaluation du plan psychiatrie et santé mentale 2011-2015.
Tout récemment, le ministère des affaires sociales et de la santé a néanmoins jugé nécessaire de mettre en place également une instance de réflexion ad hoc en matière de santé mentale. Le conseil national de la santé mentale (CNSM) a été installé le 10 octobre 2016 à l'occasion de la journée mondiale de la santé mentale. Son secrétariat est assuré par la DGS qui en assure le copilotage avec la DGOS et la DGCS.
Le rôle que le CNSM est appelé à jouer apparaît à la fois extrêmement vaste dans l'ambition qu'on lui prête et relativement limité en pratique. Selon la DGS, il « soutiendra la mise en place des projets territoriaux de santé. Il assurera la cohérence et l'évaluation des politiques publiques » 141 ( * ) . La DGOS y fait référence comme un organe « multisectoriel et interministériel ». Son président, M. Alain Ehrenberg, le définit quant à lui comme « à la fois une instance de concertation (...) et une instance d'expertise et de stratégie pour l'action publique. Son rôle est purement consultatif » 142 ( * ) .
Le CNSM est censé permettre une approche transversale des questions de santé mentale, combinant les dimensions sanitaire, médico-sociale et sociale, dans le cadre d'un périmètre très étendu puisqu'il concerne de nombreux ministères, dont certains régaliens, ainsi que les collectivités territoriales et les élus.
Le programme pour les deux prochaines années de mandature devrait être finalisé en juin prochain. Après l'élaboration du projet stratégique, trois commissions thématiques ont été constituées sur des thèmes variés (« Bien-être et souffrance psychique de la grossesse à l'âge adulte » ; « Accès aux soins et accompagnements, diversité et complémentarité des pratiques : développer des parcours coordonnés » ; « Précarités et vulnérabilités ») ainsi que trois « groupes de travail transversaux inter-commissions » (« Prévention du suicide » ; « Intelligence collective » ; « Accompagnement 3.0 e-santé, réalité augmentée, robotique sociale, etc. »). Chacune des trois directions d'administration centrale assure le secrétariat d'une des commissions.
Au-delà de l'ampleur des missions assignées au CNSM, la mission d'information s'interroge sur sa capacité à fonctionner de manière effective compte tenu des choix faits quant à sa composition et de l'absence de moyens propres . En effet, ce conseil a vocation à regrouper l'ensemble des acteurs de la santé mentale, notamment les professionnels, les usagers et les familles. Ainsi que l'affirme son président, « ce conseil est obèse avec près de soixante-quinze membres dont les intérêts peuvent s'avérer contradictoires. Les pédopsychiatres peuvent s'y sentir remis en question, à l'occasion notamment des débats sur le Pass'santé ». Dans ces conditions, la mission d'information constate que le travail de concertation sera particulièrement difficile à mener.
Plusieurs difficultés sont d'ores et déjà identifiées par le président du CNSM : un appui administratif limité à celui fourni par les directions d'administration centrale elles-mêmes, des missions potentiellement contradictoires et le risque de redondance avec d'autres instances . M. Alain Ehrenberg affirme ainsi : « Une tension est palpable. Nous devons à la fois nous assurer que l'action publique est bien conduite à moyen terme et assumer des fonctions de court terme qui risquent d'emboliser notre première tâche. Nous n'avons ni moyens ni budget. Nous ne pouvons enquêter et nos trois commissions, ainsi que notre groupe de travail consacré à la prévention du suicide, ne disposent que de l'appui administratif des directions d'administration centrale. Nous procéderons par auditions, sauf si les choses évoluent au cours de la mandature. Notre place est à prendre puisque, dans le même temps, ont été instaurés le comité de pilotage de la psychiatrie et le comité de pilotage du handicap psychique. En outre, les questions que nous abordons le sont aussi par différents comités de pilotage. Nous avons ainsi besoin d'une sorte de feuille de route nous permettant de naviguer entre ces différents comités et nous évitant de conduire des actions redondantes avec celles des autres instances. »
Le champ de compétences du CNSM semble plus vaste que celui du comité précité de pilotage de la psychiatrie de la DGOS dont les missions sont pourtant déjà très nombreuses. Si le comité de pilotage semble avoir un objet plus technique et plus directement en prise avec les enjeux de terrain, le risque de redondance, voire de contradiction, ne peut être totalement écarté.
Dans la mesure où le CNSM semble être appelé à évaluer l'action publique, la question du rôle qu'il aurait à jouer par rapport au HCSP est également posée. La mission d'information considère que les missions d'évaluation qui semblent imparties au CNSM et ses difficultés de fonctionnement justifieraient de le rapprocher du HCSP, voire de l'y intégrer. Le travail de concertation relève quant à lui, non d'une instance spécifique, mais du travail ministériel et interministériel . La DGOS a d'ailleurs utilisé à cet effet la commission du CNSM dont elle assure le secrétariat afin de mener les consultations préalables à l'élaboration du décret pris sur le fondement de l'article 69 de la loi de modernisation de notre système de santé en ce qui concerne les projets territoriaux de santé mentale.
|
Proposition n°39 : Intégrer les missions du conseil national de la santé mentale (CNSM) au sein du Haut conseil de la santé publique (HCSP) s'agissant de l'évaluation et laisser le soin aux services ministériels de mener les travaux de concertation. |
2. Les conseils locaux de santé mentale
Plusieurs types de structures existent au niveau local afin de coordonner les acteurs notamment dans le domaine de la psychiatrie des mineurs. Il est cependant difficile d'avoir une idée précise de la couverture du territoire qu'ils assurent. Les conseils locaux de santé mentale (CLSM) semblent être le type de structure le plus développé.
Mis en place à partir du début des années 2000 avant d'être consacrés au plan législatif par la loi de modernisation de notre système de santé de 2016, les conseils locaux de santé mentale sont une instance de concertation et de coordination des acteurs locaux principalement à l'échelle communale et intercommunale. Leur champ d'intervention ainsi que leur composition sont tous deux potentiellement très vastes. Ils peuvent par exemple intégrer des représentants des bailleurs sociaux et des institutions culturelles. Les thèmes dont ils se saisissent incluent tous les aspects de la santé mentale.
De fait, le constat prédominant est celui de leur hétérogénéité. Le centre collaborateur OMS pour la recherche et la formation en santé mentale, dont la mission d'information a pu rencontrer les responsables, conduit depuis plusieurs années une évaluation de leur rôle 143 ( * ) .
Au nombre de plus d'une centaine aujourd'hui, ils suscitent un intérêt important comme relais des politiques territoriales, notamment en matière de psychiatrie. Plus de la moitié d'entre eux associent en particulier les responsables des secteurs de pédopsychiatrie.
Le rapport de M. Michel Laforcade propose de renforcer leur action pour l'articulation des prises en charge sanitaire, sociale et médico-sociale. Le Dr Christian Müller affirme pour sa part qu' « il y aurait intérêt à ce que d'autres acteurs investissent les conseils locaux de santé : les médecins scolaires, les médecins urgentistes, les acteurs de la petite enfance... » 144 ( * ) .
II. MIEUX RECONNAÎTRE LA PÉDOPSYCHIATRIE ET LES PROFESSIONS ASSOCIÉES
Face au continuum qui va de la souffrance psychique aux troubles psychiatriques, la réponse thérapeutique doit conjuguer différents traitements et associer plusieurs professionnels.
Le Pr Michel Wawrzyniak, président du conseil d'administration de la Société française de psychiatrie de l'enfant et de l'adolescent et disciplines associées (SFPEADA), insiste sur le fait que le « psychiatre du champ de la psychiatrie de l'enfant et de l'adolescent ne travaille jamais seul. C'est le dialogue et les interactions entre le système du soin et celui de la famille qui constituent le coeur et la matrice des soins en pédopsychiatrie (...). Le travail en pédopsychiatrie est marqué par un sentiment d'appartenance à une équipe » 145 ( * ) .
De ce point de vue, la mission d'information estime qu'une meilleure reconnaissance de la pédopsychiatrie et des professions associées est indispensable pour surmonter la crise qu'elles rencontrent et répondre ainsi aux besoins croissants de la population.
A. LES PÉDOPSYCHIATRES
1. Une crise démographique de la pédopsychiatrie
Paradoxe et confusion caractérisent la situation de crise que rencontre la pédopsychiatrie en France.
Paradoxe d'une part, car si le nombre de psychiatres est plus élevé en France (22,8 professionnels pour 100 000 habitants en 2015) que dans la moyenne des pays de l'Organisation de coopération et de développement économiques (15,6 pour 100 000), et est en hausse depuis plus d'une décennie en raison notamment de l'augmentation du numerus clausus , le nombre de pédopsychiatres a été divisé par deux entre 2007 et 2016 selon le Conseil national de l'ordre des médecins (Cnom). Le Pr Marie-Rose Moro souligne ainsi que « nous faisons globalement partie des pays où l'offre de soins en pédopsychiatrie est la plus faible du point de vue des praticiens » 146 ( * ) .
Confusion d'autre part, car le dénombrement exact des pédopsychiatres se révèle difficile dans la mesure où la pédopsychiatrie ne constitue pas une spécialité médicale distincte de la psychiatrie . Le diplôme d'études spécialisées (DES) est commun à la psychiatrie : la pédopsychiatrie constitue une option, sous la forme d'un diplôme d'études spécialisées complémentaires (DESC) accessible à l'issue du DES de psychiatrie ou du DES de pédiatrie (cette possibilité concerne très peu d'internes en pratique).
Alors que l'atlas de démographie médicale publié par le Cnom pour 2016 dénombre 680 pédopsychiatres, M. Franck von Lennep, décrit en ces termes le difficile recensement des professionnels : « nous décomptons entre 2 000 et 2 500 pédopsychiatres, dont 778 qui ont la spécialisation, environ 1 200 qui ont une compétence en psychiatrie et 400 qui ont un diplôme non qualifiant. Le nombre de pédopsychiatres qui disposent de la spécialisation est en forte baisse ces dernières années. Leur âge moyen est élevé, avec un grand nombre d'entre eux âgés de plus de 55 ans. La question se pose bien sûr de savoir si ces différentes formes de qualification sont ou non équivalentes et donc s'il faut prendre en compte l'ensemble de ces professionnels en tant que pédopsychiatres » 147 ( * ) .
Si l'organisation de la formation porte la marque de l'histoire de la pédopsychiatrie en France, discipline issue de la psychiatrie, elle a pour corollaire l'absence de régulation des étudiants s'inscrivant au DESC de pédopsychiatrie . La régulation ne porte que sur les entrées dans le DES de psychiatrie générale, pour lequel le nombre de poste ouverts a été porté de 500 en 2012 à 559 en 2015, avec un reflux marqué en 2016 (505 places).
Selon les données communiquées par la DGOS, environ une soixantaine de DESC de psychiatrie infanto-juvénile seraient délivrés chaque année. Par ailleurs, à la formation initiale s'ajoutent les dispositifs de validation des acquis de l'expérience (VAE), qu'ils soient universitaires ou, depuis 2015, ordinaux.
Ces dispositifs font l'objet d'une régulation par des quotas annuels 148 ( * ) : selon la DGOS, les quotas étaient élevés lors de la création de la VAE pour prendre en compte le stock de professionnels en attente de validation, ce qui expliquerait leur diminution progressive. Ils ont concerné respectivement 6 et 9 professionnels en 2015.
Au-delà du nombre de postes ouverts chaque année dans le DES de psychiatrie générale, le fait que tous ne soient pas pourvus traduit un problème latent d'attractivité . À titre d'exemple, dans les Bouches-du-Rhône où la mission d'information s'est rendue, seuls quatre internes en pédopsychiatrie sont en formation. Notant le cercle vicieux ainsi enclenché, M. Michel Laforcade fait part de ses craintes : « moins il y aura de médecins dans cette discipline moins il y aura de formateurs et moins il y aura de nouvelles vocations, car les jeunes craindront une charge de travail insupportable » 149 ( * ) . La mission d'information partage cette inquiétude et estime nécessaire de mettre en place les conditions permettant d'augmenter le nombre de formateurs en pédopsychiatrie .
2. Une crise universitaire traduisant le manque de reconnaissance de la discipline
Mme Bénédicte Barbotin, présidente de l'association française fédérative des étudiants en psychiatrie, a affirmé lors de son audition que « d'après un sondage récent, 30 % des internes en psychiatrie souhaiteraient obtenir le DESC [de pédopsychiatrie]. Il y a donc un décalage » 150 ( * ) avec le nombre de places effectivement pourvues. Cette situation s'explique notamment par le manque de reconnaissance universitaire de la pédopsychiatrie et justifie le constat du Collège national des universitaires de psychiatrie (CNUP) selon lequel le problème prioritaire porte sur l'offre de formation et l'encadrement. Or, comme le relève le Pr Christian Müller, « la reconnaissance d'une discipline et d'une spécialisation qu'est la pédopsychiatrie passe bien sûr aussi par les universitaires » 151 ( * ) .
Certes, l'essor récent de la discipline explique en partie la faible représentation de la pédopsychiatrie au sein des facultés de médecine. Pour autant, cette faible représentation compromet sa capacité à répondre aux besoins de soins croissants.
Le Pr Pierre Thomas, président du CNUP, dresse ainsi l'état des lieux des forces universitaires en psychiatrie : « il n'y a que 102 postes de professeurs de psychiatrie, 27 en psychiatrie de l'enfant et de l'adolescent et 75 en psychiatrie d'adulte. En France, une faculté de médecine sur cinq n'a pas de professeur d'université en pédopsychiatrie ; c'est le cas des neuf facultés de Dijon, Saint-Etienne, Clermont-Ferrand, Limoges, Tours, Caen, Grenoble, Antilles Guyane et Réunion-Océan indien. » 152 ( * ) Les répercussions de la faiblesse de l'offre de formation en psychiatrie vont au-delà de cette seule spécialité dans la mesure où ces enseignants sont également mobilisés dans le cadre du DES de médecine générale.
Dans ces conditions, l'encadrement des internes en psychiatrie constitue une difficulté majeure : selon le CNUP, le taux d'encadrement est le plus faible de toutes les spécialités médicales, les professeurs de pédopsychiatrie représentant 0,7 % des professeurs de médecine à l'université. Le Pr Jean-Luc Dubois-Randé, président de la Conférence des doyens des facultés de médecine observe que « le nombre de formateurs en pédopsychiatrie est dérisoire et plus qu'alarmant. La psychiatrie est clairement le parent pauvre de notre système de formation. Il y a également un enjeu de répartition géographique » ; un tiers des PU-PH se trouve à Paris. 153 ( * )
La faiblesse de l'encadrement des internes de pédopsychiatrie et l'inégale répartition territoriale de l'offre de formation se traduisent par la difficulté pour les internes de trouver des terrains de stages . Selon Mme Bénédicte Barbotin, les internes ne peuvent pas obtenir l'équivalence européenne, qui nécessite six stages en psychiatrie de l'enfant et de l'adolescent. Le manque d'attractivité se rencontre également au-delà du parcours universitaire, puisque, selon le CNUP, l'offre en postes de chef de clinique compte parmi les plus faibles des disciplines médicales .
De fait, la faible attractivité de la pédopsychiatrie a deux conséquences. D'une part, elle alimente un cercle vicieux et ne permet pas d'enrayer la démographie défavorable et de répondre aux besoins croissants. D'autre part, cette atrophie contribue à l'isolement de la pédopsychiatrie par rapport aux autres spécialités médicales. C'est ce que le Pr Jean-Philippe Raynaud souligne : « nous ne sommes pas les parents pauvres mais l'enfant pauvre de la psychiatrie et de la médecine ! Ce qu'il faut garder en tête, c'est que je reconnais l'autre lorsqu'on est sur un pied d'égalité » 154 ( * ) .
3. Renforcer la reconnaissance de la pédopsychiatrie pour accroître son attractivité
Un renforcement de l'attractivité de la pédopsychiatrie doit en ce sens faire l'objet d'une démarche globale, à travers une réflexion sur les conditions de la formation et sur les modalités d'exercice de la spécialité. L'entretien avec le Pr Bernard Jacob sur la conduite de la réforme de la psychiatrie en Belgique, lors du déplacement de la mission d'information à Lille, va dans ce sens : l'existence d'un DES de pédopsychiatrie coïncide avec une tarification spécifique des consultations de pédopsychiatrie.
Dans ce cadre, la mission d'information soutient le principe d'une réforme de la tarification des consultations de pédopsychiatrie, afin de prendre en compte la nécessaire association des familles, parfois éclatées, au parcours de soin de l'enfant . Le barème en vigueur n'opère pas de distinction entre consultations psychiatriques et pédopsychiatriques, contrairement à la pratique de nos voisins européens, belges ou allemands par exemple. Or, comme le souligne le Dr Catherine Lacour-Gonay, « ce n'est pas la même chose de recevoir toute une famille avec parents et grands-parents que de recevoir une personne seule. (...) Chacun a quelque chose à dire et il est important d'écouter tout le monde. Il faudrait donc que l'acte médical soit reconnu en conséquence » 155 ( * ) .
|
Proposition n°40 : Réformer la tarification des consultations de pédopsychiatrie en ville et à l'hôpital, afin de prendre en compte la réalité du temps passé à l'écoute et pour la prise en charge du mineur et de son entourage. |
Si la revalorisation de la tarification de la consultation en ville et à l'hôpital en pédopsychiatrie constitue une première réponse au manque d'attractivité de la discipline, elle participe surtout d'une stratégie d'ensemble, devant conduire à reconnaître la pédopsychiatrie comme spécialité médicale distincte de la psychiatrie. Les deux éléments vont en effet de pair, comme le montre le difficile recensement du nombre de pédopsychiatres. Le Pr David Cohen précise ainsi que « les chiffres du Conseil de l'ordre ne recensent que les pédopsychiatres exclusifs, mais en pratique, quelques psychiatres généralistes acceptent encore de recevoir des enfants. Mais ils ne le font qu'à la marge, car sinon ce n'est pas viable pour eux » 156 ( * ) .
Dans le cadre de la réforme du troisième cycle des études médicales en cours de finalisation, l'architecture actuellement retenue s'articule, selon le Pr Benoît Schlemmer chargé d'élaborer le projet de réforme, autour d'un DES de psychiatrie en quatre ans, suivi d'une cinquième année optionnelle de formation en pédopsychiatrie.
Le Pr Marie-Rose Moro précise qu'ainsi, « les psychiatres d'adultes qui n'auront pas fait la spécialisation ne pourront pas prendre en charge les enfants » 157 ( * ) .
En parallèle, cette affirmation de la spécificité de la pédopsychiatrie doit s'accompagner d'un renforcement des capacités de formation, passant notamment par une politique volontariste de nomination. Afin de former davantage de pédopsychiatres, la mission d'information recommande la présence d'au moins un poste de professeur d'université de pédopsychiatrie par université .
|
Proposition n°41 : Prévoir au moins un poste de professeur d'université de pédopsychiatrie par université. |
Augmenter la représentation de la pédopsychiatrie au sein des facultés de médecine permet d'envisager une réforme plus ambitieuse du troisième cycle des études de médecine s'agissant de la psychiatrie. La mission d'information recommande la définition d'un co-DES, aussi qualifié de système en « Y », où un tronc commun de psychiatrie générale se diviserait ensuite en deux branches distinctes, l'une pour la psychiatrie adulte, l'autre pour la pédopsychiatrie . Le co-DES, qui existe déjà pour d'autres spécialités 158 ( * ) , conduit à des DES spécifiques, et l'entrée dans chaque branche fait l'objet d'un quota de régulation propre.
Le Pr Jean-Philippe Raynaud approuve cette orientation, en affirmant être « favorable à la création d'un DES de psychiatrie de l'enfant et de l'adolescent. (...) Au niveau européen, les pédopsychiatres sont formés en moyenne en trois ou quatre ans. En France, ils sont formés au maximum en deux ans, ce qui est insuffisant pour leur garantir des compétences solides. Il est clair que nous serons moins nombreux. Il faut donc que nous soyons mieux formés et plus armés. En Allemagne où existent un DES de psychiatrie de l'enfant et un DES de psychiatrie de l'adulte, on note, premièrement, une reconnaissance de la pédopsychiatrie ; deuxièmement, la transition dans le parcours de soins ; et troisièmement, une amélioration des relations entre la psychiatrie de l'adulte et la psychiatrie de l'enfant et de l'adolescent. » 159 ( * )
|
Proposition n°42 : Dans le cadre de la réforme en cours du troisième cycle des études de médecine, envisager dès à présent la mise en place d'un co-DES de psychiatrie des adultes et de psychiatrie de l'enfant et de l'adolescent, avec une régulation du nombre d'internes dans chacune des deux branches. |
Le schéma ci-après récapitule les trois modèles distincts : le cadre en vigueur, le cadre envisagé au terme de la réforme en cours, et le cadre préconisé par la mission d'information.
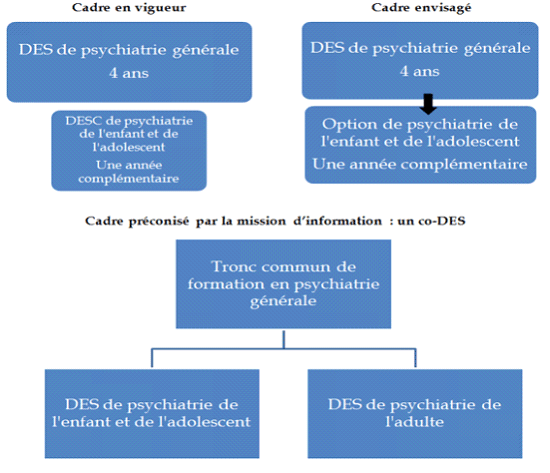
La définition d'un co-DES répondrait à deux objectifs complémentaires. En premier lieu, comme la comparaison du Pr Jean-Philippe Raynaud l'indique, en prévoyant une durée de formation plus longue en pédopsychiatrie, elle faciliterait l'insertion de l'architecture française dans le cadre européen , qui exige la réalisation de six stages en psychiatrie de l'enfant et de l'adolescent. De plus, la mission d'information approuve la proposition de M. Michel Laforcade d'adapter les stages à la réalité des fonctions ensuite exercées par les psychiatres, en prévoyant des expériences dans le secteur médico-social.
|
Proposition n°43 : Dans le cadre de la mise en oeuvre du co-DES, se conformer aux règles des équivalences européennes en matière de stages et développer les stages au sein de structures médico-sociales. |
En second lieu, la mise en place du co-DES offrirait un moyen de régulation que l'association du DES et d'une option ne permet pas , ce que confirme le Pr Benoît Schlemmer : « le système à deux branches permet d'avoir à la sortie l'effectif que l'on souhaitait. L'option ne permet pas cela » 160 ( * ) . Surtout, votre rapporteur estime que la réforme doit s'inscrire dans une refonte plus globale de l'internat, privilégiant une approche régionale dans l'objectif de répondre mieux aux besoins.
À cette fin, les épreuves classantes nationales (ECN) seraient régionalisées, et les spécialistes formés en fonction des besoins d'un bassin de population.
Le Pr Jean-Luc Dubois-Randé a indiqué lors de son audition 161 ( * ) que la conférence des doyens de faculté de médecine porte une proposition d'évolution en ce sens puisqu'elle souhaite que la régulation de l'entrée dans les spécialités sur l'ensemble du territoire national évolue et comprenne une part régionale.
|
Proposition n°44 : Substituer aux épreuves classantes nationales (ECN) des épreuves classantes régionales (ECR) afin de former le nombre de spécialistes nécessaires en fonction d'une carte régionale des besoins. |
La reconnaissance de la pédopsychiatrie ne saurait intervenir isolément et doit s'inscrire dans une approche pluridisciplinaire, prenant acte du rôle de chef d'équipe du pédopsychiatre, régulièrement affirmé au cours des auditions.
C'est ce que Mme Anne-Marie Armanteras-de Saxcé précise en ces termes : « la formation est cruciale. L'articulation avec l'action des autres professionnels de santé qui prennent en charge l'enfant et l'adolescent l'est tout autant. Le comité de pilotage de psychiatrie co-présidé par le professeur Halimi travaille sur ce chantier avec nous. Il faut renforcer la coopération entre les pédopsychiatres et des professions telles que les orthophonistes, les psychomotriciens, les psychologues cliniciens, etc. » 162 ( * )
B. LES PROFESSIONS ASSOCIÉES
1. Le pédopsychiatre intervient au sein d'une équipe
La prise en charge psychiatrique des mineurs repose sur une équipe pluridisciplinaire que le pédopsychiatre sollicite et coordonne en fonction du projet thérapeutique défini pour le malade. Le travail en équipe participe d'un double pragmatisme :
- d'une part, il répond aux besoins thérapeutiques, dans la mesure où le pédopsychiatre doit être relayé par des professionnels, notamment psychologues, orthophonistes, psychomotriciens, etc., adaptant le soin au trouble psychique. Le Pr Jean-Luc Dubois-Randé évoque l' « écosystème » 163 ( * ) autour du pédopsychiatre, sans lequel il ne peut être efficace ;
- d'autre part, il prend acte de la nécessité d'une réponse graduée face au continuum des troubles psychiques et de la démographie défavorable des pédopsychiatres. Cette réalité est décrite en ces termes par le Dr Vincent Masetti, médecin coordinateur psychiatre national des cliniques du groupe Orpea-Clinea : « Afin de faire face à la pénurie de l'offre médicale, nous avons su mettre en place la délégation, le pédopsychiatre est ainsi devenu un chef d'orchestre qui va animer une équipe de spécialistes et mettre en oeuvre des thérapies brèves et innovantes, qui permettent des prises en charge de trois semaines en moyenne » 164 ( * ) .
La mission d'information a constaté, en pratique, cette organisation lors de son déplacement à la clinique Lautréamont dans les Hauts-de-France. Le programme de soins d'une journée-type s'articule ainsi autour d'échanges thérapeutiques avec un pédopsychiatre et d'ateliers communs d'art-thérapie ou de sport par exemple.
Deux obstacles demeurent cependant concernant l'appréhension des équipes pluridisciplinaires et la reconnaissance des professions associées.
Tout d'abord, le cadre légal n'appréhende pas la réalité du travail en équipe . S'agissant de l'articulation des interventions, l'article 51 de la loi du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires 165 ( * ) introduit dans le code de la santé publique un titre spécifique relatif à la coopération des professionnels de santé. Sont précisées les modalités, sous le contrôle de l'ARS, selon lesquelles « les professionnels de santé peuvent s'engager, à leur initiative, dans une démarche de coopération ayant pour objet d'opérer entre eux des transferts d'activités ou d'actes de soins ou de réorganiser leurs modes d'intervention auprès du patient ».
M. Michel Laforcade a souligné la portée limitée de ces dispositions, précisant que « les psychologues ne sont pas dûment estampillés comme exerçant une profession sanitaire, d'où une impossibilité de déléguer, mais cette délégation existe dans les faits dans les hôpitaux. Heureusement, beaucoup d'infirmiers et de psychologues suppléent les psychiatres. Il faut poursuivre le travail sur la délégation pour se rapprocher de la pratique en vigueur dans d'autres pays » 166 ( * ) .
En ce sens, la DGOS affirme qu'il « est également probable que des coopérations mieux organisées entre les professionnels oeuvrant au sein des services de psychiatrie infanto-juvénile aient permis de transférer des tâches aux professionnels non médicaux, telles que la réalisation des psychothérapies, qui peut être confiée aux psychologues ou la réalisation des entretiens d'accueil et d'évaluation, qui peut être prise en charge par un infirmier diplômé d'État ou un psychologue » 167 ( * ) .
Si la directrice générale de l'offre de soins a relevé la nécessité de « renforcer la coopération entre les pédopsychiatres et des professions telles que les orthophonistes, les psychomotriciens, les psychologues cliniciens, etc. » , il convient de le traduire dans les modes de financement des services et la tarification des actes, qui appréhendent mal cette réalité (cf. infra ).
La Belgique a, pour sa part, organisé l'intervention de l'équipe pluridisciplinaire, comme l'a indiqué le Pr Bruno Falissard : « les Belges ont su repenser les tâches des uns et des autres dans le soin. Du coup, ils disposent de plus de personnels pour un coût moindre » 168 ( * ) .
Ensuite, la prise en compte inadaptée de l'intervention des professionnels associés au pédopsychiatre résulte d'un manque de reconnaissance de ces disciplines. De fait, la meilleure reconnaissance de la pédopsychiatrie ne doit pas être entendue seulement vis-à-vis de la spécialité mais vis-à-vis de la réalité des soins. Lors des différentes auditions, la mission d'information a noté le manque de professionnels dans les structures de prise en charge, comme les orthophonistes dans les CMP par exemple.
2. Le rôle de chacun au sein de l'équipe doit être mieux reconnu
a) Les psychologues
Face à une situation de souffrance psychique, les psychologues peuvent intervenir à la fois en amont, dans la prévention, le repérage et l'orientation, et en aval, dans la prise en charge thérapeutique. Environ 36 000 psychologues sont en activité en France ; la moitié d'entre eux exerce au sein de la fonction publique, 30 % dans le secteur associatif, entre 5 et 10 % dans le secteur privé, tandis que 10 % exercent en libéral, de façon partielle ou exclusive.
De fait, ils assurent un rôle de prévention et d'orientation vers une prise en charge psychiatrique dans des structures dépourvues de pédopsychiatres, à l'instar des maternités, des crèches, ou des centres de PMI. A ce titre, ils assurent notamment une partie du soutien à la parentalité, dont plusieurs spécialistes entendus par la mission d'information ont relevé l'importance.
De surcroît, compte tenu de la démographie défavorable des pédopsychiatres, les psychologues interviennent depuis les années 1990 aux côtés de pédopsychiatres dans la prise en charge , avec trois fonctions principales : l'accompagnement psychologique, ponctuel ou non, le diagnostic, et l'élaboration du projet thérapeutique au sein de l'équipe pluridisciplinaire.
L'enquête de la fédération nationale des CMPP de 2013 169 ( * ) précise la part respective de chaque profession parmi le personnel thérapeutique des différents centres : 27 % de psychologues, 14 % d'orthophonistes, 11 % de psychomotriciens et 4,75 % pour l'ensemble des médecins - généralistes, pédiatres, pédopsychiatres. Le Dr Patrick Belamich souligne ainsi que les psychologues représentent désormais le « noyau dur » des soignants en CMPP et dans les intersecteurs. Les psychologues tiennent une place centrale dans le travail quotidien des CMPP, dont certains fonctionnent sans pédopsychiatre, un médecin assurant une présence minimale.
Si ce rôle est moins marqué dans les CMP, plus médicalisés, l'hétérogénéité des situations domine, traduisant les disparités régionales en matière de pédopsychiatrie. Dans les services hospitaliers de psychiatrie infanto-juvénile, les psychologues travaillent en soutien des pédopsychiatres, préparant notamment la sortie de l'hôpital en assurant la liaison avec les structures extérieures à l'hôpital. Environ 4 000 psychologues travaillent au sein de la fonction publique hospitalière, dont 1 500 sont titulaires.
Le développement du rôle des psychologues dans la prise en charge des souffrances psychiques et psychiatriques s'est accompagné d'un renforcement de leur formation. L'article 52 de la loi du 9 août 2004 relative à la politique de santé publique 170 ( * ) réserve l'usage du titre de psychothérapeute « aux professionnels inscrits au registre national des psychothérapeutes » , selon des conditions de formation déterminées par voie réglementaire. En particulier, l'inscription sur le registre des psychothérapeutes est subordonnée à la validation d'une formation en psychologie clinique.
Toutefois, le syndicat des psychiatres des hôpitaux et la société de l'information psychiatrique estiment nécessaires une clarification du statut du psychologue et un approfondissement de la question de leur formation.
Ils précisent que : « l'accès à davantage de clinique dans leur cursus permettrait une meilleure expérience du terrain, une homogénéisation des compétences. La formation des psychologues cliniciens en France n'a pas la solidité clinique de celle d'autres pays européens ou nord-américains . » 171 ( * )
La situation actuelle semble attester d'un décalage entre la réalité du rôle des psychologues dans les structures de prise en charge pédopsychiatrique et les conditions de formation et de valorisation de leurs interventions . A ce problème ancien, le plan de santé mentale 2011-2015 entendait déjà apporter une réponse, en préconisant une dérogation tarifaire permettant aux psychologues libéraux exerçant dans le réseau d'être payés par la sécurité sociale.
Dans son évaluation du plan psychiatrie et santé mentale 2011-2015, le HCSP « regrette l'absence de remboursement des soins de psychothérapie » et affirme : « concernant les psychologues, il semble que les recommandations du plan n'aient pas été mises en oeuvre tant concernant le remboursement des psychothérapies que sur les efforts d'intégration dans les équipes pluridisciplinaires ou encore des formations croisées avec d'autres professions » . Dans le cadre de la prise en charge précoce des souffrances mentales, la mission d'information recommande en ce sens de permettre que les consultations de psychologues cliniciens exerçant en ville puissent être prises en charge par l'assurance maladie .
|
Proposition n° 45 : Permettre sous certaines conditions la prise en charge par l'assurance maladie des consultations de psychologues cliniciens en ville sur l'ensemble du territoire afin de répondre le plus précocement possible à la souffrance psychique. |
b) Les infirmiers
Les infirmiers interviennent principalement dans la prise en charge des mineurs atteints de troubles psychiatriques au sein des unités d'hospitalisation à temps complet, des structures d'hospitalisation de jour et des CMP. Ils contribuent à l'accompagnement psychiatrique et psychologique du jeune patient voire de son entourage.
Depuis la création du diplôme d'Etat polyvalent d'infirmier en 1992, la formation spécifique des infirmiers de secteur psychiatrique n'existe plus. La formation théorique en psychiatrie a ainsi été réduite de 400 heures : seuls quatre modules de psychiatrie de 90 heures demeurent durant les trois années de la formation, complétés par des stages obligatoires de santé mentale ou de psychiatrie, limités à 280 heures. Le Pr Jean-Philippe Raynaud a ainsi indiqué que les élèves infirmiers ne bénéficient que d'une formation de 10 heures en pédopsychiatrie.
Ce cadre général de formation ne correspond pas à la spécificité du travail des infirmiers en soins psychiatriques et ne prépare pas aux situations particulières qui y sont rencontrées. Surtout, il se traduit par des difficultés concrètes de recrutement dans les services de psychiatrie en général, et de pédopsychiatrie en particulier. Le rapport d'évaluation du plan psychiatrie et santé mentale 2005-2008 du HCSP notait déjà que « la disparition déjà ancienne de la formation spécifique [d'infirmier en psychiatrie] et les départs à la retraite ont fait perdre un savoir-faire et des compétences utiles à des prises en charge adaptées » .
Si une formation complémentaire de 15 jours et un tutorat des nouveaux infirmiers en psychiatrie ont été progressivement mis en place entre 2006 et 2008, l'évaluation du plan psychiatrie et santé mentale 2011-2015 du HCSP renouvelle le constat : « les infirmiers qui arrivent en psychiatrie à la suite de cette nouvelle formation ne sont pas toujours préparés à cet exercice spécifique (...). Si le tutorat semble être largement répandu, sa mise en oeuvre semble de plus en plus difficile compte tenu des départs à la retraite des infirmiers spécialisés en psychiatrie et de la charge de travail » .
Les auditions menées par la mission d'information ont confirmé ce constat. De même, lors de son déplacement à la clinique Lautréamont, la mission d'information a pu prendre connaissance des organisations mises en place sur le terrain pour répondre à ce manque de formation. La clinique a ainsi conclu un accord avec l'université de Lille pour créer un diplôme universitaire ad hoc d'infirmier en psychiatrie.
La loi de modernisation de notre système de santé de 2016 a créé le métier d'infirmier clinicien pour les infirmiers titulaires d'un Master 172 ( * ) .
Dans le prolongement de cette réforme, la mission d'information recommande de mettre en place une formation de niveau Master en psychiatrie pour les infirmiers, incluant une formation en pédopsychiatrie .
De même, afin de renforcer la reconnaissance du métier d'infirmier en matière psychiatrique, la mission d'information préconise de revaloriser le niveau de remboursement des actes infirmiers.
|
Proposition n°46 : Mettre en place une formation de niveau Master en psychiatrie pour les infirmiers. Proposition n°47 : Revaloriser le niveau de remboursement des actes infirmiers. |
c) Les orthophonistes et les disciplines associées
L'action du pédopsychiatre est prolongée et renforcée par l'intervention de nombreux professionnels : les orthophonistes, dont le champ de compétence dépasse largement la seule remédiation de troubles d'origine psychiatrique, constituent un partenaire essentiel, de même que les psychomotriciens ou les ergothérapeutes .
Le Dr Catherine Lacour-Gonay insiste sur ce point en affirmant qu'il « y a vraiment du sens à ce que nous faisions partie d'équipes pluridisciplinaires. Je rappelle (..) que l'orthophonie et la plupart des rééducations sont même nées de la pédopsychiatrie. D'un point de vue historique, le lien est clair » 173 ( * ) . Participant à la définition du trouble avec un regard complémentaire du pédopsychiatre et agissant sur le trouble par des techniques adaptées, les orthophonistes et autres professionnels consolident l'estime de soi du jeune et participent à son insertion sociale.
Pourtant, leur rôle demeure peu reconnu, ce qui entraîne des situations difficiles pour ces professions. Tel est notamment le cas des orthophonistes, dont la situation démographique est particulièrement préoccupante à l'hôpital et dans les établissements médico-sociaux. Les chiffres suffisent à souligner l'ampleur de cette difficulté, dès lors que la part des orthophonistes salariés dans la profession a été ramenée de 60 % dans les années 1980 à 20 % aujourd'hui. Seulement 7 % des orthophonistes exercent à l'hôpital, soit environ 1 800 professionnels. Dans les structures sanitaires et médico-sociales, les postes vacants sont souvent morcelés entre plusieurs orthophonistes à temps partiel qui exercent parallèlement en libéral.
Pour pallier ce manque, les établissements envoient également les mineurs vers des consultations d'orthophonie en ville, ce qui entraîne de multiples difficultés d'organisation. Encore faut-il que la consultation en ville puisse avoir lieu rapidement, ce que la démographie actuelle des orthophonistes ne permet pas, avec un délai moyen d'attente estimé à douze mois au niveau national et de fortes hétérogénéités territoriales.
De surcroît, si la consultation d'orthophonie en ville, sous prescription médicale d'un médecin généraliste ou spécialiste, est remboursée par la sécurité sociale, elle nécessite une avance de frais qui peut provoquer des renoncements de soins, comme le Pr Jean-Philippe Raynaud en a fait part lors de son audition 174 ( * ) .
Par ailleurs, les consultations en ville d'autres professions associées, à l'instar des psychomotriciens ou ergothérapeutes, ne sont pas prises en charge par l'assurance maladie. Le Dr Sylvaine Gissinger, représentant le Syndicat national des médecins de la protection maternelle et infantile (SNMPMI), a insisté sur les conséquences de cette situation : « l'impossibilité de prescrire des prises en charge par les psychologues et les psychomotriciens en libéral, faute de leur remboursement, amène à faire des demandes à la maison départementale des personnes handicapées (MDPH) mais cette prise en charge n'est pas toujours acceptée car l'enfant n'est pas toujours dans le champ du handicap. Ne faudrait-il pas mieux être préventif ? Ce passage par la MDPH, dès qu'il y a une difficulté pécuniaire pour la famille, pour avoir les aides financières et humaines n'est pas simple. Tous les enfants relevant de soins pédopsychiatriques ne sont bien sûr pas nécessairement du côté du handicap mais ce passage obligé peut accroître la difficulté pour les familles d'admettre la nécessité de soins pour leurs enfants et retarder, voire compliquer, la prise en charge ou cristalliser le problème de l'enfant qui existe, peut-être, à un instant donné seulement » 175 ( * ) .
Cette situation entraîne un double inconvénient dès lors qu'elle renforce les inégalités sociales face aux troubles psychiatriques, et engorge les MDPH. Aussi la mission d'information recommande-t-elle d'étudier la prise en charge des consultations auprès des professionnels associés à la psychiatrie par l'assurance maladie sans passage par la MDPH.
|
Proposition n° 48 : Prévoir les conditions dans lesquelles les consultations auprès des professionnels associés à la psychiatrie (psychomotriciens, ergothérapeutes) peuvent être prises en charge par l'assurance maladie sans passage par la maison départementale des personnes handicapées (MDPH) |
III. FAVORISER LA RECHERCHE
Que la recherche médicale soit épidémiologique ou clinique, son développement nécessite des choix politique forts, tout particulièrement lorsqu'il s'agit de la santé mentale des mineurs.
Dans ces disciplines en plein développement, l'enjeu est de permettre l'émergence des meilleures formes de prise en charge fondées sur les connaissances les plus précises possibles. Assurer l'avenir de la psychiatrie des mineurs et favoriser le dynamisme des équipes soignantes imposent une amélioration continue du savoir et des compétences. Cette exigence implique que les soignants et les enseignants soient aussi des chercheurs et qu'ils en aient les moyens.
Cela nécessite également que les équipes françaises soient insérées dans la recherche internationale afin de faire bénéficier le plus rapidement possible les patients des soins les plus innovants. C'est pourquoi la mission d'information est particulièrement sensible aux orientations qui doivent être données en la matière. Plusieurs constats et propositions ont déjà été formulés en particulier par le HCSP dans son évaluation du plan psychiatrie et santé mentale 2011-2015. La mission d'information a été alertée sur plusieurs difficultés persistantes.
|
Les constats et recommandations du HCSP en matière de recherche Le HCSP indique que tous les plans antérieurs ont souligné l'importance de développer la recherche en psychiatrie : recherche fondamentale, épidémiologique, étiologique, en sciences humaines et sociales. La majorité des recherches en psychiatrie sont faites dans le domaine biomédical (neurosciences et pharmacologie). Le plan psychiatrie et santé mentale 2011-2015 constatait le manque de moyens alloués à la recherche en psychiatrie par comparaison aux autres disciplines médicales. Il préconisait de soutenir particulièrement tous les aspects de la recherche en psychiatrie et recommandait d'améliorer les pratiques par des incitations fortes au développement de la recherche, par un meilleur transfert des connaissances de la recherche vers le terrain et par la formation. Il appelait à une meilleure connaissance de la prévalence des problèmes de santé mentale et proposait aussi de mettre en place des recherches sur l'offre de soins et les politiques publiques. Le HCSP note que malgré des difficultés (manque de visibilité de la recherche clinique, évaluation insuffisante, collaboration complexe des différentes disciplines), d'importants efforts ont été faits : de nombreux appels d'offre dans le champ de la psychiatrie ont été lancés dans la période couverte par le plan (programme Samenta, programmes hospitaliers de recherche cliniques PHRC, appels à recherche de l'Institut de Recherche en Santé Publique). Le HCSP affirme que l'« on voit donc se développer un tissu français qui se saisit des enjeux grâce aux efforts faits pour soutenir des projets ciblés (...) L'impulsion donnée sur la période du plan par une modeste mais sensible augmentation d'appels d'offres ciblés reste très dépendante de la stabilité et de la pérennité des équipes ou des groupes de recherche qui fonctionnent beaucoup avec des chercheurs non statutaires ». Le HCSP établit les recommandations suivantes : - développer la recherche participative en santé mentale et en psychiatrie ; - soutenir les étudiants des diverses disciplines intéressées par la santé mentale ; - créer des filières de recherche dans les disciplines paramédicales ; - favoriser le domaine de la recherche évaluative et les recherches sur le fonctionnement du système de soins ; - pérenniser un dispositif de recherche en épidémiologie psychiatrique et clinique utilisant des instruments diagnostics standardisés. Source : Haut Conseil de la santé publique, Évaluation du plan psychiatrie et santé mentale 2011 2015, avril 2016. |
A. UN DYNAMISME DE LA RECHERCHE INSUFFISAMMENT SOUTENU
Plusieurs personnes auditionnées par la mission d'information ont souligné la vitalité de la recherche en matière de psychiatrie depuis quelques années. Selon le collège national des universitaires en psychiatrie (CNUP), « en France, depuis le milieu des années 2000, la dynamique de recherche est importante. On observe une hausse exponentielle des publications » 176 ( * ) .
Les infrastructures de recherche se sont également développées : « malgré le faible nombre d'universitaires, le nombre de laboratoires labellisés avec les établissements publics à caractère scientifique et technologique (EPST) sur l'ensemble des universités, a également augmenté. Une structuration s'est mise en place entre les CHU et des établissements mono-disciplinaires comme les centres hospitaliers spécialisés (CHS) ou les centres hospitaliers généraux, qui ont créé des fédérations dans le Nord-Pas-de-Calais, en Midi-Pyrénées, dans le Sud parisien, dans les Yvelines, dans le Poitou-Charentes, ce qui permet une dynamique de recherche en santé. »
Cette dynamique reste néanmoins insuffisante et doit être soutenue. En effet, le président de la conférence des doyens de faculté de médecine a indiqué à la mission d'information que la difficulté à recruter des universitaires en pédopsychiatrie tenait notamment aux exigences en matière de qualité de la recherche. Par ailleurs, le Pr Purper-Ouakil a insisté sur le fait que « la recherche demeure déficitaire dans notre spécialité. Nous manquons d'infrastructures et de laboratoires s'occupant de recherches en psychiatrie de l'enfant et de l'adolescent ou en psychologie du développement et suffisamment rattachés aux services de psychiatrie » 177 ( * ) .
Pour se développer, la recherche en pédopsychiatrie manque de moyens. Ce constat a, par exemple, été formulé par le Pr Marion Leboyer qui a indiqué que : « nous ne consacrons que 2 % du budget de la recherche biomédicale à la recherche en psychiatrie » 178 ( * ) . La mission d'information appelle de ses voeux une augmentation des moyens alloués à la recherche en matière de psychiatrie et notamment de psychiatrie des mineurs . Lors de son audition, le Pr David Cohen a également pointé la difficulté à mobiliser les sources de financement du secteur privé. En dehors des cas où c'est une polémique qui interfère avec le financement de la recherche, ce moindre engagement pourrait notamment découler de l'impact moins immédiatement visible de la recherche en pédopsychiatrie que celle dans d'autres branches de la médecine.
Il apparaît en outre que l'accès aux moyens de recherche existants est plus difficile pour les équipes de psychiatrie . Le témoignage du Pr Marion Leboyer semble particulièrement éloquent sur ce point. La recherche en psychiatrie « a besoin d'avoir accès aux plateformes de métabolomique, de protéomique, de génomique, d'immunologie. Ça implique la construction de bio-banques. Or, la psychiatrie n'a pas accès aux réseaux des CIC par exemple, ce qui est totalement scandaleux. Je passe mon temps à supplier mes collègues d'avoir accès à toutes ces infrastructures. La psychiatrie est toujours reléguée, considérée comme le parent pauvre qui n'a pas accès à tout cela alors même que les neurologues y ont accès très facilement. Nous, psychiatres, n'avons accès ni aux financements ni aux infrastructures. »
Il s'agit donc également de reconnaître le potentiel de la psychiatrie en matière de recherche et de faciliter sa réalisation par l'accès des équipes aux infrastructures.
|
Proposition n°49 : Accroître les moyens dévolus à la recherche en psychiatrie des mineurs et faciliter l'accès des chercheurs aux structures existantes. |
B. DÉVELOPPER DES AXES DE RECHERCHE PERTINENTS
Les axes de recherche en psychiatrie des mineurs doivent également reposer sur des choix pertinents. A côté de la recherche fondamentale, la recherche clinique doit être tournée vers les sujets déterminants pour la qualité de la prise en charge.
Le Pr Bruno Falissard a insisté sur la nécessité d' « évaluer des choses qui servent aux patients » 179 ( * ) . La psychiatrie, et notamment la psychiatrie des mineurs, recourt de manière importante à des prise en charge non médicamenteuses qu'il est possible, utile et important d'évaluer. Il affirme ainsi que dans l'immédiat, il faudrait pouvoir évaluer les psychothérapies notamment pour savoir si elles sont conformes aux recommandations nationales ou internationales.
De façon générale, les orientations des grands instituts de recherche ont été considérées par plusieurs interlocuteurs comme trop tournées vers d'autres thématiques de recherche. Le Dr Anne-Laure Sutter-Dallay a ainsi considéré que « l'on manque cruellement d'évaluation de nos systèmes de soins en dehors des prises en charge médicamenteuses et des vulnérabilités génétiques » 180 ( * ) .
|
Proposition n°50 : Encourager, sous l'égide de la Haute Autorité de santé (HAS), l'évaluation des stratégies non médicamenteuses en psychiatrie afin de vérifier leur conformité aux recommandations nationales et internationales. |
L'un des moyens permettant d'identifier les problématiques de recherche les plus pertinentes serait de s'appuyer sur les travaux de la HAS. Celle-ci a en effet indiqué que « lors de l'élaboration de recommandations médicales, lorsque l'absence de données sur certains thèmes est identifiée, la Haute Autorité de santé peut alors proposer ces sujets pour des travaux de recherche. » 181 ( * )
En dehors de la recherche médicale, les études médico-économiques en matière de psychiatrie et de psychiatrie des mineurs plus particulièrement gagneraient à être développées. Celles-ci sont en effet de nature à faire apparaître le coût économique et social des pathologies mentales et de l'absence de leur prise en charge ainsi que l'intérêt comparé des différentes formes de thérapie pour le patient et pour le système de santé.
La Fondation Santé des Étudiants de France a par ailleurs indiqué lors de son audition 182 ( * ) que le domaine des soins-études méritait une attention particulière à cet égard afin de démontrer l'impact positif de ces dispositifs.
|
Proposition n°51 : Soutenir les études médico-économiques, notamment dans le domaine des soins-études. |
La recherche reste aussi trop exclusivement cantonnée aux spécialités médicales. Dans le domaine de la psychiatrie des mineurs comme dans d'autres, la France pourrait s'inspirer des pratiques existantes dans des pays comme le Canada et développer la recherche paramédicale. Cette recommandation a notamment été émise par le HCSP.
|
Proposition n°52 : Développer la recherche paramédicale dans le domaine de la psychiatrie des mineurs. |
EXAMEN DU RAPPORT EN COMMISSION
Mme Corinne Imbert , présidente . - Après quatre mois et demi de travaux, dont certaines semaines très denses à partir de janvier, notre mission d'information, créée le 16 novembre 2016 sur l'initiative du groupe du RDSE du Sénat, touche à sa fin.
Au cours de nos auditions et déplacements, nous avons pu constater les insuffisances qui existent dans le domaine de la détection et de la prise en charge des troubles mentaux des enfants et adolescents, voire des jeunes adultes.
Nous nous sommes intéressés à l'articulation des rôles entre les différents acteurs qui interviennent en la matière, professionnels de santé, mais aussi professionnels des champs social et médico-social, de l'éducation nationale et de la justice, patients et familles. Enfin, nous nous sommes penchés sur l'organisation territoriale des prises en charge, sur la recherche en pédopsychiatrie et sur la diffusion de ses apports.
À cette fin, nous avons conduit vingt-six auditions et réalisé deux déplacements, l'un dans la région Provence-Alpes-Côte d'Azur, l'autre dans les Hauts-de-France. Au cours de nos travaux, nous avons ainsi pu échanger avec une centaine de personnes.
Le président Milon et moi-même nous félicitons du climat apaisé dans lequel se sont déroulés nos travaux. Nous avons su, je crois, dépasser les polémiques dont a pâti la pédopsychiatrie ces dernières années, sans pour autant que nos divergences de point de vue ou d'appréciation aient été négligées. Nous remercions le rapporteur d'avoir toujours accepté le dialogue et fait évoluer ses positions, en même temps que celles de chacun évoluaient aussi.
Les propositions qui nous sont soumises et le rapport lui-même, que le rapporteur a mis en consultation, nous paraissent pouvoir recueillir un large accord et rassembler au-delà des appartenances politiques et des positions idéologiques.
Je cède donc sans plus tarder la parole au rapporteur.
M. Michel Amiel , rapporteur . - Je tiens, avant toutes choses, à vous remercier tous de votre assiduité à cette mission d'information. Je salue la bienveillance du président Milon, au fait de ces questions puisqu'il avait rédigé un rapport sur ce sujet, mais également l'administration du Sénat, sans laquelle nous n'aurions pas pu mener nos travaux.
Nous avons conduit vingt-six auditions et fait deux déplacements : autant dire que nous avons travaillé à marche forcée. Néanmoins, nous pouvons le dire aujourd'hui, nous sommes dans les temps pour la remise du rapport que nous avions prévue pour fin mars. Nous pouvons être satisfaits de notre travail.
Le sujet de la psychiatrie des mineurs est atypique. Atypique parce que cette désignation même, « psychiatrie des mineurs », est inhabituelle. On parle plutôt, en général, de « pédopsychiatrie » pour décrire la discipline qui prend en charge les troubles des enfants depuis la naissance jusqu'à la fin de l'adolescence. La dénomination officielle de la spécialité médicale est, quant à elle, « psychiatrie de l'enfant et de l'adolescent », tandis que les secteurs sont de « psychiatrie infanto-juvénile ».
La notion inusitée de « psychiatrie des mineurs » a donc suscité des interrogations. Certains y voient la tentation d'une approche au travers de la responsabilité pénale, ce qui n'est pas mon cas. D'autres, au contraire, considèrent qu'il s'agit d'une manière d'appréhender les jeunes de moins de dix-huit ans comme des futurs citoyens, pourvus de droits.
En proposant ce thème, l'objectif était de mettre en valeur deux points. Il convient, d'une part, de dépasser les querelles idéologiques et de chapelle, trop souvent liées aux termes généralement employés, et, d'autre part, de s'interroger sur la pertinence des limites administratives qui font s'arrêter la prise en charge pédopsychiatrique à seize ans. Du point de vue thérapeutique, il convient de prendre en charge, dans la continuité, les enfants en fonction de leur maturité, parfois y compris jusqu'aux premiers temps de l'âge adulte. C'est ce que font, en pratique, les équipes et une grande partie des établissements sanitaires et médico-sociaux. Nous avons aussi pu constater que l'application de cette limite des seize ans, lorsqu'elle l'est strictement, cause des ruptures de prise en charge.
Le thème que nous avons traité est aussi atypique en ce sens que, si peu de sujets ont fait l'objet d'autant de rapports publics que la psychiatrie, la psychiatrie des mineurs n'a été traitée en tant que telle que rarement et de manière très récente. C'est sans doute pour cela qu'elle se considère comme le parent pauvre, voire comme n'étant pas le parent du tout, de la médecine. C'est aussi pour cela que, très tôt dans nos auditions, la demande nous a été faite de sauver la pédopsychiatrie.
Les sujets abordés au cours de nos travaux sont particulièrement nombreux et denses. Je ne pourrai bien sûr pas revenir sur chacun d'entre eux au cours de cette présentation ; ils sont développés dans le projet de rapport. Je me propose simplement ici de faire ressortir les principaux constats et les préconisations les plus saillantes qui en résultent. La liste complète des propositions figure dans le rapport qui vous a été distribuée.
Le constat principal est connu : on diagnostique mal les troubles mentaux de l'enfant et de l'adolescent ; l'offre de soins et de prise en charge est insuffisante ou, du moins, inadaptée. Certes, les situations varient en fonction des territoires, notamment pour ce qui est du développement du secteur médico-social et de son articulation avec le secteur sanitaire. Tous nos interlocuteurs ont également insisté sur l'importance des nombreuses initiatives, voire innovations, de terrain, qui améliorent les prises en charge. Je pense notamment à la place qu'occupent aujourd'hui les maisons des adolescents (MDA). La plupart d'entre eux ont également dénoncé un manque de moyens et de cohérence dans la politique menée.
Les sujets d'incertitude sont nombreux, à commencer par l'ampleur des besoins. D'emblée, lors des auditions, on nous a indiqué qu'il convenait de ne pas « sur-psychiatriser » les troubles des enfants et des adolescents. Une des personnes entendues l'a dit, il ne saurait être question de voir les psychiatres chargés du bien-être de la société et des individus. C'est incontestable !
Dans le même temps, la crainte de « sur-psychiatriser » ne doit pas empêcher la prévention. Si les troubles des enfants sont difficiles à détecter et s'ils sont évolutifs, ils peuvent disparaître lorsqu'ils sont pris en charge suffisamment tôt. C'est donc une vraie perte de chance que l'absence de prise en charge précoce. Un trouble peut révéler une pathologie naissante et peut aussi, s'il n'est pas pris en charge, devenir pathologique. Il faut donc repérer et évaluer les troubles même si la réponse à apporter ne sera pas nécessairement psychiatrique. Cela suppose la mise en place d'une expertise minimale facilement accessible dans des délais raisonnables.
C'est là une tâche particulièrement lourde. La file active de la pédopsychiatrie a augmenté de plus 80 % entre 1991 et 2003. Cette augmentation s'est poursuivie entre 2007 et 2014, à hauteur de 22 %, avant, il est vrai, de s'atténuer dans la période récente. On ne connaît pas précisément les causes de cette évolution, mais il est certain que la pédopsychiatrie est sollicitée de toutes parts, en lien avec les inquiétudes qui traversent notre société, des troubles des apprentissages jusqu'à la radicalisation. La psychiatrie et la pédopsychiatrie sont naturellement des disciplines poreuses aux questions sociales, qu'il s'agisse de la montée de la précarité, identifiée par plusieurs de nos interlocuteurs, ou de la question de l'exposition des jeunes aux nouvelles formes de violences présentes sur les réseaux sociaux.
Dans le même temps, la question du bien-être des jeunes prend une place croissante au sein de nos institutions. La loi d'orientation et de programmation pour la refondation de l'école de la République de 2013 l'a inscrite parmi les objectifs de l'éducation nationale.
Plus récemment encore, le plan « bien-être et santé des jeunes » a entraîné la signature d'une convention-cadre entre le ministère de la santé et celui de l'éducation nationale. Il devrait également déboucher sur une convention entre les ministères de la santé et de la justice, afin de favoriser les actions de dépistage et d'orientation vers la prise en charge des troubles psychiques ou psychiatriques.
Il faut en effet que l'ensemble des acteurs de première ligne - soignants, personnels de l'éducation nationale, de la protection maternelle et infantile (PMI), de l'aide sociale à l'enfance (ASE) et de la protection judiciaire de la jeunesse (PJJ) - soient formés au repérage des troubles, disposent de moyens pour l'assurer et des connaissances suffisantes pour orienter le jeune, si nécessaire.
Cela n'est évidemment pas simple, ne serait-ce que par l'ampleur de l'effort que nécessite la formation des quelque 855 000 enseignants. Surtout, on ne peut demander à des professionnels déjà accaparés par de multiples sollicitations et priorités fixées par les pouvoirs publics de se consacrer à chacune d'entre elles et de mener à bien leur mission première, d'autant que les missions peuvent parfois entrer en contradiction. Il nous a par exemple été dit que l'accent mis sur le signalement des situations dangereuses pouvait entrer en contradiction avec le soutien à apporter aux familles. Je vous propose donc une série de préconisations, les plus pragmatiques possible, pour renforcer les moyens déjà mis en place, assurer les formations et diffuser des instruments communs pour le repérage des troubles.
En complément, pour accompagner les élèves en difficulté et aider les enseignants, je vous propose de redonner toute leur place aux réseaux d'aides spécialisées aux élèves en difficulté (RASED), dont l'importance a été soulignée par plusieurs personnes entendues
Par nature, la pédopsychiatrie repose sur le travail avec le jeune, enfant ou adolescent, et avec son entourage familial. En effet, pour ce qui concerne la périnatalité notamment, c'est généralement non pas le nouveau-né lui-même qui est malade, mais ses parents ; c'est la relation dans laquelle il se trouve avec eux ou plus largement les figures d'attachement qui sont responsables. Ce travail avec la famille doit prendre en compte tous les membres de celle-ci, ascendants, frères et soeurs, mais aussi pères et mères des familles recomposées. Il me paraît donc important que le temps passé par les professionnels de santé à ces consultations soit valorisé de manière adaptée. Je vous propose également une préconisation en ce sens.
Après le dépistage vient la prise en charge. L'essentiel, on le sait, relève aujourd'hui de l'ambulatoire, depuis le grand mouvement de désinstitutionnalisation des années 1960, marqué par l'apparition du secteur de psychiatrie, suivi en 1972 par la création du secteur de psychiatrie infanto-juvénile.
Le principe du secteur est que des équipes hospitalières dédiées soignent les malades sur leur lieu de vie.
Étant donné l'ampleur du mouvement de désinstitutionnalisation, il est normal que, de toutes les disciplines médicales, la psychiatrie soit celle qui ait connu le taux le plus important de fermeture de lits au cours des dernières années. Aujourd'hui, s'il y a des places d'hôpital de jour et quelques places, encore moins nombreuses, d'hôpital de nuit, les hospitalisations à temps complet sont limitées par le nombre de lits disponibles. Ce fait peut avoir des effets délétères quand les professionnels de santé se trouvent dans l'impossibilité d'offrir une prise en charge adaptée à la situation de leur patient mineur.
Il existe ainsi des cas de mineurs hospitalisés dans des services de psychiatrie pour adultes, ce qui est évidemment inadapté. La situation des jeunes ayant fait une tentative de suicide nous a également été signalée : il arrive que les soignants jugent préférable de ne pas les hospitaliser en l'absence d'un lit adapté.
Dans ce contexte, un mouvement d'ouverture de nouveaux lits de pédopsychiatrie s'est amorcé depuis quelques années. Il faut s'en féliciter et encourager la mise en place d'une offre adaptée aux situations d'urgence. À l'inverse, nous devons également éviter ce que certains ont appelé des « lits pièges », qui deviennent des lieux de prise en charge durable, sans perspective de sortie vers une solution adaptée, et facteurs de comorbidité.
À l'issue de nos travaux, il ne me paraît pas nécessaire de préconiser une réforme globale de l'organisation des soins en psychiatrie. La loi de modernisation de notre système de santé de 2016 a conforté le secteur à la satisfaction de tous les acteurs. Nous pouvons suivre le conseil qui nous a été donné de renforcer l'existant plutôt que vouloir, à tout prix, faire du neuf. Je vous propose donc d'adopter une série de préconisations destinées à permettre de raccourcir le temps d'accès à une première consultation dans les centres médico-psychologiques (CMP) de pédopsychiatrie qui sont la cheville ouvrière des secteurs infanto-juvéniles.
Il faut également nous interroger sur la place des centres médico-psycho-pédagogiques (CMPP) et sur leur articulation avec les autres structures.
De l'avis des acteurs de la prise en charge eux-mêmes, l'articulation des différents intervenants peut être améliorée sans bouleversement par une meilleure structuration. Plusieurs d'entre eux ont fait part à la mission d'information des projets dont ils sont porteurs. L'idée généralement admise est qu'il faut privilégier la logique de parcours par rapport à la logique de structures. L'entrée dans le parcours de soins relève encore trop souvent plus du hasard que de la cohérence.
Pour mieux répondre aux besoins, un système de prise en charge - en l'espèce, des enfants - en trois niveaux, à partir du repérage des troubles, nous a été présenté. Il mérite d'être discuté avec les acteurs de terrain. Il m'apparaît également que les réseaux en pédopsychiatrie doivent être soutenus, car les financements qui leur sont accordés par les agences régionales de santé (ARS) s'avèrent souvent, et de plus en plus, insuffisants.
Il faut permettre une première consultation rapide débouchant sur une hospitalisation complète dans les quelques cas où cela est nécessaire et pour le temps le plus bref possible. Cela suppose de développer les structures d'aval à l'hospitalisation, mais renvoie à la question complexe de l'articulation du secteur sanitaire avec le secteur médico-social.
Deux versions très différentes se sont opposées : certains considèrent que les ruptures de prise en charge résultent d'un manque de mobilisation du secteur médico-social ; d'autres, responsables d'établissements médico-sociaux (EMS), nous ont fait part de leurs difficultés à obtenir des réponses satisfaisantes à leurs demandes de prise en charge sanitaire.
Nos auditions et déplacements, notamment dans les Bouches-du-Rhône, nous ont permis de nous pencher sur les projets portés par certains de ces EMS. Il ressort de témoignages concordants que certains d'entre eux, en particulier les instituts thérapeutiques, éducatifs et pédagogiques (ITEP) et les instituts médico-éducatifs (IME), sont amenés à accueillir des mineurs souffrant de troubles psychiatriques alors que cela ne correspond pas à leur vocation première.
Les ITEP doivent en principe permettre de prendre en charge des enfants qui présentent des troubles du comportement sans problème majeur lié à une maladie psychiatrique chronique ou à des troubles cognitifs. L'accueil d'une population de jeunes, dont certains sont placés par décision de justice, ne correspondant pas à cette définition est d'autant plus regrettable que les équipes mobilisées dans ces structures n'ont généralement pas bénéficié d'une formation adaptée à la prise en charge de troubles psychiatriques.
Les modalités d'organisation de ces établissements, qui ne sont ouverts qu'une partie de l'année et ferment notamment les week-ends, rendent d'autant plus difficile la gestion de ces cas complexes.
Une structure intégrée, articulant prise en charge sanitaire et médico-sociale, nous a été présentée par l'association Serena à Marseille. C'est un modèle tout à fait intéressant qu'il conviendrait de mieux faire connaître. Le projet de rapport comporte des développements plus approfondis à ce sujet.
D'autres instruments paraissent plus immédiatement mobilisables : le déploiement des équipes de liaison qui offrent la possibilité de mieux articuler la prise en charge somatique et la prise en charge psychiatrique, y compris aux urgences ; la prise en charge sanitaire et médico-sociale.
Ces équipes pluridisciplinaires, qui peuvent notamment comporter des pédopsychiatres et des infirmiers, apportent dans le lieu où se trouve le mineur un renfort ponctuel à l'équipe en place pour toutes les questions relatives aux aspects psychiatriques de la prise en charge. Lors de notre déplacement à Lille, nous avons pu prendre connaissance d'un exemple particulièrement intéressant, celui des équipes mobiles pour adolescents qui existe depuis 2003. Ce dispositif fait l'objet d'une présentation plus détaillée dans le rapport.
J'évoquerai brièvement la question des groupements hospitaliers de territoire (GHT). L'enjeu est moins celui de l'accès aux soins que d'une meilleure interaction entre établissements de médecine-chirurgie-obstétrique (MCO) et établissements spécialisés en psychiatrie. Au cours de nos auditions, il est apparu clairement que les demandes de GHT dérogatoires, comprenant uniquement des établissements psychiatriques, sont d'abord liées à des enjeux financiers et à la crainte que la psychiatrie, financée par dotation globale, ne soit appelée, au sein de GHT généralistes, à financer les activités de MCO.
J'en viens à la question de la gouvernance en pédopsychiatrie.
Il nous a été confié que l'évolution de la psychiatrie, et surtout de la psychiatrie des mineurs, devait s'appuyer sur une volonté politique affirmée. De fait, la gouvernance sur ce sujet manque de clarté. Les moyens opérationnels sont aux mains de la direction générale de l'offre de soins, laquelle a d'ailleurs mis en place un comité de pilotage de la psychiatrie qui réunit tous les acteurs et dispose d'un programme de travail concret.
Il me semble également que les compétences de la Haute Autorité de santé (HAS) pourraient être davantage mobilisées sur les questions d'organisation des soins et ne plus se limiter à la question des bonnes pratiques.
Ce n'est pas que la diffusion de ces dernières soit à négliger, c'est même un sujet sensible, mais il appartient aux administrations centrales et aux agences de mener leur travail de recension, d'évaluation, de diffusion. Je ne pense donc pas qu'un nouvel organisme soit nécessaire.
C'est aussi le cas s'agissant de la concertation avec les acteurs. Je suis dubitatif sur le rôle que peut jouer le nouveau Conseil national de la santé mentale (CNSM). On peut s'interroger sur sa capacité à fonctionner de manière effective, compte tenu des choix opérés pour sa composition et de l'absence de moyens propres. Il me paraît que les missions d'évaluation qui semblent imparties au CNSM et ses difficultés de fonctionnement justifieraient de le rapprocher du Haut Conseil de la santé publique (HCSP). Le travail de concertation relève quant à lui non d'une instance spécifique, mais du travail ministériel et interministériel.
Tous les acteurs du soin sont en faveur d'une meilleure reconnaissance. On manque de pédopsychiatres sur le terrain et à l'université : il faut donc créer des postes, former des internes et le faire le mieux possible, afin notamment de garantir l'équivalence européenne de leur qualification. La question est en pratique d'autant plus difficile que le nombre d'encadrants est faible. À titre d'illustration, les professeurs d'université en pédopsychiatrie représentent 0,73 % de l'ensemble des professeurs de médecine.
Dans ce contexte, je pense que la réforme en cours du troisième cycle des études médicales doit permettre d'envisager, dès à présent, la mise en place d'un diplôme d'études spécialisées (DES), qui comporterait un tronc commun puis deux branches : l'une, pour la psychiatrie générale ou adulte, l'autre, pour la pédopsychiatrie. Les discussions sont en cours.
Plusieurs mesures concrètes sur les stages des futurs pédopsychiatres et sur les statuts des praticiens hospitaliers permettraient aussi de faciliter les connaissances réciproques et le travail en commun des différents acteurs.
Il faut également mieux reconnaître les autres professionnels. La création d'un master en psychiatrie pour les infirmiers est une évidence qui tarde trop à s'imposer dans les faits. Il existait jadis deux formations pour les infirmiers, une générale, une plus spécifique. La suppression de cette dernière les a privés d'une partie de leurs compétences en psychiatrie.
En outre, je pense que le temps est aussi venu de prévoir les conditions d'un remboursement des séances de psychothérapie. De même, une meilleure valorisation des orthophonistes, des psychomotriciens et des ergothérapeutes est nécessaire. Une préconisation vise à faciliter les conditions de remboursement des séances, ne serait-ce que pour éviter que les familles n'aient à se tourner vers les maisons départementales des personnes handicapées (MDPH) pour l'obtenir.
Comme nous l'avions souhaité dès l'origine de nos travaux, une partie du rapport est consacré à la recherche. De manière générale, il convient d'accroître les moyens dévolus à la recherche en psychiatrie des mineurs et de faciliter l'accès des chercheurs aux structures existantes. Avec trois axes : les études épidémiologiques, l'évaluation des stratégies non médicamenteuses, les neurosciences. Il faut enfin soutenir les études médico-économiques et développer la recherche paramédicale.
Ces différentes préconisations rendent notre rapport le plus complet possible. Sans être exhaustif, il ne tombe pas dans de vaines polémiques. Je pense qu'il peut marquer notre volonté d'avancer ensemble sur cette question particulièrement importante.
Mme Corinne Imbert , présidente . - Merci, monsieur le rapporteur, pour votre présentation de ce rapport aussi complet qu'intéressant.
Je passe désormais la parole aux membres de la mission d'information désireux de vous interroger.
Mme Catherine Génisson . - Je veux souligner la qualité des travaux de la mission d'information et du rapport, mais exprimer également un regret : nous n'avons pas été réunis, comme la tradition le veut, avant l'écriture du rapport, que nous découvrons aujourd'hui.
Sur le fond, il faudrait mentionner, dans l'introduction du rapport, l'urgence qu'il y a se pencher sur la pédopsychiatrie. Ce secteur est devenu un vrai désert des Tartares.
Je suis d'accord avec ce qui a été dit des CMPP. Ils sont aujourd'hui totalement engorgés, à tel point que les enfants qui y sont éligibles ne peuvent bénéficier de tous les soins qui y sont prodigués. Il est donc fait recours au secteur de la médecine libérale, ce qui pose problème, car la sécurité sociale n'accepte pas de financer de double prise en charge. Il est urgentissime de résoudre ce problème.
Je note que la question de l'autisme n'est pas abordée dans le rapport. J'aurais aimé que l'on insiste sur la nécessité d'augmenter l'effort de recherche sur ce sujet.
Le député Daniel Fasquelle a déposé une proposition de loi visant à interdire la pratique du packing , ou enveloppement corporel humide, sur toute personne atteinte du spectre autistique, ainsi que son enseignement. À mon sens, le législateur ne doit pas être un prescripteur médical. Notre rôle peut être d'insister sur la nécessité d'améliorer la prise en charge, par exemple, certainement d'être prescripteur ou proscripteur de méthodes médicales.
Mme Laurence Cohen . - Les travaux de la mission d'information ont été très instructifs et passionnants.
Une question de forme pour commencer : les notes écrites produites par les personnes n'ayant pu être auditionnées, faute de temps, vont-elles être annexées au rapport ?
Je regrette pour ma part le secret excessif ayant entouré nos travaux. C'est une mission d'information, pas une commission d'enquête ! Devoir se déplacer pour consulter un rapport sur un bout de table, sans pouvoir y travailler, voilà qui est excessif !
De même qu'il ne me semble pas tellement démocratique de ne disposer du rapport qu'aujourd'hui. Faire une contribution au rapport sans le connaître, c'est se réduire à des remarques idéologiques. Nous avons jusqu'à demain, semble-t-il, pour faire connaître nos remarques éventuelles : une journée pour ce faire, c'est bien court. Cette situation n'est pas à la hauteur du travail mené jusqu'à présent, de la qualité de nos auditions, ni de notre investissement.
Sur le fond, les propos du rapporteur sur la situation en pédopsychiatrie sont justes. J'ajouterais néanmoins des éléments de contexte : la psychiatrie est le parent pauvre du système de santé, avec des budgets contraints, des effectifs réduits. C'est encore plus dur pour la pédopsychiatrie. Je veux citer ces mots du professeur David Cohen, chef du service de psychiatrie de l'enfant et de l'adolescent à la Pitié-Salpêtrière, dont je précise qu'il n'est pas de ma famille, selon lesquels la pédopsychiatrie, c'est « le tiers-monde dans la République ». Le rapport ne rend pas compte de cette situation.
Nous avons tous reçu le courriel de colère de l'équipe du centre hospitalier Le Vinatier : les 166 signataires, médecins, professionnels de santé en psychiatrie et pédopsychiatrie nous appellent au secours ! Pourtant, le rapport n'opère que des réajustements dans le dispositif actuel.
Pour ce qui est des propositions, je trouve dangereux que certaines semblent ouvrir la porte à la tarification à l'activité (T2A). Peut-être les ai-je mal comprises ? C'est en tout cas ce que je comprends de la proposition n° 19 : « S'orienter vers une tarification globale pour les établissements médico-sociaux sur la base d'une évaluation de leur activité ». Pour moi, la clé est bien plutôt de mieux prendre en compte les besoins de la population.
De même pour la proposition n o 20 : « Identifier et mettre en place un panier de soins et de services homogène dans chaque département ». Cette notion de « panier de soins » me semble minimaliste. Tout se passe comme si on s'alignait sur l'offre, qui est insuffisante.
Je suis d'accord avec la proposition n o 28 : « Soutenir les équipes mobiles de liaison ». En revanche, pourquoi se contenter de n'ouvrir que « quelques lits » en psychiatrie infanto-juvénile, dans la proposition n o 24 ? Au cours de mes déplacements, j'ai pu constater qu'un établissement, à Vienne, avait supprimé son internat séquentiel. C'est une décision grave pour les enfants comme pour leur famille qui avaient besoin de ces quelques nuits pour souffler.
Toutes ces propositions sont révélatrices d'une orientation que je ne partage pas.
On regroupe les CMPP, prétendument pour plus d'efficacité. Or, ce faisant, on remet en cause le brassage social. On oblige les familles à faire des kilomètres pour s'y rendre. Cela ne va pas dans le sens d'une amélioration notable de la pédopsychiatrie.
En revanche, je suis d'accord avec les propositions portant sur la formation. Il est seulement dommage de n'avoir pas plus parlé de la nécessaire revalorisation salariale des psychologues cliniciens ou des personnels paramédicaux, dont le rôle est indispensable, mais le statut mal reconnu.
Mme Maryvonne Blondin . - Je partage ce que viennent de dire mes collègues, aussi bien leurs remerciements que leurs regrets. Je découvre, comme elles, ce rapport seulement aujourd'hui.
Quelques mots sur la tarification à l'activité. Pour les pédopsychiatres, le temps passé avec leur patient lors de la première rencontre est essentiel pour dégager un parcours de prise en charge pertinent. Cette première rencontre peut durer beaucoup plus d'une heure. Dès lors, la T2A ne leur convient pas du tout.
Les pédopsychiatres ont également le sentiment d'être mal considérés. Mais ils sont aussi mal utilisés : ils sont parfois consultés pour avoir ensuite accès à un orthophoniste, par exemple. Ces situations allongent les files d'attente et embolisent les services.
J'ai été sensible à l'audition du professeur Moro, qui nous a parlé du plan Santé et bien-être à l'école. Je ne suis pas arrivé au bout des 52 propositions, mais j'ai pu voir que vous mettiez en place, comme elle le préconise, un réseau et des outils de repérage des problèmes qui nous occupent dès la protection maternelle et infantile (PMI) ou dès l'intégration au sein du système scolaire.
Vous redonnez également toute leur place aux RASED, qui avaient été supprimés. Ce point est essentiel, notamment pour les psychologues scolaires.
Le 27 mars dernier, j'ai réuni, à leur demande, les psychologues scolaires à propos du récent statut unique. Mme Moro était présente, pour parler du plan Santé et bien-être à l'école. Vous défendez ce statut unique, monsieur le rapporteur, et préconisez d'augmenter le nombre de psychologues scolaires. Je tenais à vous informer qu'un concours a récemment ouvert 300 places de psychologues scolaires. Il a été pris d'assaut, puisqu'il a attiré pas moins de 4 000 candidats.
Je signale également que l'École des hautes études en santé publique de Rennes a mis en place une formation des médecins par un psychologue, qui intervient - certes trop peu - pour développer leurs connaissances en la matière et les sensibiliser à l'importance du partenariat avec les professionnels du secteur. Ce sont des initiatives à développer.
Enfin, un mot sur le problème récurrent de la prise en charge des 16-18 ans. Je n'ai pas eu le temps de lire vos propositions, mais il s'agit d'un problème qui revient toujours dans les conversations que je peux avoir avec des professionnels. Il y a ici comme un vide.
Mme Marie Mercier . - Il était très pertinent de travailler sur ces questions. Les auditions ont toutes été de très haute tenue. Les déplacements ont également été très riches. Je tenais à le signaler. Alors, bien sûr, on aurait peut-être aimé aller beaucoup plus loin. Mais réussir, comme cela a été fait, à synthétiser des propos de psychiatres, mérite d'être salué !
La psychiatrie est un domaine dense, difficile. La pédopsychiatrie encore plus.
Il me semble important de clarifier les différences existant entre le sanitaire et le médico-social. Les frontières entre les deux sont trop poreuses. Nous devons trouver une méthode pour bien les distinguer.
Les propositions seront peut-être enrichies, mais j'espère surtout qu'elles seront entendues et appliquées : nous nous féliciterons alors non seulement de leur pertinence, mais aussi de leur utilité.
M. René-Paul Savary . - Un mot pour commencer au sujet des CMPP. Avec leur regroupement, les distances pour s'y rendre sont souvent devenues trop importantes.
Pour permettre la double prise en charge, des accords locaux, notamment dans mon département, avaient été passés, qui permettaient le remboursement des frais contractés dans le secteur libéral. Désormais, les patients n'ont plus le droit de le faire, ce qui pose un vrai problème.
Je partage ce qu'a dit Marie Mercier, il faudrait des catégories plus précises : si le remboursement peut se faire par la sécurité sociale, c'est du sanitaire ; ce n'est donc pas du médico-social. Dès lors, le soin doit ne pas être préconisé par la MDPH. C'est une piste à creuser.
Les travaux que nous menons actuellement avec Laurence Cohen et Catherine Génisson sur la situation des urgences hospitalières - généralistes, pédiatriques et psychiatriques - m'incitent à demander que l'on regroupe les propositions n os 14 et 32. Il y a 52 propositions : il faudrait les synthétiser pour en garder quelques-unes percutantes, visibles, qui donnent des pistes pour faire avancer les choses. On verrait alors que ce n'est pas forcément difficile ni cher.
Je terminerai moi aussi sur la difficile frontière entre psychiatrie adulte et pédopsychiatrie. Nous avons un vrai problème pour les 16-18 ans. Je ne suis pas sûr qu'il faille rester dans le schéma actuel. Le traitement des affections de ces jeunes est une question non pas d'âge, mais de maturité, laquelle varie fortement entre les individus.
Mme Corinne Imbert , présidente . - Un petit mot sur le médico-social et le sanitaire, avant de laisser la parole à Daniel Chasseing. Je tenais seulement à vous rappeler, mes chers collègues, que lors de l'audition de M. Laforcade, directeur général de l'agence régionale de santé Nouvelle-Aquitaine, qui parlait de défaillance du médico-social, je lui avais répondu que bien souvent, dans les départements, on observait plutôt une défaillance du sanitaire !
Mme Laurence Cohen . - C'est vrai !
M. Daniel Chasseing . - J'adresse à mon tour toutes mes félicitations au rapporteur pour son rapport très complet et ses propositions très pragmatiques.
Je pense aux propositions pour renforcer l'éducation nationale, avec une politique de prévention plus importante et un plus grand soutien aux familles. Je pense aussi au développement des structures mobiles pour éviter l'hospitalisation, structures qui ne doivent cependant pas empêcher celle-ci quand elle est nécessaire.
Certains jeunes placés en foyer n'ont rien à y faire. Il faut donc une équipe qui prenne en charge ces enfants, et pour cela renforcer les postes, différencier le rôle des pédopsychiatres de celui des psychiatres.
Ce rapport est une inspiration pour l'avenir. Il représente un très grand progrès pour les départements, pour les généralistes, lesquels sont bien souvent complètement démunis. Je pense à la proposition n o 14, notamment, qui prévoit un dispositif de permanence téléphonique pour répondre aux besoins d'avis pédopsychiatriques des généralistes.
J'ajoute que la pédopsychiatrie est un domaine rendu encore plus difficile en cas de famille recomposée.
En tout état de cause, si toutes les propositions sont mises en place, cela représentera un grand progrès.
Mme Françoise Cartron . - Quand je vois la richesse des auditions menées par la mission d'information, je regrette vraiment de n'avoir pas pu participer plus à ses travaux.
J'adhère à la hiérarchie des propositions du rapport, qui place en tête de ses préconisations la recherche en épidémiologie. J'abonde également dans le sens de mes collègues, qui ont insisté sur l'importance de bien définir les termes.
Je m'interroge sur la place des RASED dans le dispositif qui fait l'objet de la proposition n o 9. Pour ma part, je ne considère pas que les RASED aient à prendre en charge des enfants atteints de troubles psychiatriques. Les RASED ont pour mission de s'occuper des enfants qui ont des difficultés d'apprentissage ponctuelles. Leurs interventions sont donc nécessairement limitées dans le temps. Les enfants souffrant de troubles psychiatriques doivent être orientés vers les CMPP, par exemple.
Je partage néanmoins la conviction du rapporteur, sur l'équilibre à trouver entre la sur-psychiatrisation et la nécessaire prévention.
M. Yves Daudigny . - C'est parce que j'ai été alerté localement sur ces questions que j'ai souhaité suivre les travaux de cette mission d'information. Il s'agit d'un sujet d'une grande complexité.
Je souhaite moi aussi citer la contribution du professeur David Cohen, qui souligne également le retard de la France en Europe en matière de formation de professionnels dédiés. En la matière, notre pays se classe au même rang que la Slovénie et la Roumanie. L'attractivité du métier de pédopsychiatre s'est effondrée, comme si ce corps était responsable des maux de la société.
Je voudrais à mon tour évoquer la question des 16-18 ans, voire des 16-25 ans. La frontière des 16 ans, en réalité des 15 ans et 3 mois pour la sécurité sociale, voire des 16 ans et 3 mois dans d'autres circonstances, complique les soins apportés à ceux qui en ont besoin. Il y a une spécificité de l'adolescence, faite d'une vulnérabilité particulière. La prise en charge de ces jeunes dans les services de psychiatrie adulte, pour les jeunes comme pour les adultes qui s'y trouvent, n'est pas la meilleure solution.
J'en viens à la T2A. On en constate déjà les limites là où elle est appliquée. Si elle devait être introduite en matière de pédopsychiatrie, je vous inciterais à la plus grande prudence. En psychiatrie, on ne soigne pas avec des machines, il n'y a pas d'imagerie. Le plateau technique, ce sont les médecins. L'acte technique, c'est la discussion. Cela demande du temps. Ce n'est pas un hasard, d'ailleurs, si la part salariale dans le budget des hôpitaux psychiatriques est plus importante que dans les hôpitaux généraux.
Dans mon département, il y a un établissement qui a des difficultés financières, et qui doit donc couper ses dépenses. Dans le même temps, il lui est demandé d'améliorer la qualité et la traçabilité des soins. Pour cela, il lui faudrait mettre à jour son système d'information, ce qui lui est impossible. Il est pris en tenaille entre deux injonctions contradictoires, et ce sont les patients qui en paient le prix.
Mme Corinne Imbert . - Je n'avais pas le sentiment que les RASED avaient été complètement supprimés. Ils fonctionnent encore dans certains départements, certes avec peu de moyens. Je suis donc favorable à leur renforcement.
Des enseignants spécialisés continuent à être formés : des maîtres E, chargés des difficultés d'apprentissage, et des maîtres G, chargés des difficultés d'adaptation à l'école, pour les enfants qui ne parlent pas, par exemple.
M. Michel Amiel , rapporteur . - Je vais essayer de répondre - pas forcément dans l'ordre ! - à toutes les questions.
Pour ce qui est des remarques de méthode, je rappelle, mes chers collègues, que nous avons dû travailler en des temps très contraints. Je suis désolé qu'il ait fallu attendre aujourd'hui pour vous transmettre le rapport qui est consultable depuis mercredi dernier. Cela dit, j'ai participé aux travaux de trois missions d'information, et je n'ai jamais pu emporter de rapport chez moi pour y travailler.
Mme Catherine Génisson . - Sans aller jusque-là, les travaux des missions d'information auxquels j'ai participé prévoyaient une discussion avec le rapporteur et le président avant l'examen du rapport, afin, le cas échéant, de le modifier.
M. Alain Milon , président. - Nous sommes tous très occupés !
Mme Catherine Génisson . - C'est ce que nous avons fait pour la mission d'information sur la démocratie représentative, démocratie participative, démocratie paritaire.
M. Michel Amiel , rapporteur . - Quand j'ai proposé ce thème de rapport, j'étais conscient que l'exercice était, veuillez m'excuser du terme, « casse-gueule ». La psychiatrie est un domaine compliqué, la pédopsychiatrie l'est encore plus. On y inclut souvent la question de l'autisme. Si elle n'a pas été abordée, ce n'est pas faute de temps ; ce n'est pas par mépris ; c'est tout au contraire un choix. D'abord, parce que l'autisme a fait l'objet de nombreux rapports dédiés. Ensuite, parce que beaucoup de professionnels se refusent à considérer que l'autisme entre dans le champ de la psychiatrie. L'autisme doit être traité de manière spécifique.
Certes, madame Cohen, ce n'est pas le grand soir de la pédopsychiatrie que nous proposons. C'est ce que j'ai voulu. Oui, 52 propositions, c'est beaucoup. Parmi elles, il y a des mesures qui ne sont pas simples à mettre en oeuvre. On aurait pu, certes, les regrouper. Mais je préfère ce côté touffu, qui me semble plus pertinent quand on touche à ce domaine sensible qu'est la psychiatrie.
Mme Mercier nous interpelle sur la nécessaire articulation entre sanitaire et médico-social. C'est un sujet qui me préoccupe depuis le début de ma vie publique. Les deux domaines sont bien définis de manière réglementaire, mais, dans la réalité, c'est autre chose. Tout revient en fait à des questions de financement : qui paie quoi ?
Il en va de même pour les RASED. Ils n'ont certes pas vocation à accompagner les enfants souffrant de troubles psychiatriques. Mais ils ont leur place dans l'accompagnement des enfants ayant des troubles du comportement ou de la personnalité, jusqu'à ce qu'un trouble psychiatrique soit éventuellement diagnostiqué.
Pour les urgences, à mon sens, les choses sont claires. Les urgences psychiatriques sont des urgences de deuxième intention. Ce n'est qu'après avoir analysé les symptômes du patient qui s'est présenté aux urgences que l'on peut l'envoyer aux urgences psychiatriques.
Mme Catherine Génisson . - L'analyse des symptômes n'est pas toujours nécessaire ! Il suffit de voir l'attitude de la personne aux urgences...
M. Michel Amiel , rapporteur. - Des bouffées délirantes peuvent très bien s'expliquer par un hématome sous-dural ! Des médecins ont été traînés devant la justice pour des erreurs de diagnostic.
Il faut donc un psychiatre dans les services de pédiatrie, et un pédiatre dans les services psychiatriques. C'est aussi le sens de la proposition n o 32.
La proposition n o 14 a pour objet de venir en aide aux médecins généralistes qui peuvent se sentir désemparés face à certaines situations. Cette idée de permanence téléphonique me paraît donc importante.
Pour la recherche, nous avons souhaité identifier trois axes : les études épidémiologiques, l'évaluation des stratégies non médicamenteuses, les neurosciences. Un quatrième à développer serait la recherche paramédicale.
Pour les infirmiers, nous proposons une formation complémentaire dans le cadre du master, une formation initiale spécifique sur ces sujets n'existant plus.
Par ailleurs, que les choses soient claires, je n'ai jamais ouvert la porte à la T2A en matière de pédopsychiatrie. La proposition n o 19, que vous citez, madame Cohen, traite des établissements médico-sociaux (EMS), où est pratiqué le prix de journée. Je me suis toujours battu pour une tarification globale. Qu'est-ce à dire ? Quand un enfant placé dans un ITEP fait une fugue et disparaît une journée, ce qui arrive souvent, des moyens considérables sont mobilisés pour le retrouver et, pourtant, la journée « saute ». C'est pourquoi les directeurs d'EMS appellent de leurs voeux la tarification globale.
Mme Laurence Cohen . - La proposition n o 19 vise bien à « s'orienter vers une tarification globale pour les EMS sur la base d'une évaluation de leur activité » ! Pour moi, ce sont les besoins des individus qu'il faut prendre en compte.
Idem pour la proposition n o 37, dont l'intitulé « Faire évoluer le mode de financement des établissements psychiatriques afin de rémunérer de manière plus adéquate les actes de psychiatrie en établissement hospitalier », peut ouvrir la porte à la T2A.
M. Michel Amiel , rapporteur . - Rien ne nous empêche de prendre en compte des modifications, chère collègue.
Pour la proposition n o 19, nous parlons bien de l'évaluation de l'activité des EMS, des ITEP, par exemple. Rien de péjoratif à cela ! En quoi le terme d'évaluation est-il dérangeant ?
Mme Laurence Cohen . - Et pourquoi cette évaluation ne se ferait-elle pas « sur la base de la réponse aux besoins des populations » ?
M. Michel Amiel , rapporteur. - Je propose qu'elle se fasse « sur la base d'une évaluation du parcours de prise en charge ».
Pourquoi ne veux-je pas inclure cette notion de « besoins » ? Nous constatons une augmentation exponentielle des demandes en pédopsychiatrie. Les raisons pour cela, chacun peut en trouver : la précarité sociale, la baisse du seuil de tolérance... Les parents dont les enfants sont victimes de troubles sont de plus en plus désemparés.
C'est pourquoi mentionner dans le rapport que l'on va répondre aux besoins me pose problème : nous ne devons pas être dans l'incantation. Nos propositions doivent être concrètes.
Mme Laurence Cohen . - La notion d'offre et de besoins de soin me paraît pertinente. Le responsable de la fermeture de l'internat séquentiel du centre hospitalier Lucien Hussel de Vienne confiait que, selon lui, moins il y avait d'offres de lits, moins il y avait de besoins. Cette notion de besoin doit aussi être insérée dans la proposition n o 37.
Pour la proposition n o 20, la notion de « panier de soins et de services » me paraît bien minimaliste.
M. René-Paul Savary . - La situation difficile que rencontrent les urgences pose le problème de leur régulation. Le recours aux numéros d'urgence - le 15, le 116 - doit être clarifié et amélioré. Quand une urgence relève de la psychiatrie et que la réponse n'est pas adaptée, cela pose problème. D'autant que ces situations surviennent en général hors des heures ouvrables...
M. Michel Amiel , rapporteur . - Je ne participe pas, hélas, je n'en ai pas le temps, aux auditions sur ces sujets, mon cher collègue. Mais je suis convaincu que la solution passe d'abord par les urgences générales.
M. René-Paul Savary . - Il y a en ce moment trois groupes de travail sur des questions connexes : le nôtre, qui s'achève, le groupe de travail sur la situation des urgences, un dernier sur les soins de proximité. Tous ces sujets sont liés !
Tout le territoire, par exemple, devrait être couvert par les centres d'action médico-sociale précoce (CAMSP). Le problème vient de leur financement, assuré à 20 % par le département et à 80 % par l'État.
M. Michel Amiel , rapporteur . - Votre réflexion me permet de revenir sur la notion de « panier de soins ». Il me paraît convenable de dire que l'ensemble du territoire doit être couvert par une démarche de soins minimale. Ce n'est pas le cas aujourd'hui ! Il y a des départements où il n'y a pas de pédopsychiatres ; il y a même des universités où il n'y a pas de chef de service en pédopsychiatrie !
Mme Laurence Cohen . - Ces 52 propositions reflètent tout de même une certaine orientation. Quand on les additionne, on réalise que le rapport ne prend pas en compte la pénurie existant en pédopsychiatrie. Le rapport reste en deçà des exigences des professionnels.
M. Michel Amiel , rapporteur . - Mais en matière de pédopsychiatrie, nous ne disposons même pas du minimum ! Moi, je veux partir du réel pour l'améliorer. Ce n'est peut-être pas suffisant, mais, si les 52 propositions sont appliquées, ce ne serait déjà pas si mal.
Mme Catherine Génisson . - Il est bien évident que les troubles psychiatriques sont parfois l'expression de troubles somatiques. Certains hôpitaux disposent de services psychiatriques. Il serait intéressant d'affecter directement des malades connus pour leur trouble dans ces services, avec la venue d'un médecin des urgences, plutôt que de les laisser mettre le bazar aux urgences générales.
Je voudrais insister sur l'importance de la relation humaine dans ce domaine, notamment pour apprécier les besoins. Le téléphone peut ne pas suffire. Dans le Nord-Pas-de-Calais, on consulte tardivement. Les gens sont habitués à attendre avant de consulter. L'évaluation des besoins est donc nécessaire, mais compliquée.
Ce qui saute aux yeux dans nos travaux, c'est que la pédopsychiatrie, c'est le tiers-monde. Ce sujet devra être pris en charge par le futur Président de la République. Nous devons lancer un cri d'alarme.
Pour ce qui est de la T2A, elle ne pourra pas être mise en place en psychiatrie. Il faut des formulations plus claires dans les propositions, parler de parcours de soin, par exemple.
M. Michel Amiel , rapporteur . - Je ne suis pas assez « grande gueule », cela m'a d'ailleurs joué des tours. Non, je n'ai pas repris l'expression de « tiers-monde » dans mon rapport. Mais dans mon introduction, j'ai tout de même largement développé le fait qu'il s'agissait d'un secteur sinistré.
Mme Catherine Génisson . - On pourrait peut-être reprendre les propos du professeur Cohen en le citant ?
M. Michel Amiel , rapporteur . - Toutes les auditions ont été publiées.
Mme Laurence Cohen . - Oui, mais les contributions écrites le seront-elles ?
M. Michel Amiel , rapporteur . - Pour ceux qui en font la demande, oui !
Mme Laurence Cohen . - Je reviens sur la méthode. Nous découvrons le rapport, aujourd'hui, un rapport qui est très riche. La conférence de presse a certes lieu demain, mais peut-on disposer d'une semaine, au lieu d'une journée, pour vous transmettre nos contributions ?
M. Michel Amiel , rapporteur . - Sous réserve d'un avis contraire du président Milon, les contributions pourront être remises d'ici à une semaine. La publication à proprement parler serait donc décalée.
M. Alain Milon , président . - Entendu, mais il ne faut pas que cela devienne une habitude.
M. Michel Amiel , rapporteur . - J'en viens à la question des lits. L'expression retenue dans la proposition n o 24 - « réouverture de quelques lits » - vous choque, madame Cohen. Il est vrai que le mouvement de désinstitutionnalisation, largement idéologique, a eu des effets paradoxaux. En voulant intégrer le malade mental dans la cité, on a contribué à raréfier les lits en psychiatrie et en pédopsychiatrie.
C'est pourquoi, et j'en reviens à ma notion de « panier de soins », tout territoire pertinent doit avoir un minimum de lits d'urgence, à condition qu'il ne s'agisse pas de « lits pièges ». Quant au nombre, peut-être en faut-il deux en Lozère, mais dix dans les Bouches-du-Rhône.
Mme Laurence Cohen . - Je propose d'enlever « quelques » dans la proposition n o 24 : « Poursuivre le mouvement de réouverture de lits... ».
M. Michel Amiel , rapporteur . - Entendu !
Quant à la notion de mineur, utilisée pour le titre du rapport, elle me semblait importante pour une raison de clarté administrative.
M. René-Paul Savary . - La question de la limite entre mineur et majeur pose tout de même problème. La question se pose aussi dans nos départements pour les mineurs étrangers non accompagnés. Ce n'est tout de même pas le problème du jeune que de savoir s'il doit être pris en charge par le département ou par l'État, selon son âge ! Pour ce sujet comme pour la pédopsychiatrie, on peut améliorer les dispositifs en rompant les barrières liées à l'âge. Le système de santé du XXI e siècle doit placer l'individu, et non plus les structures, au centre du dispositif.
M. Michel Amiel , rapporteur . - Tout à fait, et cela implique de briser les silos pour créer une organisation horizontale, et non plus verticale. Cette conviction apparaît dans le rapport, même si nous ne donnons pas la recette, qui supposerait de refonder toute l'approche sanitaire et médico-sociale française.
Le principal mérite de ce rapport est d'exister. Nos débats montrent bien les difficultés auxquelles nous nous heurtons sur ces sujets. Ce rapport ne va pas tout régler, mais ses propositions sont pragmatiques.
Refondre le système passe par une prise en charge par individu, et non plus par catégorie. Cela, hélas, on ne sait pas encore le faire.
Mme Laurence Cohen . - La proposition n o 29 vise à « prévoir des dérogations au principe d'interdiction de la double prise en charge par l'assurance maladie pour les prises en charge sanitaires des mineurs souffrant de troubles psychiatriques ».
En tant qu'orthophoniste, je peux vous dire que la prise en charge externe des enfants normalement traités dans des CMP ou CMPP est un vrai calvaire ! Or, M. Savary l'a dit, les accords locaux qui avaient été parfois trouvés pour permettre la double prise en charge ont été bouleversés.
Je propose donc de parler, dans cette proposition, de « Permettre la double prise en charge par l'assurance maladie ». Nos enfants ont besoin d'une vraie continuité de soins. Il est tellement long de faire bouger les types de prise en charge que l'on est presque dans des situations de rupture de soin !
M. Michel Amiel , rapporteur . - Entendu pour : « Permettre la double prise en charge », etc.
Mme Catherine Génisson . - C'est fondamental !
Une précision : je ne voulais pas que le rapport traite de l'autisme. Je dis seulement que le législateur ne doit pas être un prescripteur médical.
Mme Aline Archimbaud . - Je regrette de n'avoir pas pu, pour des raisons personnelles, participer aux travaux de cette mission d'information. Bravo à tous pour ce travail.
Il me semble absolument nécessaire de souligner la sous-dotation vraiment cruelle dont souffre le secteur. Nous devons vraiment lancer l'alerte sur ce sujet, car la situation est difficile dans tous les territoires.
Une question sur la proposition n o 50 : « Encourager l'évaluation des stratégies non médicamenteuses en psychiatrie afin de vérifier leur conformité aux recommandations nationales ou internationales ». Pourrait-on être plus précis pour rendre la proposition plus concrète et plus opérationnelle ? Il y a en effet un débat très vif sur ces questions.
M. Michel Amiel , rapporteur . - Pour moi, l'évaluation des stratégies médicamenteuses et non médicamenteuses ne peut être le fait que des HAS. Il n'y a pas de substitution possible.
Il n'y a pas de recette miracle pour traiter certaines pathologies. Et le politique n'a pas à décider du bien-fondé des thérapies. Nous n'avons pas à tomber dans les querelles de chapelle, qui voient s'opposer un courant psychanalytique, toujours fort en France, et un courant plus anglo-saxon, la thérapie cognitivo-comportementale.
Il y a eu des abus, c'est sûr. Des souffrances ont été infligées aux parents, qui culpabilisent déjà tous de voir leur enfant malade. Le livre de Bruno Bettelheim, La Forteresse vide , a contribué à culpabiliser des générations de parents, de mères. Il ne nous revient pas de raviver les polémiques stériles.
Quant au flou entourant la proposition n o 50, on pourrait peut-être ajouter : « sous l'égide de la HAS » ?
Mme Marie Mercier . - Chacun son rôle. Les professionnels savent se retrouver entre eux, lors de colloques, par exemple, pour échanger. Laissons-les travailler.
Mme Catherine Génisson . - Nous sommes d'accord !
M. Alain Milon , président . - Nous allons nous prononcer sur la publication du rapport, qui sera retardée d'une semaine pour intégrer vos contributions.
Le rapporteur propose également de compléter le titre avec la mention : « De la pédopsychiatrie au bien-être et à la santé mentale des jeunes ».
M. Michel Amiel , rapporteur . - On part d'un fait clinique pour arriver au bien-être et à la santé mentale des jeunes, pour reprendre les thématiques du professeur Moro.
Mme Laurence Cohen . - Cela me semble contradictoire avec vos propos liminaires, monsieur le rapporteur. Il me semble important de conserver les termes « psychiatrie des mineurs ».
M. Michel Amiel , rapporteur . - On explicite le titre, c'est tout. Derrière l'aspect sanitaire de la pédopsychiatrie, il y a la question du mal-être. C'est en partant de ce mal-être que l'on peut empêcher une évolution vers des troubles plus graves, par exemple.
Mme Catherine Génisson . - Le titre actuel est lisible par tous. Cet ajout nous fait retomber dans des querelles de chapelle.
M. Michel Amiel , rapporteur . - D'accord, gardons le titre actuel.
M. Alain Milon , président . - Sous réserve des contributions qui y seront apportées, je mets le rapport aux voix.
Le rapport est adopté.
CONTRIBUTIONS DES GROUPES POLITIQUES
CONTRIBUTION DU GROUPE SOCIALISTE
Si la psychiatrie fait l'objet de nombreux rapports, la pédopsychiatrie est longtemps demeurée à la marge, quand elle n'a pas même été occultée.
Le repérage et la prise en charge précoce des troubles psychiatriques des mineurs constituent pourtant le premier levier de la lutte contre les pathologies psychiatriques des adultes, aboutissant à des résultats positifs, en termes d'atténuation des troubles, de qualité de vie, mais aussi en termes d'intégration scolaire ou sociale.
La mission d'information sur la situation de la psychiatrie des mineurs en France découle d'un constat alarmant : la pédopsychiatrie française se meurt de son insuffisance de formation, de l'absence de correspondance entre les besoins et les moyens, des carences dans l'analyse des problématiques, de la défection des politiques publiques et de l'insuffisance des recherches qui lui sont dédiées. La psychiatrie des mineurs fait figure de parent pauvre du système de santé en France, au point tel que des spécialistes n'hésitent pas à parler de « tiers monde dans la république ». Le Pr. Cohen évoque, en ce sens, l'existence d'une politique « tiers-mondiste » qui conduit à enrichir les disciplines les plus riches au détriment des plus pauvres, celles qui comme la pédopsychiatrie prennent en charge la chronicité.
Dès lors, la nécessité d'une réflexion sur la psychiatrie infanto-juvénile était unanimement partagée. Le rapport propose des solutions concrètes et permet la mise en lumière des besoins de la pédopsychiatrie, la clarification de ses missions et l'analyse des modalités de sa prise en charge.
Aussi, les Sénateurs Socialistes et Républicains souhaitent-ils d'abord saluer la réflexion sur la détection et la prise en charge des troubles mentaux des enfants et adolescents menée par le rapporteur Michel Amiel, travail de fond auquel ils ont activement pris part.
Si le groupe Socialiste et Républicain approuve l'ensemble des propositions du rapport, plusieurs questions appellent opportunément que l'accent soit mis sur certaines solutions suggérées.
A cet égard, le groupe Socialiste et Républicain insiste, en premier lieu, sur les propositions faites en faveur de la formation, qu'il s'agisse des médecins spécialistes ou des paramédicaux concernés. La création d'un master en psychiatrie pour les infirmiers constituerait notamment une avancée. Par ailleurs, à l'heure où une faculté sur cinq ne dispose pas aujourd'hui d'un professeur de pédopsychiatrie, traduisant non seulement le manque de reconnaissance de la discipline, mais conduisant également à une dramatique pénurie de l'offre de formation et d'encadrement, il est urgent d'instituer obligatoirement la création d'au moins un poste de professeur d'université de pédopsychiatrie par université.
Un oeil attentif doit, en deuxième lieu, être porté sur l'accompagnement dans le parcours de soins. La lutte contre les ruptures de prise en charge constitue un enjeu majeur de l'organisation de la psychiatrie infanto-juvénile. En ce sens, la mise en place d'un panier de soins et de services homogènes dans chaque département peut constituer un premier pas. Le principe même du panier de soin aurait toutefois mérité un débat de fond qu'il aurait été souhaitable de pouvoir mener. Le groupe Socialiste et Républicain souligne cependant l'importance des propositions visant, en particulier, à étendre la prise en charge des jeunes jusqu'à leur majorité, à améliorer la gestion des files actives des centres médico psychologiques par la mise en place d'une gestion commune, à la mise en place d'un indicateur de saturation dans ces centres et à l'accroissement des capacités d'accueil et de réception des urgences.
Le groupe Socialiste et Républicain invite à prendre garde, en troisième lieu, à l'idée d'introduction d'une part de tarification à l'activité dans la pédopsychiatrie. Une telle tarification ferait fi de l'exercice réel de la discipline, laquelle nécessite de consacrer beaucoup de temps à l'enfant. Le plateau technique d'un pédopsychiatre est constitué uniquement de médecins dont l'outil est la parole. Plus encore que chez l'adulte, la psychiatrie de l'enfant nécessite du temps, du contact pour que se noue l'indispensable rapport de confiance. La tarification à l'activité n'aurait aucun sens en la matière.
Il y a urgence, en quatrième lieu, à régler le problème de la double prise en charge. Les Centres Médico Psycho Pédagogiques sont totalement engorgés, à tel point que les enfants qui y sont éligibles ne peuvent bénéficier de tous les soins qui y sont prodigués. Les patients n'ont alors d'autre choix que d'avoir recours au secteur de la médecine libérale. Or, la sécurité sociale ne permet pas de financer la double prise en charge. C'est la raison pour laquelle le groupe Socialiste et Républicain entend insister sur la nécessité de permettre cette double prise en charge par l'assurance maladie.
Il est nécessaire, en cinquième lieu, de favoriser la synergie entre les structures sanitaires et sociales et l'Éducation nationale. La mise en commun de leurs actions en vue d'assurer la prise en charge psychiatrique des mineurs à différents niveaux constitue un objectif impérieux en faveur du suivi spécifique des élèves éprouvant des difficultés que leur enseignant ne peut traiter seul. A cet égard, il convient de renforcer les compétences sanitaires de l'Éducation nationale, notamment par le biais des réseaux d'aides spécialisées aux élèves en difficulté (RASED). L'intérêt des RASED est unanimement salué par les spécialistes. Il est indispensable de leur redonner une place de premier rang, tout en confortant le rôle qui est le leur.
Il existe enfin une nécessité liée à l'estimation des besoins sur un territoire pour permettre d'ajuster les moyens. Pour les territoires particulièrement affectés par des difficultés sociales, la précarité des situations professionnelles, le démantèlement des familles, les comportements addictifs de certains parents sont sources de difficultés et de mal-être chez l'enfant. Si tout mal-être ne nécessite pas une prise en charge psychiatrique, il n'en demeure pas moins que ces éléments ne doivent pas être ignorés dans l'ajustement des moyens affectés à la pédopsychiatrie.
Il nous a paru essentiel d'insister sur ces différents points.
CONTRIBUTION DE LAURENCE COHEN, CHRISTINE PRUNAUD
ET LES AUTRES MEMBRES DU GROUPE CRC
Pédopsychiatrie et psychiatrie s'inscrivent dans le contexte général de la politique de santé, donc des choix politiques et budgétaires qui ont été faits, ces 20 dernières années, par les gouvernements successifs .
Participer à la « Mission d'information sur la situation de la psychiatrie des mineurs en France » a été une expérience riche, par la diversité des auditions comme par les échanges qui en ont découlé, même si nous regrettons que le « Collectif des 39 » n'ait pas été reçu malgré nos insistances.
Notre travail s'inscrit dans un contexte de fortes turbulences, tant l'hôpital public est en souffrance et la psychiatrie encore plus. Tenir compte de la gravité de la situation et surtout du cri d'alarme poussé par les personnels soignants, toutes catégories confondues, est un impératif pour nous.
Nous regrettons donc que la mission n'ait pas acté une véritable rupture avec les politiques menées jusqu'à présent, et notamment avec les restrictions budgétaires drastiques infligées à l'hôpital.
Si nous soutenons les propositions de la mission qui vont dans le sens d'un meilleur accompagnement, une meilleure répartition territoriale des pédopsychiatres, et l'investissement dans la recherche en santé mentale, nous regrettons le manque d'ambition des préconisations.
« La pédopsychiatrie, le tiers monde dans la République ». 183 ( * )
Alors que la psychiatrie française a toujours été le fer de lance de pratiques innovantes, hors les murs, favorisant la coopération entre tous les acteurs - ce que l'on appelle la psychiatrie de secteur - les continuelles réductions des moyens remettent en cause les fondements mêmes de cette discipline.
Toutes les personnes auditionnées ont vanté l'importance du lien de proximité pour assurer une aide psychologique à l'enfant qui souffre, pour recevoir sa famille... Toutes ont dit le besoin du temps passé à écouter, mettre des mots sur les maux, un temps long qui ne peut être comptabilisé. Cette prise en charge psychologique, de qualité, couverte financièrement par l'Assurance Maladie, existe dans les Centres Médico-Psychologiques et les Centres Médico-Psycho-Pédagogiques, pièces maîtresses de la sectorisation.
Or, alors que les demandes explosent, ces structures d'accueils, auxquelles il faut ajouter les Centres de Protection Maternelle Infantile, voient leurs moyens réduits comme peau de chagrin et subissent des regroupements qui, non seulement, les éloignent de leurs patient-e-s mais risquent de provoquer des ruptures de soins.
S'offusquer, à juste titre, des temps d'attente trop longs dans ces structures, sans en analyser les causes et proposer des solutions pour y remédier, est vain. Pire, en obligeant les centres d'accueil à travailler à flux tendu, on les pousse à écourter leurs prises en charge pour en accepter de nouvelles. Ainsi, les équipes ne traitent plus que de la crise et non de la souffrance psychique, de ses causes et conséquences.
Il faut arrêter de supprimer des postes de psychologues, de psychiatres, d'infirmiers, de paramédicaux... Il faut stopper les fermetures de lits, d'unités de soins, de services de jours en pédopsychiatrie ! Ces restructurations, au seul motif économique, ont des conséquences désastreuses. Ainsi, pour illustrer nos propos, ce sont 166 psychiatres et médecins du centre hospitalier Le Vinatier, premier hôpital psychiatrique de France, qui sont mobilisés pour protester contre la "paupérisation globale de l'offre de soins", ou encore leurs collègues de l'hôpital de Vienne, qui dénoncent, entre autre, la fermeture de l'internat séquentiel pour les mineurs qui met les familles dans des situations extrêmement difficiles.
Toutes les réformes subies par la psychiatrie et la pédopsychiatrie, au nom d'une logique gestionnaire, engendrent de grandes souffrances parmi les professionnels de santé qui parlent de perte de sens dans l'exercice de leur métier et vont jusqu'à évoquer un climat de maltraitance à l'égard des patient-e-s et de leurs familles.
Alors que la loi santé vante les mérites de l'outil sectoriel, la mise en oeuvre des GHT (Groupements hospitaliers de territoire), auxquels nous nous opposons avec l'ensemble de notre groupe, le détruit, de fait, en rompant le lien de proximité, en réduisant et précarisant les équipes. Quelle hypocrisie !
Nous regrettons que la mission n'ait pas fait mention, dans ses recommandations, de la nécessité de préserver l'organisation de la psychiatrie en secteur, en y afférant les moyens indispensables .
D'autant que les auditions ont permis de montrer en quoi le cumul des précarités, la fragilisation des repères familiaux et sociaux peuvent aggraver les troubles psychiques chez l'enfant et chez l'adolescent.
Ne pas partir des besoins des patient-e-s conduit à réfléchir à des offres de soins à minima. Ainsi, de la reprise, dans la recommandation 20 , de la proposition du rapport Laforcade, visant à assurer que la population dispose d'un "panier de soins homogène dans chaque département". L'objection qui nous est faite est de dire que certains départements ne disposant même pas de ce minimum, généraliser ce panier de soins permettrait des progrès. Mais c'est ne pas voir le risque encouru, celui que le panier de soins devienne la norme des soins pris en charge par l'Assurance Maladie. Dans ce cas, les territoires qui bénéficieraient de mesures supérieures à ce que prévoit ce panier de soins verraient la justification de suppressions de moyens, de services rendus. C'est ce qu'on appelle « niveler par le bas ».
En outre, plusieurs propositions semblent ouvrir la porte vers une tarification à l'activité qui, faut-il le rappeler, n'a pas cours en psychiatrie. C'est très inquiétant ! Actuellement, l'essentiel des actes de pédopsychiatrie qui sont effectués en CMP, CATTP ...ne sont pas tarifés aux patient-e-s et sont financés par le budget global de l'hôpital. D'où l'importance d'arrêter de réduire les budgets des hôpitaux, d'autant que les directeurs d'hôpitaux et d'ARS ont la fâcheuse tendance de diminuer d'abord les ressources à la psychiatrie et singulièrement à la pédopsychiatrie.
Nous sommes favorables, en tant que parlementaires communistes, à ce que ces structures restent en dehors de la T2A .
Plus que tout autre discipline médicale, les équipes de pédopsychiatrie n'ont pas besoin de pseudo-évaluations de leurs pratiques, destinées à tout faire rentrer dans des protocoles en vue de codifications, afin de rentabiliser les soins. L'être humain et ses souffrances psychiques doivent échapper à cette vision mercantile.
Nous regrettons que la Haute Autorité de Santé soit totalement soumise à une logique de démarche de qualité qui ne vise pas à conduire les équipes à améliorer les soins mais plutôt à les normaliser par des procédures qui réduisent la créativité, l'inventivité indispensables dans le soin particulier prodigué par un soignant à son patient.
Une vision de la pédopsychiatrie humaniste
En 1982, les docteurs Marie et Jean Demay ont proposé, dans leur rapport Une voie française pour une psychiatrie différente , « une psychiatrie nouvelle, s'appuyant sur des acquisitions scientifiques contemporaines et refusant toute fonction de contrôle et de ségrégation sociale, doit simultanément :
- fonder exclusivement sa mission de soins sur la reconnaissance des potentialités dynamiques de chaque personnalité infantile ;
- assurer une position qui peut apparaitre subversive à l'égard des idées dominantes sur la maladie mentale et soutenir dans sa pratique l'idée que tout individu dépend davantage dans son humanité de l'imaginaire, du désir, du langage et des libres rapports interactifs qu'il établit avec le patrimoine social que de ses structures génétiques et biologiques données ».
Ce rapport, s'il a besoin d'être réactualisé, reste une référence qui mériterait que les pouvoirs publics s'en inspirent. Là réside la vraie innovation au service des besoins des patient-e-s et non en faveur d'une hypothétique offre décidée par des gestionnaires sans compétence médicale et sans lien avec le terrain.
La mission première de la psychiatrie est de soulager les souffrances psychiques des patient-e-s en se situant dans l'accompagnement et le soin relationnel et non dans le soin centré sur le traitement des symptômes et la normalisation des comportements.
La particularité de la pédopsychiatrie en France est qu'elle est assurée conjointement par le sanitaire et le médico-social. Malheureusement, cette singularité, enviée dans le monde entier, s'est heurtée aux politiques qui ont été déployées par les gouvernements successifs. Dans un contexte de crise économique, la pédopsychiatrie a connu une régression sans précédent en termes de moyens financiers et humains mais également en termes d'idées innovantes.
Les lois sécuritaires ont, malheureusement, fait passer la psychiatrie d'un dispositif sanitaire au service des malades à un dispositif de contrôle social. Il est temps de redresser la barre !
Parce que nous sommes profondément humanistes, nous sommes attaché-e-s au respect de la personne. Aussi, face à la souffrance psychique, sommes-nous fondamentalement favorables à la prise en charge des sujets dans leur entité.
Il est nécessaire, par conséquent, de préserver et de renforcer l'organisation de la pédopsychiatrie en secteur qui repose sur une pluridisciplinarité des équipes et un véritable partenariat, ce qui nécessite de reconnaitre la compétence de tous les professionnels et de revaloriser leur statut.
Mais il est important de définir ce que l'on entend par partenariat. Il s'agit pour nous d'organiser une véritable coopération afin que le patient puisse être pris en charge en même temps par le médico-social, le social et la pédopsychiatrie. Sinon, ce que la loi santé appelle coopération n'est en fait que le séquençage et la segmentation de la prise en charge. Séquençage parce que la prise en charge serait découpée en fonction de l'intensité des troubles et de leur évolution. Des séquences de crises alternant avec des séquences de rémission partielle ou complète, chaque séquence, considérée comme une entité en soi ne nécessiterait pas d'être mise en perspective dans l'histoire du sujet et de sa maladie. Le soin devient alors exclusivement symptomatique et non plus psychodynamique, ce que tous les professionnels s'accordent à rejeter.
Segmentation , parce qu'à chaque séquence de la maladie, correspondrait un type de prise en charge en fonction de l'intensité des troubles dans la séquence (séquences de crise = psychiatrie ; séquence de rémission avec troubles importants = médicosocial ; séquence de rémission = social ou famille !).
Notre conviction, forgée sur les auditions mais également sur les rencontres dans nos départements respectifs, nos soutiens aux luttes qui se multiplient un peu partout sur le territoire, est qu'il est impératif de renforcer une politique de santé mentale centrée sur la personne, ici sur l'enfant et l'adolescent, reposant sur 2 axes intimement liés, la prévention et le soin.
Les moyens des structures d'accueil des mineurs doivent donc être garantis et les subventions aux centres de Protection Maternelle Infantile (PMI), aux centres Médico-Psycho-Pédagogiques (CMPP) et aux centres Médico-Psychologiques (CMP) préservées et valorisées.
Parallèlement, des mesures sont à prendre sans attendre. Ainsi, il faut augmenter le nombre de pédopsychiatres en supprimant le numerus clausus, et en créant les conditions pour organiser des enseignements de pédopsychiatrie dans chaque université de médecine.
De plus, nous sommes favorables au rétablissement de l'internat en psychiatrie et concernant les infirmiers, nous soutenons l'organisation d'une formation qui s'articule sur un tronc commun pour toutes et tous avec un système de choix d'options parmi lesquelles la psychiatrie.
Nous pensons également qu'il faut suspendre, sans plus attendre, les enseignements donnés à l'Université par les laboratoires pharmaceutiques afin d'éviter tout conflit d'intérêt.
Nous soutenons, dans le même mouvement, la création d'un Institut de recherche de santé mentale.
Enfin, une pédopsychiatrie humaniste doit s'accompagner d'une véritable démocratie sanitaire qui permette aux familles, aux représentant-e-s du personnel, aux représentant-e-s des « usagers », aux élu-e-s locaux et nationaux de participer aux prises de décision des établissements.
Cette liste n'est pas une liste à la Prévert, elle s'appuie sur les besoins des patient-e-s et des professionnels de santé qui, pour être satisfaits, auront besoin de nouveaux financements, ce que nous proposons à chaque PLFSS. Tout est une question de volonté politique.
En conclusion, nous soutenons, comme le propose le Collectif des 39, la mise en oeuvre d'une loi cadre en psychiatrie, avec en son sein la pédopsychiatrie .
Une psychiatrie humaniste qui place l'individu au coeur du système de soins, organisée en secteurs contre la logique des Groupements Hospitaliers de Territoires (GHT) et celle des fusions de CMP et CMPP , tel est notre apport singulier à la fin de cette mission.
LISTE DES PERSONNES AUDITIONNÉES
________________
• Michel Laforcade
Directeur général de l'Agence régionale de santé Nouvelle-Aquitaine (ARS Nouvelle-Aquitaine)
Auteur du rapport relatif à la santé mentale, remis à la ministre des affaires sociales et de la santé le 10 octobre 2016
• Marie-Rose Moro
Professeur de psychiatrie de l'enfant et de l'adolescent, chef de service à l'université Paris Descartes
• Jean-Louis Brison
Inspecteur d'académie - inspecteur pédagogique régional
• Haute Autorité de santé (HAS)
Dominique Maigne , directeur
Docteur Marie-Hélène Rodde-Dunet , chef du service Évaluation de la pertinence des soins et amélioration des pratiques et des parcours
Docteur Michel Laurence , chef du service Bonnes pratiques professionnelles
• Direction générale de la santé (DGS)
Docteur Zinna Bessa , sous-directrice « Santé des populations et prévention des maladies chroniques »
Docteur Philippe Leborgne , adjoint à la cheffe du bureau de la santé mentale
• Haut Conseil de la santé publique (HCSP)
Viviane Kovess-Masféty , présidente de la Commission spécialisée évaluation, stratégie et perspective (CSESP)
Claudine Berr , présidente de la commission spécialisée maladies chroniques (CSMC)
• Fédération hospitalière de France (FHF)
David Gruson , délégué général
Alexandre Mokédé , adjoint au délégué général
• Union nationale des cliniques psychiatriques privées (UNCPSY)
Docteur Olivier Drevon , président
David Castillo , délégué général
Docteur Vincent MASETTI , coordonnateur pour le groupe Clinea
• Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap)
David Causse , coordonnateur du pôle santé social
Anne-Charlotte de Vasselot , conseiller santé social
• Bureau national de l'Association des établissements participant au service public de santé mentale (ADESM)
Docteur Gilles Moullec , vice-président
Luce Legendre , vice-présidente
• Agence régionale de santé Ile-de-France (ARS Ile-de-France)
Docteur Catherine Isserlis , référent médical psychiatrie-santé mentale-autisme de la Direction de l'offre de soins
Philippe Guinard , responsable psychiatrie de la Direction de l'offre de soins
• Société Française de Psychiatrie de l'Enfant et de l'Adolescent et Disciplines Associées (SFPEADA)
Professeur Michel Wawrzyniak , président du conseil d'administration
Docteur Catherine Lacour-Gonay , membre du conseil d'administration
• Fédération Des Centres Médico Psycho Pédagogiques (FDCMPP)
Docteur Patrick Belamich , président
• Association des Psychiatres de secteur Infanto-juvénile (API)
Docteur Roger Teboul , pédopsychiatre, président
• Professeur Jean-Philippe Raynaud , chef de service de psychiatrie de l'enfant et de l'adolescent (SUPEA) au centre hospitalier universitaire (CHU) de Toulouse
• Professeur Diane Purper-Ouakil , chef du pôle psychiatrie au Centre hospitalier universitaire (CHU) de Montpellier et responsable de la médecine psychologique pour enfants et adolescents à l'hôpital Saint Eloi ;
• Professeur Jacques Dayan , vice-président de l'association WAIMH France (World Association for Infant Mental Health)
• Professeur Manuel Bouvard , chef du service universitaire d'hospitalisation pour enfants et adolescents (SUHEA) au Centre hospitalier universitaire (CHU) de Bordeaux
• Syndicat national des médecins de la protection maternelle et infantile (SNMPMI)
Docteur Maryse Bonnefoy , médecin au centre de PMI de Lyon
Docteur Colette Bauby , médecin pédopsychiatre au centre de PMI de Gennevilliers
Docteur Sylvaine Gissinger , pédiatre
• Docteur Anne Laure Sutter-Dallay , responsable de l'unité fonctionnelle, réseau de psychiatrie périnatale du pôle universitaire de psychiatrie adulte du centre hospitalier Charles Perrens
• Professeur Bruno Falissard , pédopsychiatre et biostatisticien
• Direction de la recherche, des études, de l'évaluation et des statistiques (Drees)
Franck von Lennep , directeur
Nathalie Fourcade , sous directrice de l'observation de la santé et de l'assurance maladie
Valérie Ulrich , cheffe de la mission recherche
• Direction générale de l'enseignement scolaire (DGESCO) du Ministère de l'éducation nationale, de l'enseignement supérieur et de la recherche
Françoise Pétreault , sous directrice de la vie des établissements
Véronique Gasté , cheffe du bureau de la santé, de l'action sociale et de la sécurité
Brigitte Moltrecht , médecin conseillère technique
• Direction générale de l'offre de soins (DGOS)
Anne-Marie Armanteras-de Saxcé , directrice générale
Céline Descamps , chargée de mission au bureau R4 (prises en charge post aigües, pathologies chroniques et santé mentale)
• Professeur Christian Muller , psychiatre, président de la Conférence nationale des présidents de commissions médicales d'établissements (CME) de centres hospitaliers spécialisés (CHS) en psychiatrie
• Professeur Marion Leboyer , directrice de la fondation FondaMental et responsable de la recherche à l'Hôpital Chenevier-Mondor de Créteil.
• Collège National des Universitaires de Psychiatrie (CNUP)
Professeur Pierre Thomas , président, responsable médical du pôle psychiatrie, médecine légale et médecine en milieu pénitentiaire du centre hospitalier régional universitaire de Lille
Marie Rose Moro , membre du bureau, professeur de psychiatrie de l'enfant et de l'adolescent
• Docteur Bénédicte Barbotin , présidente de l'Association Française Fédérative des Étudiants en Psychiatrie (AFFEP).
• Fondation Pierre Deniker
Marie-Odile Krebs , professeur de psychiatrie, chef du service hospitalo-universitaire du centre hospitalier Sainte Anne, fondatrice du Centre d'évaluation du jeune adulte et de l'adolescent
Aude Ollé-Laprune , directrice générale
• Fondation Santé des Étudiants de France (FSEF)
Vincent Beaugrand , directeur général
Georges Papanicolaou , psychiatre, médecin-chef du centre de psychanalyse de la clinique Dupré
Philippe Lesieur , psychiatre
• Alain Ehrenberg , sociologue et chercheur au CNRS, président du Conseil national de la santé mentale
• Daniel Marcelli , professeur émérite de psychiatrie de l'enfant et de l'adolescent
• Isabelle Coutant , sociologue, chargée de recherche au CNRS et membre de l'Institut de recherche interdisciplinaire sur les enjeux sociaux (Iris-EHESS)
• Paul Vert , professeur émérite de pédiatrie, membre de l'Académie nationale de médecine
• Mario Speranza , professeur, chef du Service Universitaire de Psychiatrie de l'Enfant et de l'Adolescent du Centre Hospitalier de Versailles
• Franck Ramus , directeur de recherches au CNRS et professeur attaché à l'École Normale Supérieure
• Docteur Michel Habib , président de Résodys
• Béatrice Borrel , présidente de l'Union nationale de familles et amis de personnes malades et/ou handicapées psychiques (Unafam)
• Claude Finkelstein , présidente de la Fédération nationale des associations d'usagers en psychiatrie (Fnapsy)
• Docteur Charly Carayon , psychiatre - chef du Pôle Psychiatrie Enfant et Adolescent au centre hospitalier Alès - Cévennes
• Docteur Thierry Fouque , psychiatre - chef de Enfant et Adolescent au CHU de Nîmes
• Docteur Emmanuel Lafay , psychiatre - chef de pôle du 30i03 au mas Careiron à Uzès
• Professeur Jean-Luc Dubois-Randé , président de la Conférence des doyens des facultés de médecine et doyen de l'Université Paris-Est Créteil Val-de-Marne
• Professeur Benoît Schlemmer , chef de service de Réanimation médicale à l'hôpital Saint-Louis à Paris, doyen honoraire, Faculté de Médecine et Université Paris-Diderot, conseiller universitaire auprès du Directeur Général de l'ARS d'Ile de France, chargé de mission "Réforme du 3è cycle des études médicales"
• Professeur David Cohen , chef du département de Psychiatrie de l'Enfant et de l'Adolescent de l'hôpital Pitié-Salpêtrière à Paris
DÉPLACEMENTS DE LA MISSION D'INFORMATION
___________
|
Déplacement dans les Bouches-du-Rhône (28 février et 1 er mars 2017) |
Une délégation de la mission d'information s'est rendue dans les Bouches-du-Rhône les 28 février et 1er mars afin de rencontrer les différents acteurs du repérage et de la prise en charge psychiatrique des mineurs.
Deux tables rondes ont été organisées.
La première sur la prise en charge sanitaire et médico-sociale rassemblait :
- Dr Guillaume Bronsard, directeur de la maison des adolescents et du CMPP ;
- Pr Hervé Castanet, directeur du centre psychanalytique de consultations et traitement de Marseille-Aubagne ;
- Dr Pierre Taudou, médecin-conseil au rectorat d'Aix Marseille ;
- Dr Evelyne Falip, médecin inspecteur à l'ARS PACA ;
- M. Pascal Daniel chef de service pôle enfants de la MDPH ;
- Mme Mélanie Sanchez, directrice des maisons de l'enfance et de la famille.
La seconde relative au lien entre la Justice et à la psychiatrie des mineurs a permis d'entendre :
- Mme Agnès Simon, directeur adjoint de la direction de l'enfance et de la famille du conseil départemental des Bouches-du-Rhône ;
- Dr Patricia Suter, pédopsychiatre à la direction inter-régionale de la protection judiciaire de la jeunesse Paca-Corse ;
- Mme Sabrina Nechadi, substitut du procureur à Draguignan ;
- Mme Michèle Guidi, directrice interrégionale DIRPJJ Sud-Est ;
- Mme Sophie Bondil, directrice de la prison pour mineurs la Valentine.
A l'occasion de la première table ronde
Le Dr Falip a notamment indiqué que la pédopsychiatrie n'est pas monolithique, qu'elle s'organise en fonction des différents âges et qu'il serait légitime que la prise en charge ne s'arrête pas à 16 ans mais aille jusqu'à la majorité,voire au-delà, sous certaines conditions. Il faut présenter une offre adaptée à chaque âge et assurer continuité de la prise en charge.
Il convient également de prendre en charge tout l'environnement de l'enfant : la famille (parents et fratrie) et les institutions. Il faut également prendre en compte la question des comorbidités qui est surtout présente chez les adolescents.
Pour les enfants de 2 à 6 ans, il importe de mettre en place des partenariats précoces avec le secteur médico-social, s'agissant surtout de la prise en charge des troubles autistiques.
Pour les adolescents, le premier enjeu est de les faire adhérer aux soins. D'où la nécessité d'avoir des points d'entrée bien identifiés par eux sur le territoire (points d'écoute jeunes et maisons des adolescents).
En région PACA, en 2014, 50 % des enfants qui sont entrés en hospitalisation en psychiatrie l'ont fait par les urgences (souvent avec un état de décompensation et avec des troubles du comportement). La moitié d'entre eux vont ensuite en pédiatrie. Tous ont eu un contact avec le soin antérieurement (ce n'est donc pas un problème de prise en charge tardive). C'est souvent les soins reçus n'ont plus été suffisants pour répondre à la souffrance.
Il faut pouvoir mobiliser des équipes spécialisées aux urgences pour répondre correctement aux adolescents.
L'articulation entre pédopsychiatrie et pédiatrie est essentielle. Les enfants qui ont des troubles psychiques et qui sont accueillis en pédiatrie, sont souvent ceux qui ont fait une tentative de suicide ou qui ont un problème d'addiction. L'objectif de cet accueil est de ne pas trop psychiatriser la prise en charge.
Il faut renforcer la liaison de la pédopsychiatrie avec les services de pédiatrie et d'urgence pédiatrique.
S'agissant des GHT, il n'existe dans la région qu'un seul exemple de GHT psychiatrique, celui du Vaucluse. Les GHT mixtes sont de nature à améliorer les relations entre services de MCO et services de psychiatrie. Par ailleurs, il n'est pas toujours vrai que dans les établissements mixtes la psychiatrie abonde le budget de la MCO.
Dans le cadre de l'enveloppe budgétaire fermée, les mesures d'économie sont plus importantes que les mesures nouvelles, donc les budgets baissent.
La question du manque de lits en pédopsychiatrie doit être analysée département par département car les situations sont contrastées. Elle est un exemple des inégalités territoriales de prise en charge.
De plus, le parcours de soins n'est pas fluide : s'agissant de l'offre ambulatoire, les CMP demandent plusieurs mois d'attente, parfois jusqu'à 9, pour un rendez-vous. De plus, les consultations sont espacées et n'ont donc pas l'intensité suffisante pour accompagner correctement l'enfant.
Il y a ensuite des difficultés pour sortir l'enfant de l'hôpital car le système est embolisé ; il n'existe notamment pas de places en hôpital de jour, ni en CMP et les établissements médico-sociaux comme les IME sont engorgés ou ne veulent pas accueillir le jeune car la place a été prise par un autre ou que son cas est considéré comme difficile. Un travail avec la famille est nécessaire (s'agissant notamment des retours les week-ends et pendant les vacances).
Certaines places à l'hôpital sont également prises par des enfants qui n'ont pas réellement leur place en psychiatrie mais souffrent de troubles « frontière ».
Il faut plutôt accompagner la dynamique de virage ambulatoire ce qui nécessite plus de travail en réseau. Ainsi, il est préférable de développer la liaison ville-hôpital avec des équipes mobiles plutôt que de créer des lits. Cela coûte moins cher de faire de la liaison et c'est moins stigmatisant pour les mineurs.
Pour répondre au déficit dans les Bouches-du-Rhône, 8 lits ont été créés mais ce sont des structures coûteuses en raison du fort taux d'encadrement. L'enjeu actuel est de fluidifier l'accès au CMP et de développer la liaison entre l'hôpital et les structures médico-sociales.
L'ARS PACA a bénéficié de la mise à disposition d'un chercheur de l'Irdes à mi-temps pour travailler sur les données relatives à la pédopsychiatrie. On a pu constater que des enfants de 10 ou 11 ans présentent des troubles qui relèvent de l'adolescence. Il est cependant difficile d'hospitaliser ces enfants avec des adolescents plus âgés.
Le PMSI ne permet pas d'avoir une vision précise des parcours de soins. On ne peut pas suivre le parcours de l'enfant pris en charge dans un CMP de secteur avant d'être hospitalisé. Il faudrait un meilleur investissement pour exploiter les données afin de mieux connaître ces parcours.
Il faut également se pencher sur la question des thérapies familiales qui nécessitent une compétence particulière.
Les travaux d'audit effectués dans la région ont mis en évidence l'importance de l'environnement familial, surtout s'il est perturbé. Dans le cadre de l'audit régional, 70 % des enfants pris en charge en pédopsychiatrie étaient issus de familles monoparentales alors qu'en population générale la même proportion vit avec ses deux parents. Par ailleurs, 45 % des enfants avaient un membre de leur fratrie qui présentait également des troubles. Il est donc important d'agir dès la naissance sur la construction des liens de parentalité lorsqu'on a identifié une difficulté.
Enfin, la situation des mineurs placés en chambre d'isolement en raison du manque de places qui les contraint à les hospitaliser dans un service psychiatrique pour adulte a été dénoncée comme indigne.
Le Pr Hervé Castanet a souligné la nécessité d'interroger les concepts couramment utilisés en psychiatrie.
Il a présenté le centre psychanalytique de consultation et traitement de Marseille Aubagne (CPCT) qui, fort d'une expérience de 10 ans, accueille des mineurs dès la naissance soit environ 1 000 personnes par an et 120 consultations par semaine.
La prise en charge est entièrement assurée par des bénévoles.
La structure est investie d'une mission tant en matière de clinique que de recherche.
Le CPCT est complémentaire des structures de soins qui existent par ailleurs et ne reçoit pas les cas les plus complexes. Elle assure surtout une fonction sociale d'écoute et oriente les patients ailleurs si la structure n'est pas adaptée.
Ces structures existent dans à peu près dans toutes les grandes villes universitaires.
Enfin, le Pr Castanet a mis en garde contre les effets délétères d'une médicalisation excessive du champ scolaire sans pour autant nier l'existence de troubles.
Le Dr Guillaume Bronsard considère qu'en 20 ans, les choses ont évolué plutôt positivement. Le grand changement est la demande des parents mais aussi des partenaires publics (Ecole, ASE, PJJ), avec une demande de psychiatrisation. C'est surtout l'inquiétude des parents qui a augmenté.
Au cours d'un même après-midi, on peut avoir des consultations très graves comme certaines qui concernent des cas très superficiels. D'où l'importance d'être au début dans un accueil général. Le rôle du psychiatre est aussi d'écouter et de dire non.
Les délais d'accès à une consultation sont un peu induits par l'immensité de la demande et moins par le manque de moyens. On ne peut pas faire un tri a priori car de nombreux paramètres entrent en jeu, ce qui rend la régulation difficile. Mais une fois un premier accueil réalisé, il faut pouvoir faire un tri. Les maisons des adolescents pourraient jouer ce rôle.
L'élargissement considérable des diagnostics, notamment par les généralistes, est extrêmement défavorable aux cas les plus complexes.
S'agissant des cas complexes, il faut relever que le partenariat entre institutions, notamment avec l'ASE, est d'abord interpersonnel et que la difficulté dans la gestion d'un cas est de nature à détruire ces liens.
Les foyers de l'enfance connaissent une difficulté particulière car le principe est l'absence de sélection à l'entrée et l'impossibilité d'exclure alors que les Itep et la PJJ n'ont pas d'obligation d'accueil. Il est donc parfois impossible de réorienter certains jeunes.
Il faut également renforcer le lien entre la pédopsychiatrie et la psychiatrie adulte car il est souvent nécessaire de connaître la situation des parents, avec le cas particulier des enfants de parents atteints de pathologies mentales.
Le Dr Pierre Taudou a constaté que la première consultation en pédopsychiatrie a lieu assez rapidement en cas de demande de rendez-vous par un professionnel de l'éducation nationale.
Dans l'académie, il existe 70 postes de médecins scolaires titulaires mais 13 postes sont vacants. Des postes de contractuels ont été pourvus ce qui donne plus de capacité d'adaptation.
La réforme des psychologues scolaires a été relancée grâce au rapport Moro-Brison. Dans une démarche de santé mentale, il a souligné l'intérêt de l'expérimentation du remboursement de consultations par des psychologues en libéral. Malgré ses sollicitations, l'ARS PACA a préféré investir dans les MDA plutôt que se lancer dans l'expérimentation du dispositif.
M. Pascal Daniel a rappelé que les Bouches-du-Rhône sont le deuxième département après le Nord en nombre de décisions rendues par la MDPH (25 000 par an).
Sur 3 200 enfants relevant de l'ASE, 800 sont porteurs d'un handicap.
Le handicap et les populations ont changé : dans 80 % des cas traités par la MDPH, il s'agit de familles monoparentales. De plus en plus de familles monoparentales ont plusieurs enfants handicapés.
En l'espace de trois ans, la MDPH a eu à connaître 70 situations critiques. Il s'agit majoritairement de cas d'autisme et un profil type peut-être défini. Le profil type est celui d'un jeune adolescent de 13-14 ans issu d'une famille monoparentale pour lequel ni l'hôpital de jour, ni l'ULIS ne sont plus capables de faire face.
On constate le caractère devenu inadapté de l'offre médico-sociale par rapport aux besoins, qu'il s'agisse du taux d'encadrement, de la formation des personnels, ou du niveau du prix de journée. Pour assurer la scolarisation en milieu ordinaire, l'Education nationale a créé massivement des ULIS à un rythme soutenu. Il aurait fallu que le médico-social puisse se développer à la même vitesse en mettant en place des SESSAD. Or la mise en place du plan autisme a bouleversé les priorités. Il conviendrait de remettre à plat l'ensemble des établissements existants, puis d'adapter l'offre s'agissant notamment des IME. Certains IME qui accueillaient des déficients légers ont un taux d'encadrement d'un pour huit alors que le taux d'encadrement nécessaire pour l'accueil d'enfants atteints de troubles autistiques est de un pour deux.
Les IME sont ouverts 220 jours par an et il n'y a plus d'internat ouvert le week-end. Les enfants sont donc envoyés en foyer. Un établissement IME a une liste d'attente de 240 enfants.
Par ailleurs, la tendance est de considérer tout enfant en difficulté scolaire comme atteint d'un Dys, le nombre de dossier traités est passé de 4 500 2 600.
Il y a également une explosion des demandes de tiers temps à l'Éducation nationale.
Mme Mélanie Sanchez a indiqué que le foyer de l'enfance prend en charge les jeunes de 3 à 18 ans. Il n'y a pas de sélection à l'entrée. Le foyer a vocation à accueillir les enfants qui ont un besoin de placement à un instant T. Il existe 212 places. En 2016 1 000 enfants au total. Un nombre non négligeable d'entre eux souffre d'un handicap. Il convient de relever que le handicap psychiatrique ne se décèle pas immédiatement.
Environ un quart à un tiers des d'enfants accueillis en permanence dans le foyer de l'enfance souffrent de troubles psychiatriques. Plus généralement le défenseur des enfants estime que 70 % des cas complexes sont accueillis en foyer de l'enfance.
Dans les Bouches-du-Rhône, le partenariat est très peu formalisé et beaucoup lié aux relations inter-personnelles mais le foyer travaille avec la MDA et le CMPP.
A l'occasion de la seconde table ronde
Mme Michèle Guidi a rappelé que la protection judiciaire de la jeunesse exerce des mesures privatives ou attentatoires à la liberté dans le cadre de décisions prises par le pouvoir judiciaire. Elle s'appuie sur un corps de psychologues qui est aujourd'hui titulaire et sur un partenariat ancien avec les secteurs de psychiatrie infanto-juvénile.
La PJJ a créé un poste de médecin-conseil psychiatre au niveau national et un poste à mi-temps dans chaque direction régionale pour favoriser l'articulation avec le secteur sanitaire.
Le Dr Suter a souligné les difficultés que pose la participation aux actions de la PJJ pour les psychiatres hospitaliers qui perdent une partie de leur rémunération.
Certains des jeunes pris en charge dans le cadre de la PJJ présentent des troubles qui mettent à mal l'ensemble des professionnels. Le travail effectué ces dernières années a consisté à essayer de trouver des solutions pour des enfants dont personne ne veut.
La PJJ dispose de centres éducatifs fermés dont certains sont renforcés en santé mentale.
Le Dr Suter a indiqué qu'il existe une approche clinique de la délinquance qui fait d'ailleurs l'objet d'un enseignement.
Les CEF disposent de 1 à 1,3 postes de psychiatre. Pour la PJJ, toute la région PACA Corse ne dispose que d'1,7 ETP.
La prise en charge psychiatrique dépend donc de la bonne volonté des équipes. Dans ce contexte le passage aux urgences marque l'échec du système de soins.
Mme Agnès Simon a souligné le problème de trouver l'offre correspondant aux besoins en particulier des familles d'accueil pour des enfants de plus en plus en difficulté dès l'âge de 5 ou 6 ans.
Il est intéressant de « protocoliser » les rapports entre le département et la PJJ comme cela a été fait dans le Vaucluse.
La question de la sortie du dispositif de protection de l'enfance à 18 ans se pose également dans la mesure notamment où il est de plus en plus difficile de prévoir des contrats jeune majeur jusqu'à 21 ans.
Se pose par ailleurs la question de la formation des éducateurs spécialisés qui ne sont pas préparés à accompagner les jeunes atteints de troubles psychiatriques.
Elle a indiqué que tous les enfants placés n'accèdent pas à une consultation spécialisée à leur arrivée (qu'elle soit faite par un psychiatre ou un psychologue). Il y a cependant systématiquement un bilan médical.
Il arrive souvent que le foyer soit la solution ultime alors que cela n'est pas forcement légitime.
Mme Sabrina Nechadi a confirmé que dans un CEF renforcé en santé mentale comme celui de Brignoles tous les mineurs ont une consultation avec le psychiatre à leur arrivée. Mais le dispositif repose beaucoup sur les personnes.
Pour les mesures de placement provisoire (OPP) en urgence le problème est celui de trouver un établissement adapté il revient souvent à l'ASE de mettre en oeuvre les prescriptions sanitaires.
Elle a indiqué que les juges pour enfants de Draguignan ont mis en place une politique délibérée de dialogue et de visite avec les structures de prise en charge.
Mme Sophie Bondil a indiqué que la prison pour mineurs de la Valentine a un effectif moyen de 51 mineurs en 2016. La durée moyenne de détention est de 85 jours. 29 % des incarcérations le sont en lien avec une affaire de stupéfiants. 85 % des mineurs incarcérés souffrent de fortes addictions (85 % des mineurs). 25 % des incarcérations sont motivées par une atteinte aux personnes ou violences.
Le nombre de mineurs non accompagnés a connu une augmentation : ils sont 11 sur 50 aujourd'hui contre 17,8 % en 2007. Leurs parcours sont chaotiques, marqués par de forts traumatismes.
On observe un fort pourcentage de violences en détention. En 2016, on a recensé 23 violences exercées contre le personnel, 98 entre détenus, soit plus que l'année précédente. Ces chiffres sont très largement au-dessus des objectifs fixés au niveau national.
On observe également une hausse des comportements d'automutilations, dont une partie relève du chantage émotionnel mais qui relèvent surtout de problèmes psychiatriques.
Tout mineur entrant est vu par le personnel de direction, un officier de l'administration pénitentiaire, un surveillant-éducateur de la PJJ et l'unité sanitaire, c'est-à-dire un infirmier qui peut l'orienter vers un médecin, notamment psychiatre. Les moyens sont très restreints et les mineurs sont souvent extraits en urgence vers l'hôpital.
|
Déplacement à Lille (7 mars 2017) |
Une délégation de la mission d'information s'est rendue à Lille le 7 mars 2017 afin de s'entretenir avec les personnels de la clinique Lautréamont située à Loos-les-Lille et de conduire une série d'entretiens thématiques au sein du service de l'Établissement public de santé mentale Lille-Métropole, désigné Centre collaborateur de l'Organisation mondiale de la santé pour la recherche et la formation en santé mentale (CCOMS).
Visite et entretiens à la clinique Lautréamont de Loos-les-Lille (59)
Accueillie par M. Patrick de Saint-Jacob, directeur de la division « Psychiatrie » du groupe Orpea-Clinea, la délégation a visité les installations de la clinique, logée sur un ancien site industriel textile.
Une discussion s'est ensuite déroulée pour préciser l'insertion de la clinique dans le contexte de la prise en charge psychiatrique des mineurs, à laquelle ont participé :
- M. Patrick de Saint-Jacob, directeur de la division « Psychiatrie » du groupe Orpea-Clinea ;
- M. Yannick Mazier, directeur régional du groupe Orpea-Clinea ;
- M. Vincent Masetti, médecin coordinateur psychiatre national des cliniques- du groupe Orpea-Clinea ;
M. Frédéric Kochman, médecin coordinateur psychiatre à la clinique Lautréamont ;
- Mme Emmanuelle Clément, responsable juridique des tutelles.
La clinique propose différents types de prises en charge :
- 15 places d'hospitalisation de jour pour les 13-25 ans ;
- 5 places d'hospitalisation de nuit pour les 16-25 ans ;
- une hospitalisation à temps complet, avec 30 places pour les 16-25 ans et 10 places pour les 8-15 ans.
Autour de quatre psychiatres et de deux pédopsychiatres, les équipes de la clinique regroupent des infirmiers, des psychologues, une psychomotricienne, une art-thérapeute, un professeur d'activités physiques adaptées, un éducateur spécialisé, une diététicienne, et plusieurs animateurs. Un bilan somatique de chaque patient est effectué lors de son admission.
Les psychiatres exerçant à la clinique Lautréamont peuvent poursuivre leurs activités de recherche au Centre hospitalier régional universitaire de Lille ; des internes sont également accueillis au sein de la structure. En outre, la clinique a développé avec la faculté de Lille un diplôme universitaire d'infirmier psychiatrique, afin de compléter la formation du personnel soignant.
Le docteur Kochman a présenté les récentes innovations thérapeutiques mises en oeuvre au sein de la clinique, notamment un casque de réalité virtuelle permettant d'agir sur la stimulation du cerveau des jeunes patients, conjuguant soins et aspect ludique.
M. Patrick de Saint-Jacob et Mme Emmanuelle Clément ont ensuite précisé les modalités de tarification et les conditions dans lesquelles le prix de journée est déterminé. En particulier, les différences de négociation selon les Agences régionales de santé (ARS) conduisent à une offre de soins disparate selon les territoires.
Conférences et entretiens au Centre collaborateur de l'Organisation mondiale de la santé pour la recherche et la formation en santé mentale (CCOMS)
La délégation a été accueillie par Deborah Sebbane. Trois séries de conférences, suivies d'échanges de vues, ont été organisées :
- La réforme belge de l'organisation de la psychiatrie a été présentée par le Dr Bernard Jacob, psychiatre ayant conduit la réforme et conseiller auprès du ministre de la santé ;
- Le travail en collaboration entre secteurs de psychiatrie adulte, pédopsychiatrie et Éducation nationale a été exposé par le Dr Laurent Defromont et le Dr Francis Moreau ;
- L'expérience des équipes mobiles de crise en pédopsychiatrie a été précisée par le Dr Vincent Garcin, chef du pôle de psychiatrie publique pour enfants, adolescents et famille à l'EPSM Lille-Métropole et M. Robert Joignant, cadre supérieur de santé.
Présentation générale du CCOMS et de ses missions
Service de l'EPSM Lille-Métropole, le CCOMS est l'un des 46 centres collaborateurs de l'OMS dans le monde spécialisé en santé mentale, et le seul en France. Il constitue depuis le 1 er janvier 2017 le centre national de ressources et d'appui des 170 conseils locaux de santé mentale. Regroupant des hôpitaux, des centres de recherche et des universités qui participent à la définition de son programme d'action, le CCOMS se compose notamment d'un Conseil scientifique consultatif.
Sa désignation comme centre collaborateur a été reconduite par l'OMS pour quatre ans en 2014, autour des quatre axes suivants :
- Le développement et la promotion des services de psychiatrie intégrés et communautaires, au travers des conseils locaux de santé mentale, instances locales de concertation entre acteurs de la santé mentale - élus, associations d'usagers et familles, professionnels de la santé et du social ;
- Le renforcement du rôle des usagers et des aidants ;
- L'amélioration des systèmes d'information et des connaissances en santé mentale ;
- La promotion de la santé physique pour les personnes vivant avec des troubles psychiques, afin de lutter contre la comorbidité.
Ensuite, les spécificités de la psychiatrie sont soulignées, articulées autour de trois points majeurs :
- la question du seuil à partir duquel le soin doit intervenir demeure posée en psychiatrie, dans la mesure où les indicateurs de pathologie ne sont pas les mêmes que pour les pathologies somatiques. Par conséquent, l'interrogation ne doit pas tant porter sur l'épidémiologie mais sur le besoin de soin psychiatrique : à partir de quel seuil faut-il initier un processus thérapeutique ?
- le fait que tout le monde, spécialistes comme non spécialistes, peut émettre un avis sur les maladies de santé mentale ;
- le pouvoir des psychiatres est très fort, puisqu'il peut aller jusqu'à l'hospitalisation sous contrainte et la mise sous tutelle.
Enfin, plusieurs exemples étrangers d'organisation de la psychiatrie sont rapidement proposés, notamment le modèle italien, où coexistent deux formations différentes : d'une part, en psychiatrie adulte, et d'autre part en neuropsychiatrie infantile, selon un fonctionnement différent.
La réforme belge de la psychiatrie
Initiée en 2009-2010, la réforme belge repose sur un changement de conception : d'une psychiatrie fondée sur le diagnostic à une psychiatrie basée sur le besoin de la population en soins de santé mentale. Puis, en fonction de ce besoin, il s'est agi de définir une réponse graduée des différents acteurs : malade, entourage, acteurs sociaux, professionnels de santé.
L'analyse des besoins en soins de santé mentale a mis en évidence une relation pyramidale : à la base de la pyramide, de nombreuses personnes éprouvent des besoins réduits, peu coûteux, liés au bien-être, puis l'intensité des soins augmente en même temps que la population concernée diminue, jusqu'à atteindre le sommet de la pyramide, où des personnes souffrant de troubles graves ont besoin de soins lourds et coûteux. De cette définition préalable découle une prise en charge adaptée, faisant intervenir différents types d'acteurs.
Une vision commune, partagée aux niveaux politique, administratif et sanitaire, a présidé à la mise en oeuvre de la réforme. Plusieurs points clés sont à relever :
- un travail en réseau sur une zone géographique, selon une double perspective liée au contenu des soins et à leur organisation. Douze réseaux, couvrant l'intégralité du territoire national, ont été définis. La réforme a ainsi concerné directement toute la Belgique, sans expérimentation préalable. Surtout, une trame a présidé à la constitution des réseaux : se départir de toute vision institutionnelle en veillant à regrouper une pluralité d'acteurs ;
- la définition de programmes relatifs à la détection précoce, aux stratégies thérapeutiques avec une distribution des rôles.
La mise en place s'est déroulée en plusieurs phases successives et s'est accompagnée d'allocation de crédits supplémentaires, pondérés selon les réseaux.
Le Dr Bernard Jacob précise que les dépenses de santé mentale représentent 6 % du total des dépenses de santé en Belgique, soit une part légèrement supérieure à la moyenne européenne de 5 %.
Enfin, il termine son intervention par un retour d'expérience sur la conduite de la réforme : selon lui, la logique devrait plutôt conduire à commencer une remise à plat de l'organisation des soins psychiatriques par la pédopsychiatrie plutôt que par la psychiatrie pour adultes.
Le travail en collaboration entre secteur de psychiatrie adulte, pédopsychiatrie et Éducation nationale : l'exemple du dispositif EO#ADO
Partant du constat des difficultés d'accès aux soins psychiatriques des adolescents, qui ont moins recours aux consultations pédopsychiatriques que les autres classes d'âge, ce projet vise à créer une concertation entre les partenaires pour améliorer les parcours, mieux évaluer les situations et définir les rôles de chacun. Elaboré en 2015, le dispositif concerne les enfants de 12 à 21 ans sur un territoire regroupant six communes ; il répond à une double perspective de dépistage et d'accompagnement des adolescents, ce qui implique de mobiliser des interventions pluridisciplinaires, avec des acteurs pluriels.
Il réunit actuellement les acteurs institutionnels et associatifs du territoire, à savoir : l'association intercommunale de santé, santé mentale et citoyenneté (AISSMC), le département du Nord avec les unités territoriales de prévention et d'action sociales de Marcq-Mons et d'Hellemmes, la psychiatrie adulte avec l'EPSM Lille-Métropole, la psychiatrie infanto-juvénile avec l'EPSM de l'agglomération lilloise, le CMPP Decroly, la mission locale de la métropole sud, la protection judiciaire de la jeunesse, l'Education nationale représentée par les médecins scolaires et l'association Bycile.
Deux objectifs principaux ont présidé à la construction du dispositif :
- d'une part, éviter que le parcours de soin ne dépende du point d'entrée initial. En effet, il est bien souvent constaté que le parcours de soins d'un adolescent est plutôt conditionné par son orientation initiale que par la réalité des troubles ;
- d'autre part, former les acteurs de premier niveau à évaluer puis adresser aux niveaux supérieurs des situations problématiques, afin d'éviter que les professionnels de santé mentale reçoivent uniquement ces adolescents lors d'un épisode de crise. Or, à défaut de concertation, le passage d'un niveau à l'autre n'intervient bien souvent qu'à l'occasion d'un épisode de crise.
Pour autant, le Dr Defromont souligne la difficulté à nouer des relations officielles avec l'Éducation nationale : si les représentants de terrain de l'école désirent s'inscrire dans cette démarche, ils n'ont pas encore l'aval express de leur hiérarchie.
L'expérience des équipes mobiles de crise en pédopsychiatrie
Le Dr Vincent Garcin présente les principaux enseignements de la mise en place d'équipes mobiles pour adolescents depuis 2003 au sein d'un secteur de psychiatrie. Les équipes mobiles sont conçues comme des outils permettant de répondre aux problématiques d'accès aux soins, liées à plusieurs difficultés :
- l'absence de recours aux professionnels de la santé mentale : les adolescents sont principalement visés par les équipes mobiles, dans la mesure où cette population a moins recours à des consultations de pédopsychiatrie que les enfants ;
- des capacités d'accueil insuffisantes, avec des unités d'hospitalisation en pédopsychiatrie parfois saturées et des soins ambulatoires pas toujours accessibles.
Dans ce contexte, les équipes mobiles visent à apporter une réponse complémentaire et à faire le maillage entre les différents dispositifs, pour réduire le nombre de personnes en souffrance non diagnostiquées et non prises en charge. Elles ont pour objectif d'aller au-devant de ceux qui ont besoin de soins et qui ne s'adressent pas aux services dédiés. Elles jouent alors le rôle d'interface entre les différents acteurs - famille, médecin traitant, médecine scolaire, urgences, etc. - et le centre de santé mentale. Le point de départ de la création d'équipes mobiles réside dans la volonté de réunir différents professionnels afin de faire sortir des adolescents hospitalisés depuis trop longtemps. Ensuite, la perspective a été progressivement élargie pour une sensibilisation de tous les acteurs concernés aux problématiques de santé psychique.
De façon générale, trois types d'équipes mobiles doivent être distinguées selon leur fonction : accès aux soins, gestion de crise ou hospitalisation à domicile. Les équipes mobiles mises en place par le service du Dr Vincent Garcin concernent les deux premiers aspects. Cinq formes d'équipes mobiles ont été successivement établies :
- une équipe mobile pour adolescents (12-18 ans) en 2003, dont la coordination a été réorganisée en 2014 ;
- une équipe mobile périnatalité et petite enfance (0-6 ans) en 2006 ;
- une équipe mobile de suivi indirect auprès des institutions pour adolescents placés en 2007 ;
- une équipe mobile mixte soignants-enseignants à Tourcoing en 2012. Cette expérience n'a pas été concluante, dans la mesure où les enseignants ne se sont pas saisis de ce nouveau dispositif. Parmi les éléments d'explication, le Dr Vincent Garcin insiste sur la montée en puissance des équipes mobiles préexistantes, sur le fait que l'enseignant de liaison n'était pas un collègue direct des enseignants concernés, et sur le contexte plus général de sollicitations multiples des enseignants ;
- dans le secteur socio-judiciaire, une équipe mobile mixte soignants-éducateurs en 2015.
Les équipes mobiles présentent deux avancées :
- d'une part, elles facilitent une intervention plus précoce, avant l'épisode de crise, et plus rapide des professionnels, réduisant ainsi le temps nécessaire pour récupérer de l'épisode de trouble psychique ;
- d'autre part, en offrant aux acteurs de premier niveau une ligne directe vers les professionnels des niveaux supérieurs, elles renforcent leur appréhension des questions de santé mentale.
Surtout, elles contribuent ainsi à accroître la part des soins ambulatoires et à diminuer le recours à l'hospitalisation. C'est pourquoi le Dr Vincent Garcin considère que la question de l'augmentation du nombre de lits en pédopsychiatrie ne doit être posée qu'en regard de la mise en place effective de dispositifs alternatifs de type équipes mobiles. Le Dr Vincent Garcin termine son intervention en mentionnant la formule du Dr Jacques Hochmann, un des pionniers français de la psychiatrie de secteur : « les équipes mobiles viennent mettre de l'huile dans les rouages d'une machine sectorielle qui était en train de rouiller ».
PROCÈS VERBAUX DES AUDITIONS DE LA MISSION D'INFORMATION
__________
Audition de M. Michel Laforcade, directeur général de l'Agence régionale de santé Nouvelle-Aquitaine (ARS Nouvelle-Aquitaine), auteur du rapport relatif à la santé mentale
M. Alain Milon , président . - Monsieur le Directeur général, merci d'avoir répondu si promptement à notre invitation : votre audition est la première de celles que va conduire notre mission d'information. La ministre des affaires sociales et de la santé vous a confié un rapport destiné à « élaborer des réponses concrètes permettant d'accompagner la mise en oeuvre de la loi de modernisation de notre système de santé » qui a été remis en octobre dernier. Ce rapport est destiné notamment à évaluer l'impact des réformes dans l'organisation territoriale des soins en psychiatrie, à mettre en valeur les meilleures pratiques et à promouvoir la mise en place de parcours de soins adaptés à la prise en charge des personnes souffrant de troubles mentaux.
Comme vous le savez, l'objet de notre mission d'information est plus réduit puisqu'il s'agit de la prise en charge psychiatrique des mineurs. Nous serons donc intéressés par le cadre général que vous nous présenterez de l'état de la prise en charge psychiatrique en France mais surtout par les éléments que vous nous apporterez sur la prise en charge des mineurs et sur ses enjeux.
M. Michel Laforcade, directeur
général de l'Agence régionale
de santé
Nouvelle-Aquitaine (ARS Nouvelle-Aquitaine), auteur du rapport relatif à
la santé mentale
. - Merci de m'accueillir. Pour
préparer le rapport que j'ai rendu à la ministre, j'ai
auditionné 300 personnes durant un an. Je rappellerai trois points
dans ce droit fil.
Nos territoires sont le lieu d'expériences extraordinaires d'innovation, de politiques nouvelles, d'adaptation de l'offre aux besoins, mais elles ne sont pas forcément le fait de l'ensemble des professionnels et des usagers, et ne font pas système. La prise en charge est hétérogène avec un problème essentiel qui sont les ruptures de parcours ; lorsqu'un parcours est en rupture, ce n'est pas la dimension curative qui pèche - les soins sont très bien dispensés - mais l'accompagnement social et médico-social ; enfin, on voit progresser sensiblement la question de la preuve en psychiatrie et les recommandations des sociétés savantes, malgré un certain retard. La culture de la preuve doit se substituer à celle de l'opinion ou des pratiques.
M. Michel Amiel , rapporteur . - Que pensez-vous de l'hétérogénéité entre les territoires pour l'organisation générale de la psychiatrie ? Selon vous, quel champ devrait couvrir notre mission ? On assimile souvent la psychiatrie à un ensemble de pathologies. Ne faudrait-il pas étendre le champ de la mission à la souffrance psychique en général, voire à certains troubles du comportement ou de l'apprentissage ?
M. Michel Laforcade. - Nous n'avons pas beaucoup d'efforts d'imagination à faire pour concevoir une meilleure politique de santé publique ; il suffit de regarder ce qui marche très bien, mais de manière diffuse, sur différents thèmes, afin que ces méthodes, une fois validées et prouvées, soient généralisées. Une fois constatée l'hétérogénéité des territoires, comment en sortir pour proposer, grâce aux politiques publiques, un panier de services homogènes partout ? C'est l'objet de deux textes importants dont la ministre a chargé le Conseil national de la santé mentale : un décret envisage tous les points à creuser dans le projet territorial de santé mentale, prévu par l'article 69 de la loi Hôpital, patients, santé et territoires (HPST), même si les réponses peuvent différer d'un territoire à un autre ; et une instruction à destination des agences régionales de santé (ARS) pour que la totalité du panier de soins et de service soit proposé sur tout le territoire. Cela créerait plus d'égalité de traitement sur le territoire.
Votre mission devrait sortir du champ strict de la psychiatrie pour se consacrer aux souffrances psychiques, aux troubles du comportement et à la santé mentale. Retrouver la qualité de la psychiatrie passe par un investissement dans l'accompagnement médicosocial. La frontière entre ces différentes thématiques est difficile à appréhender, il faut donc être plus large. C'est d'autant plus fondamental que notre système s'est fondé sur la symptomatologie, les soins, et non sur l'incapacité à se mouvoir dans la vie sociale, à avoir une certaine qualité de vie, à être citoyen, qui est très invalidante....
M. Michel Amiel , rapporteur . - La loi HPST, en créant les ARS, en a fait le chef d'orchestre de la coordination psychiatrique. Plus récemment a été votée la loi de modernisation de notre système de santé, [dite loi Touraine]. Qu'apporte-t-elle de plus pour la psychiatrie et la pédopsychiatrie ? J'utiliserai ce dernier terme par simplicité, même si nous parlerons de sujets plus larges.
M. Michel Laforcade. - La loi Touraine a apporté quelques dispositions comme les communautés professionnelles territoriales de santé qui ont pour objectif, de manière ascendante, que les professionnels de santé puissent se saisir sur un territoire de ce projet. C'est le ferment d'un travail autour de logiques de parcours, réalité fondamentale - et non le dernier terme à la mode.
Il faut garantir des parcours sans rupture. Souvent, les handicaps psychiques sont remarquablement soignés à l'hôpital, mais si au moment où le patient sort de l'hôpital, il n'a pas d'accompagnement social ou médico-social pour le logement ou l'emploi, on le renvoie dans un milieu qui lui est pathogène. Et il se retrouvera dans la rue puis quinze jours après de nouveau à l'hôpital psychiatrique... C'est un cercle vicieux. Les communautés professionnelles, toutes corporations confondues, doivent se mobiliser pour réfléchir aux questions de parcours. Ce projet territorial de santé mental est essentiel. Une fois l'objectif envisagé, l'ensemble des partenaires doit être invité à contractualiser avec l'ARS pour faire vivre ces outils.
M. Michel Amiel , rapporteur . - Les communautés professionnelles territoriales de santé sont le premier étage, mais il existe aussi d'autres professions concernées : les professions sanitaires, médico-sociales, sociales, ainsi que la justice.
Quel regard portez-vous sur la prise en charge de la justice dans ses différentes composantes - procureur, juge pour enfants, centres éducatifs fermés ? À un moment donné, il y a une rupture dans le parcours de prise en charge. Comment voyez-vous cette articulation ?
M. Michel Laforcade. - Je n'ai pas d'avis sur la posture du milieu de la justice. Mais ils ne sont pas toujours au rendez-vous dans leurs relations avec le secteur de la santé, même si c'est hétérogène. Le mouvement de balancier de l'hôpital psychiatrique vers le domicile a commencé en 1960 avec la superbe circulaire relative au programme d'organisation et d'équipement des départements en matière de lutte contre les maladies mentales, précédée en 1959 d'un congrès ayant inventé le secteur, superbe réalisation, avec un hôpital ayant des pseudopodes dans la cité pour faire de la prévention avec la même équipe à domicile, et au Centre médico-psychologique (CMP), et qui reçoit le patient lorsqu'il est hospitalisé. Allons jusqu'au bout de cette invention. Le mouvement de balancier doit aller jusqu'au bout de cette logique. L'hôpital et les autres composantes de la psychiatrie doivent se redéployer partout, y compris dans les prisons, les centres éducatifs fermés et les domiciles. Effectuons un pointage pour éviter la rupture.
M. Michel Amiel , rapporteur . - Les années 1950 ont vu à la fois la désinstitutionalisation de la psychiatrie et l'apparition des neuroleptiques dans la pharmacologie - ce n'est pas un hasard. Les secteurs ont aussi été créés à ce moment-là. Comment peut-on avoir une approche globale sur l'ensemble du territoire ?
M. Michel Laforcade. - Le secteur a été conforté par la nouvelle loi, même s'il doit être rénové. Le secteur de la pédopsychiatrie doit faire cet effort de prendre en compte la santé mentale, et pas seulement les soins, par un approfondissement du diagnostic précoce, la rééducation et le soutien aux familles, souvent seules. Des parents se sentent aussi parfois stigmatisés par certaines théories.
Le secteur doit aussi aller au-devant de l'aide sociale à l'enfance (ASE) et de la protection maternelle et infantile (PMI). Les CMP ont été développées par la loi mais l'amélioration peut passer par quelques détails : une ouverture jusqu'à 19 heures, la capacité à recevoir en urgence... Nous pourrions parler aussi de démographie médicale...
Dans certains endroits où ce secteur s'est totalement impliqué, où le mouvement de transfert de moyens - personnel et finances - de l'intra à l'extra hospitalier s'est réalisé, il y a moins besoin d'hospitalisation. Mais trop de lits ont parfois été fermés dans certains territoires, notamment en période de crise. Les jeunes sont alors pris en charge, de manière bancale, dans les secteurs pour adultes, avec une promiscuité qui pose problème. Inspirons-nous de ce qui existe comme lieux de crise et rouvrons quelques lits là où c'est indispensable. Un accueil d'urgence est indispensable pour la pédopsychiatrie.
Ne perdons pas de vue les visites à domicile : parfois, l'hôpital a le réflexe pavlovien de se concentrer sur l'hospitalisation et c'est dommage : plus les moyens sont contraints, plus il faut délester l'hôpital...
Je crois beaucoup aux innovations, notamment en faveur des adolescents. Certains hôpitaux expérimentent des accueils inconditionnels des familles avec l'adolescent concerné, sauf s'il s'y oppose. Cela répond à un vrai besoin, qui n'est pas si exceptionnel.
M. Michel Amiel , rapporteur . - Les jeunes atteints de troubles psychiatriques, comportementaux, de l'apprentissage sont souvent stigmatisés. L'Union nationale des familles et des amis de personnes malades et/ou handicapées psychiques (Unafam) a beaucoup travaillé sur ce sujet et la loi de février 2005 a distingué le handicap psychique du handicap mental. Comment arrêter la stigmatisation de ces jeunes ?
M. Michel Laforcade. - Des actions au long cours et des actions immédiates peuvent se renforcer mutuellement. Des actions à long terme peuvent être menées, par exemple en travaillant sur l'image que les médias donnent des événements violents. Une formation conjointe rassemble, durant des semaines, des futurs journalistes de l'École supérieure de journalisme de Lille, des psychiatres et des magistrats : c'est surtout à leur égard que les jeunes handicapés psychiques sont violents. La violence envers l'extérieur n'est pas beaucoup plus fréquente que la violence d'autres populations. Le fait divers violent ne suffit pas à rendre de compte de la situation de ces jeunes. L'école peut aussi prendre sa part.
Les conseils locaux de santé mentale ne sont pas une organisation de plus, mais s'installent dans notre paysage. Dans certains territoires, elles sont remarquablement investies par les élus et l'ensemble des professionnels concernés, comme à Perpignan ou à Prades dans les Pyrénées-Orientales.
Un travail est effectué autour de cas particuliers, une des conditions de la déstigmatisation. Le secret médical n'empêche pas ces dynamiques. J'ai ainsi vu un psychiatre de CMP qui avait perdu un jeune de vue le retrouver par ce biais et retourner le voir. Cela a un rôle fondamental.
M. Alain Milon , président . - Paul Blanc, sénateur des Pyrénées-Orientales, et médecin avait participé à l'expérience de Prades. Vous avez évoqué une organisation territoriale remarquable, souhaitant une homogénéité. Ne faudrait-il pas lui préférer le terme de généralisation, avant une régionalisation en fonction des besoins ? Actuellement, les ARS sont très bureaucratiques, dirigistes, et ne donnent pas assez de souplesse aux organisations sur le territoire.
Vous souhaitez créer des lits, mais lorsqu'on en crée alors que le besoin se tarit, on n'arrive plus à les fermer. Comment faire ? Il faudrait pouvoir les déplacer là où il y en a besoin.
M. Alain Milon , président . - Vous ne faites pas de distinction entre le mal-être et la psychiatrie. Nous pourrions adopter cette large approche, mais après il faudrait traiter du mal-être comportemental, sociétal, familial, et de toutes ses expressions ... Pouvez-vous préciser ?
M. Michel Laforcade . - Pour moi, l'homogénéité n'implique pas la conformité. On ne doit pas traiter la maladie mentale, le handicap psychique ou le mal-être de la même façon sur tout le territoire. En revanche, il y a un fond commun.
Ainsi, la réhabilitation sociale et le mouvement pro-famille sont tellement documentés qu'il faut les retrouver sur tout le territoire. Il y a toujours des familles et des personnes en difficulté qui en ont besoin. Pour le reste, nous ne sommes pas dans une logique de conformité.
J'espère avoir répondu à vos inquiétudes sur la bureaucratie des ARS. C'est tout le sens de ce panier de service, avec un noyau dur qui assure des traitements égalitaires.
Pour ce qui est de la fermeture des lits pour adolescents, on est parfois allé trop loin. Il ne s'agit pas de créer un service avec des lits standards en permanence mobilisés, effectivement difficiles à supprimer, mais plutôt de l'intersecteur pour des adolescents en situation de crise avec juste deux ou trois lits, pas nécessairement pérennes.
Enfin, veillons à ne pas psychiatriser tout le malaise social. La psychiatrie ne pourrait faire face et ce ne serait certainement pas de bonne méthode. En revanche, les professionnels doivent répondre à ces formes de malaise afin qu'ils ne se transforment pas en pathologie psychiatrique.
Mme Catherine Génisson . - En ce qui concerne la pédopsychiatrie, on sent une forme d'inadéquation entre la psychiatrie et les usagers. Dans le Pas-de-Calais, il faut attendre trois mois pour avoir un rendez-vous en CMP, quel que soit le motif. Dans beaucoup de régions, les CMP ne répondent pas à l'urgence malgré l'engagement des professionnels.
Comment expliquer cette inappétence des professionnels de santé à s'investir en pédopsychiatrie ? Connaissez-vous des expériences d'accueil de mineurs psychiatriques dans des familles formées à cet accueil ?
M. Michel Laforcade . - Les chiffres officiels sont cruels : 50 % de pédopsychiatres en moins entre 2007 et 2016. Je ne puis expliquer ce manque d'appétence pour cette discipline. En outre, je crains un cercle vicieux : moins il y aura de médecins dans cette discipline moins il y aura de formateurs et moins il y aura de nouvelles vocations, car les jeunes craindront une charge de travail insupportable.
Il faut quand même savoir que nous sommes le troisième ou quatrième pays en nombre de psychiatres rapporté à la population. Cela signifie que dans d'autres pays, des actes sont réalisés par d'autres professionnels. L'article 51 de la loi HPST avait prévu une réflexion sur la délégation auprès d'autres professionnels.
Certes, les psychologues ne sont pas dûment estampillés comme exerçant une profession sanitaire, d'où une impossibilité de déléguer, mais cette délégation existe dans les faits dans les hôpitaux. Heureusement, beaucoup d'infirmiers et de psychologues suppléent les psychiatres. Il faut poursuivre le travail sur la délégation pour se rapprocher de la pratique en vigueur dans d'autres pays.
Mme Laurence Cohen . - Vous valorisez la psychiatrie de secteur, avec la prise en charge par la même équipe : ainsi, 80 % des patients ne sont pas hospitalisés grâce à la continuité des soins. Mais, dans le même temps, vous semblez minorer ces résultats. Pouvez-vous nous en dire plus ?
Vous avez parlé d'un mouvement de balancier entre l'intra et l'extra hospitalier. Il ne s'agit pas de privilégier l'un sur l'autre mais de considérer que ces pratiques sont complémentaires.
Comme Catherine Génisson, j'estime qu'il faut réfléchir à la situation des professionnels qui travaillent dans les CMP. Pour avoir des horaires d'ouverture aussi larges, il faudra recruter du personnel compétent et formé.
Vous avez parlé d'expériences innovantes. Mais les échanges d'expérience en pédopsychiatrie ne sont pas assez fréquents. À Gentilly, dans le Val-de-Marne, la fondation Vallée, centre hospitalier psychiatrique, a mené des travaux intéressants sur les enfants et les adolescents. Comment faire partager ces expériences positives ?
En France, nous avons eu une école innovante en matière psychiatrique : aujourd'hui, les psychiatres qui ont porté ces innovations partent en retraite et la relève n'est pas assurée.
M. Michel Laforcade . - La notion de secteur a été confortée par la loi mais l'adaptation permanente est indispensable.
Comme vous l'avez dit, ce mouvement de balancier est inopportun : mieux vaut additionner les analyses plutôt que de choisir un camp contre un autre. Il ne s'agit pas d'opposer l'hôpital à l'extra hospitalier mais, au contraire, de les relier dans une cohérence de parcours. Il faut éviter les hospitalisations inutiles, préparer les sorties.
Il faudra bien sûr des professionnels dans les CMP. Mais les horaires d'ouverture peuvent être adaptés aux besoins des patients : moins de personnel dans la journée et plus entre 17 et 19 heures, afin de rester à moyens constants. Adaptons l'offre aux besoins.
Bien sûr, il faut échanger les expériences. Mon rapport propose un observatoire national des innovations en santé mentale. Nous l'avons fait dans la région Nouvelle-Aquitaine. Il peut y avoir des expériences extraordinaires à proximité immédiate et ne pas en avoir connaissance. Cet observatoire régional donne de bons résultats. Je propose de généraliser cette pratique au niveau national en présentant concrètement une quarantaine d'expériences.
M. René-Paul Savary . - Généraliste, j'ai été confronté à des situations difficiles quand l'hôpital psychiatrique ne voulait pas d'un patient un samedi soir. Heureusement, les choses ont évolué. Tous les ingrédients existent, avec les services de la justice et des départements, le médico-social, l'accompagnement à la vie sociale... Pourquoi ne pas mettre tous ces services en réseau ? Si chacun faisait un petit pas, les résultats pourraient être excellents.
Mais en France, nous subissons une dichotomie entre le médico-social des départements et le sanitaire de l'État. Ne pourrait-on imaginer une organisation différente, avec de nouvelles répartitions de financement, de nouvelles formations ? Existe-t-il des médico-sociaux suffisamment formés pour occuper des postes délégués ? Il faut également tenir compte du numérique pour passer enfin à des services dignes du XXI ème siècle.
M. Michel Laforcade . -Les ingrédients existent : la notion de réseau a fait la preuve de son efficacité. Je pense aux réseaux ville-hôpital, cancérologie, urgence... Reste à faire quelques efforts d'adaptation ici ou là.
La dichotomie entre le sanitaire et le médico-social continue d'exister. Les financeurs ne sont ainsi pas les mêmes. Nous faisons contre mauvaise fortune bon coeur sur les territoires. J'ai vu progresser nos capacités à travailler ensemble, notamment avec les conseils départementaux. Les lois de décentralisation de 1982 et de 1986 prévoyaient des blocs de compétences homogènes. Quelques décennies plus tard, nous ne sommes toujours pas homogènes, même si nous avons avancé.
La télémédecine nous permettra de progresser considérablement. Il y a dix ans, certains estimaient impensable d'utiliser la télémédecine en psychiatrie. Ce débat est derrière nous, car les expériences ont démontré l'efficacité de telles thérapies.
Lors des deux stages de deux semestres que doivent faire les internes en psychiatrie en dehors de la psychiatrie, il n'y a presque jamais de stages en médico-social, alors que c'est dans ces structures que les jeunes professionnels seront appelés à travailler.
Je propose aussi de prévoir des permanences 24 heures sur 24 pour répondre aux généralistes confrontés à des problèmes insolubles. Des expériences de consultations conjointes entre généralistes et psychiatres existent également.
Mme Corinne Imbert . - Élue départementale, j'ai bien noté que vous souhaitiez un meilleur accompagnement social et médico-social. Mais du côté social, on trouve parfois que le sanitaire est défaillant.
A l'occasion de vos travaux, avez-vous rencontré des équipes médico-sociales mobiles ? Ces expériences pourraient-elles être dupliquées ?
D'après votre rapport, il y a beaucoup plus de pédopsychiatres et de psychiatres en Suisse qu'en France. Les prises en charge y sont-elles plus exemplaires que chez nous ?
Pourrait-on imaginer que des instituts médicaux éducatifs (IME) soient ouverts 365 jours par an, quitte à prévoir une prise en charge partagée ?
Proposez-vous des actions de prévention en faveur des mineurs qui relèvent de la psychiatrie ? Quelle place pour ces jeunes dans l'éducation nationale ?
M. Michel Laforcade . - Si j'ai évoqué la défaillance du social et du médico-social, c'est lorsqu'il n'y a pas de mobilisation.
Pour rapprocher le médico-social du sanitaire, le centre hospitalier Esquirol de Limoges a recruté directement des travailleurs sociaux. D'autres hôpitaux ont passé des conventions avec les services sociaux de départements. Pourtant, aucun modèle ne s'impose comme une évidence.
Il existe de plus en plus d'équipes mobiles. Le secteur est d'ailleurs une équipe mobile à lui tout seul. D'autres équipes mobiles existent, notamment pour la pédopsychiatrie, les personnes âgées, le handicap psychique, le public précaire... L'hôpital de demain aura beaucoup plus d'hospitalisations à domicile, en liaison avec les médecins libéraux.
Vous avez évoqué des IME ouverts toutes l'année, notamment pour recevoir des enfants de l'aide sociale à l'enfance. Nous avons effectivement fermé trop d'établissements le week-end : tous les enfants ne peuvent aller dans leur famille ou dans leur famille d'accueil. Le problème est réel.
En matière de prévention des mineurs, nous pourrions faire mieux. Nous devons développer notre capacité de diagnostics précoces. Nous travaillons en partenariat avec les généralistes et l'éducation nationale. Le Président de la République a lancé un dispositif santé en direction des jeunes. Avec les recteurs, nous passons des conventions, notamment avec une rectrice du Poitou-Charentes. Les enseignants sont des soignants, mais il faut le leur faire savoir, même si beaucoup s'en rendent d'ores et déjà compte.
M. Alain Milon , président . - D'après tous les orateurs, le partage de l'information est essentiel. Vous avez évoqué le projet territorial de santé : le Sénat s'est battu pour qu'il soit la condition sine qua non à la constitution d'un GHT. Vous avez également parlé d'un projet territorial de santé mentale. S'il y a partage d'informations, ce n'est pas pour qu'il y ait ensuite des spécificités. Les GHT devaient regrouper au départ les établissements hospitaliers. Or, je regrette qu'à côté des GHT-MCO se constituent des GHT-psy.
M. Michel Amiel , rapporteur . - Si vous ne deviez en retenir qu'une seule, quelle serait votre préconisation première pour la pédopsychiatrie ?
M. Michel Laforcade . -J'ai beaucoup oeuvré pour que les GHT-psy soit à l'intérieur des GHT polyvalents. Le parcours d'un patients psy ne doit pas se faire d'un hôpital psychiatrique à un autre, mais d'un hôpital psychiatrique à un hôpital général puis à un médecin généraliste. Il en va de l'intérêt du patient.
Ma préconisation prioritaire serait l'instauration d'un panier de service sur tout le territoire, en liaison étroite avec tous les professionnels concernés, sans oublier les familles d'accueil, les médecins généralistes, les psychiatres libéraux et l'école. Il ne faut pas s'enfermer autour du noyau dur de la psychiatrie mais s'ouvrir à tous ceux qui peuvent apporter leur contribution.
M. Alain Milon , président . - Merci pour ces propos très instructifs.
Le Bureau de la mission a décidé d'ouvrir au cas par cas les auditions à la presse et au public. Nous allons d'abord nous concentrer sur les questions qui relèvent de la psychiatrie au sens strict.
Les auditions se poursuivront les mardis et les mercredis en janvier et février.
Audition de Mme Marie-Rose Moro, professeur de psychiatrie de l'enfant et de l'adolescent, chef de service à l'université Paris Descartes, et M. Jean-Louis Brison, inspecteur d'académie - inspecteur pédagogique régional, auteurs du rapport « Plan d'action en faveur du bien-être et de la santé des jeunes » remis au Président de la République en novembre 2016
M. Alain Milon , président. - Madame le professeur, monsieur l'inspecteur, je vous remercie d'avoir répondu favorablement et si promptement à notre invitation à être auditionnés au Sénat. Comme vous le savez, notre mission d'information en est encore au tout début de ses travaux puisqu'elle s'est constituée à la fin de l'année dernière.
Vous avez remis en novembre 2016 un rapport relatif à la santé et au bien-être des jeunes, pour l'élaboration duquel vous aviez été mandatés par le Gouvernement.
L'état des lieux que vous dressez et les préconisations que vous formulez s'articulent autour de quatre objectifs : repérer plus précocement les signes de grand mal-être, mieux orienter les jeunes vers les professionnels compétents, mieux accompagner les personnels et améliorer les prises en charge.
Le champ d'investigation de notre mission d'information est moins étendu : il s'agit plus spécifiquement de la prise en charge psychiatrique des mineurs.
Dans ce cadre, il nous a paru important de vous rencontrer afin que vous nous fassiez part de votre appréciation de l'état de cette prise en charge et des évolutions que vous jugez utile d'y apporter.
Je vous cède donc la parole pour un propos introductif après lequel notre rapporteur, Michel Amiel, puis les autres membres de la mission, vous poseront quelques questions.
Je vous rappelle que cette audition est ouverte au public et à la presse. Elle fait l'objet d'une captation vidéo qui sera diffusée sur le site du Sénat.
Madame, monsieur, vous avez la parole.
Mme Marie-Rose Moro, professeur de psychiatrie de l'enfant et de l'adolescent, chef de service à l'université Paris Descartes. - Merci pour votre aimable invitation.
La mission « Bien-être et santé des jeunes » a en effet remis son rapport au Président de la République le 29 novembre dernier, préconisant un plan actuellement en cours d'élaboration. Nous sommes missionnés pour mettre celui-ci en place.
Notre mission était centrée autour de l'école, de ses acteurs, de la famille et de tous ceux qui interviennent autour des adolescents.
Nous avons analysé, auditionné, réfléchi, comparé. Nous avons également étudié ce qui se fait au plan international du point de vue de la psychiatrie de l'enfant et de l'adolescent. C'est à ce titre qu'il existe des éléments communs avec vos propres préoccupations.
Je suis pédopsychiatre, professeur de pédopsychiatrie à Paris-Descartes et je m'occupe de la Maison des adolescents de l'hôpital Cochin.
J'aimerais insister, en introduction, sur l'importance de l'enseignement, de la recherche et de la formation.
La psychiatrie des mineurs est actuellement en grand développement sur le plan international. À ce titre, la psychiatrie périnatale occupe un champ de plus en plus important. C'est une demande légitime de la société, par exemple en matière de dépression des bébés ou de dépression post-partum. Celle-ci touche en effet 10 % des femmes qui accouchent aujourd'hui sur notre territoire. Il faut donc savoir la déceler, la prendre en charge, reconnaître les effets de cette dépression sur le développement des enfants et, surtout, ne pas séparer les mères et les enfants, mais prévoir une prise en charge holiste globale de cette situation avec tous ceux qui s'occupent des bébés et de leurs parents. C'est une question très technique.
Ce champ extrêmement novateur de la psychiatrie des tout-petits s'est développé dans les années 1980.
Les enfants ne sont pas des adultes en miniature. Ils ont leur développement propre, des besoins, des particularités. On leur demande également d'être capables et heureux d'apprendre. La souffrance va donc s'exprimer dans tous ces champs.
Sur le plan international, la psychiatrie des adolescents est apparue à peu près en même temps que celle des bébés. Cette discipline est extrêmement poreuse par rapport à toutes les questions de société. Quand ils vont mal, les adolescents usent de comportements auxquels recourt la société dans laquelle ils évoluent : tentatives de suicide, troubles du comportement alimentaire, radicalisation.
Le concept de maison des adolescents a été novateur et on nous l'envie internationalement. Ceci a permis de vrais progrès mais ce qu'on est capable de faire aujourd'hui pour les adolescents n'est toujours pas suffisant.
Cette hétérogénéité suppose que l'on travaille sur toutes les phases de transition, que l'on développe la recherche et que l'on soit capable de traduire ce que l'on apprend dans des programmes de formation adéquats.
M. Jean-Louis Brison, inspecteur d'académie-inspecteur pédagogique régional. - Cette aventure a été marquée dès le début, il y a un peu plus d'un an et demi, par l'originalité de la lettre de mission qui a été adressée par le Président de la République à une spécialiste éminente de la pédopsychiatrie et des adolescents comme Marie-Rose Moro et à l'administrateur généraliste que je suis, inspecteur d'académie lambda.
L'institution scolaire a été rétive durant des années - et elle l'est encore - à la psychologie générale des adolescents, les collégiens et les lycéens devant laisser de côté leurs états d'âme, leur singularité personnelle, individuelle et, le cas échéant, linguistique pour devenir en quelque sorte de purs esprits, acceptant la discipline scolaire dans le seul but d'apprendre et de travailler.
La souffrance intense de ces jeunes gens et leurs pathologies, ne figurent pas dans la culture de l'éducation nationale. Il était donc original de vouloir faire en sorte d'analyser ensemble la situation et de proposer des éléments de remédiation.
Le bien-être des jeunes, c'est aussi celui de tous. Le bien-être est un véritable objectif d'apprentissage, qui vaut pour tous les élèves, ceux qui réussissent comme ceux qui sont en échec scolaire, la réussite se payant parfois un prix très élevé.
La bienveillance et le bien-être apparaissent dans la loi d'orientation 2013 comme des points de repère importants. J'en veux pour seul exemple qu'en classe de cinquième, le bien-être et la santé sont devenus des objets d'enseignement.
Enfin, tous les jeunes, quels qu'ils soient, passent par l'école, qui constitue un lieu privilégié pour identifier, reconnaître et percevoir les souffrances que quelques-uns peuvent subir de manière extrêmement intense. Il arrive parfois que l'institution scolaire elle-même exacerbe certaines de ces souffrances.
En tout état de cause, dans l'esprit des parents - et parfois même des jeunes - l'institution scolaire est un recours pour résoudre une situation difficile.
C'est dans cet esprit que nous avons conduit nos travaux.
M. Michel Amiel , rapporteur. - Pouvez-vous définir la frontière entre souffrance psychique et trouble psychiatrique ? Comment peut-on passer de l'un à l'autre ? S'agit-il de deux phénomènes distincts ?
Mme Marie-Rose Moro. - C'est une question fréquente, à la fois conceptuelle et pratique. Il faudrait ajouter à ces termes ceux de bien-être et de crise d'adolescence - même si, comme le disait Winnicott, celle-ci passe spontanément.
L'intensité compte également. Un enfant ou un adolescent peut avoir un soir le sentiment que personne ne l'aime, qu'il n'est pas beau, qu'il ne sait pas bien faire les choses. Ce sera passé le lendemain matin. Ce n'est ni intense ni durable. Il s'agit d'un vécu existentiel lié au développement et aux apprentissages de la vie. La question de l'intensité d'une part et le fait que ce soit variable ou que cela dure compte dans le fait de savoir à quel niveau mettre le curseur.
Il existe donc une continuité dans ces états et des catégories. À un certain moment, on bascule dans une catégorie. Celle qui relève du registre de la pédopsychiatrie est bien sûr la souffrance psychique qui se transforme en trouble psychiatrique.
Dans une situation de développement et de transformation, un certain nombre de cas peuvent passer par un mal-être, une souffrance, puis finir en une dépression constituée, alors que cela a débuté par une difficulté d'estime de soi, de l'ordre d'un petit mal-être. Cela devient ensuite une véritable souffrance qui se répète, avant de basculer dans un état qui tire vers le bas, qui empêche de prendre du plaisir et d'être heureux.
On tombe dans quelque chose de l'ordre de la dépression. Or, la dépression - c'est une découverte de ces dernières années - existe à tous les âges, même chez les petits. Il s'agit alors d'un trouble psychiatrique.
L'enfant est souvent très bon juge de ce qui lui arrive. Un petit garçon d'environ dix ans ayant fait une tentative de suicide - ce qui est heureusement assez rare - avait dit, plusieurs jours auparavant, qu'il n'était pas heureux, que les choses n'allaient vraiment pas bien, que cela ne « tournait pas rond dans sa tête » et qu'il était « aspiré par le vide ».
Il n'a pas été pris au sérieux car on a le sentiment que les enfants ne sont pas capables de faire la différence entre la vie et la mort. On se demande souvent à quel âge ils se représentent la mort. On peut se représenter la mort très tôt lorsqu'on est confronté à des situations difficiles.
Si l'enfant est assez bon juge encore faut-il le repérer. Dans le cas que j'évoque, il fallait se mettre à son niveau et lui demander ce qui n'allait pas.
Ce sont les adolescents en particulier qui nous permettent de déterminer si l'on en est à un simple niveau existentiel ou au stade d'une souffrance qui se répète et qui commence à peser, d'un état psychique, d'un trouble psychiatrique, d'une dépression constituée, ou celui d'un autre état encore plus grave.
L'enfant est capable de dire ce qu'il ressent de son point de vue. Les adultes oublient le point de vue de l'enfant. C'est ainsi. C'est peut-être une nécessité pour devenir adulte. On oublie la force que peut avoir une vexation, la répétition de petites brimades ou de rivalités car on considère que ce n'était pas si grave.
Or, il n'en est rien car, quand on est enfant et en développement, on constitue ses valeurs de jugement et ses valeurs relationnelles.
Trois niveaux vont permettre d'évaluer où en est l'enfant. Le premier niveau est celui de son développement intrinsèque. Le deuxième niveau concerne le relationnel et consiste à savoir comment il se comporte avec les autres - frères, mère, père, grand-mère, amis, professeurs. Enfin, troisième niveau : dans quel environnement l'enfant évolue-t-il ? Y a-t-il des ruptures, des violences ou est-il content ? L'environnement est-il capable de consoler, de réparer ?
On évalue ces trois niveaux et on voit si l'on se situe au début ou à la fin d'un processus.
M. Michel Amiel , rapporteur. - Comment mettre précocement en oeuvre des méthodes permettant de faire le distinguo entre la pathologie psychiatrique déjà constituée et la simple souffrance, qui peut devenir chronique ? Compte tenu de la faiblesse des moyens et des connaissances, on peut être tenté de prendre en charge les troubles les plus visibles et négliger ceux qui le sont moins, qui vont progressivement s'aggraver.
Mme Marie-Rose Moro. - Lorsqu'on travaille avec les enfants et les adolescents, on ne peut faire le tri entre les cas les plus graves et les moins graves car il existe une continuité. Lorsqu'on fait attendre trop longtemps un adolescent qui présente des idées noires ou une rupture, on aura un passage à l'acte car le temps, pour les enfants et les adolescents, s'accélère. Faire attendre un bébé, un enfant, un adolescent, n'a donc pas de sens.
Je comprends qu'il faille hiérarchiser mais il est préférable d'organiser un diagnostic et une prise en charge précoces. Par exemple, on a fait beaucoup de progrès en matière de détection de l'autisme mais pas en matière de prise en charge précoce de la maladie. Elle doit être très intensive, pluri-institutionnelle, et réclame des moyens souvent très pointus. On fait donc des diagnostics et on fait attendre les patients, ce qui est pire que tout.
C'est comme le fait de reconnaître qu'un adolescent est déprimé ou qu'une jeune fille est atteinte de troubles du comportement alimentaire et d'annoncer que l'on ne pourra commencer la thérapie que dans trois mois, les psychothérapeutes n'ayant plus de place.
C'est une question d'outils, d'adaptation de ceux-ci aux différents âges de la vie, de formation. Je plaide pour que ces outils puissent être utilisés par tout le monde. Il existe bien sûr des outils très spécialisés pour les pédopsychiatres mais, la plupart du temps, les outils doivent pouvoir être utilisés par une infirmière scolaire, une infirmière de la protection maternelle et infantile (PMI). On peut mettre la plupart des outils à la disposition de tous, à condition qu'en même temps qu'on organise le dépistage de la dépression post-partum, on organise la prise en charge de celle-ci. Dans le cas contraire, il vaut mieux ne rien faire.
Créer un centre de diagnostic de référence et ne pas réaliser de prise en change n'a pas de sens. Or, ces derniers temps, on a mis en place des centres de diagnostic sans programme de soins à la hauteur des programmes desdits centres.
Les programmes d'excellence sont des programmes qui articulent interventions et diagnostics. Si tel n'est pas le cas, il ne s'agit pas de programmes d'excellence. On est satisfait intellectuellement parce qu'on a réalisé un diagnostic mais on n'a pas rendu service aux enfants ni à leurs parents.
C'est à mon sens un enjeu important, qui constitue une sorte de paradigme de soins.
Mme Catherine Génisson . - Vous affirmez qu'en matière de diagnostic, on peut former des personnes qui ne soient pas spécialisées outre mesure.
Cela étant, il s'agit d'annoncer des diagnostics très lourds. Or, si le repérage est possible grâce à l'aide d'un grand nombre de personnes, le diagnostic précis doit être établi par des personnes spécialisées. Il est également nécessaire, comme vous l'avez souligné, de bénéficier de propositions de prise en charge immédiate.
Ce que vous dites est passionnant mais quel hiatus existe-t-il entre ce que vous décrivez - et qui devrait être mis en oeuvre - et la réalité ?
Je suis élue du Pas-de-Calais : la prise en charge d'un enfant diagnostiqué comme autiste nécessite deux à trois ans d'attente - et je ne pense pas que cette situation soit exceptionnelle.
Mme Marie-Rose Moro. - C'est ce que je dénonce et c'est ce qui s'est largement passé ces derniers temps.
Vous soulignez deux points à juste titre. En premier lieu, lorsque je dis qu'un certain nombre d'outils sont utilisables par tous, ce n'est pas pour établir des diagnostics et les annoncer aux parents mais pour repérer des situations où il faut établir un diagnostic et une prise en charge. Si on n'en est pas capable, il ne faut pas le faire. À ce moment-là, on ne conduit que des accompagnements généralistes et cela ne sert à rien.
Je vois à quoi vous faites allusion : faire des diagnostics sophistiqués d'autisme précoce - sur lesquels on peut en outre se tromper, car c'est compliqué - sans prendre immédiatement en charge les enfants est cruel : on sidère les parents et on les met même en difficulté.
C'est vrai pour la dépression et pour les prises en charge des troubles des grands apprentissages. On dépiste des tas de choses à l'école, et on conseille ensuite aux parents de s'adresser au généraliste ! Qu'est-ce que cela signifie ? Si l'on met en place un dépistage, c'est que l'on pense pouvoir agir et qu'on a un programme pour ce faire. Dans le cas contraire, qu'est-ce que cela peut produire ?
C'est pourquoi il est si important de réfléchir au parcours de soins et de savoir ce que l'on veut proposer à nos enfants.
Mme Marie-Françoise Perol-Dumont . - On voit bien que la pédopsychiatrie est une discipline au carrefour du médical, du médico-social, de l'éducatif - et votre binôme en est l'exemple. Ce n'est pas un hasard si votre mission a été configurée de cette façon.
Vous parlez des retards de diagnostics. Vous évoquez également la nécessité de disposer d'interfaces entre les différents services - PMI, travailleurs sociaux, etc.
L'une de vos questions est de savoir comment mieux articuler tout cela.
Pour autant, nous n'avons pas encore abordé le sujet du diagnostic et l'aspect stigmatisant des maladies psychiatriques. Certaines familles, dont les enfants ont fait l'objet d'un dépistage de différentes pathologies, l'autisme et bien d'autres, refusent de faire face à cette réalité et la nient, car elle est stigmatisante. Quelles sont vos préconisations pour dépasser ceci ?
Dans certains départements, quelques établissements hospitaliers spécialisés très avancés en la matière recourent à des pratiques de prévention et de suivi hors les murs concernant les soins avant la naissance, dès lors que les mamans ou la famille sont en difficulté.
Je pense en particulier au centre hospitalier Esquirol de Limoges mais il existe bien d'autres établissements hospitaliers dans ce cas. Beaucoup d'expérimentations ont lieu. C'était le sens du rapport de M. Laforcade : ne faudrait-il pas que celles-ci fassent sens et qu'il y ait, à travers votre mission également, une sorte de recueil des bonnes pratiques qui permettraient d'aller plus loin ?
M. Jean-Louis Brison. - Une partie de notre mission consiste à recueillir les bonnes pratiques sur l'ensemble du territoire. On a essayé de le faire durant la phase de réaction du rapport. On a conduit deux cents auditions. Nous nous sommes beaucoup déplacés pour rencontrer des équipes particulièrement innovantes.
Ce travail de recensement, qui est extrêmement riche mais qui est isolé, organisé en archipel, où les gens sont quelque peu prisonniers du lieu où ils travaillent, est un sujet dont il faut que la puissance publique se saisisse pour le rendre apparent.
Le pari que nous faisons, même si cela apparaît comme un voeu pieux, est de faire en sorte que la totalité des collèges et des lycées de France et de Navarre disposent d'un projet de santé afin que l'Éducation nationale, reprenne à son compte ce qui fut peut-être autrefois, dans d'autres temps et pour d'autres raisons, sa mission sociale par rapport à la santé. On sait que, tout au long du XX e siècle, et depuis ses fondations modernes par Jules Ferry, l'instruction publique et l'Éducation nationale ont assumé, pour le reste du pays et de la Nation, une politique sanitaire qui, sans cela, n'aurait pas été aussi efficace.
Autre temps, autres moeurs, autres organisations, mais le fait que la souffrance mentale et la souffrance intérieure des jeunes deviennent un véritable objet de descriptions, de discussions, d'appropriation par des équipes enseignantes, un conseil d'administration, un comité d'éducation à la santé et à la citoyenne au sein des établissements, dans lesquels les parents sont parties prenantes, peut permettre d'augmenter le niveau moyen de représentation sur ces questions. Ceci contribue à installer un sentiment de sécurité plus grand que si l'on reste isolé.
Marie-Rose Moro disait que les jeunes sont parfois excellents juges de ce qu'ils vivent et ressentent. Ils doivent pouvoir trouver dans les établissements scolaires de la formation générale, de la formation statistique et de la formation clinique sur ce que sont ces moments et ces caractéristiques d'une difficulté qui n'est peut-être que passagère mais qui peut, si on n'y prend garde, s'installer définitivement.
Pour le dire d'un mot, la réforme en cours des missions dévolues aux psychologues de l'Éducation nationale va enfin dans ce sens. C'est une histoire qui vient de loin. Cela ne produira pas des effets immédiats mais tous les conseillers d'information et d'orientation au sein des établissements scolaires vont devenir des psychologues de l'Éducation nationale. Ils vont se voir décharger, dans les années qui viennent, de leurs fonctions de conseillers en orientation, mission qui peut être dévolue au professeur principal, au principal de collège ou à d'autres instances, pour devenir des psychologues au service des équipes éducatives du collègue et du lycée, et de mener ce travail d'animation et d'information au sein des établissements.
Mme Maryvonne Blondin . - Je suis très heureuse d'entendre vos propos, monsieur l'inspecteur.
Je défends depuis 2008 le bien-être à l'école au sens de l'OMS. Avec la commission de la culture, nous avons réussi à le faire inscrire dans la loi de refondation de l'école. C'est un premier pas.
Je réclame avec tous mes collègues la revalorisation de la médecine scolaire et des infirmiers scolaires. Notre médecine scolaire est en effet malade. Que peut-on faire pour ce premier lieu d'écoute ? L'infirmerie scolaire est l'endroit où les enfants vont pour se plaindre d'un mal de ventre. Ce n'est parfois pas un simple mal de ventre, il y a derrière cela tout un processus.
Ces professionnels ont été auditionnés mais on n'arrive pas véritablement à combler ce manque, alors qu'ils ont une année de formation spécifique.
Faire en sorte que les parents retrouvent leur place à l'école est aussi quelque chose que favorise la loi, en permettant aux établissements scolaires de devenir un lieu d'écoute.
Nous avons également travaillé sur les fiches métiers relatives à l'Éducation nationale, qui ont été revues.
Enfin, vous avez rappelé que les psychologues scolaires vont être désormais réunis dans une seule entité, sans distinction entre le premier et le second degré. Comment faire pour susciter la vocation des infirmiers et des médecins scolaires ?
Mme Marie-Rose Moro. - Nous avons bien sûr croisé ces questions mais un rapport a été précédemment rendu à propos de la médecine scolaire, vous le savez.
C'est une question qui n'est pas résolue et qui préoccupe tout le monde à juste titre. Il faut en outre associer à la médecine scolaire la médecine universitaire, qui est dans le même état. Il existe des dispositifs expérimentaux géniaux mais, la plupart du temps, il n'y a rien.
Cela fonctionne pourtant très bien dans certains endroits, comme le modèle canadien. On n'a même pas besoin de l'inventer : il est là !
S'agissant de la médecine scolaire, je ne reviendrai pas sur les psychologues de l'Éducation nationale. C'est une véritable révolution qui est en cours. J'espère qu'elle va aller jusqu'au bout. Il est inédit de penser que l'on va désormais s'occuper du bien-être et du mal-être à l'intérieur de l'école, en donnant entre autres cette possibilité aux psychologues scolaires, en lien avec des équipes médico-psycho-sociales.
Il est vrai que la médecine scolaire n'est guère attirante aujourd'hui. Les problèmes sont connus : il s'agit des rémunérations et de l'harmonisation entre médecins, infirmiers, assistantes sociales et autres personnels.
Le fait de créer des dispositifs d'alerte, qui fait partie de nos propositions, va permettre d'utiliser les ressources extérieures. On a l'impression que l'école est seule au monde et ne peut utiliser tout ce qui existe dans le dispositif de soins. Les médecins scolaires sont très isolés. Les infirmières scolaires se battent seules sur ce sujet. Elles savent que si elles ne sont pas en lien avec l'extérieur, elles ne pourront rien faire à l'intérieur de l'école.
Nous avons proposé de nouvelles organisations à l'école, en lien avec le système de santé, celui-ci pouvant également entrer à l'école quand c'est nécessaire, par l'intermédiaire des maisons des adolescents ou des possibilités d'interventions de médecins généralistes, comme le médecin scolaire par exemple.
Il en va de même pour la médecine universitaire, fondamentale entre dix-huit et vingt et un ans, moment de grande vulnérabilité. C'est le moment où l'on quitte parfois ses parents, où l'on se retrouve seul. Il faut être capable de se soigner, de reconnaître que l'on va mal - addictions, souffrance, éclosion des pathologies psychiatriques.
Plus de 50 % des pathologies psychiatriques de l'adulte apparaissent avant seize ans. Ces chiffres proviennent de l'OMS, qui les a récemment communiqués.
Enfin, énormément de bonnes choses sont réalisées. Jean-Louis Brison le disait : on en a répertorié un certain nombre dans les champs qui nous intéressaient. On s'est demandé quelles étaient les raisons pour lesquelles on n'était pas capable de les généraliser, alors qu'on les évalue, qu'on sait qu'elles sont bonnes et que cela fonctionne.
Par ailleurs, afin de permettre d'utiliser les compétences d'autres pays qui ont réussi à mettre des dispositifs en place, nous proposons la création d'un institut, l'Institut national de la santé des jeunes. Il repose sur le modèle australien et permettrait de constituer un lieu où toutes ces ressources pourraient être analysées, colligées, évaluées et transformées en modèles.
Ce lieu pourrait peser sur les politiques de recherche, d'enseignement, de formation, etc. et permettre d'agir sur la société pour faire en sorte que la santé des jeunes soit considérée comme un véritable objet.
Vous avez soulevé la question de la discrimination et de la stigmatisation. Peut-être pratique-t-on parfois la politique de l'autruche.
C'est de moins en moins vrai, les nouveaux dispositifs innovants ayant poussé les murs. Ainsi, mon service, la maison des adolescents de Cochin, ne ressemble pas à un hôpital - et il n'y a pas que le mien. Il existe des équipes de liaison et des dispositifs qui vont dans la cité ou qui viennent de la cité.
J'ai lu dans une étude récente - et je le constate au quotidien - que la stigmatisation est plus importante chez les parents que chez les enfants et les adolescents eux-mêmes. Nous disposons d'un système d'accueil sans rendez-vous, anonyme. On peut venir seul à la maison des adolescents de Cochin, la maison de Solenn, sans ses parents, et on peut même ne pas donner son nom, même s'il est assez rare que les adolescents gardent l'anonymat.
Toutefois, certaines ne veulent pas que leurs parents connaissent leur état, par crainte de les faire souffrir. C'est assez caricatural. Ils disent tous la même chose, quel que soit le niveau social. Une jeune fille en classe préparatoire, issue d'une famille très aisée, m'a ainsi confié qu'elle ne pouvait avouer à ses parents qu'elle se sentait déprimée et m'a demandé de ne surtout pas les prévenir. La stigmatisation vient de la société, des parents. Cela va bien sûr changer mais c'est à ce niveau qu'il faut agir.
Sauf pour les petits, ce n'est toutefois pas le problème majeur, qui demeure partout l'attente de soins.
M. Michel Amiel , rapporteur. - Je reviens sur le sujet de la médecine scolaire, qui est sinistrée. Aujourd'hui, c'est un problème de démographie médicale en général. Or, vous avez évoqué le modèle canadien...
Mme Marie-Rose Moro. - Pour la médecine universitaire...
En revanche, le système est très bon jusqu'à 6 ans, grâce à la PMI. La question vient après. Il pourrait y avoir un cadre comprenant la PMI, la médecine scolaire et la médecine universitaire.
M. Michel Amiel , rapporteur. - J'ai eu la charge de cette délégation au conseil général des Bouches-du-Rhône durant de nombreuses années : c'est le même problème de démographie médicale que celui que rencontre la population de médecins de plus de cinquante-cinq ans. La relève est loin d'être assurée, pour des raisons d'attractivité diverses et variées.
Mme Marie-Rose Moro. - Pas partout !
Mme Marie-Françoise Perol-Dumont . - Ceci est exacerbé par le cadre de la fonction publique territoriale, qui ne permet pas de rémunérer les médecins de PMI au niveau qu'ils souhaitent, du fait des études qu'ils ont suivies.
Mme Marie-Rose Moro. - C'est pareil pour la médecine scolaire. Ils ne sont pas du tout rémunérés comme à l'hôpital.
Mme Patricia Schillinger . - Je suis élue du Haut-Rhin, proche des frontières allemande et suisse. J'ai travaillé moi-même en Suisse : ces pays agissent différemment dans le domaine des soins, de l'encadrement et de l'orientation.
Le Sénat représente les collectivités territoriales. Vous avez évoqué les outils qui sont en place et leur diversité. Énormément de choses se font dans mon département. Il est vrai que mettre en relation les différentes structures et aider les parents et les enseignants est souvent très difficile. L'association des maires du Haut-Rhin a créé une commission sur la santé mentale. Les maires y ont des délégués et les réunions se tiennent régulièrement. Cela fonctionne depuis quelques années. On a ainsi fait progresser certaines informations. Quand les parents sont perdus, ils vont souvent voir le centre communal d'action sociale.
On a perdu un certain nombre d'aides depuis quelques années. Dans ma commune, trente enfants se faisaient aider lorsque les réseaux d'aides spécialisées aux élèves en difficulté (RASED) ont été supprimés. Aujourd'hui, il devrait y en avoir cinquante ou soixante, étant donné l'augmentation des élèves. Beaucoup d'enfants ne sont pas traités. Les psychologues se trouvent à Mulhouse, à trente ou quarante kilomètres, les trajets sont longs, sans parler des remboursements. C'est un véritable casse-tête pour les parents qui travaillent. Ils aimeraient bien aider leurs enfants, mais c'est très difficile.
Beaucoup viennent me rencontrer au sujet de l'autisme ou de l'hyperactivité. Ce qui me frappe, c'est qu'ils ne sont pas pris au sérieux. Ils font remarquer à leur généraliste que leur enfant ne va pas bien mais on ne les envoie pas pour autant chez le psychiatre. Un long moment se passe avant que les enfants ne soient pris en main.
Quand on découvre des troubles, l'organisation est tout aussi terrible, du fait de la sectorisation : on pourrait aller dans un autre secteur, mais il n'existe pas de dérogation.
Je ne sais comment faire, mais il y a trop de structures. On finit par en avoir le tournis ! Les assistantes sociales n'ont jamais assez de temps et les choses sont également difficiles.
J'aimerais avoir votre avis : les collectivités territoriales ont un certain poids et peuvent aider les structures à s'organiser à ce niveau.
Mme Marie-Rose Moro. - Vous évoquiez les comparaisons européennes. Les modèles sont très différents d'un pays à l'autre en matière de pédopsychiatrie. Nous faisons toutefois globalement partie du pays où l'offre de soins en pédopsychiatrie est la plus faible du point de vue des praticiens.
L'ordre national des médecins a publié une enquête en juin dernier sur l'évolution des spécialités en médecine. Entre 2007 et 2016, les pédopsychiatres ont dû diminuer de 49 % dans notre pays. Ils sont devenus une denrée rare ! Il existe des départements français où il ne reste qu'un pédopsychiatre, comme dans le centre de la France. Qu'est-ce que cela signifie dans un pays comme le nôtre ?
Les universitaires, qui sont très importants dans le domaine de la pédopsychiatrie, car ce sont eux qui vont mener la recherche, dispenser l'enseignement, et organiser la formation sur tout le territoire, n'existent même pas dans certaines régions.
Aujourd'hui, en France, les professeurs de pédopsychiatrie représentent 0,70 % des professeurs de médecine à l'université. Nous encadrons des promotions de cinquante-six internes lorsque les cardiologues en encadrent cinq ! Clermont-Ferrand, Dijon, Saint-Étienne, ne compte aucun professeur de psychiatrie de l'enfant et de l'adolescent...
M. Michel Amiel , rapporteur. - Pourquoi, et que peut-on faire ?
Mme Marie-Rose Moro. - Il faut former plus de pédopsychiatres, avoir une option de psychiatrie de l'enfant et de l'adolescent. Pensez que nous n'en avions pas jusqu'à présent ! Peut-être allons-nous avoir une option dans la réforme qui va se mettre en place cette année, alors qu'il en existe dans la majorité des pays européens.
M. Michel Amiel , rapporteur. - Comment rendre plus attractive cette spécialité, passionnante au demeurant ?
Mme Marie-Rose Moro. - Oui, c'est passionnant. C'est un luxe absolu d'être professeur ou pédopsychiatre !
Il faut qu'il y ait au moins trois professeurs par université, cinq ou six dans les grandes universités, et créer des postes.
En deuxième lieu, il faut que les pédopsychiatres, dans les institutions et en ville, soient formés et rémunérés correctement. En ville, les consultations sont très longues et payées comme des consultations médicales psychiatriques générales, alors que cela n'a rien à voir.
En Belgique, on les paie deux fois et demie plus. Cela dépend des taux, mais on reconnaît là-bas le temps passé et la compétence.
Nous avons demandé dans la réforme du diplôme d'études spécialisées (DES) qu'un minimum de pédopsychiatres soient formés chaque année. Entre 30 et 40 % des psychiatres devraient être spécialisés dans le domaine des enfants et des adolescents. On me dit que c'est difficile, mais il faut prévoir des incitations.
M. Michel Amiel , rapporteur. - Sauf erreur de ma part, il n'existe pas de DES de pédopsychiatrie.
Mme Marie-Rose Moro. - Il n'y en aura toujours pas après la réforme. Il existera une option. On passera un DES général en quatre ans. On deviendra alors psychiatre pour adultes. Après un an, on sera psychiatre pour enfants et adolescents, soit au bout de cinq années.
M. Michel Amiel , rapporteur. - Cela ne pourrait-il constituer une piste ?
Mme Marie-Rose Moro. - En effet, la reconnaissance de l'option en est une. Il faut reconnaître l'option et former suffisamment de praticiens. Selon moi, il faut exercer une contrainte en matière de nombre de nominations. C'est une petite discipline, en ce sens qu'il n'y a pas beaucoup de professionnels par rapport aux autres disciplines. Elle perd donc tous les arbitrages dans les conseils universitaires, et au lieu de nommer un psychiatre d'enfants et d'adolescents, on nomme quelqu'un d'autre, l'arbitrage se faisant en faveur des disciplines qui comptent le plus grand nombre de personnes.
C'est un problème politique. Il faut nommer des psychiatres universitaires, mieux rembourser les consultations et permettre aux praticiens de travailler collectivement, d'où la question des équipes avec des psychologues. Notre mission sur le bien-être et la santé des jeunes propose un « pass santé jeunes », avec un remboursement de dix consultations de psychologues. Cela se fait déjà dans certains endroits et l'on voudrait que ce soit généralisé.
Les enfants ont parfois besoin de pédopsychiatres, de psychologues, de psychomotriciens, de pédagogues spécialisés, d'orthophonistes, etc. Ce sont de nouvelles organisations.
Il faut enfin un moratoire sur les postes en pédopsychiatrie. On a fermé des lits dans certains départements où l'on ne compte aucun lit en pédopsychiatrie.
Lorsqu'un adolescent fait une tentative de suicide, toute bonne pratique oblige à l'évaluer et à l'hospitaliser, comme un adulte. Aujourd'hui, en France, la plupart ne le sont pas parce qu'il n'existe pas de lieu pour cela. Heureusement, on compte encore quelques lits dans des services comme le mien, mais la plupart du temps, dans vos départements, on doit hospitaliser les enfants dans les services de psychiatrie pour adultes, avec des patients atteints de pathologies chroniques lourdes. Les médecins ne le font donc pas.
Affirmer qu'il faut former des pédopsychiatres et que chaque université doit en avoir est sûrement la meilleure façon d'y arriver. Même en Grande-Bretagne, où le système de soins n'est pas le même que le nôtre, on compte vingt fois plus de professeurs que chez nous, à nombre égal d'étudiants.
Mme Laurence Cohen . - On voit bien, dans la façon dont vous abordez les choses, qu'il existe des réponses spécifiques, une situation globale.
Vous avez indiqué que la psychiatrie fait face à une pénurie de moyens de manière globale, ainsi que la pédopsychiatrie, et vous soulignez le fait que le nombre de pédopsychiatres a diminué de 50 % en dix ans en le mettant en corrélation avec les déserts médicaux.
Quand parle de pédopsychiatrie - vous l'avez vous-même expliqué - on parle d'équipes pluridisciplinaires. Or, quand on se trouve dans des déserts médicaux, il y a pénurie de professionnels, dans un contexte de pénurie générale.
Je trouve important de le répéter, de même qu'il est important que les sénatrices et les sénateurs puissent réfléchir à la question d'un moratoire. Je pense à une proposition de loi de 2014 sur un moratoire contre les fermetures d'établissements et les regroupements : quand on produit des actes, il faut réfléchir aux conséquences.
Il me semble qu'en France, l'évaluation est assez peu répandue. J'aimerais recueillir votre appréciation dans ce domaine. On pratique des politiques de santé mais on n'évalue pas suffisamment souvent ou pas assez les conséquences des actes que l'on a produits. Quand on s'aperçoit des conséquences, il faut « ramer », si je puis dire de manière familière, mais surtout rattraper les choses.
Ma deuxième remarque concerne l'articulation entre les différentes structures et ce vous avez souligné au niveau de l'école. Il faut là aussi mener une réflexion car la suppression des RASED n'est pas arrivée seule, pas plus que le manque de professionnels, de psychologues scolaires, etc.
Il faut aussi tenir compte de l'articulation entre ces structures scolaires et les structures de santé, et de la façon dont les professionnels peuvent travailler ensemble et coopérer avec des passerelles. Encore faut-il que les structures le permettent, avec des plages horaires pour pouvoir formaliser ces rencontres et ces échanges.
Troisième remarque : peut-être n'a-t-on pas assez souligné le fait qu'il faut parler de reconnaissance des professionnels et des différentes professions. On trouve de moins en moins de professionnels dans certaines disciplines, et il faut aussi réfléchir à la façon dont ceux-ci sont reconnus. On peut parler des médecins, des pédopsychiatres, des psychiatres, mais il faut aussi se pencher sur la reconnaissance des psychologues. Il existe aujourd'hui une véritable difficulté dans ce secteur, et une vraie souffrance de ces professionnels.
J'ai cru comprendre que l'une de mes collègues estime que les structures sont trop nombreuses. Je ne le crois pas ! On a fermé énormément d'établissements qui n'ont pas été obligatoirement remplacés, et on a aujourd'hui des pathologies très diverses dans ces mêmes établissements, ce qui ne devrait pas être le cas, me semble-t-il.
À tout le moins, il faudrait que les établissements soient plus diversifiés et dirigés différemment pour pouvoir accueillir toutes ces pathologies. Il faut que ces structures s'adaptent aux différentes pathologies et recourent des équipes pluridisciplinaires extrêmement pointues.
M. Michel Amiel , rapporteur. - On retrouve souvent dans les instituts thérapeutiques, éducatifs et pédagogiques (ITEP) de jeunes gens qui n'y ont pas forcément leur place. Faute de mieux, le juge, en utilisant je ne sais quel article du code, les y place directement.
Comment mieux articuler l'action des différents intervenants s'agissant de ce problème de souffrance de l'adolescent ou de l'enfant ?
M. Daniel Chasseing . - On ne trouve pas de lits de pédopsychiatrie en Corrèze ou dans la Creuse. On en compte seulement huit à Limoges pour toute la région. Ceci pose beaucoup de problèmes en matière de prise en charge par l'Aide sociale à l'enfance (ASE) des enfants qui sont placés dans des structures qui ne sont pas adaptées, alors qu'ils devraient se trouver dans des services de pédopsychiatrie.
C'est un problème qu'il faudra essayer de résoudre rapidement.
Pour ce qui est de l'autisme, on a accompli des progrès en matière de diagnostic mais les parents sont ensuite obligés de se rendre en Belgique ou ailleurs pour faire prendre leur enfant en charge individuellement.
Les maisons d'accueil spécialisées comptent souvent des autistes adultes qui n'ont pas été diagnostiqués et qui sont pris en charge de façon non adéquate.
Mme Catherine Génisson . - Je vais être provocatrice mais je voudrais intervenir sur le sujet de la démographie médicale, qui connaît aujourd'hui des problèmes du fait de l'inégalité d'installation des médecins et du mode d'exercice de la médecine, qui a beaucoup changé. On sait qu'il faut former plus de médecins.
Or - et cela remet peut-être en cause le principe de l'autonomie des universités : les doyens font ce qu'ils veulent ! Il existe des spécialités pauvres. On parle beaucoup de la médecine scolaire, des pédopsychiatres, mais pas des psychiatres qui s'installent massivement en ville, où ils trouvent une reconnaissance ad hoc de leur profession. Ce sont les psychiatres hospitaliers qui manquent.
Il faut surtout insister sur le fait que les doyens font ce qu'ils veulent : la médecine du travail et la médecine scolaire sont les parents pauvres de notre système de santé. Lorsque je parle de la médecine, il ne s'agit pas seulement de la formation des médecins mais de tout ce qui concerne ces spécialités.
C'est une question de volonté, non de moyens. Je pense qu'il faudrait être plus coercitif par rapport aux doyens des facultés de médecine, qui font ce qu'ils veulent.
Par ailleurs, concernant la médecine scolaire, certaines décisions politiques ont été selon moi assez catastrophiques - RASED, psychologues scolaires. Même lorsque le budget de l'Éducation nationale était prospère, la médecine scolaire était le parent pauvre de l'Éducation nationale. De ce fait, le ministre de la santé et la faculté de médecine ont laissé pour compte la médecine scolaire.
Que pensez-vous de l'idée que la médecine scolaire ressortisse à nouveau de la compétence de la santé et non de celle de l'éducation nationale ? C'est une question provocatrice mais que je souhaitais vous poser.
M. Henri Tandonnet , président. - Devant cette pénurie, ne peut-on travailler avec ceux qui se trouvent sur le terrain ? Il existe pas mal de structures, même si l'harmonisation entre elles manque parfois...
Par ailleurs, comment organiser l'Éducation nationale afin qu'elle se charge de l'accompagnement nécessaire aux soins ? Une fois l'adolescent soigné, il faut le réintroduire dans un milieu normal, celui de l'éducation, au milieu d'adolescents correspondants à son âge. J'ai compris qu'on avait souvent des difficultés à trouver le bon interlocuteur ou les assouplissements nécessaires pour cet accompagnement...
M. Jean-Louis Brison. - Dans notre rapport, nous avons estimé que les maisons des adolescents sont des institutions avec lesquelles des regroupements d'établissements scolaires peuvent passer convention afin d'avoir des accès privilégiés à des professionnels qui accepteraient de conventionner une partie de leur travail avec les plates-formes que constituent les maisons des adolescents. On n'y trouve pas que des thérapeutes mais aussi des éducateurs ou des gens capables de conseiller et d'accompagner les adolescents.
Placer le monde de l'Éducation nationale, avec ses contraintes et sa culture, face au monde des soins ne permet pas d'aller assez loin. C'est pourquoi on développe à nouveau des institutions qui ont fait leurs preuves.
Vous posiez la question de savoir si le fait de confier la gestion des médecins de santé scolaire à la santé et non plus à l'Éducation nationale pourrait résoudre le problème : je ne le crois pas.
Le dernier élément qui nous tient à coeur concerne le retour à la scolarité des élèves qui doivent bénéficier de manière prioritaire d'une prise en charge thérapeutique lourde.
Ces retours sont si compliqués que les thérapeutes eux-mêmes en font un motif de soins. Une scolarité avec laquelle on se réconcilie et qui redémarre constitue un facteur de retour vers des normes de vie plus classiques pour les adolescents et leurs parents.
Nous pensons aussi que l'on peut favoriser ces retours, à condition qu'une commission ad hoc accompagne l'élève, autour du médecin scolaire, du psychologue de l'éducation nationale et de l'infirmière, sollicités par le professeur principal ou le professeur d'EPS - qui portent parfois un regard plus acéré que d'autres sur les élèves - voire par les agents de service, souvent témoins d'un certain nombre de signes.
M. Henri Tandonnet , président. - Vous préconisez donc la nomination d'un médiateur par établissement afin de suivre les signalements et de veiller au bon déroulement de l'accompagnement au retour...
M. Jean-Louis Brison. - Oui, c'est une formule.
Mme Marie-Rose Moro. - Nous avons appelé cela un « dispositif d'alerte », en l'envisageant plus en termes de fonctions que de personnes.
M. Henri Tandonnet , président. - Le dispositif doit être assez simple. On est souvent dans l'urgence. Il faut quelqu'un de responsable et que cette cellule ne soit pas compliquée.
Mme Marie-Rose Moro. - Ce n'est pas compliqué mais ce n'est jamais individualisé. Ce système ne peut reposer sur une seule personne. Les différents métiers doivent se réunir à l'intérieur de l'école.
M. Henri Tandonnet , président. - Je pense cependant qu'un responsable identifié est nécessaire. Dans le cas contraire, je crains que cela ne fonctionne pas très bien.
Mme Marie-Rose Moro. - Cela existe déjà.
Mme Marie-Françoise Perol-Dumont . - Des expériences très intéressantes ont été tentées avec les services d'assistance pédagogique à domicile (SAPAD), l'académie et les centres hospitaliers spécialisés. Il faut absolument une banque de données.
Mme Marie-Rose Moro. - On a déjà un institut et une application avec l'ensemble des ressources. C'est ce qu'on a proposé avec le « pass santé jeunes ».
Mme Marie-Françoise Perol-Dumont . - Votre proposition est intéressante.
Nous n'avons pas parlé des groupements hospitaliers de territoire (GHT). J'ai plaidé, dans ma région, pour un GHT intégrant la médecine psychiatrique. Je ne suis pas une professionnelle mais j'ai pensé que la prise en charge psychiatrique s'inscrit dans un parcours de soins général. C'est ce qui s'est fait.
J'y vois une amorce de solution temporaire pour pallier cette pénurie via la télé-médecine, grâce à un établissement référent et à des équipes mobiles. Cela existe déjà. Dans le milieu rural profond, où l'on ne peut avoir de pédopsychiatre, il est impératif que la prise en charge se déroule hors les murs, comme pour les adultes.
Qu'en pensez-vous ? Croyez-vous qu'il faille que la médecine psychiatrique et, singulièrement, la pédopsychiatrie soient parties prenantes ? Estimez-vous qu'il aurait mieux valu continuer à séparer la médecine psychiatrique de la médecine générale ?
Mme Catherine Génisson . - Les psychiatres s'y sont opposés !
Mme Marie-Françoise Perol-Dumont . - Il a fallu les convaincre mais cela existe chez nous.
Mme Catherine Génisson . - Pas partout !
Mme Marie-Rose Moro. - La psychiatrie est maintenant une spécialité médicale. C'est plutôt une bonne chose.
Un certain nombre d'organisations s'y sont toutefois opposées pour des raisons très pragmatiques. Malheureusement, il existe des hiérarchies entre médecine-chirurgie-obstétrique (MCO), psychiatrie, et pédopsychiatrie.
Ce n'est pas ma position mais la crainte était de perdre certains budgets. Il faut donc améliorer l'organisation et rendre l'offre de soins lisible, ce qui n'est pas toujours le cas, ainsi que vous le disiez.
Certes, des dispensaires et des équipes entières ont disparu, et les professionnels se sont sentis considérés comme quantités négligeables.
En outre, les patients en psychiatrie atteints de pathologies structurées sont mal soignés sur le plan somatique.
Par ailleurs, certaines pathologies doivent être traitées par les deux systèmes. Par exemple, certaines maisons des adolescents, comme la mienne, sont pluridisciplinaires. On y trouve à la fois des pédiatres et des psychiatres - mais c'est extrêmement rare.
On a dit qu'on avait du mal à adapter les trajectoires scolaires des enfants ayant connu des moments de fragilité. Or, il existe en France un système génial, le système soins-études, issu de la Seconde Guerre mondiale. Certains départements, plus chanceux que d'autres, en disposent, d'autres non.
Ce sont des endroits qui sont situés à Paris, mais aussi parfois à la campagne, où l'on se soigne et où l'on poursuit à la fois ses études. Cela fonctionne extraordinairement bien et c'est totalement déstigmatisé : on va à l'école, au collège, au lycée, dans un centre de formation, mais on se soigne avant, pendant et après, et l'on s'occupe des parents.
Ces endroits ne sont toutefois pas suffisamment nombreux. La Fondation de santé des étudiants de France a été pionnière en ce domaine. Ceci a été évalué très positivement. Croyez-vous que cela soit en voie de généralisation ? Pas du tout ! Pourtant, cela ne coûte pas spécialement cher et remet des collégiens, des lycéens, des étudiants sur la bonne voie, ce qui n'a pas de prix. Tous les pays européens nous envient cette organisation. Certains l'ont même mise en place.
Un institut ou une fondation permettrait de capitaliser ces solutions.
La reconnaissance des professionnels est une vraie question. La formation des psychologues est souvent très exigeante ; or, ils ne trouvent pas toujours beaucoup de travail par la suite et sont peu payés.
Dans certains pays, les psychologues qui ont une fonction de soins suivent un internat comme les médecins. Ils ont des responsabilités à l'intérieur de l'hôpital afin d'être bien formés. C'est le cas en Espagne et dans d'autres pays européens mais pas en France. Cela limite parfois leurs responsabilités et surtout leur reconnaissance.
Quant aux pédopsychiatres, quelques-uns peuvent se sentir peu reconnus. Les débats idéologiques autour de l'autisme ont ainsi été très difficiles pour la communauté des pédopsychiatres. On a même retiré l'autisme du champ de la pédopsychiatrique ou de la formation continue.
C'est là un vrai problème, quasiment spécifique à la France. On est parfois incapable de travailler ensemble sur des objets complexes.
Vous proposez que la faculté de médecine reconnaisse la médecine universitaire, la médecine scolaire, la médecine du travail et la pédopsychiatrie. Connaissant mes collègues, je ne sais si une politique coercitive pourrait être efficace. On pourrait toutefois la rendre incitative et fixer un cadre minimum aux universités.
Je crois plus à la nécessité de définir un cadre minimum si l'on veut que cela fonctionne et que l'on puisse former toutes les spécialités nécessaires à une prise en charge globale des problèmes de santé.
Mme Catherine Génisson . - C'est le problème de l'autonomie des universités, qui font ce qu'elles veulent. Je connais l'exemple d'un doyen de faculté de la région Nord-Pas-de-Calais qui ne s'intéresse pas à la médecine générale et n'organise pas de stage dans ce domaine. C'est pourtant un devoir, en particulier en matière de pédopsychiatrie.
Vous dites que les consultations privées de ce secteur sont sous-payées, alors que les psychiatres du privé gagnent bien leur vie. Pourquoi les pédopsychiatres privés n'ont-ils pas droit à une reconnaissance spécifique ? C'est une spécialité supérieure à la psychiatrie !
Mme Marie-Rose Moro. - Il n'y a pas de reconnaissance de la compétence pédopsychiatrique dans le privé. Or, un acte pédopsychiatrique nécessite bien plus de temps qu'un acte dans le domaine de la psychiatrie des adultes.
Mme Catherine Génisson . - C'est peut-être une piste.
Mme Marie-Rose Moro. - En effet.
Les psychiatres du privé font toutefois partie des spécialistes les moins payés. Les pédopsychiatres qui s'installent en ville intègrent des réseaux afin de pouvoir travailler avec l'hôpital. Mon propre réseau compte mille professionnels, ce qui n'existe pas dans le Nord-Pas-de-Calais.
Mme Maryvonne Blondin . - Dans certaines régions, des conventions entre l'ARS et le rectorat comportent des référents afin de faire vivre tout cela, avec des conseillers techniques en médecine, dans le domaine infirmier, au rectorat, mais cette architecture n'existe pas encore chez les psychologues.
On manque de conseillers techniques pour coordonner les échanges entre l'ARS, le dispositif santé et soins, et l'Éducation nationale. Il faudrait le mettre en place dans le cadre de la création de l'institut que vous évoquiez.
Mme Marie-Rose Moro. - En effet !
M. Jean-Louis Brison. - Nous avons rendu notre rapport au Président de la République, le 29 novembre dernier, en présence de quatre ministres. Les ministres de la santé et de l'éducation nationale et de la recherche ont signé ce jour-là une convention-cadre qui vaut pour les trente académies de France et de Navarre. Vous l'avez dit vous-même, cela n'existe pas partout. On demande maintenant à chacune des académies de construire une convention obligatoire avec l'ARS adaptée à leur territoire.
Je suis par ailleurs totalement convaincu qu'il faut auprès des recteurs un correspondant de la corporation des psychologues de l'éducation nationale.
Mme Catherine Génisson . - Il faut faire la même chose avec les doyens de médecine !
Mme Marie-Rose Moro. - Il faut un cadre pour les doyens de médecine !
M. Daniel Chasseing . - Les addictions, notamment au cannabis, entraînent-elles des troubles psychiatriques ?
Mme Marie-Rose Moro. - C'est une question importante et d'actualité, à propos de laquelle les associations de parents d'élèves me demandent toujours des conférences. J'ai dû en faire une centaine dans ma vie, tant la question se pose au quotidien.
Les addictions sont à coup sûr un problème de santé publique chez les jeunes et ce de plus en plus tôt. Le phénomène est assez diversifié et touche toutes les classes sociales. Les plus défavorisées et les minorités culturelles constituent des milieux qui vulnérabilisent les enfants et leur développement. Il faut donc également s'occuper de l'environnement.
Un certain nombre de jeunes utilisent le cannabis à titre d'expérimentation. D'autres vont s'y accrocher et être pris au jeu. On entre alors dans les addictions au sens psychiatrique du terme.
A priori, les addictions ne créent pas de pathologie psychiatrique structurée - schizophrénie, dépression au sens psychiatrique du terme, comme les maladies bipolaires. C'est toutefois un facteur de vulnérabilité.
Dans un certain nombre de cas, elles déclenchent des pathologies dont on n'est pas sûr qu'elles ne seraient pas arrivées sans cela, les aggravent et rendent le diagnostic beaucoup plus tardif. Il s'agit donc de quelque chose de grave. L'unité de l'INSERM de Bruno Falissard mène un certain nombre d'études sur ces questions.
Cela crée également des tas d'autres pathologies - symptômes dépressifs, troubles de la mémoire, de l'attention, retrait du monde, etc. - mais il faut être nuancé.
Deuxièmement, ceux qui ont une vulnérabilité psychologique ou psychiatrique vont parfois considérer les addictions comme une sorte de médicament pour se soulager, s'endormir, diminuer la souffrance, et avoir une raison objective de ne pas comprendre ce qui se passe.
Il faut donc vraiment s'occuper des addictions à l'adolescence, non seulement pour éviter les pathologies psychiatriques structurées, mais surtout pour éviter à ces adolescents de souffrir et de développer une sorte de rapport difficile au monde.
Lors de nos auditions, nous avons été frappés par l'intérêt des associations de pairs, dont les membres sont capables de repérer l'alcool, l'héroïne et les amphétamines en allant au plus près de leurs camarades en danger.
L'engagement et l'intérêt de ces jeunes sont impressionnants. Cela leur fait également du bien de mener ce travail en rapport avec le lien social.
Il s'agit de quelque chose à encourager. C'est le cas dans les textes sur les lycées et les collèges. Cela devrait être organisé et soutenu. Il s'agit d'une véritable action en lien avec le système scolaire et le système de santé.
M. Michel Amiel , rapporteur. - Pouvez-vous nous dire deux mots sur l'épidémiologie de la pédopsychiatrie ? De nouveaux troubles qui n'existaient pas il y a trente ans sont-ils apparus ? Comment voyez-vous les choses en fonction des catégories sociales et des territoires ?
Mme Marie-Rose Moro. - C'est tout l'objet de notre unité INSERM. Très peu d'unités de l'INSERM traitent de l'épidémiologie des troubles des enfants et des adolescents. Cela devrait pourtant être encouragé.
Ces trente dernières années ont en effet connu une évolution des pathologies du développement, qui sont très influencées par les organisations familiales, l'école et la société.
Par ailleurs, la société tolère beaucoup moins de souffrances et de dysfonctionnements chez les enfants - et c'est tant mieux. Elle demande donc qu'on les reconnaisse, qu'on les diagnostique et qu'on les soigne.
M. Michel Amiel , rapporteur. - Ne trouvez-vous pas que le seuil de frustration individuelle a beaucoup baissé ?
Mme Marie-Rose Moro. - Vous voulez parler de la tolérance individuelle... En effet, mais j'ai l'impression que c'est la tolérance des parents et de la société qui a reculé, plus que celle des enfants.
La dépression des enfants n'existait pas auparavant. Elle existe à présent. Il en va de même chez le bébé. Il est vrai qu'on était moins capable de la diagnostiquer mais cela devient un objet de la pédopsychiatrie.
La dépression, chez l'adolescent, reste très importante. Elle touche entre 8 % à 10 % d'une classe d'âge, ce qui est beaucoup, et prend des formes en rapport avec la société, comme les troubles du comportement alimentaire qui, il y a trente ans, n'existaient que dans certaines classes sociales, surtout les plus favorisées.
Aujourd'hui, les troubles du comportement alimentaire se sont démocratisés. Ils appartiennent non seulement à toutes les classes sociales, mais également à toutes les cultures de notre pays. Auparavant, les enfants de migrants n'avaient aucun trouble du comportement alimentaire, contrairement à ce qui se passe à présent.
Cela signifie que la souffrance, qui est parfois diffuse, prend une forme qui attire l'attention de l'adulte.
Les troubles de l'attention ont augmenté de façon très importante ces dix dernières années. Ceci est peut-être lié à la nécessité de se concentrer à l'école et d'être bon élève. Peut-être acceptait-on auparavant que les enfants ne se concentrent pas tous, ne soient pas tous parmi les meilleurs et n'apprennent pas tous ce qu'ils devaient apprendre. Les pathologies sont également liées aux attentes et aux projections.
Des pathologies comme les phobies scolaires apparaissent. Elle n'existe pas sur tous les territoires. On les trouve surtout dans les grandes villes. On parle même d'épidémies à Paris, Lyon, etc. La phobie scolaire touche les élèves qui n'arrivent pas à aller à l'école et qui sont pris d'une angoisse sur le chemin de celle-ci, ou lorsqu'ils y arrivent. Ils sont angoissés par le rapport aux autres, mais aussi par le rapport au savoir et aux adultes.
M. Michel Amiel , rapporteur. - Est-ce que la violence a véritablement augmenté, en particulier en milieu scolaire ?
Mme Marie-Rose Moro. - Pour en finir avec l'épidémiologie, les troubles psychotiques ne se sont pas modifiés. Il y a des discussions autour de l'autisme, mais ce sont à peu près les mêmes prévalences.
Pour ce qui concerne la violence à l'école, je dois dire que ni les études ni mon expérience clinique ne me permettent vraiment de dire si les choses sont objectives ou ressenties.
Toujours est-il qu'il existe une violence ressentie importante, qui se modifie avec les réseaux sociaux, et qui fait que les enfants ne sont pas toujours armés pour y répondre. Ils ont beau connaître les réseaux sociaux, ils doivent se protéger seuls, les parents ne connaissant pas trop le sujet, qui est nouveau pour eux. C'est peut-être là la nouveauté. Les formes changent et les enfants y sont exposés seuls, comme si les adultes ne pouvaient pas correctement les protéger. On doit donc faire en sorte de protéger ces enfants. La notion de protection et le fait que l'école soit un havre de paix sont importants.
Mme Catherine Génisson . - Qu'en est-il des jeux de rôle et du jeu du foulard ?
Mme Marie-Rose Moro. - Le jeu du foulard est un jeu dangereux, mais ce n'est pas un jeu de rôle. Il se répand un peu comme une épidémie : il arrive à un endroit, s'étend, puis on n'en parle plus. Il continue à exister mais il a diminué.
Vous n'avez pas évoqué la radicalisation : voilà un processus qui peut fasciner les personnes fragiles ou qui n'ont plus d'idéaux, et que la guerre excite. Ce sont des pathologies de la fragilité et de la désespérance.
M. Jean-Louis Brison. - Je pense qu'on a encore énormément de progrès à faire pour faire en sorte que les élèves aient le sentiment d'avoir des moyens de recours et puissent parler de ces choses au sein de l'établissement scolaire.
Je l'ai dit en introduction, notre institution solaire n'a pas l'habitude de ces prises de parole et de ces recours. Il n'en demeure pas moins qu'il faut faire savoir que le cabinet de l'infirmière constitue un espace de protection où déverser sa souffrance ou ses difficultés, dont on peut se débarrasser. Toutes ces choses méritent d'être mises en place.
J'en veux pour dernier exemple les conditions de travail du lycéen, qui ne font pas l'objet de discussions réelles ni objectives. Lorsqu'on est apprenti, on est protégé par le droit du travail. Il existe une réglementation qui s'impose à l'employeur, et la santé et les conditions de travail doivent répondre à un certain nombre d'exigences.
Combien de temps un lycéen de terminale travaille-t-il ? À quel rythme ? Quelle est l'ergonomie du lycéen par rapport au travail ? Où en parle-t-on ? Le statut du lycéen de terminale, qui a souvent dix-huit ans et est donc majeur, est le même que celui d'un élève de sixième !
Interrogeons-nous sur les formes de scolarité. Le recueil de la parole de l'élève doit sans doute être adapté à son âge, afin de faire en sorte qu'il existe une écoute particulière.
Je ne me situe pas sur le même plan que Marie-Rose Moro qui, par son métier, ses compétences et son expérience, traite des cas les plus lourds, mais les souffrances passagères, les difficultés, les incompréhensions, le sentiment de la dignité des élèves en échec scolaire peuvent sans doute être entendus et traités de manière plus fine et plus efficace.
Mme Marie-Rose Moro. - Il s'agit au fond de démocratie scolaire !
Mme Catherine Génisson . - Des budgets participatifs à l'initiative de la région existent...
M. Henri Tandonnet , président. - Merci. On a bien vu que les besoins étaient immenses.
Mme Marie-Rose Moro. - Sauvez la pédopsychiatrie !
M. Henri Tandonnet , président. - Grâce à votre investissement, on voit qu'il existe des pistes et des solutions, comme le projet de santé, la formation, la recherche...
M. Jean-Louis Brison. - Marie-Rose Moro vient de demander avec humour que l'on sauve la pédopsychiatrie. Je vous recommande également, si vous me le permettez, d'être attentif à l'évolution du statut des psychologues de l'Éducation nationale. Nous sommes actuellement sur une ligne de crête. Les arbitrages sont en train d'être rendus. Des choses importantes vont se jouer dans les semaines qui viennent.
Mme Maryvonne Blondin . - Cela aurait dû sortir en fin d'année dernière. Ce n'est pas encore le cas et l'inquiétude est vive, car le concours arrive.
Mme Marie-Rose Moro. - Surveillez bien les choses !
M. Henri Tandonnet , président. - Merci.
Audition de M. Dominique Maigne, directeur de la Haute Autorité de santé, de Mme Marie-Hélène Rodde-Dunet, chef du service Évaluation de la pertinence des soins et amélioration des pratiques et des parcours, et de M. Michel Laurence, chef du service Bonnes pratiques professionnelles, représentant la Haute Autorité de santé
M. Alain Milon , président . - Madame, messieurs, je vous remercie d'avoir répondu à notre invitation.
La Haute Autorité de santé (HAS), dont la commission des affaires sociales a entendu ce matin la présidente, a des missions très nombreuses, qui ne cessent d'ailleurs d'augmenter. Parmi celles-ci figurent en premier lieu les recommandations de bonnes pratiques destinées à permettre la meilleure prise en charge possible des patients partout sur le territoire national.
Notre mission d'information sur la prise en charge psychiatrique des mineurs se devait donc de vous entendre pour connaître vos travaux en la matière. C'est aussi pour nous l'occasion de recueillir votre appréciation sur la qualité de cette prise en charge aujourd'hui en France et sur les moyens de l'améliorer.
Cela nous paraît d'autant plus utile que la question même des bonnes pratiques en matière de psychiatrie, des mineurs en particulier, a fait l'objet d'importantes polémiques auxquelles la HAS s'est trouvée partie.
Je vais donc vous laisser la parole pour un bref propos introductif à la suite duquel le rapporteur, Michel Amiel, et les membres de cette mission d'information vous poseront quelques questions. Je rappelle que cette audition est ouverte au public et à la presse.
M. Dominique Maigne, directeur de la Haute Autorité de santé . - Le programme de travail de la Haute Autorité de santé dans le champ de la santé mentale est assez fourni. Nous avons même, d'une certaine façon, contractualisé ce que nous pouvons faire sur l'ensemble de ces thématiques, avec nos donneurs d'ordre, essentiellement le ministère de la santé, et en son sein la direction générale de l'offre de soins, dans un programme pluriannuel qui embrasse tout le champ de la santé mentale en établissements, mais aussi par le biais de la pathologie.
S'agissant des recommandations concernant les pathologies de santé mentale, plusieurs de nos travaux concernent, de façon incidente ou centrale, la problématique de la prise en charge des enfants et adolescents. Nombre sont en cours d'élaboration. Ce sont des travaux lourds. Un comité de pilotage a été institué avec l'ensemble des acteurs - institutionnels, professionnels, associations - : il s'agit d'une instance de concertation et d'écho de l'ensemble des travaux que nous menons en santé mentale.
Le champ des recommandations porte sur deux axes : la pathologie - il s'agit alors essentiellement de recommandations de pratique clinique -, le parcours - c'est le champ des nombreux guides que nous élaborons. Ce sont essentiellement les recommandations de pratique clinique qui rejoignent les problématiques de cette mission d'information.
M. Michel Laurence, chef du service Bonne pratiques professionnelles, représentant la Haute Autorité de santé . - En termes de recommandations de bonnes pratiques, vous connaissez les travaux sur les interventions et la prise en charge des enfants autistes. Nous avons développé ce champ et allons actualiser la recommandation sur le diagnostic et l'évaluation de ces enfants.
Dans le domaine de la pédopsychiatrie ou de l'enfant en psychiatrie, l'année dernière, nous avons formulé une recommandation sur le trouble déficit de l'attention avec ou sans hyperactivité (TDAH). Nous avons mené un travail sur les troubles bipolaires chez les adolescents, qui demandent une prise en charge importante car le risque de suicide est très élevé. Ce travail était plutôt destiné aux médecins généralistes afin qu'ils puissent dépister les adolescents présentant ce trouble bipolaire car c'est un diagnostic difficile à poser. Il s'agit de favoriser la coordination entre le généraliste et le psychiatre.
Nous avons également mené un travail sur la dépression chez l'adolescent destiné plus spécifiquement aux généralistes, en veillant à créer du lien et à favoriser la coordination entre eux et les psychiatres.
Enfin, en 2010, nous avons aussi mené un travail sur l'anorexie mentale, que nous complétons actuellement avec une réflexion sur la boulimie et l'hyperphagie boulimique.
Tel est le champ que nous couvrons en matière de recommandations pour la pédopsychiatrie.
Mme Marie-Hélène Rodde-Dunet, chef du service Évaluation de la pertinence des soins et amélioration des pratiques et des parcours . - Vous vous interrogez sur les dispositifs de coordination qui existent entre professionnels de santé. Cette question touche assez vite la notion de parcours de soins. Nous n'avons pas travaillé de façon spécifique sur les parcours de soins chez les enfants atteints de troubles psychiatriques. Cependant, aujourd'hui, nous avons engagé cette démarche en entreprenant un travail sous l'égide du comité de suivi en psychiatrie, pour promouvoir la coordination entre les médecins généralistes et les psychiatres.
Nous abordons le parcours de santé du point de vue du professionnel, quel que soit le type de population. Par conséquent, nos travaux incluent les enfants.
Ce n'est sans doute pas l'idéal aujourd'hui car l'enfant en difficulté psychiatrique se rend souvent directement chez le psychiatre sans passer par le médecin généraliste. Reste qu'il est important d'associer la médecine générale dans cette démarche. Ce travail devrait aboutir d'ici à la fin de l'année.
Parallèlement, nous travaillons sur tous les troubles « dys » chez l'enfant, grâce à la mise en place d'un groupe de travail.
M. Michel Amiel , rapporteur . - Vous avez parlé de champ de la santé mentale et défini un certain nombre de pathologies structurées, qui sont de véritables pathologies psychiatriques demandant des réponses d'ordre strictement médical. Toutefois, le champ de la santé mentale n'est pas seulement celui de la maladie mentale.
Quelle est l'articulation entre maladies mentales, santé mentale, maladies psychiatriques, troubles relevant de la neurologie ? L'autisme occupe une place tout à fait particulière : il s'agit d'un sujet délicat sur lequel nous éviterons toute polémique et qui a déjà été abordé par une commission sénatoriale.
M. Dominique Maigne. - Il n'y a pas de réflexion propre sur les classifications en santé mentale, ce n'est pas notre sujet. Nous travaillons à partir des demandes des professionnels ou de la commande publique, laquelle véhicule également la perception et les demandes des professionnels et des associations.
De façon pragmatique, nous essayons de ne pas nous arrêter aux classifications et aux concepts. Nous partons plutôt des situations cliniques. C'est un peu notre marque de fabrique.
M. Michel Laurence. - Sur la santé mentale, il y a la définition de l'OMS. En psychiatrie et en santé mentale, nous nous appuyons également sur les travaux et les définitions du ministère. Nous n'avons pas mené de travail pour proposer de nouvelles définitions. Nous travaillons en fonction des saisines ou des sujets.
Tout le monde adhère à la définition de la santé mentale fixée par l'Organisation mondiale de la santé (OMS) ou aux éléments qui sont définis dans le plan Psychiatrie et santé mentale 2011-2015. La santé mentale est une notion très large, qui va au-delà de la pathologie même. Cependant, la pathologie reste notre porte d'entrée. Les « dys » concernent la santé mentale, bien plus que la pathologie.
M. Alain Milon , président . - J'ai bien entendu vos remarques sur les travaux du comité de pilotage en direction des généralistes et, sans doute aussi, des pédiatres.
Vous parlez de la reconnaissance possible des maladies bipolaires ou de la dépression. Est-ce le rôle d'un généraliste ou d'un pédiatre de faire le diagnostic d'une maladie bipolaire ? Son rôle n'est-il pas plutôt de dépister un trouble du comportement et d'orienter le patient vers un psychiatre ?
M. Michel Laurence. - Effectivement, le médecin généraliste ou le pédiatre a pour rôle de repérer pour adresser l'enfant au psychiatre. Sur la dépression de l'adolescent, certains médecins généralistes ont des formations et parviennent à l'identifier. Dès qu'il y a doute, c'est prévu dans les recommandations, le généraliste doit adresser le passant au psychiatre.
L'une des recommandations - elle est d'ailleurs labellisée - portait sur la coordination entre le généraliste et le psychiatre. La communication entre eux se développe : psychiatres et médecins généralistes s'y emploient. La situation s'améliore.
M. Michel Amiel , rapporteur . - La HAS est bien connue pour ses préconisations et ses fiches de préconisations dans divers domaines. Pour l'ensemble des pathologies que vous avez évoquées, une fois le diagnostic établi, on peut formuler des préconisations, sachant que certains diagnostics ne sont pas évidents à établir immédiatement.
Attardons-nous sur la notion de parcours. Vous avez rappelé que le parcours de soins commençait chez le généraliste, dont le rôle consiste à dépister, repérer et orienter. Tout cela semble aller de soi, mais, dans la pratique, les difficultés sont nombreuses. Pour qu'il y ait diagnostic, encore faut-il avoir accès à celui qui peut l'établir. Les délais sont souvent très longs pour obtenir des consultations spécialisées en pédopsychiatrie. Quelle est la part de décisions de la HAS pour améliorer ce parcours ?
Mme Marie-Hélène Rodde-Dunet. - La HAS a son mot à dire mais nous n'avons pas tous les leviers entre les mains pour améliorer le parcours. Nous formulons des préconisations et réalisons un énorme travail de synthèse à partir d'un socle de connaissances de tout ce qui se passe à l'étranger. Le document sur la coordination entre médecine générale et psychiatrie sera bientôt publié. Nous souhaitons que nos productions deviennent des leviers.
M. Michel Laurence. - La HAS a un rôle d'acculturation envers les professionnels. C'est pour cela que le comité de pilotage a toute sa pertinence. Il favorise le lien entre les professionnels et différentes disciplines. Mais il reste certains leviers, par exemple ceux qui sont propres à la région ou à la direction générale de l'organisation des soins.
M. Dominique Maigne. - Ce sont des régulateurs de l'offre. Dans ce domaine, nous n'avons ni levier ni compétence. Nous pouvons porter un regard en termes d'évaluation, notamment proposer des changements. Quelle que soit la pathologie, notre ligne, c'est la coopération entre les professionnels. Il s'agit de rétablir la place du généraliste dans le parcours.
M. Michel Laurence. - La santé mentale chez l'enfant ne concerne pas seulement le domaine sanitaire ou médico-social. Elle suppose une prise en charge globale et couvre un champ très large, jusqu'à l'éducation nationale. Les leviers sont donc multiples et ne relèvent pas seulement des instances ou des régulateurs qui s'occupent du médical ou du médico-social. C'est nettement plus complexe.
Les travaux de la HAS présentent l'intérêt de mettre en exergue la coordination qui doit avoir lieu, dans un champ assez large.
Les recommandations de bonnes pratiques impliquent les professionnels de différents horizons, afin qu'ils participent et puissent prendre conscience de cette situation et la répercuter auprès des différents décideurs.
M. Michel Amiel , rapporteur . - Monsieur le directeur, vous dites qu'il faut mettre le médecin généraliste au coeur du dispositif, mais cela fait quarante ans que l'on entend cela ! Le généraliste est au coeur de tout et se retrouve finalement en dehors de tout, tellement il est accaparé par différentes tâches.
En matière de repérage et de dépistage, il faut de la précocité : celle-ci doit concerner à la fois le diagnostic et la prise en charge. À quoi sert un diagnostic précoce si le patient n'est pas pris en charge ?
Avez-vous une approche évaluative du parcours de soins ou est-ce en dehors du champ de vos compétences ?
M. Dominique Maigne. - Ce n'est évidemment pas hors cadre. Les professionnels que nous réunissons font bien évidemment part de leur expérience - laquelle est capitalisée dans les recommandations - et rapportent très souvent les propos que vous venez de tenir, monsieur le rapporteur.
L'évaluation des situations et des dysfonctionnements constatés dans l'offre trame les travaux. Sur le plan institutionnel, nous n'avons pas de compétences en termes d'évaluation de la politique de santé mentale de l'enfant : cela relève du Haut Conseil de la santé publique. La HAS n'a fait l'objet d'aucune saisine.
M. Michel Laurence. - Pour avoir des évaluations, il faut de la donnée. C'est également l'une des problématiques auxquelles nous sommes confrontés.
M. Michel Amiel , rapporteur . - Quelle est votre approche des établissements susceptibles d'intervenir dans le champ de la santé mentale ?
Madame, vous avez évoqué un certain nombre d'expériences et d'innovations étrangères. Quel regard critique portez-vous ? Quelles préconisations formuleriez-vous dans ce domaine ?
M. Dominique Maigne. - La certification est la base de l'évaluation des établissements, qu'ils soient publics ou privés. Il n'existe pas de dispositif spécifique de certification des établissements de santé mentale, la majorité des services de psychiatrie se trouvant au sein d'hôpitaux pluridisciplinaires.
On prend en compte la dimension psychiatrique, notamment celle de l'enfant, avec différentes approches servant à la certification, par exemple le parcours de soins, au travers des audits de processus.
La notion de « patient traceur » est la nouvelle méthode de la HAS. Il s'agit de mobiliser les processus non pas en analysant la structure de façon transversale, mais en examinant la trajectoire du patient, la façon dont l'établissement s'est organisé, dont les professionnels ont géré la situation clinique.
Aujourd'hui, dans la certification de 2014, 300 établissements ayant une compétence en santé mentale ont été vus et 130 patients traceurs ont été mobilisés. C'est une mine d'informations sur l'organisation des établissements.
Dans le champ qui est celui de cette mission d'information, les capacités sont très limitées : on dénombre peu de services de pédopsychiatrie et peu de services avec des hospitalisations conventionnelles. L'essentiel se passe au sein des hôpitaux de jour ou des structures de secteur.
Les professionnels de la santé mentale ont bien compris les avantages de la certification et l'acculturation des professionnels de psychiatrie à la certification dans le champ de la santé mentale a beaucoup progressé ces dernières années. Avant, les professionnels de la psychiatrie avaient l'impression que l'on importait dans leur champ des approches qui étaient plutôt celle des soins somatiques. L'analyse par les processus, le patient traceur répondent beaucoup plus à leurs attentes.
M. Michel Laurence. - Je reviens sur la notion d'évaluation. Nous faisons toujours un benchmark et regardons ce qui se passe dans les autres pays.
En matière de recommandations, cela pose problème. Faut-il aller jusqu'à proposer des nouveautés organisationnelles dans le système de soins ? En général, nous nous limitons au système organisationnel existant.
J'en viens aux innovations que l'on trouve en région. Il faut les évaluer, car elles dépendent souvent des personnes et ne sont pas forcément reproductibles. Pourraient-elles avoir la même qualité sur tout le territoire ? Ce sont des questions lourdes de conséquences.
Mme Marie-Hélène Rodde-Dunet. - Les innovations existent mais il faut définir des critères d'évaluation. La plupart du temps, ce sont les promoteurs mêmes de ces innovations qui déclarent qu'elles sont de qualité. Notre rôle consiste à vérifier que l'évaluation est vraie.
Dans le travail sur la coopération entre médecine générale et psychiatrie, nos préconisations tiendront compte des évaluations internationales.
M. Michel Laurence. - Formuler des préconisations sur ce qui relève de l'organisation est délicat et difficile.
M. Michel Amiel , rapporteur . - Quelles préconisations formuleriez-vous pour améliorer les dispositifs en pédopsychiatrie ? Nous le savons, la France n'est pas la meilleure dans cette discipline.
M. Michel Laurence. - Cela s'explique par différentes raisons qui peuvent être liées à des questions d'organisation ou de personnels disponibles.
Pour la HAS, il est difficile de formuler une préconisation englobant les paramètres que nous ne pouvons modifier car nous ne disposons pas des leviers nécessaires.
M. Dominique Maigne. - La recommandation sur l'actualisation du diagnostic des enfants dans le champ de l'autisme s'appuie sur l'état des lieux et l'état des difficultés organisationnelles. La HAS n'est pas directement saisie pour formuler des préconisations de caractère organisationnel, ce n'est pas la voie que les pouvoir publics ont choisie dans les plans de santé publique.
La HAS est surtout mobilisée pour formuler des recommandations dans un champ où l'on sait qu'il existe de fortes controverses entre les professionnels, et pour établir des plaques de convergence, des zones de consensus. Je pense à l'autisme. L'approche organisationnelle, qui aurait pu passer par l'analyse de l'efficience des organisations, aurait été différente. Le rapport aux professionnels aurait été plus distancé. Là, nous avons rendu des recommandations pour les professionnels, élaborées par les professionnels et les représentants des patients.
M. Michel Amiel , rapporteur . - Je vais être provocateur, puisque vous avez évoqué l'autisme. Allez-vous préconiser de chasser les psychanalystes de l'approche des autistes, comme certains de nos collègues l'ont fait à l'Assemblée nationale ?
M. Michel Laurence. - En 2012, sur ce champ, nous n'avons pas pu tirer de conclusions parce que nous n'avions pas de données de littérature. En outre, aucun consensus ne se dégageait au sein du groupe de pilotage, malgré une consultation publique, les avis étant demeurés divergents. Aujourd'hui, nous ne savons pas si ces pratiques doivent être bannies ou préconisées. La réponse de la HAS, c'est que l'on ne sait pas et que l'on ne peut pas conclure.
M. Michel Amiel , rapporteur . - Votre réponse me convient.
M. Dominique Maigne. - Dans les groupes de travail actuels sur l'autisme, on met autour de la même table des professionnels de la psychiatrie avec des représentants de courants, portés par les associations de patients, qui se situent hors champ de la psychiatrie dite classique. Notre feuille de route, c'est de les faire travailler ensemble. Il est impossible d'élaborer une recommandation concernant le champ de la santé mentale sans les professionnels de ce secteur.
M. Michel Amiel , rapporteur . - C'est un vieux débat. Il n'est qu'à lire la correspondance entre Freud et Bleuler !
M. Michel Laurence. - La recommandation a bien montré qu'il n'y avait pas de consensus entre les professionnels et les patients, pas plus qu'entre les professionnels eux-mêmes.
Mme Catherine Génisson . - Le législateur n'a pas à faire de prescription médicale. Il doit simplement créer les conditions de prise en charge optimale.
Il semble ressortir de vos propos que la santé mentale de l'enfant est assez mal prise en compte en France. La pédopsychiatrie est en effet l'un des parents pauvres des spécialités médicales françaises.
Pouvez-vous affirmer, en tant que structure d'évaluation, que la pédopsychiatrie est une spécialité à part entière et doit être valorisée ? Pourriez-vous définir la bipolarité ? Cette pathologie semble s'étendre de façon importante ! On entend dire de certaines personnes qu'elles sont, de temps en temps, bipolaires. Ce terme ne masque-t-il pas des pathologies moins faciles pour les familles à entendre ?
M. Michel Laurence. - La définition de la bipolarité est très complexe, cette pathologie présentant plusieurs types. On le voit bien, ce terme est victime d'un phénomène de mode. Car, en réalité, il faut entre sept ans à neuf ans pour diagnostiquer un trouble bipolaire, qui revêt souvent une manifestation dépressive, pour laquelle un traitement de l'humeur est nécessaire.
Heureusement, nous n'avons pas tous une humeur constante. La question est de savoir à quel moment les changements d'humeur deviennent pathologiques. Effectivement, à la suite d'une énorme médiatisation, on confond la bipolarité et les troubles de l'humeur.
M. Dominique Maigne. - Nous établissons les recommandations concernant la pédopsychiatrie avec les pédopsychiatres. Dans le cadre des recommandations de 2012, les pédopsychiatres ont été présents jusqu'au terme de la démarche.
Les recommandations concernant le diagnostic, sur lesquelles nous commencerons à travailler en 2017, seront vraisemblablement pilotées par des pédopsychiatres. Il s'agit de prendre en compte cette qualification et cette spécialité dans leur dimension académique et universitaire. La pédopsychiatrie est valorisée par l'appel à des professeurs des universités-praticiens hospitaliers pour l'élaboration des recommandations qui les concernent.
Dans le cadre de l'autisme, par exemple, ces recommandations sont très structurantes et influent sur l'organisation des soins.
Mme Laurence Cohen . - Je partage tout à fait ce que Catherine Génisson a dit sur le rôle des parlementaires.
Il est sage de faire en sorte que tous les professionnels puissent travailler ensemble. En France, on a tendance à encenser une pratique et à la rejeter ensuite. Il faut permettre à chacun de travailler.
Vous avez souligné l'importance d'un diagnostic et d'une prise en charge précoces. Comment intervenez-vous pour l'encourager ?
Vous avez également signalé que la majorité des établissements psychiatriques se trouvent dans des établissements généralistes. Je le rappelle, la psychiatrie en France a été avant-gardiste. Ne convient-il pas de réfléchir à la mise en place d'établissements psychiatriques dédiés ? Je pense surtout aux établissements psychiatriques destinés aux enfants et aux adolescents, qui sont peu nombreux.
À Gentilly, il y a un centre hospitalier public de psychiatrie de l'enfant et de l'adolescent, la Fondation Vallée. Des pratiques innovantes sont menées, qui pourraient sans doute être mieux partagées. Avez-vous des recommandations qui permettraient d'aider à cette réflexion ?
M. Dominique Maigne. - Depuis les années 80, la volonté politique a été d'organiser les secteurs de santé mentale, y compris les intersecteurs de pédopsychiatrie, en fonction d'un maillage prenant en compte l'ensemble des établissements. Pour autant, sur les 300 établissements que nous avons visités en 2014, la moitié est en mono-activité.
Il existe donc une pluralité d'organisations. Nous n'avons pas de doctrine, n'ayant pas été questionnés sur ce sujet. On observe, dans le champ de la certification, au travers des groupements hospitaliers de territoire (GHT) que les établissements en mono-activité sont encouragés à créer des coopérations avec des centres hospitaliers généraux.
Par ailleurs, de nombreux partenariats sont organisés pour la prise en charge des adolescents entre les établissements spécialisés et des centres organisés par les hôpitaux, dans un souci de non-ségrégation.
On observe donc un certain polymorphisme. Il n'existe pas de clivage entre les psychiatres représentant la tradition pédopsychiatrique et leurs confrères à la tête de secteurs dans des hôpitaux généraux. Je le souligne, les questions portent non pas sur l'organisation des établissements, mais sur l'intégration et la coopération entre les acteurs.
S'agissant des préconisations concernant l'organisation des prises en charge, la HAS s'intéresse, je le rappelle, aux recommandations de pratiques cliniques. La recommandation de 2012, issue des travaux des groupes de travail, sur les interventions concernant les enfants autistes portait sur le repérage précoce, la continuité et l'intégration, et fournissait des données sur les taux d'encadrement des enfants. Il est demandé à la HAS de travailler sur l'organisation transversale du point de vue du praticien ou du patient plutôt que du point de vue du régulateur.
Certes, nous pourrions travailler sur une recommandation à destination des décideurs, à savoir la ministre et les différents régulateurs en région, relative à l'organisation et l'organisation d'un champ particulier comme la pédopsychiatrie, l'autisme ou les prises en charge polypathologiques. Telle n'est pas aujourd'hui la volonté des pouvoirs publics.
M. Alain Milon , président . - Madame Cohen, il faudra reposer votre question à la Direction générale de l'offre de soins (DGOS). Monsieur Maigne, vous disiez avoir réussi à réunir les différents courants, comme si une certaine unité se dessinait concernant l'organisation territoriale. Ce n'est pas ce qu'on entend sur le terrain, notamment à propos des groupements hospitaliers de territoire (GHT).
Si l'on a des GHT en médecine, chirurgie et obstétrique (MCO) qui fonctionnent plus ou moins bien, la demande est forte pour ce qui concerne les GHT psychiatrie.
Mme Marie-Françoise Perol-Dumont . - Vous avez évoqué la coordination entre les professionnels de santé, en faisant brièvement référence au médico-social et à l'éducation. On le voit bien, la prise en charge psychiatrique des mineurs se situe au carrefour des champs sanitaire, médico-social, éducatif et, parfois, judiciaire - cela se vérifie avec les centres éducatifs fermés, où beaucoup d'enfants présentent des troubles du comportement - ou carcéral.
Je l'entends bien, vos préconisations concernent des pratiques cliniques. Toutefois, celles-ci se situent dans un contexte.
Par ailleurs, à vous écouter, on a le sentiment que la médecine mentale devrait faire partie des GHT généralistes. Tel est le cas dans certains départements, même si une telle évolution n'a pas été facile, les psychiatres redoutant une OPA sur leurs finances. Pouvez-nous nous donner votre sentiment personnel sur ce point ?
M. Dominique Maigne. - Les pouvoirs publics ont sans doute raison de nous saisir sur des recommandations de pratiques cliniques, pour permettre aux professionnels de dépasser les limites des approches institutionnelles, par ailleurs respectables, d'organisation territoriale et de gouvernance. Ainsi, ces derniers appréhendent mieux les besoins de coordination, de continuité, d'intégration et d'ouverture.
C'est la compétence de la DGOS de savoir comment les mariages se sont faits. La HAS se contente d'accompagner le mouvement au travers de la certification. Vos propos, madame la sénatrice, illustrent notre action : nous ne prenons pas en compte la dimension institutionnelle. Sanctuariser les ressources et disposer d'organisations plus cohérentes ne font pas partie du champ de compétences de la Haute Autorité.
Mme Marie-Françoise Perol-Dumont . - Avez-vous des recommandations particulières pour les médecins de la protection maternelle et infantile (PMI) ?
M. Michel Laurence. - Les bonnes pratiques s'appliquent à tout le monde !
Mme Corinne Imbert . - Ma question portera sur les troubles du déficit de l'attention, avec ou sans hyperactivité. Vous avez publié un guide des bonnes pratiques professionnelles en la matière. Que pensez-vous de l'affirmation selon laquelle les psychiatres contrôleraient les enfants qui ont du mal à se concentrer avec la Ritaline ? Je ne pense pas être hors sujet, car il semble qu'il s'agisse d'une vraie question pour la HAS.
Par ailleurs, que pensez-vous des personnes qui opposent les droits de l'enfant ?
M. Michel Laurence. - Peu d'enfants sont sous Ritaline. Je rappelle qu'il s'agit d'un traitement de deuxième intention. Les chiffres sont faibles, contrairement aux pays anglo-saxons. Il existe en effet de réelles contraintes d'autorisation de mise sur le marché.
Mme Corinne Imbert . - Qu'entendez-vous par « des chiffres faibles » ?
M. Michel Laurence. - Un ratio inférieur à 10 % mais je n'ai pas les chiffres.
M. Alain Milon , président . - Vous nous les communiquerez.
Mme Maryvonne Blondin . - Dans les critères de l'évaluation, prenez-vous en compte les délais entre le dépistage et la prise en charge ? Sont-ils longs ?
M. Dominique Maigne. - Les recommandations ne permettent pas de délai particulier.
M. Michel Laurence. - La santé mentale n'est pas le champ médical le mieux organisé en termes de logiciels et d'ordinateurs. Même en oncologie, spécialité mieux organisée, il n'est pas si facile de fournir un indicateur concernant le délai entre la première consultation et la première opération.
Mme Catherine Génisson . - Ce niveau d'imprécision des recommandations est-il lié à un manque de moyens ?
Mme Françoise Cartron . - Peut-être serai-je hors sujet mais je voudrais rebondir sur certains de vos propos, à savoir les préconisations que vous aviez émises et qui sont relatives à un taux d'encadrement des enfants autistes.
M. Dominique Maigne. - Il s'agit de nos recommandations publiées en 2012.
Mme Françoise Cartron . - En s'appuyant sur la demande des parents et sur les recommandations émises par l'éducation nationale, il a été décidé que les enfants autistes seraient de plus en plus nombreux à être accueillis à l'école, et ce dès le plus jeune âge. Avez-vous formulé des préconisations sur les conditions dans lesquelles ces enfants doivent être accueillis ?
M. Dominique Maigne. - En 2012, on a pointé un certain nombre d'exigences en termes de taux d'encadrement. Ce n'est d'ailleurs pas ce qui a généralement été retenu de nos recommandations. L'intérêt s'est davantage porté sur les types d'intervention et les écoles de pensée auxquelles nous nous référions. Pour autant, dans le cadre du plan Autisme, nos recommandations, que nous avons rendues conjointement avec l'Agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux (ANESM), ne faisaient pas référence à des plans d'organisation, qui ne nous étaient pas demandés.
M. Yves Daudigny . - Diagnostic, approche, prise en charge et suivi : existe-t-il une spécificité « enfants » et « adolescents » ou bien ne considère-t-on qu'une seule population, celle des mineurs ?
M. Michel Laurence. - La dépression et l'anorexie concernent plutôt les adolescents. Vous le voyez, j'ai tendance à réagir en fonction des situations cliniques.
M. Michel Amiel , rapporteur . - Avez-vous une approche épidémiologique en la matière ? En effet, il peut être intéressant de considérer certaines pathologies en fonction de l'âge, du contexte social ou du contexte géographique.
On le sait, certaines pathologies psychiatriques sont spécifiques au monde occidental, tandis que d'autres apparaissent chez les migrants.
M. Michel Laurence. - Pour ce qui concerne l'approche épidémiologique, nous nous fondons sur la littérature existante, en la contextualisant. Nous réunissons ensuite les experts et les professionnels de santé. Toutes les données apparaissent dans l'argumentaire scientifique.
Mme Maryvonne Blondin . - Je tiens à le souligner, une expérience de GHP régional en psychiatrie est actuellement menée, avec des établissements publics.
M. Alain Milon , président . - Madame, messieurs, merci de vos réponses. N'oubliez pas de nous envoyer les chiffres que nous vous avons demandés.
Audition des docteurs Zinna Bessa, sous-directrice « Santé des populations et prévention des maladies chroniques », et Philippe Leborgne, adjoint à la cheffe du bureau de la santé mentale, de la Direction générale de la santé (DGS)
Mme Corinne Imbert , vice-présidente . - Veuillez excuser le président Alain Milon, qui nous rejoindra dans quelques minutes. Je vous remercie d'avoir répondu à l'invitation de notre mission d'information sur la prise en charge psychiatrique des mineurs, dont notre collègue Michel Amiel est rapporteur.
Il nous a paru naturel de demander au Directeur général de la santé de nous présenter la vision qu'a le ministère des enjeux liés à cette question particulièrement importante en santé publique. Je précise que nous recevrons le 24 janvier Mme la Directrice générale de l'offre de soins pour discuter avec elle des questions qui la concernent.
Un important travail de clarification des concepts est nécessaire. Selon la définition des troubles dont souffrent les jeunes, différentes formes de prise en charge sont proposées aux familles. De plus, la définition des concepts influe sur les priorités données à l'action publique.
Nous souhaitons connaître la position de la Direction générale de la santé sur ce qui entre dans le domaine de la psychiatrie des mineurs, sur la qualité globale de cette prise en charge et sur les moyens de l'améliorer.
M. Michel Amiel , rapporteur . - Je précise que nous ne sommes pas tous médecins. Il serait préférable que le vocabulaire employé soit le moins ésotérisant possible.
Mme Zinna Bessa, sous-directrice « Santé des populations et prévention des maladies chroniques » de la Direction générale de la santé (DGS) . - Je vous prie d'excuser le directeur général de la santé, actuellement préoccupé par la gestion de l'épidémie de grippe.
Merci d'avoir créé cette mission d'information sur la question particulière de la santé mentale et de la psychiatrie des enfants et d'avoir pensé à la Direction générale de la santé. Je sais que vous interrogez des agences d'expertise telles que la Haute Autorité de santé, ainsi que la Direction générale de l'offre de soins. La position stratégique de la DGS est de définir les priorités de santé en agissant le plus précocement possible.
En 2013, la ministre des affaires sociales et de la santé a posé les bases de la stratégie nationale de santé, axée sur cinq priorités, dont la santé mentale et la jeunesse. Elles ont trouvé leur place dans la loi de modernisation de notre système de santé du 26 janvier 2016. L'un des buts de la stratégie nationale de santé est de réduire les inégalités sociales de santé. Pour ce faire, il faut soutenir la prévention en agissant de la façon la plus protectrice possible : plus on intervient tôt, plus on est efficace.
À ce titre, il ne faut pas négliger certains lieux stratégiques tels que l'école et la protection maternelle et infantile (PMI), qui assurent un accès à tous.
La stratégie nationale de santé s'est traduite par les travaux préparatoires de M. Laforcade et la loi de modernisation de notre système de santé. Sa principale avancée est l'inscription de la santé mentale, enjeu de société, dans une politique globale qui concerne davantage d'acteurs que les seuls spécialistes de la psychiatrie et les malades. La loi reconnaît une place à chacun dans le parcours de santé. Son article 69 insiste sur la spécificité des mineurs et enclenche une dynamique, par l'élaboration de projets territoriaux de santé - précisée dans le décret du 28 novembre 2016. Le but est de parvenir à une offre coordonnée sur tout le territoire national.
Le 10 octobre 2016, journée mondiale de la santé mentale, a été installé le Conseil national de la santé mentale, qui soutiendra la mise en place des projets territoriaux de santé. Il assurera la cohérence et l'évaluation des politiques publiques.
Une mesure phare a été prise à la suite du rapport Brison-Moro : l'expérimentation du repérage de la souffrance psychique avec une prise en charge en ville.
Un tournant doit être pris. La mise en place des actions de prévention doit se faire, selon nous, dès la PMI.
M. Philippe Leborgne, adjoint à la cheffe du bureau de la santé mentale de la Direction générale de la santé (DGS) . - Le champ de la DGS est celui de la prévention. J'insiste sur l'opportunité de l'article 69 de la loi de modernisation de notre système de santé, qui met l'accent sur la santé mentale des enfants et des jeunes.
M. Michel Amiel , rapporteur . - Merci de votre présentation dense. Vous avez déjà répondu en partie à nos questions, notamment sur le champ, que vous ne réduisez pas à la psychopathologie ni à la psychiatrie. Quid de l'épidémiologie ? Quelle approche chez le jeune ?
M. Philippe Leborgne . - Des enquêtes ont été menées en population générale sur les enfants et les adolescents. La difficulté des troubles mentaux chez les jeunes réside dans le fait que l'observation première a lieu dans le milieu de vie ; les premières personnes amenées à repérer ces troubles ne sont pas issues de professions médicales. Autre difficulté, la mesure de la souffrance psychique est davantage donnée en fourchettes qu'en chiffres précis.
Selon une étude de l'Institut national de la santé et de la recherche médicale (Inserm) de 2009, environ 2 % des enfants de moins de douze ans souffrent de troubles de déficit de l'attention, avec ou sans hyperactivité, 5 % de troubles anxieux et 0,5 % de dépression. Il faut repérer ces cas avant l'âge adulte, où ils se chronicisent. Selon une enquête de l'Inserm sur les troubles psychiques en amont des troubles mentaux menée auprès des adolescents, 45 % des filles de 13 à 18 ans souffrent d'une mauvaise image d'elles-mêmes, contre 20 % des garçons.
M. Michel Amiel , rapporteur . - Il faut bien différencier les souffrances psychiques et mentales.
M. Philippe Leborgne . - L'Organisation mondiale de la santé distingue la santé mentale positive, c'est-à-dire le bien-être, de la détresse psychologique, c'est-à-dire la souffrance psychique ou le mal-être, qui n'est pas encore une maladie et constitue notre champ d'intervention principal. Souvent labiles, ces événements sont résolutifs s'ils sont pris en charge précocement. Les causes en sont notamment le stress et les accidents de la vie. De cinq à dix séances de psychothérapie, associées à d'autres prises en charge, peuvent y répondre. Enfin, l'OMS distingue une troisième catégorie, celle des maladies mentales et psychiatriques, tels que les troubles anxieux, dépressifs, schizophréniques ou bipolaires. On trouve aussi les troubles des apprentissages en « dys », comme la dyscalculie ou la dyslexie.
M. Michel Amiel , rapporteur . - Pouvez-vous en dire plus sur les bipolarités ?
M. Philippe Leborgne . - Bipolarités et schizophrénies surviennent à l'adolescence ou au début de l'âge adulte. Le retard du diagnostic s'explique par la difficulté à déceler les premiers signes, qui sont labiles. Il faut poursuivre la surveillance dans le temps avant de poser le diagnostic, afin d'éviter tout faux positif. Il est toutefois important de poser un diagnostic précoce car ces pathologies sont plus difficiles à traiter si elles sont décelées plus tard. Une autre difficulté est liée au fait que la prévalence de ces pathologies étant basse, les personnes non issues du monde médical, les pédiatres ou les médecins de ville n'y sont pas assez confrontés pour savoir les dépister à temps. C'est pourquoi il faut améliorer le lien entre les acteurs de première ligne et les psychiatres.
M. Michel Amiel , rapporteur . - Ne constate-t-on pas des difficultés de suivi dans le temps ? La psychiatrie infantile prend en charge les enfants jusqu'à 15 ans. On pourrait préconiser une prise en charge jusqu'à 18 ans pour éviter la transition difficile entre psychiatrie infantile et adulte.
M. Philippe Leborgne . - Votre suggestion va dans le sens des préconisations générales, qu'il est difficile de mettre en place puisque 97 % des soins sont en ambulatoire et les lits en hospitalisation adulte.
M. Michel Amiel , rapporteur . - Comment, madame Bessa, jugez-vous la qualité de l'articulation entre les différents professionnels - pas seulement sanitaires mais aussi issus de l'éducation, voire de la justice ?
Mme Zinna Bessa . - Mon leitmotiv, c'est l'intervention précoce. Beaucoup d'initiatives locales vont dans le sens du décloisonnement souhaité. Une des difficultés actuelles est le manque de visibilité par absence de pilotage des différentes interventions. L'enjeu est de faire remonter les initiatives et d'insuffler une animation globale. La loi de modernisation de notre système de santé inclut l'animation nationale des PMI. On ne peut que se féliciter du travail préparatoire mené avec l'Assemblée des départements de France.
Le Comité technique pour l'animation nationale des actions de PMI sera installé le 24 janvier. L'une des missions sera de remonter les actions de ces structures de proximité, accessibles, et de travailler à l'émulation et à l'échange des pratiques qui ont fait leurs preuves, mais aussi à l'identification des actions manquantes.
Le comité, outil majeur, sera animé conjointement par l'Assemblée des départements de France et la DGS et se réunira deux à trois fois par an.
Après l'échelon de la périnatalité, au sein des PMI, se trouve celui de l'école, lieu de l'égalité des chances. Pour réussir le décloisonnement, nous nous appuyons sur trois outils : un contrat cadre de partenariat en santé publique, signé le 29 novembre 2016, qui montre l'engagement du Gouvernement en faveur d'une politique intersectorielle entre la Santé et l'Éducation nationale, assurée par les agences régionales de santé et les rectorats ; le parcours éducatif en santé, qui donne un rôle aux éducateurs et aux enseignants - la santé, que l'on souhaite avec les voeux de nouvelle année, est un enjeu majeur que tous les enseignants doivent aborder, et non uniquement en sciences de la vie et de la terre ; l'expérimentation du repérage de la souffrance psychique, notamment en milieu scolaire, qui est inscrite dans la loi de financement de la sécurité sociale pour 2017. En cours de préparation dans trois régions - Grand Est, Ile-de-France et Pays de Loire -, elle impliquera trois types d'acteurs : les adultes au contact des jeunes, tels que les enseignants et les éducateurs, s'appuieront sur un guide pour les orienter vers un second type d'acteurs qui assurera une évaluation - médecin traitant, médecin scolaire, psychologue de l'Éducation nationale. Celui-ci se référera ensuite au troisième type d'acteurs que sont les psychologues libéraux. Une prise en charge financière assure un forfait de douze séances, les parents pouvant aussi bénéficier de consultations.
M. Michel Amiel , rapporteur . - Quels sont les outils d'évaluation des professionnels du deuxième échelon ? Cette question recoupe celle de la formation des médecins généralistes.
M. Philippe Leborgne . - Depuis novembre, la DGS a établi un groupe de travail national réunissant l'ensemble des professionnels concernés, notamment les médecins généralistes, les psychologues et psychiatres et les Maisons des adolescents. Des groupes de travail plus resserrés valideront ensuite les outils de repérage en milieu ordinaire ainsi que les outils destinés aux médecins généralistes et scolaires. Nous avons besoin d'un consensus puisque ces outils influeront sur le type de prise en charge proposé aux adolescents et à leurs parents. Ils s'inspireront de ce qui a déjà été expérimenté dans différentes régions.
M. Michel Amiel , rapporteur . - Les psychologues de ville seront-ils payés par la sécurité sociale ?
Mme Zinna Bessa . - L'expérimentation, qui définira des outils de repérage, sera financée dans un premier temps par le fonds d'intervention régional FIR, c'est-à-dire pas directement par l'assurance maladie. Le montage est en cours.
M. Michel Amiel , rapporteur . - Quelle prise en charge pour l'urgence en pédopsychiatrie ? Les professionnels comme les familles sont parfois totalement démunis. Nous manquons de lits. C'est une véritable catastrophe. Quelles sont vos solutions pour l'ensemble du territoire ?
Mme Zinna Bessa . - J'ai défini le périmètre de la DGS en préambule. Je laisserai Mme Armanteras vous répondre.
Parmi les jeunes prioritaires, il faut aussi citer ceux de la protection judiciaire de la jeunesse (PJJ). Nous avons débuté des travaux préparatoires à la signature d'un contrat de partenariat avec la PJJ, à l'instar de celui avec l'Éducation nationale.
Les médecins de premier recours doivent aussi être mieux intégrés. Aujourd'hui, les réponses sont trop tardives. À côté de la prévention, quelle place accorder à la médecine générale pour assurer une prise en charge précoce ? L'expérimentation fournira des bases solides et pérennes.
M. Michel Amiel , rapporteur . - L'Agence nationale de santé publique a-t-elle une mission en ce sens ?
Mme Zinna Bessa . - Oui, elle joue un rôle majeur de surveillance et de promotion de la santé. L'un de ses enjeux est de travailler sur des pratiques validées. La santé mentale fait partie de ses priorités pour 2017.
M. Philippe Leborgne . - Des programmes expérimentaux sont actuellement menés et évalués par Santé publique France. On peut citer Panjo, « Promotion de la santé et de l'attachement des nouveau-nés et de leurs jeunes parents », qui a pour objectif de renforcer le rôle de détection des puéricultrices de PMI auprès des familles en grande précarité, ainsi que d'autres programmes de soutien en compétences psychosociales en milieu scolaire, ou de prévention du suicide, deuxième cause de décès chez les jeunes. La DGS pilote le programme Vigilans, de recontact des suicidants au cours des six à douze mois après la tentative puisque c'est la période la plus propice à la récidive.
Mme Catherine Génisson . - Merci de ces propos qui nous éclairent. Mon sentiment est que beaucoup de propositions intéressantes sont impossibles à mettre en place à cause d'une carence de moyens criante. Le hiatus est énorme. On sollicite beaucoup la médecine générale - M. Rapin ne me contredira pas - or les diagnostics sont très difficiles à poser. Un médecin généraliste n'est pas forcément aguerri, il fait face à une surcharge de travail, l'environnement professionnel autour de lui n'est pas important... Nous avons tous une part de responsabilité dans cette catastrophe. Je vous assure que ce n'est pas la joie quand un enfant souffre d'une pathologie psychiatrique.
M. René-Paul Savary . - Je partage ces propos. Il n'y a pas suffisamment de médecins généralistes, scolaires, de pédopsychiatres pour faire face à la schizophrénie. La mise en réseau des professionnels, qui n'est pas si difficile à établir, est victime de la complexité du système. C'est toutefois dans ce sens qu'il faut avancer.
Dans quelle catégorie les troubles en « dys » sont-ils classés ?
Monsieur Leborgne, vous avez évoqué les troubles psychiques des filles de 13 à 18 ans. Quelle proportion de ces troubles relève de comportements addictifs ?
M. Michel Amiel , rapporteur . - Le professeur Moro avait répondu que les études actuelles ne pouvaient pas trancher sur le caractère déclenchant - et non révélateur - des addictions.
M. René-Paul Savary . - J'en suis étonné.
M. Jean-François Rapin . - Moi aussi !
M. Philippe Leborgne . - Les troubles des apprentissages sont en première et deuxième catégorie. Leur repérage se fait avec l'Éducation nationale, puis avec des pédiatres, voire des neuropédiatres. Cela ne relève pas de la psychiatrie.
Je vous ferai parvenir les enquêtes sur les différentes addictions, dont je ne dispose pas ici.
Mme Anne-Catherine Loisier . - Appréhendez-vous les troubles liés à l'addiction aux jeux, qui entraînent une désocialisation ?
Mme Zinna Bessa . - Actuellement, l'addiction aux jeux n'est pas intégrée dans le champ de la santé mentale. Un travail important a en revanche été mené sur le tabac et les drogues illicites.
M. Michel Amiel , rapporteur . - Merci.
Mme Zinna Bessa . - Je reste à votre disposition. Mon dernier message est : pensez à la prévention et à l'intersectorialité.
Audition de Mmes Viviane Kovess-Masféty, présidente de la Commission spécialisée évaluation, stratégie et perspective (CSESP), et Claudine Berr, présidente de la commission spécialisée maladies chroniques (CSMC), représentant le Haut Conseil de la santé publique (HCSP)
Mme Corinne Imbert , présidente . - Je préside cette séance à la place du président Alain Milon, qui vous prie de l'excuser.
Je vous remercie d'avoir répondu à notre invitation et de nous avoir communiqué l'important travail fait par le Haut conseil à la santé publique sur l'évaluation du plan psychiatrie et santé mentale 2011-2015. Le Haut conseil à la santé publique est en effet investi depuis longtemps sur les questions de santé mentale et d'efficacité des politiques publiques dont celles en matière de psychiatrie.
Notre sujet, comme vous le savez est la prise en charge psychiatrique des mineurs. C'est donc un cadre défini même si les tentations sont grandes de l'élargir et les frontières sont parfois poreuses.
Vous nous avez préparé une présentation que nous allons écouter avec intérêt avant que le rapporteur Michel Amiel et les autres sénateurs présents ne vous posent des questions.
Je vous indique par ailleurs que cette audition est ouverte au public et à la presse.
Mme Viviane Kovess-Masféty présidente de la Commission spécialisée évaluation, stratégie et perspective (CSESP). - Nous vous remercions de cette invitation. Le Haut conseil à la santé publique a été créé en 2004, reprenant les missions du Haut comité de la santé publique et du Conseil supérieur d'hygiène publique.
La loi de modernisation de notre système de santé a rénové ses missions, qui sont principalement de contribuer à l'élaboration du plan national de santé, de fournir une expertise et des réflexions prospectives aux agences sanitaires et aux pouvoirs publics. Surtout, le Haut conseil à la santé publique contribue à l'élaboration d'une politique : cette année, il s'agit d'établir une politique de l'enfant globale et concertée.
Pour conduire ces missions, le Haut conseil à la santé publique évalue des plans : récemment, nous avons évalué le plan psychiatrie et santé mentale et le programme national d'action contre le suicide.
Le Haut conseil à la santé publique peut être consulté par les ministres intéressés, ainsi que par les présidents des commissions compétentes du Parlement, sur toute question relative à la prévention, à la sécurité sanitaire ou à la performance du système de santé. Si toutes les directions générales nous saisissent, la direction générale de la santé est notre principale commanditaire.
Le Haut Conseil regroupe des équipes pluridisciplinaires. Je suis psychiatre, avec une formation de santé publique, Claudine Berr est médecin et chercheur à l'Institut national de la santé et de la recherche médicale (Inserm) ; s'ajoutent également des profils des sciences humaines, des économistes, des géographes, des sociologues, ainsi que des médecins de diverses spécialités. Nous sommes reconnus pour notre capacité à fédérer les organismes partenaires et les praticiens de terrain.
Ces précisions faites, je vais vous présenter le contexte de la psychiatrie et de la santé mentale, puis Claudine Berr récapitulera les principaux enseignements de l'évaluation.
La santé mentale et les maladies mentales forment un sujet très vaste et complexe, ce qui n'empêche pas un traitement rigoureux. En premier lieu, les maladies mentales constituent un ensemble de symptômes ayant un retentissement significatif sur le fonctionnement des personnes.
Elles font l'objet de classifications, à l'instar de la classification américaine DSM, dont la cinquième version a introduit de nombreuses modifications en psychiatrie infanto-juvénile. Elle a consacré l'évolution de différentes catégories d'autisme et de troubles du développement au profit d'une conception plus large de troubles du spectre autistique, regroupant ces différentes maladies classées en trois niveaux de gravité en fonction de l'assistance nécessaire.
Cette évolution a des répercussions sur la quantité de patients concernés : un enfant sur quatre cents pour les troubles autistiques, contre un pour cent pour les troubles du spectre autistique. D'une façon générale, ces classifications sont adaptées pour tenir compte de la spécificité des enfants.
En second lieu, la détresse psychologique regroupe des symptômes psychologiques, souvent passagers, et très fréquents en population générale : qu'il s'agisse des enfants, adolescents ou adultes, environ 15 % à 20 % de la population a des symptômes de ce type. Il est important de garder en mémoire ces masses différentes de populations.
En fonction du groupe de pathologies considéré, si le système psychiatrique doit connaître 20 % de la population, il va avoir du mal à remplir son rôle. C'est pourquoi il est important de faire cette distinction entre des maladies mentales ayant des conséquences importantes sur le développement, et des symptômes passagers. Je ne dis pas que rien ne doit être fait pour ces symptômes passagers, mais il n'est pas certain que ce soit la psychiatrie qui doive intervenir.
En troisième lieu, la santé mentale positive correspond à la notion plus large du bien-être.
À ces concepts différents répondent des besoins de soins distincts : des soins psychiatriques ou des soins de santé mentale.
Une des spécificités de la pédopsychiatrie est que l'enfant ne demande pas lui-même des soins. L'adolescent peut le faire, mais pas le jeune enfant. C'est donc son entourage qui va porter sa parole. Or les enquêtes épidémiologiques en pédopsychiatrie soulignent bien que les symptômes sont perçus très différemment par l'enfant, les parents et les enseignants.
Ainsi l'agitation est-elle beaucoup mieux perçue par les enseignants que par les parents. Surtout, les symptômes qui gênent sont perçus très différemment par l'entourage : les principaux motifs de consultation d'un pédopsychiatre sont l'échec et les difficultés scolaires, ainsi que les troubles des acquisitions et du comportement. Par conséquent, les troubles dépressifs et anxieux ne sont pas les plus rapportés à la psychiatrie.
Les problèmes se forment très tôt, et l'adolescence s'inscrit en continuité avec l'enfance. En matière de politique publique, il faut donc s'interroger sur l'intérêt de s'intéresser à la petite enfance et à la période de 6 à 11 ans, dès lors qu'il est plus facile de traiter certains troubles à cet âge que lors de l'adolescence.
En outre, l'enfance concerne des intervenants multiples : la famille, l'enseignement, la justice, les services sociaux. Chacun veut de bonne foi protéger l'enfant et faire son bien. L'articulation des différentes instances autour de l'enfant est particulièrement complexe. D'une façon générale, le monde de la psychiatrie infanto-juvénile ressent un déni général de la maladie mentale. Ce déni existe pour l'adulte, mais il est encore plus fort en psychiatrie infanto-juvénile : il est difficile d'admettre que la maladie mentale existe chez les enfants. Ce déni général va de pair avec une stigmatisation de la psychiatrisation, des médicaments psychotropes, en contradiction avec les pratiques réelles, dans la mesure où environ 7 % des jeunes filles de moins de 15 ans ont pris au moins un anxiolytique dans l'année.
S'ajoutent des clivages entre les soignants, les rééducateurs, les enseignants, les travailleurs sociaux, les intervenants judiciaires : ces professionnels éprouvent des difficultés à travailler ensemble autour de l'enfant.
La question est de savoir si la pédopsychiatrie, qui dispose de moyens non négligeables, exerce bien dans son domaine de compétence. La pédopsychiatrie intervient dans des domaines qui ne sont pas de son ressort, et se trouve de facto exclue des champs où sa compétence pourrait être la plus utile et où se trouvent les troubles les plus graves : l'aide sociale à l'enfance, le médicosocial. Alors que ces domaines devraient constituer le coeur de métier des pédopsychiatres, quand ils sont appelés à l'aide sociale à l'enfance ou dans le médicosocial, c'est le plus souvent pour « éteindre un feu ».
M. Jean-François Rapin . - Nous faisons face à un véritable problème de ressources : les pédopsychiatres seraient certainement plus utiles pour soigner les enfants vraiment malades.
Mme Viviane Kovess-Masféty. - Ce n'est pas tant le manque de moyens que la répartition géographique et fonctionnelle des ressources qui pose problème en pédopsychiatrie. Or pour l'aide sociale à l'enfance par exemple, la pédopsychiatrie n'intervient souvent qu'en ultime recours, alors même que, face à des enfants gravement perturbés, un travail à long terme est nécessaire.
Vous m'avez interrogée sur l'état des connaissances et sur la relation entre les conditions socioéconomiques et les troubles psychiatriques chez les enfants. L'association de la pauvreté aux troubles psychiatriques ne fait pas de doute et est décrite internationalement.
Le problème tient à l'explication de cette relation. Il y a deux façons de l'interpréter. Selon l'hypothèse de la « social causation », la pauvreté, et tout ce qu'elle recouvre, de la difficulté d'accès à l'éducation aux mauvais traitements, ferait que les personnes pauvres deviennent malades : c'est la société qui rend malade.
Inversement, selon la théorie de la sélection sociale, les personnes fragiles, ayant des difficultés à s'adapter à l'environnement, deviennent de ce fait pauvres. Des travaux britanniques montrent que des enfants éprouvant des difficultés émotionnelles à l'école primaire ont une plus grande probabilité d'exercer des emplois précaires trente années plus tard. Le fait d'être fragile entraîne de facto une descente dans l'échelle sociale.
Les deux hypothèses peuvent se cumuler, avec un cercle vicieux : vous êtes fragile, donc vous vous retrouvez dans une situation difficile, qui ensuite n'arrange pas votre pathologie. Les théories privilégient actuellement les interactions gênes-environnement, compatibles avec les deux hypothèses. Selon cette analyse, les personnes avec une fragilité génétique ne vont développer de maladie que si elles sont confrontées aux difficultés qui accompagnent la pauvreté, mais aussi ces personnes n'arrivent pas à gérer les difficultés et à sortir de la pauvreté lorsqu'elles s'y trouvent.
En matière de santé mentale, la notion de causalité doit être considérée avec prudence. Cela dit, il est aujourd'hui établi que la génétique et l'environnement jouent un rôle.
M. René-Paul Savary . - De quelle pauvreté parle-t-on : sociale, intellectuelle, financière ? Auquel cas, la conclusion revient à dire que la richesse règle les problèmes.
Mme Viviane Kovess-Masféty. - Je vous expose l'état actuel des connaissances : il y a une relation entre l'appartenance à une catégorie sociale défavorisée et la prévalence des problèmes de santé mentale. Cependant, la difficulté est que les données sont majoritairement américaines. Or l'appréhension de la pauvreté n'est pas identique entre l'Amérique du Nord et l'Europe, et encore moins entre les États-Unis et la France. Dans l'étude que j'ai réalisée en région Provence-Alpes-Côte-D'azur sur des données françaises, la relation entre les catégories socioprofessionnelles des parents et les troubles des enfants mettait en évidence une courbe en « U » : les enfants les plus à risque étaient les enfants les plus pauvres et les plus riches ; les enfants qui allaient le mieux étaient ceux des classes moyennes.
Mais il est très délicat d'extrapoler des enquêtes nord-américaines vers un contexte français très différent, pour lequel très peu d'enquêtes épidémiologiques sont réalisées.
M. Michel Amiel , rapporteur . - Comment expliquer qu'il y ait aussi peu d'enquêtes conduites en France ?
Mme Viviane Kovess-Masféty. - Avant de répondre à votre question, je voudrais vous présenter une enquête mondialement connue. Il est difficile de savoir pour quelles raisons les gens sortent de la pauvreté, et notamment s'ils en sortent grâce à une résistance plus forte. Cette difficulté méthodologique doit être prise en compte.
Or cette étude neutralise ce biais : en Caroline du Nord, certaines personnes sont sorties de la pauvreté grâce aux accords passés lors de l'ouverture d'un casino, octroyant une somme d'argent significative à certaines familles. L'étude a analysé les effets de la sortie de la pauvreté de ces personnes sur quatre ans. Les résultats conduisent à distinguer plusieurs groupes : ceux à qui l'on donne de l'argent et qui ne sortent pas de la pauvreté, ceux à qui l'on en donne et qui en sortent, et ceux qui n'étaient pas pauvres, ce qui permet de faire un étalonnage. Il en ressort que, quand les enfants sortent de la pauvreté, les troubles de conduite s'améliorent considérablement, alors que les troubles anxieux et dépressifs ne se réduisent pas.
La restauration du rôle parental semble un des facteurs principaux de ces résultats. En d'autres termes, à partir du moment où les gens sortent de la pauvreté, ils n'ont plus besoin de travailler autant, et passent plus de temps avec leurs enfants, ce qui restaure une relation parentale.
Mais tout n'est pas transposable : cette étude a été réalisée en milieu rural ; rien ne dit qu'elle aurait du sens en milieu urbain ou en France. Il faut donc conduire des études françaises, dans les conditions sociales françaises. Actuellement la recherche épidémiologique en santé mentale se résume à peu de choses : deux enquêtes d'Éric Fombonne sur l'autisme dans quatre régions en 1985, une enquête en population générale à Chartres en 1987, une enquête GAEL sur les enfants d'une cohorte de travailleurs d'EDF-GDF entre 1991 et 1999, ou encore l'enquête que j'ai effectuée en 2005 en région Provence-Alpes-Côte-D'azur.
Nous rencontrons donc de grosses difficultés en France pour mettre en place des enquêtes épidémiologiques, sur les adultes mais plus particulièrement sur les enfants. Cette difficulté résulte notamment de positions anti épidémiologie. La plupart des gens sont très peu formés sur les instruments standardisés et sur la façon de conduire une enquête épidémiologique.
Les difficultés sont également présentes en ce qui concerne la recherche évaluative, même si des améliorations récentes doivent être soulignées. Il y a très peu de recherche appliquée : la recherche médicale française se porte bien dans de nombreux domaines, mais ce n'est pas le cas de la recherche appliquée. Des expériences dites innovantes prolifèrent, sans que l'on sache si elles le sont réellement. Ce sont souvent des actions déjà prévues et appliquées dans le passé au sein des secteurs mais non évaluées objectivement, et souvent arrêtées lorsque le porteur emblématique du projet n'est plus présent.
M. Michel Amiel , rapporteur . - L'innovation est un terme que l'on utilise très souvent, en santé comme dans d'autres domaines. Quel est pour vous le concept d'innovation en psychiatrie et plus particulièrement en pédopsychiatrie ?
Mme Viviane Kovess-Masféty. - C'est quelque chose qui n'avait jamais été fait auparavant. Pour qu'on puisse dire qu'une pratique est innovante, il faut aussi qu'elle ait été évaluée selon un protocole avec un groupe de contrôle. Le double problème porte souvent sur l'évaluation, d'une part, et sur la transposabilité, d'autre part. Si vous suivez une pratique intéressante, il faut pouvoir le prouver, puis décrire cette intervention afin de déterminer les ingrédients nouveaux et innovants de votre pratique.
Un exemple d'intervention innovante récente en Australie pour la schizophrénie permettrait de détecter, pour des enfants à ultra haut risque, de détecter ce fort niveau de risque et donc d'éviter le passage psychotique.
M. Michel Amiel , rapporteur . - Pouvez-vous nous définir brièvement le concept d'ultra haut risque en psychiatrie ?
Mme Viviane Kovess-Masféty. - Cette situation recouvre un ensemble de symptômes : des antécédents familiaux de schizophrénie ou de troubles psychotiques, une timidité excessive, une angoisse très forte, des troubles dépressifs, etc. En tout état de cause, la combinaison de risques génétiques, d'éléments symptomatologiques, de difficultés relationnelles, permettrait de prévoir la possible survenue de troubles. L'enjeu de la recherche est d'identifier des éléments suffisamment prédictifs, afin de tenter d'éviter le passage psychotique. Mais je préfère, sur ce point, vous communiquer des publications afin d'éviter toute approximation.
L'évaluation du plan psychiatrie et santé mentale a mis en évidence des efforts en matière de recherche appliquée. En particulier, la Caisse nationale de solidarité pour l'autonomie (CNSA) a financé plusieurs projets en ce sens. Malheureusement, parmi les projets présentés, peu sont en psychiatrie, et très peu réussissent l'évaluation préalable à l'octroi de financement. Ces efforts se heurtent donc à l'absence d'un tissu de chercheurs formés pour ces recherches.
Une autre difficulté en France est l'absence de la recherche infirmière et paramédicale : au Canada, par exemple, existent des sciences infirmières où les infirmières font des maîtrises et des doctorats. Cette situation permet une formation en recherche et la formulation de questions de recherche très pragmatiques, mais selon des modalités scientifiques. Or cela n'existe pas en France : le département en recherche infirmière de l'École des hautes études en santé publique n'a ainsi pas prospéré.
M. Michel Amiel , rapporteur . - Pourquoi ce retard de la France en matière épidémiologique, en recherche appliquée, en recherche paramédicale ? On met toujours en avant la question des moyens, or ce n'est pas évident si l'on compare à d'autres pays. Est-ce donc un manque de culture, un tabou ?
Mme Viviane Kovess-Masféty. - Je suis franco-canadienne et j'ai exercé comme psychiatre dans des hôpitaux canadiens. Au Canada, les infirmières en psychiatrie font une grande partie de ce que font les psychiatres en France : le découpage des professions n'est pas le même, car la formation n'est pas la même.
M. Michel Amiel , rapporteur . - La spécificité de certaines formations infirmières, comme la formation d'infirmières psychiatriques par exemple, a été supprimée. Pensez-vous que ce fut une mauvaise décision ?
Mme Viviane Kovess-Masféty. - Il y a plusieurs sujets. Je parle de la formation des infirmiers en général. Un point central de la réflexion de l'organisation du système de soins porte sur la répartition entre ce que font les médecins et ce que font les non-médecins, les infirmiers, les kinésithérapeutes, les sages-femmes, les psychologues. La France suit encore le modèle d'Europe du Sud sur cette question : le médecin a un pouvoir et un savoir très important, et les autres personnels doivent l'assister.
La question ne porte pas sur les moyens, mais sur l'état d'esprit : est-ce qu'on offre une carrière universitaire aux infirmiers, en leur permettant d'accéder à des niveaux maîtrise ou doctorat, en leur ouvrant la recherche ?
Pour la psychologie, la situation est différente. La psychanalyse a été très accusée, j'en suis plutôt une défenderesse. Mais il faudrait une répartition différente : aujourd'hui le monde de la psychologie n'est pas structuré pour faire de la recherche évaluative. Dans les pays anglo-saxons, les psychologues ont un rôle très important en épidémiologie psychiatrique comme en recherche évaluative. C'est beaucoup plus difficile en France.
Par ailleurs, je tiens à souligner le rôle très positif de la Haute Autorité de santé (HAS) en ce domaine, avec des revues de littérature internationale, y compris sur des pratiques très concrètes. Le problème concerne ensuite la diffusion des recommandations de bonnes pratiques.
Pour terminer, notre propos est d'encourager la formation et la multidisciplinarité en accordant une attention particulière au médecin généraliste, dont on ne peut que souligner le besoin de formation en psychiatrie.
Mme Claudine Berr, présidente de la commission spécialisée maladies chroniques (CSMC), représentant le Haut Conseil de la santé publique (HCSP). - Je vais poursuivre en vous présentant les travaux du Haut conseil à la santé publique sur l'évaluation du plan psychiatrie et santé mentale. Nous avons conduit des auditions nationales et régionales. Certains éléments du rapport d'évaluation nous ont ainsi été rapportés par les acteurs de terrain des cinq régions que nous avons visitées.
Un premier constat, que l'on retrouve dans la psychiatrie des adultes, est le problème des retards de prise en charge.
Quelles sont les actions que nous avons pu mettre en exergue, sachant que pour la majorité d'entre elles nous ne disposons pas d'évaluations de leur efficacité ? Certaines démarches d'évaluation sont en cours, mais elles demeurent rares. Il est tout d'abord possible de relever l'essor des maisons d'adolescents, présentes désormais dans quasiment tous les départements. Elles jouent un rôle très important pour le repérage et les premières étapes de prise en charge. Ensuite, des initiatives locales peuvent aussi être soulignées, comme la présence de psychologues dans les missions locales pour l'emploi, qui accueillent les jeunes de 16 ans à 25 ans en recherche d'emploi, souvent sans formation.
S'agissant de l'accès aux centres médico-psychologiques (CMP), où les délais pour obtenir un premier rendez-vous sont très importants, des initiatives de terrain sont parfois lancées pour diminuer les délais, tels des binômes d'accueil entre un psychologue et un infirmier en Franche-Comté. Notre conclusion est que les délais traduisent plus un problème d'organisation que de moyens.
Mme Catherine Génisson . - C'est étonnant !
Mme Claudine Berr. - C'est notre conclusion pour l'Île-de-France, mais elle n'est pas nécessairement généralisable : les résultats peuvent être différents d'un département à l'autre.
Également, nous avons noté des problèmes d'adressage des enfants : il s'opère de moins en moins par le scolaire. Des regrets nous ont été exprimés sur la suppression des réseaux d'aides spécialisées aux élèves en difficulté (Rased), qui tenaient une grande place dans la prévention.
Mme Corinne Imbert , présidente . - Les Rased ont-ils été supprimés partout sur le territoire ?
Mme Claudine Berr. - S'ils ne sont pas supprimés partout, les moyens consacrés sont vraiment fortement réduits et ils ne remplissent donc plus les mêmes missions.
Par ailleurs, des structures de soins dédiés ont été développées : citons des CMP pour adolescents en Bretagne, des dispositifs d'accueil et de soins pour adolescents et jeunes adultes, des lits de crise réservés en pédiatrie en Franche-Comté.
En ce qui concerne la continuité des soins, le Haut conseil à la santé publique a relevé un manque de prévisibilité de la pédopsychiatrie. Nous avons déjà mentionné la diminution programmée des ressources humaines : la pédopsychiatrie fait face à un grand manque de professeurs des universités-praticiens hospitaliers (PUPH) et l'enseignement ne peut plus être assuré dans les mêmes conditions. S'ajoute également un problème humain pour le recrutement des paramédicaux salariés dans les institutions.
Le manque de lits en pédopsychiatrie constitue un problème récurrent, en particulier dans certaines régions. Or les taux d'hospitalisation augmentent, ce qui provoque parfois des situations de pénurie, où des soins non programmés conduisent à des hospitalisations dans des lieux inadéquats.
À cet égard, une des situations les plus regrettables est la présence d'enfants dans des structures de psychiatrie adultes. Les délais d'attente pour les hôpitaux de jour sont très importants, conduisant souvent à des situations de crise, dont la survenue aurait pu être évitée.
La transition d'un âge à l'autre suscite aussi des interrogations pour la psychiatrie infanto-juvénile: la périnatalité, l'enfance, l'adolescence, puis l'entrée dans le système adulte. La sortie de la pédopsychiatrie, qui s'opérait à 16 ans auparavant, est désormais prévue à 18 ans. Une piste intéressante est de développer des maisons d'adolescents qui étendent leur action au-delà du mal-être, pour devenir des unités de soins permettant de préparer la transition vers la psychiatrie pour adultes. Pour les familles également, la transition entre la pédopsychiatrie et la psychiatrie pour adultes constitue une difficulté.
Nous avons aussi rencontré les acteurs du médico-social et du social, en particulier des responsables de maisons départementales de personnes handicapées (MDPH). Il en ressort que les relations sont difficiles entre le soin et le médicosocial. Les professionnels du soin se plaignent de l'absence de sollicitation des MDPH par les pédopsychiatres, entraînant des risques de ruptures de soins. Les délais entre les décisions prises pour établir le projet de vie de l'enfant et la prise en charge de terrain sont facteur de pertes de chance pour les jeunes et d'embolisation du système, car ces jeunes continuent d'être pris en charge par les structures qui les ont accueillis, sans pouvoir les transférer dans les structures qui devraient les accueillir.
A l'inverse, les MDPH nous ont fait part de difficultés dans le remplissage des certificats médicaux, en particulier pour les enfants présentant un handicap psychique, et dans leur évaluation des besoins de l'enfant.
Enfin, de nombreux enfants et adolescents sont sans solution : les relations entre l'aide sociale à l'enfance et la pédopsychiatrie sont difficiles, en particulier s'agissant des jeunes qualifiés « d'incasables ».
Mme Corinne Imbert , présidente . - Il reste un volet important à traiter concernant le suicide. Je propose de vous réinviter pour que l'on aborde ce sujet lors d'une prochaine audition.
Mme Claudine Berr. - Je termine mon propos en soulignant que, souvent, les enfants sont dans des circuits médicosocial ou psychiatrique, selon les intervenants qui ont déclenché la prise en charge au moment de la détection des troubles.
Des expérimentations sont conduites, comme les groupes de travail créés par la direction générale de la cohésion sociale sur « les jeunes incasables », ainsi que des dispositifs de coordination à différentes échelles - régionale, départementale. Les MDPH font un travail de fond pour tenter de fluidifier les parcours.
Mme Viviane Kovess-Masféty. - Une précision sur les inégalités territoriales d'accès aux soins en psychiatrie : en psychiatrie générale, le nombre de lits d'hospitalisation par département variaient de 1 à 5 en 2011, et de 1 à 3 en 2015 ; en psychiatrie infanto-juvénile, le ratio est de 14 lits pour 100 000 habitants, mais cette moyenne cache des écarts très importants, qui se sont accentués sur la période 2011-2015. Certes, les agences régionales de santé (ARS) mettent en place des mécanismes de péréquation pour réduire les inégalités entre régions, et, au niveau national des efforts de régulation des dotations sont conduits afin d'amorcer un rééquilibrage, mais les inégalités demeurent fortes. De nombreuses zones sont sous-denses en psychiatres, a fortiori en pédopsychiatres. Il faut savoir que la pédopsychiatrie libérale est un mode d'exercice assez rare.
M. Michel Amiel , rapporteur . - Lors de la prochaine audition, nous aborderons la question du suicide et le mouvement de réorganisation, avec les groupements hospitaliers de territoire (GHT).
Audition conjointe de fédérations hospitalières : MM. David Gruson, délégué général, et Alexandre Mokédé, adjoint au délégué général, de la Fédération hospitalière de France (FHF), docteur Olivier Drevon, président, M. David Castillo, délégué général, et docteur Vincent Masetti, coordinateur médical CLINEA, de l'Union nationale des cliniques psychiatriques privées (Uncpsy), M. David Causse, coordonnateur du pôle santé social, et Mme Anne Charlotte de Vasselot, conseiller santé social, représentant la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap), et M. Gilles Moullec, vice-président, et Mme Luce Legendre, vice-présidente, du Bureau national de l'Association des établissements participant au service public de santé mentale (ADESM)
Mme Corinne Imbert , présidente . - Mesdames, Messieurs, nous vous remercions d'avoir accepté notre invitation à échanger sur la prise en charge psychiatrique des mineurs. On le sait celle-ci est largement tributaire des moyens humains mis au service de la santé mentale dans notre pays. On sait aussi que la prise en charge psychiatrique des mineurs est à plus de 90 % une prise en charge ambulatoire et qu'il existe très peu de lits pour les mineurs. Ceci pose d'ailleurs parfois problème lorsqu'un lit est nécessaire, notamment pour faire face aux situations d'urgence, et qu'il n'y a parfois de lits que dans des services pour adultes.
Enfin le contexte dans lequel interviennent les établissements de santé mentale a été modifié, au moins pour les établissements publics, par la mise en place des groupements hospitaliers de territoire, sachant que l'activité privée dans ce domaine est très importante. Il nous a donc paru indispensable de vous entendre et de connaître votre vision de la prise en charge psychiatrique des mineurs sur le territoire et des mesures qui vous paraissent nécessaire pour l'améliorer. Je vous demanderai simplement dans un premier tour de table de présenter rapidement votre fédération puis chacun aura la parole pour un bref propos introductif après lequel le débat pourra s'engager. Je vous rappelle que notre audition de ce jour est ouverte au public et à la presse et vous laisse la parole.
Docteur Gilles Moullec, vice-président du Bureau national de l'Association des établissements participant au service public de santé mentale (ADESM). -Notre association regroupe 200 établissements publics et privés à but non lucratifs ; ces établissements étant spécialisés ou non. Nous comptons ainsi parmi nos membres des centres hospitalo-universitaires (CHU). Avec ma collègue vice-présidente, Mme Luce Legendre, nous intervenons en l'absence de M. Pascal Mariotti qui siège actuellement au Conseil de santé mentale.
Docteur Olivier Drevon, président de l'Union nationale des cliniques psychiatriques privées (UNCPSY). - Je suis psychiatre et préside l'Union nationale des cliniques psychiatriques privées (UNCPSY) qui fait partie de la Fédération de l'hospitalisation privée (FHP) et que représentent également le Docteur Vincent MASETTI, coordonnateur pour le groupe Clinea et M. David Castillo, délégué général.
M. David Causse, coordonnateur du pôle santé social de la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap). - Je représente, avec ma collègue Anne-Charlotte de Vasselot, la Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap). Nous fédérons des associations, des structures mutualistes, des institutions de prévoyance, complémentaires et de retraites, qui gèrent des établissements tant médicaux, que sociaux et médico-sociaux.
M. David Gruson, délégué général de la Fédération hospitalière de France (FHF). - J'interviens comme délégué général de la Fédération hospitalière de France qui est aussi représentée par mon adjoint, M. Alexandre Mokédé. C'est pour nous une grande satisfaction que votre mission d'information se soit saisie du sujet majeur de la psychiatrie de l'enfant et de l'adolescent. La Fédération hospitalière de France a fait connaître en 2015, avec sa commission psychiatrie et santé mentale, une série de propositions que nous allons vous transmettre.
Le contexte rend nécessaire une mobilisation forte et rapide sur ces questions avec plusieurs éléments de préoccupation qui nous remontent du terrain. En effet, on constate des besoins et une demande accrus dans les différents champs de la psychiatrie et de la prise en charge des enfants et des adolescents, qu'il s'agisse de la périnatalité, de l'autisme ou des populations migrantes, voire de la question de la radicalisation des jeunes.
Dans ce contexte, notre dispositif de prise en charge est mis en tension par les problématiques de démographie médicale, notamment dans le domaine de la pédopsychiatrie qui connaît une indéniable baisse. Ces difficultés sont d'ailleurs exacerbées par les inégalités territoriales.
Le Plan de santé mentale 2005-2008 pointait déjà le paradoxe de la démographie médicale en France : avec l'une des densités de professionnels de santé exerçant en psychiatrie parmi les plus fortes en Europe, on constate une forte hétérogénéité entre les territoires et entre les modes d'exercice public et libéral.
On perçoit également un effet d'entonnoir sur les besoins de financement pour accompagner le développement des secteurs. À cet égard, la FHF appelle de ses voeux l'évolution du mode de financement des établissements psychiatriques.
Pour répondre à ces enjeux considérables, plusieurs axes de réflexion peuvent être avancés. Il convient d'articuler l'organisation des modes de prises en charge et d'accompagnement entre le secteur sanitaire et le secteur médico-social.
Si cette séparation peut être justifiée par le statut juridique des établissements, elle est beaucoup moins pertinente s'agissant des modes de prise en charge et de la nécessité de s'organiser en cours d'intervention.
En effet, la succession ou l'empilement des solutions crée trop souvent des ruptures dans les parcours. Cela se vérifie particulièrement dans les situations d'urgence ou de crise, lorsque les différentes structures ne se complètent pas de manière fluide.
Pour améliorer cette situation, quelques propositions peuvent être avancées, en améliorant, d'une part, la coopération, l'articulation et la coordination entre les services de pédiatrie et les équipes de pédopsychiatrie de secteur, notamment dans l'évaluation et l'orientation des jeunes patients et en favorisant, d'autre part, le travail en réseau des structures médico-sociales et des secteurs de pédopsychiatrie, afin de mieux coordonner les interventions de chacun dans ses responsabilités sanitaires, sociales ou médico-sociales.
Il convient également de favoriser le développement d'instances de travail en réseau pour faire émerger sur des territoires donnés des solutions aux situations très complexes, de type « groupes ressources » ou « intervisions » entre les établissements sanitaires et les établissements ou services médico-sociaux. Dans la facilitation de ces parcours et de ces initiatives, les départements et les ARS peuvent jouer un rôle utile. Dans ce cadre, il convient également de favoriser des dispositifs innovants et hybrides entre les équipes de pédopsychiatrie et les structures médico-sociales, comme les équipes mobiles de liaison ou encore les équipes d'intervention mixte.
Nous souhaitons également que soit mieux reconnue la prise en charge des enfants autistes dans les hôpitaux de jour de pédopsychiatrie. Les équipes de pédopsychiatrie ont fait ces dernières années, en lien avec les Centres Ressources Autisme (CRA) de chaque région, de considérables progrès en termes de formation aux techniques les plus actuelles. Cette activité de prise en charge thérapeutique a besoin d'être reconnue à la fois en termes de moyens, mais également d'articulation avec les accompagnements médico-sociaux, comme les Centres-Médico-Psycho-Pédagogiques (CMPP).
Le troisième Plan Autisme a quelque peu ignoré les prises en charge sanitaires. Dans le cadre de la préparation du quatrième Plan Autisme, qui doit être mis en oeuvre après 2017, des visites d'hôpitaux de jour de pédopsychiatrie sont en cours au niveau national pour évaluer la qualité des prises en charge d'enfants autistes selon les recommandations.
Il faut également reconnaître les spécificités de la psychiatrie de l'adolescent et du jeune adulte (15-25 ans). L'adolescence est une période complexe et, sans pour autant en faire une discipline à part entière, reconnaître une psychiatrie de l'adolescent et du jeune adulte sur une tranche d'âge de 15 à 25 ans permettrait de déployer un dispositif de soins spécialisé et adapté à cette période cruciale de la vie, notamment en termes de prise en charge du premier épisode psychotique ou de prévention de la crise suicidaire.
Il faut également encourager les solutions de dépistage, de diagnostic et de prises en charge les plus précoces. En matière de prise en charge d'enfants ou d'adolescents, le dépistage et le diagnostic précoces sont essentiels dans la mise en place des soins.
Ceux-ci sont mis en oeuvre par des techniques médicales et paramédicales adaptées, mais certains dispositifs, qui n'étaient pas initialement afférent à la psychiatrie, ont pu se révéler utile en matière de coordination, à l'instar du dispositif de réussite éducative qui a permis une prise en charge par les équipes favorisant l'articulation entre l'école et les soins. Il faut également développer et soutenir la psychiatrie périnatale en articulation avec tous les acteurs de la petite enfance.
Assurer cette fluidité de la coordination est certainement l'un des aspects essentiels pour aborder la psychiatrie de l'enfant et de l'adolescent. Pour ce faire, il est important de prendre en compte deux évolutions qui sont plus globales, à savoir la révolution de la territorialité, qui concerne le secteur public et le déploiement des GHT, et la constitution des communautés psychiatriques de territoires qui trouvent une partie de leur raison d'être dans ce champ de la psychiatrie de l'enfant et de l'adolescent. Il ne s'agit pas d'une nouvelle forme institutionnelle, mais plutôt d'un dispositif ouvert sur le secteur médico-social afin de garantir une approche thématisée par discipline.
La seconde révolution concerne le numérique avec l'enjeu majeur du déverrouillage de la télémédecine et de la téléconsultation. Nous vous adresserons des éléments sur ces dispositifs qui concernent notamment la téléconsultation psychiatrique, comme au CHS du Rouvray en Normandie. Cette démarche permet ainsi de créer des liens intelligents avec le secteur médico-social.
Mme Corinne Imbert , présidente . - Je souhaiterai connaître votre avis sur la prise en charge des jeunes en urgence.
M. David Causse, coordonnateur du pôle santé social, Fédération des établissements hospitaliers et d'aide à la personne privés non lucratifs (Fehap). - Dans tous nos territoires, si l'accès à un psychiatre pose déjà problème, que dire de la consultation d'un pédopsychiatre ! Or, pour former de nouveaux praticiens, encore faut-il être sûr de disposer d'un professeur par faculté ! En outre, le secteur tant sanitaire que médico-social est confronté à de nouveaux défis. Ainsi, les représentants de l'Assemblée des départements de France nous ont indiqué que la situation des mineurs isolés et des enfants migrants induit de graves conséquences, notamment en matière d'hébergement puisque, dans certains territoires, jusqu'à la moitié des lits disponibles y est consacrée. Notre système ne vit pas en vase clos, il lui faut absorber des tensions qui lui viennent de l'extérieur. Sur la détection et le diagnostic précoces, je vous invite à consulter l'avis de la Conférence nationale de santé, qui a été adopté à l'unanimité de ses membres.
S'agissant des situations d'urgence où il faut être en mesure de programmer un accueil inopiné, le système a manifestement fonctionné dans un double-déni, tant sur le versant médical que médico-social. En effet, l'absence de lits d'hospitalisation était présentée comme un facteur de modernité et une rupture avec une tradition asilaire révolue. Cependant, le maillage de l'offre n'est heureusement pas univoque et certains territoires assurent l'hospitalisation à plein temps des mineurs. Certaines hospitalisations se font ainsi dans des cadres qui ne sont pas toujours souhaitables pour les mineurs.
On retrouve une telle situation dans le versant médico-social et concernant le maillage territorial qui comprend les Instituts Thérapeutiques, Educatifs et Pédagogiques (ITEP), les Instituts d'Education motrice (IEM) ou encore les centre d'action médico-sociale précoce (CAMSP). L'organisation de structures, sous la forme d'externats ouverts aux horaires de bureaux, ne permet pas de répondre aux urgences survenant en dehors de ces horaires. C'est là une vraie difficulté pour l'aide sociale à l'enfance. Comment faire ? Le principe de subsidiarité et l'intelligence de situation des acteurs dans nos territoires répondent, selon nous, à ces enjeux.
Le prochain décret sur les projets territoriaux de santé mentale devrait mieux prendre en compte les spécificités territoriales. Il faut ainsi s'extraire d'une vision par trop uniforme, trouver des solutions à l'échelle des territoires et privilégier les interrelations de solidarité, grâce aux politiques sociales et médico-sociales portées par les Conseils départementaux. En effet, outre les maillages sanitaires des grandes régions et des GHT, il faut assumer une maille départementale qui soit un point de rencontre cohérent des politiques publiques que l'Etat a soutenu au travers des ARS ou via l'action des préfets ; le département étant une alvéole qui s'inscrit naturellement dans les régions constituées par les ARS.
M. Michel Amiel , rapporteur . - Êtes-vous favorable à des GHT psychiatriques qui ont fait débat lors de l'examen de la dernière loi santé ?
M. David Causse. - Je ne suis pas le mieux placé pour aborder ce sujet, puisque le GHT est un dispositif obligatoire pour les établissements publics. Le GHT, tel qu'adopté à l'article 116 de la loi de modernisation, suscite notre interrogation à deux égards : d'une part, il est centré sur le service public et sa gouvernance tend à prendre en compte les acteurs essentiellement publics. On ne peut par conséquent en faire l'outil du pilotage territorial puisque d'autres composantes importantes, comme la médecine de ville, le secteur privé non lucratif ou encore le secteur privé à statut commercial, n'y figurent pas, bien qu'ils pourraient y participer si les GHT ne se limitaient pas au seul secteur public comme la loi en a disposé.
D'autre part, l'expérience montre que la pression sur l'utilisation des ressources fait que les soins aigus et immédiats absorbent les marges de manoeuvre des agences régionales de santé au détriment parfois des investissements de santé publique de plus longue échéance en psychiatrie et dans la santé mentale. Les acteurs ont ainsi observé que les financements consacrés à la psychiatrie et à la santé mentale ont été régulièrement écornés pour financer des soins somatiques et de court-séjour.
La communauté des acteurs publics et privés s'est accordée sur une dimension plus ouverte au champ médico-social, à la parole des usagers et des entraides qui se font jour au sein des communautés psychiatriques de territoires qui ne sont pas antinomiques avec la logique de fédération publique des GHT, mais qui demeurent cependant plus ouvertes à la participation des différents acteurs. Je pense néanmoins que les acteurs de statut public sont les plus à même de parler des GHT.
Docteur Gilles Moullec. - La question des GHT spécialisés a pu se poser comme le Sénateur Amiel le sait. Il faut se garder d'une certaine forme de systématisme, puisque certains territoires peuvent accueillir un GHT, tandis que d'autres en sont dépourvus.
Je prendrai l'exemple des Bouches-du-Rhône où sont implantés trois établissements spécialisés en psychiatrie. Leur regroupement semblait relever d'une démarche rationnelle. Cependant, créer un GHT spécialisé en psychiatrie ne saurait induire la fin des relations avec les établissements somatiques. Il faut des membres associés qui soient notamment des établissements MCO. Il faut garder une cohérence territoriale.
Ainsi, dans les Bouches-du-Rhône, le refus de l'un des trois établissements de se regrouper a entraîné la création d'un établissement départemental polyvalent. Pour qu'un tel établissement soit opérationnel, il lui faut individualiser la filière psychiatrique santé mentale comme prioritaire ; ce qui est, du reste, généralement le cas.
A l'intérieur de cette filière prioritaire, il conviendrait également d'individualiser la filière consacrée à la psychiatrie des mineurs. Il ne faut pas oublier, non plus, le rôle des conseils locaux de santé mentale qui restent un levier puissant pour fédérer les acteurs en raison du pouvoir de convocation du maire.
La question de l'adolescence est centrale pour les urgences. Comme l'a souligné M. David Causse, trop de lits destinés à l'accueil des adolescents ont été fermés. Ces lits doivent se trouver à proximité des urgences générales. Pour bien fonctionner en termes de lits d'urgence ou de crise, il faut que ces petites structures, avec une densité importante de personnels financés, puissent fonctionner avec des durées de séjour très courtes, de l'ordre d'une semaine, à la condition que le réseau périphérique fonctionne lui aussi très bien. Lors de l'admission de ces adolescents dans l'unité, il faut ainsi anticiper le mode de sortie. Un gros travail d'articulation doit être conduit avec les différents partenaires, afin d'éviter que les unités de crise ne fonctionnent comme des unités d'hospitalisation classique dont les adolescents ne parviennent pas à sortir. L'urgence n'est pas dissociable de la problématique du réseau.
M. Michel Amiel , rapporteur . - Quelle peut être l'articulation entre les secteurs public et privé ?
Docteur Olivier Drevon, président de l'Union nationale des cliniques psychiatriques privées (Uncpsy). - La psychiatrie est l'un des secteurs qui connaissent le moins de problèmes en matière d'articulation public-privé. Je pense que notre coordination, certes perfectible, repose sur le respect mutuel de ses acteurs. C'est une spécificité de notre spécialité que j'ai observée depuis trente ans. Dans les territoires de santé, on se coordonne très facilement, à la condition de le vouloir. En ce qui concerne la pédopsychiatrie, présente dans 21 établissements de la FHP, nous connaissons de sérieux problèmes de structures qui s'expliquent par l'absence de tarification spécifique dans les hôpitaux de jour pour cette spécialité. Il faut ainsi lutter pendant plusieurs mois pour obtenir un tarif. Comment est-il possible alors d'élaborer des projets médicaux ? De nombreux établissements sont en coopération avec des établissements publics ou avec les agences régionales de santé et souhaitent prendre en charge les adolescents, car ils traitent les adultes et comprennent la nécessité d'intervenir plus en amont. Les hôpitaux de jour, à la lueur de nos quinze années d'expérience, se sont spécialisés dans certaines pathologies, comme les troubles des comportements alimentaires et le traitement des addictions chez les 15-21 ans.
Je passe la parole à mon collègue, le Docteur Vincent Masetti, qui va vous exposer ce qui est fait, dans sa clinique Lautréamont située en Nord-Pas-de-Calais, à l'égard des classes d'âge plus jeunes.
Docteur Vincent Masetti, coordinateur CLINEA de l'Union nationale des cliniques psychiatriques privées (Uncpsy). - Je vous invite d'ailleurs à venir visiter notre clinique Lautréamont située à Loos-lez-Lille qui répond aux besoins évoqués en matière de prise en charge des mineurs. De fait, elle illustre aussi les écarts en matière de prise en charge sur le territoire. Nos médecins exercent à mi-temps dans notre clinique et continuent leurs activités de recherche au CHU.
Nous accueillons des internes également. Nous avons trois unités spécifiques, respectivement consacrées aux 8-12 ans, 12-15 ans, et aux 15-25 ans ; cette dernière classe d'âge étant la plus difficile. Notre unité fait de la recherche et poursuit des travaux innovants, tout en répondant aux exigences d'un hôpital de jour. En guise d'illustration, je rappellerai que 120 dossiers sont en attente de manière permanente pour l'hospitalisation alors que nous nous situons dans le réseau d'hospitalisation de pédopsychiatrie. Bien que nous disposions de certains relais, il nous est impossible d'accueillir toutes les demandes.
Nous ne parvenons pas à réaliser une démarche analogue dans d'autres régions que la nôtre. Ailleurs, les enfants n'auront pas la même chance d'accéder à des soins de qualité. Notre groupe a pourtant un maillage territorial national et dispose des ressources suffisantes tout en étant adossé à un cahier des charges reconnu de qualité.
Afin de faire face à la pénurie de l'offre médicale, nous avons su mettre en place la délégation ; le pédopsychiatre est ainsi devenu un chef d'orchestre qui va animer une équipe de spécialistes et mettre en oeuvre des thérapies brèves et innovantes, qui permettent des prises en charge de trois semaines en moyenne. Nos outils, présents sur nos plateaux techniques, assurent le suivi objectif des patients et permettent de raccourcir les durées de séjour. De telles technologies, aussi innovantes soient-elles, réclament cependant des investissements conséquents. En revanche, nous n'avons pas encore organisé d'hôpital de nuit pour les enfants comme nous l'avons fait pour les adultes, faute d'avoir pu obtenir les autorisations nécessaires. Les disparités régionales nous empêchent ainsi de dupliquer notre modèle de manière opérationnelle.
M. Michel Amiel , rapporteur . - Vos résultats ont-ils fait l'objet d'une évaluation publiée ?
Docteur Vincent Masetti. - Notre unité est vraiment en lien avec le centre hospitalo-universitaire. Ses deux médecins seniors co-publient sur ces stratégies innovantes de santé, en particulier sur le neuro-feedback. Nous sommes soumis aux certifications comme les autres établissements et mettons en oeuvre des procédures de qualité destinées à vérifier la pertinence scientifique de nos pratiques.
M. Alexandre Mokédé, Fédération hospitalière de France. - Je voulais rebondir sur la territorialisation en santé mentale, s'agissant notamment des relations entre les groupements hospitaliers de territoire, les communautés psychiatriques de territoire et la prise en charge des soins psychiatriques. Les GHT ont été défini en juillet 2016 et chaque territoire a pu voir, avec son ARS, quelle était la pertinence d'accueillir un GHT généraliste ou spécialisé en psychiatrie.
En sachant que ces établissements répondent à une double logique : soit une mutualisation des fonctions, non médicales et plutôt d'ordre logistique, au sein de l'offre publique, soit l'organisation de filières publiques de prise en charge des patients sur un territoire donné. Il s'agissait alors de délimiter le territoire pertinent en prenant en compte les parcours patients et les filières nécessaires. L'objectif en pédopsychiatrie était de constituer des filières supra-territoriales, quitte à former des communautés psychiatriques de territoire permettant de dépasser le territoire du GHT et d'organiser des filières de soins publics, de manière à avoir une prise en charge adaptée aux besoins des populations et à conforter le lien avec les différents acteurs.
Notre objectif est de ne plus avoir des forteresses hospitalières. Il faut abattre les murs pour en faire des ponts. De ce fait, il faut que les GHT soient le plus ouverts possible vers le monde libéral qui participe, en premier recours, à la prise en charge des patients. Il ne faut donc pas que les GHT suscitent des craintes disproportionnées.
Mme Catherine Génisson . - Vous nous avez tous indiqué qu'il fallait séparer la psychiatrie de l'ensemble de la médecine hospitalière et générale. Comment voulez-vous créer un maillage si, quelles que soient les propositions qu'on vous fasse, vous entendez autonomiser votre organisation ?
Comme médecin anesthésiste à l'hôpital d'Arras où se trouvent un service de psychiatrie et un service de pédopsychiatrie qui a cessé d'exister le jour où son chef est parti en retraite, j'ai longtemps travaillé aux urgences. Dans ce cadre, j'ai pu constater une séparation entre le somatique et la psychiatrie qui fait que la psychiatrie ne peut pas s'occuper du somatique. Or, un patient présentant une crise psychiatrique aigüe doit nécessairement passer, dans un premier temps, aux urgences avant d'aller en psychiatrie.
Docteur Vincent Masetti. - Ce sont là des séquelles du temps passé ! Les psychiatres tentent justement de créer des ponts. Ainsi, nos établissements ont souhaité adhérer à l'ensemble des GHT, mais seuls deux de ceux-ci ont répondu à notre demande. La supra-territorialité des communautés psychiatriques de territoire a entraîné la création d'une sorte de mille-feuille supplémentaire, alors qu'il faut, au contraire, travailler sur la souplesse des régions. Les patients ne sont pas régionalisés. Je défends le fait que les établissements psychiatriques soient intégrés aux GHT ce qui me paraît normal puisque notre discipline est elle aussi fondée par les preuves. Nos patients ont les mêmes exigences que dans les autres spécialités et c'est très bien ainsi !
M. Michel Amiel , rapporteur . - Clairement, vous n'êtes pas en faveur d'un GHT-psychiatrie ?
Docteur Vincent Masetti. - Non, pas du tout. Je suis pour un GHT général qui accueille les établissements psychiatriques.
M. René-Paul Savary . - Il est vrai que les GHT ont été, à un moment, hospitalo-centrés. Pour preuve, on a opéré les découpes des territoires avant d'élaborer les projets de santé, comme nous l'avions relevé en commission. Chacun, sur ses territoires respectifs, commence à recevoir les premières remontées d'expériences.
Dans le département de la Marne, j'ai pu constater une certaine ouverture du monde public vers le monde privé, la médecine de ville et la psychiatrie. Comme j'ai pu le constater en tant que président du Conseil départemental, certaines actions, pas forcément complexes d'ailleurs, pourraient être conduites, comme la mise en réseau et la télémédecine, afin d'alléger la charge du secteur médico-social qui doit gérer les jeunes en période de crise. Avec un peu de bonne volonté, des délégations de tâches, tout en formant des pédopsychiatres, permettraient d'avancer, s'agissant notamment de la tarification. Notre mission pourrait ainsi proposer de telles mesures.
M. Michel Amiel , rapporteur . - En effet, c'est une profonde erreur que la pédopsychiatrie ne dispose pas de tarification propre.
Docteur Olivier Drevon. - N'oublions pas que la consultation de pédopsychiatrie de ville est à un niveau très bas par rapport à tous les niveaux européens, comme en Allemagne où son coût est double par rapport à celui d'une consultation en psychiatrie normale. Si l'on veut rendre attractif la pédopsychiatrie de ville, il faut commencer par cela.
L'avancée de l'internat et l'élargissement du numerus clausus ont conduit à l'augmentation du nombre de psychiatres depuis ces quatre dernières années. Il faut ainsi flécher davantage ces parcours.
Docteur Vincent Masetti. - Pour aller plus loin, les familles agissent comme de véritables co-thérapeutes et il faut des espaces pour les recevoir. La consultation doit durer deux fois plus de temps, car il importe d'y inclure les familles qui ne sont pas découpées selon les régions. Nos unités de soins d'hôpital de jour et de nuit doivent ainsi les accueillir dans leurs projets de soins.
Mme Laurence Cohen . - C'est un débat qui doit demeurer ouvert. Aujourd'hui, les GHT sont pour beaucoup d'immenses pôles qui ne s'appuient pas obligatoirement sur un projet de soin. Fédérer les établissements, en permettant d'économiser les moyens, a répondu à une logique comptable, sans pour autant répondre aux besoins des populations et des patients. Il faut effectivement travailler sur des projets de soins en ouvrant à tous les professionnels et en revivifiant, du même coup, la démocratie sanitaire. Il est important d'assurer l'articulation des missions de l'hôpital et de suppléer aux manques de la médecine de ville. Pour ce faire, il importe de travailler en coopération, et non en concurrence, et réfléchir à de telles pratiques. En outre, la formation des pédopsychiatres et la reconnaissance des statuts sont deux autres facteurs d'importance.
Ainsi, les professions paramédicales sont également malmenées, de même que les psychologues. Enfin, il faut assurer la répartition territoriale des pédopsychiatres dont le nombre doit être accru.
M. Michel Amiel , rapporteur . - Comment introduire dans le débat l'offre et la demande ? On peut construire les plus beaux projets qui s'avèrent illusoires, faute de partir du réel pour atteindre l'idéal.
Docteur Luce Legendre, vice-présidente du Bureau national de l'Association des établissements participant au service public de santé mentale (ADESM). - Le GHT n'est pas forcément le problème le plus important car il y a un usage de l'ambulatoire extrêmement développé depuis de nombreuses années.
Les outils mis à disposition par les communautés psychiatriques de territoire devraient faire l'objet d'un prochain décret sur la construction des projets territoriaux de santé mentale. Ceux-ci répondent déjà aux besoins de la pédopsychiatrie et à notre constat sur les difficultés propres à la fluidité de parcours hospitaliers. Ces outils vont nous permettre de mieux travailler avec l'ensemble des acteurs du champ médico-social et social, en donnant plus de visibilité aux différents niveaux de l'offre. Il est ainsi nécessaire de travailler à la gradation de l'offre de soins, en partant des trois niveaux des centres experts.
Mme Maryvonne Blondin . - Les régions sont tout à fait différentes et je ne retrouve pas la Bretagne dans les descriptions de certains de mes collègues. Nous avons toujours travaillé avec les structures médico-sociales que j'avais invitées à participer aux conférences sanitaires. La démocratie en santé dépend aussi de l'organisation propre à chaque département.
Nous avons en Bretagne un GHT intégré associé à huit établissements publics de santé mentale (EPSM) qui existent sur la région. Ainsi, le parcours du patient doit être le vecteur de l'organisation des soins. Les situations sont disparates dans notre pays.
Mme Marie-Françoise Perol-Dumont . - Il faut ainsi se garder d'une position de principe quant à la constitution des GHT car ceux-ci sont très liés aux traditions de travail dans les territoires et aux spécificités géographiques. Que la psychiatrie soit partie intégrante du GHT global est un atout, comme c'est le cas dans ma propre région. D'ailleurs, comme présidente du conseil de surveillance du CHU de Limoges, j'avais plaidé pour que la psychiatrie soit intégrée, en raison de la présence d'innovation aussi bien dans les secteurs public et privé. Tout dépend des territoires. Par ailleurs, il existe, de facto, des GHT privés qui procèdent du regroupement des cliniques privées. Je ne crois pas que les moyens vont aller en augmentant de manière exponentielle, en raison de la situation des finances publiques et des besoins des établissements. Le GHT représente une manière de régler les problèmes techniques en amont. Le général de Gaulle remarquait qu'on n'avait jamais vu défiler la cantine en tête mais encore faut-il régler les problèmes matériels !
Le GHT est un outil pour mieux maîtriser la dépense publique et mieux cibler les dépenses sur les plateaux techniques. Enfin, nous avons, pour plusieurs d'entre nous, exercé des fonctions de président de département. Or, la situation des mineurs, notamment étrangers, a été évoquée au début de notre audition. Il ne faut plus que les départements servent comme variable d'ajustement, suite aux décisions de juges placeurs, de la prise en charge de l'enfance en danger via les services de l'aide sociale à l'enfance (ASE) qui confient les enfants aux services sociaux, alors que ceux-ci relèvent du médical, dans le meilleur des cas, voire du juridique. Quelle préconisation pourriez-vous faire en la matière ?
M. David Causse. - S'agissant de la réponse à l'urgence, je souhaitais attirer votre attention sur la tension qui s'exerce sur l'offre. La tentation est grande aujourd'hui d'apporter une réponse localisée aux problèmes. Ainsi, dans le contexte de l'après 2016, qui peut dire que le stress post-traumatique n'est pas important ? C'est la raison pour laquelle on crée une équipe spécialisée, comme dans tant d'autres domaines, comme l'adolescence.
À force de concevoir les réponses aux besoins d'après une logique spécialisée et non territoriale, on oublie que la mobilisation constante des ressources, sept jours sur sept et vingt-quatre heures sur vingt-quatre, est rendue difficile en raison de l'éparpillement de l'offre de soins. Notre logique devrait être d'assurer une couverture de base dans les territoires, voire un minimum de polyvalence, afin d'éviter que nos ressources se retrouvent disséminées et ainsi effilochées sur une diversité de segments. L'épreuve de vérité consiste ainsi à assurer une permanence de l'offre associant les différents secteurs, afin d'assurer la cohérence de son ensemble.Le GHT, comme tout outil, peut procurer des avantages mitigés. En face d'un problème, notre travers national est de privilégier les institutions au détriment des solutions.
Nous avons intérêt à localiser nos angles de vue sur le parcours des personnes. Soit les GHT se mettent au service des usagers des territoires et ils prospéreront. Soit les GHT entendent asservir les usagers et les établissements, alors, nous nous retirerons immédiatement ! Notre responsabilité est néanmoins de penser le meilleur.
Sous le contrôle des médecins ici présents, l'expérience montre que le traitement d'une situation cataclysmique, une fois en place, est très difficile à résoudre par un professionnel qui la découvre. C'est ce que font constamment les médecins dans les services d'urgence. Si l'on peut intervenir en amont, on pourra sans doute désamorcer de telles situations. Que peut-on proposer concrètement ? La tarification des doubles prises en charge me paraît une première solution. Aujourd'hui, le principe de l'assurance maladie est qu'un opérateur ne peut être financé qu'une seule fois. Mais il faut bien assurer des passerelles entre les secteurs sanitaire et médico-social, comme pour la prise en charge des adolescents dans un hôpital de jour pour enfant, à temps partiel, que compléterait la prise en charge en institut thérapeutique éducatif et pédagogique.
Aujourd'hui, l'Assurance-maladie remet en cause l'intervention de la médecine de ville, en expliquant que les interventions des orthophonistes en médecine de ville doivent être financées sur le budget des établissements de santé puisqu'elles sont opérées au titre de l'action dans un centre médico psycho-pédagogique, sans avoir été commanditées à proprement parler. Toute prise en charge doit être justifiée, a fortiori celles qui donnent lieu à des passerelles entre la médecine de ville et les établissements de santé, voire entre ces derniers et le secteur médico-social, mais il ne faut pas se priver de revisiter ces règles de double prise en charge qui risquent d'inhiber des logiques de collaboration susceptibles d'intervenir en amont.
En outre, pour faire face aux situations de grande crise impliquant des jeunes patients autistes, l'Ile de France a institué des équipes mobiles d'intervention, sans pour autant créer des unités d'hospitalisation. En effet, une telle démarche n'aurait pas permis de dégager des solutions de sortie. A l'inverse, il a été privilégié de contractualiser avec des unités médico-sociales à temps plein où le jeune patient sera hébergé et dans lesquelles les équipes d'urgence interviendront. De la sorte, une unité, comme la cellule de soins aigus destinée aux jeunes patients autistes et implantée à la Pitié-Salpétrière, n'est pas saturée en cas d'urgence.
A l'échelle des territoires et compte tenu de la solidarité entre acteurs, sous la gouverne conjointe des conseils départementaux et des agences régionales de santé, il est possible d'élaborer des projets territoriaux de santé mentale qui fixent la continuité de soins et l'organisation de solutions impliquant tous les acteurs dans une logique de responsabilité partagée.
Docteur Vincent Masetti. - Pour rebondir sur ce qui vient d'être dit, l'hospitalisation à domicile en pédopsychiatrie serait une très bonne idée, mais elle se heurte à de nombreux freins.
Mme Corinne Imbert , présidente . - Je vous remercie, Madame, Messieurs, de votre participation à notre audition de cet après-midi.
Audition du docteur Catherine Isserlis, référent médical psychiatrie/santé mentale/autisme, et de M. Philippe Guinard, responsable psychiatrie, de la Direction de l'offre de soins de l'Agence régionale de santé Ile-de-France
Mme Corinne Imbert , présidente . - Merci d'avoir répondu à notre invitation. Les agences régionales de santé sont au coeur des problématiques de l'offre de soins sur nos territoires et leur rôle a été renforcé s'agissant de la psychiatrie avec la mise en place des groupements hospitaliers de territoires pour les hôpitaux publics.
La mise en place en de ces GHT et l'existence de GHT psychiatriques spécifiques a fait, et continue à faire, débat.
Mais les GHT ne sont pas l'intégralité de la prise en charge psychiatrique des mineurs dont on sait qu'elle a lieu principalement en ambulatoire.
Le constat fait depuis longtemps, et que confirment nos premières auditions, est le retard en matière de prise en charge dû au manque de praticiens à l'hôpital mais aussi en ville. S'agissant des mineurs, l'importance des contacts avec la médecine scolaire, qui relève de l'Éducation nationale, a aussi été soulignée à de nombreuses reprises, en dernier lieu par le rapport Moro-Brison.
L'Ile-de-France est une région qui est à bien des égards spécifique. Mais son territoire connaît une grande variété des situations dans l'accès aux soins. Il nous a donc paru intéressant d'entendre votre témoignage sur la manière dont s'organise la psychiatrie des mineurs sur le territoire dont vous avez la charge.
Je vous cède donc la parole pour un bref propos introductif à l'issue duquel notre rapporteur, Michel Amiel, puis les autres sénateurs, vous poseront des questions.
Je rappelle que cette audition est ouverte au public et à la presse.
Docteur Catherine Isserlis, référent médical psychiatrie/santé mentale/autisme. - Je travaille comme référent médical en psychiatrie/santé mentale à l'ARS d'Ile-de-France avec la particularité d'être pédopsychiatre. Je suis ancien praticien hospitalier, chef de secteur. Dans mon propos introductif, je me situerais donc en tant que pédopsychiatre. Monsieur Guinard interviendra pour l'ARS.
« Il y a lieu de souligner le caractère itinérant des équipes. Elles doivent sortir des murs pour exercer une action à domicile et d'une façon plus générale dans le milieu. Ceci reste valable pour tous les centres de diagnostic et de traitement qui ne doivent pas se borner à un travail de consultation classique avec la seule approche du cabinet ». Cette citation date de mai 1955. Les questions qui se posent à nous aujourd'hui sont donc anciennes et elles n'ont pourtant pas reçu de réponse.
La pédopsychiatrie est une discipline très jeune puisqu'elle s'est déployée jusque dans les années 1980. En Essonne, un mouvement important de fermeture de lits a été observé dans les années 1980. Il n'a été possible d'en ouvrir qu'en 2013 puis en 2016. Nous avons ainsi passé de longues années sans aucun lit dans ce département. La pédopsychiatrie s'est donc organisée autour d'alternatives à l'hospitalisation mais dans des prises en charge au long cours.
Ce qui fait défaut actuellement, c'est surtout les prises en charge plus immédiates. C'est la question de la rapidité de la prise en charge. En pédopsychiatrie, la psychiatrie de secteur repose sur assez peu de dispositifs et d'outils. Compte tenu du faible nombre d'hospitalisations, c'est une discipline que j'appellerais « mineure » en ce sens qu'elle est minoritaire au sein des pôles. La question de l'urgence psychique passe toujours derrière la question de l'urgence vitale perceptible et plus directement guérissable.
M. Michel Amiel , rapporteur . - Une urgence psychique peut devenir vitale.
Docteur Catherine Isserlis. - Oui, notamment dans le risque suicidaire.
Les besoins pour répondre aux urgences vitales, en particulier en personnels, sont très largement supérieurs à ceux des autres disciplines.
Devant la hausse des demandes, la psychiatrie infanto-juvénile a beaucoup modifié ses pratiques depuis les années 1980 mais probablement pas suffisamment, en particulier alors qu'arrivaient de nouveaux acteurs et dispositifs. C'est là-dessus qu'il va sans doute falloir mettre l'accent.
M. Philippe Guinard, responsable psychiatrie, de la Direction de l'offre de soins. - J'axerai mon propos sur le rôle de l'ARS. Vous avez par ailleurs déjà entendu Monsieur Laforcade sur ce que peut être le rôle de l'agence dans les territoires, agence qui n'intervient pas sur d'autres sujets dont vous pouvez avoir à traiter comme la formation ou encore les problèmes généraux de la démographie médicale. Le nouveau contexte institutionnel fait bouger les lignes de deux points de vue. D'une part, à l'échelle globale de la région, chaque agence travaille à l'élaboration d'un nouveau projet régional de santé, avec un schéma régional de santé unique, c'est-à-dire qui intègre le soin, l'accompagnement et la prévention. C'est un choix délibéré d'avoir une conception intégrée des parcours et de ne pas traiter en tuyaux d'orgue l'offre de soins sanitaire, les hôpitaux, la ville, les structures médico-sociales et les acteurs de la prévention.
D'autre part, un changement propre à la santé mentale est intervenu. Il est prévu à l'article 69 de la loi de modernisation de notre système de santé. Il est donné dans la loi le cadre général d'une politique de santé mentale, avec le sous-ensemble des activités de psychiatrie, parmi lesquelles les activités de psychiatrie de secteur qui sont redéfinies et ajustées. Dans ce même cadre, il est dit que tous les territoires des régions doivent être couverts par un projet territorial de santé mentale, à l'initiative des acteurs, l'agence devant intervenir en cas de défaut d'initiative. La question est de savoir comment faire pour que les conseils territoriaux de santé mentale aient une sorte de pouvoir de convocation afin que les acteurs se réunissent. Dans ce cadre, il n'existe pas de champ contingenté de la pédopsychiatrie en tant que telle.
D'une manière générale, en termes de connaissances et de données, la psychiatrie des mineurs correspond à un terme plus nuancé que la pédopsychiatrie. Par exemple, lorsque nous traitons des données relatives aux structures, aux équipements, nous avons un regard sur les structures dites de pédopsychiatrie mais il existe également un certain nombre de structures qui sont classifiées en psychiatrie générale qui prennent en charge des adolescents. Je pense notamment aux structures de soins-études, qui n'ont pas l'étiquette de pédopsychiatrie. Cela renvoie au problème des âges. On voit de plus en plus d'équipes mixtes, par exemple des structures pour adolescents et jeunes adultes de 16 à 25 ans. Nous ne sommes plus enfermés dans des frontières absolues. On est dans la gestion des transitions.
Les spécificités de notre région sont sa taille, ses grandes disparités en termes sociodémographiques, d'équipements, de recours aux soins. Ces disparités sont selon nous plus accentuées que dans d'autres champs de la santé.
M. Michel Amiel , rapporteur . - Les besoins en matière de souffrance psychique augmentent dans nos sociétés. Comment mieux y répondre en matière d'offre ?
M. Philippe Guinard. - En abordant cette question, on déborde du champ de la pédopsychiatrie. Il existe une plainte sociétale générale vis-à-vis des délais et de l'insuffisance des réponses mais qui résulte aussi d'un manque de connaissances sur la question de savoir à qui il faut s'adresser par exemple. Ce champ recouvre celui de l'école et renvoie à l'articulation entre l'école et la santé. Notre région fait partie de celles qui sont engagées dans l'expérimentation qui fait suite à la mission santé et bien-être des jeunes. Elle va concerner onze petits territoires sur l'académie de Versailles. Le travail est mené conjointement avec l'académie et l'agence.
Se pose ensuite la question du médecin traitant, de son appétence ou non pour ces questions-là et des entrées dont il dispose dans le système. La proposition de Monsieur Laforcade qu'il y ait dans tous les territoires l'institutionnalisation d'une permanence téléphonique pour tous les professionnels de santé nous paraît intéressante.
Docteur Catherine Isserlis. - L'ARS a lancé une étude sur les délais d'attente, en particulier auprès des départements les plus démunis comme la Seine-et-Marne. Nous nous sommes aperçus que ces délais étaient relativement moins élevés que ce qui était dit par les demandeurs ou les professionnels.
De plus, au sein d'un même inter-secteur, les délais d'attente varient fortement d'un CMP à un autre. Il manque une politique de soins à l'intérieur d'un secteur et une meilleure régulation entre CMP, lesquels fonctionnent de manière très autonome, sans redéploiement des moyens.
Cette étude a ensuite été menée en Seine-Saint-Denis et dans le Val-d'Oise. Nous avons produit un guide sur les différents moyens existants pour résorber les listes d'attente. La principale leçon est qu'en y faisant attention, les délais d'attente ne sont plus une fatalité. Il faut mobiliser les acteurs sur la régulation et la gestion des listes d'attente au lieu de recourir à des dispositifs de contournement. Cela demande une attention constante.
L'autre dispositif important s'agissant de la médecine de ville, ce sont les consultations hospitalières d'avis. Cela permet de mieux orienter les personnes qui ont un besoin qui exige une réponse très rapide et de voir quelles sont les personnes qui peuvent attendre un peu plus longtemps.
S'agissant de l'éducation nationale, je me souviens d'un travail effectué dans les Yvelines. Il s'agissait de cellules quadripartites mises en place à partir de la circulaire interministérielle de 2002 : le dispositif consistait à réunir, par bassin d'éducation, à la demande de l'éducation nationale, un peu à l'image des MAIA (méthode d'action pour l'intégration des services d'aide et de soins dans le champ de l'autonomie), des personnes ayant un pouvoir de décision et de dérogation pour les cas complexes d'élèves en grande souffrance psychique. Se réunissaient ainsi des représentants de l'éducation nationale, de l'aide sociale à l'enfance, du secteur sanitaire et de la protection judiciaire de la jeunesse. Des solutions dérogatoires et de travail conjoint pouvaient être définies et mises en oeuvre. Ce dispositif n'a cependant pas tenu dans le temps en raison des rappels des différentes institutions aux priorités des uns et des autres ; les choses se sont effilochées. Je pense donc que, sur ces sujets, la question de l'interface et de la mobilisation des décideurs est très importante. On ne peut pas uniquement se baser sur la volonté de travailler en réseau des acteurs de terrain.
Du côté de la protection maternelle et infantile et de l'ASE, des ressources existent. En ce qui concerne les acteurs de soins primaires, il y a quand même beaucoup de psychologues. Mais leurs missions sont très centrées sur leurs institutions et peu ouvertes sur les partenariats interinstitutionnels. Des organisations nouvelles sont à mettre en place.
M. Michel Amiel , rapporteur. - Comment éviter les ruptures dans les parcours de soins ? Au départ, le médecin de famille ou l'intervenant en éducation nationale se trouve confronté à un jeune en état de souffrance psychique. Il ne sait pas a priori si cela relève de la psychiatrie et de la maladie mentale ou de la simple souffrance psychique. Les médecins de famille sont aujourd'hui complètement débordés dans le contexte de la démographie médicale que nous connaissons. Dire que le médecin traitant doit être au coeur du dispositif, comme on le dit pour à peu près tous les dispositifs sanitaires, me paraît être un raccourci et un voeu pieux. Que pouvons-nous faire de mieux de ce point de vue pour éviter les ruptures, en particulier à moyens constants ?
Docteur Catherine Isserlis. - Les dispositifs dont je vous ai parlés permettent de mieux répondre aux besoins et de mieux orienter. Ils ne permettent pas de lutter contre toutes les ruptures, en particulier pour les jeunes qui ont besoin d'accompagnement et d'entrer dans le secteur médico-social. Depuis longtemps, on dénonce le fait que les âges institutionnels définis en pédopsychiatrie, dans le médico-social et dans l'éducation nationale ne soient pas les mêmes. Par exemple, on sort souvent de la pédopsychiatrie à seize ans mais on peut sortir d'un IME à vingt ans. Quand un enfant est pris en charge en pédopsychiatrie jusqu'à quinze ans, il ne trouve pas de place dans une structure médico-sociale.
M. Michel Amiel , rapporteur. - Vous parlez de la question de l'harmonisation des âges de transition ?
Docteur Catherine Isserlis. - Oui, qui concerne les enfants les plus atteints. En ce qui concerne la souffrance psychique et sa prise en charge, il me semble que dans certains pays comme en Espagne, dans les dispositifs d'exercice collectif, on a pu recourir à des psychologues et des travailleurs sociaux, notamment pour les jeunes. C'est également le cas au Canada. On n'a pas toujours besoin d'un avis de psychiatre. Nous avons la ressource en nombre de personnes formées.
Mme Corinne Imbert , présidente. - Vous disiez tout à l'heure qu'il y a des organisations à nouvelles à mettre en place. Le rapport de M. Laforcade affirme qu'il y a une défaillance du médico-social et du social dans la prise en charge, avez-vous la même perception ?
Dans mon département les services de la PMI et d'aide sociale à l'enfance ne demanderaient pas mieux que de travailler avec la psychiatrie mais trouvent peu d'interlocuteurs. Certes chacun se recentre sur ses missions mais je pense qu'il y a une véritable attente de soutien aux professionnels de l'aide sociale à l'enfance.
Docteur Catherine Isserlis. - Lors d'un colloque il y a quelques années j'avais estimé qu'il y avait en France environ 10 000 places d'aide sociale à l'enfance et seulement 2 000 lits de pédopsychiatrie.
Quand un jeune placé hors de sa famille est pris en charge dans une unité de psychiatrie et que son état est stabilisé, il y a en général beaucoup de difficultés pour le faire revenir dans la structure où il était hébergé car il y est vu comme étant difficile. Ceci est sans doute lié à un manque d'accompagnement des structures médico-sociales par la pédopsychiatrie pour faciliter la prise en charge de ces jeunes dans leur établissement. C'est pour cette raison qu'en Ile-de-France nous souhaitons augmenter le nombre d'équipes mobiles de pédopsychiatrie et adjoindre de telles équipes à chaque ouverture d'unité pour qu'elles y interviennent à la fois en pré et en post-hospitalisation.
L'essentiel en tous cas est de ne pas faire « stagner » d'enfants en pédopsychiatrie. Il faut trouver des solutions plus adaptées.
J'ai eu l'occasion de m'occupe de Foyers de l'enfance. Quand un enfant arrive dans ces structure avec des problèmes relevant d'une prise en charge psychiatrique et qu'il ne peut pas suivre le rythme cela devient vite invivable. L'idée pourrait être que ces enfants soient hospitalisés en journée en pédopsychiatrie quitte à rentrer le soir au foyer.
M. Philippe Guinard. - S'agissant des enfants avec des pathologies caractérisées on constate effectivement parfois que les structures se passent les dossiers pour s'en décharger. C'est pour cela qu'il est important que les enfants soient revus régulièrement. Ainsi nous souhaitons en Ile-de-France qu'il n'y ait pas d'unité pour adolescents sans équipe mobile. D'autres dispositifs de suivi se mettent en place comme la télémédecine pour les consultations de suivi à distance.
Il ne faut pas que ce soient les échecs de prise en charge en structures médico-sociales qui aillent en pédopsychiatrie. Ces enfants peuvent en général parfaitement être pris en charge dans les structures. Nous ne voulons pas qu'il y ait de lits de placement en pédopsychiatrie.
Docteur Catherine Isserlis. - L'Ile-de-France compte 550 lits, dont les lits pour soins études et les unités d'évaluation. Or on constate que 20 % des lits sont occupés au long cours pour une large part par des enfants autistes à cause du manque de place pour eux dans structures médico-sociales d'Ile-de-France.
Mme Corinne Imbert , présidente. - La situation n'est pas la même dans tous les départements.
M. Michel Amiel , rapporteur. - On nous dit que la pédopsychiatrie est le parent pauvre des disciplines médicales et qu'il y a un retard français par rapport à des pays comme la Belgique, l'Australie ou le Canada. Pourquoi à votre avis ? Est-ce dû à notre culture nationale ?
Docteur Catherine Isserlis. - La situation de l'Ile-de-France est particulière et notre région est mieux dotée que d'autres. Il se trouve que j'ai participé à la mission d'appui en matière de santé mentale ce qui m'a conduit à connaître la situation de 17 départements et à me faire une idée de la situation française dans son ensemble. Je pense qu'il faut relativiser l'idée d'un retard de notre pays.
Tout d'abord il y a des dispositifs français qui font figure de modèle au niveau international. Il en est ainsi par exemple de la prise en charge de la périnatalité qui est très développée dans plusieurs villes, moins il est vrai à Paris. La prévention est très importante dans ce domaine car on sait que la dépression périnatale est pourvoyeuse de troubles au long cours.
Mais il est vrai que dans plusieurs pays limitrophes, la pédopsychiatrie est une discipline à part entière avec plus de formation en pédiatrie et en neurologie. En France, la pédopsychiatrie est fille de la psychiatrie.
M. Michel Amiel , rapporteur. - Est-elle fille de la psychanalyse ?
Docteur Catherine Isserlis. - Une génération de praticiens est plus attachée à la psychanalyse. Il n'y a d'ailleurs pas à en rougir car on peut s'intéresser à la psychanalyse et aux formes de remédiation neurocognitives. Il n'y a en tous cas aucune opposition franche entre la psychanalyse et la prise en compte des innovations en termes de prise en charge, qui parfois ne font d'ailleurs qu'apporter la vérification des intuitions de la psychanalyse. Il faut cependant que le secteur de psychiatre se renouvelle pour aller plus vite vers le diagnostic et vers les soins.
L'ARS Ile-de-France va organiser un colloque sur la prise en charge intégrative et demande aux secteurs infanto-juvéniles de proposer un ensemble de formes de prises en charge. Ceci doit permettre aux patients d'accéder sur le territoire à toutes les formes de prise en charge sans nécessairement se trouver limités à celles proposées par leur secteur de rattachement.
M. Yves Daudigny . - Je souhaite vous poser deux questions. D'une part, comment évaluez-vous le risque posé par le fait de placer des mineurs dans des services de psychiatrie pour adultes, alors même que certaines structures sont destinées à prendre en charge les 16-25 ans ? D'autre part, comment abordez-vous la question de la preuve en psychiatrie ?
M. Philippe Guinard. - Il me semble que dans les questions qui nous sont été adressées l'inquiétude sur le placement de mineurs dans les services de psychiatrie pour adulte est liée à l'idée que l'on manque de lits en pédopsychiatrie. Il faut rationaliser les choses. En Ile-de-France, on dépense un peu plus de 130 euros par habitant pour la prise en charge en pédopsychiatrie des jeunes de 0 à 16 ans et 120 euros la prise en charge psychiatrique des adultes.
Dans les établissements de santé les dépenses d'hospitalisation sont de seulement 20 % pour la pédopsychiatrie contre 50 % pour les adultes.
Nous avons adopté une logique de précocité dans l'intervention et de prévention précisément pour éviter les hospitalisations. Nous suivons d'ailleurs l'âge de la file active des patients en psychiatrie au travers du PMSI. On peut ainsi constater que l'Ile-de-France a une prise en charge des 0-3 ans supérieure aux autres régions.
Il a par ailleurs plusieurs contextes d'hospitalisation. S'agissant des adolescents, l'ARS Ile-de-France a fait des capacités d'hospitalisation un champ d'investissement ce qui signifie non seulement que les fermetures de lits ont été arrêtés mais nous avons augmenté de 11 % les capacités existantes avec la création d'une unité pour mineurs. Mais il faut faire en sorte que ces unités restent orientées vers la prise en charge des crises et ne se trouvent pas utilisée pour des soins programmés ou pour des prises en charge au long cours.
Il arrive cependant en effet que des adolescents avec des troubles majeurs se trouvent placés dans des secteurs pour adultes. Je rappelle que le code de la santé publique permet de placer dans le secteur de psychiatrie générale les malades à partir de l'âge de 16 ans.
L'objectif est pourtant bien de limiter au maximum les cohabitations lors des hospitalisations. Dans l'Essonne, où il y a deux unités pour adolescents, l'objectif est qu'il n'y ait plus d'adolescents hospitalisés avec des adultes.
Mme Corinne Imbert , présidente. - Pourriez-vous nous communiquer les chiffres d'occupation des lits par type de pathologie ?
Docteur Catherine Isserlis. - Bien sûr. S'agissant de la question de la preuve, il faut savoir que la France, peut-être du fait de l'influence de la psychanalyse, a longtemps plutôt travaillé sur des monographies de cas plutôt que sur des cohortes.
Par ailleurs, les questions de langue ont fait que les publications de chercheurs français dans les grandes revues anglo-saxonnes ont longtemps été limitées. Cela a changé et les publications françaises dans les revues internationales en pédopsychiatrie sont nombreuses et en augmentation.
Il faut aussi être conscient du fait que la recherche en pédopsychiatrie est difficile car les enfants évoluent constamment. Il est vrai que les enquêtes épidémiologiques ont pu rencontrer une résistance importante des praticiens. Ainsi l'enquête du Pr Kovess-Masféty n'a plus être conduite en Ile-de-France. Il est vrai que le contexte était celui du risque de ciblage d'une population du fait de diagnostics posés trop tôt et sans véritable valeur car, comme je l'ai dit, les enfants évoluent. La question du diagnostic se pose ici de la même manière que pour le handicap.
M. Philippe Guinard. - S'agissant de la question de la preuve en psychiatrie l'ARS n'a pas tous les leviers. Cette question relève principalement de la formation des praticiens et donc de l'université.
On constate néanmoins sur le terrain que les équipes mixtes évoluent dans les formes de prise en charge qu'elles proposent. Nous avons une approche pragmatique de mise en place d'un dispositif de recherche et de formation. Nous demandons aux professeurs d'université de la région d'animer des réseaux sur les recherches opérationnelles et l'organisation des soins au quotidien. Il s'agit de diffuser la culture de la preuve et les meilleures formes d'organisation.
Nous sommes convaincus que ce dispositif permet d'améliorer le niveau des prises en charge là où il a été mis en place, à Paris et en grande couronne.
M. Daniel Chasseing . - Je suis d'accord avec vous qu'il faut que le médecin traitant ait la possibilité d'obtenir une consultation immédiate des spécialistes. Mais c'est loin d'être le cas partout en France. Par ailleurs, j'insiste sur le fait que nous manquons de moyens pour l'hospitalisation d'urgence.
Docteur Catherine Isserlis. - L'hospitalisation en pédiatrie générale est très utilisée y compris pour les adolescents et les tentatives de suicide. Il me semble que c'est une possibilité intéressante à condition que l'équipe de pédopsychiatrie soit aux côtés de l'équipe de pédiatrie. Cela permet notamment d'éviter les hospitalisations stigmatisantes.
Comme vous le savez, les ARS agissent sur les prises en charge hospitalière au travers des CPOM. En Ile-de-France nous exigeons désormais la présence d'une équipe de pédopsychiatrie dans tous les services de pédiatrie et de maternité qui ont un secteur sur le territoire qu'ils couvrent. Il faut cependant voir que cette obligation ne fonctionne que pour les hôpitaux publics et pas dans les maternités privés qui ont un rôle très important dans la région.
M. Michel Amiel , rapporteur. - Le développement des réseaux de périnatalité me paraît important. Nous avons en région PACA le réseau PERINAT-SUD fait un travail remarquable.
Docteur Catherine Isserlis. - Il y a beaucoup d'écrit et moins d'actions sur la psychiatrie du bébé. Beaucoup de progrès ont été faits depuis les années 1980 mais toutes les maternités publiques ne travaillent pas avec des pédopsychiatres.
Il en est de même dans le secteur privé malgré des textes prévoyant la présence de psychologues, faute de financement. Quelques-unes ont mis en place des vacations à la demande mais peu.
Il y a des réseaux de périnatalité partout sur le territoire mais tous n'ont pas intégré la dimension pédopsychiatrique malgré le fait que cela était prévu dans le cadre de l'entretien précoce.
Ce dispositif a été évalué et n'a pas pleinement atteint ses objectifs. Il est question de le remplacer par un entretien post natal qui peut être un levier sur lequel s'appuyer.
Mme Françoise Cartron . - Quels sont vos liens avec l'Éducation nationale et êtes-vous notamment sollicité dans le cadre des nouvelles ESPE pour familiariser les futurs enseignants à ces problématiques ?
Docteur Catherine Isserlis. - Les formations restent malheureusement en tuyaux d'orgue entre l'Éducation nationale, le médico-social et le sanitaire. Ceci ne favorise pas la possibilité pour les institutions de se connaître. La formation n'est pas une mission des ARS mais il faut reconnaître qu'il est assez difficile d'intervenir au sein de l'Éducation nationale. À titre personnel j'ai fait des formations dans les anciens IUFM. Il avait fallu trouver le subterfuge de présenter ma conférence comme parlant du cadre juridique de la prise en charge. Par ailleurs, les propositions de formation soumises à l'Éducation nationale ne sont pas pérennes. Elles sont revues chaque année. Le temps des formations est aussi de plus en plus court. Quand l'EHESP a fait une formation commune aux médecins des MPI aux psychiatres, pédopsychiatres et médecins-scolaire cette formation qui était prévue pour durer trois jours a du se faire sur une demi-journée.
M. Philippe Guinard. - Dans tous les champs on fait l'inventaire de ce à quoi les professionnels ne sont pas formés. Mais la question se pose aussi d'inclure la question de la santé mentale dans le parcours des élèves. Ils s'informent sur eux et sur leurs camarades. C'est ce que vous a dit M. Brison en parlant de mettre en place une culture de la bienveillance. Des expériences sont menées avec des professionnels qui se rendent dans les écoles.
Il y a une mine de bonnes initiatives à exploiter
Docteur Catherine Isserlis. - C'est bien le rôle des ARS que de faire fructifier les meilleurs pratiques sur le territoire. C'est cependant difficile quand on manque de moyens.
Audition conjointe des organisations représentant les spécialistes de la prise en charge psychiatrique des mineurs : professeur Michel Wawrzyniak, président, et docteur Catherine Lacour-Gonay, membre du conseil d'administration, de la Société Française de Psychiatrie de l'Enfant et de l'Adolescent et Disciplines Associées (SFPEADA), docteur Patrick Belamich, président de la Fédération Des Centres Médico-Psycho-Pédagogiques (FDCMPP), et docteur Roger Teboul, pédopsychiatre, président de l'Association des Psychiatres de secteur Infanto-juvénile (API)
Mme Corinne Imbert , présidente . - Nous accueillons conjointement, pour cette nouvelle audition, les organisations représentant les spécialistes de la prise en charge psychiatrique des mineurs. Je vous prie d'excuser l'absence d'Alain Milon qui, ne pouvant pas assurer la présidence de cette audition aujourd'hui, m'a demandé de le remplacer au côté de Michel Amiel, rapporteur de cette mission d'information.
Votre audition est au coeur de nos travaux car nous nous intéressons, vous le savez, à la prise en charge psychiatrique des mineurs.
De ce point de vue, l'essentiel est bien de connaître le vécu et l'analyse des praticiens et particulièrement des spécialistes de la prise en charge psychiatrique des enfants et adolescents. Nous avons donc souhaité vous entendre et échanger avec vous.
Je vous passe donc sans plus tarder la parole pour un bref propos introductif en vous demandant de bien vouloir présenter les associations que vous représentez.
Notre rapporteur, puis les autres sénateurs, vous poseront ensuite quelques questions.
Je rappelle que notre audition est ouverte au public et à la presse.
Professeur Michel Wawrzyniak, président du conseil d'administration de la Société Française de Psychiatrie de l'Enfant et de l'Adolescent et Disciplines Associées (SFPEADA). - Je vous remercie de votre invitation. Je suis professeur en psychologie clinique et président de la Société française de psychiatrie de l'enfant, de l'adolescent et des disciplines associées (SFPEADA), également représentée aujourd'hui par le docteur Catherine Lacour-Gonay. La SFPEADA est la plus ancienne au monde des sociétés savantes en psychiatrie de l'enfant et de l'adolescent. Une de ses caractéristiques fortes tient dans le fait que les pédopsychiatres ont ouvert cette société aux représentants des disciplines dites « associées » comme les orthophonistes, les psychologues, les infirmiers ou les éducateurs psychomotriciens.
Je souhaite, à ce titre, souligner le fait que je ne suis personnellement pas pédopsychiatre mais psychologue clinicien, professeur en psychologie clinique, formateur de psychologues cliniciens et de thérapeutes familiaux.
J'ai eu l'occasion de créer au côté des professeurs Mille et Guilé au Centre hospitalier universitaire (CHU) d'Amiens une unité fonctionnelle de thérapie familiale dans son service de pédopsychiatrie. Je fais le pari de croire que c'est pour souligner l'importance du travail en équipe, dimension essentielle de la pédopsychiatrie, qu'en tant que membre des disciplines associées, je me suis trouvé élu président de la SFPEADA.
Le travail en pédopsychiatrie est marqué par un sentiment d'appartenance à une équipe. Notre présence à deux témoigne de ce partenariat continuel où chaque profession s'exerce à la fois dans l'accomplissement de ses compétences, mais également dans la mutualisation de ses incomplétudes. Ce point de vue systémique s'ouvre à la référence à un autre système que celui du soin, qui est celui de la famille.
À l'instar de la parole si bien connue de Donald Winnicott « un bébé ça n'existe pas seul », nous aimerions insister sur le constat qu'un psychiatre du champ de la psychiatrie de l'enfant et de l'adolescent ne travaille jamais seul. C'est le dialogue et les interactions entre le système du soin et celui de la famille qui constitue le coeur et la matrice des soins en pédopsychiatrie.
La SFPEADA s'intéresse aux dispositifs de soin, aux protocoles de recherche et de formation. En partenariat avec l'Association des Psychiatres de secteur Infanto-juvénile (API) représentée aujourd'hui par Roger Teboul, nous organisons à ce titre, tous les ans, des carrefours de la pédopsychiatrie. Depuis deux ans, le Centre médico-psychologique (CMP) est au coeur de ces réflexions. En février 2016, le thème de ces carrefours était « L'accueil en CMP : un acte de soin ? ». En février 2017, ce thème sera « L'évaluation en CMP : un acte de soin ? ».
Notre Société vient de tenir un séminaire interne consacré au parcours de soins et a des propositions relatives aux CMP à avancer.
À côté de notre travail quotidien, nous rencontrons également des situations exceptionnelles. Je parle ici des attentats récurrents qui ont frappé notre pays. La SFPEADA avait programmé, une année en amont, une journée d'étude consacrée au thème « L'enfant, la mort, le deuil » qui s'est tenue le 20 novembre 2015, c'est-à-dire une semaine avant les attentats du 13 novembre. Le professeur Jean-Philippe Raynaud, membre du conseil d'administration de notre Société était, avec ses équipes de pédopsychiatrie, le témoin actif des différents faits dramatiques qui se sont déroulés à Toulouse. Autre membre de ce conseil d'administration, Mme le professeur Florence Askenazy, de la fondation Lenval à Nice, a vu son équipe de pédopsychiatrie se retrouver en première ligne dans les soins à apporter aux victimes de l'attentat du 14 juillet dernier. Également membre du conseil d'administration, le professeur Daniel Marcelli a apporté son soutien aux équipes de la fondation Lenval à Nice car les soignants, projetés dans une situation de violence extrême, nécessitent eux-aussi des soins.
L'ensemble de ces données nous a fait prendre la décision d'organiser une prochaine journée nationale le 6 mars 2017 consacrée à la question « L'enfance attaquée ou la pédopsychiatrie face aux risques collectifs ». Il s'agira d'encore mieux faire prendre en compte les soins donnés aux enfants, aux adolescents et aux familles dans ces situations dramatiques, ainsi que les soins à donner aux soignants eux-mêmes.
Nous espérons que cette journée qui suivra la conférence internationale de l'aide aux victimes qui s'est tenue à l'UNESCO le 9 janvier dernier, nous permettra de mettre en place des réseaux d'informations, d'interventions et de formations dans un contexte où le quotidien et l'exceptionnel se nouent hélas de manière si intense.
Docteur Catherine Lacour-Gonay, membre du conseil d'administration de la Société Française de Psychiatrie de l'Enfant et de l'Adolescent et Disciplines Associées (SFPEADA). - Je suis pédopsychiatre et interviens à plusieurs titres. Je suis praticien hospitalier au sein du Groupe hospitalier de l'est francilien (GHEF), grand hôpital qui recouvre l'ensemble de la Seine-et-Marne depuis le 1 er janvier dernier. Je suis, par ailleurs, rattachée au service de pédopsychiatrie du GHEF et anime une structure pour adolescents. Elle intervient en soin-études ambulatoire et est le fruit d'un partenariat avec la Fondation santé des étudiants de France. C'est un partenariat soin-scolarité soucieux d'articuler ces deux composantes pour un adolescent porteur de souffrances psychiques et psychiatriques.
J'interviens dans le cadre du conseil d'administration de la Société française de psychiatrie de l'enfant, de l'adolescent et des disciplines associées. J'insiste sur les termes de disciplines associées car nous tenons à marquer notre partenariat, au sein des équipes de pédopsychiatres, avec des psychologues et des représentants d'autres disciplines. Il n'existe pas de pédopsychiatrie sans équipe. C'est inhérent à notre discipline. Je suis d'ailleurs, plus précisément, en charge des partenariats dans ce conseil d'administration. Je précise également qu'il n'existe pas de pédopsychiatrie sans famille et sans scolarité.
Notre discipline a pour point fort d'être forcément placée dans une démarche partenariale. Lorsque je parle de famille, je ne fais pas seulement référence aux parents mais également à la fratrie ou aux grands parents. À l'heure des familles décomposées puis recomposées, cela peut regrouper beaucoup de monde. Ce large environnement propre à la pédopsychiatrie nécessite du temps.
Vous savez peut-être que nous traversons une crise. Elle est d'une part quantitative du fait de la baisse très nette du nombre de pédopsychiatres ces 10 dernières années. Il existe également une crise de la reconnaissance des professionnels, notamment dans les disciplines associées. Je vise ici particulièrement des psychologues à qui il est demandé d'assumer de nouvelles activités dans le cadre des transferts de compétences, lesquels ne sont pas forcément accompagnés de revalorisations salariales et professionnelles.
En tant que représentants de la SFPEADA, nous sommes aujourd'hui invités en table ronde avec des représentants de l'API et de la Fédération des centres médico-psycho-pédagogiques (FDCMPP). Cela tombe bien car l'ensemble de nos structures participe à la Fédération française de psychiatrie (FFP) et, en particulier, à son collège de pédopsychiatrie.
Le fait de travailler main dans la main relève d'une dynamique récente dont chacun est acteur, même si nous n'intervenons pas aujourd'hui pour le compte de la même structure.
Dans ce cadre et dans celui du conseil d'administration de la SFPEADA, je participe au sein de la Haute Autorité de santé (HAS) à la réflexion menée sur les parcours de soins pour enfants porteurs de troubles « dys ». Car la pédopsychiatrie a son mot à dire sur les troubles des apprentissages. Nous participons également aux journées de perfectionnement des pédopsychiatres au ministère de la santé qui se tiendront cette année en mars. Cette journée portera sur les écrits en psychiatrie de l'enfant et de l'adolescent. Nous avons, en effet, à coeur d'améliorer nos contributions écrites dans la collégialité. Nous participons aussi au Conseil national de santé mentale (CNSM) car il est important pour nous de dire que la pédopsychiatrie participe de la santé mentale. Nous sommes désireux d'occuper cette place-là, même si nous avons consciences que notre discipline ne recouvre pas tout le concept de santé mentale.
Nous avons, avec Roger Teboul, lancé une action de recherche dans le cadre de la FFP sur la radicalisation avec le souhait de savoir en quoi les jeunes radicalisés avaient, le cas échéant, affaire avec la psychiatrie et en quoi un dispositif de prise en charge thérapeutique pouvait être envisagé. Ces questions intéressantes sont aussi au confluent de préoccupations de plusieurs ministères dont ceux de l'éducation nationale, la défense, la justice et la santé. Nous nous retrouvons donc dans un climat multi-partenarial qui nous est familier. C'est important car il n'est possible d'avancer sur les questions de radicalisation que si l'on réfléchit à plusieurs.
La SFPEADA a à coeur de s'investir dans la formation de nos collègues et de son réseau sur les sujets d'actualité. À cet effet, nous organiserons en juin prochain à Amiens les journées nationales du Congrès français de psychiatrie et de psychopathologies de l'enfant et de l'adolescent autour du thème « Imaginaire et nouvelles machines ». À l'heure d'internet et des réseaux, il nous semble intéressant d'aborder le sujet.
J'ai pu aussi participer à la journée « Décrochage scolaire à l'adolescence » montée en partenariat avec la Fondation santé des étudiants de France. Les questions de phobie et de décrochage scolaire nous paraissent, en effet, être une pathologie propre à notre société contemporaine sur laquelle nous avons beaucoup à dire. Un atelier sur ce même thème a été animé au Congrès français de psychiatrie.
Nous participons aussi du Développement professionnel continu (DPC) sur les troubles des apprentissages, la dépression de l'adolescent, le bilan sensori-moteur ou la prescription des psychotropes en pédopsychiatrie.
Nous disposons donc de nombreux axes de travail.
Je reprends ma casquette de praticien en groupement hospitalier de territoire pour relayer certaines inquiétudes de mes collègues. Nous croyons fort en l'idée que la pédopsychiatrie peut s'inscrire dans l'hôpital général mais nous nous sentons fragilisés dans cette position. À l'heure des enveloppes budgétaires globales qui ne distinguent pas entre psychiatrie et pédopsychiatrie, certains directeurs font des arbitrages qui ne sont pas en faveur de notre spécialité. Je comprends que ces arbitrages sont difficiles et qu'il n'est pas toujours simple de trancher entre un besoin en réanimateur et un besoin en psychologue. Il en ressort, tout de même, un sentiment de fragilisation pour la pédopsychiatrie car il n'est pas facile d'être privilégié dans des espaces ambulatoires externalisés.
Venant de Seine-et-Marne, je constate également des disparités entre les territoires. Mais vous connaissez en tant que représentants de territoires. Un manque local de pédopsychiatres est souvent la conséquence d'une désertification médicale plus profonde. Il existe des endroits dans le fin-fond du département de Seine-et-Marne où il n'y a plus de médecin traitant et où une adolescente doit se rendre aux urgences pour se faire prescrire la pilule. C'est un scandale sanitaire.
Je termine en reprenant les mots de Marie-Rose Moro que vous avez aussi interviewée. Comme elle, nous comptons sur vous pour sauver la pédopsychiatrie.
Docteur Patrick Belamich, président de la Fédération Des Centres Médico-Psycho-Pédagogiques (FDCMPP). - Je suis médecin-directeur du Centre médico-psycho-pédagogique (CMPP) de Fontainebleau. À la fois directeur médical et directeur administratif d'un lieu de soin, je suis donc une espèce en voie de disparition ! Il en reste quelques-uns dans les CMPP mais nous sommes vraiment très peu. Sans vous présenter la FDCMPP, je vais en revanche vous présenter les CMPP d'une manière générale. Il en existe 310 en France à l'heure actuelle, ce qui correspond à 470 lieux de consultations car chaque CMPP peut procéder plusieurs antennes. Les CMPP constituent un maillage de tout le territoire national et deux tiers d'entre eux sont adhérents à la fédération des CMPP. L'ensemble des CMPP représentent 3 millions de consultations par an et 200 000 enfants concernés soit environ un peu moins de la moitié des actes de pédopsychiatrie ambulatoire en France. Les CMPP comptent sur le travail de 5 000 équivalents temps plein (ETP) avec beaucoup de salariés à temps partiels. Si certains CMPP dits « territoriaux » dépendent de communes, la plupart de ces centres sont sous la forme d'associations régies par la loi de 1901.
Les CMPP sont des lieux polyvalents et généralistes. Ils peuvent donc recevoir de jeunes patients présentant toute forme de pathologie. Ces patients ont de 0 à 20 ans, voire un peu plus avec le dispositif issu de « l'amendement Creton ».
Les centres médico-psycho-pédagogiques sont issus du mouvement de développement de la protection sociale après-guerre et de la volonté conjointe de l'instruction publique, éducation nationale de l'époque, et de la santé publique, de créer des structures qui pourraient faire tiers. Le CMPP Claude Bernard à Paris a été le premier créé en 1946.
Ces centres sont des lieux de diagnostics et de soins qui ne sont pas sectorisés, à la différence des inter-secteurs. Du fait de la désertification médicale, je reçois, par exemple, à Fontainebleau des familles et des enfants venant du Loiret ou de l'Yonne. On y prend en considération l'enfant et tout ce qui concerne l'enfance, y compris l'enfance des parents. Les CMPP sont des lieux de soins où l'on vient adresser sa souffrance, son angoisse et l'isolement qui va avec. Car venir consulter est déjà une manière de sortir de l'isolement et représente un certain soulagement. Il s'agit d'une aide contre la marginalisation à destination des familles en difficulté. Il n'est, en effet, pas possible de soigner des enfants si l'on ne travaille pas avec les parents. Souvent les enfants se font le symptôme ou sont porteurs d'un symptôme de leurs parents.
Il convient donc de donner une place particulière aux parents, s'en faire des alliés sans forcément les mettre en accusation comme on l'a trop souvent entendu. On a répété, comme une idée reçue, que « les psys culpabilisent les parents, et cetera, et cetera ». J'ai l'habitude de répondre à ça que les parents n'ont pas besoin des psys pour se sentir coupables. Il suffit d'être parent soi-même pour le savoir. S'il est nécessaire de travailler avec les parents, il l'est aussi parfois de les tenir à distance afin de préserver de leur intrusion un lieu de confidentialité où l'enfant peut déployer tout ce qu'il a de plus intime. Il en va de même pour l'école, les services sociaux dont l'Aide sociale à l'enfance (ASE) car on reçoit énormément d'enfants placés dans des foyers ou familles d'accueil avec tout un cortège de pathologies parfois graves et inquiétantes.
Les CMPP sont des lieux d'adresse dans la cité, repérés en tant que tels par les familles. Nous recevons d'ailleurs parfois successivement plusieurs générations d'une même famille. Cela rend compte de notre implantation locale et de notre important travail en réseau. Nous avons, par exemple, dans le sud de la Seine-et-Marne monté une association de type « loi 1901 » autour de l'adolescence avec l'inter-secteur infanto-juvénile et la clinique privée du Pays de Seine qui reçoit des adolescents ainsi qu'avec une grosse association qui comprend des Instituts médico-éducatifs (IME), des services d'éducation spéciale et de soins à domicile (SESSAD) et des Centres d'action médico-sociale précoce (CAMSP). La création de cette association a été motivée par la volonté d'établir une synergie dans le travail de l'ensemble des structures qui en sont membres.
Il n'est pas possible de travailler seul lorsqu'on s'occupe d'enfants au sein d'une institution. Il faut des équipes pluridisciplinaires. Les CMPP comptent, à ce titre, à la fois sur des pédopsychiatres, des psychologues, des orthophonistes, des psychomotriciens, des psychopédagogues, des assistantes sociales et encore d'autres spécialistes. Il nous est également nécessaire de travailler en réseau avec d'autres partenaires sur le même champ que nous.
Pour ce qui est de la Fédération des CMPP, elle a pour rôle de favoriser les échanges entre les différents établissements. Car chaque centre possède sa propre expérience et sa propre histoire puisque des spécificités sont apparues au fil du temps. Il est donc important de mettre ces spécificités en valeur pour en faire une base d'échange. Il s'agit d'une richesse basée sur de l'expérience de terrain.
Afin de favoriser ces échanges, la FDCMPP organise des journées d'étude tous les ans ou tous les deux ans. Elle possède également une commission qui s'occupe de la formation à différents niveaux.
Docteur Roger Teboul, pédopsychiatre, président de l'Association des Psychiatres de secteur Infanto-juvénile (API). - Je représente l'Association des psychiatres de secteurs infanto-juvénile (API). J'insiste sur le terme de secteur. On a l'habitude de me dire militant. Je le suis volontiers pour défendre ce mot : le secteur. Il s'agit d'une belle idée française née après-guerre de gens également militants. Elle s'est concrétisée par une circulaire de 1960 et, pour la psychiatrie infanto-juvénile, par la création de secteurs ad hoc en 1972 qui furent les premiers. Cette idée est issue du gouvernement de la Libération et de la Résistance, au même titre que l'ordonnance du 2 février 1945 sur la justice pénale des mineurs.
Je remarque que la dénomination de cette mission d'information se base sur un terme inusuel mais remarquablement intéressant qui est celui de la psychiatrie des mineurs. On parle, en effet, habituellement de psychiatrie infanto-juvénile ou de pédopsychiatrie. Ce terme particulier me renvoie à la question de savoir ce qu'est un mineur dans une société occidentale moderne comme la nôtre. Quels sont ses droits et quels sont ses devoirs ?
Je reviens au terme de secteur et précise que les psychiatres infanto-juvéniles soutiennent cette idée car nous considérons qu'il s'agit d'un modèle d'organisation territoriale de la psychiatrie. Nous n'avons pas attendu les termes actuels pour passer à l'acte et organiser les choses au niveau du territoire. Pour la psychiatrie en général, et pas seulement celle des mineurs, la mission Robillard l'a déjà montré. Cette organisation territoriale mêle très intimement prévention et soins. Je parle ici de prévention centrée sur la personne et pas des programmes de prévention à l'anglo-saxonne. C'est ce sens qu'a repris le collectif « Pas de zéro de conduite », auquel l'API à largement participé, afin de prendre soin de la jeunesse et de ces jeunes. C'est important. Ce sont des principes que nous essayons de tenir.
Il n'est pas toujours évident d'organiser l'articulation entre prévention et soins de 0 à 20 ans. Nous essayons tout de même de la faire dans un contexte budgétaire contraint, où nous subissons un certain nombre d'attaques.
La psychiatrie des mineurs est un objet intéressant qui devrait être pris en compte par la société. Il serait donc intéressant que cette mission puisse redéfinir nos missions dans un consensus plus large et que l'on arrête de nous chercher des « poux sur la tête », passez-moi l'expression.
Sur le territoire, 600 000 enfants sont suivis, entre les services de psychiatrie infanto-juvéniles et les CMPP. Nous avons organisé le 4 avril 2014 les états généraux de la pédopsychiatrie à l'issue desquels 10 propositions ont été formulées. Je serais extrêmement heureux que cette mission puisse les reprendre et pourrai vous les communiquer. Un travail considérable a été fait en région pour préparer ces états généraux qui n'étaient pas centralisés à Paris.
Travailler sur tout le territoire national en tentant d'en réduire les disparités est une de nos marques de fabrique. Une de nos 10 propositions va d'ailleurs en ce sens. Soutenir les partenariats dont mes collègues ont déjà parlé est aussi au centre de la psychiatrie de secteur. Nous travaillons avec tout le monde dès lors que nous disposons des moyens pour le faire : éducation nationale, la protection maternelle et infantile (PMI), la justice des mineurs, la protection de l'enfance, les services de pédiatrie et les services de psychiatrie générale car des sujets nous sont communs. La psychiatrie périnatale est également concernée avec des parents psychotiques, notamment des mères. De même pour la psychiatrie de l'adolescent puisque des articulations sont à mettre en oeuvre, notamment lorsque l'individu souffre d'une maladie chronique qui va handicaper sa vie.
Enfin, je crois qu'une grande réforme vient de voir le jour avec l'organisation des groupements hospitaliers de territoire (GHT). Cette réforme a un peu mis de côté les questions que peuvent poser la psychiatrie et la pédopsychiatrie.
Michel Laforcade a un peu essayé de répondre à ces questions mais une articulation doit être mise en oeuvre entre les champs sanitaire et médicosocial pour la psychiatrie et, a fortiori, la pédopsychiatrie. C'est un vaste chantier que peut, peut-être, servir votre mission.
M. Michel Amiel , rapporteur . - La dimension de thérapie familiale n'a pas encore été abordée dans nos auditions mais a été citée par M. Wawrzyniak, ainsi que la notion de périnatalité. Ces sujets me paraissent intéressants.
Deuxième question : du symptôme au dépistage ou à la prise en charge, je vous prie de développer l'idée de parcours de soins.
Ma troisième question porte sur les articulations. Mme Lacour-Gonay, vous avez insisté sur l'articulation avec les autres institutions, je souhaiterais donc savoir comment peut-on mieux articuler. Comment briser les tuyaux d'orgues sans tomber dans le chaos ?
Vous avez dit que la pédopsychiatrie a des choses à dire sur les troubles de l'apprentissage, les « dys ». À l'inverse de certains de mes collègues, je m'en réjouis. Je souhaiterais avoir vos sentiments croisés à ce sujet.
Le Docteur Teboul a dit qu'il serait bon que les politiques redéfinissent certaines missions. Est-ce à nous de le faire ? Les députés ont récemment émis un appel contre les psychanalystes concernant l'autisme. Au-delà de ce que je peux en penser en tant que médecin, est-ce aux députés qu'il revient de formuler de tels avis ? La réponse est négative de mon point de vue, mais n'hésitez pas à nous faire part d'un avis contraire au mien. La parole est libre.
Les CMPP sont un sujet qui m'intéresse. CMP, CAMSP, SESSAD, CMPP, quelle est la place de chacun ? Merci de votre propos décrivant rapidement ce que sont les CMPP. Pourriez-vous préciser leurs spécialités par rapport aux autres types d'établissements que je viens d'énoncer.
Enfin, vous avez parlé d'une prévention centrée sur la personne. Quid de l'épidémiologie en pédopsychiatrie ?
Docteur Catherine Lacour-Gonay. - Je souhaiterais évoquer la thérapie familiale car il s'agit de quelque chose auquel je tiens et auquel je crois profondément depuis que je m'occupe d'adolescents. C'est aujourd'hui le coeur de mon métier car il ne sert à rien de soigner un enfant ou un adolescent si on ne prend pas en charge sa famille ou les changements qui doivent s'opérer dans cette famille et qu'on ne le considère pas comme ressource essentielle de ces changements. Un pôle de thérapie familiale a été monté au centre d'évaluation et de soins pour adolescents. Il s'agit d'un dispositif qui demande un peu de personnels mais surtout de temps car on ne peut pas recevoir une famille en 10 minutes. Une heure, parfois une heure trente sont nécessaires, ainsi qu'un superviseur. Nous avons la chance d'avoir Irène Kaganski qui a monté ce pôle de thérapie familiale et qui assure sa supervision.
C'est essentiel car nous avons affaire à des familles traversant des choses très lourdes, qu'il s'agisse de deuils ou de morts d'enfants. Il nous est ainsi possible de suivre une famille sur plusieurs mois ou plusieurs années. Il s'agit d'un véritable levier de changement à tous les niveaux du parcours de soins.
Les parents des adolescents phobiques scolaires que je suis ont, par exemple, parfois l'idée que « peu importe que mon fils soit malade ou tente de se suicider, du moment qu'il ait son bac ». Un temps va donc être nécessaire pour travailler cette question de la souffrance psychique afin de leur faire entendre qu'il convient d'abord de la traiter, avant de penser aux résultats scolaires dont on s'occupera après.
M. Michel Amiel , rapporteur . - Pensez-vous qu'une tarification ad hoc serait nécessaire ?
Docteur Catherine Lacour-Gonay. - Merci d'aborder ce sujet. Ce serait effectivement une bonne chose. C'est vrai qu'aujourd'hui, ces prestations sont comptabilisées comme une consultation standard. Je dois même me battre au sein de mon propre service afin de faire prendre conscience que ce n'est pas la même chose de recevoir toute une famille avec parents et grands-parents que de recevoir une personne seule. Il m'arrive parfois de recevoir 3 pères lors d'une même consultation : le père biologique, le père qui a élevé l'enfant et le père du moment qui constitue famille avec l'adolescent plus âgé. Une mère peut également être reçue avec une mère de famille d'accueil. Je travaille toujours avec les deux car il ne s'agit pas de choisir l'une plutôt que l'autre. Chacun a quelque chose à dire et il important d'écouter tout le monde. Il faudrait donc que l'acte médical soit reconnu en conséquence.
M. Michel Amiel , rapporteur . - Je reviens à la question de la périnatalité puisqu'on a commencé à évoquer la famille.
Docteur Roger Teboul. - On a créé à Montreuil, où je suis praticien hospitalier, une unité de psychiatrie périnatale. Je signale que je suis un élève de Serge Lebovici qui a introduit la psychopathologie du nourrisson en France dans les années 80. J'ai également débuté ma carrière en maternité.
Je crois beaucoup aux interventions précoces et la façon dont on peut prévenir l'aggravation ou l'arrivée de troubles par ce biais-là, lorsqu'on connait des situations à risque. C'est le cas lorsque la mère du bébé qui vient de naître est psychotique ou très déprimée. Il faut, pour cela, intervenir de manière coordonnée et concertée avec tous les services sociaux pour soigner un lien perturbé entre un bébé, sa mère et son père.
Pour en revenir à la question du rapporteur, ce n'est peut-être pas de l'épidémiologie au sens statistique du terme, mais c'est en tout cas un constat clinique vérifiable après coup. Lorsque l'on retrace des histoires et que l'on étudie la biographie d'enfants ou d'adultes dont on s'occupe, on se rend compte que certains contextes et situations sont extrêmement pathologiques puisque favorables à la survenue de certaines souffrances psychiques.
En ce sens, la périnatalité, la psychopathologie ou la psychiatrie périnatale ont quelque chose de fondamentale qui soigne et qui prévient en même temps.
M. Michel Amiel , rapporteur . - Dans ce cadre-là, la loi du 5 mars 2007 a prévu la consultation du 4 ème mois. L'utilisez-vous comme outil ? Avez-vous les moyens de la mettre en oeuvre ?
Docteur Roger Teboul. - Je ne travaille plus depuis longtemps en maternité. Je m'occupe plus de l'adolescent dont la psychopathologie n'est pas sans lien avec celle du bébé. Car lorsque l'on grandit et que l'on commence à se séparer de ses parents, on revisite la façon dont on s'est lié à eux. C'est inévitable.
On travaille beaucoup sur les bébés qu'ont été ces adolescents et, de fait, avec leur famille. Je crois que la consultation à laquelle vous faites référence est aujourd'hui beaucoup demandée aux sages-femmes. Françoise Molénat avait beaucoup travaillé en ce sens. Effectivement, des liens sont à faire au sein des maternités avec les services de pédopsychiatrie. Ce n'est pas fait partout et il n'existe pas beaucoup d'unités psychiatriques périnatales mais je pense qu'il s'agit de structures à promouvoir dans cette articulation des soins et de la prévention.
Docteur Patrick Belamich. - Je souhaiterais ajouter quelque chose au sujet de la toute petite enfance et de la prévention. On s'aperçoit, à propos de l'aide à la parentalité, que beaucoup de familles monoparentales se retrouvent complétement isolées avec leurs enfants alors que cet isolement peut engendrer des souffrances ou des difficultés. Les petites structures que sont les Lieux d'accueil enfants-parents (LAEP) sont, en ce sens, des espaces privilégiés. Ils sont gratuits puisque leur financement est conjointement assuré par les départements et les Caisses d'allocations familiales. L'accès à ces structures est également anonyme. Elles sont ouvertes et les personnes peuvent y rester un certain temps pour discuter entre elles. Des professionnels sont présents afin qu'on leur pose des questions et pas forcément au sujet de pathologies en tant que telles. L'association qui gère le CMPP a, au sud de la Seine-et-Marne, pu ouvrir 2 lieux d'accueil de ce type.
M. Michel Amiel , rapporteur . - Et au sujet de la spécificité des CMPP par rapport aux structures du même genre ?
Docteur Patrick Belamich. - La spécificité des CMPP est justement de ne pas en avoir. Les SESSAD sont destinées à l'intégration scolaire des enfants ayant des problèmes de handicap, les CAMSP, elles, sont destinées à la toute petite enfance avec quelques fois des spécialités touchant à des handicaps bien précis, mais les CMPP reçoivent toute sorte d'enfants et de pathologies. Puisque l'on fait uniquement des consultations, on a parfois besoin d'hospitalisations et de travailler avec des inter-secteurs. Au niveau pathologique, il m'est arrivé de prendre en charge des enfants autistes plusieurs fois par semaine. Il ne s'agissait pas d'enfants à l'autisme très régressé, ils ont été pris en charge avec des psychomotriciens et des orthophonistes. Ce n'est pas non plus un hôpital de jour car notre travail est différent, mais il est structuré et structurant pour certains enfants.
Mme Corinne Imbert , présidente . - La gratuité des lieux parents-enfants s'explique par les financements de la CAF, des départements et d'autres collectivités. On peut donc s'interroger sur sa pérennité.
Pourriez-vous évoquer, en réponse à la question du rapporteur, les troubles « dys » et la pédopsychiatrie ?
Docteur Catherine Lacour-Gonay. - Je me suis retrouvée en tant que pédopsychiatre au sein de l'assemblée qui réfléchissait sur les parcours de soins à l'HAS sur les troubles « dys » avec Emmanuel Corbillon. J'ai à ce titre été un peu mise à mal comme pédopsychiatre, y compris par les rééducateurs. Ils avaient du mal à considérer la pédopsychiatrie tant ils étaient concentrés sur les troubles simples des troubles de l'apprentissage. Car, de fait, les pédopsychiatres n'ont pas à connaitre de dyslexie simple ou de dysgraphie simple. Ils ne le nécessitent pas.
Mais, dans ma pratique du quotidien, au contact des adolescents, je ne vois pas de troubles des apprentissages isolés mais seulement des troubles des apprentissages complexes qui sont intégrés dans des troubles du développement, sans que l'on sache s'il s'agit d'une cause ou d'une conséquence. Une dyslexie ignorée pendant des années peut conduire un enfant à devenir le bouc-émissaire d'une classe et le transformer en « clown » ou en « monstre » de la classe. Complétement coupé des apprentissages qu'il ne suit plus, il n'a d'autre choix que celui de faire le rigolo. Il faut donc le regard croisé qui est le nôtre pour percevoir la souffrance de l'adolescent derrière les troubles du comportement mais également avoir quelque chose à dire des troubles des apprentissages.
Ayant peut-être longtemps laissé ce champ-là aux seuls neuropédiatres, nous avons aussi à faire notre mea-culpa. Mais notre Société a à coeur de former des praticiens et d'éminents spécialistes qui nous accompagnent comme Mario Sperenza, professeur à Versailles, ou David Cohen, professeur à la Salpetrière. Ils gèrent tous deux des unités très compétentes dans les troubles des apprentissages. Affirmer que les pédopsychiatres n'ont rien à dire sur les troubles des apprentissages relève donc vraiment de l'ineptie ! A nous de nous former mais il y a vraiment du sens à ce que nous faisions partie d'équipes pluridisciplinaires. Je rappelle, à la marge, que l'orthophonie et la plupart des rééducations sont même nées de la pédopsychiatrie. D'un point de vue historique, le lien est clair.
M. Henri Tandonnet . - Vous avez évoqué la nécessité des liens avec la famille et le monde scolaire. Quelles sont vos propositions afin d'améliorer la situation.
Docteur Catherine Lacour-Gonay. - En tant que praticien hospitalier, je suis responsable d'une structure de soins-études ambulatoire. Il s'agit d'un dispositif innovant qui s'appuie sur les professeurs du plateau pédagogique de la Fondation Santé des étudiants de France, équipe mobile de professeurs qui se déplace dans les collèges et lycées. Nous couvrons l'ensemble du nord de la Seine-et-Marne soit 110 établissements. L'aide d'une équipe pédagogique pour pouvoir organiser un projet de soin individualisé au sein des établissements-mêmes est très intéressante. Des aménagements scolaires sont prévus pour permettre aux adolescents de suivre en priorité leurs soins, qu'il s'agisse de thérapies individuelles ou de groupe. Le partenariat avec la médecine scolaire est essentiel et il est essentiel qu'il continue d'exister. Nous avons besoins de vous pour réhabiliter les médecins scolaires. Je sais qu'une réforme est en cours au sujet des psychologues scolaires. C'est une bonne chose car les collèges et lycées n'étaient dotés qu'en conseillers d'orientation. Cela posait donc des problèmes de confidentialité, de secret médical, et in fine d'échange entre eux et nous. Il ne s'agit pas tout à fait de la même fonction et certaines choses sont à repenser puisque nous avons besoin d'une médecine scolaire forte à nos côtés. Là encore, les enfants d'aujourd'hui sont les adultes de demain et il est important qu'on se donne les moyens de les prendre en charge.
Docteur Roger Teboul. - Je crois qu'il convient aussi de travailler sur l'enseignement spécialisé pour l'intégration des enfants dits handicapés selon les procédures des Maisons départementales des personnes handicapées (MDPH).
Il faudrait réfléchir au niveau de l'éducation nationale, au même titre que le syndicat des enseignants spécialisés, sur les conséquences de la loi de 2005 sur le handicap. Cette loi vise l'inclusion scolaire de tous les enfants handicapés. Puisque la scolarité est devenue un droit opposable, qu'est-ce que le système est capable de proposer aux enfants handicapés une scolarité au même titre que tous les autres ? Les instituts médico-éducatifs constituaient, en France, une filière très spécialisée de l'enseignement, sorte de parallèle à l'éducation nationale, mais qu'en est-il aujourd'hui où tous les parents souhaitent et peuvent obtenir que leur enfant handicapé soit à l'école ?
En ce qui concerne les missions, mon propos n'était pas un souhait qu'on nous impose une marche à suivre. Je souhaite simplement que notre pays se prononce sur la façon dont il considère ses mineurs et considère la manière de les soigner. Si on ne dispose pas des moyens pour le faire, je ne vois pas comment nous pourrons répondre à des missions. Je veux bien participer à des réflexions visant à ce que le champ de nos missions soit précisé par les pouvoirs publics mais le projet d'amendement dont il était question vise à entraver la liberté des médecins à choisir leurs méthodes. La pédopsychiatrie ou la psychiatrie des mineurs a une implication sociale très importante. Il s'agirait que nos politiques la définissent et surtout la garantissent. S'il y a une chose à demander aujourd'hui, ce serait la sanctuarisation des budgets de la psychiatrie et, en particulier, de la pédopsychiatrie.
Docteur Catherine Lacour-Gonay. - Je nuancerais le propos sur l'éducation nationale car je pense que le droit à la scolarisation doit être entendu. Les maladies psychiques ou pédopsychiques peuvent entrainer des handicaps transitoires, fonctionnels, qui doivent être pris en compte. Je remarque aussi la souffrance des enseignants que nos équipes vont soutenir. Car un enseignant débordé par une seule situation peut difficilement être opérationnel au niveau de l'enfant dont il a la charge comme au niveau de sa classe toute entière. C'est, encore une fois, une question de temps. À l'heure de la tarification à l'acte, est-ce que ces actes de réseau ou de partenariat vont être reconnus et de quelle façon ? Car nous disposons d'une légitimité à travailler ensemble.
Mme Laurence Cohen . - Vous avec abordé l'intervention précoce. Je pense qu'elle comprend les deux aspects que sont le diagnostic et le parcours de soins. Il est important de souligner qu'ils sont mêlés car parfois un diagnostic précoce est établi mais sans être suivi de parcours de soins, ce qui est très grave.
Je fais partie des parlementaires qui pensent que chacun ne doit pas outrepasser son rôle. En tant que personnel politique nous n'avons pas à nous mêler de choix de thérapies. Notre société, depuis longtemps, pousse en même temps à des choix binaires. On entend aujourd'hui des patients se déchaîner et mettre la psychanalyse au panier en matière d'autisme alors qu'hier elle était encensée. Ces schémas ne sont pas bons, y compris pour les troubles « dys », qu'il s'agisse de dyslexie, dysorthographie ou dyscalculie. Je crois beaucoup aux équipes pluridisciplinaires, notamment pour des troubles assez légers qui vont assez vite disparaître.
Mais je suis inquiète car, selon la réponse apportée par les parlementaires, y compris dans le sens que je préconise, les troubles « dys » vont être traités selon la logique binaire que je dénonce. Ils vont donc se retrouver intégralement dans le domaine de la psychiatrie ou intégralement dans un autre domaine. Gardons-nous de ces classifications hâtives et restons dans la mesure et dans l'échange. Faisons confiance aux professionnels.
Pouvez-vous, en vous basant sur votre expérience en matière d'IME, entre autres, nous renseigner sur les enfants victimes de troubles ou de souffrances psychiatriques et qui ne trouvent pas d'établissements adéquats ? Faut-il des établissements spécialisés ou des établissements aux compétences plus larges, comme en Belgique ?
Je pense que les questions d'articulation soulèvent le problème du lien avec le milieu scolaire. Quelques difficultés sont rencontrées par les professionnels pour recevoir leurs petits patients pendant le temps scolaire afin qu'ils suivent telle ou telle thérapie. C'est a fortiori le cas avec l'actuel plan vigipirate.
Docteur Catherine Lacour-Gonay. - Nous savons aussi qu'un lien est indispensable entre diagnostic et parcours de soin . À quoi bon diagnostiquer si on ne soigne pas ? C'est en ce sens que la SFPEADA a organisé un séminaire pour essayer de réfléchir à cette question au-delà des problèmes de listes d'attente qui retardent les prises en charge.
Dans une réflexion conjointe avec la Direction générale de la santé (DGS), on s'est donc demandé comment établir des priorités entre les situations à partir des tranches d'âge. Il convient de réfléchir avec un « niveau 1 » correspondant au repérage, un « niveau 2 » qui serait le diagnostic et un « niveau 3 » qui correspondrait à l'adressage à des centres ad hoc. Pour les 0-6 ans, les CAMSP seraient pressenties et les maisons des adolescents (MDA) le seraient pour les 11-20 ans. Je souligne au passage les problèmes de financement des MDA car il existe une grosse disparité dans leurs montages financiers respectifs, en fonction des territoires concernés. Il conviendrait de réfléchir afin de garantir la pérennité de ces MDA. Nous avions, enfin, pensé organiser une plateforme territoriale d'appui en santé mentale adossées aux CMP pour les 6-11 ans. Les CMP pourraient y avoir une action forte et prendre prioritairement en charge les enfants dans toutes les missions, qu'il s'agisse de troubles de l'apprentissage ou des enjeux narcissiques, par exemple.
Professeur Michel Wawrzyniak. - Je vous ai transmis ce matin un document qui retrace une proposition permettant d'articuler autour de cette plateforme territoriale en santé mentale. Cette plateforme est une sorte de maison de l'enfance portée sur les troubles psychiques et psychiatriques des 6-11 ans. Elle serait la cheville ouvrière entre trois niveaux. Le premier niveau serait constitué par les familles, l'école et les psychologues scolaires, la protection de l'enfance, les PMI, les médecins traitants et les psychologues libéraux. Il serait en contact permanent avec le niveau 2 qui est celui de la plateforme. Elle serait la formatrice du niveau 1 mais l'accompagnerait également dans une démarche de prévention et de coordination et destinerait aux CMP et CMPP les cas complexes. Cela faciliterait aussi la formation des CMP dont on a pu dire qu'ils sont lents à réagir et pas toujours spécialisés sur certaines problématiques. Ces plateformes permettraient d'y former des professionnels sur des questions bien précises.
Une proposition qui émane d'un séminaire que nous avons tenu en décembre va en ce sens. Elle pourrait être soutenue par la DGS comme s'appuyant sur ce modèle-là.
Cette remarque répond à la question du parcours de soins posée par le rapporteur. Ce parcours de soins se trace le long d'un parcours de vie. L'articulation entre le sanitaire et le médicosocial dont je parlais et que j'appelle de mes voeux est un grand chantier. Il n'est pas simple au niveau des Agences régionale de santé (ARS) car même si elles gèrent sanitaire et médicosocial, il existe encore deux filières distinctes. Il serait donc bon qu'une réflexion soit menée au sein des administrations centrales.
Le problème des places dans les établissements spécialisés ne concerne pas seulement les IME mais aussi les instituts thérapeutiques éducatifs et pédagogiques (ITEP). Les ITEP doivent permettre de prendre en charge les enfants qui présentent des troubles du comportement sans problème majeur de maladie psychiatrique chronique, ou de troubles cognitifs. Mais dans grand nombre de territoires, les ITEP manquent de places. Je ne sais cependant pas comment on peut organiser des diagnostics territoriaux précis pour répondre à la question de la psychiatrie des mineurs et des besoins qu'elle engendre.
Je vous transmettrai à ce sujet une lettre de l'API par laquelle nous tentions, en 2014-2015, d'analyser les statistiques disponibles. Si je ne sais pas sous quelle forme il doit intervenir, je pense néanmoins que ce diagnostic territorial est nécessaire, qu'il devrait s'appuyer sur les conseils locaux de santé mentale et qu'il conviendrait de sensibiliser les élus locaux aux questions de psychiatrie des mineurs. Ils sont, en effet, de plus en plus sensibilisés aux questions de psychiatrie des adultes, mais pas forcément à celles des mineurs.
Les ARS devraient avoir les moyens de les mettre en oeuvre. Une des 10 propositions de nos états généraux est que les pédopsychiatres, les services de pédopsychiatrie, CMPP compris, puissent coordonner les projets thérapeutiques dans un parcours de soins. Il n'est pas évident de trouver un consensus autour de cette idée mais force est de constater qu'à l'heure actuelle, l'enfant est parfois découpé en morceaux qu'il est difficile de rassembler. Pour nous, l'enfant est un sujet entier que l'on essaie de soigner dans sa globalité. Or, la classification nord-américaine des maladies mentales (DSM) « saucissonne » les sujets en troubles dont les soins reviennent à autant de spécialistes et de secteurs. Néanmoins, on se rend compte que la question des comorbidités est centrale. Nous ne sommes jamais face à un trouble des apprentissages isolé mais aussi face à un contexte familial, affectif, particulier, face à des éléments dépressifs ou autres. C'est la raison pour laquelle il est nécessaire de coordonner un projet thérapeutique et que cette coordination devrait revenir aux pédopsychiatres.
M. Michel Amiel , rapporteur . - Vous avez cité les ITEP. Il se trouve que j'ai présidé un conseil d'administration d'ITEP pendant 17 ans. On recevait dans cet établissement des enfants qui n'avaient rien à y faire. 25 % d'entre eux étaient sous neuroleptiques. On recevait également des enfants que la justice nous confiait, faute d'autres solutions. Les ITEP sont des établissements qui ont toute leur place dans la prise en charge des mineurs mais il ne faudrait pas qu'ils soient dévoyés.
Ce n'est absolument pas le sens de votre propos mais je profite que vous abordiez le sujet pour préciser ce point. Je pense que le monde politique doit ici définir ce que doit être un ITEP. Une audition spécifique sera menée par notre mission sur le sujet.
Docteur Catherine Lacour-Gonay. - Nous parlions d'articulation. Un ITEP peut correspondre, pour un enfant, à un moment donné de son parcours de soins avant qu'il ne regagne une structure dite normale. L'important est qu'un référant soit conservé au long du parcours de soins. Nous essayons de prioriser des situations pour être efficient dans la coordination des soins car il est essentiel de prévenir une rupture dans les prises en charge.
Nous n'avons pas abordé le thème de l'hospitalisation que Roger Teboul connaît bien pour les enfants et les adolescents. Les établissements sont peu nombreux mais il s'agit de solutions nécessaires. Les lits « d'ado-public » ont fermé en Seine-et-Marne sans que je ne comprenne vraiment pourquoi. Cela crée un vrai manque. Un parcours de soins nécessite une pluralité de lieux qui doivent être articulés avec cohérence au profit des enfants ou adolescents en ayant besoin.
J'ai apprécié l'intervention de Mme Cohen sur les enjeux des aménagements de scolarité pour permettre le soin. Le projet d'accueil individualisé représente un cadre pour permettre le soin en allégeant la scolarité. Les structures sanitaires peuvent être partenaires de ces projets au même titre que les familles et les équipes éducatives. J'organise un centre d'accueil thérapeutique à temps partiel où les adolescents viennent 2 heures une à 3 fois par semaine et poursuivent une scolarité normale. Des outils existent pour mettre en oeuvre ces aménagements et je crois vraiment qu'il faut les utiliser.
Docteur Patrick Belamich. - En tant que clinicien, la question des centres de diagnostic me parait aujourd'hui un peu aberrante. Il s'agit de centres dont les coûts sont importants puisque les enfants y sont hospitalisés plusieurs jours mais, à leur sortie, ces enfants sont abandonnés dans la nature ! On leur demande d'aller prendre contact avec un CMP ou un CMPP en leur indiquant qu'ils y auront un certain nombre de séances de soins par semaine sans pour autant que ces centres soient informés. Cela ne va pas du tout !
En tant que clinicien également, je ne peux pas opérer de différence entre diagnostic et parcours de soins pendant un laps de temps parfois long. Il est très difficile, lorsque l'on reçoit un enfant, de poser d'emblée un diagnostic. Il me faut du temps et parfois les choses évoluent pendant le temps dédié au diagnostic. Je peux me rendre compte que mon impression initiale était erronée. Les choses sont complexes et il est donc important que ce soit la même équipe qui soit partie prenante dans les deux opérations.
M. Michel Amiel , rapporteur . - Je souhaiterais que vous abordiez le thème de l'urgence en pédopsychiatrie et le problème de la fermeture des lits. Pour l'avoir vécu dans mon département, je sais que lorsque l'urgence arrive on se sent démuni.
Docteur Roger Teboul. - Une réflexion devait démarrer à l'ARS d'Ile-de-France sur la question des urgences pédopsychiatriques. Responsable d'une unité d'hospitalisation psychiatrique pour adolescents, je devais faire partie du groupe de travail.
Je ne sais pas précisément ce qu'il en est dans les autres départements mais je sais qu'en Seine-Saint-Denis, ces urgences ne sont pas si fréquentes. On s'oriente vers l'existence d'un seul service qui, dans toute l'Ile-de-France, accueillerait 24 heures sur 24. Il s'agirait de celui du Kremlin-Bicêtre. Il faut noter qu'une garde coûte très cher, aux alentours de 100 000 euros par an. Les hôpitaux y ont donc recours avec précaution. Il est, en revanche, possible de s'appuyer, comme on le fait à Montreuil, sur les urgences pédiatriques assorties d'éventuelles astreintes téléphoniques de pédopsychiatres. Il est aussi possible de s'appuyer sur une organisation de liaison afin que des pédopsychiatres puissent tous les jours passer et orienter les enfants et adolescents dans les services de pédiatrie. Le cas des tentatives de suicide d'enfant ou, plus fréquemment d'adolescent est spécifique. On essaye d'hospitaliser les adolescents au moins une semaine dans un service de pédiatrie pour éviter la stigmatisation.
Je pense que la question des urgences pédopsychiatriques doit être réglée à l'échelle des régions mais ne sais pas si un consensus est atteignable et si toutes les régions y répondront de la même manière. Cela dépend beaucoup de l'organisation régionale et locale des soins.
Je tiens enfin à préciser que si l'Ile-de-France a peut-être fermé des lits en psychiatrie générale, elle a ouvert des lits en pédopsychiatrie. Les 9 lits ouverts dans le centre pour adolescent dont je m'occupe sont une création de novo qui n'est pas issue d'une reconversion. Si les services de pédopsychiatrie publique sont longtemps restés sur une position considérant que l'hospitalisation n'était pas nécessaire, ce n'est aujourd'hui plus le cas, notamment du fait d'une certaine pression sociale. Il nous faut répondre à l'angoisse de l'école, des familles, des services de la protection de l'enfance parmi d'autres.
Docteur Catherine Lacour-Gonay. - Je suis convaincue que l'hospitalisation peut être nécessaire. Les familles ne sont néanmoins pas toujours prêtes ou en condition pour supporter les enjeux liés aux hospitalisations. Un petit temps de préparation est souvent nécessaire. Les entretiens de préadmissions permettent ce temps car on se trompe parfois en voulant aller trop vite. Des équipes mobiles existent également. La SFPEADA compte Vincent Garcin à Armentières qui possède une équipe solide d'intervention à domicile. Le GHEF possède également une équipe mobile. Se pose toujours la question des moyens. Le fait de ne compter, pour tout le nord de la Seine-et-Marne, que sur quatre personnes qui sont parfois appelées à faire plus de 200 kilomètres en voiture pour intervenir peut être problématique. C'est notamment le cas si elles sont appelées à intervenir à différents endroits du département.
M. Michel Amiel , rapporteur . - Sur la base des propos du docteur Teboul sur l'articulation entre pédiatrie et pédopsychiatrie, êtes-vous favorable à la GHT ou la GHT psy ?
Docteur Roger Teboul. - Je pense qu'il ne faut pas de GHT. En Seine-Saint-Denis, mon établissement de Ville-Évrard, qui a le plus gros budget des établissements spécialisés en santé mentale, a réussi à obtenir une dérogation et on propose d'organiser un projet autour d'une communauté de psychiatres du territoire.
On essaie également d'organiser en priorité des liens avec le secteur médicosocial. C'est un partenaire beaucoup plus naturel à la psychiatrie que les services de soin somatiques. Même mes collègues psychiatres de l'adulte comprennent la nécessité de s'articuler avec ce secteur sur les questions de la réhabilitation et la réinsertion des malades mentaux. Cela me parait fondamental.
Docteur Catherine Lacour-Gonay. - S'il doit y avoir GHT, nous souhaitons une sanctuarisation des budgets de pédopsychiatrie !
M. Michel Amiel , rapporteur . - On aurait bien aimé qu'avant de parler de GHT, il eut été question de projets au service desquels les GHT aurait été éventuellement un outil de gestion. Mais c'est effectivement un débat politique.
Audition du professeur Jean-Philippe Raynaud, chef de service de psychiatrie de l'enfant et de l'adolescent (SUPEA)au centre hospitalier universitaire (CHU) de Toulouse
Mme Corinne Imbert , présidente . - Je vous prie tout d'abord de bien vouloir excuser M. Alain Milon, président de cette mission, qui m'a demandé de le représenter.
Merci, monsieur le professeur, d'avoir accepté notre invitation ainsi que le changement d'horaire de votre audition lié au report, à sa demande, de l'audition de Mme la directrice générale de l'offre de soins. Comme vous le savez, notre mission d'information s'intéresse à la psychiatrie des mineurs. Plusieurs questions se posent : celle de l'organisation des soins sur le territoire, celle du rôle des différents acteurs, médecine de ville généralistes et spécialistes, hôpital mais aussi médecine scolaire et, de manière récurrente, celle de la formation des pédopsychiatres. Sur ce dernier sujet, vos fonctions vous donnent un point de vue particulièrement intéressant.
Je vous cède donc la parole pour un bref propos introductif à l'issu duquel le rapporteur, Michel Amiel, puis les autres sénateurs vous poseront quelques questions.
Je rappelle que cette audition est ouverte au public et à la presse.
Professeur Jean-Philippe Raynaud, chef de service de psychiatrie de l'enfant et de l'adolescent (SUPEA) au centre hospitalier universitaire (CHU) de Toulouse . - Sur le secteur de la Haute-Garonne, nous disposons de trois secteurs de psychiatrie de l'enfant et de l'adolescent et je dirige celui rattaché au CHU. Un autre est rattaché à l'hôpital psychiatrique et le dernier à une association. Nous disposons donc des trois modèles du secteur public de pédopsychiatrique.
En tant que professeur des universités praticien hospitalier (PUPH), j'enseigne la psychiatrie de l'enfant et de l'adolescent dans les deux facultés de médecine de Toulouse puisqu'il n'y a qu'un seul professeur de pédopsychiatrie.
Je suis également membre élu par mes collègues du conseil national des universités qui sélectionne les candidats pour être PUPH. J'ai également des fonctions au sein de l'Association européenne de psychiatrie de l'enfant et de l'adolescent.
Je souhaite vous remercier pour cette audition : ma discipline est assez peu écoutée et connue. En tant que régional, je suis également heureux d'être reçu par vous car nous ne rencontrons pas tout à fait les mêmes problématiques qu'à Paris.
Notre discipline est très convoquée, on nous demande d'être sur plusieurs fronts : radicalisation, victimologie... Ce matin encore, je participais avec M. Amiel à une table ronde sur les personnes victimes d'attentats ou de catastrophes. On attend beaucoup de notre discipline : on lui reproche d'en faire trop - prévention, thérapeutique - mais aussi de ne pas en faire assez.
Cette discipline est à la charnière du sociétal et du social. Plusieurs fois, on m'a traité d'assistante sociale, ce que je prends plutôt comme un compliment. Ainsi, nos collègues des urgences nous disent qu'ils n'ont pas le temps d'écouter les patients ; que c'est un travail d'assistante sociale.
L'Agence technique de l'information sur l'hospitalisation (ATIH) a publié des chiffres très intéressants : en 2015, sur 2 millions de patients suivis en ambulatoire en psychiatrie hospitalière, 25 % sont des mineurs.
La pédopsychiatrie a été créée en France il y a 70 ans à la Pitié-Salpêtrière. Elle se caractérise par sa pluridisciplinarité. C'est pourquoi il faut parler des pédopsychiatres mais aussi des équipes pluri-professionnelles très riches : psychologues, éducateurs spécialisés, infirmiers, rééducateurs... Tous ces professionnels ont une culture et une compétence partagée.
Cette discipline dispose de trois atouts : la proximité sur les territoires, j'y suis très attaché. L'égalité d'accès aux soins : ce service public est gratuit et sans avance de paiement. Lorsqu'on consulte dans un centre médico psychologique (CMP), nul besoin de fournir sa carte vitale ni sa mutuelle. Enfin, les progrès ont été considérables ces dernières décennies.
M. Michel Amiel , rapporteur . - Comment concevez-vous le champ de notre mission d'information ? Devons-nous nous en tenir à la psychopathologie avérée ou l'étendre à la souffrance psychique « ordinaire » ou même au bien-être.
En fin de matinée, vous avez parlé de tronc commun pour la formation des pédopsychiatres mais aussi pour tous ceux qui interviennent dans le domaine sanitaire, médico-social, voire social.
Pr Jean-Philippe Raynaud . - Notre dispositif n'est certes pas parfait mais son maillage territorial est satisfaisant grâce aux centres médico-psychologiques (CMP) et aux centres médico-psycho-pédagogiques (CMPP). Ce dispositif mériterait des renforts qualitatifs et quantitatifs et j'attends qu'on le conforte, qu'on le valorise.
De nombreux centres experts et centres de compétences se développent actuellement, qui portent notamment sur l'autisme. À Toulouse, nous avons un centre de ce type : un médecin hospitalier de mon service dirige le centre de ressources autisme (CRA) Midi-Pyrénées.
Nous disposons aussi de centres experts pour les apprentissages. Mais une fois que les expertises sont réalisées, une fois que les enfants ont été bardés d'évaluations, de questionnaires, de tests, il faut que les prises en charge s'inscrivent dans la durée. Si tel n'est pas le cas, cela ne sert à rien, si ce n'est de fabriquer un sentiment d'insuffisance et de culpabilité chez les parents et les professionnels.
Il y a quelques années, je présidais à l'ARS Midi-Pyrénées un comité territorial « santé mentale des jeunes »pour préparer le projet régional de santé (PRS). Nous avions estimé qu'il fallait un poste d'infirmier par CMP ou par CMPP pour recevoir les adolescents dès que l'infirmier, le médecin scolaire ou les parents le souhaitaient.
Nous avons fait cette expérience dans le CMP de Fronton qui a récemment été créé : un adolescent a été hospitalisé aux urgences du CHU cette année, alors que nous comptons 1 200 adolescents hospitalisés après être passés par les urgences enfants et les urgences adultes, pour motifs psycho-comportementaux. Or, une fois que ces enfants sont aux urgences, les choses se compliquent.
Il faut donc conforter l'existant.
Il existe un continuum entre le bien-être, le mal-être et la pathologie. En tant que professeur de médecine, je soigne des pathologies mais les diabétologues font de la prévention et des interventions auprès de populations à très haut risque de diabète. Nos priorités restent les pathologies avérées mais nous savons tous qu'il existe des facteurs de risque et de vulnérabilité. L'ARS Midi-Pyrénées essaye de repérer les adolescents à haut risque de dépression et elle a formé les infirmiers de l'éducation nationale pour les détecter. En même temps, nous avons formé les secteurs de pédopsychiatrie en Aveyron, en Haute-Garonne, en Hautes-Pyrénées et dans le Gers afin qu'ils répondent très rapidement à ces infirmiers lorsqu'ils détectent des adolescents en danger. Nous appelons cela de la prévention interventionnelle mais ce n'est pas forcément la pédopsychiatrie qui intervient.
M. Michel Amiel , rapporteur . - Depuis 2005, quatre grandes lois ont été votées : la loi sur le handicap en 2005, la loi sur la protection de l'enfance en 2007, la loi Hôpital, Patients, Santé et Territoires (HPST) en 2009 et la loi de modernisation de notre système de santé de 2016. En outre, les groupements hospitaliers de territoires (GHT) ont été créés.
Pour vous, les GHT doivent-ils être généralistes ou doit-il exister des GHT psy ?
Ces quatre lois ont-elles amélioré le champ de votre activité ?
Ce matin, la table ronde a évoqué l'extrême urgence. À un degré moindre, lorsqu'un mineur se retrouve aux urgences de pédiatrie, il est souvent difficile de savoir qui doit intervenir, surtout lorsque l'hospitalisation est nécessaire. Comment améliorer la prise en charge aux urgences du mineur en situation clinique de psychopathologie ?
Pr Jean-Philippe Raynaud . - Dans mon département, nous avons un GHT dont l'établissement porteur est mon CHU. À l'intérieur de ce GHT, nous avons constitué une communauté psychiatrique de territoire (CPT). L'hôpital psychiatrique Gérard Marchant de mon département adhère au GHT mais il est porteur de la CPT. Pour moi, la pédopsychiatrie doit se trouver au milieu des autres disciplines.
Il existe huit secteurs d'adultes et d'enfants à l'hôpital psychiatrique et deux - un d'adulte et un d'enfant - au CHU. Il nous est apparu naturel que ce soit l'hôpital psychiatrique qui soit porteur de la CPT. Nous en voyons aujourd'hui les premiers effets : nous avons déposé ensemble un projet avant l'été 2016 auprès de l'ARS pour créer des dispositifs réactifs pour les adolescents afin qu'ils ne restent pas trop longtemps aux urgences. L'ARS, qui nous avait incité à nous réunir pour présenter un même projet, a été extrêmement sensible au fait que nous ayons déposé de concert - hôpital psychiatrique, CHU, association pédopsychiatrique - ce projet.
La pédopsychiatrie et la psychiatrie ont toujours été précurseurs en ce domaine car elles travaillent depuis longtemps sur le terrain avec les médecins libéraux, le médico-social, le social.
À mon sens, la psychiatrie doit donc être pleinement intégrée dans les projets des hôpitaux généraux. Étonnement, la partie psychiatrique de l'hôpital de Lavaur est également rattachée à notre GHT et à notre CPT.
Les moyens étant trop limités, nous n'avons d'autre choix que de nous entendre.
Mme Corinne Imbert , présidente . - Vous avez dit tout à l'heure qu'une fois que les enfants entraient aux urgences, les choses se compliquaient. Qu'entendez-vous par-là ?
Pr Jean-Philippe Raynaud . - Il existe un problème d'âge : en-dessous de 15 ans, les jeunes sont dirigés vers l'hôpital des enfants. A partir 15 ans, c'est l'hôpital pour les adultes. Qui a décidé que le seuil se situait à 15 ans ?
M. Michel Amiel , rapporteur . - Pensez-vous qu'il serait préférable de retenir l'âge de la majorité ? Nous savons tous que le passage de la pédopsychiatrie à la psychiatrie adulte ne va pas sans difficulté. Quid du parcours de soins depuis le plus jeune âge jusqu'à l'âge adulte ?
Pr Jean-Philippe Raynaud . - De zéro à 15 ans, les patients sont pris en charge par l'hôpital des enfants, ce qui n'a jamais posé de problèmes importants. Les équipes d'accueil de pédopsychiatrie savent gérer ces différences d'âge. Certains locaux mériteraient d'être adaptés comme au CHU de Toulouse. À partir de 15 ans, les malades relèvent des urgences psychiatriques adultes. Il y a longtemps, un de mes collègues m'avait dit qu'il faudrait des pédopsychiatres pour gérer les « enfants énergumènes ». Mais il ne comptait par an que trois cas d'enfants posant véritablement problème en raison de leur violence. Pour moi, il n'était pas question de créer une équipe spécifique pour trois enfants par an ! En revanche, un adolescent de 15 ans a du mal à comprendre pourquoi il se retrouve aux urgences psychiatriques d'adultes. Cela pose aussi des problèmes d'organisation. Par exemple, ces hôpitaux ne proposent le plus souvent que des chambres à deux lits : or un mineur ne peut être que seul dans une chambre. Donc, l'hôpital perd un lit et des patients se retrouvent dans les couloirs.
En outre, les équipes d'adultes ne sont pas habituées à gérer les situations de crise des adolescents, même si, à titre personnel, je trouve qu'elles y arrivent assez bien. Mais mes collègues qui gèrent ces services nous demandent de nous occuper de ces jeunes. L'ARS Midi-Pyrénées nous a d'ailleurs sollicités pour mettre en place un nouveau dispositif.
Nous proposons ainsi des équipes de liaison : dans les services de médecine, il doit y avoir des psychiatres d'enfants pour s'occuper des patients. N'oublions pas que de jeunes cancéreux peuvent avoir des troubles associés, se trouver en grave dépression et montrer des syndromes de stress post-traumatique car chimiothérapie et radiothérapie sont traumatisantes. Ce sont des catastrophes individuelles que vivent les enfants. Dans mon service, j'ai une équipe extraordinaire de liaison composée de médecins, d'infirmiers et de travailleurs sociaux.
En psychiatrie d'adultes, mes collègues sont en train de constituer des équipes analogues car les malades mentaux ont aussi le droit d'être malades dans le droit commun.
Pour améliorer ces situations en amont et en aval, il faut développer l'ambulatoire, même si, bien sûr, les lits restent indispensables : j'ai ainsi déposé un projet de six lits de crise pour adolescents car il n'est pas possible de laisser partir un jeune en détresse en pleine nuit. L'ARS s'est engagée à ce que nos trois secteurs disposent chacun d'une consultation pour adolescents afin de les recevoir dans les 72 heures puisqu'un des grands reproches qui nous est fait tient aux délais d'attente.
Avec des moyens suffisants sur l'ambulatoire, il est possible de désamorcer les montées de crise. Mais il en va de même en somatique : en cas d'AVC, il est préférable d'être hospitalisé immédiatement plutôt que d'attendre le lendemain.
M. Michel Amiel , rapporteur . - Peut-on parler de virage ambulatoire en pédopsychiatrie ?
Pr Jean-Philippe Raynaud . - La psychiatrie a toujours défendu l'ambulatoire.
Dans mon département, la dynamique n'est pas mauvaise. En revanche, la démographie y est galopante et les problématiques des enfants et des adolescents sont de plus en plus sévères. Je dirige un hôpital de jour : en 20 ans, la précarité s'est installée, nous voyons arriver des familles totalement démunies tant sur le plan social que financier ou culturel. Nous voyons beaucoup de mamans seules, d'enfants issus de l'immigration. Les consultations hospitalières ne sont pas gratuites puisqu'il faut présenter la carte vitale. Lorsqu'une rééducation orthophonique est prescrite, il en coûte 5 euros par semaine. Ces 5 euros sont remboursés trois mois après mais nous avons des familles qui arrêtent de venir à l'hôpital public car elles ne peuvent avancer 20 euros par mois pendant trois mois.
Le rapport de M. Brison et Mme Moro insiste à juste titre sur le nécessaire renforcement de l'ambulatoire. Bien sûr il faut aussi des lits mais sachez que les lits sont aussi des pièges, surtout pour les adolescents, car ils risquent de ne plus pouvoir partir. Je dispose de onze lits d'hospitalisation et nous avons trois à quatre adolescents qui sont là depuis plusieurs années. Imaginez le prix de la journée dans ce CHU de pointe ! Au bout de quelques mois d'hospitalisation d'un jeune, mon équipe estime le plus souvent que nous fabriquons de la comorbidité car il ne pourra plus s'adapter à l'extérieur dans un dispositif médico-social, social ou ordinaire.
Mme Laurence Cohen . - Contrairement à notre rapporteur, je ne pense pas qu'il faille parler de virage ambulatoire en pédopsychiatrie.
Je fais partie de celles et ceux qui sont opposés aux GHT s'ils ne reposent pas sur un projet médical partagé. Malheureusement, c'est rarement le cas. Nuançons donc nos propos.
Le grand problème actuel de l'hôpital tient au peu de lits en aval : peut-on dire la même chose pour la psychiatrie ? Vous estimez que certains adolescents restent trop longtemps dans ces lits mais pourquoi ne pas créer des centres adaptés à certaines pathologies ? Devrait-il s'agir de centres spécialisés ou de centres plus généralistes qui traiteraient diverses pathologies mais avec des équipes pluridisciplinaires ?
Pr Jean-Philippe Raynaud . - Je parlerai plutôt de deuxième virage ambulatoire. Le premier date des années 1970 avec la création des secteurs et la volonté, que je partage, de sortir les malades mentaux, a fortiori les enfants et les adolescents, de l'hôpital psychiatrique ou de l'asile.
Les moyens de l'ambulatoire n'ont pas beaucoup augmenté ces 25 dernières années. On a certes créé un CMP mais on n'a pas pu renforcer les CMP existants. Il est d'ailleurs souvent plus facile d'obtenir des moyens lorsqu'on crée de nouveaux dispositifs que de renforcer ceux qui existent déjà.
Pour vous répondre, nous disposons déjà de toutes les structures nécessaires : les Instituts thérapeutiques, éducatifs et pédagogiques (ITEP) pour les jeunes qui ont des troubles des conduites, les Instituts médico-éducatifs (IME) pour les enfants qui ont des retards mentaux. Mais nous devons aujourd'hui les adapter parce que les définitions ne sont plus les mêmes que dans les années 1970 ou 1980 et qu'il faut tenir compte des comorbidités. Par ailleurs, grâce aux progrès qui ont été réalisés, les jeunes qui fréquentaient ces structures il y a 20 ans peuvent aujourd'hui être pris en charge en ambulatoire.
La loi de 2005, au sujet de laquelle j'ai été interrogé tout à l'heure, nous a ouvert les portes de la scolarisation qu'on appelait à l'époque « l'inclusion » pour les enfants handicapés et autres. Il faut savoir que le handicap s'est élargi au point que la maison départementale des personnes handicapées (MDPH) notifie également les cas de dyslexie, de dyspraxie ou de troubles instrumentaux.
Je ne suis pas convaincu qu'il faille multiplier des structures autour de thématiques. Nous n'en avons d'ailleurs pas les moyens.
Je crois plutôt qu'il faut former le plus grand nombre de praticiens. Je voudrais notamment former deux professionnels dans chaque CMP à la gestion des catastrophes et à la victimologie, que ce soit pour se mobiliser comme on l'a vu à Nice ou à Toulouse avec AZF il y a 15 ans, ou pour prendre le relais une fois le feu éteint car nous savons aujourd'hui que ces traumatismes ont des effets à très long terme.
Il y a de très bonnes compétences dans le médico-social, mais il faut les renforcer.
Par exemple, en Haute-Garonne, département très attractif pour les médecins, nous avons huit temps plein de pédopsychiatres budgétés mais non occupés en médico-social. Est-ce qu'on ne pourrait pas les articuler avec le sanitaire, quitte à ce que leur temps soit partagé entre différentes structures, ce qui serait par ailleurs pertinent sur le plan clinique ?
En France, on aime bien cliver, par exemple le médical, le médico-social et le sanitaire, et il faut bien dire que le législateur ne simplifie pas toujours les choses en décidant que les budgets sont fongibles dans un sens mais pas dans l'autre...
Par exemple, lorsque le Conseil départemental a créé la Maison des adolescents, on nous a demandé de mettre à disposition des médecins et des infirmiers compétents en pédopsychiatrie. Nous l'avons fait bien volontiers mais cette manière de procéder est assez nouvelle.
Autre exemple, l'Agence d'évaluation de la recherche et de l'enseignement supérieur (AERES) de Midi-Pyrénées vient de lancer un appel à projet pour une équipe mobile ITEP. Quand un jeune dans un ITEP n'ira pas bien, cela permettra, avant de l'adresser directement au sanitaire, de demander du soutien auprès de cette équipe mobile qui va se mettre en place le 1 er avril.
Permettez-moi une parenthèse sur le fait que nous avons beaucoup de professionnels très jeunes car des pédopsychiatres, des éducateurs et des infirmiers très expérimentés prennent leur retraite. Or les élèves infirmiers ne bénéficient que d'une formation de 10 heures à la pédopsychiatrie. Comment voulez-vous qu'un infirmier qui sort de l'école puisse démarrer en pédopsychiatrie et sécuriser des adolescents en étant si peu formé ?
Cette équipe mobile qui va travailler dans le médico-social nous a demandé la mise à disposition d'un pédopsychiatre. La Guidance a, pour sa part, fourni des travailleurs sociaux. Cela permet de créer des liens et de faire des « tuilages », notamment entre les différentes équipes qui prendront en charge le tout-petit, l'enfant puis l'adolescent. L'état d'esprit commence donc à changer.
M. Jean-François Rapin . - Les spécialistes que nous avons auditionnés nous ont expliqué la difficulté de faire des études épidémiologiques en psychiatrie infantile et de l'adolescent.
Vous avez parlé de l'évolution de la précarité ces 20 dernières années. Voyez-vous un lien entre les pathologies et l'augmentation de la précarité ?
Constatez-vous une évolution des pathologies psychiatriques chez les enfants ces 20 dernières années ? Nos modes de vie modernes ont-ils un impact important de ce point de vue ?
Faut-il créer un secteur spécifique pour la prise en charge des adolescents ?
Pr Jean-Philippe Raynaud . - L'unité d'épidémiologie 10-27 de l'Inserm, au sein de laquelle je travaille, fait partie d'une fédération de recherche, l'Institut fédératif d'études et de recherches interdisciplinaires santé société (IFERISS), qui travaille sur les inégalités sociales en santé. Mes collègues chercheurs montrent depuis des années que plus on est pauvre, isolé, habitant dans les territoires où il y a une moins forte densité de dépistage, de soins, de ressources, d'accès aux informations, plus les risques d'infarctus du myocarde, de cancer, de maladies neurodégénératives, mais aussi de maladies mentales, sont élevés.
Il faut évidemment faire très attention à la manière dont on le présente et c'est pourquoi je préfère le mot précarité à celui de pauvreté.
Nous savons que le Valproate de sodium, ou Dépakine, qui est très souvent prescrit dans l'épilepsie et dans les troubles bipolaires, donne des troubles développementaux sévères. Il est désormais bien connu que lorsqu'il est pris pendant la grossesse, ce traitement « fabrique » de l'autisme.
Les équipes de liaison que nous avons dans deux maternités publiques voient régulièrement de jeunes mères qui ont pris du Valproate pendant toute leur grossesse parce que, pour des raisons d'isolement, de précarité, de manque d'informations ou parfois de jeune âge, elles ont été très peu suivies. Des troubles graves dans le développement de l'enfant peuvent être évités grâce à l'information.
Dans mon unité Inserm, j'ai participé à une étude sur l'autisme avec retard mental qui a montré qu'il est plus fréquent dans les territoires de grande précarité et d'isolement. Cela va à l'encontre de toutes les représentations qu'on a depuis la découverte de l'autisme par Kanner et Asperger car on a toujours pensé que les milieux favorisés étaient les plus touchés.
Il n'y a pas de pathologie de gens surinformés, à part peut-être l'hypocondrie car la consultation des sites internet médicaux rend très anxieux.
L'évolution des pathologies est liée à nos progrès communs. L'éducation nationale dépiste mieux, l'information circule mieux et les médecins généralistes sont bien formés. Cette mobilisation permet de dépister les pathologies de plus en plus tôt et de plus en plus finement. Il y a donc un effet d'augmentation de la prévalence, auquel il faut ajouter l'élargissement du spectre pour quelques pathologies dont l'autisme, d'où des effets de progression assez vertigineux.
Quand j'ai appris la pédopsychiatrie, on apprenait la névrose et la psychose. Aujourd'hui, on a beaucoup plus de pathologies intermédiaires, avec des troubles de la personnalité et des troubles limite ou borderline.
Jusqu'à 18 ans, les classifications sont ainsi faites qu'on ne pose pas de diagnostic de trouble de la personnalité, même si l'on voit bien les choses se dessiner. Roger Misès parlait de troubles de la personnalité « en train de se constituer ». Cela permet de travailler de plus en plus tôt et c'est bien utile.
Par ailleurs, il faut prendre en compte la multiplication des addictions et des expérimentations. Je n'ai pas un patient adolescent qui n'ait pas expérimenté ou qui ne consomme pas régulièrement de cannabis. Dans la plupart des cas, ce n'est pas la raison principale de leurs difficultés.
M. Michel Amiel , rapporteur . - Entre le mal-être ordinaire et la maladie mentale, il y a la tentative de suicide ou le suicide avéré. La prévention du suicide étant un point important pour cette mission d'information, pourriez-vous préciser votre opinion à ce sujet ?
Pr Jean-Philippe Raynaud . - Le grand plan lancé il y a 20 ans par Bernard Kouchner a été très suivi et je crois qu'il porte ses fruits. On observe une diminution de 16 % des décès par suicide en 10 ans chez les moins de 25 ans, ce qui est encourageant, particulièrement en matière de prévention de la récidive, même si la Finlande et le Portugal font beaucoup mieux que nous.
Quant à la prévention primaire, elle se fait chez les plus petits. Un exemple : une association m'a invité dans sa crèche située dans un quartier difficile. J'ai pu apprécier la qualité de la prise en charge des seize enfants qu'elle accueille.
L'équipe, qui est constituée exclusivement d'éducateurs de jeunes enfants et d'un psychologue qui vient deux heures par semaine, effectue un travail de prévention, y compris de la radicalisation, du suicide et de certaines pathologies de la personnalité qui s'étayent sur les sentiments d'impuissance ou d'humiliation. Ce n'est pas une crèche « mièvre » mais une crèche qui apprend la confiance en soi. Or on souhaite diminuer sa subvention annuelle de 25 000 euros, ce qui empêcherait son équipe de continuer à travailler comme elle le fait. Dans ce quartier, il y a beaucoup de mères qui élèvent leurs enfants seules, qui ont subi des violences ou sont dans des situations interculturelles. C'est pourquoi il est important que cette crèche survive. C'est d'ailleurs en raison de cette action de prévention que le Conseil départemental lui accorde une subvention.
M. René-Paul Savary . - J'aimerais revenir sur le lien entre les conduites addictives, notamment la consommation de cannabis, et les pathologies mentales. Pensez-vous qu'il existe un lien de cause à effet entre la consommation de cannabis et les troubles psychiatriques, ou, qu'à l'inverse, cette consommation serait favorisée par les troubles psychiatriques ?
Pr Jean-Philippe Raynaud . - Je pense que les deux sont vrais. Emmanuelle Godeau est médecin de l'éducation nationale et coordonne HBSC, Health Behaviour in School-Aged Children, une enquête européenne auto-déclarative s'adressant aux enfants et aux adolescents. Les données montrent qu'un grand nombre d'adolescents ont expérimenté le cannabis et qu'un certain nombre d'entre eux en consomment régulièrement.
Ceux qui consomment beaucoup, c'est-à-dire plusieurs fois par jour et de manière non festive, ont effectivement plus de fragilités, voire des pathologies déjà avérées.
J'ai reçu un adolescent de 13 ans et demi la semaine dernière à qui j'ai proposé un sevrage. Le jeune interne qui m'accompagnait m'a dit que cet adolescent avait fumé avant de venir en consultation alors que je me souviens de l'époque où les adolescents faisaient attention à ne pas avoir bu ou avoir fumé avant un rendez-vous. Il reste que nous sommes très inquiets sur le trouble de la personnalité sous-jacent de ce jeune.
M. Michel Amiel , rapporteur . - Il faut poser la question brutalement car c'est un enjeu politique, voire électoral à l'heure actuelle. Est-ce que le cannabis génère ou décompense des épisodes sous-jacents ?
Pr Jean-Philippe Raynaud . - La consommation de cannabis ne fabrique pas de psychose ou de trouble de la personnalité mais elle peut les provoquer ou les décompenser.
Je dirais aussi que c'est aussi un facteur révélateur. Nous ne sommes pas tous égaux. Je pense à ce champion de tennis qui se vante de fumer du cannabis avant de jouer un match de finale à Roland-Garros : il a certainement une constitution biologique, génétique, affective, narcissique qui rend cela possible mais c'est assez exceptionnel.
Tous mes patients qui ont connu des épisodes psychotiques aigus après avoir fumé du cannabis avaient des fragilités.
J'ai participé à l'audition sur la recommandation en vue de la réduction des risques et des dommages organisée par la Fédération française d'addictologie. J'étais le seul pédopsychiatre. Une recommandation assez ouverte a été faite en faveur de la dépénalisation. J'y ai fait ajouter que nous ne savons pas aujourd'hui ce que fait le cannabis sur un cerveau en développement et que nous ne sommes pas tous égaux.
Mme Corinne Imbert , présidente . - Ne consomme-t-on pas parce qu'on est fragile ?
Pr Jean-Philippe Raynaud . - Cela joue certainement mais je pense également que pour certains jeunes un peu fragiles sur le plan narcissique, la consommation de cannabis fait partie de la panoplie de l'adolescent accompli.
J'ai grandi à la campagne où, après les matchs de foot, les adolescents mineurs faisaient des concours de pastis dans le bar du village et ces comportements étaient socialement valorisés.
Mme Aline Archimbaud . - Vous avez évoqué le fait que certains enfants ou adolescents restaient à l'hôpital plusieurs années.
Quelles sont les causes de cette situation ? Tient-elle aux pathologies ou aux démarches qui sont mises en oeuvre ?
Quels seraient selon vous les moyens de sortir de cette situation ?
Pr Jean-Philippe Raynaud . - Ces enfants très jeunes et ces adolescents sont en général polyhandicapés : ils ont par exemple à la fois un retard mental, des troubles autistiques, de gros troubles du comportement et, bien souvent, ils se trouvent dans des situations familiales complexes, par exemple avec des parents qui n'en peuvent plus.
Du fait de leur polyhandicap, ces enfants connaissent les institutions depuis longtemps et parfois ces dernières n'en veulent plus au motif qu'ils sont trop violents, trop compliqués à gérer ou qu'elles ne sont pas assez équipées.
Notre travail est d'accueillir ces jeunes quand ils sont en phase de décompensation. Mais lorsque nous les avons aidés à retrouver un équilibre, il arrive que toutes les portes se ferment à l'extérieur. C'est parfois du fait du jeune lui-même qui peut avoir laissé un souvenir épouvantable, avec des actes très violents comme d'essayer d'étrangler un éducateur.
Deuxièmement, c'est aussi un problème d'image ou de représentation. À partir du moment où un jeune a passé plusieurs mois en psychiatrie, on a tendance à penser qu'il va être très difficile de le prendre en charge ailleurs qu'en psychiatrie. Mais quand un patient est suivi en soins intensifs ou en réanimation de cardiologie, son médecin traitant prend le relais à sa sortie. De plus, des tuilages sont toujours possibles.
Il y a maintenant des commissions pour les cas complexes mais je dois reconnaître que sur ces trois ou quatre adolescents qui font de séjours longs dans mon service, elles ne nous aident pas beaucoup. Le dernier qui est sorti est parti en psychiatrie d'adulte le jour de ses 18 ans. Nous n'en sommes pas très fiers.
Mme Aline Archimbaud . - Où est-il aujourd'hui ?
Pr Jean-Philippe Raynaud . - À l'hôpital psychiatrique Marchant. Je sais par un collègue que cela ne s'y passe pas si mal. C'était aussi le cas chez nous mais le problème est qu'un séjour de 3 ou 4 ans à l'hôpital lui a fait perdre le peu d'adaptation qu'il avait avant.
Mme Aline Archimbaud . - Que font les malades toute la journée ?
Pr Jean-Philippe Raynaud . - Nos services sont très riches et les malades sont loin d'y être désoeuvrés. Ils ont des soins, des ateliers, de la rééducation, des activités ludiques et ils peuvent bénéficier d'une scolarité. Mais il ne faut pas confondre la psychiatrie avec de l'animation. Il s'agit d'abord de soins. Je compare souvent les soins psychiatriques aux soins intensifs : ils sont coûteux et ils demandent beaucoup de personnel ; c'est pourquoi les patients qui vont mieux doivent laisser la place à ceux qui en ont besoin. Nous devons donc aider le médico-social sur ces cas de polyhandicap.
J'ajouterai pour conclure que je suis favorable à la création d'un DES de psychiatrie de l'enfant et de l'adolescent. Une réforme du troisième cycle des études médicales est en cours. Au niveau européen, les pédopsychiatres sont formés en moyenne en trois ou quatre ans.
En France, ils sont formés au maximum en deux ans, ce qui est insuffisant pour leur garantir des compétences solides. Il est clair que nous serons moins nombreux. Il faut donc que nous soyons mieux formés et plus armés.
En Allemagne où existent un DES de psychiatrie de l'enfant et un DES de psychiatrie de l'adulte, on note, premièrement, une reconnaissance de la pédopsychiatrie ; deuxièmement, la transition dans le parcours de soins ; et troisièmement, une amélioration des relations entre la psychiatrie de l'adulte et la psychiatrie de l'enfant et de l'adolescent. Nous ne sommes pas les parents pauvres mais l'enfant pauvre de la psychiatrie et de la médecine ! Ce qu'il faut garder en tête, c'est que je reconnais l'autre lorsqu'on est sur un pied d'égalité.
Mme Corinne Imbert , présidente . - Merci pour cette audition très intéressante.
Professeur Diane Purper-Ouakil, chef du pôle psychiatrie au Centre hospitalier universitaire (CHU) de Montpellier et responsable de la médecine psychologique pour enfants et adolescents à l'hôpital Saint Eloi, professeur Jacques Dayan, vice-président de l'association WAIMH France (World Association for Infant Mental Health), professeur Manuel Bouvard, chef du service universitaire d'hospitalisation pour enfants et adolescents (SUHEA) au Centre hospitalier universitaire (CHU) de Bordeaux
Mme Corinne Imbert , présidente . - Mes chers collègues, nous poursuivons les auditions de notre mission d'information sur la psychiatrie des mineurs en nous intéressant cet après-midi à la question de la détection précoce des troubles psychiatriques.
Nous avons le plaisir d'accueillir à ce sujet trois éminents spécialistes : le professeur Diane Purper-Ouakil, chef du pôle psychiatrie au Centre hospitalier universitaire (CHU) de Montpellier et responsable de la médecine psychologique pour enfants et adolescents à l'hôpital Saint Eloi ; le professeur Jacques Dayan, vice-président de l'association internationale pour la santé mentale du bébé (WAIMH France) et le professeur Manuel Bouvard, chef du service universitaire d'hospitalisation pour enfants et adolescents au CHU de Bordeaux.
Sans plus tarder, je propose que vous preniez successivement la parole pour un bref propos introductif. Notre rapporteur, M. Michel Amiel, interviendra ensuite pour vous poser une première série de questions. Je passerai ensuite la parole aux autres sénateurs. Je rappelle que notre audition est ouverte au public et à la presse.
Professeur Diane Purper-Ouakil, chef du pôle psychiatrie au Centre hospitalier universitaire (CHU) de Montpellier et responsable de la médecine psychologique pour enfants et adolescents à l'hôpital Saint Eloi . - Je vous remercie de votre invitation à échanger sur la question de la détection précoce des troubles psychiatriques des enfants, qui est un sujet très important.
À titre liminaire, je soulignerai qu'il est important que les signes d'appel précoces soient connus et repérés par les professionnels qui interviennent dans le champ de la petite enfance de manière générale. Les réseaux et les dispositifs en place doivent permettre de faire en sorte que les enfants présentant de tels signes d'appel soient correctement adressés et suivis par des réseaux d'intervention qui correspondent bien à leurs besoins. Il faut privilégier la modularité des besoins afin que les enfants ne deviennent captifs d'un réseau. Cette modularité passe par une bonne articulation entre les réseaux d'intervention que je qualifierais « de la première ligne », c'est-à-dire la protection maternelle et infantile (PMI), les écoles et les centres qui accueillent les enfants jeunes, avec les autres niveaux. L'articulation doit être suffisamment souple et performante pour que les enfants et les parents puissent circuler entre ces différents niveaux.
Il arrive par exemple que des enfants qui entrent dans des dispositifs de prise en charge sanitaire pour des raisons liées au diagnostic ne puissent plus être adressés en aval, faute de places notamment. Il nous faut des réseaux d'aval extrêmement souples et fonctionnels pour ne pas être dans une situation où il y a constamment des entrants et pas de sortants. Il faut également que nos systèmes, tant pour la petite enfance que l'enfance, soient plus lisibles pour les familles. Par exemple, celles-ci ne connaissent pas toujours les tâches respectives des centres médico-psychologiques (CMP) et des centres médico-psycho-pédagogiques (CMPP).
Je souhaite également insister sur la nécessaire diffusion des programmes de gestion parentale, qui sont des modèles bien diffusés dans les pays anglo-saxons. Il s'agit de programmes destinés à des parents qui rencontrent des difficultés. Certains sont très généralistes. Il en existe en France, comme l'école des parents. Le problème est que souvent on n'utilise pas des programmes qui ont fait la preuve d'une vraie efficacité. Les programmes de gestion parentale sont utilisés à différents niveaux d'intervention, en particulier pour des parents dont les enfants présentent des troubles comportementaux. Plus ces programmes sont utilisés tôt, plus ils sont efficaces.
M. Michel Amiel , rapporteur . - Vous considérez donc qu'il existe des outils suffisamment évalués pour pouvoir être considérés comme crédibles et fiables. Ce point est très important pour notre mission.
Pr Diane Purper-Ouakil . - Absolument. Je peux vous en donner des exemples. Ces programmes sont la plupart du temps disponibles en anglais. Je pense que certaines équipes en France seraient en mesure de les diffuser et de promouvoir ce type d'approche.
Mme Corinne Imbert , présidente . - Des équipes en France utilisent-elles déjà ce type de programmes, ou à titre expérimental ou depuis plus longtemps ?
Pr Diane Purper-Ouakil. - Oui, de tels programmes sont utilisés dans le champ sanitaire, en particulier dans le domaine du trouble du déficit de l'attention, avec ou sans hyperactivité (TDAH), qui a été une des premières applications de ce type de programme. On peut aussi parler de psychoéducation parentale. Au-delà du TDAH, il existe également des données de la littérature sur les troubles du comportement perturbateurs et les comportements indésirables de façon générale, à tel point que de tels programmes sont désormais utilisés en milieu scolaire dans certains pays.
M. Michel Amiel , rapporteur . - Pensez-vous que ces programmes dont il est question dans la littérature anglo-saxonne puissent être employés en France, dans la mesure où notre pays n'a pas forcément la même culture en matière de psychiatrie ?
Pr Diane Purper-Ouakil . - Pour les avoir utilisés successivement à Paris et Montpellier, je pense que ces programmes sont « exportables ». Le succès rencontré et la demande des familles sont extrêmement forts.
Il existe désormais des dérivés de ce type d'approche, que nous utilisons au centre hospitalier universitaire de Montpellier et qui ne sont d'ailleurs pas nécessairement anglo-saxons. Nous travaillons aussi avec l'université de Tel-Aviv qui a développé d'autres types de programmes. L'expérimentation et les données de recherche sont suffisantes pour tester l'applicabilité de ces dispositifs dans nos populations globales. Les parents sont pleinement parties prenantes.
Je souhaiterais terminer en soulignant que la recherche demeure déficitaire dans notre spécialité. Nous manquons d'infrastructures et de laboratoires s'occupant de recherches en psychiatrie de l'enfant et de l'adolescent ou en psychologie du développement et suffisamment rattachés aux services de psychiatrie. Dans le champ des neurosciences, le développement est très important. Là aussi, les ressources sont encore insuffisantes.
Professeur Jacques Dayan, vice-président de l'Association internationale pour la santé mentale du bébé (WAIMH France) . - Je m'exprime ici surtout en tant que représentant de l'association internationale de psychiatrie du bébé. Cette discipline est particulière dans la psychiatrie des mineurs pour plusieurs raisons. D'une part, elle s'adresse à un être sans langage et crée un nouveau paradigme dans les pratiques de psychiatrie. D'autre part, elle ne peut être conçue sans les parents et constitue ainsi une psychiatrie de l'interaction. On n'est pas forcément en présence d'un malade tout en ayant un trouble des interactions. Troisièmement, elle ne peut être conçue qu'en articulation avec d'autres intervenants dans une logique collective car elle fait appel à des compétences multiples. Il est nécessaire d'accorder le travail respectif de chacun.
Cela est d'autant plus important qu'il s'agit d'une psychiatrie développementale. Les premiers temps de développement de l'enfant, qui nait précocement par rapport à d'autres espèces, sont ceux d'une croissance neuronale extraordinaire impliquant la création de millions de synapses à la minute et en interaction avec l'environnement. Nous avons cependant du mal à prendre en compte cet environnement car il faut faire appel pour la recherche à des outils artificiels, comme la vidéo ou des enregistrements.
Dans la pratique, cela a des conséquences importantes. Le terme de précocité peut se comprendre de deux façons. D'un côté, dans le cadre d'une pathologie, des signes précoces peuvent par exemple annoncer une éventuelle schizophrénie. De l'autre côté, se pose la question des signes précoces dans le développement. C'est le sujet qui nous intéresse. Or il existe une psychiatrie des mineurs assez classique, qui concerne les troubles développés par un enfant, liés soit à une charge génétique, congénitale ou organique importante, soit à des interactions pathologiques. Dans ce dernier cas, l'enfant ne présente pas encore de troubles, ce sont les interactions qui sont troublées. Si l'on considère la psychopathologie en général, de nombreux troubles relèvent de l'interaction avec l'environnement. Il s'agit le plus souvent de troubles du comportement ou de troubles internalisés, des troubles anxieux ou autres.
Il existe une spécialité avec laquelle la psychiatrie des mineurs, et donc la psychiatrie infanto-juvénile, ont du mal à se développer et pour laquelle il y a une certaine résistance des pouvoirs publics, c'est la psychiatrie périnatale. Celle-ci est totalement intégrante et doit être intégrée, en particulier sur le thème de la précocité, à la psychiatrie des enfants.
La psychiatrie du bébé prend en charge les troubles maternels susceptibles de générer des troubles du développement chez un enfant qui se porte encore bien. Fait partie de la psychiatrie infantile la dyade mère-bébé ou père-bébé, voire donneur de soins-bébé, dans une pathologie qui n'est pas encore affirmée et dont on espère qu'elle ne s'affirmera pas.
D'après la littérature scientifique, de 12 à 15 % des mères présentent des troubles, avec une dépression ou une souffrance néonatale avec des impacts potentiels sur le bébé, dans les domaines affectifs, cognitifs et même moteurs. Or il existe en France une grande pénurie de moyens, avec une unité mère-bébé dans une région sur deux. Le taux de suicide maternel est très élevé. L'Inserm ne pas prend en compte la mortalité maternelle d'origine psychiatrique, ce qui fausse quelque peu la réflexion nationale. Les besoins sont d'autant plus importants qu'il s'agit d'une psychiatrie développementale et qu'il convient d'intervenir lorsque la dyade est malade mais avant que l'enfant lui-même ne soit malade.
A mon sens, nous constatons à la fois une progression et une régression des prises en charge et des connaissances. La progression des connaissances est basée sur la mise en évidence d'un certain nombre de troubles parentaux et de leurs répercussions. La prise en charge de ces troubles parentaux nécessite la diffusion de connaissances dans le public. Cependant, en général, les personnes concernées savent ce qu'elles doivent faire mais en sont mentalement incapables, du fait de la dépression. Une telle situation nécessite des soins particuliers que doivent prodiguer des thérapeutes qui devraient bénéficier d'une double formation en psychiatrie de l'adulte et infantile, ainsi que de nouveaux moyens.
Les éléments de régression portent sur la collaboration avec les services sociaux. Après la Seconde Guerre mondiale, les travaux relatifs à la théorie de l'attachement ont conduit à la révision du travail dans les pouponnières qui étaient jusqu'alors des lieux iatrogènes avant de devenir des lieux d'aides. Or à nouveau depuis l'application de la loi de 2007 sur la protection de l'enfance, on assiste à une régression très importante en ce qui concerne la prise en charge des mères. En effet, celles-ci sont très facilement jugées comme maltraitantes ou incompétentes et elles font face au regard d'une véritable police des familles. Une formation en psychopathologie et en développement des travailleurs sociaux s'impose afin de garantir le respect de ces mères qui reste un élément-clé pour le soin. Enfin, outre la prise en compte de ces nouveaux besoins, il est essentiel d'assurer l'intégration des parents à la psychiatrie des mineurs.
M. Michel Amiel , rapporteur . - La loi du 5 mars 2007, qui avait pourtant été bien accueillie et demandée par les professionnels, que ce soit des secteurs sanitaire, social ou encore médico-social, vous semble-t-elle générer, dans les pratiques, des effets pervers ? Sa mise en oeuvre a-t-elle finalement conduit à stigmatiser les mères ?
Pr Jacques Dayan . - C'est bien ce que j'ai dit. Comme la formation, notamment celle des travailleurs sociaux qui est lacunaire, la prévention de la maltraitance des enfants va s'accompagner du déni de ce que représente le trouble mental, en particulier le trouble mental aigu. Je mets à part la schizophrénie. Or ces troubles aigus sont curables. Dans la crainte extrême d'une maltraitance d'un enfant, on juge les compétences des parents à un moment où ils vont mal et où leur niveau de performance est abaissé par leurs troubles. Alors même que ces personnes ont besoin d'un soutien destiné à leur redonner l'estime d'elles-mêmes, elles sont jugées et mises en difficulté. De fait, on constate des implicites sociaux car c'est d'autant plus vrai pour une mère déprimée qui se trouve en situation de précarité.
Il faut donc accroître les efforts en matière de formation comme vient de le souligner ma collègue, rappeler clairement la place de chacun et les raisons pour lesquelles et le moment où il faut s'adresser à la pédopsychiatrie.
M. Michel Amiel , rapporteur . - La loi de 2007 prévoit l'entretien du quatrième mois qui est en général conduit par une sage-femme.
Pr Jacques Dayan . - Notre association s'est penchée sur les effets de cet entretien du quatrième mois. Très schématiquement, nous avons constaté que les effets attendus étaient bien au rendez-vous lorsque les sages-femmes étaient bien formées ou étaient en lien avec les psychopathologues. A l'inverse, leur manque de formation pouvait induire des effets délétères.
Mme Corinne Imbert , présidente . - Il n'y a donc pas que les travailleurs sociaux qui doivent être formés !
Pr Jacques Dayan . - Dès lors qu'une personne intervient dans un domaine, il est bien qu'elle soit formée dans ce domaine.
Mme Corinne Imbert , présidente . - Les enfants qui sont confiés à des services départementaux le sont par la justice. Les travailleurs sociaux ont certainement repéré une situation et travaillent avec les services de la PMI et notamment avec les puéricultrices ou les sages-femmes lorsqu'il s'agit d'une jeune mère. La décision finale n'appartient pas au travailleur social.
Pr Jacques Dayan . - Nous avons discuté de ces questions avec des magistrats, y compris de la Cour d'appel. Comme en pédopsychiatrie, des problèmes de personnels se posent et conduisent, en raison de la surcharge de travail, à la réduction des échanges qui, dans le domaine psychopathologique et psychiatrique, étaient encore possibles il y a quelques années avant d'être très réduits. De ce fait, les jugements sont le plus souvent motivés par les retours des services sociaux qui sont eux-mêmes peu médiatisés par une connaissance ou une interaction psychopathologiques, malgré les expertises. Je pense qu'il y a là un problème qui peut être résolu.
M. René-Paul Savary . - S'agit-il d'un problème général ou spécifique ? Faut-il imputer cette situation à l'absence de pédopsychiatre ? A quoi est-t-elle due ? Le problème ne s'explique-t-il que par le manque de formation ?
Pr Jacques Dayan . - J'ai pu constater l'hétérogénéité selon les départements puisque certains organisent systématiquement des formations tandis que d'autres ne prévoient rien en la matière.
M. René-Paul Savary . - C'est là l'un des effets de la décentralisation.
Pr Jacques Dayan . - En effet. Dans les stades précoces du développement, c'est-à-dire autour de la naissance, il y a une telle préoccupation anxieuse vis-à-vis de la maltraitance que l'équilibre entre le soutien apporté à la mère et à ses compétences et la vigilance face à la maltraitance est en quelque sorte altéré, en particulier en cas de dépression.
Mme Corinne Imbert , présidente . - A quelle période votre constat s'applique-t-il exactement ? Une sortie précoce de la maternité, aussitôt après l'accouchement, n'induit-il pas un moindre accompagnement susceptible d'accentuer les difficultés éprouvées par la mère ?
Pr Jacques Dayan . - La période à laquelle je faisais référence s'étend du début de la conception à environ un an du post-partum.
S'agissant des sorties précoces de la maternité, nous avons des présomptions mais pas d'études. Pour être clair, nous n'en savons rien.
Professeur Manuel Bouvard, chef du service universitaire d'hospitalisation pour enfants et adolescents au CHU de Bordeaux . - A mon tour de vous remercier de pouvoir échanger avec vous sur un aussi vaste sujet. D'un point de vue lexical, il existe deux acceptions de la précocité selon qu'on la considère par rapport à l'âge ou par rapport au parcours de soin. À quel moment le diagnostic doit-il intervenir à partir de la question de l'alerte ? Il faut s'intéresser au parcours à partir du moment où quelqu'un commence à s'inquiéter. Souvent les parents sont les premiers à s'inquiéter ; parfois, ce sont les enseignants ou les personnels de la crèche. Il importe de repérer les signes avant-coureurs depuis la crèche jusqu'à l'école primaire. Au fur et à mesure que l'enfant grandit, le nombre de partenaires augmente. Cela renvoie d'ailleurs également à la question de la formation. À quel moment le diagnostic doit-il est posé ? Et qu'est-ce que le diagnostic ?
En psychiatrie, nous travaillons beaucoup avec des outils de diagnostic basés sur des comportements observés et la validité des diagnostics est fondée sur des démarches, d'où le nécessaire délai qui s'écoule entre l'inquiétude manifestée et l'identification d'une problématique impliquant des interventions. S'agissant de la santé mentale des mineurs, il faut bien différencier le repérage, éventuellement du dépistage, et du diagnostic. Entre l'alerte et le diagnostic, il faut bien sûr que le moins de temps possible s'écoule. Globalement en France, quelle que soit la pathologie de l'enfant ou de l'adolescent, nous connaissons des délais beaucoup plus longs que ceux des autres pays européens. L'un des enjeux est de rendre lisibles les parcours de soins dans un contexte marqué par les inégalités territoriales et la réorganisation territoriale.
En second lieu, le diagnostic doit devenir un outil de communication. Or, il nous faut harmoniser nos pratiques. Il est frappant de constater à quel point la diversité des trajectoires ne correspond pas à la diversité des problématiques. En d'autres termes, une même situation peut impliquer, en fonction du contexte, des trajectoires différentes, qu'il s'agisse de problématiques de développement, comme par exemple le TDAH ou l'autisme, ou d'autres problématiques comme la maltraitance. Cela renvoie à l'enjeu d'égalité d'accès aux soins.
Cette hétérogénéité se retrouve également dans la formation des psychiatres. À titre d'exemple, la question des troubles comportementaux fait l'objet de quatre heures d'enseignement sur les quinze ans d'études. Les futurs médecins généralistes ne reçoivent qu'une heure de cet enseignement. La formation initiale de l'ensemble des acteurs du champ médical et médico-social pose ainsi problème. La formation initiale et continue des coeurs de métier est importante. Les familles font souvent face à des avis contradictoires. Cela pose la question de l'harmonisation des pratiques, qui doit passer par la formation. La pédopsychiatrie est un champ de la médecine et un champ de la psychiatrie où la recherche, notamment sur le développement du cerveau comme l'épigénèse, permet aussi d'envisager la mise en place de nouveaux soins.
Je suis très heureux qu'une mission comme la vôtre se penche sur la santé mentale des mineurs. Le terme de mineur renvoie surtout à une notion juridique. Il faut prendre en compte la continuité entre le bébé, l'enfant, le jeune adulte, le moins jeune adulte, etc. On a longtemps considéré qu'il fallait séparer les phases de l'existence depuis la naissance jusqu'à la vieillesse. Or, la question de la continuité est posée : que va devenir un enfant, dont le diagnostic est posé dans sa petite enfance, lorsqu'il atteindra trente ans ? J'ai pu mesurer, à l'issue du suivi de certains patients sur au moins vingt ans et en qualité notamment de chef de pôle du centre hospitalier Charles Perrin, l'importance de la continuité des soins. L'un des enjeux en termes d'offre de soins aujourd'hui est de répondre à la question des transitions. Un enfant âgé entre deux et quatre ans dispose autour de lui d'instances comme les crèches qui sont autant de partenaires, avant que ne se pose la question de la scolarisation vers l'âge de cinq-six ans. Paradoxalement, ces phases de transition sont des phases de rupture, en matière de prise en charge, de soins et de capacité d'accompagnement.
Enfin, le partenariat avec les familles reste un enjeu majeur. Les projets, y compris au moment du diagnostic et ensuite pour l'accompagnement, doivent être travaillés avec les familles, autant dans l'annonce que dans le travail. Les familles ne doivent pas être laissées de côté. C'est un enjeu culturel important. Pendant trop longtemps, une forme de séparation entre le milieu médical et les familles s'est imposée, confinant à une sorte de vision manichéenne. Or, les familles sont partenaires du diagnostic et c'est d'ailleurs grâce à elles que peut être maintenue la continuité des soins. Il faut que les professionnels que nous sommes entendent ces familles pour les accompagner.
Mme Corinne Imbert , présidente . - On retrouve d'ailleurs ce sujet de la continuité de la prise en charge en matière de protection de l'enfance.
M. Michel Amiel , rapporteur . - Votre présentation, fort complète, a permis d'aborder de nombreuses thématiques, comme la précocité du diagnostic et de la prise en charge, ou encore les programmes de gestion parentale reconnaissant l'importance de la famille. En revanche, la psychologie du bébé et la psychopathologie de la périnatalité ont été peu abordées durant nos auditions et me paraissent particulièrement intéressantes, tout comme la formation des soignants et le rôle de l'éducation nationale. Fort de tout cela, à l'échelle d'un territoire, quel serait le panier de soins et de formations qui serait nécessaire pour l'exercice convenable de votre profession et pour garantir celui de vos partenaires de soins et du secteur médico-social, du secteur social ainsi que de la justice et de l'éducation nationale ? Et quel serait ce territoire ? N'hésitez pas à nous adresser une contribution écrite sur cette question pour aborder les points que vous pourriez laisser de côté dans votre réponse durant cette audition.
Pr Diane Purper-Ouakil . - La question de l'organisation est en effet cruciale. De nombreux partenaires se trouvent autour de l'enfant. Il faut ainsi en assurer la synergie et la convergence dans la mesure du possible. À mon sens, le travail en réseau demeure la meilleure solution pour assurer la modularité de la prise en charge à partir de plateformes de diagnostic vers d'autres acteurs du secteur libéral notamment. Or, nous ne disposons plus des financements nécessaires à leur maintien.
Ces réseaux peuvent également servir à constituer un observatoire ou des bases de données. On ne saurait créer de la connaissance à partir des trajectoires si les acteurs de la prise en charge sont morcelés et fonctionnent en silos.
Pr Jacques Dayan . - La diffusion des connaissances doit être assurée par une diversité de canaux. Les centres experts, que vous avez évoqués, permettent d'augmenter le niveau de connaissance de l'ensemble des intervenants. On pourrait imaginer, dans un monde idéal, ne plus avoir besoin des centres de référence autisme dès lors que les connaissances sur l'autisme seraient assez diffusées. Il en est de même en psychiatrie périnatale et dans d'autres domaines. D'autres ne peuvent pas s'éteindre car ils font appel à des connaissances qui ne pourront jamais être généralisées, comme par exemple sur les maladies rares.
M. Michel Amiel , rapporteur . - C'est ce qu'évoquait hier le professeur Raynaud qui plaidait en faveur du renforcement des structures existantes et du rôle de chacun des intervenants, aussi bien en termes de connaissances que de formation.
Pr Jacques Dayan . - Je souscris à une telle proposition. L'objectif des centres experts est bel et bien de diffuser les connaissances.
Pr Manuel Bouvard . - Les centres de référence existent pour harmoniser les pratiques. Je suis responsable d'un centre de ressources autisme dans ma région, dont la création remonte aux années 2000, alors que l'accès au diagnostic était particulièrement difficile et hétérogène. L'enjeu est ainsi de parvenir à une certaine lisibilité.
Nous travaillons actuellement avec le professeur Purper-Ouakil à la labellisation de centres consacrés aux problèmes d'attention, qui représente un problème de santé publique important ainsi qu'un facteur d'échec scolaire. L'enjeu n'est pas d'assurer la pérennité de ces centres, mais de définir une trajectoire développementale plus homogène pour les patients. La création de ces centres-référents, à l'instar de ce qui prévaut pour les maladies orphelines, permet d'augmenter le niveau de compétences. Mais il faut préciser qu'un partenariat n'est possible qu'à la condition de respecter les corps de métier. On ne va pas demander aux travailleurs sociaux de devenir des médecins ni aux enseignants de devenir des sages-femmes ou des puéricultrices ! Les enseignants doivent ainsi faire leur travail de pédagogue tout en ayant une sensibilisation sur les problèmes psychiatriques.
M. Michel Amiel , rapporteur . - Sauf que le signe d'appel ne va pas être forcément entendu par un médecin ou un spécialiste en la matière.
Pr Manuel Bouvard . - C'est la raison pour laquelle il faut graduer le niveau de la sensibilisation en fonction des intervenants. On ne va pas former tout le monde à la psychiatrie. La formation des enseignants en psychologie de l'enfant demeure aujourd'hui marginale.
Mme Corinne Imbert , présidente . - A chaque métier correspondent des signes d'appel spécifiques.
Mme Laurence Cohen . - Je vous remercie de votre exposé qui éclaire notre mission. Les troubles de l'enfant mettent souvent en évidence des dysfonctionnements d'origine familiale. Comment s'organisent concrètement l'accompagnement de la famille et éventuellement, la prise en charge de la mère si c'est elle qui est en souffrance ?
Vous avez également insisté sur la notion de partenariat qui implique l'intervention d'équipes pluridisciplinaires extrêmement bien formées et disposant du temps et du budget nécessaires à l'échange d'informations.
En outre, au-delà de la pédopsychiatrie et de la psychiatrie, votre conception de la continuité du parcours de soins remet en cause la conception même de la médecine en générale où le patient est très morcelé en fonction de ses symptômes.
Pr Jacques Dayan . - Pour être moins schématique, les troubles d'un enfant sont liés à des facteurs tant externes qu'internes. La réponse des familles varie également selon le degré de précarité sociale, selon le trouble de l'enfant et la bonne santé mentale ou non de la famille. La prise en charge de l'environnement et du trouble de l'enfant s'avère toujours fort complexe. Pour des questions éthiques et d'efficacité, la mise en accusation des parents est maintenant refusée, quel que soit le cas de figure.
À partir de là, les prises en charge diffèrent selon les cas. Ainsi, si un enfant présente un trouble sensoriel évident ou une maladie physique, l'accompagnement des parents va être organisé, même s'il ne me paraît pas assez pensé dans notre pays à un stade précoce, faute d'une réflexion et d'une harmonisation globales.
Il y a ensuite la question des difficultés des parents. En psychiatrie périnatale, il existe des difficultés aigues. Des personnes, qui sont en bonne santé mentale, peuvent se trouver aller mal à l'idée de devenir parents. Loin d'être une famille dysfonctionnante, il s'agit d'individus qui doivent être aidés dans leur parentalité par un accompagnement. Celui-ci n'est pas du même type que l'accompagnement classique qui peut être prévu en cas de trouble chronique, où la pathologie interne de l'enfant et prépondérante, ce qui nécessite un travail avec les parents. Au-delà d'un certain niveau de « dysfonctionnalité », l'alliance avec les parents pose un problème. Il faudra choisir entre l'intérêt des parents et celui des enfants. A cet égard, contrairement au Royaume-Uni, où des moyens conséquents sont déployés lorsqu'on décide de séparer, après une observation longue prise en charge par la justice, etc., en France, pour les stades précoces, nous n'avons pas ces moyens.
Pr Diane Purper-Ouakil . - Je souhaite insister sur les modalités d'accompagnement et différencier l'accompagnement du soin. Ce que l'on demande à la pédopsychiatrie est plurifactoriel, cela va du soin à des choses qui relèvent de l'accompagnement d'un parcours. Il faut penser en termes de continuité dans le développement, qui ne doit pas correspondre à une succession de surspécialisations étanches les unes par rapport aux autres en fonction des tranches d'âge. Je suis plutôt pour une continuité de la prise en charge avec suffisamment d'articulation entre les équipes afin de prévenir les ruptures successives pour les enfants présentant des troubles chroniques et des besoins de prise en charge de long terme. Un projet européen, qui porte sur la transition de la psychiatrie des adolescents vers la psychiatrie adulte, est en cours. La question des transitions se pose également dans les autres pays européens.
Certains dispositifs, comme la désignation de référents, qui seraient des professionnels suffisamment formés à l'accompagnement dans les parcours de soins pour les parents les plus en difficulté au niveau psycho-social, pourraient être envisagés. Ces référents faciliteraient par exemple l'articulation du parcours de soins avec les parcours éducatifs et de rééducation et aideraient les parents à s'y retrouver dans cette organisation.
Pr Manuel Bouvard . - Nous devons aujourd'hui acter ensemble qu'il existe des troubles de l'enfant. Il ne s'agit pas toujours de troubles liés au contexte ou à l'environnement. Les troubles du spectre autistique ont longtemps été compris comme étant liés aux mères. Ce n'est plus le cas aujourd'hui. Mais l'idée a encore un peu cours. Cela renvoie à l'enjeu de l'évaluation des compétences et du développement de l'enfant ainsi que des facteurs familiaux et de contexte. L'accompagnement débute au moment où l'on dit aux parents quels sont les troubles de leurs enfants, que ces troubles ne sont pas apparus de leur faute et selon quelles modalités le travail de prise en charge pourra être réalisé. Cela renvoie à la notion d'aide aux aidants. Les programmes d'aides aux aidants, comme ceux dont nous pilotons la mise en oeuvre en Aquitaine, fournissent les outils de cet accompagnement et permettent aussi de rendre les parents acteurs de cet accompagnement.
Mme Corinne Imbert , présidente . - L'acceptation du diagnostic est évidemment très difficile pour les familles et les déculpabiliser est très important.
M. René-Paul Savary . - L'organisation du réseau que vous appelez de vos voeux pourrait-elle être calquée sur la prise en charge dans le domaine cancérologique, avec des équipes pluridisciplinaires ? Une telle démarche n'est pas si compliquée que cela.
Pr Diane Purper-Ouakil . - Cela n'est pas si compliqué. Encore faut-il disposer d'un budget pour en assurer le lancement et être soutenu par les institutions. Or nous ne disposons pas d'un réel soutien en ce sens.
Pr Manuel Bouvard . - A l'instar des réunions de concertation pluridisciplinaire (RCP) en cancérologie, il faut prendre en compte les problèmes somatiques qui sont fréquemment associés aux pathologies. C'est tout l'enjeu de la pluridisciplinarité.
M. René-Paul Savary . - Compte tenu du nombre important des acteurs mobilisés, il semble difficile de tous les réunir au sein d'un même réseau !
Pr Jacques Dayan . - En psychiatrie périnatale, le réseau est absolument indispensable. Mais la formation est importante pour tous, en particulier pour nous-mêmes. Une déconstruction logique est nécessaire : par exemple, dans la parentalité, lorsque l'obstétricien accompagne une femme qui vient de mettre au monde un bel enfant, il la félicite et si l'enfant a un problème, il lui dit qu'elle n'y est pour rien.
Mme Françoise Cartron . - En fonction des interlocuteurs que les parents vont rencontrer, la question se pose de savoir comment les choses sont dites et diagnostiquées au regard de l'enjeu de la précocité. C'est parfois l'enseignant qui est concerné. Sans que chacun sorte de son rôle, comment faire en sorte que l'enseignant comprenne et sache quel est l'enfant qui est en face de lui ? De façon plus générale, constatez-vous une augmentation du nombre d'enfants présentant des troubles ? Si oui, est-ce lié au fait qu'il y a davantage de diagnostics précoces ?
Pr Manuel Bouvard . - Se pose en effet la question de la sensibilisation, qui doit varier en fonction des acteurs. Les enseignants doivent être sensibilisés face par exemple aux difficultés de certains enfants à s'exprimer en fin de cours préparatoire ou encore à se stabiliser dans une activité. Les médecins généralistes doivent être formés un peu plus pour enclencher le dépistage. S'ils sont en difficulté, les centres référents peuvent prendre le relais. Il faut donc assurer une gradation de la réponse. Les actions de sensibilisation menées dans les collèges, les crèches et les maternelles sont encore insuffisantes. En ce qui concerne l'épidémiologie, le champ des phobies s'élargit considérablement au cours du temps. Il nous manque aujourd'hui des données épidémiologiques que nous pourrions mettre en relation avec les dépenses de santé. Nous n'avons pas le sentiment d'une augmentation des troubles mentaux. En revanche, il y certainement une meilleure reconnaissance. S'agissant des troubles du spectre de l'autisme, nous sommes passés d'une prévalence de 5 pour 10 000 individus à près de 1 %, c'est-à-dire d'une pathologie rare à une question de santé publique. Ce n'est pas qu'il y a plus d'autistes qu'auparavant mais le spectre s'est élargi et les outils de repérage ont été améliorés. Plus d'autistes que par le passé accèdent aux soins, sans que l'on puisse considérer que cette pathologie augmente dans la population.
Audition des docteurs Maryse Bonnefoy, médecin au centre de PMI de Lyon,
Colette Bauby, médecin au centre de PMI de Gennevilliers,
et
Sylvaine Gissinger, pédiatre, représentant le Syndicat
national
des médecins de la protection maternelle et infantile
(SNMPMI)
Mme Corinne Imbert , Présidente. - Mesdames, merci tout d'abord d'avoir accepté notre invitation. La protection maternelle et infantile, compétence des départements est très souvent présente dans nos débats au Sénat. Dans le cadre de notre mission d'information sur la prise en charge psychiatrique des mineurs, la question de la détection précoce et celle des liens entre médecins spécialisés dans la prise en charge psychiatrique des mineurs et les médecins des autres structures de prise en charge, école notamment, se pose de manière aiguë. Nous avons donc souhaité vous entendre afin de connaître votre analyse de la situation et des besoins en matière de prise en charge psychiatrique des mineurs du point de vue de la Protection maternelle infantile (PMI). Je vous passe donc la parole après quoi notre rapporteur, Michel Amiel, puis les autres sénateurs présents, vous poseront quelques questions. Je rappelle que notre audition est ouverte au public et à la presse.
Docteur Maryse Bonnefoy, médecin au centre de PMI de Lyon. - Nous parlons ici de notre place de médecins de PMI, médecins assurant des actions de prévention précoce et de dépistage. Des médecins aussi qui doivent être capables d'assurer le suivi et l'accompagnement des publics reçus dans le cadre d'une prise en charge globale. Nous avons cinq publics prioritaires : les jeunes, les femmes enceintes, les enfants de moins de six ans, les enfants confiés à l'aide sociale à l'enfance (ASE) et les professionnels des modes d'accueil de la petite enfance. Nos remarques et nos propositions sont centrées sur les besoins de l'enfant, en particulier des tout-petits, dont le développement au cours des premiers mois de la vie est très sensible. L'enfant est capable de développer des relations d'attachement avec les personnes qui s'occupent de ses besoins primaires et de ses besoins particuliers s'il est en situation de handicap. Mais il faut aussi que ces personnes soient prêtes à partager ses émotions. Le bébé, dès trois mois, manifeste des réponses différentes selon les personnes présentes et développe des liens affectifs spécifiques avec celles qui prennent soin de lui. Les parents sont le plus souvent les premières figures d'attachement. Pour développer l'estime de soi et ses compétences sociales, l'enfant a besoin d'interactions compréhensibles, prévisibles et régulières. Le soin à l'enfant est indissociable du travail auprès de ses parents. Nous constatons régulièrement l'effet positif d'un mode de garde extérieur quand les liens des enfants avec leurs parents sont difficiles et nécessitent une guidance et un accompagnement. La PMI est souvent très présente pour soutenir la socialisation de l'enfant également quand ses parents ont besoin de répit pour des enfants présentant des troubles de développement. Il faut pour autant assurer un soutien et pouvoir offrir une supervision psychologique ou des temps de synthèse avec les professionnels de l'accueil de la Petite enfance et le secteur de la pédopsychiatrie.
Notre accompagnement et celui des établissements d'accueil ne peuvent pas se substituer aux soins psychiques. La particularité du champ périnatal est que les frontières du normal et du pathologique sont incertaines : elles se situent dans un registre dynamique où une grande partie du soin consiste à favoriser ou à créer des conditions qu'on juge favorables à la meilleure évolution possible de l'enfant. La famille y joue donc un rôle capital et souvent cette part du soin n'est abordable qu'au plus près de ses conditions de vie. Il faut ainsi tenir compte des aspects développementaux de l'enfant mais aussi des difficultés parentales, sociales ou psychologiques. Nous nous situons ainsi dans ce champ comme professionnels de PMI.
Ma collègue, le Dr Sylvaine Gissinger, va à présent vous présenter les problèmes rencontrés de façon générale, en raison notamment d'un meilleur dépistage des troubles envahissants du développement.
Docteur Sylvaine Gissinger, pédiatre. - Les problèmes que nous rencontrons sont parfois majorés en raison d'un meilleur dépistage actuel de l'autisme. En effet, la prise en charge pluridisciplinaire nécessite beaucoup de temps et d'investissement pour les équipes pédopsychiatriques et ralentit, de ce fait, la prise en compte des nombreux autres problèmes ou pathologies que nous rencontrons, à savoir des problèmes d'accordage parents-enfants, la dépression parentale ou de l'enfant, le retard psychomoteur ou psycho-intellectuel, ou encore le trouble du comportement.
La pénurie des pédopsychiatres et des autres professionnels des centres médico-psychologiques (CMP) domine et entraine des difficultés d'accès aux soins avec des délais de prise en charge allant de six à dix-huit mois, alors que l'adhésion de la famille pour ces soins a dû être travaillée pendant plusieurs mois en amont de l'adresse elle-même. Quel sens cela peut-il avoir pour les familles ? Cette pénurie de professionnels ne peut se compenser par un bon réseau ou un bon maillage seulement ! Les diagnostics et prises en charge en sont retardés, alors que nous connaissons tous l'intérêt d'un diagnostic précoce, décrit et reconnu depuis longtemps. Nous savons tous également que les prises en charge précoces sont hautement souhaitables et recommandées.
Dépister précocement, sans pouvoir proposer une prise en charge précoce, individuelle et adaptée, induit des conséquences lourdes pour l'enfant et sa famille. Du fait de la diminution des CMP, les distances aux soins augmentent ; cette situation est particulièrement vraie en milieu rural où le regroupement des consultations entraîne de longs trajets pour les familles. Les inégalités entre territoires sont accrues, du fait que les Agences régionales de santé (ARS) ne prennent pas en compte les pédopsychiatres libéraux pour déterminer l'inter-secteur en fonction de la population.
Les services de pédopsychiatrie sont sectorisés. Or, les prises en charge au sein des CMP sont souvent hétérogènes et cette organisation sectorisée ne permet pas toujours de respecter les choix des parents. Nous ne souhaitons pas prendre position pour un type de thérapie unique mais nous aimerions que le choix des parents puisse être pris en compte.
La mise en place d'interventions globales est souvent difficile, avec des demi-postes d'orthophonie, de psychomotricienne dans les CMP. Les familles doivent alors aller en secteur libéral pour les soins d'orthophonie et de psychomotricité, ce qui peut induire des délais d'attente importants. Les familles se perdent alors dans un méandre d'interlocuteurs, de lieux ou encore d'organismes parfois décourageants. Mais cette double prise en charge doit rester possible, afin que ni les enfants, ni les professionnels ne soient pénalisés financièrement.
L'impossibilité de prescrire des prises en charge par les psychologues et les psychomotriciens en libéral, faute de leur remboursement, amène à faire des demandes à la maison départementale des personnes handicapées (MDPH) mais cette prise en charge n'est pas toujours acceptée car l'enfant n'est pas toujours dans le champ du handicap. Ne faudrait-il pas mieux être préventif ? Ce passage par la MDPH, dès qu'il y a une difficulté pécuniaire pour la famille, pour avoir les aides financières et humaines n'est pas simple. Tous les enfants relevant de soins pédopsychiatriques ne sont bien sûr pas nécessairement du côté du handicap mais ce passage obligé peut accroître la difficulté pour les familles d'admettre la nécessité de soins pour leurs enfants et retarder, voire compliquer, la prise en charge ou cristalliser le problème de l'enfant qui existe, peut-être, à un instant donné seulement.
La prise en charge de pathologies lourdes retarde, voire empêche, parfois d'autant le travail de prévention pour des situations plus légères qui en ont pourtant vraiment besoin, au risque de voir les pathologies s'aggraver et la santé des enfants se détériorer. Nous assistons à la diminution, voire à l'absence, de la guidance parentale dans les CMP, faute de personnels.
Des prises en charge trop cloisonnées entre l'ASE, les services éducatifs, les CMP, entraînant des ruptures ou des retards de prise en charge. Comment peut-on développer les partenariats pour éviter ces ruptures quand les professionnels de chaque service manquent de temps pour les missions primaires ? Actuellement, la priorité absolue accordée au traitement des informations préoccupantes risque de se faire au détriment du travail global dans les services départementaux concernés et peut également aggraver l'état psychologique de certains enfants. Comment répondre aux besoins pour des problèmes plus intenses, plus urgents pour les enfants de l'ASE qui demandent des réponses adaptées ? J'ai en tête l'exemple de ces enfants ayant des pathologies lourdes qui passent de nombreux mois en foyer de l'enfance, sans prise en charge adaptée, faute de place dans un établissement spécialisé.
Nous déplorons le manque de partenariats entre la psychiatrie et la pédopsychiatrie, un manque de pédopsychiatres de liaison avec l'hôpital et en ambulatoire, mais aussi entre les services de psychiatrie adulte et les maternités. Nous déplorons également l'insuffisance des unités mères-enfants, le manque de jardins d'enfants et de familles d'accueil thérapeutique. Nous déplorons aussi la rareté, voire l'absence, de structures adaptées aux soins et à l'éducation des enfants présentant certaines pathologies lourdes, conduisant à des retards de prise en charge ou à éloigner les enfants de leurs parents.
Beaucoup d'instituts médicaux éducatifs (IME) ou d'instituts thérapeutiques éducatifs et pédagogiques (ITEP) sont avec internat en raison notamment des coûts financiers des transports pour les établissements par exemple, même pour de très jeunes enfants. C'est vrai dans les métropoles et plus encore dans les départements ruraux. On adresse d'ailleurs un grand nombre d'enfants en Belgique, faute d'établissements en France. En ce qui concerne les adolescents, il faut réfléchir à la question des tentatives de suicide, des hospitalisations en service adulte, des insuffisances de prises en charge et au passage entre service de psychiatrie de l'enfant vers celui de psychiatrie adulte, qui n'est simple ni pour les jeunes ni pour les parents. On manque également de maisons des adolescents en zone rurale.
Docteur Colette Bauby, médecin au centre de PMI de Gennevilliers. - Nos propositions sont les conséquences des problèmes que nous venons d'évoquer. Nous sommes des professionnelles de première ligne dont la mission est d'assurer le développement global de l'enfant le meilleur possible. Il est nécessaire d'élaborer des dispositifs qui rapprochent la dimension pédiatrique de la dimension pédopsychiatrique. Pour ce faire, il faut actuellement une convention entre les services de PMI et de pédopsychiatrie mais celle-ci n'est pas pour autant pérenne. Il existe pourtant de multiples exemples de travail en commun, à l'instar de la collaboration conduite dans le Département de la Côte d'Or par le Dr Fritz, alors médecin responsable. Je participe à un groupe d'accueil parents-enfant, qui a commencé ses travaux à Gennevilliers, en janvier 1998 et qui s'est transformé en une unité de petite enfance au sein du CMP qui assure également des consultations, le travail avec une psychomotricienne et une prise en charge beaucoup plus large des enfants. Ces activités font l'objet d'un rapport que je laisse à votre disposition.
En France, de nombreux moyens de travail commun ont été créés par des centres de PMI et de pédopsychiatrie : des pédiatres travaillent ainsi dans les CMP et organisent des consultations conjointes tandis que des pédopsychiatres et des psychologues travaillent en PMI. De telles démarches, qui aboutissent à un soin commun et au partenariat si important pour la prise en charge des enfants, doivent être développées. A l'issue de vingt années d'expérience, il me paraît judicieux qu'un pédiatre soit présent à chaque inter-secteur de pédopsychiatrie. A trop séparer ce qui concerne le corps et l'esprit, on fait fausse route. Ces réflexions, qui concernent les tout-petits, sont aussi valables pour les plus grands.
M. Michel Amiel , rapporteur. - Ne faudrait-il pas qu'il y ait un pédopsychiatre dans chaque service de PMI ?
Dr Colette Bauby. - Peut-être. Telle a également été ma réflexion lorsque j'ai préparé cette audition.
Dr Sylvaine Gissinger. - En général, les PMI comprennent au moins des psychologues.
Dr Colette Bauby. - En effet, la présence de psychologues est plus fréquente dans les PMI. Il faut également augmenter la capacité de formation initiale des différents professionnels spécialisés - les pédopsychiatres, les psychologues, les orthophonistes ou encore les psychomotriciens - ainsi que leur formation continue, de façon à pouvoir recruter plus de professionnels dans les inter-secteurs de pédopsychiatrie, tout en conservant la pluridisciplinarité. Il est nécessaire d'assurer des formations communes entre les professionnels qui s'occupent des enfants. Les professionnels de PMI doivent être formés en même temps que les professionnels de pédopsychiatrie. L'inter-secteur dans lequel je travaille comprend cinq communes, parmi lesquelles Gennevilliers et Clichy. Nous allons y créer une formation, dans le cadre du plan de travail pour les enfants autistes, destinée aux assistantes maternelles et les professionnels des établissements d'accueil du jeune enfant, ainsi que les enseignants.
Notre troisième piste de propositions vise à permettre et à garantir la compatibilité des prises en charge par les différentes structures que sont les Centres d'Action Médico-Sociale Précoce (CAMSP), les Centres médico-psychologiques (CMP) ou encore les professionnels libéraux. En effet, les établissements ne peuvent tout assurer pour un même enfant qui doit parfois consulter un orthophoniste ou un psychomotricien dans le secteur libéral. Il faut ainsi assurer des possibilités de passerelles et de complémentarité entre les divers organismes qui existent, tout en assurant les possibilités de remboursement. Il faut pouvoir réaliser tout ce qui est utile et nécessaire pour un enfant.
M. Michel Amiel , rapporteur. - Est-ce que le réseau peut apporter une ébauche de réponse à vos préconisations ?
Dr Colette Bauby. - Ma collègue, le docteur Maryse Bonnefoy, abordera cette question des réseaux dans le traitement de l'autisme.
Dr Sylvaine Gissinger. - La question des réseaux se pose également pour le suivi des enfants vulnérables. Certains fonds de l'ARS peuvent abonder le suivi des enfants en secteur libéral s'il n'y a pas d'autres solutions.
Dr Colette Bauby.°- Il faudrait pouvoir trouver des solutions qui ne soient pas stigmatisantes. Un enfant qui présente des troubles du comportement n'est pas forcément handicapé et il est assez troublant de devoir passer par la MDPH pour obtenir une auxiliaire de vie scolaire qu'on désigne désormais comme une aide humaine.
M. Michel Amiel , rapporteur. - J'entends que l'orientation par la MDPH présente une dimension stigmatisante mais elle permet d'obtenir certains financements. Sans doute, trop d'enfants peuvent être orientés vers la MDPH sans relever du handicap au sens strict. Les familles disent parfois l'inverse. De telles situations s'avèrent fort compliquées !
Dr Colette Bauby. - L'incitation financière biaise également les choses.
M. René-Paul Savary . - La psychologue ne relève pourtant pas de la MDPH !
Dr Maryse Bonnefoy. - Demander l'allocation enfant handicapé permet de payer les psychomotriciens ou l'ergothérapeute.
Mme Corinne Imbert , présidente. - Pensez-vous que ces prises en charge pourraient être financées autrement ?
Dr Colette Bauby. - Si les psychomotriciens et les psychologues étaient pris en charge par la Sécurité sociale, il y aurait moins de dérapage.
Mme Corinne Imbert , présidente. - Nous sommes un certain nombre d'élus départementaux dans notre mission d'information qui sont en prise directe avec la PMI. Votre constat était relativement pessimiste. Aussi, y-a-t-il des facteurs d'espoir dans nos départements ? La question de l'harmonisation des dispositifs sur l'ensemble du territoire national implique celle des moyens. Point n'est en effet besoin d'emboliser la MDPH qui est suffisamment sollicitée si l'on peut trouver une solution. Il serait également intéressant de renforcer la présence des psychologues à l'école.
Dr Colette Bauby. - En effet, les psychologues à l'école seraient indispensables.
M. Michel Amiel , rapporteur. - Parmi les préconisations les plus concrètes possibles, le remboursement d'une sorte de panier de soins psychologiques serait une option évitant de passer par les MDPH déjà surchargées et d'éviter que les organes concernés déclinent leurs responsabilités en matière financière. Faire en sorte que les psychologues cliniciens, qui suivent des enfants, puissent être remboursés à hauteur par exemple d'une dizaine de séances, a d'ailleurs fait l'objet de demandes récurrentes durant nos précédentes auditions.
Dr Colette Bauby. - A l'instar de ce qui se produit pour les maisons des adolescents (PASSADO). Dans certains cas, une telle démarche pourra s'avérer suffisante.
M. Michel Amiel , rapporteur. - C'est si ce panier de prise en charge s'avère insuffisant que la MDPH pourra alors être sollicitée.
Dr Maryse Bonnefoy. - L'idée sous-jacente à la constitution de réseaux dédiés aux enfants vulnérables est de proposer aux familles des temps de psychomotricité ou d'ergothérapie qui soient pris en charge. Tous ces actes hors-nomenclature nous posent vraiment problème malgré leur nécessité. Dans les secteurs les plus précaires, le réseau des enfants vulnérables de Lyon propose une prise en charge conjointe en orthophonie et en psychomotricité avec des groupes de parents.
M. Michel Amiel , rapporteur. - Comment définissez-vous la grande vulnérabilité ?
Dr Maryse Bonnefoy. - Dans le réseau préalpin, cette grande vulnérabilité est définie par la prématurité, intervenant avant trente-deux semaines d'aménorrhée, ou les séquelles d'un accident périnatal, ainsi que l'ensemble des enfants présentant une pathologie génétique ou un trouble du développement, voire ceux dont les parents ont eux-mêmes des troubles psychiatriques.
M. Michel Amiel , rapporteur. - Cette définition est de nature plus sanitaire plus que sociale ?
Dr Maryse Bonnefoy. - La grande précarité est aussi prise en compte.
M. Michel Amiel , rapporteur. - Quel regard portez-vous sur l'évolution de votre profession ainsi que sur l'application de la loi du 5 mars 2007 ? Vous avez évoqué les informations préoccupantes dont le traitement peut prendre beaucoup de temps. Cette loi a-t-elle permis des avancées ou, au contraire, engendré des difficultés supplémentaires ?
Dr Colette Bauby. - J'ai été médecin dans les Hauts-de-Seine entre les années 1970 et 2010 où le service de PMI a connu une montée en charge durant mes premières années d'exercice. Ce service est malheureusement aujourd'hui en cours de destruction. A terme, il ne restera plus qu'un seul centre de protection maternelle et infantile par ville, quelle que soit sa dimension. De ce fait, le service proposé, tant aux enfants, aux jeunes, aux parents, qu'aux femmes enceintes, n'a plus à rien à voir avec ce qui était proposé il y a une décennie. Le travail de dépistage et de prévention primaire et globale ne peut plus être conduit, ce qui est extrêmement problématique dans ce département. Notre groupe de travail associant le service de pédopsychiatre à la PMI repose sur une convention qui ne devrait pas être renouvelée, ce qui me paraît fort dommageable.
M. Michel Amiel , rapporteur. - L'extinction de la PMI s'impose-t-elle à vous, puisque les médecins ne sont plus attirés par ce métier, ou met-elle en cause une volonté politique ?
Dr Maryse Bonnefoy. - La Métropole de Lyon vient de recruter un certain nombre de jeunes médecins et nous accueillons des internes qui peuvent ensuite décider d'opter pour cette spécialité. Je ne pense pas qu'une baisse des vocations soit inéluctable et à l'origine de cette extinction. Avec les difficultés des autres services, notamment hospitaliers ou pédopsychiatriques, la PMI est revenue sur le devant de la scène avec les demandes de dépister les situations le plus précocement possible avec des visites de puéricultrices à domicile. Nous avons ainsi été davantage demandés par la suite.
Mme Corinne Imbert , présidente. - Heureusement, de nombreux départements possèdent un service de PMI qui fonctionne. Dans vos départements respectifs, certaines missions ont-elles été reprises par d'autres collectivités et, si tel est le cas, pour quelles raisons ? Les bilans sensoriels pour les enfants de quatre ans y sont-ils conduits et selon quel taux ?
Dr Sylvaine Gissinger. - On parle désormais d'un bilan sensoriel tandis qu'auparavant, on conduisait un bilan de santé plus global qui impliquait un dialogue avec les parents, le cas échéant. Les exigences ont ainsi été diminuées.
Mme Corinne Imbert , présidente. - Ce n'est pas vrai que dans ce domaine. On peut également évoquer la diminution de la médecine scolaire.
Dr Sylvaine Gissinger. - Le déconventionnement des actes de PMI par la Caisse d'assurance maladie a induit, pour le seul département du Val-de-Marne où je travaillais, une perte d'un à deux millions d'euros ; les actions conduites par les PMI s'en trouvant fatalement diminuées. L'application de la loi du 5 mars 2007 a progressivement congestionné la PMI au profit de la protection de l'enfance. Comme médecin de circonscription d'action sanitaire et sociale, mon temps s'est progressivement accentué vers la protection de l'enfance, au détriment des actions de prévention primaire.
Mme Corinne Imbert , présidente. - Un tel constat correspond à la situation de nombreux départements qui connaissent une augmentation des informations préoccupantes induisant celle des enfants placés confiés au président du département. A moyens constants, une telle situation est déjà compliquée, alors que dire lorsque les moyens diminuent !
M. René-Paul Savary . - Vu le nombre des mineurs isolés dont il faut s'occuper, on atteint manifestement la limite de l'exercice ! Il est nécessaire de trouver des solutions puisque ces nouvelles missions doivent être assumées au détriment des fonctions initialement attribuées aux services !
Dr Colette Bauby. - De ce fait, le travail de prévention globale ne peut plus être conduit. L'aide sociale à l'enfance connaît une situation analogue, avec une charge de travail grandissante qui contraste avec une baisse de ses personnels. Ainsi, nous avons accueilli dans notre groupe d'accueil un petit enfant, placé au mois de juin après avoir changé de famille parce que l'assistance familiale était surchargée. En effet, l'aide sociale à l'enfance n'a eu ni le temps ni les moyens de prévenir la mère elle-même handicapée, physique et mental, de ce changement familial. C'est là un cas de maltraitance institutionnelle !
M. Michel Amiel , rapporteur. - S'agissant à nouveau de la loi du 5 mars 2007 qui a été importante pour la protection de l'enfance, comment effectuez-vous l'examen du quatrième mois de grossesse et que vous apporte-t-il en termes de périnatalité ?
Dr Colette Bauby. - Cet examen est très important mais doit être conduit dans le respect des parents par les sages-femmes. Il ne faut pas forcément dévier tout de suite vers la protection de l'enfance. Un tel état d'esprit prévaut depuis plusieurs années.
M. Michel Amiel , rapporteur. - C'est certes un risque, du fait de la définition de cet examen par la loi elle-même. Parvenez-vous à organiser cet examen dans les structures qui sont les vôtres ?
Dr Maryse Bonnefoy. - Conduire un tel examen est très complexe, en raison du manque grandissant de sages-femmes qui accomplissent un travail remarquable, lorsqu'elles peuvent le faire, notamment dans les milieux de grande précarité. Leur action préventive est remarquable et permet d'éviter le sur-handicap, mais encore faut-il les garder.
M. René-Paul Savary . - Vous nous avez brossé un tableau relativement apocalyptique de la situation. Comme président de département, la situation ne me paraît guère aisée mais je ne pense pas qu'elle soit aussi désespérée. Pensez-vous que la formation devrait être différente pour répondre aux nouveaux enjeux et devenir pluridisciplinaire ? Encore faudrait-il surmonter toutes les inerties pour amorcer cette évolution ! Il faudrait que nos propositions permettent d'ébaucher les services du XXI ème siècle.
Dr Sylvaine Gissinger. - A la fois en matière de formation initiale et continue dans une perspective interdisciplinaire.
Dr Colette Bauby. - Également, en matière de formation commune dans des services différents, qu'il s'agisse notamment des services de pédopsychiatrie et de l'aide sociale à l'enfance. Il est très important de disposer de ces formations communes. Il faut également faire attention au maintien et veiller au développement des liens entre ces différents services, que ce soit entre la PMI et la pédopsychiatrie, la psychiatrie adulte et infantile. La situation des territoires est, à cet égard, inégale. Sans solidité de ces liens, il ne peut y avoir de maillage.
M. René-Paul Savary . - Dès qu'il manque un acteur, le maillage ne peut fonctionner convenablement. L'un des professeurs que nous venons d'auditionner nous a signalé la confusion dans le jugement des travailleurs sociaux sur la parentalité des parents se trouvant dans une situation difficile. On peut parfois signaler comme maltraitance ce qui relève de troubles mentaux. Confirmez-vous une telle évolution ?
Dr Maryse Bonnefoy. - Nos services de PMI ne confondent pas ce qui relève de la maltraitance avec les difficultés de la famille.
M. Michel Amiel , rapporteur. - Une telle remarque nous a en effet interpellés. Avez-vous l'impression que la loi du 5 mars 2007 a fait surgir la maltraitance de partout ?
Mme Corinne Imbert , présidente. - Les propos du professeur soulignent la tendance des travailleurs sociaux à culpabiliser les parents au lieu de voir un trouble chez eux.
Dr Sylvaine Gissinger. - D'où l'intérêt des évaluations pluridisciplinaires conduits par la PMI Pour comprendre la situation d'un petit enfant.
Dr Colette Bauby. - D'où l'intérêt également d'un travail commun consistant notamment à recevoir ces familles et à comprendre ce qui s'y passe ! On croise nos informations.
Dans certaines situations qui ne relèvent ni de la maltraitance ou de l'insuffisance, une guidance parentale, avec un regard bienveillant et positif, va permettre à ces parents de surmonter un certain nombre de difficultés. Un tel regard individualisant implique également du temps et des moyens.
M. René-Paul Savary . - Vous ne partagez pas un tel constat par conséquent ?
Dr Colette Bauby. - Pas vraiment.
Mme Corinne Imbert , présidente. - Nous avons trouvé un tel constat caricatural, à l'instar de certaines assertions qui nous ont été faites lors d'une autre audition. Ces dernières évoquaient une défaillance du secteur médico-social alors qu'en tant que responsables départementaux, nous constatons plutôt une défaillance de la pédopsychiatrie ! Notre point de vue sur cette situation diffère nécessairement.
M. René-Paul Savary . - Etes-vous bien impliqués dans les schémas départementaux de la petite enfance et de la parentalité ?
Dr Colette Bauby. - Le schéma départemental dans les Hauts-de-Seine a précipité la destruction assez importante de ce qui existait il y a une dizaine d'années.
Mme Laurence Cohen . - D'un département à l'autre, la situation peut varier. Mais je m'étonne d'une telle décision car le département des Hauts-de-Seine n'est pas un département pauvre !
Dr Sylvaine Gissinger. - C'est pour cela que nous avions formulé des recommandations nationales pour la PMI afin d'atteindre cette uniformisation.
Dr Colette Bauby. - Et de garantir l'amélioration des normes en vigueur !
M. Michel Amiel , rapporteur. - Il existe toutefois un observatoire des normes qui vise leur uniformisation. Toutefois, on ne saurait occulter les disparités territoriales liées à des questions de moyens et consécutives à des choix politiques.
Mme Christine Prunaud . - Je trouve que le bilan que vous venez de nous dresser est apocalyptique. Comme élue, je suis choquée par ce que je viens d'apprendre. Dans mon territoire, j'ai l'impression que les choses se déroulent de manière relativement satisfaisante et bénéficient du travail d'équipes constamment motivées. Votre évocation de la situation des Hauts-de-Seine, qui serait selon vous en cours de destruction, semble emblématique de ce qui se passe au niveau national.
Mme Corinne Imbert , présidente. - Ne faisons pas de cette situation difficile une généralité, mais il est vrai que des lacunes existent et ne peuvent que nous interpeller comme législateurs. Dans mon département nous peinons à recruter des médecins pour les services de PMI. Au-delà de cela, celle-ci bénéficie de moyens inchangés et je suis très attachée à ce que les bilans sensoriels soient effectués à la totalité des enfants d'une classe d'âge donnée. C'est là une première porte d'entrée.
M. René-Paul Savary . - L'esprit de la décentralisation est de confier la responsabilité dans un cadre précis. Plus le cadre est précis, plus la situation se complique et ce d'autant plus lorsque les demandes se multiplient sans que des moyens financiers nouveaux n'y soient consacrés.
Le projet de l'enfant, tel qu'en dispose la loi, peut devenir une source de complication à l'échelle locale, du fait de son caractère évolutif et de ses aspects contraignants. À force de trop demander, on ne peut atteindre le résultat escompté.
Dr Colette Bauby. - On ne peut pas dire que le tableau est pire qu'il y a plusieurs d'années. Des progrès ont été enregistrés sur ces quarante dernières années, au niveau psychiatrique et dans la prise en charge globale de la santé des enfants.
Nous ne souhaitons pas régresser, à l'issue de ces avancées importantes. S'occuper des problèmes des enfants au niveau du collège est déjà tardif, lorsqu'il est possible de le faire dès la petite enfance. Il est dommage d'attendre une dizaine d'années et on ne peut tout rattraper.
M. Michel Amiel , rapporteur. - Il faut rappeler le contexte qui a présidé à la création de la protection de la petite enfance. Faut-il faire évoluer les missions de la PMI en fonction de l'évolution de la société et des soins ? Je me suis longtemps posé la question avec les directeurs dans les Bouches-du-Rhône.
Dr Maryse Bonnefoy. - Il faut toutefois préserver cet unique service de prévention !
Dr Colette Bauby. - Avec la santé scolaire !
Mme Corinne Imbert , présidente. - C'est sur cette note d'espoir que nous terminons cette audition. Merci Mesdames de votre participation.
Audition du Docteur Anne Laure Sutter-Dallay, responsable de l'unité fonctionnelle, réseau de psychiatrie périnatale du pôle universitaire de psychiatrie adulte du centre hospitalier Charles Perrens, du Professeur Bruno Falissard, pédopsychiatre et biostatisticien, de M. Franck von Lennep, directeur, et Mmes Nathalie Fourcade, sous directrice de l'observation de la santé et de l'assurance maladie, et Valérie Ulrich, cheffe de la mission recherche, de la Direction de la recherche, des études, de l'évaluation et des statistiques (Drees)
Mme Corinne Imbert , présidente . - Si nous avons souhaité vous entendre conjointement, c'est pour aborder une question centrale pour notre mission d'information sur la prise en charge des troubles psychiatriques des mineurs qui est celui de l'épidémiologie et des connaissances statistiques sur les prises en charge. Sur ces deux points, il semble que le niveau d'incertitude soit plus important que pour d'autres disciplines du fait notamment d'une réticence de certains praticiens à fournir des chiffres pour éviter toute stigmatisation de telle ou telle population.
L'épidémiologie est cependant au coeur de toute politique de santé publique, de même que les statistiques de la Drees sont un élément essentiel pour le bilan que l'on peut faire des politiques menées, des réussites, comme des besoins.
Je vous cède donc la parole pour un bref propos introductif à la suite duquel le rapporteur, Michel Amiel, puis les autres sénateurs présents, vous poseront des questions. Je rappelle que cette audition est ouverte au public et à la presse.
Professeur Bruno Falissard, pédopsychiatre et biostatisticien. - Je tiens à préciser mes conflits d'intérêts : je suis consultant en méthodologie des statistiques pour la plupart des firmes pharmaceutiques et je m'occupe de l'association internationale de psychiatrie de l'enfant et de l'adolescent. J'ai donc un lien d'intérêts très fort avec ma spécialité clinique. Vous nous avez demandé de quels éléments nous disposons sur la prévalence des maladies psychiatriques chez les mineurs en France. De fait, nous avons des informations assez précises sur la prévalence des maladies mais pas sur celle des malades. C'est la même chose pour la plupart des maladies ayant un phénotype dimensionnel. A peu près la moitié d'entre nous avons des signes cliniques et radiologiques d'arthrose du genou, le plus souvent sans le savoir. Il ne s'agit donc pas d'un problème de santé et la société n'a pas à le prendre en charge. C'est la même chose pour les problèmes psychiatriques. La prévalence des maladies psychiatriques dans la plupart des pays occidentaux, à l'exception des addictions, est à peu près constante. Nous avons des données de grande qualité, chaque pays a réalisé une grande étude pour une maladie donnée. En ce qui concerne les addictions, l'observatoire français des drogues et toxicomanies (OFDT) produit lui aussi des données de grande qualité. Avoir des données sur les malades est beaucoup plus compliqué. Cela renvoie d'ailleurs à la définition de ce qu'est un malade.
L'apport des études de cohorte dans la mesure de la prévalence des maladies est nul. Ces études ne servent pas à cela. Pour mesurer la prévalence, il faut des études transversales répétées. Les cohortes permettent d'avoir des trajectoires de soins.
Vous nous avez également demandé si le profil des pathologies psychiatriques au sein de la population, en particulier des mineurs, a évolué au cours du temps. L'évolution observée est essentiellement liée aux instruments de mesure, par exemple en ce qui concerne l'autisme. La question se pose de savoir si les troubles du comportement alimentaire ont augmenté. C'est vraisemblable. Mais les données ne montrent qu'une augmentation mineure et on peut donc dire que la plupart des pathologies psychiatriques chez les enfants et les adolescents sont stables.
Les études épidémiologiques permettent-elles de faire des hypothèses sur les causes et/ou les éléments déclencheurs de ces troubles ? Je milite pour l'abandon du mot « cause » en épidémiologie analytique car il est trop chargé de culpabilité et a amené beaucoup de déboires dans le passé. Il existe tellement d'éléments déclencheurs, qui sont en interaction, qu'il est en fait très difficile d'avoir une action de santé publique sur ces éléments, à l'exception de quelques-uns d'entre eux comme par exemple les actes de violence dans l'environnement des enfants en bas âge.
Dispose-t-on d'éléments sur l'évolution dans le temps des troubles psychiatriques des malades ? Nous disposons de données assez solides à partir d'études de cohorte qui montrent que l'on passe de l'anorexie à la boulimie, d'un état dépressif à un trouble bipolaire. Ces données participent à un étayage des pathologies psychiatriques, contrairement à ce que beaucoup de personnes pensent.
Pour améliorer la prise en charge psychiatrique des mineurs, il faudrait tout d'abord arrêter la déqualification des professionnels que l'on observe en ce moment et qui est une catastrophe sanitaire. Il faut ensuite un socle commun de connaissances entre tous les acteurs car la pédopsychiatrie est un soin pluriel, qui mobilise beaucoup d'intervenants, des enseignants aux psychiatres. Il faut un vocabulaire commun qui n'existe pas aujourd'hui. Cela passe par la formation. Il faut enfin une réorientation des tâches des uns et des autres. Par exemple, beaucoup de pédopsychiatres ont une activité de psychothérapie. Je ne suis pas sûr que cela soit raisonnable. Dans la plupart des pays du monde, les pédopsychiatres peuvent avoir une activité de psychothérapie à la marge mais certainement pas en coeur de métier.
En ce qui concerne la recherche en France dans le domaine de la santé et de la médecine, c'est normalement l'Institut national de la santé et de la recherche médicale (Inserm) qui est concerné. De fait, à l'exception de la génétique de l'autisme qui ne sert globalement à rien sauf pour prendre la décision de réaliser une interruption thérapeutique de grossesse lorsque celle-ci est à risque, ce qui est respectable, les résultats des travaux des neurosciences au cours des vingt dernières années n'ont eu aucun impact sur la prise en charge des enfants.
C'est un constat. Il faudrait investir l'argent public dans des choses qui servent aux patients. Dans l'immédiat, il faudrait pouvoir évaluer les psychothérapies, savoir quelles sont les pratiques de nos collègues en France. Celles-ci sont-elles conformes à des recommandations nationales ou internationales, plus ou moins valides mais qui existent ? Il faudrait voir l'évolution des patients en fonction de l'utilisation de tels ou tels soins.
M. Michel Amiel , rapporteur. - Et sur les outils d'évaluation ?
Pr Bruno Falissard. - C'est une question qui revient souvent. L'un de nos ministres avait dit il y a quelques années que la souffrance psychique ne se mesure pas et qu'on ne peut donc pas évaluer les psychothérapies. Il est vrai qu'on ne peut pas mesurer la souffrance psychique d'un point de vue philosophique. Mais en pratique c'est possible. En ce qui concerne l'enfant, on est en présence du regard des parents, de l'enseignant, de l'enfant et du soignant. On sait statistiquement que ces quatre regards peuvent avoir des corrélations très faibles. Mais cela contribue à la complexité du tableau clinique. Par exemple, un enfant dépressif peut être vu comme tel uniquement à la maison et donc pas à l'école. C'est la réalité clinique de la dépression. Nous avons aujourd'hui un arsenal d'évaluations qui sont même compatibles avec des théories psychanalytiques. Il y a eu des essais randomisés de thérapies psychanalytiques, y compris de méta-analyses, qui montrent que c'est efficace. Donc la page a été tournée.
Docteur Anne-Laure Sutter-Dallay, responsable de l'unité fonctionnelle, réseau de psychiatrie périnatale du pôle universitaire de psychiatrie adulte du centre hospitalier Charles Perrens. - Je suis d'accord avec les développements du Professeur Falissard. Je m'occupe plus spécifiquement de la santé mentale périnatale.
En ce qui concerne la prévalence des maladies psychiatriques chez les mineurs, il faut bien prendre en compte le fait qu'un enfant évolue. Il y a la perspective développementale, en distinguant les troubles des 0-3 ans, des 3-6 ans, des 6-12 ans et des adolescents. Nous disposons d'un assez grand nombre d'éléments sur la prévalence des troubles chez les enfants à partir de 6 ans.
Mais en ce qui concerne les troubles de l'attachement, les troubles du développement précoce, les pathologies du sommeil ou encore les pathologies interactives, il manque des données consistantes. Il en va de même pour la question de savoir ce que deviennent ces troubles chez les enfants par la suite.
Les études de cohorte nous éclairent beaucoup sur les facteurs qui peuvent interagir sur le déclenchement des troubles. Ce sont des choses difficiles à évaluer mais grâce à des cohortes intéressantes qui permettent un suivi longitudinal des enfants, on pourra mieux connaître les facteurs de risque.
Les troubles psychiatriques évoluent avec le temps et avec la société. Il est très difficile de mettre en évidence les interactions de la société sur le développement des troubles, l'effet de la qualité des soins qui évolue et des diagnostics qui sont de meilleure qualité. Ces facteurs influencent forcément les résultats des études.
Il faut prendre en compte la place des parents et celle des pathologies mentales des parents sur le développement des enfants et la survenue des troubles, du tout-petit à l'adolescent, quelles que soient les études. La santé mentale des parents est primordiale dans le développement des enfants, y compris pour les jeunes adultes. Les études tendent à montrer que les familles monoparentales auraient plus de difficultés. Cela renvoie à l'importance du soutien à la parentalité, du début de la vie à l'adolescence et après.
Le retard de diagnostic des pathologies psychiques est avéré chez l'adulte, notamment pour les troubles de l'humeur. Chez les enfants, c'est peut-être moins évident, il y a aussi la notion de symptôme à recadrer dans la notion de développement puis de pathologie avérée. On parle facilement de pathologie pour les troubles neuro-développementaux. C'est plus compliqué à mesurer pour les autres troubles, le retard de diagnostic étant aussi lié aux difficultés des parents à amener leurs enfants aux soins. Le recours à la psychiatrie reste très stigmatisant.
En ce qui concerne les troubles plus légers, il faudrait pouvoir partager un socle de connaissances communes et de savoir-faire avec les pédiatres et avec les médecins généralistes. En psychiatrie périnatale, nous sommes très en lien avec les sages-femmes, les puéricultrices de la protection maternelle et infantile (PMI). Elles sont nos premiers interlocuteurs. On essaie de les former au fil du temps et des avancées du travail en commun. Elles ont vraiment besoin d'aide au même titre que les pédopsychiatres ont besoin de formations sur l'approche sociale, les moyens d'activer un travailleur social etc., aspects qui ne font pas nécessairement partie de la formation initiale.
M. Franck von Lennep, directeur de la Direction de la recherche, des études, de l'évaluation et des statistiques (Drees). - Nous avons peu investi le champ de la psychiatrie des mineurs ces dernières années. Nous avons fortement investi un certain nombre de problématiques sur la question des majeurs au sens large et sur le suicide en particulier. A la demande de la ministre des affaires sociales et de la santé, nous pilotons l'observatoire national du suicide depuis quatre ans. Il y a des sujets à l'interface avec les mineurs, en particulier les adolescents, tout particulièrement le suicide, sur lesquels nous avons mené des travaux. Mais nous ne pouvons pas travailler sur toutes les thématiques en même temps.
La mission que vous menez nous oblige à nous poser des questions sur nos futurs travaux. Lorsque nous envisageons nos futurs travaux, nous établissons la liste des différentes données disponibles et de leurs limites. De manière générale, quelles que soient les pathologies, il est de toute façon toujours difficile d'estimer des besoins de soins. Les économistes de la santé ont des difficultés à aborder la question sous le prisme des besoins au motif que dans le domaine de la santé le besoin est toujours infini. Cela vaut d'autant plus pour la santé mentale que le diagnostic est compliqué. Sur des données parfois partielles, on a quelques fois des prévalences qui peuvent être assez variables dans la littérature.
Cela étant, il nous paraît tout de même important de ne pas uniquement se pencher sur le recours aux soins mais de s'interroger également sur la prévalence des pathologies. Pour avoir une vision transversale, le facteur d'entrée retenu par les études doit être la personne. C'est ce qu'on appelle les travaux en population générale. Cela est assez compliqué pour les enfants. Nous avons des travaux en cours pour mener une grande enquête sur la santé mentale en population générale dans deux ou trois ans. Cela n'a pas été fait en France depuis quinze ans. Mais cela sera probablement ciblé sur les adultes. Même si on voulait intégrer les adolescents, on se heurterait assez vite à la difficulté liée aux relations avec les parents, à la question de savoir s'ils doivent être informés de tout ce qui figure dans le questionnaire et à toutes les implications que cela peut avoir sur la qualité de l'information obtenue.
C'est une question à laquelle la Drees s'est confrontée l'année dernière dans des enquêtes relatives à la périnatalité et une autre en cours sur la santé à l'école des élèves de troisième. Nous avons inclus dans cette dernière un auto-questionnaire avec quelques questions sur les pensées suicidaires, les automutilations, etc.
Le deuxième type d'entrée par laquelle la prise en charge des mineurs peut être évaluée est le recours aux soins, soit par les établissements de santé, soit par la ville et le libéral. De plus en plus, ces données sont chaînées, ce qui permet d'étudier les parcours des personnes, y compris maintenant un peu dans le secteur médico-social. Cependant, les enfants qui consultent en ambulatoire dans un établissement ont un numéro anonymisé qui diffère du numéro qui leur sera attribué lorsqu'ils seront hospitalisés. On sait donc compter les recours aux soins en ambulatoire en établissement mais on ne sait absolument pas d'où viennent les enfants et où ils vont après. Il y a certainement ici des choses qui pourraient évoluer, sachant que l'anonymisation se fait aujourd'hui dans des conditions de sécurité élevées.
L'autre manque dans les données est celui des diagnostics en ville. Lorsqu'on essaie d'évaluer comment se forment les parcours, par exemple le recours au psychiatre en aval du médecin généraliste, on ne sait pas quels sont les diagnostics établis chez les médecins généralistes. Des systèmes d'information plus riches existent maintenant à l'étranger. Nous aurons également accès à ce genre d'outils dans une dizaine d'années lorsque les dossiers médicaux alimenteront des bases de données de recherche. Aujourd'hui, on ne sait pas quel est le motif d'un recours aux soins d'un médecin généraliste, ni pour les adultes, ni pour les enfants. Pour avoir cette information, il faut passer par des enquêtes et des cohortes spécifiques, et donc à des outils lourds et coûteux.
M. Michel Amiel , rapporteur. - Cet état des lieux devrait-il selon vous déboucher sur une préconisation qui serait de « lever ce tabou » sur le premier point que vous évoquez ?
M. Franck von Lennep. - En tant que directeur de la Drees, je le pense.
Pr Bruno Falissard. - Je le pense également.
M. Franck von Lennep. - Nous pensons également, et nous y réfléchissons avec la caisse nationale d'assurance maladie des travailleurs salariés (Cnam), qu'il faut construire un outil de suivi de la médecine générale au sens large, tout particulièrement du premier recours. L'objectif est de pouvoir alimenter cette base de données avec des diagnostics. Il faut pour cela l'accord des professionnels et en particulier des médecins. Le collège de médecine générale y est assez favorable.
S'agissant du retard de diagnostic, nous n'avons ni données, ni la capacité à imaginer aujourd'hui un outil qui répondrait à la question. En revanche, se pose la question du délai d'attente pour accéder à un psychiatre dès lors que l'on a cherché à prendre un rendez-vous. Sur ce sujet, il existe très peu de données. C'est d'ailleurs le cas de manière transversale pour l'ensemble du système de soins. Il en existe dans le domaine de la cancérologie où l'on utilise des indicateurs. Il en va de même pour certains secteurs de soins comme les IRM où cela fait l'objet de mesures.
Une enquête sur une cohorte de l'Inserm est actuellement en cours pour mesurer le délai entre le moment où la personne ou sa famille cherche à obtenir un rendez-vous et celui où le rendez-vous est décroché et pour savoir ce qui se passe entre ces deux moments et les raisons pour lesquelles le rendez-vous n'est pas obtenu. Nous espérons que les effectifs seront suffisants pour pouvoir cibler les enfants sur le thème de la santé mentale. Cela me semble possible car c'est une enquête menée sur 30 000 personnes. C'est une enquête innovante que nous avons débutée il y a trois mois.
La plupart des données sont publiées. Il existe environ 500 000 contacts en établissement de santé, 90 % en ambulatoire et 10 % en hospitalisation partielle ou totale, s'agissant des mineurs. Ces chiffres concernent les établissements qui disposent d'une autorisation en psychiatrie. Les hospitalisations complètes sont en augmentation. La prise en charge en ambulatoire est quant à elle en légère diminution depuis quelques années. Une partie des enfants en ambulatoire sont peut-être passés en ambulatoire mais on ne sait pas les suivre, ce qui pose la question des doubles comptes. Il existe également un peu plus de 20 000 hospitalisations dans les établissements MCO (médecine, chirurgie, obstétrique), dans lesquels on retrouve probablement des séjours qui ont vocation à se dérouler dans ces établissements. En particulier, un cinquième de ces séjours concernent l'alcoolisme, donc plutôt des adolescents entrés par les urgences. D'autres ont peut-être lieu en MCO par manque de places dans les établissements spécialisés en psychiatrie.
S'agissant des chiffres sur l'activité dans le secteur libéral, il faut les demander à la Cnam, en particulier en ce qui concerne les recours aux psychiatres pour les enfants. Pour le moment, nous n'avons pas accès à la totalité des données du Sniram (système national d'information inter-régimes de l'assurance maladie).
Nous décomptons entre 2 000 et 2 500 pédopsychiatres, dont 778 qui ont la spécialisation, environ 1 200 qui ont une compétence en psychiatrie et 400 qui ont un diplôme non qualifiant. Le nombre de pédopsychiatres qui disposent de la spécialisation est en forte baisse ces dernières années. Leur âge moyen est élevé, avec un grand nombre d'entre eux âgés de plus de 55 ans.
La question se pose bien sûr de savoir si ces différentes formes de qualification sont ou non équivalentes et donc s'il faut prendre en compte l'ensemble de ces professionnels en tant que pédopsychiatres. Nous pouvons vous fournir des chiffres plus précis sur la répartition entre l'exercice en établissement et celui en libéral. Dans une perspective de long terme, le volume des psychiatres est relativement stable. L'alerte porte donc surtout sur les pédopsychiatres.
M. Michel Amiel , rapporteur. - Qu'est-ce que les psychiatres attendent des statistiques et de l'épidémiologie ?
Pr Bruno Falissard. - Nous avons vraiment besoin d'évaluer les stratégies de soins non pharmacologiques. L'évaluation des soins se fait par essais randomisés. Lorsqu'il s'agit de médicaments, ce sont les entreprises pharmaceutiques qui financent. Lorsqu'il s'agit de soins non pharmaceutiques, on ne peut bien sûr pas demander aux psychanalystes de payer pour évaluer les thérapies.
En l'absence d'évaluation, on considère que ces soins n'entrent pas dans la « evidence-based medecine » et on propose donc de ne pas utiliser ces soins, ce qui est absurde. C'est le cas dans l'ensemble des pays du monde. C'est peut-être même encore pire ailleurs qu'en France. On sait pourtant quelle méthodologie utiliser pour évaluer des soins non pharmacologiques. Mais c'est un véritable investissement.
S'agissant des trajectoires des patients, il nous faut savoir pour un patient donné de quel diagnostic il fait l'objet à tel âge, où il est pris en charge ensuite, comment il évolue au cours du temps, combien il a vu de soignants, ce que ses parents en pensent. Il s'agit d'un travail de cohorte, qui ne nécessite pas de prélèvements d'ADN... Aujourd'hui dans une cohorte, 75 % du budget correspond aux prélèvements et aux congélateurs.
Dr Anne-Laure Sutter-Dallay. - Je confirme que l'on manque cruellement d'évaluation de nos systèmes de soins en dehors des prises en charge médicamenteuses et des vulnérabilités génétiques.
On n'évalue pas non plus le temps qu'il est nécessaire de passer en réunions dans notre discipline et cela nous est reproché à l'hôpital. Or la souffrance mentale doit être métabolisée par les soignants et cela demande du temps et nécessite de l'échange entre membres de l'équipe.
Il faut aussi du temps d'échange entre les différents professionnels, la PMI, les travailleurs sociaux et medico-sociaux, les soignants mais aussi les familles pour trouver la prise en charge adaptée et acceptée par tous. L'utilité de ce temps n'est pas évaluée.
M. Michel Amiel , rapporteur . - Avec le recul, que pensez-vous de la mesure connue sous le nom d'amendement Accoyer ?
Pr Bruno Falissard. - Cela a été un prurit nécessaire et salvateur. Beaucoup de psychothérapeutes ont une formation littéraire et un positionnement philosophique par rapport à leurs soins qui est extrême et qui s'intègre à leur pratique de soignant. Ils ont donc vécu comme un choc l'arrivée d'un arsenal juridique. Mais le public doit savoir à qui il a à faire.
M. Michel Amiel , rapporteur . - Qu'en est-il de la formation des pédopsychiatres ?
Pr Bruno Falissard. - Quand il s'agit d'une discipline à contours flous, il faut être encore plus rigoureux sur la définition des acteurs qui la pratiquent.
Les pédopsychiatres ont besoin d'une formation aux neurosciences et au système de soins qu'il a en face de lui. Il leur faut aussi une ouverture aux sciences humaines et sociales. Il faut savoir ce qu'est un fonctionnement familial, ce que c'est que l'enseignement face aux élèves. Le déterminisme d'une pathologie ne se trouve pas que dans les neurones. A l'inverse il faut prendre en compte des phénomènes sociaux comme la religion par exemple qui peut protéger des pathologies mentales. On ne peut d'ailleurs étudier cette question car la Cnil s'y oppose.
Il faut donc une culture généralise large et pas seulement biologique ce qui implique quatre à cinq ans d'études après l'examen classant national.
M. Michel Amiel , rapporteur . - Quelle est la place de la pédopsychiatrie dans les études médicales aujourd'hui ?
Pr Bruno Falissard. - Il y a actuellement sur la planète deux modèles. Les pays où les pédiatres deviennent pédopsychiatres et les pays, comme la France et les États-Unis, où les psychiatres deviennent pédopsychiatres. Je pense que notre modèle est le bon car, comme nous l'avons vu, le pédopsychiatre s'occupe aussi des parents.
Dr Anne-Laure Sutter-Dallay. - Je pense important d'améliorer les connaissances des étudiants pendant leurs années de médecine et notamment de mieux les former à l'entretien avec les malades (les enfants) et les familles.
M. Michel Amiel , rapporteur . - Pourquoi parliez-vous tout à l'heure de déqualification ?
Pr Bruno Falissard. - Je suis pour ma part professeur de biostatistique et pas de pédopsychiatrie. En parlant de déqualification, je visais le discours sur l'incompétence supposée de la pédopsychiatrie française, notamment sur l'autisme qui ne correspond pas à la réalité.
M. Michel Amiel , rapporteur . - Sur certains points comme l'autisme il semble que la Belgique fasse mieux que nous.
Pr Bruno Falissard. - Les Belges ont su repenser les tâches des uns et des autres dans le soin. Du coup, ils disposent de plus de personnels pour un coût moindre. Mais cela joue essentiellement pour la prise en charge des enfants lourdement handicapés. Pour le reste, la formation et la pratique des pédopsychiatres de Belgique francophone est proche de celle de leurs confrères français.
Les pédopsychiatres néerlandophones sont plus proches pour leur part des pratiques de l'Europe du Nord avec notamment une forte prescription de médicaments.
En France, à l'inverse, on prescrit peu de psychotropes. Moins de 1 % des enfants sont sous psychostimulants contre 10 % aux États-Unis.
Dr Anne-Laure Sutter-Dallay . - C'est l'interdisciplinarité qui est importante avec la connaissance et le respect des compétences de l'autre. Aujourd'hui tout le monde croit pouvoir faire de la psychiatrie mieux que les psychiatres et pédopsychiatres.
Il faut mettre en place une coordination des réseaux de soins.
M. Michel Amiel , rapporteur . - Du bien-être à la maladie avérée, comment articuler les choses le mieux possible ?
Pr Bruno Falissard. - C'est un problème dans tous les pays. En tous cas, ce n'est pas aux psychiatres de gérer le bien-être des populations. Tous les psychiatres ne sont pas d'accord avec cette limite. Comme l'expliquait Canguilhem, on passe du côté du pathologique dès lors qu'il y une plainte. En pédopsychiatrie la seule différence est que cette plainte ne vient pas de l'enfant mais du groupe qui l'entoure.
Quant à la prévention primaire, elle ne relève pas de la psychiatrie mais de la politique de santé publique.
M. Michel Amiel, rapporteur. - L'analyse de Canguilhem est-elle toujours d'actualité sur la définition du normal et de la pathologie en psychiatrie?
Pr Bruno Falissard. - Je le pense. On a aujourd'hui la tentation, notamment le National Institute of Mental Health américain, du phénotype biologique qui permettrait de déterminer qui souffre ou non d'une pathologie psychiatrique. On pourrait ainsi se placer dans une position d'autorité pour dire à quelqu'un qu'il est malade. Or Salvador Dali était bizarre mais c'était un grand artiste qui ne relevait pas de la psychiatrie. A l'inverse, Antonin Artaud était aussi un grand artiste mais il était en souffrance et relevait d'une prise en charge psychiatrique. La maladie mentale est un effondrement du sujet. Cela renvoie au problème que j'évoquais tout à l'heure, nous disposons de statistiques sur la prévalence des maladies mais pas sur le nombre de malades.
Dr Anne-Laure Sutter-Dallay. - Il faut aussi prendre en compte le fait que la maladie des adultes et celle des enfants peut constituer une boucle à la pathologie des uns créant ou renforçant celle des autres.
M. Michel Amiel , rapporteur . - La Drees dispose-t-elle d'éléments sur le recours aux psychotropes en pédopsychiatrie ?
M. Franck von Lennep. - Nous ne disposons pas de moyens de suivre finement des indicateurs relatifs à la santé mentale à partir des données françaises.
Nous avons néanmoins en cours une mission sur l'évaluation du médicament en vie réelle et les bases de données dans le monde permettent de plus en plus ce type d'évaluation de l'usage des médicaments. On constate néanmoins que ces évaluations sont faites moins dans le domaine de la psychiatrie que dans les autres.
Pr Bruno Falissard. - S'agissant de la prescription des psychotropes, mon équipe Inserm avait mené une évaluation de leur usage à la demande du Parlement il y a quelques années. Les médicaments que nous utilisons ne sont en général prescrits qu'en pédopsychiatrie, nous pouvons donc suivre leur prescription à partir des bases de l'assurance maladie.
M. Henri Tandonnet . - Quel est l'impact de l'environnement culturel et des nouvelles technologies sur les troubles des enfants et des adolescents ?
Dr Anne-Laure Sutter-Dallay. - C'est une illustration de la boucle dont je parlais à l'instant. Les parents en bonne santé permettent une utilisation rationnelle des nouvelles technologies. En soi, elles ne sont cependant pas un élément déclenchant des troubles.
Pr Bruno Falissard. - Des études ont montré que la violence par un enfant sur écran aux côtés d'un adulte n'a pas d'impact sur lui mais qu'elle en a un si l'enfant est seul. Plus que les nouvelles technologies en elles-mêmes, c'est l'accès facile à la pornographie, y compris pour de jeunes enfants, qui me paraît problématique.
Dr Anne-Laure Sutter-Dallay. - Ceci pose la question de la place de la pornographie dans les familles.
Avec la situation économique et sociale, la santé mentale des parents est un des facteurs prédictifs majeurs de la bonne santé et du bon développement des enfants.
Audition de Mme Véronique Gasté, cheffe du bureau de la santé, de l'action sociale et de la sécurité à la Direction générale de l'enseignement scolaire (DGESCO) du Ministère de l'éducation nationale, de l'enseignement supérieur et de la recherche
Mme Laurence Cohen , présidente. - Mesdames, nous vous remercions d'avoir répondu à notre invitation. Nous nous intéressons à la prise en charge psychiatrique des mineurs, sujet qui agrège de multiples acteurs.
La structure scolaire, de l'enseignant aux autres personnels, tient à ce titre une place majeure, aux différentes étapes des troubles. Par ailleurs, le développement des troubles de l'apprentissage ainsi que les réflexions autour de l'avenir de la médecine scolaire renforcent nos interrogations.
Nous vous avons transmis plusieurs questions. Je vous passe donc sans plus tarder la parole pour un bref propos introductif.
Notre rapporteur, Michel Amiel, puis les autres sénateurs vous poseront ensuite quelques questions.
Je rappelle que notre audition est ouverte au public et à la presse.
Mme Véronique Gasté, cheffe du bureau de la santé, de l'action sociale et de la sécurité de la Direction générale de l'enseignement scolaire (DGESCO) du Ministère de l'éducation nationale, de l'enseignement supérieur et de la recherche. - La question des troubles psychiatriques des mineurs et de leur prévention est un sujet au coeur des préoccupations des acteurs éducatifs. Sont mobilisés sur ce sujet, en plus des personnels sociaux et de santé, l'ensemble de la communauté éducative, les équipes pédagogiques et éducatives mais aussi les partenaires de l'école dans le cadre des missions de chacun.
Le champ de la santé mentale à l'école recouvre beaucoup de domaines notamment le champ de la prévention des conduites addictives et celui de l'éducation à la sexualité et de la protection de l'enfance lorsque l'on sait que pour 96 % des personnes, les violences sexuelles commises quand elles étaient mineures ont eu des conséquences sur leur santé mentale.
La santé mentale fait également partie du champ de la promotion et de la prévention de la santé dans le cadre du parcours éducatif en santé. Mais il s'agit aussi pour nous de mettre en place un environnement sécurisant. Vous le savez l'école a été soumise aux enjeux sociétaux avec la menace terroriste et nous accordons une attention particulière à la prise en charge des enfants victimes ou témoins et au fait que les exercices de simulation que nous organisons ne réactivent pas de traumatismes.
Face à ce domaine très large nous disposons d'un certain nombre d'instruments.
Les ministres des affaires sociales et de la santé et de l'éducation nationale, de l'enseignement supérieur et de la recherche ont signé une convention cadre le 29 novembre 2016 afin de renforcer la collaboration et définir un programme commun d'actions. Parmi les thèmes retenus figure la promotion du bien-être psychique et de la santé mentale.
De plus, six des neuf mesures du plan bien-être annoncé par le président de la République concernent directement l'éducation nationale. Nous les déclinons dans le cadre de conventions passées entres les agences régionales de santé (ARS) et les rectorats.
Nous participons à la politique de prévention du suicide à la fois en participant aux différents groupes du conseil national de santé mentale (groupe bien-être et groupe prévention suicide) et de l'observatoire national du suicide.
Nous collaborons ou oeuvrons pour plusieurs enquêtes notamment l'enquête HBSC menée sous l'égide de l'OMS, à laquelle participe une unité Inserm. Cette enquête porte notamment sur la thématique du bien-être.
Nous participons aussi à l'enquête santé, élaborée avec la direction de la recherche, des études, de l'évaluation et des statistiques (Drees), passée dans les classes de troisième et dont les résultats sont attendus en 2018. Elle aborde la question de la santé mentale et des tendances suicidaires.
Nous avons avec l'agence Santé publique France un accord cadre et un plan annuel d'actions communes pour l'identification de programmes de prévention efficaces en milieu scolaire.
Au niveau de l'éducation nationale, la sensibilisation est menée dans le cadre de formations qui sont relatives aux différents sujets que j'ai cité.
Le référentiel des compétences professionnelles des métiers du professorat et de l'éducation qui date de 2013 précise que le professeur ou le conseiller principal d'éducation (CPE) doit « apporter sa contribution à la mise en oeuvre des éducations transversales notamment l'éducation à la santé » et « contribuer à identifier tout signe de comportement à risque et contribuer à sa résolution » et, évidemment, « agir en éducateur responsable et selon des principes éthiques ».
Dans le cadre des formations initiales au sein des ESPE et des formations continues, le professeur ou le CPE reçoit un certain nombre de sensibilisations pour aider à la détection des élèves en situation de mal-être ou de grande difficulté ou de maltraitance.
Les chefs d'établissement et les directeurs d'école sont également sensibilisés car ils sont les garants de la mise en oeuvre d'un projet d'établissement ou d'école, comprenant un ensemble d'actions éducatives, en matière de promotion de la santé, qui s'inscrivent au sein de plusieurs dispositifs et démarches. Dans le cadre du plan Moro-Brison il est prévu à la rentrée 2017 d'accentuer la composante bien-être de ce projet.
Enfin, les psychologues de l'éducation nationale, nouveau corps dont le décret statutaire devrait paraître prochainement, les personnels sociaux et de santé (infirmiers et médecins) participent par leurs missions spécifiques à la prévention et au repérage des troubles psychiatriques des élèves dans le cadre d'un travail en équipes pluri-professionnelles.
La DGESCO a élaboré des guides que vous connaissez certainement dont un avec la fédération française de psychiatrie sur le repérage précoce des signes de souffrances psychiques et de troubles du développement en octobre 2013 à l'usage des infirmiers et assistants de service social de l'éducation nationale.
Dans le cadre du plan d'action bien-être et santé des jeunes, ce guide doit être actualisé et devrait maintenant s'adresser à toute la communauté éducative, notamment à l'attention des personnels enseignants et d'éducation.
Un comité de pilotage va être mis en place par la direction générale de l'enseignement scolaire à partir du 2 ème trimestre de l'année scolaire 2016-2017 afin d'engager, d'une part, la relecture et l'actualisation scientifique du guide et, d'autre part, l'insertion de volets pédagogiques et éducatifs.
Le comité de pilotage sera interministériel - direction générale de l'enseignement scolaire (DGESCO), direction générale de la santé (DGS) - et associera la fédération française de psychiatrie et la fondation Deniker.
Plus largement nous avons fait un guide « une école bienveillante face aux situations de mal-être des élèves », à destination des équipes éducatives des collèges et des lycées. Il a été diffusé dans tous les établissements scolaires à la rentrée 2013.
Depuis la rentrée de septembre 2016, le parcours éducatif de santé (PES) donne le cadre à une politique globale et intégrée de la santé des enfants, adolescents et jeunes adultes. Il a été créé par la loi d'orientation et de programmation pour la refondation de l'école de la République du 8 juillet 2013 (article 6), réaffirmé par la loi de modernisation de notre système de santé du 26 janvier 2016, et impulsé par la circulaire n° 2016-008 du 28 janvier 2016.
Dans le cadre d'un comité de pilotage associant notamment Santé publique France et la DGS, nous avons élaboré un guide qui a vocation à recueillir toutes les actions de promotion de la santé.
Nous avons, je l'ai dit, un axe éducation à la sexualité protection de l'enfance. Nous avons mis en place des formations. Un comité national de pilotage « éducation à la sexualité » a été créé en 2013 ; il est composé en 2017, notamment, de représentants de l'inspection générale de l'éducation nationale, de représentants de la DGS, de la DGESCO, de l'enseignement supérieur et de la recherche (ESENESR), d'un représentant de Santé publique France et d'un représentant des ARS. Ce comité a pour mission de concevoir les parcours de formation en éducation à la sexualité ainsi que de suivre la mise en oeuvre du dispositif en académie par les équipes académiques de pilotage qui ont été désignées par les recteurs.
Ces équipes académiques de pilotage pluri catégorielles ont été désignées par les recteurs depuis 2013. Elles sont en charge de porter le dossier « éducation à la sexualité » en académie et d'accompagner les projets d'établissements et d'école sur le sujet. Elles ont été réunies dans le cadre du plan national de formation (PNF) en 2013, 2014, 2015 et 2016 avec comme thème, à la demande de la ministre, la prévention des violences sexistes et sexuelles. Nous organisons actuellement celle de juin 2017. Nous avons fait intervenir plusieurs spécialistes dont le docteur Muriel Salmona.
Nous avons également fait un guide sur la prévention des violences sexistes et sexuelles, diffusé aux équipes pour les aider à orienter en cas de suspicion de maltraitance.
Sur les conduites addictives, l'action du ministère s'intègre dans le plan gouvernemental de lutte contre les drogues et les conduites addictives 2013-2017, coordonnée par la mission interministérielle de lutte contre les drogues et les conduites addictives (MILDECA).
La prévention des conduites addictives en milieu scolaire vise à développer des compétences psychosociales qui permettent à l'élève de construire sa personnalité et d'acquérir un sens de la responsabilité aussi bien individuelle que collective afin de développer des facteurs de protection, contribuant ainsi à la prévention des conduites addictives. Pour ce faire, nous accentuons la formation de nos personnels, personnels infirmiers mais aussi personnels éducatifs et d'encadrement.
En matière de repérage des enfants victimes notamment en lien avec les risques ou les menaces majeures liés à l'actualité, la notion de victime de violence en milieu scolaire est large et nous formons nos personnels à ces enjeux.
Nous avons renforcé nos partenariats et notamment une convention avec l'association nationale des maisons des adolescents a été signée par la ministre le 16 juin 2016. Nous avons également une convention avec l'INAVEM (Fédération nationale d'aides aux victimes et de médiation).
En cas de survenue d'un événement majeur grave, un lien est fait avec les cellules d'urgence médico-psychologiques (CUMP). En termes de prévention, tout établissement doit effectuer trois exercices sécurité, à minima, dans l'année scolaire. Ces exercices sont adaptés à l'âge des élèves avec une attention particulière pour les tout-petits et sont organisés afin d'éviter tout scénario anxiogène.
Dans le cadre des formations sur les PPMS, les équipes sont sensibilisées sur le risque de réactivation d'un traumatisme antérieur lors de la réalisation d'un exercice, appelées à être vigilantes face à la persistance de préoccupations chez certains élèves, manifestée par des comportements inhabituels (isolement, tristesse, agressivité...), et à communiquer vers les personnels spécialisés (psychologues de l'éducation nationale, assistants de service social, infirmiers, médecins) et les parents des élèves concernés.
Enfin nous avons été particulièrement mobilisés sur la question de la prévention radicalisation depuis septembre 2014. Les spécialistes s'accordent à dire qu'il y a la « faille identitaire » comme terreau de la radicalisation. Nous agissons donc au travers des enseignements et pour favoriser le repérage et le signalement.
M. Michel Amiel , rapporteur . - Votre exposé donne l'impression d'un très bon maillage des dispositifs. Mais qu'en est-il dans la pratique ? Comment la mise en place concrète de ce cadre s'opère-t-elle ? Quelle est la réception de ces sujets par le personnel scolaire ? Par ailleurs, des outils d'évaluation des dispositifs mentionnés ont-ils été prévus ?
Mme Véronique Gasté . - Le passage du théorique à la pratique est rendu plus complexe du fait du nombre de personnels concernés dans le monde scolaire : 1,2 million de fonctionnaires, dont 870 000 enseignants, 13 000 personnels de direction, etc. De fait, après l'impulsion donnée par le ministère, les académies doivent conduire un effort de formation pour décliner le cadre global, ce qui nécessite du temps. Ce fut par exemple le cas en matière de prévention des conduites addictives : cinq séminaires inter académiques ont été organisés en 2016 sur la prévention du dopage et des conduites dopantes, tel le dopage de performance. Pour conduire ce plan, nous avions ciblé certains personnels spécifiques, notamment les inspecteurs d'académie-inspecteurs pédagogiques régionaux (IA-IPR) de sciences de la vie et de la terre et d'éducation physique et sportive, qui devaient ensuite décliner les actions auprès de la communauté éducative de terrain, les chefs d'établissement, les conseillers principaux d'éducation et les enseignants. Le même schéma a été suivi pour la prévention de la radicalisation.
S'agissant de l'évaluation, nous menons des enquêtes sur certaines thématiques ; nous définissons des priorités pour ne pas surcharger les établissements. À son arrivée en 2014, la directrice générale de l'enseignement scolaire avait souhaité réduire le nombre d'enquêtes transmises aux rectorats et aux établissements.
En juillet 2016, nous avons étudié la déclinaison des formations en matière de prévention de la radicalisation : sur les trente académies, trois n'avaient pas opéré de déclinaison. Nous sommes conscients que des disparités de mise en oeuvre peuvent exister et nous menons un travail plus rapproché auprès de ces académies.
De façon encore plus précise, la mise en oeuvre des actions au sein de l'ensemble des 68 000 établissements scolaires traduit une différence de culture entre le premier et le second degré. Les 55 000 écoles du premier degré peuvent être parfois plus difficiles à mobiliser sur certaines thématiques, ce qui s'explique principalement par le fait qu'elles ne disposent pas d'équipes pluri catégorielles comme les établissements du second degré.
Le déficit de médecins scolaires est une réalité : sur 1 400 équivalents temps pleins (ETP) prévus dans le budget, seuls 1 100 postes sont effectivement pourvus. Ce n'est donc pas tant un problème de moyens qu'une question de recrutement. De fait, à la demande de la ministre, la direction générale des ressources humaines a lancé un travail pour revaloriser les médecins scolaires, notamment pour rapprocher la grille salariale applicable de celle de la fonction publique territoriale. Un premier effort en ce sens a été effectué en 2016, il sera poursuivi.
Pour autant, l'Éducation nationale ne peut seule répondre à une difficulté plus globale de recrutement de médecins. C'est pourquoi notre réflexion se veut plus large, afin de prioriser certaines missions : si les troubles des apprentissages exigent l'accompagnement d'un médecin, la prévention des conduites addictives peut faire intervenir d'autres acteurs, à commencer par les enseignants qui peuvent intégrer cette perspective dans le cadre d'activités pédagogiques. C'est notamment le sens de la réforme du collège, avec les enseignements pratiques interdisciplinaires (EPI) au niveau du cycle 4, dont un des thèmes s'intitule « corps, santé, sécurité, bien-être ». Notre objectif est donc que l'ensemble des acteurs de l'Éducation nationale se saisisse des questions de santé publique.
M. Michel Amiel , rapporteur . - La notion de bien-être revient souvent dans votre propos. Notre mission d'information essaye d'appréhender le champ de la santé mentale dans toutes ses dimensions, depuis le bien-être jusqu'à la pathologie avérée, en passant par la souffrance dite ordinaire, que nous traversons tous à un moment ou un autre de notre vie. Comment vous situez-vous par rapport à cette démarche ?
Par ailleurs, disposez-vous d'études attestant d'une augmentation globale de la violence en milieu scolaire ? L'opinion commune voudrait que ce soit le cas. Si l'augmentation de la prévalence des addictions est avérée, qu'en est-il réellement de la violence, alors que le seuil de frustration a beaucoup diminué dans notre société ?
Mme Véronique Gasté. - L'enquête « health behaviour in school age children » (HBSC) de novembre 2016 montre qu'au niveau du collège, le harcèlement et les micro-violences auraient diminué entre 2010 et 2014.
Depuis novembre 2012, le ministère a mis en place une politique active en matière de lutte contre le harcèlement, avec notamment la création de la mission de prévention et de lutte contre les violences en milieu scolaire.
De même, des actions, comme le prix « Stop au harcèlement », ont permis à la communauté éducative de se saisir de ces sujets et d'en parler collectivement. Nous constatons que les élèves s'emparent bien de ces actions sous forme de prix, notamment au sein des conseils des délégués pour la vie lycéenne (CVL). Aussi le ministère a-t-il demandé aux établissements de mettre en place des conseils équivalents au collège. Les enquêtes soulignent que le harcèlement serait légèrement plus répandu en lycée professionnel.
M. Michel Amiel , rapporteur . - Comment déclinez-vous la loi du 5 mars 2007 réformant la protection de l'enfance, en particulier s'agissant du protocole « information préoccupante » ? Le personnel de l'Éducation nationale est-il formé à ces sujets ?
Mme Véronique Gasté . - Le personnel est effectivement formé : les assistantes de service social, les infirmiers et les médecins le sont nécessairement, mais c'est aussi le cas des directeurs d'école, des inspecteurs de l'Éducation nationale du premier degré et des chefs d'établissement. La formation porte sur les deux types de protocoles, « information préoccupante » et « signalement », de façon initiale et continue.
Le bilan de mise en oeuvre conduit il y a deux ans avait souligné que 88 % des directions des services départementaux de l'Éducation nationale avaient signé un protocole avec le président du conseil départemental. Avec les évolutions de la loi du 14 mars 2016 relative à la protection de l'enfance, l'ensemble des territoires devrait rapidement être couvert. Nous travaillons pour ce faire en étroite collaboration avec la direction générale de la cohésion sociale (DGCS), à la fois sur les protocoles et sur les schémas départementaux de service aux familles.
Mme Françoise Pétreault, sous-directrice de la vie des établissements de la Direction générale de l'enseignement scolaire (DGESCO) du Ministère de l'éducation nationale, de l'enseignement supérieur et de la recherche . - Pour assurer la diffusion de ces actions, les protocoles sont mis en ligne sur tous les sites des directions académiques. De plus, ils sont systématiquement rappelés à l'occasion des réunions de début d'année des chefs d'établissement du second degré organisées par bassin et figurent dans la formation initiale des directeurs d'école.
Mme Véronique Gasté . - La campagne relative au service national d'accueil téléphonique pour l'enfance en danger (SNATED), ou « 119 » pour son numéro téléphonique, est obligatoire. À cet effet, la DGESCO communique auprès des personnels de direction à chaque rentrée scolaire.
Mme Brigitte Moltrecht , médecin conseillère technique, de la Direction générale de l'enseignement scolaire (DGESCO) du Ministère de l'éducation nationale, de l'enseignement supérieur et de la recherche . - De façon globale, les services de l'Éducation nationale portent une grande attention au bien-être, à la souffrance ordinaire et aux pathologies, en essayant de créer un environnement favorable à la santé tant physique que mentale et sociale.
Les enseignants et les élèves eux-mêmes savent très bien repérer la différence entre une souffrance ordinaire et une souffrance spécifique.
Aussi devons-nous les encourager à alerter les adultes de leur entourage. Des efforts doivent encore être conduits pour les aider à s'approprier ces questions et à agir en ce sens. Le plan santé bien-être constitue un outil sur cette voie.
Il existe aussi des circuits de professionnels alertés, triant les cas, puis orientant vers le soin en coordination avec les partenaires de soins. La médecine scolaire, véritable médecine de contexte, peut repérer des signes en milieu scolaire qui ne sont pas forcément repérables en ville.
De plus, la médecine scolaire permet ensuite d'adapter les prises en charge en fonction de la pathologie et du milieu scolaire, notamment grâce aux projets d'accueil individualisés (PAI), qui permettent aussi de sensibiliser les équipes au cas par cas. La circulaire sur les PAI, qui date de 2003, est en cours d'actualisation, afin notamment de l'adapter aux questions de santé mentale.
Nous essayons également de mieux faire connaître les ressources disponibles. L'inclusion est une démarche collective : il ne s'agit pas uniquement d'accueillir dans une classe des élèves présentant des troubles psychiatriques, mais de faire en sorte que cela s'opère naturellement. Pour ce faire, il est nécessaire soit d'expliquer au cas par cas, soit d'agir plus globalement au travers des projets d'établissement. Les dix dernières années ont marqué un véritable progrès en ce sens, même s'il reste encore beaucoup à accomplir.
Mme Laurence Cohen , vice-présidente . - Quel est le rôle de la DGESCO vis-à-vis des réseaux d'aides spécialisées aux élèves en difficulté (RASED) ? Dépendent-ils de la DGESCO et, si oui, de quelle façon ? Ces réseaux ont été fortement mis à mal.
Par ailleurs, à propos des violences, si les études semblent attester d'une légère diminution, n'y a-t-il pas de nouvelles formes de violence ? Je pense en particulier aux réseaux sociaux qui peuvent parfois pousser des jeunes à des actes dramatiques. Ne faudrait-il pas éduquer les jeunes à l'esprit critique et à l'utilisation de ces outils ? Les enseignants sont-ils formés pour cela ?
Mme Françoise Pétreault . - Il y a quelques années, les postes de RASED ont été diminués. Cependant, la dynamique actuelle n'est plus la même.
Avec la disparition de la formation, il est nécessaire de recréer une expertise. Pour autant, même si les organisations ont évolué, toute école appartient à un réseau d'aide spécialisée et pilotée, la différence étant que le pilotage se fait au niveau de l'inspecteur de circonscription de premier degré et que chaque année a lieu un travail pour identifier les écoles qui devront bénéficier du réseau d'aide spécialisée.
Effectivement, les réseaux d'aide spécialisée sont bien intégrés à la DEGESCO. Ces personnels bénéficient d'une formation continue. Ils sont d'ailleurs souvent associés dans des actions de formation au niveau local, ce qui permet une analyse partagée des difficultés et des solutions envisageables.
Nous voulons mettre en place des formations au niveau académique, échelon mieux adapté pour concilier formations spécialisées et nombre réduit de personnels.
S'agissant des réseaux sociaux, la démarche est double : développement de l'école numérique, tenant compte de l'évolution technologique pour ses apports pédagogiques, et traitement des formes d'addiction et accompagnement des élèves vers une prise de conscience du danger de certains messages véhiculés. Un enseignement aux médias et à l'information a ainsi été mis en place dans le cadre des nouveaux programmes. Nous collaborons également depuis plusieurs années avec le centre de liaison de l'enseignement et des médias d'information (CLEMI), qui opère dans le second degré.
Mais les élèves de premier degré sont aussi concernés, avec un travail autour de la presse notamment. De surcroît, le développement de l'esprit critique repose de façon plus générale sur l'enseignement moral et civique.
M. Michel Amiel , rapporteur . - Dans l'articulation avec le médico-social, quel est le rôle des « classes pour l'inclusion scolaire » (CLIS) en primaire et des « unités localisées pour l'inclusion scolaire » (ULIS) en collège ? Quel est leur avenir ?
Mme Véronique Gasté . - Seuls les ULIS demeurent aujourd'hui.
Mme Françoise Pétreault . - Cette évolution traduit le passage de la notion d'intégration à celle d'inclusion. Les ULIS étaient déjà dans le second degré. Depuis deux ans, les ex-CLIS sont devenus des ULIS du premier degré.
Nous souhaitons développer ces unités d'enseignement. Mais il s'agit d'un dispositif spécifique qui ne doit pas empêcher les élèves d'avoir des temps d'inclusion dans des classes de leur niveau ou dans certaines disciplines comme l'éducation physique et sportive par exemple.
Mme Véronique Gasté . - Il faut distinguer deux formes d'inclusion : individuelle et collective, via les ULIS. À la rentrée 2015, les troubles psychiques concernaient 52 582 élèves en milieu ordinaire, soit 18,8 % des élèves en situation de handicap. Ces élèves sont un peu moins souvent scolarisés dans un dispositif collectif que les autres élèves en situation de handicap. Mais 92 % des élèves qui bénéficient d'un dispositif collectif sont scolarisés en ULIS troubles cognitifs ou troubles envahissants du développement.
M. Michel Amiel , rapporteur . - Les élèves en ULIS correspondent-ils bien à une orientation en maison départementale des personnes handicapées (MDPH) systématique ?
Mme Véronique Gasté . - Tout à fait.
Mme Brigitte Moltrecht . - C'est précisément la raison pour laquelle tous les élèves atteints de troubles psychiques ne sont pas orientés en ULIS car, d'une part, toutes les familles ne souhaitent pas faire un dossier à la MDPH et, d'autre part, la MDPH correspond à un handicap durable, soit supérieur à un an. Par conséquent, ce dispositif ne peut pas concerner les enfants au début d'une pathologie ou souffrant d'un trouble temporaire, par exemple une dépression. Ces enfants relèvent alors d'un PAI et le médecin propose des adaptations.
M. Michel Amiel , rapporteur . - Les troubles du spectre autistique ont fait l'objet d'une mission particulière et le bureau de notre mission a convenu de ne pas se cantonner à cette question. Toutefois, il est difficile de ne pas l'évoquer rapidement. Quelle est votre approche en termes d'inclusion de ces troubles ?
Mme Brigitte Moltrecht . - Ils sont actuellement les plus complexes pour les équipes enseignantes, tant pour la détection, car ces difficultés sont moins visibles que d'autres formes de handicap, que pour l'inclusion scolaire.
M. Michel Amiel , rapporteur . - Pourtant, ces élèves bénéficient souvent d'un auxiliaire de vie scolaire (AVS) lorsqu'il y a un dossier en MDPH.
Quelle est la formation des AVS ? Quelles seraient vos préconisations sur ce sujet ? En tant que maire, j'ai pu me rendre compte que certains AVS ne bénéficiaient pas toujours d'une formation suffisante. Ne faudrait-il pas renforcer leur formation, voire envisager la création d'un diplôme d'État ?
Mme Brigitte Moltrecht . - La formation a été améliorée récemment, en même temps que l'appellation a évolué. Ce sont désormais des accompagnants des élèves en situation de handicap (AESH) dont le statut est plus pérenne qu'auparavant.
La question de leur formation est complexe car il n'est pas attendu des AESH une compétence sur chaque pathologie. La situation est souvent traitée au cas par cas dans les départements : les affectations d'AESH sont opérées en fonction du besoin de l'élève et de l'expérience de l'accompagnant. Mais il pourrait effectivement être envisagé de renforcer la formation en amont.
M. Michel Amiel , rapporteur . - Si les AESH n'ont pas vocation à être spécialisés, un socle minimum de formation pourrait être établi. Il est plus difficile de prendre en charge un handicap mental ou psychique qu'un handicap moteur ou sensoriel.
Mme Françoise Pétreault . - La question de la formation est complexe. Il faut considérer le rôle des AESH comme un accompagnant à côté d'autres professionnels, aidant l'élève sans se substituer à lui dans la réalisation des tâches qu'il doit effectuer. Nous avons défini des contenus de formation ; nous devons sans doute renforcer nos efforts. Mais, in fine, tout dépend du projet de l'élève. La fonction d'AESH conjugue donc diversité des cas traités, avec parfois plusieurs élèves accompagnés sur un temps très court, et socle commun de connaissances sur lequel nous travaillons.
M. Michel Amiel , rapporteur . - Le socle doit précisément intégrer au mieux cette diversité. C'est ce qui a été fait par exemple pour les assistantes familiales, où le projet de l'enfant reste prééminent. La professionnalisation des personnes qui prennent en charge les enfants atteints de handicaps variés est souhaitable : c'est dans l'intérêt de l'enfant et du personnel de l'Éducation nationale.
Mme Brigitte Moltrecht . - L'objectif de l'aide est toujours de permettre l'autonomisation progressive des enfants et des adolescents. L'équilibre est donc difficile à trouver. Si l'on pense souvent que plus d'aide sera bénéfique pour l'enfant, ce n'est pas toujours le cas en pratique.
Mme Christine Prunaud . - Je veux revenir sur la formation des personnels de l'Éducation nationale sur les conduites addictives. Vous avez mentionné cinq séminaires, qu'en est-il exactement ? A qui s'adressent-ils et combien d'enseignants en bénéficient ?
Dans le cadre du conseil local de sécurité et de prévention de la délinquance (CLSPD) de mon département des Côtes d'Armor, nous travaillons sur ces sujets avec les établissements scolaires et les gendarmeries. Or, il y a deux ans, les enseignants nous ont paru désemparés, ne sachant pas comment réagir face aux élèves.
Par conséquent, à l'échelon de ma commune, nous avons mis en place une collaboration avec des réseaux, dont Association nationale de prévention en alcoologie et addictologie (ANPAA) qui travaille depuis deux ans avec des enseignants volontaires.
Mme Véronique Gasté . - Ces séminaires ne sont qu'un exemple. De façon générale, ces formations s'adressent d'abord au personnel d'encadrement académique ; il leur revient ensuite de les décliner dans le cadre de formations académiques. Les formations peuvent être faites au sein des écoles supérieures du professorat et de l'éducation (ESPé) : elles figurent, parmi d'autres thématiques, au sein du tronc commun. Or ce tronc commun ne représente que douze heures : des choix doivent donc être faits entre les différents thèmes.
Nous collaborons également avec le réseau des universités pour l'éducation à la santé (UNIRES) et nous avons un correspondant à la santé dans chacune des ESPé.
À l'échelon académique, les plans académiques de formation (PAF) constituent le cadre pour construire ce type de séminaire. Tous les ans, nous encourageons les référents « addictions » de nos académies, qui sont, selon le choix des recteurs, soit des proviseurs vie scolaire (PVS), soit les médecins conseillers techniques des recteurs, à proposer des séminaires de formation au sein des PAF. Un courrier conjoint DEGESCO-Mission interministérielle de lutte contre les drogues et les conduites addictives (MILDECA) est envoyé chaque année aux rectorats, rappelant que les chefs de projets MILDECA, qui sont souvent les directeurs de cabinet des préfets, peuvent financer des formations sur ces sujets.
L'information est donc bien diffusée mais les PAF sont également soumis à tous les enjeux sociaux et des choix doivent être effectués. L'école ne peut pas tout faire dans tous les territoires à la même vitesse et de la même façon. Les rectorats travaillent conjointement avec les agences régionales de santé (ARS) à partir des besoins identifiés dans les diagnostics territoriaux : vingt-et-une académies sur les trente ont signé une convention avec leur ARS.
Par ailleurs, les enseignants sont sensibilisés au sujet des addictions, notamment les enseignants de sciences de la vie et de la terre (SVT) ou de sciences et technologies de la santé et du social (ST2S).
Mme Françoise Pétreault . - J'ajoute que les formations sont choisies par les chefs d'établissement qui peuvent demander des stages organisés directement au sein de l'établissement lorsqu'une situation spécifique est rencontrée. Ces choix s'opèrent in situ et non au niveau de l'académie.
Mme Brigitte Moltrecht . - Avant de conclure, je souhaiterais apporter une note positive sur la médecine scolaire. Il y a certes un problème d'attractivité mais les différentes mesures prises, notamment l'accueil d'internes en médecine générale, en pédiatrie ou en psychiatrie dans les départements, ont fait connaître cette profession. Une amorce de remontée des recrutements est observée. Il convient donc de maintenir et accentuer ces efforts.
M. Michel Amiel , rapporteur . - Prenez-vous des étudiants dès le deuxième cycle ?
Mme Brigitte Moltrecht . - Pas pour l'instant, nous recrutons seulement des étudiants du troisième cycle.
M. Michel Amiel , rapporteur . - Cela pourrait être une solution. Je travaille plus généralement sur la question des déserts médicaux et je crois qu'il serait positif de prendre des étudiants vers la fin du deuxième cycle pour les intéresser à ces pratiques médicales.
Mme Brigitte Moltrecht . - C'est une bonne idée.
Audition de Mmes Anne-Marie Armanteras-de Saxcé, directrice générale, et Céline Descamps, chargée de mission au bureau R4 (prises en charge post aigües, pathologies chroniques et santé mentale), de la Direction générale de l'offre de soins (DGOS)
M. Alain Milon , président . - Merci tout d'abord de vous être rendue disponible pour cette audition qui est au coeur des préoccupations de notre mission d'information. L'organisation des soins psychiatriques sur le territoire a été modifiée par la loi de modernisation de notre système de santé et les communautés psychiatriques de territoires qu'elle prévoit sont en train de se mettre en place. Des groupements hospitaliers de territoire (GHT) ont également été créés dont certains pourront être uniquement dans le domaine de la psychiatrie. La ministre a également mis en place le conseil national de la santé mentale dont nous auditionnerons le président prochainement. Sur tous ces points, votre analyse de la situation nous sera particulièrement utile.
Mme Anne-Marie Armenteras-de Saxcé, directrice générale de la Direction générale de l'offre de soins (DGOS) . - Nous sommes particulièrement intéressés par le rapport que vous rendrez à l'issue de cette mission d'information. Le rôle de la psychiatrie infanto-juvénile est exigeant car il suscite beaucoup d'attentes. Nous sommes à un croisement de cycles d'organisation, ce qui nous oblige à nous interroger sur un certain nombre d'enjeux.
Les dernières lois de santé ont fait une large part à la psychiatrie et à la santé mentale. La psychiatrie infanto-juvénile est organisée en secteurs qui couvrent l'ensemble du territoire national et dont la gestion est confiée à des établissements psychiatriques assurant une responsabilité populationnelle. La loi de modernisation de notre système de santé a insisté sur la nécessité politique de garantir à l'ensemble de la population un recours de proximité en soins psychiatriques, notamment par l'organisation de soins ambulatoires, l'accessibilité territoriale et financière des soins psychiatriques ainsi que la continuité de ces soins. Autre acquis majeur de cette loi, le territoire est reconnu comme le bon endroit pour faire le diagnostic et pour libérer l'initiative des acteurs, qu'il s'agisse des élus, des représentants des organisations professionnelles ou des structures.
L'organisation du territoire est primordiale et la création des GHT est de ce point de vue secondaire. Tel est le sens du décret du Conseil d'État actuellement en concertation pour poser les principes fédérateurs autour desquels les acteurs pourront élaborer un projet territorial de santé mentale, dans les territoires, en collaboration avec les agences régionales de santé. La psychiatrie est incluse dans ce parcours de santé mentale.
Il existe à ce jour 320 secteurs de psychiatrie infanto-juvénile qui prennent en charge les enfants et adolescents jusqu'à l'âge de 16 ans. Que faut-il faire pour la tranche des 16-18 ans ? Le sujet est en discussion et nous n'avons pas d'a priori sur la question.
Le professeur Moro et Michel Laforcade ont rédigé des rapports sur le panier de soins qui devrait exister dans chaque territoire, quelle que soit l'offre proposée. Ils mentionnent l'opportunité qu'il y aurait à faire passer la prise en charge des enfants âgés de 16 ans dans le secteur des 16-18 ans car on éviterait ainsi une rupture trop brutale entre l'enfance et l'âge adulte. La réflexion mérite d'être approfondie en tenant compte du fait que l'accessibilité aux soins et la démographie des professionnels qui portent les structures de psychiatrie infanto-juvénile influent bien évidemment sur l'élasticité de la prise en charge.
L'offre de soins hospitalière de psychiatrie infanto-juvénile est majoritairement le fait des établissements publics ou à but non lucratif, même s'il existe aussi une offre libérale. Sur les 2 465 psychiatres infanto-juvéniles recensés en 2015, 38 % étaient des libéraux purs et 14 % avaient un exercice mixte, ce qui représente au total 1 287 praticiens. La prise en charge est essentiellement à temps partiel et très peu en hospitalisation complète. Les chiffres sont publics. Nous dénombrons 2 257 lits d'hospitalisation complète, dont 2 000 concentrés au sein d'établissements publics et privés à but non lucratif et 230 dans les établissements privés à but commercial. Sur les 9 500 places d'hospitalisation de jour, 9 400 sont dans des établissements publics ou à but non lucratif.
Cette offre d'hospitalisation est inégalement répartie, puisque 10 départements sont sans aucun lit d'hospitalisation en psychiatrie infanto-juvénile. Cependant, les enfants présentant des troubles psychiques peuvent aussi être pris en charge dans des structures médico-sociales comme les centres médicaux psychopédagogiques et les centres d'action médico-sociale précoce (CAMSP).
Cette offre est en très légère progression depuis 2001, avec une hausse de 4,5 % entre 2012 et 2014. Le nombre de centres médico-psychologiques est resté stable entre 2012 et 2014, oscillant entre 1 453 et 1 467. Les effectifs de l'ensemble des personnels exerçant dans les structures de psychiatrie infanto-juvénile ont augmenté de 4,5 % sur la même période.
L'activité est en forte croissance dans les secteurs de psychiatrie infanto-juvénile, puisque la file active a connu une augmentation de 82 % entre 1991 et 2003. Cette augmentation s'est poursuivie entre 2007 et 2014, à + 22 %, pour s'atténuer ensuite. On recense 530 000 enfants et adolescents suivis dans les secteurs depuis 2014. Cette augmentation de l'activité est difficile à absorber pour les établissements, de sorte que les délais d'attente sont devenus trop longs pour les familles, les enfants et les professionnels.
La démographie des pédopsychiatres est très défavorable. La France est relativement bien dotée en nombre de psychiatres : on en recense 15 000 en 2015, soit 22,8 pour 100 000 habitants, alors que la moyenne de l'OCDE est de 15,6. Ce nombre tend à s'accroître en raison de l'augmentation du numerus clausus depuis les années 2000 (+ 4 %). Cependant, la part des spécialistes de psychiatrie infanto-juvénile reste très insuffisante.
Il convient de préciser que le dénombrement de ces spécialistes est malaisé du fait que le diplôme d'études spécialisées (DES) est commun à la psychiatrie et à la psychiatrie infanto-juvénile considérée comme une qualification supplémentaire à acquérir dans un diplôme d'études spécialisées complémentaires (DESC). Les pouvoirs publics ne régulent que l'entrée dans le DES de psychiatrie générale. Le nombre de postes ouverts a augmenté de 500 en 2012 à 559 en 2015 pour retomber à 505 en 2016. Cependant, il ne suffit pas de déclarer des postes ouverts pour qu'ils soient pourvus.
M. Michel Amiel , rapporteur . - Le DESC de psychiatrie infanto-juvénile est-il ouvert uniquement à ceux qui ont un diplôme de psychiatrie générale ?
Mme Anne-Marie Armanteras-de Saxcé . - Je pense que oui. Il faudrait vérifier.
M. Michel Amiel , rapporteur . - Un étudiant qui voudrait se consacrer d'emblée à la pédopsychiatrie ne pourrait donc pas y accéder.
Mme Anne-Marie Armanteras-de Saxcé . - En 2015, le numerus clausus en psychiatrie générale a augmenté de 59 postes par rapport à 2012. Sur les 559 postes ouverts, 543 seulement ont été pourvus. Et en 2016, 497 postes ont été pourvus sur les 505 postes ouverts.
Une soixantaine de DESC en psychiatrie infanto-juvénile sont délivrés chaque année, soit plus précisément 55 en 2011-2012, 66 en 2012-2013 et 57 en 2013-2014. S'y ajoute le dispositif de la validation des acquis de l'expérience (VAE), soit 20 diplômes délivrés en 2013, 12 en 2014, 6 en 2015 et 5 en 2016. S'ajoute également la procédure de VAE ordinale en vigueur depuis 2015, avec 13 demandes et 9 validations cette année-là.
M. Michel Amiel , rapporteur . - Sous quelles conditions est acquise la VAE en matière de psychiatrie infanto-juvénile ? Combien d'années faut-il exercer ? Qui valide ces années : le Conseil de l'ordre, l'université ? Il serait intéressant que vous puissiez nous transmettre des précisions là-dessus.
Mme Anne-Marie Armanteras-de Saxcé . - La réforme du troisième cycle des études médicales est en cours et la maquette du DES de psychiatrie n'est pas encore stabilisée. Nous y travaillons avec le ministère de l'Enseignement supérieur et de la Recherche. Nous sommes encore en concertation sur le nombre de stages prescrits en pédopsychiatrie, par exemple.
M. Michel Amiel , rapporteur . - C'est un point crucial. S'oriente-t-on plutôt vers un DES de pédopsychiatrie à part entière ou envisage-t-on de maintenir le système actuel avec un DESC de pédopsychiatrie ? Je découvre la notion de VAE qui ne peut que me surprendre. L'enfant n'est pas un adulte en miniature. Obtenir une formation en pédopsychiatrie par le biais d'une VAE me choque en tant que médecin.
M. René-Paul Savary . - Il n'y a de VAE qu'en psychiatrie ?
option. Les pédopsychiatres universitaires ont demandé la création d'un co-DES. Cela supposerait qu'il y ait suffisamment d'unités encadrées par des spécialistes sur le territoire pour accueillir des internes, ce qui n'est pas le cas.
La solution retenue est plutôt celle d'une option de pédopsychiatrie d'une durée de un an à réaliser au terme du DES, dans le cadre d'une cinquième année d'études. Les questions relatives au nombre de stages à effectuer sont encore en discussion. Nous pourrions envisager deux ans de formation spécialisée en pédopsychiatrie dans le cadre de la formation initiale avec des stages répartis en deuxième et troisième cycles.
M. Michel Amiel , rapporteur . - La demande d'un co-DES est-elle par défaut ou a-t-elle un caractère volontariste ? C'est le serpent qui se mord la queue. Si l'on forme moins de pédopsychiatres universitaires, on n'en aura jamais assez pour augmenter le nombre de praticiens et on renforcera l'inadéquation entre l'offre et la demande.
Mme Anne-Marie Armanteras-de Saxcé . - Voilà pourquoi le calendrier de la réforme du DES et celui de l'élaboration des projets territoriaux de santé mentale sont les piliers sur lesquels repose le chantier. À la fin 2016, il était déjà un peu tard pour demander la création d'un co-DES. Depuis, on a constaté les difficultés qu'il y avait à organiser ce diplôme. Nous avons mis cette question à l'ordre du jour de notre comité de pilotage et nous avons rencontré les représentants universitaires de la discipline, dont le professeur Benoît Schlemmer qui coordonne l'élaboration des maquettes et la mise en forme du diplôme. L'objectif est de remettre la problématique universitaire sur le devant de la scène car il est essentiel que nous parvenions à augmenter le nombre d'enseignants en pédopsychiatrie.
M. Michel Amiel , rapporteur . - Comment se profilerait le co-DES par rapport au DES ou au DESC existant ? Pouvez-vous préciser le concept ?
Mme Anne-Marie Armanteras-de Saxcé . - Il s'agit de répartir les enseignements dans le diplôme, en prévoyant par exemple, deux tiers de psychiatrie générale pour un tiers de pédopsychiatrie.
M. Michel Amiel , rapporteur . - Dans le DES de psychiatrie générale, il y a déjà une part non négligeable d'enseignement de la pédopsychiatrie. Je ne vois pas la différence. Il faudrait avoir une définition précise de ce que serait ce co-DES.
Mme Anne-Marie Armanteras-de Saxcé . - La question qui se pose est celle de l'incarnation de la discipline dans des universités où il n'y a pas d'enseignants pour la transmettre. Cela nuit à l'attractivité de la filière et aux vocations car, sauf à changer de région, les étudiants ne pourront pas se destiner à la pédopsychiatrie. La démographie des spécialistes en psychiatrie infanto-juvénile est descendante et particulièrement inquiétante.
M. Michel Amiel , rapporteur . - Vous dites « sauf à changer de région ». Ma génération a connu l'internat local. On est passé à un examen national. N'est-il pas temps de préconiser une vision régionale pour la fin du troisième cycle, de manière à former le nombre de spécialistes nécessaire en fonction d'une carte régionale ?
Vous avez insisté sur la notion de territoire. Pourquoi ne pas imaginer une déclinaison des études universitaires en fonction des besoins sur le territoire ?
Mme Anne-Marie Armanteras-de Saxcé . - Cette question relève du ministère de l'Enseignement supérieur et de la Recherche. Cette discipline connaît de telles difficultés que nous devons examiner toutes les options possibles.
La formation est cruciale. L'articulation avec l'action des autres professionnels de santé qui prennent en charge l'enfant et l'adolescent l'est tout autant. Le comité de pilotage de psychiatrie co-présidé par le professeur Halimi travaille sur ce chantier avec nous. Il faut renforcer la coopération entre les pédopsychiatres et des professions telles que les orthophonistes, les psychomotriciens, les psychologues cliniciens, etc. Vous avez sans doute eu vent de l'initiative prise par le ministère de lancer un programme expérimental de prise en charge d'enfants par des psychologues dans trois régions. Mme Moro insiste sur la nécessité d'établir ce type d'articulation dans la prise en charge. Le comité de pilotage en fait une priorité.
Enfin, l'élaboration des projets territoriaux de santé mentale doit se faire en lien avec d'autres secteurs que le secteur sanitaire, et c'est particulièrement vrai pour la prise en charge des troubles et des maladies de l'enfant et de l'adolescent. On favorisera ainsi le dépistage précoce des troubles psychiatriques, notamment les troubles graves du développement qui se déclarent la plupart du temps au cours de l'enfance et de l'adolescence. L'efficacité de leur traitement dépend de la précocité du diagnostic. Après ce diagnostic, il est essentiel que les structures prennent le relais.
Il faut également favoriser l'accès aux soins des enfants et des adolescents dans le champ de la santé mentale, en veillant à ne pas psychiatriser toutes les situations, pour éviter d'allonger les délais d'attente. Cela suppose un travail collaboratif dans tous les territoires en fonction de la diversité de l'offre pour dessiner un parcours qui variera d'un endroit à l'autre. La mobilisation des acteurs dans le cadre du projet territorial de santé mentale est essentielle.
L'articulation de la pédopsychiatrie avec l'action des autres intervenants garantira un parcours sans rupture qui préservera les chances d'intégration et d'inclusion sociale du jeune. Les secteurs concernés sont ceux de l'Éducation nationale, de la petite enfance et les secteurs médico-sociaux.
Les politiques engagées par le Gouvernement n'ont pas abandonné la pédopsychiatrie à elle-même. Au contraire, le président de la République a lancé en novembre dernier un plan « bien-être et santé des jeunes » pour favoriser les interventions précoces, diversifier et améliorer les prises en charge, et réduire les inégalités. Parmi les mesures, figurent l'accès facile aux consultations de psychologues, avec l'expérimentation dans trois régions du remboursement des consultations de psychologues libéraux pour les jeunes en situation de mal-être.
La DGOS a publié le 28 novembre 2016 une circulaire qui conforte ces structures et solidifie leurs missions en faisant une pierre angulaire du dispositif de réponse à la souffrance psychique et au mal-être des jeunes.
En offrant aux jeunes des accès sans rendez-vous, ces lieux pluridisciplinaires contribuent au dépistage de leur souffrance. On peut y proposer des prises en charge de courte durée ou orienter les jeunes vers des centres médico-psychologiques. Un réseau d'acteurs s'y mobilise, médecins généralistes, professionnels de la protection de l'enfance, personnel de l'Éducation nationale, protection judiciaire de la jeunesse et missions locales. En 10 ans, nous sommes parvenus à un maillage territorial quasi-complet, avec 104 maisons des adolescents, soit presque une par département. Chaque année, nous renforçons le soutien financier que nous leur accordons. Un supplément est prévu en 2017 pour accompagner les ambitions que les agences régionales de santé nourrissent au sujet de ce dispositif.
L'article 69 de la loi de modernisation de notre système de santé organise les conditions d'accès à la population, en précisant que le projet territorial de santé mentale doit inclure tous les acteurs de la santé mentale et pas seulement les pédopsychiatres. Dans un territoire où l'offre est insuffisante, l'ensemble des professionnels de la santé mentale, tout secteur confondu, devront travailler à pallier ce manque, soit en le comblant, soit en développant une meilleure organisation. Ils devront orienter les familles et leur suggérer un parcours.
M. Alain Milon , président . - Le projet territorial de psychiatrie est inclus dans le projet territorial de santé mentale et il est nécessaire que l'ensemble des acteurs de santé travaillent en commun. Le décret précise qu'il faut un projet médical de territoire pour constituer un GHT. Quelle est la place du projet territorial de santé mentale dans ce projet médical de territoire ?
Mme Anne-Marie Armanteras-de Saxcé . - Le projet territorial de santé mentale engage tous les secteurs et tous les acteurs, sans se limiter à la psychiatrie : services médico-sociaux, services de la protection de l'enfance, services du logement social. Toute la vie du malade est prise en considération et les acteurs travaillent à déterminer un parcours intersectoriel.
En ce qui concerne les GHT, le parti pris est de privilégier les plus généralistes d'entre eux de manière à y insérer les établissements spécialisés en psychiatrie. Depuis le 1 er juillet, 12 établissements spécialisés en psychiatrie ont bénéficié d'une dérogation. Les directeurs généraux des agences régionales de santé ont autorisé 5 GHT à ne représenter que des établissements spécialisés en santé mentale, soit 13 établissements au total. Cette décision correspond à des situations particulières liées au territoire ou à une conjonction de projets. Pour le reste, tous nos établissements de psychiatrie se sont insérés dans des GHT généralistes. À l'issue du débat parlementaire, on a autorisé la constitution de communautés psychiatriques de territoire rassemblant plusieurs établissements pour développer des champs de formation initiale, d'accueil d'internes ou de formation continue et des projets d'accueil des patients.
Le projet territorial de santé mentale s'articulera avec ces projets.
Il ira au-delà des questions relevant de la seule psychiatrie et interrogera des équipes qui travaillent déjà dans des collectivités de projet, soit de groupements hospitaliers de territoire, soit de communautés psychiatriques de territoire.
M. Michel Amiel , rapporteur . - La question de la méthode a donné lieu à un débat au Sénat. N'avez-vous pas l'impression qu'il aurait mieux valu commencer par un projet et se donner ensuite les moyens d'y répondre, plutôt que par les aspects de structure ?
Je sais qu'il est délicat de répondre à cette question mais c'est un point important pour les préconisations que nous serions susceptibles de faire.
Mme Anne-Marie Armanteras-de Saxcé . - En juillet 2016, 98 % des groupements hospitaliers de territoire avaient identifié une filière psychiatrie-addiction. En janvier 2016, ils étaient 60 % à l'avoir fait. On voit que la dynamique est en marche.
Pour le ministère de la santé, qui a porté la réforme des GHT, il y avait urgence à obliger les établissements à coopérer, compte tenu notamment de la démographie des professionnels.
M. Alain Milon , président . - Nous en sommes conscients. L'orientation prise en la matière n'est pas tout à fait celle que le Sénat souhaitait au départ !
Créer des GHT psychiatriques, des communautés psychiatriques de territoire revient en quelque sorte à ignorer les services de psychiatrie des hôpitaux généraux. Cela pose un vrai problème.
Dans le Vaucluse, par exemple, l'établissement de Montdevergues-Montfavet fait partie d'une communauté psychiatrique de territoire et de plusieurs GHT, du fait qu'il dessert à la fois les Bouches-du-Rhône, le Vaucluse et le Gard. Qu'il fasse partie de plusieurs GHT, soit ! Mais qu'il crée son propre GHT...
Mme Anne-Marie Armanteras-de Saxcé . - Monsieur le président, c'est précisément avec ces arguments que notre ministre et mon administration ont oeuvré pour réduire au strict minimum les groupements hospitaliers spécialisés en psychiatrie et pour en faire l'exception. La création de quelques-uns tient vraisemblablement à des moments particuliers de leur histoire. Montfavet bénéficie d'une dérogation.
Pour aller dans votre sens, le taux d'admission dans un établissement MCO, au cours des trois dernières années, pour les patients hospitalisés dans un établissement spécialisé en psychiatrie, s'élève à 60 %.
Il nous semble fondamental aujourd'hui, pour l'organisation des parcours des patients hospitalisés en psychiatrie, d'améliorer l'accès aux soins somatiques. Comment y parvenir si chacun reste derrière ses murs ? Il est tout de même plus simple d'inscrire cette question dans le projet général de plusieurs communautés médicales, celle des établissements en médecine-chirurgie-obstétrique et celle des établissements de psychiatrie.
Au demeurant, vous savez que je réunis quasiment tous les mois un comité national de suivi des groupements hospitaliers de territoire. Depuis un certain temps, des équipes viennent nous raconter comment elles travaillent et nous parler de leur projet. J'en suis très heureuse. Demain, le comité entendra justement des équipes d'établissements spécialisés en psychiatrie qui se sont insérés dans des groupements hospitaliers de territoire. Nous avons eu pléthore de candidats, si bien que nous devrons organiser trois séances au lieu d'une...
Le débat sur le commencement - par la structure ou par le projet - est tout à fait légitime. Mais nous avons l'impression que nos équipes, en France, sont embarquées. La réforme est encore jeune. Il faut du temps pour que les équipes se l'approprient ! La date-butoir a été fixée en juillet 2017, soit un an après la mise en place de la réforme.
Dans cette période, le docteur Müller et certains de ses confrères nous ont demandé de réunir un comité de pilotage sur la psychiatrie, ce qui n'avait pas été fait depuis très longtemps. Mme la ministre et son cabinet ont considéré que c'était effectivement le bon moment de le faire, compte tenu des très nombreux sujets en cours.
Le sujet de la structuration d'une offre ne niant pas les spécificités de la psychiatrie, mais plurielle dans son articulation et soucieuse de la demande des familles est très important. Toutes les équipes doivent y travailler, au-delà de la seule administration centrale.
M. Michel Amiel , rapporteur . - Merci de cet exposé dense qui répond à la plupart des questions que nous vous avions adressées.
Pensez-vous que la pédopsychiatrie et la psychiatrie en général mériteraient une loi spécifique ?
Quid de l'urgence en pédopsychiatrie ? Je pense à l'accueil en période d'urgence, mais aussi à l'aval, qui sont deux problématiques bien distinctes.
Mme Laurence Cohen . - Vous dites que la loi de modernisation de notre système de santé a réaffirmé l'importance du secteur. Cependant, je relève des contradictions entre les informations que vous nous communiquez, qui corroborent d'ailleurs ce que nous avons entendu lors d'un certain nombre d'autres auditions, et ce que nous disent, sur le terrain, les professionnels soignants, infirmiers ou psychiatres.
La psychiatrie, notamment infanto-juvénile, a toujours été un secteur très novateur et précurseur. Il a permis un travail en réseau extrêmement dense qui a pu inspirer d'autres secteurs de la médecine.
Votre exposé donne l'impression que l'on ne part de rien. Les mesures que vous préconisez visent à une meilleure articulation des différents professionnels entre eux, pour répondre à une demande. Pour ma part, j'ai plutôt le sentiment que, sous couvert de réaffirmer l'importance du secteur, celui-ci est mis en miettes ! Ce sont les actes qui importent, et non les mots.
La réalité de terrain que nous percevons, c'est une pénurie de moyens pour les professionnels travaillant dans les CMP et les CMPP, une souffrance de ces personnels et des attentes importantes.
J'aimerais que vous abordiez de manière plus précise et plus concrète la question des moyens réellement mis en oeuvre.
Mme Corinne Imbert . - Vous avez évoqué une démographie très défavorable en matière de pédopsychiatrie. Avez-vous réalisé une projection sur le nombre de diplômés annuel qui permettrait, au moins, de répondre aux besoins ?
Mme Maryvonne Blondin . - Voilà quelques jours, j'ai discuté avec une pédopsychiatre à la retraite qui se félicitait que les établissements publics de santé mentale puissent désormais accueillir des internes. Sans cette relève, m'a-t-elle dit, on irait droit à la catastrophe.
Les établissements ont la volonté de travailler en transversalité avec les autres professionnels. Vous annonciez une plus grande articulation entre les professionnels de santé et les travailleurs sociaux ou médico-sociaux, pour éviter les ruptures. Mais c'est déjà une réalité grâce à la volonté de certains ! Fallait-il vraiment mettre en place des GHT pour inciter ceux qui ne l'avaient pas encore fait à travailler ensemble ?
Vous avez soulevé le problème des jeunes âgés de seize à dix-huit ans. Comment assure-t-on leur prise en charge ? On sait très bien que leur placement avec des adultes présente des inconvénients néfastes.
M. René-Paul Savary . - Les choses me paraissent encore plus confuses qu'auparavant.
Le projet territorial de santé mentale, c'est bien sur le papier, mais est-ce complémentaire du projet territorial de santé somatique ? On continue la mise en silo de l'usager tout en recherchant la mise en réseau.
Par ailleurs, l'articulation entre les GHT et la sectorisation des établissements publics de santé mentale me semble relativement complexe.
Pour siéger dans les conseils de surveillance de GHT, je constate des problèmes de hiérarchie. Qui est le chef ?
Dans son GHT, dont relève l'EPSM de Châlons-en-Champagne, le directeur du CHU de Reims prend les choses en main. Quid de l'articulation avec les autres GHT qui, par exemple, n'ont pas d'EPSM dans leur ressort ?
On le voit, l'application sur le territoire est assez compliquée.
Je veux également vous interroger, madame, sur la prise en charge de l'urgence, qui nous pose problème depuis longtemps. En trente ans de carrière, je n'ai pas vu d'évolution !
Cherchez-vous à définir une stratégie de la prise en charge de l'urgence psychiatrique, notamment en psychiatrie juvénile, comme on traite aujourd'hui l'AVC ? Ce n'est finalement pas si compliqué : il suffit de constituer un réseau organisé d'acteurs en relais d'acteurs et veiller à ce qu'il n'y ait pas de rupture dans la chaîne.
Pour le reste, tous les ingrédients sont là : les CMP, les CAMSP, les EPSM, les travailleurs sociaux, les pédopsychiatres, même si leur nombre n'est évidemment pas suffisant.
Mme Anne-Marie Armanteras-de Saxcé . - La psychiatrie a-t-elle aujourd'hui besoin d'une loi ? Elle avait besoin d'orientation et d'organisation.
Comme vous le constatez vous-même, les structures en France sont très nombreuses. Cela tient à l'historicité du secteur. Depuis 1960, le secteur psychiatrique s'est structuré en France. Il a démontré depuis très longtemps l'efficacité de l'articulation entre la ville et l'hôpital, le suivi au domicile, le suivi en ville d'un patient chronique qui vient de sortir de l'hôpital. Les professionnels des secteurs se posent tous les jours la question du logement, celle du travail, de l'insertion ou de la réinsertion.
Dans un contexte de hausse de la démographie et d'augmentation du mal-être, tant chez les jeunes que chez les adultes, avec, en même temps, un effet ciseaux de la population des professionnels de santé, il était urgent de rappeler que l'ensemble des structures de prise en charge travaillent ensemble. Il était urgent d'inscrire le projet territorial de santé mentale dans la loi.
La rédaction du décret fait actuellement l'objet d'une concertation. Elle a déjà reçu beaucoup d'assentiment. L'ensemble des acteurs se disent très satisfaits de l'attention que nous portons au territoire, qui est le bassin de vie et le champ d'intervention de ces acteurs qui ont envie de travailler ensemble.
Vous paraissez étonné que l'on doive remettre l'accent sur des collaborations anciennes. Nous savons que les ruptures de prise en charge viennent aussi du repli sur soi des acteurs et des institutions. L'ensemble des représentants réunis dans le cadre du Conseil national de la santé mentale saluent l'attention portée par les pouvoirs publics au rassemblement de tous, du professionnel de santé à l'instituteur, en passant par ceux qui ont en charge le suivi du parcours d'insertion dans la vie sociale de celui qui est handicapé par sa maladie. C'est vraiment cela l'obligation du projet territorial de santé mentale, avec, à la clé, le panier de soins et le panier de prise en charge. Nous sommes en train d'y travailler.
M. Michel Amiel , rapporteur . - Lorsque vous avez parlé de l'articulation avec les différents professionnels, vous n'avez pas cité les médecins généralistes. Est-ce un lapsus révélateur ou un simple oubli ?
Qui va orienter l'enfant en souffrance vers les professionnels spécifiques ? Comment le généraliste peut-il trouver le temps d'acquérir une approche suffisamment fine de ces questions ?
Mme Anne-Marie Armanteras-de Saxcé . - Monsieur le rapporteur, je regrette si je n'ai pas cité les médecins généralistes !
Le maillage, par exemple, des maisons des adolescents permet au généraliste de trouver un recours auprès d'un confrère sans rendez-vous.
Récemment, un représentant de la médecine générale avec qui je discutais s'est dit très satisfait de la montée en gamme des généralistes en matière de psychiatrie générale et de psychiatrie de l'enfant, dont témoignent le nombre et le niveau des thèses de médecine générale consacrées à ces sujets. La progression dans les maquettes de formation, pour les généralistes comme pour les spécialistes, y compris les pédiatres, est en marche.
M. Michel Amiel , rapporteur . - Comment expliquer que les réseaux que vous encouragez aient été à ce point fragilisés, en particulier sur le plan financier ?
Les budgets des ARS consacrés aux réseaux - en tout cas, c'est vrai dans la région PACA - montrent un grand appauvrissement financier en la matière.
Mme Anne-Marie Armanteras-de Saxcé . - Les agences régionales de santé, poussées en cela par de nombreux rapports d'inspection, ont travaillé avec les réseaux pour chercher à les insérer davantage dans leurs territoires.
En France, de nombreux réseaux étaient monothématiques et se concentraient sur la prise en charge des patients au début ou à la fin de la maladie. C'est ainsi qu'ils avaient été créés. Tout le travail de ces dernières années, qui porte aujourd'hui ses fruits, a justement consisté à rendre ces réseaux pluri-thématiques. Cela a parfois été perçu par les professionnels concernés comme un appauvrissement des réseaux mais, en fait, il ne s'agit là que de redéploiement de financements.
M. Michel Amiel , rapporteur . - Les fonds spécifiques existent-ils encore et, si oui, sous quelle forme ?
Mme Anne-Marie Armanteras-de Saxcé . - Oui mais je n'ai plus les chiffres en mémoire.
Dans notre pays, les réseaux sont de plus en plus pluri-thématiques. Ils sont financés par les fonds d'intervention régionaux des ARS. Pour beaucoup, des fusions, des réorganisations ou des regroupements sont à l'oeuvre, avec parfois des redéploiements financiers.
M. Michel Amiel , rapporteur . - Je parlerais plutôt de peau de chagrin...
Mme Anne-Marie Armanteras-de Saxcé . - Nous avons vraisemblablement besoin, dans les territoires, de réseaux qui organisent les parcours. Le projet territorial de santé mentale vient aussi, en miroir, répondre à ce besoin.
Force est de constater que, jusqu'à présent, toutes les organisations, malgré des équipes volontaires, voire militantes, n'ont pas réussi à combler tous les trous dans les dispositifs visant la population entrante, de plus en plus nombreuse.
Dans le projet de loi qui a été soumis à l'Assemblée nationale figure la question des plateformes territoriales d'appui à la coordination pour les patients complexes. Il y a aujourd'hui, dans toutes les régions, des réflexions sur la manière dont les initiatives des professionnels peuvent venir en appui des médecins généralistes, dans le cadre des réseaux ou en dehors de ceux-ci. Il faut laisser ces initiatives émerger parce qu'elles créent de la richesse et parce qu'elles s'adaptent, au fond, à des situations très ponctuelles.
La loi de modernisation de notre système de santé est venue donner un ancrage général à la nécessaire coopération de tous les acteurs intéressés par la prise en charge du patient atteint de maladie mentale, au-delà des seuls psychiatres et pédopsychiatres.
La question de l'urgence est extrêmement importante. Ce sujet, auquel nous prêtons attention depuis au moins vingt ans, n'a pas encore reçu de réponse satisfaisante dans tous les territoires. C'est la raison pour laquelle un paragraphe complet des dispositions relatives au projet territorial de santé mentale est consacré à la prévention et à la prise en charge des situations de crise et d'urgence, notamment par l'intervention des professionnels de la psychiatrie sur les lieux de vie des personnes - institution, domicile ou logements protégés - et par leur présence au sein des services d'urgence des établissements de santé.
L'obligation que des psychiatres fassent partie des équipes des services d'accueil d'urgence a été un apport considérable.
Je ne saurais en dater l'apparition mais mon expérience d'une collaboration des secteurs de psychiatrie avec les services d'accueil d'urgence dans la capitale, en 2000, me laisse penser que c'est antérieur à cette année.
Néanmoins, cela n'est pas suffisant. Nous le voyons notamment dans les établissements de pédiatrie ou les services d'accueil d'urgence généralistes, qui accueillent adultes et enfants.
Nous devons remettre sur la table le sujet des unités de crise en psychiatrie, qui, pour l'heure, ne maillent pas suffisamment le territoire.
M. Michel Amiel , rapporteur . - Ces unités ne sont pas spécifiques : elles conduisent à mêler des populations ne devraient rien avoir à faire ensemble.
Mme Anne-Marie Armanteras-de Saxcé . - Cela pose la question de l'association, dans les territoires, entre plusieurs équipes de pédopsychiatrie. On estime qu'il faut à peu près sept praticiens pour porter une liste de garde, ce qui n'est possible qu'à très peu d'endroits aujourd'hui.
Ce sujet, que nous avons mis à l'ordre du jour de notre comité de pilotage de psychiatrie, sera majeur dans la constitution des projets territoriaux de santé mentale. Pour avoir dirigé un hôpital d'enfants pendant de nombreuses années, puis des établissements qui comprenaient des services de psychiatrie de l'enfant et de l'adolescent, j'y suis très sensible. Je connais bien cette difficulté et la nécessité des associations territoriales pour offrir de la lisibilité aux parents. Les familles n'ont pas toujours connaissance des structures et des initiatives existantes.
M. René-Paul Savary . - Il faut plutôt repartir de la base, des difficultés que l'on rencontre sur le terrain.
Il me semble que l'on aurait pu améliorer l'organisation des réseaux par le biais de la numérisation. Nous avons pris un certain retard dans ce domaine. Or le B.A.-BA, c'est que la fibre et le très haut débit arrivent partout !
Il faut lever les barrières de temps et d'horaires et faire avec les moyens du bord - n'oublions pas que notre modèle social est à crédit. Les praticiens sont insuffisamment formés et en nombre insuffisant. En tant que président de département, je connais bien ces difficultés !
S'il y a beaucoup de bonnes volontés, manque une organisation fonctionnelle. La numérisation doit nous permettre de parvenir à une meilleure articulation, sur la base du dossier personnalisé. Sur le terrain, les moyens numériques actuels pourraient rendre la chaîne beaucoup plus simple.
On sait faire des schémas mais les schémas cloisonnent !
L'avenir est de remettre l'usager au centre du dispositif et de travailler à l'organisation qui apporte la meilleure réponse.
Vous voyez encore trop les choses « d'en haut », madame. Mieux vaudrait laisser la liberté sur les territoires. C'est peut-être aux ARS de faire remonter leurs projets d'articulation en fonction de l'existant.
Mme Anne-Marie Armanteras-de Saxcé . - C'est l'ambition !
M. René-Paul Savary . - Les fonds d'intervention régionaux viennent souvent abonder des contrats pluriannuels d'objectifs et de moyens, des CPOM, ou des objectifs fixés en début d'année, alors que les moyens n'arrivent qu'en fin d'année. Ce décalage empêche d'avoir les moyens de ses objectifs...
Il faudrait parfois inverser les dispositifs.
Mme Anne-Marie Armanteras-de Saxcé . - Je pense, comme vous, que nous devons introduire la révolution numérique dans tous nos programmes. Mme la ministre le dit souvent.
La télémédecine résout tout un tas de situations. Cependant, je ne crois pas qu'elle puisse résoudre la question de la crise de l'enfant et de l'adolescent...
La question de la prise en charge des jeunes âgés de seize à dix-huit ans est sur la table. Le chantier est ouvert. Michel Laforcade l'a évoquée dans son rapport et Mme Moro en parle souvent.
Le groupement hospitalier de territoire, c'est des équipes de médecine, de chirurgie, de psychiatrie, de maternité, qui se demandent comment mêler les forces de plusieurs établissements pour que les habitants soient mieux pris en charge sur l'ensemble du territoire, compte tenu des problèmes démographiques et financiers. C'est accepter que, tout seul, on est petit et que, ensemble, on est plus fort.
Le projet de groupement hospitalier de territoire est défini par les professionnels. Le ministère n'a pas défini de principe normatif prescriptif en la matière.
Il est tout à fait normal que les établissements spécialisés en psychiatrie aient un projet médical et un projet d'organisation qui leur soient spécifiques. Cependant, ils doivent tenir compte de l'expérience et du travail des communautés médicales sur un certain nombre de sujets.
Tous les hôpitaux n'ont pas résolu le problème du suivi psychiatrique des malades somatiques. Certains, qui n'ont pas d'équipe de psychiatrie, se sont déjà organisés avec des équipes mobiles ou des professionnels de l'hôpital voisin. Mais, que je sache, nous ne sommes pas encore arrivés, dans tous les territoires, au bout de la prise en charge des besoins somatiques des patients pris en charge dans les établissements de psychiatrie ! C'est ce que doivent permettre les projets communs de GHT.
Le GHT est quelque chose de très pratico-pratique. Il ne s'agit pas de faire de l'idéologie ni de réformer les structures. Le projet territorial de santé mentale, lui, sert à évoquer des questions posées par la pédopsychiatrie dans un territoire, en réunissant autour de la table l'ensemble des acteurs concernés - membres de l'éducation nationale, professionnels médicaux et représentants de toutes les institutions qui prennent en charge les enfants.
M. Alain Milon , président . - Vous n'avez pas répondu à la question de Mme Cohen sur l'avenir des secteurs.
Mme Anne-Marie Armanteras-de Saxcé . - Je n'ai pas le sentiment que la politique de sectorisation soit mise à mal. Certes, des représentants de la psychiatrie se plaignent que leur ARS veuille modifier le périmètre géographique de leur secteur.
Ainsi, en Ile-de-France, l'ARS demande à certains établissements s'ils trouvent normal que des patients du XV ème arrondissement soient hospitalisés à 80 kilomètres de leur domicile, avec tous les problèmes que cela pose aux familles. Ne serait-il pas préférable qu'ils soient rapatriés à proximité de leur lieu de vie ? Des problèmes identiques se posent en région où il n'est pas rare que des patients soient pris en charge à 120 kilomètres de chez eux. Selon que vous habitez d'un côté de la rue ou de l'autre, vous ne serez pas soigné dans le même établissement. Pour notre part, nous trouvons normal que les directeurs généraux des ARS essayent de modifier le tracé de certains secteurs : il s'agit d'une simple humanisation. Mais certains professionnels qui travaillent dans ces secteurs ne souhaitent pas que leur périmètre géographique soit modifié. Ils estiment que de telles évolutions déstabilisent leurs équipes. Nous devons donc agir avec prudence.
Pour moi, il n'y a donc pas de contradiction dans la politique que nous menons : la prééminence du secteur est assurée et les modifications géographiques ne le remettent pas en cause. Dans l'ARS où j'exerçais, je l'ai fait et je ne le regrette pas.
L'allocation budgétaire est une question qui préoccupe beaucoup les psychiatres et les représentants de la psychiatrie sectorisée. Ils s'interrogent sur la répartition des allocations : dans les régions, pour un nombre de lits équivalent, les dotations ne sont en effet pas toujours les mêmes.
Nous avons accepté d'aborder cette question dans le comité de pilotage de la psychiatrie, même si cela ne pourra pas se traduire concrètement dans les budgets pour l'année à venir.
Je rappelle que nous avons affirmé dans la loi le rôle prééminent du secteur. Que pouvions-nous faire de mieux ?
Mme Laurence Cohen . - Je constate pour ma part que de nombreux professionnels expriment leur souffrance.
Certes, certains patients sont soignés loin de leur domicile mais que faites-vous de la continuité des soins, des équipes qui travaillent en lien avec les familles et avec les professionnels ?
Je vous rappelle que c'est nous qui votons la loi, mais pour qu'elle ait une réelle efficacité, il faut des moyens. Or, tel n'est pas le cas pour la psychiatrie. Dans les CMP, les manquements sont criants. Il manque du personnel, des psychiatres, certes, mais aussi de nombreux autres professionnels dans les réseaux. Ces professions en outre ne sont pas reconnues ; je pense notamment aux orthophonistes.
Une psychiatre nous a rappelé que les familles avaient beaucoup évolué ces dernières décennies : le modèle traditionnel du père et de la mère ne tient pas compte des familles recomposées. Or, le temps qu'elle consacre à ces familles est comptabilisé comme un seul acte, alors qu'elle doit avoir plusieurs entretiens.
Les réseaux sont asphyxiés par manque de moyens.
Mme Anne-Marie Armanteras-de Saxcé . - Les dotations affectées aux secteurs sont celles qui sont versées aux établissements. L'ARS donne une enveloppe globale aux établissements. Les représentants de la psychiatrie nous ont demandé de réactualiser les critères de répartition nationaux entre région et de rendre plus transparents les critères de dotation annuelle de fonctionnement opérés par les ARS entre les établissements. Le chantier est donc devant nous.
Le ministère de la santé est attentif à la prise en compte de la reconnaissance et de la revalorisation d'un certain nombre de métiers. Certains de ces métiers entrent dans le cadre de la réingénierie des professions, évoqués lors de la grande conférence de santé. Au ministère, nous avons travaillé avec les représentants des orthophonistes.
Mme Laurence Cohen . - Et ils sont très mécontents ! Ils vous ont d'ailleurs adressé une fin de non-recevoir. Nous ne serons pas d'accord sur les arguments échangés. Il faut prendre en compte la réalité de terrain, avec ce grand malaise qui est perceptible. Il y a un manque criant de professionnels, notamment d'orthophonistes dans le milieu hospitalier.
Mme Anne-Marie Armanteras-de Saxcé . - C'est pour cette raison que le ministère s'est préoccupé de toute la filière rééducation. Mais les travaux ne sont pas terminés pour toutes les professions, qu'il s'agisse des orthophonistes, des kinésithérapeutes ou des ergothérapeutes. Nous avons essayé d'embrasser toutes ces professions.
M. Michel Amiel , rapporteur . - Au final, n'a-t-on pas trop fermé de lits en psychiatrie ?
Vous avez évoqué cette expérimentation intéressante de dix séances de psychologues cliniciens dans trois départements. Compte tenu de la pénurie en pédopsychiatrie, ne faudrait-il pas prendre en charge, en ambulatoire, le remboursement de séances de psychologues cliniciens pour les jeunes ?
Mme Anne-Marie Armanteras-de Saxcé . - Cette expérience porte sur 500 jeunes par an, pendant trois ans. Sur la base de cette expérimentation, nous verrons s'il y a lieu de la généraliser.
M. Michel Amiel , rapporteur . - Ce dispositif a un périmètre très précis. Il ne s'agit pas du remboursement de séances de psychologue en ville.
Mme Anne-Marie Armanteras-de Saxcé . - Cette expérimentation est à visée évaluative ; assez logiquement, elle va nous montrer l'intérêt de la généraliser.
Le nombre de lits en pédopsychiatrie a progressé depuis 2011. Entre 2012 et 2014, l'augmentation a été de 4,5 %, à la fois dans les établissements publics et dans les établissements non-lucratifs et lucratifs. Les CMP sont restés stables, voire en légère augmentation. D'après nos statistiques, les personnels ont augmenté.
Pour autant, le comité de pilotage de psychiatrie estime qu'il faut continuer à travailler sur tous les incitatifs permettant la non-hospitalisation. Nous devons également visiter les dispositifs de prise en charge de l'hospitalisation dans les territoires pour vérifier qu'ils sont en adéquation avec les besoins.
M. Alain Milon , président . - Merci pour toutes ces précisions.
Audition du Professeur Christian Müller, psychiatre, président de la Conférence nationale des présidents de commissions médicales d'établissements (CME) de centres hospitaliers spécialisés (CHS) en psychiatrie
M. Alain Milon , président. - Mes chers collègues, je pense qu'il n'est pas utile de vous présenter le docteur Müller qui est au coeur des débats sur l'organisation de la prise en charge psychiatrique depuis maintenant plusieurs années. Sans plus attendre, je vais lui céder la parole pour un propos introductif à l'issue duquel notre rapporteur puis les sénateurs présents lui poseront toutes les questions qu'ils souhaitent. Je rappelle au docteur Müller que cette audition est ouverte au public, à la presse et qu'elle fait l'objet d'une captation vidéo qui sera retransmise sur le site du Sénat.
Dr Christian Müller, psychiatre, président de la Conférence nationale des présidents de commissions médicales d'établissements (CME) de centres hospitaliers spécialisés (CHS) en psychiatrie . - Merci beaucoup de l'intérêt que vous portez à cette question qui est d'une très grande importance humaine. Je tiens à le dire parce que même s'il y a eu toute une série de rapports remis récemment sur le sujet, la situation de la psychiatrie infanto-juvénile est absolument exemplaire de ce que vit la psychiatrie aujourd'hui. On arrive à l'acmé d'une évolution qui nécessite à mon sens d'être aujourd'hui repensée.
Pourquoi ? Parce que c'est quasiment aujourd'hui de manière caricaturale la négation sinon le déni de la pathologie, qui a conduit à des impasses cliniques et organisationnelles lourdes de conséquences. Il est difficile pour certains de concevoir aujourd'hui que la maladie mentale existe - pas seulement d'ailleurs de la part des acteurs sociaux mais aussi de bon nombres d'autres acteurs et je ne suis pas sûr qu'on ait évolué dans la connaissance fine, de la part de la population, des problématiques de psychiatrie et de santé mentale.
C'est tout à fait étonnant car, historiquement, les équipes de pédopsychiatrie se sont engagées très tôt et de manière volontariste dans un travail pluridisciplinaire et territorial. Il ne faut pas oublier que les premiers à avoir mis en place la territorialisation sont les pédopsychiatres et ils en ont une expérience tout à fait importante.
Le centre de gravité de la psychiatrie infanto-juvénile n'a d'ailleurs jamais été l'hôpital. L'expérience acquise par les équipes est absolument considérable. Je pense qu'on est devant l'exemple même de la pertinence de la psychiatrie de secteur au regard de la continuité des soins. C'est un besoin tellement important. L'enfant, peut-être plus que les autres, a besoin d'une continuité psychique. C'est-à-dire que l'interchangeabilité des acteurs est pour lui absolument délétère.
Aujourd'hui, si l'on s'attache à la question de la pédopsychiatrie, on comprendra mieux pourquoi cette interchangeabilité, qui existe dans les autres disciplines mais qui n'a pas le même impact, ne doit pas se retrouver pour la pédopsychiatrie - ni d'ailleurs pour la psychiatrie générale.
Donc l'interchangeabilité des soignants, qui conditionne l'effet thérapeutique, doit être faible.
Il faut avoir conscience de ce que sont les besoins primaires de l'enfant en termes de protection psychique, de sécurité et de prévisibilité des situations. Tout ce qui est aujourd'hui rupture, négligence, violence, ce sont des réalités extrêmement importantes. Les conséquences possibles en sont la survenue d'états dépressifs, de troubles de la vigilance, du langage, des conduites, du comportement, de dysharmonies évolutives, de déficiences intellectuelles et surtout de troubles de la parentalité. Je pense d'ailleurs qu'il faut avoir un regard d'emblée soucieux de ce que serait un soutien à la parentalité. Certains parlent d'école de la parentalité, je ne sais pas si le terme convient.
Quelques éléments quantitatifs sur l'ampleur des maltraitances : 100 000 cas connus dans notre pays aujourd'hui d'enfants en danger, c'est-à-dire 10 % de plus qu'il y a dix ans. On recense 19 000 enfants victimes de maltraitance. 80 000 enfants sont dans des situations à risques, dont 45 % ont moins de six ans. 15 % des Français disent avoir été maltraités pendant leur enfance et 60 % n'en ont parlé à personne. Et parmi ceux qui se sont exprimés, 64 % n'ont pas été aidés. Deux enfants meurent en France chaque jour de violences infligées par des adultes. En général ce sont des parents.
Ces chiffres sur la maltraitance vous montrent l'ampleur du sujet et son importance. Ce ne sont pas des enfants virtuels, théoriques. En se penchant sur ce sujet, on travaille pour l'avenir. Mais ce n'est pas dans le laps de temps d'un mandat qu'on résoudra les difficultés en matière de pédopsychiatrie...
Du côté de la psychiatrie publique, 600 000 enfants sont suivis actuellement dans plus de 300 secteurs de psychiatrie infanto-juvénile. On note une augmentation de 7 % par an de la file active de patients. L'âge moyen de la patientèle se réduit, peut-être parce qu'il y a beaucoup de travaux aujourd'hui sur la psychiatrie du bébé et sur l'attachement.
Parallèlement, on constate un effondrement démographie des pédopsychiatres qui constitue à mon sens une urgence républicaine : comment va-t-on faire dans les territoires pour assurer l'accès aux soins à nos concitoyens ? On manque également d'éducateurs, d'orthophonistes...
Face à ce constat, que faudrait-il mettre en place ? Je vais vous faire cinq ou six préconisations.
Premier point : il faut renforcer, en pédopsychiatrie, les actions de dépistage et de prise en charge thérapeutique des environnements à hauts risques, trop souvent traités de manière exclusivement sociale ou judiciaire. Le dépistage n'est pas suffisant. Il suscite l'espoir, il faut qu'il y ait des soins derrière. C'est la question du parcours de soins et de santé.
Il faut aussi reconnaître que l'organisation dans certains endroits de la pédopsychiatrie s'est calquée sur une temporalité plus scolaire que sanitaire, ce qui est un problème. Il faut qu'il soit question d'une disponibilité sanitaire : 7 jours sur 7, 24 heures sur 24. La psychose infantile ne s'arrête pas le week-end.
Il faut faire attention à ce que la logique de spécialisation ne porte pas atteinte à l'approche globale et à la polyvalence des équipes et des dispositifs au risque d'une fragmentation délétère de leur capacité thérapeutique. Je suis favorable aux centres de ressources et de référence mais à force de spécifier, il ne reste plus rien pour les équipes de secteur et les enfants malades se retrouvent en Belgique.
Deuxième élément : l'importance d'intégrer l'abord clinique et psychopathologique des distorsions relationnelles entre parents et enfants, éclairé notamment par des travaux modernes sur l'attachement. À cet égard, la prise en charge des enfants de deux ou trois ans est bien moins investie et couverte désormais que celle des bébés.
La promotion des actions partenariales de prévention doit être réalisée dans les pratiques des équipes par des actions, directes ou médiatisées, en direction des professionnels comme de la collectivité.
Il faut en outre organiser une pédopsychiatrie de liaison avec les services de la protection de l'enfance, comme elle existe déjà auprès des services de pédiatrie.
Il faut reconnaître la spécificité du travail en pédopsychiatrie qui nécessite du temps. Ce n'est pas la même temporalité que dans d'autres disciplines. Il faut renforcer les liens fonctionnels avec le champ médicosocial, le champ social, scolaire et éducatif. Il faut faciliter la mise en place de groupes thérapeutiques mixtes, le partage d'expériences, autrement dit aller vers davantage d'intégration et de prévention. Chacun s'y retrouvera en termes de métier : les pédopsychiatres ne sont pas des assistants sociaux...
Troisième point extrêmement important : il est nécessaire de rétablir l'accessibilité aux soins, actuellement asphyxiée par une inflation de demandes. Il faut aménager, au niveau des CMP, des modalités de gestion de file active prenant en compte l'organisation différenciée des réponses à l'urgence et aux situations non programmées. C'est aussi poursuivre l'amélioration du dispositif public de sectorisation encore trop souvent sous-équipé pour mettre en oeuvre ses missions de prévention et de soins.
Quatrièmement, l'accès aux soins d'une population en grande souffrance et en carences sévères doit être garanti, notamment en soutenant les CMP, leur répartition territoriale et leurs moyens. Le nombre des CMP est à peu près constant mais il y a eu des réorganisations, avec des fusions de CMP. Or le CMP est vraiment un pivot territorial.
Il est nécessaire de remédier aux carences constatées quant aux possibilités de soins à temps complet en pédopsychiatre dont le bien-fondé doit être réaffirmé comme temps de soins nécessaire non seulement pour les adolescents (dont l'évolution est parfois chaotique) mais aussi pour les plus jeunes qui n'ont connu que discontinuité et carences. Pour eux, l'hospitalisation peut être pour la première fois le moment propice à l'établissement de liens dans un cadre fiable. Les capacités d'hospitalisation pour les enfants et les adolescents doivent correspondre aux besoins, tant pour les enfants que pour les adolescents. Des lits peu nombreux mais à proximité d'un plateau technique, souvent intersectoriel, et dédiés par exemple aux adolescents, doivent être maintenus.
Des exemples d'hôpitaux de jour pour des prises en charge de courte durée d'adolescents sont en activité et donnent satisfaction dans la période post-urgence. Il y a une expérience remarquable à Poitiers, où l'hôpital de jour intervient juste après les tentatives de suicide d'adolescent. 95 % des adolescents suicidaires aux urgences sont pris en charge à l'hôpital de jour, très rapidement. Les services de pédiatrie aujourd'hui, il faut le reconnaître, ont aussi leurs limites. Ils peuvent proposer un accueil de qualité pour certains enfants suivis par l'équipe de pédopsychiatrie mais ils n'ont pas vocation à assurer l'hospitalisation à temps complet de toutes les pathologies pédopsychiatriques, d'autant qu'ils connaissent eux aussi une réduction de leurs capacités hospitalières.
Le tout ambulatoire a des limites, même si la plupart de notre travail est ambulatoire. L'absence de lit n'est pas un critère de modernité. La fermeture des lits a des limites. Aujourd'hui, nous sommes à peu près à une stabilisation du nombre de lits, il ne faut surtout pas le réduire.
Quels sont les points d'appui pour améliorer la situation ? La loi de modernisation du système de santé nous donne un point d'appui dans son article 69 qui prévoit le projet territorial de santé mentale. Le projet territorial de santé mentale doit indiquer des orientations sur la prise en charge en pédopsychiatrie et l'articulation avec les autres acteurs. La psychiatrie peut prendre en charge globalement mais elle ne peut pas tout faire. Il faut que les responsabilités du champ de la psychiatrie d'une part, du champ social et médicosocial d'autre part, soient clairement délimitées.
Le projet territorial de santé mentale permet des projets d'association avec le médicosocial et le social.
Les communautés psychiatriques sont aussi un point d'appui important car elles seront, je l'espère, d'une taille territoriale adaptée - pour peu que les acteurs veuillent bien s'en saisir. Elles permettent de travailler avec les acteurs du médicosocial et du social. Les contrats territoriaux de santé mentale pour les établissements devraient intégrer quasi systématiquement une dimension de pédopsychiatrie et de psychiatrie infanto-juvénile. Tout ce que j'ai dit tout à l'heure ne peut se décliner que dans une vision territoriale au plus proche et en faisant confiance aux acteurs. Ces derniers, d'une manière générale, savent à peu près ce qui est nécessaire.
Dernier point d'appui : le comité de pilotage de la psychiatrie installé le 13 janvier par la direction générale de l'offre de soins. Il est là pour proposer une orientation générale pour notre discipline. Je pense qu'il faut harmoniser une politique de santé mentale.
Pour terminer, je voudrais faire deux focus.
Le premier sur la formation. Selon Pierre Thomas, le président du conseil national des universités en psychiatrie (CNUP), on ne peut pas s'étonner de la situation de la pédopsychiatrie quand on sait qu'il existe actuellement sept facultés de médecine en France sans compétence d'universitaires en pédopsychiatrie. On est en droit de se poser la question, dans ces conditions, de la qualité des formations en la matière pour l'avenir, mais aussi de l'attractivité future de la carrière.
Il y a des endroits où les professeurs sont dans le CHU, les internes dans les villes alentour : l'encadrement est alors assez faible. Et vous imaginez la situation outre-mer. Il y a un vrai problème. La reconnaissance d'une discipline et d'une spécialisation qu'est la pédopsychiatrie passe bien sûr aussi par les universitaires.
Second focus sur le divorce entre les familles d'enfants autistes et les professionnels de pédopsychiatrie. Il constitue une situation contre-nature alors que l'alliance thérapeutique devrait être la règle. Nous appelions déjà en 2013 à « la restauration d'un dialogue confiant et constructif avec les associations de familles, sans complaisance et sans démagogie mais attentif aux préoccupations du quotidien des parents ». Nous savons l'existence de travaux en cours à la Haute Autorité de santé et nous souhaitons nous associer à toute démarche utile pour retrouver les conditions d'échanges mutuels en confiance entre les familles et les professionnels.
M. Michel Amiel , rapporteur. - Ce que vous nous avez décrit correspond à un tableau idéal vers lequel il faut tendre. Vous nous avez donné quelques pistes que vous avez appelées des points d'appui. Puisque vous avez parlé de spécificité, je voudrais revenir sur la question de la formation. Lors de l'audition de la directrice générale de l'offre de soins du ministère de la santé, cette question a été évoquée avec quelques flous. Aujourd'hui, il y a un DES en psychiatrie générale mais il n'y a pas de DES spécifique de pédopsychiatrie. Et il semblerait que les projets de maquettes prévoient d'une part des CO-DES et d'autre part - ce qui m'a énormément étonné - des dispositifs de validation d'acquis de l'expérience (VAE). Je voudrais donc avoir votre avis sur les formations qui vous sembleraient nécessaires.
Vous avez brièvement évoqué la question d'une « loi psychiatrie ». Pensez-vous que cela rentrerait dans le champ législatif ?
Vous avez évoqué dès votre introduction, au-delà de la psychiatrie et des psychopathologies avérées, ce qu'on pourrait appeler le champ de la souffrance psychique en général, en l'articulant avec la protection de l'enfance ; pensez-vous qu'il faut étendre notre regard à travers cette mission d'information, sur la souffrance psychique, ou faut-il que nous nous concentrions uniquement sur les problèmes de la pédopsychiatrie ?
Enfin, faut-il mettre en place des GHT ou bien des GHT- psychiatriques ? Je crois que vous connaissez bien ce sujet.
Mme Laurence Cohen . - La directrice de l'offre de soins m'a semblée dans le déni puisque d'après elle tout allait bien en matière de psychiatrie et de pédopsychiatrie. Votre audition correspond davantage à ma vision des choses.
Ce qui me semble important, c'est que vous avez abordé d'abord le côté humain et le défi républicain que constitue le développement de la pédopsychiatrie et le fait de lui donner les moyens de remplir ses missions. Vous avez aussi parlé de la continuité des soins. Cela me semble très important et je voudrais le mettre en lumière avec les points d'appui que vous avez soulignés : projet territorial de santé mentale, communauté psychiatrique à la bonne taille territoriale, et comité de pilotage de la psychiatrie.
La psychiatrie de secteur a permis une avancée importante et innovante avec un travail en réseau qui était hors du commun. C'était vraiment innovant en matière de santé. Or quand on parle de projet territorial de santé mentale, je pense qu'il ne faut pas s'arrêter à la conception seulement territoriale, départementale, car il existe aujourd'hui un travail commun de différents professionnels de pédopsychiatrie qui ne vont pas obligatoirement se trouver sur un territoire administratif unique. Quand vous parlez de la bonne taille territoriale, il me semble que le projet qui doit être sous-tendu est de travailler en favorisant la participation de ces différents acteurs et créer les conditions pour qu'il y ait une réelle participation de ceux qui travaillent aujourd'hui ensemble sur un secteur donné et qui en ont l'habitude. Ce travail en commun est malheureusement mis à mal par la pénurie de moyens, notamment au niveau des CMP. J'ai été alertée sur le redéploiement d'un certain nombre de CMP, qui ont porté un coup à la mixité sociale. Quand on déplace des CMP sans tenir compte de ce qui est fait en termes de soins mais aussi en termes de mixité sociale, on détruit le travail effectué par les professionnels de santé.
La question est donc de savoir comment parvenir à travailler en bonne intelligence, sans évidemment faire parcourir des milliers de kilomètres aux patients, en tenant compte de ce travail de proximité. Je suis très inquiète car il me semble que depuis plusieurs années - et ça ne date pas de ce quinquennat - du fait du manque de moyens, ce travail de proximité est mis à mal. Comment le retisser ?
Enfin, je voudrais savoir comment est composé le comité de pilotage.
Mme Maryvonne Blondin . - Merci Dr Müller pour votre présentation. J'avais des questions sur cette nécessité de reconnaissance des pédopsychiatres. Je crois que, comme dans beaucoup de métiers, si on n'a pas la reconnaissance, on se sent rejeté et on devient un peu agressif.
Vous avez parlé d'hospitalisation de jour. Dans les Maisons thérapeutiques du collégien et du lycéen (MTCL), il y a déjà des formes d'hébergement adaptées à toutes les situations : hébergement complet, de courte durée, ou de nuit simplement.
Certaines ont même expérimenté l'hébergement de jour avec un retour dans la famille la nuit. Voulez-vous des équipements à part ou tout cela peut-il s'organiser suivant les situations et les besoins ?
Je voudrais également des précisions sur le rétablissement des soins à temps complet. Dans le cas des hospitalisations complètes, dans ce lieu sécurisé qu'est l'hôpital, comment est organisée la scolarité ? Le temps de scolarisation est-il adapté, alors qu'on sait que les postes de l'Éducation nationale ne sont plus aussi nombreux qu'ils l'ont été, malheureusement.
Dr Christian Müller . - Je vais commencer par parler de l'organisation territoriale.
Il faut que nous voyions comment les agences régionales de santé vont interpréter l'article 69 de la loi de modernisation de notre système de santé. Le comité de pilotage de la psychiatrie, dans lequel sont représentées les ARS, devra harmoniser les pratiques.
Je pense que tout psychiatre a toujours beaucoup de doutes sur ce qu'il faudrait faire. Avoir des doutes, c'est aussi le signe qu'on a des convictions ! J'ai effectivement des convictions sur la nécessité du soin telle que je l'ai exposée. Comment le met-on en place ? C'est selon les territoires. Il y a des grandes orientations et après, il faut voir les déclinaisons territoriales. C'est très fin et très subtil. La psychiatrie est une discipline qui a autant à voir avec l'histoire qu'avec la géographie ! Par exemple, les communautés psychiatriques de territoires : dans certains départements peu peuplés, elles s'organiseront au niveau départemental : les acteurs se connaissent déjà et trouvent un argument pour travailler ensemble, et pour articuler la pédopsychiatrie avec la psychiatrie générale. Mais le territoire du projet territorial de santé mentale, c'est le territoire « suffisant pour l'articulation de second niveau ». Qu'est-ce qu'on met derrière « second niveau » ? On n'est pas censés entrer forcement dans un territoire administratif. La pression est forte, ici ou là, pour que ce soit le cas. Parfois on peut l'entendre, mais tout ça doit être l'objet de discussions. J'insiste sur le rôle par exemple des conférences territoriales de santé. Il y a une dimension pédagogique importante. Le conseil territorial de santé, avec les acteurs de proximité, travaille à un diagnostic qui aide pour la mise en place des projets territoriaux de santé mentale. Je le vois très bien pour la région dans laquelle je travaille. Les aspects territoriaux sont à construire et les acteurs auront à convaincre les ARS dans un dialogue qui sera, je l'espère, constructif.
Je dois évoquer le rôle des conseils locaux de santé. Nous sommes nombreux à dire, dans une volonté de dé-stigmatisation, que les conseils locaux de santé mentale - qui sont très hétérogènes - ne devraient pas être dans les mains des psychiatres, mais dans les mains des maires. Ces derniers devraient s'intéresser aux questions relatives à la santé mentale. Il y aurait intérêt à ce que d'autres acteurs investissent les conseils locaux de santé : les médecins scolaires, les médecins urgentistes, les acteurs de la petite enfance... Aujourd'hui, certains conseils locaux de santé mentale sont déjà moins actifs qu'il y a quelques mois.
Les groupements hospitaliers de territoire ne sont pas l'outil efficace pour régler les problématiques que j'ai indiquées. Les communautés psychiatriques de territoires sont beaucoup plus efficaces car elles sont à bonne échelle. Les GHT, de par leur taille imposante, n'ont pas la capacité de gérer les problématiques qui se posent au plus près des territoires. Pour d'autres sujets, tels que la formation, les systèmes d'information, les politiques d'achat, je n'y suis pas opposé, ils ont un intérêt. Notre réserve porte sur les aspects de gouvernance. La spécificité de la psychiatrie doit avoir une incidence en termes de gouvernance et d'allocation de ressources. La psychiatrie n'intéresse pas forcément les commissions médicales d'établissements généraux : les équipements lourds, c'est quand même beaucoup plus intéressant que le positionnement des CMP. Nous souhaitons pouvoir préserver les moyens alloués à la psychiatrie.
M. Michel Amiel , rapporteur. - Comment sanctuariser ces budgets, puisqu'au fond, c'est de cela qu'il s'agit ?
Dr Christian Müller . - Sincèrement, je regrette de ne pas avoir fait d'études suffisantes dans le domaine budgétaire et financier.
Je peux néanmoins vous dire que nous avons souhaité au sein du comité de pilotage de la psychiatrie - et même auparavant avec des collègues de la Fédération hospitalière de France (FHF) et de la Fédération des établissements hospitaliers et d'aide à la personne (FEHAP) - qu'un regard soit porté sur les modalités d'allocation des ressources et des dotations régionales et interrégionales. Nous avons d'ailleurs reçu un accueil favorable pour que, dès 2017, un socle de critères soit étudié en commun.
Ensuite, le comité de pilotage de la psychiatrie doit repenser toutes les modalités d'allocation de ressources au niveau général, comme le prévoit son programme. Je pense en outre que le moment était venu de relancer les travaux pour la revalorisation de l'activité en psychiatrie, c'est désormais chose faite. Lorsque nous disons à nos directeurs que nous souhaitons sanctuariser le budget de la psychiatrie, on nous répond que c'est impossible. Or il importe que notre budget soit maintenu, cette question est primordiale.
M. Michel Amiel , rapporteur. - Grâce à ce que les spécialistes appellent la « fongibilité asymétrique », je ne vois pas pourquoi cette sanctuarisation ne serait pas possible.
Dr Christian Müller . - Je retiens !
Faut-il que vous vous penchiez sur le champ de la souffrance psychique ou que vous vous limitiez à la question de la pédopsychiatrie ? Je crois que la pédopsychiatrie vaut bien qu'on se penche sur elle de manière particulière. À un certain moment, il faut évoquer la santé mentale des gens malades et le soin. Il faut s'occuper des enfants qui ont des problématiques psychiques. Cela me paraît essentiel eu égard à l'ampleur du phénomène et de ce qu'on a dit un à moment : moins on hospitalise, mieux c'est. Dans le contexte d'une certaine époque, j'ai aussi contribué à diminuer les durées d'hospitalisation et à fermer des unités d'hospitalisation.
Notre mission, aux yeux de nos concitoyens, consistait alors à sortir les malades de l'asile. Nous l'avons fait, et avec bonheur, car nous avions les moyens de suivre les patients une fois qu'ils étaient sortis de l'hôpital, nous ne les abandonnions pas. Désormais, c'est une limite. Si l'on veut soigner les gens et tenir un discours de vérité, il nous faut expliquer que cinq jours d'hospitalisation ne suffisent pas pour soigner une dépression.
M. Michel Amiel , rapporteur. - Mais il n'est pas toujours simple de faire la distinction entre une pathologie avérée qui va nécessiter une véritable prise en charge psychiatrique et une simple souffrance. Il y a donc le problème, au départ, du diagnostic.
Dr Christian Müller . - Absolument ! Je crois que les patients doivent être reçus au moins une fois par un psychiatre ou un pédopsychiatre.
M. Michel Amiel , rapporteur. -Mais qui les recevra si l'on n'a pas assez de pédopsychiatres ?
Dr Christian Müller . - Les CMP dont nous disposons. Il faut dans un premier temps repenser les modalités d'accueil dans les CMP !
Vous faites peut-être également allusion au rôle et à la place des psychologues dans le parcours de soins ? L'orientation vers un psychologue peut se concevoir. Néanmoins, les médecins généralistes ne sont pas forcément les mieux armés pour orienter vers un psychologue. On a donc un petit problème, car il faut forcement qu'à un moment il y ait un entretien avec un psychiatre ou un pédopsychiatre. Moyennant quoi, adresser aux psychologues peut s'entendre.
Sur la formation universitaire, je suggère que vous auditionniez Pierre Thomas. Avec lui, nous avons souhaité que soit identifiée une formation de pédopsychiatrie spécialisée qui ne soit pas sous-qualifiée.
Sur la loi spécifique, le mieux est l'ennemi du bien ! Commençons par quelques articles de loi. Et si jamais la représentation nationale nous ouvre des possibilités, je serai présent pour participer à la réflexion !
M. Alain Milon , président. - Quid de la mise en place d'états généraux de la psychiatrie sur le territoire national ?
Dr Christian Müller . - Pourquoi pas ? Je pense que la psychiatrie doit être l'objet d'un débat public. À un moment, il faut qu'on se demande et qu'on nous dise ce que notre pays et nos concitoyens attendent de nous et de la psychiatrie. J'ai en mémoire les débats autour de la loi sur les soins sans consentement.
M. Alain Milon , président. - Merci beaucoup M. Müller, une fois de plus c'était intéressant !
Audition du Professeur Marion Leboyer, directrice de la fondation FondaMental et responsable de la recherche à l'Hôpital Chenevier-Mondor de Créteil
M. Alain Milon , président . - Madame la professeure, votre audition aujourd'hui nous permet d'aborder un thème particulièrement important, celui de la recherche en matière de psychiatrie des mineurs et de son application clinique. Je rappelle, qu'en plus de vos activités hospitalo-universitaires, vous êtes la directrice de la fondation FondaMental qui promeut la recherche et gère des centres experts en matière de diagnostics. Nos précédentes auditions ont souligné le manque de recherche dans le domaine de la psychiatrie des mineurs et le manque de traduction de cette recherche dans les pratiques cliniques. On nous a par ailleurs indiqué que poser un diagnostic précoce ne sert à rien si les prises en charge ne sont pas accessibles immédiatement. Nous souhaitons donc échanger avec vous sur ces points. Je vous cède la parole pour un propos introductif à l'issue duquel notre rapporteur et les sénateurs membres de la mission d'information vous poseront des questions.
Pr Marion Leboyer, directrice de la fondation FondaMental et responsable de la recherche à l'Hôpital Chenevier-Mondor de Créteil . - Je souhaite préciser en préambule que je suis une psychiatre d'adultes ; je ne prends pas en charge de mineurs. Mais qui est mineur devient majeur, donc susceptible d'être pris en charge par des psychiatres d'adultes.
Je rappelle que les maladies mentales sont un enjeu majeur de santé publique, qui concerne 38 % de la population européenne. Je ne peux pas vous dire les chiffres en France car il n'y a malheureusement pas de recherche en épidémiologie ; nous ne disposons pas de chiffres, à la différence de tous les pays européens et anglo-saxons.
Les maladies mentales représentent un problème de santé publique sur le plan de la fréquence et sur le plan du coût. Nous avons présenté au Sénat, en 2012, la première étude de coût (direct et indirect) des maladies mentales qui s'élève à 109 milliards d'euros. Il n'a sûrement pas diminué depuis. À l'horizon 2020, l'OMS prévoit que les maladies mentales seront la première cause mondiale de handicap.
Cette situation grave serait pour partie évitable si l'on soutenait la recherche. On sait aujourd'hui que la psychiatrie, comme les autres disciplines médicales mais probablement plus que les autres, a besoin d'innovation : dans la compréhension de ces pathologies, dans le développement de marqueurs diagnostics, et dans les stratégies thérapeutiques innovantes, toutes choses que la France est parfaitement placée pour faire. Or, aujourd'hui elle est en queue de peloton des pays européens : nous ne consacrons que 2 % du budget de la recherche biomédicale à la recherche en psychiatrie. C'est d'autant plus scandaleux que la London School of Economics a démontré que c'est en psychiatrie que le retour sur investissement de la recherche biomédicale est le plus important.
Il y a vraiment un manque de reconnaissance et de prise en compte des besoins d'innovation. Or l'innovation, en diminuant la fréquence et les conséquences de la maladie mentale, rapporterait au pays.
Cette situation est encore plus criante pour la pédopsychiatrie. Je suppose que vous avez dû entendre à ce micro que le nombre de cas d'autisme recensés est passé de 1 pour 5 000 dans les années 1970 à 1 pour 12 au dernier recensement. Comme d'habitude, on ne dispose pas de chiffres en France, en l'absence d'étude épidémiologique.
Quelles sont les causes de cette augmentation de prévalence ?
Probablement le déploiement de systèmes diagnostiques. Nos consultations et nos centres experts sont envahis de demandes de bilan diagnostique qui ne sont pas réalisés par le système de soins classique. Sur le centre Asperger que je dirige à Créteil, le nombre de consultations a augmenté l'an passé de 2 500 %. Aujourd'hui, le délai d'attente pour obtenir un bilan diagnostique est de trois ans, ce qui est inadmissible pour un pays développé.
Cette augmentation des cas d'autisme dans le monde est également certainement liée à des facteurs environnementaux qu'on ne sait pas identifier. Une série d'études en cours, par exemple à Harvard, supposent ou recherchent l'impact de polluants, de pesticides et de toute une série de facteurs de risques environnementaux. Certains sont périnataux.
Des études scandinaves ont mis en lumière l'augmentation du risque de développer une série de pathologies psychiatriques qui apparaissent précocement (autisme, schizophrénie, troubles bipolaires) en cas de survenue d'infection virale pendant le premier trimestre et infection bactérienne pendant le second trimestre de la grossesse.
La prise de certains médicaments (Valproat par exemple) augmente également l'incidence d'autisme. Cela est connu depuis très longtemps. C'est probablement vrai d'autres psychotropes. L'information est très en retard en France. Les maladies auto-immunes sont également en cause.
L'information doit donc être correctement dispensée, à la fois au grand public et aux médecins. Il existe un énorme problème de qualité de la formation dans notre pays, qui touche à la fois des jeunes médecins et des professions paramédicales tels que les psychologues, les orthophonistes, les infirmières. Vous avez dit tout à l'heure que la recherche avait fait des progrès mais que l'impact sur le plan de la prise en charge des mineurs laissait à désirer. C'est en grande partie parce que les exigences de formation sont insuffisantes.
Pour conclure sur les grands enjeux de santé pour la psychiatrie des mineurs, je souhaite évoquer plusieurs points.
Comme toujours en France il y a des clivages.
Quand on atteint l'âge de la majorité et qu'on a été suivi par des services de psychiatrie pour enfants, la transition, le suivi, la continuité des soins ne se font pas. Il y a une rupture entre la pédopsychiatrie et la psychiatrie d'adultes, avec une série de clivages : idéologique mais aussi maintenue par l'organisation des soins. Il y a la pédopsychiatrie d'un côté et la psychiatrie d'adulte de l'autre, et entre les deux, cette zone d'ombre qui s'appelle l'adolescence et pour laquelle l'organisation des soins est très floue. Les maisons des adolescents ne sont pas coordonnées et n'ont pas toutes le même fonctionnement, ce qui augmente l'inégalité de l'accès aux soins.
Beaucoup de pays ont imaginé, pour remédier à ce clivage entre psychiatrie de l'enfant et de l'adulte, des services de psychiatrie conjuguant de la pédopsychiatrie, un service de psychiatrie de l'adolescent, un service de psychiatrie de l'adulte et un service de géronto-psychiatrie. Cela permet une vraie continuité et une meilleure circulation des informations.
Un autre clivage existe entre le MCO (médecine-chirurgie-obstétrique) et la psychiatrie. Il est à l'origine d'une catastrophe sanitaire puisque les malades psychiatriques ont plus souvent que les autres des maladies somatiques non prises en charge. Ils n'ont pas de généraliste, pas d'accès aux spécialistes des maladies auto-immunes ni aux diabétologues. Leur espérance de vie est réduite de vingt ans du fait de cette absence de prise en charge somatique.
Ensuite, les moyens pour la recherche en psychiatrie sont insuffisants, probablement encore plus encore en psychiatrie de l'enfant et de l'adolescent. Qui dit absence de recherche dit absence d'innovation, donc absence d'accès à l'innovation, ce qui nous amène au troisième enjeu : la formation.
Ou plus précisément à l'absence de formation. En France, on n'exige pas des jeunes psychiatres en formation qu'ils lisent, qu'ils écrivent, qu'ils publient. Certaines exigences internationales ne sont pas respectées. Les psychologues ne sont pas formés à l'utilisation d'outils thérapeutiques : remédiation cognitive, la psycho éducation, thérapies cognitivo-comportementales Même si l'on prescrit ces stratégies thérapeutiques, elles demeurent inaccessibles pour les patients.
Des outils existent pour pallier ces dysfonctionnements, comme la e-santé, mais encore faut-il qu'on ait les moyens de les déployer. C'est ce que nous souhaitons faire dans l'institut de médecine personnalisée en psychiatrie à Créteil, que nous voulons créer. Il permettrait de promouvoir l'innovation diagnostique et de déployer la médecine personnalisée. Un patient n'a pas le même âge qu'un autre, n'a pas la même histoire, n'a pas les mêmes facteurs de risques, n'a pas le même besoin de prise en charge et on a absolument besoin, comme on le fait pour le cancer ou pour les maladies cardiovasculaires, d'une évaluation complète qui conduise à un temps et à une prise en charge personnalisée. C'est vrai pour les mineurs comme pour les majeurs et ça n'existe pas en France aujourd'hui.
M. Michel Amiel , rapporteur . - Vous avez parlé des manques en matière de recherche. Quels sont les tabous français qui conduisent à cette situation de parent pauvre en matière de recherche, en particulier en épidémiologie ?
Les lois récentes concernant la santé (loi HPST de 2009 ou plus récemment la loi de modernisation de la santé de 2016) ont-elles apporté une amélioration en matière de prise en charge du fait psychique ?
Vous avez parlé de la Dépakine mais aussi des maladies inflammatoires du premier ou du deuxième trimestre de grossesse ; où en est l'état des recherches médicales ?
Comment améliorer le parcours de soins ?
Pensez-vous que la distinction entre neurologie et psychiatrie est toujours d'actualité ou faut-il revenir aux neuropsychiatres d'antan ?
Pr Marion Leboyer . - Le manque de recherche touche absolument tous les domaines de la psychiatrie, pas uniquement l'épidémiologie. Pourtant, les maladies mentales sont des maladies comme les autres qui ont besoin de développement d'outils de compréhension Il s'agit de recherches en neurosciences, en immunologie, en imagerie cérébrale, de développement de modèles animaux, de développement de bio-marqueurs. On a besoin d'avoir accès aux plateformes de métabolomique, de protéomique, de génomique, d'immunologie. Ça implique la construction de bio-banques.
Or, la psychiatrie n'a pas accès aux réseaux des CIC par exemple, ce qui est totalement scandaleux. Je passe mon temps à supplier mes collègues d'avoir accès à toutes ces infrastructures. La psychiatrie est toujours reléguée, considérée comme le parent pauvre qui n'a pas accès à tout cela alors même que les neurologues y ont accès très facilement. Nous, psychiatres, n'avons accès ni aux financements ni aux infrastructures. Le législateur pourrait se saisir de ce sujet car sans une vraie volonté de donner des moyens et accès aux infrastructures existantes, on n'y arrivera pas.
M. Michel Amiel , rapporteur . - Pensez-vous vraiment que cela relève du champ de la loi ? Si tel est le cas, il faut effectivement s'en saisir et ce sera l'une de nos toutes premières préconisations.
Pr Marion Leboyer . - Je vous le demande. Les maladies mentales sont des maladies comme les autres qui ont besoin d'innovation et qui peuvent bénéficier, comme dans tous les pays développés, de tous les outils auxquels ont accès les autres spécialistes.
On a besoin d'accès aux biobanques, à toutes les plateformes biologiques, à l'imagerie cérébrale, aux grands outils de calculs. Le législateur doit dire que la psychiatrie est un enjeu majeur de santé publique, que la situation s'aggrave et que ça devient une priorité. Tant que ce ne sera pas perçu comme une priorité de santé publique, qui coûte extrêmement cher à la société et à l'État et qui fait que des mineurs malades vont devenir des majeurs malades qui vont se transformer en patients chroniques et résistants et seront pris en charge à l'hôpital, alors qu'on peut faire de la prévention, du dépistage, de l'identification de facteurs de risques environnementaux, il n'y a aucune raison que ça s'arrête. C'est toujours la recherche qui porte l'innovation en médecine. Il y a besoin d'un acte fort qui dise qu'au même titre que les autres disciplines, la psychiatrie a besoin de recherche.
En épidémiologie pour chiffrer et pour calculer les besoins de santé, pour identifier les facteurs de risques environnementaux ; en big data pour améliorer la stratification des patients. Et on a besoin d'innovations thérapeutiques. J'ai construit plusieurs projets, afin de développer la e-santé, les compléments alimentaires, la transplantation, qui ne trouvent pas de financement. Nous n'obtenons pas de moyens, ni publics ni privés, pour développer des essais thérapeutiques.
M. Alain Milon , président . - Que pensez-vous du comité de pilotage de la psychiatrie qui a été mis en place le 13 janvier dernier ?
Pr Marion Leboyer . - Un groupe si hétérogène ne peut espérer parvenir à un consensus. Tant qu'on mettra autour d'une table des gens qui ont des visions diamétralement opposées, on n'avancera pas. J'assume le fait d'être totalement politiquement incorrecte en affirmant cela !
M. Michel Amiel , rapporteur . - Faut-il élaborer une loi spécifique sur la psychiatrie ?
Pr Marion Leboyer . - Peut-être... Mais une loi avec des moyens, on a besoin de ça. Et la recherche portera l'information, l'innovation. La dissémination qu'on peut faire des résultats de ces recherches permettra que les usagers se saisissent de ces informations et que la prévention soit implémentée.
On peut aujourd'hui identifier des sujets à risques, dont on peut améliorer la prise en charge et le suivi. On peut mettre en place des stratégies qui ne sont pas thérapeutiques mais d'hygiène de vie (sommeil, alimentation, activité sportive).
Sur le plan de la recherche, je pense qu'il n'y a pas de tabou mais pas non plus de volonté politique et décisionnaire. On a mis en place un « plan cancer », un « plan maladies vasculaires »...
M. Alain Milon , président . - Mais il y a eu des plans « santé mentale »...
Pr Marion Leboyer . - Oui, mais sans un centime pour la recherche ! Ces pathologies ne sont toujours pas considérées par les décideurs de ce pays comme étant des maladies comme les autres, qui ont besoin comme les autres d'innovations, à la fois du privé et du public.
Le privé pose aussi problème : l'incitation des industriels à se rendre compte qu'il y a de la production de valeur en travaillant sur les maladies mentales est inexistante.
Et je ne parle pas que de l'industrie pharmaceutique ; cela concerne aussi l'industrie du numérique, l'industrie des outils connectés, l'industrie des compléments alimentaires. Il y a vraiment une richesse possible déployée vers la prévention et vers des outils de diagnostic précoce. Comme toujours, si la France ne le fait pas, les pays alentours vont le faire. De nouveau, nos concitoyens n'auront pas le droit d'avoir accès à toutes ces innovations.
La fondation FondaMental a apporté une modernisation du système de santé dirigée vers des stratégies de déploiement de la prévention. Je n'ai jamais vu ces termes-là portés par aucune loi.
De quoi a-t-on besoin en termes de prévention ? On a besoin d'être capables d'identifier des facteurs de risques, qu'ils soient génétiques, familiaux ou environnementaux, de manière à pouvoir empêcher l'apparition de la maladie. Cela pourrait se traduire dans les faits et dans des recommandations. L'Australie, qui s'est fait l'apôtre de la médecine de prévention chez les très jeunes, a transformé ses soins chez les sujets à risques à l'initiative du Gouvernement ; cela s'avère extrêmement efficace.
La prévention secondaire consiste à réduire le temps entre l'apparition de la maladie, le diagnostic et la prise en charge d'une pathologie. Aujourd'hui en France, il y a un intervalle de temps inadmissible entre le début d'une maladie et son diagnostic.
Je reprends l'exemple des autistes de haut niveau : la pathologie commence avant l'âge de trois ans, or je vois des patients qui ont 70 ans et qui n'ont jamais été diagnostiqués. Ils ont fait de hautes études, sont polytechniciens ou normaliens, mais sont au ban de la société. Ils ne bénéficient d'aucune prise en charge médicale ni sociale, ni d'aide à l'insertion professionnelle, et vivent de façon absolument scandaleuse avec une série de pathologies psychiatriques et somatiques qui vont venir compliquer l'évolution de leur pathologie. On rencontre cette situation pour des autistes de haut niveau, certains schizophrènes, des personnes bipolaires, qu'on continue à diagnostiquer trop tard.
La prévention secondaire est particulièrement importante pour les mineurs puisqu'une grande partie des pathologies d'adultes commence entre 15 et 25 ans. C'est l'âge auquel tous les efforts devraient être faits pour offrir, dès l'apparition des premiers symptômes un bilan diagnostic complet, des recommandations thérapeutiques et un parcours de soins psychiatrique et somatique digne de ce nom. Si le médecin généraliste, qui est en général en première ligne, suggère à un jeune d'aller consulter un psychiatre, le patient prend généralement ses jambes à son cou. Il faut former les généralistes et les spécialistes et leur donner accès à des outils en ligne qui permettent de faire des diagnostics plus rapidement.
La prévention tertiaire consiste à réduire la survenue du handicap en déployant des stratégies thérapeutiques personnalisées : médicament adapté, prise en charge des comorbidités somatiques. La première cause de mortalité chez les schizophrènes et les bipolaires sont les maladies cardiovasculaires. Cela est inadmissible et constitue, d'une certaine manière, une non-assistance à personne en danger.
Il faut déployer des thérapeutiques dites psychosociales, très spécialisées ; elles ne sont ni prescrites ni accessibles puisque les psychologues qui devraient être formés à ces stratégies sont trop peu nombreux.
Par exemple, quand on prescrit des séances de rééducation des habiletés sociales à un autiste de haut niveau, qui lui permettraient d'avoir une insertion sociale de bonne qualité et une vie professionnelle correcte, ce type de stratégie n'est pas disponible. Idem quand on cherche des équipes pour les coacher pour qu'il améliore son insertion professionnelle : l'offre n'est pas disponible sur l'ensemble du territoire. En raison de l'augmentation de prévalence, il faut développer cette offre pour permettre la prévention du handicap.
Tout ça, je ne l'ai jamais vu dans aucun texte de loi.
Troisième point sur les inflammations. C'est l'un des sujets qui est le plus porteur d'espoir aujourd'hui pour mieux comprendre ces pathologies, pour déployer des bio marqueurs diagnostics, pour stratifier les patients en sous-groupes et surtout, pour développer des stratégies thérapeutiques innovantes. Nous ne bénéficions pas d'un centime de financement sur ce sujet ; on a pourtant été l'une des premières équipes à l'identifier. C'est un domaine extrêmement innovant et précurseur.
Quel est le modèle qui sous-tend cette hypothèse dysimmunitaire dans quasiment toutes les pathologies psychiatriques ? C'est l'hypothèse qui est au coeur d'interactions entre un terrain immunogénétique et des facteurs de risques environnementaux. Ces patients seraient porteurs d'un terrain génétique qui les rendrait incapables de se défendre face à certains facteurs de risques environnementaux. Il peut s'agir d'infections pendant la grossesse ou au cours de la vie, d'expositions à des facteurs environnementaux, de stress sévères ayant des conséquences inflammatoires. Cela va déclencher une cascade immuno-inflammatoire qui peut se déclencher in utero puis se déployer pendant toute la vie et avoir des conséquences au niveau du système nerveux central, au niveau périphérique et au niveau digestif.
Il est donc nécessaire d'identifier des bio marqueurs diagnostics et de développer des thérapeutiques. Il y a plusieurs pistes thérapeutiques extrêmement innovantes pour lesquels nous aimerions beaucoup avoir les moyens d'effectuer des essais thérapeutiques : le test de traitement immuno modulateur, le développement de compléments alimentaires, des techniques de stimulation du nerf vague et les thérapies cellulaires. Cela suppose qu'on soit capable de stratifier les patients sur la base de signatures clinico biologiques : on identifierait ainsi au sein de la très grande hétérogénéité de ces pathologies, celles qui pourraient bénéficier de ces stratégies thérapeutiques.
Je vous donne trois exemples.
Dans le domaine de l'autisme, on a vraiment besoin de thérapeutiques innovantes puisqu'il n'existe pas de thérapeutique aujourd'hui. On a déposé à plusieurs reprises, depuis dix ans et à la demande des associations de patients, trois projets.
Le premier porte sur le développement d'essais thérapeutiques grâce à des antibiotiques. Il y a plus d'un millier d'enfants suivis par un généraliste qui ont démontré, de façon non randomisée, que l'adjonction de traitements antibiotiques pendant de longues durées permettait d'observer des régressions extrêmement impressionnantes des tableaux autistiques. Je n'arrive pas à trouver les moyens de faire financer cette étude.
Deuxième espoir, la voie des probiotiques et de la transplantation. On a plusieurs projets écrits et prêts à démarrer demain matin, mais pas de financement.
La troisième voie, plus innovante, est celle de l'utilisation des thérapies cellulaires qui ne sont pas très dangereuses et permettraient de faire un reset du système immunitaire.
Plusieurs études ont déjà démarré sur ces trois domaines aux États-Unis et ont des résultats très encourageants. Là encore, ce sont des Français qui proposent ce type d'études mais ils n'ont pas les moyens de les réaliser.
M. Michel Amiel , rapporteur . - Y a-t-il une classe d'antibiotiques ciblée dans les essais que vous évoquez ?
Pr Marion Leboyer . - Le groupe de la minocycline, une molécule antibiotique mais aussi anti-inflammatoire, a démontré son efficacité mais ne peut être utilisée chez l'enfant. D'autres molécules peuvent être utilisées chez l'enfant. Encore faut-il avoir les moyens de le faire.
La neurologie et la psychiatrie ne traitent pas les mêmes pathologies. Les pathologies psychiatriques sont réellement des pathologies de système. On voit bien que cette cascade immuno inflammatoire va toucher le système nerveux central mais aussi le système périphérique et le système digestif.
Il y a un processus inflammatoire de bas niveau qui va augmenter la perméabilité des barrières cérébrales et digestives, le passage d'un certain nombre de protéines, ce qui va déclencher des réactions auto-immunes. Cela explique l'augmentation des maladies auto-immunes chez les mères des patients et chez ces derniers. Ce sont des pathologies extrêmement complexes qui vont évoluer au cours du temps si l'on n'en freine pas l'évolution et qui ne concernent pas que le système nerveux central. Je ne vois donc pas ce que cela apporterait de réunir la neurologie et la psychiatrie.
M. Michel Amiel , rapporteur . - Vous parliez de tube digestif. A-t-on établi des liens entre maladie chronique inflammatoire du tube digestif et les pathologies psychiatriques que l'on évoque ?
Pr Marion Leboyer . - Bien sûr. 30 à 70 % des personnes avec autisme ont des symptômes gastro-intestinaux extrêmement invalidants. C'est également vrai pour d'autres pathologies psychiatriques. Les Français sont très compétents dans ce domaine, c'est pourquoi il est frustrant de ne pas parvenir à financer des recherches sur ces sujets avec l'Inra par exemple, pour faire une cartographie des micro-biotes et proposer des stratégies de compléments alimentaires. Un traitement pro biotique ne permettra pas à lui seul de guérir ces pathologies, il faut une stratégie globale, mais cela peut compléter les traitements traditionnels. Ce sont des voies d'espoir.
Mme Maryvonne Blondin . - Je découvre cette absence de financement et de prise en compte de la recherche. Je salue votre combat, votre dynamisme et votre volonté. Vous avez dit quelque chose qui me parait essentiel, à savoir que les maladies mentales sont des maladies comme les autres. Or, dans l'esprit des gens, ce n'est pas tout à fait le cas. Il faudrait que cet état d'esprit change, ce serait un changement d'ordre culturel.
2 % du budget de la recherche biomédicale, c'est véritablement peu. Je pensais que dans des instituts tels que le CNRS, l'Inra, existaient des services dédiés à cette recherche-là.
Êtes-vous plusieurs à vous battre là-dessus ou êtes-vous seule ? Quelles batailles avez-vous pu mener vis-à-vis des élus ? Avez-vous déjà été auditionnée par des élus nationaux ?
Vous avez parlé des polluants, des prises de médicaments. Les perturbateurs endocriniens ont-ils un impact sur la santé mentale ?
Lorsque vous évoquez la corrélation entre les troubles intestinaux et l'autisme, il me revient en mémoire le débat, voire la bagarre entre les psychanalystes traditionnels et un médecin de mon département, qui était en avance, et avait détecté cette corrélation entre l'intestin et le trouble mental, et la vessie.
Avez-vous suivi les études cliniques sur les bactériophages ?
J'aimerais par ailleurs que vous développiez ce que vous entendez par « prise en charge personnalisée ».
Pr Marion Leboyer . - Sur le manque de connaissances du grand public et des décideurs, je pense que c'était la même chose il y a trente ans pour le cancer ou pour l'épilepsie. Je pense qu'il y a trente ans, si un jeune homme faisait une crise d'épilepsie dans la rue, on l'emmenait au poste de police et non à l'hôpital. Il y a un retard en France en matière d'information. Si on exigeait de nos jeunes collègues qu'ils lisent la littérature internationale, qu'ils aillent en congrès et qu'ils publient une thèse de médecine s'ils ont écrit un papier eux-mêmes, cela les obligerait à se tenir au courant de l'évolution de la science. Cela nécessite qu'on se forme, puisque la vérité d'aujourd'hui ne sera pas la vérité de demain. Plus tôt on apprend à avoir un esprit critique, mieux c'est.
C'est la même chose pour nos concitoyens. On s'est donné beaucoup de mal à la fondation FondaMental pour communiquer auprès de la presse, on voit bien que les choses changent assez vite. Il faut qu'on ose parler des maladies mentales.
Aujourd'hui, on dit presque facilement qu'on a un cancer ou une épilepsie, mais dire qu'on a dans sa famille un schizophrène reste encore tabou. Pour que les plus jeunes aient accès aux soins, pour que le dépistage et le diagnostic soient effectués tôt, il faut qu'on ait une représentation de ces pathologies comme étant des maladies comme les autres, qui nécessitent un diagnostic le plus précis et précoce possible, et l'accès à l'ensemble des stratégies thérapeutiques.
La question de savoir s'il faut recourir à la psychanalyse, qui est toujours en débat mais malheureusement spécifiquement française, est à mon sens totalement fausse puisque nous, médecins, nous nous devons d'utiliser toutes les stratégies thérapeutiques qui sont les plus efficaces pour un patient donné à un moment donné de son parcours.
La médecine personnalisée consiste à se donner tous les outils possibles pour faire un diagnostic exhaustif (psychiatrique, somatique et neuropsychologique) de manière à pouvoir prescrire l'ensemble des stratégies thérapeutiques, qu'elles soient médicamenteuses, psychosociales ou qu'elles concernent le style de vie. Quand on soigne un patient diabétique, on ne se limite pas à lui prescrire de l'insuline.
Puisqu'on n'arrive pas à obtenir cette représentation-là, c'est peut-être au législateur d'imposer qu'il y ait des recommandations de la part des hautes autorités de santé, que nous, les sociétés savantes, puissions fournir des recommandations thérapeutiques, et qu'il y ait des soins imposés. Il y a une évolution des stratégies qui est parfaitement appliquée partout dans le monde, je ne vois pas très bien pourquoi elle ne pourrait pas l'être en France. Et c'est cela l'essence de la médecine personnalisée, ce n'est absolument pas de faire des clivages entre médecins généralistes et psychiatres ou entre psychanalystes et d'autres disciplines.
Certains patients peuvent bénéficier de thérapies cognitivo-comportementales ou de psychanalyses, d'autres pas.
Vous m'avez ensuite demandé si j'étais seule. Non. La fondation FondaMental a été créée par le ministère de la recherche à l'issue d'un concours international il y a dix ans. Le nombre des équipes médicales et de laboratoires de recherche nous rejoignant augmente chaque année. Nous avons aujourd'hui près de quarante centres experts sur l'ensemble du territoire. Nous recevons beaucoup de demandes d'associations d'usagers d'une part, et de psychiatres d'autre part, pour déployer le réseau des centres experts diagnostiquant les troubles bipolaires, la schizophrénie, la dépression résistante et l'autisme de haut niveau.
Nos collègues nous demandent qu'on les aide à développer la même chose pour l'hyperactivité, le trouble des conduites alimentaires, le suicide, ce qui permettrait d'offrir aux patients une évaluation diagnostique. Le bilan diagnostique est ensuite adressé au médecin qui nous a envoyé le patient de manière à ce qu'il puisse avoir une évaluation complète et standardisée de la pathologie de son patient et des recommandations thérapeutiques personnalisées. Cette extension permettrait de compléter l'actuelle offre de soins de la psychiatrie de secteur, qui est une psychiatrie beaucoup plus généralisée et qui se sert de ce dispositif de centre experts.
M. Alain Milon , président . - Cette audition est édifiante. Je connais le professeur Leboyer depuis plus de dix ans.
Pr Marion Leboyer . - Effectivement, la fondation a été créée en 2007. Nous fêtons nos dix ans en espérant que l'institut qu'on appelle de nos voeux sera créé.
Nous avons eu le soutien de la région, d'un certain nombre de mécènes. Notre objectif est de créer, en Ile-de-France, un institut de recherche en médecine personnalisée en psychiatrie qui repose à la fois sur des soins innovants autour de ces centres experts, de la recherche de pointe autour de l'innovation diagnostique et thérapeutique, qui déploie des stratégies de formation. Nous cherchons à valoriser des partenariats public/privé pouvant être extrêmement bénéfiques sur le plan économique et sur le plan du développement de l'innovation.
M. Alain Milon , président . - Nous avons le projet d'organiser avec Mme Leboyer un colloque dans les locaux du Sénat. C'est absolument fondamental pour l'évolution de la médecine. Il faut savoir investir pour pouvoir faire des économies par la suite.
Pr Marion Leboyer . - J'ai été auditionnée cet après-midi par l'Agence nationale de la recherche (ANR) sur le projet de cohorte, financé par des investissements d'avenir. Nous avons apporté les premiers résultats médico-économiques de l'impact du déploiement des centres experts. On montre, que deux ans après le passage dans un centre expert, il y a une diminution de 50 % du nombre de journées d'hospitalisation. Un bilan précoce complet, accompagné de recommandations thérapeutiques, permet vraiment de faire des économies.
Les centres experts doivent évoluer d'un statut expérimental à un vrai dispositif de santé publique. Aujourd'hui, il n'y a pas de coordination entre les différents dispositifs, par exemple les centres ressources ne sont pas coordonnés.
Il faudrait s'assurer de la qualité des évaluations cliniques, de l'homogénéité et de l'efficacité des stratégies thérapeutiques, fondées sur la preuve. Nous avons besoin d'avoir cette mission de service public à la fondation FondaMental, que nous n'avons pas. Si nous ne sommes pas aidés et soutenus financièrement, l'action que nous menons depuis dix ans cessera.
M. Alain Milon , président . - J'avais eu l'idée, qui n'a pas été suivie, de mettre en place un plan psychiatrie, avec tout un volet recherche, comme cela avait été fait pour le plan cancer. Le plan santé mentale n'a pas marché, le plan autisme ne marche pas vraiment car ils sont dépourvus de volet « recherche ».
Pr Marion Leboyer . - Ce qui est vraiment nécessaire, c'est de développer des outils de diagnostic comme les centres experts et pas seulement pour les enfants, comme on le fait pour l'autisme. Les adultes ont également besoin d'être pris en charge. Il faut assurer le diagnostic, le parcours de soins et innover dans la formation et dans la recherche.
M. Alain Milon , président . - Nous vous remercions.
Audition du Collège National des Universitaires de Psychiatrie (CNUP) représenté par le professeur Pierre Thomas, président, responsable médical du pôle psychiatrie, médecine légale et médecine en milieu pénitentiaire du centre hospitalier régional universitaire de Lille, et Mme Marie Rose Moro, professeur de psychiatrie de l'enfant et de l'adolescent, et du docteur Bénédicte Barbotin, présidente de l'Association Française Fédérative des Étudiants en Psychiatrie (AFFEP)
M. Alain Milon , président . - Lors de l'audition de la directrice générale de l'offre de soins, la semaine dernière, la nécessité d'y voir plus clair sur la formation des pédopsychiatres et la place de la pédopsychiatrie à l'université s'est imposée.
Nous avons donc sollicité le collège national des universitaires de psychiatrie dont je remercie le président, le Pr Pierre Thomas, d'avoir répondu rapidement à notre invitation. Le collège regroupant tous les psychiatres, le Pr Thomas nous a proposé d'auditionner en son sein la personne la plus qualifiée pour parler de pédopsychiatrie, qui n'est autre que le Pr Moro, que nous avons plaisir à retrouver.
Nous accueillons également le Dr Bénédicte Barbotin, présidente de l'Association Française Fédérative des Étudiants en Psychiatrie.
M. Pierre Thomas, président du CNUP . - Je vous remercie pour cette invitation. Le collège rassemble effectivement les psychiatres d'adultes ainsi que les psychiatres d'enfants et d'adolescents. Nous avons par ailleurs souhaité la présence du docteur Bénédicte Barbotin, présidente de l'association des internes de psychiatrie avec laquelle nous entretenons des liens très forts et avec qui nous avons beaucoup travaillé sur la future maquette de formation des internes.
Les troubles psychiatriques concernent un français sur quatre au cours de sa vie. La moitié des troubles psychiatriques à fort potentiel évolutif, comme les troubles du spectre autistique, les schizophrénies, les troubles bipolaires et les dépressions récidivantes commencent, pour moitié, avant l'âge de 15 ans et, pour les trois-quarts, avant l'âge de 25 ans.
Ces maladies ont un retentissement considérable sur la personne atteinte, sur ses chances dans la société et sur son entourage. Leur impact médico-économique est tel que l'OMS les place, à l'horizon 2020, au premier rang des maladies non-transmissibles en termes d'incapacité.
Pourtant, les forces universitaires psychiatriques sont peu nombreuses au regard des autres disciplines médicales. Il n'y a que 102 postes de professeurs de psychiatrie, 27 en psychiatrie de l'enfant et de l'adolescent et 75 en psychiatrie d'adulte.
En France, une faculté de médecine sur 5 n'a pas de professeur d'université en pédopsychiatrie ; c'est le cas des neuf facultés de Dijon, Saint-Etienne, Clermont-Ferrand, Limoges, Tours, Caen, Grenoble, Antilles Guyane et Réunion-Océan indien. Sur 2 000 internes en psychiatrie, deuxième spécialité après la médecine générale pour le nombre d'internes, un interne sur cinq, dans ces régions, n'a pas accès à la formation en pédopsychiatrie. Le taux d'encadrement est le plus faible de toutes les spécialités médicales.
L'offre en postes de chefs de cliniques, qui reflète l'avenir universitaire d'une discipline, est également parmi les plus faibles de l'ensemble des disciplines médicales, parfois dix fois moindre par rapport à d'autres spécialités.
La faiblesse de l'offre de formation génère un risque de perte d'attractivité de la discipline. La psychiatrie universitaire intervient dans la formation universitaire de l'ensemble des professions médicales, dans le cadre du DES de médecine générale, du DES de psychiatrie et de l'actuel DESC de pédopsychiatrie. Or les moyens universitaires actuels ne permettent pas de fournir cette formation de base sur l'ensemble du territoire.
La psychiatrie universitaire contribue à l'amélioration des pratiques. Son implantation dans les CHU, les universités, auprès des établissements de santé, permet une approche pluridisciplinaire des problèmes de santé mentale et une coordination des compétences. Elle traduit en hypothèses de recherche les questionnements issus des besoins de santé et des pratiques avec, pour finalité, la validation et la diffusion des innovations diagnostiques et thérapeutiques.
L'amélioration des pratiques de soin et de prévention dans le champ de la santé mentale des mineurs nécessite d'améliorer l'attractivité et l'image de la discipline par le renforcement de ses ressources universitaires aussi bien en soins qu'en enseignement ou en recherche.
Le message du CNUP est donc une mise en garde sur la paupérisation des ressources universitaires de la psychiatrie de l'enfant et de l'adolescent qui risque d'affecter son attractivité et son dynamisme et de freiner l'amélioration des pratiques et des innovations.
Mme Marie-Rose Moro, professeur de psychiatrie de l'enfant et de l'adolescent . - L'entrée universitaire est un point très important. J'ajouterai que le conseil de l'ordre des médecins a enregistré une baisse de 48 % des inscriptions de pédopsychiatres entre 2007 et 2016. C'est inédit et cela montre la gravité du problème. Il faut reconnaître davantage cette discipline à qui, paradoxalement, on demande de plus en plus. Les pédopsychiatres se spécialisent également : on distingue la périnatalité jusqu'à 3 ans, les enfants, dont les problématiques de langage et de troubles du développement sont importantes, et les adolescents pour lesquels on intègre la notion de développement, la question de la transition...
Des pays comme l'Australie et le Canada ont développé d'énormes travaux et des instituts pour articuler recherches, interventions et enseignements afin de former sur cette période de transition des jeunes adultes pour le soin mais aussi la prévention.
La France fait le chemin inverse avec une paupérisation, un interne sur 5 sans formation en pédopsychiatrie et des régions entières sans professeur. C'est un cercle vicieux : moins les professeurs sont présents, moins on risque d'en nommer. Ce qui pose la question de la représentation des différentes disciplines dans les universités.
Nos propositions sont d'abord d'ordre quantitatif.
Une des caractéristiques de la nomination des pédopsychiatres, c'est la nécessité, pour la compréhension du développement, d'un large spectre de compétences qui va des neurosciences aux sciences humaines. Le développement des enfants est aussi en rapport avec ce que la société en attend ; le contexte est très important. Les professeurs doivent maitriser les neurosciences et les liens avec les sciences humaines.
Dans notre rapport sur le bien-être et la santé des jeunes, nous avions proposé que 3 PUPH soient nommés par université pour les bébés, les enfants et les adolescents, ce qui exige une politique volontariste de nominations.
Sur le plan qualitatif, nous avons un professeur pour 63 internes. Dans d'autres disciplines, c'est beaucoup moins. Pour appréhender des choses aussi fines, aussi complexes que le développement, la transition, le langage, le comportement, le rapport à la nourriture, au savoir, il faut un nombre suffisant de professeurs, à l'image de ce que l'on trouve dans d'autres pays.
Dernier point, il faut une articulation forte entre les soins, la recherche et l'enseignement. Le besoin de recherches cliniques pour inventer des dispositifs de soins et les évaluer est une raison supplémentaire pour avoir plus d'universitaires.
Je dénonce régulièrement une forme de résignation, selon laquelle on ne pourrait rien faire. Pourquoi serait-ce impossible d'agir en France ?
Jusqu'à présent, la pédopsychiatrie n'était pas reconnue comme une discipline à part entière. La formation n'offre pas d'équivalence avec d'autres pays d'Europe, ce qui ne facilite pas la circulation, ni les échanges scientifiques. Avec la nouvelle réforme, dont on ne sait pas encore si elle sera mise en oeuvre à la prochaine rentrée universitaire, il y a une prise en compte de cette nécessité de circulation des pédopsychiatres. Nous avons beaucoup moins de stages qu'en Suisse ou en Allemagne. La question européenne doit entrer dans nos préoccupations.
Mme Bénédicte Barbotin, présidente de l'Association Française Fédérative des Étudiants en Psychiatrie . - Je partage entièrement les inquiétudes qui viennent d'être exprimées. Un vrai travail de réflexion a été engagé avec la réforme du troisième cycle. Dans les villes dépourvues de professeur, il n'y a aucune dynamique pour la recherche. Il faut contacter des PUPH dans d'autres villes, ce qui rend difficile l'organisation du travail des internes qui sont par ailleurs soumis à des obligations sur leur terrain de stage.
Il y a peu de terrains de stage en pédopsychiatrie, ce qui rend impossible d'obtenir l'équivalence européenne pour laquelle il faut 6 stages en psychiatrie de l'enfant et de l'adolescent.
Il y a également un problème d'encadrement des stages : les encadrants ne sont pas toujours titulaires du DESC. Il y a 400 internes en Ile-de-France. C'est difficile pour eux de trouver des terrains de stage. Pour recréer une dynamique, il faut un encadrement des internes.
M. Alain Milon , président . - Quelles sont les raisons de l'absence de PUPH dans certaines universités ?
M. Pierre Thomas, président du CNUP . - Les raisons sont multiples. La carrière universitaire est complexe. Pour la pédopsychiatrie, il peut y avoir un épuisement du vivier des candidats. Il y a une compétition entre les disciplines pour les nominations dans les universités.
Mme Catherine Génisson . - Nous comprenons bien la spirale infernale qui conduit à l'absence d'encadrants et de formations. Mais comment expliquer la désaffection initiale pour la discipline ? On n'observe pas ce même manque pour les psychiatres. La carrière est-elle moins attractive du fait de l'absence ou de la faiblesse de l'exercice libéral?
M. Pierre Thomas, président du CNUP . - La discipline est très jeune. Elle existe depuis une génération. À la différence d'autres disciplines, il n'y a pas de tradition et, tournée vers le soin, la pédopsychiatrie n'a pas eu comme priorité de prendre en compte la dimension universitaire.
Mme Marie-Rose Moro . - La tradition joue. On sait que dans telle université, on va nommer plutôt des cardiologues et, dans telle autre, une autre spécialité. Il existe cependant une petite tradition de nomination à Paris XIII, lieu des créateurs de la discipline.
La tradition joue en médecine, sans nécessairement de prise en compte des besoins de santé publique ou les mutations de la société. L'exercice n'est pas facile en ville : il n'y a pas de reconnaissance des actes en pédopsychiatrie.
En Belgique, la valorisation des actes de pédopsychiatrie est différente. Un ensemble d'éléments techniques ont conduit à ce cercle vicieux mais pas seulement. Il y a aussi un enjeu politique. La reconnaissance de cette discipline n'est pas, contrairement à ce que disent certains de nos confrères, un « petit sujet ». La psychiatrie de l'adolescent est difficile. C'est une question très politique que celle de l'objet même de la pédopsychiatrie.
Mme Bénédicte Barbotin . - D'après un sondage récent, 30 % des internes en psychiatrie souhaiteraient obtenir le DESC. Il y a donc un décalage. La difficulté de l'exercice en ville est liée à l'absence de valorisation des actes.
M. Pierre Thomas, président du CNUP . - Même à l'hôpital public, il n'y a pas de valorisation spécifique de la pédopsychiatrie. Des postes sont ouverts en psychiatrie polyvalente ou en pédopsychiatrie. Il n'est pas nécessaire d'avoir obtenu le DESC pour passer de l'un à l'autre.
M. Alain Milon , président . - Je suis surpris. Lorsque j'organise une réunion publique avec un professeur de pédopsychiatrie, l'affluence est considérable.
Mme Marie-Rose Moro . - Nous l'observons aussi. Il y a une demande indéniable de la société.
Mme Bénédicte Barbotin . - Je souligne que le post-internat est également nécessaire pour valider le DESC, ce qui n'est pas possible dans toutes les villes.
M. Alain Milon , président . - Lors de son audition, la directrice de l'offre de soins a évoqué le coDES et la validation des acquis de l'expérience, qu'en pensez-vous ?
Mme Marie-Rose Moro . - Nous n'étions pas demandeurs d'un coDES. Nous avons obtenu qu'après un DES de psychiatrie en 4 ans, une option en pédopsychiatrie le complète par une année de formation supplémentaire. Pour obtenir le diplôme, il faudra donc avoir suivi 4 semestres au total dans la discipline. Les psychiatres d'adultes qui n'auront pas fait la spécialisation ne pourront pas prendre en charge les enfants ; c'est ce qui a été arbitré.
La VAE existe comme pour les autres disciplines. Nous défendons surtout la possibilité, au cours de la carrière, de suivre des formations complémentaires pour s'occuper des enfants.
M. Pierre Thomas, président du CNUP . - Je voudrais évoquer la maquette sur laquelle nous travaillons depuis 3 ans. Le DES devrait résoudre le problème de la désaffection dans le public. Le CoDES aurait conduit à deux métiers différents.
M. René-Paul Savary . - Ce n'est pas ce que j'ai compris de l'audition de la DGOS.
M. Pierre Thomas, président du CNUP . - C'est pourtant ce que nous avons obtenu.
M. René-Paul Savary . - Pour répondre à ces problèmes de formation, ne pensez-vous pas qu'il faudrait augmenter le numerus clausus ?
M. Pierre Thomas, président du CNUP . - L'augmentation a déjà eu lieu. Il y a 2 000 internes en psychiatrie actuellement, il y en avait 1 200 en 2012. Nous avons plutôt un problème d'offre de formation. Dans les Hauts-de-France par exemple, le nombre d'internes permet désormais de faire face aux départs en retraite. Nous sommes plus inquiets sur la formation.
M. René-Paul Savary . - Sans augmentation du numerus clausus, nous en serons au même point dans dix ans sur le déficit de formateurs. Nous faisons venir des médecins d'ailleurs alors que nous pourrions exporter des compétences.
Mme Bénédicte Barbotin . - Les effectifs d'internes en psychiatrie ont explosé. Il devient difficile de trouver des terrains de stage. Il faudrait plutôt faire en sorte d'encadrer ceux qui se trouvent actuellement sur le terrain.
Le CODES a été évoqué brièvement mais 81 % des internes interrogés lors d'un sondage ont préféré conserver un DES de psychiatrie générale complété par différentes options facultatives en psychiatrie de l'enfant, en psychiatrie médico-légale et en psychiatrie de la personne âgée.
Mme Marie-Rose Moro . - La question de l'encadrement nous semble prioritaire, avec des postes de chefs de clinique pour les jeunes, à la fin de l'internat. Avec un bon niveau d'encadrement, nous pourrions envisager de former plus.Nous sommes dans un paradoxe : d'autres pays forment nos pédopsychiatres.
Mme Maryvonne Blondin . - La semaine dernière, la direction générale de l'offre de soins nous a indiqué vouloir nous faire parvenir des documents au sujet du co-DES.
Le premier contact des familles est le médecin généraliste. La précocité du dépistage facilite la prise en charge et les soins. Quelle est exactement la formation en psychiatrie et en pédopsychiatrie qui est dispensée aux médecins généralistes ?
Mme Marie-Rose Moro . - Cette formation est insuffisante. Il n'existe rien d'obligatoire. Au cours des cinq années pendant lesquelles il se familiarise avec les différentes disciplines, le médecin aura une formation en psychologie médicale et pédopsychiatrie dans le cadre d'une unité d'enseignement en psychiatrie.
M. Pierre Thomas . - Pour l'enseignement pratique, nous avions demandé il y a plus d'une quinzaine d'années maintenant que dans le cadre du DES de médecine générale il puisse y avoir au moins un stage en psychiatrie, surtout sur les secteurs de psychiatrie afin de se familiariser avec l'ambulatoire et le travail avec les différents partenaires. Cela nous semblait justifié au regard des 20 % d'activité du médecin généraliste en lien avec la psychiatrie. Il nous a été répondu que dans le cadre du DES de médecine générale en trois ans, il n'y avait pas suffisamment de place pour la psychiatrie.
Mme Patricia Schillinger . - La rémunération est-elle un élément qui explique le trop faible développement de la pédopsychiatrie ? La situation devient inquiétante au regard de la situation des autres professionnels de santé, notamment celle des urgentistes.
Mme Marie-Rose Moro . - Il y a en effet de quoi s'inquiéter.
Les PU-PH sont très correctement rémunérés, il n'y a pas de différence selon les disciplines. Ce qui est en cause est plutôt la place que l'on donne à la santé psychique et mentale de nos enfants et adolescents. La question se pose de savoir pourquoi il y a si peu de thématiques de recherche dans ce domaine-là. Tout se passe comme si l'on souhaitait éviter la question. Or environ 10 à 15 % des 11-21 ans ont des difficultés psychiques. C'est énorme. Sur le terrain, les facultés font ce qu'elles veulent, ce qui explique qu'une sur cinq n'ait pas d'expertise en pédopsychiatrie. Cela renvoie à la notion d'universalisme. Une négociation devrait se tenir au niveau national. Il existe bien une régulation ministérielle.
M. Pierre Thomas . - Pour avoir le même taux d'encadrement pour les internes en psychiatrie que celui que l'on observe pour les internes en cardiologie, il faudrait nommer en France plus de 200 PU-PH. Le décalage est abyssal, alors que les conséquences médico-économiques des troubles mentaux vont au-delà de ce qu'on observe avec les problèmes de cardiologie.
Mme Catherine Génisson . - Dans le respect de l'autonomie des universités, les pouvoirs publics ont un devoir d'exigence afin que davantage de pédopsychiatres soient nommés et pour que la filière, à la fois de formation et de soins, soit organisée. Dans les conseils d'administration des facultés, notamment de médecine, il existe de grandes rivalités. La situation de la psychiatrie s'explique peut-être également par le fait qu'il s'agit d'une spécialité uniquement médicale ou humaine, avec peu d'apports techniques. Nous devons être plus coercitifs en fixant des exigences pour les facultés. Il est inadmissible qu'aussi peu de facultés aient de pédopsychiatrie.
M. Jean-François Rapin . - La situation révèle un problème d'adaptation et un manque d'anticipation. Il existe un stage obligatoire de gynécologie obstétrique et de pédiatrie. Or aujourd'hui, les jeunes médecins généralistes ne font quasiment plus que de gynécologie. Le contenu de la formation n'est donc plus adapté aux pratiques. Un médecin généraliste installé fait aujourd'hui bien plus de psychiatrie que de gynécologie.
M. Pierre Thomas . - On nous a toujours opposé jusqu'à maintenant les trois années du DES de médecine générale. La réforme envisagée ferait passer la durée du DES à quatre ans. Dans ce nouveau cadre, il faudrait au moins un semestre de formation en psychiatrie ambulatoire.
Mme Maryvonne Blondin . - J'ai lu que le retour sur investissement dans la recherche en psychiatrie, de l'ordre de 37 %, était supérieur à celui observé pour tous les autres domaines de la santé. Confirmez-vous ce point ?
M. Pierre Thomas . - Oui. En France, depuis le milieu des années 2000, la dynamique de recherche est importante. On observe une hausse exponentielle des publications. La recherche est assez orientée vers le secteur biomédical mais également vers la santé. Parallèlement, malgré le faible nombre d'universitaires, le nombre de laboratoires labellisés avec les établissements publics à caractère scientifique et technologique (EPST) sur l'ensemble des universités, a également augmenté. Une structuration s'est mise en place entre les CHU et des établissements mono-disciplinaires comme les centres hospitaliers spécialisés (CHS) ou les centres hospitaliers généraux, qui ont créé des fédérations dans le Nord-Pas-de-Calais, en Midi-Pyrénées, dans le Sud parisien, dans les Yvelines, dans le Poitou-Charentes, ce qui permet une dynamique de recherche en santé. Un besoin d'évaluation des dispositifs de soins, actuels et innovant, existe.
Mme Marie-Rose Moro . - Il y a beaucoup de recherche clinique en pédopsychiatrie et en psychiatrie, qui trouve des traductions dans la société.
M Alain Milon , président . - Nous vous remercions.
Audition de Mme Marie-Odile Krebs, professeur de psychiatrie, chef du service hospitalo-universitaire du centre hospitalier Sainte-Anne, fondatrice du Centre d'évaluation du jeune adulte et de l'adolescent, et de Mme Aude Ollé-Laprune, directrice générale de la Fondation Pierre Deniker
M. Alain Milon , président . - La question de la recherche en psychiatrie et spécialement en pédopsychiatrie est un des aspects importants de notre mission d'information. Nous avons donc été particulièrement intéressés par la Fondation Pierre Deniker qui finance des appels à projet sur la santé mentale des jeunes.
Je remercie particulièrement Mme Aude Ollé-Laprune, directrice de la Fondation, de sa réactivité ; nous auditionnons grâce à elle le Pr Marie-Odile Krebs, dont les travaux de recherche font l'objet d'une reconnaissance internationale.
Mme Aude Ollé-Laprune, directrice générale de la Fondation Pierre Deniker . - Merci de nous avoir conviées à cette audition et de vous être emparés de ce sujet très important pour notre avenir. C'est l'occasion de partager notre expérience dans un objectif de co-construction.
La Fondation Pierre Deniker a été créée en 2007 par les professeurs de psychiatrie Lôo et Olié, de l'hôpital Sainte-Anne. Elle est née de leur indignation vis-à-vis de ce qu'ils vivaient quotidiennement dans leur pratique et de leur volonté féroce d'agir.
Rappelons quelques chiffres : un Français sur quatre est touché par des troubles psychiques au cours de sa vie ; près de 20 % des 15-75 ans vivent un épisode dépressif dans leur vie ; on dénombre trois fois plus de morts par suicide que par accident de la route ; l'espérance de vie des personnes touchées par la maladie mentale est de dix à vingt ans inférieure à celle de leurs contemporains ; l'errance entre les premiers symptômes et l'accès aux soins dure huit à dix ans.
Chez les 15-24 ans, le suicide est la deuxième cause de décès ; les pathologies psychiatriques pour cette classe d'âge constituent la première source de handicap ; trois quarts des pathologies débutent à cette période de la vie. Or plus tôt une prise en charge adaptée est mise en place, plus elle est efficace et plus les chances de réinsertion sont élevées.
Il est urgent de traiter cette problématique. La Fondation a pour mission de faire bouger les lignes, en soutenant la recherche ; en favorisant l'accès aux soins et l'insertion des jeunes sur l'ensemble du territoire ; en luttant contre la stigmatisation, afin de délier la parole, de diffuser une information libre et pertinente et d'induire un accès aux soins le plus tôt possible.
Pour les jeunes, la Fondation a élaboré le programme #psyJeunes, qui s'adresse également aux familles et aux équipes pédagogiques. Son but est d'informer et de former.
Ipsos a réalisé un sondage pour la Fondation, en février 2016, auprès de 600 jeunes et 235 enseignants, selon lequel 55 % des jeunes sont un peu ou beaucoup gênés par des difficultés psychiques dans leur vie quotidienne. Or cette situation est largement sous-estimée par les parents, qui ne sont que 39 % à prendre conscience de la situation. À la question « êtes-vous prêt à partir en vacances avec une personne atteinte de maladie mentale ? », 64 % des jeunes répondent non, ainsi que 55 % des parents et 57 % des enseignants. Un jeune sur deux pense qu'une personne atteinte de maladie mentale est dangereuse pour son entourage - la proportion est d'un sur trois pour les parents et les enseignants.
L'école a un rôle à jouer dans l'orientation des jeunes en souffrance selon 82 % des parents et 76 % des enseignants ; la moitié des répondants pensent que les équipes pédagogiques sont bien placées pour détecter la maladie mentale. Enfin, 82 % des enseignants souhaitent être mieux informés sur la prévention en santé mentale, 55 % sont favorables à la désignation d'un professionnel référent pour l'établissement et 45 % favorables à une formation.
Je remercie le Pr Krebs, qui participe à #psyJeunes, de m'avoir accompagnée.
Mme Marie-Odile Krebs, professeur de psychiatrie, chef du service hospitalo-universitaire du centre hospitalier Sainte-Anne, fondatrice du Centre d'évaluation du jeune adulte et de l'adolescent . - Je suis professeur à l'université Paris-Descartes, membre du conseil scientifique de la Fondation Deniker et chef de service à l'hôpital Sainte-Anne, où nous avons mis en place depuis 2003 une consultation spécialisée dans la prise en charge des jeunes adultes et des adolescents, de 15 à 30 ans. Nous avons souhaité réduire le délai entre l'apparition des symptômes et la prise en charge. En évaluant mieux les troubles schizophréniques et bipolaires, on peut réduire le retard de diagnostic, qui est de cinq à dix ans, et éviter la phase de toxicité biologique et sociale.
Nous voyons aussi des maladies de l'enfant non diagnostiquées. Dans une consultation non spécialisée, un jeune de 18 ou 19 ans peut faire l'objet d'un diagnostic erroné de troubles schizophréniques alors qu'il s'agit en réalité de troubles du spectre autistique. Nous assurons également, pour des pathologies de l'enfant diagnostiquées, la transition entre les services de pédopsychiatrie et de psychiatrie adulte. Les pathologies de l'enfant se remanient à l'adolescence, période critique dans la maturation du cerveau, de grande vulnérabilité aux toxiques tels que le cannabis et l'alcool mais aussi d'opportunité pour mettre en place un traitement qui limite l'évolution de la maladie ou empêche la transition psychotique.
Le modèle australien d'early intervention services, qui fait référence, favorise le repérage des sujets présentant des symptômes spécifiques. La prise en charge spécialisée - pas toujours médicamenteuse - réduit le taux de transition vers un épisode psychotique de 30-40 % à 10 %. C'est rentable économiquement : un rapport de la London School of Economics montre qu'une livre investie pour la prévention de la psychose économise 15 livres.
Ces traitements sont-ils hors de portée ? Il existe des complications dans l'organisation des soins, l'interface entre les différents dispositifs. Toutefois, en réalité, des modalités de prise en charge, telles que les thérapies cognitives et comportementales spécifiques aux symptômes psychotiques ou la supplémentation en folates par exemple, pourraient être développées. Ce n'est ni irréaliste ni infaisable.
Parmi les autres défis, je mettrai en avant celui de l'accès aux soins. Il faut donner aux gens envie de venir. Pour cela, la parole doit être libérée. Il faut favoriser l'information sans faire peur, sans stigmatiser pour que les jeunes puissent être réinsérés et retrouver au plus vite le cours de leur vie.
L'école de Jean Delay, Pierre Deniker, Henri Lôo et Jean-Pierre Olié, à laquelle j'appartiens, inculque une capacité d'indignation et la volonté de tout mettre en oeuvre pour rendre possible l'amélioration des soins. Il est indispensable que des thérapeutiques faisables soient disséminées sur l'ensemble du territoire. Cela impose de réfléchir aux maisons des adolescents et aux autres mesures en faveur de la santé et du bien-être des jeunes. Quelle articulation ? Il faut des structures spécialisées en aval des maisons des adolescents. Quelques outils pourraient améliorer l'orientation des jeunes, tels des auto-questionnaires assurant une évaluation simple et légère.
M. Michel Amiel , rapporteur . - Les noms de Delay et Deniker nous font penser aux traitements chimiques antipsychotiques des années 1950. Quelle place accordez-vous aux différents types de prise en charge - médicaments, psychothérapie, thérapies cognitives et comportementales (TCC), voire psychanalyse ?
Selon le modèle australien, particulièrement intéressant, un jeune repéré peut-il être guéri ? Ce modèle, qui pose la question du repérage précoce et de la prévention, va à l'encontre de l'idée selon laquelle la maladie psychiatrique est une fatalité.
Quid des recherches épidémiologiques ? L'épidémiologie n'est pas le fort des Français - en psychiatrie, c'est semble-t-il presque un tabou.
De quels travaux dispose-t-on sur la psychopathologie du bébé ?
Enfin, parlez-nous de la pédopsychiatrie et de la recherche en neurosciences.
Mme Aude Ollé-Laprune . - Permettez-moi de vous présenter d'abord notre programme #psyJeunes, qui a pour but d'informer et de former en s'appuyant sur des acteurs locaux, collectivités territoriales et rectorats, ainsi que sur des experts scientifiques, professeurs de psychiatrie et structures d'évaluation et de prise en charge, en partenariat avec des acteurs privés et associatifs. Il a vocation à être diffusé dans la France entière.
Nous informons le grand public lors de conférences destinées aux parents au sein des établissements scolaires.
Les conférenciers fournissent des informations scientifiques sur le cerveau du jeune, les facteurs qui ont un impact sur son développement, l'identification des premiers symptômes, les actions à mener. Ils expliquent aussi ce que sont un psychiatre, un psychologue, un psychothérapeute. Le schéma de présentation a été élaboré par le Pr Krebs.
La Fondation a également le projet de réaliser un site internet présentant une carte interactive qualifiée de centres de soins. Il sera lancé avant la fin de l'année pour l'Ile-de-France. Nous espérons pouvoir en faire de même dans les autres régions d'ici cinq ans.
La deuxième mission de la Fondation est la formation. Nous formons les équipes éducatives lors de conférences scientifiques pragmatiques dont les directeurs d'établissements sont très friands.
La Fondation a également créé en 2011-2012 la ligne téléphonique Fil'harmonie, dont elle a assuré le suivi scientifique et financier. Cette ligne d'écoute gratuite destinée aux équipes pédagogiques existe pour Paris mais nous aimerions, avec la Fondation Santé des Étudiants de France, l'étendre à la France entière car elle répond à une vraie demande.
Nous souhaitons en outre réaliser une formation spécifique de référents en santé mentale dans les établissements scolaires, par e-learning. Ce dispositif novateur favorise un échange, des rencontres et une validation scientifique.
Mme Marie-Odile Krebs . - M. le rapporteur a évoqué l'invention des premiers psychotropes spécifiques. Je m'attache moins à la modalité qu'au résultat. Je constate que des patients ont pu sortir de l'hôpital et que leur parcours de vie a complètement changé. Néanmoins, aujourd'hui, nous sommes plus exigeants, à raison.
Nous vivons une révolution, en modifiant le cours des choses. Les ténors de la psychiatrie envisagent une guérison au moins fonctionnelle, si ce n'est complète, en cas de prise en charge très précoce. On me dit : « Vous allez psychiatriser trop vite ». Ce genre d'objection n'est pas formulé pour le dépistage du cancer du sein ou du mélanome. Je le répète : la diminution du taux de transition est réelle.
M. Michel Amiel , rapporteur . - Qui aura une approche suffisamment fine pour distinguer un signe avant-coureur de psychopathologie avérée, d'un signe de souffrance ordinaire ne nécessitant pas de prise en charge ? Qui sera formé à ce repérage ?
Mme Marie-Odile Krebs . - Aujourd'hui, grâce à des outils cliniques, on repère les personnes qui ont une chance sur trois d'évoluer vers la maladie. Nous sommes dans une médecine probabiliste. Il faut effectivement adapter la prise en charge au type d'évolution et au stade de la maladie. On ne pose qu'un diagnostic de phase. Même un premier épisode de schizophrénie n'est pas catégoriel : seule la moitié des patients va évoluer vers cette maladie. Une prise en charge très précoce impose un changement de paradigme complet. L'intérêt, pour les décisionnaires, est notamment financier puisque l'on réduit la sévérité des symptômes et éventuellement leur évolution.
Les thérapies, dans ces phases, sont adaptées à la situation. La prise en charge est globale, elle prend en compte toute la personne et est faite sur-mesure pour répondre à ses besoins spécifiques.
M. Michel Amiel , rapporteur . - Le modèle australien est-il transposable à une culture sensiblement différente ?
Mme Marie-Odile Krebs . - Il est parfaitement transposable. L'un des outils principaux est en train d'être diffusé. Les auto-questionnaires sont en cours de traduction et de validation.
Il reste des améliorations à apporter à la recherche. Les biomarqueurs nous aident à affiner la prédiction. Il faut les étudier. Quant à l'épidémiologie, elle n'est pas taboue, mais mal faite. Pourtant, ce serait possible. La difficulté réside dans le fait que plusieurs acteurs ne mettent pas le même mot, le même diagnostic sur une même situation. Les jeunes sont aussi répartis entre plusieurs services : les cas les plus sévères et agités sont admis directement chez les adultes, où les moins de 25 ans représentent 15 à 20 %, les plus en retrait allant chez les adolescents.
Je ne suis pas qualifiée pour répondre à votre question sur le bébé.
Mme Ollé-Laprune citait l'enquête Ipsos. Si les enseignants et les parents ont exprimé leur intérêt pour un dépistage en milieu scolaire, 70 % des jeunes déclarent qu'ils ne se confieraient pas à quelqu'un dans ce cadre. C'est beaucoup.
La ligne Fil'harmonie facilite le repérage de personnes en retrait, que l'on craint toujours de manquer. En revanche, nous avons noté que tous les jeunes qui ont été signalés avaient subi une sanction scolaire, qu'il s'agisse d'une exclusion ou de redoublements, avant la prise en charge de leur souffrance psychique.
M. Alain Milon , président . - Pourquoi avez-vous parlé négativement des maisons des adolescents ?
Mme Marie-Odile Krebs . - Je n'en ai pas parlé négativement. Ces maisons ont des compositions, des fonctionnements, des moyens extrêmement variés. Lorsqu'il y a une grande coopération entre la maison et le service de psychiatrie des jeunes adultes, cela peut fonctionner. Ma seule réserve porte sur le repérage des jeunes présentant un risque d'évolution sévère. Il faudrait un langage et des objectifs communs ainsi que l'implantation systématique d'une évaluation simple. C'est très faisable. Les consultations destinées aux jeunes consommateurs sont aussi un lieu de repérage.
Il y a toujours des superpositions entre les tranches d'âge, ainsi qu'entre les différents stades d'évolution des maladies. Il faut travailler sur ces articulations.
M. Alain Milon , président . - Lors de l'audition précédente, on nous a dit qu'une faculté sur cinq n'avait pas de professeur des universités en pédopsychiatrie, donc pas d'internes. Y a-t-il des internes formés à la recherche en psychiatrie ?
Mme Marie-Odile Krebs . - La faiblesse de la représentation de la pédopsychiatrie parmi les professeurs d'université freine la recherche en neurosciences pour les plus jeunes. Il y a peu d'équipes investies dans la recherche en psychiatrie en général, face à des neurosciences très développées et très puissantes en France.
Il est évident qu'il est important de former des jeunes à la recherche, en ayant une interface forte entre la recherche modélisatrice et la clinique.
M. Alain Milon , président . - Y a-t-il un risque de sur-psychiatrisation ?
Mme Marie-Odile Krebs . - Je ne sais pas ce que cela veut dire ! Cela signifierait que l'on n'adapte la réponse thérapeutique ? Il faut adapter tout traitement au stade de la maladie.
M. Alain Milon , président . - Cela revient à la question du rapporteur : qui peut faire le meilleur diagnostic ?
Mme Marie-Odile Krebs . - Ces situations nécessitent une spécialisation qui soit ensuite diffusée plus largement. En deux à trois ans, les États-Unis ont mis en place le programme d'intervention précoce Recovery After an Initial Schizophrenia Episode (RAISE), qui est remarquable, en fédérant un grand nombre de centres. Il s'agit d'adopter la bonne manière de faire en assurant une prise en charge globale. Nous avons besoin d'évaluer ce modèle in situ, en France. Nous essayons actuellement de fédérer six sites déjà impliqués dans la prise en charge précoce pour valider des outils facilement diffusés, dans le cadre des investissements d'avenir.
M. Michel Amiel , rapporteur . - Vous avez insisté sur les rapports entre Éducation nationale et psychiatrie. Voici un cas curieux : une adolescente de 13 ans dit être harcelée au sein de son établissement scolaire. Les parents, inquiets, la font accompagner par un psychologue en ville. La prise en charge se déroule bien mais l'adolescente déclare toujours être harcelée. Le chef d'établissement la convoque auprès d'un psychologue scolaire, qui atteste l'inverse du psychologue de ville. Il ne s'agit pas ici de déterminer si l'enfant présente des troubles d'affabulation mais de souligner la méthode, qui me paraît curieuse.
Mme Marie-Odile Krebs . - Il faut bien définir le rôle de l'Éducation nationale, donc du chef d'établissement, dans le repérage des personnes qui vont moins bien. L'implantation de thérapeutes dans les établissements créerait un mélange des genres, comme c'est le cas dans la médecine du travail. Les jeunes sondés par Ipsos évoquent le risque de manque de confidentialité.
Il est en tout cas nécessaire que les différents intervenants auprès d'un adolescent partagent leurs informations.
M. Michel Amiel , rapporteur . - Les parents n'ont pas été consultés.
Mme Marie-Odile Krebs . - En effet, c'est une situation problématique.
M. Michel Amiel , rapporteur . - Que pensez-vous de la création d'un corps de psychologues scolaires ?
Mme Marie-Odile Krebs . - Quel serait leur rôle ? J'y suis favorable s'ils procèdent à une évaluation cognitive - derrière un trouble du comportement, il peut y avoir un trouble de l'attention majeur ou une déficience intellectuelle - car il s'agit d'adapter l'accompagnement du jeune dans son parcours scolaire. Mais ces psychologues ne pourraient pas mener de psychothérapies, pour cause de mélange des genres. Qui les coordonnerait, qui les superviserait, comment seraient-ils formés ? Moi qui suis spécialisée dans l'adulte, j'ai appris récemment que les infirmiers scolaires étaient soumis au chef d'établissement quand le médecin scolaire dépend du médecin général coordonnateur.
M. Alain Milon , président . - Lors de l'audition précédente, les Pr Thomas et Moro nous ont parlé d'un diplôme spécialisé d'études complémentaires (DESC). Quel est votre avis ?
Mme Marie-Odile Krebs . - La psychiatrie est une spécialité médicale comme les autres. Il faut éviter de se sur-spécialiser trop vite et trop tôt. J'ai reçu une volée de bois vert après avoir suggéré que les internes de psychiatrie suivent un stage en pédiatrie, en médecine interniste, en génétique ou en neurologie. Cette demande n'a pas été bien acceptée, y compris des jeunes collègues. Il est absolument indispensable que les jeunes psychiatres soient formés à l'ensemble de la psychiatrie. On ne peut pas être un bon pédopsychiatre sans connaître l'évolution chez l'adulte, ni être un bon psychiatre d'adulte sans mieux connaître la psychiatrie de l'enfant et de l'adolescent. Je préfère un complément de formation lors d'une cinquième année plutôt que la spécialisation en pédopsychiatrie.
Il y a un véritable déficit de pédopsychiatre sur l'ensemble du territoire et, ce qui inquiète encore, c'est que les jeunes internes ne s'intéressent pas suffisamment à cette spécialité.
M. Alain Milon , président . - Pour ma part, j'aime bien l'idée d'un stage des internes en psychiatrie dans des disciplines comme la pédiatrie et la médecine interne, l'enjeu est clairement médical - les maladies psychiatriques augmentent nettement la mortalité.
Mme Marie-Odile Krebs. - Elles diminuent de quinze à vingt ans l'espérance de vie.
Mme Aude Ollé-Laprune. - Cette idée de stage n'est pas bien reçue partout.
Mme Catherine Génisson . - Il faut noter qu'il y a comme un mur entre les psychiatres et les autres spécialistes.
Mme Marie-Odile Krebs. - Cela est de moins en moins lié à un refus des psychiatres de parler aux autres spécialistes - il faut voir que des services d'urgence renvoient, sans même les examiner, des personnes qu'ils classent comme « grands fous », les situations sont parfois scandaleuses : ces personnes doivent être examinées avant d'être renvoyées aux services de psychiatrie.
M. Alain Milon , président . - Nous avons noté une forte demande des psychiatres pour des GHT psychiatriques.
Mme Marie-Odile Krebs. - Il faut en examiner les raisons, elles sont budgétaires plutôt qu'idéologiques. Les jeunes psychiatres ont fait des études de médecine de qualité, ils ont tous passé l'internat et ceux qui arrivent dans nos métiers ne sont pas les derniers de la liste. Mais leur nombre est insuffisant et nous nous préoccupons, comme professeurs d'université, du manque de visibilité de nos métiers et du manque de postes.
Mme Catherine Génisson . - Pour avoir bien connu des services d'urgence, je peux témoigner des réticences de psychiatres à recevoir des patients en première intention, alors que ces patients présentent des risques évidents pour le service.
Mme Marie-Odile Krebs. - Je pense qu'aucun psychiatre n'a refusé d'accompagner un patient pendant le passage aux urgences. En revanche, j'ai vu des médecins prétexter d'un passé psychiatrique de patients, pour les envoyer en psychiatrie sans les examiner, alors que ces patients pouvaient souffrir d'hypoglycémie ou d'embolie pulmonaire, ou encore de crise d'angoisse... et alors qu'un patient sur cinq, aux urgences, a un passé de soins psychiatriques.
Mme Catherine Génisson . - Certainement, les urgentistes doivent aller examiner les patients en psychiatrie mais il faut voir les dégâts que peuvent faire, dans les services d'urgence, des patients en crise psychiatrique.
M. Henri Tandonnet . - Les relations dépendent pour beaucoup de l'organisation du service.
Mme Marie-Odile Krebs. - Certainement, mais le manque de psychiatres est patent.
M. Alain Milon , président . - Merci pour toutes ces informations.
Audition conjointe de MM. Vincent Beaugrand, directeur général, Georges Papanicolaou, psychiatre, médecin-chef du centre de psychanalyse de la clinique Dupré, Philippe Lesieur, psychiatre, de la Fondation Santé des Étudiants de France (FSEF)
M. Alain Milon , président . - Mes chers collègues, nous recevons aujourd'hui la Fondation des étudiants de France représentée par son directeur général, M. Vincent Beaugrand et par deux des praticiens qui travaillent dans les structures qu'elle a mis en place, les Docteurs Georges Papanicolaou et Philippe Lesieur.
Messieurs, si notre mission d'information s'intéresse à la psychiatrie des mineurs il est difficile de poser des limites purement juridiques aux prises en charge des personnes atteintes de troubles relevant de la psychiatrie.
Ainsi la prise en charge des adolescents et des jeunes adultes, qui relève de la psychiatrie adulte si l'on prend la borne actuelle de 15 ans comme limite de la prise en charge en pédopsychiatrie, est au coeur de nos préoccupations.
Le travail de la Fondation pour la prise en charge de la santé mentale des étudiants nous paraît donc particulièrement intéressant et nous serons heureux de savoir comment vous l'aborder et quels sont pour vous les enjeux relatifs à cette question.
Je vous cède donc la parole pour un propos introductif à l'issu duquel le rapporteur, Michel Amiel, puis les autres sénateurs présents vous poseront des questions.
Je rappelle que cette audition est ouverte au public et à la presse.
M. Vincent Beaugrand, directeur général de la Fondation Santé des Étudiants de France (FSEF) . - Je suis venu accompagné de deux praticiens de la Fondation. Nous avons choisi de vous présenter comment la Fondation en est venue à la psychiatrie et à quels enjeux elle répond. J'aborderai aussi la question des enjeux en matière de santé mentale tels qu'ils me semblent se poser au législateur.
Tout d'abord, quelques éléments historiques. La Fondation a été créée en 1923 par des étudiants tuberculeux qui souhaitaient poursuivre leurs études en sanatorium. Depuis les années 50, son activité s'est transformée, avec deux pôles principaux autour des soins de longue durée : les soins de suite et de réadaptation et la psychiatrie. La Fondation gère douze cliniques, dont neuf ont une activité en psychiatrie, ce qui représente 700 lits et places. Nous accueillons des patients de 14 à 24 ans.
Notre action repose sur un partenariat historique avec l'éducation nationale dont 300 membres travaillent au sein de nos établissements car chacun dispose d'un mini-lycée, lui-même annexe pédagogique d'un lycée de secteur, comme le lycée Lakanal à Sceaux par exemple. Nous disposons donc d'une expertise en ce domaine.
La Fondation est une association reconnue d'utilité publique. Son conseil d'administration est présidé par M. Christian Forestier, ancien recteur. Les associations étudiantes, qu'elles soient syndicales ou mutualistes, sont représentées au sein du conseil d'administration, ainsi que des personnalités qualifiées.
Nous assurons plusieurs types de réponses aux enjeux de la psychiatrie. Tout d'abord, la Fondation cherche à assurer une continuité et à éviter les ruptures, tant en matière de soin que de scolarité, que ce soit lors du passage de la 3e à la 2de, ou lors du passage de la Terminale à la vie étudiante. Il s'agit là d'une réponse d'aval, une fois la pathologie déclarée, voire chronicisée. Nous mettons aussi en place des solutions plutôt d'amont afin d'éviter la chronicisation des pathologies et les ruptures du parcours scolaire.
Docteur Philippe Lesieur, psychiatre, de la Fondation Santé des Étudiants de France (FSEF) . - La Fondation des étudiants de France a mis en place des dispositifs de soins-études. Il ne s'agit pas d'associer, mais bien d'articuler, la prise en charge sanitaire et la scolarité. Le rapport des deux est en effet dynamique et l'échec de l'un peut renforcer les difficultés de l'autre.
La prise de charge que nous proposons se situe au moment de l'adolescence, qui est la période située entre deux bornes : la sortie de l'enfance d'une part, le passage à l'âge adulte de l'autre. L'enfant en effet se structure en se rendant compte qu'il appartient au groupe des humains, tandis que l'adolescent passe du « nous » au « je » en affirmant son identité. C'est un moment qui présente de grandes difficultés, qui se retrouvent au niveau de la scolarité.
L'école en effet est le lieu de socialisation privilégié des adolescents et celui où leur sont donnés les moyens pour grandir. L'école est structurée pour scander ces temps de passage. L'école primaire permet une relation à l'adulte autre que les parents.
Le collège pour sa part correspond à l'entrée dans le monde des adultes. L'identification des individus se fait au travers de la bande de copains qui crée un « nous » collectif et dont les membres s'identifient les uns aux autres, notamment par l'habillement. Le lycée prépare la période des orientations et du futur. Physiquement, c'est aussi un lieu différent du collège. Ceci se prolonge à l'université. Ainsi le temps scolaire est un temps d'accompagnement structuré pour la création de la subjectivité des individus.
Les programmes de soins-études permettent de revisiter avec les équipes pédagogiques les échecs de la scolarité dans des lieux et avec des personnes différentes.
Dans le cadre d'une scolarité de un à deux ans, il s'agit, en séparant l'organisation des soins et de la scolarité, de travailler ensemble à éviter les ruptures. La Fondation tend à permettre une prise en charge continue de la Sixième au post-bac.
M. Vincent Beaugrand . - On n'effectue pas de scolarité complète au sein des établissements de la Fondation. Il s'agit d'un moment destiné à permettre de revenir le plus rapidement possible à une scolarité normale. De fait, comme on ne guérit que rarement des pathologies mentales, on apprend à vivre avec sa pathologie.
Docteur Georges Papanicolaou, psychiatre, médecin-chef du centre de psychanalyse de la clinique Dupré . - Je prendrai l'exemple de la clinique Dupré à Sceaux pour illustrer les types de patients pris en charge par la Fondation. Pour l'essentiel, ceux-ci souffrent de pathologies récentes, mais graves, comme la schizophrénie, la psychose maniaco-dépressive et les névroses. Nous avons aussi beaucoup de troubles du comportement alimentaires et ce que nous appelons des « états limites », entre psychose et névrose. Ceux-ci sont particulièrement difficiles à gérer car ils court-circuitent la pensée et entraînent beaucoup de passages à l'acte, que ce soit des comportements agressifs ou des tentatives de suicide. Nous cherchons à ne pas isoler ou enfermer ces patients, car ceci ne fait qu'aggraver leur état. On constate par ailleurs une augmentation des cas de troubles envahissants du comportement.
Notre action repose sur l'idée que même les patients les plus malades conservent une partie saine de leur personnalité. La scolarité renforce cette partie saine tandis que le soin limite la pathologie.
Je ne dispose pas de chiffres précis, mais d'expérience, je peux vous affirmer qu'un tiers de nos patients sort guéri de nos établissements, qu'un tiers aura besoin d'un suivi psychiatrique en ambulatoire, tandis que le dernier tiers nécessitera une assistance longue.
M. Vincent Beaugrand . - Nous constatons de plus en plus que nous arrivons trop tard dans la chaîne de soin et qu'il faut agir le plus tôt possible et faire de la prévention. Depuis 10 à 15 ans, la Fondation a amorcé une réflexion sur les nouveaux services qu'elle peut proposer en ce domaine. Nous avons donc mis en place un travail très préventif dans les milieux scolaires au travers des relais étudiants implantés dans des lycées et collèges pour permettre d'amener les jeunes qui en ont besoin vers la psychiatrie, ce qui n'est pas chose aisée. Nous nous appuyons pour ce faire sur des équipes mixtes, médicales et pédagogiques.
Dr Georges Papanicolaou . - Les structures relais prennent en charge les enfants à partir de 12 ans afin d'essayer de mettre en place la prise en charge la plus précoce possible. Ce sont des structures sans rendez-vous, dans lesquelles on peut être reçu au bout d'une demi-heure. Les entretiens se font avec des psychologues, car on constate une moindre réticence. Ceux-ci conduisent l'évaluation, et l'orientation vers la structure adaptée.
Nous organisons aussi l'accueil des familles en constituant des groupes de parents, mais aussi l'accueil des professionnels médico-sociaux et des enseignants qui font face à des difficultés.
Nos patients font face à une forte désinsertion sociale liée à leur pathologie et la mise en place d'une scolarité en parallèle aux soins permet une resocialisation.
M. Vincent Beaugrand . - Je souhaiterais pour conclure évoquer trois enjeux importants. D'une part nos structures font l'objet de financements très divers par les ARS : certaines bénéficient de fonds d'intervention, d'autres du FIR, d'autres d'une dotation annuelle de fonctionnement, et même parfois de fonds médico-sociaux.
Pour une même approche, nous avons donc des modalités de financement variées. Il nous apparaît qu'il faut mettre en place un financement clair et efficient car l'impact de nos actions est mesurable : en évitant la chronicisation des pathologies à l'adolescence, elles constituent un investissement rentable pour la société qui devrait sinon supporter le coût d'une pathologie tout au long de la vie de ces personnes.
Le deuxième enjeu est qu'il y a une perte de chances pour ceux qui ne peuvent pas accéder à nos structures. Nous travaillons donc pour en créer dans le Grand Est et en Occitanie. Ceci nous est très demandé par les pédopsychiatres et les praticiens universitaires.
Le troisième axe enfin, que nous développons avec le Pr Marie-Rose Moro, est un travail sur la recherche. Nous souhaitons mettre en place rapidement des études médico-économiques pour démontrer l'impact positif de notre action.
M. Michel Amiel , rapporteur . - Quels enseignements d'épidémiologie tirez-vous de votre expérience sur les 14-24 ans ?
Les jeunes que vous accueillez à partir de 14 ans ont un parcours de soins en amont. Quelle connaissance en avez-vous et comment le prenez-vous en compte ? De façon plus générale, qu'en est-il du parcours de soins, voire du parcours de vie, des jeunes, avant, pendant et après le séjour dans vos établissements ?
Quelle est votre approche de la notion de repérage précoce ?
Quelles sont les articulations entre l'Éducation nationale et les secteurs médico-sociaux et sanitaires ?
M. Vincent Beaugrand . - Nous ne disposons pas d'épidémiologie générale de la tranche d'âge 14-24 ans ; nous ne sommes pas un institut de santé publique. Toutefois, nous avons nos données de soins : nous connaissons les patients que nous soignons, ce qui est une version tronquée dans la mesure où les pathologies de santé mentale suivent un gradient social. Or les données ne représentent pas l'épidémiologie globale dès lors qu'elles portent uniquement sur les personnes ayant engagé un parcours de soin.
Dr Georges Papanicolaou . - Les diagnostics des troubles psychiatriques se répartissent ainsi : 50 % relèvent de psychoses, 14 % de troubles névrotiques, 14 % de troubles de la personnalité, 11 % de troubles de l'alimentation, et 8 % de troubles envahissant du développement.
Dr Philippe Lesieur . - Pour compléter l'analyse épidémiologique, il faut souligner une différence : si les familles nous consultent pour des troubles d'anxiété scolaire, nous ne prenons pas en charge les enfants sur ce critère, mais sur la base d'un projet. Nous conduisons actuellement une réflexion pour relier des symptômes divers à une problématique de soins plus globale. Par exemple, nous prenons en charge de manière indifférenciée les personnes présentant un trouble alimentaire se manifestant de plusieurs façons, car ils traduisent un mal-être.
S'agissant de l'articulation des soins dans le cadre d'un parcours, notre fondation propose trois types de structures d'hospitalisation. La première vous a été décrite : il s'agit du soins-études, relevant de l'hospitalisation à temps plein ou de jour. La seconde est un entre-deux, adaptée pour des patients ne pouvant être scolarisés, mais ne nécessitant pas une hospitalisation. La troisième concerne les jeunes en début de troubles, caractérisés par des difficultés familiales, scolaires et sociales. Il s'agit alors de les apaiser pour les réinsérer dans un cercle social classique, en associant hospitalisation de jour et projet scolaire.
M. Michel Amiel , rapporteur . - Comment les jeunes arrivent-ils dans votre structure ?
Dr Philippe Lesieur . - Pour les premier et troisième modes de soins, les jeunes nous sont adressés par les secteurs de soins habituels de psychiatrie, libéraux et surtout publics. Pour la plupart, ils ont donc un parcours de soins déjà ancien.
M. Michel Amiel , rapporteur . - Par rapport à des jeunes pris en charge en institut thérapeutique éducatif et pédagogique (ITEP), existe-t-il des superpositions, voire même des formes de concurrence, même si le terme n'est pas approprié ?
M. Vincent Beaugrand . - Il n'y a pas de concurrence. Nous sommes des établissements sanitaires et intervenons donc à une étape du parcours où il est possible d'agir, alors que les ITEP traitent de situations plus ancrées, récurrentes. Un jeune qui vient dans un de nos établissements doit en sortir : la situation de handicap psychique n'est pas atteinte. Il arrive que certains des jeunes que nous prenons en charge soient ensuite orientés en ITEP. Le parcours de soins dans nos établissements permet à la famille de prendre conscience de la pathologie, de faire le deuil du désir initial de faire des études classiques et de nourrir un projet différent. C'est pourquoi nous avons des liens avec le médicosocial et le social.
Mme Maryvonne Blondin . - Que pensez-vous du plan bien-être et santé des jeunes lancé fin 2016 et opérant le rapprochement entre le monde de l'éducation et le monde de la santé ? En particulier, quel est votre avis sur la proposition d'un « pass santé jeunes » visant un accès facilité aux consultations de psychologues ?
Plus d'un jeune sur dix entre 16 et 24 ans connaît un épisode dépressif et le nombre d'enfants suivis en psychiatrie a augmenté de plus de 20 % entre 2007 et 2014.
M. Vincent Beaugrand . - La mission bien-être et santé des jeunes a été très bien menée. Nous avons rencontré les deux auteurs et notre travail s'inscrit en cohérence avec les résultats de cette mission à double perspective psychiatrie et enseignement scolaire. Une des recommandations de la mission est d'ailleurs issue d'un dispositif que nous mettons en oeuvre, le dispositif « Fil harmonie », en appui des professionnels de l'Éducation nationale pour leur permettre de travailler sur le repérage précoce.
Le « pass santé » est une solution intéressante et complémentaire au repérage précoce. Toutefois, l'accès aux psychologues n'est possible qu'après une orientation par un médecin traitant, un médecin scolaire ou un psychiatre, ce qui nécessite que le jeune ait déjà fait la démarche d'aller voir un médecin. Quoiqu'intéressante, cette mesure ne répond donc qu'à une partie du besoin.
M. Michel Amiel , rapporteur . - Que pensez-vous de l'expérimentation de remboursement de dix consultations de psychologie à destination des enfants présentant un état de souffrance psychique ?
M. Vincent Beaugrand . - Il s'agit selon moi de la traduction concrète de la recommandation de « pass santé ».
Dr Philippe Lesieur . - La relation entre difficultés psychologiques et troubles psychiatriques est difficile à établir, car il est très difficile de démontrer l'existence d'un lien. Nous savons que les patients qui ont un trouble psychiatrique ont souvent eu des troubles auparavant ou une adolescence difficile. Cependant, nous ne savons pas si la prise en charge précoce de ces jeunes en souffrance permet ensuite de diminuer l'aggravation des facteurs de risques.
Des déterminants ont été identifiés pour toutes les pathologies mentales, sans qu'il ait été possible de définir une relation de causalité : il existe des facteurs de risques qui, dans un certain contexte, vont entraîner l'émergence d'une pathologie. Par conséquent, travailler en amont permet de prendre en compte ces facteurs de risque et sans doute de diminuer la probabilité que leur interaction aboutisse un jour au développement d'une pathologie.
Dr Georges Papanicolaou . - Le Dr. Philippe Lesieur disait que la phobie scolaire n'est pas la raison pour laquelle nous acceptons les jeunes. J'ajoute que nous prenons en charge non pas les patients qui ont une phobie scolaire, mais les patients qui ne peuvent plus aller à l'école. Cette différence est importante.
Toutefois, la phobie scolaire est quelque chose de très invalidant : ces enfants doivent aussi être pris en charge d'une autre manière. C'est pourquoi je pense que leur accompagnement par des psychologues est une bonne solution, qui répond également au manque de pédopsychiatres. Les cas les plus graves doivent être traités par les pédopsychiatres.
Mme Marie-Françoise Perol-Dumont . - Je m'interroge à propos de votre présence territoriale : nous nous intéressons aux modalités et à l'égalité de prise en charge sur tous les territoires de la République. Quels ont été les facteurs déterminants de vos lieux d'implantation ? Quels sont les territoires sur lesquels vous êtes implantés ? Quels liens avez-vous avec les structures existantes, à l'instar des centres hospitaliers spécialisés ?
Vos structures assurent des prises en charge en hospitalisation, mais qu'en est-il des prises en charge hors les murs ? Quelles préconisations pourriez-vous faire pour améliorer l'équité territoriale de prise en charge ?
M. René-Paul Savary . - Concernant l'articulation avec les ITEP, vous dites que vos établissements se situent en amont, alors que je vous aurais plutôt vu en aval. Pourriez-vous préciser votre propos ? Comment vous situez-vous parmi les différentes structures médicosociales et sanitaires ?
Vous nous avez dit que vous prenez souvent en charge les jeunes trop tard, une fois déscolarisés. Comment expliquer cette situation ? Comment pourrait-on l'améliorer ?
S'agissant des conduites addictives, quel rapport faites-vous entre la drogue et les pathologies psychiatriques ?
Mme Laurence Cohen . - Pourriez-vous préciser quels sont les patients qui vous sont adressés ? Vous avez indiqué qu'ils vous étaient adressés après un premier suivi ; une fois qu'ils vous sont adressés, votre propre temps d'observation et de diagnostic du patient est-il long ?
Vous avez mentionné votre expérience à la clinique Dupré de Sceaux avec les jeunes de 14 à 24 ans, tout en mentionnant la possibilité d'un accueil à partir de 12 ans. Qu'en est-il ?
Dr Georges Papanicolaou . - L'accueil à partir de 12 ans n'est possible que dans les relais.
Mme Laurence Cohen . - Concernant les financements, recevez-vous des financements privés ? Quelles sont les parts respectives des financements publics et privés ?
Vous mentionnez l'accompagnement des patients dans le parcours scolaire : par exemple pour la clinique Dupré, est-ce que ces jeunes peuvent suivre leur scolarité au lycée Lakanal voisin ?
M. Vincent Beaugrand . - Nous ne sommes pas implantés partout sur le territoire, ce qui reflète l'histoire de notre fondation, construite autour des sanatoriums. Nous ouvrons toutefois des établissements, comme à Sablé sur-Sarthe en 2012.
Nos structures psychiatriques ne nécessitent pas de se situer en centre-ville, ce qui peut constituer un avantage. En cas de fermeture de site ou de service, nous pouvons donc remplacer cette activité. Tel était le cas à Sablé-sur-Sarthe : l'hôpital fermait dans le cadre d'un regroupement avec l'établissement de La Flèche et nous avons récupéré les murs.
Il faut garder un lien avec la famille. Si le travail de soins peut d'abord conduire à rompre avec l'environnement habituel, il faut ensuite reconstruire le lien par des permissions thérapeutiques.
Il nous faut être présents avec un établissement par région dans chacune des treize nouvelles régions. Nous ne sommes toujours pas implantés dans le Grand Est et en Occitanie. Nous souhaitons également réduire au maximum les délais d'admission, qui restent encore trop longs.
S'agissant des ITEP, en réalité tous les parcours sont possibles. Nos structures sont avant tout des établissements sanitaires : le temps de soins y est beaucoup plus important que dans les ITEP. Les ITEP sont donc des structures complémentaires. Je partage votre propos sur la segmentation stérile en France entre le médicosocial et le sanitaire, alors qu'il faudrait un continuum.
S'agissant de nos modalités de financement, nos activités de psychiatrie sont totalement financées par du financement sanitaire classique : nous recevons une dotation annuelle de fonctionnement publique des agences régionales de santé. Seul un de nos établissements est financé en tarification à l'activité, pour des raisons historiques.
Dr Georges Papanicolaou . - Au quotidien, malgré l'écart entre le sanitaire et le médicosocial, nous travaillons pour assurer la continuité du projet personnalisé du patient. Nos relations avec les partenaires du médicosocial ou du social se sont améliorées.
En tant que coordinateur médical de la clinique Dupré pendant douze ans, j'ai dirigé la commission de tri des dossiers d'admissions : nous avions 150 dossiers en attente, soit autant de familles en désarroi.
En matière d'addictions, à la clinique Dupré, nous avons développé l'extrahospitalier, avec le relais, un centre de psychothérapie, une consultation jeune consommateur. De plus, une équipe a mis en place une thérapie familiale spécifique, reprenant la technique la plus efficace au niveau international pour la prise en charge de ces pathologies. Nous souhaitons créer une unité d'addictologie en soins-études, car ces jeunes sont souvent déscolarisés.
M. René-Paul Savary . - Ma question portait sur le lien entre la consommation de drogues et les troubles psychiatriques.
Dr Georges Papanicolaou . - Je ne pense pas qu'il y ait un lien de causalité. Qui veut ne peut pas devenir un toxicomane. Il y a sans doute une prédisposition de la personnalité, mais ce n'est pas une maladie psychiatrique qui fait qu'un sujet se tourne vers la drogue. De même, ce n'est pas la drogue qui crée une maladie psychiatrique.
Dr Philippe Lesieur . - Les drogues font partie des facteurs de risque que j'évoquais précédemment : la consommation de stupéfiants augmente la probabilité d'avoir des troubles psychiatriques. Mais il y a également des utilisations à visée thérapeutique : par exemple, pour les timidités pathologiques, le meilleur traitement est l'alcool. Il y a une très forte comorbidité entre la phobie sociale et l'alcoolisme, puis avec la dépression et le suicide.
Une précision sur les modalités d'admission dans nos établissements : lorsqu'un enfant nous est signalé s'ouvre une phase de préadmission, pour faire connaissance avec le jeune. Il doit rédiger une lettre de motivation et un médecin référent psychiatre doit appuyer cette prise en charge comme étape dans le parcours de soins. Durant la phase de préadmission, nous élaborons un projet réaliste, notamment pour la scolarité.
L'hospitalisation dans notre structure doit donc s'inscrire dans la continuité avec la prise en charge antérieure, qui se poursuit car les jeunes vont régulièrement voir leur thérapeute à l'extérieur. Tout au long de l'hospitalisation dans nos établissements, nous veillons donc à poursuivre le parcours de soins précédent, pour préparer la sortie d'hospitalisation.
Ensuite, lors de la prise en charge dans nos structures, beaucoup de temps est consacré aux soins. Ce temps de soin long va aussi nous permettre de renouer des liens avec l'extérieur. Les jeunes sortent au moins un week-end sur deux, et rentrent chez eux. De même, pendant les vacances d'été, ils peuvent sortir et partir avec leurs parents. Ce sont là des temps très précieux en parallèle du soin pour travailler avec l'extérieur et associer les familles.
M. Alain Milon , président . - Je vous remercie.
Audition du Professeur Alain Ehrenberg, président du Conseil national de la santé mentale
M. Yves Daudigny , président. - Mes chers collègues, nous poursuivons nos auditions sur la psychiatrie des mineurs en souhaitant la bienvenue au Professeur Alain Ehrenberg. Monsieur le Professeur, je rappelle que vous êtes sociologue, directeur de recherches au Centre national de la recherche scientifique (CNRS). Vous avez développé de nombreuses analyses sur les évolutions de la santé mentale dans notre société. C'est à ce titre que la ministre des affaires sociales et de la santé, Madame Marisol Touraine, a souhaité vous nommer à la tête du Conseil national de la santé mentale (CNSM) nouvellement créé à la fin de l'année dernière. Cette instance consultative a un champ d'investigation sans doute bien plus large que celui notre mission d'information. Des points de recoupement existent néanmoins et les frontières entre troubles psychiatriques et pathologies mentales sont poreuses et évolutives. C'est pourquoi il nous a paru indispensable de vous entendre. Nous vous serions donc reconnaissants de bien vouloir présenter à titre liminaire les missions et les axes de travail du conseil national de la santé mentale et la manière dont vous voyez la situation de la psychiatrie des mineurs dans notre pays. Je passerai ensuite la parole à notre rapporteur, Monsieur Michel Amiel, puis aux autres sénateurs, qui souhaiteront vous poser des questions. Avant de vous céder la parole, je rappelle que nos auditions sont publiques et ouvertes à la presse. Je vous donne la parole.
Professeur Alain Ehrenberg, président du Conseil national de santé mentale . - Je vous remercie, Monsieur le Président. Mesdames et Messieurs les sénateurs, j'ai préparé cet exposé en ayant à l'esprit les questions que vous m'avez envoyées, mais aussi le compte-rendu de votre réunion constitutive du 30 novembre 2016. Vous avez soulevé, au cours des auditions précédentes, des questions sur ce qui est psychiatrique et ce qui ne l'est pas, sur les limites entre souffrance psychique et trouble psychiatrique.
Je vais essayer de clarifier quelque peu ce point parce qu'il est tout à fait central : il est l'arrière-plan à partir duquel on peut rendre explicite ce dont on parle quand on parle de santé mentale, ce qui n'est pas sans conséquence pour la conduite de l'action publique. Vous auditionnez le président du CNSM, mais c'est le sociologue qui possède une expertise. N'étant pas un spécialiste de l'enfance et de l'adolescence, j'y reviendrai au cours de l'audition pour vous informer de ce que le Conseil est en train d'élaborer. Tout d'abord, quelques mots pour présenter le CNSM et me présenter. Le Conseil est à la fois une instance de concertation, qui regroupe à peu près l'ensemble des acteurs, professionnels, usagers et familles - environ soixante-quinze personnes -, et une instance d'expertise et de stratégie pour l'action publique. Son rôle est purement consultatif.
Je travaille depuis vingt-cinq ans sur les changements des entités et catégories psychiatriques ou psychopathologiques, comme la dépression, dans leurs relations avec les transformations de la société - des idéaux, des normes, des valeurs - ; le grand changement étant le passage d'une société où l'autonomie est une aspiration à une société où elle notre condition, où elle imprègne toutes nos relations sociales. J'ai aussi comparé les manières de souffrir en France et aux États-Unis à travers le cas des pathologies narcissiques, la comparaison permettant de mettre en perspective le cas français, y compris pour les politiques publiques. Nous ne sommes pas seuls au monde. Parallèlement j'ai développé la recherche en sciences sociales sur la santé mentale, notamment avec une unité de recherche associant le Centre nationale de la recherche scientifique, l'Institut national de la santé et de la recherche médicale, ainsi que l'Université de Paris-Descartes. Aujourd'hui, la France dispose d'un véritable milieu scientifique, bien inséré dans la recherche internationale. Venons-en à la sociologie. On ne peut plus parler aujourd'hui de ces sujets seulement dans les termes de la psychiatrie, soit d'une spécialité médicale.
Pour formuler brutalement ce que je souhaite clarifier devant vous, je dirais que la maladie mentale était un enjeu pour la psychiatrie, un enjeu sanitaire, la santé mentale est un enjeu pour toute la société, un enjeu total. La psychiatrie, du mineur comme de l'adulte, doit donc être conçue dans le cadre de cette nouvelle donne. Je reviendrai plus directement sur ce point en exposant les intentions du Conseil en la matière.
D'abord définir. Les pathologies mentales sont des pathologies des idées et de la vie de relations qui invalident de multiples manières la liberté du sujet atteint. Cela implique qu'elles relèvent certes de la santé, mais également, et tout autant, de la socialité de l'homme. La maladie, dans un sens médical, et le mal moral s'y intriquent inexorablement. La dimension morale dans le symptôme est ici fondamentale, comme la honte ou la culpabilité. La situation de ces pathologies s'est profondément modifiée depuis un demi-siècle sous le coup d'une double-dynamique : le virage de la prise en charge des pathologies psychiatriques lourdes vers l'ambulatoire et l'élargissement considérable du spectre des pathologies.
Les problèmes de santé mentale ne sont plus seulement des problèmes spécialisés de psychiatrie et de psychologie clinique. Nombre d'entités psychopathologiques sont devenues aujourd'hui des questions sociales, tandis qu'un nombre croissant de questions sociales sont appréhendées au prisme des catégories et entités psychopathologiques.
C'est pourquoi, les pathologies mentales donnent matières à des débats politiques et moraux que l'on ne voit pas dans d'autres domaines de la santé. Pensez à la souffrance au travail, et plus récemment à l'état mental des terroristes. Le point important est ce déplacement général : ces pathologies étaient des raisons de se faire soigner, elles se sont étendues à des raisons d'agir sur des relations sociales perturbées, et sont donc devenues des pathologique sociales. Plus encore, ces entités sont devenues matières à des débats très généraux sur la valeur de nos relations sociales, comme les ravages du néo-libéralisme ou la crise du lien social : c'est le thème du malaise dans la société.
Nous avons affaire à une nouvelle situation de la souffrance psychique qui, dans nos sociétés, doit être placée dans une perspective sociologique globale. Mon hypothèse est que l'extension de la souffrance psychique est l'expression de changements profonds dans nos manières d'agir et de vivre en société qui se sont progressivement instituées à partir du tournant des années 1970 : valorisation forte de la liberté de choix et de la propriété de soi et de son propre corps, de l'initiative individuelle et de tout ce qui s'associe à l'idée de « proactivité », de l'innovation et de la créativité, ainsi que de la transformations de soi ; tous ces idéaux placent l'accent sur la capacité de l'individu à agir de lui-même plutôt qu'à réagir, à s'auto-activer plutôt qu'à être activé de l'extérieur. Nous entrons alors dans un individualisme de capacité imprégné par les idées, valeurs et normes de l'autonomie ; c'est pourquoi je parle de société de l'autonomie-condition. Ces idées-valeurs-normes impliquent une conséquence en lien avec l'explosion des questions de santé mentale : elles exigent un degré d'autocontrôle émotionnel et pulsionnel bien plus fort que celui d'une société où l'important, dans le travail par exemple, est de bien exécuter les ordres.
Nous avons là le contexte dans lequel les questions de santé mentale sont devenues, au-delà des pathologies psychiatriques, des soucis transversaux à toute la société, parce que nos manières de vivre et d'agir dans la société de l'autonomie-condition mettent en relief une dimension émotionnelle qui était marginale auparavant. C'est pourquoi, je dis que la santé mentale est un enjeu total pour la société. Elle n'est pas l'antonyme de la maladie, elle est plutôt un équivalent de la bonne socialisation parce qu'être en bonne santé mentale, c'est être capable d'agir par soi-même de façon appropriée, autrement dit, de s'auto-activer en montrant suffisamment d'autocontrôle émotionnel.
J'ai évoqué le virage vers l'ambulatoire. Il a entraîné un changement de l'esprit du soin : la prise en charge des patients dans la cité a progressivement conduit à soulever la question des capacités à agir des personnes atteintes de psychoses ou de troubles psychiatriques lourds et invalidants. Ce changement est devenu éclatant avec la montée en puissance des problématiques portées par la réhabilitation et le rétablissement. Leur but central est de permettre aux personnes atteintes de troubles mentaux sévères et durables de surmonter leur handicap psychique en développant leurs capacités le plus largement possible malgré la persistance de symptômes. Le changement de l'esprit du soin peut se résumer en un mot : avant on compensait les handicaps du patient tandis qu'aujourd'hui, on joue sur les atouts de l'individu.
Cette idée est lumineusement exprimée par un patient souffrant de schizophrénie après une séance de thérapie de remédiation cognitive. Il déclare au psychologue en charge du traitement : « Avant j'étais un handicapé, mais grâce à notre travail, j'espère devenir un handicapable. » Voilà formulée d'une façon follement lucide une définition sociologique de la nouvelle figure du malade mental qui s'est progressivement instituée avec la généralisation de l'ambulatoire, mais encore, au-delà de la psychiatrie, de la figure d'individu qui s'est également instituée avec la généralisation des idéaux de l'autonomie au cours du dernier demi-siècle.
Hier, handicap et capacité étaient opposés - la capacité étant du côté de l'autonomie - : aujourd'hui, ils se combinent dans une problématique des degrés de l'autonomie. « Handicapé » était un état, « handicapable » est un itinéraire et un parcours.
Avec ce grand changement, avec ce nouvel esprit du soin, les métiers et les pratiques ont connu des recompositions parfois dramatiques et suscité toutes sortes de tensions et de frustrations, qui appellent une clarification. Pensons aux multiples « guerres des psys », la situation étant particulièrement tendue en ce qui concerne l'enfance et l'adolescence, l'autisme radicalisant ce que j'appelle les guerres françaises du sujet entre les partisans du « sujet parlant » et ceux du « sujet cérébral ». En France, on polémique beaucoup, mais on discute mal ! C'est là, j'espère, que le Conseil aura son utilité. Dans ce contexte confus et bruyant, le sens d'une politique de santé mentale et de l'action publique, c'est-à-dire à la fois ses orientations et sa signification, autrement dit, ses finalités, tout cela n'apparaît pas d'une évidence absolue. C'est sans doute l'une des raisons de la création de ce Conseil. Je vous remercie pour votre attention.
M. Michel Amiel , rapporteur . - Par rapport aux nombreuses auditions que nous avons déjà organisées, vous apportez un point de vue nouveau sur le fait psychique et psychopathologique qui est celui du sociologue. Sans doute n'est-ce pas un hasard que le Conseil supérieur de la santé mentale soit présidé par un sociologue. D'après vos propos, nous sommes passés, durant les années 70, d'une approche psychopathologique à une approche socio-pathologique.
Professeur Alain Ehrenberg . - La situation de ces pathologies s'est trouvée dans une situation différente, car la société pousse partout à l'action individuelle et met en avant les dimensions émotionnelles.
M. Michel Amiel , rapporteur . - En relisant l'Histoire de la folie à l'âge classique de Michel Foucault, j'ai l'impression que cet état existait déjà, avec un référentiel différent.
Professeur Alain Ehrenberg. - La maladie mentale, que ce soit la mélancolie, la paranoïa ou le désespoir, sont des sentiments universels qui ont toujours existé, mais pas dans ce sens-là. Malheureusement, le livre de Michel Foucault est truffé d'erreurs historiques et se trompe sur la naissance de la psychiatrie moderne à la fin du XIX ème Siècle. On n'a pas exclu l'autre, comme il l'a écrit, au contraire, la naissance de la psychiatrie moderne, avec Philippe Pinel, considérait que la personne folle présentait un reste de raison susceptible d'être l'élément d'une réintégration par l'hôpital psychiatrique.
M. Michel Amiel , rapporteur . - Le célèbre tableau, qui représente Pinel libérant les aliénés des chaînes, ne représente pas pour vous une nouvelle approche de la psychopathologie ?
Professeur Alain Ehrenberg. - Pinel s'inscrit dans un mouvement général amorcé à la fin du XVIII ème Siècle. Tout au long du XIX ème Siècle, on débute par une maladie générale avant de se poser des questions de pathologie, tandis qu'aujourd'hui, les questions que l'on se pose dépassent la pathologie.
M. Michel Amiel , rapporteur . - Sans vouloir retracer l'histoire de la psychiatrie, le mouvement d'anti-psychiatrie, débuté dans les Années 60, a amorcé le virage ambulatoire que vous évoquiez et sur lequel on est peut-être allé trop loin. Aujourd'hui, si l'insertion dans la société reste le but à atteindre, n'a-t-on pas fermé trop de lits au nom de ce virage ambulatoire ? Ce problème historique est devenu sanitaire.
Professeur Alain Ehrenberg. - Je ne suis pas compétent sur ce point, mais en ce qui concerne la pédopsychiatrie, la question des lits demeure tout à fait sensible. Il ne s'agit pas d'être allé trop loin. Soigner les gens en ambulatoire ne signifie pas que, dans un certain nombre de circonstances, ces personnes ne doivent pas être soignées en institution.
M. Michel Amiel , rapporteur . - Nous sommes tout à fait d'accord sur ce point. Mais, sous le prétexte de soigner les gens en ambulatoire - ce qui est recevable d'un point de vue médical -, on a justifié la fermeture des lits. C'est une forme d'articulation d'une sociologie de la psychiatrie avec des choix sanitaires et, partant, financiers.
Professeur Alain Ehrenberg. - D'autres personnes plus compétentes que moi, comme M. Michel Laforcade ou des pédopsychiatres, pourront s'exprimer sur ce point. Je ne suis pas en mesure de vous dire si l'on est allé trop loin ou pas.
M. Michel Amiel , rapporteur . - Le Conseil de la santé mentale rassemble un certain nombre de personnes issues d'horizons divers. Quel regard portez-vous sur la multidisciplinarité impliquée dans la prise en charge des mineurs ? En effet, le sujet de notre étude concerne la psychiatrie des mineurs et ce terme n'est pas innocent.
Professeur Alain Ehrenberg. - J'ai très peu de lumières sur la psychiatrie des mineurs. Mais le Conseil s'interroge sur les modalités de l'insertion de la psychiatrie des mineurs dans le cadre d'une politique de prévention et de réduction des risques. Il s'agit donc de la placer dans une perspective longitudinale de prévention où la question pathologique n'est pas nécessairement au premier plan. Ce conseil est obèse avec près de soixante-quinze membres dont les intérêts peuvent s'avérer contradictoires. Les pédopsychiatres peuvent s'y sentir remis en question, à l'occasion notamment des débats sur le Pass'santé. Il faut penser en termes de facteurs de protection : aujourd'hui, la question éducative est aussi centrale que la question sanitaire et il convient d'ajouter les problèmes d'inégalité sociale et de pauvreté qui représentent des contextes extrêmement favorisants pour toute une série d'autres troubles que psychotiques. Le rapport de Mme Marie-Rose Moro et de M. Jean-Louis Brison va dans le bon sens, en alliant l'éducation au sanitaire, sous toutes sortes d'aspects. Il faut penser en termes de parcours.
Ainsi, nous avons constitué trois sous-formations pour travailler efficacement : la première concerne la période allant de la grossesse au jeune adulte. Il faudrait élargir les préconisations de ce rapport à une période beaucoup plus longue. Nous proposons de penser cette question en termes d'intervention précoce dans une perspective d'investissement social. Deux thèmes carrefours doivent être considérés : le bien-être à l'école et les compétences sociales.
S'agissant du bien-être, les scolaires français sont ceux qui se sentent le moins bien à l'école par rapport aux élèves des autres pays européens, ce qui témoigne de l'environnement anxiogène qui, en se distribuant, peut induire des conséquences pathologiques sur certains enfants. France-Stratégie note un sous-investissement important dans le pré-primaire et le primaire par rapport aux autres pays dont les résultats sont supérieurs en matière de performance globale et d'équité sociale. France-Stratégie indique par ailleurs que les mutations de la société questionnent la nature même des savoirs. Dans ce cadre, les compétences psycho-sociales représentent un élément tout à fait décisif du développement de l'enfant dans l'enseignement primaire. Si l'on pense aux crèches, à l'aune des travaux sur les politiques de lutte contre l'inégalité en termes de prévention précoce, un état des lieux dressé par Terra Nova indique que la France compte 20 % de familles pauvres dont seulement 8 % sont en crèche. Ainsi, autour du couple bien-être et compétence sociale, quels sont donc, en termes épidémiologiques, les facteurs de protection ? Penser le lien entre PMI-crèche-maternelle et la pédopsychiatrie représentent, pour notre conseil qui reste une jeune structure, deux chantiers prioritaires. Ce n'est qu'en associant l'ensemble du système professionnel à cette démarche, au sein de cette commission, qu'on parviendra à des résultats probants. Le Conseil a été constitué très rapidement, le 10 octobre dernier, je n'ai été contacté qu'un mois avant mais j'ai pensé que confier cette lourde responsabilité qu'est sa présidence à un sociologue était un geste politique qu'il fallait soutenir. Depuis cette date, nous avons élaboré le projet stratégique est constitué nos commissions. Notre programme, pour les deux prochaines années de mandature, devrait être finalisé en juin prochain.
Mme Laurence Cohen , vice-présidente . - Lorsque la ministre met en place le Conseil national de la santé mentale, elle exprime son souhait de fédérer les énergies Or, vous avez mentionné la diversité de ses domaines d'intervention et le nombre important de ses membres. Quels sont les pouvoirs réels de ce conseil ? Ses recommandations peuvent-elles être suivies d'effets ? Va-t-il définir des « bonnes pratiques » ? Je m'inquiète du fait que la psychiatrie française, précurseur dans de nombreux domaines, en matière notamment de désaliénation, ne pourrait se satisfaire d'un éventuel cadre rigide pour la définition des bonnes pratiques. Par ailleurs, vous avez salué le rapport Moro-Brison, évoqué le bien-être à l'école et les inégalités sociales ; questions qui sont extrêmement importantes à mes yeux. Je suis quant à moi soucieuse de prévenir toute forme de ghettoïsation et de favoriser, dès la crèche, la mixité sociale. Or, à tout niveau, on a tendance à empêcher la mixité sociale, que ce soit à l'école ou dans le logement.
Une telle démarche ne permet pas de constituer un contexte épanouissant pour les enfants de tous les milieux sociaux et de braver les appréhensions que l'on peut avoir à l'encontre de personnes, faute de les connaître. En outre, comment les soixante-quinze membres du Conseil ont-ils été choisis ?
Professeur Alain Ehrenberg. - Notre conseil est purement consultatif. S'agissant des bonnes pratiques, nous ne sommes pas là pour évaluer les acteurs, comme peut notamment le faire la Haute autorité de santé, mais l'action publique.
Notre conseil comprenait initialement quarante-cinq membres, - des représentants d'institution, des psychiatres et des directeurs d'institutions -, mais aucun spécialiste de l'action publique ou des sciences sociales. Aussi, ai-je nommé Mme Marine Boisson, de l'Agence France-Stratégie, pour nous aider à organiser la discussion et faire apparaître des lignes de convergence. J'ai proposé un certain nombre de personnes, mais je ne connais pas les motivations de certains choix qui ont été opérés. Le Conseil comprend de nombreux psychiatres, mais une telle qualification recoupe un grand nombre de pratiques différentes ! Je suis d'accord avec vous sur l'importance de la mixité sociale. Le rapport de Mme Nathalie Mons, qui porte sur le bilan des politiques scolaires et qui a mobilisé une vingtaine d'équipes de recherche, comporte des propositions sur cette thématique.
M. Michel Amiel , rapporteur . - Comment le conseil assume sa fonction de contrôle de l'action publique, en comparant ce qui se fait dans d'autres pays développés de culture psychiatrique différente, comme l'Australie ou le Canada ?
Professeur Alain Ehrenberg. - Une tension est palpable. Nous devons à la fois nous assurer que l'action publique est bien conduite à moyen terme et assumer des fonctions de court terme qui risquent d'emboliser notre première tâche. Nous n'avons ni moyens ni budget. Nous ne pouvons enquêter et nos trois commissions, ainsi que notre groupe de travail consacré à la prévention du suicide, ne disposent que de l'appui administratif des directions d'administration centrale. Nous procéderons par auditions, sauf si les choses évoluent au cours de la mandature. Notre place est à prendre puisque, dans le même temps, ont été instaurés le Comité de pilotage de la psychiatrie et le Comité de pilotage du handicap psychique. En outre, les questions que nous abordons le sont aussi par différents comités de pilotage. Nous avons ainsi besoin d'une sorte de feuille de route nous permettant de naviguer entre ces différents comités et nous évitant de conduire des actions redondantes avec celles des autres instances.
M. Michel Amiel , rapporteur . - Comment votre action s'articule-t-elle avec celle du comité de pilotage de la psychiatrie ?
Professeur Alain Ehrenberg. - Je ne peux vous répondre !
M. Michel Amiel , rapporteur . - Sans vouloir être provocateur, n'avez-vous pas l'impression qu'il s'agit d'une sorte d'usine à gaz ?
Professeur Alain Ehrenberg. - C'est une responsabilité délicate que de diriger une telle instance et mes fonctions sont intéressantes. Un grand conflit existe aujourd'hui entre les sciences sociales critiques - les disciples de Bourdieu qui critiquent le monde du haut de leurs chaires et dans leurs livres - et les sociologues descriptifs d'inspiration durkheimienne, auxquels je m'identifie et qui pensent que l'étude de la société implique de tirer des conséquences en termes de politique publique. Alors que les sciences sociales critiques représentent une forme de jacobinisme, la conception que je défends et qui est, du moins à gauche, relativement minoritaire, vise à l'action concrète pour améliorer les choses. J'espère que nous serons aidés dans le positionnement de notre conseil.
M. Michel Amiel , rapporteur . - Sans doute, parmi nos préconisations, nous pourrions inclure l'augmentation des moyens du Conseil national de la santé mentale que vous présidez. Comment conduire une évaluation sans réels moyens ?
Professeur Alain Ehrenberg. - Le projet stratégique a été conçu par une petite équipe. Suite aux remarques contenues dans le rapport de M. Michel Laforcade, j'ai proposé que soit constitué un groupe consacré à l'intelligence collective. Ce point me permettra d'ailleurs de répondre à l'une de vos questions sur le soutien apporté à la recherche scientifique dans le domaine de la psychiatrie des mineurs, tant en matière de traitements que de prévention. Il ne faut développer ni l'épidémiologie, ni la recherche de nouveaux traitements, ni les recherches sociologiques, mais plutôt formuler des questions pertinentes. Derrière cet enjeu de l'intelligence collective, auquel le projet stratégique fait référence, se trouve celui de l'évaluation. Le rapport Laforcade recense une multitude d'initiatives individuelles à l'origine d'innovations dont certaines mériteraient d'être généralisées. L'innovation a déjà eu lieu et n'est pas un impératif à proprement parler ! Il faut plutôt favoriser l'appropriation progressive par les acteurs eux-mêmes de la recherche, de l'évaluation et du suivi. Évaluer et rendre compte, revient à se rendre compte plus que rendre des comptes ! Certains praticiens, comme le Dr Pierre Thomas dans le Nord de la France, ont, du reste, déjà pris certaines initiatives en ce sens. Il faut également améliorer l'évaluation des impacts de l'action publique afin de la rendre plus efficace. Alors qu'une telle démarche est relativement marginale en France, le National Institute for Health and Clinical Excellence (Nice - Institut national pour la santé et l'excellence clinique) britannique a lancé le programme « What's work ?» (Qu'est-ce qui fonctionne ?). A cet égard, les Anglais, qui proposent des solutions pragmatiques à partir de synthèses fondées sur les faits et disponibles aux praticiens, sont précurseurs dans ce domaine.
M. Michel Amiel , rapporteur . - Dans le domaine des neurosciences, les recherches ne sont pas toujours aussi importantes que le souhaiteraient les chercheurs. En matière d'innovation, depuis l'invention des neuroleptiques, on ne peut - antidépresseurs mis à part - considérer que la psychiatrie ait connu de véritable révolution pharmacologique ! Dans votre groupe de réflexion, ces neurosciences sont-elles intégrées, ne serait-ce que par la présence de spécialistes ?
Professeur Alain Ehrenberg. - En effet, nous avons des spécialistes du secteur des neurosciences, comme le Professeur Marion Leboyer. Le Conseil n'a pas vocation à se substituer à l'Inserm ou au CNRS. Je prépare actuellement un ouvrage sur les neurosciences cognitives. Les découvertes de la pharmacologie ne sont pas celles des neurosciences qui commencent à partir des années 70. Les antidépresseurs et les anxiolytiques datent, quant à eux, des années 50. En revanche, l'innovation pharmacologique demeure faible et l'élaboration des antidépresseurs a permis de confier aux généralistes leur prescription.
M. Michel Amiel , rapporteur . - Et de mieux traiter les malades en ambulatoire !
Professeur Alain Ehrenberg. - Je ne saurais dire !
M. Michel Amiel , rapporteur . - Je réagis en praticien !
Professeur Alain Ehrenberg. - Tout a changé, que ce soit en thérapie et en pharmacothérapie. Aujourd'hui, les médicaments ne permettent plus seulement de soigner les épisodes dépressifs majeurs, mais d'assurer également l'inclusion dans la vie sociale. Les psychothérapies ont elles-aussi évolué du soin et du traitement vers la résolution de problèmes et incluent de nouvelles pratiques. Au changement du statut social et médical des entités de psychiatrie et de psychologie s'ajoute également celui des pratiques.
M. René-Paul Savary . - L'autisme est-il pris en compte dans le Conseil national de santé mentale ?
Professeur Alain Ehrenberg. - Initialement, l'autisme ne devait pas figurer parmi les compétences du Conseil. Cependant, la feuille de route des trois directions comprend des éléments de contexte qui listent les troubles mentaux les plus répandus, dont l'autisme. C'est là un point symptomatique des difficultés et des confusions auxquelles il nous faut faire face. Je dois ainsi rencontrer trois associations de familles et deux associations de personnes avec autisme, le 20 février prochain, afin d'évaluer les modalités de leur éventuelle collaboration avec le Conseil. Je suis ouvert à toute perspective.
M. René-Paul Savary . - J'ai perçu parmi les familles la revendication que l'autisme soit reconnu spécifiquement, tandis qu'on devrait plutôt parler de troubles évolutifs de développement.
M. Michel Amiel , rapporteur . - On parle volontiers de champ autistique.
Professeur Alain Ehrenberg . - Dans les milieux cliniques, il est dit que lorsque vous connaissez un autiste, vous n'en connaissez qu'un. L'autisme recèle une extrême variété de cas et de symptômes, ce qui implique une grande souplesse dans l'emploi des mots. Dans un tel contexte, les mots ne font pas sens, mais seul leur emploi dans une construction donnée.
M. Yves Daudigny , président. - Merci, Monsieur le Professeur, de vous être déplacé jusqu'à nous. Vous êtes le premier sociologue reçu par notre mission. Nous avons noté que le Conseil national de la santé mentale fonctionnait sans budget et moyens. Nous le retiendrons ! Nous avons éprouvé un grand intérêt à vous écouter et nous vous en remercions.
Audition conjointe de M. Daniel Marcelli, professeur émérite de psychiatrie de l'enfant et de l'adolescent, et du Pr Viviane Kovess-Masféty, présidente de la commission spécialisée évaluation, stratégie et prospective (CSESP) du Haut Conseil de la santé publique (HCSP)
M. Yves Daudigny , président . - Mes chers collègues, notre première audition de l'après-midi portera plus particulièrement sur le suicide des jeunes, une question que nous avons relativement peu abordée jusqu'ici.
Nous recevons le professeur Daniel Marcelli, pédopsychiatre, professeur émérite de psychiatrie de l'enfant et de l'adolescent et ancien chef du service de psychiatrie infanto-juvénile du centre hospitalier universitaire de Poitiers, ainsi que le professeur Viviane Kovess-Masféty, présidente de la commission spécialisée Évaluation, stratégie et prospective du Haut Conseil de la santé publique, que nous avons déjà eu le plaisir d'accueillir lors d'une précédente audition.
Le suicide est aujourd'hui la deuxième cause de mortalité chez les jeunes, après les accidents de la route, et il semble que les adolescents soient plus nombreux ces dernières années à exprimer des idées suicidaires. Si ce phénomène est avéré, comment l'expliquer ? Comment améliorer la prévention ?
Madame Kovess-Masféty, monsieur Marcelli, je vous cède la parole pour un propos introductif. Vous serez ensuite interrogés par notre rapporteur, Michel Amiel, et par les autres membres de la mission d'information.
Je rappelle que cette audition est ouverte au public et à la presse.
Mme Viviane Kovess-Masféty, présidente de la commission spécialisée Évaluation, stratégie et prospective du Haut Conseil de la santé publique . - Je commencerai par traiter du suicide, après quoi, si nous en avons le temps, je compléterai mon intervention de la dernière fois par quelques développements sur l'organisation des soins et la territorialisation.
Mon exposé sur le suicide vous étonnera probablement. Il découle directement de l'évaluation réalisée par le Haut Conseil de la santé publique du Programme national d'actions contre le suicide, un travail auquel j'ai participé comme psychiatre et épidémiologiste, spécialiste de l'épidémiologie du suicide.
Le suicide est une situation dont l'impact social est très important mais qui est très rare. Les 10 000 suicides enregistrés en France chaque année représentent 2 % des décès. Par comparaison, les tumeurs entraînent 29 % des décès et les maladies de l'appareil cardio-vasculaire, 28 %. Le suicide est, dit-on, la deuxième cause de mortalité des jeunes. Cette présentation est un peu artificielle car les jeunes ne meurent pas - je veux dire que leur mortalité est très faible. À la vérité, le suicide est extraordinairement rare, fort heureusement.
Par ailleurs, il convient de bien distinguer les idées suicidaires, les tentatives de suicide et ce qu'on appelle le suicide complété. Les fréquences de ces phénomènes sont très différentes, comme les populations concernées ; partant, les actions à mener le sont également. Il faut cesser de penser qu'une personne ayant une idée suicidaire est un suicidant potentiel ! En une année, sur 100 000 personnes, 4 000 auront une idée suicidaire mais 180 feront une tentative, parmi lesquelles 16 compléteront leur suicide.
De nombreux programmes de prévention du suicide ont en réalité pour objectif de réduire les idées suicidaires ou les tentatives de suicide. Or il s'agit de phénomènes assez différents sur le plan épidémiologique, même s'ils sont évidemment liés, puisqu'avoir fait une tentative de suicide entraîne toujours un risque suicidaire.
La France se trouve dans une situation moyenne parmi les pays industrialisés pour les idées suicidaires, les tentatives de suicide et les décès par suicide. Au sein de notre pays, on constate d'importantes disparités géographiques, notamment entre le sud-ouest et l'ouest. La carte est ainsi très contrastée, étant entendu que les taux de suicide sont standardisés, c'est-à-dire que les données, qui dépendent beaucoup de l'âge et du sexe, sont redressées pour que l'on puisse les comparer entre elles.
Les disparités sont fortes également selon les classes d'âge. Il faut garder à l'esprit que le suicide des jeunes est extraordinairement rare car la littérature internationale fait apparaître que de nombreux programmes de prévention du suicide ont eu des effets inverses à ceux recherchés, en particulier chez les jeunes, une population très fragile pour laquelle les interventions sont loin d'être évidentes. Souvenons-nous donc bien que 57 % des suicides ont lieu après 35 ans et 28 % après 65 ans.
La courbe des tentatives de suicide est très différente de celle des suicides. En d'autres termes, la prévalence du suicide est d'autant plus élevée, en proportion, que les personnes sont âgées ; en volume, comme il y a moins de personnes âgées, elles ne représentent que 28 % du total mais cela fait tout de même beaucoup.
En ce qui concerne les tentatives de suicide, les seules données disponibles, non exhaustives et anciennes, proviennent de la Drees et des hospitalisations. Environ 200 000 personnes passent chaque année par le système de soins à la suite d'une tentative de suicide. Ces tentatives sont plutôt le fait de femmes, contrairement aux suicides complétés, avec un pic entre 10 et 20 ans. Le problème des tentatives de suicide et celui du suicide complété sont donc différents. Il faut en tenir compte dans la gestion du phénomène et dans les politiques de prévention.
Le suicide est un phénomène complexe, et il est important de continuer à le considérer comme tel. On sait qu'il y a des facteurs prédisposant, comme l'histoire familiale et, surtout, la présence d'une maladie mentale. La méthode de l'autopsie psychologique permet de reconstituer a posteriori les symptômes que présentait la personne suicidée, pour établir l'éventuelle présence d'une maladie mentale.
Un article célèbre, publié dans la revue The Lancet, a passé en revue les autopsies psychologiques menées dans le monde et démontré que 90 % des suicides sont en rapport avec une maladie mentale, les autres étant le fait de personnes qui présentaient des symptômes très proches de ces maladies. La maladie mentale est donc un facteur très important. Ainsi, souffrir d'un trouble bipolaire accroît considérablement le risque. Néanmoins, tous les déprimés n'ont pas de risque suicidaire : la génétique entre probablement en jeu.
Parmi les causes figurent aussi l'adversité précoce, en particulier les carences affectives et la maltraitance, des déficits, des traits de personnalité et des problèmes d'anxiété ou d'agressivité. L'abus de substances joue un rôle très important. De fait, les autopsies psychologiques montrent que l'alcool est impliqué dans un très grand nombre de suicides complétés. Interviennent aussi des événements de vie, qui peuvent faire passer de la dépression à l'idéation, puis au comportement suicidaire.
Il faut distinguer les facteurs distaux - une histoire familiale, la présence de maladies mentales -, les facteurs médiateurs - traits de personnalité, agressivité, impulsivité - et ce qu'on appelle le facteur précipitant - un événement de vie. De nombreuses études ont été menées sur le type d'événements de vie pouvant précipiter le suicide : ce sont souvent des blessures narcissiques, des humiliations, ou des événements devant lesquels la personne se sent piégée. À cela s'ajoutent les facteurs environnementaux, par exemple l'accès aux moyens létaux. De nombreuses politiques de prévention du suicide visent à diminuer l'accès aux moyens létaux : c'est dans cet esprit que l'on couvre des ponts ou que l'on équipe des lignes de métro de dispositifs anti-suicide.
En matière de prévention, l'essentiel est de bien cibler les interventions, notamment en fonction des groupes d'âge et, éventuellement, des groupes professionnels. Le suicide touche essentiellement les hommes d'âge moyen ou âgés présentant des antécédents de tentative et souffrant de troubles mentaux suicidogènes. Le temps me manque pour parler des groupes professionnels mais je vous signale que le taux de suicide des médecins est très élevé. Dans l'opinion publique, la prévalence du suicide est importante surtout chez les agriculteurs ; en réalité, elle est beaucoup plus élevée chez les médecins, notamment les anesthésistes et les psychiatres mais aussi chez les infirmières. Être constamment confronté à la mort et à la douleur peut aggraver les risques. A contrario, le taux de suicide des enseignants est inférieur de moitié à la moyenne.
Le professeur Jean-Louis Terra, qui a beaucoup travaillé sur la prévention du suicide, a montré qu'avoir fait une tentative de suicide multiplie par 30 le risque suicidaire. Un trouble bipolaire le multiplie par 28, la dépendance à l'alcool par 22, la dépression par 20, la schizophrénie par 8 et un trouble de la personnalité par 3. Bien entendu, ces facteurs s'additionnent. Comprenons-nous bien : il s'agit de statistiques, et des personnes souffrant d'un trouble bipolaire peuvent très bien ne jamais tenter de se suicider ; reste que le trouble bipolaire est un facteur de risque important.
Le suicide est un phénomène complexe et multifactoriel, dans lequel les troubles psychiatriques sont impliqués dans 90 % des cas. Dans l'opinion et dans la presse, on insiste beaucoup sur les événements extérieurs déclencheurs mais le poids des fragilités personnels est prépondérant.
Les modes d'action jugés les plus efficaces dans la littérature sont la restriction de l'accès aux moyens létaux, le maintien d'un contact avec les personnes à risque, l'organisation des soins autour d'interventions efficaces, la continuité effective des soins après une tentative de suicide et la formation des professionnels, parmi lesquels les médecins généralistes.
La rareté du suicide complété complique l'identification des moyens d'action les plus efficaces. Les protocoles à mettre en place sont très complexes. Les Suédois, par exemple, sont parvenus par la formation de leurs généralistes à faire diminuer le taux de suicide sur une île suffisamment grande pour qu'on puisse y mener une étude épidémiologique. D'ailleurs, quand les médecins formés ont quitté l'île, le taux de suicide est remonté...
La formation des médecins généralistes à la détection de la dépression, à la détection de la suicidalité et à la gestion des problèmes d'alcool, en liaison étroite avec le système psychiatrique, est probablement l'un des moyens les plus efficaces pour lutter contre le suicide. En somme, un système de santé mentale qui fonctionne est la meilleure prévention du suicide.
Je vous livre, pour terminer, nos recommandations générales : intégrer le suicide dans les politiques de santé mentale et de psychiatrie ; ne surtout pas faire du suicide une grande cause nationale mais développer une politique pérenne et pilotée à long terme, plutôt que des plans ou des programmes ; cibler les moyens sur les personnes à risque élevé plutôt que de les disperser sur des actions mal ciblées ; privilégier l'action au niveau des bassins de vie et de soins, les problématiques n'étant pas les mêmes selon les régions.
M. Daniel Marcelli, professeur émérite de psychiatrie de l'enfant et de l'adolescent . - Mme Kovess-Masféty a traité du suicide d'une manière générale. Je m'attacherai pour ma part au suicide des adolescents et des mineurs.
Celui-ci se caractérise par un faible taux de mortalité et un très fort taux de morbidité. En d'autres termes, l'écart entre le nombre de tentatives de suicide et le nombre de suicides complétés est plus important à cet âge qu'à tous les autres âges de la vie : on enregistre beaucoup plus de tentatives de suicide que de suicides.
Depuis un certain nombre d'années, la mortalité par suicide des adolescents a sensiblement diminué, du fait notamment d'une action sur l'accès aux armes à feu et aux médicaments. Depuis que le Dafalgan est vendu par boîtes de 8 comprimés au lieu de 36, on n'enregistre quasiment plus de décès par insuffisance hépatique aiguë ! Mon confrère Michel Amiel ne dira pas le contraire. J'invite la mission d'information à être très attentive sur ce point, la plupart des tentatives de suicide des mineurs étant médicamenteuses. Il faut se pencher en particulier sur le problème de la pharmacie familiale.
En revanche, on assiste à une augmentation des tentatives de suicide à l'adolescence. En outre, plus on en parle, plus il y en a : la tentative de suicide à l'adolescence est devenue un moyen de communication pour exprimer sa souffrance. Ces tentatives, heureusement non mortelles, sont un moyen d'appel et de communication.
Du coup, la fréquence des maladies mentales est moins importante à l'adolescence qu'aux autres âges de la vie. Un jeune qui essaie de se suicider ne veut pas mourir ; il veut vivre mais vivre autrement. Il est impératif que sa situation fasse l'objet d'une évaluation par des professionnels de santé et qu'un changement se produise dans sa vie. S'il est replacé dans les mêmes conditions de vie, il fera une nouvelle tentative et finira par avoir des séquelles graves, voire par se tuer. Un changement après la tentative de suicide est l'un des éléments les plus importants de la prise en charge des suicidants de moins de 18 ans.
M. Michel Amiel , rapporteur . - Pourriez-vous être plus précis sur le repérage, en particulier chez les jeunes ? Comment repérer les jeunes qui présentent un risque pour prévenir le passage à l'acte ?
M. Daniel Marcelli . - Plus on est en amont, moins les signes sont spécifiques : ce sont des indicateurs de santé globale, comme un retrait, des marques de dépressivité, un repli scolaire, un isolement ou un début de rupture scolaire. Plus un adolescent présente de tels signes de difficulté, plus il est important de lui faire rencontrer un professionnel capable de procéder à une évaluation générale.
Le signe le plus spécifique d'un risque suicidaire, c'est d'avoir déjà fait une tentative. En d'autres termes, à chaque tentative de suicide, il est impératif de réaliser une évaluation et d'assurer un suivi. Une consultation ne suffit pas ; il en faut six ou huit pendant trois à six mois.
Mme Viviane Kovess-Masféty . - Le repérage est compliqué par le fait que l'adolescence est une période difficile. Les adolescents sont rarement joyeux 24 heures sur 24... On ne va pas évaluer tous les adolescents un peu tristes et qui se replient sur eux-mêmes ! Une évaluation psychiatrique sophistiquée peut même être contre-productive.
En tant qu'épidémiologiste, je pense qu'il faut toujours avoir une idée des ordres de grandeur. Les adolescents qui se replient sur mêmes et sont tristes sont probablement un bon cinquième du total, voire plus. Je parle, moi, de 1 % des adolescents, et probablement moins.
Un travail scientifique important est actuellement mené pour dépister la schizophrénie débutante ou les signes prépsychotiques, afin d'éviter le passage psychotique délirant ou de prendre en charge le jeune dès qu'il se produit, presque comme dans une urgence cardiologique. L'objectif est que l'épisode dure le moins longtemps possible et que le jeune ait le plus de chances possibles de ne pas récidiver.
M. Daniel Marcelli . - Des études ont été menées en Nouvelle-Zélande sur la prévention de la décompensation psychotique de jeunes fragiles, avec des jeunes à haut risque et à très haut risque de vulnérabilité psychotique. Elles ont montré que s'occuper des jeunes, de quelque manière que ce soit, réduit en général le risque de décompensation.
Par ailleurs, sur le plan médicamenteux, pour réduire le risque d'apparition d'une décompensation psychotique, il faut accepter de traiter 9 patients qui n'auraient probablement pas de décompensation pour 1 patient risquant d'en avoir une. Cela soulève un problème majeur sur le plan épidémiologique et sur le plan des traitements : faut-il soigner par voie médicamenteuse 9 personnes qui n'auront jamais rien pour prévenir la survenance d'un risque chez la dixième ? Les approches relationnelles, en revanche, sont bénéfiques à tous. En matière de psychiatrie de l'enfant et de l'adolescent, ces approches ont des impacts relativement plus forts et plus durables que les médicaments. J'invite la mission d'information à y réfléchir.
M. Michel Amiel , rapporteur . - En tant que psychiatres, quel regard portez-vous sur la dimension sociale du suicide ? Pensez-vous que notre société moderne augmente le risque suicidaire ?
Mme Viviane Kovess-Masféty . - Le taux de suicide est mesuré : il n'a pas varié et a même tendance à diminuer. Pourtant, tout le monde est toujours persuadé qu'il augmente ! Les tentatives, elles, sont beaucoup plus difficiles à recenser. La Drees comptabilise les hospitalisations à la suite d'une tentative de suicide mais toutes les tentatives ne sont pas dénombrées.
Les relations entre le taux de suicide et les facteurs sociaux ont été très discutées, en particulier s'agissant du chômage et des difficultés économiques ; elles sont loin d'être évidentes. Ce qui m'étonne, c'est la croyance très répandue en France en une origine sociale du suicide, alors que les données scientifiques montrent que 90 % des suicidés souffraient d'une maladie mentale.
Je ne prétends pas qu'il n'y ait aucune relation entre les maladies mentales et les facteurs sociaux. Lors de ma précédente intervention devant la mission d'information, j'ai longuement expliqué que des liens existent mais que l'inférence causale est loin d'être évidente.
Le discours tenu est un problème pour la psychiatrie, parce qu'il équivaut à une forme de déni de la maladie mentale. Si les gens se suicident parce qu'ils vivent des difficultés, cela occulte le fait qu'ils souffrent, par exemple, d'un trouble bipolaire ou d'une schizophrénie, et que notre système de soins n'est peut-être pas aussi efficace qu'on le pense pour les suivre sur le long terme. On insiste trop, en France, sur les causes sociales du suicide, au risque de nier la présence de maladies mentales sévères.
M. Michel Amiel , rapporteur . - Le professeur Marcelli a l'air plus nuancé...
M. Daniel Marcelli . - Il me semble en effet que les affirmations de Mme Kovess-Masféty doivent être nuancées. Les désorganisations et désorientations sociales sont conçues comme des causes du suicide depuis les travaux de Durkheim, qui parlait d'anomie.
Mme Viviane Kovess-Masféty . - Travaux aujourd'hui dépassés !
M. Daniel Marcelli . - Toute la difficulté est d'apprécier le poids pondéré des différents facteurs, étant entendu que le suicide résulte toujours d'une multiplicité de causes. Prétendre le réduire à une cause unique, c'est toujours s'égarer. Tous les schizophrènes ne se suicident pas, ni tous les malades déprimés... Or parmi les événements de vie qui peuvent jouer le rôle déclencheur figurent des facteurs d'anomie.
En ce qui concerne l'augmentation des tentatives de suicide à l'adolescence, je tiens à souligner le paradoxe devant lequel nos adolescents sont constamment placés : élevés dans la croyance religieuse que nous avons tous en partage, celle que leur corps leur appartient et que nul autre qu'eux n'a de droit sur lui, non plus que sur leur pensée, ils voient dans leur corps, quand ils ne vont pas bien, leur premier ennemi, parce que c'est par lui qu'ils souffrent. Frappant est ce paradoxe entre un discours social insistant sur l'autonomie et la tentation qu'a l'adolescent en souffrance de s'attaquer à son corps. Il y a donc bien un facteur social qui s'ajoute aux facteurs individuels. Opposer les deux dimensions serait réducteur et ne permettrait pas de tenir un raisonnement suffisamment souple pour saisir le problème.
Mme Maryvonne Blondin . - Monsieur Marcelli, en matière de détection et de prévention, comment concevez-vous l'articulation des psychiatres avec l'éducation nationale ? Comment parvenir à un repérage précoce ?
Mme Brigitte Micouleau . - Les tentatives de suicide chez les adolescents, dont le nombre augmente, sont-elles le plus souvent pour eux un moyen de se faire remarquer ? Les adolescents ont-ils un rapport à la mort différent de celui des adultes ?
M. René-Paul Savary . - Monsieur Marcelli, madame Kovess-Masféty, comment analysez-vous le suicide kamikaze auquel peut conduire la radicalisation ?
Mme Viviane Kovess-Masféty . - En tant qu'épidémiologiste, je ne suis pas sûre que le nombre des tentatives de suicide chez les adolescents augmente, vu qu'elles ne sont pas dénombrées de façon fiable. On peut avoir l'impression d'une augmentation mais il n'y a là rien d'évident. Les données de la Drees, en tout cas, ne font apparaître aucune augmentation.
M. Daniel Marcelli . - Je me réjouis d'être interrogé sur l'Éducation nationale. Dans mon ancien service, nous avions mis en place des actions en direction des collèges et des lycées, dans le cadre desquelles des infirmiers recevaient les adolescents pour les écouter, puis, sur la base de ces entretiens, dressaient un bilan et, en cas de besoin, adressaient les jeunes à un service de suite.
Ces interventions, qui couvraient 80 % des lycées, avaient lieu en accord avec le rectorat comme les associations de parents d'élèves et, bien sûr, en liaison avec les médecins scolaires et le service de santé scolaire.
Ce système de repérage, qui permet une prévention en amont tout à fait remarquable, est toujours en fonction dans la Vienne - mon confrère Ludovic Gicquel pourrait vous en parler - et devrait être étendu. Seulement, ces initiatives reposent toujours sur l'énergie et la passion d'une personne, et je ne suis pas sûr qu'une généralisation soit possible en l'absence de tels investissements personnels.
Mme Viviane Kovess-Masféty . - Par quelle méthode avez-vous évalué l'efficacité de ces actions ?
M. Daniel Marcelli . - Donnez-moi entre 500 000 et 1 million d'euros et je ferai une étude au long cours... Je souhaiterais que des études soient menées mais, clinicien, je n'ai pas les moyens d'en faire. Mettre en cause un système sous prétexte qu'il n'y pas d'études, c'est un peu mettre la charrue avant les boeufs !
Mme Viviane Kovess-Masféty . - Je ne remets absolument pas en cause le bien-fondé de ce système mais, sur un sujet aussi sensible que le suicide des jeunes, il est important de distinguer ce que l'on croit de bonne foi et ce qui est vraiment prouvé. Les chercheurs français s'honoreraient en menant des évaluations sérieuses, comme il s'en fait partout en Europe. Nous pourrions ainsi identifier beaucoup plus facilement ce qui fonctionne et ce qui ne fonctionne pas.
M. Michel Amiel , rapporteur . - Notre attention a déjà été attirée sur ce point lors d'une précédente audition.
M. Daniel Marcelli . - Je suis si peu en désaccord avec Mme Kovess-Masféty que j'ai moi-même demandé, comme universitaire, qu'une autopsie psychologique soit réalisée à chaque suicide d'adolescent. Simplement, en tant que clinicien, j'ai pour devoir d'aider les gens qui souffrent et je dois tenir compte que, plus on intervient en amont, moins les symptômes sont spécifiques et plus il est difficile de cibler les actions.
Je suis gêné par l'idée que les adolescents chercheraient à se faire remarquer. Cette vision correspond à une stigmatisation et à une dénonciation. Toute tentative de suicide d'un adolescent est un appel à l'aide et une demande de changement. Un médecin doit lutter contre la stigmatisation dans le grand public, parmi les professionnels de santé et entre les adolescents eux-mêmes.
Pour ce qui est du rapport des adolescents à la mort, il est vrai que les idées de mort sont assez fréquentes à cette période de la vie mais on apprend aux jeunes médecins à les différencier des idées suicidaires, nettement moins fréquentes, des intentions suicidaires, encore moins fréquentes, et des projets suicidaires. Dans le cas d'un projet suicidaire, on a six jours pour réagir ; on a six semaines pour les intentions suicidaires, six mois pour les idées suicidaires. L'interrogation sur la mort fait partie de l'adolescence et de l'appropriation par le jeune de sa propre vie mais le clinicien doit être capable de différencier les phénomènes dont j'ai parlé.
S'agissant du suicide kamikaze, je vous indique que, comme président de la Fédération nationale des écoles des parents et des éducateurs, j'ai mis l'accent sur la prévention de la radicalité à l'adolescence. J'ai écrit sur ce thème un ouvrage, Avoir la rage ; du besoin de créer à l'envie de détruire, dans lequel j'analyse le processus de haine destructrice dans lequel s'engagent certains adolescents quand ils ne sont pas en mesure d'exprimer une capacité créatrice et qu'ils sont touchés par des vulnérabilités individuelles, familiales ou sociales. Un adolescent qui ne peut pas se sentir reconnu peut avoir la rage : or cette rage peut être source de création mais aussi, à défaut, de destruction.
Cette dimension psychologique se superpose à une dimension sociologique, qui met en jeu internet et des facteurs religieux, politiques et économiques. Je ne réduis donc pas ces phénomènes aux aspects individuels mais je pense que les jeunes touchés ont de vrais problèmes. Je pense à la jeune fille de seize ans récemment arrêtée : elle présente probablement des traits hystériques, même s'il n'est pas politiquement correct d'employer ce mot ; ce n'est pas une maladie en soi mais, dans une période de vulnérabilité, de telles personnes, sensibles à la sujétion, peuvent être récupérées par un séducteur radical et devenir capables de se suicider.
M. Yves Daudigny , présiden t. - Je suggère que Mme Kovess-Masféty termine son exposé sur les inégalités territoriales, après quoi M. Marcelli nous présentera le sien, sur la pédopsychiatrie.
Mme Viviane Kovess-Masféty . - Lors de ma première audition, j'ai insisté sur l'importance de l'organisation d'une pédopsychiatrie de liaison avec les services de protection de l'enfance et sur celle des actions de formation des professionnels de ces services, notamment en matière de reconnaissance précoce des signes de souffrance chez l'enfant.
La mission d'information m'a demandé de préciser le constat des fortes inégalités territoriales d'accès aux soins en pédopsychiatrie. Elle m'a également interrogée sur les effets de la réforme de l'organisation des soins dans les territoires et sur la coordination entre les différents facteurs de l'enfance.
En ce qui concerne les inégalités territoriales, le rapport du Haut Conseil de la santé publique montre que les écarts entre les taux d'équipement en lits d'hospitalisation à plein temps par département en psychiatrie infanto-juvénile ont plutôt tendance à augmenter sur la période étudiée. Si certaines ARS mettent en place des mécanismes de péréquation, de nombreuses zones sous-denses demeurent en psychiatrie et, de manière encore plus accentuée, en pédopsychiatrie. Il faut se représenter qu'il y a sept facultés de médecine sans professeur de pédopsychiatrie. Des problèmes se posent pour le recrutement de rééducateurs et d'orthophonistes, et la pédopsychiatrie libérale est assez rare.
L'agence de presse médicale a diffusé le chiffre de 2 500 pédopsychiatres. Je m'en suis étonnée car l'atlas de démographie médicale de 2016 n'en recense que 680.
J'en viens à la mise en place des groupements hospitaliers de territoire. La psychiatrie infanto-juvénile a une longue expérience de l'organisation par territoire. Il existe environ 320 secteurs infanto-juvéniles, dont 41 % dépendent d'hôpitaux non spécialisés en psychiatrie. Ils couvrent en moyenne 49 000 habitants de moins de vingt ans mais les variations sont considérables.
À l'analyse, on s'aperçoit que les moyens et les besoins sont très divers. En particulier, les secteurs dépendant d'hôpitaux généraux ont beaucoup de mal à obtenir des moyens. La psychiatrie ne connaît pas d'actes techniques et ne nécessite pas de machines importantes ; elle est fondée essentiellement sur des ressources humaines, donc du personnel. Elle est peu valorisée du fait que la plus grande part de son activité a lieu en dehors de l'hôpital.
Par ailleurs, les institutions psychiatriques, qui ne sont pas intégrées dans le système de la tarification à l'activité, servent beaucoup de variable d'ajustement, ce qui explique certaines difficultés survenues à la création des groupements hospitaliers de territoire.
L'article 69 de la loi du 26 janvier 2016 de modernisation de notre système de santé donne une reconnaissance législative à la mission de psychiatrie de secteur. Une distinction claire est opérée entre la politique de santé mentale et l'organisation de la psychiatrie : la santé mentale n'est pas de la responsabilité exclusive de la psychiatrie, laquelle doit s'intégrer dans la politique de santé mentale.
Un tiers environ de la psychiatrie a intégré les groupements hospitaliers de territoire sans difficulté. Quelques dérogations ont été accordées. Les groupements qui seront exclusivement psychiatriques sont marginaux.
Le projet territorial de santé mentale est une innovation très intéressante. Destiné à faciliter le parcours de l'usager, il inclut, bien au-delà de l'hôpital, les médecins généralistes, les familles et les proches, la psychiatrie de secteur et privée, les associations d'usagers et les élus locaux. Dans ces espaces de démocratie, un diagnostic territorial de santé mentale doit être établi, débouchant éventuellement sur des communautés psychiatriques de territoire permettant aux acteurs de se regrouper. La pédopsychiatrie doit faire partie des priorités des plans régionaux de santé et, surtout, être présente dans ces communautés psychiatriques de territoire, afin que la prise en charge des enfants et des adolescents soit considérée comme prioritaire.
Il importe aussi de rétablir l'accès aux soins en aménageant les modalités de gestion de la file active, parce que la psychiatrie est un peu asphyxiée, et de remédier aux carences constatées en matière de soins à temps complet. À cet égard, l'absence de lits n'est pas forcément un critère de modernité.
M. Daniel Marcelli . - Mon exposé est celui d'un professeur de psychiatrie de l'enfant et de l'adolescent, désormais émérite, ancien responsable d'un service puis d'un pôle de pédopsychiatrie et ancien directeur d'école d'orthophonie.
Je préside actuellement la Fédération nationale des écoles des parents et des éducateurs et je succéderai bientôt à Michel Wawrzyniak, que vous avez auditionné, à la présidence de la Société française de psychiatrie de l'enfant et de l'adolescent. Mes confrères m'ont exhorté à vous remettre deux ouvrages auxquels j'ai contribué : Enfance et psychopathologie, qui résume l'évolution de la pédopsychiatrie ces trente-cinq dernières années, et Adolescence et psychopathologie, dont un chapitre est consacré au suicide de l'adolescent.
Sans doute vous a-t-on abondamment parlé, et avec force chiffres, de la grande pauvreté de la pédopsychiatrie ; je suis tout à fait d'accord avec ce que Mme Kovess-Masféty vient de dire à ce propos. Que la pédopsychiatrie soit une spécialité en crise, tout le monde en convient.
Il faut dire que, dès le départ, elle s'est construite sur un territoire qui n'était pas le sien : la question des enfants qui n'arrivaient pas à suivre la scolarité, celle des jeunes délinquants et celle des enfants abandonnés.
En d'autres termes, elle s'est trouvée dès sa naissance en position d'extra-territorialité. Là réside la difficulté de notre discipline qui, transversale, n'est jamais totalement sur son terrain. Le seul domaine qui lui appartient en propre est l'autisme infantile, une pathologie qui fait aujourd'hui l'objet de conflits car certains voudraient en faire un handicap, ce que je considère comme une maltraitance à enfant : plus l'autisme est diagnostiqué précocement, plus fortes sont les chances que l'enfant, puis l'adulte, puisse vivre au milieu des autres d'une manière satisfaisante.
La crise de la pédopsychiatrie a trois causes majeures, dont la première tient aux usagers, à commencer par les parents.
La demande des parents connaît une croissance considérable, parce que ceux-ci sont de plus en plus sensibles aux questions touchant au développement de leur enfant. Ils s'inquiètent très vite d'une possible déviance développementale, et leur niveau de connaissance a beaucoup augmenté : tous les parents d'aujourd'hui savent que les bébés ont des compétences qu'il faut stimuler. Dans le même temps, l'incertitude est de plus en plus forte sur la conduite à tenir dans l'éducation car il n'y a plus de norme éducative. Nous serons donc de plus en plus confrontés à des déviances plus ou moins importantes.
Du côté des usagers enfants, la sémiologie a profondément évolué : les enfants d'aujourd'hui ne sont pas les mêmes que ceux d'il y a cinquante ou soixante ans. Autrefois, on voyait beaucoup plus de pathologies du repli et de l'inhibition, comme le bégaiement, qui a aujourd'hui presque disparu. Désormais, on voit des enfants instables, agités, hyperactifs, qui présentent des troubles comportementaux, par exemple oppositionnels. En somme, les pathologies ont changé complètement. Or les équipes de pédopsychiatrie n'ont peut-être pas été formées pour s'adapter à ce changement.
Par ailleurs, les jeunes d'aujourd'hui, surtout les adolescents, quand ils souffrent, n'ont pas honte de parler, comme il y a cinquante ans : ils crient, protestent, réclament d'aller mieux. Ils ont d'ailleurs raison et il faut y voir un progrès.
Les troubles qui se développent aujourd'hui connaissent des variations relativement importantes d'un pays à l'autre, ce qui soulève deux questions : quels sont les critères de diagnostic utilisés et quelle est l'influence des différentes conditions éducatives ? Pour comprendre les enjeux de la pédopsychiatrie, il faut mettre en rapport les critères de diagnostic et les conditions éducatives.
La deuxième cause de crise se situe du côté de la théorie : la pédopsychiatrie n'a plus de référence théorique unifiée sur le développement de l'enfant, à l'instar des modèles de compréhension qui ont longtemps existé autour d'Henri Wallon, Jean Piaget ou Sigmund Freud. Il existe une myriade d'études mais plus personne n'est capable d'élaborer une conception générale de l'enfant. Résultat : il y a une confusion constante entre les différents niveaux, en particulier entre le mind et le brain, certains tentant de réduire le premier au second. Notre discipline est vulnérable, parce qu'elle repose beaucoup sur des récits, des histoires de vie, un matériau moins objectivable que les mécanismes à l'oeuvre dans le brain.
Une autre confusion, très grave, sévit dans notre discipline : celle qui consiste à croire que les conditions d'émergence d'une conduite sont inverses des conditions entraînant la désorganisation de celle-ci. Par exemple, les nécessités pour qu'émerge le langage sont beaucoup plus variées que les phénomènes provoquant sa détérioration : l'acquisition du langage met en jeu, outre certaines aires du cerveau, l'environnement, la langue parlée autour de soi et la qualité relationnelle, entre autres facteurs. Or cette confusion entraîne une perversion permanente du raisonnement. La pédopsychiatrie est, de ce point de vue, assez différente de la pathologie somatique traditionnelle et même de la psychiatrie de l'adulte. Elle se rapproche, dans sa dimension développementale, de la problématique pédiatrique : le pédiatre ne considère pas seulement la santé présente de l'enfant mais son devenir - par exemple son potentiel de croissance, au-delà de sa courbe passée.
Au moment où la psychopathologie a perdu l'unité théorique, les parents ont perdu la clé de l'éducation, parce que les enjeux éducatifs ont changé. Jusqu'aux années soixante-dix, l'enjeu principal était d'avoir un enfant bien élevé, en fonction d'un code éducatif. Depuis que le bébé est une personne, et une personne compétente, le souci principal des parents est de développer le potentiel de leur enfant. Or on savait comment faire pour qu'un enfant soit bien élevé mais, après cinquante ans de pédopsychiatrie, je ne sais pas ce qu'il faut faire pour qu'un enfant réalise le maximum de son potentiel. Je sais très bien ce qu'il faut faire pour léser ce potentiel mais, comme je l'ai expliqué il y a quelques instants, ce qui développe n'est pas forcément l'inverse de ce qui altère. Bref, ce n'est pas l'inverse de ce qui crée la pathologie qui crée la santé.
Sur le plan de la théorie, j'ajoute que c'est la dépendance qui nous a rendus humains. Fondamentalement, le bébé est dépendant mais aussi l'enfant et l'adolescent. Or notre société a institué l'autonomie comme valeur sociale et transformé la dépendance en pathologie. Nous travaillons donc sur une problématique disqualifiée par la société.
Pour moi, être dépendant est un facteur positif, un facteur d'épanouissement de l'être humain. On parle partout d'autonomie : mais que veut-dire l'autonomie d'un enfant de trois ans ? Notre société fait entièrement fausse route ! Elle envoie des messages totalement contradictoires, qui égarent les parents.
La troisième raison des problèmes tient à la pratique. La psychopathologie a un champ d'exercice très vaste et aux contours flous avec la psychologie du développement, la pédiatrie, la neurologie et la neuro-cognition mais aussi l'éducation nationale, les services sociaux, la prise en charge du handicap, la justice et la protection judiciaire de la jeunesse, le transculturel et le transgénérationnel. Toutes ces dimensions doivent être prises en compte car les pathologies pédopsychiatriques sont toujours multifactorielles et multimodales, comme l'est aussi, éminemment, le suicide de l'enfant ou de l'adolescent.
En outre, le pédopsychiatre travaille avec des partenaires variés : psychologues, psychothérapeutes, orthophonistes, psychomotriciens, ergothérapeutes, assistantes sociales, infirmiers, psychorééducateurs. Il doit être un chef d'orchestre, en gardant à l'esprit que le cumul d'actions thérapeutiques n'est pas une garantie d'efficacité.
De fait, le pédopsychiatre a vocation à sélectionner et hiérarchiser les actions de soin. Le ferait-on disparaître, les actions de soin se multiplieraient sans que les enfants aillent mieux ni que leurs parents y voient plus clair, au contraire.
C'est pourquoi il est essentiel de bien former les pédopsychiatres. Capitale, la question est aussi conflictuelle, dans la mesure où elle touche au troisième cycle universitaire, dont une réforme est rendue nécessaire par l'alignement sur les autres pays européens.
La pédopsychiatrie, spécialité de plein exercice et discipline à part entière, puisqu'elle dispose d'une reconnaissance spécifique au sein du Conseil national des universités, a été inventée dans notre pays. Jusqu'à présent, devenir pédopsychiatre supposait de suivre, après son DES de psychiatrie ou de pédiatrie, deux années complémentaires comportant trois stages de pédopsychiatrie et, selon la filière d'origine, un stage de pédiatrie ou un stage de psychiatrie adulte. En pratique, quasiment aucun pédopsychiatre n'était issu de la pédiatrie, ce qui était regrettable. Or il est aujourd'hui question de réduire cette période complémentaire : une telle réduction serait extrêmement dangereuse car elle reviendrait à tirer un trait sur la richesse et la transversalité de la pédopsychiatrie. J'ai pour ma part une triple formation de psychiatre, neurologue et pédiatre : un tel parcours, devenu aujourd'hui impossible, était certes un peu long mais il donnait une vision élargie.
Les étudiants psychiatres qui ne veulent pas faire de pédopsychiatrie considèrent comme une entrave l'obligation d'accomplir un semestre de pédopsychiatrie dans le cadre de leur DES.
Ils veulent la suppression de ce semestre pour pouvoir se consacrer à l'une des nombreuses sous-spécialités que comprend le DES de psychiatrie, comme l'addictologie psychiatrique ou la géronto-psychiatrie. Or nous voulons, nous, garder nos compétences en pédopsychiatrie. Pour ma part, je plaide pour un tronc commun de deux ans en psychiatrie, suivi de trois à quatre années de spécialité en pédopsychiatrie.
En ce qui concerne le nombre de pédopsychiatres, sur lequel Mme Kovess-Masféty s'est interrogée, il est plus élevé si l'on considère les praticiens reconnus par le Conseil de l'Ordre des médecins que si l'on recense seulement ceux validés par les facultés de médecine. Le problème d'effectif est lié au caractère déficitaire de la pédopsychiatrie exercée en ville. De fait, la discipline est moins rémunératrice que toutes les autres - psychiatrie, médecine générale et pédiatrie -, parce qu'un premier entretien avec un enfant et ses parents dure en moyenne plus d'une heure. Tant que cette spécificité ne sera pas reconnue par un tarif CNPSY particulier, il n'y aura aucun pédopsychiatre en ville. S'il y en avait, l'accès à la pédopsychiatrie serait plus large, ce qui serait préférable du point de vue du service rendu à la population.
Du côté du secteur public, il faut que les centres médico-psychologiques soient au centre du soin, les centres spécialisés n'étant accessibles que par l'intermédiaire d'un médecin ou d'un centre médico-psychologique. Faute de cette hiérarchisation, les structures spécialisées sont saturées et les délais d'attente explosent.
Enfin, il est souhaitable de conserver une douzaine de lits d'hospitalisation pour 150 000 à 200 000 habitants. Il faut regrouper les trop nombreuses petites unités qui ne sont pas viables, parce qu'elles oscillent entre le vide et le trop-plein. Ces unités d'hospitalisation doivent être articulées avec les autres structures, en amont comme en aval.
Au-delà des chiffres, que vous connaissez déjà, j'ai tâché de vous faire comprendre les raisons de la situation difficile dans laquelle se trouve la pédopsychiatrie.
M. Yves Daudigny , président. - Madame Kovess-Masféty, monsieur Marcelli, nous vous remercions pour vos explications. Vous avez su nous communiquer votre passion !
Audition de Mme Isabelle Coutant, sociologue, chargée de recherche au CNRS et membre de l'Institut de recherche interdisciplinaire sur les enjeux sociaux
M. Alain Milon , président . - Nous recevons à présent Mme Isabelle Coutant, sociologue, chargée de recherche au CNRS et membre de l'Institut de recherche interdisciplinaire sur les enjeux sociaux.
Vous êtes, madame Coutant, la deuxième sociologue que nous recevons. L'apport des sciences sociales aux débats sur la psychiatrie nous paraît particulièrement intéressant. Vos travaux sur le sujet portant notamment sur la prise en charge des adolescents, nous souhaitons donc connaître votre point de vue sur la manière d'appréhender cette prise en charge et, plus largement, la psychiatrie des mineurs.
À la suite de votre propos introductif, des questions vous seront posées par notre rapporteur, Michel Amiel, et les autres membres de la mission d'information.
Je rappelle que cette audition est ouverte au public et à la presse.
Mme Isabelle Coutant, sociologue, chargée de recherche au CNRS et membre de l'Institut de recherche interdisciplinaire sur les enjeux sociaux . - Je me félicite de la place que vous accordez aux sciences sociales dans votre réflexion.
J'ai en effet travaillé sur la psychiatrie mais je m'intéresse, plus largement, aux transformations des milieux populaires, en particulier de la jeunesse populaire. C'est par l'étude de la délinquance des mineurs que j'en suis venue à m'intéresser aux troubles du comportement et à la pédopsychiatrie.
Pour définir les troubles psychiatriques, nous, sociologues, parlons de troubles repérés et labellisés comme tels par l'institution mais cette réponse est un peu une pirouette. Plus fondamentalement, nous voyons dans ces troubles un ingérable social. Ce point de vue est relatif, dans la mesure où la tolérance aux troubles et la capacité à les prendre en charge varient socialement, culturellement et selon les familles. On peut aussi définir les troubles psychiatriques plus simplement, comme des troubles invalidant les relations sociales ordinaires.
Sociologues et anthropologues s'intéressent à ces troubles de plusieurs manières. Héritée de Durkheim, une approche fondamentale consiste à étudier la dimension sociale et culturelle des troubles, c'est-à-dire ce qui ne ressortit pas à la biologie. De ce point de vue, les recherches montrent que la pondération entre le biologique et le socio-culturel varie selon les troubles. Dans le cas de la schizophrénie, par exemple, la part du biologique semble prépondérante, même s'il y a encore débat. D'autres troubles sont répartis d'une manière moins égale entre les cultures et les classes sociales.
Les sociologues étudient aussi la manière dont la société produit non seulement de la souffrance psychique mais aussi des modèles d'expression de celle-ci : en somme, la société elle-même prescrit des modèles d'inconduite, des façons de dévier.
S'agissant en particulier de l'adolescence, les sociologues la conçoivent comme une catégorie relative. Période qui pose problème à la société, elle est pensée comme une crise. Cette conception est apparue au XIX e siècle, en même temps que disparaissaient les groupes auto-organisés de jeunesse et les rites de passage. De fait, de nombreuses cultures et sociétés prévoient la prise en charge de ce moment, que nous percevons, nous, comme une crise, par le groupe adolescent lui-même, à travers des rites de passage marquant la fin de l'enfance.
Le XX e siècle a vu l'allongement de la jeunesse et la déconnection des seuils d'entrée dans l'âge adulte. Cet étirement rend le passage de l'enfance à la vie adulte particulièrement problématique, notamment, du point de vue des psychiatres et des psychologues, sur le plan psychique.
Pour définir l'adolescence, les sciences sociales elles-mêmes s'appuient sur des critères psychiques, à commencer par les remaniements psychiques liés à la puberté et la séparation d'avec les parents.
La souffrance adolescente, pensée dans le champ psychologique depuis les années 1950, n'est devenue un enjeu dans le champ politique qu'à partir des années 1990. Des circulaires ont été publiées préconisant de développer des lieux d'accueil, d'écoute et d'information spécifiques. Dans les années 2000, les maisons des adolescents ont été créées.
Cette prise en compte dans le champ politique est au confluent de plusieurs évolutions, parmi lesquelles la diffusion de la réflexion menée dans le champ de la santé mentale mais aussi l'inquiétude suscitée par l'évolution du taux de suicide : alors que, en 1950, les 65-74 ans se suicidaient près de cinq fois plus souvent que les 25-34 ans dans notre pays, le rapport n'était plus que de 1,5 en 1995. Le suicide n'est certes pas le seul indicateur mais cette évolution est révélatrice du statut social des âges et du « mal-être » de la jeunesse dans notre société. Un autre enjeu a contribué à l'émergence de la question dans le champ politique : l'essor des violences urbaines, sujet d'actualité.
On peut observer aussi qu'il existe une demande sociale, puisque la file active en psychiatrie infanto-juvénile a doublé entre 1986 et 2000, l'augmentation concernant tous les secteurs : le secteur médico-éducatif, l'aide à l'enfance, le secteur socio-éducatif. Aujourd'hui, les multi-suivis en milieu ouvert se développent, tandis que déclinent les suivis en institution, qui étaient le modèle dominant dans les années 1970.
En ce qui concerne les troubles du comportement, j'ai mené deux enquêtes de plusieurs mois : la première dans un service psychiatrique fermé pour adolescents, un service d'hospitalisation dit de crise, la seconde, à l'autre pôle du champ de la santé mentale, dans une maison des adolescents, donc à la lisière du travail social.
La prise en charge de ces troubles peut être envisagée de deux manières.
D'abord, on peut considérer qu'il s'agit d'une médicalisation excessive de questions sociales. De fait, la figure de l'enfant caractériel, instable, est apparue à la fin du XIX e siècle avec la massification scolaire, certains comportements liés à un milieu social étant considérés comme pathologiques alors qu'ils n'étaient simplement pas ceux attendus par l'école.
Des travaux critiques, en sociologie, considèrent qu'on médicalise excessivement ce qui ne relève pas de la pathologie. Après le repérage des déviances comportementales par l'institution scolaire, les professionnels de la psychiatrie sont souvent gênés ; ils s'interrogent sur la légitimité de l'intervention médicale. Un enfant qui n'est pas contenu par l'école doit-il toujours être médicalisé ?
Les enfants relèvent parfois de plusieurs institutions qui se renvoient la balle. Lors de mes travaux, j'ai relevé que 22 % des enfants étaient suivis par la justice des mineurs. En hospitalisation fermée à temps plein, ils étaient 50 %.
Les psychiatres que j'ai rencontrés avaient voulu créer un service d'hospitalisation car le service de pédiatrie, qui prenait en charge ces enfants à leur arrivée à l'hôpital, n'était pas adapté. Eux qui avaient le sentiment de soigner le mal-être des cités pensaient que si les foyers éducatifs étaient mieux outillés, les cas pourraient être gérés sans eux. On est toujours sur une crête, d'autant que les psychiatres ont conscience du risque de stigmatisation postérieure à la prise en charge psychiatrique, qu'il ne faut pas négliger.
Le cursus classique commence par le signalement de troubles du comportement à l'école, avant l'entrée dans le circuit sanitaire. En tant que sociologue, il est frappant de noter qu'à ce moment-là, ce qui s'exprime en premier, c'est le désarroi de l'éducateur, avant même la souffrance de l'adolescent. Le psychiatre demande à l'éducateur : « Pourquoi pensez-vous que nous traiterons ce cas mieux que vous ? » Il est intéressant d'observer à quel point la psychiatrie s'est diffusée dans la société. Chacun, éducateur ou juge, diagnostique lui-même des troubles du comportement, avec l'idée que la psychiatrie constitue le recours.
La différence entre la pédopsychiatrie et la psychiatrie adulte me semble être le travail avec les familles. L'influence de la psychanalyse pousse chacun à lier le trouble de l'enfant à un dysfonctionnement familial. En psychiatrie de l'adolescent comme dans d'autres institutions encadrant la jeunesse, il s'agit de « travailler les relations familiales », selon la formule utilisée. Le « travail de l'alliance » est considéré comme la base de l'approche.
Si cette vision est commune aux différentes institutions, la catégorisation des psychiatres entre bons et mauvais parents est différente de celle des travailleurs sociaux et des magistrats. Pour un pédopsychiatre, un bon parent est celui avec lequel il va pouvoir travailler. Ainsi, un père qui avait amené aux urgences son fils menotté et qui exprimait un réel désarroi, avait été jugé aimant, capable d'une grande écoute et d'une grande attention par les psychiatres qui estimaient qu'ils allaient pouvoir travailler avec lui. Les institutions sociales et judiciaires l'auraient qualifié de père maltraitant.
Les soignants, en revanche, étaient horripilés par la suffisance des parents des classes supérieures, moins dociles vis-à-vis de l'institution.
Actuellement, travailler l'alliance avec les familles est primordial, sauf dans un cas où la rupture est nécessaire, celui des parents pervers. Ce sont les parents qui ne sont pas intéressés au premier chef par l'intérêt de l'enfant, comme par exemple ceux qui ne se manifestent qu'en cas de nouveau placement de leur enfant. Le travail qui doit être mené avec l'adolescent est alors le deuil de ses parents.
En tant que sociologue, je vois la pédopsychiatrie comme un lieu de contrainte, de contention mais aussi comme un lieu de socialisation. J'y ai noté une pédagogie de la réflexivité : les enfants apprennent à verbaliser leurs émotions. On repère d'ailleurs ceux qui sont passés par ces institutions à l'usage d'un certain type de paroles, telles que : « J'ai appris à m'écarter pour me calmer » ou : « J'ai appris à gérer mon stress ». Les soignants sont contents quand le patient a pu verbaliser. Cet apprentissage s'effectue aussi dans d'autres institutions.
En pratique, les soignants sont dans le bricolage, le tâtonnement - ce qui n'est pas péjoratif. Ils mobilisent différents référentiels théoriques, selon ce qui fonctionne ou non.
Le rôle des équipes, et notamment des aides-soignants et des agents hospitaliers, est essentiel pour transmettre les savoirs. Le temps d'échange est un garde-fou contre les excès de pouvoirs, de même que le tiers, c'est-à-dire les institutions socio-éducatives. Les soignants -j'ai plutôt côtoyé des psychiatres âgés- ont conscience de l'aspect totalitaire de la psychiatrie, contre lequel ils veulent se prémunir.
L'un des dysfonctionnements que j'ai observés porte sur le temps d'hospitalisation des mineurs relevant de l'aide sociale à l'enfance, parfois hospitalisés depuis un an alors qu'ils n'auraient dû l'être que pour un à trois mois. Ils étaient scolarisés, se déplaçaient en bus et revenaient le soir à l'hôpital parce qu'ils n'avaient pas de placement - le foyer n'était pas jugé adapté et leur cas faisait peur aux familles d'accueil. Pourtant, ils avaient moins de troubles qu'avant et les familles d'accueil auraient été accompagnées.
M. Alain Milon , président . - Merci. Pour ma part, je n'ai jamais apprécié l'emploi du terme de « classe » par les personnalités politiques. Le plafond des classes populaires sert-il de plancher aux classes moyennes ?
Mme Isabelle Coutant . - Le terme de « classe populaire » constitue une représentation relativement conflictuelle de la société puisqu'il sous-entend qu'il existe des groupes dont les intérêts divergent. J'utilise ce terme car il signifie que ses membres subissent une domination économique et sociale. Il signifie aussi qu'ils présentent des caractéristiques culturelles spécifiques, ce qui est moins le cas depuis la massification de la scolarisation.
Ce terme s'entend au sens wébérien : les chances de vie ne sont pas les mêmes dans toutes les classes. Les risques de santé, par exemple, diffèrent selon la place dans la division du travail.
M. Michel Amiel , rapporteur . - Il est intéressant pour nous d'entendre une vision issue des sciences sociales. Quel est le regard de la sociologie sur le fait psychique, l'institution, la société de contrôle et la prise en charge de la souffrance psychique et du suicide ?
Vos propos contredisent l'audition précédente : les chiffres des cas d'idées suicidaires et de suicides complétés n'ont pas augmenté ; quant aux tentatives de suicide, il est difficile d'en connaître le nombre car elles ne font pas toutes l'objet d'une hospitalisation.
Vous avez parlé des progrès du médicament, or aucun progrès n'a été réalisé dans les neuroleptiques depuis Delay et Deniker. En revanche, l'évolution de la relation à l'enfermement a profondément changé.
Mme Isabelle Coutant . - Dans l'ensemble des sociétés occidentales, hormis le Japon et l'Allemagne, on constate que le taux de suicide augmente avec l'âge ; en effet, le suicide est lié au sentiment d'être entouré, à l'intégration : les femmes se suicident moins que les hommes, les personnes mariées moins que les célibataires. Toutefois, depuis les chocs pétroliers, cette tendance s'est modifiée. Cela ne signifie pas que le taux de suicide des jeunes a explosé mais qu'il est significatif quant au statut de la jeunesse dans les sociétés occidentales depuis les années 1970.
L'institution psychiatrique a pris en compte les critiques sur la société de contrôle. Les soignants ont intégré l'analyse de Foucault, comme les pouvoirs publics. Mais il faut aussi souligner que les formes de gouvernement des sociétés contemporaines demandent un certain type de ressources aux individus. Les institutions normalisent les comportements. De ce point de vue, il s'agit bien de contrôle. Or j'analyse les institutions comme des lieux d'acculturation, d'apprentissage de normes, de valeurs sans lesquelles il n'y a pas de vie commune possible.
M. René-Paul Savary . - Comment définissez-vous les soignants ? Vous avez parlé de l'équipe comme garde-fou. S'agit-il de l'équipe de soignants, ou de l'équipe pluridisciplinaire incluant les travailleurs sociaux et les juges des enfants ?
Mme Isabelle Coutant . - Le terme de soignant utilisé à l'hôpital s'oppose à celui de soigné. Il s'agit de tous les adultes en charge de l'enfant, c'est-à-dire parfois aussi les éducateurs qui travaillent dans l'hôpital.
La fonction de garde-fou est remplie par les temps collectifs de parole. Ce peut être une réunion de transmission infirmière ou la synthèse autour d'un cas, parfois avec l'Éducation nationale.
M. René-Paul Savary . - Quid de l'ouverture sur la pratique en ville ?
Mme Isabelle Coutant . - Les professionnels de l'hôpital ou de la maison des adolescents se déplacent, travaillent avec l'Éducation nationale.
M. René-Paul Savary . - Y a-t-il des protocoles établis ?
Mme Isabelle Coutant . - Ces protocoles sont locaux, par exemple entre l'équipe soignante et le proviseur pour tenter une scolarisation en section d'enseignement général et professionnel adapté (Segpa). Dans ce cas, l'échelon est le département.
Mme Maryvonne Blondin . - Je voudrais évoquer le cas des adolescents à cheval entre plusieurs institutions, qualifiés de « patates chaudes » - pardonnez cette expression. Placés en foyer après avoir été retirés de familles d'accueil dépassées par leur violence, ils y agressent les éducateurs ou les autres jeunes. Après le recours à la police, ils sont placés en hôpital psychiatrique dont ils sortent dès le lendemain pour rentrer au foyer car ils ne relèvent pas de l'hospitalisation en psychiatrie. À leur retour, ils sont considérés comme des héros par les autres, avec un risque de contamination.
Par leurs actes, ces adolescents manifestent leur souffrance. En face, on constate le désarroi de toutes les parties prenantes. Localement, on trouve des solutions mais ce n'est qu'un bricolage qui demande une grande implication. Pouvez-vous nous apporter un remède, une solution ?
Mme Isabelle Coutant . - Cette catégorie de jeunes fait travailler les professionnels. Le service que j'ai étudié a été créé pour eux. L'hospitalisation y est courte car elle est conçue comme un temps d'évaluation. Les soignants se plaignent de l'absence de solutions d'aval, qu'ils appellent des « lits de suite ».
M. René-Paul Savary . - Ce pourrait être de petites unités.
Mme Maryvonne Blondin . - Chacun crée son modèle.
Mme Isabelle Coutant . - Le service que j'ai étudié était piégé puisque les autres institutions ne voulaient plus des jeunes ensuite, en aval.
Rappelons que le regard de la société sur ces troubles pose problème. Je connais une jeune femme hospitalisée à 16 ans pour une bouffée délirante qui n'a plus jamais eu affaire à la psychiatrie ensuite. L'adolescence est une période où rien n'est joué. Le travail préventif peut y être particulièrement efficace.
M. Alain Milon , président . - Merci.
Audition conjointe sur les « Dys- » Pr Paul Vert, professeur émérite de pédiatrie, membre de l'Académie nationale de médecine, Pr Mario Speranza, chef du service universitaire de psychiatrie de l'enfant et de l'adolescent du Centre hospitalier de Versailles, Pr Franck Ramus, directeur de recherches au CNRS et professeur attaché à l'Ecole Normale Supérieure, Dr Michel Habib, président de Résodys
M. Alain Milon , président . - Nous allons clore cette semaine nos auditions au Sénat. Deux déplacements seront organisés, l'un dans les Bouches-du-Rhône la semaine prochaine et l'autre dans le Nord la semaine suivante.
Nous avons décidé en bureau de concentrer nos auditions sur les associations de spécialistes de la prise en charge psychiatrique des mineurs. Plusieurs associations de psychiatres nous ont contactés pour nous demander de prendre en compte leurs points de vue. De même, plusieurs praticiens nous ont été signalés comme susceptibles de présenter un point de vue intéressant pour nos travaux. Ils nous feront parvenir une contribution écrite qui pourra être prise en compte dans le rapport.
Puisque notre rapport doit paraître la première semaine d'avril, pour respecter les délais imposés, il ne nous paraît pas raisonnable, au rapporteur et à moi-même, de prolonger nos auditions.
Je remercie M. le Pr Paul Vert, professeur émérite de pédiatrie, membre de l'Académie nationale de médecine, M. le Pr Mario Speranza, chef du service universitaire de psychiatrie de l'enfant et de l'adolescent du Centre hospitalier de Versailles, M. le Pr Franck Ramus, directeur de recherches au CNRS et professeur attaché à l'École normale supérieure et M. le Dr Michel Habib, président de Résodys, d'avoir accepté notre invitation.
M. le Dr Michel Habib, président de Résodys . - Je ne suis pas psychiatre mais neurologue. La dénomination Dys- est très française, nous sommes les seuls à y recourir, y compris dans le monde francophone. Le terme consacré est plutôt celui de « troubles spécifiques de l'apprentissage ». Historiquement, ce sujet est d'ordre psychopédagogique dans ses mécanismes présumés. Il est devenu neuroscientifique - M. Ramus en est le spécialiste français - et davantage neurologique que psychologique. Il reste néanmoins psychologique à un certain degré, d'où la présence de M. Speranza, pédopsychiatre. Nous sommes trois représentants spécialisés dans cette discipline.
Près de 10 % des enfants en âge d'être scolarisés ont des troubles de l'apprentissage, avec deux caractéristiques : ces difficultés entravent leur scolarité et ils ont une intelligence normale. Autrement dit, ils n'arrivent pas à apprendre malgré un quotient intellectuel normal.
Ces vingt dernières années, les travaux scientifiques nous ont aidés à comprendre les dysfonctionnements du cerveau à l'origine d'un certain nombre de problèmes, dont certains sont psychopathologiques ou psychoaffectifs. C'est tout le problème de la poule et de l'oeuf. Certains enfants ayant des difficultés à apprendre sont, par voie de conséquence, en souffrance psychologique mais des facteurs psychopathologiques peuvent aussi être à l'origine de difficultés d'apprentissage.
M. le Pr Mario Speranza, chef du service universitaire de psychiatrie de l'enfant et de l'adolescent du Centre hospitalier de Versailles. - Je suis pédopsychiatre et neuropédiatre car j'ai été formé en Italie, où l'on est passé d'un modèle psychopédagogique-psychologique à un modèle neurologique, en lien avec les formations des professionnels, au-delà des connaissances scientifiques qui ont aussi fait évoluer les pratiques.
Je partage le point de vue de M. Habib sur les spécificités cognitives empêchant l'enfant d'utiliser l'expérience éducative classique proposée dans sa famille ou à l'école.
Les troubles spécifiques de l'apprentissage font référence à des enfants présentant des spécificités cognitives dans le traitement de l'information, à la différence d'enfants souffrant de difficultés d'apprentissage pour des raisons multiples. Si conceptuellement, la spécificité est due à ces problèmes de fonctionnement cognitif, départager, dans tel cas individuel, ce qui est spécifiquement cognitif de ce qui est lié à des troubles psychopathologiques reste difficile. Chez certains enfants, c'est même très imbriqué. La théorie est complexe à mettre en pratique, or plus la situation est complexe, plus les facteurs sont multiples. Mais la trajectoire est parfois plus claire, avec des mécanismes plus simples.
M. le Pr Franck Ramus, directeur de recherches au CNRS et professeur attaché à l'École normale supérieure. - Je ne suis ni psychiatre, ni neurologue, mais juste un chercheur sur la dyslexie, au contact des patients mais sans intervention médicale. Les familles et leurs associations sont ma source principale d'information. Les recherches sur les causes des troubles Dys- sont menées par une communauté internationale qui travaille avec toutes les hypothèses et les méthodes possibles à différents niveaux d'investigation -psychologique, cognitif, cérébral, génétique - et sur l'environnement, qui peut moduler tous ces facteurs. On commence à comprendre la causalité des troubles Dys-, et notamment de la dyslexie, le plus connu et le plus étudié : les facteurs génétiques prédisposent à hauteur de 50 % à 60 % de la causalité mais il s'y ajoute des facteurs environnementaux... L'ensemble de ces facteurs engage le cerveau de l'enfant sur une trajectoire légèrement déviante qui implique des particularités cognitives entravant certains apprentissages scolaires ou non scolaires. De nombreuses études ont été publiées sur ce sujet.
M. le Pr Paul Vert, professeur émérite de pédiatrie, membre de l'Académie nationale de médecine. - Une séance de l'Académie nationale de médecine organisée par la commission handicap que je préside a étudié le thème qui nous réunit aujourd'hui. Je suis pédiatre néonatologiste avec également une fibre pharmacologique périnatale - je suis expert externe pour l'Agence nationale de sécurité du médicament.
À la fin de ma carrière de chef de service en néonatologie, j'ai travaillé durant douze ans dans certains centres d'action médicosociale précoce, où le dépistage des Dys- était réalisé avec des spécialistes de la famille et de la santé, au premier rang desquels les enseignants d'école maternelle, les meilleurs physiologistes du développement que nous ayons : un mois après la rentrée, ils savent détecter les enfants qui ne sauront pas tenir leur crayon...
Ce sujet nous tient à coeur car, statistiquement, c'est un problème majeur : 8 % des enfants sont concernés, tandis que l'on constate 20 % d'illettrisme chez les enfants entrant en sixième - dont de nombreux enfants dyslexiques, dyspraxiques et autres. Cette pathologie est en partie curable car ces enfants sont normalement intelligents. Un diagnostic précoce et un accompagnement convenable, par les professionnels et les parents, doit éviter de décourager l'enfant. Il est capable, le tout est de trouver de quoi et de l'aider dans cette démarche. Je rejoins M. Ramus sur l'étiologie et la diversité des causes, ce qui pose aussi la question de l'exposition intra-utérine à des médicaments.
Comment repérer ces enfants sans stigmatiser ni eux ni leurs familles ? Il y a quelque chose à inventer. L'éducation nationale joue un rôle fondamental. L'Académie de médecine avait auditionné M. Jean-Charles Ringard, inspecteur général de l'administration de l'Éducation nationale et de la recherche, président du comité scientifique de la Fédération nationale des Dys-. Un transfert de responsabilité s'est opéré du monde de la santé au monde de l'éducation, depuis la loi du 11 février 2005 qui impose l'intégration de l'enfant atteint de tels troubles dans les écoles et les collèges proches de son domicile, au même titre que les autres enfants. On a demandé aux enseignants de s'adapter. Ce n'est pas faisable d'emblée : des dispositions ont été prises dont l'inventaire serait utile pour savoir où l'on en est. Les auxiliaires de vie scolaire (AVS) jouent un rôle capital, même s'ils ont été recrutés selon des critères flous et différents selon les départements, et avec des compétences variables. Après quelques années d'accompagnement, de nombreux enfants récupèrent leurs capacités d'apprendre dans des limites acceptables.
M. Michel Amiel , rapporteur . - Je vous remercie de vos réponses. Ce sujet des Dys- a-t-il sa place dans notre mission d'information sur la situation de la psychiatrie des mineurs en France ?
Monsieur le professeur Vert, vous avez évoqué la loi de février 2005 sur le handicap qui a présidé à la création des Maisons départementales des personnes handicapées (MDPH). Ces établissements sont encombrés par un grand nombre de dossiers. Comment distinguer le retard lié à des troubles de l'apprentissage et celui lié aux troubles spécifiques Dys- ?
Maire d'une ville qui compte 2 000 enfants, je m'interroge sur la formation des AVS. Faut-il en faire un véritable métier, voire un diplôme, au même titre que les assistants familiaux ? Qu'en est-il du repérage précoce, garantie d'une meilleure prise en charge voire d'une probable guérison ?
M. Paul Vert. - M. Speranza, pédopsychiatre, vous répondra mieux que moi sur l'évolution - ou plutôt la révolution - dans la conception de ces troubles.
M. Mario Speranza. - Une première réponse se trouve dans la classification internationale des maladies (CIM-10) et le manuel diagnostique et statistique des troubles mentaux (DSM) utilisés dans la recherche et la clinique internationale.
Les troubles spécifiques de l'apprentissage font partie des troubles mentaux, dans une définition qui diffère un peu de celle de la psychiatrie. Les connaissances scientifiques permettent de classer ces troubles parmi les troubles neuro-développementaux, qui appartiennent aux troubles recensés dans les DSM. Dans un à deux ans, la CIM-11 réalisée par l'Organisation mondiale de la santé (OMS) ira probablement dans le même sens.
La plupart des enfants ayant des troubles spécifiques connaissent des difficultés d'adaptation avec parfois de véritables troubles psychopathologiques associés justifiant une identification et un accompagnement spécifique. Si certaines situations peuvent se passer de consultations psychiatriques, d'autres non.
Un trouble spécifique est défini par l'absence d'un trouble psychiatrique avéré, mais jusqu'à quel point peut-on mettre en évidence cette spécificité ? On a beaucoup progressé sur les méthodes d'évaluation mais la présence de troubles psychiatriques associés n'est pas exceptionnelle et peut souvent intervenir par la suite, même si ce n'est pas systématique. Parfois, certains enfants sont dyslexiques sur une base anxieuse mais des mécanismes psychopathologiques peuvent aussi susciter des problèmes d'apprentissage. Il est donc nécessaire que le psychiatre soit formé et qu'il appartienne à des équipes pluridisciplinaires s'occupant des enfants. Le problème réside plus dans la formation que dans les positions idéologiques - qui commencent à s'estomper.
M. Paul Vert. - J'ose prononcer le terme de sur-handicap. Souvent, des troubles psychologiques s'ajoutent au déficit qui est la traduction d'un problème organique. Les modifications de la neurobiologie actuelle ont été énormes. Jusque dans les années 1970, on pensait que l'enfant naissait avec un stock de neurones, dont il perdait la moitié à l'âge de cinq ans, que le cerveau s'agrandissait grâce aux connexions, aux synapses, puis que la neurogenèse était finie pour toujours. On sait désormais qu'il n'en est rien. On a observé une neurogenèse saisonnière pour la nidation chez les oiseaux et l'être humain est capable, plus ou moins, d'avoir une neurogenèse durant toute sa vie. Désormais, nous avons une vision dynamique des connexions avec une dynamique instantanée de la synapsogenèse. Ce sont des milliards de synapses qui changent. J'ai dirigé une unité de recherche de l'Inserm sur la neurologie et la pharmacologie.
On retrouve une évolutivité énorme chez l'animal. Ainsi, des foetus ou des nouveau-nés de souris dont la mère est soumise à un fort stress durant la gestation connaissent un développement synaptique atypique. Cela donne le vertige et justifie que l'on accorde toute notre attention à cette notion de sur-handicap et à la détresse des enfants qui, ne réussissant pas, sont en retrait par rapport à la famille et aux enseignants.
M. Michel Habib. - Le Pr Vert a fait allusion à des données neurologiques sur la dyslexie, la dyspraxie, la dyscalculie... Si l'enfant peut dépasser ces difficultés à parler, compter et autres, il pourra suivre une scolarité normale. L'imagerie cérébrale, qui détecte quelles parties du cerveau dysfonctionnent, a permis de conduire de nombreux travaux. Mais les dysfonctionnements observés sont-ils la cause ou la conséquence des difficultés d'apprentissage ? Selon les dernières études et grâce à l'imagerie de diffusion, nouvelle technologie qui fait apparaître les « câbles » et les connexions, ce serait plutôt la cause. Dans chacune de ces affections, la principale particularité du cerveau est de ne pas avoir de connectivité normale.
Ainsi, les difficultés de dyslexie préexistent aux problèmes de lecture. En revanche, cette anomalie est aussi présente dans les cas d'illettrisme - qui est également massivement lié à des causes environnementales. L'anomalie est donc génétique mais peut être aussi modifiée par l'environnement.
La majorité des professionnels s'occupant de ces enfants sont des orthophonistes - une profession difficile, qui nécessite de connaître les pathologies de la voix, le cancer du larynx, en passant par l'anatomie du cerveau... Il est difficile d'appréhender la manière dont ils y font face. Cette pathologie est complexe, due à des causes génétiques, environnementales, psychopathologiques, comme cela a été rappelé. Intéressons-nous à un aspect plus structurel, selon la sévérité du trouble. Si une majorité des enfants - 65 % à 70 % d'entre eux - peuvent être traités de façon ordinaire par orthophonie et un système scolaire volontaire, tout se passe bien. Mais pour les 30 % restants, il faudrait des équipes pluridisciplinaires, qui font défaut. En 2002, 25 centres hospitaliers universitaires ont créé des centres de référence pour les troubles de l'apprentissage mais qui ne peuvent recevoir qu'une infime partie des enfants. Cela ne suffit pas. Il faut une prise en charge pluridisciplinaire complexe avec des équipes réunissant des neurologues, des psychologues, des psychiatres, des orthophonistes, des psychomotriciens, des ergothérapeutes et des enseignants. Ne faisons pas l'économie d'une bonne structuration et d'un travail d'équipe.
M. Michel Amiel , rapporteur . - Pouvez-vous nous parler des AVS ?
M. Michel Habib. - On en voit toute l'utilité : parfois ils sont même surutilisés. Il est difficile de définir des critères absolus. Les MDPH ont des quantités de dossiers à traiter mais se heurtent aussi à un problème de qualité. Un médecin de MDPH ne peut être spécialisé dans tous les handicaps et doit recourir à des experts, qui souvent manquent, afin de trouver les bonnes mesures de compensation.
M. Franck Ramus. - Ce n'est pas à nous de définir les troubles Dys- par rapport à la psychiatrie. Restons-en aux classifications internationales de l'OMS et de l'Association américaine de psychiatrie. Le pire serait de réinventer la roue. C'est dans cet ensemble que forment les troubles neuro-développementaux que se trouve la catégorie des troubles de l'apprentissage ou du développement moteur. Certains sont plus ou moins dépendants de la psychiatrie, mais cela dépend plutôt de la répartition des pathologies entre les neurologues et les psychiatres.
Comment distinguer les vrais troubles Dys- des difficultés scolaires habituelles ? La dyslexie touche 5 % des enfants en âge scolaire, tandis que les difficultés d'apprentissage de la lecture en touchent 15 %. La dyslexie n'explique qu'une partie des difficultés d'apprentissage de la lecture.
Dans d'autres pays, notamment les États-Unis, a été adoptée une approche « réponse à l'intervention » extrêmement pragmatique et centrée sur les difficultés de l'enfant. Dans une première étape, on enseigne la lecture et le calcul sur la base des meilleurs standards éducatifs, avec des enseignants formés. Au cours du CP, on détecte les quelques enfants qui n'entrent pas dans ces enseignements, sans poser de diagnostic de dyslexie - celui-ci n'est possible que deux ans après le CP. Mais on n'attend pas ce diagnostic pour agir. La démarche est fondée sur les preuves, et notamment sur ce qui a bien marché, par exemple la lecture en petits groupes, grâce à des enseignants bien formés - ce serait le rôle de tous les enseignants de primaire.
On donne alors un nouvel enseignement de la lecture par des méthodes plus intrusives, systématiques, fonctionnant mieux que devant une classe entière. Grâce à ces innovations pédagogiques, des enfants en légère difficulté peuvent se maintenir dans leur classe. À défaut, il faut réaliser un bilan cognitif et identifier plus précisément la difficulté. Au bout d'un certain temps et à la fin d'un cheminement pédagogique, on peut poser un diagnostic. On ne devrait poser de diagnostic que sur le fondement d'une résistance à l'intervention pédagogique de première intention.
Cette approche « réponse à l'intervention » sur trois stades, théorisée aux États-Unis, a été mise en place dans plusieurs centaines d'écoles, pragmatiquement, à faible coût, et avec une efficacité certaine. Certes, il est des enfants qui résistent à ce dispositif. Il faut alors réaliser un bilan cognitif complet, un diagnostic, afin de les orienter vers les professionnels de santé.
M. Michel Amiel , rapporteur . - A-t-on une approche épidémiologique dans l'espace et dans le temps ? Les Français ne sont pas les meilleurs en la matière...
M. Franck Ramus. - Tout à fait, aucune étude épidémiologique sur les troubles de l'apprentissage n'a été réalisée en France. Il en existe quelques-unes dans d'autres pays. Une prévalence est difficile à estimer. Elle est un nombre, arbitraire, qui dépend de critères de diagnostic et d'un certain seuil de sévérité préalablement établis. La prévalence dépend de ces définitions mais on peut définir des niveaux absolus comme le niveau en lecture à la fin de l'école primaire.
Selon les études épidémiologiques internationales, la prévalence de la dyslexie est de 3 % à 7 % selon les caractéristiques de la langue : 3 % en Italie, 7 % aux États-Unis et entre les deux pour la France. Si l'on y ajoute d'autres troubles de l'apprentissage comme la dyscalculie, on atteint 5 % à 10 % des enfants. Certaines études évoquent le chiffre de 20 %, qui est me semble-t-il exagéré et concerne l'ensemble des difficultés scolaires plutôt que les seuls troubles spécifiques. Si les études épidémiologiques sont approximatives, il n'en reste pas moins que le problème est massif.
M. Michel Amiel , rapporteur . - Constate-t-on davantage de Dys- aujourd'hui qu'il y a cinquante ans ?
M. Franck Ramus. - Nous n'avons aucune raison de le penser, de même pour l'autisme : je ne suis pas sûr qu'il y ait une véritable augmentation de la prévalence. Par contre, il y a un meilleur dépistage.
M. Paul Vert. - Les instituteurs d'école maternelle sont les meilleurs physiologistes du développement grâce à leur expérience, et non grâce à leur formation. Cette formation a profondément évolué ; elle a été rendue plus universitaire. Comment enseigner cela devant un amphithéâtre de 300 personnes ? Les candidats ont été mis en situation à mi-temps, ce qui leur permet d'enseigner à partir de ce qui ne va pas. Mais on ne doit pas seulement se fonder sur l'expérience. Il faut une formation scientifique et pratique pour gérer des enfants en difficulté.
Faisons attention aux normes. Vous avez prononcé le mot « retard », extrêmement dangereux sur le plan pratique. Un retard se compense mais certaines situations ne se rattrapent jamais. À quelle norme se réfère-t-on lorsqu'on évoque un retard ? Les apprentissages sont soumis à une distribution gaussienne par rapport au temps : certains apprentissages sont rapides, d'autres lents - comme pour l'assimilation de médicaments.
À quel moment intervient-on ? Certains enfants marchent à vingt mois, d'autres à onze ; ils sont aux extrémités d'une courbe de Gauss. C'est aux professionnels de se réunir pour savoir quand intervenir, en collaboration avec les enseignants qui leur apportent leur expérience.
Mme Maryvonne Blondin . - Merci pour vos interventions très instructives. Nous sommes très attachés à l'éducation et aux classes maternelles. Vous avez souligné le rôle de ces enseignants, les premiers à signaler les difficultés. On leur demande beaucoup et ils sont capables de beaucoup. Ils envoient des signaux, mais comment la prise en charge se fait-elle ? Auparavant, il y avait des maîtres des réseaux d'aide aux élèves en difficulté (Rased) qui les aidaient à intervenir auprès des enfants, ce qui permettait une réponse pédagogique. Ils n'existent plus.
Le monde de la santé scolaire est en grande difficulté, même si un statut de psychologue a été défini, dont les modalités de concours vont s'ouvrir. Au Canada comme dans d'autres pays, des pédo-psychologues interviennent dans les écoles. C'est une des premières réponses. Nous manquons de professionnels capables d'apporter ces réponses. Une équipe pluridisciplinaire serait une solution idéale mais nous butons sur les réalités.
La commission de la MDPH doit bénéficier de l'avis des médecins scolaires, qui sont peu nombreux et qui passent le tiers de leur temps à établir des projets d'accueil individualisé (PAI) - encore faut-il les mettre en application. On se heurte à d'importantes difficultés.
Mme Marie-Françoise Perol-Dumont . - Professeur Vert, vous défendez avec ardeur la formation des enseignants mais aussi des AVS : avoir un master ne suffit pas pour traiter de manière appropriée l'enfant ou l'adolescent. Pour autant, vous affirmez que tout ne réside pas dans la formation. Comment s'articulent ces deux arguments ? Au-delà de la transmission de savoir par le sachant, faut-il envisager une formation au dépistage, qui impliquerait un transfert de compétences médicales vers l'éducation ?
Sachant qu'il existe, comme l'un d'entre vous l'a dit, des apprenants rapides et d'autres plus lents, notre système scolaire, qui fixe un nombre d'années pour l'apprentissage, n'est-il pas trop normé ? Ne faut-il pas laisser du temps à ceux qui en ont le plus besoin, pour anticiper certaines pathologies ?
M. Paul Vert. - En matière de santé comme d'enseignement, enseignement théorique et expérience pratique sont complémentaires. Les professeurs des écoles étudient à l'université, puis sont placés en situation et reviennent du terrain avec leurs questionnements. Le tout est d'évaluer ce système ; or les gouvernements successifs - et j'en ai vu passer beaucoup - ont tendance à proposer des réformes sans évaluer les précédentes. Lorsque je me suis intéressé à la formation des maîtres, j'ai pu constater que la formation des instituteurs dans les instituts universitaires de formation des maîtres (IUFM) n'abordait pas le handicap. Or j'ai également donné des cours en école d'instituteurs et constaté que leurs étudiants sont intéressés par la question du développement cognitif des enfants. Il est indispensable d'évaluer ce qui se fait sur le terrain.
Est-on trop normatif ? Éternel problème, les instituteurs sont chargés d'amener des enfants à la lecture dans un temps donné, sans toujours avoir le temps de s'occuper de ceux qui sont à la traîne. J'ai connu la guerre où, beaucoup de maîtres étant prisonniers en Allemagne, il y avait des classes de 60 élèves. La meilleure pédagogie est celle des petites classes. Revenons à l'Émile de Jean-Jacques Rousseau et demandons-nous comment on forme un enfant...
Mme Marie-Françoise Perol-Dumont . - Tous les enfants ont-ils besoin du même laps de temps pour apprendre à lire ? Un enfant plus lent est-il nécessairement un Dys- ?
M. Paul Vert. - La réponse est suggérée dans votre question... Le tout est de ne pas stigmatiser - il fut un temps où l'on rangeait les enfants en classe en fonction de leurs notes, en plaçant les meilleurs devant, moyennant quoi les enfants en difficulté parce qu'ils avaient des problèmes d'audition entendaient encore moins bien. Mais en pratique, beaucoup d'enseignants prennent en charge les enfants en difficulté. J'ai un exemple en tête, celui d'une institutrice confiant sa classe pendant une heure à une AVS, dont le niveau de compétence le permet, pour s'occuper d'un enfant en particulier.
Certains enfants ont besoin de six mois, d'autres de deux ans pour apprendre à lire. Il appartient au monde de l'éducation, et non aux médecins, de résoudre ces disparités grâce à des classes adaptées. Dans les villages où les effectifs scolaires étaient réduits, il y avait des classes à deux niveaux ; ainsi, les enfants les moins avancés qui passaient au niveau supérieur continuaient à tirer parti de ce qui était expliqué aux plus jeunes.
Mme Françoise Cartron . - Merci, professeur Vert, de votre regard positif sur l'école maternelle où j'ai moi-même enseigné vingt ans dans une ZEP. L'école est soumise à l'exigence de la performance à tout prix et du classement. L'enfant doit savoir lire à la fin du CP mais c'est encore mieux s'il sait lire à Noël... Laissons du temps au temps - c'est la raison d'être des cycles : si l'enfant ne maîtrise pas la lecture à la fin du CP, il reste le CE1 pour que le déclic se produise. Vous l'avez dit, on ne met pas les enfants debout à un certain âge pour leur apprendre à marcher ! Pourtant l'école subit la pression de la société, des parents qui s'inquiètent au moindre ralentissement et angoissent l'enfant inutilement.
On nous dit que 20 % des enfants entrant en sixième ne savent pas lire et que 8 % présenteraient des signes de Dys-. Avez-vous des éléments sur ce sujet ?
Certaines anomalies préexistantes n'apparaissent qu'au moment de l'apprentissage de la lecture, avez-vous dit. Y a-t-il néanmoins des signaux repérables, notamment dans le comportement, dès l'école maternelle ?
Il existe parfois des écarts incompréhensibles entre le nombre d'heures réservées par les MDPH à l'accompagnement d'un enfant et le fractionnement de cet accompagnement. Comment s'effectue la prescription ?
M. Michel Habib. - Ne faisons pas dire aux chiffres plus qu'ils ne peuvent dire : les normes sur l'apprentissage de la lecture varient en fonction des pays et des langues. La proportion de 8 % d'enfants Dys- est néanmoins communément admise. La grande majorité d'entre eux sont dyslexiques, notamment parce que la dyslexie est plus souvent diagnostiquée.
M. Mario Speranza. - Les 8 % d'enfants Dys- n'ont pas les mêmes besoins en matière de rééducation et tous ne nécessitent pas un parcours pédagogique aménagé. Or aucun critère n'est défini au niveau national pour l'attribution d'un ordinateur, d'une AVS ou d'un contingent d'heures : tout est décidé au niveau départemental. Mieux vaudrait que les professionnels définissent, en lien avec les MDPH, des critères de sévérité justifiant un accompagnement.
M. Michel Habib. - Le système des MDPH se caractérise par l'hétérogénéité de la prise en charge en fonction des départements, dont les critères varient, ce qui a des conséquences sur le travail demandé. Il conviendrait que les MDPH s'appuient sur des équipes d'experts mais elles s'y refusent parfois car ces derniers sont ceux qui leur adressent les patients.
Dans les pays où la loi n'est pas allée aussi loin dans la prise en charge des handicaps d'apprentissage, on observe paradoxalement plus de souplesse. Au nom de l'équité, nous avons aggravé les inégalités.
M. Paul Vert. - Quelle est la proportion d'enfants chez qui au trouble initial s'ajoute le sur-handicap du découragement et du rejet, qui finissent par entraîner des troubles cognitifs ?
M. Mario Speranza. - L'un des principaux paramètres qui influencent la trajectoire psychopathologique des dyslexiques est la précocité du diagnostic. Plus elle est grande, mieux l'enfant s'adapte, à travers un parcours pédagogique spécifique si nécessaire. Un tiers des enfants dyslexiques présentent une comorbidité, souvent sous les espèces d'une dépression.
M. Paul Vert. - Le docteur Habib a montré dans l'un de ses ouvrages que les enfants qui présentent un trouble en ont souvent d'autres, exprimés de façon plus discrète : dyspraxie chez un enfant dyslexique, ou l'inverse.
M. Michel Habib. - Nous l'avons tous observé : on rencontre plus souvent plusieurs problèmes Dys- qu'un seul chez un même enfant. Cela mobilise rapidement plusieurs spécialités. D'abord l'orthophoniste intervient mais bientôt il faut faire appel à un psychomotricien, puis à un ergothérapeute pour compenser, avec l'aide de l'ordinateur, les problèmes de graphisme développés par l'enfant. Le neuropsychologue peut lui aussi être sollicité pour les troubles de l'attention, aujourd'hui très sous-estimés ; or il a été démontré que le cerveau possède un organe de l'attention, souvent touché en même temps que la zone spécialisée dans la lecture ou le calcul. Pour y remédier, des méthodes de rééducation spécifique de l'attention ont été mises en place, dont l'efficacité est prouvée.
Le seuil de sévérité à partir duquel il faut faire appel à plusieurs professionnels est rapidement atteint.
M. Mario Speranza. - Ce développement fait ressortir un point d'achoppement du système : seule l'intervention de l'orthophoniste est remboursée. De ce fait, il a même été envisagé de confier à ces derniers des tâches qui ne relèvent pas entièrement de leur périmètre, notamment dans le domaine neuro-visuel.
M. Franck Ramus. - Pour tenir compte des chronologies différentes de développement chez les enfants, il faudrait que l'enseignement soit plus modulaire : ainsi un élève pourrait suivre le cours de lecture de deuxième année et le cours de mathématiques de troisième année. C'est difficile à mettre en oeuvre.
Des cohortes longitudinales montrent que les enfants qui ne lisent pas à la fin du CP accumulent du retard dans les années suivantes. De même, le pronostic pour les enfants qui ont des difficultés dans le langage oral à la maternelle n'est pas très favorable pour l'apprentissage de l'écrit en CP. En France, nous avons eu tendance à laisser les troubles se développer sans intervenir : on disait souvent que si un enfant ne parlait pas à trois ans, c'est qu'il n'en avait pas envie...
Voici le délicat compromis à trouver : fixer des seuils normatifs au-delà desquels on décide d'intervenir, sans stigmatiser, mais en renforçant les capacités et en préservant une flexibilité pour s'adapter aux enfants.
Mme Christine Prunaud . - Merci pour ces interventions extrêmement intéressantes et pédagogiques.
Mon groupe politique est favorable à l'entrée des enfants en maternelle dès deux ans et demi. En Bretagne, ils peuvent y entrer dès qu'ils sont propres. Cela faciliterait l'accompagnement des enseignants dans les diagnostics précoces. Quel est votre avis sur les équipes de Rased, en forte diminution ? En faudrait-il davantage ? Quid des classes moins nombreuses ? Ce sont à nos yeux des solutions d'amélioration de l'accompagnement des enfants présentant des troubles de l'apprentissage.
M. Franck Ramus. - Il faudrait davantage d'enseignants spécialisés, mais à la condition qu'ils soient bien formés ; or par le passé, ils ne l'étaient pas sur les troubles de l'apprentissage. La formation est le maître mot pour les enseignants, qu'ils soient ou non spécialisés et tous les autres professionnels, y compris les médecins. Une formation appuyée sur les données scientifiques les plus récentes délivrée à tous les intervenants de la prise en charge aurait un effet infiniment plus positif que toutes les grandes réformes structurelles.
M. Michel Habib. - Les familles qui viennent me voir me demandent souvent sur quel critère doit être évalué le besoin d'un accompagnement spécifique. J'insiste auprès d'elles sur l'écart entre l'intelligence apparente de l'enfant et son intelligence réelle, souvent normale voire au-dessus de la moyenne. Les enfants à haut potentiel sont souvent Dys- et souffrent de n'être reconnus ni pour leur intelligence, ni pour leurs difficultés.
C'est cet écart entre l'intelligence - normale ou supra-normale - de l'enfant et ce que laisse apparaître l'apprentissage qui doit mettre la puce à l'oreille de l'enseignant. Malheureusement, ce dernier ne se pose pas la question dans ces termes.
M. Paul Vert. - En cas de difficultés d'apprentissage, il faut également s'assurer que l'enfant ne souffre pas de troubles sensoriels.
M. Alain Milon , président . - Je vous remercie.
Audition conjointe de Mme Béatrice Borrel, présidente de l'Union nationale de familles et amis de personnes malades et/ou handicapées psychiques (Unafam), et Mme Claude Finkelstein, présidente de la Fédération nationale des associations d'usagers en psychiatrie (Fnapsy)
M. Alain Milon , président . - On ne peut parler de psychiatrie, et surtout de pédopsychiatrie ou de psychiatrie des mineurs, sans entendre les malades et les familles : en première ligne face aux troubles, celles-ci sont confrontées aux difficultés d'organisation de la prise en charge au fil des années et font elles-mêmes partie du soin.
C'est pourquoi nous recevons Mmes Béatrice Borrel et Claude Finkelstein, respectivement présidentes de l'Union nationale de familles et amis des personnes malades et/ou handicapées psychiques (Unafam) et de la Fédération nationale des associations d'usagers de la psychiatrie (Fnapsy).
Ouverte au public et à la presse, cette audition fait l'objet d'une captation vidéo qui sera retransmise sur le site du Sénat.
Mme Claude Finkelstein, présidente de la Fnapsy. - Les troubles psychiatriques des mineurs sont un sujet certes en amont de notre action mais très important. En effet, l'association que je préside représente des personnes qui se reconnaissent comme porteuses d'une maladie psychiatrique et nous sollicitent généralement à l'âge de 35 ou 40 ans ; mais cela ne nous empêche pas de porter un regard rétrospectif sur notre propre histoire, sans compter que certaines maladies mentales étant transmissibles, nous nous préoccupons également de nos enfants et de nos petits-enfants. Le dépistage leur éviterait ce qui a eu un impact fort sur notre vie.
Ce n'est pas un scoop : la psychiatrie des mineurs en France est déplorable. Les familles ne savent pas à qui s'adresser. Les délais de réponse des centres médico-psycho-pédagogiques (CMPP) sont en moyenne de quatre à six mois, ce qui est considérable dans la vie d'un enfant. Il est pourtant crucial de déterminer au plus tôt si les troubles sont dus à son environnement et appellent une réponse sociale, ou relèvent d'une maladie psychiatrique.
Au-delà de la prévention et du dépistage, il faudrait une réponse réelle au niveau psychiatrique. Or il n'y a pas de lits en psychiatrie pour les personnes souffrant de troubles autistiques. La pédopsychiatrie ne répond aux attentes que dans quelques endroits offrant une hospitalisation de jour ou de semaine. Une personne souffrant de schizophrénie, qui fait une décompensation à 17 ou 18 ans mais n'est diagnostiquée qu'à trente ans et se présente à nous à 40 ou 45 ans, a perdu toute son adolescence et le début de sa vie d'adulte. C'est dramatique.
Nous avons soumis une proposition voici deux ou trois ans à Mme la ministre qui, malgré l'intérêt qu'elle a manifesté, n'a pas été suivie d'effet : construire, aux abords des hôpitaux psychiatriques - construits au XIX e siècle dans des banlieues qui sont aujourd'hui des déserts médicaux - des maisons médicales.
À Nice, où je réside, l'hôpital psychiatrique se trouve à proximité d'une barre HLM très difficile. Je vois des femmes courir aux urgences pour faire soigner une bronchiolite de leur enfant. S'il y avait une maison médicale, elles s'y rendraient ; puis, à force de se familiariser avec les lieux, elles seraient plus enclines à emmener leur fils à l'hôpital si des troubles apparaissaient à 15 ou 16 ans. La maison médicale assurerait aussi une prise en charge somatique des personnes en soins psychiatriques. On déstigmatiserait ainsi la psychiatrie. Malheureusement, cette solution intéressante, à moindre coût, n'excite pas nos élus...
Nous fondons un grand espoir dans la capacité du nouveau Comité de pilotage de la psychiatrie à se saisir de la question de la pédopsychiatrie et nous attendons ses propositions avec intérêt. Nous avons également de grandes attentes vis-à-vis de votre mission d'information, en particulier au vu de l'action de M. Milon dans ce domaine.
Mme Béatrice Borrel, présidente de l'Unafam. - Notre action est historiquement centrée sur l'entrée dans la maladie, entre 18 et 20 ans ; nous accompagnons aussi les familles de patients âgés. Mais nos délégations, réparties sur l'ensemble du territoire, reçoivent de plus en plus de familles accompagnées de jeunes enfants. Des assistantes sociales nous adressent également des demandes. C'est pourquoi nous mettons en place des structures pour mieux recevoir et assister ces familles.
L'entrée de l'adulte dans la maladie suscite bien entendu des inquiétudes ; mais les familles, alertées par les troubles du sommeil ou la phobie scolaire de leur enfant, faute de lieu où s'informer, commencent un véritable parcours du combattant. Leur réaction est soit le déni, soit la culpabilité. Elles ont besoin d'explications sur le diagnostic qui leur est délivré et s'inquiètent pour l'avenir de leur enfant, dont la maladie débouche souvent sur une déscolarisation et un retour à la maison, sans solution. À cela s'ajoute la difficulté d'obtenir un rendez-vous en pédopsychiatrie. À Marseille, d'où je viens, l'attente est très longue.
Les familles se tournent quelquefois vers des psychologues mais ces consultations ne sont pas remboursées par la sécurité sociale, ce qui pose question. De plus, certains de ces psychologues travaillent seuls ; par conséquent, si l'enfant est atteint d'une maladie psychiatrique, il ne pourra bénéficier immédiatement d'un réseau.
Les familles éprouvent aussi des besoins en matière d'aide à domicile. Elles s'interrogent sur les compensations possibles, sur le conseil parent-aidant et sur les procédures de placement. C'est pour répondre à ces questions que l'Unafam s'est penchée sur le sujet.
Tout comme Claude Finkelstein, nous avons noté que le manque de repérage précoce est un facteur crucial. De ce fait, des troubles qui auraient pu être résolus plus tôt s'installent. En outre, la présence d'une personne malade dans une famille peut déclencher des troubles chez d'autres membres de la famille, en particulier les enfants. Ces troubles sont souvent réversibles si l'on s'y prend à temps mais ils s'aggravent si rien n'est fait, ce qui est dommageable pour la famille, mais aussi pour la société. Quand un enfant a des problèmes, cela a un impact sur toute la famille ; ce n'est pas spécifique à la psychiatrie.
Le repérage précoce devrait être développé. Il faut pour cela former les acteurs de première ligne. Les médecins scolaires, les généralistes et même les pédiatres ne connaissent pas grand-chose à la psychiatrie. La protection maternelle et infantile (PMI) doit jouer son rôle, tout comme les crèches. Il faut surtout intégrer à cette démarche les écoles, qui sont le bon endroit pour effectuer ce repérage. C'est un problème de formation et d'information des acteurs de première ligne.
Le retard au diagnostic est aussi dû à la stigmatisation de la maladie. On n'est pas fier d'avoir un enfant schizophrène. Dire à un adolescent qu'il doit aller en hôpital psychiatrique, cela le stigmatise. Il faut donc des lieux banalisés pour l'accueil des adolescents. Il faut également mener des campagnes de sensibilisation sur ce qu'est la maladie mentale.
M. Michel Amiel , rapporteur . - Vos propos, mesdames, rejoignent largement ceux des professionnels que nous avons auditionnés avant vous. Cela est rassurant quant au diagnostic que nous devons poser, mais aussi inquiétant quant au traitement qu'il nous faut préconiser. En effet, force est d'admettre que nous manquons aujourd'hui de pédopsychiatres, du fait d'un manque de formateurs dans cette discipline au sein des universités.
Vous avez évoqué la formation des personnels et l'information du public, nécessaires selon vous au développement d'une politique de prévention à même de permettre le repérage précoce de ces pathologies. Si vous aviez à émettre trois préconisations, clairement énoncées et aussi réalistes que possible, quelles seraient-elles ?
Il faut que, par notre rapport, nous puissions interpeller de manière percutante les candidats à l'élection présidentielle. C'est pourquoi de telles préconisations sont importantes.
Vous avez également évoqué la notion de « répit » pour les familles, qui parfois n'en peuvent plus. Ce problème m'est familier.
Mme Béatrice Borrel. - Il faut des lieux d'information. Une famille constate des troubles chez un enfant ; ce n'est peut-être pas grave mais il faut pouvoir se renseigner facilement, et cela doit pouvoir déboucher rapidement sur un rendez-vous chez un pédopsychiatre pour obtenir un diagnostic.
M. Michel Amiel , rapporteur . - Il existe aujourd'hui deux sortes de lieux d'information : les maisons des adolescents, qui ne maillent malheureusement pas tout le territoire, et les espaces santé jeunes. Quelle expérience avez-vous de ces lieux ?
Mme Béatrice Borrel. - Je connais bien une maison des adolescents, dans l'Isère, qui est va vers les adolescents et les professionnels autour d'eux. Il arrive qu'ils parlent, à travers la porte, à des adolescents qui ne veulent pas sortir de leur chambre. Ils offrent aussi des lieux de court séjour. Cela est important car mettre un enfant dans un service de psychiatrie adulte pose des risques et renvoie à cet enfant une image insupportable, ce qui peut conduire à un refus de soins. Cette maison soutient aussi les professionnels qui travaillent avec des jeunes en difficulté. Malheureusement, de telles maisons n'existent pas partout, loin de là.
Les espaces santé jeunes s'adressent aux seuls adolescents. Il faudrait pouvoir s'intéresser aussi aux enfants plus jeunes. On ne prête pas assez attention aux moments de transition, de la maternelle au primaire par exemple. Ces périodes sont difficiles pour les enfants les plus fragiles.
En somme, il faut de l'information, du repérage précoce et de la coordination entre les acteurs. Il faut également faire en sorte que les enfants restent le plus possible dans l'école de leur quartier, pour l'inclusion.
Mme Claude Finkelstein. - Je rejoins les propos de Béatrice Borrel. Nous travaillons avec plusieurs établissements scolaires qui offrent, notamment à des personnes anorexiques, des programmes « études-soins ». Cela fonctionne car les enfants ne sont pas déscolarisés. Il existe bien des programmes « sport-études », « musique-études », alors pourquoi ne pas développer ces programmes « soins-études » ?
M. Michel Amiel , rapporteur. - C'est le modèle de la fondation Pierre Deniker, dont nous avons auditionné la directrice générale.
Mme Claude Finkelstein. - Oui et ils ne sont pas les seuls à le faire. Le problème est que ces structures sont souvent issues de l'initiative d'une seule personne ; elles périclitent souvent quand cette personne disparaît. Il faut que ces structures puissent être dupliquées et qu'il y en ait au moins une par région.
La psychiatrie dispose de réels moyens. Je milite dans ce milieu depuis vingt-cinq ans ; j'ai moi-même subi la maladie mentale et j'ai été élevée par une tante qui souffrait de schizophrénie et est morte à l'hôpital psychiatrique. Ce lourd passé me donne une vue bien complète de la psychiatrie en France.
Des lieux d'information sont nécessaires, c'est indéniable, ainsi que des formations où les patients et leurs familles soient inclus. L'impact de telles formations sur les professionnels est majeur. Le développement d'un réseau est également indispensable.
Il faut surtout prendre en compte le dépistage ; malheureusement, il n'y a pas de réelle politique de prévention en France aujourd'hui, à la différence de certains pays du nord de l'Europe.
Mme Laurence Cohen . - Vous soulignez des éléments très importants. Je suis attentive, en particulier, à plusieurs points sur lesquels votre témoignage corrobore nos précédentes auditions.
Vous avez mentionné l'importance du dépistage précoce. Cela dit, pour qu'il soit bénéfique, il faut que des soins soient mis en place immédiatement après. C'est cette étape qui, souvent, fait défaut. En effet, comme vous l'avez souligné, le temps d'attente entre la première suspicion de difficultés psychiatriques et la prise en charge est souvent trop long. Cela mérite qu'on y travaille.
Nous pourrions par ailleurs nous pencher davantage sur la notion de réseau. Tout le monde en parle et le secteur psychiatrique actuel s'est mis en place autour de ce concept, mais les choses changent. Parfois, en voulant bien faire, en voulant plus de proximité, on détruit des choses utiles. Quelle conception, quelle expérience avez-vous de cette mise en réseau ?
Mme Claude Finkelstein. - Le réseau se construit sur le terrain, par exemple par des journées communes entre différentes structures. Il existe ainsi, depuis plus de dix ans, les groupes d'entraide mutuelle, qui ont constitué un réseau informel par leurs journées portes ouvertes, où ils invitent des représentants de la mairie et des institutions voisines. Les gens qui y vont se rendent compte que la maladie mentale n'est pas ce qu'ils s'en représentent ; cette déstigmatisation est très importante.
Je suis présidente d'un groupe d'entraide mutuelle, à Paris. Quand nous l'avons ouvert, voici quinze ans - il s'agissait alors d'une association d'usagers -, le propriétaire des murs de la boutique que nous avions louée a reçu une pétition signée de tous les propriétaires de l'immeuble, qui disait : « On ne veut pas de fous chez nous ! » Aujourd'hui, les voisins passent prendre un café, mais c'est le résultat de quinze ans de travail !
Sur la notion de « répit », je rejoins vos propos, monsieur le rapporteur. Je me suis occupée de ma tante, qui souffrait de schizophrénie, jusqu'à sa mort. Une fois par an, je l'emmenais à Monéteau, dans un centre de vacances, où elle restait un mois. J'étais contente de la retrouver à la fin du mois, mais quand je la déposais, c'était un vrai soulagement car j'allais pouvoir avoir un mois tranquille, sans la peur qui n'abandonne jamais quelqu'un qui prend soin d'un parent atteint de maladie mentale.
J'en reviens aux réseaux. Ils se créent aussi par l'organisation de formations croisées, in situ. Il n'y a rien de pire que les formations déconnectées du terrain. Quand la formation est organisée sur place, tout le monde peut en tirer des fruits.
Mme Béatrice Borrel. - Les personnels de l'Éducation nationale et les soignants se connaissent mal. Dispenser une formation aux enseignants peut les aider à mieux connaître les pratiques des soignants. Cependant, j'ai découvert que l'école que je connaissais du temps où mes enfants la fréquentaient avait beaucoup évolué sur ces questions ; les médecins n'en sont pas toujours conscients. Si l'on organise des moments d'échange entre enseignants et médecins, les deux professions pourront apprendre à travailler ensemble.
Le médecin peut penser, à tort, que l'enfant ne peut être scolarisé que de manière très partielle, alors que l'enseignant aura une meilleure connaissance des possibilités offertes. Les formations croisées, mais aussi de simples réunions d'information, peuvent y jouer un rôle.
La coordination demande du temps et des moyens. Il n'en reste pas moins que le travail en commun n'est pas une pratique très répandue en psychiatrie. Grâce au plan cancer, on est parvenu à un meilleur partage des diagnostics et des protocoles de soin en cancérologie. Il faudrait une évolution similaire en psychiatrie. Les pédopsychiatres se sont sans doute davantage avancés dans cette voie que les autres psychiatres : une coopération existe déjà avec les psychomotriciens ou encore les orthophonistes.
M. Michel Amiel , rapporteur. - Vous avez parlé de stigmatisation. Selon vous, faire de la psychiatrie une grande cause nationale permettrait-il d'améliorer la situation ou bien cela aggraverait-il encore la stigmatisation ?
Mme Béatrice Borrel. - Il faut en parler tout simplement. Deux millions d'adultes sont affectés par une maladie mentale : c'est beaucoup ! D'après mon expérience personnelle, tout le monde est touché, dans sa famille ou ses amis. Il faut en parler comme d'une autre maladie. Le cancer aussi était jadis stigmatisé, sans parler du Sida ! Ce n'est pas en se cachant qu'on sortira de la stigmatisation.
M. Michel Amiel , rapporteur . - Vous prêchez un convaincu !
Mme Claude Finkelstein. - Mes petits-enfants savent ce que je fais et ils essaient de comprendre. Le handicap est accepté à l'école maintenant. Mais les « gogols », comme ils disent, ce n'est pas la même chose : ces personnes restent très stigmatisées !
Mme Béatrice Borrel. - La manière dont la presse et la télévision en parlent est également problématique. De ce point de vue, les émissions télévisées françaises sont pires que les américaines.
Je voudrais insister sur la nécessité d'associer étroitement les familles aux soins. Souvent encore, les familles sont culpabilisées. Il faut que tous les intervenants leur portent une attention bienveillante. Vous avez parlé de répit : les familles ont un vrai besoin de soutien, d'explications et d'information.
J'espère que la conférence nationale sur la santé mentale et le comité national de pilotage sur la psychiatrie pourront nous aider. Ce sont des lieux d'échange et de réflexion communs avec les médecins.
M. Alain Milon , président . - Nous sommes tous convaincus de l'utilité de la formation, de la prévention et de la mise en place d'un réseau de soins auquel participent les familles. Malheureusement, beaucoup de travail reste à faire. Le dépistage par les professionnels de santé - médecins généralistes, médecins scolaires, médecins de PMI, psychiatres - mais aussi par les enseignants, dès l'école maternelle, est important. Il faut des formations spécifiques sur ce sujet extrêmement important, qui coûte plusieurs milliards d'euros par an. Merci à vous.
Audition des docteurs Charly Carayon, psychiatre - chef de Pôle : Psychiatrie Enfant et Adolescent au centre hospitalier Alès - Cévennes, Thierry Fouque, psychiatre - chef du service Enfant et Adolescent au CHU de Nîmes, et Emmanuel Lafay, psychiatre - chef de pôle du 30i03 au mas Careiron à Uzès
M. Yves Daudigny , président . - Nous accueillons MM. Charly Carayon, psychiatre, chef de pôle Psychiatrie enfant et adolescent au centre hospitalier d'Alès, Thierry Fouque, psychiatre, chef du service Enfant et adolescent au CHU de Nîmes, et Emmanuel Lafay, psychiatre, chef de pôle du 30i03 au mas Careiron à Uzès. Ils travaillent en réseau et vont nous en dire plus sur cet aspect de leur pratique.
Dr Charly Carayon, chef de pôle Psychiatrie enfant et adolescent au centre hospitalier d'Alès . - Nous avons le souci de faire vivre ces communautés psychiatriques de territoire (CPT) que la loi prescrit dans le cadre des Groupements hospitaliers de territoire (GHT). Mais nous les avions mis en place bien avant ! La chef de service qui m'a précédé avait proposé à Thierry Fouque de créer un interpole de pédopsychiatrie dans le Gard. Nous nous sommes inscrits depuis très longtemps dans cette politique de soins concertée en partenariat avec l'Éducation nationale, l'Aide sociale à l'enfance (ASE), le secteur médico-social, les associations culturelles, sportives, familiales. Faire de la pédopsychiatrie, c'est travailler avec les autres.
Les difficultés tiennent essentiellement à la pénurie médicale : les demandes de consultations s'accumulent, la file active augmente de façon exponentielle, alors que les moyens demeurent identiques ou diminuent...
Il faut former des pédopsychiatres en quantité suffisante : à Alès, sur cinq postes dans le passé, il n'en reste que deux. La pérennité de nos structures est menacée faute de médecins pour les encadrer. Je pense à La Rose verte, créée par le docteur Marie Allione. Un film y a été tourné, qui montre tout l'engagement des soignants auprès des jeunes autistes et des enfants affectés par des troubles graves de la relation. Nous sommes passionnés par notre métier, ce que parents et enfants sentent et apprécient, mais ce patrimoine est en danger.
Je veux insister aussi sur la qualité de la formation à dispenser, dans une discipline qui emprunte à de nombreux champs, médecine, biologie, mais aussi anthropologie, sociologie, linguistique, littérature, arts, poésie... Tout nous concerne car nous sommes confrontés à la complexité de la vie et les futurs médecins doivent y être préparés.
Les parents sont inquiets des évolutions, les professionnels le sont aussi.
Dr Thierry Fouque, chef du service enfant et adolescent au CHU de Nîmes . - Vous connaissez la situation de la discipline. S'y ajoute, pour nous, la situation locale. La population est largement composée de familles pauvres. Et nous sommes peu armés face à la pression économique qui pèse sur nos établissements.
Ce sont de tout petits services, l'activité essentiellement ambulatoire est peu rentable, la consultation dure longtemps, les zones que nous couvrons sont vastes.
Il faut deux heures de route, aller et retour, pour rencontrer un seul enfant. On nous dira « vous ne faites pas grand-chose ! », alors qu'en parcourant tous ces kilomètres pour voir l'enfant, nous faisons beaucoup, au contraire.
Nous sommes en souffrance, les moyens humains reculent, les budgets aussi, tandis que l'offre libérale est quasi inexistante : seulement deux pédopsychiatres inscrits dans le Gard - et l'un d'eux prenant bientôt sa retraite, il n'accepte pas de nouveaux patients. Le centre médico-psycho-pédagogique (CMPP) est la seule structure de prise en charge, pourtant il perd une infirmière, puis une éducatrice,...
Ensemble, nous serons plus forts : voilà ce qui nous a poussés à adopter une vision plus territoriale, à partager une unité hospitalière pour les adolescents dans le département et une unité de trois lits à Uzès. Nous nous efforçons de penser ensemble un parcours de soins pour les adolescents et les tout petits. Nous sommes persuadés que nous devons partager la prise en charge avec les autres intervenants du secteur médico-social. Cela pose parfois des problèmes, y compris budgétaires, par exemple quand un enfant placé en institut médico-éducatif fréquente notre centre, car pour les journées que le jeune patient passe au centre, l'IME, lui, est privé de rémunération. Et qui doit payer le transport ? Nous obtenons peu de reconnaissance de nos établissements, mais plus, heureusement, de nos partenaires et des familles.
Dr Charly Carayon. - C'est aussi pour cela que l'idée d'un pôle pédopsychiatrique nous a séduits, pour défendre les intérêts de la filière, donc de nos patients. C'est ce que nous recherchons dans un interpôle, ou une CPT infanto-juvénile : se sentir soutenus, par les établissements, l'ARS. Notre association médicale infanto-juvénile du Languedoc-Roussillon envisage de s'allier avec celle de Toulouse.
Dr Thierry Fouque. - Oui car nos difficultés sont les mêmes qu'ailleurs, bien sûr. Notre association départementale a fait un état des lieux de l'offre de soins pédopsychiatriques dans le département, à la demande de l'ARS. Nous pourrons vous transmettre ce document. Une journée de formation a été organisée sur le thème des partenariats.
Dr Emmanuel Lafay, chef de pôle du 30i03 au mas Careiron à Uzès . - J'ai pris mes fonctions il y a un an et demi, dans un secteur très vaste (il me faut deux heures pour le traverser), avec peu de médecins et donc une couverture parcellaire. Cette semaine encore, pour deux adolescents qui ont connu un pic d'agitation, j'ai dû gérer la crise au téléphone... Le travail en réseau est indispensable. D'autant que le temps psychique de l'enfant doit être préservé, respecté, il n'est pas le temps institutionnel, ni celui de la famille, ni celui de la justice, ni de l'école, ni de l'ASE... ni celui de l'hôpital, hélas, désormais. Dans le passé, on « observait » les enfants, on leur portait attention ; aujourd'hui, on les « évalue ».
Il y a vingt ans, nous pouvions assurer un suivi régulier et voir les familles au moins toutes les six semaines environ. À présent, nous sommes dépassés par le nombre des demandes.
Dans mon petit centre, avec un ETP médical de 0,4, il y a eu cette semaine 38 demandes nouvelles. L'attente atteint à Beaucaire, hors urgence, pas moins d'une année, et de deux années pour voir le psychologue du centre médico-psychologique (CMP). Nous n'avons pas affaire à une population qui se déplace à Nîmes ou ailleurs pour trouver un praticien. Nous pratiquons dès lors, en quelque sorte, une médecine de guerre : sur les 38 cas nouveaux, je traite les trois plus urgents, comme les adolescents suicidaires. Il ne nous est plus possible de prévenir la dégradation d'autres situations.
La justice ou l'école, lorsqu'elles sont dépassées, s'adressent aussi à nous. Le bon accueil des familles, qui exige une certaine tranquillité, est menacé par cet emballement récurrent. Les nouveaux infirmiers sont pleins de bonne volonté mais ils n'ont pas de formation pédopsychiatrique. Nous devons donc gérer à la fois la formation, la gestion des urgences et la pénurie de professionnels. En outre, le travail de réseau prend du temps, n'est pas valorisé - ce qui se passe en amont de la consultation n'existe pas ! Or, en cas d'ordonnance de placement, l'admission de l'enfant prendra deux heures. Le jeune est souvent jeté à l'hôpital sans vêtements de rechange, sans numéro de téléphone... C'est notre quotidien. L'unité hospitalière est ouverte du lundi au vendredi, mais pour un petit garçon placé par la juge, il a fallu laisser le centre ouvert et les équipes se sont relayées durant le week-end. « Ce n'est pas mon problème » a répondu la magistrate. Cela n'aurait pas dû être le nôtre non plus s'il avait été traité en amont mais à l'école, à l'ASE, les postes de médecins ont disparu.
M. Yves Daudigny , président . - Le tableau est assez noir.
Dr Charly Carayon. - L'hospitalisation de jeunes de douze ou treize ans dans des services pour adultes - parce que nous n'avons pas de structures appropriées - impose de les placer dans des chambres isolées, pour les protéger. Tout cela a un coût !
M. Yves Daudigny , président . - Ils sont donc accueillis à l'hôpital ?
Dr Charly Carayon. - Oui. Nous recevons aussi des jeunes errants, de plus en plus nombreux, avec des problèmes de toxicomanie, de prostitution.
M. Michel Amiel , rapporteur . - Votre témoignage est d'autant plus précieux qu'il concerne un territoire plutôt rural et nous avons entendu des médecins en milieu urbain jusqu'ici. Notre mission veut livrer des préconisations concrètes. Les CPT prévues par la loi apportent-elles des éléments positifs ? Vous êtes soumis au GHT : avez-vous une dérogation comme groupement psychiatrique ou appartenez-vous au droit commun ? Et vous qui vivez au quotidien dans un tel réseau, pouvez-vous nous parler de l'articulation entre le sanitaire, le médico-social, l'éducation nationale, la justice ? Y a-t-il une maison de l'adolescent dans votre département ? Si oui, comment fonctionne-t-elle ? Et à quoi bon un dépistage précoce s'il n'y a pas une prise en charge précoce ?
Dr Charly Carayon . - La communauté psychiatrique de territoire est en voie de constitution. L'actuelle présidente de la CME de l'hôpital d'Uzès en serait la présidente.
Dr Thierry Fouque . - La réunion constitutive du GHT psychiatrique s'est tenue ce matin. Nous sommes encore loin d'une communauté psychiatrique de territoire.
Mais une communauté adultes-enfants risque d'être juste une instance de plus, trop vaste pour travailler efficacement. Nous avons besoin d'une structure plus resserrée.
Dans les centres hospitaliers généraux, la pédopsychiatrie est un peu la dernière roue du carrosse. Il y a une inertie. Les associations concernées ou le secteur médico-social sont bien plus réactifs.
M. Michel Amiel , rapporteur . - Vos décisionnaires se rendent-ils compte du coût de la non prise en charge de nombreux enfants ?
Dr Thierry Fouque . - On nous répond cyniquement que c'est pour le bien des enfants et le nôtre, que ce serait inhumain de ne pas les prendre en consultation...
Mais combien de temps doit durer la consultation ? Quand je me rends dans une école, j'y reste une heure et demie. Faut-il que je n'y aille plus pour faire du chiffre ? En plus, notre activité n'est pas tellement valorisée : une partie du travail, par exemple appeler l'école ou l'orthophoniste, ne se voit pas.
Nous n'avons pas les mêmes objectifs. Pour l'hôpital, l'important est d'afficher un équilibre budgétaire ou de montrer que l'activité augmente. Nous, notre souci, c'est de soigner. Ça me désole qu'il faille attendre quatre ou cinq mois pour avoir une consultation avec moi.
M. Yves Daudigny , président . - Quel rôle les paramédicaux et les psychologues peuvent-ils jouer face à la pénurie de médecins ?
Dr Charly Carayon . - Nous avons la chance de ne pas avoir de pénurie de psychologues. Lorsque j'étais sur Saint-Étienne, tous les enfants étaient reçus par un médecin. Aujourd'hui, le premier accueil est assuré par un psychologue.
La pédopsychiatrie est un travail pluridisciplinaire, associant médecins, psychologues, éducateurs spécialisés, infirmières. C'est la qualité de la formation, initiale et continue, qui fait la qualité des soins. La qualité des soins permet de réaliser des économies : aujourd'hui, il y a un incroyable gâchis, en termes tant économiques que de souffrance physique.
Dans les départements où le conseil départemental et l'aide sociale à l'enfance, l'ASE, n'ont plus de structures d'hébergement, les enfants sont « délocalisés » et « sous-traités » dans les départements voisins. Ainsi, dans le Gard, de nombreux jeunes sont placés dans des familles d'accueil, qui n'ont pas forcément la rigueur de l'ASE. Cela crée de la maltraitance et coûte cher. On n'a pas le droit de déplacer un enfant sans s'assurer qu'il sera bien accueilli, qu'il aura un centre de soins ou qu'il pourra aller à l'école !
Dr Thierry Fouque . - Chez moi, les premières consultations peuvent être assurées par les psychologues ou par les médecins, selon le motif indiqué lors de la prise de rendez-vous.
Nous essayons d'imaginer avec les CME une permanence de premier rendez-vous assurée par des paramédicaux, éducateurs ou infirmiers associés à une psychologue, pour garantir un premier contact et une première réponse aux familles. Ce n'est évidemment pas la panacée. Mais cela permet tout de même de rassurer des familles et de repérer les cas les plus urgents.
Dr Emmanuel Lafay . - Le problème des dispositifs en aval demeure. Une fois les familles reçues et les besoins de soins identifiés, il faut des moyens pour les assurer.
Comment nous, pédopsychiatriques, pouvons-nous remplir toutes les missions qui sont les nôtres - elles ont beaucoup augmenté en vingt ans - avec notre faible effectif ?
À un moment, la pédopsychiatrie ne peut plus répondre à tous. Nous récupérons tous les dysfonctionnements institutionnels mais avec de moins en moins de moyens. Il faut une vraie politique de l'enfance en France, avec un ministère regroupant l'aide sociale à l'enfance, la protection judiciaire de la jeunesse, ou PJJ, la pédopsychiatrie, l'école...
La coordination, c'est bien en théorie mais très compliqué en pratique. Toutes les autres institutions sont complément saturées. Ce n'est pas une critique : l'ASE, la PJJ et l'école font ce qu'elles peuvent. Mais faire ce que l'on peut, ce n'est pas faire n'importe quoi ! Or, pour réfléchir à ce que l'on fait, il faut avoir du temps.
Dr Thierry Fouque . - Il y a une maison des adolescents, ou MDA, dans notre département. Mais l'histoire est douloureuse.
J'ai été le promoteur du projet. Nous avions déposé le dossier et obtenu les financements. Puis, pour des raisons politiques, lorsque les subventions sont arrivées, nous avons été avisés que la MDA serait gérée par une association d'associations ! Cela nous a contrariés, d'autant qu'il n'y avait pas vraiment de logique.
On constate une petite amélioration aujourd'hui mais la MDA reste un peu une coquille vide. Elle assure assez bien la fonction de premier accueil mais il n'y a pas assez de professionnels pour assurer l'arrière-plan médical. En même temps, les locaux sont très beaux...
Dr Charly Carayon . - Membre de l'équipe de coordination de RésaGard, réseau pour les adolescents en difficulté, j'ai voulu introduire une dimension clinique. Les stratégies thérapeutiques se construisent à partir des hypothèses diagnostiques.
Malheureusement, j'ai eu beaucoup de mal pour faire valoir cette dimension. On s'intéresse, semble-t-il, plus au paraître qu'à la qualité des soins et à ses effets sur les adolescents.
En raison de luttes de pouvoir, RésaGard s'est fait absorber ; là aussi, l'histoire est douloureuse. Lors de la constitution du réseau, nous insistions sur l'importance d'une affiliation à un hôpital. Nous avons été dessaisis et l'hôpital ne s'est pas battu. On ne se sent pas soutenus. Il y a des logiques administratives, comptables...
Dr Thierry Fouque . - Et de pouvoir !
Dr Charly Carayon . - Sur Alès, depuis six ans, je fais face à la pénurie. La solution est effectivement de relier les ressources. Le soin psychique, cela concerne tout le monde ! Les premiers soignants sont les parents qui consolent les enfants. Les enseignants et les personnels médico-sociaux ont chacun une part dans l'accueil et le traitement de la souffrance psychique.
Il est de notre responsabilité de soutenir les capacités soignantes. Nous le faisons lorsque nous allons dans les écoles. Nous essayons de donner du sens au comportement de l'enfant, qui demande de l'amour, de l'attention. Nous l'humanisons. Cela le rend moins terrifiant pour les enseignants.
J'ai essayé de transposer dans la pluri-institutionnalité ce que nous faisons dans l'institution. Une institution psychiatrique ne peut fonctionner qu'avec des réunions cliniques régulières. On s'éclaire du regard de chacun.
Il y a les supervisions : une fois par mois, nous sollicitons le regard d'un intervenant extérieur sur un cas difficile. Ce sont ces cas qui nous renseignent le plus sur nos dysfonctionnements. C'est un outil à la fois thérapeutique et de formation. Formation et supervision sont liées.
L'idée est de transposer cela sur le réseau.
Il faut d'abord garantir un temps de rencontre. Il a été convenu avec deux inspectrices de l'éducation nationale que je devais être disponible sur Alès le jeudi matin ; j'incite tout le personnel de la pédopsychiatrie à l'être aussi.
Il faut ensuite proposer des rencontres cliniques pluri-institutionnelles. On a fait plusieurs groupes : petite enfance, enfance-adolescence, autisme... Des enseignants et des éducateurs sont amenés à parler d'une situation qui a pu leur poser problème. On discute avec des gens d'expériences et de cultures différentes. Nous organisons aussi des formations territoriales.
Comment la communauté psychiatrique de territoire peut-elle soutenir cela ? C'est très compliqué. Beaucoup de gens viennent par engagement personnel. Ils prennent sur leur temps. Les temps de supervision et de formation sont essentiels.
Mme Laurence Cohen . - Il y a des contradictions majeures. À l'origine, la psychiatrie était en secteur. Aujourd'hui, sous prétexte de travail en réseau, on ne préserve pas les secteurs, ce qui met à mal ce travail en réseau.
Le travail non quantifiable que vous évoquez - il est indispensable - est complètement contradictoire avec la logique qui est celle de la médecine depuis quelques années ! Je pense par exemple à la tarification à l'activité. Et les choses s'aggravent : depuis quelques années, la psychiatrie - et, au sein de la psychiatrie, la pédopsychiatre -, c'est la cinquième roue du carrosse.
Cette situation ne concerne pas seulement les zones rurales. Elle existe aussi dans les zones urbanisées. La logique actuelle, qui, vous l'aurez compris, n'est pas la mienne, est contradictoire avec la psychiatrie de secteur.
En outre, certains politiques voient un remède miracle dans la mise en oeuvre des pratiques avancées. Attention ! Psychiatres et psychologues n'ont pas le même rôle. On ne peut pas remplacer indifféremment les uns par les autres. J'ai une autre inquiétude. Avec l'accueil de mineurs dans des services de psychiatrie pour adultes, la seule réponse des professionnels est souvent la chambre d'isolement. N'y a-t-il pas un risque de recours excessif à la médicalisation ?
Dr Charly Carayon . - Nous faisons en sorte que les adolescents concernés sortent très vite de ces secteurs. Mais nous sommes confrontés à de nouveaux problèmes, comme celui des fratries. En tout cas, pour ma part, je ne médicamente pas.
Dr Thierry Fouque . - Je pense que le risque existe. Quand on n'a pas beaucoup de temps, on peut être tenté de médicamenter. Certains font un usage un peu facile de la Ritaline face à des problèmes de comportement.
Dr Charly Carayon . - Sur Alès, nous insistons plus sur le contenant psychique. Nous voulons rassurer l'enfant, trouver une solution rapidement. C'est vrai que cela prend du temps.
Dr Emmanuel Lafay . - Sur l'ensemble du Gard, nous avons treize places d'hospitalisation. Ce n'est pas suffisant pour répondre réellement aux urgences. Si un adolescent arrive aux urgences d'Alès ce week-end, il n'aura pas de place et ira en psychiatrie pour adultes ! Il y a une vraie pénurie. Nous devons trouver d'autres solutions, adaptées aux besoins de ces enfants.
Les enfants ne sont plus pensés. Tout va trop vite. La clé, c'est question du temps. L'urgence est dans la tête des adultes. L'enfant, lui, n'est pas dans l'urgence ; il a besoin de temps pour se construire et se développer.
Dr Thierry Fouque . - Le nombre d'enfants qui passent aux urgences augmente, en raison de la lenteur des autres réponses et de la réduction du nombre de pédopsychiatriques. On peut avoir quatre, cinq ou six passages aux urgences par semaine, contre un seulement les mauvaises semaines voilà quinze ans.
À mon avis, les psychologues ne peuvent pas remplacer les médecins, ne serait-ce que pour des raisons d'autorité dans l'institution.
La loi du 26 janvier 2016 de modernisation de notre système de santé remet un peu en place la notion de secteur, qui est pertinente. Il ne faut pas calquer certains systèmes sur notre travail : il est arrivé que la directrice me reproche des chiffres d'activité insuffisants...
M. Yves Daudigny , président . - Je vous remercie de nous avoir éclairés, même si la situation que vous avez décrite n'est guère rassurante.
Dr Charly Carayon . - Il est vrai que c'est difficile mais nous avons beaucoup de projets.
M. Yves Daudigny , président . - En effet, nous avons bien ressenti la passion qui vous anime.
Audition conjointe sur la place de la pédopsychiatrie à l'université et la formation des pédopsychiatres : Professeur Jean-Luc Dubois-Randé, président de la Conférence des doyens des facultés de médecine et doyen de l'Université Paris Est Créteil Val de Marne, Professeur Benoît Schlemmer, chef de service de Réanimation médicale à l'hôpital Saint-Louis à Paris, doyen honoraire, Faculté de Médecine et Université Paris-Diderot, conseiller universitaire auprès du Directeur Général de l'ARS d'Ile de France, chargé de mission "Réforme du 3e cycle des études médicales", Professeur David Cohen, chef du département de Psychiatrie de l'Enfant et de l'Adolescent de l'hôpital Pitié-Salpêtrière à Paris
(Vendredi 24 février 2017)
Professeur David Cohen, Professeur à l'Université Marie-Curie et chef du service de Psychiatrie de l'Enfant et de l'Adolescent du groupe hospitalier Pitié-Salpêtrière, Président de la sous-section du CNU. - Je souhaite vous donner lecture d'une note qui n'engage que moi-même, même si j'ai pris des informations auprès d'autres collègues.
Je tiens à remercier la commission du Sénat d'organiser une audition pour la psychiatrie de l'enfant et de l'adolescent, pour l'effort louable pour améliorer la situation de la discipline et donc de notre principale clientèle, à savoir les enfants et adolescents en souffrance psychologique et psychiatrique et leurs familles.
De mon point de vue, la situation est actuellement tout à fait dramatique en terme de formation et digne du tiers-monde, que ce soit au plan des spécialistes médecins ou des paramédicaux concernés, en terme de correspondance besoins / moyens, en terme d'analyse des problématiques et du coup de cohérence des politiques publiques, en terme de médiatisation et de manipulation à court terme et enfin en terme de recherche dédiée.
Ce que j'appelle une politique tiers-mondiste dans un pays riche, c'est une politique qui conduit à enrichir les plus riches et à appauvrir les plus pauvres. Dans le système de santé français, les plus pauvres sont les disciplines en charge de la chronicité, à savoir la psychiatrie, la psychiatre de l'enfant et de l'adolescent, la gériatrie, la rééducation fonctionnelle.
La France est très en retard par rapport au standard européen puisqu'en termes de formation des médecins spécialistes, si on tient compte de la dernière enquête européenne sur le sujet, la France est au niveau de la Slovénie ou de la Roumanie. L'attractivité du métier s'est effondrée car la psychiatrie de l'enfant et de l'adolescent apparaît responsable de tous les échecs de la société. Il existe une nécessaire refonte de la formation en tenant compte des concepts de développement et de neuro-développement que nous avons tenu à préciser dans une lettre du CNU cosignée par l'ensemble des psychiatres universitaires de la discipline. L'autisme de ce point de vue est assez symptomatique de ce malaise.
Pour ce qui concerne la formation des paramédicaux, s'il y a eu une réingénierie du diplôme d'orthophoniste qui a abouti (c'est la seule bonne nouvelle dans le domaine), les finances n'ont absolument pas suivi et la façon dont certaines caisses primaires d'assurance maladie traitent la question des carences d'occupation des postes d'orthophonistes dans les structures hospitalières est tout simplement surréaliste. Elle conduit du reste à pérenniser l'absence d'occupation des postes dans les structures publiques. Par contre, la réingénierie des métiers de psychomotricité et d'ergothérapie est restée en suspens. Et quant à la formation des psychologues, on attend comme dans d'autres pays européens la création de vrais diplômes de psychologie du développement avec spécialisation et surtout, pour les psychologues cliniciens, la création d'un Internat de psychologie, seul garant d'une expérience clinique suffisante pour pouvoir prétendre à s'inscrire dans la modernité des dernières avancées en psychologie du développement et en neurodéveloppement.
Au niveau macro-économique, on nous dit que les moyens de la psychiatrie de l'enfant et de l'adolescent ont un peu augmenté ces dernières années (+ 5 %) mais dans le même temps les demandes ont explosé (+ 80 %). Par ailleurs, en 10 ans, le conseil de l'ordre a recensé moitié moins de psychiatres d'enfants et d'adolescents inscrits sur ses listes. Le niveau macroscopique ne décrit en aucune façon l'adaptation de ces moyens aux besoins sur le plan de la qualité et de la formation. Cet abord macroscopique ne dit rien non plus des inégalités territoriales et rien des absurdités administratives pour les cas complexes et enfin rien non plus de la réponse aux nouvelles demandes comme celle de la radicalisation (pour laquelle la discipline s'est engagée) ou du trauma.
Par ignorance, par bêtise, par soumission, pour ne pas faire de vagues quand on est un administratif qui doit faire carrière ou un médecin qui veut surtout servir ses propres intérêts ou ceux d'une corporation... Il existe une grande confusion des problématiques et des analyses erronées. Il est difficile d'entrer dans le détail mais si on prend le niveau des dispositifs et des institutions, on constate, au moins dans le public, différents types de structures, celles qui dépendent du secteur de psychiatrie infanto-juvénile (les CMP, hôpitaux de jour), celles qu'on peut considérer comme intermédiaires et qui sont parfois gérées par des associations (CMPP, hôpitaux de jour, parfois) et les structures qui relèvent du médico-social, qu'elles soient gérées par des structures publiques ou des associations (CAMPS, IME, IMPro, ...).
Sur ces différents types de dispositifs et institutions se rajoutent par-dessus les organisations en niveaux 1, 2, 3 qui concernent l'ensemble de la médecine et qui sont certainement des organisations vers lesquelles on doit tendre, en tout cas au niveau des territoires.
Très souvent, on identifie les structures par rapport aux dépenses et aux niveaux mais, à aucun moment, on ne vérifie l'adéquation des structures aux moyens humains.
On confond trop souvent fonction et profession. Ainsi, aujourd'hui la plupart des médecins qui occupent une fonction de psychiatre d'enfant et d'adolescent ne sont pas pédopsychiatres (ce sont des psychiatres généralistes, à la retraite avec un vague souvenir du développement tel qu'on l'enseignait dans les années 70, ou des médecins généralistes qui on fait des formations professionnelles sur le tard ou des médecins étrangers) et encore quand un médecin occupe le poste. Du coup le discours que l'on entend régulièrement dans beaucoup de réunions, à savoir que les pédopsychiatres sont nuls, correspond bien souvent à un abus de langage puisque les pédopsychiatres dont il est question n'ont pas reçu de formation adéquate justement. Comme je l'ai dit plus haut l'exemple de l'autisme est particulièrement symptomatique. Certains collègues appartenant à des disciplines frontières et concernés par l'autisme (comme la psychiatrie d'adultes, la génétique, la neuropédiatrie) ne se privent pas pour être particulièrement critiques vis-à-vis des pédopsychiatres, ce qui ne favorise pas des discussions apaisées et un travail de fond pour répondre aux besoins des enfants et de leurs familles. C'est aussi le cas de certains chercheurs et je prendrai pour exemple une récente tribune dans Le Monde où près de la moitié des signataires n'avaient, à ma connaissance, jamais travaillé sur l'autisme et même jamais rencontré de personnes autistes.
Ces erreurs d'analyse qui laissent de côté la question de la formation initiale et centrent les politiques publiques sur la formation continue ne risquent pas, à mon sens, de changer les choses sur le moyen terme et vont favoriser des prises de décisions illusoires. Par déplacement, on propose de passer la problématique d'une institution à une autre mais sans réelle réponse efficace.
S'il existe une prise de conscience actuellement, l'ampleur du problème n'est pas encore intégrée et les décisions politiques récentes sont des rustines qui, pour partie, relèvent des phénomènes de déplacement évoqués plus haut.
Au plan des soins, outre les niveaux 1-2-3, on propose à juste titre de distinguer les problématiques par tranche d'âge : nourrisson, enfant préscolaire, 6-12 ans et adolescent. Quelques exemples de décisions et propositions plus ou moins récentes. L'autisme quitte la santé pour le handicap, c'est-à-dire qu'il relève quasi exclusivement du médico-social. Le nourrisson, pour le diagnostic précoce et la prise en charge, est sur le point de rejoindre les CAMPS, sans tenir compte des inter-secteurs de psychiatrie infanto-juvénile, d'une part, et des difficultés des CAMPS eux-mêmes à bien répondre à leurs missions propres. La déficience intellectuelle reste encore dans la santé principalement pour l'enjeu du diagnostic génétique via les centres référents maladies rares. Pour combien de temps ? L'adolescence revient en première intention aux acteurs de proximité et aux psychologues. Mais a-t-on fait quelque chose pour la formation des intéressés ? A-t-on décidé la généralisation du remboursement des soins de psychologue par la sécurité sociale ?
Au plan de la formation justement, une réforme est en cours mais les dernières propositions que nous avons reçues (et qui d'après nos interlocuteurs sont les seules réalistes au vue de la démographie actuelle) restent à mille lieues des ambitions de la réforme telles qu'elles sont énoncées.
Il est vrai, comment appliquer une réforme à toutes les disciplines et spécialités quand dans certaines les ratios professeurs/internes sont d'un pour 4 quand il est d'un pour 40 en psychiatrie ?
La recherche en psychiatrie de l'enfant et de l'adolescent est un autre parent pauvre. L'Inserm compte 6 000 chercheurs (statutaires et étrangers), 2 600 contractuels, 4 800 hospitalo-universitaires pour près d'un milliard d'euros de budget. Une goutte est dédiée à la psychiatrie de l'enfant et de l'adolescent. Prenons l'exemple des deux instituts hospitalo-universitaires parisiens (investissements d'avenir liés au grand emprunt) qui auraient pu bénéficier à la discipline puisque l'un est dédié au développement et l'autre aux neurosciences. Là encore rien n'est proposé au-delà de la déclaration d'intention. « L'excellence n'y est pas » est la réponse qu'on nous renvoie pour pérenniser l'absence de financement vers la discipline tout comme l'absence de nomination d'hospitalo-universitaires pour former les jeunes collègues.
Et quand malgré tout, on essaie de conduire des activités de recherche (clinique ou non), tout est en place pour nuire et mettre des bâtons dans les roues : absence d'intérêt des promoteurs pour la discipline, enjeux idéologiques d'un autre temps, voire intimidation parfois. Un exemple venant d'un acteur du privé, très grosse entreprise qui depuis plus de 20 ans était un des rares financeurs dans l'autisme via une fondation d'entreprise. Depuis trois ans, devant les remontrances et les conflits qui entourent la discipline, cette entreprise a préféré se retirer du domaine car il était clair qu'au-delà de l'engagement vis-à-vis de l'autisme, l'entreprise ne pouvait pas investir via sa fondation sur une thématique qui devenait incontrôlable au plan politique et en termes de communication.
Je vous soumets une tentative schématique pour représenter la pédopsychiatrie et ses principales interfaces. On retrouve bien sûr certaines spécialités médicales : la pédiatrie, la neurologie, la périnatalité, la génétique, l'endocrinologie et la psychiatrie adulte. Au plan institutionnel, on retrouve l'université, la santé et la recherche. Dans la gestion quotidienne, un service de psychiatrie de l'enfant et de l'adolescent situé dans un CHS devra batailler avec la psychiatrie d'adultes pour garder ses financements ; dans un CHU, il devra batailler avec les autres disciplines médicales. Mais dans tous les cas la psychiatrie de l'enfant et de l'adolescent est en général une variable d'ajustement. Ce qui est vrai pour la partie santé est également vrai à l'université et lorsqu'il s'agit d'obtenir des crédits de recherche dédiés.
Mais la pédopsychiatrie est également à l'interface et en lien avec de nombreux paramédicaux : orthophonistes, psychomotriciens, psychologues, ergothérapeutes, éducateurs spécialisés, travailleurs sociaux, pour ne citer que les plus spécifiques. La discipline est aussi à l'interface de l'école, des services sociaux de la ville et du département, de la protection de l'enfance et de l'aide sociale à l'enfance, de la protection judiciaire de la jeunesse et de la justice. Au plan institutionnel on reconnaît les ministères de l'éducation, de la famille, de la justice, de la ville et de la jeunesse.
À tous les niveaux d'interfaces possibles, même s'il existe des partenariats très fructueux, les points de blocage sont aujourd'hui beaucoup trop nombreux pour espérer inverser une désaffection envers la psychiatrie de l'enfant et de l'adolescent malgré un intérêt conservé par les jeunes médecins.
Il faut donc un véritable « plan Marshall » pour la discipline dont les grandes lignes en termes d'objectifs pourraient être les suivantes :
1. Mettre à niveau, en termes de moyens, les structures de la discipline pour répondre à l'augmentation des demandes récentes et aux carences anciennes déjà relevées dans de nombreux rapports.
2. Continuer les efforts pour garantir que, sur l'ensemble du territoire, soient appliquées les réformes salutaires qui ont vu l'amélioration des MDPH et de l'inclusion scolaire.
3. Prévoir une formation pour les jeunes générations qui suive les formats européens des pays les plus avancés (soit au moins 6 semestres en pédopsychiatrie lors de la formation des internes).
4. Augmenter le nombre d'universitaires de la discipline pour atteindre un taux d'encadrement qui permette une formation de qualité et, surtout, soutienne la recherche clinique.
5. S'assurer que les professions paramédicales en interface avec la discipline connaissent également une évolution de leurs standards de formation tenant compte des avancées en développement et en neuro-développement.
6. Sanctuariser les crédits de la psychiatrie d'enfants et adolescents que ce soit au niveau des dépenses de santé et de la gestion hospitalière, mais également des investissements en recherche.
7. Créer un institut de recherche en santé mentale et développement comme c'est le cas dans tous les grands pays occidentaux.
8. Supprimer les clivages au niveau des territoires entre les dispositifs relevant de la santé et des hôpitaux et les dispositifs relevant du médico-social. Les ARS n'ont pas réussi à surmonter cette difficulté qui aboutit à ce que les cas les plus complexes reçoivent le moins de soins du fait de la saturation des structures.
9. Donner au niveau de chaque territoire une responsabilité coordinatrice à l'un des acteurs pour permettre de résoudre les difficultés institutionnelles de gestion des cas complexes. L'Inserm est une structure trop archaïque et il ne faut pas aborder les enjeux de recherche uniquement par les neurosciences.
10. Investir dans la formation continue des médecins généralistes, des médecins spécialistes mais également des paramédicaux pour s'assurer que tous adoptent et s'approprient les avancées de la discipline.
La discipline a demandé la mise en place d'un co-DES pour atteindre les équivalences de formation européennes. Dans le cadre actuel n'importe quel psychiatre adulte peut diriger une structure pour enfant. Si l'on met en place la réforme telle qu'elle est envisagée les psychiatres pour adultes seraient encore moins formés à la pédopsychiatrie.
M. Michel Amiel , rapporteur . - Vous souhaitez avec le co-DES mettre les deux spécialités au même niveau ?
Professeur David Cohen . - Nous souhaitons qu'il y ait un temps commun de formation de deux ans puis une séparation avec deux ans de formation pour chaque branche de la psychiatrie. La discipline a besoin d'un signal au moment où on met en place une réforme de la formation qui doit durer vingt-cinq ans. Nous pourrions former une soixantaine de co-DES par an.
Professeur Jean-Luc Dubois-Randé, président de la Conférence des doyens des facultés de médecine et doyen de l'Université Paris Est Créteil Val de Marne . - Il y a un certain éloignement des pouvoirs publics de la question que nous abordons aujourd'hui. Pour y remédier, il me semble qu'il faudrait mettre en place un plan psychiatrie incluant la pédopsychiatrie.
Au cours du 2ème cycle des études de médecine les étudiants préparent les épreuves classantes nationales. Trente items concernent la psychiatrie, dont dix la psychiatrie de l'enfant, mais ils mélangent les sujets d'addictologie ainsi que la prise en charge des adultes. Le sujet n'est donc pas très traité à ce stade des études médicales. Il est vrai cependant que le 2 ème cycle n'a pas vocation à former des spécialistes.
Le nombre de formateurs en pédopsychiatrie est dérisoire et plus qu'alarmant. La psychiatrie est clairement le parent pauvre de notre système de formation. Il y a également un enjeu de répartition géographique. La discipline compte 120 universitaires, dont 36 PU/PH, or un tiers d'entre eux se trouvent à Paris. Dès lors de nombreuses facultés n'ont pas de pédopsychiatre.
Cette situation touche également l'ensemble des professionnels qui ne sont pas adossés aux pédopsychiatres dans leur institution. Le fait que les prises en charge effectuées par plusieurs d'entre eux ne soient pas remboursées me paraît être un scandale.
Le problème du manque de pédopsychiatres à l'université ne relève pas uniquement des doyens, c'est une question de désaffection plus générale pour les postes universitaires qui nécessitent des parcours très longs orientés vers la recherche et l'étranger et qui peuvent décourager.
On demande l'excellence en matière de recherche pour les postes en pédopsychiatrie mais il me semble qu'il faut sortir de l'idée que la recherche ne peut se faire que dans le domaine de la biologie. D'autres domaines sont parfaitement envisageables et il faut présenter des options de recherche.
Il me semble qu'il faut engager un grand plan national pour la pédopsychiatrie pour compenser le manque de forces universitaires et dans un contexte où le nombre de postes disponibles ne va pas augmenter. Je pense que l'on peut notamment envisager, pour encadrer tous les internes, que des postes soient mis à disposition de fédérations CHU.
En effet nous ne disposons pas des moyens de créer des postes partout et le vivier d'enseignants est trop peu important. Il faut donc établir des priorités de recrutement pour la discipline et prévoir des postes ciblés comme cela a été fait en médecine générale ou en soins palliatifs.
Pr Benoît Schlemmer.- : Le sujet de la formation des pédopsychiatres s'inscrit dans le chantier très vaste de la réforme du 3 ème cycle des études médicales. La feuille de route de la réforme a été tracée par la conférence de santé et par un décret en Conseil d'État qui fixe ses grandes lignes. La déclinaison pour chacune des 44 spécialités concernées se fera par arrêté.
La réforme concerne 44 spécialités, je suis donc tenu d'avoir une cohérence d'ensemble. Il s'agit d'une réforme globale du dernier cycle d'études médicales. On accède aux 44 spécialités à l'issue d'un cursus sanctionné par un diplôme d'études spécialisées (DES), qui se substitue à un ensemble de spécialités par l'obtention de DES auxquels venaient s'ajouter des diplômes d'études spécialisées complémentaires (DESC), dont la majorité n'était pas des spécialités d'exercice exclusif. C'était le cas de la pédopsychiatrie depuis 2004.
La réforme a pour objectif, en fin de formation de troisième cycle, de conférer au jeune en formation l'ensemble des compétences de son métier. En formation initiale, des briques de formation, tant théoriques que pratiques, seront également ouvertes en formation continue. On a demandé à chacune des spécialités et aux disciplines universitaires associées, c'est-à-dire en ce qui concerne la pédopsychiatrie à la fois aux universitaires de la pédopsychiatrie et à ceux de la psychiatrie, quels étaient leurs souhaits. Au final, la réforme ne permet de répondre aux voeux ni des uns ni des autres. Elle prévoit un DES de psychiatrie avec une option qui ajoute une cinquième année de formation pour ceux qui se destineraient à un exercice prédominant, mais non forcément exclusif, de pédopsychiatrie.
Selon les standards européens, il faut au moins six semestres de formation. Il faut faire en sorte que sur l'ensemble des semestres consacrés au DES et à l'option, un jeune souhaitant devenir pédopsychiatrie puisse effectivement avoir ces six semestres.
Nous devons trouver une solution qui soit au moins un bon compromis au démarrage et qui ne soit pas en retrait par rapport à ce que nous connaissons déjà. L'essentiel de la réforme, au-delà de ce qui est dans la loi et dans le décret, est porté par des arrêtés et donc susceptible d'évolutions dans le temps assez aisées. Il y aura un comité de suivi de la réforme et des points de réévaluation.
Actuellement, le problème auquel nous sommes confrontés pour la pédopsychiatrie est que dans l'association d'un DES et d'une option, on ne peut obliger personne à faire une option. Il faut essayer d'en assurer l'attractivité. Si on voulait pouvoir contraindre, il faudrait soit deux DES totalement séparés, soit un co-DES avec un tronc commun en début de formation (système en Y). La difficulté est que sur l'ensemble des centres universitaires hospitaliers (CHU), neuf ne disposent d'aucun universitaire en pédopsychiatrie et n'ont pas de possibilité d'encadrement universitaire. Sur le reste des CHU, dix-huit ne disposent que d'un seul universitaire de la spécialité. La pédopsychiatrie est donc une spécialité pour laquelle les forces universitaires sont trop faibles pour pouvoir assurer sur le territoire de façon homogène la formation.
Pour renforcer une discipline universitaire, il faut, d'une part, ouvrir des postes et, d'autre part, pouvoir y attirer des jeunes qui sont alors certains d'y trouver l'avenir professionnel qu'ils souhaitent. Or les conditions d'exercice ne sont pas suffisamment favorables aujourd'hui.
Le co-DES est probablement la direction vers laquelle il faudrait aller. Des adaptations seront possibles dans le temps mais nous sommes dans un cadre contraint. Nous avons chaque année entre 8 000 et 8 500 étudiants à gérer, qu'ils sortent du deuxième cycle ou qu'ils viennent de l'étranger. Il s'agit d'un effectif fini, le reste ne peut être donné à une spécialité que par le biais de la formation continue, quelles qu'en soient les modalités, professionnels qui complètent leur formation ou qui accèdent à un nouveau champ de compétences par la voie de la validation des acquis de l'expérience (VAE) qui peut être universitaire ou dans la main du conseil national de l'ordre des médecins (Cnom).
Il y a, chaque année, 500 internes en psychiatrie générale, c'est le deuxième effectif derrière la médecine générale. On pourrait envisager de faire un co-DES et de voir combien d'étudiants il faut lui accorder et où on prend cet effectif. Si on le prend dans la psychiatrie, le système à deux branches permet d'avoir, à la sortie, l'effectif que l'on souhaitait. L'option ne permet pas cela. Si on va chercher des postes d'interne dans d'autres spécialités, la difficulté est de taille car les besoins sont immenses et le système s'est un peu verrouillé depuis un certain nombre d'années avec l'arrivée, en fin de carrière, de la génération du baby-boom et de la génération où l'accès à des spécialités était largement ouvert, en particulier par les CES qui sont désormais largement en extinction.
M. Michel Amiel , rapporteur. - Le constat est assez noir. C'est le serpent qui se mord la queue. Quels sont les obstacles au système du co-DES ? Ne pourrait-on pas imaginer le même système à partir de la pédiatrie ?
Pr Benoît Schlemmer. - La mise en place d'un co-DES est aujourd'hui rendue impossible par la faiblesse des effectifs universitaires, qui fait obstacle à l'application de manière homogène de cette réforme qui est d'application nationale.
De plus, pour faire un co-DES, il faut que les deux spécialités qui le constituent se mettent d'accord entre elles sur les objectifs de métier, les objectifs pédagogiques, les effectifs à allouer à l'une et l'autre des deux branches. On imaginer que dans la vie professionnelle, il y ait ensuite des voies de passage de l'une à l'autre des deux branches.
Pour avoir des enseignants, il faut être en mesure de les attirer et de les accompagner dans leur parcours, ce qui n'est pas simple, eu égard à ce qui est demandé aux universitaires en général. On n'a pas à faire exactement de la même façon pour toutes les spécialités mais il faut une cohérence d'ensemble.
M. Michel Amiel , rapporteur . - Combien, sur les 500 postes en psychiatrie, sont pourvus ?
Pr Benoît Schlemmer. - Une petite fraction n'est pas pourvue.
M. Michel Amiel , rapporteur . - Comment « ré-enchanter » cette filière ?
Pr Daniel Cohen . - Je pense que quand on met en oeuvre une réforme ambitieuse, il faut prendre en compte l'historique. La psychiatrie de l'enfant et de l'adolescent a toujours été très proche de la psychiatrie des adultes en France. A une époque, il existait un internat de psychiatrie. La discipline est née en se différenciant de la psychiatrie des adultes.
Les Italiens sont neuropsychiatres infanto-juvénile. lls font l'équivalent d'un DES de neuro-pédiatrie et de neuropsychiatrie. Cette situation est rare. Il existe des DES de psychiatrie de l'enfant et de l'adolescent où sont acceptés aussi bien une année en pédiatrie qu'une année en psychiatrie d'adultes. Il existe également ce qui s'apparente à des sur-DES où il faut faire d'abord trois ans de psychiatrie adultes puis deux ans de psychiatrie de l'enfant et de l'adolescent. Voici les configurations les plus fréquentes dans les pays occidentaux.
M. Yves Daudigny , président . - Il nous a été dit que les arbitrages pour les postes dans les universités étaient en général perdus par les pédopsychiatres.
Pr Jean-Luc Dubois-Randé . - Pour être attractif, il faut un écosystème : si on met un pédopsychiatre tout seul sans environnement, il ne sera pas heureux.
Mme Laurence Cohen . - I l ne sera surtout pas efficace !
Pr Jean-Luc Dubois-Randé . - C'était implicite dans mon propos. Il faut que les facultés fassent naître un environnement, ce qui n'est pas possible partout. Il faut donc plutôt raisonner par région, avec des centres de grande taille très bien équipés. Plutôt que d'éparpiller les pédopsychiatres, il en faut peut-être trois sur une zone, avec des équipes autour d'eux.
M. Michel Amiel , rapporteur . - De façon plus globale, ne serait-il pas nécessaire de revenir à un examen à classement régional plutôt qu'à un examen à classement national (ECN), ce qui permettrait de se rapprocher des besoins du territoire ?
Pr Jean-Luc Dubois-Randé . - J'ai soumis des propositions aux candidats à la présidence de la République en ce sens : selon moi, il faut sortir du tout ECN. Les étudiants, en particulier l'Association nationale des étudiants en médecine de France (ANEMF), partagent ce point de vue. Aujourd'hui, l'approche en termes de parcours professionnel des étudiants est privilégiée. Il faut introduire une part régionale dans l'examen.
Mme Laurence Cohen . - Par rapport au DES en « Y », vous dites qu'il faut peut-être mieux le faire en deux temps avec une étape préalable avant d'arriver au double DES. Je suis plutôt favorable à un double DES, qui me semble plus logique. Je pense à l'orthophonie : à Paris par exemple, la formation se déroule à la faculté et à la Pitié Salpetrière mais cela n'est pas possible partout. Ne pourrait-on pas imaginer trois à quatre pôles de formation en pédopsychiatrie ? Je crains que ne pas aller directement sur cette formation fasse perdre du temps et je ne suis pas sûre que nous gagnions plus de professionnels.
Une seconde question relative à la démographie médicale : votre proposition est de supprimer le numerus clausus, ce que j'approuve.
Pr Benoît Schlemmer . - Pour augmenter le nombre de pédopsychiatres, il faut les attirer avec de la recherche, un environnement, etc. Des mesures simples peuvent être prises, par exemple en proposant des postes de chef de clinique ou d'assistant.
Comme la plupart des doyens aujourd'hui, je suis favorable à la suppression du numerus clausus. Nous sommes actuellement dans un moule unique : ne sont formés que des étudiants qui vont passer l'ECN. Or des étudiants veulent être biologistes, d'autres veulent faire de la médecine générale, de la chirurgie. L'indicateur de résultat d'une faculté est son taux de réussite à l'ECN : par exemple, à Dijon, la faculté est bien classée mais tous les étudiants partent ensuite ailleurs. Une fois que l'examen national est réussi, tous les étudiants sont ventilés et choisissent les meilleurs postes et partent dans d'autres régions. Par conséquent, quel est l'intérêt pour Dijon d'être bien classé au taux de réussite à l'ECN ?
Il faudrait privilégier un indicateur de résultat portant sur le nombre de professionnels à former sur une région. Un exemple : en Aveyron, il n'y avait plus de médecins généralistes.
Une action très forte de la faculté en faveur de la formation, pour augmenter le nombre de maîtres de stage, en collaboration avec les élus, a permis de repeupler le département en médecins. Plutôt qu'une politique portant sur l'installation des médecins, il est possible d'agir par la formation en université, à condition de modifier les indicateurs de résultat des facultés.
M. Michel Amiel , rapporteur . - Les hôpitaux sont-ils capables d'accueillir un nombre plus important d'étudiants en formation ? Pour favoriser la profession, une révision de la nomenclature des actes de pédopsychiatrie serait-elle utile ? Une consultation de l'enfant et de sa famille est en effet forcément beaucoup plus longue qu'une consultation de psychiatrie générale.
Pr David Cohen . - Concernant votre seconde question, la réponse était sous-entendue dans la réponse de Benoît Schlemmer. Il est évident que le fait qu'une consultation de pédopsychiatrie soit tarifiée au même niveau qu'une consultation de psychiatrie est très défavorable à la pratique de la pédopsychiatrie. Certaines caisses primaires d'assurance maladie demandent même le remboursement des actes lorsque des collègues font des feuilles de soin pour des entretiens parentaux. En Belgique, où le DES de pédopsychiatrie a été introduit récemment, la tarification a été modifiée en même temps : elle doit être trois fois supérieure à une consultation de psychiatrie, ce qui prend en compte l'écart de temps moyen d'une consultation. C'est un aspect qui compte dans le manque d'attractivité de la profession. Les chiffres du Conseil de l'Ordre ne recensent que les pédopsychiatres exclusifs mais, en pratique, quelques psychiatres généralistes acceptent encore de recevoir des enfants. Mais ils ne le font qu'à la marge car sinon ce n'est pas viable pour eux.
Pr Jean-Luc Dubois-Randé . - La capacité d'accueil des étudiants dans les hôpitaux constitue un point majeur. Cependant, supprimer le numerus clausus ne veut pas dire supprimer toute régulation ! Parce qu'in fine, le ratio du nombre de médecins, rapporté à la population française, n'est pas si faible. Il y a donc des éléments d'attractivité : dans votre département, Madame Cohen, plusieurs maisons de santé universitaires ont été créées. C'est un lieu d'attraction pour les plus jeunes qui permet de repeupler le territoire.
Mme Laurence Cohen . - La spécificité est que, dans des zones très urbanisées, comme le département du Val-de-Marne, peuvent être crées des maisons de santé universitaires qu'il n'y aura pas dans des départements plus ruraux.
Pr Jean-Luc Dubois-Randé . - C'est précisément pourquoi c'est au niveau régional que les solutions doivent être définies.
La réforme du troisième cycle n'est pas faite uniquement pour avoir des universitaires, elle est faite pour mettre des médecins auprès d'usagers. Il est important que les internes aient des maîtres de stage en dehors d'un hôpital. C'est le maître de stage, dans le cadre d'une pratique en ville, qui est le moteur d'attraction du plus jeune.
M. Michel Amiel , rapporteur . - Mais, dans ma région, je constate qu'ils ne se bousculent pas pour devenir maîtres de stage.
Pr Jean-Luc Dubois-Randé . - Certes. Il y a un levier à activer.
Pr Benoît Schlemmer . - Pourquoi ne fait-on pas tout de suite un co-DES ? Rappelons que nous travaillons sur cette réforme depuis 2009 ; nous sommes désormais dans la dernière ligne droite. Il est donc primordial que cette réforme puisse être lancée, sous couvert de ce qui est prévu en termes de suivi de la réforme et d'adaptation. David Cohen a indiqué qu'il était dommage que l'on fige les choses pour 25 ans : non, nous n'inscrivons pas les choses dans le marbre. Le monde de la formation en santé est extrêmement rigide. L'un des points importants de la réforme est l'introduction de souplesse et d'adaptabilité dans le système car les besoins de santé évoluent considérablement et les exercices professionnels médicaux ne seront plus demain ceux d'aujourd'hui et il faudra que le système de formation s'adapte. Nous devons donc garder en tête l'idée d'un co-DES et essayer, dans le cadre de ce qui est prévu pour le moment - un DES de psychiatrie, avec une option de pédopsychiatrie - essayer de garantir que l'on puisse avoir au minimum les six semestres de psychiatrie de l'enfant et de l'adolescent qui constituent le standard européen. Mais il faut voir cela comme une étape et considérer que les perspectives sont ouvertes : il faut continuer à travailler le sujet car je pense qu'il n'est pas tout à fait mûr.
M. Yves Daudigny , président . - Les quarante-trois autres DES ont-ils également des spécialités ?
Pr Benoît Schlemmer . - Il y a quelques spécialités qui fonctionnent en co-DES : l'anesthésie réanimation et la médecine intensive réanimation qui partagent des éléments de formation et de métier mais qui sont différenciés car les champs de compétences ne sont pas tout à fait identiques.
Nous avons également souhaité que la médecine interne, la pathologie infectieuse et l'allergologie partagent un tronc commun de formation car ce sont des formations généralistes qu'il n'est légitime de différencier que secondairement. Pour le reste, les spécialités sont constituées sur la base de leur DES puis, pour un certain nombre de spécialités, s'ajoutent une ou plusieurs options, en nombre limité, car nous n'avons pas voulu l'éclatement du système.
M. Michel Amiel , rapporteur . - Quelle peut être la place de la télémédecine ? Est-ce que dans une spécialité comme la vôtre, la télémédecine pourrait apporter un élément de réponse ?
Pr David Cohen . - Étant dans un laboratoire de robotique, je connais bien ces sujets. Il y a actuellement une illusion dans l'idée que le numérique pourrait remplacer certains moyens : il faut tout de même un professionnel derrière la télémédecine ! Le problème d'effectif est un problème généralisé. Dans une discipline comme la pédopsychiatrie où les interventions ne sont pas brèves, il est certes possible de donner des avis d'expert par le biais de la télémédecine mais cela ne va pas plus loin. C'est plutôt dans les relations entre les différents niveaux de soins que la télémédecine pourrait avoir sa place afin de réguler un certain nombre de questions - encore faut-il avoir un professionnel de santé disponible à l'autre bout de la ligne ! Mais je ne crois pas que cela sera une réelle solution de remplacement aux problèmes d'effectifs que l'on rencontre.
Pr Benoît Schlemmer . - La télémédecine répond bien à ce que pourraient être des réseaux de prise en charges. C'est peut-être alors plus de la télé-expertise que de la télémédecine : favoriser l'échange entre professionnels médicaux ou non médicaux. C'est probablement un moyen de répondre aux besoins de santé sur l'ensemble du territoire, au-delà du champ de la pédopsychiatrie.
CONTRIBUTIONS ÉCRITES SOLLICITÉES PAR LA COMMISSION
______________
• Professeur Maurice Corcos , chef de service du département de psychiatrie de l'adolescent et de l'adulte à l'Institut mutualiste Montsouris à Paris, professeur de psychiatrie infanto-juvénile à l'université Paris-Descartes, Docteur Marie-Aude Piot et Docteur Jean-Christophe Maccotta
• Direction de la protection judiciaire de la jeunesse , Ministère de la justice
• Nathalie Depoire , présidente, et Nathalie Pawlowksi , référente du collectif psychiatrie, du Syndicat Coordination nationale infirmière (CNI)
• Docteur Marc Bétrémieux , président du Syndicat des psychiatres des hôpitaux (SPH)
• Docteur Gisèle Apter , présidente de la Société de l'information psychiatrique (SIP)
• Docteur Michel Triantafyllou , président du Syndicat des psychiatres d'exercice public (SPEP)
• Docteur Sandrine Deloche , pédopsychiatre, et Docteur Martin Pavelka , pédopsychiatre, du Collectif des 39 - Groupe Enfance
• Professeur Bernard Golse , pédopsychiatre-psychanalyste, professeur de psychiatrie de l'enfant et de l'adolescent à l'université Paris Descartes (Paris 5), chef du service pédopsychiatrie de l'hôpital Necker- Enfants-malades (Paris)
Ce document est consultable au format pdf .
* 1 Résolution n° 116 (2016-2017) de MM. Michel Amiel et Jacques Mézard, déposée au Sénat le 9 novembre 2016.
* 2 Citons parmi les principaux : « Une voie française pour une psychiatrie différente » de Marie et Jean Demay (1982) ; « La psychiatrie ouverte, une dynamique en santé mentale » de Gérard Massé (1992) ; « Psychiatrie et grande exclusion » dirigé par Catherine Patris (1996) ; « De la psychiatrie vers la santé mentale » de Eric Piel et Jean-Luc Roelandt (2001) ; « Plan d'actions pour le développement de la psychiatrie et la promotion de la santé mentale » de Philippe Clery-Melin, Viviane Kovess et Jean-Charles Pascal (2003) ; « Missions et organisation de la santé mentale et de la psychiatrie » d'Edouard Couty (2009) ; « La psychiatrie en France : de la stigmatisation à la médecine de pointe » de l'Office parlementaire d'évaluation des politiques de santé (2009) ; « Évaluation du plan psychiatrie et santé mentale 2005-2008 » par le Haut conseil de la santé publique (2011) ; « Rapport d'information sur la prise en charge psychiatrique des personnes atteintes de troubles mentaux » d'Alain Milon (2012) ; « Rapport d'information sur la santé mentale et l'avenir de la psychiatrie » de Denys Robiliard (2013) ; « Évaluation du plan psychiatrie et santé mentale 2011-2015 » par le Haut conseil de la santé publique (2016) ; « Rapport relatif à la santé mentale » de Michel Laforcade (2016).
* 3 Directeur général de l'agence régionale de santé (ARS) de Nouvelle-Aquitaine.
* 4 Agence technique de l'information sur l'hospitalisation (ATIH).
* 5 Audition du mardi 7 février 2017.
* 6 Rapport de l'Institut Montaigne - Fondation FondaMental, « Prévention des maladies psychiatriques : pour en finir avec le retard français », octobre 2014.
* 7 « Mental health promotion and mental illness prevention: the economic case » ; Martin Knapp, David McDaid et Michael Parsonage (editors) ; Personal Social Services Research Unit, London School of Economics and Political Science, avril 2011.
* 8 Audition du mercredi 15 février 2017.
* 9 Contribution adressée à la mission d'information.
* 10 Audition du mardi 17 janvier 2017.
* 11 Audition du mardi 10 janvier 2017.
* 12 Rapport de la mission « Bien-être et santé des jeunes », novembre 2016.
* 13 Audition du mardi 10 janvier 2017.
* 14 Loi n° 2013-595 du 8 juillet 2013 d'orientation et de programmation pour la refondation de l'école de la République (voir infra).
* 15 Audition du mercredi 15 février 2017.
* 16 Audition du mercredi 8 février 2017.
* 17 Audition du mardi 21 février 2017.
* 18 Audition du mercredi 25 janvier 2017.
* 19 Audition du mercredi 8 février 2017.
* 20 Chapireau F. (2008), « Quel projet épidémiologique en psychiatrie pour la statistique publique ? », Revue d'épidémiologie et de santé publique n°56, article cité par le document de travail « Organisation de l'offre de soins en psychiatrie et santé mentale », Etudes et recherches n°159, Drees, avril 2014.
* 21 Audition du mercredi 25 janvier 2017.
* 22 Audition du mardi 24 janvier 2017.
* 23 Audition du mercredi 25 janvier 2017.
* 24 « Post-scriptum sur les sociétés de contrôle », Pourparlers, 1990.
* 25 Contribution adressée à la mission d'information.
* 26 « Troubles mentaux - dépistage et prévention chez l'enfant et l'adolescent », Editions Inserm, 2002.
* 27 Deux autres études ont été mentionnées à la mission d'information : « Santé de l'enfant, propositions pour un meilleur suivi », expertise opérationnelle de l'Inserm, 2009, « Enquête épidémiologique multicentrique en milieu scolaire de 2013, portraits adolescents », par Catherine Jousselme, Mireille Cosquer et Christine Hassle, Inserm 2015.
* 28 Audition du mercredi 25 janvier 2017.
* 29 Dr Anne-Laure Sutter-Dallay lors de l'audition du mercredi 25 janvier 2017.
* 30 Audition du mardi 17 janvier 2017.
* 31 Audition du mardi 17 janvier 2017.
* 32 Audition du mardi 24 janvier 2017.
* 33 Pr Marie-Rose Moro lors de l'audition du mardi 10 janvier 2017.
* 34 Audition du mardi 17 janvier 2017.
* 35 Audition du mercredi 25 janvier 2017.
* 36 Audition du mardi 17 janvier 2017.
* 37 Direction de la recherche, des études, de l'évaluation et des statistiques des ministères sociaux (affaires sociales, santé, et droits des femmes, travail, emploi, formation professionnelle et dialogue social).
* 38 Audition du mercredi 25 janvier 2017.
* 39 Loi n°2016-1321 du 7 octobre 2016 pour une République numérique.
* 40 M. Franck von Lennep lors de l'audition du mercredi 25 janvier 2017.
* 41 Décret n° 2016-1871 du 26 décembre 2016 relatif au traitement de données à caractère personnel dénommé « système national des données de santé ».
* 42 Audition du mercredi 25 janvier 2017.
* 43 Audition du mercredi 25 janvier 2017.
* 44 Audition du mercredi 25 janvier 2017.
* 45 Audition du mercredi 18 janvier 2017.
* 46 Audition du mercredi 18 janvier 2017.
* 47 Audition du mardi 24 janvier 2017.
* 48 Audition du mardi 10 janvier 2017.
* 49 Loi n° 2013-595 du 8 juillet 2013 d'orientation et de programmation pour la refondation de l'école de la République.
* 50 Données fournies par la DGESCO.
* 51 Circulaire n° 2014-107 du ministère de l'Éducation nationale du 18 août 2014, « Fonctionnement des réseaux d'aides spécialisées aux élèves en difficulté (Rased) et missions des personnels qui y exercent ».
* 52 Il s'agit de la nouvelle dénomination des anciens auxiliaires de vie scolaire (AVS).
* 53 Circulaire n° 2014-083 du ministère de l'Éducation nationale du 8 juillet 2014 relative aux conditions de recrutement et d'emploi des accompagnants des élèves en situation de handicap.
* 54 Audition du mercredi 18 janvier 2017.
* 55 Décret n° 2017-120 du 1 er février 2017 portant dispositions statutaires relatives aux psychologues de l'éducation nationale.
* 56 Audition du mardi 7 février 2017.
* 57 Audition du mardi 17 janvier 2017.
* 58 Loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017.
* 59 Propositions sur la psychiatrie des mineurs adressées à la mission d'information le 24 février 2017 par le Pr Maurice Corcos, le Dr Marie-Aude Piot et le Dr Jean-Christophe Maccotta.
* 60 « Enquête nationale menée sous l'égide de la fédération nationale des CMPP », novembre 2014, pages 8 et 9.
* 61 Données transmises par la DGESCO.
* 62 Séance dédiée «Les troubles spécifiques des apprentissages chez l'enfant», Bulletin de l'Académie nationale de médecine, 199, n° 6, 851-891, séance du 30 juin 2015.
* 63 Diagnostic and Statistical Manual of Mental Disorders.
* 64 Audition du mardi 21 février 2017.
* 65 Audition du mardi 21 février 2017.
* 66 Audition du mercredi 18 janvier 2017.
* 67 Audition du mercredi 11 janvier 2017.
* 68 Ces difficultés sont recensées par la Drees dans une note de cadrage accompagnant les actes du séminaire de recherche sur l'organisation de l'offre de soins en psychiatrie et santé mentale, série études et recherches n°129, avril 2014.
* 69 Loi n° 2007-293 du 5 mars 2007 réformant la protection de l'enfance.
* 70 Articles L. 2112-1 et L. 2112-2 du code de la santé publique.
* 71 Audition du mercredi 25 janvier 2017.
* 72 Audition du jeudi 12 janvier 2017.
* 73 Audition du mercredi 1 er février 2017.
* 74 Voir : www.anmda.fr/les-mda/les-missions/missions/
* 75 Circulaire n° 5899-SG du 28 novembre 2016 relative à l'actualisation du cahier des charges des Maisons des adolescents.
* 76 Évaluation du dispositif « maison des adolescents » (MDA), octobre 2013.
* 77 Rapport Moro-Brison.
* 78 Réponses au questionnaire adressé par la mission d'information.
* 79 Décret n° 2016-1445 du 26 octobre 2016 relatif aux communautés psychiatriques de territoire.
* 80 Directive DGS MS 1 du 9 mai 1974.
* 81 Etude MILESTONE « Managing the link and strengthening transition from child to adult mental healthcare ».
* 82 Circulaire n°148 du 18 janvier 1971 relative à la lutte contre les maladies mentales et élaboration de la carte sanitaire dans le domaine de la psychiatrie.
* 83 Circulaire n° 72-443 du 16 mars 1972 relative au programme d'organisation et d'équipement des départements en matière de lutte contre les maladies et déficiences mentales des enfants et adolescents.
* 84 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 85 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 86 Drees, Panorama 2016 des établissements de santé.
* 87 Circulaire du 13 octobre 1937 relative à la réorganisation de l'assistance psychiatrique dans le cadre départemental.
* 88 Drees, Panorama 2016 des établissements de santé.
* 89 Arrêté du 14 mars 1986 relatif aux équipements et services de lutte contre les maladies mentales comportant ou non des possibilités d'hébergement.
* 90 Audition du mercredi 18 janvier 2017.
* 91 Audition du mercredi 18 janvier 2017.
* 92 La DGCS indique pour sa part le nombre de 339 (source : FINESS).
* 93 DGCS, source : FINESS.
* 94 DGCS, source : FINESS.
*
95
Article
L. 312-7-1 du code de l'action sociale et des familles,
inséré par la loi n° 2016-41
du 26 janvier 2016
de modernisation de notre système de santé.
* 96 Haut Conseil de la santé publique, « Evaluation du plan psychiatrie et santé mentale 2011-2015 », avril 2016.
* 97 Audition du mardi 17 janvier 2017.
* 98 Audition du vendredi 24 février 2017.
* 99 Audition du mercredi 1 er février 2017.
* 100 Rapport Moro-Brison.
* 101 Audition du mercredi 1 er février 2017.
* 102 Propositions sur la psychiatrie des mineurs adressées à la mission d'information le 24 février 2017 par le Pr Maurice Corcos, le Dr Marie-Aude Piot et le Dr Jean-Christophe Maccotta.
* 103 Audition du mercredi 1 er février 2017.
* 104 Institut de recherche et documentation en économie de la santé (Irdes) voir : www.irdes.fr/enseignement/chiffres-et-graphiques/hopital/nombre-de-lits-journees-et-durees-moyennes-de-sejour.html.
* 105 Drees, Panorama des établissements de santé 2016.
* 106 Audition du mercredi 21 décembre 2016.
* 107 Rapport Moro-Brison.
* 108 Audition du mardi 24 janvier 2017.
* 109 Propositions sur la psychiatrie des mineurs adressées à la mission d'information le 24 février 2017 par le Pr Maurice Corcos, le Dr Marie-Aude Piot et le Dr Jean-Christophe Maccotta.
* 110 Audition du mardi 17 janvier 2017.
* 111 Audition du mercredi 25 janvier 2017.
* 112 Audition du mardi 24 janvier 2017.
* 113 Audition du mercredi 18 janvier 2017.
* 114 Audition du mercredi 18 janvier 2017.
* 115 Loi n°2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé.
* 116 Audition du mercredi 25 janvier 2017.
* 117 Article L. 6321-1 du code de la santé publique.
* 118 Audition du mercredi 21 décembre 2016.
* 119 Audition du mercredi 18 janvier 2017.
* 120 Audition du mardi 17 janvier 2017.
* 121 Audition du mardi 24 janvier 2017.
* 122 Audition du mercredi 25 janvier 2017.
* 123 Audition du mercredi 18 janvier 2017.
* 124 Audition du Dr Teboul du mercredi 18 janvier 2017.
* 125 Audition du mercredi 18 janvier 2017.
* 126 Audition du mercredi 25 janvier 2017.
* 127 Audition du mercredi 1 er février 2017.
* 128 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 129 « Missions et organisation de la santé mentale et de la psychiatrie » d'Edouard Couty, 2009.
* 130 Audition du jeudi 12 janvier 2017.
* 131 Audition du mercredi 1 er février 2017.
* 132 Article L. 3221-2 du code de la santé publique.
* 133 Bretagne : Rennes, Auvergne-Rhône-Alpes : Le Vinatier, Ile-de-France : Ville Evrard, Hauts-de-France : Clermont de l'Oise, Prémontré, Provence-Alpes-Côte-d'Azur : Montfavet, Nouvelle-Aquitaine : Poitiers et Angoulême, Occitanie : Thuir, Corse : Castellucio, Martinique : Despinoy, Guadeloupe : Monterant.
* 134 Audition du mercredi 1 er février 2017.
* 135 Autisme et autres troubles envahissants du développement : interventions éducatives et thérapeutiques coordonnées chez l'enfant et l'adolescent, mars 2012.
* 136 Manifestations dépressives à l'adolescence : repérage, diagnostic et prise en charge en soins de premier recours, novembre 2014.
* 137 Conduite à tenir en médecine de premier recours devant un enfant ou un adolescent susceptible d'avoir un trouble déficit de l'attention avec ou sans hyperactivité, décembre 2014.
* 138 Patient avec un trouble bipolaire : repérage et prise en charge initiale en premier recours, juin 2015.
* 139 Audition du mercredi 11 janvier 2017.
* 140 Article L.1411-4 du code de la santé publique.
* 141 Audition du jeudi 12 janvier 2017.
* 142 Audition du mercredi 8 février 2017.
* 143 « Les conseils locaux de santé mentale : état des lieux », juin 2015.
* 144 Audition du mercredi 1 er février 2017.
* 145 Audition du mercredi 18 janvier 2017.
* 146 Audition du mardi 10 janvier 2017.
* 147 Audition du mercredi 25 janvier 2017.
* 148 Pour la VAE universitaire, les quotas sont déterminés par arrêté co-signé par les ministres de la santé et de l'enseignement supérieur et de la recherche ; pour la VAE ordinale, le ministre de la santé fixe par arrêté, par région et pour chaque spécialité, le nombre maximum de médecins pouvant en bénéficier.
* 149 Audition du mercredi 21 décembre 2016.
* 150 Audition du mardi 7 février 2017.
* 151 Audition du mercredi 1 er février 2017.
* 152 Audition du mardi 7 février 2017. Selon le rapport Moro-Brison, « en 2015, le centre national de gestion de la fonction publique hospitalière recense 32 professeurs des universités-praticiens hospitaliers (PU-PH) en psychiatrie infanto-juvénile. Ces 32 postes sont à mettre en regard des 83 postes recensés en psychiatrie adulte et des quelques 4 000 professeurs des université-praticiens hospitaliers pour l'ensemble des disciplines médicales. Le pourcentage ainsi obtenu est de 0,73 % de professeurs en pédopsychiatrie parmi l'ensemble des professeurs de médecine. »
* 153 Audition du vendredi 24 février 2017.
* 154 Audition du mardi 24 janvier 2017.
* 155 Audition du mercredi 18 janvier 2017.
* 156 Audition du vendredi 24 février 2017.
* 157 Audition du mardi 7 février 2017.
* 158 L'arrêté du 13 novembre 2015 fixant la liste des diplômes d'études spécialisées de médecine prévoit des co-DES pour quatre spécialités : chirurgie orale/chirurgie maxillo-faciale, anesthésie-réanimation/médecine intensive-réanimation, médecine cardiovasculaire/médecine vasculaire, médecine interne/maladies infectieuses et tropicales.
* 159 Audition du mardi 24 janvier 2017.
* 160 Audition du vendredi 24 février 2017.
* 161 Audition du vendredi 24 février 2017.
* 162 Audition du mercredi 1 er février 2017.
* 163 Audition du vendredi 24 février 2017.
* 164 Audition du mardi 17 janvier 2017.
* 165 Loi 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 166 Audition du mercredi 21 décembre 2016.
* 167 Réponses au questionnaire adressé par la mission d'information.
* 168 Audition du mercredi 25 janvier 2017.
* 169 « Enquête nationale menée sous l'égide de la fédération nationale des CMPP », novembre 2014.
* 170 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 171 Contribution adressée à la mission d'information.
* 172 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 173 Audition du mercredi 18 janvier 2017.
* 174 Audition du mardi 24 janvier 2017.
* 175 Audition du mercredi 25 janvier 2017.
* 176 Audition du mardi 7 février 2017.
* 177 Audition du mercredi 25 janvier 2017.
* 178 Audition du mercredi 1 er février 2017.
* 179 Audition du mercredi 25 janvier 2017.
* 180 Audition du mercredi 25 janvier 2017.
* 181 Audition du mercredi 11 janvier 2017.
* 182 Audition du mercredi 8 février 2017.
* 183 Professeur David Cohen, chef du service de Psychiatrie de l'Enfant et de l'Adolescent du groupe hospitalier Pitié-Salpêtrière, Professeur à l'Université Marie-Curie, Président de la sous-section du Conseil National des Universités.