H. LOI N° 2019-774 DU 24 JUILLET 2019 RELATIVE À L'ORGANISATION ET À LA TRANSFORMATION DU SYSTÈME DE SANTÉ
1. Aucune des onze ordonnances dont le Gouvernement a reçu l'habilitation n'a à ce jour été publiée
• Pour ce texte qui comportait, comme la commission l'avait regretté, un grand nombre d'habilitations du Gouvernement à légiférer par ordonnance, aucune des ordonnances prévues (11) n'a encore été publiée .
Demeurent ainsi dans l'attente les dispositions relatives à :
- la procédure de certification des professionnels de santé ( article 5 ) ;
- l'adaptation du statut des praticiens hospitaliers ( article 13 ) ;
- les modalités d'organisation et de gouvernance des hôpitaux de proximité ( article 35 ) dont la loi de financement de la sécurité sociale pour 2020 a précisé sans attendre les conditions de financement ;
- la réforme du régime des autorisations sanitaires (article 36) ;
- les compétences des commissions médicales d'établissement et de groupement et les conditions dans lesquelles les établissements parties à un groupement hospitalier de territoire (GHT) peuvent décider de fusionner certaines de leurs instances ( article 37 ) ;
- l'identification et l'authentification des usagers du système de santé pour accompagner le développement des usages numériques en santé ( article 49 ) ;
- les conditions de certification des logiciels en vue de la généralisation par étapes de la prescription électronique d'une part, et l'évaluation de ces logiciels d'autre part ( article 55 ) ; or, ce dispositif de « e-prescription » aurait été utile pour accompagner le développement important de la téléconsultation dans le cadre de l'épidémie de covid-19 et sécuriser la transmission et la délivrance des prescriptions médicales ;
- l'organisation et fonctionnement des agences régionales de santé (ARS), par des mutualisations de leurs actions, en allégeant des procédures et formalités pour prendre en compte des caractéristiques de certains territoires ( article 64 ). En effet, l'article 64 de la loi a donné trois habilitations au Gouvernement à légiférer par voie d'ordonnance, dans les conditions de l'article 38 de la Constitution, afin d'adapter l'organisation et le fonctionnement des agences de santé ainsi que leurs procédures (I), dans un délai de douze mois, de favoriser l'exercice coordonné au sein des communautés professionnelles territoriales de santé, des équipes de soins primaires, des centres de santé et des maisons de santé (II), dans un délai de dix-huit mois, et de mettre en cohérence avec la loi santé, à droit constant, les textes en vigueur (XIII), dans un délai de vingt-quatre mois ;
- le développement de l' exercice coordonné au sein des communautés professionnelles territoriales de santé, des équipes de soins primaires, des centres et maisons de santé, notamment pour faciliter leur création ou permettre le versement d'intéressements collectifs ou individuels ( article 64 ) ;
- en tant que de besoin, diverses mises en cohérence ( article 65 ).
Le délai d'habilitation prend fin soit un an après la publication de la loi soit le 24 juillet 2020 (certification des médecins, statut des praticiens hospitaliers, GHT, prescription électronique, ARS), soit 18 mois après (hôpitaux de proximité, autorisations sanitaires, usages numériques, évaluation des logiciels de prescription électronique, exercice coordonné), soit deux ans après (certification des professions autres que les médecins, mises en cohérence).
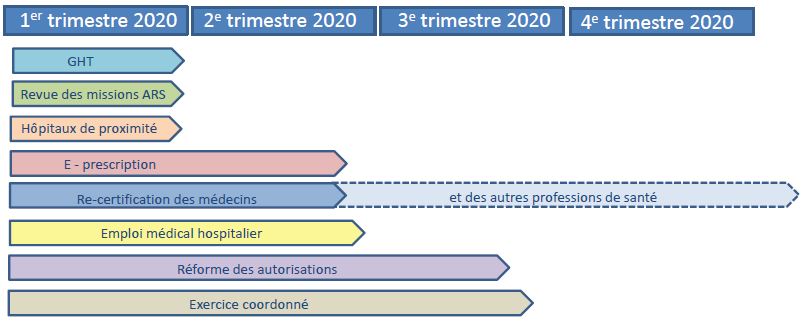
Un groupe de suivi des ordonnances prévues par la loi « santé » associant les parlementaires a été mis en place par le ministère des solidarités et de la santé : lors de sa réunion le 8 octobre 2019, le calendrier suivant était envisagé. Aucun des textes prévus pour le premier trimestre 2020 n'a été publié au 31 mars 2020, probablement du fait de l'impact de la gestion de la crise du Covid-19.
Échéancier de publication des ordonnances
présenté en octobre 2019
Source : Ministère des solidarités et de la santé
• Concernant les dispositions relatives à l'organisation territoriale de la santé, sont rendues applicables les dispositions de l' article 22 instituant le projet territorial de santé (PTS) : le décret n° 2020-229 du 9 mars 2020 a encadré les modalités d'association des élus locaux (« au moins » les maires, présidents des EPCI et conseillers départementaux élus sur le territoire envisagé du projet) et d' « au moins une » association agréée de patients à son élaboration, en l'occurrence en prévoyant qu'ils seront sollicités par les initiateurs du PTS sur la liste des professionnels ou structures participant à ce projet.
En revanche, de nombreuses mesures d'accès aux soins touchant à la coordination des parcours ainsi qu'à la répartition des compétences entre professions de santé demeurent inappliquées faute de traduction réglementaire . C'est notamment le cas :
- de la refonte engagée par l' article 23 , issu d'un amendement sénatorial, des dispositifs d'appui pour la coordination des parcours de santé complexes, dont les conditions d'application étaient renvoyées à un décret ;
- de la possibilité ouverte aux infirmiers ( article 25 ) d'adapter la posologie de traitements pour certaines pathologies (anticoagulants ou insuline par exemple), dans l'attente de l'arrêté pris après avis de la Haute Autorité de santé fixant la liste des traitements et pathologies concernés. Or, cette mesure consiste de facto à sécuriser une pratique courante au quotidien ;
- de l'assouplissement du dispositif de « pharmacien correspondant » ( article 28 ), dans l'attente de l'arrêté précisant les modalités de rémunération des praticiens concernés. Cet article, issu d'un amendement du rapporteur de l'Assemblée nationale, a sorti ce dispositif du cadre des protocoles de coopération pour en favoriser le déploiement, revenant sur une disposition introduite dans le même objectif quelques mois plus tôt dans la loi de financement de la sécurité sociale pour 2019 (article 39), qui prévoyait la même évolution dans le cadre des expérimentations pour l'innovation au sein du système de santé ;
- de la possibilité de dispensation de certains médicaments par des pharmaciens ( article 30 ), dans l'attente de l'arrêté pris après avis de la Haute Autorité de santé fixant la liste des médicaments concernés et du décret précisant notamment les conditions de formation préalable des pharmaciens et les modalités d'information du médecin traitant ; la loi prévoyait pourtant explicitement une entrée en vigueur le 1 er janvier 2020 (II de l'article 30) ;
- de la possibilité de vaccination des jeunes enfants par des sages-femmes, dont les conditions sont renvoyées à un décret ( article 31 ) ou de prescription par les pharmaciens de certains vaccins, dans l'attente d'un arrêté pris après avis de l'Agence nationale de sécurité du médicament et des produits de santé ( article 32 ) ;
- des conditions de l'adaptation des prescriptions par des orthoptistes ( article 45 ).
S'agissant du télésoin ouvert aux pharmaciens ou auxiliaires médicaux par l' article 53 , les textes prévus pour la définition ainsi que des conditions de mise en oeuvre et de prise en charge de ces activités (arrêté pris après avis de la Haute Autorité de santé et décret en Conseil d'État) n'ont toujours pas été pris . En revanche, les négociations conventionnelles engagées par l'assurance maladie avaient déjà été engagées, donnant notamment lieu à l'avenant n° 15 à la convention nationale des pharmaciens titulaires d'officine, approuvé par l'arrêté du 2 septembre 2019.
|
L'accord conventionnel pour la téléconsultation en pharmacie L'avenant 15 à la convention pharmaceutique, signé en décembre 2018, définit le cadre de la pratique du télésoin en pharmacie d'officine. Celle-ci doit s'inscrire dans le respect des obligations suivantes : - effectuer la prise en charge dans le respect du parcours de soins, - disposer d'un espace de confidentialité fermé, - disposer des équipements nécessaires à la vidéotransmission et à la prise de constantes : tensiomètre, oxymètre, stéthoscope et otoscope connectés. Les pharmacies percevront une rémunération par forfait en deux parties : - une participation forfaitaire en fonction du nombre de téléconsultations par an : 200 € pour 1 à 20 téléconsultation(s), 300 € pour 21 à 30 téléconsultations, 400 € au-delà de 30 téléconsultations ; - une participation forfaitaire pour s'équiper de 1 225 € la première année et 350 € les années suivantes. |
L'épidémie de coronavirus a accéléré, de facto , le déploiement du télésoin dans certaines professions paramédicales (infirmiers 116 ( * ) pour le télésuivi des patients covid-19, orthophonistes 117 ( * ) , masseurs-kinésithérapeutes 118 ( * ) , etc.) de façon toutefois limitée dans le temps : ces mesures exceptionnelles se sont notamment appuyées sur un avis de la HAS adopté le 1 er avril 2020 sous la forme de « réponses rapides dans le cadre du Covid19 », qui encadre les modalités de réalisation du télésoin. Il serait souhaitable que ces avancées engagées dans le contexte particulier de l'épidémie puissent être tirées à profit en vue d'accélérer le déploiement du télésoin selon des modalités pérennes .
|
Réponse du Gouvernement : Les mesures exceptionnelles relatives au télésoin ont été autorisées dans le cadre de l'état d'urgence sanitaire. L'enjeu principal de ces dérogations est d'éviter les ruptures de soins et de protéger patients et professionnels de santé. A ce stade, aucune décision de pérennisation de ces mesures n'est pas prise. Les textes réglementaires et les négociations conventionnelles permettant une mise en oeuvre de droit commun du télésoin devraient pourvoir entrer en vigueur dans les mois à venir. En effet, du fait de la période de pandémie, la Haute Autorité de santé ne sera pas en mesure de produire son avis avant la fin de mois de juin. Il restera ensuite à rédiger l'arrêté définissant les activités de télésoin et les décrets en Conseil d'Etat relatifs aux conditions de mise en oeuvre et aux conditions de prise en charge du télésoin. Enfin, en ce qui concerne les professions conventionnées, des négociations entre leurs représentants et l'UNCAM devront se tenir afin de fixer les tarifs afférents. |
• Sur d'autres aspects touchant à l'organisation des soins, la rénovation des protocoles de coopération entre professionnels de santé créés par l'article 51 de la loi HPST du 21 juillet 2009, engagée par l' article 66 , est applicable : le décret en Conseil d'État n° 2019-1482 du 27 décembre 2019, pris après avis de la HAS, a défini a priori les « exigences essentielles de qualité et de sécurité » auxquelles doivent répondre les protocoles de coopération entre professionnels de santé, se substituant à leur examen au cas par cas par la HAS ; par ailleurs, le décret n° 2020-148 du 21 février 2020 a précisé la composition et le fonctionnement du comité national des coopérations interprofessionnelles chargé de se prononcer sur les protocoles nationaux, ainsi que l'application au service de santé des armées.
Non prévus par la loi, le décret n° 2019-934 du 6 septembre 2019 et un arrêté publié le même jour ont prévu l'attribution d'une « prime de coopération » d'un montant de 100 euros bruts mensuels aux professionnels hospitaliers engagés dans un protocole.
En outre, un ajustement est apporté par l'article 35 du projet de loi « ASAP » 119 ( * ) adopté en première lecture par le Sénat le 5 mars 2020 : celui-ci complète les dispositions transitoires prévues par la loi santé pour simplifier les modalités de suivi dans le temps des protocoles autorisés antérieurement à cette loi, réputés remplir les exigences essentielles de qualité et de sécurité.
Les dispositions concernant les établissements de santé restent quant à elles en attente de traduction réglementaire ou législative - quand était prévue une ordonnance.
C'est ainsi le cas du cadre des hôpitaux de proximité dont la loi a rénové le modèle : au-delà des ordonnances précisant leur organisation, manquent également les textes réglementaires prévus (décret en Conseil d'Etat, arrêté pris après avis conforme de la Haute Autorité de santé) encadrant les modalités d'application de leurs missions et précisant les conditions dans lesquelles ces établissements pourront pratiquer à titre dérogatoire certains actes chirurgicaux programmés. Ces textes devront être publiés avant le 1 er janvier 2021 , date fixée pour leur entrée en vigueur, à défaut d'une date anticipée définie par décret. S'agissant des conditions de leur labellisation, le ministère de la santé a indiqué privilégier le modèle du volontariat des établissements.
Il en est de même concernant l' acte II des GHT engagé par cette loi et qui doit entrer en vigueur au plus tard le 1 er janvier 2021 : le décret précisant notamment la composition et les règles de fonctionnement des commissions médicales de groupement généralisées par ce texte ainsi que les matières sur lesquelles elles seront consultées n'a toujours pas été pris, à l'instar des ordonnances mentionnées plus haut précisant l'articulation entre CME et CMG.
2. La réorganisation des études de santé : une importante mesure d'application prise pour l'accès au premier cycle
Les dispositions détaillées aux articles 1 er à 3 de la LOTSS dite « loi Santé » portent d'importantes modifications des trois cycles constitutifs des études en médecine, maïeutique, odontologie et pharmacie (MMOP).
L' article 1 er détaille une réforme ambitieuse du premier cycle d'études médicales , très largement renvoyée à un décret en Conseil d'État, mais qui affirme néanmoins dans la loi le principe d'une orientation progressive des étudiants à partir de plusieurs portails de licence initiaux . Cet objectif, énoncé en termes dont votre commission avait déploré l'imprécision, ne s'était traduit dans la loi que par deux mesures principales : la suppression de la première année commune aux études de santé (Paces) et la suppression de la prise en compte du numerus clausus pour l'accès à la deuxième année du premier cycle , auquel se substitue la détermination de capacités d'accueil définies par les universités elles-mêmes.
Un décret du 4 novembre 2019 120 ( * ) a apporté les précisions nécessaires. Son article 1 er confirme l'orientation définie par la loi : l'accès aux formations MMOP sera ouvert aux étudiants ayant validé une année de formation dispensée dans une université comportant une structure de formation de l'une des quatre spécialités de santé, ou une formation conduisant à un titre ou diplôme d'État d'auxiliaire médical. La suppression de la Paces se traduit par une assez grande autonomie laissée aux universités pour l'organisation de la première année , qui devront assurer au moins deux accès distincts aux formations qu'elles offrent aux professions de santé.
Est par ailleurs confirmée la capacité laissée au président d'université de répartir les candidats à la deuxième ou troisième année de premier cycle en fonction du parcours de formation antérieur, avec l'obligation toutefois de porter le nombre de places disponibles par parcours à la connaissance des candidats dès leur inscription en formation de première année.
En outre, le décret précise le pilotage pluriannuel nécessaire à la définition du nombre de places ouvertes à l'université pour les formations en santé . D'abord, le nombre de places ouvertes par université aux parcours formations de santé en deuxième ou troisième année est défini par rapport à un objectif national pluriannuel de professionnels de santé , lui-même ventilé par université après avoir été déterminé au niveau ministériel sur proposition portée par les ARS. Ensuite, les modalités d'admission en première année de deuxième cycle sont définies en fonction d'objectifs pluriannuels d'admission établis par l'université sur l'avis conforme des ARS. Votre commission profite de ces précisions pour rappeler les inquiétudes qu'elle avait exprimées quant aux moyens financiers supplémentaires dont les universités devraient à l'avenir disposer pour assurer l'accompagnement des étudiants tout au long de leur parcours de licence.
L' article 2 de la loi, tout aussi ambitieux, n'a néanmoins pas connu la même vélocité de traduction réglementaire. Il poursuit un objectif similaire de redéfinition de l'accès au troisième cycle des études médicales (également connu sous le nom d'internat), actuellement conditionné au passage des épreuves classantes nationales (ECN) . Ces ECN ont fait l'objet de plusieurs critiques, récemment amplifiées par la récurrence de plusieurs dysfonctionnements dans leur tenue, la principale d'entre elles concernant la place excessive qu'elles prennent dans l'orientation professionnelle des candidats. L'article 2 entend donc y substituer un examen composé d'un « contrôle des connaissances » et d'un « contrôle des compétences », sans pour autant fondamentalement revenir sur le principe du classement.
Comme pour l'article 1 er , votre commission a déploré l'imprécision des objectifs dessinés et se montre attentive à l'application réglementaire de ces dispositions, dont le texte prévoit qu'elles entreront en vigueur pour les étudiants engagés dans la première année du deuxième cycle à la rentrée 2019, impliquant la nécessité d'un aboutissement pour le premier semestre 2022. Aucune pour l'heure n'a été prise, accusant un retard de publication sur le calendrier annoncé (avril 2020).
Enfin, l' article 4 , qui opérait un élargissement bienvenu des possibilités de stages du troisième cycle des étudiants en médecine générale qui, outre le cadre hospitalier et la pratique généraliste de ville, étaient étendues aux autres spécialités libérales, n'a pas encore trouvé la traduction réglementaire prévue par l'article. Pour autant, ainsi que votre commission l'avait relevé, cet article 4 se contentait de revêtir d'une valeur législative une disposition déjà prévue par un arrêté du 12 avril 2017 121 ( * ) . Son application se trouve donc de facto assurée par un autre véhicule réglementaire que celui explicitement visé par la loi.
3. Les mesures de réforme des carrières en santé : des effets d'annonce ambitieux, aucune mesure d'application prise à ce jour
• Aucune des mesures réglementaires prévues pour les réformes annoncées des débuts de carrière des professionnels médicaux, dont l'essentiel visait à desserrer les contraintes pesant sur les zones sous-dotées , n'a à ce jour été prise.
L' article 8 prévoyait plusieurs modifications au contrat d'engagement de service public (CESP) , qui désigne une aide mensuelle à l'installation (de 1 200 euros brut par mois) de jeunes médecins s'étant engagés à exercer à la fin de leur formation et pour au moins deux ans dans une zone touchée par une insuffisance de l'offre de soins. Plusieurs paramètres de la réforme du CESP, notamment le principe du classement des candidatures au CESP et la redéfinition des modalités de reversement des sommes perçues en cas de rupture des engagements liés au contrat, restent à ce jour en attente de leur mesure réglementaire d'application 122 ( * ) .
L' article 10 a dessiné de façon plus précise les contours du statut de médecin adjoint . L'intention initiale du Gouvernement avait été saluée par votre commission, qui s'était réjouie de l'élargissement des possibilités de recours au médecin adjoint notamment pour soulager les zones sous-dotées et qui n'en déplore que plus le retard de publication du décret en Conseil d'État d'application de cet article, initialement prévue pour janvier 2020.
Enfin, l' article 12 , qui attribue aux médecins retraités ainsi qu'aux étudiants de troisième cycle la capacité de rédiger des certificats de décès afin de pallier les difficultés engendrées par la raréfaction de la ressource médicale, demeure non applicable faute des décrets nécessaires.
• À l'instar des mesures précédentes, toutes les mesures de la loi destinées à faciliter les coopérations entre praticiens de ville et praticiens hospitaliers se trouvent dépourvues d'effectivité faute de mesures d'application. Bien que votre commission ait déploré, de façon générale, leur portée limitée eu égard à la sensibilité du sujet, certaines d'entre elles (comme celle de l'article 16) mériteraient d'être rendues immédiatement effectives au regard de la crise sanitaire que nous traversons.
L' article 14 de la loi, issu d'une initiative de votre commission des affaires sociales, se penchait sur l'interdiction faite aux praticiens démissionnaires d'un établissement public d'entrer en concurrence avec cet établissement pendant les deux ans suivant la fin de leurs fonctions . Cette disposition, initialement contenue dans le code de santé publique, était inapplicable faute d'un décret, lequel n'avait pas jamais été pris en raison d'un périmètre d'interdiction vraisemblablement trop large et attentatoire à la liberté d'entreprendre. L'article 14 s'était donc efforcé de restreindre les conditions de cette interdiction par plusieurs critères (durée plafonnée à 24 mois, rayon kilométrique maximal de 10 km, quotité de travail effectuée à l'intérieur de l'établissement d'origine supérieure à 50 %).
Par ailleurs, ce même article 14 précise l'interdiction faite aux personnels hospitaliers exerçant en établissement public de santé à titre principal d'exercer à titre partiel une activité rémunérée susceptible d'entrer en concurrence directe avec cet établissement .
Ces deux mesures nécessitent d'être précisées par des décrets en Conseil d'État qui n'ont toujours pas été pris.
L' article 15 a tendu à préciser la possibilité pour un professeur des universités praticien hospitalier (PU-PH) de maintenir une activité hospitalière en qualité de consultant au-delà de la limite d'âge de 67 ans . L'article prévoit qu'une partie de ces fonctions devra être réalisée dans un ou plusieurs établissements de santé publics non universitaires, ou encore dans des établissements sociaux ou médico-sociaux (ESMS) publics. Cette intention, intéressante en ce qu'elle permettra le décloisonnement de certains profils excessivement concentrés sur les établissements universitaires, nécessite un décret simple toujours attendu.
Enfin, l' article 16 présentait l'opportunité intéressante d' appliquer le statut de la fonction publique hospitalière à des professionnels de santé exerçant à temps non complet dans un établissement hospitalier , à des fins d'attractivité des métiers de l'hôpital public. Il était notamment question de viser les masseurs-kinésithérapeutes, dont la mixité d'exercice entre la sphère libérale et la sphère hospitalière paraît particulièrement souhaitable. La liste des professionnels auxquels cette attraction statutaire serait ouverte doit être énumérée par un décret, à ce jour non publié.
• La loi s'est également penchée, dans son article 70 , sur un angle mort délaissé de la politique des carrières en santé : l' exercice des praticiens à diplôme hors Union européenne (Padhue). Décrié depuis sa mise en place en 2007, le cadre juridique d'exercice des Padhue, initialement conçu comme transitoire et depuis pérennisé de fait, ne compte aujourd'hui qu'une unique voie d'accès au plein exercice de la médecine réputée pour son caractère très sélectif (qui définit la procédure d'autorisation d'exercice - PAE), le reste des Padhue (estimé à plusieurs milliers) exerçant de fait dans des situations précaires et mal rémunérées , laissées à la discrétion des établissements de santé recruteurs faute d'un cadre régulateur.
L'article 70 a porté l'ambition louable de régulariser ces situations de à l'aide d'une procédure d'autorisation ad hoc et dérogatoire ouverte aux Padhue sous conditions (condition de diplôme, condition de durée d'exercice et condition de présence un jour donné) et prévue pour s'appliquer jusqu'au 31 décembre 2021. Cette procédure, particulièrement complexe, prévoit pour les médecins un examen à trois niveaux (commission régionale, commission nationale, décision ministérielle) de leurs dossiers de candidature, les deux derniers niveaux étant retenus pour les chirurgiens-dentistes, les sages-femmes et les pharmaciens.
À compter de l'extinction prévue de la procédure d'autorisation dérogatoire, l'article 70 ne retient que la PAE de droit commun comme unique mode d'accès au plein exercice pour les Padhue . Elle procède à cet égard à quelques assouplissements de cette dernière, qui doit contenir un parcours probatoire dans un service agréé pour la formation des internes d'un an (pour les chirurgiens-dentistes et les sages-femmes) ou de deux ans (pour les médecins et les pharmaciens), lequel est sanctionné par une épreuve de vérification de connaissance.
Enfin, l'exclusivité annoncée de cette voie d'accès des Padhue à l'exercice de la médecine entraîne la suppression de la possibilité de leur recrutement par les établissements de santé sous un statut contractuel d'associé .
Ces trois grandes modifications du statut des Padhue devaient encore faire l'objet de pas moins de dix mesures réglementaires d'application, dont aucune n'avait été publiée au moment de la promulgation de l'état d'urgence sanitaire consécutif à l'épidémie de covid-19 .
À l'heure de la publication de ce rapport, la situation des Padhue a subi plusieurs modifications liées à la crise sanitaire que traverse le pays, inscrites dans l' ordonnance du 15 avril 2020 123 ( * ) dont le titre I er porte prolongation de l'activité des Padhue sans toutefois revenir sur les délais initiaux d'application de la réforme de la procédure d'autorisation d'exercice. L'ordonnance prévoit plusieurs modifications de leur statut, visant notamment à le « geler » partiellement le temps de l'état d'urgence sanitaire :
- un report de la condition de présence un jour donné , dont le terme était initialement le 31 décembre 2018, au 31 décembre 2019 pour pouvoir prolonger leur exercice jusqu'au 31 décembre 2020, cette dernière date pouvant être éventuellement prolongée en cas de maintien de l'état d'urgence sanitaire ;
- une prolongation de 6 mois de la condition de durée d'exercice en établissement (du 31 janvier au 30 juin 2019) pour permettre la délivrance d'une attestation d'exercice temporaire, la réserve du dépôt d'un dossier de candidature à la procédure d'autorisation dérogatoire étant maintenue mais potentiellement reportée à l'issue de l'état d'urgence sanitaire.
Par ailleurs, votre commission souhaite relayer le contenu d'une communication faite le 8 avril 2020 par le ministère des solidarités et de la santé sur les possibilités pour les établissements de santé de recruter des Padhue dans le cadre de l'épidémie. Trois cas y sont distingués :
- le cas des Padhue actuellement en exercice ou en période probatoire dans un établissement de santé et souhaitant transférer leur activité dans un établissement plus exposé : ces derniers y seront autorisés après accord des deux établissements et sur la base d'une convention de mise à disposition. Il y est également rappelé le maintien de la possibilité (malgré sa suppression prévue à l'échéance de fin 2021 par l'article 70 de la loi) pour les établissements de santé de recruter les Padhue lauréats des épreuves de vérification de connaissance sur des statuts de contractuels associés ;
- le cas des Padhue exerçant dans certains territoires ultramarins, qui bénéficient alors d'une procédure simplifiée d'autorisation d'exercice à titre provisoire ;
- enfin, les Padhue n'ayant pas encore satisfait à la PAE de droit commun (donc ceux concernés par la procédure dérogatoire décrite à l'article 70), dont les candidatures seront examinées par les ARS pour exercer à titre dérogatoire des fonctions non médicales dans des établissements de santé demandeurs (fonctions de type aide-soignant, accueil et orientation...), dans le cadre de contrats de travail ponctuels.
Interpelée par ce double manque des pouvoirs publics à l'égard des Padhue non intégrés dans la voie d'accès de droit commun à l'exercice médical - défaut de publication des décrets annoncés par la loi et relégation à des fonctions non médicales dans des conditions contractuelles précaires en pleine épidémie - votre commission des affaires sociales souhaite rappeler la très grande urgence qui s'impose au Gouvernement d'honorer les engagements pris à l'égard de ces professionnels de santé .
4. La transformation numérique du système de santé : un chantier réglementaire encore largement inentamé
a) Un « health data hub » à l'arrêt faute de mesure réglementaire
L' article 41 de la loi a tracé une ambitieuse réforme de la stratégie numérique de santé dont les mesures les plus emblématiques sont :
- la décentralisation de la gestion des données de santé , avec une attribution multiple de la qualité de responsable de traitement du système national des données de santé, jusqu'ici uniquement assumée par la CNAM ;
- un élargissement des organismes collecteurs des données de santé aux professionnels de santé ;
- la création d'un comité éthique et scientifique chargé de délivrer un avis préalable à l'examen d'une demande de traitement par la CNIL ;
- la création d'une plateforme des données de santé (PDS), groupement d'intérêt public dont les missions seront essentiellement d'organiser les données du SNDS et de procéder à la réalisation de traitements de données pour le compte de tiers responsables de traitements.
L'ensemble de ces dispositions appelle des mesures réglementaires d'application, dont pour l'heure aucune n'a été prise , accusant ainsi un important retard de publication et, par conséquent, de mise en oeuvre de l'élan numérique dans la recherche en santé dont le Gouvernement semblait pourtant faire une de ses priorités.
À ce jour, seul a été publié un arrêté du 29 novembre 2019 124 ( * ) organisant la transformation statutaire de l'institut national des données de santé en plateforme des données de santé.
b) L'absence de publication des textes réglementaires nécessaires à la mise en oeuvre de la création automatique de l'espace numérique de santé et du dossier médical partagé
• Un décret en Conseil d'État, pris après avis de la commission nationale de l'informatique et des libertés (CNIL), est en effet attendu afin de préciser :
- les modalités de création de l' espace numérique de santé (ENS) de chaque assuré ;
- les conditions de référencement et d'intégration des services et outils numériques dans l'ENS ;
- les modalités de création de l'identifiant de l'ENS pour chaque bénéficiaire de l'aide médicale de l'État ;
- les conditions de conception, de mise en oeuvre, d'administration, d'hébergement et de gouvernance de l'ENS, ainsi que le cadre applicable à la définition des référentiels d'engagement éthique et aux labels et normes imposés dans l'ENS et au référencement des services et outils pouvant être mis à disposition dans l'ENS. Un décret simple est en outre appelé à préciser les autorités ou personnes publiques chargées d'assurer, avec ou pour le compte de l'État, ces missions.
Il convient néanmoins de souligner que les principales mesures, en l'espèce la création automatique pour chaque assuré d'un ENS et de son dossier médical partagé (DMP) , font l'objet, aux termes des articles 45 et 50 de la loi, d'une entrée en vigueur différée . L'ENS doit ainsi être opérationnel à une date fixée par décret en Conseil d'État et au plus tard le 1 er janvier 2022 ( article 45 ). Le principe de la création automatique du DMP doit, lui, entrer en vigueur à une date fixée par décret en Conseil d'État et au plus tard le 1 er juillet 2021 ( article 50 ).
Lors de l'examen en première lecture du projet de loi d'accélération et de simplification de l'action publique (ASAP), le Sénat a adopté des dispositions tendant à renforcer l' interconnexion entre l'ENS et le DMP en faisant du second une composante nécessaire du premier. Il est ainsi envisagé que la création de l'ENS emporte nécessairement la création du DMP et, inversement, que tout refus opposé et confirmé à la création de l'ENS donne lieu, au terme d'une période transitoire, à la clôture d'un DMP qui aurait été ouvert avant la mise en place de l'ENS. Dans ces conditions, le dispositif adopté par le Sénat prévoit l' alignement au 1 er janvier 2022 de la date butoir envisagée pour l'entrée en vigueur de la création automatique du DMP, identique à celle prévue pour la création automatique de l'ENS.
La publication du décret n° 2019-1036 du 8 octobre 2019 125 ( * ) a constitué néanmoins une première étape importante pour le déploiement de l'ENS. Accompagné d'un arrêté en date du 28 décembre 2019 approuvant le référentiel « Identifiant national de santé » (INS), il favorise le référencement des données de santé personnelles avec l'INS et le développement de téléservices par l'assurance maladie.
• N'a pas non plus été publié le décret destiné, en application de l' article 52 , à préciser les conditions dans lesquelles la collecte, l'échange ou le partage des données de santé à caractère personnel nécessaires à la prise en charge du patient à l'occasion de soins délivrés lors de sa présence sur le territoire d'un autre État membre de l'Union européenne peuvent être réalisés au moyen du DMP rendu accessible aux professionnels intervenant dans le cadre de ces soins, et à déterminer les modalités d'échange de données de santé à caractère personnel nécessaires à la prise en charge transfrontalière ainsi que les exigences d'identification et d'authentification des professionnels habilités et de consentement du patient.
• Par ailleurs, la publication du décret en Conseil d'État appelé à définir la procédure d'évaluation et de certification attestant la conformité d'un système d'information ou d'un service ou outil numérique en santé aux référentiels d'interopérabilité établis par l'agence du numérique en santé 126 ( * ) (ANS), de même que la publication du décret en Conseil d'État censé préciser les modalités complémentaires d'incitation à cette mise en conformité, sont prévues pour juin 2020, étant entendu que ces mesures doivent entrer en vigueur au plus tard le 1 er janvier 2023.
Toutefois, selon l'état d'avancement de la feuille de route du numérique en santé présenté par le ministère des solidarités et de la santé en décembre 2019, un outil de mesure de conformité et de convergence aux principes d'urbanisation inscrits dans la doctrine technique, dénommé outil « Convergence » , est en cours d'expérimentation dans trois régions pilotes : Occitanie, Île-de-France et Grand-Est. Une mesure de la conformité des plateformes numériques en santé régionales était prévue de décembre 2019 à fin mars 2020 et la signature d'une convention de convergence entre le ministère et chaque agence régionale de santé et groupement régional d'appui au développement de l'e-santé (GRADeS) entre mars et mai 2020. Enfin, la mise à disposition, au bénéfice des industriels de l'édition de services numériques, de l'outil de mesure et de convergence était prévue pour mai 2020.
• Si la mesure n'est pas prévue par la loi du 24 juillet 2019, il convient de souligner qu'une délégation ministérielle du numérique en santé (DNS), chargée de définir et de mettre en oeuvre la stratégie du numérique en santé, a été créée par le décret n° 2019-1412 du 20 décembre 2019. Cette délégation, qui s'appuie sur une équipe de 16 personnes, coordonne l'intervention des différents acteurs dans ce domaine et valide la doctrine technique applicable.
• Enfin, l' article 78 de la loi « Santé » du 24 juillet 2019 impose désormais aux entreprises du champ sanitaire de rendre publics les avantages offerts aux personnes qui, dans les médias ou sur les réseaux sociaux, présentent des produits de santé de manière à influencer le public, communément dénommées « influenceurs ». Le décret n° 2019-1530 du 30 décembre 2019 est ainsi venu préciser que les conventions concluent par ces entreprises avec des influenceurs mentionnent obligatoirement la dénomination sous laquelle ces derniers exercent leur activité d'influence. Ces dispositions ont vocation à entrer en vigueur à compter d'une date fixée par arrêté du ministre chargé de la santé et au plus tard le 1 er janvier 2021.
c) Un projet d'ordonnance toujours en suspens
L' article 49 de la loi « Santé » du 24 juillet 2019 autorise le gouvernement à prendre par voie d'ordonnance « toute mesure relevant du domaine de la loi relative à l'identification et à l'authentification des usagers du système de santé, y compris des personnes ne disposant pas d'un identifiant national de santé, des personnes physiques ou morales en charge d'activités de prévention, de diagnostic, de soins ou de suivi social et médico-social et des personnes exerçant sous leur autorité, en vue de diversifier, notamment de dématérialiser, les moyens techniques de leur identification et de leur authentification et de les adapter aux différentes situations d'usage dans les systèmes d'information de santé et d'assurance maladie et leurs services dématérialisés, afin d'accompagner le développement des usages numériques en santé et la mobilité des professionnels de santé . »
La notice explicative d'un projet d'ordonnance relatif à l'identification électronique des utilisateurs de services numériques en santé et modifiant le code de la sécurité sociale a été mis en ligne sur le site « esante.gouv.fr ». Selon cette notice, il s'agit de préciser, dans le code de la santé publique, « le corpus de règles applicables aux services numériques en santé lorsque ces derniers proposent à des usagers bénéficiaires ou des professionnels, une identification électronique. » Il sera notamment exigé que le service numérique en santé respecte un niveau adapté de garantie des moyens d'identification électronique utilisés, au sens des dispositions du règlement (UE) n° 910/2014 du Parlement européen et du Conseil du 23 juillet 2014, dit règlement « eIDAS ».
L'importance croissante du recours aux téléconsultations, au télésoin et à la télésurveillance pendant la crise liée à l'épidémie de covid-19 a montré que des progrès importants restent à réaliser dans la mise en place d'outils partagés entre professionnels de santé pour l'identification électronique des usagers et des professionnels recourant à des services numériques, notamment en matière de prescription électronique .
|
Réponse du Gouvernement : La loi relative à l'organisation et à la transformation du système de santé a habilité le Gouvernement à prendre une ordonnance permettant de développer les prescriptions établies de manière dématérialisée (prescription « électronique » ou « e-prescription »). L'ordonnance devait être prise dans un délai de douze mois à compter de la publication de la loi, soit avant le 26 juillet 2020. Cependant à la suite de la crise covid 19, cette date a été reculée de 4 mois (article 14 de la loi EUS du 23 mars). Le périmètre envisagé pour le déploiement de la e prescription sera toute prescription de soins, de produits de santé ou de prestations, effectuée par les professionnels de santé autorisés à l'exception des prescriptions effectuées et exécutées au sein des établissements de santé. Les dates d'entrée en vigueur de ce dispositif seront précisées par décret. La loi précisera toutefois une date butoir. A ce stade, il est envisagé des entrées en vigueur échelonnées, en fonction de la maturité des travaux sur les différents types de prescriptions et sur le mode d'exercice des professionnels. » |
Selon la notice précitée, le projet d'ordonnance envisage également d'adapter « les règles relatives à la carte vitale et à la carte de professionnel de santé au nouveau contexte d'utilisation des services numériques qui se développent pour le parcours de soins des assurés et la prise en charge des frais de santé y afférents. »
5. La préparation du système de santé aux situations sanitaires exceptionnelles
La loi « Santé » du 24 juillet 2019 comporte deux articles relatifs à la préparation du système de santé aux situations sanitaires exceptionnelles :
- l' article 68 vise à renforcer divers dispositifs destinés à améliorer la réponse du système de santé en cas de situation sanitaire grave , dont la constitution du corps de réserve sanitaire et le renforcement de la planification sanitaire au niveau des ARS dans le cadre du dispositif de l'organisation de la réponse du système de santé en situations sanitaires exceptionnelles (Orsan). Le décret n° 2019-1536 du 30 décembre 2019 est ainsi venu préciser les conditions de délivrance, de distribution et de stockage, en dehors des officines et des pharmacies à usage intérieur, des produits de santé issus des stocks de l'État en cas d' accident nucléaire ou d' acte terroriste constituant une menace sanitaire grave ;
- l' article 69 ouvre la possibilité, dans le cadre du déploiement d'un système d'information interministériel articulé notamment autour du système d'identification unique des victimes (SI-VIC), d'échanges entre les administrations intervenant dans la gestion d'une crise, les parquets, les juridictions concernées et les associations de victimes agréées, de données, d'informations ou de documents strictement nécessaires à la prise en charge des victimes, leur accompagnement ou la mise en oeuvre de leurs droits. Le décret en Conseil d'État destiné à préciser les modalités d'application de cette mesure, dont la publication était envisagée en janvier 2020, n'est pas paru.
6. Le régime d'évaluation des établissements et services médico-sociaux
L' article 75 de la loi « Santé » du 24 juillet 2019 confie à la Haute Autorité de santé le soin d'élaborer une procédure de l'évaluation interne et de l'évaluation externe des établissements et services médico-sociaux, ainsi qu'un cahier des charges auquel les organismes extérieurs évaluateurs doivent se conformer. La publication du décret devant définir les modalités de publication des évaluations et le rythme de ces évaluations était initialement envisagée pour juin 2020 avec effet au 1 er janvier 2021.
7. La création des agences régionales de santé de La Réunion et de Mayotte
L'article 64 visait principalement à la création d'une agence régionale de santé de pleine compétence à Mayotte (III à XII de l'article). Au 1er janvier 2020, se sont substituées à l'agence de santé de l'océan Indien , qui avait compétence sur les deux départements français de l'océan Indien, deux agences, l'agence régionale de santé de La Réunion et l'agence régionale de santé de Mayotte .
Deux décrets en Conseil d'État étaient prévus afin de déterminer, dans chacun des territoires, la composition de la commission spécialisée en santé mentale, les modalités de son fonctionnement et de désignation de ses membres.
D'autres dispositions réglementaires non prévues par la loi sont venues compléter la transformation opérée de l'agence de santé de l'océan Indien . Le décret n° 2020-18 du 10 janvier 2020 a ainsi adapté les dispositions réglementaires du code de la santé publique en précisant l'organisation et les missions des deux nouvelles ARS et supprimant les règles propres à l'agence de santé de l'océan Indien.
Un décret du 3 mars 2020 127 ( * ) a tiré les conséquences de la création, au 1 er janvier 2020, de deux ARS à La Réunion et à Mayotte en remplacement de l'agence de santé de l'océan Indien (ARS-OI). Il fixe ainsi la composition des commissions spécialisées en santé mentale de La Réunion et de Mayotte et prévoit les modalités transitoires nécessaires, renvoyant à un arrêté la répartition du solde de trésorerie de l'agence de santé dissoute entre les deux nouvelles ARS. Il précise notamment que le projet de santé et le schéma régional de santé spécifique océan Indien applicables à La Réunion et à Mayotte au 31 décembre 2019 restent en vigueur jusqu'à la publication dans chacun de ces territoires d'un schéma régional de santé et, le cas échéant, d'un schéma interrégional de santé et d'un schéma régional de santé spécifique 128 ( * ) .
Comme prévu par l' article 64 de la loi, deux arrêtés en date du 19 décembre 2019 ont fixé les budgets initiaux et les plafonds d'emploi pour 2020 des ARS de La Réunion 129 ( * ) et de Mayotte 130 ( * ) .
Budgets initiaux
(en crédits de
paiement)
et plafonds d'emplois pour 2020 des ARS de La
Réunion et de Mayotte
(arrêtés du 19
décembre 2019)
|
ARS de La Réunion |
ARS de Mayotte |
|
|
Budget principal (dépenses) |
24, 3 M€ |
11,4 M€ |
|
dont personnel |
21,8 M€ |
9,8 M€ |
|
dont fonctionnement |
1,9 M€ |
1,3 M€ |
|
dont investissement |
0,7 M€ |
0,3 M€ |
|
Budget annexe (dépenses) |
65,5 M€ |
18,2 M€ |
|
dont fonctionnement |
2,8 M€ |
1,5 M€ |
|
dont intervention |
62,7 M€ |
16,7 M€ |
|
Plafond d'emplois autorisé |
277 ETP |
144 ETP |
Un arrêté du 19 février 2020 131 ( * ) a réparti à compter du 1 er janvier 2020 les biens, droits et obligations de l'ancienne ARS-OI entre les deux nouvelles ARS « au vu de l'inventaire physique des biens de l'agence de santé de l'océan Indien selon le critère de leur localisation géographique ».
Enfin, le compte financier 2019 de l'ARS-OI a été approuvé par arrêté en date du 2 avril 2020 132 ( * ) .
La commission des affaires sociales devait se rendre au mois d'avril à Mayotte dans le cadre d'une mission d'information relative aux modalités d'accès aux soins dans le département . Ce déplacement, qui s'intéressait également aux missions de la nouvelle ARS, a dû être reporté en raison de l'épidémie de covid-19.
8. L'application de diverses mesures de simplification
• L' article 61 a réformé la procédure d'enquête publique pour la révision des périmètres de protection des captages d'eau destinée à la consommation humaine. Un décret en Conseil d'État du 23 mars 2020 133 ( * ) a précisé la procédure d'enquête simplifiée prévue par cet article en cas de révision des périmètres de protection déjà existants et de modification de l'acte portant déclaration d'utilité publique pour des modifications mineures 134 ( * ) .
• En revanche, les mesures de simplification en matière de contrôle des eaux de piscine prévues par l' article 61 demeurent inappliquées, alors que la parution du décret était envisagée en février-mars 2020.
9. L'entrée en vigueur différée de l'accès dérogatoire à l'autorisation d'exercice des professions de santé dans certaines collectivités d'outre-mer
L' article 71 de la loi, issu d'un amendement sénatorial, a introduit une procédure dérogatoire d'autorisation d'exercice permettant à des médecins, dentistes, sages-femmes et pharmaciens titulaires de diplômes étrangers hors Union européenne de s'installer pour une durée déterminée en Guadeloupe, à Saint-Martin, à Saint-Barthélemy, en Guyane, en Martinique ou à Saint-Pierre-et-Miquelon.
Un décret en Conseil d'État en date du 31 mars 2020 135 ( * ) a précisé la procédure applicable à compter du 26 juillet 2020 . Il prévoit notamment les modalités de constitution des dossiers de candidature, la composition des commissions territoriales d'autorisation d'exercice prévues aux articles L. 4131-5 et L. 4221-14-3 du code de la santé publique, la procédure d'examen des candidatures ainsi que la possibilité pour le directeur général de l'ARS de suspendre le droit d'exercer en cas de danger grave pour les patients. La durée de l'autorisation d'exercice ne peut être inférieure à six mois ni s'étendre au-delà du 31 décembre 2025.
Un arrêté du ministre chargé de la santé doit encore déterminer , par territoire, structure d'accueil, profession et, le cas échéant, spécialité, le nombre de postes sur lesquels sont susceptibles d'être recrutés des professionnels .
Les directeurs généraux des ARS concernées et le représentant de l'État à Saint-Pierre-et-Miquelon devront établir un bilan annuel de l'application du dispositif dans leurs ressorts territoriaux respectifs.
À titre exceptionnel, l'article 8 du décret permet de délivrer provisoirement, pendant la durée de l'état d'urgence sanitaire lié à l'épidémie de covid-19, des autorisations d'exercice dérogatoires et simplifiées dans les mêmes territoires.
10. L'état d'avancement des rapports rendus au Parlement
L'état d'avancement des rapports et évaluations devant être présentés au Parlement est retracé dans le tableau suivant :
|
Article |
Matière |
Délai de remise |
Remise |
|
1 er |
Expérimentations sur l'organisation des formations de santé |
Sixième année
|
Non |
|
1 er |
Réforme du premier cycle des études de santé |
2021 et 2023 |
Non |
|
2 |
Réforme du deuxième cycle des études de médecine |
2024 |
Non |
|
3 |
Déploiement tout au long des études de médecine d'une offre de stage dans les zones sous-dotées |
Triennale à partir
|
Non |
|
41 |
Apports et efficacité de la plateforme des données de santé par rapport à l'INDS |
31 décembre 2019 |
Non |
* 116 Arrêté du 23 mars 2020.
* 117 Arrêté du 25 mars 2020.
* 118 Arrêté du 16 avril 2020.
* 119 Projet de loi d'accélération et de simplification de l'action publique.
* 120 Décret n° 2019-1125 du 4 novembre 2019 relatif à l'accès aux formations de médecine, de pharmacie, d'odontologie et de maïeutique.
* 121 Arrêté du 12 avril 2017 portant organisation du troisième cycle des études de médecine.
* 122 Publication initialement envisagée en novembre 2019.
* 123 Ordonnance n° 2020-428 du 15 avril 2020 portant diverses dispositions sociales pour faire face à l'épidémie de covid-19.
* 124 Arrêté du 29 novembre 2019 portant approbation d'un avenant à la convention constitutive du groupement d'intérêt public « Institut national des données de santé » portant création du groupement d'intérêt public « Plateforme des données de santé ».
* 125 Décret n° 2019-1036 du 8 octobre 2019 modifiant le décret n° 2017-412 du 27 mars 2017 relatif à l'utilisation du numéro d'inscription au répertoire national d'identification des personnes physiques comme identifiant national de santé et les articles R. 1111-8-1 à R. 1111-8-7 du code de la santé publique.
* 126 Anciennement dénommée agence nationale des systèmes d'information partagés de santé (ASIP Santé).
* 127 Décret n° 2020-189 du 3 mars 2020 portant diverses dispositions d'application de la loi n° 2019-774 du 24 juillet 2019 relative à l'organisation et à la transformation du système de santé à La Réunion et à Mayotte.
* 128 Cf. art. R. 1434-10 du code de la santé publique.
* 129 Arrêté du 19 décembre 2019 fixant les budgets initiaux 2020 de l'agence régionale de santé de La Réunion.
* 130 Arrêté du 19 décembre 2019 fixant les budgets initiaux 2020 de l'agence régionale de santé de Mayotte.
* 131 Arrêté du 19 février 2020 répartissant au 1 er janvier 2020 les biens, droits et obligations de l'agence de santé de l'océan Indien entre l'agence régionale de santé de La Réunion et l'agence régionale de santé de Mayotte.
* 132 Arrêté du 2 avril 2020 portant approbation du compte financier 2019 de l'agence de santé océan Indien.
* 133 Décret n° 2020-296 du 23 mars 2020 relatif à la procédure d'enquête publique simplifiée applicable aux modifications mineures des périmètres de protection des captages d'eau destinée à la consommation humaine.
* 134 Art. R. 1321-13-5 du code de la santé publique. Ces modifications mineures sont définies comme : 1° la suppression de servitudes devenues sans objet, ou reconnues inutiles ou inapplicables par l'administration ; 2° le retrait ou l'ajout d'une ou de plusieurs parcelles du périmètre de protection rapprochée ou du périmètre de protection éloignée, à la condition que la superficie concernée ne dépasse pas 10 % de la superficie totale initiale du périmètre de protection concerné.
* 135 Décret n° 2020-377 du 31 mars 2020 relatif à l'exercice dans certains territoires d'outre-mer des professions de médecin, chirurgien-dentiste, sage-femme et pharmacien par des personnes ne remplissant pas les conditions de nationalité et de diplôme normalement applicables.