II. LE PLFSS POUR 2013 : UN CHANGEMENT DE CAP
A. RENFORCER LES SOINS DE PROXIMITÉ ET L'ACCÈS AUX SOINS
1. Lutter contre les dépassements d'honoraires
Sous l'impulsion du Gouvernement, les signataires de la convention médicale ont négocié un nouvel avenant (n° 8), finalement signé par l'Uncam, l'Unocam et trois syndicats de médecins représentatifs sur cinq. Cet avenant constitue d'abord une prise de conscience collective du poids qu'ont pris les dépassements d'honoraires en France et de la nécessité de les modérer, notamment par un investissement sur les actes réalisés à tarif opposable et « une maintenance des tarifs plus régulière que par le passé ».
Ainsi, les médecins de secteur 2 devront fixer et moduler le montant de leurs honoraires à des niveaux permettant l'accès aux soins des assurés ; ils s'engagent également à modérer leur pratique tarifaire.
Surtout, ils devront pratiquer les tarifs opposables pour les patients disposant d'une attestation de droit à l'aide à l'acquisition d'une complémentaire santé (ACS), comme ils doivent le faire aujourd'hui pour les situations d'urgence médicale et pour les patients CMU-c. Le dispositif de l'ACS, longtemps peu utilisé, progresse nettement et concerne environ 830 000 bénéficiaires en avril 2012 pour un public potentiel estimé à environ quatre millions de personnes.
En outre, l'avenant pose le principe selon lequel « les pratiques tarifaires excessives contreviennent au pacte conventionnel ». L'appréciation du caractère excessif s'effectuera au regard de tout ou partie de différents critères, autour d'un repère fixé à 150 % de dépassement : le rapport entre la somme des honoraires au-delà du tarif opposable et celle des tarifs opposables ; le taux de croissance annuel de ce rapport ; la fréquence des actes avec dépassements et la variabilité des honoraires pratiqués ; le dépassement annuel moyen par patient. Cette appréciation tiendra compte également de la fréquence des actes par patient, du volume global de l'activité du professionnel, ainsi que du lieu d'implantation et de la spécialité et des niveaux d'expertise et de compétence.
La procédure de sanction a été rénovée pour en améliorer l'efficacité et on peut penser que la menace sera nettement plus dissuasive qu'auparavant. Est notamment supprimée, de manière générale, la nécessité d'une décision préalable du Conseil de l'ordre.
Au-delà de la question des dépassements excessifs, un nouveau contrat d'accès aux soins sera ouvert pour tous les médecins de secteur 2 . Il entrera en vigueur le 1 er juillet 2013 si un tiers de praticiens concernés y a adhéré . L'assurance maladie remboursera le patient d'un médecin adhérent au contrat au même tarif qu'un praticien de secteur 1, alors qu'il existe actuellement une distorsion. Elle prendra en charge ses cotisations sociales dans les mêmes conditions que pour les médecins de secteur 1, sur la part des honoraires réalisés aux tarifs opposables.
Le médecin signataire s'engage à ne pas augmenter sa propre pratique tarifaire et à respecter le taux de dépassement moyen constaté en 2012, qui ne pourra en tout état de cause pas être supérieur à 100 %. En outre, le pourcentage d'activités aux tarifs opposables devra être supérieur ou égal à celui constaté en 2012.
L'Unocam incitera ses membres à prendre en charge de manière privilégiée les dépassements d'honoraires des médecins adhérents.
Enfin, les partenaires conventionnels estiment qu'une revalorisation régulière des tarifs opposables ou des autres modes de rémunération est nécessaire pour permettre un rééquilibrage au profit des médecins exerçant en secteur 1. L'avenant prend plusieurs décisions allant dans ce sens, notamment :
- les actes considérés comme sous-cotés dans la nomenclature des actes techniques adoptée en 2005 ont déjà été partiellement revalorisés. Une convergence vers les tarifs cibles sera opérée en trois étapes d'ici le 1 er janvier 2015. Ces évolutions bénéficieront également aux médecins de secteur 2 ayant adhéré au contrat d'accès aux soins ;
- sont créées : une consultation de suivi de sortie d'hospitalisation de certains patients à forte comorbidité, une consultation longue et complexe pour certains patients insuffisants cardiaques, une rémunération forfaitaire pour les personnes âgées de plus de quatre-vingts ans et une majoration sur les consultations des pédiatres dans la prise en charge des nouveau-nés grands prématurés et des jeunes enfants atteints de maladie congénitale grave ;
- les médecins traitants de secteur 1 ou ayant adhéré au contrat recevront une rémunération forfaitaire annuelle pour contribuer à l'amélioration de la prévention et du suivi des patients, en lien avec l'élaboration du volet médical de synthèse.
2. Engager des réformes de structures du système de santé
a) Optimiser le parcours de santé des personnes âgées en risque de perte d'autonomie
L' article 41 du PLFSS ouvre une expérimentation en faveur des personnes âgées en risque de perte d'autonomie, complémentaire à celle qui a été décidée dans la loi de financement pour 2012. Dans le cadre d'un cahier des charges fixé nationalement, les ARS pourront, sur les territoires de santé concernés, mettre en oeuvre une nouvelle politique permettant de décloisonner les prises en charge, notamment grâce à des dérogations aux règles tarifaires en vigueur. Cette expérimentation est ambitieuse car elle entend couvrir à la fois le secteur de soins de villes, les établissements de santé et le secteur médico-social.
Le rapport de Jacky Le Menn et Alain Milon sur le financement des établissements de santé, adopté par la commission en juillet 2012, mettait en avant le nombre important des hospitalisations évitables, notamment pour les personnes âgées et alors même qu'à partir d'un certain âge, l'hospitalisation peut avoir plus de conséquences négatives que positives sur l'état général du patient. Le rapport demandait en conséquence la mise en oeuvre de mesures pour lutter contre ce phénomène. L'expérimentation ici proposée va dans ce sens.
A l'initiative de votre rapporteur, la commission a adopté un amendement permettant d'intégrer pleinement dans l'expérimentation les services sociaux et médico-sociaux.
b) Valoriser la coordination des soins à un niveau pluriprofessionnel
L' article 39 ouvre le champ de la négociation conventionnelle : il élargit en effet une disposition existante dans le code de la sécurité sociale, mais jamais utilisée, pour permettre aux partenaires de reconnaître et valoriser la coordination et la continuité des soins dans un cadre pluriprofessionnel.
Dans le dernier avenant conventionnel d'octobre 2012 sur les dépassements d'honoraires (n° 8), les signataires entrent pleinement dans cette logique, puisque son article 7 indique : « l'objectif d'améliorer l'état de santé des patients et l'efficience des soins nécessite d'orienter la prise en charge vers de nouveaux services et des parcours de soins, assurée par des équipes de proximité , et de renforcer la coordination entre professionnels de santé. [...] Les partenaires conventionnels conviennent d'entamer des travaux dans le courant du premier semestre 2013 » sur la base du présent article du projet de loi de financement.
Par ailleurs, le rôle pivot du médecin généraliste dans les équipes de proximité devra être clairement conforté, ce que commence à faire l'avenant n° 8 en leur attribuant une rémunération spécifique forfaitaire annuelle par patient complémentaire à celle qui existe déjà pour les patients en ALD. Il s'agit également de diversifier les modes de rémunération pour allier tarification à l'acte et participation forfaitaire qui peut notamment être liée au respect d'objectifs de santé publique.
A cet égard, on peut relever que les revenus des médecins varient du simple au double, en moyenne , selon les spécialités, les omnipraticiens percevant 76 619 euros, les radiologues 173 911 euros.
Les revenus des médecins (en euros, en 2008)
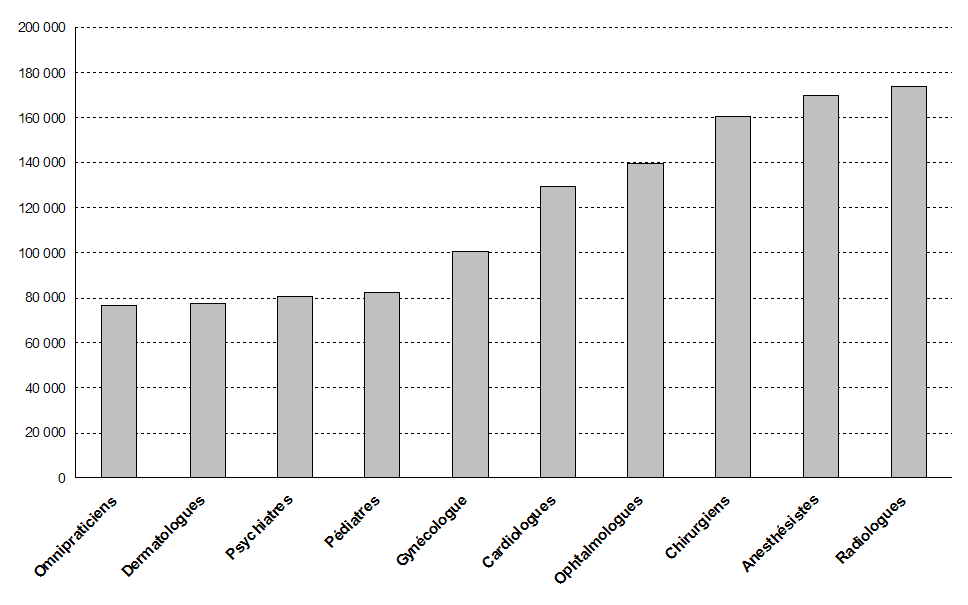
Source : comptes nationaux de la santé 2011
Enfin, cet article 39 permet de faire, un pas vers la reconnaissance du travail collectif de plusieurs professions de santé. La question de la meilleure répartition des compétences entre les professionnels sera en effet essentielle dans les années à venir pour répondre aux défis de la démographie médicale, du vieillissement de la population et du développement des maladies chroniques. La France est par exemple le seul pays à procéder par énumération des actes qu'un professionnel peut pratiquer, les autres pays réfléchissant plutôt par missions. On a ainsi vu les possibilités pour les infirmières de procéder à des vaccinations encadrées de manière restrictive par les mesures réglementaires. Il s'agit finalement de repenser globalement l'organisation de la médecine ambulatoire, encore trop axée en France sur le médecin isolé dans son cabinet.
A l'initiative de votre rapporteur, la commission a adopté un amendement pour faciliter la conclusion des nouveaux accords pluriprofessionnels en ce qui concerne le nombre et la représentativité des syndicats signataires.
c) Améliorer la permanence des soins
La permanence des soins constitue depuis 2003 une obligation collective de la part de la profession médicale, mais plus une obligation individuelle pour chacun d'eux. Elle est donc basée sur le volontariat et, dans certains départements, il est de plus en plus difficile de remplir les tableaux de garde et de ne pas faire peser la charge chaque semaine sur les mêmes médecins.
La loi HPST a confié la mission d'organiser la permanence des soins aux agences régionales de santé, qui mettent peu à peu en place, assez lentement d'ailleurs, les cahiers des charges permettant d'entrer dans le nouveau dispositif. Depuis le début de l'année 2012, les ARS financent cette action grâce au nouveau fonds d'intervention régional qui leur permet d'assurer une fongibilité entre plusieurs lignes de crédit et d'obtenir ainsi une souplesse dans l'organisation pratique.
Pour autant, des difficultés persistent localement et il sera nécessaire d'évaluer les différentes réformes qui ont touché cette question depuis une dizaine d'années. Dans cette attente, l' article 37 permet aux ARS de recourir en pratique aux médecins salariés, notamment des centres de santé, en leur permettant de facturer les actes pratiqués comme les autres médecins qui ne sont pas adhérents à la convention médicale (retraités...).
d) Réformer l'organisation des transports sanitaires
Les dépenses de transport prises en charge par l'assurance maladie se sont élevées à 3,5 milliards d'euros en 2010 pour un peu plus cinq millions de bénéficiaires ; elles se répartissent à 37 % sur les ambulances, 31 % sur les taxis et 23 % sur les véhicules sanitaires légers (VSL) et représentent 2,1 % de l'ensemble des dépenses d'assurance maladie.
Globalement, ces dépenses ont progressé de façon beaucoup plus rapide que les autres dépenses de l'assurance maladie .
La Cour des comptes a consacré un chapitre de son rapport annuel 2012 sur la sécurité sociale à ce sujet. Elle relève que les déterminants de la dépense sont mal connus et que les disparités départementales sont très importantes. Des actions de maîtrise de la dépense ont été depuis quelques années engagées mais ne sont que très partiellement mises en oeuvre. En outre, la responsabilisation des acteurs reste très limitée, tant pour les prescripteurs en ville qu'à l'hôpital. Du côté de l'offre de transport, elle est également très mal maîtrisée et organisée, notamment du fait d'une déficience du pilotage et des contrôles.
La Cour pose également la question du libre choix du transporteur par l'assuré qui est prévu par la convention nationale de 2002 liant l'assurance maladie et les organisations professionnelles de transporteurs et auquel ces dernières semblent très attachées. Toutefois, cette liberté n'est guère compatible avec l'article L. 322-5 du code de la sécurité sociale qui prévoit que les frais de transport sont pris en charge sur la base du trajet et du mode de transport les moins onéreux compatibles avec l'état du patient. En pratique, le libre choix peut entraîner des surcoûts pour l'assurance maladie.
En réponse à cette problématique, l' article 38 du projet de loi de financement pour 2013 permet l'expérimentation de nouveaux modes d'organisation et de financement des transports sanitaires qui sera menée grâce à des appels d'offres lancés principalement par des agences régionales de santé, mais aussi, le cas échéant, par un établissement de santé ou une caisse d'assurance maladie.
3. Favoriser l'accès aux soins
a) Renforcer les droits des femmes à la contraception et à l'IVG
Ces dernières années, les droits des femmes se sont dégradés en ce qui concerne l'interruption volontaire de grossesse, notamment parce que les tarifs de remboursement de l'assurance maladie étaient clairement insuffisants pour couvrir les coûts. Le rapport de la Mecss de juillet 2012 sur le financement des établissements de santé a montré que l'application de la T2A avait pu, en effet, avoir des effets sur le choix des services ouverts et des prestations offertes.
Le Gouvernement a décidé de réagir vigoureusement. Premièrement, les tarifs seront revalorisés dès la prochaine campagne tarifaire qui entrera en vigueur le 1 er mars 2013, ce qui devrait représenter un effort de 18,2 millions d'euros. Deuxièmement, l'assurance maladie remboursera l'IVG à 100 % pour toutes les femmes ; tel est l'objet de l' article 43 dont l'impact financier est estimé à 13,5 millions. Troisièmement, la contraception sera également remboursée à 100 % pour les mineures ( article 43 quater ).
b) Faciliter l'installation de jeunes médecins généralistes dans les déserts médicaux
L' article 40 crée un statut de praticien territorial de médecine générale qui permettra d'assurer une garantie de rémunération durant trois ans aux jeunes médecins qui veulent s'installer dans des zones où l'offre médicale est insuffisante ou l'accès aux soins difficile. Ce dispositif conserve complètement le principe de liberté d'installation et d'activité libérale mais permet de donner une perspective et, le cas échéant, de partager la patientèle avec un médecin installé qui souhaite progressivement se retirer.
En outre, cet article a été complété à l'Assemblée nationale pour permettre à des médecins salariés, soit dans des établissements de santé, soit dans des centres de santé, soit dans des organismes mutualistes, d'être mis à disposition, dans le cadre de conventions multipartites, auprès de structures (maisons de santé, cabinets...) exerçant dans des zones sous-dotées. A l'initiative de votre rapporteur, la commission a adopté trois amendements améliorant la rédaction de cet ajout de l'Assemblée nationale.
Enfin, le contrat d'engagement de service public est amélioré en ce qui concerne la liste des zones où les jeunes diplômés peuvent s'installer et il est ouvert aux étudiants en odontologie ( article 40 bis ).
c) Développer le tiers payant
L' article 43 sexies engage la voie du développement du tiers payant. Alors qu'il fonctionne tout à fait correctement dans les pharmacies d'officine, le tiers payant n'a jamais pu être mis en place pour la plupart des consultations médicales, ce qui peut constituer une difficulté d'accès aux soins. Certes, les bénéficiaires de la CMU-c, de l'AME ou de l'ACS sont par exemple dispensés de l'avance de frais. Des problèmes techniques peuvent légitimement apparaître au regard du nombre d'organismes complémentaires existants mais ces problèmes doivent être évalués avec précision et discernement.
C'est dans cette logique que le Gouvernement a proposé de lancer deux expérimentations sur ce sujet, l'une relative aux étudiants, l'autre plus générale pour développer la dispense d'avance de frais dans les maisons et centres de santé et chez les praticiens qui participeront à la nouvelle convention pluriprofessionnelle destinée à valoriser la coordination des soins.
A l'initiative de votre rapporteur, la commission a adopté un amendement pour ouvrir l'expérimentation aux étudiants ne bénéficiant pas d'une couverture complémentaire santé.







