G. ETUDE JURIDIQUE
Le rappel du régime actuel d'indemnisation de l'infection nosocomiale
Il convient, pour connaître le régime actuel d'indemnisation de l'infection nosocomiale, de rappeler le droit commun applicable à l'indemnisation des risques sanitaires (A), puis d'examiner le mécanisme spécifique de responsabilité et de réparation concernant les infections nosocomiales (B).
A) LE RÉGIME DE DROIT COMMUN APPLICABLE À L'INDEMNISATION DES RISQUES SANITAIRES RÉSULTANT DU FONCTIONNEMENT DU SYSTÈME DE SANTÉ
Le nouveau régime légal de responsabilité applicable à l'indemnisation des risques sanitaires, issu de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé , est énoncé aux articles L 1142-1 et s. du code de la santé publique .
o Il est étroitement lié à l'institution d'une procédure de règlement amiable des conséquences des risques sanitaires gérée par les commissions régionales de conciliation et d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (CRCI), la Commission nationale des accidents médicaux (CNAM) et l'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM). Cette nouvelle procédure a pour objectif d'éviter pour le patient victime d'un dommage le recours à la justice.
o Il comporte sept volets majeurs.
1 - L'information du patient ou de sa famille, en cas de dommage
L'article L. 1142-4 du Code de la santé publique, dans sa rédaction issue de la loi du 4 mars 2002 sur les droits des malades et la qualité du système de santé, indique que toute personne victime ou s'estimant victime d'un dommage imputable à une activité de prévention, de diagnostic ou de soins doit être informée des causes et des circonstances de ce dommage . L'information doit être assurée par le professionnel, l'établissement de santé ou l'organisme concerné. Un entretien a lieu dans les quinze jours suivant la découverte du dommage ou la demande expresse du patient, qui peut se faire assister d'un médecin ou d'une personne de son choix.
L'information est délivrée le cas échéant au représentant légal de l'intéressé et, en cas de décès, aux ayants droit.
L'article L. 1142-4 est complété par deux dispositions, la première prévoyant une mise en demeure éventuelle de la part de l'autorité de tutelle (art. L. 1413-13), la seconde imposant la déclaration du dommage à l'autorité administrative compétente (art. L. 1413-14).
2 - La mise en oeuvre de la responsabilité uniquement en cas de faute (art. L 1142-1 I du code de la santé publique)
Désormais, hors le cas où leur responsabilité est encourue en raison d'un défaut d'un produit de santé, les professionnels de santé, les établissements, services ou organismes dans lesquels sont réalisés des actes individuels de prévention, de diagnostic ou de soins ne sont responsables des conséquences dommageables d'actes de prévention, de diagnostic ou de soins qu ' en cas de faute .
Ce principe exclut toute décision de justice condamnant un acteur de santé en l'absence de faute. La position consistant pour le juge administratif, à des conditions très strictes et dans les domaines spécifiques qui sont la thérapeutique nouvelle, l'acte à risque et la transfusion de produits sanguins, à prononcer la responsabilité des hôpitaux publics, alors même qu'aucune faute ne pouvait être relevée à leur encontre, ne peut à présent plus être retenue .
Cette solution est donc rassurante pour les établissements et professionnels de santé.
3 - La mise en oeuvre d'un disposititf de solidarité nationale en l'absence de faute
(art. L 1142-1 II du code de la santé publique)
En l'absence de faute, la solidarité nationale se substitue à la responsabilité. Elle ne joue cependant qu'à certaines conditions .
o L'acte en cause est directement imputable à des actes de prévention, de diagnostic ou de soins.
o Il a eu pour le patient des conséquences anormales au regard de son état de santé comme de l'évolution prévisible de celui-ci.
o Il présente un caractère de gravité apprécié au regard de la perte de capacités fonctionnelles et des conséquences sur la vie privée et professionnelle mesurées en tenant notamment compte du taux d'incapacité permanente ou de la durée de l'incapacité temporaire de travail.
L'article D 1142-1 du code de la santé publique précise cette notion de gravité. Le taux d'incapacité permanente ouvrant droit à réparation au titre de la solidarité nationale doit être supérieur à 24 %. Le caractère de gravité est également constitué lorsque la durée de l'incapacité temporaire de travail est au moins égale à six mois consécutifs ou à six mois non consécutifs sur une période de douze mois. A titre exceptionnel, le caractère de gravité peut également être reconnu lorsque la victime est déclarée définitivement inapte à exercer l'activité professionnelle qu'elle exerçait antérieurement ou lorsque l'acte en cause entraîne des troubles particulièrement graves , y compris d'ordre économique, dans ses conditions d'existence.
L'indemnisation, au titre de la solidarité nationale, des risques survenus en l'absence de faute est de la compétence de l'ONIAM La saisine directe de cette instance par le patient est impossible ; seule une CRCI ou le juge peut y procéder.
Attention, il est important de bien noter que la solidarité ne joue que si le dommage dépasse le seuil ou correspond aux critères énoncés à l'article D 1142-1 du code de la santé publique. S'il n'en est pas ainsi, il n'existe aucun recours possible pour la victime, sauf assurance volontaire et personnelle.
4 - La mise en place d'une procédure de règlement amiable
Les instances nouvelles sont les suivantes :
o Au niveau régional, les CRCI
o Au niveau national, l'ONIAM
En vue d'un règlement amiable, les CRCI ne peuvent être saisies qu'au-delà d'un certain seuil de préjudice .
Ce seuil est le même que celui qui vient d'être énoncé pour la solidarité nationale. La procédure, y compris l'expertise, est gratuite. Les délais sont limités (onze mois pour aboutir).
5 - Le délai de prescription de l'action en responsabilité (art. L 1142-28 du code de la santé publique)
Les actions tendant à mettre en cause la responsabilité des professionnels de santé ou des établissements de santé publics ou privés à l'occasion d'actes de prévention, de diagnostic ou de soins se prescrivent par dix ans à compter de la consolidation du dommage.
Un délai unique de prescription de l'action en responsabilité est aujourd'hui utilisé (auparavant prescription quadriennale pour les établissements publics de santé ; prescription trentenaire pour les établissements privés et les professionnels de santé).
6 - L'assurance obligatoire des professionnels et établissements de santé (art. L 1142-2 du code de la santé publique)
Les professionnels de santé exerçant à titre libéral, les établissements de santé, services de santé et organismes, et toute autre personne morale, autre que l'Etat, exerçant des activités de prévention, de diagnostic ou de soins ainsi que les producteurs, exploitants et fournisseurs de produits de santé, sont tenus de souscrire une assurance destinée à les garantir pour leur responsabilité civile ou administrative susceptible d'être engagée en raison des dommages subis par des tiers et résultant d'atteintes à la personne, survenant dans le cadre de l'ensemble de cette activité.
Une dérogation à l'obligation d'assurance peut être accordée par arrêté du ministre chargé de la santé aux établissements publics de santé disposant de ressources financières leur permettant d'indemniser les dommages dans des conditions équivalentes à celles qui résulteraient d'un contrat d'assurance. L'Assistance Publique-Hôpitaux de Paris a bénéficié d'une telle exonération par un arrêté du 3 janvier 2003.
7 - L'entrée en vigueur du mécanisme de réparation issu de la loi du 4 mars 2002
Le nouveau mécanisme de réparation s'applique aux accidents médicaux, aux affections iatrogènes et aux infections nosocomiales consécutifs à des actes de prévention, de diagnostic ou de soins réalisés à compter du 5 septembre 2001 .
Ce mécanisme s'applique à partir de cette date même si des instances sont en cours, à moins qu'une décision de justice irrévocable n'ait été prononcée.
B) LE MÉCANISME SPÉCIFIQUE DE RESPONSABILITÉ ET DE RÉPARATION CONCERNANT LES INFECTIONS NOSOCOMIALES
La même loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé a mis en place, pour les infections nosocomiales, un régime spécifique de responsabilité.
Ce régime légal d'indemnisation de l'infection nosocomiale intéresse uniquement les infections contractées à compter du 5 septembre 2001. Un rappel du régime antérieur au 5 septembre 2001 reste nécessaire.
1 - Le régime applicable aux infections nosocomiales contractées antérieurement au 5 septembre 2001
Les solutions sont entièrement jurisprudentielles.
Elles varient selon le secteur de soins.
o L'infection nosocomiale est contractée dans un établissement de santé privé ou consécutivement à l'intervention de médecins libéraux.
o Le juge suprême fait peser sur les cliniques privées, les établissements participant au service public hospitalier, les médecins libéraux, une obligation de sécurité de résultat dont ils ne peuvent se dégager qu'en prouvant la cause étrangère (C. Cass. 29 juin 1999, Gaz. Pal., Rec. 1999, somm. p. 436).
o L'infection nosocomiale est contractée dans un établissement public de santé.
Les hôpitaux publics, pour échapper à leur responsabilité en cas d'infections nosocomiales, ont l'obligation de prouver l'absence de faute ou encore le respect de toutes les normes d'asepsie (CE 9 déc. 1988, Cohen, D. 1990, p. 487 ; TA Rouen, 17 août 2001, Petites Affiches 2002, n° 50, p. 14).
2 - Le régime applicable aux infections nosocomiales contractées postérieurement au 5 septembre 2001
o Désormais, un régime particulier d'indemnisation est prévu aux articles L 1142-1 et L 1142-1-1 du code de la santé publique pour les infections nosocomiales.
o o Dans le cas où un établissement de santé est en cause, de quelque nature qu'il soit, la victime est placée dans une situation privilégiée . La responsabilité est automatique sauf preuve d'une cause étrangère , c'est-à-dire faute de la victime (patient porteur d'un germe infectieux), fait d'un tiers (fournisseur de l'établissement dont la prestation entraîne l'infection), force majeure (cyclone entraînant la destruction des mécanismes de vigilance) ou cas fortuit (inhérent aux installations sanitaires).
o Ce régime de responsabilité automatique est limité aux établissements de santé. Si l'infection nosocomiale a son origine dans un cabinet de ville d'un professionnel de santé , la victime doit prouver la faute selon le régime de droit commun.
Enfin, lorsque la responsabilité d'un professionnel ou d'un établissement de santé n'est pas engagée 17 ( * ) , une infection nosocomiale ouvre droit à la réparation des préjudices du patient et, en cas de décès, de ses ayants droit au titre de la solidarité nationale selon les conditions strictes précédemment définies à l'article L 1142. 1 II et D 1142-1 du code de la santé publique.
Il est indispensable de rappeler que lors de l'entrée en vigueur de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé, la charge financière de toutes les infections nosocomiales pesait sur les établissements de santé (via leurs compagnies d'assurances). Or, il était (et il demeure) difficile de s'exonérer de sa responsabilité à cause du nouveau régime institué. Aussi, les assureurs ont fait connaître leur mécontentement en menaçant de se retirer du marché de l'assurance responsabilité civile obligatoire. La loi n° 2002-1577 du 30 décembre 2002 relative à la responsabilité civile médicale adoptée très rapidement a atténué la portée des dispositions de la loi précitée du 4 mars 2002 en introduisant différentes modifications :
Les dommages résultant d'infections nosocomiales graves dans les établissements, services ou organismes dans lesquels sont réalisés des actes individuels de prévention, de diagnostic ou de soins entraînant soit un taux d'incapacité permanente partielle (IPP) supérieure à 25 %, soit le décès de la victime, sont pris en charge par la solidarité nationale (via l'ONIAM).
o L'ONIAM dispose d'une action subrogatoire possible en cas de faute établie de l'établissement, notamment dans l'hypothèse d'un manquement caractérisé aux obligations posées par la réglementation en matière de lutte contre les infections nosocomiales.
Une large information sur les établissements de santé concernés par des cas d'infections nosocomiales à l'origine soit d'une IPP supérieure à 25%, soit d'un décès, est réalisée.
o o La CRCI compétente doit signaler sans délai cette infection au directeur de l'agence régionale de l'hospitalisation (ARH) et à l'ONIAM (art. L 1142-8 du code de la santé publique).
o o Lorsque l'ONIAM doit indemniser des victimes d'infections nosocomiales à la suite d'une décision de justice, il doit signaler sans délai l'infection nosocomiale au directeur de l'ARH (art. L 1142-21 du code de la santé publique).
o o L'ONIAM doit adresser au Gouvernement, au Parlement et à la Commission nationale des accidents médicaux un rapport d'activité semestriel. Ce rapport comporte notamment une partie spécifique sur les infections nosocomiales dont l'office a eu connaissance en application des articles L 1142-8 et L 1142-21 du code de la santé publique. Il est rendu public (art. L 1142-22-1 du code de la santé publique).
o Dans les autres cas d'infections nosocomiales (celles qui sont à l'origine d'une IPP inférieure à 25%), lorsque l'établissement de santé n'établit pas la cause étrangère, l'établissement (via son assureur) assure l'indemnisation financière du patient victime d'une infection nosocomiale.
Dans les cas d'aggravation des dommages résultant d'une infection nosocomiale, qui entraînent ultérieurement une IPP supérieure à 25% ou le décès du patient, la solidarité nationale indemnise le patient et rembourse à l'assureur les indemnités initialement versées à la victime.
Les mêmes règles que pour le droit commun (seuils de gravité du préjudice) s'appliquent pour l'accès aux CRCI (règlement amiable).
o N.B.
La mise en oeuvre de la loi n° 2002-1577 du 30 décembre 2002 a posé le problème de la rétroactivité des modifications insérées qui aboutissent au transfert de la charge financière des infections nosocomiales les plus graves à la solidarité nationale. Lors de sa réunion du 22 octobre 2003, le Conseil d'administration de l'ONIAM a considéré à l'unanimité (avec une abstention) que la loi du 30 décembre 2002 n'a pas de portée rétroactive et s'applique aux infections nosocomiales survenues après le 1 er janvier 2003. A ce jour, plusieurs contentieux relatifs à la question de l'application dans le temps de ces dispositions sont en cours. Deux décisions ont été prises en faveur de l'application rétroactive de ces dispositions à compter du 5 septembre 2001. Quatre décisions ont été prises en sens inverse (rapport de l'ONIAM, 2 ème semestre 2005, en cours de publication).
o Régime légal de réparation des risques sanitaires
depuis la loi du 4 mars 2002
|
DROIT COMMUN |
INFECTIONS NOSOCOMIALES |
|
Principes Hypothèse de la faute - Victime prouve la faute Hypothèse de l'absence de faute - Si absence de faute et conditions réunies : solidarité nationale par Oniam - Conditions (3) : o Lien direct o Conséquences anormales au regard état antérieur o Gravité § Soit IPP supérieure à 24% § Soit ITT 6 mois § Soit inaptitude professionnelle § Soit troubles conditions d'existence |
Principe s Hypothèse de la faute Etablissements de santé - Etablissement responsable sauf preuve cause étrangère Médecin libéral - Victime prouve la faute Si IPP supérieure à 25% ou décès, l'Oniam paie et peut se retourner contre le responsable (loi About) Hypothèse de l'absence de faute L'établissement prouve la cause étrangère. Ou encore le professionnel libéral prouve qu'il n'a pas commis de faute. La victime a droit à la solidarité nationale aux mêmes conditions que dans le droit commun. o Soit IPP supérieure à 24% o Soit ITT 6 mois o Soit inaptitude professionnelle o Soit troubles conditions d'existence |
|
Procédure (règlement amiable) Accès à CRCI (et si besoin Oniam pour solidarité nationale) - Soit IPP supérieure 24% - Soit ITT 6 mois - Soit inaptitude professionnelle - Soit troubles dans conditions d'existence (mêmes seuils de gravité que pour la solidarité nationale) |
|
|
o o o Synthèse des points essentiels du régime juridique applicable aux infections nosocomiales depuis l'entrée en vigueur de la loi n° 2002-303du 4 mars 2002 o o Le texte confirme la jurisprudence de la Cour de cassation et retient un régime favorable au patient hospitalisé dans un établissement de santé. o o En conséquence, il est difficile pour un établissement de santé de s'exonérer de sa responsabilité. La preuve du respect des règles d'hygiène et d'asepsie n'est plus suffisante. o o Une différence existe entre les patients victimes selon que l'infection nosocomiale est consécutive à une prise en charge par un établissement de santé ou un professionnel de santé. Dans la première hypothèse, il y a renversement de la charge de la preuve et il incombe à l'établissement de s'exonérer de sa responsabilité par la preuve de la cause étrangère ; dans la seconde, il incombe au patient de prouver la faute du professionnel de santé. o o La solidarité nationale assure la prise en charge financière des infections nosocomiales les plus importantes (décès ou IPP supérieure à 25%) avec une possibilité d'action subrogatoire ; les autres sont indemnisées par les compagnies d'assurance. o o Des interrogations subsistent sur la rétroactivité de la loi du 30 décembre 2002 relative à la responsabilité civile médicale, dans l'attente de décisions de justice irrévocables. La charge financière des dommages générés par les infections nosocomiales les plus graves survenues entre le 5 septembre 2001 et le 30 décembre 2002 pèse-t-elle sur les compagnies d'assurance ou sur l'ONIAM ? |
o L'enquête réalisée auprès des organismes et professionnels de sante
A) LA MÉTHODOLOGIE UTILISÉE
Afin d'analyser les effets et le coût des indemnisations accordées aux patients victimes d'infections nosocomiales, une enquête a été menée auprès des acteurs directement concernés par le mécanisme spécifique de responsabilité applicable aux infections nosocomiales :
o L'Office national d'indemnisation des accidents médicaux, des affections iatrogènes et des infections nosocomiales (ONIAM).
o Les assureurs et l'Assistance Publique - Hôpitaux de Paris :
La S.H.A.M. qui assure 915 établissements de santé et un peu moins de 1000 professionnels ayant une activité libérale.
La M.A.C.S.F qui assure 280 000 professionnels de santé et une dizaine de cliniques privées.
La direction des affaires juridiques de l'Assistance publique-Hôpitaux de Paris (qui est son propre assureur pour 39 établissements, 18 000 médecins et 52 000 personnels soignants non médicaux).
o Les professionnels de santé :
Professeur Alain LORTAT-JACOB, Chirurgie orthopédique, Hôpital Ambroise Paré, Assistance Publique-Hôpitaux de Paris
Docteur Jean-Pierre SOLLET, Réanimation polyvalente, Centre hospitalier Victor Dupouy, Argenteuil
Professeur Alain VAILLANT, Chirurgie cardiaque, Clinique Clairval, Marseille
Les résultats de l'enquête reposent essentiellement sur les réponses apportées aux questionnaires communiqués à ces différents acteurs, croisées avec les rapports semestriels de l'ONIAM et les rapports annuels de la Commission nationale des accidents médicaux.
B) LA SYNTHÈSE DES RÉSULTATS
Un premier constat s'impose . Il porte sur la difficulté à obtenir la communication de chiffres précis concernant les demandes d'indemnisation des victimes d'infections nosocomiales. Certains des acteurs interrogés ont été dans l'impossibilité de nous transmettre le nombre exact des indemnisations financières octroyées en la matière.
L'article L 1142-29 du code de la santé publique a institué une commission rattachée à l'ONIAM à laquelle doivent être communiquées les données relatives aux accidents médicaux, affections iatrogènes et infections nosocomiales et à leur indemnisation par les assureurs des professionnels et organismes de santé, par les établissements chargés de leur propre assurance, par la CNAM ainsi que les CRCI. Le recueil et l'analyse des données qui lui sont transmises peuvent être délégués et font l'objet, sous son contrôle, d'une publication périodique. Cette commission prend toutes dispositions pour garantir la confidentialité des informations recueillies.
Au jour de la rédaction du présent rapport, cette commission ne dispose pas encore des données concernant les infections nosocomiales.
1 - Les indemnisations accordées par l'ONIAM
L'ONIAM est au coeur du dispositif d'indemnisation des patients victimes d'infection nosocomiale. Il assure la prise en charge financière des infections les plus lourdes (IPP supérieure à 25% ou décès).
Les chiffres cités ci-dessous sont extraits pour l'essentiel des rapports d'activité successifs de l'ONIAM des années 2003, 2004 et 2005.
LES CAS D'INDEMNISATION DANS LE CADRE DE LA SAISINE DE LA CRCI
o En 2003 , 1 907 dossiers de demande d'indemnisation ont été déposés auprès des CRCI Sur les 87 avis rendus au fond, 26 constituaient des avis de rejet, après expertise, 6 comportaient des demandes de nouvelle expertise ou d'expertise complémentaire. Sur les 55 avis restants, 13 étaient relatifs à des infections nosocomiales. 11 avis portaient sur des faits antérieurs au 1er janvier 2003. 2 avis concernaient des faits postérieurs au 1er janvier 2003 mais n'étaient pas indemnisables par l'ONIAM car les conditions prévues par la loi (décès ou IPP supérieure à 25%) n'étaient pas remplies. Ces deux avis ont été transmis aux assureurs des établissements de santé concernés pour faire l'objet d'une indemnisation dans les conditions de droit commun.
o Au cours de cette année, l'ONIAM n'a pas été amené à indemniser des victimes d'infection nosocomiale.
o En 2004 , 3 553 dossiers de demande d'indemnisation ont été déposés auprès des CRCI. Sur les 1 226 avis rendus au fond, l'ONIAM a été destinataire pour indemnisation de 19 avis d'infections nosocomiales entrant dans le champ d'application de l'article L 1142-1-1 du code de la santé publique (décès ou taux d'IPP >25%) et ouvrant droit à la prise en charge par la solidarité nationale.
o En 2005 , 2 939 dossiers de demande d'indemnisation ont été déposés auprès des CRCI. Sur les 2 113 avis rendus au fond, l'ONIAM a été destinataire pour indemnisation de 48 avis d'infections nosocomiales entrant dans le champ d'application de l'article L 1142-1-1 du code de la santé publique (décès ou taux d'IPP >25%) et ouvrant droit à la prise en charge par la solidarité nationale.
LES CAS D'INDEMNISATION DANS LE CADRE D'UNE PROCÉDURE JUDICIAIRE
Il s'agit des hypothèses où la juridiction compétente a été saisie d'une demande d'indemnisation des conséquences dommageables d'un acte et estime que les dommages subis en raison d'une infection nosocomiale sont indemnisables au titre de la solidarité nationale ; l'ONIAM est appelé en la cause s'il ne l'avait pas été initialement. Il devient défendeur en la procédure.
Au jour de la rédaction du présent rapport, l'ONIAM a été appelé dans 14 contentieux supposant une infection à l'origine d'une IPP>25% :
o Dans 4 cas, l'ONIAM a été mis hors de cause pour non atteinte des seuils.
o Dans 4 cas, l'ONIAM a été mis hors de cause pour accident antérieur à la loi du 30 décembre 2002.
o Dans 2 cas, l'ONIAM a été condamné, bien que l'accident soit antérieur à la loi du 30 décembre 2002.
o Le reste est en cours d'instance.
LES MONTANTS D'INDEMNISATION ACCORDÉS
Aucune réponse n'a été apportée sur le montant exact et le coût total des indemnisations accordées par l'ONIAM dans le cadre des infections nosocomiales.
Il a été précisé que l'appréciation du préjudice est strictement identique à ce qui se fait pour l'ensemble des dossiers traités par l'ONIAM.
En particulier, l'ONIAM suit, en matière d'infections nosocomiales, son barème comme pour les autres cas (cf. barème indicatif diffusé sur le site internet : http://www.oniam.fr).
|
Synthèse des points essentiels des indemnisations accordées par l'ONIAM o o Le coût total des infections nosocomiales à la charge de la solidarité nationale n'est pas connu dans le détail. Il obéit au barème général applicable à tous les dossiers traités par l'ONIAM. o o Le nombre d'avis portant sur les infections nosocomiales les plus graves et justifiant une saisine de l'ONIAM a plus que doublé en deux ans. o o Pour autant, le nombre d'avis rendu paraît peu important au regard du nombre de décès imputables, chaque année, à des infections nosocomiales (nombre estimé entre 2 000 et 4 000 décès par an). |
2 - Les conséquences judiciaires des infections nosocomiales
Il est difficile dans le pays de connaître avec précision la nature des poursuites judiciaires et leurs conséquences au plan médical. Nul observatoire n'existe en ce domaine ; nul recensement en provenance du Ministère de la justice n'est réalisé.
Les assureurs eux-mêmes ne sont pas tous en mesure de fournir des chiffres exacts en matière d'infections nosocomiales résultant pourtant de la gestion de leur propre portefeuille de clients. Les observations suivantes peuvent être formulées.
SUR LES DÉCLARATIONS DE SINISTRE
D'après les statistiques élaborées par la S.H.A.M. (cf. graphique ci-après), les déclarations de sinistres 18 ( * ) concernant des infections nosocomiales ont presque triplé de 2002 à 2004 . Il en est de même du coût des sinistres. En 2004, 721 déclarations de sinistres portaient sur des infections nosocomiales et représentaient un coût total de 16,3 millions d'euros ; le poids des sinistres d'infections nosocomiales dans le coût total des sinistres était de 17%.
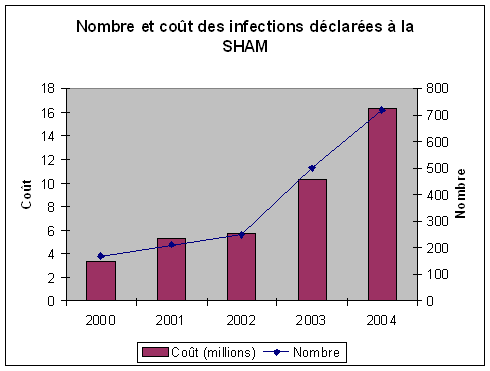
SUR LES INDEMNISATIONS RÉSULTANT DES RÉCLAMATIONS ISSUES DES CRCI
En 2004, selon le panorama du risque médical des établissements de santé édité par la S.H.A.M., parmi les 15% d'avis émis par les CRCI mettant l'indemnisation de la victime à la charge de l'assureur, près de la moitié étaient consécutifs à des infections nosocomiales pour lesquelles les établissements de santé étaient automatiquement responsables.
Il est précisé que l'analyse des prochains exercices permettra d'apprécier les effets de la loi du 30 décembre 2002 qui a mis à la charge de l'ONIAM les conséquences des infections nosocomiales entraînant une incapacité permanente partielle supérieure à 25% ou le décès du patient.
SUR LES INDEMNISATIONS RESULTANT DES PROCÉDURES JUDICIAIRES
Aucun des assureurs interrogés n'est à ce jour capable de déterminer ni le nombre de contentieux en cours portant sur les infections nosocomiales, ni le nombre des affaires jugées ayant donné lieu à des condamnations au cours des trois années précédentes.
De même, l'Assistance Publique - Hôpitaux de Paris n'a pas pu fournir, au jour de la rédaction du présent rapport, d'éléments de réponse.
Il est donc impossible de définir la nature des contentieux (civil, administratif ou pénal) ainsi que le montant des indemnités attribuées aux patients ayant subi une infection nosocomiale.
Par contre, il apparaît clairement que les disciplines médicales les plus touchées par les infections nosocomiales dans les contentieux sont la chirurgie orthopédique, la chirurgie cardiaque et thoracique, la neurochirurgie et la chirurgie urologique.
|
Synthèse des points essentiels des conséquences judiciaires des infections nosocomiales o o Le coût exact des indemnisations financières octroyées dans le cadre des procédures contentieuses reste inconnu. C'est là un constat important. o o L'essentiel des contentieux est lié à un acte chirurgical. La chirurgie orthopédique est particulièrement concernée. o o Selon les chiffres de la S.H.A.M., le coût des sinistres portant sur des infections nosocomiales a triplé en l'espace de trois ans du fait de la multiplication par trois du nombre de réclamations formulées en ce domaine. o o Selon la S.H.A.M., en 2004, la moitié des avis émis par les CRCI mettant à la charge de l'assureur des indemnisations concernait des infections nosocomiales. |
o 3 - L'impact des infections nosocomiales sur les professionnels et les établissements de santé
Il convient à présent de mesurer et d'analyser l'impact des infections nosocomiales sur les professionnels et établissements de santé sous deux angles :
o L'assurabilité
o Le ressenti psychologique.
SUR LA DÉTERMINATION DE LA POLICE D'ASSURANCE ET LE MONTANT DES PRIMES D'ASSURANCE
Seule la S.H.A.M. parmi les assureurs interrogés a depuis 2004 introduit une franchise dans les contrats nouveaux ou renouvelés pour les sinistres dus à une infection nosocomiale, équivalente à 20% des dommages avec un minimum de 10 000 euros et un maximum égal au montant de la cotisation d'assurance annuelle.
Les polices d'assurances n'intègrent pas de plafond de garantie propre aux infections nosocomiales.
L'IMPACT DU TAUX D'INFECTION NOSOCOMIALE SUR LA PRIME D'ASSURANCE
La S.H.A.M. exige de tout établissement souhaitant s'assurer en responsabilité civile médicale et hospitalière la production de sa statistique « sinistres » sur 10 ans si possible. Les réclamations résultant d'infections nosocomiales sont ainsi connues par la société.
A l'inverse, la M.A.C.S.F. n'a pas cette exigence.
L'IMPACT DE LA GESTION DU RISQUE NOSOCOMIAL SUR LA PRIME D'ASSURANCE
La S.H.A.M. effectue depuis 2005 une visite des zones à risques, comme le bloc opératoire dans les établissements de court séjour candidats à l'assurance. Cette visite est effectuée à partir d'un référentiel incluant les questions relatives à la prévention des infections nosocomiales. La cotisation est fixée en fonction de l'exposition au risque, et des rabais sont consentis si l'établissement assuré met en oeuvre les recommandations de la compagnie.
Les compagnies d'assurances recommandent toutes bien évidemment la mise en place d'une politique de gestion des risques propre aux infections nosocomiales, notamment le respect de la réglementation et des normes applicables ainsi que des préconisations élaborées par elles. Pour autant, le non respect des règles de prévention ne peut conduire à un refus de prise en charge du sinistre, lorsqu'il survient.
Les assureurs acceptent de baisser la prime d'assurance quand le professionnel ou l'établissement de santé assuré ne connaît pas de sinistre et déploie une politique active de gestion du risque nosocomial. La mise en oeuvre d'une minoration (ou à l'inverse d'une majoration) du tarif concerne toutes les activités à risque, et pas uniquement la lutte contre les infections nosocomiales. En ce qui concerne la S.H.A.M., pour les établissements ayant choisi un tarif modulable, le cumul des boni successifs peut atteindre 15%.
L'IMPACT DES NOUVELLES RÈGLES LÉGALES APPLICABLES À LA PRISE EN CHARGE DES INFECTIONS NOSOCOMIALES
Selon la S.H.A.M., de multiples facteurs ont conduit à la majoration des tarifs des assurances souscrites par les établissements de santé sur la période 2002-2005. Pour autant, la loi du 30 décembre 2002 a restauré « l'assurabilité » des établissements de santé d'une part en aménageant le fonctionnement dans le temps des contrats d'assurance responsabilité civile, d'autre part en transférant une partie de la charge de l'indemnisation des infections nosocomiales sur l'ONIAM (celles correspondant à une IPP supérieure à 25% ou à un décès).
Selon la M.A.C.S.F., les nouvelles règles d'indemnisation du risque nosocomial n'ont pas eu à ce jour d'effet sur le montant des primes.
SUR LE RESSENTI PSYCHOLOGIQUE DES PROFESSIONNELS DE SANTÉ LIÉ À LA JUDICIARISATION DE LEUR ACTIVITÉ
Il est important de noter que le nombre de professionnels de santé interrogés (3) n'est en rien représentatif de l'ensemble des pratiques mises en oeuvre en matière d'infections nosocomiales. Les réponses appellent toutefois quelques commentaires.
Le dispositif juridique global à respecter lors de la survenue d'infection nosocomiale est connu des trois professionnels de santé (signalement aux autorités sanitaires, protocoles à appliquer, information des professionnels, etc.). En particulier, les nouvelles dispositions introduites par la loi du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé imposant une information des patients sont bien appliquées même si le terme « nosocomial » n'est pas toujours utilisé. Cette information est délivrée dès la confirmation du diagnostic. D'ailleurs, les professionnels de santé savent tous que le fait de ne pas informer un patient de la survenue d'une infection nosocomiale peut engager leur responsabilité.
Les trois professionnels interrogés procèdent à des bilans et des prélèvements systématiques des patients lors de leur admission à l'hôpital, notamment lorsque ceux-ci viennent d'autres structures de soins (ex : centres de long et de moyen séjour). Certains vont même jusqu'à réaliser des prélèvements hebdomadaires jusqu'à la sortie du patient.
Deux professionnels sur les trois interrogés ont déjà connu (eux-mêmes ou les services dans lesquels ils exercent) une mise en cause en raison de dommages subis par le patient victime d'une infection nosocomiale. Certains craignent un engagement de leur responsabilité, mais connaissent le dispositif de prise en charge des infections nosocomiales introduit par la loi du 4 mars 2002 qu'ils trouvent adapté. C'est surtout la responsabilité pénale qui est redoutée.
|
Synthèse de l'impact des infections nosocomiales sur les professionnels et les établissements de santé o o Une attention est portée à la sinistralité attachée aux infections nosocomiales. Pour autant, la majoration ou la minoration des primes n'est pas spécifique aux infections nosocomiales et s'intègre aux activités dites à « risque ». o o Les assureurs sont de plus en plus vigilants quant aux démarches initiées en matière de lutte contre les infections nosocomiales et les prennent, le cas échéant, en considération. o o Les professionnels connaissent bien le régime juridique applicable aux infections nosocomiales et à leur indemnisation. Ils redoutent une éventuelle mise en cause. |
Les voies de réflexion
Après quatre années de mise en oeuvre, il est encore difficile d'établir un bilan au plan du droit. Le nouveau mécanisme de réparation des infections nosocomiales est utile et intéressant. Il n'est probablement pas encore parfait et pourrait être amélioré.
Trois voies de réflexion se présentent.
A) PREMIÈRE VOIE DE REFLEXION : QUELLE VALEUR POUR LE RÉGIME ACTUEL D'INDEMNISATION DES INFECTIONS NOSOCOMIALES ?
1 - Le régime actuel est complexe
o L'indemnisation est tantôt supportée par la solidarité nationale pour les infections nosocomiales les plus graves (IPP supérieure à 25% ou décès) contractées dans un établissement, service ou organisme dans lesquels sont réalisés des actes individuels de prévention, de diagnostic ou de soins, tantôt par les assureurs dans les autres cas. Cette distinction n'existait pas lors de l'entrée en vigueur de la loi n° 2002-303 du 4 mars 2002 relative aux droits des malades et à la qualité du système de santé19 ( * ). Elle a été introduite par la loi n° 2002-1577 du 30 décembre 2002 relative à la responsabilité civile médicale.
o Il existe des incertitudes quant à la date d'entrée en application de la loi précitée du 30 décembre 2002. La règle du transfert de la charge financière des infections nosocomiales les plus graves à la solidarité nationale a-t-elle ou non une portée rétroactive ? En d'autres termes, s'applique-t-elle aux infections nosocomiales contractées après le 5 septembre 2001 ou de manière plus restrictive aux seules infections nosocomiales survenues après le 1er janvier 2003 ? A ce jour, aucune réponse certaine n'a été apportée ; la jurisprudence est d'ailleurs partagée.
o Lorsque la responsabilité de l'établissement ou du professionnel de santé n'est pas engagée, le patient peut saisir la CRCI qui renvoie l'affaire sur l'ONIAM. Attention, seuls les dommages présentant un certain caractère de gravité sont indemnisés (IPP supérieure à 24%, décès, incapacité temporaire de travail d'au moins 6 mois consécutifs,...) à ce titre. Ce seuil correspond à ce qui vient d'être dit pour la solidarité nationale.
o Ainsi, du point de vue de la victime , la procédure d'indemnisation est difficile à appréhender . Trois situations au minimum sont à distinguer.
§ La responsabilité de l'établissement de santé est engagée : le patient aura pour son indemnisation comme référent soit l'ONIAM (après saisine préalable de la CRCI) pour les infections nosocomiales les plus graves, soit l'assureur de l'établissement de santé dans les autres cas. Il peut également saisir le juge.
§ La responsabilité d'un professionnel de santé est engagée : le patient devra solliciter l'assureur du professionnel de santé. Il peut aussi saisir le juge.
Lorsque la responsabilité de l'établissement ou du professionnel de santé n'est pas engagée et que l'ONIAM refuse la prise en charge financière du préjudice consécutif à l'infection nosocomiale, le patient peut saisir la juridiction compétente. Mais, si celle-ci confirme la décision de l'ONIAM, aucune indemnisation ne sera versée à la victime, sauf si celle-ci avait souscrit une assurance personnelle couvrant ce risque.
2 - Le régime actuel est source d'inégalité
Le mécanisme de responsabilité applicable à l'infection nosocomiale n'est pas commun à toutes les formes de prise en charge. Des différences de traitement subsistent pour les professionnels et établissements de santé ainsi que pour les patients.
o Du point de vue des établissements et des professionnels de santé
La responsabilité des établissements de santé , qu'ils soient publics ou privés, est automatique, sauf preuve de la cause étrangère. Il y a un renversement de la charge de la preuve. Il incombe à la structure concernée d'apporter cette preuve pour s'exonérer de sa responsabilité.
En pratique, la cause étrangère est très difficile à démontrer. Il faut par exemple parvenir à soutenir avec succès que le patient était déjà porteur d'un germe lors de son arrivée dans l'établissement. C'est d'ailleurs pour cette raison que les établissements réalisent de plus en plus de prélèvements systématiques à l'admission du patient dans la structure.
Dans ces conditions, les assureurs et les établissements qu'ils représentent sont confrontés à une impossibilité presque absolue de s'exonérer de leur responsabilité . D'ailleurs, le triplement du coût des infections nosocomiales pour la S.H.A.M. depuis 2002 (date de mise en oeuvre du nouveau régime) ainsi que l'accroissement important du nombre d'indemnisations accordées par l'ONIAM illustrent certainement ce point.
Ce dispositif est d'autant plus pénalisant que la S.H.A.M. considère que 50% des infections nosocomiales contractées à l'hôpital sont inévitables, quelles que soient les mesures préventives déployées. Beaucoup d'infections survenant lors ou à la suite d'un séjour dans un établissement de santé ont pour origine, non pas l'hospitalisation, mais l'état de santé du patient ou les germes présents dans son organisme mais habituellement inoffensifs (cas spécifique des infections endogènes).
Quant aux professionnels de santé libéraux exerçant en cabinet, le régime de droit commun de la responsabilité est retenu. La responsabilité est engagée uniquement en cas de faute du professionnel concerné.
o Du point de vue du patient
Le patient victime d'une infection nosocomiale contractée dans un établissement de santé est dans une situation privilégiée , puisqu'il n'a pas à apporter la preuve de la faute.
A l'inverse, lorsque le dommage résulte d'une prise en charge libéral e dans un cabinet de ville, le patient doit prouver la faute du professionnel concerné.
B) DEUXIÈME VOIE DE REFLEXION : PEUT-ON ENVISAGER DE RENFORCER LE RÉGIME PRÉFÉRENTIEL ?
La protection du patient victime d'une infection nosocomiale pourrait-elle être accentuée ? Le champ de la solidarité nationale devrait alors être étendu.
Dans cette hypothèse, il serait nécessaire d'une part d'élargir le champ de la responsabilité automatique aux prises en charge libérales dans les cabinets de ville ; d'autre part d'abaisser le seuil d'indemnisation de l'infection nosocomiale par l'ONIAM.
Plusieurs questions se posent alors :
o Quels seuils pourraient être utilisés ?
o Quelles pourraient être les sources de financement d'une solidarité nationale qui serait une nouvelle fois élargie ?
o Doit-on transférer l'intégralité du risque nosocomial à la solidarité nationale ? Dans ce cas, quelle en est justification ?
Mais, l'extension de la solidarité nationale ne serait pas sans soulever certaines objections :
o Elle pourrait conduire à une déresponsabilisation progressive des établissements et professionnels de santé dans la lutte contre les infections nosocomiales. Afin de garantir un certain équilibre, il conviendrait de faciliter les voies de recours de l'ONIAM .
o Elle placerait la victime d'une infection nosocomiale dans une situation « privilégiée ». Le patient bénéficierait d'un régime plus favorable que la personne victime d'un autre risque médical. Une telle solution se justifierait t-elle ?
C) TROISIÈME VOIE DE RÉFLEXION : LE RÉGIME PRÉFÉRENTIEL POURRAIT-IL ÊTRE ALLÉGÉ SI CE N'EST SUPPRIMÉ ?
Le patient victime d'une infection nosocomiale ne disposerait plus alors du régime préférentiel d'indemnisation de l'infection nosocomiale.
Le mécanisme de responsabilité automatique de l'établissement de santé serait supprimé. La notion de faute serait réintroduite . Il serait alors clairement opportun de définir avec précision cette notion dans le cadre particulier de l'infection nosocomiale.
Dès lors, deux solutions seraient envisageables :
o Le régime de responsabilité pour faute de droit commun serait rétabli pour les infections nosocomiales. Dans ce cas, l'assureur n'assumerait que la responsabilité financière des infections nosocomiales fautives, par exemple celles liées à un non respect de la réglementation applicable en matière de lutte contre les infections nosocomiales, et cela quel que soit le degré de gravité du dommage.
o Les infections nosocomiales obéiraient à un régime de présomption de faute . Le professionnel ou l'établissement de santé pourrait s'exonérer de sa responsabilité par la preuve de l'absence de faute, en démontrant le respect des règles d'hygiène et d'asepsie. Il s'agit là de la solution jurisprudentielle retenue par la juridiction administrative antérieurement à la loi du 4 mars 2002.
Cette solution présenterait un inconvénient majeur, à savoir la non indemnisation de l'infection nosocomiale non fautive. Pour préserver une certaine cohérence, il faudrait maintenir une prise en charge de l'infection nosocomiale non fautive par la solidarité nationale .
D) AU VU DE CES TROIS VOIES DE RÉFLEXION, QUELLES CONSIDÉRATIONS PEUT-ON FAIRE EN TERMES DE RÉPARATION DES RISQUES SANITAIRES LIÉS AUX INFECTIONS NOSOCOMIALES ?
A ce jour, il est certainement trop tôt pour opter pour une voie plutôt qu'une autre. Les textes sont récents. Les premières applications en sont faites. Avant que d'envisager leur modification, mieux vaut approfondir les premiers bilans et les premiers effets.
L'accord doit être mis sur l' information des patients et des familles :
o En terme de risques d'infections nosocomiales, tout d'abord, lors d'actes de prévention, de diagnostic et de soins, quelque soit le mode de traitement : public, privé, en libéral ou en hospitalisation.
o En termes de dommage ensuite. La nécessité d'informer sur l'infection nosocomiale, lorsque le risque s'est réalisé, est encore mal connue dans les établissements. Sa pratique n'a rien de facile, mêlant transparence et nécessité de ne pas placer l'acteur de santé dans une situation difficile notamment vis-à-vis de sa compagnie d'assurances.
La rétroactivité ou l'absence de rétroactivité des dispositions de la loi du 30 décembre 2002 sur la responsabilité civile médicale pose question. Le texte attribue compétence à l'ONIAM pour réparer les conséquences des infections nosocomiales entraînant un lourd préjudice. S'applique-t-il pour les infections survenues à compter du 5 septembre 2001, ou seulement à compter du 1 er janvier 2003 ? Il y a là une question méritant d'être clarifiée .
Le risque lié aux infections nosocomiales en médecine de ville est mal connu 20 ( * ) . Le régime juridique de la réparation - cela a été exposé - n'est pas le même qu'en hospitalisation. Une telle différence en droit se justifie-t-elle par des éléments de fait qui seraient encore mal identifiés ?
Il conviendrait d'approfondir ce domaine de l'activité libérale placée face aux risques d'infections nosocomiales.
Les compagnies d'assurances peuvent mener, semble-t-il, des politiques de contrats d'assurances liés à la prévention des risques d'infections nosocomiales.
On ne peut qu'encourager de telles actions et conforter les organismes assurantiels qui agissent ainsi. L'ajustement primes-politique de gestion des risques nosocomiaux est à conforter et à renforcer.
Des organismes tels que la Fédération Française des Assurances ou encore le BCT (Bureau Commun de Tarification) pourraient être pilotes ou associés dans une telle démarche. Des actions de sensibilisation - formation pourraient être systématiquement proposées par les compagnies assurant le risque médical à leurs adhérents, portant sur la bonne gestion et la prévention des infections nosocomiales. Des abattements de primes ou au contraire des surcotes devraient être systématiquement pratiquées. Les compagnies ou mutuelles assurant le risque médical sont en fréquents contacts avec les autorités ministérielles chargées de la santé. Ce thème de la liaison primes-politique de gestion des risques nosocomiaux serait à intégrer dans les négociations.
|
Conclusion générale o Les effets et les coûts des réparations des risques sanitaires liées aux infections nosocomiales sont mal connus dans le pays. Ce constat n'est pas spécifique aux infections nosocomiales. Dans l'attente du fonctionnement de la commission mise en place auprès de l'ONIAM, les informations sont éparses sur le coût général des sinistres sanitaires. L'accent doit être mis sur la nécessité de disposer enfin de tous les éléments chiffrés nécessaires. o o Le régime de réparation des risques liés aux infections nosocomiales est spécifique. o o Ce régime est complexe. o o Ce régime est inégal pour les patients et les acteurs de santé, dépendant du mode de soins. o o Plusieurs voies de réflexion sont possibles : maintenir le régime juridique actuel ; renforcer encore la solidarité nationale dans le domaine des infections nosocomiales ; ou à l'inverse aligner la réparation du risque lié aux infections nosocomiales sur le régime juridique applicable à tous les accidents médicaux. o o Il est prématuré, peu de temps après la mise en oeuvre des dispositions liées à la loi du 4 mars 2002, de prétendre déjà à une modification de textes. o o Mais des travaux doivent se poursuivre dans les domaines suivants : Information des patients et de leurs familles Approfondissement des connaissances sur les risques nosocomiaux dans l'activité de ville Clarification de la rétroactivité ou de l'absence de rétroactivité de la loi du 30 décembre 2002 Incitation pour les organismes assurantiels à accentuer et renforcer la liaison primes-politique de prévention des risques d'infections nosocomiales |
* 17 La responsabilité n'est pas engagée dans deux situations :
- Pour les infections contractées dans des établissements de santé, la structure de soins a apporté la preuve de la cause étrangère.
- Pour les infections survenues consécutivement à une prise en charge libérale dans un cabinet de ville, le professionnel de santé n'a pas commis de faute.
* 18 Sont seules recensées les déclarations de sinistre ayant fait l'objet d'une réclamation auprès de l'assureur.
* 19 L'indemnisation financière de toutes les infections nosocomiales, quelle que soit leur gravité, était alors entièrement à la charge des assureurs.
* 20 Quelques études existent. Par exemple, une étude lyonnaise récente menée chez 50 médecins généralistes a indiqué la présence de germes pathogènes chez 10 d'entre eux. 31 ne sont pas équipés d'essuie-mains à usage unique, 14 n'ont pas de savon antiseptique, et le temps de frictionnement n'est pas toujours respecté.







