Rapport d'information n° 385 (2007-2008) de M. Alain VASSELLE , fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, déposé le 11 juin 2008
Disponible au format Acrobat (4,1 Moctets)
-
AVANT-PROPOS
-
TRAVAUX DE LA MISSION
-
ANNEXE - COMMUNICATION DE LA COUR DES
COMPTES
-
INTRODUCTION
-
I. LA RÉPARTITION DU FINANCEMENT DES
DÉPENSES DE SANTÉ DE 1996 À 2006
-
A. LA STABILITÉ RELATIVE DES PARTS DE
FINANCEMENT AU COURS DE LA PÉRIODE
-
B. LES LIMITES MÉTHODOLOGIQUES DE CETTE
ANALYSE
-
Les périmètres de
dépenses
-
a) Le risque santé
-
b) Les conséquences des conventions de la
comptabilité nationale sur la CSBM
-
(1) Les dépenses de prévention (5,8
Md€)
-
(2) Les dépenses de soins aux personnes
âgées en établissements (5,2 Md€)
-
(3) L'aide indirecte ou subvention aux malades
(2,3 Md€)
-
(4) Un agrégat élargi
-
En conservant le point de vue de la consommation
de soins (hors prestations en espèces et frais généraux),
il a paru utile de constater quelles étaient les parts de financement
des agents économiques en réintégrant les trois
catégories de dépenses examinées ci-dessus :
dépenses de prévention isolées, forfaits de soins aux USLD
et EHPAD, prise en charge des cotisations sociales des professionnels de
santé.
-
(1) Les dépenses de prévention (5,8
Md€)
-
a) Le risque santé
-
2. Les incertitudes de certaines
données
-
3. Les changements de base de
référence
-
Les périmètres de
dépenses
-
C. UNE APPROCHE INCOMPLÈTE
-
La mesure des financements amont
-
a) Les obstacles à une mesure du taux
d'effort
-
b) Les aides à la couverture
complémentaire
-
(1) La complémentaire santé des bas
revenus :
-
(2) Les incitations à la protection sociale
complémentaire des travailleurs indépendants et
salariés
-
(a) Les contrats Madelin
-
(b) Les contrats collectifs d'entreprise
-
(3) La fiscalité des assureurs
complémentaires
-
(a) L'harmonisation des règles
d'assujettissement fiscal entre les trois familles d'assureurs
-
(b) La régulation du marché des
assureurs
-
(4) Les raisons de l'enquête ouverte par la
commission européenne
-
(5) Estimation financière des aides
apportées, des financeurs et des bénéficiaires
-
(1) La complémentaire santé des bas
revenus :
-
a) Les obstacles à une mesure du taux
d'effort
-
2. La mesure des effets redistributifs
-
La mesure des financements amont
-
A. LA STABILITÉ RELATIVE DES PARTS DE
FINANCEMENT AU COURS DE LA PÉRIODE
-
II. LES TRANSFERTS DE CHARGE DE 2004 À
2008
-
A. L'IDENTIFICATION DES PRINCIPAUX
TRANSFERTS
-
B. L'ESTIMATION FINANCIÈRE DES TRANSFERTS
DE CHARGE
-
C. LE SUIVI ET L'ÉVALUATION DES MESURES DE
TRANSFERT
-
Une articulation problématique entre
estimations théoriques et constats des CNS (2004-2006)
-
2. Les effets à moyen terme des transferts
sur la consommation des ménages
-
Une articulation problématique entre
estimations théoriques et constats des CNS (2004-2006)
-
A. L'IDENTIFICATION DES PRINCIPAUX
TRANSFERTS
-
INTRODUCTION
N° 385
SÉNAT
SESSION ORDINAIRE DE 2007-2008
|
Annexe au procès-verbal de la séance du 11 juin 2008 |
RAPPORT D'INFORMATION
FAIT
au nom de la mission d'évaluation et de contrôle de la sécurité sociale (Mecss) (1) de la commission des Affaires sociales (2) sur la répartition du financement de l' assurance maladie depuis 1996 et sur les transferts de charges entre l' assurance maladie obligatoire , les assurances complémentaires et les ménages ,
Par M. Alain VASSELLE,
Sénateur.
|
(1) Cette mission est composée de : M. Alain Vasselle, président ; M. Bernard Cazeau, vice - président ; MM. Guy Fischer, Bernard Seillier, secrétaires ; MM. Nicolas About, Gérard Dériot, Claude Domeizel, Jean-Pierre Godefroy, André Lardeux, Dominique Leclerc, Jean-Marie Vanlerenberghe. |
(2) Cette commission est composée de : M. Nicolas About, président ; MM. Alain Gournac, Louis Souvet, Gérard Dériot, Jean-Pierre Godefroy, Mme Claire-Lise Campion, MM. Bernard Seillier, Jean-Marie Vanlerenberghe, Mme Annie David, vice-présidents ; MM. François Autain, Paul Blanc, Jean-Marc Juilhard, Mmes Anne-Marie Payet, Gisèle Printz, secrétaires ; Mme Jacqueline Alquier, MM. Jean-Paul Amoudry, Gilbert Barbier, Pierre Bernard-Reymond, Mme Brigitte Bout, MM. Jean-Pierre Cantegrit, Bernard Cazeau, Mmes Isabelle Debré, Christiane Demontès, Sylvie Desmarescaux, Muguette Dini, M. Claude Domeizel, Mme Bernadette Dupont, MM. Michel Esneu, Jean-Claude Etienne, Guy Fischer, Jacques Gillot, Francis Giraud, Mmes Françoise Henneron, Marie-Thérèse Hermange, Gélita Hoarau, Annie Jarraud-Vergnolle, Christiane Kammermann, MM. Marc Laménie, Serge Larcher, André Lardeux, Dominique Leclerc, Mme Raymonde Le Texier, MM. Roger Madec, Jean-Pierre Michel, Alain Milon, Georges Mouly, Louis Pinton, Mmes Catherine Procaccia, Janine Rozier, Michèle San Vicente-Baudrin, Patricia Schillinger, Esther Sittler, MM. Alain Vasselle, François Vendasi.
AVANT-PROPOS
Mesdames, Messieurs,
Conformément aux dispositions de l'article L.O. 132-3-1 du code des juridictions financières, la commission des affaires sociales a demandé à la Cour des comptes, par lettre en date du 22 novembre 2006, de réaliser une enquête sur les transferts de charges entre les régimes obligatoires d'assurance maladie, les régimes complémentaires et les assurés eux-mêmes.
L'objectif poursuivi par la commission était de prendre la mesure de la réalité des transferts opérés au cours des dernières années, considérant que cette question est généralement abordée de manière très empirique et souvent subjective. Une telle étude a également paru nécessaire en prévision des nouvelles réformes à engager.
L'idée était donc d'obtenir un tableau précis de la nature des transferts effectués, de leurs évolutions depuis 1996 et de la manière dont se répartit, au final, la charge des dépenses de maladie entre les régimes obligatoires, les régimes complémentaires et l'assuré.
Comme l'indique le rapport de la Cour, la demande de la commission portait autant sur « les enseignements qu'il est possible de tirer des chiffres disponibles » que sur « l'expertise de ces derniers : image pertinente et fiabilité ».
Ainsi que le souhaitait la commission, l'étude remise par la Cour 1 ( * ) comporte de nombreux éléments susceptibles de nourrir la réflexion du Sénat au cours des prochains mois.
*
* *
Le rapport est présenté en deux parties : d'une part, il décrit et analyse les principales évolutions constatées depuis dix ans dans la répartition de la dépense de santé, d'autre part, il consacre un travail plus approfondi à la période récente, afin de mesurer l'impact de la réforme de 2004 en matière de transferts de charges.
Trois constats principaux découlent de ces travaux :
- en premier lieu, la part de l'assurance maladie obligatoire dans le financement des dépenses de santé est d'une très grande stabilité au cours de la période : elle s'établit à environ 77 %. Les deux autres grands financeurs sont les assurances maladie complémentaires, à hauteur d'environ 13 %, et les ménages pour un peu moins de 9 % ;
- deuxièmement, au sein de cette stabilité générale, on enregistre des évolutions de sens opposés qui, certes, se neutralisent mais qui ne doivent pas être occultées : d'un côté, on observe une hausse de la part des dépenses liées à l'hôpital et une augmentation du nombre des prises en charge à 100 %, principalement les affections de longue durée (ALD), de l'autre côté, on constate une progression des dépenses moins bien remboursées, en particulier sous l'effet du déremboursement de certains médicaments et dans le domaine des soins optiques et dentaires ;
- troisièmement, la réforme de l'assurance maladie de 2004 n'a pas eu les effets escomptés . Celle-ci avait pour objectif de laisser à la charge des ménages une plus grande partie de leurs dépenses de santé. Dans cet esprit, les contrats responsables ont rendu impossible, pour les assurances complémentaires, le remboursement d'un certain nombre de dépenses prévues pour rester à la charge des assurés.
Selon la Cour des comptes, ce sont un peu plus de 3 milliards d'euros qui devaient, à ce titre, être transférés de l'assurance maladie obligatoire vers les ménages.
Or, l'examen des comptes nationaux de la santé montre que, sur la période 2004-2006, l'assurance maladie obligatoire a vu ses charges diminuer de 500 millions d'euros seulement, avec un transfert quasi intégral vers les assurances complémentaires et pratiquement nul en direction des ménages.
|
Montants attendus des transferts de charges sur la période 2004-2006 |
||
|
(en millions d'euros) |
||
|
Assurance maladie obligatoire |
Assurances maladie complémentaires |
Ménages |
|
- 1 584 |
- 63 |
+ 1 313 |
|
Source : Cour des comptes |
||
|
Evolution des participations dues aux effets de structure sur la période 2004-2006 |
||
|
(en millons d'euros) |
||
|
Assurance maladie obligatoire |
Assurances maladie complémentaires |
Ménages |
|
- 549 |
+ 520 |
+ 52 |
|
Source : Cour des comptes |
||
Pour la Cour des comptes, deux séries de raisons expliquent en partie ce « rendez-vous manqué » : d'une part, la montée en charge des ALD et la croissance des dépenses de remboursement des médicaments pour l'assurance maladie obligatoire, d'autre part, le délai de mise en oeuvre des contrats responsables.
Toutefois, elle interprète aussi et surtout ces résultats comme un échec de la prévision et comme une incapacité à simuler l'impact d'une réforme sur les différents acteurs concernés .
La Cour est très critique face à cette situation : elle estime que l'on doit désormais dépasser le stade du chiffrage global et volontariste pour parvenir à une évaluation plus affinée des réformes proposées, en tenant compte notamment de l'ensemble des données et de l'interaction inévitable d'un certain nombre de phénomènes.
Au-delà de ces conclusions, il convient de souligner la très grande prudence du rapport de la Cour et les multiples précautions dont sont entourés les hypothèses et chiffrages auxquels elle parvient.
Pour l'essentiel, cette position résulte des grandes incertitudes qu'elle relève dans les données collectées. On ne dispose en effet que de statistiques très partielles et imparfaites . L'agrégat «consommation de soins et biens médicaux» de la comptabilité nationale ne comprend, par exemple, ni les dépense de prévention, ni les dépenses de soins aux personnes âgées en établissements.
Par ailleurs, les recoupements sont très difficiles car, selon les sources, on peut obtenir des écarts importants pour une même catégorie de dépenses, allant même jusqu'au milliard d'euros : la Cour prend l'exemple des dépassements sur les biens médicaux pour lesquels elle a trouvé des estimations se situant dans une fourchette comprise entre 3,5 et 4,5 milliards d'euros.
*
* *
Ces divers constats, qui touchent à une question essentielle pour l'avenir du financement de notre système de santé, ont conduit votre rapporteur à émettre quatre séries d'observations .
*Des carences statistiques préoccupantes et inacceptables
« La Cour a constaté que les informations disponibles pour mener ces analyses étaient limitées tant du point de vue quantitatif que qualitatif, du fait en particulier des données relatives aux assurances complémentaires. »
Or, le Parlement, comme la Cour, doivent pouvoir disposer de tous les moyens nécessaires pour connaître la situation et appréhender les évolutions dans ce domaine complexe de l'assurance maladie et des rapports entre l'assurance maladie obligatoire et les assurances complémentaires.
La Cour, qui recommande que des états statistiques soient rendus obligatoires pour les trois familles d'assurance complémentaire , a fait valoir que le nouvel institut des données de santé, créé par la loi de 2004, pourrait permettre de progresser dans ce domaine. Votre rapporteur veut bien en accepter l'augure... Toutefois, si à l'occasion du prochain projet de loi de financement de la sécurité sociale, il apparaît que la collecte des données et leur traitement en vue de l'évaluation des réformes n'ont pas effectivement progressé, il conviendra sans doute d'adopter des mesures plus contraignantes.
Ainsi, sur le sujet des assurances complémentaires, il faudrait, au minimum, connaître le nombre des assurés couverts par une assurance complémentaire, leur répartition entre les différentes catégories d'assureurs (mutuelles, assurances, institutions de prévoyance), le nombre de personnes ayant un contrat individuel, un contrat collectif facultatif ou obligatoire, ainsi que le montant des dépenses remboursées en les ventilant par catégories de revenus et de ménages.
Or, ces données n'existent pas. Seules quelques enquêtes fournissent, sur certains aspects, des indications approximatives. En fait, les seules informations sérieuses disponibles proviennent du rapport annuel du fonds CMU-c qui est chargé du recouvrement de la taxe de 2,5 % assise sur le chiffre d'affaires de chaque assureur pour financer le fonds.
Cette insuffisance de données rend évidemment difficile l'appréciation correcte de l'effort des ménages, du montant qu'ils consacrent à leur protection sociale et des restes à charge.
Plus de 20 % des dépenses de soins et biens médicaux sont laissés à la charge des patients par la sécurité sociale. Les assurances complémentaires financent plus de la moitié de ces sommes. Aussi, bien que facultative, la couverture santé complémentaire constitue aujourd'hui un élément clé de l'accès aux soins , notamment pour les soins les moins bien remboursés par l'assurance maladie obligatoire : prothèses dentaires, optique et soins de spécialistes en cas de dépassement.
Ce rôle essentiel des assurances complémentaires a d'ailleurs été confirmé tant par la mise en place, au 1 er janvier 2000, de la couverture maladie universelle complémentaire, la CMU-c, que par la création d'une aide complémentaire santé depuis 2005.
|
La CMU complémentaire La CMU-c est une protection gratuite et complémentaire à la sécurité sociale pour les personnes disposant de faibles ressources financières. Elle est encadrée par la définition d'un panier de soins spécifiques, des tarifs facturables (dépassements interdits et pratique du tiers payant) et par le montant des prestations remboursées par le fonds de financement de la CMU-c aux organismes gestionnaires. Aujourd'hui, la CMU-c compte environ 4,8 millions de bénéficiaires . Le montant des forfaits remboursés, soit actuellement 340 euros par bénéficiaire, représente une dépense d'un peu plus de 1,7 milliard d'euros. L'aide complémentaire santé L'ACS vise à éviter les effets de seuil créés par le dispositif de la CMU-c, en aidant financièrement ceux dont les ressources sont légèrement supérieures au plafond de la CMU-c à acquérir une assurance complémentaire santé de droit commun. L'aide est différenciée selon l'âge du bénéficiaire et représente à peu près la moitié du coût moyen des contrats aidés.
L'ACS compte environ
400 000
bénéficiaires
, à comparer avec l'estimation
initiale d'une cible de 2 millions à 2,5 millions de
personnes. La dépense correspondante a été de 40 millions
d'euros en 2006.
|
Il est donc impératif de pouvoir analyser les évolutions de la couverture complémentaire des assurés, l'absence de celle-ci étant l'un des premiers facteurs de renoncement aux soins.
Plus généralement, votre rapporteur réitère son souhait que chaque nouvelle réforme ou projet de loi soit accompagné d'une étude d'impact . Il n'est plus possible de légiférer sur des questions aussi importantes sans que l'ensemble des éléments en cause soient pris en compte et précisément chiffrés. Il faudrait même que ces études d'impact puissent être opposables au Gouvernement.
*Un coût public élevé pour accroître la couverture complémentaire des ménages
La Cour des comptes met en exergue, dans son rapport, le montant élevé des fonds publics consacrés à accroître le taux de couverture de la population par des assurances complémentaires. Autrement dit, elle estime que le coût, pour la collectivité, du transfert de charges de l'assurance maladie obligatoire vers les assurances complémentaires, pose une vraie question.
La Cour évalue ce coût à 7,6 milliards d'euros , dont 1,7 milliard d'aides en faveur des personnes à bas revenus, pour la CMU-c et l'aide complémentaire santé, 5,2 milliards pour les travailleurs indépendants et les salariés, à travers les contrats Madelin et les contrats collectifs, enfin 720 millions consacrés à l'exonération de taxe sur les assurances pour la partie santé des contrats responsables.
La Cour rapproche ce montant du total des prestations versées par les assurances complémentaires santé, soit 21,8 milliards d'euros, et en conclut que ces aides représentent un coût de 35 % par rapport aux prestations remboursées . Le financement de ce coût se répartit entre l'Etat pour près de 5 milliards, la Sécurité sociale pour environ 2 milliards, au titre des exonérations de charges sur les contrats collectifs, et les assureurs complémentaires eux-mêmes pour 650 millions, au titre de leur contribution au fonds CMU.
La Cour souligne que « par rapport au paiement direct de soins non couverts et non remboursés, l'apport de la couverture complémentaire réside donc davantage dans la mutualisation des risques organisée entre les assurés que dans une diminution de l'effort financier demandé aux ménages pris dans leur ensemble. »
Pour avoir une vision complète des choses, la Cour relie à cette question l'analyse du montant des frais de gestion des assureurs, qui est de 5,4 % pour l'assurance maladie obligatoire et de 25,4 % en moyenne pour les assureurs complémentaires .
Elle attire ainsi, d'une autre manière, l'attention sur le coût du transfert du financement des dépenses d'assurance maladie de la sécurité sociale vers les assurances complémentaires : « la mesure des frais de gestion (...) permet de cerner le différentiel de coûts de gestion entre l'assurance maladie obligatoire et les assurances complémentaires qui constitue un des éléments importants de la réflexion sur les effets de transferts entre couverture maladie obligatoire et complémentaire ».
|
Ratios coûts de gestion/prestations gérées selon les assureurs |
|||||
|
(en millions d'euros) |
|||||
|
Assurance maladie obligatoire |
Assurances maladie
complé-
|
dont mutuelles |
dont institutions de prévoyance |
dont sociétés d'assurance |
|
|
Coûts de gestion |
7 181 |
4 989 |
3 253 |
846 |
890 |
|
Prestations gérées |
138 404 |
20 436 |
11 598 |
3 798 |
5 040 |
|
Ratio frais de gestion/prestations |
5,4 % |
24,4 % |
28,0 % |
17,7 % |
24,4 % |
|
Source : Cour des comptes d'après les données de la Drees |
|||||
*Une progression rapide des ALD
Le rapport de la Cour des comptes met clairement en évidence les conséquences importantes de la rapide montée en charge des ALD dans la répartition du financement des dépenses de santé. La Cour rappelle que le stock des ALD a progressé de plus de 4,3 % par an au cours des dix dernières années. Même si l'on constate une très légère inflexion de cette croissance en fin de période, le coût moyen d'une ALD a, lui aussi, constamment progressé pour s'établir aujourd'hui à environ 10 000 euros.
C'est un sujet sur lequel votre commission va devoir se pencher au cours des prochains mois. Les personnes en ALD, soit environ 8 millions d'assurés , mobilisent en effet aujourd'hui 60 % des dépenses de l'assurance maladie . De tels montants sont loin d'être neutres pour la sécurité sociale.
Toutefois, il convient de souligner que les patients en ALD ne sont pas exonérés de toute forme de responsabilisation puisqu'ils doivent s'acquitter du forfait de 1 euro, du forfait journalier hospitalier et respecter les règles du parcours de soins. En outre, pour faire face aux restes à charge qu'ils connaissent, principalement au titre des dépassements d'honoraires ou sur les biens médicaux, nombre d'entre eux bénéficient d'une couverture complémentaire.
*Une nouvelle place pour les assurances complémentaires ?
Les conclusions de la Cour des comptes conduisent à poser, voire reposer, la question de la place des assurances complémentaires dans le financement de la santé. C'est un sujet que le Président de la République et la ministre de la santé ont évoqué à plusieurs reprises au cours des derniers mois, notamment dans la perspective des réformes à venir de l'assurance maladie.
Cette question doit en tout état de cause être envisagée en la replaçant dans son contexte.
Le secteur des assurances complémentaires est incontestablement aujourd'hui en bonne santé. Plusieurs données le confirment. Le chiffre d'affaires global de ces organismes a atteint 27,4 milliards d'euros en 2007, en progression de plus de 5 % par rapport à 2006 et de 55,8 % par rapport à 2001, soit un taux de croissance annuel moyen de 7,6 %.
|
Evolution du chiffre d'affaires des organismes complémentaires 2001-2007 |
||||
|
(en milliards d'euros) |
||||
|
Mutuelles |
Institutions
|
Assurances |
Total |
|
|
2001 |
10,6 |
3,3 |
3,7 |
17,6 |
|
2007 |
16,0 |
4,7 |
6,7 |
27,4 |
|
2001-2007 |
+ 50,5 % |
+ 43,15 % |
+ 82,13 % |
+ 55,8 % |
|
Source : Rapport d'activité du fonds CMU-c |
||||
Le rapport entre les prestations médicales versées et les cotisations perçues est actuellement extrêmement favorable, à 76 %, au lieu de 80 % en 2001, ce qui a permis à ces organismes d'engranger des hausses importantes de marge de solvabilité et de fonds propres.
Selon des déclarations récentes de la ministre de la santé, au cours des quatre années qui viennent de s'écouler, la marge bénéficiaire des organismes complémentaires est passée de 12 % à 23 %, soit un montant de 3 milliards à 4 milliards d'euros d'excédents . En outre, les cotisations ont augmenté de 13 % à 14 % plus vite que les prestations.
L'invocation fréquente du rendez-vous de 2012 avec l'entrée en vigueur de la directive européenne Solvabilité 2, qui impose de nouvelles règles en matière de fonds propres, ne saurait pourtant expliquer une telle course à la hausse des cotisations dans la mesure où la plupart des organismes complémentaires sont déjà en mesure de faire face à ces nouvelles exigences financières.
Aussi, dans ce contexte favorable, il peut apparaître légitime d'envisager de nouveaux transferts de charges en direction des assureurs complémentaires . Mais cette question doit évidemment être analysée dans sa globalité.
On évoque souvent pour ces transferts, du moins en partie, les soins optiques et dentaires, comme l'a par exemple mentionné la ministre de la santé au mois d'avril dernier. Ces transferts pourraient aussi, de manière plus large, découler d'une modification des règles de prise en charge des médicaments, de la kinésithérapie, de l'homéopathie ou des cures thermales, soit un ensemble de dépenses d'environ 4 milliards d'euros. Enfin, on ne doit pas exclure la possibilité d'accroître la participation des organismes complémentaires aux dépenses hospitalières, qui est aujourd'hui de 4 %, ni, pourquoi pas aussi, de réfléchir à une réforme du mode de financement du fonds CMU-c.
Votre commission n'est pas hostile à une telle réflexion mais elle considère que le remboursement des soins optiques et dentaires, qui concerne ou concernera un jour tous nos concitoyens, doit rester, à titre prioritaire, dans le champ de l'assurance maladie obligatoire . Cela est en particulier nécessaire pour permettre une régulation de ces deux secteurs et affirmer la solidarité nationale dans ce domaine.
D'une manière plus générale, de telles modifications de l'articulation des interventions entre régimes obligatoires et assurances complémentaires ne pourront se faire sans une meilleure connaissance de ces organismes. Il est donc impératif qu'une information consolidée et partagée sur la situation des organismes complémentaires soit rapidement rendue disponible .
De la même façon, il faut aussi que le taux de couverture de la population s'accroisse . En effet, selon la dernière étude de l'Irdes 2 ( * ) , il y aurait 93 % de Français couverts par une complémentaire santé mais, pour certains observateurs, même cette statistique paraît aléatoire. On compte entre 32 millions et 38 millions de bénéficiaires dans le pôle mutualiste, 13 millions dans les sociétés d'assurances et 11 millions dans les institutions de prévoyance auxquels il faut ajouter plus de 4 millions de bénéficiaires du fonds CMU-c. Cela signifie que, aujourd'hui, 7 % à 8 % de nos concitoyens n'ont pas de couverture complémentaire .
Par ailleurs, comme le recommande le Haut conseil pour l'avenir de l'assurance maladie dans un avis très récent sur les dispositifs médicaux et comme la commission des affaires sociales l'a souvent dit, une collaboration plus poussée entre l'assurance maladie obligatoire et les assurances complémentaires est souhaitable en matière de gestion du risque .
Cette évolution est essentielle si l'on veut accroître la place des complémentaires dans le financement du système de santé. Elle devra impérativement être abordée à l'occasion de la réflexion à venir sur la création des agences régionales de santé.
TRAVAUX DE LA MISSION
I. AUDITION DE MME ROLANDE RUELLAN, PRÉSIDENTE DE LA 6E CHAMBRE DE LA COUR DES COMPTES, M. MICHEL BRAUNSTEIN, CONSEILLER MAÎTRE, ET MME ANNY GOLFOUSE-BUET, RAPPORTEUR
Réunie le mercredi 4 juin 2008 sous la présidence de M. Nicolas About, président , la commission a procédé à l' audition de Mme Rolande Ruellan, présidente de la 6e chambre de la Cour des comptes, M. Michel Braunstein, conseiller maître, et Mme Anny Golfouse-Buet, rapporteur, sur l'enquête de la Cour consacrée à la répartition du financement des dépenses de maladie depuis 1996 et aux transferts opérés entre assurance maladie obligatoire, assurances complémentaires et ménages .
Mme Rolande Ruellan, présidente de la 6e chambre de la Cour des comptes, a d'abord rappelé les termes de la demande d'enquête formulée par la commission des affaires sociales à la Cour, c'est-à-dire l'analyse de la répartition, depuis dix ans, du financement des dépenses de maladie et des transferts de charges entre l'assurance maladie obligatoire, les assurances complémentaires et les ménages. L'étude de la Cour des comptes s'est faite en deux temps : d'une part, une analyse des évolutions constatées depuis dix ans avec une critique des éléments d'observation disponibles, d'autre part, un travail plus approfondi sur la période récente, à la suite de la réforme de 2004.
De 1996 à 2006, on observe au sein des dépenses de santé une grande stabilité de la part de l'assurance maladie obligatoire à environ 77 %, une légère augmentation de la part couverte par les assurances complémentaires, à 13 %-14 %, mais celle-ci est en réalité le résultat d'une extension du champ des assurés couverts par ces assurances, enfin une part des ménages relativement faible à 8 % et une part de l'Etat résiduelle.
Les comptes nationaux de la santé constituent les seules séries statistiques qui permettent d'aborder les différents financeurs en fonction des diverses catégories de dépenses. Ainsi, si l'on observe une grande stabilité de la part de chacun des financeurs au niveau général, les dix dernières années ont connu des évolutions plus variées selon les types de dépenses. Par exemple, les dépenses liées à l'hôpital ont entraîné une augmentation de la part de l'assurance maladie obligatoire, mais à l'inverse la part des soins moins bien remboursés, comme les soins optiques et dentaires, a pris une place plus importante au sein de l'ensemble des dépenses. Les biens médicaux ont vu leur consommation sensiblement augmenter au cours de la période mais le taux de remboursement de ces soins a aussi augmenté. Enfin, le nombre des prises en charge à 100 % par l'assurance maladie obligatoire a également sensiblement progressé. Au total, ces différents effets se neutralisent ; néanmoins, la question de la fiabilité et du caractère suffisant de ces données est vraiment posée. En effet, au sein de l'agrégat de la consommation des soins et biens médicaux (CSBM), les indemnités journalières, les forfaits de soins en établissements hébergeant des personnes âgées dépendantes (Ehpad) et les dépenses de prévention sont peu, ou pas, pris en compte. Par ailleurs, de grandes incertitudes pèsent sur les dépenses prises en charge par les assurances complémentaires. La Cour estime nécessaire qu'un progrès important soit fait dans ce domaine car on dispose de données très imparfaites sur le nombre des assurés, la répartition entre les différentes catégories d'assureurs et le montant des dépenses remboursées. Selon la provenance des données, notamment entre les comptes nationaux de la santé et les chiffres fournis par les groupements professionnels des assurances et des mutuelles, on obtient des écarts pouvant aller jusqu'à un milliard d'euros. De la même façon, on observe de grandes différences, selon les sources, dans le montant des coûts de gestion des diverses catégories d'assureurs. Ainsi, si le taux des frais de gestion atteint 5,4 % pour l'assurance maladie obligatoire, il est en moyenne de 25,4 % pour les assurances complémentaires, mais avec des montants très variés selon les acteurs. Cette insuffisance de données rend difficile l'appréciation correcte de l'effort des ménages, du montant qu'ils consacrent à leur protection sociale et des restes à charge.
Une très récente étude de l'institut de recherche et documentation en économie de la santé (Irdes) a analysé le coût des assurances complémentaires en fonction du revenu des ménages et a fourni des éclairages intéressants. Toutefois, ces travaux ont été faits à partir des cas individuels, sans tenir compte de la prise en charge par les entreprises d'une partie du coût de ces assurances.
L'étude de la Cour met également l'accent sur le montant des fonds publics consacrés à accroître le taux de couverture de la population par des assurances complémentaires. En additionnant les diverses aides, tant budgétaires, par exemple pour la CMU-c, que les dépenses fiscales et sociales, on obtient un montant total de 7,6 milliards d'euros, soit environ 35 % du montant des prestations complémentaires versées. Ce montant qui n'est pas neutre représente le coût, pour la collectivité, du déplacement du remboursement de certaines dépenses de l'assurance maladie obligatoire vers les assurances complémentaires. Il faut en outre préciser que, même si 93 % de la population est aujourd'hui couverte par une assurance complémentaire, on constate de grandes différences dans le contenu de la protection.
La deuxième partie du rapport est consacrée à la période récente et plus précisément aux années 2004 à 2006 puisqu'on ne dispose pas encore d'éléments suffisants pour 2007 et 2008.
Cette période est d'un examen utile car elle suit la réforme de 2004, fondée sur la responsabilisation des assurés et l'idée de laisser à la charge des ménages une partie plus importante de leurs dépenses de santé. Dans cet esprit, les contrats responsables ont pour objectif d'interdire aux assurances complémentaires de rembourser un certain nombre de dépenses qui doivent rester à la charge des assurés. Afin de mesurer les effets de la réforme, l'ensemble des transferts visibles, comme les forfaits journaliers, ou induits, comme les dépassements d'honoraires, ont été recensés. En théorie, les économies attendues de la réforme jusqu'en 2008, compte tenu de l'ensemble des transferts prévus, devaient s'élever à 3 milliards ou 3,5 milliards d'euros pour l'assurance maladie, avec un transfert d'au moins 3 milliards d'euros vers les ménages. Sur la période 2004-2006, ces montants auraient dû être de 1,5 milliard d'économies pour l'assurance maladie et de 1,5 milliard de charges supplémentaires pour les ménages. En réalité, les comptes nationaux de la santé font état d'une diminution de 500 millions d'euros des charges de l'assurance maladie, d'un transfert d'environ 500 millions vers les assurances complémentaires et d'un transfert quasi nul en direction des ménages. Cela montre que la volonté initiale du législateur n'a pas été respectée. Certes, le mécanisme de montée en charge des affections de longue durée (ALD) explique une partie de ces résultats, de même que le délai de mise en oeuvre des contrats responsables. Toutefois, cela témoigne aussi de l'insuffisante capacité à simuler l'impact de la réforme sur les différents acteurs. Le nouvel institut des données de la santé devrait en partie permettre de remédier à cette difficulté en instaurant les outils nécessaires pour effectuer les calculs et simuler les réformes à venir. En effet, de nombreux phénomènes inter-réagissent et il est impératif d'en tenir compte.
En conclusion, Mme Rolande Ruellan a souligné que l'ensemble de ces constatations manquent encore de recul et doivent donc être traitées avec précaution et prudence.
M. Alain Vasselle s'est interrogé sur la meilleure manière de lever les nombreuses incertitudes mises en évidence par la Cour dans son rapport. Il lui paraît essentiel que la Cour des comptes comme le Parlement puissent disposer de tous les moyens nécessaires pour maîtriser ces données. Il a souhaité savoir si la Cour peut suggérer des pistes permettant d'assurer un mode de couverture plus efficient de la population, compte tenu du coût des aides au financement d'assurances complémentaires pour l'Etat et la sécurité sociale. Il a demandé si, au sein des transferts de charges analysés par la Cour, on peut chiffrer l'impact exact de la montée en charge des ALD. Dans quel délai la Cour pourra-t-elle mener de nouvelles investigations sur la réalité des transferts de charges en ayant levé une grande partie des incertitudes qu'elle a mises en évidence et en disposant d'un recul suffisant ? Enfin, il a rappelé son souhait que chaque texte de loi et chaque réforme soient accompagnés d'études d'impact qui pourraient être opposables au Gouvernement.
Mme Rolande Ruellan a insisté sur la prudence des conclusions de la Cour, tant les données disponibles sont encore insuffisantes et les hypothèses posées par la Cour encore nombreuses. L'institut des données de la santé, créé par la loi de 2004, devrait permettre de progresser dans ce domaine assez rapidement.
Mme Anny Golfouse-Buet, rapporteur, sur l'enquête de la Cour consacrée à la répartition du financement des dépenses de maladie depuis 1996 et aux transferts opérés entre assurance maladie obligatoire, assurances complémentaires et ménages, a indiqué qu'à la demande de la Cour, l'institut des données de la santé va créer un groupe de travail avec l'autorité de contrôle des assurances et des mutuelles (Acam), afin d'obtenir des tableaux statistiques précis et largement renseignés par les institutions complémentaires. La loi impose certaines obligations mais pas le détail de l'ensemble des données qui pourraient être utiles, comme le montant des remboursements effectués par les complémentaires par catégorie de ménages.
Mme Rolande Ruellan a insisté sur le fait que les réformes adoptées ont toujours été accompagnées d'une évaluation de leur rendement global, sans que l'impact sur les personnes ne soit mesuré, ni surtout considéré comme prioritaire. Ainsi, on sait que le coût des assurances complémentaires correspond à 10 % des petits revenus et 3 % des hauts revenus, mais cela reste encore très imprécis. D'une manière générale, les outils d'évaluation sont insuffisants et les calculs réalisés par le Gouvernement souvent volontaristes.
Mme Anny Golfouse-Buet a indiqué que le flux net des ALD augmente de 250 000 par an. Une étude récente de la Cnam montre que le coût annuel d'une personne en ALD est en moyenne de 10 000 euros pour l'assurance maladie. Comme huit millions de personnes bénéficient aujourd'hui de ce statut et que l'exonération est de 10 %, le coût total pour l'assurance maladie est de 8 milliards d'euros, en augmentation de 250 millions par an. Cependant, les assurés sociaux bénéficiant d'une ALD doivent tout de même s'acquitter d'un reste à charge qui est supérieur à celui des personnes non exonérées, en raison d'une consommation médicale beaucoup plus importante. En effet, les personnes en ALD ne sont généralement pas exonérées des participations forfaitaires, comme le forfait hospitalier.
M. Michel Braunstein, conseiller maître , a rappelé que, dans son étude, la Cour ne propose pas de piste de réforme mais fournit seulement des indications chiffrées en matière d'aides au financement des assurances complémentaires. Le montant global de 7,6 milliards d'euros recouvre des situations extrêmement différentes entre le financement de la CMU-c et l'incitation aux contrats collectifs des grosses entreprises. Mais ce montant, calculé pour la première fois, n'a pas été contredit par les administrations auxquelles a été envoyé le rapport.
M. Gilbert Barbier a souhaité connaître la répartition des dépenses de prévention entre la dépense budgétaire et les dépenses de l'assurance maladie, l'importance de l'automédication dans les dépenses des ménages et l'évolution du forfait hospitalier au cours des dernières années.
Mme Rolande Ruellan a fait valoir que l'automédication n'est pas un phénomène nouveau, qu'elle reste faible et limitée en France et qu'elle est entièrement à la charge des ménages.
Mme Anny Golfouse-Buet a indiqué que les dépenses de l'assurance maladie obligatoire sont bien connues et ne peuvent pas créer de doute ; en revanche, entre les ménages et les assurances complémentaires, il y a environ un milliard d'euros dont on ne connaît pas la répartition, ce qui est important mais d'ampleur limitée rapporté aux 156 milliards d'euros de la dépense totale d'assurance maladie. Ainsi, pour les dépassements sur les dispositifs médicaux, on hésite entre un montant de 3,5 ou de 4,5 milliards d'euros. La somme rapportée par le forfait journalier hospitalier n'est pas connue de façon précise ; elle est simplement évaluée de manière approximative à environ 100 millions d'euros.
M. François Autain s'est interrogé sur le fait que les assurances complémentaires ne reçoivent aucune part des diverses taxes reversées à la sécurité sociale.
Mme Rolande Ruellan a fait observer que ces taxes sont l'une des modalités de financement de la sécurité sociale et qu'il n'y a pas lieu de les affecter aux assurances complémentaires qui ont leur propre mode de financement dans lequel l'Etat n'intervient pas. En outre, il faut rappeler que, selon les calculs de la Cour, l'Etat prend en charge en réalité 35 % du coût de ces assurances.
M. François Autain a souhaité connaître le montant du reste à charge pour les personnes en ALD.
Mme Anny Golfouse-Buet a fait état d'une étude très récente de la Cnam qui prend en compte les franchises votées dans la loi de financement pour 2008. Selon celle-ci, le reste à charge moyen des assurés est de 242 euros par an, soit 363 euros pour une personne en ALD et 220 euros pour une personne qui n'a pas ce statut. Cette estimation ne prend pas en compte les dépassements d'honoraires et de dispositifs médicaux ainsi que le forfait hospitalier. Si on tient compte de l'ensemble de ces dépenses, la Cour estime que le reste à charge moyen pour une personne en ALD est de 850 euros par an.
M. Michel Braunstein a précisé que ces chiffres sont en cours de vérification et de contradiction.
Mme Rolande Ruellan a ajouté que, dans la définition du reste à charge, interviennent aussi bien des dépenses à la charge des assurances complémentaires que des ménages eux-mêmes.
A une demande de précision de M. Dominique Leclerc , Mme Anny Golfouse Buet a indiqué que les personnes en ALD sont prises en charge à 100 %, mais seulement sur les tarifs opposables et non sur les dépassements.
En réponse à M. Alain Vasselle, Mme Rolande Ruellan a rappelé que les dépassements d'honoraires sont interdits pour les personnes bénéficiant de la CMU-c.
M. Michel Braunstein a indiqué que le montant des dépassements s'élève à environ 10 milliards d'euros par an, dont 2 milliards pour les honoraires des médecins, 4 milliards pour les soins dentaires et 4 milliards pour les dispositifs médicaux.
II. PRÉSENTATION DU RAPPORT À LA COMMISSION
Réunie le mercredi 11 juin 2008 sous la présidence de M. Nicolas About, président , la commission a procédé à l' examen du rapport , établi au nom de la Mecss , de M. Alain Vasselle , sur l' enquête de la Cour des comptes consacrée à la répartition du financement des dépenses de maladie depuis 1996 et aux transferts opérés entre assurance maladie obligatoire, assurances complémentaires et ménages .
M. Alain Vasselle, rapporteur, a rappelé que le rapport de la Cour des comptes est le résultat d'une demande d'enquête commandée il y a dix-huit mois par la commission des affaires sociales. L'étude est présentée en deux parties : d'une part, l'analyse des principales évolutions constatées depuis dix ans, d'autre part, un travail plus approfondi sur la période récente afin de mesurer l'impact de la réforme de 2004 en matière de transferts de charges.
Elle établit trois constats principaux. Le premier souligne la très grande stabilité de la part de l'assurance maladie obligatoire dans le financement des dépenses de santé au cours de la période, soit environ 77 %. En deuxième lieu, cette stabilité générale résulte d'évolutions de sens opposés qui, certes, se neutralisent mais ne doivent pas être masquées : d'un côté, on observe une hausse de la part des dépenses liées à l'hôpital et une augmentation du nombre des prises en charge à 100 %, principalement les affections de longue durée (ALD) ; de l'autre côté, on constate une progression des dépenses moins bien remboursées, en particulier sous l'effet du déremboursement de certains médicaments et en matière de soins optiques et dentaires. Le troisième constat est que la réforme de l'assurance maladie de 2004 n'a pas produit les effets escomptés. Celle-ci avait pour objectif de laisser à la charge des ménages une plus grande partie de leurs dépenses de santé. Dans cet esprit, les contrats responsables ont rendu impossible, pour les assurances complémentaires, le remboursement d'un certain nombre de dépenses prévues pour rester à la charge des assurés. Selon la Cour des comptes, un peu plus de 3 milliards d'euros de dépenses devaient à ce titre être transférés de l'assurance maladie obligatoire vers les ménages. Or, l'examen des comptes nationaux de la santé montre que, sur la période 2004-2006, l'assurance maladie obligatoire a vu ses charges diminuer de seulement 500 millions d'euros avec un transfert quasi intégral vers les assurances complémentaires et pratiquement nul en direction des ménages.
Pour la Cour des comptes, deux séries de raisons expliquent cette évolution. D'une part, la montée en charge des ALD et la croissance du taux de remboursement des médicaments, d'autre part, le délai de mise en oeuvre des contrats responsables. Toutefois, elle interprète aussi et surtout ces résultats comme un échec de la prévision et comme une incapacité à simuler l'impact d'une réforme sur les différents acteurs concernés. La Cour des comptes estime indispensable de dépasser désormais le stade du chiffrage global et volontariste pour parvenir à une évaluation plus affinée des réformes proposées.
D'une manière générale, la Cour des comptes fait preuve d'une grande prudence dans son rapport et multiplie les précautions autour des hypothèses et chiffrages qu'elle retient, en raison des incertitudes liées aux statistiques très partielles et imparfaites liées au caractère très partiel et imparfait des statistiques utilisables.
A partir de cette étude, M. Alain Vasselle, rapporteur, a ensuite présenté quatre séries d'observations, rappelant l'importance de la question des transferts de charges pour l'avenir de l'assurance maladie. La première tient au caractère extrêmement préoccupant des carences statistiques qui empêchent le Parlement, comme la Cour des comptes, d'appréhender correctement les évolutions. La présidente de la sixième chambre a fait valoir l'espoir que le nouvel institut des données de la santé, créé par la loi de 2004, permette de progresser. Toutefois, si lors du prochain projet de loi de financement de la sécurité sociale la commission ne constate pas de progrès effectifs dans la collecte des données et leur traitement en vue de l'évaluation des réformes, il faudra certainement adopter des mesures plus contraignantes. Ainsi, sur la question de l'assurance complémentaire, il apparaît indispensable de connaître le nombre précis des assurés couverts par une assurance complémentaire, leur répartition entre les différentes catégories d'assureurs, le nombre de personnes ayant un contrat individuel, un contrat collectif facultatif ou obligatoire, ainsi que le montant des dépenses remboursées en les ventilant par catégories de ménages. En effet, aucune de ces données n'est actuellement disponible ; seuls existent les résultats de quelques enquêtes et les éléments contenus dans le rapport annuel du fonds couverture maladie universelle - complémentaire (CMU-c). Cette insuffisance de données rend à l'évidence difficile l'appréciation correcte de l'effort des ménages, du montant qu'ils consacrent à leur protection sociale et des restes à charge.
Or, plus de 20 % des dépenses de soins et biens médicaux sont laissés à la charge des patients par la sécurité sociale et les assurances complémentaires financent un peu plus de la moitié de ces sommes. Cela montre à quel point la couverture santé complémentaire, bien que facultative, est un élément clé de l'accès aux soins, notamment pour ce qui est moins bien remboursé par l'assurance maladie obligatoire, à savoir l'optique, le dentaire et les dépassements d'honoraires.
Ce rôle essentiel des assurances complémentaires a d'ailleurs été confirmé tant par la mise en place au 1 er janvier 2000 de la CMU-c que par la création d'une aide complémentaire santé à partir de 2005. L'absence de couverture complémentaire étant l'un des premiers facteurs de renoncement aux soins, il est impératif de connaître le détail de l'évolution de la couverture complémentaire de nos concitoyens. D'une manière générale, cela montre l'importance d'accompagner chaque réforme ou projet de loi d'une étude d'impact détaillée et complète afin de mesurer les conséquences des décisions qui peuvent être prises sur l'ensemble des acteurs concernés.
M. Alain Vasselle, rapporteur, a ensuite insisté sur le constat fait par la Cour des comptes du montant élevé des fonds publics consacré à accroître le taux de couverture de la population par des assurances complémentaires, c'est-à-dire le coût pour la collectivité du transfert de charges de l'assurance maladie obligatoire vers les assurances complémentaires.
La Cour des comptes évalue ce coût à 7,6 milliards d'euros dont, en particulier, 1,7 milliard d'aides en faveur des personnes à bas revenus pour la CMU-c et l'aide complémentaire santé et 5,2 milliards pour les travailleurs indépendants et les salariés à travers les contrats Madelin et les contrats collectifs. Dans son rapport, la Cour des comptes rapproche ce montant du total des prestations versées par les assurances complémentaires santé, soit 21,8 milliards d'euros et en conclut que ces aides représentent un coût de 35 % par rapport aux prestations remboursées, ce coût étant réparti entre l'Etat pour près de 5 milliards, la sécurité sociale pour environ 2 milliards, au titre des exonérations de charges sur les contrats collectifs, et les assureurs complémentaires eux-mêmes pour 650 millions, au titre de leur contribution au fonds CMU. La Cour des comptes relie à cette question l'analyse du montant des frais de gestion des assureurs qui est de 5,4 % pour l'assurance maladie obligatoire et de 25,4 % en moyenne pour les assureurs complémentaires.
Puis M. Alain Vasselle, rapporteur, a exposé la question de la rapide montée en charge des ALD. Dans son rapport, la Cour des comptes rappelle que le stock des ALD a augmenté de plus de 4,3 % par an au cours des dix dernières années, le coût moyen d'une ALD progressant également. Cette question n'est pas neutre pour les finances sociales puisqu'on compte actuellement environ huit millions de personnes en ALD qui mobilisent 60 % des dépenses de l'assurance maladie. Néanmoins, il faut souligner que les patients en ALD ne sont pas exonérés de toute forme de responsabilisation puisqu'ils doivent s'acquitter du forfait de un euro, du forfait journalier hospitalier et respecter les règles du parcours de soins. En outre, pour faire face aux restes à charge qui leur reviennent, nombre d'entre eux bénéficient d'une couverture complémentaire.
Enfin, le rapporteur a développé le sujet de la place des assurances complémentaires dans les réformes à venir de l'assurance maladie, sujet évoqué à plusieurs reprises au cours des derniers mois par le Président de la République et la ministre de la santé. Cette question doit être envisagée en la replaçant dans son contexte. Ainsi, le secteur des assurances complémentaires est en bonne santé avec un chiffre d'affaires global de 27,4 milliards d'euros en 2007, en progression de plus de 5 % par rapport à 2006 et de 55,8 % par rapport à 2001. Au cours des quatre dernières années, la marge bénéficiaire de ces organismes est passée de 12 % à 23 %, soit un montant de 3 milliards à 4 milliards d'euros d'excédents. Or, dans le même temps, les cotisations ont augmenté de 13 % à 14 % plus vite que les prestations. La justification de cette hausse des cotisations par les nouvelles règles européennes en matière de fonds propres liées à l'entrée en vigueur de la directive Solvabilité 2 n'est pas suffisante puisque la plupart des organismes complémentaires sont d'ores et déjà en mesure de faire face à ces exigences. C'est pourquoi, dans un tel contexte, il peut apparaître légitime d'envisager de nouveaux transferts de charges en direction des assureurs complémentaires. Certains sont régulièrement évoqués, comme les soins optiques ou dentaires, ou une modification des règles de prise en charge de certains médicaments, de la kinésithérapie, de l'homéopathie ou des cures thermales. On ne doit pas exclure aussi la possibilité d'accroître la participation de ces organismes aux dépenses hospitalières ni, pourquoi pas, de réfléchir à une réforme du mode de financement du fonds CMU-c. Mais cette question doit être analysée dans sa globalité et ne pourra être traitée qu'à deux conditions : d'une part, disposer d'une information fiable, consolidée et partagée, sur la situation des organismes complémentaires, d'autre part, améliorer le taux de couverture de la population par une assurance complémentaire. En effet, selon une récente étude, 7 % à 8 % de nos concitoyens n'ont pas de couverture complémentaire. En tout état de cause, comme le recommande le Haut Conseil pour l'avenir de l'assurance maladie dans un avis récent, il faudra instituer une collaboration plus poussée entre l'union nationale des caisses d'assurance maladie (Uncam) et l'union nationale des organismes d'assurance maladie complémentaire (Unocam) en matière de gestion des risques. Cette question devra également être abordée dans le cadre de la création des futures agences régionales de santé.
M. Nicolas About, président , s'est montré très réservé sur l'opportunité de transférer la prise en charge des dépenses de soins optiques et dentaires du régime obligatoire vers les assureurs complémentaires. Une telle solution présente plusieurs inconvénients au regard de la régulation de ces secteurs qui est aujourd'hui assurée pour partie par l'intermédiaire de l'assurance maladie. En outre, cette évolution serait en contradiction avec les valeurs fondamentales de l'assurance maladie puisqu'elle signifierait que la solidarité nationale ne s'exercera plus pour la prise en charge de problèmes de santé qui concernent, à un moment ou un autre, l'ensemble de la population. Enfin, c'est une mesure dont l'intérêt financier demeure très limité.
M. Alain Gournac s'est également déclaré défavorable au transfert de la prise en charge des soins optiques et dentaires vers les organismes complémentaires d'assurance maladie. Il a fait part de son étonnement face aux carences d'informations statistiques évoquées par le rapporteur. Ce manque de transparence s'avère préjudiciable à la qualité des travaux législatifs puisque les parlementaires ne disposent pas des informations suffisantes pour éclairer le débat public. Il a dit partager l'idée que des études d'impact doivent accompagner la présentation de chaque texte législatif afin de renforcer la qualité du travail parlementaire.
Il a ensuite observé que la prise en charge des patients souffrant d'une ALD fait l'objet d'une réglementation précise qui n'est pas toujours respectée par les professionnels, notamment en matière de prescription par l'ordonnancier bizone.
Mme Bernadette Dupont s'est déclarée hostile à un arrêt de la prise en charge des soins optiques et dentaires par l'assurance maladie obligatoire. Elle a souhaité avoir des précisions sur le montant des aides publiques accordées aux assureurs complémentaires dans le secteur de la santé.
M. Guy Fischer a pris acte de la grande stabilité du niveau de prise en charge offert aux assurés par le régime obligatoire d'assurance maladie. Il a toutefois souligné le lien qui existe entre les problèmes d'accès aux soins et ceux révélés par les travaux menés dans le cadre de la mission commune d'information sur les politiques de lutte contre la pauvreté et l'exclusion, phénomènes qui conduisent une partie de la population à renoncer, pour des raisons financières, à l'acquisition d'une couverture complémentaire santé. Le bénéfice d'une couverture complémentaire ne supprime d'ailleurs pas la persistance d'un reste à charge, dont les montants sont particulièrement élevés notamment pour les personnes âgées.
Il s'est interrogé sur la proportion de la population couverte par l'intermédiaire des contrats complémentaires collectifs, afin notamment de déterminer si les évolutions récentes du marché de l'emploi se traduisent par une réduction du nombre de bénéficiaires de ce type de protection, liée à l'activité professionnelle.
Il a voulu savoir si les aides publiques versées aux assureurs, afin de favoriser l'accès aux contrats complémentaires dans le domaine de la santé, sont compatibles avec le droit européen de la concurrence et a fait observer qu'au-delà de la question de la prise en charge des soins optiques et dentaires, c'est la question de la prise en charge par les régimes obligatoires d'assurance maladie de l'ensemble des dispositifs médicaux, par exemple les fauteuils roulants, qui doit être réexaminée afin de renforcer la protection des assurés.
Mme Marie-Thérèse Hermange a voulu savoir si des données statistiques sociodémographiques existent en matière de cause des ALD. Certes, celles-ci proviennent souvent de l'avancée en âge des assurés mais il semble que des populations jeunes présentent désormais ce type d'affection en raison de comportements addictifs à différentes substances toxiques. Ces données seraient aussi utiles pour encourager le développement d'actions de prévention.
M. Alain Milon a rappelé que les pathologies ouvrant droit à la prise en charge au titre des ALD figurent sur une liste limitative. Il a par ailleurs estimé qu'il n'est pas forcément possible, sur le plan scientifique, d'établir un lien de causalité directe entre une addiction constatée chez un patient et la survenance d'une pathologie lourde. Il a souhaité obtenir des précisions sur les excédents accumulés par les organismes d'assurance maladie complémentaires au cours des dernières années.
M. Dominique Leclerc s'est étonné des carences de l'information statistique sur l'activité des assureurs complémentaires mais également de l'assurance maladie obligatoire. Une telle situation est intolérable car elle ne permet pas une information complète des pouvoirs publics et brouille la mise en oeuvre des politiques publiques. Il a rappelé que, dans un certain nombre de cas, les assureurs complémentaires interviennent pour le compte de l'assureur obligatoire en contrepartie d'une rémunération.
Mme Isabelle Debré a estimé nécessaire d'analyser la consommation de soins des personnes bénéficiant de la couverture maladie universelle (CMU) afin de les responsabiliser davantage dans leur parcours de soins.
Mme Gisèle Printz a souhaité obtenir des informations complémentaires sur la partie de la population qui ne dispose pas d'une assurance complémentaire santé.
M. Alain Vasselle a précisé qu'il n'a pas évoqué l'hypothèse d'un transfert complet de la prise en charge des soins optiques et dentaires, évolution qui pose à la fois des problèmes d'expression de la solidarité nationale et de régulation de ces secteurs.
Il a souligné que les personnes en ALD se trouvent également confrontées à des restes à charge élevés, parfois supérieur à 1 000 euros par an. La régulation des dépenses liées à cette catégorie d'assurés constitue une des priorités de la maîtrise médicalisée conventionnelle. Médecins et assurance maladie établissent chaque année des objectifs chiffrés visant à favoriser une meilleure utilisation de l'ordonnancier bizone. Cette action s'intègre dans une politique plus large de gestion du risque développée par l'assurance maladie depuis 2004, dont la dynamique ne doit pas être brisée par la mise en oeuvre prochaine des agences régionales de santé.
Il a souligné la nécessité de renforcer la fiabilité des données statistiques relatives aux acteurs du système de santé, tâche qui incombe à l'institut des données de santé, structure dont la création a été prévue par la loi du 13 août 2004 relative à l'assurance maladie. Des éléments quantitatifs sont disponibles pour identifier la population ne disposant pas d'une couverture complémentaire en santé : il s'agit des personnes dont les revenus sont supérieurs à ceux admis pour bénéficier de la CMU-c mais insuffisants pour permettre l'acquisition d'un contrat complémentaire individuel auprès d'un assureur ou d'une mutuelle, par exemple les bénéficiaires de l'allocation adulte handicapé (AAH) ou du minimum vieillesse.
M. Nicolas About, président a rappelé que le coût d'un contrat complémentaire santé augmente avec l'âge.
Mme Isabelle Debré a souligné que cette partie de la population est contrainte de se faire soigner à l'hôpital, ce qui a des conséquences sur le coût de fonctionnement des établissements de santé et sur leurs ressources, surtout lorsqu'ensuite, les malades traités ne règlent pas les soins dispensés. Elle a voulu savoir si des statistiques sont disponibles sur ce sujet.
Mme Marie-Thérèse Hermange a indiqué que lorsqu'elle présidait le conseil d'administration de l'Assistance publique-Hôpitaux de Paris (AP-HP), les services administratifs établissaient la somme des factures impayées.
M. Alain Vasselle a observé que les informations disponibles au niveau de chaque établissement ne font pas l'objet d'une consolidation au niveau national. Évoquant les questions liées à la réglementation européenne, il a confirmé que celle-ci impose des règles de prudence financière aux assureurs complémentaires.
Enfin, il a souligné que les modalités d'intervention des régimes complémentaires pour le compte du régime obligatoire ont été récemment analysées par la Cour des comptes.
La commission a alors approuvé le présent rapport et autorisé sa publication.
ANNEXE - COMMUNICATION DE LA COUR DES COMPTES

COMMUNICATION A LA COMMISSION
DES AFFAIRES SOCIALES
DU SÉNAT
Article LO 132-3-1 du code des juridictions financières
|
|
avril 2008
INTRODUCTION
En application de l'article LO 132-3-1 du code des juridictions financières, la Commission des affaires sociales du Sénat a demandé à la Cour de procéder à une enquête consacrée à la répartition du financement des dépenses de maladie depuis 1996 et aux transferts opérés entre assurance maladie obligatoire, assurances complémentaires et ménages.
L'enquête de la Cour, réalisée de septembre 2007 à janvier 2008, a donné lieu à un relevé d'observations provisoires adressé le 25 février 2008, pour contradiction, aux administrations ou organismes suivants : direction de la sécurité sociale, direction de la recherche, des études, de l'évaluation et des statistiques, caisse nationale d'assurance maladie des travailleurs salariés. Quatre extraits ont été adressés à la direction de la législation fiscale, au Fonds CMU, à l'Autorité de contrôle des assurances et des mutuelles, à l'Institut de recherche et d'études en économie de la santé.
La présente communication tient compte des réponses adressées à la Cour, à savoir celles de la direction de la recherche, des études, de l'évaluation et des statistiques, de la direction de la sécurité sociale, de la CNAMTS et de l'ACAM.
* *
*
La demande du Sénat est rédigée en ces termes :
« Notre objectif est de pouvoir prendre la mesure de la réalité des transferts opérés au cours des dernières années, dont nous n'avons à ce jour qu'une approche empirique et subjective. Or, il nous paraît indispensable de connaître désormais, en prévision des réformes qu'il conviendra d'engager à terme, la nature des transferts, leurs évolutions depuis 1996 et la manière dont se répartit réellement la charge des dépenses de maladie entre les régimes obligatoires, les régimes complémentaires et l'assuré lui-même. ».
Cette interrogation porte autant sur les enseignements qu'il est possible de tirer des chiffres disponibles que sur l'expertise de ces derniers : image pertinente et fiabilité.
Pour répondre à ces questions, la Cour a suivi la démarche suivante :
- décrire la répartition de la dépense de santé entre les régimes obligatoires, les régimes complémentaires et l'assuré de 1996 à 2006 (partie I) : pour ce faire, elle s'est appuyée sur les comptes nationaux de la santé (CNS dans le rapport), disponibles par année jusqu'en 2006, tout en précisant la définition et la fiabilité des chiffres ainsi utilisés, ainsi que les limites conceptuelles d'une telle approche fondée sur l'observation de la dépense finale (versements directs). La pertinence et la qualité des diagnostics portés sur cette question en dépendent ;
- cerner les transferts de charge entre les contributeurs, organisés ou induits de 2004 à 2008 (partie II), cette période récente étant marquée par la mise en oeuvre progressive de la loi du 13 août 2004 et par diverses mesures récentes dont les « franchises médicales » votées dans la LFSS 2008 ; la Cour, ce faisant, a évalué la fiabilité des valorisations réalisées ex ante en la matière, ainsi que les effets produits par les dites mesures.
Ainsi, le présent rapport se déroule de la manière suivante :
- Partie I : répartition du financement de la dépense de santé depuis 1996
- Partie II : transferts de charges entre contributeurs de 2004 à 2008
* *
*
I. LA RÉPARTITION DU FINANCEMENT DES DÉPENSES DE SANTÉ DE 1996 À 2006
Sans que soient forcément connus l'origine des grandeurs, encore moins le périmètre de dépenses auquel elles s'appliquent ni selon quelles méthodes elles sont élaborées, les informations couramment mentionnées en la matière sont les suivantes :
- l'assurance maladie obligatoire (AMO) finance environ 77 % de la dépense, de manière assez stable depuis 10 ans ;
- la part des assurances maladie complémentaires (AMC) a progressé régulièrement ;
- enfin la contribution directe des ménages est désormais très faible.
Le premier chapitre de la présente partie du rapport a pour objet d'analyser cette référence usuelle, fondée sur les comptes nationaux de la santé (CNS) qui apportent à la question du financement l'unique réponse théoriquement complète : les autres sources d'informations (comptes de la protection sociale, comptes de la sécurité sociale, informations statistiques en provenance des assurances complémentaires) ne cernent, par construction, qu'un ou plusieurs financeurs, mais jamais la totalité d'entre eux.
Les CNS permettent ainsi d'estimer à la fois le niveau de socialisation de la couverture maladie (part financée par des fonds publics 3 ( * ) ) et son niveau de mutualisation (part des dépenses relevant d'une couverture assurantielle obligatoire et complémentaire) et, ce, de manière rétrospective.
|
Les tableaux annuels des dépenses de santé par type de financeur Les CNS, élaborés par la direction de la recherche, des études, de l'évaluation et des statistiques (DREES) présentent annuellement la contribution de chaque financeur à la dépense finale de santé (France entière) dans un tableau intitulé « dépenses de santé par type de financeur » : y figurent les montants versés directement par les ménages, l'AMO et les AMC, l'Etat et les collectivités locales, enfin les entreprises. Les tableaux complets relatifs aux exercices 1996 et 2006 qui bornent la période sous revue figurent en annexe 1. |
Ces chiffres de référence présentent toutefois des caractéristiques et des lacunes statistiques parfois importantes qui relativisent la portée des constats relatifs à la question des financeurs de la dépense. L'analyse de ces aspects méthodologiques, conduite dans le chapitre II, a pour objet de répondre aux préoccupations du Sénat en matière de pertinence et de fiabilité des informations.
De même, l'approche par les comptes nationaux doit être complétée (chapitre III), puisqu'elle cantonne la question du financement à la dépense finale sans aborder celle du financement en amont (or les ménages financent leur couverture complémentaire) ; elle ne permet pas davantage d'appréhender les effets de la couverture maladie sur une population différenciée selon des critères socioéconomiques, puisqu'elle impose un raisonnement à la moyenne (or, les ménages ne forment pas un bloc homogène).
* *
*
A. LA STABILITÉ RELATIVE DES PARTS DE FINANCEMENT AU COURS DE LA PÉRIODE
1. Les concepts utiles
a) Les exercices disponibles
Le dernier exercice connu au moment de l'enquête est celui de 2006, mais il s'agit d'un compte provisoire : le dernier compte définitif est celui de l'exercice 2004 4 ( * ) .
b) Les agrégats de dépenses pris en compte
Les agrégats de dépenses pris en compte pour aborder la question des financeurs se réfèrent à des sous-ensembles différents selon le type d'analyse :
- la contribution des financeurs AMO, AMC et ménages est généralement mesurée, en France entière, à partir du sous-ensemble de la « consommation de soins et de biens médicaux » (CSBM) qui recouvre en gros les prestations en nature (remboursements) ;
- le partage entre financement public et privé est en revanche apprécié le plus souvent à partir d'un agrégat plus large, celui de la « dépense courante de santé » qui exclut toutefois l'investissement ;
- enfin, les comparaisons internationales (OCDE, Eurostat, OMS) se fondent sur un troisième agrégat, défini comme la « dépense nationale de santé » jusqu'aux comptes de l'exercice 2005, puis remplacé par la « dépense totale de santé ».
Tableau n° 1
Les agrégats en 2006
|
Agrégats |
Variation des périmètres |
Montants en Md€ |
|
Consommation de soins CSBM |
157 |
|
|
+ EHPAD + indemnités journalières + cotisations des professionnels de santé (PS) financées par la SS + prévention + dépenses de formation et de recherche médicales + coût de gestion |
||
|
= Dépense courante de santé DCS |
198 |
|
|
- indemnités journalières, - dépenses de formation et de recherche médicales + FBCF des hôpitaux publics |
||
|
= Dépense nationale de santé DNS |
193 |
|
|
- certaines dépenses de prévention + FBCF des cliniques privées et des PS + certaines dépenses de la dépendance et du handicap |
||
|
= Dépense totale de santé DTS |
199 |
Source Cour des comptes d'après les indications de la DREES
EHPAD : établissements d'hébergement pour personnes âgées dépendantes
FBCF : formation brute de capital fixe
Le nombre et la part des financeurs diffèrent fort logiquement selon l'agrégat considéré : ainsi en 2006, les contributions respectives à la CSBM et à la dépense courante de santé étaient les suivantes 5 ( * ) :
Tableau n° 2
Répartition des financements selon les agrégats considérés en 2006
|
Financeurs |
AMO |
AMC |
Ménages |
Autres * |
Total |
|
Consommation de soins et biens médicaux Montants en M€ courants |
120 586 |
20 436 |
13 407 |
2 136 |
156 565 |
|
Parts dans la CSBM en % |
77,02 % |
13,05 % |
8,56 % |
1,36 % |
100,00% |
|
Dépense courante de santé Montants en M€ courants |
146 932 |
25 425 |
13 459 |
12 494 |
198 309 |
|
Parts dans la DCS en % |
74,09 % |
12,82 % |
6,79 % |
6,30 % |
100,00 % |
Source : Cour des comptes d'après les comptes nationaux de la santé (bases 2000)
* Autres : « Etat-CMUC » dans la CSBM (voir page suivante), auxquels s'ajoutent les collectivités locales et les entreprises dans la DCS.
c) Les catégories de dépenses incluses dans la consommation de soins et biens médicaux
Les catégories de dépenses incluses dans la CSBM, étudiée dans le présent chapitre, sont regroupées en trois ensembles principaux :
- les soins hospitaliers (44,62 % de la CSBM en 2006) ;
- les soins ambulatoires (27,33 %), qui recouvrent les prestations des professionnels de santé (les prestations de transport sanitaire étant comptabilisées à part) ;
- les biens médicaux (26,08%), dont les médicaments (y compris la rétrocession hospitalière) constituent la part la plus importante.
Alors que les deux formulations sont souvent confondues, le périmètre des « soins ambulatoires » des CNS est plus restrictif que celui des « soins de ville » des comptes de l'assurance maladie et de l'ONDAM : les « soins ambulatoires » ne comprennent que les prestations des professionnels de santé et excluent les transports ainsi que les biens médicaux (dont le médicament).
Par ailleurs, la ligne de partage entre soins ambulatoires et soins hospitaliers dans les CNS et donc dans la CSBM est fondée sur le critère de « nature de prestation » ou de « fonction de soins », calquée sur la nomenclature internationale (OCDE, Eurostat et OMS) : elle est différente de celle utilisée dans le reste de la comptabilité nationale et les comptes de la sécurité sociale qui ventilent en fonction du « statut des producteurs de soins ».
Ce découpage par fonction de soins conduit à intégrer les dépenses de consultations externes des hôpitaux et les forfaits versés aux services de soins infirmiers à domicile (SSIAD) dans les soins ambulatoires, alors qu'elles ne sont pas comptabilisées en soins de ville dans les comptes de la sécurité sociale ; à l'inverse, les dépenses d'honoraires des médecins pratiquant en cliniques privées (et les dépassements d'honoraires correspondants) font partie des soins hospitaliers dans les CNS, alors qu'elles sont comptabilisées en soins de ville dans les comptes de la sécurité sociale.
En conséquence, la répartition du financement entre agents économiques diffère pour chacun des deux grands blocs de soins (ambulatoires et hospitaliers) selon qu'on observe les dépenses retracées dans les CNS ou dans les comptes de la sécurité sociale.
d) Les financeurs de la CSBM
(1) La dépense finale
Les CNS ventilent la dépense selon les agents économiques qui en assurent, in fine, le financement direct : ainsi la « dépense finale » de l'AMO et des AMC correspond aux montants des remboursements versés à leurs cotisants (prestations en nature).La dépense finale des ménages est constituée de leurs versements directs, à savoir l'achat de soins et de biens médicaux hors panier remboursable par l'AMO, le paiement de la partie non remboursée par l'AMO ni les AMC des soins et biens remboursables, enfin par les dépenses non présentées au remboursement.
En 2006, la partie non financée par l'AMO ou reste à charge (RAC) ou somme de la dépense finale de la couverture complémentaire et des ménages représentait 23 % de la CSBM (36 Md€ sur 156,6 Md€) ; selon les indications de la DREES, ce reste à charge se décomposait de la manière suivante.
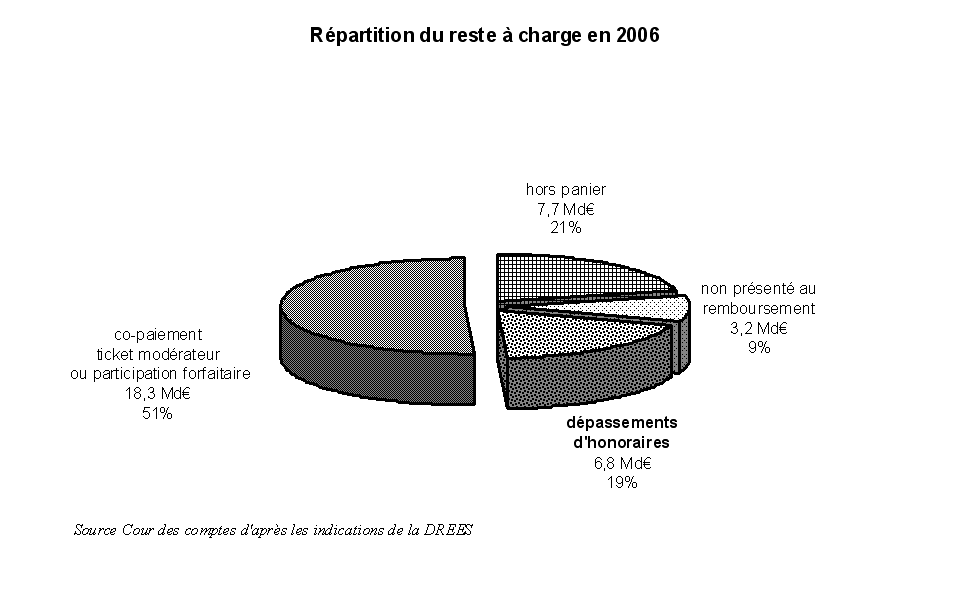
Cette répartition inclut cependant dans les dépenses hors panier de soins remboursables par l'AMO ou dans les dépenses non présentées au remboursement un montant important 6 ( * ) qui s'apparente davantage à la logique des dépassements d'honoraires. Il s'agit des produits de la liste des produits et prestations remboursés (LPPR), mentionnés comme « autres biens médicaux » dans les CNS : leurs tarifs étant libres, une partie est facturée en sus des tarifs opposables sur la base desquels est calculé le remboursement de l'AMO, le TM de ces produits étant de 35 %.

(2) Contribution des AMC et couverture complémentaire
La totalité des dépenses financées par une couverture complémentaire ne se limite pas aux dépenses attribuées aux AMC, puisqu'elle inclut également les dépenses de la CMUC qui ne sont pas isolées en tant que telles dans les CNS : la majeure partie de la CMUC (celle gérée par les organismes de base) se trouve en effet intégrée dans une rubrique disparate intitulée « Etat-CMUC » qui constitue le 4 ème financeur de la CSBM (« Autres » dans la suite du développement). Ainsi, en 2006, les dépenses attribuées aux AMC sont de 20 436 M€ dont 211 M€ de CMUC gérée par les organismes complémentaires (OC), auxquelles s'ajoutent 1 436 M€ de CMUC gérée par les organismes de base. Au total, les remboursements au titre d'une couverture complémentaire représentent donc 21 872 M€ dans les CNS.
En outre, le montant total de 1 647 M€ afférent à la CMUC (211 M€ + 1 436 M€) n'est pas celui qui a été réellement déboursé par les organismes de base ou complémentaires pour rembourser leurs bénéficiaires : il s'agit des paiements dus par le fonds de financement de la CMU, calculés sur la base du forfait par bénéficiaire (85€ par trimestre ou 340 € par an en 2006) multiplié par le nombre de bénéficiaires. On estime qu'en 2005, par exemple, la dépense réelle des CPAM au titre de la CMUC a été supérieure d'environ 120 M€ 7 ( * ) au montant qui lui a été payé par le fonds : ce solde non compensé se trouve de facto intégré dans les dépenses du régime obligatoire.
Conformément à la logique adoptée dans les CNS, à savoir celle de la dépense finale, les remboursements versés au titre d'une couverture complémentaire représentent alors 14 % de la CSBM et non 13%.
2. La situation en 2006
L'analyse qui suit s'applique à la CSBM. Elle montre que la répartition du financement entre acteurs économiques en 2006 varie de manière très importante selon les catégories de dépenses.
La part directement financée par les ménages est très faible pour les soins hospitaliers avec une différence notable entre les établissements publics et privés, lesquels facturent des dépassements d'honoraires et des suppléments que les assurances complémentaires ne prennent pas en charge dans leur totalité ; elle est également très faible pour les transports de malades et les laboratoires d'analyses avec moins de 3 % ; elle est en revanche très élevée avec plus de 25 % pour certaines dépenses comme les soins dentaires (inclus dans les soins ambulatoires) ou l'optique (incluse dans les biens médicaux).
Tableau n° 3
Les catégories de dépenses de la CSBM en 2006 : parts et contributions des financeurs
|
Dépenses par catégorie |
Montants |
Parts dans la CSBM |
Parts des financeurs |
||||
|
en M€ |
AMO |
AMC |
Ménages |
Autres 8 ( * ) |
|||
|
Hôpitaux du secteur public |
54 151 |
34,59% |
94,21% |
2,68% |
1,90% |
1,20% |
|
|
Hôpitaux du secteur privé |
15 707 |
10,03% |
83,92% |
9,23% |
5,54% |
1,32% |
|
|
1 |
Sous-total : Soins hospitaliers |
69 858 |
44,62% |
91,90% |
4,15% |
2,72% |
1,23% |
|
- Médecins |
19 881 |
12,70% |
70,64% |
18,28% |
9,40% |
1,67% |
|
|
- Auxiliaires |
9 689 |
6,19% |
80,89% |
9,18% |
9,17% |
0,76% |
|
|
- Dentistes |
9 080 |
5,80% |
34,75% |
34,71% |
28,28% |
2,26% |
|
|
Laboratoires d'analyses |
4 135 |
2,64% |
74,03% |
21,29% |
2,86% |
1,82% |
|
|
2 |
Sous-total : Soins ambulatoires |
42 785 |
27,33% |
65,67% |
20,38% |
12,32% |
1,63% |
|
3 |
Transports de malades |
3 083 |
1,97% |
94,10% |
3,23% |
1,96% |
0,71% |
|
Officines pharmaceutiques 9 ( * ) |
31 942 |
20,40% |
67,51% |
18,92% |
12,09% |
1,48% |
|
|
Autres biens médicaux (optique, prothèses, orthèses, VHP, petits matériels et pansements) |
8 898 |
5,68% |
43,00% |
30,02% |
26,00% |
0,98% |
|
|
4 |
Sous-total : biens médicaux |
40 840 |
26,08% |
62,17% |
21,34% |
15,12% |
1,37% |
|
CSBM (1+2+3+4) |
156 565 |
100,00% |
77,02% |
13,05% |
8,56% |
1,36% |
|
|
En montants (M€) |
156 565 |
120 586 |
20 436 |
13 407 |
2 136 |
||
Source : Cour des comptes d'après les comptes nationaux de la santé 2006 (base 2000)
3. Les évolutions depuis 1996
a) La faible évolution des parts de chaque contributeur
Au cours des dix dernières années, la répartition entre financeurs des dépenses de la CSBM s'est peu modifiée, l'évolution - en plus ou en moins- de chaque contributeur étant inférieure à un point. Seule, la part des ménages a diminué.
Tableau n° 4
Répartition de la dépense de CSBM par financeur en 1996 et 2006
|
AMO |
AMC |
Ménages |
Autres |
Total |
|
|
2006 |
77,02 % |
13,05 % |
8,56 % |
1,36 % |
100,00% |
|
1996 |
76,96 % |
12,63 % |
9,28 % |
1,13 % |
100,00% |
|
Ecarts 2006 / 1996 |
+0,06 poins |
+0,42 poins |
-0,72 point |
+0,23 point |
Source : Cour des comptes d'après les comptes nationaux de la santé (base 2000)
Cette diminution relative de la part des ménages s'explique principalement par l'augmentation concomitante de la part de la couverture complémentaire (AMC + CMUC). Cette dernière résulte d'une extension de la population couverte et non d'une amélioration de la couverture moyenne par bénéficiaire 10 ( * ) : alors que la population française a augmenté de 6 % entre 1996 et 2006, le nombre des bénéficiaires d'une couverture complémentaire a crû de 17 %. Ainsi, la part de la population couverte par une complémentaire est passée de 84,0 % à 92,8 %.
Tableau n° 5
|
Part de la population couverte par une complémentaire (y/c CMUC) |
Population France entière (en milliers) |
|
|
1996 |
84,0 |
59 624 |
|
2000 |
90,3 |
60 751 |
|
2002 |
90,5 |
61 616 |
|
2004 |
91,5 |
62 445 |
|
2006 |
92,8 |
63 195 |
|
2006/1996 |
+ 6,0% |
Source Cour des comptes d'après les enquêtes ESPS de l'IRDES
La relative stabilité des parts de chaque contributeur de 1996 à 2006 contraste avec les périodes précédentes, essentiellement marquées par la contribution croissante de l'AMO qui, de 1950 à 1980 en particulier, est passée de 50 % à 80 % de la CSBM.
Le graphique ci-dessous illustre ces mouvements de fond.
Structure du financement de la CSBM de 1950 à 2005
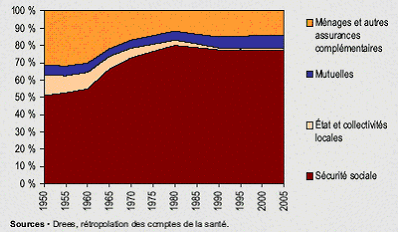
Extrait des travaux de la DREES (Etudes et résultats n° 572, mai 2007 - cinquante années de dépenses de santé, une rétropolation de 1950 à 2005)
A noter que, dans cette rétropolation, les dépenses sont classées différemment par financeur : celles des ménages et des assurances complémentaires, autres que les mutuelles, y sont agrégées. Les informations mobilisables par la DREES pour élaborer les CNS ont en effet évolué avec le temps, la distinction entre les trois familles d'assurances complémentaires n'ayant été introduite qu'à partir de 1992 (mutuelles, institutions de prévoyance -IP- et sociétés d'assurance -SA-).
b) Deux mouvements qui se sont compensés
Cette relative stabilité des parts de financement de la CSBM totale résulte en réalité de changements significatifs intervenus concomitamment dans la structure des prestations consommées et dans les taux de remboursement y afférents.
(1) La structure des prestations consommées
Au cours des dix dernières années, la structure de la CSBM s'est déformée en faveur des soins ou des produits les moins remboursés par l'AMO, ce qui aurait dû diminuer la part de cette dernière :
- la part des soins hospitaliers, qui représente 44,6 % de la CSBM en 2006, a diminué de plus de 4 points depuis 1996 ;
- dans le même temps, la part des biens médicaux a progressé de 3,5 points (de 22,6 % à 26,1 % de la CSBM) ;
- le troisième bloc de dépenses (soins ambulatoires) est resté stable (de 27,2 % à 27,3 %).
La rétropolation des dépenses de santé réalisée par la DREES montre que cette déformation s'inscrit dans une tendance de long terme qui a démarré au début des années 80.
Structure de la CSBM par catégorie de prestations
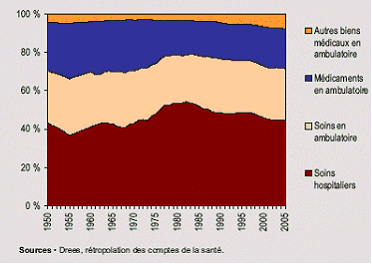
(2) Les taux moyens de remboursement par l'AMO
Le taux moyen de remboursement de l'AMO sur les biens médicaux, quand bien même il demeure moins important que celui des prestations hospitalières et ambulatoires, a cependant progressé de 6,5 points dans le même temps, en passant de 55,7 % à 62,2 % (plus de 5 points pour les seuls médicaments dont le taux est passé de 62,2 % à 67,5 %). Cette augmentation de la prise en charge, a neutralisé la réduction que le changement de structure de consommation aurait dû entraîner.
Tableau n° 6
Dépenses des trois principaux postes de la CSBM : évolutions entre 1996 et 2006
|
Dépense totale |
Parts des contributeurs |
||||||
|
Valeur |
Structure |
AMO |
AMC |
Ménages |
Autres |
||
|
Soins hospitaliers |
2006 |
69 858 |
44,62% |
91,90% |
4,15% |
2,72% |
1,23% |
|
1996 |
48 990 |
48,79% |
91,90% |
3,57% |
3,40% |
1,13% |
|
|
2006/1996 |
+ 42,6% |
-4,2 points |
0,0 point |
+ 0,6 point |
- 0,6 point |
+ 0,1 point |
|
|
Soins ambulatoires |
2006 |
42 785 |
27,33% |
65,67% |
20,38% |
12,32% |
1,63% |
|
1996 |
27 299 |
27,19% |
66,82% |
21,64% |
10,36% |
1,19% |
|
|
2006/1996 |
+ 56,7% |
+ 0,1 point |
-1,1 points |
-1,2 points |
+ 2,0 points |
+ 0,4 point |
|
|
Médicaments |
2006 |
31 942 |
20,40% |
67,51% |
18,92% |
12,09% |
1,48% |
|
1996 |
18 739 |
18,66% |
62,15% |
20,90% |
15,68% |
1,26% |
|
|
2006/1996 |
+ 70,5% |
+ 1,7points |
+ 5,3 points |
-1,9 points |
-3,6 points |
+ 0,2 point |
|
|
CSBM |
2006/1996 |
+ 55,9% |
+ 0,06 point |
+ 0,42 point |
- 0,72 point |
+ 0,23 point |
|
Source Cour : d'après les comptes nationaux de la santé 2006 (base 2000)
Le tableau se lit de la manière suivante : sur 10 ans, les dépenses de médicaments ont augmenté de 70,5 % en valeur, leur part dans la structure des dépenses totales de CSBM a augmenté de 1,7 point et la contribution de l'AMO à cette dépense a augmenté de 5,3 points.
(3) Valorisation des deux effets
La déformation de la structure de consommation ainsi que la variation concomitante des taux de contribution de chaque financeur par catégorie de prestations peuvent être isolées et valorisées, toutes choses égales par ailleurs (c'est-à-dire à croissance identique de la CSBM totale).
Tableau n° 7
Valorisation des deux effets
En M€
|
Total des deux effets |
Structure de consommation |
Modification des parts de contributions |
||||||||||
|
AMO |
AMC |
Ménages |
Autres |
AMO |
AMC |
Ménages |
Autres |
AMO |
AMC |
Ménages |
Autres |
|
|
Hôpitaux du secteur Public |
-2638 |
125 |
-139 |
-128 |
-2619 |
-75 |
-53 |
-33 |
-19 |
200 |
-86 |
-95 |
|
Hôpitaux du secteur Privé |
-3315 |
-38 |
-488 |
97 |
-3142 |
-345 |
-207 |
-49 |
-173 |
307 |
-281 |
147 |
|
Soins hospitaliers |
-5995 |
133 |
-654 |
-8 |
-5996 |
-271 |
-177 |
-80 |
1 |
404 |
-477 |
72 |
|
Médecins |
-1065 |
-630 |
919 |
20 |
-534 |
-138 |
-71 |
-13 |
-531 |
-491 |
990 |
33 |
|
Auxiliaires |
937 |
-131 |
262 |
-30 |
839 |
95 |
95 |
8 |
98 |
-226 |
167 |
-38 |
|
Dentistes |
-544 |
68 |
-177 |
148 |
-175 |
-175 |
-143 |
-11 |
-368 |
243 |
-35 |
159 |
|
Laboratoires d'analyses |
388 |
12 |
14 |
32 |
329 |
95 |
13 |
8 |
58 |
-83 |
1 |
24 |
|
Soins ambulatoires |
-344 |
-493 |
867 |
192 |
145 |
45 |
27 |
4 |
-490 |
-538 |
840 |
188 |
|
Transports de malades |
702 |
40 |
35 |
23 |
753 |
26 |
16 |
6 |
-51 |
14 |
20 |
18 |
|
Médicaments |
3550 |
-117 |
-817 |
109 |
1839 |
516 |
329 |
40 |
1710 |
-632 |
-1147 |
69 |
|
Autres biens médicaux |
2824 |
1088 |
-1195 |
62 |
1195 |
834 |
722 |
27 |
1629 |
254 |
-1918 |
35 |
|
Biens médicaux |
6077 |
911 |
-1651 |
167 |
3421 |
1174 |
832 |
75 |
2656 |
-264 |
-2483 |
91 |
|
CSBM |
+ 97 |
+ 663 |
-1122 |
+ 363 |
0 |
0 |
0 |
0 |
97 |
663 |
-1122 |
363 |
Source : Cour des comptes d'après les comptes nationaux de la santé 2006 (base 2000)
Le tableau se lit de la manière suivante :
- la croissance en valeur des dépenses de biens médicaux remboursées par l'AMO, due aux effets de structure, a été de 6 077 M€ sur la période ; la déformation de la structure de consommation en explique 56 % (3 421 M€) et l'augmentation du taux moyen de remboursement 44 % (2 656 M€) ;
- les effets de structure conduisent les ménages à financer 1 651 M€ de moins en biens médicaux : l'augmentation relative de la consommation engendre un surcoût de 832 M€, plus que compensé par l'augmentation du remboursement (2483 M€), lui-même décomposé en + 2656 M€ financés par l'AMO et - 264 M€ financés par les AMC.
Ce calcul théorique confirme ce qui a été observé supra, à savoir la diminution de la part financée par les ménages au cours des 10 ans (- 0,72 point) : cette diminution due aux deux effets représente 1 122 M€ en 2006, soit presque 10 % de leur charge constatée ; le niveau de financement global de la sécurité sociale s'étant peu modifié (+ 97 M€), le transfert de charge s'est opéré principalement sur les AMC pour près des deux tiers (663 M€) et sur le quatrième financeur Etat-CMUC pour un tiers (+ 363 M€).
En revanche, par catégorie de prestations (soins hospitaliers, soins ambulatoires et biens médicaux), les transferts entre contributeurs dus aux deux effets sont très diversifiés : ainsi, les ménages pris globalement sont très nettement gagnants en termes de dépense finale sur les biens médicaux avec une réduction de leurs versements directs de 1 651 M€, un peu moins sur les soins hospitaliers (- 488 M€), mais ils perdent de manière significative sur les soins ambulatoires qui augmentent leur contribution directe de + 867 M€. Cette différenciation des gains et pertes selon le type de prestations doit être soulignée, car les assurés pris individuellement ne présentent pas le même profil de consommation selon leur âge et leur niveau de revenu.
(4) Les prestations les plus financées par les AMC et les ménages
Sur dix ans, les évolutions les plus marquantes des cinq premiers postes de dépenses des AMC et des ménages concernent les honoraires médicaux et les biens médicaux hors médicaments (produits de la liste des produits et prestations remboursables, LPPR) :
- la part des honoraires médicaux a fortement augmenté dans la dépense des ménages alors qu'elle a diminué dans la dépense des AMC : on peut supposer que cela reflète l'augmentation forte des dépassements, qui ne sont que partiellement remboursés par les AMC ;
- les biens médicaux hors médicaments connaissent le phénomène inverse, leur part ayant augmenté très fortement dans la dépense des AMC et diminué dans celle des ménages.
Tableau n° 8
Part des 5 catégories de prestations les plus financées par les AMC et les ménages en % de leur dépense finale dans la CSBM
En % de leur dépense
|
CSBM |
AMC |
Ménages |
||||||||||
|
rang |
2006 |
1996 |
rang |
2006 |
rang |
1996 |
rang |
2006 |
rang |
1996 |
||
|
Total Etablissements |
1 |
44,6 |
1 |
48,8 |
4 |
14,2 |
4 |
14,8 |
4 |
14,2 |
4 |
17,9 |
|
Médecins |
3 |
12,7 |
3 |
13,2 |
2 |
17,8 |
2 |
21,7 |
5 |
13,9 |
5 |
6,3 |
|
Dentistes |
4 |
5,8 |
4 |
6,1 |
3 |
15,4 |
3 |
15,5 |
2 |
19,2 |
3 |
18,9 |
|
Médicaments |
2 |
20,4 |
2 |
18,7 |
1 |
29,6 |
1 |
30,9 |
1 |
28,8 |
1 |
31,5 |
|
Autres biens médicaux (LPPR) |
5 |
5,7 |
5 |
3,9 |
5 |
13,1 |
5 |
8,4 |
3 |
17,3 |
2 |
20,0 |
Source : Cour des comptes
En 2006, la hiérarchie des postes de dépenses pour ces deux financeurs présente une similitude : le médicament occupe le 1 er rang et les dépenses hospitalières le 4 ème rang dans les deux cas. En revanche, elle se différencie en ce qui concerne les dépenses d'honoraires médicaux qui occupent toujours une place plus importante dans la dépense des AMC (2 ème rang) que dans celle des ménages (5 ème rang) ; c'est l'inverse pour les biens médicaux hors médicaments (produits de la LPPR) et les frais de dentistes, plus importants pour les ménages (3 ème et 2 ème rangs) que pour les AMC (5 ème et 3 ème rangs).
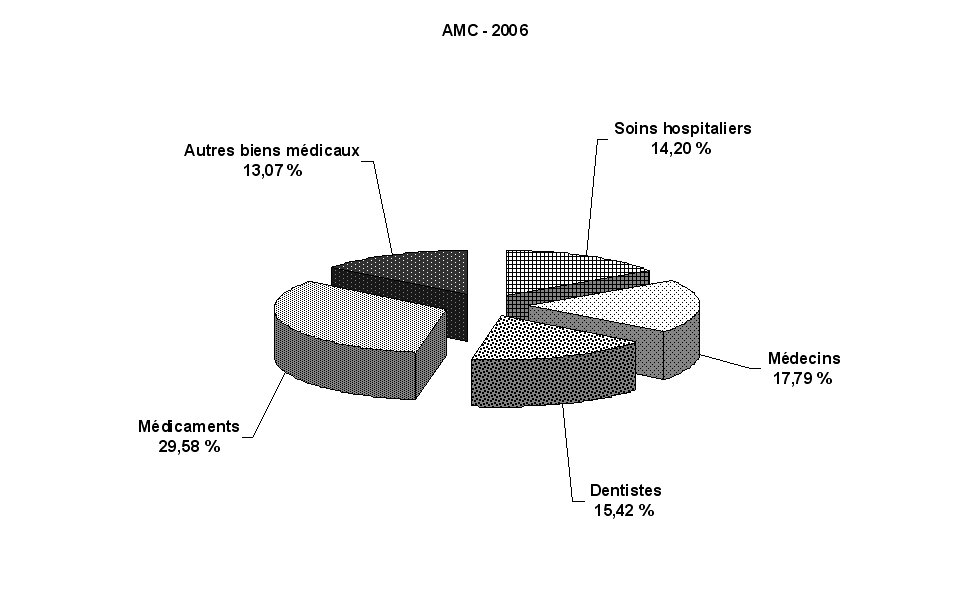
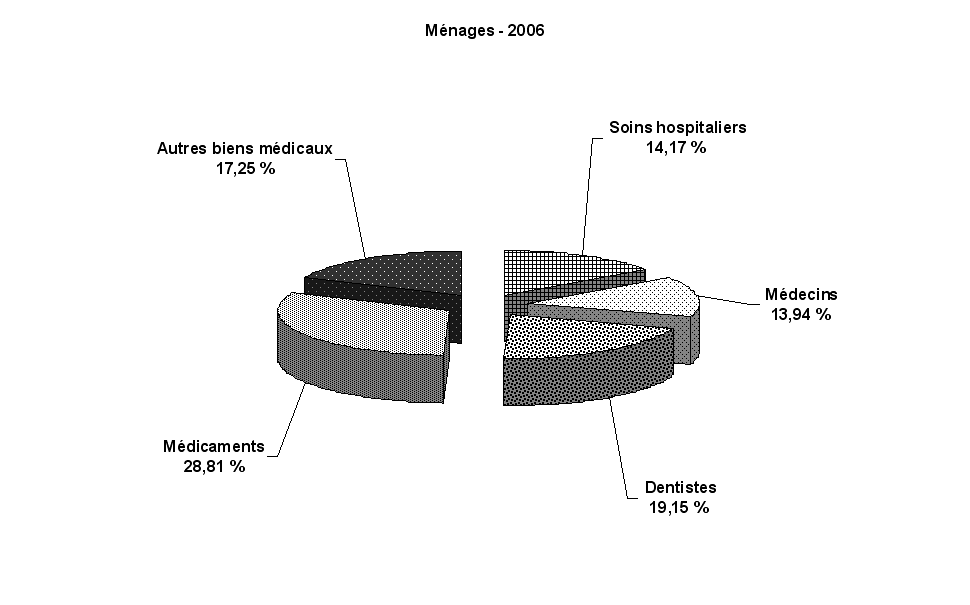
Source Cour des comptes
c) Les variations intervenues au cours de la période sous revue
A l'intérieur de la période sous revue, les participations financières des acteurs économiques ont connu des variations parfois significatives. Au cours des trois derniers exercices connus (2004-2005-2006), la part financée par l'AMO a tendance à diminuer, principalement compensée par une montée de la contribution des AMC.
En suivant la même méthode que précédemment, c'est-à-dire en raisonnant à croissance identique de la CSBM totale, il est possible de valoriser l'impact total sur chaque contributeur des modifications intervenues entre 2003 (année de référence) et 2006 en termes de structure de consommation et de taux de prise en charge. L'impact des mesures de transfert qui ont été décidées depuis la réforme de l'assurance maladie de 2004 ont concouru, en partie seulement, à ces évolutions : il fait l'objet de la partie II.
Tableau n° 9
Impact des effets de structure sur deux périodes
En M€
|
AMO |
AMC |
Ménages |
Autres |
|
|
Effets de structure de 1996 à 2006 |
+ 97 |
+ 663 |
- 1 122 |
+ 363 |
|
Effets de structure de 2004 à 2006 |
- 549 |
+ 520 |
+ 52 |
- 23 |
Source : Cour des comptes
4. Analyses complémentaires
La présentation en parts de financement des agents économiques comporte des limites :
- la part prépondérante de l'AMO conduit à estomper l'ampleur des évolutions des trois autres financeurs ;
- l'évolution de la part relative de chaque contribution (augmentée ou réduite) masque que ces phénomènes de transferts s'opèrent dans une dynamique générale de croissance : ainsi, la diminution de 0,72 point sur 10 ans de la participation directe des ménages au financement de la CSBM a correspondu à une augmentation annuelle moyenne en valeur de + 3,7 %.
a) Rapprochements avec les informations de la comptabilité nationale
Pour prendre la mesure de ce que représentent la dépense de santé et son financement public et privé, un rapprochement avec les agrégats de la comptabilité nationale s'avère utile.
|
Rappel Dans le système de la comptabilité nationale, deux concepts de consommation sont distingués : - la consommation effective recouvre l'ensemble des biens et services qu'utilisent effectivement (ou consomment) les ménages, quelle que soit la manière dont ils sont financés, ce qui dans le domaine de la santé correspond en gros à la CSBM ; - la dépense de consommation finale recouvre les dépenses que les ménages supportent directement : dans le domaine de la santé, elle correspond à la part de la CSBM financée par les ménages, augmentée de la contribution des AMC. En effet, la dépense de consommation finale des ménages intègre fort logiquement les dépenses d'AMC qui, certes, constituent une mutualisation des risques, mais sont considérées comme étant également une charge directe des ménages. C'est le cas général des dépenses d'assurance. Compte tenu de la contribution des employeurs au financement des complémentaires obligatoires en entreprise, cette ventilation de la comptabilité nationale revient à assimiler cette contribution des employeurs à un revenu pour les salariés. |
La consommation effective de santé (CSBM des CNS) représente 12,1 % de la consommation effective totale des ménages , mais ce poste important ne représente que 3,4 % de leur dépense finale de consommation (AMC incluses) et leurs versements directs (hors AMC) 1,4 % seulement. En revanche, la santé représente 44,5 % de la consommation effective des ménages financée par les APU.
Tableau n° 10
Comptabilité nationale et CNS (exercice 2006) : le poids de la consommation de santé
|
Comptabilité nationale |
CNS |
Santé/Total |
|
|
Consommation effective des ménages |
1292,5 Md€ |
CSBM : 156,6 Md€ |
12,1 % |
|
dont dépenses finales des ménages |
993,2 Md€ |
Ménages + AMC : 33,8 Md€ 11 ( * ) |
3,4 % |
|
dont dépenses individualisables des APU |
276,0 Md€ |
AMO + Autres : 122,8 Md€ |
44,5 % |
Source Cour des comptes d'après le compte d'emplois de la comptabilité nationale 2006
b) La croissance
(1) De 1996 à 2006
La CSBM en valeur a connu une croissance annuelle moyenne de 4,54 %, supérieure de plus d'un point à celle du PIB (+ 3,52 %) et de 0,6 point à la consommation effective totale des ménages (+ 3,95 %). Sur l'ensemble de la période, ces écarts de rythme de croissance ont représenté, en montants, un surplus de CSBM de 14,7 Md€ (par rapport au rythme du PIB) et de 8,6 Md€ (par rapport au rythme de la consommation effective totale).
La contribution de l'AMO connaît une croissance similaire à celle de la CSBM, sa part étant restée stable, comme on l'a déjà montré.
La dépense finale des ménages (+ 3,7 % par an) connaît une évolution inférieure à celle de la CSBM (sa part a en effet diminué).
La dépense finale des AMC est supérieure de 0,35 point à celle de la CSBM : la croissance de la population couverte par les AMC (hors CMUC) étant elle-même supérieure de 0,57 point à celle de la population totale consommante, il en résulte que le niveau moyen de couverture complémentaire par assuré a en revanche légèrement diminué.
Enfin, la dépense finale cumulée des ménages et des AMC (c'est à dire la CSBM non financée par les APU) a augmenté en moyenne de 4,40 % par an, soit 0,6 point de plus par an que la consommation finale totale des ménages (+ 3,82 %) et 0,5 point de plus que le revenu disponible brut des ménages.
Tableau n° 11
Evolution de chaque contribution au regard de quelques indicateurs
|
2006/1996 Croissance en % |
Taux de croissance annuel moyen en valeur en % |
|
|
CSBM |
55,9 |
4,54 |
|
Dépense finale AMO |
56,0 |
4,55 |
|
Dépense finale AMC |
61,2 |
4,89 |
|
Dépense finale ménages |
43,9 |
3,70 |
|
Dépense finale Autres |
87,8 |
6,50 |
|
AMC+ménages |
53,8 |
4,40 |
|
Population |
6,0 |
0,58 |
|
dont âgée> 75 ans |
42,6 |
3,61 |
|
Population bénéficiant d'une couverture complémentaire |
17,1 |
1,59 |
|
Population couverte par les AMC |
12,0 |
1,14 |
|
PIB en valeur |
41,4 |
3,52 |
|
Consommation effective totale des ménages |
47,4 |
3,95 |
|
Consommation finale totale des ménages |
45,5 |
3,82 |
|
Revenu disponible brut |
46,3 |
3,88 |
|
Revenu disponible ajusté 12 ( * ) |
47,5 |
3,96 |
Source : Cour des comptes d'après les comptes nationaux de la santé 2006 (base 2000) et les indicateurs de l'INSEE
(2) A l'intérieur de la période sous revue
Quelques phénomènes peuvent être observés:
- la contribution de l'Etat : on constate principalement l'impact de la montée en charge sur trois ans (2000 à 2002) de la part CMUC versée par les organismes de base ;
Tableau n° 12
Détail de la colonne « Etat-CMUC » dans la CSBM en 1996, 2000 et 2006
En M€
|
1996 |
2000 |
2006 |
|
|
AMG (aide médicale gratuite) |
671 |
||
|
AME (aide médicale d'Etat) |
60 |
446 * |
|
|
CMUC (affiliés aux régimes de base) |
1001 |
1438 |
|
|
Anciens combattants |
239 |
173 |
84 |
|
Participation de l'Etat au financement des hôpitaux militaires |
148 |
168 |
168 |
|
Soins hospitaliers (psychiatrie) |
80 |
||
|
Total |
1138 |
1402 |
2136 |
Source DREES
* En ajoutant les soins urgents (65 M€) et les dépenses d'évacuation de Mayotte et l'AME humanitaire (15 M€), le total de l'AME est en réalité de 526 M€ (source DSS).
- la contribution de l'AMO et des AMC : la période 1999-2003 montre une accélération progressive et parallèle de la croissance des dépenses pour les deux types d'assurances (de + 3,7 % à + 6,8 % pour l'AMO et de + 3,7 % à + 6,6 % pour les AMC) ; en revanche, deux décrochements marquants se produisent en 1998 et surtout en 2004, exercices au cours desquels le taux de croissance des dépenses d'AMC est nettement supérieur à celui de l'AMO ; en 2004 en particulier, le taux de croissance des prestations versées par les AMC atteint un niveau historique (+ 8 %) là où le taux de croissance des trois autres contributeurs décélère ;
- les versements des ménages : leur taux de croissance présente une évolution contrastée où se succèdent les phases, de plus en plus brèves, d'accélération et de décélération de la croissance, avec un point culminant de hausse en 2005 avec + 7 %.
Source Cour des comptes
Ciblée sur une période plus récente (2002-2006), la tendance est celle d'une décélération du taux de croissance des dépenses d'AMO ; celle-ci est compensée par une accélération alternative de la dépense des AMC et des ménages dans l'ordre suivant : AMC, puis ménages, puis AMC. Un transfert de charge de l'AMO s'opère donc, mais sa répartition entre AMC et ménages ne paraît pas stabilisée.
* *
*
B. LES LIMITES MÉTHODOLOGIQUES DE CETTE ANALYSE
En tant que comptes satellites de la comptabilité nationale 13 ( * ) , les CNS sont élaborés selon des conventions définies dans la base de référence générale établie par l'INSEE. La base actuelle est celle de 2000, qui s'est substituée à la base 1995 à l'occasion de la présentation de l'exercice 2003.
Le concept de santé qui s'y applique est le suivant : « ensemble d'actions concourant à la prévention et/ou au traitement d'une perturbation provisoire de l'état de santé » . Cette définition emporte des conséquences sur la délimitation des périmètres de dépenses (en termes de risques et d'agrégats) qui font parfois obstacle à une appréhension des phénomènes adaptée à la question posée, à savoir celle du financement des dépenses de maladie.
Par ailleurs, le terme de « comptes » fait oublier trop souvent qu'il s'agit en réalité d'un système d'évaluation, fondé sur l'agrégation d'informations de provenances multiples, de qualité variable, parfois inadaptées à l'objet des CNS ou totalement manquantes, ce qui suppose l'intervention de très nombreux retraitements : la DREES, tributaire de ses sources d'informations, accompagne chaque parution des CNS de précisions méthodologiques importantes qui soulignent cet aspect.
Les explications qui suivent conduisent à préciser les constats dressés dans le chapitre I.
Les périmètres de dépenses
a) Le risque santé
(1) Les dépenses de maladie ne sont pas isolées
Le périmètre des dépenses utilisé dans les CNS n'est pas celui des dépenses de maladie stricto sensu, mais celui des dépenses de santé, telles que définies ci-dessus.
Trois risques y sont donc agrégés, à savoir la maladie, la maternité et les accidents du travail-maladies professionnelles (AT-MP). Or, si le risque maladie prédomine dans les prestations en nature puisqu'il génère plus de 95 % des dépenses d'AMO, il ne représente en revanche qu'un peu plus de la moitié des prestations en espèces versées par l'AMO.
(2) La comparabilité brute des CNS et des comptes de la sécurité sociale est impossible
Ce périmètre de dépenses diffère en outre de celui qui prévaut dans les autres sources statistiques et comptables disponibles (dont les comptes de la sécurité sociale et de l'ONDAM, voir annexe 2) : ceci interdit, en toute rigueur, la comparabilité brute de leur élément commun, à savoir les dépenses d'AMO.
Ainsi en 2006, les dépenses supportées par les régimes obligatoires de sécurité sociale présentaient les montants suivants dans les différents comptes.
Tableau n° 13
Dépenses incluses dans les différents comptes, par risque et par type de prestations
|
Risques Sources |
Maladie |
Maternité |
AT-MP |
Invalidité-décès |
Montant AMO 2006 |
|
|
CNS |
Soins de santé |
|||||
|
Indemnités journalières |
147,1 Md€ |
|||||
|
Rentes |
||||||
|
Compte de la protection sociale risque « santé » |
Soins de santé |
|||||
|
Indemnités journalières |
145,7 Md€ |
|||||
|
Rentes |
||||||
|
Comptes de la SS Branche maladie |
Soins de santé |
|||||
|
Indemnités journalières |
166,0 Md€ |
|||||
|
Rentes |
Source Cour
En grisé, les dépenses incluses, en blanc les dépenses exclues
Quant à l'ONDAM, son montant était de 141,8 Md€.
(3) La présentation des prestations en nature est incomplète et leur financement erroné
Enfin, l'application du concept de « perturbation provisoire » vu plus haut conduit à ne retenir que les indemnités temporaires (c'est-à-dire les indemnités journalières - IJ), mais à exclure des CNS les prestations en espèces pour incapacité permanente et invalidité-décès (c'est-à-dire les rentes).
Or, cette partition n'est pas celle utilisée par les assurances complémentaires auxquelles s'impose une classification européenne commune des branches d'assurances. La branche Non-Vie 14 ( * ) qui concerne notre propos et représente 15,9 % des opérations en 2006 (hors accidents de voiture) se compose de deux blocs dont le découpage n'est pas adapté au périmètre des risques des CNS :
- certes, les prestations en nature retracées dans la CSBM sont isolées et le plus souvent mentionnées comme « soins de santé » ou « frais de soins », parfois comme « complémentaire maladie ou complémentaire santé » ;
- en revanche, les prestations en espèces des AMC sont agrégées, y compris les rentes pour incapacité et invalidité-décès ainsi que les garanties dépendance pour l'instant peu importantes avec moins de 10 % des cotisations perçues en prévoyance : ce second bloc est désigné de manière très diverse sous les termes de « prévoyance », « indemnités », « incapacité-invalidité », « autres garanties ».
Tableau n° 14
Cotisations et prestations distinguées par risque, famille d'assureurs et nature des contrats
en 2006
En M€
|
IP |
SA |
Mutuelles |
Total |
|
|
Cotisations |
||||
|
Contrats individuels |
866 |
7 736 |
11 780 |
20 382 |
|
Soins de santé |
864 |
4 297 |
11 100 |
16 261 |
|
Prévoyance |
2 |
3 038 |
680 |
3 710 |
|
Contrats collectifs |
5 808 |
6 813 |
4 641 |
17 262 |
|
Soins de santé |
3 671 |
2 910 |
4 200 |
10 781 |
|
Prévoyance |
2 137 |
3 903 |
441 |
6 481 |
|
Total Affaires directes |
6 674 |
14 149 |
16 421 |
37 244 |
|
Soins de santé |
4 535 |
7 207 |
15 300 |
27 042 |
|
Prévoyance |
2 139 |
6 942 |
1 121 |
10 202 |
|
Prestations |
||||
|
Contrats individuels |
769 |
3 862 |
9 380 |
14 011 |
|
Soins de santé |
767 |
2 733 |
8 820 |
12 320 |
|
Prévoyance |
2 |
1 129 |
560 |
1 691 |
|
Contrats collectifs |
5 110 |
4 946 |
4 038 |
14 094 |
|
Soins de santé |
3 083 |
2 307 |
3 640 |
9 030 |
|
Prévoyance |
2 027 |
2 639 |
398 |
5 064 |
|
Total Affaires directes |
5 878 |
8 808 |
13 418 |
28 104 |
|
Soins de santé |
3 850 |
5 040 |
12 460 |
21 350 |
|
Prévoyance |
2 028 |
3 768 |
958 |
6 754 |
Source Cour d'après les informations fournies par la FFSA, la FNMF, le CTIP
L'agrégation de la totalité des prestations en espèces (rentes et IJ) empêche la DREES d'isoler les IJ versées par les AMC et de les incorporer dans les CNS. Il en est de même de la part des IJ directement financée en auto-assurance par les employeurs (voir plus loin page 34) : seule figure la part d'IJ supportée par l'AMO, ce qui majore artificiellement sa part de financement dans la dépense courante de santé (agrégat le plus large déjà mentionné en page 7). Cette réserve méthodologique ne s'applique pas à l'analyse des contributions réalisée dans le chapitre I sur les seules prestations en nature (CSBM).
b) Les conséquences des conventions de la comptabilité nationale sur la CSBM
Les conventions qui s'appliquent à l'élaboration des CNS et de leurs agrégats conduisent à exclure de manière artificielle de la CSBM, partiellement ou en totalité, trois postes de dépenses pourtant connexes.
(1) Les dépenses de prévention (5,8 Md€)
Les dépenses de prévention, identifiées pour 5,8 Md€ dans les CNS 2006, présentent deux particularités : d'une part, elles sont totalement exclues de la CSBM, d'autre part, elles représentent moins de la moitié des dépenses de prévention effective. L'approche dans les CNS de la fonction prévention et de son financement, pourtant appelée à se développer dans la gestion du risque, est donc insatisfaisante.
|
Quelques précisions sur les dépenses de prévention identifiées dans les CNS La part des dépenses de prévention dans la dépense courante de santé, identifiées pour 5821 M€ en 2006, n'a pas évolué depuis dix ans (2,8 % en 1996 et 2,9 % en 2006). Ces dépenses sont ventilées en deux montants : - celui de la prévention dite « individuelle » que l'on peut rattacher à des actes pratiqués à des individus : il représentait 3118 M€ en 2006. La prévention individuelle est elle-même composée de la prévention individuelle primaire qui vise à éviter l'apparition ou l'extension des maladies. L'administration des vaccins en est l'exemple le plus connu, auquel il faut ajouter les examens de santé, les actions de la PMI et du planning familial, la médecine scolaire et la médecine du travail. Elle comporte également la prévention individuelle secondaire qui tend à repérer les maladies avant leur développement et comprend donc les actions de dépistage. - celui de la prévention « collective » (2703 M€), qui comporte d'une part les actions en direction des comportements (lutte contre l'addiction, campagnes en faveur des vaccinations et des dépistages ainsi que l'éducation à la santé), d'autre part les actions visant l'environnement, comme l'hygiène du milieu et la lutte contre la pollution, la prévention des accidents du travail ou les dispositifs et organismes de surveillance. Les financeurs de la prévention, qui sont également le plus souvent les acteurs des actions, sont, par ordre d'importance décroissant, les collectivités locales (près du tiers), l'État (un plus du quart), le secteur privé (un peu moins d'un quart (il s'agit principalement de la médecine du travail financée par les employeurs), enfin la sécurité sociale (pour un peu plus de 15 %). L'éviction de ces dépenses de la CSBM a donc pour conséquence de majorer la part financée par l'AMO. |
Dans cette approche conforme aux nomenclatures de la comptabilité nationale et internationales, la prévention ne constitue donc ni une consommation de soins ou biens médicaux, ni une dépense directe de santé pour les ménages ou les AMC.
Selon la DREES, ce montant identifié et exclu de la CSBM ne représenterait d'ailleurs que 45 % environ du total des dépenses effectives de prévention, le reste étant constitué d'actes de prévention réalisés à l'occasion de consultations. Cette estimation a été réalisée par une enquête conjointe de la DREES et de l'IRDES, sur les montants de 2002, non actualisée. Le total des dépenses de prévention, isolées ou non, y était alors estimé à 6,5 % de la DCS, soit l'équivalent de 13 Md€ en 2006 toutes choses égales par ailleurs.
Or, les prestations de prévention ont vocation à progresser, en particulier dans la partie pour l'instant non identifiée par les CNS et englobée de facto dans la CSBM : on constate déjà cette évolution avec la multiplication récente des bilans bucco-dentaires et des consultations médicales dédiées à la prévention par âge ou par pathologie (plus ou moins articulées avec les missions du médecin traitant), ainsi que l'incitation faite aux AMC à travers les contrats responsables de participer à leur financement (obligation de prendre en charge 100 % du TM pour au moins deux actions de prévention listées par arrêté du 8 juin 2006).
|
Rappel Les contrats responsables : Les contrats responsables créés dans la loi du 13 août 2004 doivent obligatoirement comporter les garanties suivantes : - 30 % du tarif opposable de consultation du médecin traitant ; - 30 % au moins du tarif de responsabilité des médicaments à 65 % si prescrits par le médecin traitant ; - 35 % du tarif de responsabilité des analyses médicales si prescrites par le médecin traitant ; - 100 % du ticket modérateur de deux prestations au moins de prévention dont l'arrêté du 8 juin 2006 a fixé la liste. Ces dépenses de prévention supportées pour partie par les complémentaires ne sont pas visibles dans les CNS, car elles correspondent aux dépenses de prévention non isolées, incluses dans la CSBM. Les missions du médecin traitant (MT) : Le volet prévention inscrit dans les missions du MT également créé par la loi du 13 août 2004 a vu un début de concrétisation dans l'avenant n° 12 du 23 mars 2006 qui comportait les trois modules suivants pour l'année 2006 : Promotion du dépistage organisé du cancer du sein Prévention du risque iatrogène médicamenteux chez les personnes âgées de plus de 65 ans Prévention des risques cardio-vasculaires des patients diabétiques. Les actions prévues pour 2007 devaient développer les deux premiers modules. |
Les AMC entreprennent d'ailleurs, de leur propre chef, de renforcer ce moyen d'action auprès de leurs assurés, sans établir réellement pour l'instant de liaison entre le niveau de remboursement des prestations de soins et la participation obligatoire à des actions de prévention faite à leurs cotisants : il s'agit davantage soit d'organiser des actions ou services de prévention (c'est le cas par exemple de l'accord de partenariat signé le 5 décembre2007 entre la Mutualité française et l'Office français de prévention du tabagisme), soit de proposer dans les contrats des garanties nouvelles relatives à la prise en charge de prestations supplémentaires à visée préventive : c'est le cas par exemple du récent « forfait prévention » proposé par Swisslife, précédé d'ailleurs par le contrat « Réflexe Prévention Santé » lancé par la Mutuelle pour Tous de la région lyonnaise et les Assurances du Crédit Mutuel.
La présentation actuelle des informations qui ne permet ni de cerner les véritables montants de dépenses de prévention, encore moins de mesurer l'exacte contribution des divers financeurs, ne semble pas adaptée à sa place croissante dans l'organisation du système de santé. Par ailleurs, les informations recueillies par enquête pour cerner la prévention incluse de facto dans la CSBM devraient être actualisées plus fréquemment à partir d'un échantillon permanent.
(2) Les dépenses de soins aux personnes âgées en établissements (5,2 Md€)
Depuis la mise en oeuvre de la base 2000 et le resserrement du concept de santé autour de la notion de perturbation provisoire de l'état de santé, les dépenses de soins aux personnes âgées en établissements ont été exclues de la CSBM où elles se trouvaient intégrées auparavant : elles figurent toutefois dans la dépense courante de santé. Il s'agit des forfaits dits de « soins » versés directement par l'assurance aux unités de soins le long séjour (USLD) et aux EHPAD.
Cette opération diminue la valeur de la CSBM de 5,2 Md€ en 2006 et minore la part de financement de l'AMO dans la CSBM, puisque celle-ci finance les forfaits de soins à 100%.
La base 2000 accentue la complexité inhérente au financement de la prise en charge des personnes âgées dépendantes. A la difficulté de ventiler les dépenses qu'elles génèrent par risque (santé et dépendance 15 ( * ) ) en fonction de la nature des soins qui leur sont prodigués, s'en est ajoutée une seconde due à l'introduction du critère de durée. Ces deux critères, nature et durée des soins, s'avèrent ne pas être réellement discriminants :
- le critère de « durée » des soins, corollaire du concept de « perturbation provisoire de l'état de santé », a donné lieu à un simple transfert entre agrégats au sein des CNS. Peu pertinent dès lors qu'on parle de maladie, il n'est d'ailleurs appliqué que par exception : la CSBM exclut les forfaits versés aux USLD et aux EHPAD, mais inclut toujours les prestations similaires (une bonne part des prestations des SSIAD et des soins réalisés par les infirmiers libéraux), ainsi que les soins consommés par les malades chroniques (notamment les assurés reconnus en ALD 16 ( * ) ) ;
- le critère de « nature » des soins devrait permettre en théorie d'exclure la totalité des prestations médico-sociales (dépendance et handicap) des comptes nationaux de la santé. Ainsi pour les personnes âgées, le risque santé ne devrait théoriquement inclure que les soins médico-techniques liés aux états pathologiques, mais exclure les soins dédiés à la dépendance (soins d'hygiène et aides aux actes essentiels de la vie). Or, les CNS subissent en ce domaine la confusion qui préside aux canaux de financement actuels : on sait en effet que les SSIAD et les infirmiers libéraux délivrent des soins de nursing (toilettes) dont les dépenses sont incluses dans la CSBM. De même, les forfaits de soins versés par l'assurance maladie aux USLD et aux EHPAD figurent en totalité dans les CNS, alors qu'ils financent une part importante des soins strictement dédiés à la dépendance : le montant initial de ces forfaits (défini au moment de la réforme du financement des EHPAD et de la mise en place de la tarification ternaire) a été fixé en incluant non seulement le coût des soins médico-techniques liés aux pathologies, mais aussi la moitié environ des charges réputées liées à la dépendance.
Ainsi, pour les dépenses de santé afférentes aux personnes âgées atteintes de maladies chroniques et/ou dépendantes, les lignes de partage qui dessinent à la fois le périmètre des CNS et celui de leurs agrégats dont la CSBM sont pour l'instant insatisfaisantes au plan théorique et très partiellement appliquées.
La réflexion qui doit s'organiser sur la question du 5 ème risque et de son financement s'appuie sur une information statistique peu lisible qui ne permet ni de cerner les véritables montants de la dépense, encore moins de mesurer l'exacte contribution de ses divers financeurs.
(3) L'aide indirecte ou subvention aux malades (2,3 Md€)
Cet intitulé recouvre la part des cotisations sociales des professionnels de santé prise en charge par l'assurance maladie (2 282 M€). Elle est exclue de la CSBM puisqu'il ne s'agit pas à proprement parler de prestations en nature (remboursement de soins aux assurés). Pourtant, cette aide corrélée à la facturation d'honoraires sans dépassements (le plus souvent par les médecins de secteur I) constitue une dépense similaire à celle des dépassements facturés aux AMC et aux ménages par les médecins du secteur II et inclus dans la CSBM.
Cette ventilation qui se justifie juridiquement a pour conséquence de minorer la participation financière de l'AMO aux soins ambulatoires dans la CSBM.
(4) Un agrégat élargi
En conservant le point de vue de la consommation de soins (hors prestations en espèces et frais généraux), il a paru utile de constater quelles étaient les parts de financement des agents économiques en réintégrant les trois catégories de dépenses examinées ci-dessus : dépenses de prévention isolées, forfaits de soins aux USLD et EHPAD, prise en charge des cotisations sociales des professionnels de santé.
Tableau n° 15
Répartition du financement de la consommation de soins élargie
|
Montants en M€ |
Part dans la dépense courante de santé |
AMO |
AMC |
Ménages |
Etat-CMUC |
Employeurs |
|
|
CSBM |
156 565 |
78,95 % |
77,0 % |
13,1 % |
8,6 % |
1,4 % |
|
|
Soins aux personnes âgées en établissements |
5 200 |
2,62 % |
100,0 % |
||||
|
Aide indirecte (subventions) |
2 282 |
1,15 % |
100,0 % |
||||
|
Sous-total |
164 047 |
82,72 % |
78,1 % |
12,5 % |
8,2 % |
1,3 % |
|
|
Prévention isolée |
5 821 |
2,90 % |
15,6 % |
63,5 % |
21,9 % |
||
|
TOTAL agrégat élargi |
169 868 |
85,66 % |
75,9 % |
12,0% |
7,9 % |
3,4 % |
0,8 % |
Source Cour des comptes d'après les comptes nationaux 2006 (base 2000)
En grisé : n'apparaissent pas comme contributeurs
2. Les incertitudes de certaines données
a) Les informations insuffisantes en provenance des AMC
Les difficultés rencontrées par la DREES pour disposer des grandeurs nécessaires à l'élaboration des CNS sont nombreuses , en particulier pour établir le compte provisoire de l'année n-1. Toutefois, les problèmes les plus importants concernent les informations financières annuelles relatives aux prestations versées par les AMC .
Actuellement et depuis 2003, la DREES utilise pour chaque famille d'assureurs des données provenant de trois sources différentes (FSSA, CTIP et autorité de contrôle des assurances et des mutuelles -ACAM). Cette situation est insatisfaisante : non seulement elle ne permet pas de disposer d'informations suffisamment détaillées pour les sociétés d'assurance (problème des IJ déjà évoqué et précisé plus loin), mais elle a surtout engendré un dysfonctionnement particulier pour les statistiques des mutuelles depuis la production des CNS de 2003 jusqu'à ceux de 2006 17 ( * ) , que la DREES signale dans son guide méthodologique : « pour les mutuelles, les dernières données détaillées disponibles sont relatives à 2001. Les évolutions des années postérieures ont été estimées à partir de données émanant de l'INSEE et d'informations globales fournies pour 2005 par l'Autorité de contrôle des assurances et des mutuelles. ». L'impact de ce dysfonctionnement sur l'analyse du financement est précisé plus loin (B).
Cette situation est la conséquence indirecte de la transposition des directives européennes par l'ordonnance du 19 avril 2001, laquelle s'est traduite principalement par l'assimilation des mutuelles aux entreprises d'assurance et par la révision du code de la mutualité 18 ( * ) , entré en vigueur le 1er janvier 2003. L'ACAM a alors été chargée d'assurer la mission permanente de contrôle des trois familles d'assureurs, auparavant partagée entre la commission de contrôle des assurances (CCA), sous tutelle du ministère des finances, celui des IP et des mutuelles par la commission de contrôle des mutuelles et institutions de prévoyance (CCMIP), sous tutelle du ministère de la santé 19 ( * ) . Il s'agit d'un contrôle de nature principalement prudentielle, les textes ne lui confiant pas de mission particulière en matière de collecte, analyse ou publication d'informations statistiques : cette analyse juridique justifie selon l'ACAM que le dysfonctionnement constaté ne lui soit pas imputable ; cependant pour les mutuelles, la loi a rendu obligatoire la production à l'ACAM d'états comptables, prudentiels et statistiques distincts dont le format a été arrêté en 2005.
Au vu de cette réorganisation, le conseil national de l'information statistique (CNIS) a émis un avis dès 2003 qui mettait fin à l'enquête spécifique réglementaire réalisée jusque là par la DREES 20 ( * ) sur le champ des mutuelles, afin d'éliminer les éventuels doublons. Cet avis a sans doute été rendu et surtout appliqué prématurément, par rapport au délai dont devait disposer l'ACAM pour le mettre en oeuvre : documents à définir, moyens de collecte et de traitement à organiser, le nombre de mutuelles étant très supérieur à celui des IP et des SA.
A ce dysfonctionnement temporaire qui réduit la fiabilité des constats portant sur les quatre derniers exercices s'ajoute un problème structurel qu'il conviendrait de résoudre dans les meilleurs délais. Le détail des informations recueillies par l'ACAM n'est pas identique selon les trois familles d'assureurs, celui des sociétés d'assurance s'avérant insuffisant : en effet, celles-ci ne sont pas tenues de fournir d'états statistiques en plus des états comptables et prudentiels. On verra plus loin, à propos des frais de gestion par exemple, que la ventilation entre les deux risques (soins de santé et prévoyance) n'apparaît pas dans les informations comptables de l'ACAM.
Devant une situation aussi critique, la Cour recommande donc que des états statistiques identiques soient rendus obligatoires pour les trois familles d'assurance ; la collecte pourrait en être assurée par l'ACAM ; quant à la définition de leur contenu, il devrait faire l'objet, sans tarder, d'un travail réunissant le collecteur, les assureurs complémentaires ainsi que l'ensemble des utilisateurs potentiels de ces données exhaustives (DREES, IRDES, DSS, HCAAM etc.) : ce travail de définition pourrait être piloté par exemple par l'Institut des données de santé (IDS), déjà en charge d'aménager l'interface entre les données de l'AMO et des AMC (accès des AMC aux informations de santé, projet d'appariement des données de l'AMO, des AMC et de l'enquête ESPS dans un échantillon commun).
b) Les montants problématiques ayant un impact sur la répartition du financement
(1) Le montant de la dépense finale des AMC dans la CSBM
Pour les raisons exposées ci-dessus, le montant de la dépense finale des AMC, reporté pour 20 436 M€ dans les CNS, est incertain ainsi que la part de leur financement dans la CSBM qui en découle (13,05 %).
En comparant avec les montants financiers communiqués à la Cour par les groupements professionnels pour 2006, ce montant apparaît minoré de 914 M€ (dont 862 M€ au titre des mutuelles) ce qui modifierait la part de financement de plus de 0,5 point (13,64 % au lieu de 13,05 %) 21 ( * ) . Il n'est pas certain cependant que les dépenses ainsi communiquées recouvrent exactement le champ d'application des CNS, aucun rapprochement n'ayant été effectué par la DREES.
Tableau n° 16
Prestations en nature versées par les AMC selon deux sources (soins de santé)
En M€
|
Sources |
CNS CSBM |
Groupements professionnels FFSA, FNMF, CTIP « soins de santé » |
||
|
2006 |
2005 |
2006 |
2005 |
|
|
mutuelles |
11 598 |
11 230 |
12 460 |
12 000 |
|
assurances |
5 040 |
4 723 |
5 040 |
4 723 |
|
IPP |
3 798 |
3 708 |
3 850 |
3 841 |
|
total |
20 436 |
19 661 |
21 350 |
20 564 |
Source Cour des comptes
Or, les versements directs des ménages exposés dans les CNS sont un solde calculé par différence entre les montants totaux de dépenses et les montants supportés par les autres financeurs AMO, Etat et AMC. Dès lors, la part de la CSBM financée par les ménages passerait de 8,56 % à 7,98 %.
L'ampleur de ce possible écart réduit considérablement la pertinence de la seule analyse disponible en matière de répartition des financements, détaillée par la Cour dans le précédent chapitre.
(2) Le montant des coûts de gestion dans la dépense courante de santé
- Le constat dans les CNS 2006 :
Les coûts de gestion exposés dans les CNS sont supposés tout compris, c'est-à-dire inclure les frais de gestion proprement dit, les frais administratifs généraux et les frais d'acquisition (démarche commerciale) : ils n'y figurent pour tous les prestataires que depuis l'introduction de la base 2000 (voir infra), c'est-à-dire à partir de l'exercice 2003 où ils sont passés de 1,7 % à 7,1 % de la dépense courante de santé . Auparavant, ils n'incluaient ni les institutions de prévoyance, ni les sociétés d'assurance ni les régimes obligatoires d'assurance maladie. En 2006, les coûts de gestion totaux figurant dans les CNS s'élevaient à 14 Md€.
Tableau n° 17
Montants totaux des coûts de gestion par financeur dans la dépense courante de santé
En M€
|
SS |
Etat et collectivités locales |
AMC |
Autres (employeurs) |
Total |
|
|
Coûts de gestion de la santé |
7 722 |
1 073 |
4 989 |
249 |
14 033 |
Source CNS base 2000
Outre que la mesure des frais de gestion impacte la fiabilité des agrégats et les ratios de financement des agents économiques, elle permet de cerner le différentiel de coûts de gestion entre l'AMO et les AMC, qui constitue un des éléments importants de la réflexion sur les effets des transferts entre couverture maladie obligatoire et complémentaire.
Aussi des informations complémentaires ont-elles été demandées pour examiner la constitution des montants reportés dans les CNS. Par ailleurs, un retraitement est opéré sur les coûts de gestion des régimes obligatoires pour ne conserver que les coûts de gestion comparables 22 ( * ) .
Tableau n° 18
Ratios coûts de gestion / prestations gérées dans les CNS
|
AMO |
AMC |
Dont mutuelles |
Dont IP |
Dont SA |
|
|
Coûts de gestion |
7 181 |
4 989 |
3 253 |
846 |
890 |
|
Prestations gérées |
138 404 |
20 436 |
11 598 |
3 798 |
5 040 |
|
Ratio frais de gestion /prestations |
5,4 % |
24,4 % |
28,0 % |
17,7 % |
24,4 % |
Source Cour d'après les indications de la DREES
Ainsi, sur la base des CNS de 2006, 1 € de prestation remboursée par les AMC induit une charge de gestion supérieure de 19 % (24,4 - 5,4) à celle engendrée par 1€ de prestation remboursée par l'AMO.
- Le rapprochement avec les données de l'ACAM :
Toutefois, compte tenu des difficultés méthodologiques exposées par la DREES 23 ( * ) en la matière, un rapprochement a été opéré avec les informations détenues par l'ACAM (compte de résultat technique simplifié figurant en annexe 3) : les deux risques, soins de santé et prévoyance, n'y sont malheureusement pas distingués, les premiers représentant en gros 76 % des prestations totales remboursées par les assurances complémentaires (voir tableau page 25).
Il ressort des données de l'ACAM que les coûts de gestion tout compris représentent 7 625 M€, soit 20,4 % des primes, et 28,9 % des prestations versées (sinistres - frais de gestion des sinistres). L'écart avec l'AMO est donc de 23,5 % (28,9 - 5,4) et non de 19 %.
Par famille d'assureurs complémentaires, ce ratio moyen de 28,9 % des coûts de gestion sur prestations est très variable : 24,8 % pour les mutuelles, 13,5 % pour les IP et 43,7 % pour les sociétés d'assurance. L'hypothèse d'un alignement des sociétés d'assurance sur les IP retenue dans les CNS paraît donc particulièrement erronée, si l'on se réfère aux données financières de l'ACAM. La répartition des composantes des coûts de gestion est également très différente.
Tableau n° 19
Répartition des coûts de gestion et de leurs composantes par famille d'assureurs complémentaires
En %
|
Mutuelles |
IP |
SA |
Total AMC |
|
|
Frais de gestion des sinistres |
4,9 |
4,8 |
7,8 |
5,9 |
|
Frais d'acquisition |
5,2 |
3,7 |
26,5 |
12,0 |
|
Frais généraux |
14,7 |
5,0 |
9,4 |
11,0 |
|
Ratio coûts de gestion sur prestations |
24,8 |
13,5 |
43,7 |
28,9 |
Source Cour d'après les données de l'ACAM
En proratisant les coûts de gestion exposés par l'ACAM en fonction des deux risques (hypothèse de nécessité) , le montant des coûts de gestion relatifs aux soins de santé et figurant aux CNS au compte des AMC devrait avoisiner 5 795 M€ (7 625 M€ x 76 %) au lieu de 4 989 M€.
(3) Le montant des indemnités journalières (arrêts de travail)
Le sujet a déjà été abordé page 25 à propos de la différence de périmètres des risques dans les CNS et les statistiques des assureurs complémentaires.
Le montant (10,3 Md€) qui figure dans les CNS au titre des IJ en 2006 se limite aux seuls versements de l'AMO. Il manque en réalité :
- les IJ des fonctionnaires en régime obligatoire direct, non isolées dans la masse salariale ;
- les IJ versées en complément par les employeurs eux-mêmes ou par les assurances complémentaires auxquelles ils font appel (partie « prévoyance » des contrats), au titre de la loi de mensualisation de 1978 ainsi que des garanties supplémentaires proposées par certaines entreprises.
Les comptes de la protection sociale, en sus des IJ de l'AMO, quantifient les montants suivants qui, bien qu'incomplets, sont importants : 2,4 Md€ versés par les régimes employeurs et 1,6 Md€ versés par les mutuelles et les IP (les sociétés d'assurance ne figurant pas dans ces comptes 24 ( * ) ). Dans cet ensemble au demeurant incomplet, la part de l'AMO hors régime obligatoire direct des fonctionnaires n'est que de 72,5 %, au lieu de 100% dans les CNS.
3. Les changements de base de référence
a) Les agrégats nationaux
Les changements de base répondent à deux types de préoccupations :
- les premières, de nature méthodologique, portent essentiellement sur la redéfinition des concepts et des périmètres de dépenses (exemple commenté supra de l'exclusion hors la CSBM des forfaits de soins versés aux USLD, pour 2,6 Md€ en 2003) ;
- les secondes, liées à l'amélioration des sources d'informations qui alimentent les CNS, intègrent des corrections parfois massives : pour 2003, diminution de 1,7 Md€ des dépenses afférentes aux hôpitaux publics et de 3 Md€ pour celles afférentes au médicament et autres biens médicaux, augmentation de 9,8 Md€ par intégration des frais de gestion de l'AMO, des IP et des sociétés d'assurance).
Au total, la DCS a subi une augmentation nette de 7,6 Md€ et la CSBM une diminution nette de 6,5 Md€. Le détail des corrections intégrées dans la base 2000 figure en annexe 4.
Impact des changements de base de la comptabilité nationale sur la dépense courante
Source DREES
Les modifications importantes du dernier changement de base ont impacté de manière significative la répartition du financement entre agents économiques, comme le montre le tableau ci-dessous consacré au périmètre de la CSBM.
Tableau n° 20
Répartition du financement de la CSBM de 1996, en bases 1995 et 2000
|
Financeurs |
AMO |
AMC |
Ménages |
Etat et collectivités |
Total |
|
|
1996 base 2000 |
Part du financement de la CSBM en % |
76,96% |
12,63% |
9,28% |
1,13% |
100,00% |
|
Montants en M€ courants |
77 279 |
12 682 |
9 319 |
1 138 |
100 418 |
|
|
Financeurs |
AMO |
AMC |
Ménages |
Etat et collectivités |
Total |
|
|
1996 base 1995 |
Part du financement de la CSBM en % |
75,52% |
11,96 % |
11,44 % |
0,93 % |
100,00% |
|
Montants en M€ courants |
80 077 |
12 682 |
12 134 |
987 |
106 030 |
Source : comptes nationaux de la santé (bases 2000 et 1995)
b) L'agrégat international
Cet agrégat, dont la décomposition a été rappelée dans le tableau n°1 figurant page 6 est souvent utilisé pour comparer, entre pays de l'OCDE, la part des dépenses de santé dans le PIB ou les dépenses de santé par habitant (en US$ PPA, c'est-à-dire en parité de pouvoir d'achat), ainsi que la répartition entre financements public et privé (assurances privées et ménages).
Depuis 2003, l'agrégat français a subi successivement l'impact du changement de base nationale vu ci-dessus et celui des modifications conceptuelles décidées par l'OCDE, théoriquement applicables à tous les pays à partir de 2005 : celles-ci agrandissent le périmètre des dépenses prises en compte en y incorporant notamment la totalité de la formation brute de capital fixe des opérateurs publics et privés ainsi qu'une partie des dépenses de dépendance (celles qui sont liées aux limitations les plus lourdes comme se lever, s'habiller etc.). Pour la France, les dépenses de dépendance incorporées ont représenté 10,6 Md€ en 2005.
Chacune de ces deux mutations s'est concrétisée par une augmentation de la dépense de santé de la France d'environ 0,4 point du PIB : de 10,1 % à 10,5 % pour le changement de base nationale intervenu en 2003, de 10,6 % à 11,0 % pour le changement de périmètre international applicable en 2005.
De 2000 à 2005 (dernière comparaison internationale connue 25 ( * ) ), la France est ainsi passée du 6 ème rang au 3 ème rang des pays de l'OCDE en termes de part de la dépense de santé dans le PIB. Le schéma ci-dessous, extrait d'une communication de l'OCDE de novembre 2007, montre bien la marche d'escalier due au changement de base nationale en 2003, mais semble ignorer la modification de périmètre normalement intervenue en 2005. Le tableau détaillé et rétropolé des deux agrégats internationaux figure en annexe 5.
Dépenses de santé en pourcentage du PIB, 1995-2005
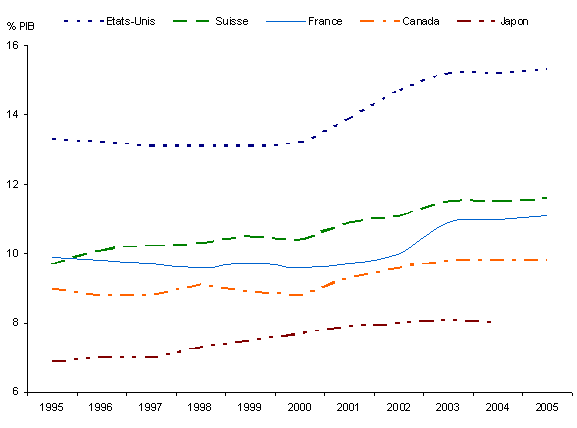

Source Panorama de la santé 2007, les indicateurs de l'OCDE
Dépenses de santé en pourcentage du PIB, 2005
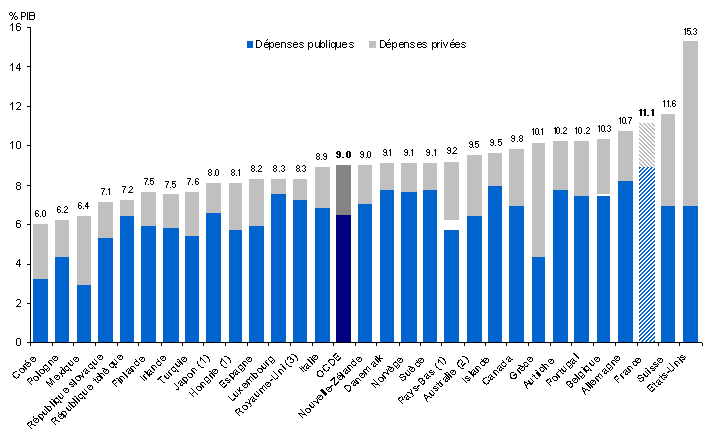

Source Panorama de la santé 2007, les indicateurs de l'OCDE
Part du financement public des dépenses de santé, 2005

Source Panorama de la santé 2007, les indicateurs de l'OCDE
C. UNE APPROCHE INCOMPLÈTE
L'analyse développée jusqu'à présent s'est limitée à la dépense finale des contributeurs dans les comptes nationaux de la santé, en particulier dans son agrégat le plus usité, celui de la consommation de soins et biens médicaux consacré aux prestations en nature. Elle nécessiterait de disposer d'une approche complémentaire de deux ordres :
- il conviendrait en effet de pouvoir dépasser le concept de dépense finale (versements directs) pour appréhender les modalités du financement en amont des dépenses de maladie et la répartition de l'effort entre ménages et employeurs qui en résulte ;
- il conviendrait également de dépasser le concept macroéconomique de ménages , fondé sur un raisonnement à la moyenne, pour évaluer les effets plus ou moins redistributifs de la couverture maladie sur une population différenciée selon plusieurs critères d'ailleurs corrélés, tels que l'âge, la consommation de soins, la situation sociale et le revenu.
Pour des raisons qui tiennent à l'absence de certaines informations et d'outils statistiques appropriés, ce double bilan pourtant indispensable ne peut être réalisé. La Cour a cependant examiné la question relative aux aides collectives supplémentaires (sous forme de subventions et d'aides sociales et fiscales) qu'a entraîné l'extension de la couverture maladie complémentaire.
La mesure des financements amont
a) Les obstacles à une mesure du taux d'effort
Pour mesurer le taux d'effort des agents économiques (ménages et employeurs) qui financent en amont la couverture maladie, obligatoire et complémentaire, il conviendrait de cerner leur contribution au financement des garanties assurantielles, obligatoires et complémentaires.
Pour ce faire, deux points devraient pouvoir être examinés pour chaque type d'assurance, obligatoire et complémentaire :
- d'une part, le rapport entre les prestations reçues et les cotisations versées (ratio S/P : sinistres/primes) ;
- d'autre part, la part des cotisations financées par les ménages et par les employeurs.
Si cette approche est relativement aisée pour la couverture complémentaire, elle est en revanche trop hasardeuse en ce qui concerne l'AMO. Elle se heurte en effet à divers obstacles qui tiennent à la nature même d'une assurance dont les recettes sont à la fois socialisées (prélèvements obligatoires), diversifiées et très souvent insuffisantes. Ainsi, en 2006, les cotisations (72,4 Md€) ne représentaient plus que 45,2 % des produits de la branche maladie (160,1 Md€), alors que la part des impôts et taxes affectés était équivalente ; cette diversité des catégories de recettes qui financent l'AMO rend difficile le partage de l'effort entre employeurs et ménages.
Une note de la DSS datant de 2006 et réalisée sur les données de 2004 présente à cet égard des informations très intéressantes sur la question, mais elle n'analyse que le régime général (277,8 Md€ de produits en 2006 sur 381,4 Md€ tous régimes, soit 73 % de l'ensemble des régimes obligatoires) et, à l'inverse, agrège les branches, alors que les produits de la branche maladie ne représentent que 49,5 % des produits totaux du régime général (voir résumé en annexe 9).
Concernant le financement des AMC, les informations disponibles pour appréhender la contribution financière des ménages et des employeurs sont plus nombreuses et permettent de fournir quelques estimations. D'une part, en raison principalement des coûts de gestion déjà examinés dans le chapitre précédent (environ 29 % des prestations versées), le ratio sinistres sur primes -S/P- est compris dans une fourchette comprise entre 75% et 85 %, selon les sources d'informations utilisables.
|
Les références utilisables Les références les plus utilisées sont celles du fonds de financement de la CMU pour les cotisations ou chiffre d'affaires des AMC, les CNS pour les prestations versées par elles. Sont également utilisables les informations provenant des groupements professionnels (FFSA, FNMF et CTIP) qui indiquent les deux grandeurs, cotisations et prestations versées ainsi que les informations fournies par l'ACAM pour l'exercice 2006 (Cf. compte de résultat technique simplifié en annexe). |
D'autre part, le financement des primes n'incombe pas en totalité aux ménages, loin de là, en raison des aides dont ils bénéficient au titre de plusieurs dispositifs, CMUC et ACS pour les bas revenus, contribution des employeurs et déductibilité fiscale pour les salariés d'entreprises pratiquant la couverture collective obligatoire. Ces aides sont étudiées ci-dessous.
b) Les aides à la couverture complémentaire
La couverture complémentaire, comme son nom l'indique, joue principalement un rôle de co-payeur par défaut : elle prend en charge la partie des prestations remboursables non financées par l'AMO ou la dépense non reconnue par elle. La France est le pays où cette fonction quasi unique est dévolue aux assurances privées alors que, dans les autres pays, la fonction est davantage celle d'une assurance substitutive (l'assurance financée par fonds publics étant plutôt réservée à des catégories de personnes à bas revenus) ou celle d'une assurance supplémentaire (une partie du panier de biens leur étant abandonnée en totalité).
Jusqu'à la création récente des contrats solidaires (2002) et responsables (2004) et la multiplication des participations forfaitaires non remboursables par l'assurance complémentaire, les mesures d'économies des régimes obligatoires avaient pour conséquence quasiment mécanique d'être prises en charge par les AMC, sans que soit totalement intégré dans ce scénario de vases communicants l'alourdissement de la charge que ce processus engendre pour les ménages compte tenu notamment de l'écart de coûts de gestion répercutés dans les primes.
L'objectif poursuivi au fil des ans s'est davantage focalisé sur la nécessaire extension de la couverture complémentaire à toute la population, couverture privée qu'il convenait à la fois d'encourager et de réguler pour éviter une sélection des risques et/ou une démutualisation trop forte des risques.
Cette stratégie s'est traduite d'une part par le financement ou l'aide au financement d'une complémentaire pour les revenus les plus bas, d'autre part par des incitations en direction des travailleurs indépendants et des travailleurs salariés. Un schéma identique est en train de se mettre en place pour les fonctionnaires, mais avec un but quelque peu différent : il s'agit moins d'inciter à l'achat d'une complémentaire que d'imposer, par ce truchement, une mise en concurrence des assureurs 26 ( * ) .
Les principaux mécanismes de cet encouragement à l'extension de la couverture complémentaire sont rappelés ci-dessous.
(1) La complémentaire santé des bas revenus :
Deux dispositifs doivent être distingués :
- la CMU complémentaire (loi du 27 juillet 1999), qui est une assurance complémentaire santé gratuite, encadrée par la définition d'un panier de soins spécifiques, des tarifs facturables (pas de dépassements sauf exception et pratique du tiers payant) et par le montant des prestations remboursées par le fonds de financement de la CMU aux organismes gestionnaires ;
- l'Aide au paiement d'une assurance Complémentaire Santé (ACS) (loi du 13 août 2004) qui vise à éviter les effets de seuil créés par le dispositif de la CMUC placé sous conditions de ressources, en aidant financièrement ceux dont les ressources sont à peine supérieures, à acquérir une assurance complémentaire santé de droit commun sur le marché. L'aide est différenciée selon l'âge du bénéficiaire et représentait en 2007 à peu près la moitié du coût moyen des contrats aidés.
Ces deux dispositifs ont connu des modifications destinées à en renforcer les effets : relèvement des plafonds de ressources et des forfaits financés. Le forfait CMUC remboursé par le fonds est passé à 340 € par an en 2006, le plafond de l'ACS a été remonté en 2007 (d'abord de 15 %, puis de 20 % au 1 er janvier 2007, soit 8 614,55 €) ainsi que le montant de l'aide (de 75 € à 100 € par personne de moins de 25 ans, 150 € à 200 € par personne de 25 à 59 ans, de 250 € à 400 € par personne de 60 ans et plus).
La CMUC compte environ 4,8 millions de bénéficiaires : le remboursement des forfaits a représenté en 2006 une dépense de 1 647 M€, financée via le fonds par 650 M€ de contribution prélevée sur le chiffre d'affaires santé des OC (passé de 1,75 % à 2,5 % en 2006), par 346 M€ de dotation Etat et par 621 M€ de taxes affectées.
L'ACS compte environ 275 000 bénéficiaires pour une cible estimée à 2 millions de personnes. La dépense en 2006 a été de 40 M€ financée via le fonds par l'assurance maladie : il s'agit d'un crédit d'impôt dont bénéficient les organismes complémentaires qui accordent une réduction de cotisations aux bénéficiaires de l'ACS et se font rembourser par le fonds CMUC.
Au final, alors que 7 millions de Français sont réputés être sous le seuil de pauvreté (ressources inférieures à 817 € mensuels, soit 60 % du niveau de vie médian selon le critère d'Eurostat 27 ( * ) ), 4,8 millions bénéficient de la CMUC (ressources inférieures à 606 € mensuels) et 275 000 personnes bénéficient de l'ACS (ressources comprises entre 606 € et 727 €), leur couverture complémentaire leur coûtant cependant en moyenne 352 € par an.
(2) Les incitations à la protection sociale complémentaire des travailleurs indépendants et salariés
Ces incitations correspondent aux contrats Madelin destinés aux travailleurs indépendants (créé par la loi du 11 février 1994) et aux contrats collectifs d'entreprises qui peuvent être facultatifs ou obligatoires.
Le chiffrage réalisé infra ne porte que sur la partie maladie (risque « soins de santé »), mais il convient de rappeler qu'historiquement, c'est le risque lourd « prévoyance » au sens strict (incapacité, invalidité, décès) qui a été introduit en premier lieu, en même temps que les retraites complémentaires dès 1947. La couverture maladie qui représente pour les complémentaires un risque léger compte tenu de sa fonction actuelle a été introduite plus tardivement dans les années 60.
La philosophie simplifiée des aides fiscales et sociales mises en place conduit in fine à traiter les cotisations versées aux complémentaires comme des cotisations obligatoires. La justification avancée est que la couverture complémentaire est un « prolongement naturel » des missions de la sécurité sociale 28 ( * ) .
(a) Les contrats Madelin
Selon la FFSA, sur le seul portefeuille des sociétés d'assurance, toutes garanties confondues,il y aurait à fin 2006 1,1 million de contrats en cours et 75% des travailleurs non salariés seraient détenteurs d'un contrat prévoyance Madelin (frais de soins, décès, incapacité, invalidité).
Les cotisations sont considérées comme des charges déductibles : à ce titre elles n'entrent pas dans le BIC (bénéfice industriel et commercial) ni dans le BNC (bénéfice non commercial) déclaré 29 ( * ) .
En conséquence, elles diminuent l'assiette de l'impôt sur le revenu - IR - (le bénéfice est en effet réintégré dans le revenu soumis à l'IR) ainsi que l'assiette des cotisations obligatoires, également calculées sur ce revenu.
L'aide fiscale est évaluée à 300 M€ pour le risque santé par la DLF. (auquel s'ajoutent 200 M€ pour le risque prévoyance).
L'aide sociale n'est pas chiffrée, le rapport au Parlement précité n'ayant pas couvert l'ensemble des dispositifs d'exonération.
(b) Les contrats collectifs d'entreprise
Depuis la réforme des retraites (loi du 21 août 2003), seuls les contrats collectifs obligatoires sont concernés par les aides sociales à compter du 1 er janvier 2005 pour les entreprises qui en ont fait le choix : toutefois, une période transitoire a été prévue puis rallongée, l'application de cette restriction n'étant obligatoire qu'à compter du 1 er Janvier 2009 30 ( * ) .
Ce dispositif concerne un nombre important de personnes. Au vu des enquêtes utilisables sur cette question - PSCE 2003, CREDOC 2005 commandée par le CTIP, ESPS 2006 - les taux suivants font référence 31 ( * ) (il s'agit de taux constatés sur échantillons) :
- les contrats collectifs santé seraient proposés à 67 % des salariés et couvriraient environ 56 % de la population française -cotisants et ayant droits - (CREDOC), mais leur chiffre d'affaires ne représentait en 2006 que 35 % du CA santé selon les données financières produites par les groupements professionnels (les contrats collectifs bénéficient en effet de tarifs plus avantageux dus à la mutualisation du risque dans l'entreprise et au caractère captif de la population couverte dans le cas des contrats obligatoires) ;
- 50 % des contrats collectifs sont obligatoires ;
- les entreprises abondent pour environ 58 % les cotisations appelées, mais 14 % des entreprises n'apportent aucun financement.
Le principe est le suivant :
- pour les employeurs :
* diminution de l'assiette des cotisations patronales (art.L242-1 du Code de la Sécurité sociale) : les contributions des employeurs destinées au financement des régimes de prévoyance complémentaire sont exclues de l'assiette des cotisations de sécurité sociale propre à chaque assuré pour une fraction n'excédant pas un montant égal à la somme de 6 % du plafond de la sécurité sociale et de 1,5 % de la rémunération soumise à cotisations de sécurité sociale, le total ainsi obtenu ne pouvant excéder 12 % du plafond de la sécurité sociale.
La participation possible du comité d'entreprise est assimilée à la contribution de l'employeur. Ces contributions sont en revanche assujetties à CSG en tant que revenus d'activité et, par voie de conséquence, à CRDS.
* diminution de l'assiette de l'IS (art.39-1 du Code Général des Impôts).
- pour les salariés affiliés obligatoires est déductible du revenu déclaré pour l'IR (article 83 du Code Général des impôts) le montant de la cotisation ou prime versée à la complémentaire, y compris la contribution de l'employeur , dans les limites indiquées ci-dessous. En revanche, la prime n'est pas déductible de l'assiette des cotisations salariales.
|
Code des impôts article 83 1°quater Les cotisations ou primes versées aux régimes de prévoyance complémentaire auxquels le salarié est affilié à titre obligatoire. Les cotisations ou les primes mentionnées à l'alinéa précédent sont déductibles dans la limite, y compris les versements de l'employeur , d'un montant égal à la somme de 7% du montant annuel du plafond mentionné à l'article L.241-3 du code de la sécurité sociale et de 3% de la rémunération annuelle brute, sans que le total ainsi obtenu puisse excéder 3% de huit fois le montant annuel du plafond précité. En cas d'excédent, celui-ci est ajouté à la rémunération. |
Ces aides s'appliquent uniquement si les contrats collectifs sont solidaires et responsables.
(3) La fiscalité des assureurs complémentaires
La fiscalité des assureurs complémentaires subit des transformations depuis 15 ans pour deux raisons qui tiennent à l'harmonisation entre familles d'assureurs et aux modalités de régulation du marché par les pouvoirs publics.
(a) L'harmonisation des règles d'assujettissement fiscal entre les trois familles d'assureurs
Le droit européen conduit en effet à effacer progressivement les différences liées au statut juridique des assureurs (mutuelles, IP et sociétés d'assurances) : transposition de la directive de 1992 avec la révision du code de la mutualité en 2002 et dispositions de la loi de finances rectificative de 2006, applicables le 1 er janvier 2008.
La première harmonisation des règles d'assujettissement est intervenue en 2002 : elle a consisté à appliquer uniformément aux trois familles d'assureurs la taxe sur le chiffre d'affaires (TCA) de 7 % à laquelle les mutuelles et les IP n'étaient jusqu'alors pas soumises.
La seconde étape est intervenue dans la loi de finances rectificative de 2006 (article 88) et devait s'appliquer le 1 er janvier 2008 : elle consiste à soumettre de manière très progressive les mutuelles à la taxe professionnelle et à l'IS jusqu'alors applicable aux IP et sociétés d'assurances. L'IS devait entrer progressivement en vigueur entre 2009 et 2013 et la taxe professionnelle à partir de 2010. En raison de l'enquête de la Commission européenne enclenchée fin 2007 - voir infra), la LFR de 2007 (article 28) a repoussé ce délai d'application d'un an.
(b) La régulation du marché des assureurs
L'article 88 de la loi de finances rectificative pour 2006 cité ci-dessus crée parallèlement, pour l'ensemble des OC, quel que soit leur statut juridique, un régime d'exonération de l'IS et de la taxe professionnelle sur le CA des contrats complémentaires santé sous certaines conditions.
|
Conditions requises pour bénéficier de l'exonération fiscale - l'OC doit être inscrit au registre des organismes gestionnaires de la CMU complémentaire ; - sur l'ensemble des contrats souscrits par un OC, les contrats « solidaires et responsables » doivent représenter un nombre minimum de personnes ou une certaine proportion de contrats (pour les opérations individuelles ou collectives à adhésion facultative, au moins 150 000 personnes couvertes ou entre 80 et 90% des contrats ; pour les opérations collectives à adhésion obligatoire, au moins 120 000 personnes couvertes ou entre 90 et 95% des contrats) ; - les OC doivent satisfaire à au moins une des quatre obligations suivantes : 1. des dispositifs de modulation tarifaire ou de prise en charge des cotisations liées à la situation sociale des assurés sont mis en oeuvre ; 2. en individuelle ou collective à adhésion facultative, 3 à 6% au moins des assurés doivent bénéficier de l'aide à l'acquisition d'une complémentaire santé ; 3. les personnes âgées de 65 ans et plus représentent au moins 15 à 20% des assurés de l'OC ; 4. les personnes âgées de moins de 25 ans représentent au moins entre 28 et 35% des assurés. |
(4) Les raisons de l'enquête ouverte par la commission européenne
D'une part, les aides fiscales et sociales des contrats collectifs ne s'appliquent qu'en cas de contrats responsables : les assureurs complémentaires se voient donc dans la quasi-obligation de ne proposer que des contrats responsables aux entreprises, ce qui bien entendu touche différemment les trois types d'assureurs, au premier chef les IP (dont les contrats collectifs représentent 78 % de leur marché, contre 41 % pour les sociétés d'assurance et 26 % pour les mutuelles.
En revanche, pour les OC, la vente de contrats individuels non responsables n'entraîne pas une perte de marché, mais seulement une perte de l'exonération de la TCA de 7 %.
|
L'enquête de la commission européenne : La Commission Européenne a ouvert une enquête formelle afin de vérifier si le projet français d'aides fiscales aux organismes assureurs à raison de leurs activités de gestion des contrats d'assurance dits solidaires et responsables est compatible avec les règles du traité CE en matière d'aides d'Etat. La France considère que ces aides sont des mesures sociales bénéficiant intégralement au consommateur final, sans discrimination quant au fournisseur du contrat d'assurance et qu'elles sont donc compatibles avec le marché commun. La Commission ne met pas en doute l'objectif social général des mesures, mais s'interroge sur leur caractère non discriminatoire et sur la mesure dans laquelle les consommateurs bénéficieraient effectivement des avantages accordés aux organismes assureurs. L'ouverture d'une enquête formelle donne aux tiers intéressés la possibilité de faire connaître leur point de vue. Elle ne préjuge en rien de l'issue de la procédure. Fin 2006, les autorités françaises ont notifié une série de mesures d'aides en faveur du développement des contrats d'assurance solidaires et responsables. La première mesure est un régime d'exonération d'impôt sur les sociétés et de taxe professionnelle à raison des opérations de gestion de certains contrats d'assurance maladie . La deuxième mesure prévoit la déduction fiscale des dotations aux provisions d'égalisation afférant à certains contrats d'assurances complémentaires collectifs qui couvrent les risques liés au décès, à l'invalidité, à l'incapacité . Une troisième mesure, la soumission progressive des mutuelles aux règles fiscales de droit commun sera traitée dans le cadre d'une procédure distincte relative à l'extinction du régime fiscal particulier qui leur est actuellement accordé. Les autorités françaises estiment que ces mesures sont compatibles avec les règles en matière d'aides d'État en application de l'article 87, paragraphe 2, sous a) du traité CE, qui prévoit que les aides à caractère social octroyées aux consommateurs individuels sont compatibles avec le marché commun, à condition qu'elles soient accordées sans discrimination liée à l'origine des produits. À ce stade, la Commission exprime des doutes quant à la satisfaction des trois conditions posées par le traité, à savoir le caractère social des mesures d'aide, le transfert effectif des avantages à des consommateurs individuels, enfin leur caractère non discriminatoire. Premièrement, sous réserve de certaines précisions à apporter par décret, l'objectif social de la première mesure pourra sans doute être reconnu. Il s'agit de rendre la couverture assurance-maladie complémentaire accessible à l'ensemble de la population française. Cependant, l'objectif social de la deuxième mesure semble moins bien établi à ce stade si l'on se place au moment de la souscription des contrats et non au moment de la survenance des évènements graves couverts par ces contrats. Deuxièmement, dans les deux cas, le consommateur individuel n'est que le bénéficiaire indirect des avantages fiscaux accordés aux organismes assureurs qui offriront les contrats éligibles . La Commission doute à ce stade que le mécanisme du marché puisse garantir, à lui seul, le transfert intégral de ces avantages au consommateur. Ce doute est renforcé, dans le cas de la première mesure, par la présence de seuils à respecter qui risque de réduire le nombre d'organismes pouvant offrir les contrats solidaires et responsables et dans le cas de la deuxième mesure, par la forte concentration entre les mains des institutions de prévoyance qui caractérise, semble-t-il, le marché des contrats collectifs éligibles. Le transfert intégral de l'avantage au consommateur individuel semble donc, à ce stade, hypothétique et aléatoire. Troisièmement, certaines conditions imposées pour bénéficier de la première mesure comme le nombre ou le taux minimum de contrats solidaires et responsables en portefeuille, semblent introduire une discrimination au profit de certains organismes assureurs plus importants ou plus spécialisés au détriment notamment des nouveaux entrants sur le marché qui offriraient pourtant des contrats solidaires et responsables. |
(5) Estimation financière des aides apportées, des financeurs et des bénéficiaires
- En ce qui concerne la perte de recettes fiscales, seul le contrat Madelin est suivi et donc connu par la DLF : 300 M€ pour le risque santé.
En revanche, la perte d'IS et de IR liée aux contrats collectifs n'est pas suivie, car il ne s'agit pas juridiquement d'une « dépense fiscale » : pour l'employeur, sa contribution est assimilée à une charge qui vient en déduction de l'assiette ; pour les salariés, il ne s'agit pas d'un dispositif incitatif mais obligatoire.
Quant à l'exonération de TCA, c'est une dépense fiscale : toutefois le chiffrage établi pour le PLF 2007 était fondé sur un CA inférieur à celui déclaré par les assureurs complémentaires et sur l'hypothèse d'un taux de 91,7 % 32 ( * ) de contrats responsables (alors que les informations communiquées par la DREES font plutôt état d'un taux de 98 %).
- En ce qui concerne la perte de recettes sociales , le rapport du gouvernement au Parlement estime la diminution d'assiette, mais pas la perte ; la Cour, dans le RALFSS 2007 a estimé la perte en appliquant un taux moyen de cotisations de 38,7 % (égal à la somme des taux salariaux et patronaux). Toutefois, ces calculs concernent la prévoyance en entreprise tous risques.
Le contrat Madelin ne donne lieu à aucune estimation.
Les exemptions d'assiette de cotisations sociales ne donnent pas lieu à compensation par le budget de l'Etat.
|
Explication apportée dans le rapport transmis au Parlement L'obligation de compensation a été instaurée par la loi n° 94-637 du 25 juillet 1994 relative à la sécurité sociale. Renforcée par la loi du 13 août 2004 relative à l'assurance maladie, cette obligation ne porte pour les exonérations que sur les mesures instituées à compter de la date d'entrée en vigueur de la loi du 25 juillet 1994 et pour les exemptions d'assiette sur celles créées après le 13 août 2004 (cf. annexe 1). Les dispositifs en cause ayant été, pour la plupart d'entre eux, instaurés avant 1994, la compensation par le budget de l'Etat ne leur est pas applicable. D'autre part, la logique de ces dispositifs, ou leurs caractéristiques techniques peuvent conduire à ne pas les assimiler directement à de la rémunération sous forme de salaire, assiette habituelle des cotisations de sécurité sociale. |
La Cour, soit pour combler l'absence d'informations (perte de recettes fiscales), soit pour affiner les chiffrages réalisés sur la totalité de la protection sociale d'entreprise (perte de recettes sociales) a retenu les hypothèses suivantes (voir encadré) pour cerner le montant des aides sociales et fiscales relatives au seul volet des contrats collectifs d'entreprises sur le risque santé.
|
Hypothèses retenues - le chiffres d'affaires indiqué par les groupements professionnels eux-mêmes, c'est-à-dire 10,5 Md€ ; - un taux de contrats responsables de 98 %, soit un CA assureurs soumis à exonérations de 10,3 Md€ ; - une réfaction de 14 % tenant au taux d'entreprises qui ne participent pas au financement (cf. supra), soit un montant de primes entrant dans le champ des aides de 8,8 Md€ ; - un taux moyen d'abondement des entreprises de 58 %, soit 5,1 Md€ de primes payées par les entreprises et 3,7 Md€ par les salariés ; - un taux moyen d'IR pour les salariés de 15 % qui s'applique au total des cotisations versées à la complémentaire (et pas seulement à la part salariée) ; - un taux d'IS pour les entreprises de 33 % ; - un taux moyen total de cotisations obligatoires patronales et salariales de 37,88 % (RALFSS 2007) : il est appliqué à la contribution des employeurs (5,1 Md€) ce qui conduit à considérer celle-ci comme un substitut de salaire ; dans le cas contraire, il convient d'appliquer le taux de cotisations patronales, ce qui minore la perte de cotisations de 500 M€. |
Tableau n° 21
|
Perte fiscale |
Perte de cotisations sociales |
|
|
Contrats Madelin |
300 M€ |
Non chiffré |
|
Contrats collectifs Versant entreprises (IS) |
1 683 M€ |
1 932 M€ |
|
Contrats collectifs Versant salariés (IR) |
1 320 M€ |
|
|
Fiscalité des assureurs : TCA |
721 M€ |
|
|
Fiscalité des assureurs : IS et TP : non appliqué non chiffré |
||
|
Total |
4 024 M€ |
1 932 M€ |
Source Cour
Au total, en sommant les aides à la CMUC et l'ACS et les aides relatives aux contrats Madelin et contrats collectifs d'entreprise, le coût global de la politique d'extension de la complémentaire santé peut être estimé à 7 643 M€ : 1 687 M€ en direction des bas revenus (CMUC et ACS) et 5 235 M€ en direction des travailleurs indépendants et salariés(contrats Madelin et contrats collectifs), 721 M€ consacrés à la politique de régulation des contrats des assureurs privés (exonération de la TCA sur la partie santé des contrats responsables).
Ce montant de 7 643 M€ doit être rapproché du montant des prestations versées au titre de la complémentaire santé, soit 21 872 M€ (20 436 M€ de prestations des AMC + 1 436 M€ de CMUC gérée par les organismes de base) : les aides représentent donc un coût supplémentaire de 35 % par rapport aux prestations remboursées par la couverture complémentaire santé.
Le financement de ce coût se répartit en :
- 4 991 M€ à la charge de l'Etat (4 024 M€ + 346 M€ de dotation au fonds CMU + 621 M€ de taxes affectées au fonds CMU) ;
- 1 972 M€ à la charge de la Sécurité sociale (1932 M€ + 40 M€ d'ACS), sans compter les exonérations de charges sociales relatives aux contrats Madelin ;
- enfin 650 M€ à la charge des assureurs complémentaires (contribution au fonds CMU).
La contribution requise des ménages pour financer leur couverture complémentaire est donc allégée par le dispositif d'aides à la couverture d'entreprise et les contrats Madelin à hauteur de 6,4 Md€ : contribution des employeurs (5,1 Md€) et exonération d'IR (1,3 Md€).
Ainsi, pour les ménages, les prestations reçues au titre de la couverture complémentaire (21,9 Md€) sont légèrement supérieures aux cotisations qu'ils financent effectivement (25,5 Md€ de primes - 6,4 Md€ d'aides = 19,1 Md€).
Même si la pratique indique que les ménages ont un sentiment de gratuité au moment où ils consomment des prestations remboursées par les AMC - argument qui justifie officiellement l'augmentation du copaiement d'ordre public via les contrats responsables - leur participation financière nette à leur couverture complémentaire est donc à peu près équivalente aux prestations qu'ils en reçoivent. Par rapport au paiement direct de soins non couverts et non remboursés, l'apport de la couverture complémentaire réside donc davantage dans la mutualisation des risques organisée entre les assurés que dans une diminution de l'effort financier demandé aux ménages pris dans leur ensemble.
2. La mesure des effets redistributifs
Evaluer la couverture maladie existante à l'aune de ses effets redistributifs et pouvoir évaluer la variation introduite dans cet équilibre par une mesure de transfert quelle qu'elle soit, paraît indispensable.
Par exemple, pour faire suite au développement précédent relatif à la complémentaire en entreprise, la vision générale selon laquelle la contribution de 5,1 Md€ des employeurs et l'exonération de 1,3 Md€ sur l'IR bénéficient aux ménages et neutralisent en quelque sorte les coûts de gestion importants de la complémentaire santé, recouvre en réalité des situations très différentes : des avantages très supérieurs pour les 56 % de la population (assurés et ayants droit) qui sont réputés couverts par la couverture en entreprise, une aggravation de la charge pour les autres.
Toutefois, les informations actuellement disponibles ne permettent pas de conduire une telle analyse micro-économique. De ce fait, il n'existe en réalité que deux études disponibles à ce jour sur les effets redistributifs de la couverture maladie :
- une contribution au portrait social de la France en 2007 - INSEE- (En quoi la prise en compte des transferts liés à la santé modifie-t-elle l'appréciation du niveau de vie ? François MARICAL) , qui s'appuie sur des données de l'Enquête Santé de l'INSEE 2002-2003 ;
- une étude de la DREES parue en 2005 dans Solidarité et santé n°1 (L'assurance maladie contribue-t-elle à redistribuer les revenus ? Laurent CAUSSAT, Sylvie LE MINEZ, Denis RAYNAUD) qui dresse un état des lieux relatif à l'exercice 2003 (certains chiffres datent de 2001 et ont été actualisés).
Mais aucune de ces deux études, résumées en annexe, ne répondent véritablement au sujet : la première a le mérite d'évaluer les effets redistributifs importants de l'AMO, la seconde essaie d'élargir l'analyse à l'ensemble du système (AMO, AMC, paiements directs) mais se heurte à l'absence de données relatives aux prestations versées par les AMC.
En effet, à côté des informations financières macroéconomiques peu nombreuses, utilisées précédemment, il n'existe que deux recueils périodiques par enquêtes échantillonnées et déclaratives, respectivement réalisées par la DREES et l'IRDES : auprès des assureurs complémentaires pour la première, auprès des entreprises qui proposent une couverture complémentaire pour la seconde (enquête PSCE, protection sociale complémentaire en entreprise). L'une et l'autre se proposent de décrire les caractéristiques des contrats d'assurance complémentaires les plus représentatifs (contrats modaux dans l'enquête de la DREES, quatre catégories de contrats hiérarchisés par niveaux de garanties dans l'enquête PSCE), à partir notamment d'un nombre limité de prestations jugées structurantes et prédictives du niveau de garantie des contrats.
Faute de données exhaustives, les constats partiels tirés de ces études, d'ailleurs un peu anciennes dans un univers où les choses évoluent très rapidement 33 ( * ) , sont de facto la référence unique sur laquelle s'appuient les principaux rapports actuels ayant trait à la couverture complémentaire. Bien souvent, les ratios qui y sont observés sont extrapolés pour approcher des grandeurs financières macroéconomiques : c'est le cas des montants de primes relatifs aux contrats collectifs obligatoires, estimés à partir d'un ratio de la PSCE et utilisés pour évaluer l'ampleur des aides fiscales et sociales dont bénéficient ces contrats (examinés plus haut).
Toutefois, même en utilisant cette méthode peu rigoureuse d'estimation, il est des caractéristiques essentielles que ces études ne permettent pas de cerner, en particulier la ventilation du reste à charge (dépense non remboursée par l'AMO) entre AMC et ménages, en fonction des deux déterminants réunis que sont le type de soins ou biens consommés et la nature du RAC (consommation hors panier, dépassements d'honoraires ou co-paiement) : cette incapacité constitue un obstacle majeur aux simulations d'impact des mesures de transfert étudiées en partie II du rapport .
Enfin, même s'il s'agit d'une évidence, il convient de souligner que ces deux enquêtes réalisées auprès des assureurs et des employeurs recueillent des informations sur les prestations et les cotisations de la couverture complémentaire qui ne peuvent pas être appariées à une population identifiée d'assurés : leurs enseignements ne permettent donc pas de quantifier les effets plus ou moins redistributifs de la couverture complémentaire .
Un travail est en cours pour permettre l'appariement des données de l'enquête ESPS, de l'assurance maladie obligatoire et des assurances complémentaires, qui devrait être expérimenté à partir de 2010 : l'IRDES en est le maître d'ouvrage, la participation des AMC étant actuellement en discussion au sein de l'IDS.
Conclusion de la partie I
Les CNS présentent les montants de dépenses par financeur, ce qui permet, sur une durée assez longue, d'appréhender la manière dont a évolué globalement la répartition de la charge : ainsi, de 1996 à 2006 sur la CSBM totale, on constate une relative stabilité du financement de l'AMO, une croissance de la part des AMC et une décroissance de la part des ménages .
Ces évolutions, de faible ampleur sur les 10 années observées, contrastent avec les tendances de très long terme (rétropolation depuis 1950), marquées principalement par la montée en charge des deux régimes assurantiels obligatoire et complémentaire. Sur cette période, ces évolutions demeurent néanmoins liées à la montée en charge de la population bénéficiant d'une couverture complémentaire et non à la hausse du niveau moyen de la couverture complémentaire par assuré qui, au contraire, a diminué de 0,2 point.
Par ailleurs, la répartition de la charge de financement est demeurée très diversifiée selon les catégories de dépenses dont la structure, dans la CSBM, s'est par ailleurs sensiblement modifiée au cours de la décennie : le fait notable durant cette période réside principalement dans la très forte poussée des biens médicaux dont la part dans la CSBM et le taux de couverture assurantiel, par l'AMO et par les AMC, ont augmenté conjointement et de manière continue.
Depuis 2004, un léger mouvement de repli de l'AMO s'est produit globalement, dû en réalité à la baisse du taux de prise en charge des soins hospitaliers et surtout des soins ambulatoires : il se traduit dans le premier cas par un transfert de financement partagé entre les AMC et les ménages, mais se concentre en revanche sur les ménages dans le second cas. Cette modification (on ne peut en effet parler de « renversement » de tendance sur une période aussi brève) ne concerne pas le poste des biens médicaux.
Afin de compléter cet examen centré sur le concept de dépense finale (prestations versées), une étude du coût global de la couverture complémentaire a été réalisée. Les aides mises en place pour financer la couverture complémentaire des ménages à bas revenus et pour encourager celle des travailleurs indépendants et des salariés d'entreprise représentent un coût élevé de l'ordre de 35 % par rapport aux prestations remboursées par ce biais. Ce coût résulte à la fois de subventions (CMUC) et de pertes de ressources fiscales et de cotisations.
La Cour a constaté que les informations disponibles pour mener ces analyses étaient limitées tant du point de vue quantitatif que qualitatif, du fait en particulier des données relatives aux assurances complémentaires : d'une part, la fiabilité des comptes nationaux s'en trouve affaiblie, d'autre part aucun modèle de simulation, fondé sur un échantillon de ménages distribué par tranches de revenu, ne comporte en effet les prestations versées par les assurances complémentaires.
II. LES TRANSFERTS DE CHARGE DE 2004 À 2008
La partie I du rapport s'est attachée à décrire l'évolution des parts de financement de chacun des contributeurs à la dépense de soins et de biens médicaux : toutefois ce panorama, fondé sur les comptes nationaux de la santé, enregistre la résultante de multiples facteurs d'évolution au rang desquels figurent les effets des mesures de transferts, sans qu'on puisse les isoler en tant que tels.
Cette seconde partie, également fondée sur une approche macro-économique, se propose d'étudier en détail les transferts de charge intervenus au cours de la période postérieure à la loi du 13 août 2004 : identification des mesures produisant des transferts voulus ou induits, analyse des estimations financières disponibles.
En effet, la réforme de l'assurance maladie a constitué un infléchissement important en la matière : en créant avec les contrats responsables la capacité d'orienter les transferts de charges sur les seuls ménages, le législateur a introduit un dispositif de responsabilisation des assurés, lequel a été complété par l'instauration du parcours de soins coordonné destiné à rationaliser leur recours au système de santé 34 ( * ) . Dans cette optique, les transferts ne sont plus seulement utilisés comme une modalité d'économie des dépenses d'AMO, mais ils sont également supposés servir de levier pour réguler, par la demande, le volume de la consommation de certains biens de santé.
Cette nouvelle approche repose sur l'hypothèse d'une élasticité de la demande de soins à l'augmentation de la charge laissée aux ménages, qu'aucune étude théorique récente et propre au système français ne vient étayer 35 ( * ) . En revanche, plusieurs études mettent en évidence que la couverture complémentaire semble avoir pour effet d'encourager la consommation des soins de ville 36 ( * ) , le coût de la prestation de soins supplémentaire étant ressenti comme indolore par les consommants. La corrélation entre niveau de consommation et couverture complémentaire peut au demeurant être interprétée dans l'autre sens : les personnes estimant avoir un risque santé achètent une couverture complémentaire.
Par ailleurs, depuis 2004, les participations forfaitaires qui se limitaient jusqu'alors au forfait journalier hospitalier (FJH) se sont multipliées, laissées ou non à la charge des ménages : une nouvelle modalité de co-paiement a donc été systématiquement utilisée qui s'ajoute au paiement du ticket modérateur.
A. L'IDENTIFICATION DES PRINCIPAUX TRANSFERTS
Dresser un inventaire des mesures produisant un transfert de charges entre contributeurs constitue en soi un exercice délicat.
Les informations dont la Cour a disposé ont montré que la préoccupation était moins celle des transferts et de leurs effets respectifs sur les AMC et sur les ménages que le bilan des mesures d'économie ou de régulation prises à l'occasion des plans de redressement 37 ( * ) (voir annexe 6). Des mesures qui impactent le montant des dépenses (accélération ou décélération de la croissance des dépenses), mais sont sans effet sur la répartition entre financeurs ont été prises en compte dans ces réponses ; en revanche, certaines mesures structurelles modifiant mécaniquement la répartition du financement ont été ignorées.
Le premier chapitre de la présente partie a pour objet de clarifier cet aspect.
Les transferts par modification des règles de prise en charge
a) Bref rappel des éléments constitutifs de ces règles
Les transferts voulus passent par la modification d'une ou plusieurs règles de prise en charge de la sécurité sociale brièvement rappelées ci-dessous :
- la définition du panier de soins et biens remboursables par l'AMO qui se traduit par une procédure d'inscription (nomenclature ou classification des actes des professionnels de santé, prestations et produits de santé à la LPPR, prestations hospitalières en médecine-chirurgie-obstétrique dans la classification des GHS ...) ;
- la fixation des tarifs sur la base desquels est calculé le remboursement de l'AMO : ces tarifs peuvent s'imposer à la facturation (tarifs opposables) ou être déconnectés des prix facturés qui, eux, sont libres (ce sont alors des tarifs de responsabilité) ;
- l'ampleur et les modalités du co-paiement laissé à la charge des assurés et de leur assurance complémentaire (ou partie de la dépense remboursable non remboursée par l'AMO) : ce co-paiement attaché aux soins et biens remboursables peut être soit proportionnel aux tarifs servant de base au remboursement (TM), soit forfaitaire (participations forfaitaires - PF, telles que le forfait journalier hospitalier FJH, le forfait de 1€ par acte médical et de biologie, la participation forfaitaire de 18 € pour les actes exonérés supérieurs à K50 ou 91 €, diverses participations forfaitaires instaurées en 2008, faussement intitulées franchises médicales) ;
- les modalités d'exonération du co-paiement (selon divers critères tenant au risque, au statut des bénéficiaires de soins ou à la nature des pathologies traitées) qui conduisent à ce que le taux de remboursement constaté de l'AMO soit supérieur au taux de remboursement réglementaire. Les deux motifs d'exonération dont le surcoût net est le plus important sont les ALD et les actes supérieurs à K50 ou 91 € ;
- la désignation du co-payeur instaurée par le biais des contrats responsables à partir de 2004.
|
Les contrats responsables Sur la base de l'article 57 de la LAM qui crée les contrats responsables, le décret du 29 septembre 2005 en a défini les critères dans un cahier des charges. Celui-ci comporte à la fois des interdictions et des obligations de prise en charge que les contrats complémentaires doivent respecter pour bénéficier des incitations fiscales et sociales qui s'y attachent (examinées plus loin dans le chapitre III - III, consacré au coût du transfert de couverture sur les complémentaires santé). Interdictions de prendre en charge : - participation forfaitaire de 1€ par acte médical et de biologie introduite en 2005 - pénalisations pour non respect du parcours de soins coordonné appliquées à partir de 2006 - participations forfaitaires sur les boîtes de médicament, les transports sanitaires hors urgence et les actes d'auxiliaires médicaux définies dans la LFSS 2008. Obligations de prendre en charge : - consultation du médecin traitant : 30 % du tarif opposable - médicaments à 65 % : 30 % au moins du tarif de responsabilité si prescrit par le médecin traitant - analyses médicales : 35 % du tarif de responsabilité si prescrites par le médecin traitant - prestations de prévention : au moins deux prestations à hauteur de 100 % du ticket modérateur parmi les prestations définies dans l'arrêté du 8 juin 2006. |
Les mesures prises au cours de la période sous revue sont nombreuses, complexes et parfois difficiles à cerner. Trois exemples peuvent être cités :
- les transferts résultant de la création du forfait de 18€ sur les actes supérieurs à K50 ou 91€ se décomposent en fait en deux temps : d'une part, réduction le 1 er janvier 2004 du champ d'application de l'exonération de ces actes et des frais y afférents ; d'autre part, mise en place le 1 er septembre 2006 d'une participation forfaitaire de 18 € pour ces actes ;
- les transferts attribués à la modification du taux de remboursement des médicaments s'inscrivent dans une démarche globale qui a démarré en 1999, rappelée en annexe 7 : de 2004 à 2008 sont intervenus les déremboursements des médicaments à 35 % de l'appareil respiratoire (fluidifiants bronchiques et autres expectorants), de l'appareil digestif et du système nerveux central (phytothérapie contre les troubles mineurs du sommeil). Quant aux mesures relatives aux veinotoniques et à 41 autres médicaments, elles sont intervenues en deux temps : d'abord réduction de leur taux de remboursement de 35 % à 15 % en 2006, puis déremboursement le 1 er janvier 2008 ;
- la création simultanée des nouvelles formes de co-paiement, des contrats responsables et du parcours de soins coordonné conduit à un ensemble compliqué, parfois peu cohérent 38 ( * ) , rappelé dans le tableau ci-dessous.
Tableau n° 22
Co-paiement et exonérations
|
Dispositifs |
1 € |
PF 2008 |
18 € |
FJH |
TM hôpital |
Parcours |
|
Bénéficiaires CMUC |
exo |
exo |
exo |
exo |
exo |
|
|
Femmes enceintes de plus de 6 mois |
exo |
exo |
exo |
exo |
exo |
|
|
Femmes enceintes hospitalisées au cours des 4 mois précédant l'accouchement |
exo |
exo |
||||
|
Autres femmes enceintes |
exo |
|||||
|
Patients en ALD |
exo |
exo |
||||
|
AT-MP |
exo |
exo |
exo |
|||
|
Pension d'invalidité (pour les soins en rapport) |
exo |
exo |
||||
|
L115 du code des pensions militaires |
exo |
exo |
exo |
exo |
||
|
Mineurs de 0 à 1 mois hospitalisés |
exo |
exo |
exo |
exo |
exo |
exo |
|
Mineurs de 0 à 16 ans |
exo |
exo |
exo |
|||
|
Mineurs de plus de 16 ans |
exo |
exo |
||||
|
Mineurs allocataires éducation spécialisée |
exo |
|||||
|
Assurés de droit commun |
||||||
|
- dont assurés avec durée d'hospitalisation > 30 jours |
exo |
exo |
||||
|
- dont assurés exonérés au titre du K50 ou 91€ |
exo |
Source Cour
b) Une terminologie parfois approximative
La complexité croissante des règles de prise en charge s'accompagne d'une terminologie parfois hésitante qui crée des confusions fréquentes et nuit à la clarté des enjeux financiers : RAC, co-paiement, ticket modérateur, franchises, taux de remboursement.
Le reste à charge (RAC) définit la part de la dépense totale non remboursée par l'AMO et versée directement par les ménages et les AMC (voir page 7). Toutefois, le terme de RAC est assez souvent utilisé dans des acceptions différentes qui, soit le limitent aux versements directs des ménages hors AMC (c'est le cas de la DREES dans ses commentaires sur les CNS), soit, cas plus fréquent, l'assimilent au seul co-paiement.
Le co-paiement en revanche définit les modalités de participation de l'assuré et de son assurance complémentaire à la seule dépense remboursable (soit 51 % du RAC selon les indications de la DREES vues page 9) : il ne représente donc pas la totalité de la dépense de santé laissée à leur charge, puisque celle-ci comprend également la dépense remboursable mais non présentée au remboursement (9 % du RAC), les dépenses relatives aux soins et biens non remboursables (21% du RAC), enfin les dépenses relatives à la facturation autorisée en sus des tarifs opposables pour les soins et biens remboursables (dépassements des professionnels de santé en sus des honoraires, facturation en sus des tarifs de responsabilité pour les honoraires libres des dentistes en soins prothétiques, pour les produits de la LPPR et les médicaments génériqués).
Le ticket modérateur n'est qu'un des éléments du co-paiement, même s'il en constitue la modalité la plus ancienne et, pour l'instant, la plus répandue. Les participations forfaitaires en sont une autre forme, en voie d'extension depuis 2004 : c'est à tort qu'on les appelle « franchises » puisqu'elles viennent en déduction des remboursements de l'AMO, calculés au premier euro des tarifs opposables.
Les taux de TM ont fait l'objet de nombreuses modifications à partir de 1976 (Plan Barre), en particulier en 1993 avec le plan Veil qui a augmenté de 5 points les taux de TM des actes médicaux et d'auxiliaires médicaux, des analyses de biologie, des médicaments et des transports.
|
Fin 2007, les taux sont les suivants : - 20 % pour les établissements de santé - 30 % pour les honoraires : (sur tarifs conventionnels et, pour les soins prothétiques des dentistes, sur honoraires libres), 50 % pour les honoraires des spécialistes agissant hors parcours de soins coordonné 39 ( * ) ; - de 0 % à 85 % des prix publics pour les médicaments ; - 35 % pour les produits de la LPPR ; - 35 % pour les transports. |
Quant au taux de remboursement de l'AMO, il donnent lieu à trois approches possibles qui sont parfois insuffisamment précisées : d'une part, les taux de remboursement réglementaires, corollaires des taux de TM (par exemple 70 % pour les honoraires) ; d'autre part, les taux de remboursement moyens constatés. Or, ces taux de remboursement moyens constatés peuvent eux-mêmes être calculés en rapportant les remboursements de l'AMO à la dépense totale (taux de prise en charge de l'AMO qui découlent des CNS) ou en rapportant les remboursements de l'AMO à la seule dépense reconnue, c'est à dire remboursable et présentée au remboursement (taux de prise en charge présentés dans les statistiques mensuelles du régime général). Ces deux calculs sont légitimes, mais doivent être indiqués clairement puisqu'ils conduisent à des résultats évidemment très différents.
Tableau n° 23
Taux moyens de remboursement constatés dans les CNS et les statistiques de la CNAMTS
|
Taux constatés |
Toutes prestations |
Honoraires |
Prescriptions |
Etablissements publics |
Etablissements privés * |
|
CNS |
77,0 |
65,7 |
62,2 |
94,2 |
83,9 |
|
CNAMTS |
83,3 |
79,1 |
78,4 |
95,9 |
98,7 |
Source Cour d'après les CNS et les informations figurant dans les statistiques mensuelles de la CNAMTS
* avec honoraires dans les CNS et hors honoraires dans les statistiques de la CNAMTS
Par construction, les taux moyens constatés sont différents des taux réglementaires, puisqu'ils résultent non seulement de l'application de ces derniers, mais aussi de plusieurs autres facteurs qui jouent en sens contraire : ils sont majorés par les exonérations de co-paiement en faveur des assurés et par les paiements de rémunérations forfaitaires que l'AMO finance à 100%, mais ils sont en revanche minorés par les autres formes de co-paiement qui s'ajoutent désormais au TM.
2. Les transferts de financement induits
Les transferts de charge entre financeurs peuvent également être induits par des mesures structurelles, relatives à la logique de financement et de tarification des prestations par l'AMO. Ces mesures sont insuffisamment prises en compte par le ministère et la CNAMTS. La Cour s'est efforcée de les intégrer et de les valoriser autant que possible.
a) Les rémunérations des médecins
(1) L'extension des rémunérations forfaitaires des médecins : un transfert de charges sur l'AMO
Les rémunérations forfaitaires des médecins, financées à 100 % par l'assurance maladie, sont en croissance, en particulier dans le cadre de la permanence des soins et du parcours de soins coordonné 40 ( * ) : c'est en raison de ce transfert induit que la CNAMTS a proposé, parmi les mesures d'économie déclenchées par l'avis du comité d'alerte de septembre 2007, la mise en place d'une contribution de 200 M€ à la charge des AMC, mais celle-ci n'a pas été retenue.
Comme ce mode de paiement constitue l'une des perspectives de changement de la rémunération des médecins généralistes, il conviendrait qu'une véritable réflexion soit menée sur le sujet, en concertation avec les AMC. La répartition du financement ne doit pas se limiter à une question conjoncturelle de montants transférés, mais être repensée en fonction des nouvelles logiques de financement des prestataires et des prestations.
|
Dispositions de la LFSS 2008 La LFSS 2008 propose la mise en place, sur un mode expérimental dans un premier temps, de nouveaux modes de rémunération des professionnels de santé. Cette expérimentation, conçue comme alternative ou complémentaire à la rémunération à l'acte, a pour objectif d'améliorer la qualité et l'efficience des soins rendus aux patients, notamment en privilégiant de nouvelles répartitions des tâches entre les différents professionnels concourant à la prise en charge du même patient. Cette mesure s'inscrit en outre dans l'esprit de la loi du 13 août 2004 en renforçant le parcours de soins coordonné et en lui donnant tout son sens. Les MRS seront en charge de mener les expérimentations avec les professionnels volontaires. Un décret encadrera ces expérimentations. Il prévoira de proposer à des structures de professionnels volontaires soit : - un forfait par patient (capitation) couvrant la rémunération de l'ensemble des soins primaires, hors urgences médicales sur une année pour une équipe de professionnels déterminée. Le montant de la capitation serait calculé sur le nombre moyen d'acte par assuré et modulé en fonction du profil de la patientèle (âge, environnement social, affections de longue durée). Les professionnels pourront continuer à facturer des actes pour les patients non inscrits dans le dispositif et dans le cadre de la permanence des soins ; - des forfaits pour le suivi d'un patient atteint d'une affection de longue durée, couvrant l'ensemble des actes (consultations et actes, hors urgences médicales) pour une période donnée. Ils se substitueraient au paiement à l'acte et pourraient être créés pour les médecins, les infirmiers, les masseurs kinésithérapeutes ou d'autres professionnels de santé. Ils permettront la prise en charge de programmes d'éducation thérapeutique qui devraient également améliorer l'efficacité des soins délivrés. |
(2) Les dépassements d'honoraires : un transfert de charges sur le RAC
Le droit de facturer au-delà des tarifs opposables, reconnu de manière limitée pour les médecins 41 ( * ) et généralisé pour l'ensemble des dentistes, a été instauré pour répondre aux demandes des professionnels de santé en matière de revenu, sans impacter le financement de l'AMO. Ce dispositif a constitué en soi un mécanisme de transfert, puisqu'il a institutionnalisé une dérogation au système de co-paiement rappelé plus haut (remboursement AMO + TM = tarif opposable = tarif facturé) : toutefois, il s'agit d'un transfert potentiel, permanent et non maîtrisé, qui dépend de l'évolution relative des dépassements facturés. Le transfert sur le RAC s'opère en effet dès lors que les dépassements croissent proportionnellement plus que les actes facturés aux tarifs opposables (soit parce que le montant moyen du dépassement par acte augmente, soit parce que la fréquence des actes facturés avec dépassements augmente 42 ( * ) ).
En 2006, les dépassements d'honoraires des médecins et des dentistes représentaient selon la DREES 5,6 Md€ (2,1 Md€ pour les médecins et 3,5 Md€ pour les dentistes), soit 15,6 % du reste à charge ; cependant la répartition du financement des dépassements entre AMC et ménages est en outre fort mal connue en raison du déficit d'informations en matière de prestations versées par les AMC, souligné dans la partie précédente du rapport : le ministère et la CNAMTS évaluent la prise en charge des dépassements des honoraires de médecins par les AMC entre 30 % et 40 %, mais aucune indication n'existe pour les dépassements facturés par les dentistes.
La réforme de 2004 a complexifié le système en introduisant de nouvelles modalités de dépassements des honoraires médicaux, liées au dispositif du parcours de soins coordonné (PSC), à savoir :
- la possibilité donnée aux médecins de secteur 1 de facturer des dépassements plafonnés autorisés (DA) dès lors que les actes (cliniques et techniques) sont réalisés pour un patient hors PSC ; cette pénalité (qui correspond à la facturation d'une CS à 33 € au lieu de 23 €) s'ajoute à l'augmentation du ticket modérateur des actes hors parcours : elle ne doit pas être remboursée par les complémentaires dans le cadre des contrats responsables (LFR 2004) ;
- l'obligation, dans les contrats responsables, de ne pas rembourser en totalité les dépassements des médecins de secteur 2 facturés à l'occasion d'actes hors parcours, mais de défalquer un montant de 8€ (équivalent du montant du DA vu ci-dessus) ;
- la possibilité donnée aux médecins de secteur 2 de s'inscrire dans une « option conventionnelle » qui leur impose un plafonnement des dépassements et leur octroie, en contrepartie, une prise en charge partielle de leurs cotisations par l'assurance maladie.
En revanche, le projet de secteur optionnel consistant à mettre en place un mécanisme de dépassements autorisés plafonnés en secteur 1 et introduit dans le protocole d'août 2004 relatif à la chirurgie, ne s'était pas concrétisé à la clôture de l'enquête.
b) Les réformes touchant le financement des établissements de santé publics
La mise en oeuvre simultanée, dans les établissements de santé publics, de la réforme du cadre budgétaire et de la tarification à l'activité a induit un transfert de charge sur le RAC.
Ce dernier point a été omis dans les réponses adressées à la Cour et, malgré un questionnement supplémentaire, aucune estimation n'a pu être obtenue, alors même que les AMC ont signalé ce facteur de transfert important, lisible au demeurant dans les comptes 2006 de la direction générale de la comptabilité publique (DGCP) qui en fait état.
|
Les raisons du transfert de charge 1° Le mode de calcul de la participation de l'AMO et des assurés sur les tarifs opposables : Les produits issus de l'assurance-maladie constituent la majeure partie des produits d'exploitation des établissements de santé publics ou PSPH. De 1983 à 2004, le budget global encadrait la totalité des recettes et dépenses des établissements : il autorisait ainsi les produits de l'assurance maladie, versés sous forme d'une dotation globale de financement (DGF) ainsi que les autres produits d'exploitation, en particulier les recettes de groupe II qui comprennent les produits du co-paiement en provenance des assurés (FJH et ticket modérateur calculé sur la base des tarifs journaliers de prestations spécifiques à chaque discipline médico-tarifaire - TJP). Dans cette logique de budget autorisé, la DGF servait de variable d'ajustement ex post (au cours de l'exercice n+1) pour couvrir l'ensemble des dépenses encadrées autorisées, en fonction des recettes du groupe II effectivement perçues : en cas de recettes de groupe II inférieures aux prévisions budgétaires, la DGF comblait la différence. La mise en place de la tarification à l'activité et de l'état prévisionnel des recettes et des dépenses par décret du 14 janvier 2005 (EPRD) a bouleversé cette logique : la participation de l'assurance maladie et des assurés est désormais fixée selon des règles similaires aux autres prestations de soins. Ainsi, des tarifs opposables de prestations sont fixés (tarifs des groupes homogènes de séjour - GHS), sur la base desquels se calcule le co-paiement des assurés (20 % de TM) auquel s'ajoute la participation forfaitaire du FJH (16 € en 2007), à charge pour les établissements d'équilibrer leur compte d'exploitation. En effet, avec la mise en place de l'EPRD, les établissements ne font plus l'objet d'un encadrement budgétaire : seules sont désormais régulées les dépenses d'assurance maladie dans le cadre général de l'ONDAM. En l'occurrence, il s'agit là du schéma cible qui ne peut s'appliquer dans les établissements publics ou PSPH faute de facturations individualisées , au contraire des établissements privés anciennement sous OQN où il s'est appliqué immédiatement. Le schéma transitoire mis en place maintient, pour la perception du TM par les établissements, la réglementation antérieure consistant à calculer le TM sur la base des tarifs journaliers de prestations (TJP) : or, ces derniers sont pourtant sans rapport aucun avec les tarifs opposables des GHS sur la base desquels les ARH calculent, en revanche, les versements dus par l'assurance maladie ; en outre, il s'agit de tarifs fixés par chaque établissement qui peut les augmenter, dans des proportions parfois très importantes, avec l'accord de l'ARH. L'application elle-même de ce schéma transitoire a été impossible jusque fin 2006, en l'absence de liaison entre la facturation des séjours à l'assurance maladie sous une forme agrégée et anonymisée et la liquidation effective des séjours individuels (prenant en compte notamment les cas d'exonérations dus à la prestation ou à la situation de l'assuré). Le taux de participation effective de l'assurance maladie et des assurés ne pouvant pas être calculé dans ces conditions, il a été nécessaire de trouver un succédané pour calculer les versements dus par l'AMO : un taux de contribution de l'AMO a été calculé par établissement et par discipline, constaté ex post en calculant le ratio dépenses encadrées - recettes de groupe II / dépenses encadrées. Ce taux, appelé taux de conversion et appliqué en 2005 et en 2006 a été calculé sur la base des retraitements comptables de l'exercice 2003 actualisés du taux de croissance prévu dans l'ONDAM pour 2004. Comme le taux de croissance réel de 2004 s'est avéré supérieur, le taux calculé était insuffisant par rapport à la réalité : il a privé les établissements d'une partie de leurs recettes en provenance de l'assurance maladie (au total environ 360 M€ pour l'ensemble des établissements, soit en moyenne 0,8 point du taux de remboursement de l'assurance maladie). Pour faire face à cette situation particulière et supposée conjoncturelle, les établissements ont cherché à compenser le manque à gagner en augmentant, avec l'autorisation des ARH, leurs TJP en fin d'exercice 2005, puisque ces tarifs artificiels sont déconnectés des tarifs opposables des GHS et sont en conséquence devenus une variable d'ajustement possible à la main des établissements. Toute situation déficitaire peut d'ailleurs donner lieu à un ajustement des recettes par l'augmentation des TJP et conséquemment du TM, tant que la facturation individuelle ne permettra pas de calculer les TM sur les tarifs opposables réels, c'est-à-dire ceux des GHS qui s'imposent aux établissements. 2 ° La T2A rend nécessaire une réflexion sur le co-paiement dans les établissements de santé La T2A comporte en réalité plusieurs modes de financement et pas seulement les tarifs des GHS. Ainsi, les dépenses de certains produits facturables en sus des tarifs de GHS sont prises en charge à 100% par l'assurance maladie (DMI-MO - dispositifs médicaux implantables de la LPPR et médicaments onéreux inscrits sur une liste particulière). Si la structure des prestations se déforme au profit de cette catégorie, un transfert de charge s'opère mécaniquement sur l'AMO et vice versa. En revanche, les MIGAC et les forfaits annuels de financement (urgences, greffes) n'ont pas été financés à 100 % par l'assurance maladie, contrairement aux préconisations du Conseil de l'hospitalisation : le passage du système de la dotation globale à la T2A devant être réalisé à enveloppe constante, le fait de laisser à la charge entière de l'AMO non seulement les DMI-MO, mais aussi les MIGAC et les forfaits annuels, aurait contraint à majorer de manière importante le taux officiel de TM (80 %) sur le reste des prestations tarifées. En outre cette solution comportait un risque très fort de transfert induit à court terme, la part des MIGAC étant appelée à connaître une croissance bien supérieure à celle des financements inclus dans la T2A proprement dite (en 2006, par exemple, les prestations de soins ont augmenté en valeur de 1,5% environ et l'enveloppe des MIGAC de 12% environ). En tout état de cause, le passage à un régime normal de calcul de la participation de l'assuré à l'hôpital, consistant à appliquer le TM sur les tarifs opposables des GHS, contraindra à revoir le co-paiement actuel dans les établissements de santé, tout en garantissant des recettes équivalentes aux hôpitaux, toutes choses égales par ailleurs. |
B. L'ESTIMATION FINANCIÈRE DES TRANSFERTS DE CHARGE
Il s'agit d'estimations ayant pour objet de valoriser, en année pleine, les montants théoriques transférés entre les trois contributeurs AMO, AMC et ménages, toutes choses égales par ailleurs.
Précisions de méthode
a) Les montants d'économies pour l'AMO
Certains montants d'économies pour l'AMO indiqués à la Cour ont parfois été révisés par rapport aux estimations initiales qui accompagnaient le plan financier triennal de la LAM pour tenir compte de constats postérieurs. C'est le cas de la participation de 1€ par acte médical et de biologie qui a été indiquée pour 300 M€ contre 700 M€ dans l'annexe de la LAM (voir annexe). Il en est de même de la mesure portant sur le renforcement de l'échéancier bizone, initialement estimée à 450 M€, revue à 213 M€.
A ces exceptions près, les montants indiqués ne prennent pas en compte les éléments qui, dans la mise en oeuvre, ont pu majorer ou minorer les effets attendus et résultent d'un raisonnement toutes choses égales par ailleurs. Si les transferts sur les ménages réduisent la consommation par exemple, ce qui est le but recherché, il n'en est pas tenu compte à ce stade des estimations.
Cette valorisation ex ante des montants économisés par l'AMO est parfois réalisée selon une méthode plus rustique que robuste : ainsi, l'augmentation du forfait journalier hospitalier de 1€ par an sur trois ans a été estimée en 2004 à 100 M€ par an (sur la base d'un montant total de FJH qui était à l'époque de 1,5 Md€) et a été reportée pour le même montant sur les trois années du plan 43 ( * ) .
Certaines mesures imposent un exercice de simulation plus sophistiqué, nécessitant un détour par la consommation effective des individus 44 ( * ) : les participations forfaitaires (PF) instaurées en 2008 en sont un bon exemple, en raison notamment de leur diversification par type de prestations, du jeu des plafonds annuels et journaliers, enfin des exonérations qui s'y attachent. En effet, toute forme de plafond suppose qu'on travaille non plus sur des montants globaux de dépenses remboursées, mais sur la consommation effective des individus pour connaître le nombre de personnes susceptibles d'atteindre le plafond au-delà duquel la PF n'est plus due 45 ( * ) .
b) La répartition entre AMC et ménages
Les informations du ministère ne comportaient pas de répartition des montants transférés entre les AMC et les ménages. Quant à la CNAMTS, elle a utilisé des clefs de répartition pour cerner l'impact de diverses dispositions sur les AMC dans une perspective différente, consistant à calculer les gains et les pertes respectifs de l'AMO et des AMC découlant des principales mesures prises depuis 2004 (maîtrise médicalisée, plan médicaments, revalorisations tarifaires, CCAM etc.). Ces clefs de répartition ont cependant été présentées par la CNAMTS comme des hypothèses non étayées sur des études.
La seule précision apportée aux transferts sur les ménages par la CNAMTS est que leurs versements directs ont augmenté sous l'effet des déremboursements de médicaments et sous l'effet des « franchises » (c'est-à-dire des diverses participations forfaitaires non prises en charge par les AMC du fait des contrats responsables, y compris celles de 2008) : ces nouvelles formes de co-paiement forfaitaire représenteraient à elles seules un transfert de 1,4 Md€ sur les ménages au cours de la période.
Les hypothèses en matière de répartition des transferts entre couverture complémentaire et ménages figurent dans l'encadré ci-dessous.
|
Hypothèses de répartition entre couverture complémentaire et ménages - lorsqu'il s'agit d'une mesure de déremboursement (médicaments), le transfert est réalisé sur les ménages en totalité ; - lorsqu'il s'agit d'une mesure de responsabilisation (participations financières ou relèvement du TM pour les actes hors parcours de soins), mise en oeuvre par le biais des contrats responsables, le transfert est également imputé en totalité aux ménages : d'une part, on considère que les contrats responsables ont été appliqués 46 ( * ) , d'autre part, le montant d'économie AMO tient déjà compte des cas d'exonération ; - lorsqu'il s'agit d'une diminution de la prise en charge AMO par augmentation du TM ou d'une participation forfaire prise en charge par les AMC (FJH ou 18€), il faut tenir compte du fait que la population se répartit en trois catégories : la population ne bénéficiant d'aucune couverture complémentaire (environ 8 % de la population selon l'enquête ESPS), la population bénéficiant de la CMUC (4 815 000 personnes, soit 7 % de la population), le reste bénéficiant d'une assurance complémentaire (soit 85 % de la population). La répartition du transfert entre ménages et couverture complémentaire totale, pour ce type de mesures, s'établit donc selon le ratio 8 / 92 47 ( * ) . Dans cette approche, la totalité du co-paiement a été considérée comme prise en charge par la couverture complémentaire, même si, dans la pratique, la chose s'est un peu compliquée pour le passage du taux de remboursement de certains médicaments de 35 % à 15 %, les mutuelles ayant fait connaître leur souhait de ne plus rembourser le TM. |
2. Le chiffrage
L'ensemble des chiffrages est présenté dans le tableau récapitulatif ci-dessous. Les mesures, dont certaines se sont étalées sur plusieurs années, sont classées par nature, les dates d'application théorique étant indiquées dans la colonne grisée. Un sous-total des montants en cause par sous-période est ensuite indiqué, afin de permettre un rapprochement avec les CNS (voir chapitre III - I).
Tableau n° 24
Estimation financière en année pleine des transferts attendus
En M€
|
Montants d'économies pour l'AMO |
Montants transférés entre financeurs |
|||||
|
Années théoriques d'application de la mesure |
DSS |
Cour |
AMO |
Couverture complémentaire AMC + CMUC |
Ménages |
|
|
Participations forfaitaires |
||||||
|
FJH |
-100 % |
+ 92 % |
+ 8 % |
|||
|
10,67€ à 13€ (décembre 2003) |
2004 |
140 |
- 140 |
+ 129 |
+ 11 |
|
|
FJH psy créé 9€ |
||||||
|
+ 1€ chaque année du plan |
2005,2006, 2007 |
300 |
-300 |
+ 276 |
+ 24 |
|
|
PF 18€ sur actes > 91€ (septembre 2006) |
-100 % |
+ 92 % |
+ 8 % |
|||
|
2007 |
105 |
- 105 |
+ 97 |
+ 8 |
||
|
En ville, différé |
2008 |
40 |
- 40 |
+ 37 |
+ 3 |
|
|
PF plafonnée à 50€ par an |
-100 % |
+ 0 |
+ 100 % |
|||
|
1€ par acte médical, radiologie, biologie avec plafond 1€ par jour |
2005 |
430 |
-430 |
+ 430 |
||
|
Hausse du plafond à 4€ par jour (août 2007) |
2007 |
150 |
- 150 |
+ 150 |
||
|
PF plafonnée à 50€ par an |
2008 |
-100 % |
+ 0 |
+ 100 % |
||
|
0,50 € par boîte de médicament et actes paramédical 2 € par transport non urgent Plafonds par jour : 2€ pour actes paramédicaux, 4 € pour transport |
850 |
800 |
-800 |
+ 800 |
||
|
Parcours de soins coordonné |
-100 % |
+ 0 |
+ 100 % |
|||
|
TM + 10% |
2006 |
150 |
-150 |
+ 150 |
||
|
TM + 20% (août 2007) |
2007 |
150 |
-150 |
+ 150 |
||
|
DA |
2006 |
+ 25 * |
||||
|
Médicaments |
||||||
|
Déremboursement avec perte de rendement de 10% dû aux reports de prescription (40-0 en taux constaté) |
2006 |
270 |
- 270 |
- 373 * |
+ 643 * |
|
|
Baisse de taux veinotoniques 35-15 (40-20 en taux constaté) avec baisse de prix de 15 % |
2006 |
155 |
132 |
- 132 |
+ 121 |
+11 |
|
Veinotoniques déremboursés (20-0 en taux constaté) Baisse de 20 % de la consommation |
2008 |
75 |
106 |
- 106 |
- 422 |
+ 528 |
|
Baisse de taux 35-15 (40-20 en taux constaté) de 41 autres médicaments |
2007 |
20 |
- 20 |
+ 18 |
+ 2 |
|
|
Déremboursement de 41 autres médicaments à 15 % (20-0) |
2008 |
15 |
- 15 |
- 77 |
+ 92 |
|
|
Mesures relatives aux ALD |
-100 % |
+ 92 % |
+ 8 % |
|||
|
Ordonnancier bizone |
2005 2006-2007 |
213 |
- 213 |
+ 196 |
+ 17 |
|
|
Médicaments à 35 % non exonérés en ALD / maîtrise médicalisée |
2008 |
170 |
- 170 |
+ 156 |
+ 14 |
|
|
Transferts induits |
||||||
|
T2A |
2004 - 2006 |
-100 % |
+ 92 % |
+ 8 % |
||
|
250 |
- 250 |
+ 230 |
+ 20 |
|||
|
Rémunérations forfaitaires des médecins |
2004 - 2007 |
+ 100 % |
- 100 % |
0 |
||
|
+ 157 |
-157 |
|||||
|
Total |
- 3 284 |
+ 231 |
+3 078 |
|||
Source : données rassemblées et traitées par la Cour
Répartition sur deux périodes
|
2004 - 2006 |
- 1 584 |
- 63 |
+ 1 313 |
|||
|
2007 -2008 |
- 1 700 |
+ 294 |
+ 1 765 |
|||
|
Total |
- 3 284 |
+ 231 |
+3 078 |
|
Quelques précisions sur le tableau La colonne Cour signale les montants retenus dans la présente estimation, lorsqu'ils sont différents de ceux produits par la DSS. 800 M€ : estimation de la CNAMTS réalisée sur l'échantillon EPIB 132 M€ : estimation prenant en compte la baisse de prix concomitante de 15 % 106 M€ : estimation prenant en compte la baisse de consommation de 20 % intervenue entre-temps 250 M€ : estimation réalisée à partir des données du HCAAM et des comptes des hôpitaux 2006 (DGCP) La somme des dépenses transférées sur le RAC (AMC + ménages, égale à 3 309 M€) est supérieure aux économies de l'AMO de 25 M€ (3284 M€) : cet écart minime correspond à la charge supplémentaire des ménages liée au paiement des dépassements autorisés aux spécialistes de secteur 1 hors parcours de soins coordonné qui ne vient pas en diminution des dépenses d'AMO, mais constitue un supplément de revenu pour les professionnels (Cf. supra les dispositions nouvelles en matière de dépassements). * + 25 M€ : ce montant devrait être actualisé au vu de données plus récentes * - 373 M€ : les OC prenaient en charge 60 % en taux constaté pour 92% de la population (270 / 0,40 * 0,60*0,92). * + 643 M€ : 92 % des ménages ne payaient rien et 8% payaient le TM à 60 % : après mesure, 100% paient la part antérieurement remboursée par l'AMO (40%) et 92% paient la part remboursée antérieurement par les OC. |
3. Les principaux constats
Les transferts identifiés, faisant suite aux mesures précitées mises en place depuis 2004, représentent un montant total significatif, de l'ordre de 3,3 Md€ : du point de vue des économies pour l'AMO produites par ces transferts, elles concernent respectivement l'hôpital pour 800 M€ (y compris les effets induits de la réforme du financement des établissements publics et PSPH, EPRD + T2A), les médicaments 1 650 M€ (y compris les mesures spécifiques aux ALD et la nouvelle participation forfaitaire de 50 centimes par boîte), enfin les soins ambulatoires pour 850 M€ avec principalement les participations forfaitaires sur les actes et les pénalités du parcours de soins coordonné. Cette répartition relativise l'affirmation selon laquelle ces transferts n'auraient pour objet que les produits de confort.
Quant aux acteurs qui voient leur contribution augmentée, il s'agit principalement d'un transfert de l'AMO sur les ménages, la charge supplémentaire de la couverture complémentaire étant relativement mineure : cette répartition est liée à l'application des contrats responsables par les assureurs complémentaires.
En ce qui concerne les ménages, les deux tiers des transferts sont imputables aux biens médicaux (y/c le médicament), un tiers aux soins ambulatoires : ils sont quasiment inexistants sur les dépenses hospitalières. A l'inverse, en ce qui concerne les AMC, la faible augmentation globale de leur charge résulte de deux mouvements contraires : plus de 700 M€ sur les dépenses hospitalières, compensés en partie par une diminution de l'ordre de 400 M€ sur les médicaments, auxquels s'ajoute une faible diminution sur le secteur des soins ambulatoires (surtout liée à l'hypothèse retenue par la Cour qui conduit à valoriser à 157 M€ le transfert de charges résultant de la montée des rémunérations forfaitaires des médecins, toutes choses égales par ailleurs).
Au vu des dates théoriques d'application qui figurent dans la colonne grisée du tableau, on constate en outre que les mesures de transferts se sont amplifiées sur les deux exercices 2007 et 2008, puisqu'elles représentent à elles seules plus de la moitié des transferts étalés sur 5 ans : les participations financières de 2008 représentent la cause principale de cette amplification (800 M€).
C. LE SUIVI ET L'ÉVALUATION DES MESURES DE TRANSFERT
Malgré des progrès dans la connaissance, le suivi des transferts de charge entre contributeurs ne fait pas l'objet d'un suivi systématique : ce suivi est d'ailleurs en soi difficile compte tenu d'une part de la complexité croissante des dispositifs adoptés en matière de responsabilisation des assurés, d'autre part de leur forte interactivité.
Ces mesures ont donné lieu, de ce fait, à un certain nombre d'affirmations parfois contradictoires qu'il semble nécessaire de pouvoir confirmer ou expliciter :
- ainsi, les transferts financiers sur les ménages sont réputés être inférieurs aux estimations théoriques, en raison de la baisse de consommation en volume qu'ils ont entraînée effectivement, ce qui tendrait à minorer le poids de la charge financière réellement transférée sur les assurés ;
- à l'inverse, ces mesures n'auraient eu qu'un impact très limité du moins jusqu'à la fin de 2006, selon le commentaire sur les comptes nationaux de la santé de 2006 introduit dans l'annexe 7 du PLFSS 2008 :
« (...) À l'inverse les mesures de limitation de la prise en charge n'ont eu qu'un impact très limité : création du secteur avec droit à dépassement, baisse ou suppression de la prise en charge de certains médicaments, révision des règles de prise en charge des soins liés aux actes techniques lourds, participation forfaitaire de 1€, parcours de soins. »
Face à de telles incertitudes, la Cour a souhaité mobiliser sur ce sujet les informations disponibles, même si elles sont parcellaires :
- en confrontant l'estimation théorique des transferts et les constats des CNS sur la période 2004-2006 ;
- en observant les effets à moyen terme sur la consommation de quelques mesures importantes, relatives au médicament et au parcours de soins coordonné.
Une articulation problématique entre estimations théoriques et constats des CNS (2004-2006)
Il a paru utile de rapprocher les transferts de charge théoriques étudiés ci-dessus et les constats relevés dans les CNS : ce rapprochement n'est malheureusement possible que pour les mesures supposées s'appliquer au cours des exercices 2004, 2005 et 2006 puisque les CNS s'arrêtent à cet exercice.
Ce rapprochement peut permettre d'évaluer, en premier lieu, la pertinence des estimations théoriques, qui garantissent les plans de redressement financiers de la sécurité sociale : non seulement la fiabilité des calculs, mais surtout l'effectivité des mesures. Il peut surtout permettre de préciser l'analyse actuellement prégnante selon laquelle les déports organisés en direction des ménages sont en quelque sorte absorbés par d'autres phénomènes, notamment par la hausse concomitante des bénéficiaires d'ALD.
Cette analyse constitue en effet depuis 2007 l'élément central de la réflexion sur l'évolution des dépenses de maladie, en particulier depuis l'article paru en avril 2007 dans la revue Droit social « En finir avec les ALD : plafonner le reste à charge » 48 ( * ) , suivi en juillet 2007 du rapport annuel du HCAAM et du travail de la CNAMTS « Projection de dépenses pour la période 2007-2015 », enfin du rapport de mission Briet - Fragonard sur le bouclier sanitaire de septembre 2007.
a) Le rapprochement des montants
Les transferts théoriques relatifs aux mesures applicables en 2004, 2005 et 2006
Le rythme de montée en charge effective des mesures est variable et difficile à cerner et certaines d'entre elles sont étalées sur plusieurs exercices : l'exercice consistant à isoler des montants de transferts à l'intérieur de la période (en l'occurrence de 2004 à 2006) est donc assez hasardeux. En outre, la succession de deux types de mesures sur les médicaments veinotoniques et 41 autres médicaments à SMR insuffisant complique la tâche, d'autant qu'est mal connue la couverture assurée par les AMC au cours de la première phase (remboursement de 35% passé à 15 %).
Les mesures théoriquement mises en oeuvre entre 2004 et 2006 génèrent des transferts de l'AMO vers le RAC qui ont été estimés plus haut à 1584 M€.
Tableau n° 25
Rappel : montants estimés des transferts sur les trois exercices
En M€
|
AMO |
Couverture complémentaire |
Ménages |
|
|
- 1 584 |
- 63 |
+ 1 313 |
NB : en toute rigueur, il convient d'introduire une liaison entre la couverture complémentaire totale (AMC + CMUC), prise en compte dans le chiffrage théorique des transferts, et la couverture produite par les seules AMC (hors CMUC) : ces dernières génèrent un montant de dépenses égal à 92 % de la couverture complémentaire totale. Aussi, le transfert théorique sur les AMC, à rapprocher du constat des CNS, est-il de - 58 M€ (- 63 M€ x 92 %).
Les constats des CNS
Les divers effets de structure intervenus au cours des trois exercices conduisaient à une évolution des parts de financement, calculée dans la partie I (page 19).
Tableau n° 26
Evolution des participations due aux effets de structure sur les trois exercices
En M€
|
AMO |
AMC |
Ménages |
|
|
Ensemble des effets de structure |
- 549 |
+ 520 |
+ 52 |
b) Des écarts problématiques
Concernant l'AMO
Le rapprochement montre que, dans les faits, la diminution de la contribution de l'AMO est inférieure d'environ 1 Md€ à celle que devaient produire les mesures de transferts applicables au cours de cette période . Outre que l'application des mesures (retard, perte de rendement par report de prescriptions etc.) peut expliquer une partie de cet écart, ce décalage met en évidence une probable augmentation concomitante du taux moyen de l'AMO qui neutraliserait à hauteur des 2/3 les effets des mesures destinées à diminuer sa participation à la CSBM (1 Md€ sur 1,5 Md€). La part de l'AMO aurait dû baisser de plus d'un point alors qu'elle n'a diminué que de 0,35 point : toutes choses égales par ailleurs, elle aurait dû être de 76,30 % de la CSBM à la fin de 2006 (niveau inférieur à celui de 1996), alors qu'elle était en réalité de 77,02 %.
Quelques éléments complémentaires sont apportés plus loin (C) sur les facteurs possibles d'explication souvent évoqués, au rang desquels figurent l'exonération des ALD et la croissance du taux de remboursement moyen des médicaments. Ce phénomène de compensation constitue donc l'une des caractéristiques des transferts de charge mis en oeuvre : globalement, en raisonnant sur les ménages pris dans leur ensemble, sans tenir compte de la diversité de leurs besoins et de leur consommation, on peut dire que le transfert net sur les assurés est effectivement moins important que ne le suggère le chiffrage théorique des mesures de transferts. Toutefois, cette approche macro-économique masque un second phénomène tout aussi important : ce ne sont pas les mêmes patients qui gagnent et qui perdent. Les transferts participent en réalité à une redistribution entre assurés.
(1) Concernant la répartition entre AMC et ménages
Les parts respectives des AMC et des ménages évoluent de manière totalement différente dans les deux séries : alors que la charge finale des ménages devait augmenter de 1,3 Md€ sous l'effet des mesures de responsabilisation, elle a été peu modifiée dans les CNS (+ 52 M€). A contrario, la part des AMC s'est alourdie d'environ 500 M€ dans les CNS, alors que les mesures, en particulier en raison des contrats responsables, ne devaient les concerner qu'à la marge (-58 M€).
Tout se passe comme si le transfert de financement organisé en direction des ménages avait été pris en charge par les complémentaires : les contrats responsables n'auraient pas été appliqués au cours de cette période de démarrage, mais aucun élément d'information sur les conditions réelles de mise en oeuvre des contrats responsables ne permet de confirmer ou d'infirmer cette hypothèse.
Ces quelques éléments conduisent à s'interroger sur la portée réelle des commentaires qui ont accompagné le PLFSS 2008 (annexe 7) :
« La part dans le financement de la consommation de soins et de biens médicaux prise en charge par la sécurité sociale et l'État est restée stable depuis le début des années 80 à hauteur de 78 %. Cette part croît de manière structurelle via l'augmentation du nombre d'assurés qui bénéficient d'une exonération du ticket modérateur et par la déformation de la structure de consommation vers des soins et biens médicaux mieux remboursés 49 ( * ) . À l'inverse les mesures de limitation de la prise en charge n'ont eu qu'un impact très limité : création du secteur avec droit à dépassement, baisse ou suppression de la prise en charge de certains médicaments, révision des règles de prise en charge des soins liés aux actes techniques lourds, participation forfaitaire de 1€, parcours de soins. »
Ces commentaires qui soulignent le faible impact des mesures de transferts prises depuis 2004 sont peut-être prématurés : il semble en effet probable qu'à la fin de 2006, elles n'aient pas encore produit leur plein effet.
Les mesures prises ensuite, en 2007 et 2008, ont en outre amplifié le mouvement de transfert en direction des ménages, comme on l'a vu plus haut. En conséquence, les scénarios actuels de réforme qui incluent dans leur analyse la faiblesse actuelle de la dépense laissée à la charge directe des ménages (dépense finale des ménages / population = 212 € par personne pour 387 € laissés à la charge des AMC) doivent tenir compte du caractère éventuellement obsolète de ces données.
c) Neutralisation partielle des effets des transferts : éléments d'explication
Au cours des trois exercices 2004-2005-2006, la diminution théorique d'environ 1,6 Md€ des dépenses d'AMO s'est réduite à environ 550 M€ : ainsi, les économies ont été en quelque sorte neutralisées à hauteur de 1 Md€ par des transferts de sens inverse . Pour expliquer ce phénomène d'augmentation concomitante du taux moyen de remboursement de l'AMO, la croissance des exonérations en ALD et du taux de remboursement moyen des médicaments est le plus souvent évoquée.
(1) L'effet ALD sur la répartition des financements
Dans cette optique, certains chiffres relatifs aux ALD sont rappelés ci-dessous, l'objectif étant d'isoler les facteurs qui ont un impact sur la répartition des financements.
Ces facteurs sont uniquement de deux ordres :
- l'augmentation du stock d'ALD donnant lieu à exonération ;
- le surcoût net pour l'AMO dû à l'exonération proprement dite (remboursement à 100 % versus remboursement au taux moyen des assurés non ALD).
Le surcoût net total des ALD pour l'AMO résulte du produit de ces deux facteurs.
Sur la période considérée (2006/2003), ils se présentent comme suit.
- L'augmentation du stock d'ALD déclarées :
L'augmentation du nombre d'ALD déclarées ne doit pas être confondue avec le chiffre souvent avancé du nombre de nouveaux cas d'ALD déclarées (stock # flux entrant).
Tableau n° 27
Evolution du nombre d'ALD déclarées (régime général)
|
Population Régime général |
Nouveaux cas |
Stock |
|
|
1996 |
48 855 331 |
645 654 |
5 044 638 |
|
1997 |
49 361 123 |
664 822 |
5 044 556 |
|
1998 |
49 787 254 |
719 515 |
5 399 536 |
|
1999 |
50 464 740 |
720 403 |
5 626 450 |
|
2000 |
50 850 648 |
830 718 |
5 812 409 |
|
2001 |
51 354 110 |
868 665 |
6 095 069 |
|
2002 |
52 410 457 |
896 302 |
6 581 341 |
|
2003 |
53 218 418 |
947 771 |
6 930 424 |
|
2004 |
53 915 457 |
951 058 |
7 239 116 |
|
2005 |
54 972 126 |
963 491 |
7 574 421 |
|
2006 |
55 629 027 |
1 018 648 |
7 686 890 |
Cour d'après source CNAMTS
A partir de 2004 et sur les exercices suivants, le stock a augmenté de + 756 466, soit une croissance annuelle moyenne de + 3,5 %, inférieure à la croissance moyenne observée sur la période 1996-2006 (+ 4,3 %).
|
TCAM % |
Population totale RG |
Nouveaux cas d'ALD |
Stock |
|
2006/1996 |
+ 1,26 |
+ 5,33 |
+ 4,30 |
|
2006/2003 |
+ 1,94 |
+ 2,45 |
+ 3,51 |
Cour d'après source CNAMTS
Il est d'ailleurs intéressant de constater que le taux de croissance annuel moyen a ralenti sur la dernière période, tant en ce qui concerne le stock que les flux entrants, alors que dans le même temps, la population couverte par le régime général connaissait une tendance inverse.
Par ailleurs, cette augmentation moyenne de 5,3 % des flux entrants recouvre en réalité une évolution en dents de scie. Sur la période 1996 - 2006, le graphique ci-dessous montre cinq pics qui s'expliquent dans chacun des cas par des décisions réglementaires : celles-ci ont modifié le rythme habituel et ont augmenté le nombre des bénéficiaires d'ALD.
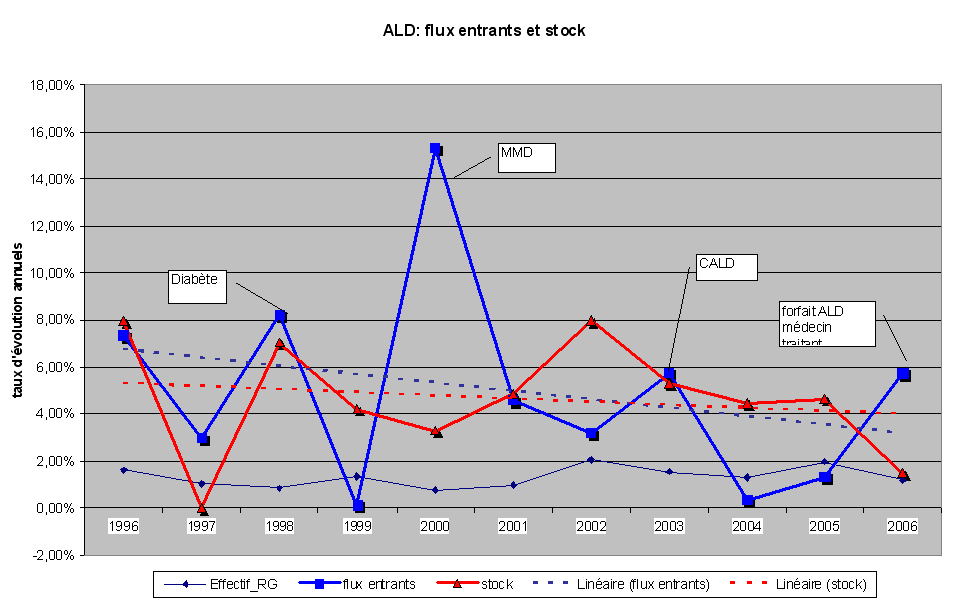
Source Cour des comptes d'après les données de la CNAMTS
MMD : majoration de maintien à domicile
Ces données sont issues de l'échantillon EPAS : elles sont également utilisées par la CNAMTS dans son étude prospective 2015 parue en juillet 2007 et présentées (pour les flux entrants seulement) sur le site Internet AMELI à l'automne 2007.
Dans ces évolutions, un phénomène a également été souligné par la CNAMTS : le nombre d'ALD par assuré augmenterait (il est actuellement d'environ 1,2) : Cet élément, non quantifié, tend plutôt à limiter les conséquences de l'augmentation du stock d'ALD enregistrées sur le surcoût de l'exonération.
Cette analyse atténue quelque peu la vision alarmiste présentée en annexe 7 du PLFSS 2008 qui voit, dans la croissance des effectifs d'ALD depuis 15 ans, le facteur essentiel expliquant la croissance de la dépense consacrée aux ALD.
« Les Affections Longue Durée (ALD) représentent aujourd'hui près de 8 millions de patients et 14 % des assurés. En 2004, le montant tous régimes des dépenses de soins consacrées aux patients en ALD atteignait pas loin de 56 milliards d'euros. Au total, ces dépenses représentent 60 % des remboursements d'assurance maladie, alors qu'elles n'étaient que de 50 % il y a 15 ans (...).Ainsi, ces dépenses augmentent vite et leur dynamisme accentue encore plus leurs poids dans l'ensemble des remboursements. La consommation moyenne d'un assuré en ALD est 7 fois supérieure à celle des autres assurés mais 4 à 5 fois supérieure à âge égal, en tenant compte de leur moyenne d'âge plus élevée (61 ans pour les patients en ALD, et 37 ans pour les non ALD). Elles ont progressé en euros constants de pratiquement 7 % depuis 10 ans.
Cette augmentation résulte plus d'une progression des effectifs + 6 % en moyenne par an que de l'accroissement du coût moyen de leurs soins + 1 % par an. Les plus fortes contributions à la croissance des effectifs en ALD sont le cancer, le diabète, les affections psychiatriques, les maladies cardio-vasculaires, les affections neurologiques et les maladies hépatiques. Les facteurs explicatifs de l'augmentation nette des effectifs des personnes en ALD sont multiples : augmentation du nombre de nouveaux cas grâce à des dépistages plus précoces, augmentation de la propension à demander l'exonération, modifications réglementaires, vieillissement de la population et allongement de la durée de vie des personnes en ALD. »
- Le surcoût net de l'exonération
Le surcoût net de l'exonération ne doit pas être confondu avec les autres facteurs qui alourdissent la dépense totale consacrée aux ALD, en l'occurrence la croissance du coût moyen de leur traitement.
Cette remarque serait erronée s'il était démontré que l'exonération en elle-même entraîne une augmentation de la consommation pour une même affection traitée, mais tel ne semble pas être le cas 50 ( * ) .
Le surcoût des ALD (exonération versus taux moyen de prise en charge des assurés non ALD) est estimé par la CNAMTS à 7,7 Md€ en 2006 (dépenses du régime général), soit 10 % des dépenses remboursées à ces personnes : le surcoût de l'exonération par bénéficiaire est donc de l'ordre de 1000 € sur une dépense qui lui est remboursée par l'AMO de 10 000 €.
Comme le stock d'ALD du régime général a augmenté de + 756 466 au cours des trois exercices 2004, 2005 et 2006, l'augmentation du surcoût lié aux ALD a représenté une dépense supplémentaire pour l'AMO d'environ 760 M€ en régime général et de 864 M€ tous régimes (le régime général couvre 88 % de la population française, à savoir 56,56 millions de personnes sur 63,2 millions).
La croissance totale des dépenses d'AMO dans la CSBM ayant représenté 13 905 M€ au cours de la même période, les effets de l'exonération liée aux ALD en expliqueraient 6,2 %. En termes de répartition des financements, ce montant expliquerait en grande partie la minoration des économies d'AMO attendues des mesures de transferts, estimé plus haut par la Cour à 1 Md€ : les assurances complémentaires en seraient les principales bénéficiaires.
Ce constat établi en montant sur une période définie se traduit sur la durée par un différentiel de croissance entre les dépenses d'AMO et d'AMC qui contribue de facto à modifier les contributions au bénéfice des complémentaires. Les assurés devraient en être indirectement les bénéficiaires par le biais des cotisations qui leur sont demandées, lesquelles sont supposées intégrer les facteurs de croissance et de décroissance.
Il convient, pour terminer, de rappeler que les ALD ont fait l'objet de mesures spécifiques au cours des dernières années :
- l'ordonnancier bizone
- la non exonération des médicaments à 35 % à partir de 2008
Par ailleurs, les participations forfaitaires impactent davantage les assurés en ALD, leur consommation de soins étant supérieure à la moyenne. Les estimations réalisées par la CNAMTS pour les participations forfaitaires de 2008 donnent la mesure de cet impact : 60 % des patients en ALD seraient au plafond de 50 €, alors que 11 % seulement de la population totale se trouveraient dans ce cas.
|
Rendement tous régimes: 800 millions |
||||
|
Forfait total sur l'année |
Pourcentage chez les consommateurs de médicaments |
Pourcentage sur la population totale |
Age moyen des consommants |
Taux de personnes en ALD 30,31,32 chez consommants |
|
0 € |
- |
40% |
- |
- |
|
1 à 9€ |
40% |
24% |
40 |
4% |
|
10 à 19€ |
19% |
12% |
45 |
9% |
|
20 à 29€ |
10% |
6% |
52 |
18% |
|
30 à 39€ |
7% |
4% |
57 |
28% |
|
40 à 49€ |
5% |
3% |
60 |
38% |
|
Plafond: 50€ |
19% |
11% |
66 |
60% |
Source CNAMTS
(2) Taux de remboursement des médicaments et transferts de charges
La consommation peut se déplacer vers des prestations plus chères (effet de structure prix) et/ ou vers des prestations mieux remboursées (effet de structure taux de remboursement). Tel est le cas des médicaments : dans une analyse relative aux facteurs de croissance de l'exercice 2006, la CNAMTS indique un déplacement significatif de la prescription des médicaments remboursés à 35% vers les médicaments remboursés à 65 %.
Sur la base des chiffres mentionnés, la Cour évalue cet effet à 300 M€, lequel constituerait donc un transfert très important en direction de l'AMO pour cette seule année. Il serait très utile qu'une telle analyse puisse être présentée par la CNAMTS sur ce sujet, sur une période suffisamment longue pour être significative, en isolant avec précision les deux effets de structure mentionnés supra.
Les quelques éléments apportés ici pour préciser l'ampleur et la place respective des effets qui neutralisent en grande partie les mesures de transfert sont tout à fait insuffisants : il serait nécessaire, en particulier, que la CNAMTS produise régulièrement un état des dépenses liées aux différents motifs de prise en charge à 100 %, en distinguant leur coût global et le surcoût dû à l'exonération proprement dite.
2. Les effets à moyen terme des transferts sur la consommation des ménages
a) Les mesures relatives au médicament
(1) Effets à la fin de 2006
L'analyse des effets des transferts de charge sur la consommation constitue un élément très important de la réflexion, en particulier en matière de déremboursements de médicaments, au moment où l'automédication est encouragée (dans la continuité des conclusions du rapport de Alain Coulomb et du professeur Alain Baumelou paru fin 2006).
Cette analyse doit en outre permettre d'objectiver le raisonnement souvent tenu, mais peu démontré, selon lequel la charge financière théoriquement transférée sur les ménages est en réalité inférieure grâce à la baisse consécutive de leur consommation.
Les études disponibles sur ce sujet sont celle de la FNMF (juin 2007), prolongée par une fiche de la CCSS de septembre 2007 et plus récemment par une étude de l'IRDES : elles montrent que le raisonnement rappelé ci-dessus est un peu hâtif car, dans les faits, la baisse de la consommation en volume déclenchée par le déremboursement est en grande partie neutralisée par un second phénomène, à savoir celui de la hausse des prix qui le suit immédiatement. En outre, un report de prescription sur des médicaments remboursés est constaté.
Les médicaments déremboursés en 2006 comprennent essentiellement des médicaments de l'appareil respiratoire (fluidifiants bronchiques et autres expectorants), de l'appareil digestif et du système nerveux central (phytothérapie contre les troubles mineurs du sommeil).
- Les déremboursements
Les effets de cette mesure ont été les suivants :
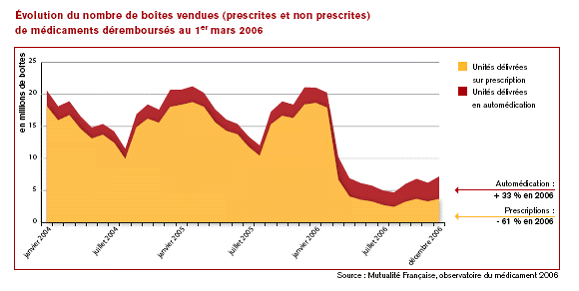
- - les déremboursements se sont traduits par un effondrement des prescriptions (- 50 % entre 2005 et 2006) ;
- l'automédication a augmenté (+ 33 % entre 2005 et 2006), mais n'a pas compensé la baisse des prescriptions ;
- la baisse des volumes totaux a été de (- 41 %), mais les prix ont augmenté de 36 % : le chiffre d'affaires n'a donc baissé que de 5% à la suite de leur déremboursement 51 ( * ) ;
- le report de prescriptions sur des spécialités remboursées correspond à une perte de rendement de 10 % de l'économie estimée pour l'AMO.
Ainsi, par rapport à l'estimation initiale 52 ( * ) de la Cour figurant dans le tableau de la page 62, le montant transféré sur les ménages diminue fort peu, en passant de 643 M€ à 611 M€.
- La baisse temporaire du taux de remboursement de 35% à 15 % des veinotoniques
Les conséquences immédiates de la baisse du taux de remboursement de 35% à 15 %, appliquée temporairement aux veinotoniques, sont en revanche plus difficiles à cerner : cette mesure a été accompagnée d'une décision de baisse des prix de 15 % et a été suivie dès le 1 er janvier 2008 d'un déremboursement.
En outre, la Mutualité française a indiqué que les mutuelles n'avaient pas souhaité prendre en charge le TM des médicaments à 15 %, conformément aux recommandations de la HAS, mais aucun constat des pratiques des AMC n'a été dressé, les études citées supra observant le ticket modérateur globalement, mais pas son partage entre AMC et ménages.
Les effets de cette mesure ont été les suivants :
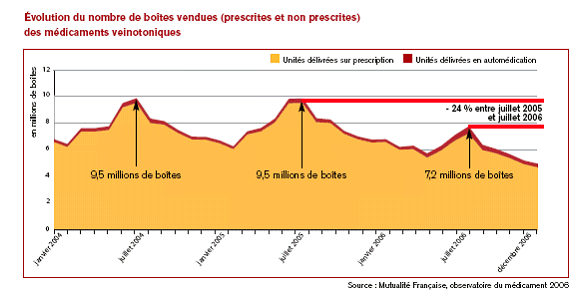
- la baisse du taux de remboursement a entraîné une baisse des quantités prescrites de l'ordre de 20 %, non compensée par l'augmentation de l'autoprescription peu importante pour cette classe de médicaments ;
- il y a eu transfert de prescription vers les veinotoniques moins chers (effet de structure négatif) ;
- la baisse moyenne des prix a été de 11 % et non de 15 % comme prévu.
Ces deux effets, baisse de la consommation et des prix, diminuent le montant transféré sur les ménages à l'issue des deux mesures successives d'un peu plus de 155 M€ par rapport à l'estimation initiale de la Cour figurant dans le tableau de la page 48 : 473 M€ au lieu de 629 M€ (11 M€ + 618 M€).
Toutefois cette hypothèse est peu vraisemblable, car le déremboursement des veinotoniques le 1 er janvier 2008 risque de modifier la situation constatée fin 2006, en enclenchant une hausse des prix devenus libres. Certaines initiatives des AMC peuvent également faire remonter les quantités prescrites : ainsi, dans son forfait prévention déjà mentionné, Swisslife a récemment décidé d'inclure la prise en charge totale des veinotoniques.
(2) Effets des déremboursements des médicaments sur la tendance de consommation de moyen et long termes
Une étude de la DSS, résumée dans le graphique ci-dessous, confirme la baisse de consommation en volume examinée plus haut, mais montre qu'elle n'engendre pas pour autant une rupture de la tendance haussière.
Graphique 2. Evolution du nombre de boîtes de médicaments remboursables et les tendances sous jacentes
Source : DSS (d'après données du GERS)
Remarque : Les données GERS (Groupement pour l'Elaboration et la Réalisation de Statistiques) retracent les ventes des grossistes-répartiteurs aux officines, et incluent donc d'éventuelles constitutions de réserves de médicaments par les pharmaciens, ainsi que les ventes en automédication.
b) Le parcours de soins coordonné
Tant en ce qui concerne les actes des généralistes que ceux des spécialistes, une étude réalisée par la DSS montre que le parcours de soins a entraîné une rupture momentanée dans les habitudes de consommation qui s'est traduite par une marche d'escalier, mais qu'il n'a pas infléchi la tendance observée antérieurement : les deux graphiques ci-dessous le montrent.
Evolution des montants remboursés de l'ensemble des consultations de généralistes en volume (en milliers d'euros) et les tendances sous jacentes
Source : DSS d'après CNAMTS, traitements DSS. Champ : régime général, France métropolitaine, date de soins, dépenses remboursées.
Evolution des montants remboursés des actes de spécialiste (consultations + actes techniques) avec et sans ticket modérateur en volume (en milliers d'euros) et les tendances sous jacentes
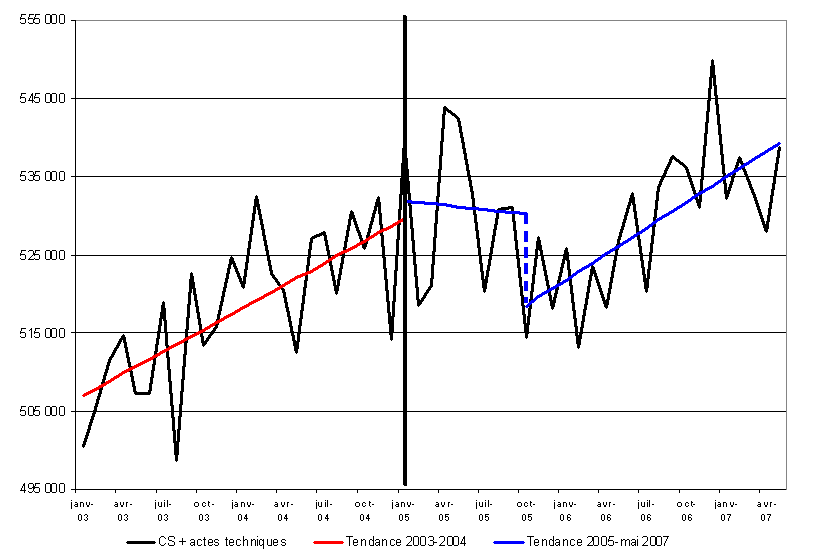
Source : DSS d'après CNAMTS, traitements DSS. Champ : régime général, France métropolitaine, date de soins, dépenses remboursées.
* *
*
Conclusion de la partie II
Les mesures de transferts isolées et valorisées depuis 2004 sont de grande ampleur, avec une amplification sur la dernière période, en raison principalement des participations forfaitaires de 2008 qui, à elles seules, sont estimées à 800 M€. Par ailleurs, le transfert a surtout été organisé en direction des ménages hors complémentaires, ce qui constitue une rupture évidente avec la pratique antérieure.
Il est également apparu que les effets sur la consommation des mesures relatives au médicament ont été rapides et visibles, mais qu'ils ne minorent pas pour autant la charge transférée sur les ménages pris dans leur globalité, en raison des hausses de prix que le déremboursement enclenche. Cette remarque se borne à constater les faits, sans porter de jugement sur le caractère plus ou moins bénéfique et opportun de tels effets.
L'observation comparée des transferts théoriques de 2004 à 2006, et des comptes de la santé sur la même période, montre que les économies découlant des transferts de l'AMO vers le RAC (ménages et AMC) sont absorbées pour les deux tiers par une augmentation du taux de prise en charge moyen de l'AMO : si l'exonération des prestations consommées par les assurés en ALD, par ailleurs en nombre croissant, en explique environ 75 %, l'effet de structure du taux de remboursement des médicaments (à ne pas confondre avec l'effet de structure des prix) apparaît également comme un facteur significatif de transferts de sens contraire.
Sur cette période de trois ans, la dépense supplémentaire que représente l'exonération des prestations consommées, appliquée à un nombre croissant d'ALD, contribue pour 6,2 % à la croissance en valeur de la CSBM (soit 0,28 points sur une croissance annuelle moyenne de + 4,33 %). Le problème des ALD semble résider davantage dans l'augmentation de leur coût moyen de traitement que dans le fait de l'exonération proprement dite, laquelle n'est pas réputée constituer une cause de surconsommation.
Le transfert organisé en direction des ménages par le truchement des contrats responsables des complémentaires ne semble pas s'être traduit dans les comptes de 2006, sans doute en raison d'un délai d'adaptation plus long que prévu : de ce fait, ce sont les AMC qui semblent, à la fin de 2006, en avoir supporté la charge essentielle. Les simulations venant à l'appui des scénarios de réforme doivent tenir compte de ce vraisemblable effet retard qui, pour l'instant, minore la dépense finale des ménages.
Enfin, il est sans doute trop tôt pour évaluer l'efficacité de la responsabilisation croissante des ménages en termes d'inflexion de la croissance de leur consommation ; toutefois, une première analyse du dispositif du parcours de soins coordonné et des déremboursements de médicaments semble montrer leur faible impact.
GLOSSAIRE
|
ACAM |
autorité de contrôle des assurances et mutuelles |
|
ACS |
aide à l'acquisition de la complémentaire santé |
|
ALD |
affection de longue durée |
|
AMC |
assurances maladies complémentaires |
|
AME |
aide médicale d'Etat |
|
AMG |
aide médicale gratuite |
|
AMO |
assurance maladie obligatoire |
|
APU |
administrations publiques (secteur de la comptabilité nationale) |
|
ARH |
agence régionale de l'hospitalisation |
|
ATMP |
accidents du travail et maladies professionnelles |
|
CDA |
code des assurances |
|
CMT |
consommation médicale totale |
|
CMUC |
couverture maladie universelle complémentaire |
|
CNS |
comptes nationaux de la santé |
|
CNAMTS |
caisse nationale d'assurance maladie des travailleurs salariés |
|
CNIS |
conseil national de l'information statistique |
|
CPAM |
caisse primaire d'assurance maladie |
|
CPS |
comptes nationaux de la protection sociale |
|
CSBM |
consommation de soins et biens médicaux |
|
CSS |
code de la sécurité sociale |
|
CTIP |
centre technique des institutions de prévoyance |
|
DA |
dépassement autorisé |
|
DAC |
dotation annuelle complémentaire |
|
DCS |
dépense courante de santé (agrégat national le plus large) |
|
DGS |
direction générale de la santé |
|
DGCP |
direction générale de la comptabilité publique |
|
DGF |
dotation globale de financement |
|
DHOS |
direction de l'hospitalisation et de l'offre de soins |
|
DMI-MO |
dispositifs médicaux et médicaments onéreux (remboursés en sus des GHS) |
|
DP |
dépassements |
|
DLF |
direction de la législation fiscale |
|
DNS |
dépense nationale de santé (agrégat international jusqu'en 2005) |
|
DREES |
direction de la recherche, des études, de l'évaluation et des statistiques |
|
DSS |
direction de la sécurité sociale |
|
DTS |
dépense totale de santé, nouvel agrégat international |
|
EHPAD |
établissement d'hébergement pour personnes âgées dépendantes |
|
EPAS |
échantillon permanent des assurés sociaux |
|
EPIB |
échantillon permanent interrégimes de bénéficiaires |
|
ESPS |
enquête santé et protection sociale (IRDES) |
|
FBCF |
formation brute de capital fixe |
|
FFSA |
fédération française des sociétés d'assurance |
|
FJH |
forfait journalier hospitalier |
|
FNMF |
fédération nationale de la mutualité française |
|
GHS |
groupe homogène de séjour |
|
HAS |
haute autorité de santé (anciennement ANAES) |
|
HCAAM |
haut conseil pour l'avenir de l'assurance maladie |
|
IDS |
institut des données de santé |
|
IGAS |
inspection générale des affaires sociales |
|
IJ |
indemnités journalières (prestations en espèces) |
|
IP |
institutions de prévoyance |
|
IRDES |
institut de recherche et de documentation en économie de la santé |
|
LPPS |
liste des produits et prestations de santé |
|
MIGAC |
mission d'intérêt général et d'aide à la contractualisation |
|
MT |
médecin traitant |
|
NGAP |
nomenclature générale des actes et prestations |
|
OC |
organismes complémentaires |
|
OCDE |
organisation de coopération et de développement économique |
|
ONDAM |
objectif national des dépenses d'assurance maladie |
|
PF |
participation forfaitaire |
|
PSC |
parcours de soins coordonnés |
|
PSCE |
enquête protection sociale complémentaire en entreprises |
|
RAC |
reste à charge |
|
SA |
sociétés d'assurance |
|
SMR |
service médical rendu |
|
SSIAD |
services de soins infirmiers à domicile |
|
T2A |
tarification à l'activité |
|
TCAM |
taux de croissance annuel moyen |
|
TJP |
tarif journalier de prestation |
|
TM |
ticket modérateur |
|
UNOCAM |
union nationale des organismes complémentaires d'assurance maladie |
ANNEXES
Annexe n° 1
Comptes nationaux de la santé
Tableaux annuels des dépenses de santé par type de financeur 1996 et 2006
Documents consultables au format pdf
- Tableau annuel des dépenses de santé par type de financeur 1996
- Tableau annuel des dépenses de santé par type de financeur 2006
1996
2006
Annexe n° 2
Articulation des risques dans les comptes de la sécurité sociale et dans l'ONDAM
Le tableau ci-dessous (établi par la Cour et actualisé dans l'annexe 8 du PLFSS 2008) met par en évidence l'articulation entre branches des comptes de la Sécurité sociale et dépenses de l'ONDAM qui étaient de 141,8 Md€ en 2006.
De son côté, la DREES 53 ( * ) tente de « clarifier » l'articulation entre CNS et ONDAM, illustré par le schéma ci-dessous qui porte sur l'exercice 2006.
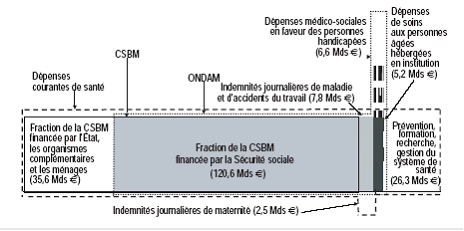
Annexe n° 3
Coûts de gestion des assurances complémentaires d'après le compte de résultat technique simplifié 2006 (source ACAM)
 Annexe n°
4
Annexe n°
4
Ecarts entre la base 1995 et 2000 pour la constitution de l'exercice de passage (2003)
Annexe n° 5
Tableau de passage entre la DCS et les deux agrégats internationaux
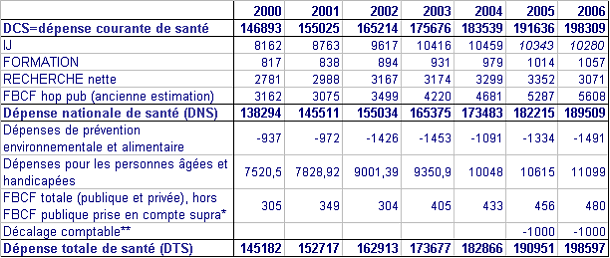
Source DREES
* à l'occasion du passage de la dépense nationale de santé à la dépense totale de santé, la Drees a modifié l'estimation faite de la FBCF publique. La ligne « FBCF totale hors FBCF publique » inclut donc non seulement la FBCF privée, mais aussi la modification d'estimation de la FBCF publique.
En outre, il convient de souligner que, selon la norme de l'OCDE, la FBCF des professionnels libéraux et des établissements de santé privés sont imputés en totalité au financement de l'AMO : le sujet est toutefois encore en discussion.
Annexe n° 6
Le plan de financement de la loi du 13 août 2004
Mesures de redressement proposées suite à l'avis du comité d'alerte du 29 juin 2007
Parmi ces 16 mesures, 6 organisent un transfert de charge vers les ménages et les AMC pour un total estimé entre 815 M€ et 1 300 M€ par le comité d'alerte:
- 2 visaient une aggravation du système de pénalisation liée au PSC et du forfait 1 € : 150 + 150
- 2 visaient les ALD (médicaments à 35 % et transports) : 100 à 200 + 200 à 300
- 1 les médicaments (déremboursement) : 200 à 300
- 1 le déremboursement des cures thermales : 15 à 200
N'ont été retenues que les deux premières mesures, estimées in fine à 150 M€ + 200 M€ (dossier de presse de la CCSS de juillet 2007).
Quant à la mesure relative à la non exonération des médicaments à 35 % en ALD, elle a été reprise dans la LFSS 2008 pour 50 M€.
Annexe n° 7
Précisions sur les mesures relatives au médicament prises en compte
Les mesures relatives au médicament, retenues pour le chiffrage des transferts de charge de 2004 à 2008, s'inscrivent dans une démarche globale qui a démarré en 1999, rappelée par la DSS dans sa réponse à la Cour.
(Source DSS)
1- L'évaluation du SMR (service médical rendu) de la totalité des spécialités : 1200 M€ (65% à 35 %)
À la suite de la publication du décret du 27 octobre 1999 relatif aux médicaments remboursables et modifiant le Code de la Sécurité sociale, la Commission de la Transparence a évalué, entre 1999 et 2001, le niveau de Service Médical Rendu (SMR) de l'ensemble des médicaments remboursables.
Sur les 4 490 spécialités évaluées, 835 se sont alors vu attribuer un SMR insuffisant pour justifier une prise en charge par la collectivité. Le Code de la Sécurité sociale prévoit en effet (article R 163-3) que « les médicaments dont le service médical rendu est insuffisant au regard des autres médicaments ou thérapies disponibles ne sont pas inscrits sur la liste » des médicaments remboursables. Ces spécialités auraient dû être déremboursées.
En revanche, des baisses de taux de prise en charge des médicaments à SMR insuffisant (passage de 65% à 35%) ont été organisées par un arrêté d'août 2000 pour les vasodilatateurs périphériques et les nootropiques : l'économie pour l'assurance maladie a été estimée à 600 MF. Ce texte a été abrogé pour vice de forme suite à un arrêt du Conseil d'Etat, mais la plupart des baisses de taux ont été reprises par un arrêté de septembre 2001, complété par un arrêté de décembre 2001 passant de 65 % à 35 % les médicaments à SMR insuffisant qui étaient encore remboursables à 65%. : l'économie pour l'assurance maladie peut être estimée à 600 MF.
Des baisses de prix de prix de 7% à 8% en moyenne ont été par ailleurs obtenues sur les produits à SMR insuffisant selon un plan sur trois ans de 2000 à 2002. Elles ont dans certains cas été remplacées par des déremboursements volontaires.
2- La réévaluation des médicaments à SMR « insuffisant » : 540 M€
En septembre 2003 , une première étape a concerné des médicaments dont la commission de la transparence avait estimé qu'ils n'avaient plus de place dans la stratégie thérapeutique : 82 médicaments ont été alors déremboursés, ce qui a représenté une économie pour l'assurance maladie de 50 M€ en année pleine.
Conformément au calendrier prévu, la seconde étape a été mise en oeuvre en 2006 : elle a concerné les produits dont il a été considéré qu'ils avaient une place dans le cadre d'une automédication (mucolytiques par exemple). Ainsi, 152 médicaments à 35 % ont été déremboursés en mars 2006 et d'autres spécialités pharmaceutiques ( veinotoniques ) ont vu leur prix diminué de 15% et leur taux de remboursement fixé transitoirement à 15 %, dans l'attente d'un radiation définitive de la liste des spécialités remboursables au 1er janvier 2008. Au total, le montant d'économie de cette seconde vague de déremboursement s'élève en année pleine à 460M€.
La troisième étape a concerné la dernière phase de réévaluation des médicaments à SMR insuffisant. Le collège de la Haute Autorité de Santé (HAS) a rendu en octobre 2006 un avis défavorable à la prise en charge de 89 de ces médicaments. Le ministre chargé de la santé a cependant décidé de maintenir au remboursement 48 médicaments, utilisés notamment dans les troubles cognitifs du sujet âgé ( vasodilatateurs ), parce qu'il n'y avait pas d'alternatives thérapeutiques. Cette décision s'est néanmoins accompagnée d'une demande de baisse de prix de 10% et a pris effet au 1er Juillet 2007. Pour les 41 autres médicaments (antidiarrhéiques, vasoprotecteurs ), le ministre en charge de la santé a décidé de suivre l'avis rendu par du collège de la HAS, mais a souhaité un maintien transitoire au remboursement jusqu'en décembre 2007, avec un taux de prise en charge réduit de 35% à 15%. Les économies en 2008 du déremboursement de ces 41 médicaments sont estimées en année pleine à 30M€.
3 - L'ajustement du taux de remboursement de médicaments à SMR faible ou modéré : 350 M€
Le Gouvernement a baissé au printemps 2003 le taux de remboursement d'un peu plus de 600 médicaments pour lesquels la commission de la transparence a jugé que le service médical rendu (SMR) est faible ou modéré et qui, en conséquence, n'ont vocation à être pris en charge par la sécurité sociale qu'au taux de 35%.
En effet, conformément à l'article R. 322-1 54 ( * ) du Code de la Sécurité sociale, le taux de prise en charge par l'assurance maladie est de 35 % pour les médicaments principalement destinés au traitement des troubles ou affections sans caractère habituel de gravité et pour les médicaments dont le service médical rendu n'est ni majeur, ni important.
Pour les spécialités à service médical rendu modéré ou faible, il était donc conforme aux textes de baisser leur taux de prise en charge par l'assurance maladie. Les médicaments à service médical rendu majeur ou important destinés à des pathologies graves restent pris en charge à 65% ou à 100%. Cette mesure représente une économie de 350 M€ pour l'assurance maladie obligatoire en année pleine .
4 - L'extension d'indication de médicaments à 100% : non valorisée
En 2004, l'extension d'indication de médicaments à 100% (immunostimulants, immunosuppresseurs...), leur sortie de la réserve hospitalière (et leur inscription en ville) a conduit à une forte hausse du chiffre d'affaire des médicaments remboursés à 100%. Le coût pour la SS n'a pas été indiqué.
Annexe n° 8
Précisions sur les comptes de la protection sociale
La définition de la protection sociale est en effet la suivante (source DREES) : elle recouvre tous les mécanismes institutionnels, publics ou privés, prenant la forme d'un système de prévoyance collective et/ou mettant en oeuvre un principe de solidarité sociale, et qui couvrent les charges résultant pour les individus ou les ménages de l'apparition ou de l'existence de certains risques sociaux identifiés (santé, vieillesse-survie, maternié-famille, emploi, logement ....). Ces mécanismes compensent tout ou partie de la diminution de ressources ou de l'augmentation de charges, sans qu'il y ait contrepartie équivalente et simultanée des bénéficiaires.
Les comptes de la protection sociale reposent sur un classement affiné des risques et sous-risques, établi selon une logique différente de celle des CNS : le risque santé se compose en effet de trois sous-risques que sont la maladie, l'invalidité et les accidents du travail (y compris les rentes), la maternité constituant un sous-risque du risque famille. Il est toutefois possible de reconstituer le risque « santé » tel que défini dans les CNS en agrégeant les sous-risques maladie, AT-MP et maternité des CPS.
Les comptes de la protection sociale détaillent, par risque et sous-risque, les catégories de dépenses (les prestations en nature, les prestations en espèce, mais aussi les services sociaux dans lesquels sont classées les prestations produites par les établissements de santé publics) et les contributions respectives des financeurs.
Les financeurs sont répartis en 7 « régimes » (voir tableaux ci-dessous) :
- un premier bloc est constitué les « assurances sociales » : il comporte 3 régimes obligatoires, imposés et contrôlés par les pouvoirs publics
* le « régime général « de sécurité sociale
* les « autres régimes » de sécurité sociale (« régimes des non salariés », les « régimes complémentaires » et les « autres régimes » où se trouvent inclus les régimes « directs » gérés par l'employeur qui en assure également l'équilibre, fonctionnaires pour la retraite et les IJ, SNCF, RATP ...))
* le « régime d'indemnisation du chômage ».
Seuls les deux premiers concernent le risque santé.
- un second bloc est composé de 4 autres régimes :
*les régimes d'employeurs qui versent des prestations dites « extralégales » comme les compléments d'IJ découlant de la loi de mensualisation de 1978
* les régimes de la mutualité, de la retraite supplémentaire et de la prévoyance,
*l es régimes d'intervention sociale des pouvoirs publics
* les régimes d'intervention sociale des ISBLM 55 ( * ) .
Ainsi, les mutuelles et les IP, à but non lucratif, y sont inclus dans les contributeurs de la protection sociale (même pour les contrats individuels), en raison de leur tarification considérée comme essentiellement indépendante des caractéristiques individuelles des assurés. On peut s'interroger sur la pertinence de la distinction.
La classification des « régimes » contributeurs dans les comptes de la protection sociale
|
Assurances sociales |
||||
|
Régimes de la sécurité sociale |
3 Régimes d'indemnisation du chômage |
|||
|
1 Régime général |
Régime des non salariés |
Régimes complémentaires |
Autres régimes |
Non pertinent pour le risque santé |
|
2 Regroupés en « autres régimes » |
||||
|
4 Régimes d'employeurs |
5 Régimes de la mutualité, de la retraite supplémentaire et de la prévoyance |
6 Régimes d'intervention sociale des pouvoirs publics |
7 Régimes d'intervention sociale des ISBLM |
Rapprochement entre CPS et CNS
Comparaisons de la répartition entre financeurs : la CSBM et les IJ dans les CNS et les CPS
(à périmètre supposé identique de prestations et de financeurs)
|
CSBM |
En montant total |
SS |
AMC |
Etat |
ISBLM 56 ( * ) |
Employeurs |
Ménages |
|
CNS |
156 565 M€ |
77,02% |
13,05% |
1,36% |
néant |
8,56% |
|
|
Comparaison |
Mutuelles + IP |
||||||
|
CNS : Champ régimes CPS |
138 118 M€ |
87,31 % |
11,15 % |
1,55 % |
néant |
néant |
|
|
CPS |
142 803 M€ |
88,88 % |
9,73 % |
1,26 % |
0,03 % |
0,10 % |
néant |
Le rapprochement entre les deux comptes satellites des comptes nationaux, supposés homogènes, s'avère hasardeux : en effet, le total des « soins de santé » versés par les divers régimes de sécurité sociale dans les CPS, au titre des trois sous-risques - maladie, accidents du travail et maternité - devrait correspondre au montant de la CSBM versé par la SS. Or, tel n'est pas le cas : en 2006, l'écart est important avec 126 924 M€ dans les comptes de la protection sociale contre 120 586 M€ dans les CNS) ; en revanche, le montant des soins de santé versé par les mutuelles et IP y est très inférieur (13 896 M€ dans les comptes de la protection sociale contre 15 396 M€ dans les CNS).
|
IJ |
En montant |
SS |
AMC |
Etat |
ISBLM 57 ( * ) |
Employeurs |
Ménages |
|
CNS |
10 280 M€ |
100,0 % |
0,0% |
0,0% |
néant |
0,0% |
|
|
Comparaison |
Mutuelles + IP |
||||||
|
CNS : Champ régimes CPS |
10 280 M€ |
100,0 % |
0,0% |
0,0% |
néant |
néant |
|
|
CPS |
14 733 M€ |
72,51 % % |
11,12 % % |
16,36 % |
néant |
.
Annexe n° 9
Eléments sur les recettes de l'AMO et la contribution respective des employeurs et des ménages
Annexe IV du PLFSS 2008
Sur la base d'une étude de la DSS
Une répartition des produits est réalisée entre ménages et entreprises, y compris pour les produits autres que les cotisations, en tenant compte des acteurs économiques (ménages, entreprises et APU au sens de la comptabilité nationale) sur lesquels sont réalisés les prélèvements et en ventilant, dans un second temps, les produits en provenance des APU entre ménages et entreprises.
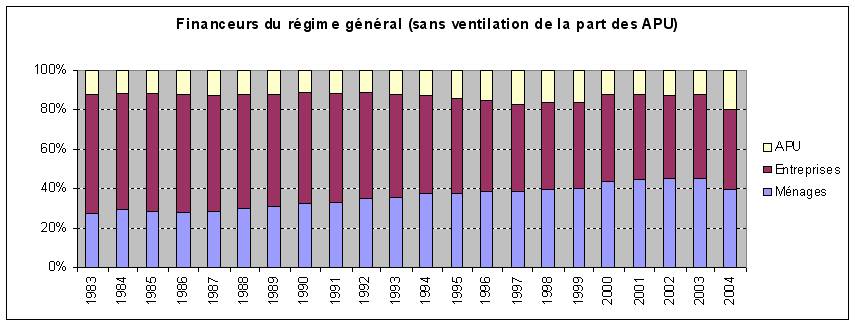
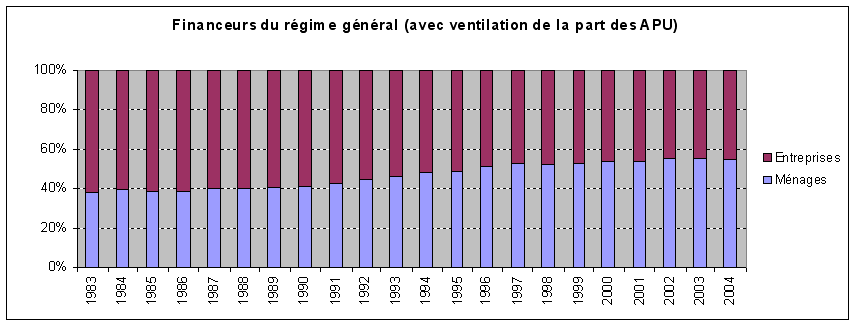
En 2004, le financement de la couverture obligatoire du régime général se répartissait en 55 % à la charge des ménages, dont la part a augmenté depuis 1990, et en 45 % à la charge des entreprises.
Annexe n° 10
Informations sur les études micro-économiques relatives aux effets redistributifs de la couverture maladie
Pour conduire de telles analyses, il est en effet nécessaire de pouvoir rattacher à une population identifiée une série d'informations individualisées de nature très diverse, telles que le revenu, les prélèvements obligatoires et facultatifs, les prestations perçues etc. : il faut donc mobiliser différentes sources (enquêtes ou échantillons permanents) et pouvoir ensuite les apparier.
Les sources utilisables sont présentées dans l'encadré ci-dessous : au demeurant, il manque un élément central qui limite la portée des analyses réalisées, à savoir les prestations versées aux personnes par les complémentaires. En effet, les principales enquêtes portant sur les assurances complémentaires évoquées dans la partie I (chapitre III) du rapport (IRDES, DREES) ne comportent pas les informations individualisées susceptibles d'alimenter de tels travaux.
|
Les sources mobilisées - Le modèle de micro-simulation INES Développé conjointement par la Drees et l'Insee, et adossé aux enquêtes « Revenus fiscaux » de la DGI et de l'Insee, le modèle de simulation INES permet d'estimer le niveau des prélèvements pesant sur les revenus des ménages. Le principe de la micro-simulation consiste à appliquer la législation socio-fiscale, en vigueur à un instant donné, à un échantillon de ménages représentatif de la population. Cet échantillon est issu de l'enquête « Revenus Fiscaux » qui associe les informations sociodémographiques de l'« enquête sur l'Emploi » au détail des revenus déclarés à l'administration fiscale pour le calcul de l'impôt sur le revenu. L'échantillon est représentatif de la population vivant en métropole et n'habitant pas en logement collectif (soit 95 % de la population française). En sont donc exclues les personnes âgées vivant en EHPAD. On observe pour chaque ménage sa composition démographique, l'activité de ses membres et son revenu imposable. En fonction de cette information, on applique à chaque ménage les règles de calcul de chaque transfert et impôt entrant dans le champ de l'évaluation. Les principales omissions concernent les allocations logement pour les accédants à la propriété et l'allocation personnalisée d'autonomie, ce qui constitue une déformation probablement importante pour le calcul du revenu des personnes âgées. La couverture de ce modèle de micro-simulation est toutefois de 90 % pour les prestations sans contrepartie. L'enquête ESPS et le sous-échantillon EPAS Les dépenses de santé sont estimées à partir de l'appariement par l'Irdes de deux sources différentes, les Echantillons Permanents des Assurés Sociaux (EPAS) de la CNAMTS, du RSI et de la MSA, et l'enquête Santé et Protection Sociale (ESPS) de l'Irdes. Celle-ci est réalisée auprès des ménages présents dans les trois échantillons permanents d'assurés sociaux : les informations recueillies sont de trois ordres : des informations socio-démographiques, des informations sur la protection sociale, des données de morbidité. Elle permet notamment de différencier la consommation de soins constatée et l'état de santé des personnes (risque vital, invalidité codés par l'Irdes à partir des informations déclarées) et ce, selon les tranches de niveau de vie Toutefois l'EPAS enregistre les informations de l'assuré et de ses ayants-droit, ce qui ne correspond pas à l'entité « ménage » si le second adulte est lui-même assuré : il ne permet de reconstituer que 80 à 85 % des dépenses de soins au sens des comptes de la santé (manquent en particulier environ 15 % des dépenses hospitalières qui ne sont pas facturées en tant que telles à l'assurance maladie et les dépenses non individualisées par assurés comme les forfaits SSIAD, EHPAD). Pour corriger cette sous-évaluation, les dépenses de soins estimées sont redressées en se calant sur les comptes de la santé. L'enquête « budget des familles » de l'INSEE (quinquennale) Son objectif est de mesurer avec précision les dépenses, la consommation et les revenus des ménages français. C'est elle qui permet d'appréhender le montant de cotisations versées aux assurances. L'enquête Santé de l'INSEE (décennale) Dans l'étude extraite du Portrait social de la France en 2007 vue ci-dessous, c'est l'enquête Santé de l'INSEE qui est utilisée (enquête 2002-2003). |
Dans l'étude précitée de la DREES, la construction statistique est par exemple la suivante : les ménages sont ventilés en fonction de leurs revenus sur la base de l'enquête « Revenus fiscaux », leurs dépenses de soins sont estimées à partir de l'enquête ESPS (partie carnet de soins) et redressées à partir des données de l'EPAS, les remboursements qu'ils perçoivent de l'AMO sont issus de l'EPAS, les cotisations d'assurance-maladie complémentaire sont issues de l'enquête « Budget des familles » et les cotisations d'assurance-maladie obligatoire sont issues du modèle de micro-simulation Ines.
La divergence entre les approches macro- et microéconomiques
La méthode imposée par ce type d'analyse conduit à s'écarter des grandeurs macro-économiques prises en compte dans le rapport.
Ainsi, en ce qui concerne les dépenses de santé, il s'agit des dépenses de santé déclarées par les ménages et non des dépenses totales enregistrées dans les comptes nationaux ; de même, les remboursements de l'AMO sont issus de l'échantillon EPAS dont on a vu qu'il perdait de 15 % à 20 % des données.
En ce qui concerne le critère central de revenu disponible (voir encadré ci-dessous), l'INSEE utilise deux modalités de mesure intrinsèquement différentes et, dès lors, incompatibles.
En clair, le produit des grandeurs moyennes relevées par individu dans les études micro-économiques, par le nombre de personnes constituant la population française, n'est pas égal par construction aux grandeurs macro-économiques constatées.
|
Le revenu L'Insee a deux mesures du revenu disponible des ménages, selon les sources dont elles sont tirées :
- le revenu disponible moyen selon les données d'enquête (enquête Revenus fiscaux), qui est calculé par ménage, exprimé en euros par année ou par mois. Le revenu disponible des ménages au sens de la Comptabilité nationale couvre les revenus de la population dans leur intégralité. Il fait la somme des revenus du travail, des revenus de la propriété et des revenus de transfert de l'ensemble des ménages. Il peut être brut ou ajusté selon la prise en compte, ou non, des services collectifs individualisables et des prestations en nature. Le revenu disponible des ménages représente donc la masse de revenus touchée par l'ensemble des ménages une année donnée.
Le revenu disponible selon les données d'enquête
est mesuré ménage par ménage. A partir de ces
données, on calcule le revenu disponible moyen par ménage. Ce
concept se fonde sur les revenus déclarés par le ménage
(revenus d'activité, pensions d'invalidité, retraites, revenus du
patrimoine imposables, etc.), auxquels sont ajoutées les prestations
sociales perçues (allocations familiales, logement et minima sociaux).
Le niveau de vie est égal au revenu disponible du
ménage divisé par le nombre d'unités de consommation (uc).
Le niveau de vie est donc le même pour tous les individus d'un même
ménage.
Un ménage est un ensemble de personnes qui partage une même résidence principale, quels que soient les de liens de parenté ou autres qui les unissent. Un ménage peut se réduire à une seule personne. Dans les faits, plusieurs sources d'écarts existent entre les données macro-économiques de la comptabilité nationale qui font référence pour l'évolution du revenu disponible brut, et les données micro-économiques de l'Enquête des revenus fiscaux, source de référence pour étudier les disparités de revenus et de niveaux de vie ; on peut en citer une, évidente, qui réside dans le fait que la croissance du revenu disponible brut RDB appréhendé en masse augmente plus que le revenu moyen par ménage, puisque le nombre de ménages augmente. |
Les principaux enseignements des deux études disponibles
L'étude de l'INSEE : les effets redistributifs de l'AMO
L'étude de l'INSEE, présentée dans « France, portrait social 2007 » (En quoi la prise en compte des transferts liés à la santé modifie-t-elle l'appréciation du niveau de vie ?) , constate que l'analyse des outils de redistribution des revenus se limite généralement, pour la sphère de la protection sociale, aux prestations en espèces. Son objet principal est donc de cerner la redistribution des revenus, opérée par la couverture maladie obligatoire, en imputant aux individus les dépenses de santé des APU. Elle aboutit au constat selon lequel l'AMO, compte tenu de l'importance des montants financiers en cause, constitue un outil de redistribution des revenus très puissant : « Quand les dépenses de santé des APU sont imputées aux individus, du fait de leur masse financière, la santé devient un des facteurs majeurs de réduction des inégalités (36,7 %), plus important alors que les prestations familiales ou l'impôt sur le revenu. ».
L'étude de la DREES : le taux d'effort global des ménages
L'étude de la DREES ( L'assurance maladie contribue-t-elle à redistribuer les revenus ?) est plus large puisqu'elle a pour ambition de présenter, in fine, les effets redistributifs du système pris dans sa globalité : en plus du bilan assurantiel de l'AMO (rapport entre prélèvements et prestations par niveau de revenu), elle intègre le bilan assurantiel des AMC et le facteur antiredistributif que constituent les versements directs des ménages.
|
Précisions Les prélèvements retenus sont ceux des cotisations sociales obligatoires au régime d'assurance maladie, la CSG au titre de la branche maladie : la participation des ménages aux recettes fiscales qui financent l'AMO n'est en revanche pas prise en compte. Le bilan assurantiel des complémentaires : les primes versées aux organismes complémentaires tiennent compte des contributions des employeurs qui sont déduites ; en revanche, l'impossibilité de rattacher les prestations des complémentaires aux individus qui les reçoivent, soulignée plus haut, contraint à recourir à une hypothèse, en l'occurrence le principe de proportionnalité entre cotisations et prestations. Cette hypothèse est clairement éloignée de la réalité, mais la part des prestations versées par les complémentaires étant relativement modeste, l'économie générale du système n'est que peu impactée par cette lacune. |
L'étude aboutit aux principaux constats suivants :
- la consommation de soins et les remboursements
Les ménages à faible niveau de vie (première partie de la distribution à l'exception du premier décile) consomment légèrement plus de soins (la dépense totale est légèrement décroissante quand le niveau de vie s'élève avec une élasticité - 0,05 entre niveau de vie et dépense de soins).
Davantage que la dépense totale de santé, c'est la part remboursée qui décroît quand le niveau de vie s'élève, et ce, bien que les prestations versées par les complémentaires augmentent avec le niveau de revenus. En effet, les plus faibles revenus consomment davantage de soins hospitaliers mieux remboursés, ils sont davantage bénéficiaires d'exonérations liées au taux plus élevé d'ALD de ces catégories vu plus haut, enfin, le premier décile est le principal bénéficiaire de la CMUC (ce bilan précède la prise en compte de l'ACS).
- les prélèvements et primes d'assurance
Les montants des prélèvements obligatoires strictement à charge des ménages s'avèrent très fortement croissants avec le niveau de vie : c'est la CSG qui imprime sa marque, les cotisations sociales à l'assurance maladie obligatoire étant désormais d'un niveau très faible.
Quant aux cotisations versées aux organismes complémentaires, elles augmentent également en montants avec le niveau de vie, mais en pourcentage des revenus, elles présentent un profil clairement dégressif. Ces cotisations représentent un montant global important, équivalent à 40% de la masse des prélèvements obligatoires mobilisés pour le financement de l'assurance maladie : elles atteignent un montant identique à celui des prélèvements obligatoires dans le 1er décile des revenus, alors qu'elles ne représentent que 15% de ces derniers dans le 10 ème décile
Au total, la somme des prélèvements et primes d'assurance à la charge directe des ménages augmente en niveau en fonction des revenus, mais exprimée en pourcentage, elle s'avère légèrement dégressive avec le niveau de vie, le taux de prélèvement global passant de 8,9% dans le premier décile à 7,2% dans le dernier.
- le bilan prestations / prélèvements
Le bilan conduit à ce que les ménages les plus modestes perçoivent davantage de prestations qu'ils ne cotisent tandis que l'inverse est observé tout en haut de l'échelle des niveaux de vie. Selon cette acception de la redistribution, le système d'assurance maladie opère clairement une redistribution des revenus en faveur des plus modestes. C'est l'assurance maladie obligatoire et la CMUC qui sont principalement à l'origine de cette redistribution.
- Le taux d'effort total demandé aux ménages
Il convient de corriger l'effet globalement redistributif du système assurantiel obligatoire et complémentaire, de l'effet antiredistributif produit par les versements directs des ménages qui, par construction, sont régressifs (leur part dans les revenus diminue quand le niveau de vie augmente).
Le graphe ci-dessous montre qu'au total, le taux d'effort demandé aux ménages pour couvrir leurs dépenses de santé décroît avec le revenu : les effets redistributifs importants opérés par l'AMO ne compensent donc pas en totalité le caractère un peu dégressif de la couverture complémentaire et très régressif des versements directs.
Graphe extrait de l'étude
Taux d'effort des ménages en pourcentage des revenus bruts
Annexe n° 11
Plafonnement des déductions dans les contrats Madelin
« Les cotisations versées à un contrat Madelin au titre de la prévoyance complémentaire sont considérées comme des charges déductibles du bénéfice imposable (BIC ou BNC), sous réserve de ne pas excéder un plafond de déduction égal à la somme de 7 %du plafond annuel de la sécurité sociale et de 3,75 % du bénéfice imposable, sans que cette somme puisse dépasser 3 % de huit fois le plafond annuel de la sécurité sociale. »
Source DLF
* 1 Le rapport de la Cour est annexé au présent rapport. Voir également le compte rendu de la présentation orale de ce travail devant la commission des affaires sociales.
* 2 Institut de recherche et documentation en économie de la santé - Questions d'économie de la santé n°132, mai 2008.
* 3 APU : secteur institutionnel des administrations publiques, au sens de la comptabilité nationale.
* 4 Comme l'ensemble de la Comptabilité nationale, les CNS reposent sur un système d'évaluation triennal glissant : en année « n », un compte provisoire de l'année « n-1 » est estimé, un compte semi-définitif de l'année « n-2 » est établi et un compte définitif de l'année « n-3 » est arrêté. Les corrections apportées au compte provisoire sont parfois significatives
* 5 La Cour n'a pas été en mesure de calculer ces contributions à l'agrégat international. En outre, la comparaison internationale des parts de financement public et privé s'établit souvent sur un agrégat sans FBCF.
* 6 Les informations existantes ne permettent pas d'indiquer un montant exact de cette catégorie de dépassements, mais il est vraisemblablement compris dans une fourchette située entre 3,5 Md€ et 4,5 Md€. Le diagramme retient 3,5 Md€.
* 7 En 2005, le forfait remboursé par le fonds était de 304 € pour une dépense moyenne constatée de 333 € par bénéficiaire pour les organismes de base (caisses primaires d'assurance maladie) et de 316 € par bénéficiaire pour les organismes complémentaires (OC). En multipliant le nombre de bénéficiaires par la dépense non remboursée par le fonds en 2005, on peut estimer la dépense non compensée à 7,6 M€ pour les OC, ce qui demeure très marginal, mais à 120,7 M€ pour les CPAM. Ce montant se trouve de facto inclus dans les dépenses de l'AMO comme s'il s'agissait de prestations obligatoires.
* 8 Autres : Etat-CMUC, collectivités locales et entreprises.
* 9 Y compris rétrocession hospitalière.
* 10 La couverture complémentaire moyenne par personne assurée a même légèrement diminué (voir page 19).
* 11 33,8 Md€ = 13,4 Md€ (versements directs des ménages) + 20,4 Md€ (prestations versées par les AMC)
* 12 Revenu ajusté : revenu disponible brut augmenté des transferts sociaux en nature
* 13 Comptes satellites au même titre que les comptes de la protection sociale ou du handicap par exemple.
* 14 La seconde, appelée branche Vie, couvre les risques dépendant de la durée de vie (décès, rentes d'éducation et de conjoint, indemnités de fin de carrière, retraite par capitalisation) et représente 66,5 % des opérations en 2006.
* 15 Le nouvel agrégat international relatif aux dépenses de santé, défini par l'OCDE (mentionné en page 7) et applicable à partir de l'exercice 2005, se différencie notamment du précédent par l'inclusion de certaines dépenses liées à la dépendance.
* 16 La définition de la maladie chronique est un sujet de débat. En matière d'ALD, il s'agit de toute affection dont la durée de prise en charge dépasse six mois continus. Une ALD peut donc concerner autant des affections nécessitant une prise en charge à vie (diabète, maladie de Parkinson, démences,....) que des affections dont la guérison est possible (cancers, hépatites, tuberculose,...).
* 17 L'ACAM n'a pas été en mesure de publier un ensemble jugé correct avant décembre 2007 (données issues des comptes 2006), c'est-à-dire après la parution des CNS 2006, faute de données exhaustives et valides afférentes aux mutuelles ; elle s'emploie à reconstituer les données 2005, mais indique que les exercices 2003 et 2004 ne pourront pas être corrigés.
* 18 Révision du code de la mutualité datant de 1955 et modifié une première fois en 1985.
* 19 La fusion de ces deux instances est intervenue en 2004, donnant la totalité du champ de contrôle à la CCAMIP, devenue ensuite l'ACAM.
* 20 « État statistique annuel relatif aux groupements mutualistes ayant plus de 3500 personnes protégées et/ou gérant une oeuvre sociale ».
* 21 Une minoration similaire d'environ 1 Md€ se lit lorsqu'on compare les cotisations perçues par les AMC retracées dans le Fonds de financement CMU avec celles communiquées par les groupements professionnels.
* 22 Pour rapporter les coûts de gestion aux prestations gérées par l'AMO et les AMC et comparer les ratios, il convient de préciser les prestations et frais de gestion de l'AMO : sur le total des dépenses imputables à la SS (148 816 M€), on ne retient au titre des prestations gérées que 138 404 M€, soit 93 % du total : dépenses de CSBM + dépenses pour les malades [IJ + forfaits de soins aux EHPAD + cotisations médecins] + prévention individuelle + prestations d'AME et de CMUC gérées par la CNAMTS et les CPAM) ; on applique ce ratio aux coûts de gestion.
* 23 En particulier, la DREES n'utilise pas les informations afférentes aux sociétés d'assurance et procède en leur appliquant le ratio coûts de gestion/prestations des IP, tel que constaté au moment de la constitution de la base 2000.
* 24 En effet, la définition de la protection sociale conduit la DREES à intégrer les IP et les mutuelles dans les financeurs des comptes de la protection sociale, mais à en exclure les sociétés d'assurance : voir annexe 8.
* 25 Les statistiques de l'OCDE en matière de santé paraissent en n+2 : celles de 2005 sont parues en novembre 2007.
* 26 Loi de modernisation de la fonction publique du 2 février 2007, décret d'application du 19 septembre 2007 et mise en place d'une mission d'appui pour aider les ministères à faire les appels d'offre.
* 27 Le niveau jusqu'à présent retenu en France était de 50 %, soit 681 €.
* 28 Rapport du Gouvernement au Parlement de fin 2007 : conformément à la loi n° 2002-1487 du 20 décembre 2002 (article 9), le gouvernement transmet au Parlement tous les cinq ans un rapport présentant un état et une évaluation financière des dispositifs affectant l'assiette des cotisations et contributions de sécurité sociale, dans le but de chiffrer les pertes de recettes pour l'Etat et la sécurité sociale.
* 29 Déductions plafonnées : voir annexe 11.
* 30 Une décision ministérielle du 13 février 2008 a en effet repoussé la date butoir, initialement prévue au1 er juillet 2008.
* 31 La question de l'information relative aux complémentaires a été examinée dans la partie II, chapitre III : l'ACAM dispose des informations exhaustives pour produire des chiffres exacts en la matière.
* 32 90 % pour les sociétés d'assurance et les IP, 100 % pour les mutuelles
* 33 Les informations exploitées dans les publications actuelles datent de 2005 pour l'enquête de la DREES et de 2003 pour la PSCE.
* 34 Deux exceptions, datant d'avant 2004, doivent cependant être mentionnées : l'éphémère ticket modérateur d'ordre public introduit en 1979 et la définition limitative du panier de soins pris en charge par la CMUC qui a constitué la première intervention des pouvoirs publics dans la définition de la couverture complémentaire.
* 35 Les quelques études disponibles s'inspirent toutes des constats dressés entre 1974 et 1990 par l'étude de la Rand corporation, réalisée à la demande du Gouvernement fédéral des Etats Unis : la consommation de santé ne commencerait à diminuer de manière significative qu'à partir d'un taux de 25 %de participation financière des ménages.
* 36 En ce qui concerne la corrélation entre couverture complémentaire et consommation de santé, une étude de la DREES (Solidarité et santé n°1 - 2005- L'assurance maladie contribue-t-elle à redistribuer les revenus ? Laurent CAUSSAT, Sylvie LE MINEZ, Denis RAYNAUD) mentionne que les personnes bénéficiant d'une assurance complémentaire sont plus enclines à engager des dépenses de ville : toutes choses égales par ailleurs, elles engagent des dépenses annuelles supérieures de 29 % à celles des personnes qui en sont dépourvues. En revanche, les dépenses hospitalières ne semblent pas dépendre du bénéfice d'une assurance maladie complémentaire.
* 37 Plan triennal qui accompagnait la loi du 13 août 2004 et plan de redressement de juillet 2007, faisant suite à l'avis du comité d'alerte du 29 juin 2007 (voir annexe 6).
* 38 Le décret relatif aux sanctions du parcours de soins coordonné, applicables aux bénéficiaires de la CMUC, n'était toujours pas publié à la date de l'enquête.
* 39 On ne revient pas ici sur les exceptions relatives à certains actes de certaines spécialités dites « en accès direct » (Cf. RALFSS 2007).
* 40 Le forfait médecin traitant représente actuellement un montant de 280 M€ et la permanence des soins 150 M€.
* 41 Plusieurs formes de dépassements cohabitent, depuis la création du secteur 2 par la convention nationale de 1980 : dépassements pour « circonstances exceptionnelles de temps ou de lieu dues à une exigence particulière du malade » (DE), droit permanent à dépassement (DP) qui existe, sous des appellations diverses, depuis la première convention nationale qui date de 1960.
* 42 En 2007, les dépassements des médecins ont été analysés dans plusieurs rapports (Cour des comptes, IGAS et HCAAM) : ces dernières années, le montant global des dépassements facturés aux assurés a fortement augmenté en raison principalement de la croissance de la surfacturation par acte et non de leur fréquence. Par ailleurs, la seule limite appliquée à la dérive des dépassements est celle « du tact et de la mesure », puisque les divers essais d'encadrement ont échoué de manière réitérée (non application de l'avenant 7 de 1989 à la convention médicale de 1985, échec de l'option conventionnelle de 2004, retrait par amendement des dispositions prévues dans le PLFSS 2008 ; même constat pour la tentative de plafonnement en matière d'honoraires pour soins prothétiques dentaires intervenue en 1997).
* 43 Selon la DSS, les estimations du FJH reposent sur un ensemble d'hypothèses fragiles : nombre de journées d'hospitalisation, part des journées exonérées, diminution du rendement du TM du fait du recouvrement entre les deux, etc. Il n'a pas été jugé utile d'actualiser ce qui n'est qu'un ordre de grandeur.
* 44 Les échantillons de la CNAMTS sont alors utilisés : l'EPAS (échantillon permanent des assurés sociaux créé en 1987) et l'EPIB (échantillon inter-régimes des bénéficiaires dont la création est mentionnée dans l'arrêté du 20 juin 2005 avec celle du SNIIR-AM).
* 45 Même en utilisant le même échantillon (EPIB) le chiffrage des PF de 2008 conduit à un montant de 850 M€ selon la DSS, de 800 M€ selon la CNAMTS.
* 46 A ce jour, aucun bilan n'a été réalisé sur cet aspect essentiel pour traiter la répartition des transferts entre AMC et ménages : selon les indications informelles de la DREES et des organismes représentant les complémentaires (FFSA, CTIP et FNMF), leur application serait généralisée (de l'ordre de 98 % des contrats). Aucune information n'est disponible quant à leur délai réel de mise en oeuvre.
* 47 Pour estimer le montant incombant aux seuls assureurs complémentaires hors CMUC, il convient de raisonner cette fois en valeur et non en population couverte puisque la consommation des deux groupes de population n'est pas identique : en 2006, les dépenses de la CMUC représentaient 7,5 % des dépenses totales de la couverture complémentaire (1 647 M€ sur 21 872 M€, voir page 7) et celles des AMC hors CMUC 92,5 %.
* 48 Article de M. P. L. Bras, Etienne Grass et Olivier Brecht.- Revue Droit social avril 2007
* 49 La déformation de la structure de consommation ne conduit pas à augmenter la part des soins et biens médicaux les mieux remboursés : c'est précisément le contraire qui se produit comme on l'a vu en partie I. La part des soins des dépenses hospitalières qui sont les mieux remboursées diminue (91,9 % de taux de prise en charge AMO), alors que la part de biens médicaux, les moins bien remboursés (62,17 %), augmente.
* 50 L'unique étude disponible, réalisée sur le diabète, montre seulement que "toutes choses égales par ailleurs" (c'est-à-dire en contrôlant le maximum de facteurs de confusion y compris la gravité de la maladie) le traitement est mieux établi pour les patients en ALD que pour les autres (conformité aux référentiels). Ce constat peut être dû à l'exonération, mais aussi au fait que la mise en ALD correspond, pour le médecin et le malade, à une étape dans la gestion de la maladie, sa reconnaissance, sa prise en charge.
* 51 Le prix fabricant hors taxe moyen de ces médicaments a augmenté de 16 % entre février 2006 et décembre 2006 alors que la marge de distribution (grossistes et pharmaciens) a augmenté de 55 %. Au total, le prix public a progressé de 36 % sur la période.
* 52 Dans son estimation initiale, la Cour avait de fait intégré la baisse de rendement de 10 % due au report de prescription sur des médicaments remboursés, puisque la DSS l'avait incluse dans son montant d'économie de 270 M€ ; ne reste comme modification que la baisse de 5 % de la dépense : le transfert sur les ménages passe ainsi de 643 M€ à 611 M€.
* 53 Comptes nationaux de la santé 2006, parution janvier 2007.
* 54 C'est en 1999 que l'application de ce taux a été élargie aux médicaments n'ayant pas un service médical rendu majeur ou important.
* 55 ISBLM : les institutions sans but lucratif au service des ménages
* 56 ISBLM : les institutions sans but lucratif au service des ménages
* 57 ISBLM : les institutions sans but lucratif au service des ménages







